Чем лечить фолликулит
Чем лечить фолликулит
Чем лечить фолликулит
Лечение фолликулита. Профилактика
• Лечение фолликулита зависит от вызвавшей его причины, а также происходящих в организме патофизиологических процессов.
• Применяются системные и/или местные антибиотики, противовирусные и противогрибковые препараты. Необходимо разъяснить пациенту меры по предотвращению химического и механического раздражения кожи. У пациентов, страдающих диабетом, при лечении фолликулита необходим строгий контроль уровня глюкозы в крови. Адекватная гигиена способствует устранению симптомов и предотвращению рецидива.
• При поверхностном бактериальном фолликулите достаточным является лечение местными препаратами, такими как мупироцин (бактробан) или фузидиновая кислота. В легких случаях, вызванных устойчивым к метициллину Staphylococcus aureus, рекомендуется местный клипдамицин.
• В случае глубокого или распространенного фолликулита необходима системная терапия цефалоспоринами первого поколения (цефалексин), пенициллинами (амоксициллин/клавулапат и диклоксациллин), макролидами или фторхинолонами.
• Фолликулит, вызванный Pseudomonas или фолликулит «горячих ванн» обычно разрешается без лечения в течение недели с момента возникновения. В тяжелых случаях адекватное лечение обеспечивает ципрофлоксацин. Симптомы облегчаются также при аппликации теплых компрессов на пораженные участки.
• При фолликулите, вызванном Pityrosporum, и/или отрубевидном лишае (tinea versicolor) назначаются системные противогрибковые препараты, местные азолы и/или шампуни, содержащие азолы, селен или цинк.
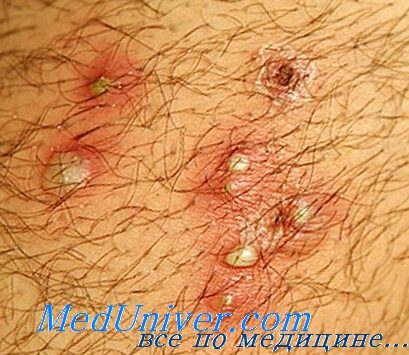
• В случае кандидозпого фолликулита у пациентов с иммунодефицитом применяется итраконазол перорально.
• При фолликулите, вызванном клещами Demodex, назначается ивермектин или крем перметрина 5% для местного применения.
• Герпетический фолликулит лечится ацикловиром, валацикловиром и фамцикловиром. Часто применяется схема с ацикловиром: 200 мг пять раз в день в течение пяти дней.
• При эозинофильном фолликулите в ассоциации с ВИЧ-инфекцией назначаются антиретровирусная терапия, местные стероиды, антигистаминные препараты, итраконазол, метронидазол, системные ретиноиды и УФ-фототерапия. Препаратами выбора для лечения ассоциированного с ВИЧ эозинофильного фолликулита являются местные стероиды и нестероидные противовоспалительные препараты, а также изотретиноин. С переменным успехом применяются системные антигистаминные препараты. УФ-фототерапия занимает много времени и является дорогостоящим методом.
б) Консультирование врачом пациента. Профилактика фолликулита играет ключевую роль, поэтому следует обратить внимание пациента на личную гигиену и тщательную стирку белья. Рекомендуется избегать тесно прилегающей одежды. Необходима тщательная очистка ванных раковин и соблюдение осторожности при обращении с химическими веществами. Применение электробритв может помочь в профилактике псевдофолликулита области бороды и усов, причем бритвы необходимо регулярно обрабатывать спиртом. Пациенты с келоидальным акне затылочной области должны избегать сбривания волос на этом участке.
в) Наблюдение пациента врачом. Большинство случаев фолликулита являются поверхностными и при лечении быстро разрешаются. Консультация хирурга может потребоваться в случаях хронического фолликулита с рубцеванием.
г) Список использованной литературы:
1. Luelmo-Aguilar J, Santandreu MS. Folliculitis recognition and management. Am J Clin Dermatol. 2004;5(5):301-310.
2. Habif T. Clinical Dermatology, 4th ed St Louis: Mosby, 2004.
3. Levy AL, Simpson G, Skinner RB Jr„ Medical pearl: Circle of desquamation, a clue to the diagnosis of folliculitis and furunculosis caused by Staphylococcus aureus. J Am Acad Dermatol. 2006; 55(6): 1079-1080.
4. Stulberg DL, Penrod MA, Blatny RA. Common bacterial skin infections. Am Fam Physician. 2002;66(1):119-124.
5. Neubert U, Jansen T, Plewig G. Bacteriologic and immunologic aspects of gram-negative folliculitis: A study of 46 patients. Int J Dermatol. 1999;38(4):270-274.
6. Ferri’s Clinical Advisor 2007: Instant Diagnosis and Treatment. 9th ed. www.clinderm.com.
7. Boer A, Herder N,Winter K, Falk T. Herpes folliculitis: Clinical histopathological, and molecular pathologic observations. Br J Dermatol. 2006;154(4):743-746.
8. Weinberg JM. Mysliwiec A,Turiansky GW, Redfield R, James WD.Viral folliculitis. Atypical presentations of herpes simplex, herpes zoster, and molluscum contagiosum. Arch Dermatol. 1997; 133(8):983—986.
9. Fearfield LA, Rowe A, Francis N, et al. itchy folliculitis and human immunodeficiency virus infection: Clinicopathological and immunological features, pathogenesis and treatment. Br J Dermatol. 1999; 141 (1):3—11.
10. Labandeira I, Suarez-Campos A,Toribio J. Actinic superficial folliculitis. Br J Dermatol. 1998; 138(6): 1070— 1074.
11. Nervi SJ, Schwartz RA, Dmochowski M. Eosinophilic pustular folliculitis: A 40 years retrospect. J Am Acad Dermatol. 2006;55(2):285—289.
12. Rajendran PM, Dolev JC, et al. Eosinophilic folliculits: Before and after the introduction of antiretroviral therapy. Arch Dermatol. 2005; 141 (10): 1227—1231.
13. Jang KA, Kim SH, Choi JH, Sung KJ, Moon КС, Koh JK.Viral folliculitis on the face. Br J Dermatol. 2000;142(3):555-559.
14. Toutous-Trellu L, Abraham S, Pechere M, et al.Topical tacrolimus for effective treatment of eosinophilic folliculitis associated with human immunodeficiency virus infection. Arch Dermatol. 2005; 141(10):1203—1208.
15. Strauss JS, Krowchuk DP, Leyden J J, et al. Guidelines of care for acne vulgaris management. J Am Acad Dermatol. 2007;56(4): 651-663.
Редактор: Искандер Милевски. Дата обновления публикации: 30.3.2021
Фолликулит
Фолликулит — инфекционное поражение средних и глубоких отделов волосяного фолликула, приводящее к его гнойному воспалению. Фолликулит может иметь бактериальную, грибковую, вирусную, паразитарную этиологию. Проявляется он появлением в местах роста волос единичных или множественных пустул, по центру которых проходит волос. Вскрывшиеся пустулы образуют язвочки, их заживление при глубоком поражении волосяного фолликула сопровождается рубцеванием. Диагностика фолликулита проводится путем дерматоскопии, микроскопии мазков и исследования отделяемого пустул. Лечение осуществляется растворами анилиновых красителей, антисептическими средствами, местным и системным применением этиотропных препаратов: антибиотиков, антимикотиков, ацикловира.
Общие сведения
Наряду с гидраденитом, сикозом, стрептодермией и стрептококковым импетиго фолликулит относится к гнойным заболеваниям кожи (пиодермиям), распространенность которых среди населения достигает 40%. В жарких странах заболеваемость фолликулитом выше, поскольку сам климат способствует развитию инфекции. Высокий уровень заболеваемости отмечается также среди социально неблагополучных слоев населения, проживающих в антисанитарных условиях.
В ряде случаев фолликулит начинается с остиофолликулита — поверхностного воспаления волосяного фолликула, захватывающее только его устье. Дальнейшее распространение инфекции в глубину фолликула приводит к трансформации остиофолликулита в фолликулит.
Причины возникновения фолликулита
Инфекционными агентами, вызывающими фолликулит, в большинстве случаев являются бактерии, преимущественно стафилококки. Встречается фолликулиты, обусловленные псевдомонадами, возбудителем сифилиса, гонореи и др. бактериями. Причиной заболевания могут быть грибковые поражения кожи (грибы рода Candida и Pityrosporum, дерматофиты), вирусы (контагиозный моллюск, простой и опоясывающий герпес) и паразиты (например, клещ, вызывающий демодекоз). В соответствии с этиологией инфекционного процесса клиническая дерматология выделяет бактериальные, грибковые, вирусные, сифилитические и паразитарные фолликулиты.
Проникновение инфекции внутрь волосяного фолликула происходит через мелкие повреждения кожи: царапины, экскориации, ссадины, мокнутия. Вероятность инфицирования повышена у людей, страдающих зудящими дерматозами (экзема, почесуха, атопический дерматит, аллергический контактный дерматит, дерматит Дюринга) и в связи с этим постоянно расчесывающими свою кожу, а также у лиц, страдающих повышенной потливостью.
Ослабление защитных сил организма и барьерной функции кожи облегчает проникновение инфекции внутрь волосяного фолликула и развитие фолликулита. Поэтому к факторам, способствующим инфицированию, относят сахарный диабет и различные иммунодефициты: ВИЧ-инфекция, состояния, связанные с длительным заболеванием или иммуносупрессорной терапией. Длительное накожное применение глюкокортикостероидов приводит к снижению местного иммунитета и также может благоприятствовать развитию фолликулита. Снижение защитных свойств кожи происходит и при длительном воздействии на нее различных химических веществ: керосина, смазок, технических масел. С эти связано возникновение профессионального фолликулита у слесарей, трактористов, нефтяников.
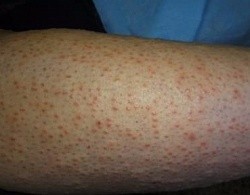
Симптомы фолликулита
Фолликулит начинается с покраснения и инфильтрации в области волосяного фолликула. Затем формируется пронизанная пушковым волосом коническая пустула с гнойным содержимым в центре. После ее вскрытия и освобождения от гноя образуется небольшая язвочка, покрытая кровянисто-гнойной коркой. При поражении всего фолликула после отхождения корки на коже остается гиперпигментация или рубец. Более поверхностные фолликулиты могут разрешаться, не оставляя после себя никаких следов. Процесс развития и разрешения воспаления одного фолликула занимает до 1 недели.
Чаще всего фолликулит носит множественных характер. Его элементы обычно располагаются на волосистых участках кожи: на лице, голове, в подмышечных впадинах, в паху, на ногах (в основном у женщин, депилирующих голени и бедра). Высыпания сопровождаются болезненностью и зудом различной степени выраженности. При отсутствии корректного лечения и гигиенических мероприятий фолликулит осложняется развитием фурункула, карбункула, гидраденита, абсцесса, флегмоны.
Стафилококковый фолликулит обычно локализуется в областях роста щетинистых волос, чаще всего это подбородок и кожа вокруг рта. Встречается в основном у мужчин, которые бреют бороду и усы. Может осложниться развитием сикоза.
Псевдомонадный фолликулит носит в народе название «фолликулит горячей ванны», поскольку в большинстве случаев возникает после принятия горячей ванны при недостаточной хлорированности воды. Часто развивается у пациентов, проходящих антибиотикотерапию по поводу угревой болезни. Клинически выражается в резком усилении угревой сыпи, возникновении на лице и верхней части туловища пронизанных волосом пустул.
Сифилитический фолликулит (угревидный сифилид) развивается при вторичном сифилисе, сопровождается нерубцовой алопецией в зоне роста бороды и усов, а также волосистой части головы.
Гонорейный фолликулит является осложнением при нелеченной и длительно протекающей гонореи. Излюбленная локализация — кожа промежности у женщин и крайняя плоть у мужчин.
Кандидозный фолликулит наблюдается в основном при наложении окклюзионных повязок, у лежачих больных и при длительной лихорадке.
Дерматофитный фолликулит характеризуется началом воспалительных изменений с поверхностного рогового слоя эпидермиса. Затем процесс постепенно захватывает фолликул и волосяной стержень. Может возникать на фоне трихофитии и фавуса, оставляя после себя рубцовые изменения.
Герпетический фолликулит отличается образованием везикул в устьях волосяных фолликулов. Наблюдается на коже подбородка и носогубного треугольника, чаще у мужчин.
Фолликулит, вызванный демодекозом, проявляется покраснением кожи с образованием в устьях волосяных фолликулов характерных пустул, вокруг которых отмечается отрубевидное шелушение.
Импетиго Бокхарта — еще один вариант фолликулита. Он развивается при мацерации кожи. Наиболее часто встречается при гипергидрозе или вследствие терапии согревающими компрессами.
Диагностика фолликулита
Диагностические мероприятия при подозрении на фолликулит направлены на исследование состояния волосяного фолликула; определение возбудителя, вызвавшего воспаление; исключение специфической этиологии заболевания (сифилис, гонорея); выявление сопутствующих заболеваний, благоприятствующих развитию инфекционного процесса.
Лечение фолликулита
Терапия фолликулита должна соответствовать его этиологии. При бактериальном генезе фолликулита назначают мази с антибиотиками, при грибковом — противогрибковые препараты, лечение герпетического фолликулита проводят ацикловиром.
В начале заболевания достаточно местной терапии и обработки очагов поражения растворами анилиновых красителей (фукарцин, зеленка, метиленовый синий). Для предупреждения распространения инфекции на здоровые участки кожи производят их обработку салициловым или борным спиртом. Дополнительно применяется УФО.
Случаи тяжелого рецидивирующего течения фолликулита требуют системной терапии. При стафилококковом фолликулите внутрь назначают цефалексин, диклоксациллин, эритромицин. Лечение тяжелых форм псевдомонадного фолликулита проводят ципрофлоксацином. При кандидозном фолликулите применяют флуконазол и итраконазол, при дерматофитном — тербинафин. Одновременно проводят терапию сопутствующего сахарного диабета или иммунодефицитных состояний.
Фолликулит: классификация, симптомы и лечение
Термин фолликулит означает воспаление волосяного фолликула.
Может происходить в любой области кожного, покрытого волосками покрова (за исключением подошв и стоп).
Фолликулит можно классифицировать как менее серьезную гнойную инфекцию кожи.
Этиология развития воспаления разнообразна, причинами могут служить грибковая инфекция, вирусная, паразитарная.
Но обычно инфекция спровоцирована микроорганизмами, принадлежащими к группе стафилококков.
Проявляется заболевание образованием элементов сыпи (pustula), из центра которых прорастает волос.
По мере прогрессирования пустулы вскрываются, образуя небольшие язвенные поражения с последующим рубцеванием.
Больше воспалению волосяных фолликул подвержены жители жарких стран.
Там, где климат способствует благополучному развитию инфекционных заболеваний.
Высокая заболеваемость наблюдается у лиц, проживающих в условиях антисанитарии.
Патология берет начало со стафилококкового импетиго.
Характеризуется поверхностным воспалением устья волосяной луковицы.
Проявляется как эритематозная сыпь, пузыри с волдырями.
В пузырьках содержится экссудат желтоватого оттенка, после их разрыва на месте волдырей образовывается корка.
Если стафилококки инфицируют первичное неинфекционное воспаление кожи, говорят про вторичную импетигинизацию.
По мере распространения процесса и поражения более глубоких слоев дермы, развивается фолликулит.
Согласно международной классификации болезней (МКБ 10), фолликулит находится под кодом L73.8
Фолликулит: причины воспаления
Возбудителями патологии преимущественно являются Staphylococcus.
Относятся к отряду грамположительных бактерий.
Реже встречается фолликулит, для возникновения которого требуются другие инфекционные агенты: синегнойная палочка, трепонема, гонококк.
Причинами бывает:
Риск заражения увеличивается при различных травмах, ожогах, хронических венозных язвах и других нарушениях кожного покрова.
Люди с ослабленным иммунитетом более подвержены заболеванию.
От чего появляется воспаление?
Инфекционный агент проникает в полость волосяной луковицы через микроскопические повреждения, провоцируя воспалительную реакцию.
Вероятность патологического процесса в несколько раз больше у пациентов, имеющих заболевание кожного покрова.
Таких, как экзема, дерматоз, различные типы дерматитов.
Способствуют развитию инфекционного процесса ослабление барьерной функции кожного покрова.
В качестве провоцирующих факторов выделяют наличие у пациента сахарного диабета.
Диабет сопровождается нарушением защитной функции иммунной системы.
Повышенный уровень сахара в крови и присутствие его в моче вызывают частые бактериальные инфекции.
Это связано со способностью некоторых типов патогенных микроорганизмов черпать энергию из глюкозы (попросту, питаться ей).
Вторым провоцирующим фактором, становятся острые иммунодефицитные состояния: ВИЧ, СПИД.
Длительный прием кортикостероидов ослабляет иммунный ответ и вызывает общую иммуносупрессию.
Основной результат нарушения иммунной системы — неспособность организма бороться с инфекциями.
Симптомы болезни
Начало клинической картины сопровождается образованием небольшого красного пятна, локализующегося вокруг волосяной луковицы.
Через время наблюдается образование гнойника, наполненного патологическим секретом.
Позже он самостоятельно вскрывается и при подсыхании образует корочку.
Довольно часто гнойничок трансформируется в фурункул, который является осложнением фолликулита.
Фурункул категорически запрещается вскрывать самостоятельно.
Существует опасность локального распространения бактерий и образования абсцесса, местной флегмоны и даже сепсис.
Например, фурункул на голове или лице может вызвать гнойный менингит.
Иногда несколько фурункулов сливаются в обширный очаг, вызывая образование карбункула.
Воспаление носит многоочаговый характер, сыпь может распространяться на все волосистые части кожного покрова.
У женщин основная локализация приходится на область паха и бедра, у мужчин — на лицо и голову.
При пальпации высыпания болезненны, имеют выраженное покраснение и сопровождаются зудом различной интенсивности.
Общая клиническая картина дополняется:
Диагноз ставится при физическом обследовании, поскольку поражения легко узнаваемы даже невооруженным глазом.
Если у врача имеются сомнения, специалист назначает дерматологические анализы.
Глубокий и поверхностный фолликулит
Остиофолликулит или фолликулит поверхностный, представляет собой экссудативный элемент сыпи (пустулы) размером 1-2 мм.
Характеризуется быстрым течением и отсутствием серьезных осложнений.
Глубокий (гнойный) сопровождается образованием узелка размером 2-3 мм, темно-красного оттенка, в середине которой находится гнойное скопление.
Спустя 3-4 дня образование рассасывается, на его месте появляется язвенное поражение, оставляя рубцы после заживления.
Если речь идет об инфекционном поражении области лица, то диагностируется острый сикоз.
Кроме двух основных выделяют хронический бактериальный процесс.
Заболевание сопровождается заживлением и постоянным появлением новых элементов.
При детальном осмотре можно видеть высыпания и гнойные образования на различных стадиях развития.
Чаще хроническому течению болезни подвержена область лица у мужчин, предпочитающих носить бороду.
Спровоцировать сикоз могут даже незначительные повреждения эпидермиса, например, в ходе бритья.
Риски инфицирования повышаются при наличии предрасполагающих факторов: иммунодефицит, хронические очаги инфекции (ангина, кариес, синусит).
Фолликулит на голове
Фолликулит на волосистой части головы не имеет особых отличий от воспаления на других зонах кожного покрова.
Воспалительная реакция на голове протекает совместно с зудом, покраснением и ощущением болезненности в волосах при пальпации.
В ходе дерматологического осмотра можно выявить небольшие гнойнички.
Со временем они увеличиваются в размерах и желтеют.
Если отсутствует адекватное лечение, на поверхности кожи головы образовывается корка.
Постепенно инфицированию подвергается весь корень волоса.
Как следствие, на коже у пациента наблюдаются эрозивные образования, после которых возникают рубцы.
Классические формы — глубокая и поверхностная.
По этиологии развития: грибковая, бактериальная, вирусная.
Основные возбудители не отличаются от инфекционных агентов, вызывающих заболевание на других участках тела.
О симптомах и лечении
фолликулита полового члена
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
Фолликулит Гофмана
Подрывающий фолликулит Гофмана можно встретить под медицинским термином перифолликулит или сокращенно АПФПГ.
Патология указывается как хроническая, и в клинической практике встречается достаточно редко.
Природа возникновения болезни до сих пор неизвестна, преимущественно страдают мужчины от 20 до 45 лет.
Как и все другие виды воспаления, абсцедирующий перифолликулит является инфекционным заболеванием.
Однако начинается с разрушительного процесса волосяных луковиц.
По мере прогрессирования наблюдается скопление кератина в эпидермисе.
В качестве ответной реакции организма происходит образование гранулем (узелков).
Стоит отметить, что многие специалисты в последнее время оспаривают теорию инфекционного происхождения заболевания.
Даже вопреки выявлению элементов микроорганизмов.
Симптоматика заболевания крайне неприятна, особенно при наличии сопутствующего иммунодефицита.
Поверхность кожи красноватая, наблюдаются болезненные узлы с гнойным содержимым.
Иногда гранулемы сопровождаются образованием обширного абсцесса.
Более серьезные случаи включают такие симптомы, как лихорадка, усталость, общее недомогание.
Всегда существует риск распространения бактерий в окружающие ткани или в кровоток, вызывающий септическое состояние.
Болезнь протекает длительно с образованием шрамов.
Виды фолликулита
В клинической дерматологии выделяют множество видов болезни.
Некоторые из них чаще встречаются у мужчин или у женщин, другие возникают при определенных заболеваниях.
Классификация согласно видовой принадлежности выглядит следующим образом:
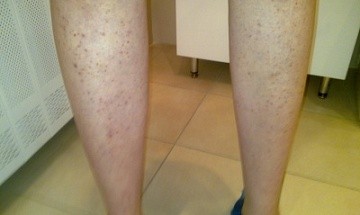
Фолликулит на ногах
Фолликулит на ногах, как и другие виды этого заболевания, сопровождается инфекционным поражением частей волосяных фолликулов.
Но если в других случаях поражения локализуются на лице, руках, спине, груди или подмышечной области.
В данном случае затрагиваются преимущественного разные участки нижних конечностей.
По частоте проявлений первое место занимает поражение голеней.
Но к распространенным вариантам также относится инфицирование фолликулов на бедрах (с внутренней и внешней стороны) и лобковой части.
Такая статистика обусловлена обильным ростом волос на этих участках кожи.
Основными причинами фолликулита в области нижних конечностей и лобковой зоны является:
К числу причин можно отнести и гормональные сбои (в том числе вызванные длительной терапией гормональными препаратами), нарушения микроциркуляции в сосудах.
Воспалительные процессы инфекционного генеза в паху встречаются редко.
Исключительно на участках, где имеется волосяной покров.
Если говорить о проявлениях фолликулита в интимной зоне, подобное течение патологического процесса практически исключается.
То есть случаи, когда клинические признаки заболевания диагностируются у мужчин на члене и на половых губах у женщин единичны.
Лечение
Вне зависимости от характера течения болезни, формы или вида, основным направлением лечения фолликулита выступает этиотропная терапия.
Основная цель лечения —подавление жизнедеятельности возбудителя и устранение первопричины развития заболевания.
Важнейшим требованием является усиленное соблюдение гигиены.
На весь период лечения пациенту показано мыться только с антисептическими средствами.
Нужно регулярно обрабатывать пораженные участки левомицетином, спиртом.
Исключить внешние факторы, провоцирующие болезнь.
Например, в случае псевдомонадного фолликулита часто достаточно не мыться в горячей воде и не перегреваться в течение 7-10 дней.
При условии нормального состояния иммунной системы болезнь отступит без специальной терапии.
Касательно того, как лечить другие формы болезни, обязательно обращайтесь к врачу.
Так как в каждом случае тактика лечения может быть разной.
При стафилококковом виде применяются антибиотики широкого спектра и антисептические средства.
При грибковых поражениях необходимы противогрибковые препараты.
В рамках комплексного подхода к медикаментозной терапии добавляют лечение народными средствами.
При отсутствии осложнений возможно лечение в домашних условиях, при условии регулярных консультаций врача.
Госпитализации требуют осложненные формы болезни, сопровождающиеся сильных ухудшением общего состояния, образованием абсцессов.
Длительность лечения определяется индивидуально, но в большинстве случаев терапия длится не менее 7 дней.
Мазь от фолликулита
Лекарства для наружного применения (мазь, крем) часто выступают основой медикаментозной терапии.
Эти препараты назначаются в соответствии с характером заболевания.
Антибиотики при стафилококковом фолликулите – Бактробан, Кетозорал в форме мази применяется в случаях грибкового вида патологии.
Если диагностирован псевдофолликулит, применяется средство в форме геля под названием Бензамицин.
Подобных примеров масса, все зависит от причин развития болезни и возбудителя, может применятся даже ихтиоловая мазь.
Именно поэтому важно обращаться к врачу и не заниматься самолечением.
Заразен ли фолликулит
Фолликулит заразен и передается контактно-бытовым путем.
Инфицирование возможно при тесном бытовом контакте с больным, использовании общего белья, предметов гигиены.
Любой контакт кожи с возбудителем, в том числе, попавшим на предметы домашнего обихода, может стать причиной заражения.
Чтобы не заболеть, важно всегда соблюдать правила личной гигиены, осторожно проводить любые косметические процедуры, даже бритье.
При обнаружении фолликулита, обращайтесь к грамотным дерматовенерологам.
Фолликулиты и резистентность к антибактериальной терапии: как лечить?
Одним из частых заболеваний кожных покровов с особенной устойчивостью к терапии является фолликулит. Хроническое течение характерно для фолликулитов, вызванных, в частности, стафилококками. В данной статье представлено исследование препарата, который с ус
One of the most common skin diseases, remarkably resistant to the therapy is folliculitis. The chronic process is typical for folliculitis caused, in particular, by Staphylococcus aureus. This article presents a study of the drug which can be successfully used against antibiotic resistance.
С 1928 года, когда А. Флемингом был открыт первый антибиотик пенициллин, до настоящего времени группа антибактериальных препаратов значительно увеличилась. Антибиотики стали чрезвычайно популярны. Порой их назначение не оправдано, зачастую пациенты самовольно назначают себе антибактериальную терапию, что в конечном итоге привело к тому, что медицинское сообщество столкнулось с такой сложной проблемой, как резистентность к антибиотикотерапии. Основой терапевтического действия антибактериальных препаратов является подавление жизнедеятельности возбудителя инфекционной болезни в результате угнетения более или менее специфичного для микроорганизмов метаболического процесса. Угнетение происходит в результате связывания антибиотика с мишенью, в качестве которой может выступать либо фермент, либо структурная молекула микроорганизма.
Резистентность микроорганизмов к антибиотикам может быть природной и приобретенной.
Истинная природная устойчивость характеризуется отсутствием у микроорганизмов мишени действия антибиотика или недоступностью мишени вследствие первично низкой проницаемости или ферментативной инактивации. При наличии у бактерий природной устойчивости антибиотики клинически неэффективны. Природная резистентность является постоянным видовым признаком микроорганизмов и легко прогнозируется.
Под приобретенной устойчивостью понимают свойство отдельных штаммов бактерий сохранять жизнеспособность при воздействии таких концентраций антибиотиков, которые подавляют основную часть микробной популяции. Возможны ситуации, когда большая часть микробной популяции проявляет приобретенную устойчивость. Появление у бактерий приобретенной резистентности не обязательно сопровождается снижением клинической эффективности антибиотика. Формирование резистентности во всех случаях обусловлено генетически: приобретением новой генетической информации или изменением уровня экспрессии собственных генов.
Известны следующие биохимические механизмы приобретенной устойчивости бактерий к антибиотикам:
1) модификация мишени действия;
2) инактивация антибиотика;
3) активное выведение антибиотика из микробной клетки (эффлюкс);
4) нарушение проницаемости внешних структур микробной клетки;
5) формирование метаболического «шунта».
Механизмы резистентности могут быть различны, например, микроорганизм непроницаем для антибиотика (большинство грамотрицательных бактерий невосприимчивы к пенициллину G, поскольку клеточная стенка защищена дополнительной мембраной). Одной из возможных причин приобретенной резистентности может являться то, что микроорганизм в состоянии переводить антибиотик в неактивную форму (многие виды Staphylococcus spp. содержат фермент β-лактамазу, который разрушает β-лактамное кольцо большинства пенициллинов), или вследствие генных мутаций обмен веществ микроорганизма может измениться таким образом, что блокируемые антибиотиком реакции больше не являются критичными для жизнедеятельности организма [1].
Одним из основных механизмов жизненного цикла микроорганизмов, организации формы их существования в окружающей среде и резистентности к ее агрессивным условиям является способность к образованию биопленок. Согласно современным представлениям, биопленка — это совокупность микроорганизмов, в составе которой бактерии взаимодействуют друг с другом, что способствует повышению их устойчивости к факторам внешней среды. Биопленка состоит из непрерывного мультислоя бактериальных клеток, прикрепленных к поверхности раздела фаз и друг к другу и заключенных в биополимерный матрикс [2, 3]. Способностью к образованию биопленок обладает большое количество микроорганизмов, являющихся этиологическими агентами инфекционных, дерматологических, урогенитальных и других заболеваний. Наиболее изученными видами бактерий, образующих биопленки, являются стафилококки, представители семейства Enterobacteriaceae, Pseudomonas aeruginosa, генитальные микоплазмы [4].
Известно, что матрикс биопленки способен препятствовать скорости диффузии некоторых антибиотиков и других биоцидных препаратов, что зависит от его биохимического состава и метаболической активности популяции. Например, аминогликозиды, как отмечается в ряде работ, достаточно длительно диффундируют через матрикс, фторхинолоны, напротив, легко проникают через этот барьер [5–7]. По данным R. Shafreen, левофлоксацин способен проникать в биопленку, сформированную не только бактериями, но и дрожжеподобными грибами Candida albicans, нарушать их биосинтетическую активность, тем самым разрушая структурную организацию грибкового сообщества [8].
Долгие годы оставался малоизученным вопрос о причинах восстановления популяции микроорганизмов после полноценно проведенного курса антибиотикотерапии. Исследования показали, что в культуре бактерий сохраняется небольшая часть клеток, которые проявляют устойчивость к антибиотику, несмотря на то, что остальная популяция чувствительна к его действию [6, 9, 10]. В процессе изучения данной проблемы биологами и генетиками была выявлена субпопуляция клеток, которые впоследствии были названы персистерами. Персистеры — клетки, составляющие 1–5% всей бактериальной массы биотопа, которые образуются в стационарной фазе роста, не проявляют метаболической активности и обеспечивают выживание материнской популяции в присутствии летальных для других клеток факторов. Они замедляют все физиологические процессы и становятся толерантными к действию разных факторов, в том числе антимикробных препаратов. В данном ракурсе понятие антибиотикотолерантности отличается от антибиотикорезистентности. Антибиотики способны оказывать свое действие, влияя на мишени в делящейся и метаболически активной клетке. Стадия физиологического покоя позволяет сохранить часть популяции микроорганизмов и при благоприятных для нее условиях полностью регенерировать [11–14].
Одним из частых заболеваний кожных покровов с особенной устойчивостью к терапии является фолликулит. Фолликулит (folliculitis) — одна из форм пиодермии, которая возникает в волосяном фолликуле. Причиной воспалительного процесса может быть бактериальный, грибковый или вирусный агент. Если не устранены провоцирующие факторы, фолликулит рецидивирует и может стать хроническим. Хроническое течение характерно для фолликулитов, вызванных стафилококками и грибами-дерматофитами. Факторы, провоцирующие развитие фолликулитов:
В лечении стафилококкового фолликулита традиционно используют антибактериальные мази (например, мупироцин), которые наносят на пораженные участки кожи. Прием антибиотиков показан при хроническом течении фолликулита, распространенном процессе, воспалении регионарных лимфатических узлов, недостаточной эффективности местного лечения. Но и в этом случае зачастую невозможно избежать рецидивирования.
В связи с этим было принято решение о поиске средства, способного снизить резистентность бактерий к антибактериальному лечению. Был проведен анализ современной научной литературы, в которой отражалось действие различных антисептиков на рост и размножение бактерий in vitro. По результатам литературного поиска для проведения исследования эффективности антибиотикотерапии рецидивирующего стафилококкового фолликулита был выбран препарат Мирамистин® (группировочное название — бензилдиметил-миристоиламино-пропиламмоний, химическое название — бензилдиметил[3(миристоиламино)пропил]аммоний хлорид моногидрат).
В основе биологического действия препарата Мирамистин® лежит воздействие на клеточные мембраны бактериальных клеток. В результате воздействия препарата происходит нарушение структуры и функции мембран бактериальных клеток, нарушение их осмотического баланса и быстрый лизис. Мирамистин® не воздействует на оболочки клеток человека, поскольку составляющие их липиды имеют значительно большую длину радикалов, и гидрофобных взаимодействий с молекулами препарата Мирамистин® не происходит. Мирамистин® обладает выраженным антимикробным действием в отношении грамположительных и грамотрицательных, аэробных и анаэробных, спорообразующих и аспорогенных бактерий в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. Под действием препарата Мирамистин® снижается устойчивость бактерий и грибов к антибиотикам [15, 16].
Группой ученых были проведены серии экспериментов in vitro, где изучалось влияние бензилдиметил-миристоиламино-пропиламмония на бактерии S. аureus, находящиеся в состоянии как биопленки, так и в обособленных формах. В ходе исследования были получены данные, что, находясь в биопленке, микроорганизмы проявляли большую устойчивость к действию распространенных в практике растворов антисептиков. Вне зависимости от формы существования микроорганизма бензилдиметил-миристоиламино-пропиламмоний оказывал бактерицидный эффект на S. аureus, в том числе MRSA (метицилинорезистентный Staphylococcus aureus) [17]. Бензилдиметил-миристоиламино-пропиламмоний в концентрации 5 мкг/мл и выше обладал 100% бактерицидной активностью в отношении S. аureus [16, 18].
Целью настоящего исследования было оценить эффективность, переносимость, безопасность и удобство применения раствора для местного применения препарата Мирамистин® (бензилдиметил [3-(миристоиламино)пропил]аммоний хлорид моногидрат) при фолликулитах, устойчивых к базовой терапии топическими антибиотиками.
Материалы и методы исследования
В качестве методов оценки эффективности терапии использовались индекс DIDS (Dermatology Index of Disease Severity, дерматологический индекс тяжести заболевания) и индекс DLQI (Dermatology Life Quality Index, дерматологический индекс качества жизни).
В рандомизированном, когортном, контролируемом, простом слепом исследовании участвовали 38 человек, страдающих устойчивыми формами бактериальных фолликулитов. Под наблюдением находились 22 женщины и 16 мужчин в возрасте от 20 до 48 лет. В исследование включались пациенты с диагнозом «фолликулит различной локализации», инфекционным агентом в котором выступал культурально подтвержденный S. аureus с отсутствием значимой терапевтической динамики от использования различных наружных антибактериальных препаратов. Не допускалось включение в исследование пациентов, использовавших любые другие препараты для лечения пиодермии, включая системные, в течение одного месяца до начала терапии или использовавших системные антибиотики в течение одной недели до начала исследования. В исследование не включались больные, соответствующие хотя бы одному из следующих критериев: беременные или кормящие женщины, имеющие гиперчувствительность к действующему веществу или компонентам препарата (в анамнезе или при назначении в текущем исследовании), применяющие системные или наружные антибиотики, глюкокортикостероиды, противогрибковые средства (в период лечения исследуемым препаратом), носители вирусных инфекций, подлежащие вакцинации (в период лечения исследуемым препаратом).
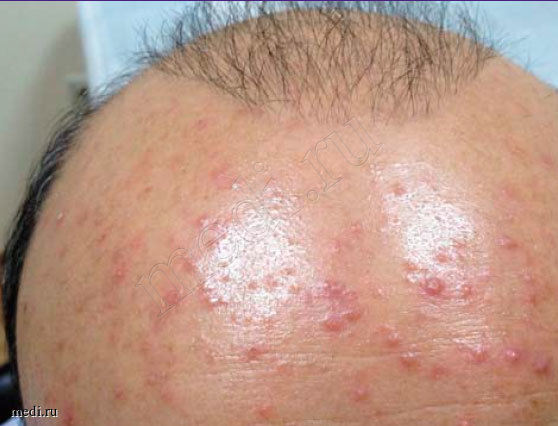
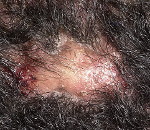
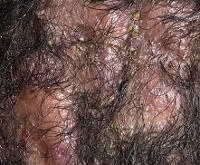
До начала лечения все пациенты проходили инструктаж по применению исследуемого препарата, подписывали форму информированного согласия, по каждому пациенту подробно велась амбулаторная карта. Типовая картина заболевания у пациента с фолликулитом, вызванным S. aureus, представлена на рис. 1. В течение 7 дней пациенты лечились самостоятельно. Терапия была комбинированной: крем, в составе которого метилурацил и хлорамфеникол, и спрей Мирамистин® (0,01%). Схема лечения: аппликация крема 1 раз/сут тонким слоем на весь пораженный участок кожных покровов, а также двукратное орошение в день спреем Мирамистин®. Данные назначения были даны в строгом соответствии с инструкцией препарата. Препарат назначался до полного разрешения симптомов, но не более двух недель (ни у одного из участников исследования симптомы не сохранялись более 9 дней). Первое нанесение препарата осуществлялось пациентами под надзором медицинского персонала. В последующем пациенты лечились самостоятельно, нанося исследуемый препарат 2 раза в день согласно представленным им письменным инструкциям.
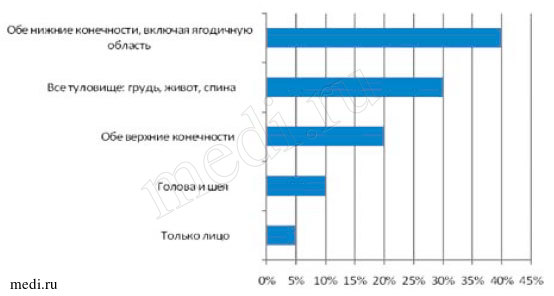
В качестве метода оценки эффективности терапии использовался индекс DIDS (Dermatology Index of Disease Severity, дерматологический индекс тяжести заболевания), который был предложен исследователями медицинского центра университета Индианы (США) для оценки степени тяжести воспалительных кожных заболеваний с учетом площади поражения кожи и степени функциональных ограничений. Первый компонент индекса — оценка степени поражения поверхности тела (рис. 2).
Для каждого пациента индивидуально высчитывались проценты по каждому параметру до лечения и по истечении одной недели от начала терапии. После чего высчитывалось среднеарифметическое значение по каждому параметру, которое приобрело не целое, а дробное значение.
Общие принципы подхода к оценке:
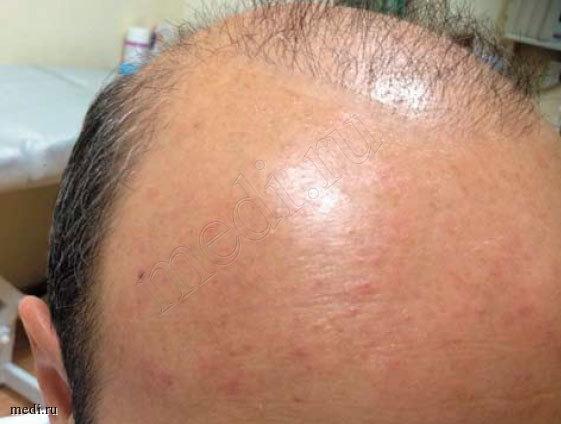
К моменту начала лечения среднеарифметическое значение степени поражения поверхности тела составило 14,74%, при этом с 5% площадью поражения поверхности тела было 12 человек, с 10% — 6, с 20% — 18, с 40% — 2. К концу первой недели от начала терапии динамика была следующей: с 5% площадью поражения поверхности тела — 1 человек, с 10% — 3, с 20% — 2, с 40% — 0, а среднеарифметическое значение — 1,97%. Пациент с типовой картиной фолликулита спустя 5 дней комбинированной терапии представлен на рис. 3.
Функциональная ограниченность при выполнении повседневных действий в быту и на работе являлась вторым компонентом оценки тяжести заболевания при использовании индекса DIDS (таблица):
Исходя из данных табл., к моменту начала лечения среднеарифметическое значение степени тяжести заболевания по индексу DIDS составило 1,74, а к концу первой недели — 0,29.
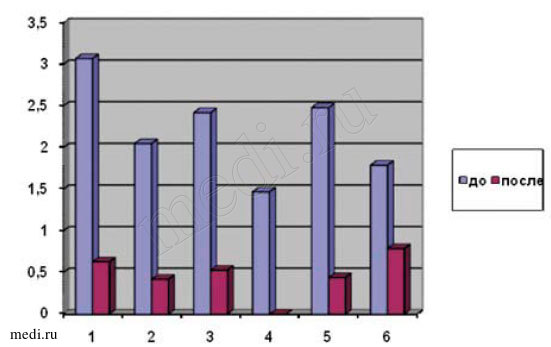
Важным параметром для каждого человека, считающего себя больным, является так называемый уровень качества жизни, для оценки которого авторы исследования использовали индекс DLQI (Dermatology Life Quality Index, дерматологический индекс качества жизни). Данный индекс рассчитан для применения у пациентов старше 16 лет. Анкета заполнялась больным самостоятельно, на заполнение требовалось не более 1–2 минут. Цель анкеты — измерить, насколько проблемы с кожей повлияли на качество жизни за последнюю неделю до лечения и спустя две недели от начала лечения, за исключением последнего пункта. Оценка влияния лечебных процедур на порядок жизни давалась за последнюю неделю до лечения и за неделю самого лечения. Детальный анализ индекса DLQI проводился по шести разделам: 1) симптомы и ощущения (максимум 6 баллов); 2) повседневная деятельность (максимум 6 баллов); 3) отдых и досуг (максимум 6 баллов); 4) работа и учеба (максимум 3 балла); 5) межличностные отношения (максимум 6 баллов); 6) лечение (максимум 3 балла). По каждому показателю высчитывалось среднеарифметическое значение. Результаты измерения качества жизни представлены на рис. 4.
Результаты и их обсуждение
Срок наблюдения составил 2 недели, при этом длительность терапии и клиническое выздоровление большинства пациентов составили 7 дней. Длительность терапии определялась в основном площадью поражения и степенью тяжести клинической картины в начале терапии. Зачастую после лечения на коже в местах поражений отмечались постэруптивные элементы (пятна гиперпигментации, эритематозные пятна), которые со временем разрешались. В статье приведено фото пациента с разрешившимся после лечения фолликулитом, на котором отсутствуют воспалительные элементы, свежих высыпаний нет, наблюдаются постэруптивные элементы (рис. 3). В целом в нашей программе отмечалась высокая комплаентность пациентов. Соблюдение назначенной терапии зафиксировано у 97% участников программы. Это соответствует мировым данным о влиянии различных факторов на приверженность пациентов лечению. Переносимость спрея Мирамистин® по оценке врачей в подавляющем числе случаев была «хорошей», «очень хорошей» и «отличной» у 93% пациентов.
Заключение
В проведенном исследовании установлено, что раствор для местного применения Мирамистин®, основное действующее вещество которого — бензилдиметил [3-(миристоиламино)пропил]аммоний хлорид моногидрат, является эффективным и легко переносимым, а также косметически приемлемым средством борьбы с устойчивыми к антибиотикотерапии фолликулитами. По результатам исследования можно сделать вывод, что оптимальным режимом применения препарата является орошение спреем Мирамистин® два раза в сутки, при этом в подавляющем большинстве случаев достаточно одной недели терапии. Подобная схема лечения способствует хорошей комплаентности. Исходя из этих данных спрей Мирамистин® может быть рекомендован к широкому использованию для комбинированного лечения устойчивых форм фолликулитов различных локализаций.
Литература
* НИИ МПиТМ им. Е. И. Марциновского ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
** ФГБУ «Поликлиника № 5» УДП РФ, Москва
*** ФГБОУ ДПО ИПК ФМБА России, Москва
Фолликулит волосистой части головы
Самыми распространенными среди гнойничковых болезней кожи считаются пиодермиты. Одной из форм этих патологий является фолликулит Гофмана. Этот недуг проявляется в виде гнойничковых образований на участках волосистой части головы. Заболевание представляет не только эстетическую проблему, но может вызвать ряд серьезных осложнений, вплоть до заражения крови. Подвержены этому недугу люди всех возрастов и половой принадлежности. Поэтому при первых же симптомах недуга следует начать лечение. Как правило, оно носит комплексный характер. Составляет необходимый курс лечения этого заболевания узкопрофильный специалист.
Симптомы
Клиническая картина заболевания имеет достаточно разнообразный характер. На начальной стадии недуг проявляется в виде покраснения в области волосяного фолликула. В дальнейшем по мере развития заболевания, добавляются такие симптомы:
Активное развитие заболевания длится на протяжении 3-4 дней. По истечении этого времени гнойные высыпания подсыхают и покрываются корочкой коричневого цвета. Стоит сказать, что глубокая форма характеризуется более серьезным поражением волосяных луковиц. Она сопровождается узелковыми образованиями, диаметр которых примерно 10-12 мм. Эти гнойнички вызывают сильные боли при касании. В верхней части капсул находится гной. Кроме того, многие пациенты жалуются на сильный зуд и увеличенные лимфатические узлы, расположенные рядом с пораженным участком.
Причины заболевания
В большинстве случаев, фолликулит на голове провоцируется инфекционными микроорганизмами. К наиболее распространенным относятся:
Также спровоцировать болезнь может клещ, вызывающий демодекоз. В зависимости от того, каким патогенным микроорганизмом был вызван недуг, клиническая дерматология различает вирусные, грибковые, бактериальные и сифилитические и паразитарные фолликулиты. Кроме того, спровоцировать заболевание могут специфические факторы. Медики выделяют внутренние и внешние. К первым относятся:
Также усугубляет положение острое протекание различных инфекционных заболеваний и резкое снижение иммунитета. К внешним факторам специалисты относят любые повреждения кожного покрова. Это могут быть:
Также фолликулит часто возникает при совокупности таких факторов, как несоблюдение правил гигиены и воздействия холодных или горячих температур. Именно поэтому в группу риска входят жители жарких стран с неблагоприятными экологическими условиями.
К какому врачу обратиться?
При обнаружении первых признаков фолликулита на голове необходимо начать лечение. Провести тщательную диагностику, выявить причины и назначить подходящие медикаменты смогут такие врачи:
Для того чтобы специалист смог увидеть полную клиническую картину, ему необходимо выполнить такие действия:
После этого полученный материал врач отправит на анализы. При необходимости пациенту доктор назначит прохождение лабораторных и инструментальных исследований.
Лечение фолликулита волосистой части головы
Терапия этого вида заболевания, как правило, подразумевает использование медикаментов. Оперативное вмешательство не используется. Для устранения высыпаний врач назначает применение 2%-ных спиртовых растворов анилиновых красителей. Кожу головы вокруг гнойничков протирают салициловым спиртом. Более глубокая форма заболевания подразумевает использование таких препаратов:
Также врач назначает прием препаратов, которые ориентированы на укрепление защитных сил организма. Кроме того, для местного лечения специалист прописывает 20%-ную ихтиоловую мазь. Как только гнойничок лопается, пациенту показано использование различных дезинфицирующих и эпителизирующих средств. Соблюдение сбалансированной диеты тоже играет важную роль в процессе выздоровления. Рацион пациента должен исключать продукты, богатые углеводами и жирами. Также можно прибегнуть к таким физиотерапевтическим процедурам, как УВЧ, УФО, поляризованный свет. В качестве дополнительных средств лечения можно использовать рецепты народной медицины. Так, например, положительное воздействие на пораженную фолликулитом, кожу головы оказывает настойка календулы. Однако применять ее можно только с разрешения врача.
Фолликулит
Фолликулит — инфекционный процесс, развивающийся в средних и глубоких отделах волосяных фолликулов человека. Патология сопровождается образованием множественных пустул с гнойным содержимым. Возбудителем заболевания могу стать бактерии, вирусы, грибки и паразиты. По мере развития инфекции количество пустул на коже пациента увеличивается. При вскрытии первичного очага образуются язвы, при их заживлении — мелкие рубцы.
Общая информация
Патология широко распространена среди жителей стран с высокой влажностью и температурой воздуха. Подобные климатические условия способствуют распространению инфекционных поражений волосяных фолликулов. Группа риска представлена социально неблагополучными слоями населения: несоблюдение человеком правил личной гигиены приводит к активному размножению патогенов на кожных покровах.
Часто причинами фолликулита становятся поверхностные воспаления фолликулов — остиофолликулиты. Распространение инфекции в нижние отделы фолликула приводит к образованию гнойных пустул.
Причины развития патологии
Патогены попадают в фолликулы через поврежденные участки: царапины и ссадины. Инфицированию подвержены лица, страдающие от зудящих дерматитов и повышенной потливости. Ослабление иммунитета пациента приводит к проникновению инфекции в волосяные луковицы. По этой причине дерматологи рекомендуют соблюдать профилактические меры мужчинам и женщинам с диагностированным сахарным диабетом и хроническими инфекциями. Часто заболевание проявляется у ВИЧ-инфицированных людей и пациентов, принимающих иммунодепрессанты.
Виды патологии
В процессе диагностики фолликулита дерматологи определяют форму заболевания, которой страдает пациент. Так, стафилококковый тип патологии часто локализуется на лице мужчин, затрагивая подбородок и кожу вокруг губ. Инфицирование происходит в процессе бритья щетинистых волос.
Псевдомонадная форма заболевания становится следствием купания пациента в горячей воде с недостаточным уровнем хлорирования. Жар способствует раскрытию пор, в которые попадают возбудители инфекции. Очаги воспаления образуются на лице и верхней части туловища ребенка или взрослого.
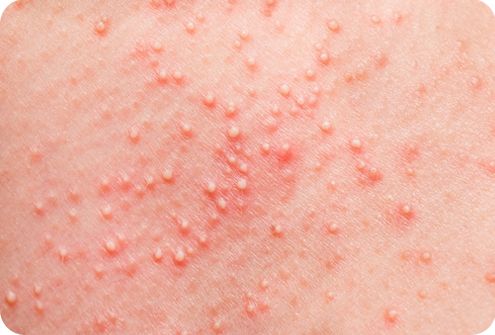
Герпетический тип инфекций волосяных луковиц поражает кожу подбородка и носогубного треугольника пациентов. Характеризуется образованием крупных везикул в фолликулярных устьях.
Кандидозная форма патологии проявляется при наложении на кожные покровы пациента окклюзионных повязок, препятствующих попаданию в рану на грудной клетке патогенной микрофлоры.
Гонорейный вид заболевания становится осложнением гонококковой инфекции. Пустулы формируются в промежности (у женщин) и на крайней плоти (у мужчин).
Фолликулит, вызванный клещами, может локализоваться на любых участках кожных покровов человека. Деятельность Demodex folliculorum и Demodex brevis приводит к образованию скоплений мелких пустул.
Симптоматика патологии
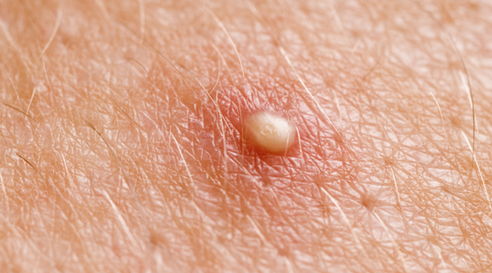
В 80% клинически диагностируемых случаев заболевания на кожных покровах пациентов образовываются множественные пустулы. Распространенными местами их локализации становятся лицо, волосистая часть головы, подмышечные впадины, лобок, внутренняя поверхность бедер. Выраженная болезненность и зуд появляются после образования крупного скопления пустул. При отсутствии медицинской помощи и отказе от соблюдения правил личной гигиены пациент может столкнуться с осложнениями: абсцессами, флегмонами и гидраденитом.
Диагностика

Дифференциальная диагностика позволяет врачам исключить из анамнеза пациента медикаментозную токсикодермию, розовый лишай, стрептококковое импетиго, фурункулез и остиофолликулит.
Лечение

Местная терапия при лечении локализованного на лице фолликулита эффективна на начальной стадии заболевания. При появлении множественных пустул пациенту потребуется обработать высыпания спиртовыми растворами зеленки или фукарцина. Остановить распространение инфекции можно при регулярной обработке кожных покровов салициловым или борным спиртом. Вспомогательной терапевтической мерой становится ультрафиолетовое облучение тела и конечностей ребенка или взрослого.
Осложненное течение патологии требуют комплексной терапии, направленной на лечение заболевания-первопричины фолликулита — гонореи или сифилиса.
Диагностика и лечение фолликулита в Москве
АО «Медицина» (клиника академика Ройтберга) обладает всем необходимым оборудованием для диагностики и лечения инфекционных поражений волосяных фолликулов. Прием пациентов осуществляется в современном диагностическом комплексе, построенном с учетом последних достижений медицины.
Вопросы и ответы
Какой врач лечит инфекции волосяных луковиц человека?
— Лечение патологии осуществляется дерматологом. При осложненном течении заболевания пациенту могут потребоваться консультации с другими врачами — венерологом, иммунологом, терапевтом.
Существуют ли меры по профилактике фолликулита?
— Взрослым и детям рекомендуется избегать контактов с химическими веществами, которые могут привести к повреждениям кожи и проникновению патогенов к волосяным фолликулам. Лицам, страдающим от сахарного диабета и повышенного потоотделения, следует тщательно соблюдать правила личной гигиены.
Передается ли инфекция от носителя к здоровому человеку?
— Вероятность инфицирования здорового человека при контакте с носителем заболевания существует. По этой причине дерматологи не рекомендуют детям и взрослым пользоваться общими полотенцами и средствами личной гигиены.
Абсцедирующий подрывающий фолликулит и перифолликулит Гоффмана и синдром фолликулярной окклюзии
В статье на основании обзора литературы описаны редкие дерматозы — абсцедирующий подрывающий фолликулит, перифолликулит Гоффмана и синдром фолликулярной окклюзии. На основании современной литературы и собственных наблюдений представлена клиническая и гист
On the basis of literature review, the article describes rare dermotosis — abscessed disruptive folliculitis, Hoffman’s perifolliculitis and follicular occlusion syndrome. On the basis of modern literature and personal observations, clinical and histological picture was presented, as well as modern ideas of etiology and pathogenesis of these diseases, and treatment methods.
Абсцедирующий подрывающий фолликулит и перифолликулит Гоффмана — воспалительное рецидивирующее заболевание кожи волосистой части головы, характеризующееся образованием абсцессов, с последующей рубцовой атрофией. Заболевание возникает преимущественно у мужчин, характеризуется длительным течением [1].
Причина абсцедирующего подрывающего фолликулита и перифолликулита Гофманна до конца не известна. Патофизиологические изменения в коже при этом заболевании связывают с фолликулярной окклюзией, расширением и разрывом фолликулярного канала, что приводит к воспалительной реакции. Бактериальная инфекция на высыпаниях развивается вторично и не является причиной этого заболевания [2, 3].
Клиническая картина заболевания представлена множественными болезненными узлами с гнойным отделяемым, которые, сливаясь, образуют взаимосвязанные абсцессы и пазухи (синусы) [1]. Процесс имеет типичные места локализации с поражением волосистой части головы (чаще теменной и затылочной областей), задней поверхности шеи. Пусковой механизм в формировании воспалительных элементов связывают с окклюзией сальных желез, что и объясняет характерное место локализации [4–7]. Согласно топографической анатомии на коже волосистой части головы расположены самые крупные сальные железы, с количеством до 5 долек, глубоко залегающие, с длинными извитыми протоками [8].
После разрешения воспалительного процесса остаются гипертрофические или атрофические рубцы кожи волосистой части головы, что приводит к ограниченным очагам рубцовой алопеции, локализующейся на местах воспаления [7].
Некоторые авторы указывают на возможность развития осложнений, таких как плоскоклеточный рак и краевой кератит [2, 3, 7, 9].
Диагностика абсцедирующего подрывающего фолликулита и перифолликулита Гоффмана основана на клинической картине, трихологическом исследовании, при необходимости гистологии.
Гистологическая картина заболевания зависит от степени воспаления. На ранней стадии наблюдается фолликулярный гиперкератоз с закупоркой и дилатацией фолликула. Вследствие этого возникает апоптоз и фолликулярный эпителий разрушается. В дальнейшем образуются инфильтраты из нейтрофилов, лимфоцитов и гистиоцитов. Позднее наблюдается образование абсцесса, приводящее к разрушению волосяного фолликула. Абсцессы могут проникать в дерму и подкожно-жировую клетчатку. При развитии процесса в дерме и подкожно-жировой клетчатке формируется грануляционная ткань, содержащая лимфоплазматический инфильтрат и гистиоциты, а также многоядерные гигантские клетки вокруг кератина и волосяных стержней. Процесс заживления завершается обширным фиброзом. На поздних стадиях отмечается рубцевание, фиброз, подкожные синусы, хронические гранулемы, которые представлены лимфоцитами, макрофагами, гигантскими клетками инородных тел, клетками плазмы крови [2, 4, 9, 10].
Методом трихоскопии можно обнаружить характерные признаки: «3D» («трехмерные») желтые точки в области дистрофичных волос, желтые аморфные области, белые точки с ореолами, молочно-красные области, не имеющие фолликулярных отверстий [4, 11].
Наблюдаемые нами пациенты с диагнозом «абсцедирующий подрывающий фолликулит» и «перифолликулит Гоффмана» представлены на фотографиях (рис. 1, 2). Клинические примеры демонстрируют абсцессы и гипертрофические рубцы на месте бывших высыпаний в области волосистой части головы у мужчин 23 и 28 лет. У представленных больных процесс локализовался только на волосистой части головы, кожа в других областях была не затронута, акне отсутствовали.
Абсцедирующий подрывающий перифолликулит может быть одним из симптомов, входящих в синдром фолликулярной окклюзии, который включает сочетание заболеваний кожи, сходных по патофизиологическим проявлениям: конглобатные акне, инверсные акне, абсцедирующий подрывающий перифолликулит, пилонидальная киста. В настоящее время в литературе описаны двойной синдром фолликулярной окклюзии, триада фолликулярной окклюзии и тетрада фолликулярной окклюзии.
Двойной синдром фолликулярной окклюзии сочетает абсцедирующий подрывающий перифолликулит и конглобатные акне. Клинический пример представлен на рис. 3. У мужчины 25 лет на коже волосистой части головы имеются гипертрофические рубцы на месте бывших высыпаний в области волосистой части головы, рубцы постакне на коже в области лица, акне 2–3 степени (рис. 3).
Триада фолликулярной окклюзии встречается у больных, имеющих конглобатные акне, абсцедирующий подрывающий перифолликулит и инверсные акне (или гидраденит), а при наличии пилонидальной кисты диагностируется как тетрада фолликулярной окклюзии [2, 9]. Точный патогенез этой группы заболеваний неизвестен, но данные свидетельствуют о том, что они имеют одинаковый патологический процесс, инициируемый фолликулярной окклюзией. В недавних исследованиях было показано, что цитокератин 17 (обнаруживаемый в норме в протоке сальной железы) отсутствует в эпителии протока сальной железы пациентов с инверсными акне, что способствует хрупкости эпителия и приводит к разрыву стенки фолликулярного протока [12].
Синдром фолликулярной окклюзии возникает чаще на третьем-четвертом десятке жизни у лиц мужского пола. Однако этот синдром описан в подростковом возрасте, а также у женщин [2, 9, 13]. По данным литературы, в редких случаях синдром фолликулярной окклюзии может сочетаться со спондилоартритом, остеомиелитом, болезнью Крона, грудинно-ключичным гиперостозом, синдромом Рейда (редкое сочетание кератита, ихтиоза и глухоты) [2, 9, 14].
Инверсные акне могут быть как самостоятельным заболеванием, а могут являться симптомом синдрома фолликулярной окклюзии. Согласно определению европейских клинических рекомендаций, инверсные акне — хронический, воспалительный, рецидивирующий дерматоз, с первичным поражением волосяного фолликула, возникающий после полового созревания и характеризующийся болезненными, глубокими высыпаниями, локализующимися в частях тела, где находятся апокриновые железы (подмышечные, паховые, аногенитальные области).
Инверсные акне впервые описаны в 1839 г. Velpeau, который первоначально назвал заболевание «гидраденит супуратива» (hidradenitis suppurativa), считая, что воспалительные изменения при этом заболевании происходят в потовых железах [2, 9]. В 1939 г. Brunsting на основании гистологического исследования доказал, что центральным звеном патогенеза гидраденита, подрывающего фолликулита головы и конглобатных акне является гиперкератоз фолликулярных протоков сально-волосяного фолликула [15]. В 1989 г. Plewigand и Steger ввели термин «инверсные акне», указывая на неверный термин «гидраденит», так как патогенетически имеет значение гиперкератоз фолликулярного протока, а не воспаление потовых желез. Отличием инверсных акне от вульгарных акне, помимо локализации, является отсутствие увеличения секреции сальных желез [13, 16].
В настоящее время определены диагностические критерии инверсных акне, в которых выделены основные и дополнительные.
2. Отсутствие патогенной флоры в мазке из отделяемого (только присутствие нормальной микробиоты) [7].
Выделяют несколько стадий инверсных акне:
Тяжелые варианты течения синдрома фолликулярной окклюзии ассоциированы с метаболическим синдромом, ожирением, употреблением в пищу большого количества простых углеводов, курением, мужским полом [7].
Нами представлены клинические случаи триады фолликулярной окклюзии на рис. 4, 5. Пациенты 43 и 52 лет обратились с жалобами на высыпания на коже волосистой части головы, лица, спины, груди, подмышечной области, в паху (рис. 4, 5). Пациенты имели схожие истории заболевания и клиническую картину. Считают себя больными с подросткового возраста, когда впервые появились высыпания на коже лица, груди и спины. Лечились амбулаторно с диагнозом «конглобатные акне». В возрасте около 30 лет стали появляться болезненные высыпания на коже в области волосистой части головы и подмышек. Пациенты лечились амбулаторно, доксициклин в течение 2–3 недель, эксцизия крупных узлов. Лечение приносило временное улучшение, ремиссия длилась менее полугода.
Дифференциальная диагностика абсцедирующего подрывающего фолликулита и перифолликулита Гоффмана
Дифференциальную диагностику необходимо проводить, в первую очередь, с заболеваниями, локализующимися на волосистой части головы. Акне-келоид (син.: сосочковый дерматит головы, склерозирующий фолликулит затылка) также наблюдается у мужчин в области затылка и на задней поверхности шеи. Первоначально появляются группы мелких фолликулярных пустул, которые располагаются в виде тяжа. Кожа вокруг них значительно уплотнена, кожные борозды резко выражены, в связи с чем создается впечатление существования сосочковых опухолей, волосы растут пучками. При разрешении фолликулов остаются келоидные рубцы. Процесс протекает медленно, без образования абсцессов [1]. Отсутствие флуктуирующих узелков, крупных абсцедирующих образований, фистульных ходов является основным отличием акне-келоид от абсцедирующего подрывающего фолликулита и перифолликулита Гоффмана.
Часто случаи рубцовых алопеций, обусловленные предшествующими фолликулитами, обычно диагностируют как абсцедирующий и подрывающий перифолликулит Гоффмана. Декальвирующий (эпилирующий) фолликулит впервые был описан в 1888 г. Quinqaud. Декальвирующий фолликулит также встречается у взрослых и чаще у мужчин. Поражения при декальвирующем фолликулите обычно располагаются на волосистой части головы, однако иногда могут локализоваться на других частях тела, покрытых волосами: борода, подмышечная область, лобок. Процесс начинается с фолликулита, окруженного зоной эритемы. После разрешения воспаления образуются небольшие округлые или овальные очаги рубцовой атрофии. Сливаясь между собой, мелкие очаги становятся крупнее, обычно сохраняя округлые очертания. Старые участки, на которых воспалительный процесс завершился, представлены зонами рубцовой атрофии. Таким образом, клиническая картина представлена небольшими очагами рубцовой алопеции с пучками, состоящими из 5–10 волос, выходящих из расширенных фолликулярных отверстий.
Микотическое поражение волосистой части головы характеризуется отсутствием островоспалительных явлений и положительной грибковой культурой.
Другие состояния, которые могут имитировать абсцедирующий подрывающий фолликулит и перифолликулит Гоффмана, включают злокачественные пролиферирующие пилярные кисты, фолликулотропные грибовидные микозы с крупными клеточными трансформациями, эрозивно-пустулезный дерматоз кожи головы [4, 18, 19].
Лечение абсцедирующего подрывающего фолликулита и перифолликулита Гоффмана и синдрома фолликулярной окклюзии
Терапия синдрома фолликулярной окклюзии, как правило, начинается с лечения антибактериальными препаратами, назначаемыми внутрь (тетрациклин, клиндамицин, рифампицин) и наружно (клиндамицин). Некоторые авторы рекомендуют ципрофлоксацин 250–500 мг или клиндамицин и рифампицин по 300 мг [20].
Тем не менее антибактериальная терапия имеет кратковременный эффект. По мнению некоторых авторов более эффективно сочетать антибиотикотерапию с инъекциями кортикостероидов в очаги поражения [21]. Для лечения устойчивых к терапии случаев рекомендуется применять дапсон 50–150 мг в сутки [13].
Однако, по данным литературы, часто приходится прибегать к хирургическому вмешательству. Хирургическое лечение проводится на фоне антибактериальной терапии с полной резекцией пораженной кожи волосистой части головы в поэтапных процедурах с последующей реконструкцией кожи [22].
В настоящее время большинство публикаций, посвященных лечению фолликулярной окклюзии, утверждают о высокой эффективности изотретиноина в терапии данного дерматоза. Изотретиноин рекомендуется назначать в тех же дозировках, как и при вульгарных акне, — 0,5–1 мг/кг в течение 3–12 месяцев [20, 21].
Некоторые авторы рекомендуют сочетание антибиотиков внутрь и местное применение изотретиноина [20, 21].
В современной литературе имеются единичные публикации, демонстрирующие высокую эффективность генно-инженерных биологических препаратов, таких как адалимумаб, инфлексимаб, которые предлагаются в качестве третьей линии терапии [23, 24].
Под нашим наблюдением находился пациент 52 лет с триадой фолликулярной окклюзии (конглобатные акне, абсцедирующий подрывающий перифолликулит и инверсные акне), получавший лечение изотретиноином в дозе 30 мг в сутки в течение 6 месяцев. В результате терапии отмечалась длительная ремиссия в течение года. На фотографиях представлены результаты терапии через 2 месяца приема препарата (рис. 6). Процесс полностью разрешился, представлен поствоспалительными пятнами и гипертрофическими рубцами.
Таким образом, представленные клинические случаи демонстрируют различные варианты синдрома фолликулярной окклюзии, в результате которого на коже образуются узлы различного характера (воспалительные или невоспалительные), абсцессы и, как следствие воспалительного процесса, формирование различных рубцов. В настоящее время наиболее эффективным препаратом для лечения абсцедирующего подрывающего фолликулита и перифолликулита Гоффмана и синдрома фолликулярной окклюзии является изотретиноин в дозировках, рекомендуемых инструкцией.
Литература
ФГОУ ДПО РМАПО, Москва
Фолликулит Гоффмана
Фолликулит Гоффмана, или подрывающий фолликулит, представляет собой гнойно-воспалительное заболевание хронического течения, которое в последние годы стало встречаться дерматологам все чаще. Представляет собой гнойный процесс в коже, который возникает в волосистой части головы на темени и затылке. Иногда могут поражаться подмышечные впадины и лобок. Диагностика патологии выполняется с помощью осмотра, гистологии тканей, а также бактериологического посева. Программа лечения составляется индивидуально каждому пациенту и включает антибиотики, иммунностимуляторы, ретиноиды и поддерживающие препараты.
Общие данные
Фолликулит Гоффмана получил название в честь немецкого дерматолога, который максимально подробно изучил и описал патологию более ста лет назад. Ученый определил, что заболевание развивается из-за бактериального заражения тканей волосяного фолликула стафилококком и физиологической особенности кожи. Распространенность данной формы подрывающего фолликулита незначительна, но отмечается тенденция увеличения числа заболевших. Поражает чаще мужчин, а у афроамериканских мужчин встречается чаще в несколько раз.
При долгом и агрессивном течении инфекционное заболевание кожи ведет к рубцовой алопеции. Из-за этого на голове появляются участки с необратимым облысением, которые доставляют эстетический дискомфорт, вызывают комплексы и ухудшают качество жизни пациента. Несмотря на болезненность и повышение температуры в острой фазе больных фолликулитом Гоффмана в первую очередь беспокоит именно облысение. Чтобы не допустить необратимых изменений, важно своевременно обратиться к врачу и получить эффективную терапию.
Заболевание продолжается долгое время (несколько лет), имеет рецидивирующее течение.
Причины
Изначально считалось, что фолликулит Гоффмана развивается из-за действия стафилококковой флоры. Данный факт опровергает распространенность заболевания, поскольку другие формы поражения кожи стафилококками имеют массовое распространение, а эта патология встречается довольно редко. Современные ученые выяснили, что болезнь возникает под одновременным воздействием нескольких факторов:
Факторами, которые служат быстрому распространению заболевания, являются:
Симптомы
Начинается фолликулит Гоффмана с зуда и жжения на коже, чаще всего на темени и затылке. Далее появляются очаги с покраснением, которые имеют массовый характер. При бурном течении пораженная кожа занимает почти всю голову, здоровая кожа имеет восковидный блеск, расположена между очагами в виде узких полос. Также может наблюдаться гиперсекреция кожного сала.
По мере прогрессирования подрывающего фолликулита на участках с покраснением появляются узлы различной формы, которые постепенно перерождаются в свищи. Из фистул отделяется гной с кровью. Со временем на месте воспаления появляются изъязвления, волосы выпадают из-за гнойного расплавления волосяных фолликулов. В результате формируются атрофические или келоидные рубцы с необратимым облысением, которые сохраняются и после успешного лечения.
На фоне гнойно-воспалительных процессов фолликулита Гоффмана также отмечаются осложнения в виде повышенной температуры, плохого самочувствия, болезненности. Из-за мокнутия волосы могут слипаться, портится внешний вид.
Диагностика
В первую очередь врач-дерматолог выполняет осмотр, где определяет очаги гнойного воспаления, узлы, свищи, очаги алопеции. Обязательно осматривается все тело. Особое внимание уделяется подмышечным впадинам и паху. При подрывающем фолликулите отмечается и увеличение лимфатических узлов. От давления на пораженную кожу выделяются гнойные массы, по которым выполняется посев.
После бактериологического изучения выявляется стафилококковая флора. Дополнительно рекомендуется провести исследование чувствительности к антибактериальным препаратам для подбора наиболее эффективного лечения.
Еще один метод диагностики фолликулита Гоффмана, который часто применяется, — трихоскопия. Она позволяет обнаружить характерные признаки на ранних этапах. Это объемные желтые и белые точки в зоне истощенных волос, аморфные области желтого оттенка, зоны с жемчужно-красной окраской без видимых устьев волосяных фолликулов.
Дополнительно больному подрывающим фолликулитом назначается общий анализ крови, где чаще всего выявляется увеличение показателей лейкоцитов и СОЭ. При смешанной картине, например, при фолликулярной окклюзии, выполняется биопсия. Гистология демонстрирует и воспаление.
Лечение
Терапевтическая программа для больных фолликулитом Гоффмана строится по нескольким направлениям:
Продолжительность лечения антибиотиками составляет около 10 – 14 дней, после назначаются ретиноиды сроком на несколько месяцев. Во время терапии возможны локальные рецидивы, которые самостоятельно регрессируют.
В результате происходит выход подрывающего фолликулита в стойкую ремиссию, когда ликвидируются все патологические очаги, восстанавливается рост волос, очищается кожа. Если лечение начато своевременно, шансы на сохранение жизнеспособности волосяных фолликулов очень высокие! Важно не затягивать с обращением к врачу.
Прогноз и профилактика
Грамотная программа лечения и соблюдение пациентом всех назначений позволяют давать благоприятный прогноз. Вероятность рецидивов сохраняется, так как развитие заболевания в первую очередь зависит от состояния кожных покровов. Гормональные колебания, ношение синтетической одежды, недостаточная гигиена и множество других факторов могут ухудшать состояние кожи и провоцировать развитие фолликулита Гоффмана.
Тем пациентам, у которых после лечения тяжелых форм заболевания остаются на коже очаги рубцовой алопеции, рекомендуется пересадка волос или пластическая хирургия по иссечению рубцов. Консервативные и косметологические методы в таком случае не показывают результата, поскольку волосяных фолликул в шрамах нет.
Чтобы не допускать рецидивов подрывающего фолликулита, пациенту рекомендуется здоровый образ жизни и простые мероприятия:
В клинике трихологии «Доктор Волос» в Москве ведут прием специалисты, которые располагают современными диагностическими инструментами для выявления и дифференциации фолликулита Гоффмана. Врачи-трихологи также назначают программы оздоровления кожи головы и волос. Получите больше информации о ценах и услугах!
Записаться на бесплатную консультацию трихолога по телефону:
Фолликулиты и резистентность к антибактериальной терапии: как лечить?
Опубликовано в журнале:
« Лечащий врач » № 5 Май, 2016
Резюме. Одним из частых заболеваний кожных покровов с особенной устойчивостью к терапии является фолликулит.
Хроническое течение характерно для фолликулитов, вызванных, в частности, стафилококками. В данной статье представлено исследование препарата, который с успехом можно применять в борьбе с устойчивостью к антибиотикам.
Ключевые слова: пиодермия, Staphylococcus aureus, резистентность, антибактериальные препараты.
Abstract. One of the most common skin diseases, remarkably resistant to the therapy is folliculitis. The chronic process is typical for folliculitis caused, in particular, by Staphylococcus aureus. This article presents a study of the drug which can be successfully used against antibiotic resistance.
Keywords: pyoderma, Staphylococcus aureus, resistance, antibiotics.
С 1928 года, когда А. Флемингом был открыт первый антибиотик пенициллин, до настоящего времени группа антибактериальных препаратов значительно увеличилась. Антибиотики стали чрезвычайно популярны. Порой их назначение не оправдано, зачастую пациенты самовольно назначают себе антибактериальную терапию, что в конечном итоге привело к тому, что медицинское сообщество столкнулось с такой сложной проблемой, как резистентность к антибиотикотерапии. Основой терапевтического действия антибактериальных препаратов является подавление жизнедеятельности возбудителя инфекционной болезни в результате угнетения более или менее специфичного для микроорганизмов метаболического процесса. Угнетение происходит в результате связывания антибиотика с мишенью, в качестве которой может выступать либо фермент, либо структурная молекула микроорганизма.
Резистентность микроорганизмов к антибиотикам может быть природной и приобретенной.
Истинная природная устойчивость характеризуется отсутствием у микроорганизмов мишени действия антибиотика или недоступностью мишени вследствие первично низкой проницаемости или ферментативной инактивации. При наличии у бактерий природной устойчивости антибиотики клинически неэффективны. Природная резистентность является постоянным видовым признаком микроорганизмов и легко прогнозируется.
Под приобретенной устойчивостью понимают свойство отдельных штаммов бактерий сохранять жизнеспособность при воздействии таких концентраций антибиотиков, которые подавляют основную часть микробной популяции. Возможны ситуации, когда большая часть микробной популяции проявляет приобретенную устойчивость. Появление у бактерий приобретенной резистентности не обязательно сопровождается снижением клинической эффективности антибиотика. Формирование резистентности во всех случаях обусловлено генетически: приобретением новой генетической информации или изменением уровня экспрессии собственных генов.
Известны следующие биохимические механизмы приобретенной устойчивости бактерий к антибиотикам:
Биопленка состоит из непрерывного мультислоя бактериальных клеток, прикрепленных к поверхности раздела фаз и друг к другу и заключенных в биополимерный матрикс [2, 3]. Способностью к образованию биопленок обладает большое количество микроорганизмов, являющихся этиологическими агентами инфекционных, дерматологических, урогенитальных и других заболеваний. Наиболее изученными видами бактерий, образующих биопленки, являются стафилококки, представители семейства Enterobacteriaceae, Pseudomonas aeruginosa, генитальные микоплазмы [4].
Известно, что матрикс биопленки способен препятствовать скорости диффузии некоторых антибиотиков и других биоцидных препаратов, что зависит от его биохимического состава и метаболической активности популяции. Например, аминогликозиды, как отмечается в ряде работ, достаточно длительно диффундируют через матрикс, фторхинолоны, напротив, легко проникают через этот барьер 6. По данным R. Shafreen, левофлоксацин способен проникать в биопленку, сформированную не только бактериями, но и дрожжеподобными грибами Candida albicans, нарушать их биосинтетическую активность, тем самым разрушая структурную организацию грибкового сообщества [8].
В основе биологического действия препарата Мирамистин ® лежит воздействие на клеточные мембраны бактериальных клеток. В результате воздействия препарата происходит нарушение структуры и функции мембран бактериальных клеток, нарушение их осмотического баланса и быстрый лизис. Мирамистин ® не воздействует на оболочки клеток человека, поскольку составляющие их липиды имеют значительно большую длину радикалов, и гидрофобных взаимодействий с молекулами препарата Мирамистин ® не происходит. Мирамистин ® обладает выраженным антимикробным действием в отношении грамположительных и грамотрицательных, аэробных и анаэробных, спорообразующих и аспорогенных бактерий в виде монокультур и микробных ассоциаций, включая госпитальные штаммы с полирезистентностью к антибиотикам. Под действием препарата Мирамистин ® снижается устойчивость бактерий и грибов к антибиотикам [15, 16].
Группой ученых были проведены серии экспериментов in vitro, где изучалось влияние бензилдиметил-миристоиламино-пропиламмония на бактерии S. аureus, находящиеся в состоянии как биопленки, так и в обособленных формах. В ходе исследования были получены данные, что, находясь в биопленке, микроорганизмы проявляли большую устойчивость к действию распространенных в практике растворов антисептиков. Вне зависимости от формы существования микроорганизма бензилдиметил-миристоиламино-пропиламмоний оказывал бактерицидный эффект на S. аureus, в том числе MRSA (метицилинорезистентный Staphylococcus aureus) [17]. Бензилдиметил-миристоиламино-пропиламмоний в концентрации 5 мкг/мл и выше обладал 100% бактерицидной активностью в отношении S. аureus [16, 18].
Рис. 1. Типовая картина заболевания у пациента с фолликулитом, вызванным S. aureus
Целью настоящего исследования было оценить эффективность, переносимость, безопасность и удобство применения раствора для местного применения препарата Мирамистин ® (бензилдиметил [3-(миристоиламино)пропил]аммоний хлорид моногидрат) при фолликулитах, устойчивых к базовой терапии топическими антибиотиками.
Материалы и методы исследования
В качестве методов оценки эффективности терапии использовались индекс DIDS (Dermatology Index of Disease Severity, дерматологический индекс тяжести заболевания) и индекс DLQI (Dermatology Life Quality Index, дерматологический индекс качества жизни).
В рандомизированном, когортном, контролируемом, простом слепом исследовании участвовали 38 человек, страдающих устойчивыми формами бактериальных фолликулитов. Под наблюдением находились 22 женщины и 16 мужчин в возрасте от 20 до 48 лет. В исследование включались пациенты с диагнозом «фолликулит различной локализации», инфекционным агентом в котором выступал культурально подтвержденный S. aureus с отсутствием значимой терапевтической динамики от использования различных наружных антибактериальных препаратов. Не допускалось включение в исследование пациентов, использовавших любые другие препараты для лечения пиодермии, включая системные, в течение одного месяца до начала терапии или использовавших системные антибиотики в течение одной недели до начала исследования. В исследование не включались больные, соответствующие хотя бы одному из следующих критериев: беременные или кормящие женщины, имеющие гиперчувствительность к действующему веществу или компонентам препарата (в анамнезе или при назначении в текущем исследовании), применяющие системные или наружные антибиотики, глюкокортикостероиды, противогрибковые средства (в период лечения исследуемым препаратом), носители вирусных инфекций, подлежащие вакцинации (в период лечения исследуемым препаратом).
Рис. 2. Оценка степени поражения поверхности тела по DIDS
Для каждого пациента индивидуально высчитывались проценты по каждому параметру до лечения и по истечении одной недели от начала терапии. После чего высчитывалось среднеарифметическое значение по каждому параметру, которое приобрело не целое, а дробное значение.
Общие принципы подхода к оценке:
Рис. 3. 5-й день терапии. Отмечаются поствоспалительные эритематозные пятна
Функциональная ограниченность при выполнении повседневных действий в быту и на работе являлась вторым компонентом оценки тяжести заболевания при использовании индекса DIDS (таблица):
Рис. 4. Дерматологический индекс качества жизни
Результаты и их обсуждение
Срок наблюдения составил 2 недели, при этом длительность терапии и клиническое выздоровление большинства пациентов составили 7 дней. Длительность терапии определялась в основном площадью поражения и степенью тяжести клинической картины в начале терапии.
Зачастую после лечения на коже в местах поражений отмечались постэруптивные элементы (пятна гиперпигментации, эритематозные пятна), которые со временем разрешались. В статье приведено фото пациента с разрешившимся после лечения фолликулитом, на котором отсутствуют воспалительные элементы, свежих высыпаний нет, наблюдаются постэруптивные элементы (рис. 3). В целом в нашей программе отмечалась высокая комплаентность пациентов. Соблюдение назначенной терапии зафиксировано у 97% участников программы. Это соответствует мировым данным о влиянии различных факторов на приверженность пациентов лечению. Переносимость спрея Мирамистин ® по оценке врачей в подавляющем числе случаев была «хорошей», «очень хорошей» и «отличной» у 93% пациентов.
Таблица. Функциональная ограниченность при выполнении повседневных действий в быту и на работе
Заключение
ЛИТЕРАТУРА
Перифолликулит Гофмана
Перифолликулит Гофмана – хроническое дерматологическое заболевание гнойно-воспалительной природы. Встречается достаточно редко. Симптомами данной патологии являются поверхностные и глубокие абсцессы на волосистых участках тела – в основном на голове, изредка могут поражаться подмышечные впадины и лобковая область. Диагностика перифолликулита Гофмана основывается на результатах дерматологического осмотра, гистологического изучения пораженных тканей, общих анализов и бактериологических исследований. Для лечения заболевания применяют антибактериальные средства (антибиотики, сульфаниламиды), иммуностимулирующие препараты (в том числе анатоксины), поддерживающую терапию (витамины, биогенные стимуляторы).
Общие сведения
Перифолликулит Гофмана (абсцедирующий подрывающий фолликулит) – редкое хроническое кожное заболевание, которое характеризуется образованием гнойно-воспалительных очагов на участках тела, имеющих развитый волосяной покров. Подобное состояние было известно давно, но составителем его подробного описания впервые стал немецкий дерматолог Гофман в 1907-м году. Гофман определил патологию как результат заражения перифолликулярных тканей бактериями из группы стафилококка. Перифолликулит Гофмана является редким дерматологическим состоянием, его частота среди населения на сегодняшний день неизвестна. Это заболевание намного чаще поражает мужчин, соотношение больных мужского и женского пола составляет 5:1. Помимо собственно воспалительной симптоматики, перифолликулит Гофмана приводит к стойкой очаговой алопеции, поэтому при локализации патологических очагов на волосистой части головы может становиться причиной выраженного эстетического дискомфорта. В некоторых случаях участки облысения беспокоят пациентов больше, чем остальные симптомы патологии.
Причины
Со времен тщательного изучения этого состояния Е. Гофманом и до недавнего времени единственной причиной развития абсцедирующего подрывающего фолликулита считалась патогенная стафилококковая флора. В эту точку зрения не вписывался тот факт, что перифолликулит Гофмана является достаточно редким состоянием, тогда как другие формы воспалительного поражения кожи стафилококками встречаются часто. В настоящее время удалось выяснить, что в развитии заболевания играет роль не только инфицирование микроорганизмами, но и физиологические особенности кожи человека. Именно они позволяют бактериям колонизировать ткани дермы вокруг корней волос, тем самым провоцируя развитие перифолликулита Гофмана.
Главной особенностью кожных покровов, обнаруживаемой практически у всех больных перифолликулитом Гофмана, является изменение характера секрета сальных желез, которое со временем приводит к их закупорке (окклюзии). Подобный механизм реализуется при многих дерматологических состояниях, например, комедонах и акне. Однако для развития перифолликулита Гофмана необходима еще патологическая реакция кожи на компоненты распада закупоренных сальных желез, главным образом – кератин. Современные исследования подтвердили, что у больных данной патологией формируется гранулематозная воспалительная реакция на продукты распада кератина, которая усугубляется инфицированием стафилококковой флорой. Эти процессы, а также нарушения микроциркуляции в дерме и другие дистрофические проявления приводят к возникновению перифолликулита Гофмана.
Симптомы перифолликулита Гофмана
Заболевание чаще поражает мужчин и возникает на участках тела с развитым волосяным покровом, в первую очередь – на голове. Обычно перифолликулит Гофмана развивается в возрасте 20-35 лет, начало заболевания может сопровождаться выраженным зудом и жжением, при осмотре кожных покровов выявляются очаги покраснения. При поражении волосистой части головы подобные изменения чаще всего обнаруживаются в теменной и затылочной областях, очаги нередко имеют множественный характер. В редких случаях участки перифолликулита покрывают большую часть головы, а неизмененные ткани между ними имеют вид узких полосок. Затем на месте пятен образуются узлы продолговатой или полушаровидной формой, окруженные участками выпадения волос.
При дальнейшем течении перифолликулита Гофмана узлы трансформируются в фистулы размером 1-2 сантиметра, при надавливании из них выделяется гной, иногда с примесью крови. Узлы и фистулы могут изъязвляться, кожа вокруг них истончается, алопеция распространяется на 1-2 сантиметра вокруг кожных образований. При отсутствии лечения перифолликулита Гофмана узлы сохраняются на протяжении нескольких недель, после чего наступает заживление с образованием выраженных рубцов. Очаговая алопеция, как правило, не исчезает, кроме того, происходит формирование новых узлов и абсцессов. Заболевание принимает длительное рецидивирующее течение, его продолжительность в отдельных случаях составляет несколько лет.
Диагностика перифолликулита Гофмана
Для определения перифолликулита Гофмана производят дерматологический осмотр, микробиологическое исследование отделяемого абсцессов и гистологическое изучение тканей в очагах поражения. При осмотре выявляются очаги алопеции (чаще на голове, реже в подмышечных впадинах и паховой области), пятна или узлы красного цвета, нередко с изъязвлениями. При надавливании на абсцессы выделяется гной, зачастую с примесью крови. Также наблюдается увеличение регионарных лимфатических узлов (шейных, затылочных, паховых, подмышечных) и повышение температуры тела, больные могут жаловаться на общее недомогание.
При бактериологическом изучении гнойного отделяемого (посев на питательные среды) обычно определяется гноеродная стафилококковая флора. В рамках этого исследования можно также провести определение чувствительности возбудителя к различным антибиотикам для подбора оптимального лечения перифолликулита Гофмана. Общий анализ крови, как правило, свидетельствует о наличии неспецифических признаков гнойного воспаления. Обнаруживается лейкоцитоз с нейтрофильным сдвигом влево и резкое увеличение скорости оседания эритроцитов (СОЭ). Гистологическая картина при перифолликулите Гофмана – резкий отек дермы и эпидермиса с выраженной инфильтрацией тканей (в основном нейтрофильного характера), наличие признаков гранулематозного воспаления, частичная деструкция базальной мембраны.
Лечение перифолликулита Гофмана
Основными принципами терапии перифолликулита Гофмана являются борьба со стафилококковой инфекцией, нормализация обменных процессов в коже и коррекция секреторной функции сальных желез. Для устранения бактериальной инфекции используют антибиотики – либо широкого спектра действия, либо те, к которым данный микроорганизм наиболее чувствителен (это выявляется путем бактериологических исследований). Помимо антибиотиков в ряде случаев применяют химиотерапевтические антибактериальные средства, например, сульфаниламиды. При выявлении токсигенных штаммов стафилококка (такая форма перифолликулита проявляется выраженными общими нарушениями) назначают иммунные препараты – сыворотки и стафилококковый анатоксин. Местно при перифолликулите Гофмана используют разнообразные антисептические мази и растворы – анилиновые красители и хлоргексидин, ускоряющие заживление и препятствующие образованию новых очагов заболевания.
В некоторых случаях перифолликулита Гофмана абсцессы располагаются в достаточно глубоких слоях кожи, что требует их хирургического вскрытия, дренирования и дальнейшего промывания антисептиками. Для нормализации работы сальных желез применяют ретиноиды, витамин Е и другие средства. Минерально-витаминные комплексы и препараты железа также необходимы для увеличения защитных сил организма и нивелирования побочных эффектов антибиотикотерапии. Некоторые физиотерапевтические процедуры – ультрафиолетовое облучение, УВЧ и другие – также обладают положительным эффектом при перифолликулите Гофмана.
Прогноз и профилактика перифолликулита Гофмана
При правильно проведенном лечении и выполнении всех рекомендаций специалиста прогноз перифолликулита Гофмана относительно благоприятный. Возможны рецидивы заболевания, поскольку оно обусловлено не столько инфекцией, сколько собственными физиологическими особенностями кожи больного. После заживления патологических очагов перифолликулита Гофмана на волосяном покрове остаются участки рубцовой очаговой алопеции, которые являются заметным эстетическим дефектом. Исправить это можно только методами пластической хирургии, никакие консервативные или косметологические мероприятия рост волос на рубцовой ткани не восстанавливают. Для профилактики перифолликулита Гофмана необходимо обеспечивать организм необходимыми витаминами (особенно А и Е), избегать значительного засаливания волос, придерживаться правил личной гигиены.
Фолликулит на ногах
Фолликулой называют волосяную луковицу, которая состоит из корня волоса и окружающих его тканей. При ее воспалении возникает заболевание фолликулит. Этот недуг может появиться на любом участке тела, но довольно часто он возникает на ногах. Такая патология в равной степени беспокоит как мужчин, так и женщин. К тому же, чаще всего страдают от фолликулита люди, которые проживают в жарких южных странах. Справиться с этим заболеванием можно довольно быстро, если своевременно обратиться за медицинской помощью и строго следовать всем рекомендациям специалиста.
Симптомы заболевания
Фолликулит может быть поверхностным и глубоким. Первый тип является начальной формой заболевания. При этом недуге под кожей формируются небольшие твердые узелки, которые со временем увеличиваются и размягчаются. Размер таких пустул варьируется от двух до пяти миллиметров в диаметре. Распознать фолликулит просто, если знать его специфические симптомы. К ним относят:
Причины болезни
Спровоцировать фолликулит на ногах могут различные инфекции, которые проникают в кожу. Специалисты отмечают, что чаще всего возбудителями фолликулита являются:
Для того чтобы такие возбудители проникли в кожные покровы, необходимы также благоприятные условия. Чаще всего инфицирование происходит из-за появления на коже ног микротравм. Они могут возникнуть, например, из-за неаккуратно проведенной депиляции. Расчесы на коже появляются при дерматологических заболевания, сахарном диабете, аллергии. Поэтому эти недуги также можно отнести к косвенным причинам появления фолликулита. Повышается риск развития заболевания при:
Какой врач поможет?
Не стоит пытаться самостоятельно заниматься лечением этого заболевания. При фолликулите неправильные действия не только могут спровоцировать распространение инфекции, но и стать причиной появления фурункулов и карбункулов. Поэтому нужно доверять лечение таким врачам как:
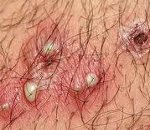
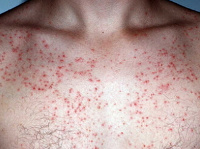


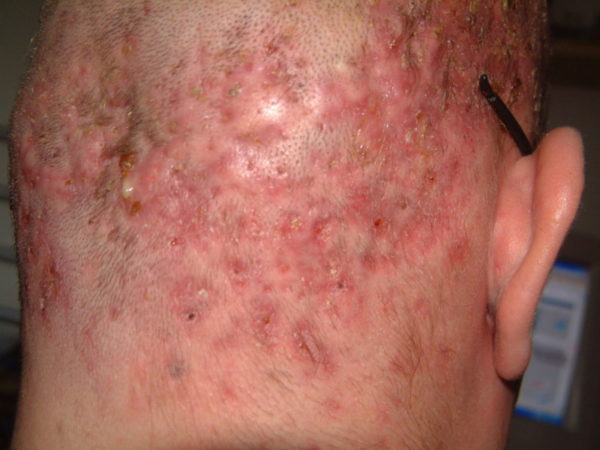



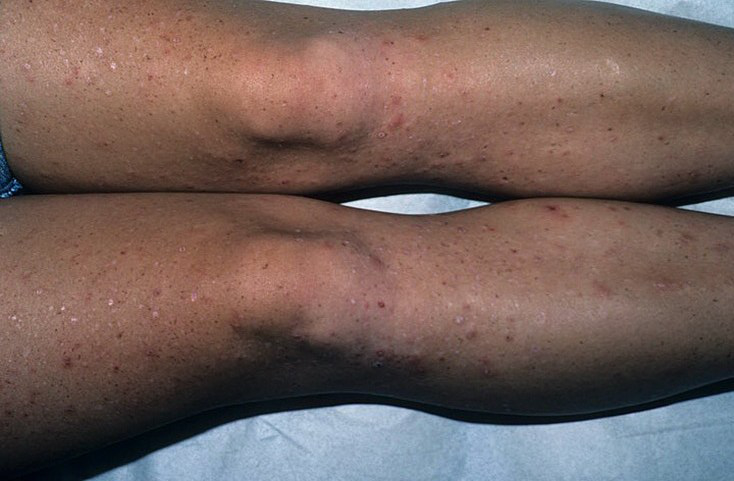


.jpg)
.gif)
.jpg)
_575.gif)
.gif)





.jpg)
.jpg)
.jpg)
_575.jpg)