Что делать если разбил губу
Что делать если разбил губу
Разбили губу: что делать и как снять опухоль?
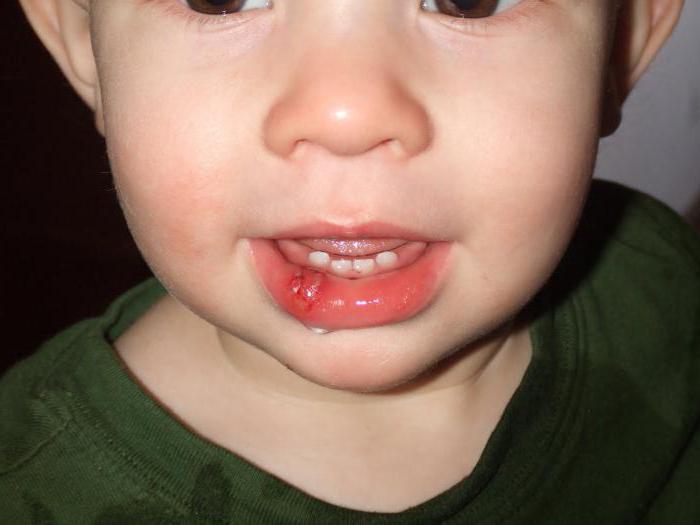
Многие сталкиваются с проблемой разбитой губы. Подобное может произойти после падения, удара. Часто на месте ушиба появляется не только гематома, но и возникает отек. Многим сразу хотелось бы знать, что делать, если разбили губу, дабы избавиться от припухлости.
Отметим, что ушиб может спровоцировать много серьезных последствий, если вовремя не оказать помощь.
Запрещенные приемы. Что делать ни в коем случае нельзя?
Перед тем как говорить о том, что делать, если взрослый или ребенок разбил губу, расскажем о том, какие меры запрещено предпринимать. Давайте их рассмотрим:
Можно ли использовать лед? Как правильно это делать?
Обычно в случае, если разбита губа или другая часть тела, то рекомендуют класть на места ушиба лед. Делается это для того, чтобы ослабить болевые ощущения и, конечно же, снять отек. Таким методом можно пользоваться в том случае, если, кроме припухлости, нет различных рассечений и кровотечений. Помните, что к чувствительной ткани в чистом виде лед прикладывать нельзя. Подобное может привести к таким дополнительным осложнениям, как некроз и переохлаждение.
Если прикладывать лед, то можно ли за короткий промежуток времени избавиться от отеков? К сожалению, нет. Снять припухлость таким образом можно лишь за несколько дней. Прикладывать компресс стоит каждые три часа по десять минут.
Народные средства при разбитой губе
Как снять припухлость народными средствами? Если срочного медицинского вмешательства не требуется, то можно воспользоваться данными методами. Популярные средства мы сейчас рассмотрим:
Медикаментозная терапия. Какие препараты применяются?
Если у вас разбита губа, и вы доверяете народной медицине, то следующие советы для вас. Итак, что делать в подобных случаях? Чтобы снять отек, можно воспользоваться следующими лекарствами:
Ребенок разбил губу. Что делать? Какие средства использовать?
Безусловно, что подобная травма выглядит устрашающе. Многие мамы впадают в панику. Но делать этого не стоит. Нужно действовать спокойно. Что делать?
Дальнейшее лечение ребенка. Советы
После первой помощи, конечно же, следует продолжить лечение ребенка. В процессе заживления губа будет покрываться коркой. Нужно следить, чтобы малыш ее не сгрызал. В противном случае процесс заживления затянется, вполне возможно и повторное попадание в рану инфекции.
Также нужно смазывать губу смягчающим средством. Для этих целей подойдут мази из прополиса и мед. Если ранка внутри, то будут полезны полоскания с ромашкой.
Небольшое заключение
Теперь вы знаете, как действовать, если разбита губа, что делать в этом случае. Надеемся, что наши рекомендации помогут вам решить подобную проблему.
Что делать если разбил губу
Лечение ранений губы. Реконструкция после повреждения лица
Слизистая оболочка губ, круговая мышца рта и кожа восстанавливаются послойно. Первоочередной задачей является правильное восстановление белого валика и края вермилиона, а также влажной линии и круговой мышцы рта.
Особое внимание следует уделять прецизионному сшиванию границы вермилиона и кожи, поскольку даже небольшие несоответствия границы красной каймы губ очень хорошо заметны, а сама граница может быть стерта в результате повреждения или побледнения под действием эпинефрина. Поэтому авторы настоящей статьи начинают восстановление губы с наложения одиночного кожного шва на границе вермилиона и кожи, вслед за которым выполняется мышечный шов, который также способствует прецизионному восстановлению анатомии губы.
Далее выполняется ушивание слизистой оболочки узловыми абсорбируемыми швами, а затем оставшейся части мышц и кожи. На мышцу следует накладывать несколько швов, которые не только восстанавливают непрерывность сфинктера рта, но и предотвращает образование расщелин и втянутых участков кожи, обусловленных диастазом подлежащего мышечного слоя.
Для реконструкции полнослойных дефектов губы существует множество различных алгоритмов. Первичное закрытие раны может выполняться при дефектах размерами менее половины губы. При дефектах размерами до 2/3 губы возможна пластика местными тканями, а при полном отсутствии губы выполняется реконструкция с использованием свободных лоскутов.
Подобные вмешательства редко применяются в острый период травмы. Особенно сложна реконструкция желобка верхней губы (фильтрума). При дефектах в этой области применяется лоскут Abbe (лоскут на ножке из нижней губы), обеспечивающий формирование отдельного участка тканей по средней линии верхней губы области фильтрума.
Расширенный лоскут Abbe позволяет выполнить реконструкцию дефектов губы, захватывающих внутреннюю часть щеки и колумеллу. Не менее сложно бывает восстановить форму и добиться состоятельности угла рта. Ключевым моментом этой реконструкции является восстановление прикрепления лицевых мышц и мышц рта к модиолюсу. Хотя полная комиссуропластика в острый период травмы может оказаться и невозможной, попытка первичного восстановления модиолюса все же должна быть предпринята.
Контрактуры и ретракция оставшихся свободными мышц значительно затруднят вторичную комиссуропластику.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Как вылечить разбитую губу
Соавтор(ы): Margareth Pierre-Louis, MD. Доктор Маргарет Пьер-Луи — сертифицированный дерматолог и дерматопатолог, врач-предприниматель, основательница Twin Cities Dermatology Center и Equation Skin Care в Миннеаполисе, Миннесота. Twin Cities Dermatology Center — это дерматологическая клиника, которая лечит пациентов всех возрастов и занимается клинической дерматологией, косметической дерматологией и телемедициной. Equation Skin Care предлагает лучшие натуральные продукты для ухода за кожей, созданные на основе доказательных методов. Доктор Пьер-Луи получила степени бакалавра биологии и магистра делового администрирования в Университете Дьюка, диплом врача в Университете Северной Каролины в Чапел-Хилл, прошла ординатуру по дерматологии в Миннесотском университете и по дермапатологии в Университете Вашингтона в Сент-Луисе. Прошла сертификацию по дерматологии, кожной хирургии и дерматопатологии в Американских советах по дерматологии и патологии.
Количество источников, использованных в этой статье: 8. Вы найдете их список внизу страницы.
Количество просмотров этой статьи: 145 720.
Поражения слизистой оболочки рта травматического происхождения
В зависимости от характера травмирующего агента различают травмы механические, термические, химические и лучевые.
Механические травмы слизистой оболочки рта у детей.
В зависимости от длительности травмы, ее интенсивности, реактивности организма выявляются гиперемия поврежденного участка, отечность его, десквамация эпителия, эрозирование или изъязвления слизистой оболочки. Травматические поражения часто называют декубитальными (от лат. Decubitas – пролежень).
Одной из причин декубитальных эрозий и язв у детей первых недель или месяцев жизни является травма зубами или одним зубом, прорезавшимся до рождения ребенка или в первые дни и недели после рождения. Преждевременно прорезываются обычно один или два центральных резца, преимущественно на нижней челюсти.
Эмаль и дентин этих зубов недоразвиты, режущий край истончен и во время сосания груди травмирует уздечку и нижнюю поверхность языка, что приводит к нарушению эпителиального покрова и воспалению в собственно слизистом слое. Такую форму поражения классифицируют как эрозию. Если в результате травмы происходит разрушение и собственно слизистого слоя, то такое повреждение называют язвой.
Подобное поражение на уздечке языка может возникнуть и у детей более старшего возраста во время коклюша или хронического бронхита, так как длительные приступы кашля сопровождаются высовыванием языка и уздечка языка травмируется режущим краем передних зубов (болезнь Риги).
Декубитальные эрозии и язвы щеки или губы могут возникнуть в период смены зубов, когда не рассосавшийся по какой-либо причине корень молочного зуба выталкивается постоянным зубом, перфорирует десну и, выступая над ее поверхностью, длительно травмирует прилежащих ткани.
У детей от 1 года до 2-3 лет нередко наблюдаются прилипшие к твердому небу тонкие и плоские инородные тела (скорлупки семян тыквы, подсолнечника, пластинки из сердцевины яблока обломки игрушек и др.).
Механические повреждения часты у детей, имеющих неровные, острые или разрушенные зубы и вредную привычку прикусывать, засасывать между зубами язык, слизистую оболочку щек и губ.
КЛИНИЧЕСКАЯ КАРТИНА МЕХАНИЧЕСКИХ ТРАВМ СЛИЗИСТОЙ ОБОЛОЧКИ РТА У ДЕТЕЙ.
При механических повреждениях слизистой оболочки рта общее состояние ребенка не нарушено, сон спокойный, температура тела нормальная. При дефектах верхних слоев эпителия, возникших в результате привычного прикусывания слизистой оболочки, прием пищи безболезнен, дети не предъявляют жалоб и не обращаются к врачу. Врач обнаруживает такие поражения, осматривая слизистую оболочку рта при проведении плановой санации. Слизистая оболочка обычной окраски, но в тех участках, где она травмируется зубами ( в области щек, губ, по краям языка), поверхность ее неровная, видны обрывки эпителия белого цвета, напоминающие налеты при молочнице, иногда имеются небольшие кровоизлияния. Пальпация слизистой у таких детей обычна безболезненна. Инородные тела, прилипшие к небу, покрываются налетом, слизистая оболочка вокруг них несколько отечна и гиперемирована.
При дифференцировании травматических поражений и других хронических заболеваний слизистой оболочки рта следует помнить, что декубитальные эрозии и язвы наблюдаются только в участках, доступных прикусыванию, их никогда не бывает на небе, дужках, в глубине переходных складок, в центральных участках спинки языка. Из анамнеза выясняется, что большинство детей практически здоровы, у некоторых выявляется психоэмоциональная неустойчивость.
Своеобразным поражением слизистой оболочки рта у детей первых месяцев жизни являются так называемые афты Беднара, которые чаще бывают у ослабленных детей, находящихся на искусственном вскармливании, страдающих врожденными пороками сердца, перенесших в первые месяцы жизни какие-либо заболевания. Гипертрофия является тем фоном, на котором незначительная травматизация тканей длинным рожком или во время протирания рта ребенка бывает достаточной для нарушения эпителиального покрова. Эрозии располагаются чаще симметрично на границе твердого и мягкого неба соответственно проекции на слизистую оболочку крючка крыловидного отростка основной кости. Поражение бывает и односторонним. Форма эрозий округлая, реже овальная, границы четкие, окружающая слизистая оболочка слабо гиперемирована, что указывает на состояние гипергии. Поверхность эрозий покрыта рыхлым фибринозным налетом, иногда чистая, более яркой окраски, чем окружающая слизистая оболочка неба. Размер эрозий – от нескольких миллиметров до обширных поражений, сливающихся друг с другом и образующих участок поражения в виде бабочки. В случае присоединения вторичной инфекции эрозии могут превратиться в язвы и даже вызвать перфорацию неба.
Афты Беднара могут быть и при грудном вскармливании, если сосок груди матери очень грубый, например, после облучения кварцем. Эрозия в этом случае располагается по средней линии неба. Ребенок становится беспокойным. Начав активно сосать, через несколько секунд он прекращает с плачем сосание, что и является обычно поводом для обращения к врачу.
ЛЕЧЕНИЕ МЕХАНИЧЕСКИХ ТРАВМ СЛИЗИСТОЙ ОБОЛОЧКИ РТА У ДЕТЕЙ.
При травматических поражениях слизистой оболочки лечение сводится к устранению причины, вызвавшей травму. Преждевременно прорезавшиеся молочные зубы следует удалить, так как структура их неполноценна, они быстро стираются и, помимо травмы слизистой оболочки, могут стать причиной одонтогенной инфекции. Инородные тела со слизистой оболочки неба легко удаляются зубоврачебным шпателем.
При афтах новорожденных нужно в первую очередь наладить кормление ребенка: естественное через накладку при грубых сосках матери или искусственное через короткий рожок из твердой резины, который не вытягивается при сосании и не достигает эрозированной поверхности.
Для обработки полости рта детей первых месяцев жизни применяют слабые антисептики (0,5% раствор перекиси водорода, отвара цветов ромашки, травы зверобоя, чая, настой листьев шалфея). Энергичное протирание рта и применение прижигающих веществ недопустимы. Следует учитывать, что афты Беднара заживают очень медленно, в течение нескольких недель и даже месяцев.
У детей старшего возраста при травме тщательно сошлифовывают острые края зубов, санируют полость рта, при показаниях назначают препараты, угнетающие кашлевой центр (после консультации с педиатром). Ребенку и родителям разъясняют роль вредных привычек. Если беседа с детьми и родителями не дает результатов и вредная привычка сохраняется, следует направить ребенка для обследования и лечения к психоневрологу. У некоторых детей, главным образом при рубцовых деформациях слизистой оболочки щек, когда слизистая ущемляется между верхним и нижним зубными рядами, показано изготовление ортодонтических аппаратов с вертикальными отростками, защищающими слизистую оболочку.
При декубитальных язвах, помимо антисептической обработки, целесообразно назначить аппликации смесей, стимулирующих заживление (например, витамин А 500 000ЕД, витамин В1 0,5 – 1г, инсулин 50 – 100 ЕД, масло облепиховое, оливковое или подсолнечное до 100 г). Можно использовать и такие официальные кератопластические средства, как винилин, кароолин, масло шиповника, эмульсия тезана и др. Марлевыми салфетками, пропитанными кератопластическим средством, покрывают соответствующую группу зубов, изолируя их от пораженной слизистой оболочки. Маленьким детям можно давать сосать указанные средства на небольшом ватном тампоне, прошитом шелковой лигатурой.
Термические травмы слизистой оболочки рта у детей.
У детей они встречаются редко, но возможны при приеме горячей пищи, особенно молока, бульона. Поражается главным образом слизистая оболочка губ, кончика языка, переднего отдела твердого неба. Она становится отечной, гиперемированной, болезненной при дотрагивании. Реже образуются поверхностные внутриэпителиальные пузырьки, которые сразу же лопаются. При осмотре в этом случае видны обрывки эпителия белого цвета на гиперемированном основании. Назначение антисептиков излишне, так как нет глубокого дефекта эпителия, а следовательно, и условий для вторичного инфицирования. При болях показаны обезболивающие средства: аппликации 0,5% раствора новокаина, лизоцим, 5 –10 % взвесь анестезина в масле.
Химические травмы слизистой оболочки рта у детей.
Эти травмы наблюдаются главным образом у детей 1 – 3 лет при случайном проглатывании употребляемых в быту растворов кислот и щелочей. В этом случае развиваются сочетанные ожоги слизистой оболочки рта, глотки, пищевода. Тяжесть поражения определяется концентрацией препарата и длительностью его воздействия. Слизистая оболочка становится резко гиперемированной, затем в сроки от нескольких часов до суток появляются некрозы, наиболее глубокие обычно на нижней губе. Некротизированые ткани пропитываются фибринозным экссудатом; образуется толстая пленка, которая медленно отторгается на 7 – 8-й день и в более поздние сроки. При неосложненном течении под такой пленкой происходят параллельно рубцевание тканей и эпителизация дефекта.
Химические ожоги могут вызвать многие лекарственные средства, применяемые при лечении зубов: фенол, формалин, антиформин, кислоты, спирт, эфир и др., поэтому стоматолог при употреблении их должен быть особенно осторожным, учитывая легкую ранимость слизистой оболочку у детей и часто бурную реакцию организма в ответ на ее повреждение.
ЛЕЧЕНИЕ ХИМИЧЕСКИХ ТРАВМ СЛИЗИСТОЙ ОБОЛОЧКИ РТА У ДЕТЕЙ.
При химических ожогах в первые минуты и часы оно должно быть направлено на нейтрализацию химического агента 1 – 2 % растворами натрия гидрокарбоната при ожогах кислотами и 1 % раствором хлористоводородной или 3 % раствором лимонной кислоты при ожогах щелочами. В дальнейшем лечение состоит в предупреждении вторичного инфицирования очага поражения и обезболивании. При ожогах глотки и пищевода ребенок должен быть госпитализирован в ЛОР-отделение.
Лучевые поражения слизистой оболочки рта у детей.
У детей лучевые поражения отмечаются крайне редко, их течение и лечение такие же, как у взрослых.
Методы избавления от опухоли губы после удара или ушиба




Запрещенные приемы. Что делать ни в коем случае нельзя?
Перед тем как говорить о том, что делать, если взрослый или ребенок разбил губу, расскажем о том, какие меры запрещено предпринимать. Давайте их рассмотрим:
Можно ли использовать лед? Как правильно это делать?
Обычно в случае, если разбита губа или другая часть тела, то рекомендуют класть на места ушиба лед. Делается это для того, чтобы ослабить болевые ощущения и, конечно же, снять отек. Таким методом можно пользоваться в том случае, если, кроме припухлости, нет различных рассечений и кровотечений. Помните, что к чувствительной ткани в чистом виде лед прикладывать нельзя. Подобное может привести к таким дополнительным осложнениям, как некроз и переохлаждение.
Если прикладывать лед, то можно ли за короткий промежуток времени избавиться от отеков? К сожалению, нет. Снять припухлость таким образом можно лишь за несколько дней. Прикладывать компресс стоит каждые три часа по десять минут.
Когда к врачу
Разбитая губа ребенка может залечиваться в домашних условиях. Однако, существует ряд ситуаций, в которых не обойтись без посещения кабинета специалиста.
К врачу необходимо обращаться, если:
Народные средства при разбитой губе
Как снять припухлость народными средствами? Если срочного медицинского вмешательства не требуется, то можно воспользоваться данными методами. Популярные средства мы сейчас рассмотрим:




Как убрать шрам на верхней и нижней губе
Сроки заживления рубца зависят от глубины и размеров поражения, наличия или отсутствия воспалений и состояния иммунной системы. Процесс рубцевания достаточно продолжителен, он может затянуться до 12 месяцев. В сложных случаях пациенту рекомендуют прибегнуть к следующим процедурам:
Отметим, что данные процедуры подходят не всем. В частности, избавление от рубцов с помощью лазера и гормонов имеет ряд противопоказаний:
Кроме этого, придется отказаться от приема ряда лекарств, нахождения на солнце, посещении сауны или бани и многих других привычных вещей.
Народные методы лечение шрама на губе
Подручные средства для домашнего применения найдутся у каждого. Но рецепты народной медицины не так эффективны в силу своих свойств. Они способны лишь стимулировать кровоток и снимать воспаление в области рубца. В этом смогут помочь:
Можно делать примочки из листьев алоэ или сока эвкалипта, кашицы из мелко рубленного репчатого лука или свежего сельдерея. Это напитает тонкую кожу губ, но, к сожалению, не сможет избавить вас от образования рубца. Эффект от подобных действий незначителен и малозаметен.
Чтобы не прибегать к хирургическому вмешательству и не использовать малоэффективные народные методы, специалисты рекомендуют противорубцовый гель Ферменкол для коррекции рубцов.
Уникальный комплекс устраняет как свежие, так и застарелые шрамы:
Медикаментозная терапия. Какие препараты применяются?
Если у вас разбита губа, и вы доверяете народной медицине, то следующие советы для вас. Итак, что делать в подобных случаях? Чтобы снять отек, можно воспользоваться следующими лекарствами:
Первая помощь
Доврачебная помощь осуществляется в следующем порядке:
- 1. Остановить кровь – к губе прикладывают холод, после чего наносят гемостатики, снижающие кровоточивость. Рану рекомендуется обработать перекисью водорода для предотвращения присоединения воспалительного процесса.
- 2. Успокоить человека и зафиксировать время получения раны – при больших кровопотерях может развиваться геморрагический и болевой шок, поэтому до приезда в больницу с пострадавшим разговаривают и поддерживают связь.
- 3. Обезболить рану – можно дать человеку любой анальгетик (Анальгин, Нурофен), который снизит болезненные проявления и улучшит общее состояние.

Как правильно прикладывать лед к ране губы
При отсутствии дыхания и нитевидном пульсе необходимо выполнить ряд реанимационных мероприятий, направленных на поддержание жизненно важных процессов в организме. Осуществляется искусственное дыхание через нос, так как при контакте с очагом ранения возможно инфицирование. Непрямой массаж сердца позволяет избежать развития клинической смерти, но при неправильном его выполнении могут развиваться осложнения.
Ребенок разбил губу. Что делать? Какие средства использовать?
Безусловно, что подобная травма выглядит устрашающе. Многие мамы впадают в панику. Но делать этого не стоит. Нужно действовать спокойно. Что делать?
Медикаменты

Нужно знать, какие препараты применяются при припухлости, воспалении, что нужно принимать для заживления
Некоторые родители, то ли по незнанию, то ли по неопытности применяют средства, которые могут навредить малышу. Так при подобной ранке недопустимо использовать такие антисептики, как йод, его производные и зеленку. Родители должны знать, что даже слабые концентрации данных препаратов могут нанести ожог. Если Вы уже совершили данное действие, то необходимо оказать первую помощь, характерную для ожогов.
Если у малыша присутствует припухлость, то могут применяться препараты на основе натуральных ингредиентов, которые помогут справиться с гематомой. Врач также может назначать средства против инфекции или для снятия воспаления. Давайте рассмотрим, какие препараты могут применяться в ситуации с разбитой губкой, чем обработать ранку.
Дальнейшее лечение ребенка. Советы
После первой помощи, конечно же, следует продолжить лечение ребенка. В процессе заживления губа будет покрываться коркой. Нужно следить, чтобы малыш ее не сгрызал. В противном случае процесс заживления затянется, вполне возможно и повторное попадание в рану инфекции.
Также нужно смазывать губу смягчающим средством. Для этих целей подойдут мази из прополиса и мед. Если ранка внутри, то будут полезны полоскания с ромашкой.
Уход за раной
Чтобы быстро затянулась раневая поверхность, необходим правильный уход. Существует несколько рекомендаций:
В большинстве случаев, рана пройдет сама. Такие травмы заживают сами при правильном уходе. Но если на губе появились пупырышки, гной, боль не проходит и мешает жить полноценно, нужно обратиться к врачу.
Что делать если разбил губу
НОУ ВППО «Тираспольский межрегиональный университет», Республика Молдова
Особенности наложения швов на раны челюстно-лицевой области
Журнал: Российская стоматология. 2016;9(2): 62‑63
НОУ ВППО «Тираспольский межрегиональный университет», Республика Молдова
НОУ ВППО «Тираспольский межрегиональный университет», Республика Молдова
Повреждения мягких тканей челюстно-лицевой области встречаются в 70% от всей челюстно-лицевой травмы. Дефекты и деформации лица вызывают не только анатомические и функциональные нарушения, но служат причиной тяжелых психологических переживаний больных. Степень этих нарушений и характер восстановительных операций зависят от величины и локализации дефекта, а также от сочетания повреждений отдельных органов и тканей лица. В зависимости от тяжести повреждения, разрушений скелета челюстно-лицевой области, мягких тканей, мышц, нервов, а также органов полости рта, пострадавшие нуждаются в различных способах реконструктивных вмешательств: от небольших местнопластических операций до длительной и многоэтапной пластики филатовскими стеблями, пересадки костных трансплантатов, жировой ткани и алло- и ксеноимплантатов. Хирургическую обработку ран челюстно-лицевой области необходимо проводить в ранние сроки. Это позволяет уменьшить опасность развития раневой инфекции и добиться первичного заживления раны. В зависимости от временного фактора первичная хирургическая обработка ран подразделяется на раннюю (в первые 24 ч), отсроченную (спустя 24—48 ч) и позднюю (после 48 ч).
Согласно общим принципам наложения швов на раны челюстно-лицевой области, при хирургических вмешательствах предусматривается: бережное отношение к краям сшиваемой раны; прецизионность — точное сопоставление и адаптация одноименных слоев сшиваемой раны; легкое приподнятие краев раны для предупреждения втяжения рубца в процессе контракции; обеспечение пролонгированной дермальной опоры для предупреждения расширения рубца в послеоперационном периоде; исключение странгуляционных меток от пролежней лигатуры на поверхности кожи.
Различают первичный шов, наложенный сразу после операции или ранения, и вторичный шов, применяемый на гранулирующую рану. Отсроченный первичный шов накладывают спустя 2—4 суток после первичной хирургической обработки раны. На кожу накладывают съемные швы, которые удаляют после заживления раны. Хирургические швы из нерассасывающегося материала, наложенные на глубокие ткани, обычно оставляют в тканях навсегда.
Узловые швы. Техника их выполнения требует проведения иглы двухмоментно. Прошивать оба края раны одним движением можно только в случае закрытия поверхностных ран малых размеров. Сближать края раны необходимо атравматично, помогая пальцами. Если хирург для этой цели использует глазной хирургический пинцет, им нельзя надавливать на края раны, а можно лишь изнутри приподнять края, или же снаружи поддерживать кожу напротив вкола иглы.
Требования, предъявляемые к завязыванию узла: 1) каждый хирург должен владеть основными способами завязывания узлов; концы лигатур в руках хирурга должны быть постоянно и равномерно натянуты. Если преобладает сила тяги за один конец, получится скользящий узел, который может развязаться; 2) узел следует затягивать до прекращения скольжения нити, но не сильно, так как нить может разорваться или наступит ишемия сшиваемых тканей, что приведет к избыточному рубцеванию и снижению эстетического эффекта; 3) при использовании дактильного метода завязывания узла необходимо помогать его движению указательным пальцем; 4) нельзя оставлять узел на линии сопоставленных тканей, так как он может спровоцировать дополнительную ишемию; 5) концы лигатур на коже должны быть не более 0,5—0,8 см. При более коротких их концах узел может развязаться, при более длинных — могут травмироваться окружающие ткани; 6) количество узлов определяется манипулятивными свойствами шовного материала. Как правило, фирмы изготовители шовного материала указывают оптимальное количество узлов.
Хирургический узел — это комбинация из двух горизонтальных перекрещиваний нитей и одного перекрещивания по вертикали. Наложение этого узла необходимо при некотором натяжении тканей, так как первый перекрест предупреждает ослабление узла до второго перекреста.
Простой (женский) узел — это комбинация из двух перекрещиваний нитей по вертикали.
Морской узел — достаточно надежный, однако в случае нарастающей отечности ткани он затягивается, что приводит к сильной ишемии соединенных краев раны.
Наложение узловых швов на слизистую оболочку полости рта отличается некоторыми особенностями. Так, если хирург соединяет слизисто-надкостничные лоскуты, то он сталкивается с проблемой натяжения тканей, даже при мобилизации надкостницы. В этом случае оптимальным является наложение П-образных швов, а в зонах без натяжения — узловых.
При зашивании таких участков как язык, небо, щечная область по линии смыкания зубов, оставление узла и концов лигатур, направленных в полость рта, может привести к травматизации линии шва (прикусывание зубами) и соприкасающихся поверхностей (язык—небо). Поэтому в таких случаях необходимо отдать предпочтение использованию рассасывающегося шовного материала и вворачивающемуся шву.
При наложении обычного узлового шва на глубокую рану возможно оставление остаточной полости. В этой полости может скапливаться раневое отделяемое и приводить к нагноению раны. При затруднении в сопоставлении краев кожной раны может использоваться горизонтальный матрацный П-образный шов. Этого можно избежать также зашиванием раны в несколько этажей. Поэтажное ушивание раны возможно как при узловом, так и при непрерывном шве.
Непрерывный шов. Непрерывный шов накладывают одной нитью. Вначале с одного края раны накладывают простой узловатый шов. Узел завязывают. Затем зашивают всю рану, следя за тщательностью прилегания краев раны и натягивая нить после каждого стежка. Дойдя до конца раны, завязывают конец с петлей, образовавшейся от неполного затягивания последнего стежка. Швы снимают на 7—8-й день, а на лице — через 4—6 дней.
Кроме поэтажного зашивания раны применяется вертикальный матрацный шов (по Донатти). При этом первый вкол производится на расстоянии 2 см и более от края раны, игла проводится как можно глубже для захвата дна раны. Выкол на противоположной стороне раны делается на таком же расстоянии. При проведении иглы в обратном направлении вкол и выкол производятся на расстоянии 0,5 см от краев раны так, чтобы нить прошла в слое собственно кожи. Завязывать нити при зашивании глубокой раны следует после наложения всех швов — это облегчает манипуляции в глубине раны. Применение шва Донатти позволяет сопоставлять края раны даже при их большом диастазе.
Хирургические швы, наложенные на рану, но не стянутые, называются провизорными. Их завязывают на 3—4-й день после наложения при отсутствии в ране воспалительного процесса.
Экстрадермальный непрерывный шов используется не для сближения краев раны, а лишь для их точного сопоставления при отсутствии натяжения на линии шва. При наложении такого шва используют тонкий шовный материал и средства оптического увеличения.
Двухрядный непрерывный шов. Глубокие раны могут быть закрыты двухрядными непрерывными швами. Первый ряд проходит в подкожной жировой клетчатке, приблизительно посередине плоскости разреза жировой ткани, второй ряд— в собственно коже (дерме). Концы нитей каждого ряда швов выводят на поверхность кожи и связывают друг с другом.
Игла при наложении внутрикожного шва вкалывается в область середины дермы. В дальнейшем для получения оптимального послеоперационного рубца выдерживают радиус стежка до 2 мм. Выкалывать иглу всегда нужно напротив места ее вкола так, чтобы при затягивании нити эти две точки совпадали. Закончив шов, два конца нити захватывают инструментом и натягивают до достижения полного сближения краев раны. Необходимым условием при наложении такого шва является исключение натяжения краев. Интрадермальный шов не рекомендуется налагать на раны менее 2 см длиной.
Сшивание ран при помощи скобок. Скобки состоят из металлических пластинок шириной в несколько миллиметров и длиной в 1 см и несколько больше. Концы скобок согнуты в виде колец и снабжены с внутренней стороны острием, которое проникает при накладывании в ткани и предупреждает соскальзывание скобок.
Техника наложения скобок. Для наложения скобок захватывают специальным пинцетом края раны, сводят их, хорошенько приладив друг к другу, затем одним пинцетом удерживают края раны, а другим, находящимся в правой руке, захватывают скобку, накладывают на линию шва и с силой сжимают концы пинцета, вследствие чего скобка сгибается и обхватывает края раны. Скобки накладывают на расстоянии 0,5—1 см и больше друг от друга.
Снятие скобок. Скобки снимают, так же как и швы, через 6—8 дней при помощи специального пинцета или крючков. При отсутствии специальных пинцетов скобки можно снять хирургическими пинцетами, беря ими за кольца скобок.
Важнейшую роль в процессе заживления раны играет отсутствие значительного натяжения на линии швов. Пренебрежение данного принципа приводит к нарушению кровообращения в краях и стенках раны, вызывает их некроз, что является предпосылкой к нагноению раны. Грубая и травматичная техника операции, обширная отслойка краев раны для уменьшения натяжения линии швов, также вызывает образования краевого некроза. Все это в значительной мере зависит от подготовки хирурга и от наличия необходимого оснащения. Сохранение достаточного кровообращения в тканях, образующих стенки раны, обеспечивает первичное заживление раны с формированием тонкого нежного рубца.
Удержание всех слоев раны в положении плотного соприкосновения в период формирования прочного рубца, во многом завит от правильности выбора шовного материала. Оптимальный рубец достигается использованием специальных разновидностей швов, накладываемых шовным материалом, биодеградация которого происходит в поздние сроки.
Травматические поражения слизистой оболочки рта
Слизистая оболочка рта непосредственно контактирует с внешней средой и постоянно подвергается воздействию различных механических, термических, химических, микробиологических, физических и других факторов. Она имеет хорошие механизмы защиты, поэтому слабые механические и физические воздействия не оказывают на нее выраженного влияния. Однако при воздействии более сильных надпороговых раздражителей на слизистой оболочке рта возникают изменения, характер которых зависит от вида, интенсивности и продолжительности действия травмирующего фактора. Степень выраженности этих изменений определяется также локализацией воздействия внешнего фактора, состоянием реактивности организма, резистентностью слизистой оболочки и т.д. В связи с тем что особенности клинической картины травматических поражений слизистой оболочки рта в значительной степени зависят от вида раздражителя, необходимо отдельно рассмотреть изменения слизистой оболочки, возникающие в результате воздействия механических, температурных, лучевых и химических факторов.
Острая механическая травма (trauma mechanicum acutum) может произойти вследствие прикусывания слизистой оболочки рта или ранения ее инструментами.
Хроническая механическая травма (trauma mechanicum chronicum) встречается часто.
Травмирующим фактором могут быть острые края зубов, некачественно изготовленные или пришедшие в негодность протезы, зубы, расположенные вне дуги, вредные привычки (кусание слизистой оболочки) и др. Клиническая картина и течение процесса во многом зависят от локализации повреждения (наличие или отсутствие подслизистой основы), возраста больного, вторичного инфицирования, силы раздражающего фактора. Повреждения слизистой оболочки под воздействием хронических раздражителей чаще наблюдаются у пожилых людей. Этому способствуют понижение тургора слизистой оболочки, снижение высоты прикуса вследствие истирания твердых тканей зубов; потеря, смещение зубов. У пожилых людей процесс регенерации замедлен, что является причиной медленного заживления поврежденной слизистой оболочки.
Химическое повреждение (trauma chymicum) может быть как острым, так и хроническим. Острые повреждения возникают в результате попадания на слизистую оболочку химических веществ в сильно повреждающей концентрации. Чаще всего это происходит при случайной травме в быту, на производстве или попытке к самоубийству, а также во время приема у стоматолога. В последнее время стоматологи отказались от многих прижигающих веществ, но до сих пор в практике сохранились некоторые сильнодействующие химические вещества, требующие осторожного обращения с ними. Ожоги слизистой оболочки рта возможны при контакте с кислотами, основаниями (щелочами), применении мышьяковистой пасты, фенола, формалина, нитрата серебра, формалинрезорциновой смеси, при ношении протезов из недостаточно заполимеризованной пластмассы.
Следует различать ожог в результате попадания химических веществ высокой концентрации и аллергическую реакцию, например, на пластмассу, амальгаму, химические вещества в малых концентрациях. Ожог и аллергическая реакция могут сочетаться. Иногда больные, стремясь самостоятельно избавиться от зубной боли, накладывают на зуб, а попутно и на слизистую оболочку спирт, ацетилсалициловую кислоту и другие вещества, что приводит к ожогам.
Острые физические повреждения возникают от ожогов слизистой оболочки горячей водой, горячим паром, огнем (термическая травма); электрическим током; при кратковременном воздействии больших доз ионизирующей радиации. Ожоги горячим паром или водой вызывают вначале резкую боль, интенсивность которой быстро уменьшается, появляется ощущение шероховатости слизистой оболочки, развивается острый катаральный стоматит. Эпителий слизистой оболочки рта частично или полностью мацерируется; после сильного ожога слущивается пластами или возникают пузыри, которые быстро лопаются, под ними обнаруживаются эрозии или поверхностные язвы.
Наблюдается лейкоплакия не только в полости рта. Редко поражается слизистая оболочка мочевого пузыря, половых органов, прямой кишки, носа, пищевода, трахеи. У детей лейкоплакия встречается крайне редко. Заболевание регистрируется преимущественно у людей среднего и старшего возраста, чаще у мужчин, что связано, вероятно, с воздействием у них на слизистую оболочку рта большого количества сильных раздражителей (курение, алкоголь, механическая травма). Лейкоплакия является факультативным предраком.
Мягкая лейкоплакия наблюдается преимущественно в молодом возрасте, в основном у детей и лиц до 30 лет, несколько чаще у женщин и протекает обычно без выраженных субъективных ощущений. Обнаруживается в основном во время лечения зубов или при профилактических осмотрах полости рта. Иногда больные жалуются на шероховатость, шелушение слизистой оболочки, чувство утолщенной мешающей ткани. Часто больные пытаются избавиться от этих ощущений скусыванием возвышающихся участков, что нередко становится привычкой.
Заболевания слизистой оболочки рта представляют важный раздел терапевтической стоматологии, причем не только для стоматологов, но и для врачей других специальностей. Слизистая оболочка рта отражает состояние многих органов и систем организма. Она находится под постоянным воздействием факторов окружающей среды, часто патогенных, превышающих возможности защитных реакций организма.
Длительное время заболевания слизистой оболочки рта рассматривали как местный патологический процесс, обусловленный недостаточной гигиеной полости рта и воздействием местных травмирующих факторов. Заслуга в принципиально новом подходе к изучению болезней слизистой оболочки рта принадлежит отечественным ученым И.Г.Лукомскому, А.И.Евдокимову, Е.Е.Платонову, Б.М.Пашкову, А.Л.Машкиллейсону и др. Этот подход заключается в правильной оценке особенностей местных проявлений заболевания на слизистой оболочке рта и обшего состояния организма, т.е. взаимосвязи и взаимообусловленности ряда факторов в изучении и утверждении причинноследственных связей общих заболеваний и проявлений патологии органов полости рта.
Что провоцирует / Причины Травматических пораженй слизистой оболочки рта:
В возникновении лейкоплакии главную роль играют местные раздражители (механические, термические, химические). Наиболее частой причиной лейкоплакии является курение, при котором на слизистую оболочку рта оказывают сочетанное воздействие термические и химические раздражители (аммиачные и феноловые соединения, никотин, производные дегтя). В возникновении лейкоплакии важное значение имеет воздействие слабых, но длительное время существующих раздражителей: употребление очень горячей или острой пищи, крепких спиртных напитков, жевание табака, бетеля, употребление наса (в состав наса входят зола, табак, гашеная известь, хлопковое масло или вода), неблагоприятное воздействие метеорологических факторов (сильная инсоляция, холод, ветер).
Механическое раздражение могут вызывать острые края зубов, большое количество зубного камня, некачественные протезы, дефекты зубных рядов, аномалии положения отдельных зубов. Гальванический ток, возникающий между различными металлами коронок и металлических пломб, находящихся во рту, также может явиться одним из этиологических факторов лейкоплакии. У некоторых людей в местах прилегания пломбы из амальгамы к слизистой оболочке рта возникает повышенное ороговение. Замена амальгамовых пломб на пломбы из пластмасс или цементов, как правило, приводит к исчезновению участка гиперкератоза.
Лейкоплакия может возникнуть как следствие воздействия неблагоприятных профессиональных факторов (анилиновые краски и лаки, пек, каменноугольные смолы, фенол, некоторые соединения бензола, формальдегид, продукты сухой перегонки угля, пары бензина, бром и др.).
В возникновении лейкоплакии большое значение имеет снижение резистентности слизистой оболочки рта к внешним раздражителям, что в первую очередь связано с состоянием пищеварительного тракта, стрессовыми воздействиями, гиповитаминозом А, гормональными расстройствами, генетическими факторами.
Этиология мягкой лейкоплакии неизвестна. Возникновение этого заболевания связывают с действием раздражающих факторов (острая, горячая, разнотемпературная пища) на слизистую оболочку рта у пациентов с неврастенией, невротическими депрессиями либо в период гормональной перестройки (половое созревание, климакс).
Большинство исследователей считают, что это заболевание имеет наследственный характер и наследуется по аутосомнодоминантному типу.
Патогенез (что происходит?) во время Травматических пораженй слизистой оболочки рта:
Изменения слизистой оболочки рта при хронической механической травме могут длительное время не беспокоить больного, но иногда возникают чувство неловкости, жжения, дискомфорта, незначительная болезненность, припухлость.
При осмотре слизистой оболочки могут выявляться катаральное воспаление (отек, гиперемия), нарушение ее целости (эрозии, язвы), пролиферативные изменения (гипертрофия десневых сосочков, десневого края), гипертрофия сосочков языка типа папилломатоза, повышенное ороговение (лейкоплакия).
Эти изменения могут встречаться в комбинациях. Следует помнить, что одновременно с механической травмой слизистая оболочка подвергается воздействию микрофлоры полости рта, что часто отражается на клинической картине болезни.
Катаральное воспаление наиболее часто возникает при хронической травме и проявляется гиперемией, отеком с инфильтрацией. Выраженность этих изменений зависит от силы и продолжительности действия раздражителя. Процесс может сопровождаться выраженной экссудацией.
Течение катарального воспаления может быть острым или хроническим. Острое воспаление продолжается 7-14 дней. Устранение раздра жителя и своевременное лечение ведут к быстрой ликвидации пораже ния. Дальнейшее воздействие травмирующего фактора приводит к усугублению процесса воспаления с последующим нарушением целостности эпителия и образованию травматической эрозии и язвы, что сопровождается возникновением субъективных ощущений у больных (жжение, боль).
На фоне воспаленной и отечной слизистой оболочки могут возникать точечные кровоизлияния, эрозии, а также гиперплазия в виде зернистости, дольчатости. Изменения слизистой оболочки могут наблюдаться также при пользовании съемными протезами, которые передают жевательное давление на слизистую оболочку, задерживают самоочищение полости рта, что приводит к нарушению установившегося равновесия между различными видами микроорганизмов, изменяет анализаторную функцию рецепторов слизистой оболочки. Возникновение воспаления слизистой оболочки под протезом обусловлено воздействием не одного, а нескольких факторов (травматические, аллергические, инфекционные).
Воспаление слизистой оболочки протезного ложа может быть очаговым в виде точечной гиперемии или больших гиперемированных пятен и разлитым, часто занимающим всю поверхность протезного ложа.
При проведении дифференциальной диагностики следует помнить, что для катарального воспаления травматического происхождения характерно поражение слизистой оболочки только в области действия травмирующего фактора, прилежащие участки слизистой оболочки не изменены.
Травматическая язва возникает в тех отделах полости рта, которые чаще подвергаются действию травмирующих факторов: слизистая оболочка языка, губ, щек по линии смыкания зубов. Язвенные поражения слизистой оболочки, возникающие вследствие длительного сдавления тканей и ишемии (например, под протезом), носят название декубитальных, или пролежневых, язв.
Раковая язва отличается большей плотностью краев и основания, нередко ороговеванием краев. После удаления раздражителя заживления не наступает. При цитологическом или гистологическом исследовании удается обнаружить атипичные эпителиальные клетки.
Туберкулезная язва имеет более подрытые края, зернистое дно с желтоватым налетом, не эпителизируется после удаления раздражителя. В соскобе с язвы обнаруживают эпителиоидные клетки и гигантские клетки Лангханса, а при окраске по Цилю- Нильсену нередко выявляют микобактерии туберкулеза. Общее состояние больного, как правило, ухудшается. Для уточнения диагноза больного направляют к фтизиатру.
Твердый шанкр в типичных случаях отличается от травматической язвы наличием плотного инфильтрата, окружающего язву, ровными краями, гладким дном, увеличением и уплотнением регионарных лимфатических узлов (склераденит). Диагноз подтверждается при обнаружении бледной трепонемы в отделяемом язвы. Следует помнить, что специфические реакции на сифилис (РВ, РИФ, РИБТ) становятся положительными только через 3-4 нед после возникновения язвы. Устранение травмы не влияет существенно на течение твердого шанкра. Вторичное осложнение травматической язвы фузоспирохетозом приводит к появлению зеленоватосерого зловонного налета, в соскобах обнаруживают в большом количестве трепонемы и веретенообразные бациллы.
Трофическая язва отличается от травматической более вялым течением, слабовыраженными симптомами воспаления (ареактивные язвы), резким нарушением общего состояния (чаще всего патология сердечнососудистой системы). Травмирующий фактор может быть очень слабовыраженным, а после его устранения такие язвы не имеют тенденции к заживлению, если не проводится общая терапия.
Гальванический ток в полости рта увеличивается при наличии разных металлов (протезов и пломб). Условно допустимыми считают микротоки в полости рта до 10 мкА. К их увеличению приводит значительное (по сравнению с нормой) количество припоя, образующееся при нарушении технологии изготовления протезов. Чаще всего микротоки образуются следующими биметаллическими парами: золото-амальгама, сталь-сталь-припой, амальгама-сталь-припой.
Присутствие разнородных металлов и увеличение микротоков в полости рта не всегда вызывают патологические изменения слизистой оболочки рта, но у некоторых лиц они могут быть причиной образования ряда объективных симптомов и субъективных ощущений, известных под названием «гальванизм».
Чаще всего после протезирования с использованием разных металлов пациенты предъявляют жалобы на жжение слизистой оболочки рта; привкус кислоты, соли, металла; горечь во рту; потерю вкусовых ощущений; нарушение слюноотделения (сухость либо, иногда, гиперсаливация). При дотрагивании металлической гладилкой до искусственных коронок иногда возникают болевые ощущения. У большинства больных, страдающих «гальванизмом», патологические изменения слизистой оболочки рта отсутствуют, но у некоторых из них отмечаются гиперемия, отечность слизистой оболочки рта, прилежащей к металлическим коронкам; иногда возникают эрозии или язвы.
Гальваническому току отводят определенную роль в появлении воспалительнокератотических процессов слизистой оболочки рта, особенно лейкоплакии и красного плоского лишая, а также в отягощении уже имеющихся патологических процессов. У многих больных лейкоплакией и красным плоским лишаем разрешение процесса или более благоприятное течение заболевания наступает в результате замены стальных протезов на керамические, пластмассовые, золотые, что приводит к снижению величины микротоков. Не следует забывать также о возможности повышенной чувствительности слизистой оболочки к ртути, серебру и другим веществам.
Симптомы Травматических пораженй слизистой оболочки рта:
Клинические проявления травматической язвы зависят от силы повреждающего фактора, общей реактивности организма, состояния микробиоценоза полости рта и других факторов. Как правило, травматическая язва бывает одиночной. Слизистая оболочка вокруг язвы гиперемирована, отечна. Травматическая язва всегда болезненна, имеет неровные края, дно ее покрыто фибринозным, легко снимающимся налетом. При длительном существовании язвы ее края и основание уплотняются (за счет преобладания явления пролиферации). Края язвы гиперемированы, болезненны при пальпации, дно чаще бугристое, покрыто некротическим налетом. Глубина язвы различная вплоть до мышечного слоя. Регионарные лимфатические узлы увеличены, подвижны, болезненны при пальпации.
Травматические язвы могут осложняться фузоспирохетозом или кандидозом, при длительном течении (2- 3 мес) могут озлокачествляться.
Удаление травмирующего фактора также служит дифференциальнодиагностическим целям. Быстрое, в течение нескольких дней, заживление язвы свидетельствует о ее травматическом происхождении.
При остром поражении резкая боль возникает, как правило, сразу и локализуется в местах попадания химического вещества. Клиническая картина зависит от характера и количества повреждающего вещества, времени действия.
Ожог основаниями (щелочами) вызывает колликвационный некроз слизистой оболочки, при этом плотной пленки не образуется, некротизированные ткани имеют студнеподобную консистенцию. Поражение более глубокое, чем при ожоге кислотами. Некроз при ожоге щелочами может захватить все слои мягких тканей, особенно на деснах и твердом небе. Ожоги, особенно обширные, причиняют больному тяжкие страдания. Через несколько дней после отторжения некротизированных тканей обнажаются медленно заживающие эрозивные или язвенные поверхности. В легких случаях ожоги щелочами могут вызывать только катаральный воспалительный процесс.
Симптомы «гальванизма» следует дифференцировать от стомалгии, глоссалгии, аллергического стоматита.
Важное значение в дифференциальной диагностике имеют анамнез (отсутствие симптомов «гальванизма» до протезирования), а также измерение величины микротоков в полости рта.
Лучевая болезнь (morbus radialis) развивается в результате воздействия ионизирующей радиации на весь организм или крупные его отделы: грудную клетку, живот, область таза.
Лучевое поражение может быть вызвано любым видом ионизирующего излучения: рентгеновскими лучами, улучами, потоками нейтронов и др. В облученных тканях изменяется морфологическая структура стенок сосудов, снижается барьерная функция соединительной ткани, подавляется регенерация. Различают острую и хроническую формы лучевой болезни.
Изменения кровеносных сосудов и состава крови в этот период обусловливают явления геморрагического диатеза: повышенная кровоточивость, множественные петехиальные кровоизлияния. Вследствие резкого снижения сопротивляемости тканей присоединяется бурно равивающаяся аутоинфекция, особенно гнилостная.
Таким образом, клиническая картина лучевого стоматита складывается в основном из геморрагического синдрома и язвеннонекротического процесса. Последний наиболее резко выражен в местах травм нависающими пломбами, острыми краями зубов, протезов, зубным камнем и там, где до болезни имелись скопления микрофлоры, т.е. сначала страдают край десны и миндалины, а затем боковые поверхности языка, небо. В местах прилегания к слизистой оболочке металлических протезов и пломб поражение может быть более выражено изза вторичного излучения. Слизистая оболочка рта, губы и лицо отекают. Десневые сосочки разрыхляются, кровоточат, затем край десны некротизируется. Костная ткань альвеолярного отростка резорбируется, зубы расшатываются и выпадают. Множественный некроз слизистой оболочки не имеет резких границ, воспалительная реакция окружающих тканей выражена слабо. Дно язв покрывается грязносерым некротическим налетом с гнилостным запахом. В тяжелых случаях некроз может распространиться со слизистой оболочки на подлежащие мягкие ткани и кость, возникает лучевой некроз кости с секвестрацией, возможны переломы челюстей. Этому способствует распространение инфекции из очагов хронического периодонтита и пародонтита.
Хроническая лучевая болезнь (morbus radialis chronicum) развивается вследствие длительного воздействия малых доз излучения на весь организм или значительную его часть. Полость рта чувствительна к воздействию ионизирующей радиации, поэтому в начале болезни изменения в полости рта могут быть особенно выраженными. Постепенно нарастает сухость изза поражения слюнных желез. Возникает стойкий катаральный гингивит, который впоследствии может перейти в язвенный. Вначале эрозии и язвы могут появляться по переходным складкам с вестибулярной стороны с последующим поражением десны и красной каймы губ.
Течение патологических процессов в слизистой оболочке рта осложняется поражением слюнных желез (при дистанционных способах облучения). Вначале (первые 3-5 дней) может отмечаться повышенное слюноотделение, которое быстро сменяется сухостью полости рта вплоть до полной ксеростомии, практически не поддающейся стимуляции.
Лучевые изменения в полости рта в значительной мере обратимы. После прекращения облучения или во время перерыва в лечении слизистая оболочка довольно быстро возвращается к относительной норме. Этот период длится 2-3 нед. При большой величине поглощенной дозы (более 50-60 Гр, или 5000- 6000 рад) могут возникнуть необратимые изменения в слюнных железах и слизистой оболочке (отек, гиперемия, телеангиэктазии, атрофия, лучевые язвы).
Лучевой терапии должна предшествовать санация полости рта, так как реакция слизистой оболочки на лучевое воздействие протекает более тяжело в несанированной полости рта.
Вследствие трофических нарушений реактивность слизистой оболочки к механической травме и инфекции резко снижается. Отечная слизистая оболочка с неполноценным эпителиальным покровом легко травмируется острыми краями зубов и протезов, что может привести к появлению резко болезненных, длительно не заживающих язв.
Различают следующие формы лейкоплакии: плоскую, или простую, веррукозную и эрозивную. Эти формы могут трансформироваться одна в другую. Возможно сочетание разных форм лейкоплакии на различных участках слизистой оболочки рта у одного и того же больного. Заболевание начинается с возникновения плоской формы.
Поверхность участка плоской лейкоплакии обычно слегка шероховатая и сухая. Уплотнения в основании очага поражения нет, так же как отсутствует видимая воспалительная реакция по его периферии.
При локализации очага лейкоплакии на слизистой оболочке щек по линии смыкания зубов элементы поражения представляют собой вытянутую линию, непрерывность которой может нарушаться в отдельных участках. Лейкоплакия на красной кайме губ имеет вид как бы налепленной папиросной бумаги неправильной формы сероватобелого цвета (рис. 11.5). На слизистой оболочке языка, твердого неба, дна полости рта образуются ограниченные участки поражения, напоминающие иногда широкие полосы или сплошные пятна. Отмечаются и более обширные очаги поражения.
Рельеф слизистой оболочки, ее тургор также отражаются на внешнем виде очага поражения. Так, если лейкоплакия развивается на фоне складчатости языка, выступающие участки ороговевают сильнее и поверхность языка напоминает булыжную мостовую. Сходную картину можно видеть при снижении тургора и складчатости на щеках. Если на языке нет выраженной складчатости, плоская лейкоплакия выглядит как сероватобелые, слегка западающие пятна, сосочки языка на них сглажены.
Веррукозная лейкоплакия (leucoplakia verrucosa) является следующим этапом развития плоской лейкоплакии. Этому способствуют местные раздражители: травма острыми краями зубов и протезов, прикусывание участков лейкоплакии, курение, употребление горячей и острой пищи, микротоки и др.
Основным признаком, отличающим эту форму лейкоплакии от плоской, является более выраженное ороговение, при котором обнаруживается значительное утолщение рогового слоя. Участок лейкоплакии значительно возвышается над уровнем слизистой оболочки и резко отличается по цвету. При пальпации может определяться поверхностное уплотнение. Больные обычно жалуются на чувство шероховатости и стянутости слизистой оболочки, жжение и болезненность во время приема пищи, особенно острой.
Эрозивная лейкоплакия (leukoplakia erosiva) фактически является осложнением простой или веррукозной лейкоплакии под действием травмы. При этой форме лейкоплакии больные предъявляют жалобы на болезненность, усиливающуюся под влиянием всех видов раздражителей (прием пищи, разговор и др.). Обычно на фоне очагов простой или веррукозной лейкоплакии возникают эрозии, трещины, реже язвы. Эрозии трудно эпителизируются и часто рецидивируют. Особенно беспокоят больных эрозии на ороговевшем участке красной каймы губ. Под воздействием инсоляции и других раздражающих факторов они увеличиваются в размере, не проявляя тенденции к заживлению. Болевые ощущения при этом усиливаются.
Патогистологически выявляется утолщение эпителия за счет разрастания рогового и зернистого слоев. Роговой слой достигает значительной толщины, особенно при веррукозной форме лейкоплакии. В нем очаги гиперкератоза часто чередуются с очагами паракератоза. Зернистый слой эпителия в участке поражения имеет различную степень выраженности. Веррукозная и эрозивная формы лейкоплакии характеризуются резко выраженным гиперкератозом и акантозом. Акантоз при лейкоплакии бывает значительным, если ороговение имеет характер паракератоза; и наоборот, при выраженном гиперкератозе акантоз минимален или совсем отсутствует. В соединительнотканной строме пораженных участков слизистой оболочки определяется диффузное хроническое воспаление с выраженной инфильтрацией поверхностных слоев лимфоцитами и плазматическими клетками, проявлением склероза. Последним объясняются плохое заживление и частые рецидивы с появлением трещин и эрозий, что наиболее характерно для бляшечной формы лейкоплакии.
Лейкоплакия относится к предраковым состояниям, поскольку все ее формы способны озлокачествляться с разной степенью вероятности, трансформируясь в спиноцеллюлярный рак.
Плоская лейкоплакия малигнизируется у 3-5 % больных, причем у одних процесс озлокачествления идет быстро (1-1,5 года), у других заболевание может существовать десятилетиями, не трансформируясь в рак. Чаще всего происходит озлокачествление веррукозной и эрозивной форм лейкоплакии (в 20 % случаев).
Клиническими признаками озлокачествления являются усиление процессов ороговения; быстрое увеличение размеров и плотности очага; появление уплотнения в основании бляшки, эрозии; сосочковые разрастания на поверхности эрозий, кровоточивость при травме; появление незаживающих трещин.
Гистологически отмечаются выраженный паракератоз, акантоз. На всех уровнях шиповидного слоя имеются так называемые «светлые» вакуолизированные клетки, цитоплазма которых почти не окрашивается, а ядра деформированы (пикнотизированы). В соединительнотканном слое определяются расширение мелких кровеносных сосудов, утолщение коллагеновых, истончение эластических волокон.
Белый губчатый невус может возникнуть в раннем детстве или позднее, затем прогрессирует и достигает своего максимального развития в период половой зрелости. Далее заболевание может регрессировать либо не меняться.
Субъективных ощущений нет. Больные могут предъявлять жалобы на необычный вид слизистой оболочки.
Белый губчатый невус следует дифференцировать от:
Существует большое клиническое сходство между белым губчатым невусом и мягкой лейкоплакией. Некоторые авторы считают белый губчатый невус и мягкую лейкоплакию разными клиническими формами одного заболевания, относящегося к невусам, однако между ними имеются достаточно выраженные различия. Белый губчатый невус в отличие от мягкой лейкоплакии возникает преимущественно в детском возрасте и часто имеет наследственный характер. Развитие мягкой лейкоплакии, как правило, связано с различного рода невротическими реакциями либо с гормональной перестройкой организма (периоды полового созревания, постклимактерический).
У больных с невусом Кеннона имеются врожденные дефекты строения и созревания эпителия полости рта, в ряде случаев и половых органов, прямой кишки. При мягкой лейкоплакии слизистая оболочка рта изначально имеет нормальный вид, а ее патологические изменения связаны с действием раздражающих факторов на фоне нарушений неврологического статуса или гормональных дисфункций. Кроме того, поражение слизистой оболочки рта при белом губчатом невусе, как правило, генерализованное.
Диагностика Травматических пораженй слизистой оболочки рта:
Трудности диагностики и выбора метода лечения при патологии слизистой оболочки рта обусловлены многообразием проявлений заболеваний, часто имеющих похожие клинические проявления при различной этиологии или патогенезе. Классификация заболеваний слизистой оболочки рта для практического врача имеет очень важное значение. Она помогает ориентироваться в существующем многообразии болезней, правильно поставить диагноз, выбрать обоснованные методы лечения и профилактические мероприятия.
К каждой из перечисленных рубрик международной классификации имеется перечень стоматологических заболеваний и синдромов, проявляющихся в полости рта, при данной системной патологии или состоянии. Систематизация стоматологических заболеваний внутри группы проводится по клиникоморфологическим, патоморфологическим признакам, характеру микрофлоры и др.
Основная цель создания международной номенклатуры стоматологических заболеваний и синдромов полости рта заключается в стандартизации подходов к выявлению стоматологической патологии с последующей регистрацией и определением уровня стоматологической заболеваемости в разных странах.
Международная классификация стоматологических болезней МКБС на основе МКБ10, принятой Всемирной организацией здравоохранения (ВОЗ) в 1993 г.
Кроме того, полученные сведения позволили определить корреляции общего состояния организма с уровнем стоматологического здоровья, а также выявить системные заболевания, ассоциированные с патологией в полости рта.
Таким образом, в настоящее время доказана этиологическая и патогенетическая связь между заболеваниями различных органов и систем и патологией полости рта, в первую очередь заболеваний слизистой оболочки рта.
Для систематизации известных патологических состояний (заболеваний) слизистой оболочки рта Е.В.Боровский и А.Л.Машкиллейсон (1984) предложили сгруппировать их, взяв за основу этиологический или патогенетический фактор, следующим образом.
В Московском государственном медикостоматологическом университете в учебном процессе и лечебной работе используется следующая классификация заболеваний слизистой оболочки рта.
Классификация заболеваний слизистой оболочки рта
При диагностике заболеваний слизистой оболочки рта важное значение имеют правильное определение элементов поражения, понимание особенностей клинического течения, локализации патологических изменений, знание морфофункциональных особенностей слизистой оболочки рта, детальное изучение патоморфологических изменений слизистой оболочки рта при различных заболеваниях. Всестороннее и глубокое изучение системных заболеваний, проявляющихся на слизистой оболочке рта, позволило создать научно обоснованную классификацию заболеваний слизистой оболочки рта (Т.Ф.Виноградова, Е.В.Боровский, А.Л.Машкиллейсон и др.).
Для правильного распознания и лечения заболеваний слизистой оболочки рта нередко требуется контакт стоматолога с другими специалистами в целях выбора методов дополнительного обследования и составления плана комплексной терапии.
Диагноз уточняют по результатам срочного цитологического или гистологического исследования.
Дифференциальная диагностика
следует дифференцировать от:
От красного плоского лишая лейкоплакия отличается характером элементов поражения: при лейкоплакии это гиперкератотическое пятно или бляшка, при красном плоском лишае- множественные папулы на слизистой оболочке рта, сливающиеся, как правило, в узорный рисунок, а в ряде случаев еще и множественные папулы на коже. При лейкоплакии кожные покровы никогда не поражаются. К признакам различия относятся также отсутствие воспалительных явлений или их незначительная выраженность при лейкоплакии и наличие воспаления слизистой оболочки рта при красном плоском лишае (кроме типичной формы).
Лейкоплакия отличается от красной волчанки отсутствием яркой эритемы с типичными очертаниями, атрофии и характерных кожных поражений.
При дифференциальной диагностике лейкоплакии и сифилитических папул учитывают следующие различия: роговые массы при лейкоплакии не удаляются при поскабливании, в то время как сероватобелый налет, покрывающий сифилитические папулы, легко снимается, обнажая эрозию, на поверхности которой обнаруживается много бледных трепонем. В основании лейкоплакии нет характерного для сифилитической папулы инфильтрата. Реакция Вассермана и другие серологические реакции при вторичном сифилисе, как правило, положительные.
В отличие от лейкоплакии белесоватый налет при хроническом гиперпластическом кандидозе снимается при поскабливании, и в нем обнаруживают большое количество грибов рода Candida в виде спор или псевдомицелия.
В некоторых случаях за лейкоплакию ошибочно принимают помутнение эпителия в процессе эпителизации эрозий или язв различной этиологии, которое спонтанно исчезает после завершения эпителизации.
При болезни Боуэна в отличие от лейкоплакии, помимо сероватобелого налета, при снятии которого обнажается бархатистая застойнокрасного цвета поверхность, имеется воспалительная реакция вокруг очага поражения. Локализация поражения чаще всего на мягком небе, дужках, язычке, т.е. там, где очаги лейкоплакии возникают крайне редко.
Лейкоплакию дифференцируют от мягкой лейкоплакии, имеющей вид беловатосерой, как бы шелушащейся поверхности. При мягкой лейкоплакии этот беловатосерый налет снимается при пОскабливании, поскольку он является следствием паракератоза.
При локализации лейкоплакии на красной кайме губы проводят дифференциальную диагностику с ограниченным предраковым гиперкератозом. От лейкоплакии его отличает наличие гиперкератических чешуек на поверхности, западение очага поражения и его малые размеры.
Типичный вид слизистой оболочки и привычка постоянно кусать щеки, часто вдавливая пальцем слизистую оболочку между зубами, позволяют поставить правильный диагноз.
Заболевание следует дифференцировать от:
Лечение Травматических пораженй слизистой оболочки рта:
Объем врачебной помощи зависит от глубины и величины повреждения. При гематомах, эрозиях и мелких ранах достаточно тщательной антисептической обработки участка повреждения и всей полости рта. Назначают полоскания антисептическими растворами (калия перманганат 1:5000; 0,5 % раствор перекиси водорода и другие препараты), аппликации средств, стимулирующих эпителизацию (масляный раствор витаминов А, Е; каротолин; масло шиповника; желе, мазь солкосерила и др.). При глубоких ранах накладывают швы.
При травматических язвах лечение сводится к устранению раздражителя, антисептической обработке язвы и полосканию полости рта. В случае резкой болезненности язвы показаны аппликации обезболивающих средств. Некротические ткани со дна язвы тщательно удаляют механически под анестезией или с помощью протеолитических ферментов. Проводят антисептическую обработку и аппликации кератопластических средств (витамины А и Е; масло шиповника; желе, мазь солкосерила, актовегина и др.). Прижигания категорически противопоказаны. Производят тщательную санацию полости рта. Повреждения съемными протезами, проявляющиеся гиперемией, эрозией или язвой, быстро исчезают после коррекции протеза.
Своевременное устранение травмирующего фактора приводит к самоликвидации поражения. При необходимости назначают аппликации раствора витамина А в масле на участок гиперкератоза. В случае дальнейшего действия травматического раздражителя может произойти малигнизация процесса.
Производят коррекцию протеза или перестают пользоваться им. Через 2-3 нед дольчатую фиброму иссекают и изготавливают новый протез.
Рекомендуют прекратить ношение неполноценного протеза и изготовить более качественный. При обнаружении грибов Candida показано противогрибковое лечение. Большое значение имеют тщательный уход за протезами, чистка их зубной щеткой с порошком или пастой. На ночь рекомендуется класть протезы в специальный антисептический раствор.
Такого рода изменения слизистой оболочки следует дифференцировать от лейкоплакии, хронического кандидоза, белого губчатого невуса, лейкоэдемы.
Белый губчатый невус отличается тем, что проявляется в раннем детстве и затем прогрессирует, нередко носит семейный характер; слизистая оболочка щек выглядит утолщенной, глубокоскладчатой и губчатой.
Лечение. Попавшее на слизистую оболочку химическое вещество необходимо максимально быстро удалить. Следует немедленно начать промывание полости рта (полоскания, орошения) слабым раствором нейтрализующего вещества. В случае его отсутствия начинают промывание водой, а затем быстро готовят необходимый нейтрализующий раствор. При ожоге кислотами используют мыльную воду.
1 % известковую воду, жженую магнезию с водой, 0,1 % раствор нашатырного спирта (15 капель на стакан воды). Щелочи нейтрализуют 0,5 % растворами лимонной или уксусной кислоты (X чайной ложки кислоты на стакан воды), 0,1 % раствором хлористоводородной кислоты (10 капель на стакан). Таким образом удается остановить дальнейшее проникновение химического вещества в ткани. Об ожоге мышьяковистой кислотой.
Для уменьшения всасывания концентрированных растворов нитрата серебра применяют 2-3 % раствор хлорида натрия или раствор Люголя, при этом образуются нерастворимые соединения серебра. При ожоге фенолом слизистую оболочку обрабатывают 50 % этиловым спиртом или касторовым маслом.
При обширных рубцах показано хирургическое вмешательство.
Изменения в полости рта вследствие хронического воздействия химических веществ.
Металлические протезы заменяют безметалловыми конструкциями. При наличии пломб из амальгамы их следует заменить пломбами из цементов или композитных материалов.
При лучевых поражениях проводят как общую, так и местную терапию. Объем лечебных мероприятий различается в зависимости от сте пени и стадии болезни, преимущественной локализации поражений, со стояния различных органов и систем.
Общее лечение включает применение средств, замедляющих радиохимические реакции: радиопротекторов (ци стамин, батилол и др.), которые должны быть введены до облучения. Ис пользуют препараты, понижающие радиочувствительность организма, кортикостероидные препараты, антигистаминные средства (супрастин, тавегил, фенкарол), антибактериальные препараты (антибиотики широкого спектра действия). Применяют также препараты, восстанавливающие функции системы крови (витамины В6 и В,2, фолиевая кислота, натрия нуклеинат, пентоксил, коамид), а также средства, предупреждающие явления геморрагического диатеза (рутин, викасол, глюконат кальция), поливитамины; производят гемотрансфузии.
При новообразованиях челюстнолицевой области используют методы лучевой терапии: дистанционный, короткофокусный и внутритканевый. В сферу облучения, помимо пораженных, попадают и нормальные ткани, в том числе слизистая оболочка рта. Степень выраженности ее реакции на облучение варьирует в широких пределах и зависит от мощности дозы (разовой и суммарной поглощенной дозы излучения), продолжительности облучения, биологических особенностей организма, а также состояния полости рта до облучения.
Подготовка полости рта к лучевой терапии необходима для смягчения лучевой реакции во время лечения и профилактики ее осложнений. Лечебные мероприятия в полости рта рекомендуется проводить в такой последовательности:
удаление под анестезией всех корней и зубов с периодонтитом, а также резко подвижных зубов не позднее чем за 3-5 дней до начала лучевой терапии. Удаление должно быть малотравматичным, рану после него зашивают для более быстрого заживления;
удаление над и поддесневого зубного камня, кюретаж десневых и пародонтальных карманов;
лечение кариозных зубов, снятие металлических протезов и пломб из амальгамы для устранения вторичного излучения. Этой цели можно достичь путем наложения на зубные ряды во время облучения резиновых или пластмассовых капп толщиной 2-3 мм (длина пробега электронов при вторичном излучении в момент проведения лучевой терапии не превышает 1-2 мм). Вместо капп можно использовать марлевые или ватные тампоны, смоченные вазелиновым маслом или новокаином.
Перед облучением для уменьшения реакции слизистой оболочки рекомендуются частые орошения полости рта нераздражающими растворами антисептиков растительного происхождения (хлорофиллипт, ромазулон, эвкалимин, ларипронт, гексализ и др.), аппликации и орошение полости рта раствором лизоцима. Для повышения регенераторных способностей слизистой оболочки рта рекомендуются аппликации масляного раствора витамина А, аевита.
Общее лечение заключается в применении средств, замедляющих радиохимические реакции (цистамин, цистеин, меркамин и др.). По показаниям назначают кортикостероидные, антигистаминные и антибактериальные препараты.
Обязательно назначение средств, восстанавливающих функции системы крови (витамины В6, В,2, С, фолиевая кислота, пентоксил, камполон, натрия нуклеинат, коамид) и нормализующих проницаемость сосудистых стенок (витамины Р, К, флаванат кальция).
В период лучевой терапии запрещаются курение, прием алкоголя, раз дражающей пищи, ношение съемных зубных протезов. Пища должна быть размельченной, нераздражающей, высококалорийной и витаминизированной. При начальных проявлениях лучевой реакции рекомендуется полоскать рот теплой кипяченой водой, раствором перманганата калия (1:5000). Полость рта, особенно зубы и десневые сосочки, обрабатывают 4-5 раз в день тампонами, смоченными слабым раствором антисептика (0,5 % раствор перекиси водорода, растворы фурацилина 1:5000, 0,25 % раствор хлорамина, 2 % раствор борной кислоты, аппликации 10 % раствора димексида), аэрозолем «Лиоксазоль».
В разгар лучевой реакции полость рта и зубодесневые карманы промывают из шприца растворами слабых антисептиков, слизистую оболочку смазывают 1 % раствором цитраля на персиковом или другом растительном масле, делают аппликации масла шиповника, облепихи, мази «Левосин», метилурациловой, олазоля, линимента дибунола.
Оперативное вмешательство, в том числе удаление зубов, кюретаж пародонтальных карманов, в это время противопоказаны. Следует воздержаться от них в течение нескольких месяцев или лет. Относительная нормализация слизистой оболочки происходит через 1-2,5 мес.
При лучевых язвах, помимо общего (витаминотерапия), необходимо местное лечение. Производят тщательную антисептическую обработку полости рта и лучевой язвы ежедневно под анестезией. Некротизированные ткани удаляют с помощью растворов протеолитических ферментов (лизоамидаза, ронидаза, ДНКаза и др.). С определенным успехом в течение длительного срока (до 1,5-2 мес) применяют аппликации мазей на язву («Ируксол», «Левосин», «Прополис», «Солкосерил», «Актовегин» и др.), витаминизированных масел облепихи, шиповника, галаскорбина.
Длительно не заживающие лучевые язвы, не поддающиеся консервативной терапии, могут быть радикально иссечены в пределах здоровых тканей с последующей пластикой. Хирургический метод показан в случае проведения локального облучения (короткофокусная рентгенотерапия, внутритканевая гамматерапия). При дистанционных методах лучевой терапии эффективность хирургического лечения ниже.
В случае необходимости следует проводить лечение лучевых поражений зубов и лучевого остеомиелита.
Объем лечебных мероприятий при лейкоплакии определяется в первую очередь формой ее течения, а также размером очага поражения и скоростью развития процесса. Плоская лейкоплакия после устранения раздражающих факторов, прекращения курения может регрессировать с полным исчезновением очагов гиперкератоза. Однако при возобновлении курения лейкоплакия вновь развивается. При плоской форме лейкоплакии лечение состоит из следующих этапов: устранение местных раздражающих факторов; нормализация обменных процессов в эпителии с использованием поливитаминов и в первую очередь витамина А.
Больным проводят тщательную санацию полости рта с сошлифовыванием острых краев зубов, рациональное протезирование; по показаниям производят замену пломб из амальгамы на композитные или цементные. При локализации лейкоплакии на красной кайме губ больные должны как можно меньше подвергаться инсоляции, при выходе на улицу смазывать губы фотозащитным кремом «Луч» или гигиенической фотозащитной помадой. Очень важно прекраще ние курения, приема горячих, острых блюд, спиртных напитков. Следует объяснить больному опасность курения и при необходимости направить на специальное лечение для ликвидации этой вредной привычки. Категорически противопоказано применение прижигающих и раздражающих средств изза возможной малигнизации процесса. Наряду с устранением местных раздражающих факторов для повышения резистентности слизистой оболочки рта важное значение имеет лечение сопутствующих заболеваний пищеварительного тракта.
Внутрь назначают витамин А (3,4 % раствор ретинола ацетата в масле или 5,5 % раствор ретинола пальмитата в масле) по 10 капель 2- 3 раза в день в течение 1,5-2 мес. Местно проводят аппликации указанными масляными растворами витамина А 3-4 раза в день. Лечение продолжают 1,5-2 мес. Курс лечения повторяют 2-3 раза в год. Эти лечебные мероприятия обычно приводят к исчезновению лейкоплакии либо ее стабилизации.
Если при лейкоплакии выявляется кандидоз, то одновременно проводят лечение противогрибковыми средствами.
Лечение при веррукозной и эрозивной формах лейкоплакии вначале проводят так же, как и при плоской. В случае, если оно не приводит к положительной динамике (переход веррукозной формы в плоскую) в течение 1 мес, необходимо хирургическое лечение: иссечение очага поражения в пределах здоровых тканей с последующим гистологическим исследованием. Удаление участков лейкоплакии может быть проведено с использованием электрокоагуляции или криодеструкции.
Особое внимание следует уделять лечению эрозий и язв на поверхности очагов лейкоплакии, чтобы не допустить озлокачествления процесса. При эрозивной форме лейкоплакии в комплекс лечения включают местное применение средств, стимулирующих эпителизацию слизистой оболочки (аппликации масляных растворов витаминов А, Е, масла шиповника, облепихи, солкосерил дентальной адгезивной пасты и др.), а при наличии болевых ощущений назначают местно обезболивающие препараты (лидокаин, тримекаин, пиромекаин). Если эрозии или язвы под влиянием медикаментозного лечения не эпителизируются в течение 2 нед, то необходимо проводить иссечение очага со срочным гистологическим исследованием.
Больные лейкоплакией должны находиться под постоянным диспансерным наблюдением стоматолога. При малейшем подозрении на возможность озлокачествления нужно произвести биопсию с последующим гистологическим исследованием, после чего решать вопрос о тактике дальнейшего лечения.
Ликвидируют все возможные травмирующие факторы, включая раздражающую пищу (острую, соленую, горячую). Назначают масляный раствор витамина А, витамины С, группы В, проводят санацию полости рта. Лечение иногда способствует ликвидации процесса, но чаще отмечается лишь временное улучшение.
Проводят санацию полости рта, устраняют местные травмирующие факторы (сошлифовывание острых краев зубов, замена некачественных протезов и др.), назначают витамины А, группы В; категорически запрещается кусание слизистой оболочки. Такое лечение в большинстве случаев способствует клиническому излечению либо стабилизации процесса.
Профилактика Травматических пораженй слизистой оболочки рта:
Профилактика таких поражений заключается в проведении санитарнопросветительной работы, соблюдении мероприятий по технике безопасности, исключающих воздействие вышеуказанных физических факторов.
Основой профилактики лейкоплакии является своевременное предупреждение травмы слизистой оболочки рта (курение, прием горячей и острой пищи, недоброкачественные протезы, острые края зубов, гальванические токи и другие раздражители).
К каким докторам следует обращаться если у Вас Травматические поражения слизистой оболочки рта:
Травма губы
Травма губы часто приводит к развитию отёка и появлению интенсивной боли. Травма может быть вызвана внешним механическим воздействием или нанесена самим пациентом. При внешнем воздействии происходит разрыв тканей губы, сопровождающийся кровотечением.
Травматическое увеличение губы часто наблюдают у детей и умственно отсталых пациентов, которые по неосторожности жуют губу после местной анестезии. Лечение такого типа повреждения губы заключается в предотвращении травмы, прикладывании холода, ушивании разрыва и остановке кровотечения.
Порезы на внутренней стороне губы или во рту. Такие травмы также часто бывают у маленьких детей. Пузырь со льдом для младенцев, фруктовый лед или большой кубик льда, которые можно дать сосать детям постарше под присмотром взрослого (когда кубик льда станет настолько маленьким, что им можно будет подавиться, замените его на новый), снимут боль и остановят кровотечение на внутренней стороне губы или щеки. Если кровотечение на языке не останавливается самопроизвольно, прижмите края раны кусочком бинта или чистой тряпочкой. Если травма расположена на задней стенке глотки или на мягком небе (в глубине рта), если рана нанесена острым предметом (карандашом или палкой) или если кровотечение не останавливается в течение 10-15 минут, обратитесь к врачу.
Рассеченная губа. Большинство детей в первый год жизни по крайней мере один раз рассекают себе губу. К счастью, такие травмы обычно заживают очень быстро. Чтобы уменьшить боль и остановить кровотечение, приложите пузырь со льдом. Ребенку постарше можно вместо этого дать пососать фруктовый лед или кубик льда под присмотром взрослого (когда кубик льда станет настолько маленьким, что им можно будет подавиться, замените его на новый). Если края ранки расходятся или если кровотечение не прекратится в течение 10-15 минут, обратитесь в травмпункт. Иногда травма губы бывает вызвана тем, что ребенок жевал электропровод. Если есть подозрение, что это так, обратитесь к врачу.
К каким докторам следует обращаться если у Вас Травма губы:
Первая помощь при травмах ротовой полости

Повреждения полости рта особенно часто фиксируют детские травматологи. Согласно мировой статистике, 16-40% детей в возрасте от 6 до 12 лет получают травмы челюстно-лицевой области.
Среди пациентов старшей возрастной категории подобные обращения также довольно распространены. Поэтому рассмотрим, что нужно знать о травмировании ротовой полости, как правильно оказать доврачебную помощь и в каких случаях обратиться к врачу.
Что нужно знать о травмах ротовой полости?
Любое травматическое повреждение рта влечет за собой инфицирование слизистой. Почему это происходит?
Слизистая оболочка защищает ротовую полость от механических травм, воздействия патогенных микроорганизмов и токсичных веществ. Мелкие повреждения (например, случайный укус языка или щеки во время активного жевания) несущественно влияют на ее состояние. Человек временно ощущает дискомфорт или отек, но может продолжить есть, дышать и разговаривать.
Патологические изменения большей силы (травма, ожог, потеря зуба) всегда сопровождаются инфицированием. Интенсивность поражения уязвимой ткани зависит от характера раздражителя, его силы, локализации и специфической реакции организма.
Структура ткани не является однородной, каждый отдельный участок слизистой соответствует уникальным механическим требованиям. К примеру, десну и твердое небо покрывает ороговевающий эпителий, спинку языка ороговевающий и неороговевающий, оставшуюся часть поверхности – только неороговевающий, чтобы обеспечить максимальную гибкость. Слизистая усеяна рецепторами вкуса, так называемыми вкусовыми почками. Частички пищи растворяются в слюне, взаимодействуют со вкусовыми рецепторами и дают возможность отличать продукты питания друг от друга.
Вне зависимости от локализации, слизистая оболочка состоит из четырех слоев – базального, шиповатого, зернистого и рогового.
Разновидности травм

Некоторые травмы слизистой оболочки рта (к примеру, прикусывание щеки/губ или поверхностные повреждения) входят в Международную классификацию болезней МКБ-10.
Травматическое поражение зубов
Среди возможных травм зубов – формирование трещин, ушибы, вывихи с частичным или полным смещением, переломы. Они могут возникнуть как вследствие сильного удара/падения, так и из-за поглощения чрезмерно твердой пищи. Как распознать травму зуба? Его положение заметно изменилось, окружающая ткань опухла и покраснела, а сам человек ощущает боль/дискомфорт различной интенсивности. При серьезном повреждении может открыться кровотечение, поэтому важно знакть, как правильно оказать первую помощь.
В большинстве случаев пострадавший нуждается не в доврачебной, а в квалифицированной медицинской помощи. Полное устранение боли или восстановление зуба требует времени и ресурсов, поэтому как можно скорее необходимо обратиться к стоматологу.
Если травма сопровождается кровотечением из лунки зуба, сделайте небольшой тампон из марли, расположите его на поврежденном участке и попросите пострадавшего прикусить ткань.
Главное, чтобы во время транспортировки пациент не разомкнул зубы – давление на сосуды исчезнет, и кровь хлынет с новой силой.
Перелом верхней или нижней челюсти
Это серьезное нарушение целостности челюсти, которое сопровождается изменением прикуса, нарушением речи, жевания и отделения слюны. Дефект может быть заметен визуально или просматриваться только при рентгенографии. Обломки костей постоянно пребывают в движении, что влияет на подвижность челюсти и вызывает колоссальную боль.
Как распознать перелом? Пострадавший испытывает резкую боль, которую не всегда удается купировать медикаментозно. Более того, она усиливается даже при малейшем воздействии на поврежденные кости. На лице формируются гематомы, челюсть становится неестественно подвижной, а язык может западать. Общее состояние усугубляется тошнотой, нарушением функции глотания, речи, дыхания, предобморочным состоянием и внутренними кровотечениями.

Во-первых, вызовите бригаду скорой помощи. Затем удалите инородные тела из ротовой полости и зафиксируйте язык (при нарушении глотания или дыхания). Если во внутренней полости открылось кровотечение – приложите теплый или прохладный компресс, чтобы минимизировать кровопотерю.
Ожог слизистой оболочки
Ожог слизистой может быть вызван употреблением горячей пищи или воздействием химических раздражителей. Термические повреждения часто происходят на бытовом уровне и относительно легко переносятся человеческим организмом. С ожогом первой степени пострадавший может справиться самостоятельно – достаточно прохладного компресса, обильного питья и терпения. Ожоги второй степени необходимо лечить не в домашних условиях, а в кабинете врача.
Из-за воздействия высоких температур на слизистой формируются пузырьки, заполненные жидкостью. Их вскрытие приводит к эрозии и отмиранию тканей, поэтому не пытайтесь устранить образования самостоятельно. Как можно скорее отправляйтесь к врачу или вызовите бригаду экстренной помощи. После детального осмотра доктор назначит терапевтический курс из обезболивающих медикаментов и средств для регенерации эпителия.
Что делать при химическом ожоге? Промывайте ротовую полость струей прохладной воды минимум 20 минут (или до приезда скорой), чтобы удалить химический агент. Исключением является негашеная известь и органические соединения алюминия. Контакт этих веществ с водой негативно скажется на здоровье пострадавшего, поэтому их нужно предварительно удалить салфеткой. Основная цель доврачебной помощи – предотвратить распространение вещества вглубь тканей. Кислотный ожог нейтрализуют мыльной водой или нашатырным спиртом (0,1%), раствором соды, щелочной – раствором уксусной или лимонной кислоты (0,5%).
Лечение химического ожога может проводить только профильный врач. Он изучит состояние слизистой, выпишет обезболивающие, антисептические, восстанавливающие медикаменты и специфическую диету. В особо тяжелых случаях показано хирургическое вмешательство.
Раны мягких тканей
Если вы заметили пострадавшего с ранением мягких тканей, вызовите скорую помощь и оцените состояние человека. Попытайтесь успокоить его, осмотрите рану, зафиксируйте размер, наличие/отсутствие осколков, загрязнений, характер краев, кровопотерю. Промойте рану теплой водой или антисептическим раствором, прикройте стерильным тампоном и дождитесь приезда врача.
При серьезных ранениях с обильной кровопотерей запрещено промывать рану, доставать из нее инородные предметы и накладывать тугую повязку. Допускается наложить (но не затягивать) сверху стерильную повязку, чтобы избежать загрязнения.
Можно ли избежать травматизма? Универсальных профилактических действий или советов просто не существует. Травмы рта могут подстерегать на детской площадке, в промышленных условиях и даже в собственном доме. Единственное, что может сделать человек – быть максимально внимательным к происходящему, следить за здоровьем и не запускать имеющиеся патологии. Если же избежать травмы не удалось, оцените ситуацию, вызовите скорую помощь и выполните ряд доврачебных манипуляций. Главное – сохраняйте спокойствие и будьте здоровы.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Что делать при разбитой губе и ее опухании изнутри: первая помощь и средства обработки раны?
Полное собрание и описание: что делать при разбитой губе и ее опухании изнутри: первая помощь и средства обработки раны? для читателей нашего сайта.
Травмированная, разбитая губа — достаточно частое среди детей и взрослых явление. Неприятность может случиться на работе, на улице во время гололеда, при драках, потасовках.
Виды травм губ отличаются в зависимости от степени и места повреждения, соответственно лечение также проводится с учетом характера травмы.
Какими бывают травмы губы?
Этот вид травмы в свою очередь бывает:
Скорая помощь для разбитой губы — 5 домашних средств
Разбитая губа приносит человеку немало неприятностей. Последствиями ушиба становится гематома, ссадины неприятно болят, а рваная рана может долго кровоточить. Если по каким-то причинам попасть к врачу нет возможности, после предварительной обработки повреждения перекисью водорода, можно воспользоваться легкими, доступными в домашних условиях способами, облегчающими последствия травмирования.
Как не допустить гематому?
Иногда гематомы на губе возникают даже при казалось бы не сильных ударах по ней. С целью снизить такую тенденцию, важно укрепить иммунитет, употребляя в пищу продукты с высоким содержанием витамина C. Не лишним станет и регулярное применение кремов, в составе которых есть этот, способствующий росту коллагена и защищающий сосуды от повреждений, витамин. Но стоит помнить, что избыток витамина C в организме ведет к болезням почек. Принимать витамин С нужно аккуратно, помня о том, что хорошо все то, что в меру.
Если губа разбита и на ней намечается отек, нужно срочно приложить лед к поврежденному месту. При отсутствии льда, подойдет любой охлажденный предмет, как то ложка или крупная монета. Холодные компрессы не стоит оставлять на коже дольше, чем на 15 минут.
Медицина в лечении разбитой губы — 5 лучших медицинских препаратов
Разбитая губа заживет гораздо быстрее, если помимо домашних средств по борьбе с ранами и ушибами, воспользоваться возможностями традиционной медицины. Итак, обработав рану перекисью водорода или другим дезинфицирующим средством (хлоргексидин, мирамистин), можно продолжить ее лечение следующими препаратами:
Общая рекомендация для применения перечисленных выше медпрепаратов: внимательно отнестись к необходимости обработки внутренней стороны губы. Особенно эта рекомендация касается детей, которые не задумываясь могут легко проглотить не предназначенное для внутреннего применения лекарство.
Сколько заживает разбитая губа и чего нельзя делать?
Скорость заживания разбитой губы зависит от полученной травмы, степени повреждения, от того, насколько быстро предприняты мероприятия по оказанию первой помощи, а также от правильно выбранного последующего лечения. В среднем разбитая губа заживает от 5 дней до 2 недель.
Что касается мер, которые нельзя принимать после повреждения губы, к ним относятся любимые старшим поколением зеленка и йод. Этими веществами ни в коем случае нельзя обрабатывать нежную слизистую ротовой полости, в противном случае возможен ожог. Также специалисты не рекомендуют лечить повреждения с помощью теплых компрессов, иначе травмированное место может еще больше опухнуть. И наконец, любимые женщинами помады, их использование стоит исключить в ситуациях, когда на губе образовалась рана.
Как визуально скрыть разбитую губу?
Косметических средств, визуально устраняющих серьезные травмы губы, не существует. Различные тональные крема, пудры, косметические мази — все это не только не скроет повреждение, но и засорит поры, что в свою очередь, приведет к более длительному заживлению тканей.
Единственное, что можно сделать перед важной встречей или мероприятием — чаще прикладывать к губе лед, не забывать обрабатывать ее одним из вышеперечисленных средств для лечения.
Видео Грим макияж — Разбитая Губа
Когда губу стоит зашивать и идти к врачу?
Разбитая губа должна быт зашита в первые сутки после повреждения. Хирургические мероприятия принимаются в ситуациях, когда образуется порез длиною больше 2 см, а края раны расположены один от другого больше, чем на 7 мм.
Иногда, при невозможности по каким-то причинам сразу после повреждения губы попасть к медикам, возможно более позднее оперативное вмешательство. Так, разбитую губу можно зашить и на третий, четвертый день после травмирования. Но, конечно, ожидать такого же косметического эффекта, как и в первый день, не стоит. Стоит отметить, что если рана не была глубокой, зашивать ее позже, чем на второй день после повреждения, скорее всего не станут: губы — это участок, имеющий отличное кровоснабжение, заживление этой области проходит достаточно быстро.
Глубокие раны, расходящиеся края, сильное, непрекращающееся кровотечение, поднятие температуры тела после травмирования — эти ситуации предполагают обращение за медицинской помощью.
Последствия не лечения разбитой губы
Поврежденные губы, как и другие части тела, требуют серьезного подхода к лечению. Нельзя пускать ситуацию на самотек, надеясь на то, что рана заживет самостоятельно. В противном случае возможно развитие осложнений, как то: инфицирование раны, ее нагноение, поднятие температуры тела. Также возможно дальнейшее распространение инфекции.
Чтобы не допустить осложнений, необходимо вовремя оказать первую медицинскую помощь поврежденному участку, правильно обработать рану и в дальнейшем не запускать ее лечение.
Видео Как правильно обработать рану, чем очистить рану — Скорая помощь Доктор Комаровский
Даже самому спокойному ребенку невозможно вырасти без синяков, cсадин и царапин. К счастью, большинство травм не слишком тяжелые и не требуют врачебного вмешательства. Но унять боль, остановить кровь и обработать дезинфицирующими средствами ранки приходится очень часто. Родители должны уметь это делать, поэтому им надо знать правила оказания первой помощи и иметь самые необходимые медикаменты в домашней аптечке. Часто у ребенка при падении или ударе о какой-либо предмет страдают подбородок, губы или нос. Если травмированы губы, то, как правило, не обходится без кровотечения — в этом месте много кровеносных сосудов, а кожа тонкая и нежная. Конечно, страшно за малыша, но кровь является естественной дезинфекцией, которая вымывает из раны грязь. Что нужно и не нужно делать, если ребенок разбил губу, расскажем в статье.
Ребенок разбил губу: первая помощь
Как помочь ребенку, если он разбил губу? Если инцидент происходит на глазах у родителей, они в первый момент и сами бывают напуганы, не зная, насколько все серьезно. Видя кровь на лице малыша, мамы часто паникуют и теряются. Как нужно действовать в этой ситуации?
Как обработать рану в домашних условиях: первая помощь
Ранения в области губ является повреждением их мягких тканей на лице. Рваная рана губы, лечение которой бывает разным из-за различного происхождения раны, должен обследоваться врачом. Такие раны характеризуются нарушением целостного поверхностного слоя кожи. Для них свойственны кровотечения, отеки и расхождения раневых краев.
При появлении ранений головы в области губ начинает обильно течь кровь, возникают болевые ощущения, нарушается речь и прием пищи. Важен размер, место размещения, глубина проникновения, вид травмирования и присутствие любых усложненных проявлений ран. Здесь возможна достаточно массивная кровопотеря, в результате которой может возникнуть шок, даже геморрагический.
Первая помощь при рваной ранении губы
При лечении рваной раны губы прежде всего нужно остановить кровотечение. Сделать это можно с помощью наложения тугой повязки, которая будет сдавливать место ранения. Рекомендовано врачами наложение антисептической повязки, в будущем она поможет избежать любых осложнений в виде воспалительных процессов, нагноений и других неблагоприятных последствий. Если сила болевого синдрома очень ярко выражена, то врач может назначить больному комплекс препаратов, которые смогут сделать обезболивающий эффект.
Если нужно остановить процесс кровотечения, доктор назначает препараты, останавливающие кровотечение, например, «Викасол» или «Дицинон». Если ранение большое, с обильным кровотечением, то, чтобы восполнить объем крови и провести профилактические мероприятия для избежания шокового состояния, нужно использовать методы инфузионной терапии вместе с введением внутривенных капельных спецрозчин геловузіна или венофундину. Они способны провести компенсацию утраченной жидкой части крови. С целью проведения первого хирургического обработка и наложение швов на большую рану, больного нужно направить в стационарное отделение, где ему остановят процесс кровотечения и предотвратят развитие шока.
Очень часто, когда есть легкое ранение губ, пострадавшему госпитализация не нужна, а после того как ему провели обработку раны хирургическим путем, дальнейшее лечение осуществляется в амбулаторном режиме.
Вернуться к змістуЛікування травмированной губы
Множество неприятностей доставляет больному рана губы. Она долгое время может болеть и кровоточить.
Чтобы как можно скорее добиться выздоровления поврежденной губы, желательно учесть некоторые советы:
Сначала нужно хорошо очистить рану и обработать ее антисептиками. Если есть отек, то на место ушиба необходимо приложить лед. Остановить кровотечение. Если травма серьезная, придется идти в травматологический пункт. Если губная рана легкая, при лечении можно использовать специальные ранозаживляющие мази. Хорошим способом будет использование народных методов лечения. Это, например, оливковое или облепиховое масло. Достаточно благотворно влияет на процесс заживления раны губы использование мази на основе цинка. Для того чтобы защитить повреждение от лучей солнца, ветра и других явлений погоды, перед тем как выходить на улицу, нужно помазать губы гигиенической помадой.
Лечение рваной раны губы при тщательном выполнении этих правил не будет отнимать много времени и доставлять больному больших неудобств. Есть много причин для возникновения губных ран, и для каждой из них есть свой способ лечения. Для начала нужно сходить к врачу, чтобы обсудить причину, по которой возникла рваная рана губы. Необходимо промыть ее любыми дезинфицирующими растворами, например перекисью водорода или марганцовкой, ведь губы могут очень быстро инфицироваться.
Пострадавшему необходимо остановить кровотечение. Это является не очень сложной задачей, потому что на губах нет крупных кровеносных сосудов. На губах рваные раны имеют свойство заживать довольно легко и быстро. Но, если повреждение является большим, нужно срочно посетить травмпункт. Может быть, возникнет необходимость наложить швы. Вмешательства пластического хирурга требуется лишь в редких случаях. Если есть постоянные трещины на губах, нужно принимать таблетированные витамины или употреблять богатые витаминами продукты.
Необходимо постоянно смазывать губы мазями, бальзамами, которые будут смягчать их. Женщины могут использовать увлажняющую гигиеническую помаду.
Вернуться к змістуЩо делать при тяжелой разорванной раны губы
Если произошел несчастный случай, в результате которого возникла глубокая ушибленная рана губы, нужно сразу же обратиться к хирургу. Лечение такой раны, скорее всего, будет операционным. Для более быстрого и эффективного процесса реабилитации, а также выздоровления, больному будет лучше не отказываться от операции. Достаточно хорошим средством в лечении рваной раны губы изнутри может быть полоскание или специальные примочки с ромашковым отваром. Чтобы усилить регенерацию и ускорить заживление губных тканей, очень полезно будет применение специального геля для зубов. В том случае если у больного, кроме раны на губе, есть еще другие повреждения, необходимо вызвать врача и быть с потерпевшим до его приезда. После того как потерпевшего тщательного обследовал и осмотрел врач, пациенту назначают наиболее подходящее ему лечение.
Есть множество причин, вследствие которых появляются травмы губ: несчастный случай на производстве, падение. Если человек получил рваную рану, ему должна быть оказана первая помощь. Нужно провести обработку и промывку средствами дезинфекции. Затем на место поражения наложить лед для предотвращения отека. Если появилась рваная рана губы, эффективен в ее лечении будет применение ланолина, облепихового или оливкового масла. Для смягчения кожи на губах, в месте повреждения, для быстрого заживления нужно мазать рану мазью на основе цинка и прополиса. Хорошими средствами в заживлении рваной раны губы являются мази «Актовегин» и «Солкосерил».
Чтобы добиться быстрого заживления, необходимо мазать рану мазью довольно часто. К процессу лечения такого ранения необходимо подходить очень серьезно и не допускать проволочек. Если ничего не делать и не проводить обработку повреждения, в течение нескольких дней возможно образование гнойного нарыва на ране, что может стать предпосылкой для заражения крови. Но не нужно обрабатывать рваную рану с помощью зеленки или йода, ведь эти лекарства могут вызвать ожог достаточно нежной кожи губ.
Если губа разбита с внутренней стороны, а также произошло образование рваной раны, первое, что нужно сделать, обработать раствором мирамистина или хлоргексидина, после чего немедленно сдаться хирургам.
Вернуться к змістуПослідовність в лечении рваных губных ран
Сначала нужно попытаться самостоятельно остановить кровотечение одним из соответствующих способов. Это сможет помочь пострадавшему сдержать кровопотерю и даст возможность детально рассмотреть место ранения для определения степени повреждения мягких тканей. Далее нужно убрать с раны все остатки одежды и других посторонних предметов. Возможно занесение в рану инфекции из одежды, поэтому рану нужно промыть в направлении с верхнего края до нижнего и без нажима. Если это глубокая рана, то в особых случаях больному дают лекарства, а если у него есть сильная боль, то нужно дать обезболивающее.
Необходимо следить за температурой потерпевшего. Если она резко повысилась, это означает, что в рану попала инфекция. Место ранения нужно высушить. Для этого необходимо промокнуть пораженный участок салфетками, которые впитывают влагу, и так несколько раз, пока рана не будет сухой. Затем ее края обработать с помощью зеленки или йода, но ни в коем случае не наносить растворы на саму рану. Затем следует наложить на место повреждения стерильную повязку, но не очень туго, так как это может нарушить кровообращение. Если через повязку проступила кровь, нужно положить поверх нее еще пару слоев бинта, при этом не убирать нижние слои.
Если рана на губе глубокая, с расходящимися краями, нужно обязательно обратиться в ближайшее отделение травматологической больницы. Особенно стоит встревожиться, если кровотечение сильное.
Врач при осмотре раны определит, потребуется ли хирургическая помощь и как зашить губу. Обычно медики принимают такое решение, если длина пореза составляет свыше 2 см, а края ранки отстоят друг от друга более чем на 7 мм.
До момента обращения к врачу важно грамотно оказать первую медицинскую помощь.
Можно обработать ранку раствором хлоргексидина. Применять зеленку или йод нельзя, поскольку они могут привести к ожогу. После остановки кровотечения лучше приложить к губе лед – он помогает устранить боль и отечность.
Чтобы ранка хорошо затягивалась, следует обрабатывать губу специальными мазями. Их можно приобрести в аптеке или сделать в домашних условиях. Зашитую губу надо смазывать:
Одним из этих средств обрабатывают губу несколько раз в день. Важно стараться не слизывать мазь. Для профилактики воспалительного процесса и образования гноя нужно проводить полоскания рта отваром ромашки – это особенно нужно, если рана находится на внутренней стороне губы.
А сколько заживает зашитая губа? Это процесс сугубо индивидуальный и зависит от возраста пациента, кровоснабжения в зоне повреждения, наличия хронических заболеваний, иммунного статуса и т. д. Обычно рана затягивается в течение 8−9 дней. Затем снимаются швы, если накладывались они нерассасывающимися нитками.
Зашивать рассеченную губу или нет, решает врач после осмотра. Главное – правильно оказать первую медицинскую помощь и не тянуть с обращением в больницу, чтобы избежать инфицирования ранки и распространения инфекции.