Что рекомендуется правилами выполнения сердечно легочной реанимации
Что рекомендуется правилами выполнения сердечно легочной реанимации
НЕОТЛОЖНАЯ ПОМОЩЬ. АЛГОРИТМЫ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
* В рекомендациях Американской ассоциации сердца предлагается проводить однократную дефибрилляцию и повторять циклы введения лекарственного препарата и нанесения электрического разряда в 360 Дж через 30 – 60 с.
Интервал между 3- и 4-й дефибрилляциями не должен превышать 2 мин.
Адреналин вводят внутривенно каждые 2–3 мин (или 3–5 мин по рекомендациям Американской ассоциации сердца).
Продолжать циклы, пока сохраняются показания к дефибрилляции.
После трех циклов обсудить целесообразность применения ощелачивающих агентов и антиаритмических препаратов.
• не должен оттягивать нанесение электрического разряда;
• произвести 1 раз в ожидании зарядки дефибриллятора;
• наиболее эффективен в первые 30 с возникновения аритмии.
Последовательность из трех электрических разрядов:
• первый разряд наносить немедленно после прекордиального удара;
• разряды должны следовать один за другим и занимать в совокупности 30 – 45 с;
• между разрядами сердечно-легочную реанимацию не проводить (в случае, если дефибриллятор заряжается слишком долго, возможно проведение одного или двух циклов сдавления грудной клетки и вдувания воздуха в легкие);
• между разрядами во время зарядки дефибриллятора определять пульсацию на крупных артериях и сердечный ритм на экране монитора.
Техника электрической дефибрилляции:
• провести интубацию трахеи и катетеризацию вены (чтобы не слишком оттягивать проведение средечно-легочной реанимации и повторных дефибрилляций, желательно одновременное участие двух врачей и затраченное время не должно превышать 15 с);
• проводить искусственную вентиляцию легких в режиме гипервентиляции;
• внутривенно ввести 1 мг адреналина (возможно использование больших доз – от 3 до 15 мг, но их эффективность не доказана и обсуждать целесообразность их использования рекомендуется только при сохранении аритмии после введения дозы в 1 мг).
Тактика при сохранении или быстром возобновлении аритмии после трех циклов введения адреналина и дефибрилляции (см. схему):
• попытаться изменить позицию электродов на переднезаднюю;
• обсудить целесообразность ощелачивания крови бикарбонатом натрия (первоначально струйно ввести 50 мл 8,4% раствора, далее подбирать дозу в зависимости от кислотно-основного равновесия в артериальной и/или смешанной венозной крови);
• обсудить целесообразность применения антиаритмических агентов – лидокаина (внутривенно струйно по 1,5 мг/кг через каждые 3 – 5 мин до общей дозы 3 мг/кг), бретилия (внутривенно струйно 5 мг/кг, далее 10 мг/кг каждые 5 мин до общей дозы 30 – 35 мг/кг) или прокаинамида (внутривенная инфузия со скоростью 30 мг/мин до общей дозы 17 мг/кг) при неэффективности первых двух;
• возможно введение солей магния (внутривенно 1 – 2 г сульфата магния в течение 1 – 2 мин);
• применение солей кальция не рекомендуется, за исключением случаев гиперкалиемии, снижения уровня кальция в крови и передозировки антагонистов кальция;
• в особых случаях используются бета-блокаторы, атропин и чрескожная электрокардиостимуляция.
Сердечно-лёгочная реанимация на догоспитальном этапе
Министерство здравоохранения РФ
ГБОУ ВПО Уральская государственная медицинская академия
Управление здравоохранения Администрации г. Екатеринбурга
Муниципальное бюджетное учреждение
«Станция скорой медицинской помощи имени »
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
Сердечно-лёгочная реанимация на догоспитальном этапе
Учебно-методическое пособие. Екатеринбург: УГМА, 2013, 28 с.
В данном пособие рассмотрены базовый и расширенный реанимационные комплексы проведения сердечно-лёгочной реанимации на догоспитальном этапе. Пособие предназначено для врачей и интернов службы скорой медицинской помощи, врачей приёмных отделений, врачей общей практики.
, ассистент кафедры скорой медицинской помощи, врач отделения анестезиологии и реанимации №1 МБУ «ССМП им. В.Ф. Капиноса»,
, ассистент кафедры скорой медицинской помощи, врач отделения анестезиологии и реаниматологии №1 МБУ «ССМП им. В.Ф. Капиноса»,
, доктор медицинских наук, профессор, заведующая кафедрой анестезиологии, реаниматологии и трансфузиологии ФПК и ПП,
, доктор медицинских наук, профессор, заведующая кафедрой скорой медицинской помощи,
, кандидат медицинских наук, доцент кафедры скорой медицинской помощи,
, ассистент кафедры скорой медицинской помощи, заведующий отделением анестезиологии и реаниматологии №1 МБУ «ССМП им. В.Ф. Капиноса».
Ответственный редактор – д. м.н., профессор
Рецензент – д. м.н., профессор
ISBN-580-9 ©УГМА, 2013
1. Общие принципы сердечно-легочной реанимации взрослых пациентов на догоспитальном этапе…………………………………………………………4
1.2. Цель разработки и внедрения………………………………………….4
1.3. Задачи разработки и внедрения………………………………………..4
1.4. Медико-социальная значимость……………………………………….4
1.5. Правила определения момента смерти человека, в том числе критерии и процедура установления смерти человека, правила прекращения реанимационных мероприятий…………………………………………………..5
2. Базовый реанимационный комплекс. Схема выполнения и перечень мероприятий……………………………………………………………………….9
2.1. Алгоритм проведения базовой сердечно-легочной реанимации…. 10
2.2. Выполнение первичного реанимационного комплекса двумя реаниматорами…………………………………………………………………. 18
2.3. Тактические ошибки при проведении первичного реанимационного комплекса………………………………………………………………………. 19
2.4. Критерии адекватности проведения первичного реанимационного комплекса………………………………………………………………………. 20
3. Расширенный реанимационный комплекс. Схема выполнения и перечень мероприятий…………………………………………………………..20
3.1. Алгоритм проведения расширенной сердечно-легочной реанимации при фибрилляции желудочков………………………………………………….20
3.2. Алгоритм проведения расширенной сердечно-легочной реанимации при асистолии, электомеханической диссоциации……………………………24
АД – артериальное давление
БРК – базовый реанимационный комплекс
БРМ – базовые реанимационные мероприятия
ВДП – верхние дыхательные пути
ВЧ ИВЛ – высокочастотная искусственная вентиляция легких
ДП – дыхательные пути
ЖТ – желудочковая тахикардия
ИВЛ – искусственная вентиляция легких
ЛПУ – лечебно-профилактическое учреждение
НМС – непрямой массаж сердца
ОАР – отделение анестезиологии и реанимации
ОРИТ – отделение реанимации и интенсивной терапии
РРК – расширенный реанимационный комплекс
РРМ – расширенные реанимационные мероприятия
СЛР – сердечно-легочная реанимация
СМП – скорая медицинская помощь
ФЖ – фибрилляция желудочков
ЭДС – электрическая дефибрилляция сердца
ЭИТД – электроимпульсная терапия дефибриллятором
ЭКС – электрический кардиостимулятор
ЭМД – электромеханическая диссоциация
VC-CMV – принудительная вентиляция по объему
FiO2 – содержание кислорода во вдыхаемой смеси
HFJV – высокочастотная струйная искусственная вентиляция легких
Ppeak – пиковое (максимальное) давление на вдохе
РЕЕР – положительное давление в конце выдоха
1. ОБЩИЕ ПРИНЦИПЫ СЕРДЕЧНО-ЛЁГОЧНОЙ РЕАНИМАЦИИ
взрослых ПАЦИЕНТОВ на догоспитальном этапе
1.1. Область применения
Учебно-методическое пособие распространяется на проведение реанимационных мероприятий всем пациентам, находящимся в состоянии клинической смерти. Элементы комплекса реанимационных мероприятий могут использоваться при других жизнеугрожающих состояниях. Методическое пособие предназначено, в первую очередь, для обучения интернов и врачей скорой медицинской помощи (СМП) на базе УМЦ «Практика» УГМА.
Улучшение качества оказания экстренной медицинской помощи путем формирования единых подходов и использования современных алгоритмов реанимационных мероприятий у пациентов с остановкой кровообращения.
1. Обучение медицинских работников догоспитального этапа, проведению реанимационных мероприятий пациентам, находящимся в терминальном состоянии.
2. Повышение эффективности реанимационных мероприятий у пациентов, находящихся в терминальном состоянии.
3. Поддержание жизни путем применения современных методов и средств сердечно-легочной реанимации.
4. Повышение качества лечения, снижение его стоимости в связи со своевременным, адекватным оказанием реанимационной помощи.
5. Профилактика осложнений, возникающих при оказании реанимационной помощи пациентам, находящимся в терминальном состоянии.
1.4. Медико-социальная значимость.
К возникновению терминального состояния могут привести травмы, отравления, инфекции, различные заболевания сердечно-сосудистой, дыхательной, нервной и других систем, сопровождающиеся нарушением функции органа или нескольких органов. В конечном итоге оно проявляется критическими расстройствами дыхания и кровообращения, что дает основание применять соответствующие меры реанимации вне зависимости от причин, которые его вызвали.
Терминальное состояние – переходный период между жизнью и смертью. В этот период изменение жизнедеятельности обусловлено столь тяжелыми нарушениями функций жизненно важных органов и систем, что сам организм не в состоянии справиться с возникшими нарушениями.
Данные об эффективности реанимационных мероприятий и выживаемости больных в терминальном состоянии весьма разнятся. Например, выживаемость после остановки кровообращения варьирует в широких пределах в зависимости от многих факторов (связана с заболеванием сердца или других органов, произошла в присутствии свидетелей или без таковых, произошла в медицинском учреждении или вне ЛПУ и т. д.). Исходы реанимации при остановке кровообращения представляют собой результат сложного взаимодействия так называемых «немодифицированных» (возраст, болезнь) и «программируемых» факторов (интервал времени от момента начала реанимационных мероприятий и др.). Базовые (первичные) реанимационные мероприятия должны быть достаточны для продления жизни пациента в ожидании прибытия обученных специалистов, имеющих соответствующее оборудование.
Исходя из высокой летальности при различных неотложных состояниях на догоспитальном этапе необходимо обеспечить обучение медицинских работников единому современному протоколу сердечно-легочной реанимации.
1.5. Правила определения момента смерти человека, в том числе критерии и процедура установления смерти человека, правила прекращения реанимационных мероприятий.
В соответствии со статьей 66 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации» Правительство Российской Федерации постановило утвердить правила определения момента смерти человека, в том числе критерии и процедуру установления смерти человека; правила прекращения реанимационных мероприятий.
ОПРЕДЕЛЕНИЯ МОМЕНТА СМЕРТИ ЧЕЛОВЕКА, В ТОМ ЧИСЛЕ КРИТЕРИИ
И ПРОЦЕДУРА УСТАНОВЛЕНИЯ СМЕРТИ ЧЕЛОВЕКА
1. Настоящие Правила устанавливают порядок определения момента смерти человека, в том числе критерии и процедуру установления смерти человека.
2. Моментом смерти человека является момент смерти его мозга или его биологической смерти (необратимой гибели человека).
3. Диагноз смерти мозга человека устанавливается консилиумом врачей в медицинской организации, в которой находится пациент. В составе консилиума врачей должны присутствовать анестезиолог-реаниматолог и невролог, имеющие опыт работы в отделении интенсивной терапии и реанимации не менее 5 лет. В состав консилиума врачей не могут быть включены специалисты, принимающие участие в изъятии и трансплантации (пересадке) органов и (или) тканей.
4. Диагноз смерти мозга человека устанавливается в порядке, утверждаемом Министерством здравоохранения Российской Федерации, и оформляется протоколом по форме, утверждаемой указанным министерством.
6. Констатация биологической смерти человека осуществляется медицинским работником (врачом или фельдшером) и оформляется в виде протокола установления смерти человека по форме, утвержденной постановлением Правительства Российской Федерации от 20 сентября 2012 г. N 950.
ПРАВИЛА ПРЕКРАЩЕНИЯ РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЙ
1. Настоящие Правила определяют порядок прекращения реанимационных мероприятий.
3. Реанимационные мероприятия прекращаются при признании их абсолютно бесперспективными, а именно:
— при констатации смерти человека на основании смерти головного мозга;
— при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций, в течение 30 минут;
— при отсутствии у новорожденного сердцебиения по истечении 10 минут с начала проведения реанимационных мероприятий в полном объеме (искусственной вентиляции легких, массажа сердца, введения лекарственных препаратов).
4. Реанимационные мероприятия не проводятся:
— при наличии признаков биологической смерти;
— при состоянии клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимых с жизнью.
5. Информация о времени прекращения реанимационных мероприятий и (или) констатации смерти вносится в медицинские документы умершего человека.
1.6. Клиническая картина
Преагональное состояние характеризуется дезинтеграцией функций организма, критическим снижением артериального давления, нарушениями сознания различной степени выраженности, нарушениями дыхания. Вслед за преагональным состоянием развивается терминальная пауза – состояние, продолжающееся 1-4 минуты: дыхание прекращается, развивается брадикардия, иногда асистолия, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются, прекращается биоэлектрическая активность мозга.
Клиническая смерть. В этом состоянии при внешних признаках смерти организма (отсутствие сердечных сокращений, самостоятельного дыхания и любых нервно-рефлекторных реакций на внешние воздействия) сохраняется потенциальная возможность восстановления его жизненных функций с помощью методов реанимации. При отсутствии попыток искусственного кровообращения, отсутствие общей гипотермии этот период длится 5-6 минут, при гипотермии – до 10 минут, при проведении СЛР – до 30 минут или неопределенно долго.
Основными признаками клинической смерти являются:
1. Отсутствие сознания.
2. Отсутствие самостоятельного дыхания.
3. Отсутствие пульсации на магистральных сосудах.
Биологическая смерть. Выражается посмертными изменениями во всех органах и системах, которые носят постоянный, необратимый, трупный характер.
Посмертные изменения имеют функциональные, инструментальные, биологические и трупные признаки:
— отсутствие самостоятельного дыхания, пульса на магистральных сосудах;
— отсутствие рефлекторных ответов на все виды раздражителей.
— отсутствие артериального давления;
— отсутствие электрической активности сердца (асистолия) на ЭКГ;
— максимальное расширение зрачков;
— высыхание склер, помутнение роговицы;
— снижение температуры тела.
4. Трупные изменения:
— ранние признаки: высыхание и помутнение роговицы, положительный симптом Белоглазова (кошачьего зрачка);
— поздние признаки: трупные пятна, трупное окоченение, гниение, мумификация, жировоск, торфяное дубление.
Констатация смерти человека наступает при биологической смерти человека (необратимой гибели человека) или смерти мозга.
2. БАЗОВЫЙ РЕАНИМАЦИОННЫЙ КОМПЛЕКС (БРК)
Рис. 1. Алгоритм выполнения базового реанимационного комплекса.
Базовый реанимационный комплекс проводится лицами «первого контакта», в том числе медицинскими работниками без реанимационного оборудования и медикаментов. В условиях скорой медицинской помощи возможно проведение базового комплекса СЛР врачом или фельдшером выездной бригады, работающими без помощников-медиков. Базовый реанимационный комплекс в подавляющем большинстве случаев проводится вне лечебного учреждения.
Выживаемость при выполнении базового реанимационного комплекса зависит от трех главных факторов:
1. Раннего распознавания критических нарушений жизненно важных функций организма и/или констатации состояния клинической смерти.
2. Немедленного начала реанимационных мероприятий и их адекватного проведения, в первую очередь компрессий грудной клетки (НМС) в течение первых 5 минут от остановки кровообращения.
3. Срочного вызова реанимационной бригады для оказания квалифицированной помощи.
2.1. Алгоритм проведения
базового реанимационного комплекса
1. Оценить риск для реаниматора и пациента.
Убедиться в собственной безопасности, безопасности пострадавшего и окружающих. Необходимо выяснить и, по возможности, устранить и/или минимизировать риски для реаниматора и пациента (интенсивное дорожное движение, угроза взрыва, обвала, электрического разряда, воздействия агрессивных химических средств и т. д.). При наличии угрозы жизни и здоровью реаниматора, помощь должна быть отсрочена до момента устранения угрозы.
Рис. 2. Проверка реакции пострадавшего.

3. Если пострадавший отреагировал на ваши раздражители открыванием глаз, речью – оставить его в том же положении, попытаться выяснить причины происходящего и позвать на помощь, при этом регулярно оценивать состояние пострадавшего.
4. При отсутствии сознания. Освободить грудную клетку от верхней одежды, если это займет не более 10 сек.
5. Открытие дыхательных путей (5 сек).
Восстановление проходимости верхних дыхательных путей (ВДП) осуществляется с помощью ряда приемов, позволяющих отодвинуть корень языка от задней стенки глотки. Наиболее эффективны, просты и безопасны для пациента следующие.

Альтернативный способ данной методике – запрокидывание головы путем подведения одной руки под шею больного, а другой – надавливание на лоб пострадавшего.
Б. Выдвижение нижней челюсти без разгибания головы при подозрении на травму шейного отдела позвоночника (рис. 4). При освобождении дыхательных путей у пациента с подозрением на травму шейного отдела позвоночника необходимо использовать выдвижение нижней 

Нельзя захватывать горизонтальную ветвь нижней челюсти, так как это может привести к закрытию рта. Тот же самый метод, но с одновременным запрокидыванием головы назад, можно применить, если нет подозрения на травму шейного отдела позвоночника (тройной прием Сафара).
6. Оценка дыхания (10 сек).


этого пальцы руки, согнутые в фалангах, соскальзывают со щитовидного хряща к грудинно-ключично-сосцевидной мышце. Время на определение пульса на сонной артерии не должно превышать 10 сек.
7. Если дыхание отсутствует – проводится осмотр и санация ротовой полости и ротоглотки. (рис. 6)

Другие приемы туалета верхних дыхательных путей:

б) прием “палец за зубами” (вводят палец между щекой и зубами пострадавшего и помещают его кончик за последние коренные зубы; применяется при плотно сжатых зубах);
в) при полностью расслабленной нижней челюсти применяют «подъем языка и челюсти» (вводят большой палец в рот и глотку пострадавшего и его кончиком поднимают корень языка; другими пальцами этой же руки захватывают нижнюю челюсть и поднимают ее). Пальцами обернутыми в материю очищают ротоглотку, либо используют отсасывающие устройства. Жидкое содержимое может вытечь самостоятельно при повороте головы набок (не применимо при подозрении на травму шейного отдела позвоночника!).
8. Проверка зрачков – оценивается только профессионалами (10 сек).
Зрачки широкие, на свет не реагируют, симптом кошачьего зрачка (Белоглазова) отрицательный (на 2-х глазах): при сдавлении глазного яблока от наружного угла к внутреннему – зрачок не деформируется по типу «кошачьего». Данный симптом появляется через 15-30 мин. от наступления биологической смерти (СЛР нецелесообразна при положительном симптоме).
При констатации состояния клинической смерти необходимо, как можно быстрее, вызвать специализированную реанимационную бригаду скорой медицинской помощи (бригаду ОРИТ), при возможности принести (или попросить окружающих) автоматический наружный дефибриллятор параллельно начать проведение комплекса СЛР.
При наличии автоматического наружного дефибриллятора – подсоединить электроды и следовать голосовым инструкциям аппарата.
Наносится однократно, кулак правой (левой) руки сжимается и приподнимается на высоту около 20-30 см. Кулак энергично опускается, локтевым краем кулака ударяя в области грудины в точке компрессий при непрямом массаже сердца (поиск точки см. ниже). Затем немедленное проведение СЛР.
10. Базовые реанимационные мероприятия (БРМ) начинается с выполнения НМС с частотой компрессий не менее 100 в мин.
Один цикл СЛР включает в себя 30 компрессий грудной клетки (НМС) и последующие за ними 2 искусственных вдоха по методу «рот-в-рот» (ИВЛ). При этом реаниматор находится сбоку у тела пациента на коленях, прижав колени к боковой поверхности тела пациента. Рука пациента со стороны реаниматора при этом отводится в сторону на 90 градусов. При выполнении БРМ в ограниченных по площади пространствах, компрессии возможно выполнять через голову пострадавшего или, при наличии двух спасателей, стоя над пострадавшим с расставленными ногами.


Производится надавливание на грудную клетку в передне-заднем направлении на глубину не менее 5 см, но не более 6 см с частотой не менее 100 в минуту. При этом фазы компрессии и декомпрессии должны быть равны. Необходимо обеспечивать полную декомпрессию грудной клетки без потери контакта рук с грудиной после каждого надавливания. Компрессии грудной клетки следует проводить только на жесткой поверхности. Между циклами компрессий руки убирают с поверхности груди для улучшения визуализации экскурсий грудной клетки при искусственных вдохах, а также для облегчения искусственных вдохов и расправления легких.
Рис. 8. Проведение ИВЛ методом «рот в рот».
При проведении первичного реанимационного комплекса лицами без медицинского образования при отсутствии возможности проведения искусственного дыхания в начале реанимации, возможно проведение первых шести (примерно 2 мин.) циклов СЛР без ИВЛ. Медицинским работникам, при наличии необходимых инструментов, обязательно проведение масочной вентиляции легких с введением воздуховода мешком типа Амбу.
Проводят 6 циклов СЛР (180 компрессий, 12 вдохов) что составляет примерно 2 мин.
12. В дальнейшем, при проведении СЛР, проверка пульса на сонной артерии выполняется через каждые 6 циклов (примерно 2 мин.).
13. Перевод пациента в устойчивое боковое положение.
Производится при появлении признаков восстановления витальных функций (пульса на сонной артерии, нормального дыхания). Дыхание ритмичное, более 10 в мин., нормальной глубины. Кожа по мере восстановления кровообращения и спонтанного дыхания приобретает нормальный розовый цвет, акроцианоз исчезает. При таком состоянии возможен перевод пациента в устойчивое боковое положение с постоянным контролем функций дыхания и кровообращения (рис. 9, 10).
Рис. 9. Придание пациенту устойчивого бокового положения.
Существуют различные варианты бокового стабильного положения, каждый из которых должен обеспечивать положение тела пострадавшего на боку, свободный отток рвотных масс и секретов из ротовой полости, отсутствие давления на грудную клетку:
1. Снять с пострадавшего очки и положить их в безопасное место.
2. Опуститься на колени рядом с пострадавшим и убедиться, что обе его ноги выпрямлены.
3. Ближнюю к спасателю руку пострадавшего отвести в сторону до прямого угла к туловищу и согнуть в локтевом суставе таким образом, чтобы ладонь ее оказалась повернутой кверху.
4. Вторую руку пострадавшего переместить через грудь, а тыльную поверхность ладони этой руки удерживать у ближней к спасателю щеки пострадавшего.
5. Второй рукой захватить дальнюю от спасателя ногу пострадавшего чуть выше колена и потянуть ее кверху так, чтобы стопа не отрывалась от поверхности.
6. Удерживая руку пострадавшего прижатой к щеке, потянуть пострадавшего за ногу и повернуть его лицом к спасателю в положение на бок.
7. Согнуть бедро пострадавшего до прямого угла в коленном и тазобедренном суставах.
8. Чтобы сохранить дыхательные пути открытыми и обеспечить отток секретов, отклонить голову пострадавшего назад. Если необходимо сохранить достигнутое положение головы, поместить руку пострадавшего под щеку.
9. Проверять наличие нормального дыхания каждые 5 мин.
10. Перекладывать пострадавшего в боковое стабильное положение на другом боку каждые 30 мин во избежание синдрома позиционного сдавления.
Рис. 10. Устойчивое боковое положение.
Если дыхание не восстанавливается до нормальных показателей, проводится дальнейшая интенсивная терапия, направленная на поддержание проходимости верхних дыхательных путей и протезирование дыхательных функций (введение воздуховода, трубки Комбитьюб, ларингеальной маски, масочная вентиляция с применением мешка Амбу, аппаратов ИВЛ с ингаляцией 100% кислорода).
2.2. Выполнение базового реанимационного комплекса
(врач – фельдшер (санитар), фельдшер – фельдшер (санитар).
Алгоритм выполнение БРК двумя реаниматорами соответствует вышеописанному. Реаниматор, осуществляющий компрессии грудной клетки, считается руководителем, сделав 30 компрессий, дает команду: «Вдох», контролируя поднятие грудной клетки во время искусственных вдохов. Последние 3-4 счета при проведении компрессий произносят вслух, для подготовки второго реаниматора к проведению ИВЛ. Во время искусственных вдохов вновь производится поиск точки компрессии сердца без укладывания ладони, чтобы после искусственных вдохов минимизировать время начала следующего цикла компрессий. Реаниматор, находящийся у головы пациента, контролирует адекватность компрессий – проверяет наличие пульса на сонной артерии, синхронного с компрессиями грудной клетки.

При технической возможности в ходе проведения базового реанимационного комплекса медицинскими работниками необходимо применение расширенных реанимационных мероприятий – введение воздуховода (рис. 11), масочная ИВЛ мешком типа Амбу, подача 100% кислорода при ИВЛ, введение трубки Комбитьюб, ларингеальной маски, ЭДС/ЭИТД по показаниям (фибрилляция желудочков, желудочковая тахикардия без пульса).
Воздуховоды, как обычные, так и назофарингеальные, устраняют смещение кзади языка и мягкого неба, происходящие у пациента в бессознательном состоянии, но выведение подбородка и нижней челюсти в данной ситуации также может быть необходимо.
Введение трубки Комбитьюб, ларингеальной маски противопоказано при невозможности открывания рта больного более чем на 1,5 см, заболеваниях глотки (тумор, абсцесс), обструкции гортани (в т. ч. инородным телом, отеке гортани, эпиглоттите), опасности аспирации, высоком сопротивлении дыхательных путей (бронхоспазм), снижении комплайнса грудной клетки при ожирение.
2.3. Тактические ошибки при проведении
первичного реанимационного комплекса
1. Задержка с началом сердечно-легочной реанимации и проведения дефибрилляции, потеря времени на второстепенные диагностические, организационные и лечебные процедуры.
2. Отсутствие лидера, присутствие посторонних лиц.
3. Неправильная техника проведения компрессий грудной клетки (редкие или слишком частые, поверхностные компрессии, неполная декомпрессия грудной клетки, перерывы в компрессиях при наложении электродов, перед и после нанесения разряда, при смене спасателей).
4. Неправильная техника искусственного дыхания (не обеспечена проходимость дыхательных путей, герметичность при вдувании воздуха, гипервентиляция).
5. Потеря времени на поиск внутривенного доступа.
6. Многократные безуспешные попытки интубации трахеи.
7. Отсутствие постоянного контроля адекватности проводимых мероприятий.
8. Отсутствие учета и контроля проводимых лечебных мероприятий.
9. Ослабление контроля после восстановления кровообращения и дыхания.
10. Преждевременное прекращение реанимационных мероприятий.
2.4. Критерии адекватности проведения
первичного реанимационного комплекса
1. Появление пульса на магистральных артериях синхронного с компрессиями грудной клетки.
2. Сужение зрачков, если они были расширены.
3. Исчезновение бледности, цианоза.
4. Подъем грудной клетки при проведении искусственного дыхания.
3. РАСШИРЕННЫЙ РЕАНИМАЦИОННЫЙ КОМПЛЕКС.
Расширенный реанимационный комплекс предназначен для использования медицинским персоналом, имеющим соответствующее оборудование, медикаменты и прошедшим специальную подготовку (врачебные бригады СМП, реанимационные бригады СМП, бригады ОРИТ, фельдшерские бригады).
Алгоритм реанимационных мероприятий, техника компрессий грудной клетки и искусственной вентиляции те же, что и в БРМ. При проведении расширенных реанимационных мероприятий (РРМ) можно проверить пульс на магистральных артериях, но не следует тратить на это более 10 сек. Если спасатель один, то он неизбежно должен покинуть пострадавшего на время для того, чтобы принести оборудование и дефибриллятор. Если спасателей несколько, то необходимо сразу же выделить лидера, который будет руководить работой команды.
расширенной сердечно-легочной реанимации
при фибрилляции желудочков.
1. Выполняют базовый реанимационный комплекс как описано выше (рис. 1; раздел БРК).
2. По окончании 6 циклов СЛР проводится анализ ЭКГ (возможно применение дефибриллятора с кардиомонитором).
При использовании дефибриллятора разместите электроды (жесткие или мягкие (наклеиваемые) электроды) в грудино-апикальном положении. Правый (грудинный) электрод помещают справа от грудины, ниже ключицы. Апикальный электрод помещают по средне-подмышечной линии, приблизительно на уровень V6 отведения кардиограммы. Это положение должно быть свободным от ткани грудной железы. Другие приемлемые положения электродов включают:
1) электроды размещаются по сторонам грудной клетки, один справа, другой слева (подмышечный);
2) один электрод в стандартном апикальном положении, а другой справа или слева на спине;
3) один электрод спереди, левее проекции сердца, другой за сердцем, немного ниже левой лопатки.
При наличии у пациента имплантированного электрокардиостимулятора возможно использование ЭДС, при этом, правый электрод не должен располагается непосредственно в зоне имплантированного ЭКС.
Абсолютно показано проведение электрической дефибрилляции сердца при крупноволновой фибрилляции (вольтаж 5 мм и более). При мелковолновой фибрилляции (вольтаж менее 5 мм) перед проведением каждого разряда вводится адреналин внутривенно в дозе 1 мг (до общей дозы 5 мг). То есть при мелковолновой фибрилляции ЭДС проводится после начала терапии адреналином. При неэффективности (сохраняется мелковолновая фибрилляция) – ведение по протоколу асистолии.
4. Параллельно с этими мероприятиями один из помощников готовит
инструменты к проведению интубации трахеи: готовит аспиратор, проверяет ларингоскоп, интубационную трубку, ленту для фиксации трубки и др. Готовит раствор адреналина для в/в введения (1 мг в 10 мл физиологического раствора) и материалы для катетеризации периферической вены.
5. Проводится 6 циклов СЛР.
6. Интубация трахеи (не более 30 сек), фиксация трубки рукой.
Интубация трахеи может быть заменена на введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Возможно проведение указанных манипуляций во время непрямого массажа сердца.
7. Параллейно один из помощников проводит катетеризацию периферической вены.
8. Аускультативный контроль правильности положения интубационной
трубки (желудок, правое легкое, левое легкое). При неправильном положении трубки проводится экстубация на фоне продолжения НМС. В дальнейшем выполняется повторная интубации трахеи на фоне НМС.
9. Анализ ЭКГ. При сохранении ФЖ – вторая ЭДС. Для монофазного импульса 360 Дж, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее.
10. Проводится 6 циклов СЛР.
11. Одновременно с НМС ввести внутривенно приготовленный раствор
12. Параллельно начать аппаратную ИВЛ (после проверки и настройки
аппарата ИВЛ). СЛР при протезированной функции дыхания (интубация трахеи) проводится асинхронно – НМС 100 компрессий в минуту без остановок на искусственные вдувания воздуха, ИВЛ 10 вдохов в минуту.
Режим и параметры ИВЛ выбираются в зависимости от аппаратуры. Предпочтительны режимы струйной ВЧ ИВЛ (HFJV) (f 180-200 в минуту, Ti:Те 1:1) или принудительной вентиляции с контролем по объему (VC-CMV) (Vt 6-8 мл/кг, f 10 в минуту, РЕЕР выставляется в зависимости от массы тела пациента 1 см Н2О на 10 кг веса пациента, но не менее 2 и не более 7 см Н2О, FiO2 1,0, Ppeak не более 35 см Н2О).
13. Инфузия кристаллоидного (изотонического или гипертонического) раствора NaCl внутривенно капельно, объем и скорость инфузии выбираются в зависимости от этиопатогенеза состояния, приведшего к клинической смерти. Инфузия дофамина противопоказана.
14. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков.
15. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее.
17. Проведение 6 циклов СЛР.
18. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков.
19. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее.
21. Проведение 6 циклов СЛР.
22. Анализ ЭКГ через 6 циклов СЛР – фибрилляция желудочков.
23. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее.
24. Внутривенно адреналин 1 мг в 10 мл физиологического раствора.
25. Проведение 6 циклов СЛР.
26. Анализ ЭКГ – фибрилляция желудочков.
27. Дефибрилляция однократная 360 Дж для монофазного импульса, для бифазного импульса – мощность разряда должна быть большей предыдущей или той же, но не менее.
28. Проведение 6 циклов СЛР.
30. При восстановлении витальных функций (появление сознания, пульса
на сонной артерии вне НМС, АД вне НМС, спонтанного дыхания) – перевод пациента в устойчивое боковое положение.
При желудочковой тахикардии без пульса алгоритм проведения СЛР аналогичен вышеизложенному. При этом не проводится введение адреналина. При ЖТ типа «пируэт» рекомендовано введение раствора магния сульфата внутривенно струйно до 2,5 г.
3.2. Алгоритм проведения
расширенного реанимационного комплекса
при асистолии, электрической активности без пульса (ЭМД).
1. Выполняют базовый реанимационный комплекс как описано выше (рис. 1; раздел БРК).
2. По окончании 6 циклов СЛР анализ ЭКГ (возможно применение дефибриллятора с кардиомонитором).
3. Проводится 6 циклов СЛР.
4. Параллельно с этими мероприятиями один из помощников готовит
инструменты к проведению интубации трахеи: готовит аспиратор, проверяет ларингоскоп, интубационную трубку, ленту для фиксации трубки и др. Готовит раствор адреналина для в/в введения (1 мг в 10 мл физиологического раствора) выполняет катетеризацию периферической вены.
5. Одновременно с НМС ввести внутривенно приготовленный раствор адреналина (1 мг). Альтернативой внутривенного пути введения медикаментов является внутрикостный метод. Эдотрахеальный путь введения препаратов – как безысходный вариант у интубированного пациента.
6. Интубация трахеи (не более 30 сек), фиксация трубки рукой.
Интубация трахеи может быть заменена на введение трубки Комбитьюб, ларингеальной маски (при отсутствии противопоказаний – см. стр. 20). Возможно проведение указанных манипуляций во время непрямого массажа сердца.
7. Аускультативный контроль правильности положения интубационной трубки (желудок, правое легкое, левое легкое). При неправильном положении трубки проводится экстубация на фоне продолжения НМС. В дальнейшем выполняется повторная интубации трахеи на фоне НМС.
8. Анализ ЭКГ – асистолия/ ЭМД.
9. Проводится 6 циклов СЛР.
10. Внутривенно адреналин 1 мг в 10 мл физиологического раствора.
11. Параллейно начать аппаратную ИВЛ (после проверки и настройки
аппарата ИВЛ). СЛР при протезированной функции дыхания (интубация трахеи) проводится асинхронно – НМС 100 компрессий в минуту без остановок на искусственные вдувания воздуха, ИВЛ 10 вдохов в минуту.
Режим и параметры ИВЛ выбираются в зависимости от аппаратуры. Предпочтительны режимы струйной ВЧ ИВЛ (HFJV) (f 180-200 в минуту, Ti:Те 1:1) или принудительной вентиляции по объему (CMV) (Vt 6-8 мл/кг, f 10 в минуту, РЕЕР выставляется в зависимости от массы тела пациента 1 см Н2О на 10 кг веса пациента, но не менее 2 и не более 7 см Н2О, FiO2 1,0, Ppeak не более 35 см Н2О).
12. Инфузия кристаллоидного (изотонического или гипертонического) раствора NaCl внутривенно капельно, объем и скорость инфузии выбираются в зависимости от этиопатогенеза состояния, приведшего к клинической смерти. Инфузия дофамина противопоказана!
13. Анализ ЭКГ через 6 циклов СЛР – асистолия/ ЭМД.
14. Внутривенно адреналин 1 мг в 10 мл физиологического раствора.
15. Выполнять последовательность: адреналин в/в – СЛР – адреналин в/в – СЛР, до появления организованного сердечного ритма, после чего необходимо проведение НМС и ИВЛ в течение времени, необходимого для восстановления перфузионного ритма (в среднем 2 мин.).
16. При восстановлении витальных функций (появление сознания, пульса на сонной артерии вне НМС, АД вне НМС, спонтанного дыхания) – перевод пациента в устойчивое боковое положение.
4. РЕАНИМАЦИОННАЯ КАРТА
Для описания протокола сердечно-легочной реанимации рекомендуем пользоваться реанимационной картой, разработанной в МБУ «ССМП имени » (г. Екатеринбург), предоставлена для публикации заведующей ОАР-2 Малыгиной карта прилагается к карте вызова СМП в случае проведения реанимационных мероприятий при остановке кровообращения. Включает в себя время регистрации клинической смерти, перечисление реанимационных мероприятий согласно протоколам. В начале указывается способ обеспечения проходимости дыхательных путей, методика ИВЛ, описание картины при прямой ларингоскопии. По времени описываются лечебные мероприятия и их эффективность. Указывается объем и препараты инфузионной терапии, методика и локализация катетеризированной вены. В конце подводится итог эффективности/неэффективности реанимационных мероприятий и их исход.
Приложение к карте вызова № _________от ________________
Ф. И.О._______________________________________________________________________________________ возраст__________
Протокол сердечно-легочной реанимации
Обеспечение проходимости ДП: Воздуховод №_____; «Комбитьюб»; Э/тр. трубка № ______
ИВЛ: мешок «Амбу»; Аппаратная (параметры):__________________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Сознание:___________________ Зрачки (мм.): D_______S_______, ФР_________________________________ Дыхание:_____________________ Пульс на магистр. сосудах:_________________________________________
Общий объем инфузии:______________________________________________________________________
Результат СЛР: ________ ч. _________мин._____________________________________________________
5. РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА
1. Руководство по реанимации, изданное Европейским Реанимационным советом в 2010 г. Дж. П, Нолан, Ч. Д Дикин и др. https://www. erc. edu/index. php/mainpage/en/
10. «Клиническая анестезиология: книга 3-я». Дж. Эдвард Морган-мл., Михаил. Издание 2-е, исправленное. Издательство БИНОМ. Москва, 2007 год.
11. «Стандарты оказания скорой медицинской помощи населению Свердловской области. Клинико-тактические стандарты скорой медицинской помощи в схемах и алгоритмах (с приложениями)». Екатеринбург, 2008 год.
12. Правила определения момента смерти человека, в том числе критерии и процедура установления смерти человека, правила прекращения реанимационных мероприятий. Постановление правительства РФ от 01.01.01 г. N 950.
Сердечно-лёгочная реанимация на догоспитальном этапе
Игорь Михайлович Даниленко
Евгений Викторович Аникин
Надежда Степановна Давыдова
Людмила Александровна Соколова
Диляра Феатовна Хусаинова
Игорь Владимирович Холкин
Рекомендовано к изданию Ученым Советом ФПК и ПП УГМА
Сердечно-легочная реанимация (СЛР) взрослых пациентов
, MD, MPH, Harbor-UCLA Medical Center
Распознавание отсутствия дыхания и кровообращения
Поддержание жизненно важных функций посредством закрытого массажа сердца и искусственного дыхания
Интенсивная терапия по поддержанию сердечной деятельности (ИТПСД) с оптимальным контролем дыхания и сердечного ритма
Немедленное начало непрямого массажа сердца и ранняя дефибрилляция (при наличии показаний) – главные условия успешной реанимации. Скорость, эффективность и правильное применение СЛР с как можно меньшим количеством перерывов определяют успешный исход; редким исключением является глубокая гипотермия в результате погружения в холодную воду, если успеха реанимации удается достичь после длительной остановки (до 60 минут).
Обзор СЛР (Overview of CPR)
(See also the American Heart Association [AHA] 2020 guidelines for CPR and emergency cardiovascular care.)
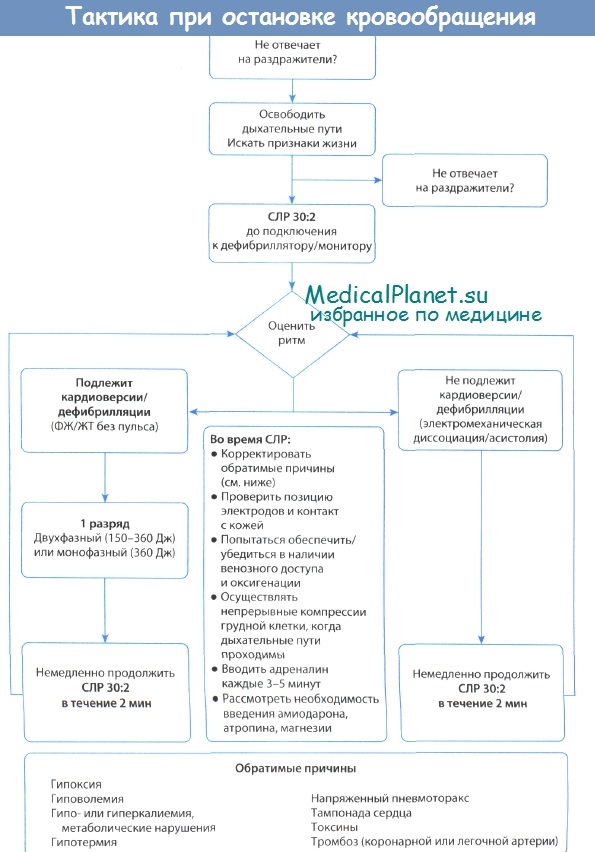
Ниже приведены основные принципы СЛР для медицинских работников, разработанные Американской ассоциацией сердца (American Heart Association) (см. рисунок Комплексная неотложная кардиологическая помощь взрослым Комплексная неотложная кардиологическая помощь взрослым 
Комплексная неотложная кардиологическая помощь взрослым
* При наличии достаточного количества подготовленного персонала оценка состояния пациента, СЛР и активация системы экстренного реагирования должны происходить одновременно.
Based on the 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care.
Обеспечение проходимости дыхательных путей и дыхание
В присутствии медицинских работников вентиляцию с помощью мешка Амбу необходимо начать как можно раньше, но она не должна задерживать начало выполнения компрессии или дефибрилляции. Непрофессиональные спасатели, обученные навыкам СЛР, могут сделать искусственное дыхание методом «рот в рот» (взрослым, подросткам и детям) или комбинированное «рот в рот и нос» (младенцам). Если это возможно, для поддержания проходимости дыхательных путей во время вентиляции маской Амбу, можно ввести ротоглоточный воздуховод. Надавливание на перстневидный хрящ не рекомендуется.
При вздутии живота дыхательные пути перепроверяют на проходимость и снижают количество воздуха, подаваемого во время искусственного дыхания. Назогастральную интубацию для облегчения вздутия откладывают до прибытия прибора для отсасывания, поскольку во время введения может произойти срыгивание с аспирацией содержимого желудка. Если выраженное вздутие живота препятствует искусственной вентиляции до появления возможности провести аспирацию и не может быть устранено описанным выше способом, пациента кладут на бок, нажимают на область эпигастрия и очищают дыхательные пути.
Начальная пассивная оксигенация
Предпочтение эндотрахеальной интубации, а не искусственной вентиляции лёгких мешком Амбу или посредством установленного надгортанного воздуховода
Применение вирусного фильтра при использовании мешков Амбу или аппаратов для искусственной вентиляции легких
Это руководство разработано с целью снижения риска для медицинских работников, оказывающих помощь во время остановки сердца.
Справочные материалы по восстановлению проходимости дыхательных путей и дыхания
1. Edelson DP, Sasson C, Chan PS, et al; American Heart Association ECC Interim COVID Guidance Authors: Interim Guidance for Basic and Advanced Life Support in Adults, Children, and Neonates With Suspected or Confirmed COVID-19: From the Emergency Cardiovascular Care Committee and Get With The Guidelines-Resuscitation Adult and Pediatric Task Forces of the American Heart Association. Circulation. 141(25):e933–e943, 2020. doi: 10.1161/CIRCULATIONAHA.120.047463
Кровообращение
Непрямой массаж сердца
Компрессии грудной клетки следует начинать сразу после выявления остановки сердца и проводить с минимальным прерыванием, пока не будет доступна дефибрилляция. Если обученный спасатель не уверен, что у пациента случился обморок, следует немедленно начать закрытый (непрямой) массаж сердца, а затем искусственное дыхание. Компрессия грудной клетки не должна прерываться в течение: > 10 секунд в любое время (например, для интубации, дефибрилляции, анализа ритма, установки центрального внутривенного катетера или транспортировки). Один цикл компрессии должен состоять на 50% из фаз компрессии и на 50% из фаз релаксации; во время релаксационной фазы важно позволить грудине сместиться полностью. Интерпретация ритма и дефибрилляция (при необходимости) выполняются сразу же, как только становится доступен дефибриллятор.
Рекомендуемая глубина компрессии грудной клетки для взрослых составляет примерно от 5 до 6 см. В идеале в результате наружного массажа сердца после каждого сжатия пальпируется пульс, при этом сердечный выброс составляет лишь 20–30% от нормы. Пальпировать пульс во время массажа сердца сложно даже опытным врачам, а результаты зачастую ненадежны. Количественный показатель парциального давления углекислого газа в конце выдоха может позволять более точно оценить сердечный выброс во время сжатия; у пациентов с неадекватной перфузией нарушен отток венозной крови к легким, отсюда и низкое давление углекислого газа (как и у пациентов с гипервентиляцией). В то время как существует ограниченное количество данных, указывающих конкретные цифры при мониторинге физиологических функций, общепринято, что парциальное давление диоксида углерода в выдыхаемом воздухе в конце выдоха на уровне 10–20 мм рт.ст. указывает на адекватную СЛР. Внезапное значительное повышение уровня углекислого газа в конце выдоха, обычно до значения, превышающего 30 мм рт.ст., или пальпируемый пульс во время паузы при компрессии указывает на восстановление спонтанной циркуляции.
Существуют механические устройства для компрессии грудной клетки, эти устройства такие же эффективные, как и правильно выполненные компрессии руками, и они помогают свести к минимуму влияние ошибок и усталости. Они могут быть особенно полезны в некоторых обстоятельствах, например, при транспортировке пациента или в лаборатории катетеризации сердца.
Прямой массаж сердца может выступать эффективным методом, но его применяют только у пациентов с проникающими травмами грудной клетки, вскоре после операции на сердце (в течение 48 часов), в случае тампонады сердца и особенно после остановки сердца в операционной, когда грудная клетка пациента уже открыта. Для проведения торакотомии Торакотомия Торакотомия – открытый хирургический доступ к грудной клетке. Она выполняется для диагностики и лечения заболеваний легких при неинформативности неинвазивных процедур. Основными показаниями. Прочитайте дополнительные сведения требуется подготовка и опыт, поэтому ее лучше всего проводить только по вышеупомянутым показаниям.
Осложнения закрытого массажа сердца
Повреждение печени – редкое, но тяжелое (иногда летальное) осложнение, обычно возникает, когда надавливание на грудную клетку производится ниже грудины. Разрыв желудка (обычно когда он растянут воздухом) также происходит редко. Отсроченный разрыв селезенки встречается редко.
Дефибрилляция
Оперативная дефибрилляция является единственным, кроме высококачественной СЛР, вмешательством при остановке сердца которое, как было показано, улучшает выживаемость; однако, успех дефибрилляции зависит от времени, приблизительно с 10% снижением успеха после каждой минуты ФЖ (или ЖТ без пульса). Автоматизированные внешние дефибрилляторы (АВД) позволяют спасателям с минимальной подготовкой корректировать ЖТ или ФЖ. Применение АВД службами первого реагирования (полиция, пожарные) и постоянное наличие в общественных зонах увеличивает вероятность реанимации.
Мониторинг и внутривенный доступ
Налаживается электрокардиографический (ЭКГ) мониторинг для определения сердечного ритма. Можно обеспечить внутривенный доступ; наличие 2 систем для внутривенного введения снижает вероятность потери сосудистого доступа во время сердечно-легочной реанимации. Предпочтительно обеспечить периферический венозный доступ с помощью катетера большого диаметра на предплечье. При невозможности обеспечить периферический доступ у взрослых и детей прибегают к установке катетера в подключичную или бедренную вену (см. Методика Катетеризация центральной вены Ряд манипуляций выполняется для получения сосудистого доступа. Потребности большинства пациентов во внутривенных инфузиях жидкости и лекарств могут быть удовлетворены с помощью чрескожного периферического. Прочитайте дополнительные сведения 


Вид, объем инфузионного раствора или другого препарата зависят от клинической ситуации. Как правило, внутривенный 0,9% солевой раствор вводят медленно (со скоростью достаточной, исключительно для поддержания открытого внутривенного доступа); интенсивное восполнение объема (кристаллоидные и коллоидные растворы, кровь) требуется только при остановке сердца вследствие гиповолемии (см. Внутривенная инфузионная терапия в условиях реанимации Внутривенная реанимация Почти все шоковые состояния кровообращения требуют большого объема жидкости так же, как и тяжелое обезвоживание внутрисосудистого русла (например, из-за диареи или теплового удара). Дефицит. Прочитайте дополнительные сведения ), или как часть терапии кардиогенного шока после восстановления спонтанного кровообращения.
Особые обстоятельства
В случае удара током Повреждения электрическим током Повреждения электрическим током от искусственных источников возникают в результате прохождения его через тело человека. Симптомы варьируют от ожогов кожи, повреждений внутренних органов и других. Прочитайте дополнительные сведения спасателям необходимо убедиться в том, что пациент не контактирует с источником электричества, чтобы избежать собственного удара током. С помощью неметаллического заземляющего инструмента захвата или прута пациента перемещают в безопасное место, чтобы начать СЛР.
Если остановка кровообращения произошла после травмы, сначала необходимо открыть дыхательные пути и после их очистки провести короткую внешнюю вентиляцию, поскольку обструкция дыхательных путей является наиболее вероятной устраняемой причиной остановки. При подозрении на травму шейного отдела позвоночника рекомендуется выдвижение нижней челюсти, но не наклон головы и не забрасывание подбородка. Другие несмертельные причины травматической остановки сердца включают тампонаду сердца Тампонада сердца Тампонадой сердца называют накопление крови в перикарде при объеме и давлении, достаточном для ухудшения сердечного наполнения. У пациентов, как правило, присутствует гипотония, приглушенные. Прочитайте дополнительные сведения и напряженный пневмоторакс Пневмоторакс (напряженный) Напряженным пневмотораксом называют скопление воздуха в плевральной полости под давлением, сдавление легких и уменьшение венозного оттока по направлению к сердцу. (См. также Обзор торакальной. Прочитайте дополнительные сведения 
Лекарственные средства для специализированной кардиологической помощи
Пациенту с периферическим катетером после приема препарата струйно вводят раствор (быстрая инфузия у взрослых, 3–5 мл у детей раннего возраста), чтобы направить препарат в систему центрального кровообращения. У пациента без внутривенного или внутрикостного доступа налоксон, атропин и адреналин по показаниям можно подавать через эндотрахеальную трубку в дозе, превышающей внутривенную в 2–2,5 раза. Во время введения лекарственного средства через эндотрахеальную трубку надавливания следует временно прекратить.
Лекарственные препараты первого ряда
Основным препаратом первой линии, используемым при остановке сердца, является
Амиодарон 300 мг назначается однократно, если третья попытка дефибрилляции оказалась неэффективной после введения адреналина, затем вводят еще 1 дозу 150 мг. Амиодарон может быть эффективным, если после кардиоверсии возобновляются ФЖ или ЖТ; повторная сниженная доза вводится через 10 минут, затем препарат вводят в виде продолжительной инфузии. Убедительные доказательства того, что препарат увеличивает госпитальную выживаемость, отсутствуют. Лидокаин является альтернативным антиаритмиком по сравнению с амиодароном, начальная доза составляет 1–1,5 мг/кг, с последующей второй дозой 0,5–0,75 мг/кг.
Однократное введение вазопрессина в дозе 40 единиц, действующего в течение 40 минут, может быть альтернативой адреналину (только у взрослых). Тем не менее, он не эффективнее адреналина и поэтому больше не рекомендуется Руководствами Американской кардиологической ассоциации (American Heart Association) в качестве препарата первой линии. Однако в маловероятном случае отсутствия адреналина во время СЛР, он может быть заменен вазопрессином.
Другие препараты
В зависимости от ситуации можно применять и другие препараты.
Атропина сульфат – ваголитический препарат, который увеличивает частоту сердечных сокращений и проводимость в атриовентрикулярном узле. Его применяют при выраженной брадиаритмии и высокой степени атриовентрикулярной блокады. Его не рекомендуют при асистолии.
Лидокаин в настоящее время рекомендуется в качестве альтернативы амиодарону при ФЖ или ЖТ, которые не отвечают на дефибрилляцию и начальную терапию вазопрессорами с адреналином. Он также может рассматриваться после ROSC вследствие ФЖ или ЖТ (у взрослых) для предотвращения рецидивов ФЖ или ЖТ.
Прокаинамид является препаратом 2-й линии для лечения рефрактерной ФЖ или ЖТ. Однако прокаинамид не рекомендуется при беспульсовой остановке сердца у детей и больше не рекомендуется к использованию в рекомендациях Американской кардиологической ассоциации по лечению желудочковых аритмий после остановки сердца. Тем не менее Европейский совет по реанимации в соответствии с рекомендациями 2021 года включает его в качестве альтернативы амиодарону в лечении желудочковой тахикардии с пульсом как у взрослых, так и у детей, поскольку некоторые исследования показали связь с меньшим количеством серьезных нежелательных явлений по сравнению с амиодароном.
Фенитоин может изредка использоваться для лечения ЖТ, но только в тех случаях, когда ЖТ развились вследствие интоксикации препаратами наперстянки и не поддаются лечению другими лекарственными средствами. Препарат в дозе 50-100 мг/минуту каждые 5 минут вводят до тех пор, пока не нормализуется ритм или пока суммарная доза не достигнет 20 мг/кг.
Бикарбонат натрия больше не рекомендуется, если остановка сердца вызвана гиперкалиемией, тяжелым метаболическим ацидозом или передозировкой трициклическими антидепрессантами. Бикарбонат натрия назначают, если остановка сердца является продолжительной ( > 10 минут), при условии хорошей вентиляции. При использовании бикарбоната натрия необходимо контролировать концентрацию бикарбоната в сыворотке или дефицит оснований до инфузии и после каждой дозы 50 мЭкв (1–2 мЭкв/кг для детей).
Лечение аритмий
Монитор может показывать асистолию, если электрод непрочно подсоединен или отсоединен, поэтому необходимо проверить контакты электродов монитора и подтвердить ритм с помощью запасного электрода. Если подтверждена асистолия, пациенту назначают адреналин 1 мг в/в и повторяют каждые 3–5 минут. Дефибрилляция при доказанной асистолии недопустима (ФЖ может быть в норме), поскольку электрический разряд повреждает неперфузируемый миокард.
Электромеханическая диссоциация – это состояние, при котором прекращается циркуляция крови в организме при наличии удовлетворительных сердечных комплексов на электрокардиограмме (ЭКГ). Пациенты с электрической активностью без пульса получают адреналин в дозе 1,0 мг внутривенно каждые 3–5 минут с последующим введением 500–1000 мл (20 мл/кг для детей) инфузии 0,9% физиологического раствора при подозрении на гиповолемию. Тампонада сердца вызывает электрическую диссоциацию, как правило, только у пациентов после торакотомии, при установленном экссудативном перикардите или тяжелой травме грудной клетки. В этом случае необходимо немедленно произвести перикардиоцентез или торактомию (см. рисунок Перикардиоцентез Лечение Перикардит – воспаление перикарда, часто ассоциирующееся с накоплением жидкости в полости перикарда. Перикардит может быть вызван различными причинами (например, инфекционными заболеваниям. Прочитайте дополнительные сведения 
Прекращение реанимационных мероприятий
Решение о прекращении реанимационных мероприятий принимается на клиническом уровне врачами-клиницистами с учетом продолжительности остановки сердца, возраста пациента и прогноза основного заболевания. Решение, как правило, принимается, когда спонтанное кровообращение не было восстановлено после проведения СЛР и были предприняты расширенные меры по поддержанию сердечно-сосудистой деятельности. У интубированных пациентов уровень парциального давления углекислого газа в выдыхаемом воздухе в конце выдоха (ETCO2)
Постреанимационный уход
Постреанимационный уход включает в себя уменьшение реперфузионных повреждений, возникающих после периода ишемии. Постреанимационный уход должен быть начат сразу же после восстановления спонтанного кровообращения. Для минимизации гипероксического повреждения легких концентрация кислорода во вдыхаемом воздухе должна быть снижена до уровня SpO2 94%. Скорость и объем вентиляции следует титровать до достижения показателя парциального давления диоксида углерода в выдыхаемом воздухе в конце выдоха 35–40 мм рт.ст. При переносимости необходимо болюсное введение жидкости, а также инфузия вазопрессора.
Постреанимационные лабораторные исследования включают анализ газов артериальной крови (ГАК), общий анализ крови (ОАК) и биохимический анализ крови, включая электролиты, глюкозу, АМК (азот мочевины крови), креатинин и кардиомаркеры. (креатинкиназа обычно повышена, из-за травмы скелетных мышц во время СЛР; предпочтительным будет определение уровня тропонинов, которые с меньшей вероятностью подвергаются влиянию СЛР или дефибрилляции). РаO2 в артериальной крови должно удерживаться в пределах нормы (от 80 до 100 мм рт.ст.). Гематокрит следует поддерживать на уровне ≥ 30% (при подозрении на кардиологическую этиологию), концентрацию глюкозы – на уровне 140–180 мг/дл (7,7–9,9 ммоль/л); электролиты, особенно калий, должны находиться в пределах нормы.
Коронарография
По показаниям коронарную ангиографию нужно проводить немедленно (а не позднее во время стационарного курса), чтобы в случае необходимости чрескожного коронарного вмешательства (ЧКВ) его можно было бы сделать как можно быстрее. Решение о проведении катетеризации сердца Катетеризация сердца Катетеризация сердца представляет собой проведение катетера через периферические артерии или вены в камеры сердца, легочную артерию, коронарные артерии и вены. Катетеризацию сердца используют. Прочитайте дополнительные сведения 
Элевация сегмента ST (STEMI), или новая блокада левой ножки пучка Гиса (БЛНПГ) на ЭКГ
Некоторые исследователи выступают за широкое использование катетеризации сердца после восстановления самостоятельного кровообращения (ВСК, ROSC), выполняя процедуру у большинства пациентов, за исключением случаев, когда этиология крайне маловероятно будет носить кардиальный характер (например, утопление) или при наличии противопоказаний (например, внутричерепное кровотечение).
Неврологическая поддержка
Поддержание оксигенации и церебрального перфузионного давления (избегая гипервентиляции, гипероксии, гипоксии и гипотонии) может уменьшить церебральные осложнения. Как гипогликемия, так и гипергликемия могут повредить мозг после ишемической болезни и должны лечиться.
Многочисленные фармакологические методы лечения, включая акцепторы свободных радикалов, антиоксиданты, ингибиторы глутамата и блокаторы кальциевых каналов имеют теоретическую ценность. Многие из них имели положительный результат на животных моделях, однако ни один не показал свою эффективность в исследованиях на людях.
Поддержка артериального давления
В настоящее время рекомендуется поддерживать среднее артериальное давление (САД) > 65 мм рт.ст. с систолическое артериальное давление > 90 мм рт.ст. У пациентов с артериальной гипертензией целесообразным является поддержание систолического давления на 30 мм рт.ст. ниже исходного уровня. САД лучше всего измерять с помощью внутриартериального катетера. Катетер Свана – Ганца практически больше не используется для мониторинга гемодинамики.
Поддержка АД включает
Внутривенное вливание кристаллоидов (физиологического раствора или раствора лактата Рингера)
Инотропные или вазопрессорные препараты с целью поддержания систолического АД на уровне не менее 90 мм рт.ст. и САД не менее 65 мм рт.ст.
Пациентам с низкими САД и центральным венозным давлением необходимо внутривенное капельное введение 0,9% раствора хлорида натрия с шагом повышения дозы 250 мл.
Если САД сохраняется на уровне < 70 мм рт.ст. у пациентов с подозрением на инфаркт миокарда, следует рассмотреть необходимость проведения внутриаортальной баллонной контрпульсации. Состояние пациентов с нормальным САД и высоким центральным венозным давлением можно улучшить либо с помощью инотропной терапии, либо снижением постнагрузки нитропруссидом или нитроглицерином.
Внутриаортальная баллонная контрпульсация применяется при низком сердечном выбросе из-за сниженной насосной функции левого желудочка, рефрактерной к медикаментозному лечению. Баллонный катетер вводится через бедренную артерию, через кожу или путем артериотомии, ретроградно в грудную аорту, расположенную по периферии левой подключичной артерии. Баллон надувается во время каждой диастолы, улучшая коронарную перфузию, и сдувается во время систолы, уменьшая постнагрузку. Ценность данной методики заключается в том, что она позволяет выиграть время в тех случаях, когда причина сердечной недостаточности может быть устранена хирургическим методом или чрескожно (например, острый инфаркт миокарда на фоне коронарной обструкции, острая митральная недостаточность, дефект межжелудочковой перегородки).
Лечение аритмии после восстановления спонтанного кровообращения (после остановки сердца)
В постреанимационном периоде из-за роста уровня эндогенных и экзогенных бета-адренергических катехоламинов при остановке сердца и реанимации часто имеет место наджелудочковая тахикардия. Тахикардия требует лечения в том случае, если она выраженная, продолжительная и ассоциирована с гипотензией или признаками коронарной ишемии. Для этого назначают инфузии эсмолола внутривенно, начиная с дозы 50 мкг/кг/мин.
Пациенты с остановкой сердца в результате ФЖ или ЖТ без инфаркта миокарда являются кандидатами для использования имплантируемого кардиовертера – дефибриллятора (ИКД). Современный ИКД имплантируют так же, как кардиостимулятор, он снабжен внутрисердечными отведениями, иногда – подкожными электродами. Данное устройство распознает аритмию и проводит либо дефибрилляцию, либо навязывает заданный ритм.
Рекомендации по постреанимационному уходу
1. Bernard SA, Gray TW, Buist MD, et al: Treatment of comatose survivors of out-of-hospital cardiac arrest with induced hypothermia. N Engl J Med 346:557–563, 2002. doi: 10.1056/NEJMoa003289
2. Nielsen N, Wetterslev J, Cronberg T, et al: Targeted temperature management at 33°C versus 36°C after cardiac arrest. N Engl J Med 369:2197–2206, 2013. doi: 10.1056/NEJMoa1310519
Дополнительная информация
Ниже следует англоязычный ресурс, который может быть информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
American Heart Association 2020 CPR and ECC Guidelines: эти рекомендации по сердечно-легочной реанимации (СЛР) и неотложной помощи при сердечно-сосудистых заболеваниях основаны на самом последнем обзоре научных исследований в области реанимации, протоколов и образования.
Что рекомендуется правилами выполнения сердечно легочной реанимации
Методы оживления. Правило ABC. Этапы реанимации по Сафару.
Все известные на сегодняшний день методы и схемы оживления обязательно включают знание трех приемов (правило ABC):
I. Air way open — восстановить проходимость дыхательных путей;
II. Breathe for victim — начать ИВЛ;
III. Circulation his blood — приступить к массажу сердца.
Реанимационное пособие условно подразделяют на 3 этапа (по Сафару):
1 этап реанимации по Сафару — доврачебная реанимационная помощь (основная цель — поддержание жизни);
2 этап реанимации по Сафару — доврачебная квалифицированная помощь (основная цель — дальнейшее поддержание жизни);
3 этап реанимации по Сафару — квалифицированная и специализированная медицинская помощь (основная цель — длительное поддержание жизни).
Первый этап реанимации по Сафару осуществлятся немедленно на месте происшествия любым лицом, владеющим приемами ABC.
Второй этап реанимации по Сафару предполагает привлечение специально обученного медицинского персонала, имеющего соответствующую аппаратуру и необходимые медикаменты.
Третий этап реанимации по Сафару лечения осуществляется в условиях реанимационного отделения.
Что рекомендуется правилами выполнения сердечно легочной реанимации
Дозы лекарств применяемых при сердечно-легочной реанимации (СЛР)
Препараты, наиболее широко используемые во время реанимации, и их дозы:
1. Кислород: для борьбы с гипоксией всегда используется 100% кислород; повреждения легких не происходит, если дыхание 100% кислородом проводится на протяжении не более тридцати шести часов.
2. Бикарбонат натрия (NaHCO3): для ликвидации ацидоза (анаэробный метаболизм, обусловленный гипоксией, приводит к накоплению органических кислот [метаболический ацидоз]; дыхательная недостаточность приводит к задержке двуокиси углерода [дыхательный ацидоз]).
Начальная доза 1 мэкв/кг. Одна ампула (50 мл) содержит 50 мэкв бикарбоната натрия. Бикарбонат взаимодействует с ионами водорода, образуя двуокись углерода и воду; таким образом, для того, чтобы терапия бикарбонатом была эффективной, требуется проведение адекватной вентиляции легких.
3. Адреналин: альфа- и бета-адреиомиметик. Доза для внутривенного введения составляет 5-10 мл в разведении 1 : 10 000. Из-за короткой продолжительности действия через пять минут может потребоваться повторное введение. Адреналин инактивируется в щелочной среде, поэтому его нельзя смешивать с раствором бикарбоната натрия.
Адреналин усиливает сократительную способность сердца, но делает это за счет увеличения потребления миокардом кислорода. Необходима искусственная вентиляция легких!
4. Хлорид или глюконат кальция: лекарства с положительным иыотропиым действием. Ион кальция связывается с тропонином (тот самый специфичный регуляторный белок кардиомиоцита, определяемый в лабораторной диагностике острого инфаркта миокарда), который стимулирует образование поперечных мостиков между сократительными элементами миофибрилл, что приводит к их сокращению.
Доза: хлорида (или глюконата) кальция — 500 мг внутривенно струйно. Не смешивать с бикарбонатом, так как при смешивании образуется нерастворимый осадок.
5. Атропин: холиполитический (ваголитический) препарат, увеличивающий частоту разрядов синусового (синоатриального) узла. Атропин эффективен при лечении гемодинамических расстройств, вызванных синусовой брадикардией. Доза 0,5 мг вводится внутривенно каждые пять минут до достижения желаемой частоты ритма (как правило, не меньше 60 в минуту).
Повышение частоты сердечных сокращений сопровождается повышением потребления кислорода миокардом; атропин надо использовать только в тех случаях, когда именно брадикардия приводит к гемодинамическим нарушениям (при частоте сердечных сокращений меньше 60 в минуту).
6. Лидокаин: местный анестетик, подавляющий желудочковые аритмии (автоматические и основанные па механизме re-entry (обратного входа) волны возбуждения). После струйного введения препарата в начальной дозе 1 мг/кг продолжают внутривенную инфузию с объемной скоростью 2-4 мг/мин. Если аритмия сохраняется, то через 10 минут можно ввести повторно еще одну “начальную” дозу лидокаина внутривенно струйно.
Токсическое действие лидокаина ограничивается нервной системой и не проявляется при дозах, менее 500 мг. К серьезным побочным эффектам относятся фокальные и генерализованные судорожные припадки, для лечения которых вводят диазепам (5 мг внутривенно).
7. Бретилия тозилат: симпатолигический препарат, обладающий положительным инотропным и антиаритмическим действием и повышающий порог возникновения фибрилляции желудочков (так же, как лидокаин). Правда, поскольку бретилиум является альфа-адреноблокатором, он может резко снизить артериальное давление. Для лечения желудочковой тахикардии вводят 500 мг препарата внутривенно в течение 8-10 минут.
8. Верапамил: блокатор медленных кальциевых каналов, используется для блокирования атриовентрикулярного узла и для лечения наджелудочковых пароксизмальных тахикардий, приводящих к нарушениям гемодинамики. Доза: 0,1 мг/кг. Эту дозу разводят в 10 мл физиологического раствора и вводят со скоростью 1 мл/мин до полного купирования тахикардии или до существенного урежения ритма. При отсутствии эффекта можно повторить инфузию через тридцать минут.
Препарат уменьшает системное сосудистое сопротивление, поэтому при введении лекарства необходимо тщательно следить за артериальным давлением. Хорошо известно, что верапамил прямо угнетает сократимость миокарда, однако сердечный выброс, как правило, остается неизменным из-за рефлекторного усиления симпатической стимуляции.
9. Аденозин: естественный сосудорасширяющий гормон, вырабатываемый клетками эндотелия сосудов и резко замедляющий проводимость в атриовентрикулярном узле. Это последнее свойство делает его пригодным для лечения наджелудочковых тахиаритмий. Доза 6 мг быстро вводится в вену (это введение можно повторить несколько раз подряд). Период полувыведения внутривенно введенного аденозина составляет всего 12 секунд.
Ощутимая артериальная гипотония развивается менее чем у 2% больных, поскольку аденозин распадается прежде, чем успевает достичь системного кровообращения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021




















 Сердечно-легочная реанимация по принципу ABC
Сердечно-легочная реанимация по принципу ABC Алгоритм непрямого массажа сердца
Алгоритм непрямого массажа сердца Проведение искусственного дыхания: а) разгибание головы; б) выведение нижней челюсти; в) осуществление вдоха; г) на выдохе необходимо отстранится, давая возможность выйти воздуху.
Проведение искусственного дыхания: а) разгибание головы; б) выведение нижней челюсти; в) осуществление вдоха; г) на выдохе необходимо отстранится, давая возможность выйти воздуху.


