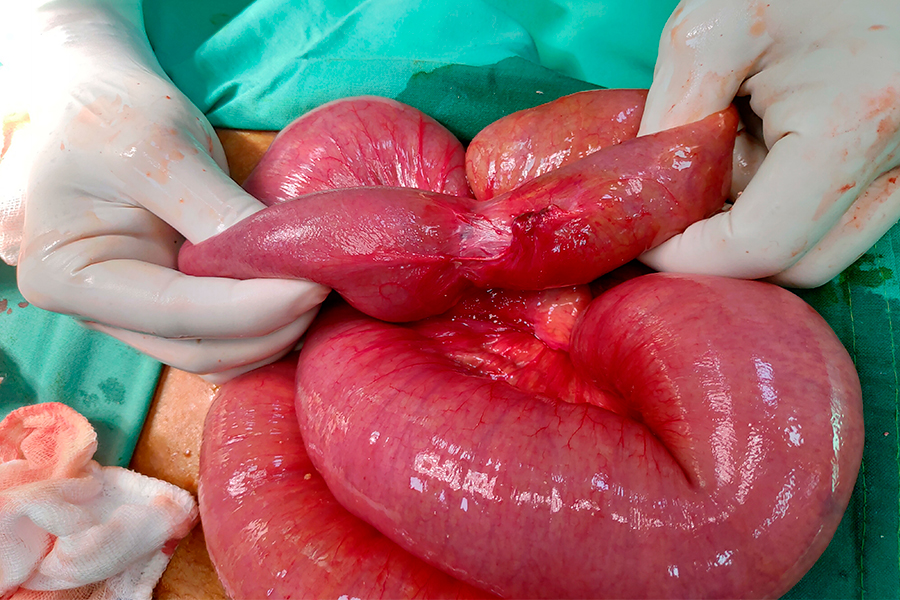
Что такое кишечная непроходимость
Что такое кишечная непроходимость
Непроходимость кишечника
Что такое непроходимость кишечника?
Непроходимость кишечника — это патология, характеризующаяся нарушением перемещения пищевых масс по желудочно-кишечному тракту. Если болезнь переходит в острую стадию, это становится опасным для жизни.
Такая патология может стать последствием или осложнением различных заболеваний. Может возникнуть полное или частичное нарушение продвижения пищи, притом, чем выше возникло препятствие, тем тяжелее протекает недуг.
Классификация
Различают следующие виды кишечной непроходимости:
Симптомы непроходимости кишечника
Признаки непроходимости кишечника у всех проявляются по-разному и зависят от разновидности недуга и степени тяжести процесса. В целом, проявляться непроходимость кишечника может:
В сложном случае, таком как заворот кишок, ощущается постоянная и интенсивная боль, которая иногда становится невыносимой.
При обнаружении таких симптомов непроходимости кишечника следует сразу же обратиться за медицинской помощью, в противном случае у больного начнет подниматься температура, дыхание станет учащенным, появится обезвоживание и нарушение мочеотделения.
Причины непроходимости кишечника
Развитию заболевания способствуют следующие факторы:
Обтурационная кишечная непроходимость
Обтурационная кишечная непроходимость – расстройство пассажа содержимого по кишечнику, не связанное со сдавлением брыжейки, возникшее в результате радикального или частичного перекрытия просвета кишечной трубки в силу различных приобретенных (реже врожденных) факторов. Клиническая картина, в зависимости от причины непроходимости, может иметь свои отличительные черты; для всех видов обтурационной непроходимости характерны спазматические боли в животе, отсутствие стула и газов, вздутие живота, рвота. В диагностике используют рентгенологическое и ультразвуковое исследование, эндоскопию. Лечение также зависит от причинных факторов; чаще всего непроходимость устраняется оперативным путем.
МКБ-10
Общие сведения
Обтурационная кишечная непроходимость – одна из разновидностей механической кишечной непроходимости, обусловленная возникновением эндо- или экзоинтестинальной помехи продвижению содержимого кишечника. Причины обтурационной непроходимости могут быть самыми разнообразными, но все они вызывают сужение кишечной трубки либо за счет перекрытия ее просвета изнутри, либо за счет сдавления кишечника извне.
Особенность обтурационного илеуса в том, что его клинические проявления могут развиваться постепенно, а могут манифестировать бурной и выраженной симптоматикой. Чаще всего обтурация кишечника возникает у пожилых пациентов, госпитализированных в отделение гастроэнтерологии, так как наиболее значимые причины этой патологии – рак толстого кишечника, копростаз, спаечная болезнь.
Причины
К перекрытию просвета кишечника могут приводить самые различные причины:
К смешанным формам кишечной непроходимости относят инвагинацию, спаечную непроходимость – при этих состояниях наблюдается как обтурационная, так и странгуляционная непроходимость кишечника.
Симптомы
В клинике обтурационной кишечной непроходимости выделяют общие симптомы, присущие любой этиологической форме этого заболевания, и частные (возникают при определенных причинах непроходимости). К общим симптомам относят спастические боли в животе; усиленную перистальтику в начале заболевания и полное ее исчезновение на поздних стадиях; рвоту; отсутствие отхождения кала и газов. Особенностью обтурационной кишечной непроходимости является то, что иногда от начала заболевания до появления первых признаков может пройти несколько дней.
Боль обычно является самым ранним признаком кишечной непроходимости. Боли при обтурационном илеусе обычно схваткообразные, появляются внезапно, имеют волнообразный характер. На высоте приступа пациент может характеризовать боль как невыносимую. Вместе с появлением боли начинает усиливаться перистальтика кишечной стенки – кишка пытается преодолеть возникшее препятствие. С течением времени нервно-мышечный аппарат кишечной стенки истощается, перистальтика начинает ослабевать, а затем полностью исчезает.
Вместе с исчезновением перистальтики у пациента обычно начинается рвота. Характер рвотных масс зависит от уровня непроходимости – если препятствие расположено в верхних отделах ЖКТ, то в рвотных массах будет содержаться съеденная пища, желудочный сок, желчь. При более низкой обтурации кишечника рвота постепенно принимает каловый характер, неприятный запах. Если обтурация произошла на уровне толстого кишечника, рвоты может и не быть. Развивается парез кишечника, отмечается выраженное вздутие живота. При высокой кишечной непроходимости на начальных этапах еще могут отходить газы и кал, а на поздних стадиях и при низком уровне обтурационной кишечной непроходимости кал и газы не отходят.
Особенности течения отдельных форм
Обтурационная непроходимость, вызванная опухолью кишечника, обычно развивается исподволь, постепенно. На фоне общего истощения, интоксикации, анемии у пациента появляется вздутие живота, непостоянные схваткообразные боли. В течении заболевания имеются периоды просветления. Парез кишечника, развивающийся на фоне опухолевой обтурации, приводит к перераздутию кишки, из-за чего нарушается кровоснабжение ее стенки, формируются язвы и некрозы. Иногда первым проявлением опухоли кишечника и обтурационной кишечной непроходимости может быть кишечное кровотечение.
Имеет свои особенности и обтурационная непроходимость, вызванная аномальным ходом брыжеечной артерии. Такой вид обтурации кишки чаще проявляется в молодом возрасте. Во время приема пищи происходит опускание и сдавление тонкой кишки между аберрантной брыжеечной артерией и позвоночником. Возникает сильная спастическая боль в животе, рефлекторная рвота. Значительное облегчение наступает в коленно-локтевом положении, в котором артерия опускается вниз и перестает сдавливать кишечник. Заболевание может иметь волнообразное течение.
Желчные камни являются причиной обтурационной кишечной непроходимости не более чем в 2% случаев. Клиника заболевания обычно обусловлена не только попаданием большого камня в кишку, но и рефлекторным спазмом кишечной стенки. Учитывая тот факт, что обычно обтурация происходит в наиболее тонком отделе кишечника, возникает полная кишечная непроходимость. Заболевание протекает очень бурно, с сильными схваткообразными болями и многократной рвотой с примесью желчи.
Каловые камни вызывают обтурацию толстого кишечника у пожилых людей, имеющих сопутствующую патологию (запоры, атония кишечной стенки и т. д.). Клиника непроходимости в этом случае обычно острая, проявляется сильными спазматическими болями в животе, выраженным вздутием, отсутствием отхождения газов и кала. Характерным признаком является перераздутая, пустая ампула прямой кишки (симптом Обуховской больницы). Иногда каловые камни могут отходить самостоятельно, но следует помнить о том, что они часто вызывают пролежни кишечной стенки, и у пациента в последующем может развиться перфорация кишечника и перитонит.
Диагностика
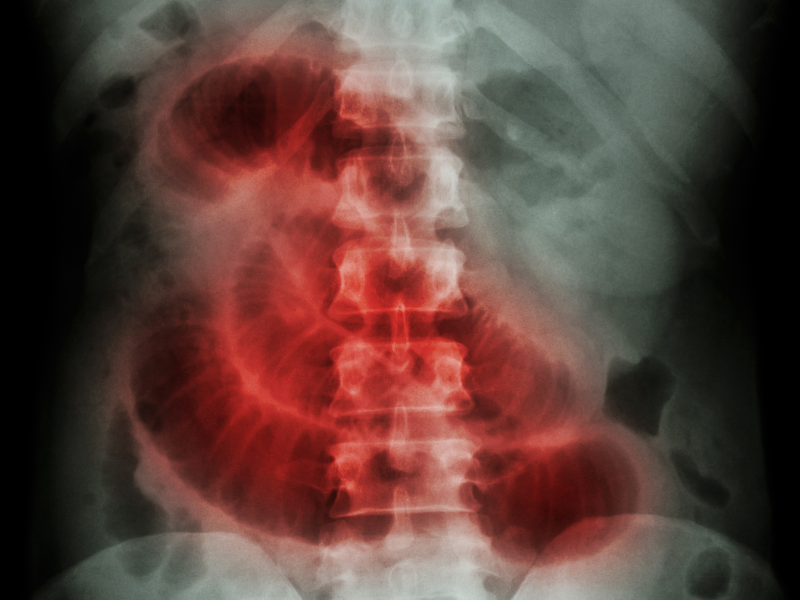
На сегодняшний день разработано множество методов диагностики непроходимости кишечника. Наиболее простыми и доступными из них являются различные рентгенологические методики. При подозрении на обтурационную кишечную непроходимость проводится обзорная рентгенография органов брюшной полости, на которой могут быть видны чаши Клойбера, горизонтальные уровни жидкости и арки воздуха. Эти рентгенологические признаки могут появиться в течение нескольких часов от начала заболевания. При необходимости может быть проведена прицельная рентгенография желудка и ДПК (при подозрении на инородное тело, желчные камни в начальных отделах кишки, аберрантную брыжеечную артерию), снимки в горизонтальной и латеропозиции, на правом или левом боку.
Если явных признаков непроходимости выявлено не будет, рекомендуется провести рентгенологическое исследование с использованием контраста (рентгенографию пассажа бария по тонкому кишечнику, ирригографию). Контрастирование обычно позволяет точно установить локализацию и уровень непроходимости кишечника.
УЗИ и МСКТ органов брюшной полости дают возможность выявить точную причину обтурационной кишечной непроходимости, оценить состояние внутренних органов и их кровоснабжение, наличие перитонита. Эти исследования позволят визуализировать камни, инородные тела, опухоль.
Для более точной диагностики понадобится консультация врача-эндоскописта. Эндоскопическое исследование помогает не только визуализировть пораженный отдел кишечника и точно выявить причину обтурации, но в ряде случаев провести лечебные мероприятия. Особенно актуально эндоскопическое исследование при обтурации копролитами – во время колоноскопии можно попытаться удалить каловый камень, либо размыть его водой и устранить непроходимость кишечника консервативными методами. Если данный метод окажется эффективным, в дальнейшем пациенту следует провести анализ кала на скрытую кровь для исключения пролежней и перфораций кишечной стенки.
Лечение обтурационной кишечной непроходимости
Лечение обтурационной кишечной непроходимости предполагает устранение причины этой патологии. При наличии опухолевого процесса лечение обычно комбинированное, может включать химио- и лучевую терапию, резекционное оперативное вмешательство. Объем операции зависит от вида опухоли и стадии онкологического процесса. Удаление доброкачественной опухоли тонкого кишечника обычно сопровождается полным восстановлением проходимости ЖКТ, однако в некоторых случаях может потребовать резекции кишки с наложением межкишечного анастомоза. Злокачественные опухоли обычно требуют наложения энтеростомы.
Оперативное удаление инородного тела тонкого кишечника может производиться как в процессе полостной операции, так и эндоскопически. Удаление желчных камней осуществляется дистальнее места их локализации. Радикальная операция холецистэктомии обычно производится позже, после стабилизации состояния пациента. Если обтурация была обусловлена аскаридозом, проводится энтеротомия и извлечение паразитов с последующим ушиванием стенки кишечника. Копростаз также можно попытаться устранить консервативными и эндоскопическими методами. В случае их неудачи проводится хирургическая операция, часто заканчивающаяся выведением противоестественного заднего прохода.
Прогноз заболевания напрямую зависит от его причины и осложнений кишечной непроходимости. Если у пациента нет перфорации кишечника, перитонита и кишечного кровотечения, прогноз более благоприятный. Специфической профилактики обтурационной кишечной непроходимости не существует. Вторичная профилактика заключается в своевременном выявлении и устранении причин этого заболевания.
Кишечная непроходимость
Кишечная непроходимость – нарушение пассажа содержимого по кишечнику, вызванное обтурацией его просвета, сдавлением, спазмом, расстройствами гемодинамики или иннервации. Клинически кишечная непроходимость проявляется схваткообразными болями в животе, тошнотой, рвотой, задержкой стула и отхождения газов. В диагностике кишечной непроходимости учитываются данные физикального обследования (пальпации, перкуссии, аускультации живота), пальцевого ректального исследования, обзорной рентгенографии брюшной полости, контрастной рентгенографии, колоноскопии, лапароскопии. При некоторых видах кишечной непроходимости возможна консервативная тактика; в остальных случаях проводится хирургического вмешательство, целью которого служит восстановление пассажа содержимого по кишечнику или его наружное отведение, резекция нежизнеспособного участка кишки.
Общие сведения
Кишечная непроходимость (илеус) не является самостоятельной нозологической формой; в гастроэнтерологии и колопроктологии данное состояние развивается при самых различных заболеваниях. Кишечная непроходимость составляет около 3,8% всех неотложных состояний в абдоминальной хирургии. При кишечной непроходимости нарушается продвижение содержимого (химуса) – полупереваренных пищевых масс по пищеварительному тракту.
Кишечная непроходимость – это полиэтиологический синдром, который может быть обусловлен множеством причин и иметь различные формы. Своевременность и правильность диагностики кишечной непроходимости являются решающими факторами в исходе этого тяжелого состояния.
Причины кишечной непроходимости
Развитие различных форм кишечной непроходимости обусловлено своими причинами. Так, спастическая непроходимость развивается в результате рефлекторного спазма кишечника, который может быть обусловлен механическим и болевыми раздражением при глистных инвазиях, инородных телах кишечника, ушибах и гематомах живота, остром панкреатите, нефролитиазе и почечной колике, желчной колике, базальной пневмонии, плеврите, гемо- и пневмотораксе, переломах ребер, остром инфаркте миокарда и др. патологических состояниях. Кроме этого, развитие динамической спастической кишечной непроходимости может быть связано с органическими и функциональными поражениями нервной системы (ЧМТ, психической травмой, спинномозговой травмой, ишемическим инсультом и др.), а также дисциркуляторными нарушениями (тромбозами и эмболиями мезентериальных сосудов, дизентерией, васкулитами), болезнью Гиршпрунга.
К паралитической кишечной непроходимости приводят парезы и параличи кишечника, которые могут развиваться вследствие перитонита, оперативных вмешательств на брюшной полости, гемоперитониума, отравлений морфином, солями тяжелых металлов, пищевых токсикоинфекций и т. д.
При различных видах механической кишечной непроходимости имеет место механические препятствия на пути продвижения пищевых масс. Обтурационная кишечная непроходимость может вызываться каловыми камнями, желчными конкрементами, безоарами, скоплением глистов; внутрипросветным раком кишечника, инородным телом; сдалением кишечника извне опухолями органов брюшной полости, малого таза, почки.
Причиной сосудистой кишечной непроходимости выступает острая окклюзия мезентериальных сосудов вследствие тромбоза и эмболии брыжеечных артерий и вен. В основе развития врожденной кишечной непроходимости, как правило, лежат аномалии развития кишечной трубки (удвоение, атрезия, меккелев дивертикул и др.).
Классификация
Существует несколько вариантов классификации кишечной непроходимости, учитывающих различные патогенетические, анатомические и клинические механизмы. В зависимости от всех этих факторов применяется дифференцированный подход к лечению кишечной непроходимости.
По морфофункциональным причинам выделяют:
1. динамическую кишечную непроходимость, которая, в свою очередь, может быть спастической и паралитической.
2. механическую кишечную непроходимость, включающую формы:
3. сосудистую кишечную непроходимость, обусловленную инфарктом кишечника.
По уровню расположения препятствия для пассажа пищевых масс различают высокую и низкую тонкокишечную непроходимость (60-70%), толстокишечную непроходимость (30-40%). По степени нарушения проходимости пищеварительного тракта кишечная непроходимость может быть полной или частичной; по клиническому течению – острой, подострой и хронической. По времени формирования нарушений проходимости кишечника дифференцируют врожденную кишечную непроходимость, связанную с эмбриональными пороками развития кишечника, а также приобретенную (вторичную) непроходимость, обусловленную другими причинами.
Симптомы кишечной непроходимости
Независимо от типа и уровня кишечной непроходимости имеет место выраженный болевой синдром, рвота, задержка стула и неотхождение газов.
Абдоминальные боли носят схваткообразный нестерпимый характер. Во время схватки, которая совпадает с перистальтической волной, лицо пациента искажается от боли, он стонет, принимает различные вынужденные положения (на корточках, коленно-локтевое). На высоте болевого приступа появляются симптомы шока: бледность кожи, холодный пот, гипотония, тахикардия. Стихание болей может являться очень коварным признаком, свидетельствующим о некрозе кишечника и гибели нервных окончаний. После мнимого затишья, на вторые сутки от начала развития кишечной непроходимости, неизбежно возникает перитонит.
Типичным симптомом низкой кишечной непроходимости является задержка стула и отхождения газов. Пальцевое ректальное исследование обнаруживает отсутствие кала в прямой кишке, растянутость ампулы, зияние сфинктера. При высокой непроходимости тонкой кишки задержки стула может не быть; опорожнение низлежащих отделов кишечника происходит самостоятельно или после клизмы.
При кишечной непроходимости обращает внимание вздутие и асимметричность живота, видимая на глаз перистальтика.
Диагностика
При перкуссии живота у пациентов с кишечной непроходимостью определяется тимпанит с металлическим оттенком (симптом Кивуля) и притупление перкуторного звука. Аускультативно в ранней фазе выявляются усиленная кишечная перистальтика, «шум плеска»; в поздней фазе – ослабление перистальтики, шум падающей капли. При кишечной непроходимости пальпируется растянутая кишечная петля (симптом Валя); в поздние сроки – ригидность передней брюшной стенки.
Важное диагностическое значение имеет проведение ректального и влагалищного исследования, с помощью которых можно выявить обтурацию прямой кишки, опухоли малого таза. Объективность наличия кишечной непроходимости подтверждается при проведении инструментальных исследований.
Проведение УЗИ брюшной полости при кишечной непроходимости затруднено из-за выраженной пневматизации кишечника, однако исследование в ряде случаев помогает обнаружить опухоли или воспалительные инфильтраты. В ходе диагностики острую кишечную непроходимость следует дифференцировать от острого аппендицита, прободной язвы желудка и 12-перстной кишки, острого панкреатита и холецистита, почечной колики, внематочной беременности.
Лечение кишечной непроходимости
При подозрении на кишечную непроходимость производится экстренная госпитализация пациента в хирургический стационар. До осмотра врача категорически воспрещается ставить клизмы, вводить обезболивающие, принимать слабительные препараты, выполнять промывание желудка.
При отсутствии перитонита в условиях стационара производят декомпрессию ЖКТ путем аспирации желудочно-кишечного содержимого через тонкий назогастральный зонд и постановки сифонной клизмы. При схваткообразных болях и выраженной перистальтике вводятся спазмолитические средства (атропин, платифиллин, дротаверин), при парезе кишечника – стимулирующие моторику кишечника препараты (неостигмин); выполняется новокаиновая паранефральная блокада. С целью коррекции водно-электролитного баланса назначается внутривенное введение солевых растворов.
Если в результате предпринимаемых мер кишечная непроходимость не разрешается, следует думать о механическом илеусе, требующем срочного хирургического вмешательства. Операция при кишечной непроходимости направлена на устранение механической обструкции, резекцию нежизнеспособного участка кишки, предотвращение повторного нарушения проходимости.
При непроходимости тонкой кишки может выполняться резекция тонкой кишки с наложением энтероэнтероанастомоза или энтероколоанастомоза; деинвагинация, раскручивание заворота петель кишечника, рассечение спаек и т. д. При кишечной непроходимости, обусловленной опухолью толстой кишки, производится гемиколонэктомия и наложение временной колостомы. При неоперабельных опухолях толстого кишечника накладывается обходной анастомоз; при развитии перитонита выполняется трансверзостомия.
В послеоперационном периоде проводится возмещение ОЦК, дезинтоксикационная, антибактериальная терапия, коррекция белкового и электролитного баланса, стимуляция моторики кишечника.
Прогноз и профилактика
Прогноз при кишечной непроходимости зависит от срока начала и полноты объема проводимого лечения. Неблагоприятный исход наступает при поздно распознанной кишечной непроходимости, у ослабленных и пожилых пациентов, при неоперабельных опухолях. При выраженном спаечном процессе в брюшной полости возможны рецидивы кишечной непроходимости.
Профилактика развития кишечной непроходимости включает своевременный скрининг и удаление опухолей кишечника, предупреждение спаечной болезни, устранение глистной инвазии, правильное питание, избегание травм и т. д. При подозрении на кишечную непроходимость необходимо незамедлительное обращение к врачу.
Кишечная непроходимость
Кишечная непроходимость — это патологическое состояние, связанное с нарушением работы кишечника, когда продвижение его содержимого замедлено, затруднено или полностью прекращается.
Основные причины возникновения непроходимости:
В большинстве случаев запоры связаны с несбалансированным питанием, когда формируются плотные каловые массы и появляются сложности с отхождением стула. Справиться с ними помогает прием слабительных препаратов или выполнение клизм, а также диета, богатая растительными волокнами и достаточное питье.
В отличие от запоров при острой кишечной непроходимости, несмотря на такое же отсутствие стула, появляется боль и интоксикация, а состояние человека стремительно ухудшается. Причины непроходимости различны и требуют срочной консультации врача для определения тактики лечения.
В очень редких случаях при хронических запорах, продолжающихся несколько лет, действительно может возникнуть кишечная непроходимость, когда в просвете кишечника формируются так называемые каловые камни — плотные массы, которые не удаляются самостоятельно. Когда камни становятся крупными, они могут перекрывать просвет кишечника, замедляя продвижение кишечного содержимого и вызывать кишечную непроходимость.
Часто кишечная непроходимость возникает из-за острых заболеваний брюшной полости, например, из-за тромбоза сосудов кишечника, ущемления некоторых видов грыж или перитонита.
Если в прошлом человек перенес хирургическое лечение, то через некоторое время после операции у него может развиться спаечная кишечная непроходимость. В животе появляются так называемые спайки — многочисленные тяжи соединительной ткани, которые могут сдавливать кишечник, нарушая его работу.
Опухоли при онкологических заболеваниях, которые возникают в брюшной полости или отдаленные метастазы, также могут своим ростом сдавливать внутренние органы, в том числе и кишечник, нарушая продвижения его содержимого. А последующая химиотерапия или лучевая терапия, прием наркотических обезболивающих могут усиливать дисфункцию кишечника.
Нет, это не совсем так. Кишечная непроходимость — это симптом, который возникает при различных состояниях и заболеваниях. Воздействуя на причину развития непроходимости, в ряде случаев можно не только ее купировать, но и даже предупредить ее возникновение в будущем.
Например, после эпизодов неукротимой рвоты у человека может развиться кишечная непроходимость из-за потери с рвотными массами ряда микроэлементов, необходимых для нормальной работы кишечника. После их восполнения и применения противорвотных препаратов, продвижение кишечного содержимого снова нормализуется.
Если непроходимость связана с приемом обезболивающих препаратов или проведением лучевой терапии, то изменение дозы и кратности лечебного воздействия излучения, смена медикаментов от боли на те, что имеют меньше нежелательных эффектов на кишечник, позволяют эффективно купировать и предупреждать развитие непроходимости.
Кишечная непроходимость
Кишечная непроходимость — комплекс симптомов, формирующихся при полном или частичном нарушении трофики ЖКТ от ротового до анального отверстия. Синдром КН относится к тяжёлым состояниям. При отсутствии медицинской помощи пациент может столкнуться с интоксикацией организма каловыми массами, атрофией тканей пищеварительной системы, разрывами различных отделов кишечника, полиорганной недостаточностью.
Общие сведения
Рассматриваемый синдром приводит к полной или частичной блокировке просвета кишечника. Состояние угрожает жизни пациента и требует неотложной медицинской помощи. Непроходимость ЖКТ редко выступает самостоятельным заболеванием, в большинстве случаев становясь осложнением инфекционных патологий, системных расстройств, эндокринных нарушений и т. д.
Причины развития патологии
Разные формы КН обладают характерными симптомами, на основании которых происходит дифференциация патологии. Причинами наиболее распространённой формы непроходимости — рефлекторного спазма мускулатуры кишечника — становятся:
Сужение кишечного просвета при механической непроходимости обусловлено различными образованиями органического происхождения:
У детей причины развития КН могут быть связаны с врождёнными аномалиями развития кишечной трубки. В группе риска состоят люди, долгое время принимавшие анальгетики и долго соблюдавшие вынужденный малоподвижный образ жизни.
Виды патологии
Существует несколько вариантов типологизации синдрома КН. Наиболее часто врачи выделяют следующие типы непроходимости:
По локализации различают высокую и низкую тонкокишечную непроходимость (60-70% случаев), толстокишечную непроходимость (30-40% случаев). По степени сбоев проходимости пищеварительного тракта КН может быть полной или частичной; по клинике течения — острой, подострой и хронической. По времени формирования нарушений проходимости кишечника дифференцируют врождённую КН, связанную с внутриутробными пороками развития кишечной трубки, и приобретённую непроходимость, обусловленную другими причинами.
Симптомы кишечной непроходимости
Симптоматика патологии специфична:
Симптоматика полной непроходимости развивается резко, течение патологии острое. Симптомы частичной КН развиваются постепенно, стул и газы периодически отходят, что размывает клиническую картину и затрудняет постановку диагноза.
Стихание болей в животе через 12 часов после первых признаков закупорки кишечного тракта называется «мнимым улучшением», это результат некроза стенок кишечника, после которого наступает перитонит.
Локализация очага кишечной непроходимости имеет специфические признаки. При низкой КН происходит задержка стула и газов. При высокой КН стул может спорадически появляться, так как часть кишечника, расположенная ниже препятствия, опорожняется. При внедрении одной части кишки в другую наблюдаются кровянистые выделения из заднепроходного отверстия.
Диагностика патологии
Диагностические манипуляции выполняются гастроэнтерологом. Врач собирает анамнез и информацию о длительности симптомов непроходимости. Осмотр позволяет определить возможную причину возникновения КН (грыжу, послеоперационные рубцы) и специфические симптомы развивающейся патологии: вздувшийся асимметричный живот.
Для точной диагностики КН применяются инструментальные исследования:
Данные, полученные врачами во время этих процедур, используются при выполнении хирургического вмешательства или разработке консервативной терапии.
Лечение кишечной непроходимости
Характер заболевания не позволяет ограничить лечебные мероприятия неинвазивными методами или консервативной терапией. Терапия обладает комплексным характером и зависит от ряда патогенетических, анатомических и клинических факторов. Медикаментозные назначения подбираются в соответствии с видом КН и тяжестью течения патологии. Препараты призваны подготовить пациента к оперативной стадии лечения и помочь ему восстановиться в послеоперационный период.
Хирургическое вмешательство предполагает проведение полостной операции. Хирурги удаляют накопившиеся каловые массы, устраняют причину сужения просвета кишечника, удаляют поражённые некрозом участки органа.
Послеоперационная реабилитация
Протоколы послеоперационных мероприятий включают:
Рекомендована профилактика спаечного процесса (брюшной диализ, стимуляция моторики кишечника, антибактериальная терапия до и после операции, курс фибринолитических препаратов, применение антикоагулянтов).
Прогноз
Прогноз зависит от длительности заболевания и своевременности проведения операции, возраста пациента и сопутствующих заболеваний. При КН онкологической этиологии прогноз зависит от вида и распространённостью новообразования. Неблагоприятен прогноз для пожилых людей с хроническими заболеваниями сердечно-сосудистой системы.
Профилактика
Профилактика развития КН включает своевременный скрининг и удаление опухолей кишечника, предупреждение спаечной болезни, устранение глистной инвазии, правильное питание, избегание травм и т. д. При подозрении на кишечную непроходимость необходимо незамедлительное обращение к врачу.
Вопросы и ответы
— Какой врач диагностирует кишечную непроходимость?
— В зависимости от своевременности обращения, диагноз ставит гастроэнтеролог или хирург. В случаях симптоматической КН диагностировать непроходимость может онколог. Патология может быть обнаружена случайно при УЗИ или компьютерной томографии.
— В каких случаях пациента удаётся избежать операции на фоне КН?
— Консервативное лечение эффективно при выявлении расстройства на ранней стадии. Острое или осложнённое течение заболевание становится показанием для проведения операции.
— Какова продолжительность послеоперационной реабилитации?
— Реабилитационные процедуры могут продолжаться от 2 недель до полутора месяцев. Продолжительность этого периода определяется тяжестью КН и особенностями выполненного вмешательства.
Источники
При подготовке статьи использованы следующие материалы:
Лечение частичной кишечной непроходимости
Острая кишечная непроходимость – это опасное для жизни осложнение многих заболеваний желудочно-кишечного тракта, в том числе опухолей толстого и тонкого кишечника, а также новообразований других органов брюшной полости и забрюшинного пространства. Она бывает полной и частичной.
Хирурги-онкологи Юсуповской больницы в течение короткого периода времени устанавливают диагноз частичной кишечной непроходимости на основании жалоб пациента, данных объективного обследования и результатов современных инструментальных диагностических методов, поскольку при неоказании своевременной медицинской помощи в течение первых 4-6 часов развития заболевания от острой кишечной непроходимости погибает 90% больных.
При частичной кишечной непроходимости нарушается пассаж (нормальное физиологическое прохождение) пищевых масс по желудочно-кишечному тракту. Локализацию препятствия для продвижения пищи врачи определяют при проведении гастроскопии или колоноскопии. Онкологи устанавливают, произошло ли нарушение пассажа пищи до или после связки Трейца, образованной складкой брюшины, которая подвешивает двенадцатиперстную кишку. Это имеет значение для определения прогноза острого осложнения онкологического заболевания.
Виды и причины частичной кишечной непроходимости
В зависимости от локализации патологического процесса хирурги выделяют высокую (тонкокишечную) и низкую (толстокишечную) непроходимость. Если отсутствует препятствие пассажу пищи в виде полного сдавления или закупорки просвета кишки, кишечная непроходимость называется динамической. Она бывает спастической или паралитической. При наличии механического препятствия на пути пищевых масс (опухоли, отёка прилежащих тканей, обусловленных новообразованием, или спайки, возникшей вследствие ранее проведенных операций по поводу рака кишечника), такая частичная кишечная непроходимость называется механической или обтурационной. При сдавлении брыжейки (складки брюшины, поддерживающей кишку, в которой проходят сосуды и нервы) развивается странгуляционная кишечная непроходимость.
Частичная кишечная непроходимость может развиться под воздействием следующих факторов:
Паралитическая непроходимость может быть следствием травмы, перитонита (воспаления брюшины), нарушений обмена веществ (при низком уровне калия в крови). У онкологических больных частичную паралитическую кишечную непроходимость обусловливает декомпенсация функции почек и печени, нарушение углеводного обмена при наличии сахарного диабета. Спастическая кишечная непроходимость развивается при отравлении солями тяжёлых металлов, поражении головного или спинного мозга.
Механизм развития опухолевой кишечной непроходимости
Основной причиной развития частичной или полной кишечной непроходимости опухолевого происхождения является рак толстой кишки. Значительно реже к развитию заболевания приводят неэпителиальные новообразования и аденомы толстой кишки, а также злокачественная опухоль тонкой кишки. К кишечной непроходимости может привести канцероматоз висцеральной брюшины с поражением тонкой кишки, деформацией и закрытием её просвета.
Заболевание развивается в несколько стадий. В связи с неполным закрытием просвета кишечника нарушается транзит пищевых масс. Патологический процесс в этом случае прогрессирует медленно. Острое начало может быть обусловлено полным закрытием просвета суженного участка кишечника опухолью или плотными каловыми массами.
В раннюю стадию частичной кишечной непроходимости перистальтика кишечника усиливается. При этом он своими сокращениями стремится преодолеть появившееся препятствие. Перистальтические движения в приводящей петле укорачиваются по протяжённости, но становятся чаще. В дальнейшем, в результате повышения тонуса симпатической нервной системы, перерастяжения кишечника, резкого угнетения тканевой перфузии, моторная функция кишечника угнетается.
За счёт застоя кишечного содержимого нарушается нормальная микробиологическая экосистема. Это способствует бурному росту и размножению микроорганизмов. Микрофлора, характерная для дистальных (конечных) отделов кишечника, мигрирует в проксимальные (верхние) отделы, для которых она чужеродна. Выделяются экзотоксины и эндотоксины, нарушается барьерная функция кишечной стенки. Бактерии перемещаются в портальный кровоток, лимфатическую жидкость и перитонеальный экссудат. Эти процессы лежат в основе системной воспалительной реакции и абдоминального хирургического сепсиса, которые характерны для острой кишечной непроходимости.
Консервативная терапия частичной кишечной непроходимости
При отсутствии симптомов воспаления брюшины хирурги проводят консервативные лечебно-диагностические мероприятия по подтверждению или исключению частичной кишечной непроходимости, определяют её происхождение и уровень. Проводят коррекцию водно-электролитных нарушений, уменьшение эндогенной интоксикации. Врачи клиники хирургии применяют следующие элементы консервативного лечения:
| Обеспечивают декомпрессию проксимальных отделов желудочно-кишечного тракта путём аспирации содержимого через назогастральный или назоинтестинальный зонд |
| Ставят очистительные и сифонные клизмы, с помощью которых в ряде случаев удаётся добиться опорожнения отделов толстой кишки, расположенных выше препятствия (очистительные клизмы при частичной непроходимости в отделении хирургической онкологии является исключительно врачебной процедурой) |
| Проводят инфузию кристаллоидных растворов с целью коррекции водно-электролитных нарушений, ликвидации гиповолемии. Инфузионную терапию проводят под контролем центрального венозного давления, для чего хирурги устанавливают центральный венозный катетер |
| Выполняют коррекцию белкового баланса путём переливания белковых препаратов |
Непроходимость кишечника. Причины, симптомы, диагностика и лечение патологии
Часто задаваемые вопросы
Анатомия кишечника
Тонкий кишечник
Тонкий кишечник располагается сразу же за желудком. Он представляет собой длинный (общая длина около 5 метров) полый орган, занимающийся переработкой и всасыванием полезных питательных веществ из пищи. Диаметр данного органа на всей его протяженности неравномерен и варьирует от 2,5 до 5 см. Всего в тонком кишечнике три части – двенадцатиперстная, тощая и подвздошная кишки. Первый отдел практически полностью находиться вне брюшной полости, в так называемом забрюшинном пространстве (то есть позади задней стенки брюшной полости).
Остальные две части тонкого кишечника размещены в брюшной полости и прикреплены к ее стенкам посредством брыжейки. Брыжейка – это удвоенный листок брюшины (специальная ткань, выстилающая брюшную полость изнутри), присоединенный с одной стороны к петлям кишечника, а с другой – к задней стенке брюшной полости. Внутри брыжейки к тонкому кишечнику подходят его сосуды и нервы. Кровоснабжение тонкого кишечника обеспечивается ветвями желудочно-двенадцатиперстной и верхней брыжеечной артерий. Венозная кровь оттекает по одноименным сосудам в нижнюю полую вену. Иннервируется этот отдел кишечника нервами из желудочного, верхнего брыжеечного, печеночного и солнечного нервных сплетений, а также ветвями блуждающего нерва.
На всем своем протяжении двенадцатиперстная кишка граничит также с печенью, желчным пузырем, правой почкой, нижней полой веной, ободочной кишкой. Стенка этой кишки состоит из трех слоев – слизистого, мышечного и серозного. Слизистый слой формирует слизистая оболочка двенадцатиперстной кишки. Она представлена однослойным призматическим эпителием, лежащим на подслизистой основе, в глубине которой залегают дуоденальные железы, лимфатические фолликулы, сосуды и нервные окончания.
Поверхность слизистой оболочки двенадцатиперстной кишки отнюдь не гладкая, она составлена из многочисленных ворсинок (выростов слизистой оболочки), разделенных криптами (углублениями слизистой оболочки), в которые открываются устья дуоденальных желез. Ворсинчатая структура позволяет увеличить общую всасывающую поверхность и, тем самым, повысить скорость пищеварения. Мышечная оболочка двенадцатиперстной кишки образована соединениями между гладкими мышечными клетками, располагающимися в два слоя (продольного и кругового). Серозная ее оболочка в верхних отделах представлена брюшиной (окружающей ее с трех сторон), а в нижних – адвентициальной (соединительнотканной) оболочкой.
Тощая кишка
Тощая кишка по размеру больше, чем двенадцатиперстная и меньше, чем подвздошная. Тощая кишка служит продолжением двенадцатиперстной и отходит от нее на уровне тела I или II-ого поясничного позвонка. Это место называется двенадцатиперстно-тощий изгиб. Эта часть тонкого кишечника расположена внутри брюшной полости прямо под брыжейкой поперечной ободочной кишки и покрыта висцеральным (органным) листком брюшины. В брюшной полости тощая кишка занимает определенное пространство. Шесть или семь петель, которые она образует, располагаются горизонтально и в верхней части нижней половины брюшной полости (включая пупочную область). Строение стенок тощей кишки, в целом, довольно схоже с двенадцатиперстной кишкой. Спереди тощая кишка прикрыта большим сальником (группа из нескольких связок), а сзади она граничит с задней стенкой брюшной полости, покрытой париетальным (пристеночным) листком брюшины. За этим листком расположено забрюшинное (ретроперитонеальное) пространство.
Подвздошная кишка
Подвздошная кишка является продолжением тощей и, одновременно, последней частью тонкого кишечника. Четкой границы между подвздошной и тощей кишкой нет. Считается, что данный отдел желудочно-кишечного тракта занимает подчревную (нижняя середина живота), правую подвздошную области, а также частично проникает в полость малого таза. Подвздошная кишка имеет всего 7 – 8 петель, располагающихся вертикально, в два слоя. Она заканчивается в области правой подвздошной ямки, открываясь в просвет находящейся там слепой кишки (начальный отдел толстого кишечника) посредством илеоцекального отверстия. Строение стенок у нее ничем не отличается от тощей кишки. Подвздошная кишка, равно как и тощая, покрыта снаружи висцеральным листком брюшины и имеет свою брыжейку, которая поддерживает ее в подвешенном состоянии в брюшной полости. От передней стенки брюшной полости данную кишку отделяет большой сальник (группа из нескольких связок).
Толстый кишечник
Между лентами в поперечном направлении располагаются гаустры (выпячивания) толстого кишечника, отделенные бороздами (углублениями). На поверхности кишечника, вблизи борозд, можно увидеть сальниковые отростки (отсутствуют только на слепой кишке). Специфическое строение мышечной и наружной стенки толстого кишечника с его бороздами, гаустрами, лентами и сальниковыми отростками придает ему особенную форму, по которой его можно легко отличить от тонкого кишечника. Толстый кишечник кровоснабжается ветвями верхней и нижней брыжеечной, внутренней подвздошной артерий. Венозная кровь оттекает от тканей толстого кишечника по одноименным сосудам в нижнюю полую вену, которая доставляет кровь прямо к сердцу. Иннервируется толстый кишечник ветвями блуждающего и срамного нерва, а также нервными окончаниями, выходящими из верхнего и нижнего брыжеечных нервных сплетений.
В большинстве случаев, этот участок толстого кишечника покрыт брюшиной снаружи со всех сторон. Брюшина играет роль самой наружной стенки слепой кишки. Кнутри от нее находится мышечная и слизистая оболочка. Мышечная оболочка состоит из продольного и циркулярного (кругового) слоев. Первый слой представлен уже упомянутыми выше лентами (ленты ободочной кишки). Второй слой является более основным. Самой внутренней стенкой слепой кишки является ее слизистая оболочка, состоящая из бокаловидного цилиндрического эпителия, находящегося на базальной мембране и рыхлой подслизистой основе.
Ободочная кишка
Ободочная кишка анатомически разделяется на четыре отдела (восходящую, поперечную, нисходящую и сигмовидную кишки). Восходящая ободочная кишка является продолжением слепой кишки. Она находится справа от петель тонкого кишечника, в правой боковой части брюшной полости. Двигаясь вверх, она добирается до правой доли печени, затем, изгибаясь в левую сторону (этот участок называется правым изгибом ободочной кишки), она переходит в поперечную ободочную кишку, которая следует в горизонтальном направлении в сторону селезенки. Там она спускается вниз (левый изгиб ободочной кишки). Как только она совершает заворот, в тот же миг она начинает называться нисходящей ободочной кишкой. Нисходящая ободочная кишка следует вниз по заднебоковой стенке брюшной полости и доходит до левого подвздошного гребня, где трансформируется в сигмовидную кишку (последний отдел ободочной кишки). Стенки у ободочной кишки точно такие же, как и у слепой кишки.
Что значит непроходимость кишечника?
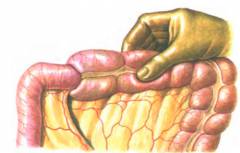
При данном синдроме также наблюдается серьезная интоксикация организма, возникающая в результате продолжительного застоя кишечного содержимого, что создает прекрасные условия для размножения в кишечнике большого количества добавочной микрофлоры. В процессе размножения бактерии выделяют свои продукты жизнедеятельности, которые с кровотоком доставляются в другие органы и ткани. Это сопровождается тяжелой интоксикацией, поскольку эти продукты, по своей сути, являются натуральными ядами. Согласно некоторым данным летальность у оперированных (по поводу непроходимости кишечника) в течение первых 6 часов пациентов может достигать 3 – 6%. Если больного доставляют на операцию после 24 часов, то риск летального исхода возрастает до 25 – 30% и выше.
Подпишитесь на Здоровьесберегающий видеоканал

Причины непроходимости кишечника
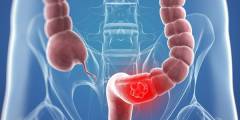
Третью группу формируют патологии, сопровождающиеся нарушением иннервации тканей кишечника. К ним можно отнести травмы и опухоли головного мозга, отравления тяжелыми металлами, инсульты, воспалительные заболевания брюшной полости, спазмофилию, гипокалиемию (снижение концентрации калия в крови). Четвертая группа объединяет патологические состояния, при которых наблюдается сдавление кишечника извне (со стороны брюшной полости) увеличенным органом (спленомегалия), кистой или опухолью. Особняком из всех причин кишечной непроходимости лежит муковисцидоз – тяжелое генное заболевание, характеризующееся частичным или полным нарушением функции желез внешней секреции.
Опухоли кишечника
Опухоли органов брюшной полости
Кисты органов брюшной полости
Болезнь Крона
Болезнь Крона – воспалительное заболевание пищеварительного тракта, в основе появления которого лежат нарушения работы иммунной системы. При данной патологии могут поражаться любые отделы тонкого и толстого кишечника. Одним из самых распространенных осложнений болезни Крона является непроходимость кишечника. Ее появление связано с сужением просвета поврежденных болезнью участков кишечной трубки. Сужение обусловлено склерозированием (замещением соединительной тканью) тканей кишечных стенок. При болезни Крона иммунная система поражает клетки и ткани кишечника, из-за чего в области повреждения развивается воспаление, образуются язвы, эрозии.
В процессе заживления в местах повреждения нормальные ткани замещаются соединительнотканными, а стенки кишечника теряют тонус, форму и эластичность. В большинстве случаев, склерозирование стенок сопровождается прогрессирующим сужением просвета кишечника, нарушением его проходимости и замедлением пассажа кишечного содержимого через дефектные участки кишки.
Туберкулез кишечника
Туберкулез – это инфекционное заболевание, вызываемое бактериальными палочками, входящими в так называемый туберкулезный комплекс. Этот комплекс представлен шестью видами микобактерий (M. africanum, M. bovis, M. tuberculosis, M. microti, M. pinnipedii и M. caprae), которые могут спровоцировать появление туберкулеза у человека. Туберкулез кишечника довольно редкое явление. Чаще всего он возникает при заносе инфекции из легких (при легочном туберкулезе), немного реже такая форма туберкулеза может развиться вследствие заглатывания человеком зараженных вредоносными бактериями продуктов питания (то есть заражение алиментарным путем).
Проникнув в кишечник, микобактерии туберкулеза инфицируют его стенки, где и начинается их размножение. Приумножаясь в своем количестве, они начинают повреждать стенку кишечника, в результате чего в очаге поражения развивается воспаление. Воспалительный ответ организма при туберкулезе очень продолжительный (из-за того что иммунная система трудно справляется с данной инфекцией), поэтому стенки кишечника существенно повреждаются, что приводит к их склерозированию (замещению соединительной тканью), сужению просвета кишки и появлению частичной или полной непроходимости кишечника.
Аномалии развития кишечника
В период внутриутробного роста плода у него могут появиться различные аномалии развития желудочно-кишечного тракта, при которых будет изменяться его проходимость, форма и расположение его различных участков. Аномалии развития кишечника не часто наблюдаются у новорожденных. Однако они могут служить довольно серьезной проблемой. Дело в том, что пороки развития кишечной трубки, как правило, сопровождаются нарушением ее нормальной проходимости, что затрудняет отток содержимого по кишечнику.
Самыми распространенными видами аномалий, при которых можно встретить непроходимость кишечника, являются врожденный стеноз (неполное заращение просвета органа) или атрезия (полное заращение просвета органа) кишечника, болезнь Гиршпрунга (врожденное заболевание толстого кишечника, при котором его стенки в процессе развития недополучают необходимой иннервации), дивертикул Меккеля (патологическое выпячивание стенки подвздошного кишечника, образующееся в результате недостаточного заращения желточного протока во время внутриутробного развития), долихосигма (патологическое удлинение сигмовидного кишечника), синдром Ледда (патология, связанная с аномальным расположением органов в брюшной полости) и др. Возникновение аномалий в строении кишечника, в большинстве случаев, обусловлено мутациями (изменениями в последовательности ДНК) в генах, ответственных за нормальное развитие его тканей, а также некоторыми хромосомными аномалиями.
Внешние и внутренние грыжи
Грыжа – это патологическое состояние, при котором органы перемещаются из одной полости в другую. Непроходимость кишечника может развиваться как при внешних, так и при внутренних (внутрибрюшных) грыжах. Первая группа грыж встречается гораздо чаще, чем вторая. Развитие непроходимости при грыжах связано с ущемлением петель кишечника и их брыжейки в грыжевых воротах (отверстие, через которое органы из одной полости попадают в другую). Внутрибрюшные грыжи формируются при проникновении органов брюшной полости в карманы, образуемые брюшиной (специальная ткань, покрывающая органы брюшной полости, а также выстилающая брюшную полость изнутри). Примерами таких грыж могут быть грыжи сигмовидной, слепой кишок, сальниковой сумки, связки Трейтца и др.
При внешних грыжах (например, пупочной грыже, грыже белой линии живота, грыже полулунной линии и др.) часть содержимого брюшной полости выпячивается наружу через определенные слабые участки передней стенки живота. Появление внешних и внутренних грыж связано с увеличением внутрибрюшного давления. Они, в основном, возникают при тяжелых физических нагрузках, поднятии тяжелых предметов, кашле, запорах, сильном крике, беременности. Определенную роль в этиологии (происхождении) грыж играют индивидуальные особенности строения стенки живота и внутрибрюшных связок.
Спаечная болезнь кишечника
Аскаридоз
Желчекаменная болезнь
Гипокалиемия
Гипокалиемия – патологическое состояние, при котором в плазме крови значительно снижается концентрация калия. Такое состояние у человека может возникать по многим причинам. Оно может быть вызвано сниженным потреблением калия с пищей, приемом некоторых лекарств (например, инсулина, мочегонных препаратов, слабительных, антибиотиков и др.), присутствием у пациента злокачественных новообразований различных органов, болезней почек, надпочечников, желудочно-кишечного тракта, щитовидной железы, чрезмерными физическими нагрузками и др. Одной из функций калия в организме является поддержание мембранного электрического потенциала клеток и обеспечение нормальной сократимости мышечных клеток.
При дефиците данного химического элемента мышечные клетки не могут достаточно хорошо сокращаться или теряют эту способность вовсе. Поэтому при гипокалиемии нередко страдают миоциты (мышечные клетки), входящие в состав мышечных стенок кишечника, в результате чего нарушается его перистальтика. Уменьшение количества перистальтических сокращений и их амплитуды приводит к значительному замедлению продвижения кишечного содержимого и, в конце концов, к непроходимости кишечника.
Травмы и опухоли головного и спинного мозга
Инсульты
Инсульты – группа патологий головного мозга, в основе появления которых лежит острое нарушение кровоснабжения мозговых тканей. К инсультам обычно относят кровоизлияния в мозг, инфаркты мозга (ишемические инсульты) и субарахноидальные (подпаутинные) кровотечения. Причин появления инсульта у пациента достаточно много. Самыми распространенными из них являются заболевания сердечно-сосудистой системы (например, атеросклероз, аневризмы сосудов, артериальная гипертензия, пороки развития сосудов, инфаркт миокарда и др.), воспалительные заболевания сосудов (артерииты), болезни крови, поджелудочной железы (сахарный диабет) и др.
При инсультах нервные ткани, в которых наступило нарушение мозгового кровоснабжения, быстро погибают, вследствие чего возникают различные дисфункции в органах, которые управлялись данными тканями. Если инсульт произошел в тех областях головного мозга, которые контролировали моторику и секрецию кишечника, то развивается его парез или паралич (неспособность мышечных тканей органа к сокращению), что и служит причиной появления у таких пациентов непроходимости кишечника.
Воспалительные болезни органов и тканей брюшной и грудной полостей
Кишечная непроходимость может возникать при воспалительных заболеваниях органов и тканей брюшной полости. Ее часто можно наблюдать при аппендиците (воспалении червеобразного отростка слепой кишки), панкреатите (воспалении поджелудочной железы), холецистите (воспалении желчного пузыря), перитоните (воспалении брюшины). Иногда она может развиваться при воспалительных болезнях грудной полости (например, при пневмонии, инфаркте миокарда, плеврите). В некоторых случаях непроходимость кишечника может быть спровоцирована оперативными вмешательствами на органах брюшной полости, механическими травмами брюшной стенки, нефролитиазом (патология, при которой в почках откладываются камни), переломами ребер, почечной коликой, паразитарными инфекциями пищеварительного тракта и др.
Появление непроходимости кишечника при всех вышеперечисленных патологиях вызвано перераздражением болевых нервных рецепторов, расположенных в брюшине, забрюшинном и плевральном пространствах. То есть нарушение проходимости кишечника в таких случаях возникает рефлекторно и носит паралитический характер. Мышечный слой кишечника просто на время оказывается не способным к перистальтическим движениям, из-за чего затрудняется продвижение кишечного содержимого.
Отравления тяжелыми металлами
Механизм развития свинцовой колики можно объяснить неблагоприятными эффектами, которые оказывает свинец на нервную систему. Дело в том, что данный химический элемент вызывает перевозбуждение вегетативных отделов нервной системы человека, которые отвечают за перистальтику кишечника. При отравлении ртутью также может иметь место непроходимость кишечника. Проникновение большого количества ртути в организма приводит к перевозбуждению и повреждению тканей центральной нервной системы, вследствие этого нарушается правильная перистальтика кишечника.
Тромбозы и эмболии сосудов брыжейки кишечника
Спазмофилия
Спазмофилия – патологический синдром, причиной которого служит расстройство фосфорно-кальциевого метаболизма (обмена веществ). Спазмофилия чаще всего возникает у маленьких детей (от 2 месяцев до 2 – 3 лет) и характеризуется пониженным уровнем кальция и высокой концентрацией фосфора и витамина Д в крови, а также некоторыми симптомами (например, судорогами, увеличенным потоотделением, повышенной частотой сердечных сокращений, мышечными подергиваниями, спазмом голосовой щели, посинением и побледнением кожных покровов и др.).
При данной патологии может возникать непроходимость кишечника. Механизм ее появления напрямую связан с гипокальциемией (сниженным количеством кальция в крови). При гипокальциемии нервная система переходит в повышенную возбудимость, в результате чего посылается большое количество нервных импульсов к клеткам мышечного слоя кишечника, из-за чего он сильно спазмируется (сжимается) и теряет способность к адекватной моторике. Нарушение кишечной перистальтики способствует замедлению продвижения кишечных масс по пищеварительной трубке и приводит к развитию непроходимости кишечника.
Каловые камни
При нарушении процессов пищеварения в кишечнике в редких случаях могут образовываться каловые камни (копролиты), которые представляют собой затвердевшие и оформленные каловые массы. В большинстве случаев, их обнаруживают у пожилых людей, имеющих те или иные проблемы с желудочно-кишечным трактом. Каловые камни, при определенных обстоятельствах, могут послужить причиной закупорки просвета кишечника. При их наличии у пациента всегда присутствует некоторый риск развития непроходимости кишечника.
Предрасполагающими факторами к возникновению копролитов в кишечнике служат нарушенная перистальтика и секреция кишечника, продолжительный застой кишечного содержимого внутри пищеварительного тракта. Основными причинами появления каловых камней в кишке являются различные аномалии развития тонкого или толстого кишечника, болезнь Паркинсона, сидячий образ жизни, травмы головного и спинного мозга, хронические воспалительные заболевания кишечника, злокачественные новообразования кишечника и др.
Инвагинация кишечника
Инвагинация кишечника – это патология желудочно-кишечной системы, при которой наблюдается втягивание (внедрение) одного участка кишечника в просвет другого – соседнего ему участка. Эта патология может иметь место при широком спектре заболеваний кишечной системы (аномалиях развития, опухолях, инфекционных болезнях кишечника и др.), а также при механических травмах передней брюшной стенки и нарушении режима питания. При инвагинации очень часто возникает непроходимость кишечника. Это вызвано как пережатием сосудов брыжейки (странгуляцией) кишечника, так и внутренней обтурацией (закупоркой) его просвета. Закупорка кишечника локализуется на уровне того его участка, куда втянулся соседний его участок. Втянутый в просвет кишечник просто механически мешает нормальному продвижению фекалий.
Такая непроходимость еще больше осложняется сдавлением сосудов брыжейки. Пережатие же сосудов брыжейки происходит в момент инвагинации (внедрения) кишки и по мере развития отека в тканях втянутого участка кишки оно прогрессирует. Сдавление сосудов приводит к отмиранию всех тканей инвагината (втянутого участка кишечника), вследствие чего нарушается моторика и секреция кишечника и ухудшается его проходимость.
Заворот кишки
Спленомегалия
Муковисцидоз
Муковисцидоз – генетическое заболевание, при котором нарушается работа железистой ткани в железах внешней секреции. Муковисцидоз вызывается мутацией в гене CFTR (трансмембранный регулятор муковисцидоза), находящемся на седьмой хромосоме. Этот ген кодирует специальный протеин, ответственный за транспортировку ионов хлора внутри различных клеток. Поскольку экспрессия (то есть активность) гена муковисцидоза более выражена в слюнных железах, тканях дыхательных путей, железистых клетках кишечника, поджелудочной железы, то, первым делом, при данной болезни страдают как раз именно эти ткани. В них нарушается выработка секрета, он становиться густым, трудно отделяется с поверхности клеток, что и обуславливает характерную для муковисцидоза клиническую картину.
Непроходимость кишечника при данной патологии связана с нарушением переваривания пищи в более верхних отделах пищеварительного тракта (желудке, двенадцатиперстной кишке) из-за недостатка соответствующих секретов (желудочного, поджелудочного и кишечного сока) и замедлением моторики кишечника (вследствие наличия непереваренной пищи и дефицита кишечной слизи, облегчающей продвижение фекалий по кишке).
Виды непроходимости кишечника
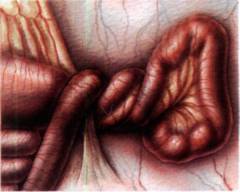
Механическая непроходимость кишечника
Механическая непроходимость кишечника бывает трех типов. Первым из них является обтурационная непроходимость кишечника. Она имеет место при механической окклюзии (закупорке) просвета кишечника на каком-либо его уровне. Перекрытие просвета тонкой или толстой кишки может быть обусловлено патологическим процессом (болезнь Крона, опухоль, туберкулез, рубцовые сращения и др.), расположенным в стенке кишечника (с внутренней стороны), либо может быть связано с наличием внутри полости кишечника желчных камней, инородных тел, каловых камней, скоплений гельминтов (глистов).
Обтурационная непроходимость кишечника иногда возникает при сдавлении кишечных петель со стороны брюшной полости. Такое обычно наблюдается при опухолях и кистах органов, находящихся в брюшной полости и соседствующих с кишечником. Ими могут быть печень, поджелудочная железа, желчный пузырь, желудок. В некоторых случаях опухоль, произрастающая из кишечника, может сдавливать соседние его петли, что также будет затруднять прохождение его содержимого по пищеварительному тракту. Механическая компрессия кишечника со стороны брюшной полости еще возникает при спленомегалии (увеличение селезенки в размерах), обусловленной разнообразными патологиями.
Вторым типом механической непроходимости кишечника является странгуляционная непроходимость кишечника. Этот тип непроходимости встречается в тех случаях, когда петли кишечника ущемляются в грыжевых воротах (при грыже) или соединительнотканными спайками либо образуют узлы или завороты (закручивание петли вокруг своей оси) между собой. В таких случаях происходит не только частичное или полное блокирование продвижения кишечного содержимого, но и возникает сдавление брыжейки кишечника, что сопровождается нарушением его кровоснабжения. Внезапная ишемия (недостаток кровоснабжения) кишечной стенки приводит к быстрому отмиранию тканей, из которых она состоит.
Последним типом механической непроходимости кишечника служит смешанная непроходимость кишечника. При ней наблюдается одновременная механическая обструкция (закупорка) просвета кишечника и странгуляция (сжатие) его брыжейки, то есть сочетание первых двух типов механической непроходимости кишечника. Смешанная непроходимость кишечника обычно наблюдается при инвагинации (втягивание одной петли в другую) кишечника, грыжах (внешних и внутренних) и спайках брюшной полости. Смешанная непроходимость кишечника очень похожа на странгуляционную непроходимость кишечника (и при первой и при второй имеет место закупорка просвета кишечника и сдавление его брыжейки), однако она немного отличается от нее. При смешанной непроходимости кишечника обтурация (закупорка) и странгуляция следуют параллельно и не зависят друг друга. При странгуляционной непроходимости кишечника окклюзия просвета кишки всегда зависит от степени странгуляции ее брыжейки. Чем сильнее странгуляция, тем выраженнее закупорка кишечной полости.
Динамическая непроходимость кишечника
Динамическая непроходимость развивается вследствие нарушения перистальтики кишечника. При некоторых состояниях происходит расстройство периодической и последовательной смены сократительных движений мышечного слоя кишечной стенки, обеспечивающих постепенное продвижение кишечного содержимого вдоль всего пищеварительного тракта. Замедление или полное отсутствие перистальтики кишечника приводит к блокированию транзита кишечной массы по кишечной системе. В этом и состоит суть динамической (функциональной) непроходимости кишечника. Стоит отметить тот факт, что при данной непроходимости никакой механической обструкции (закупорки) просвета кишки или странгуляции ее брыжейки не наблюдается. В зависимости от механизма появления динамическая непроходимость кишечника делится на паралитическую и спастическую.
Паралитическая непроходимость развивается в результате существенного снижения тонуса миоцитов (мышечных клеток) кишечной стенки. При такой непроходимости гладкая мускулатура кишечника теряет способность к сокращению и перистальтике, то есть возникает ее тотальный (полный) парез (паралич). Существует большое количество причин, которые способствуют возникновению данной формы динамической непроходимости кишечника. Ими могут быть нарушения метаболизма (обмена веществ) в организме (уремия, гипопротеинемия, гипокалиемия и др.), расстройства работы центральной нервной системы (травмы и опухоли головного и спинного мозга, инсульты и др.), воспалительные болезни органов и тканей брюшной (перитонит, аппендицит, панкреатит, холецистит и др.) и грудной (пневмония, инфаркт миокарда, плеврит) полости и др. При паралитической непроходимости кишечника все его петли равномерно вздуты и напряжены (при механической кишечной непроходимости вздутие наблюдается только выше области закупорки).
Спастическая непроходимость кишечника возникает вследствие повышения тонуса миоцитов (мышечных клеток) кишечной стенки. Она встречается гораздо реже, чем паралитическая непроходимость. При этой непроходимости наблюдается, наоборот, сжатие (спазм) мышечной стенки кишечника (а не вздутие, как при паралитической непроходимости кишечника). Однако в силу определенных физиологических закономерностей бесконечный спазм кишечника невозможен, поэтому обычно спастическая непроходимость через некоторое время сменяется паралитической непроходимостью. Спастическая непроходимость кишечника может возникать при отравлениях тяжелыми металлами (свинцом, ртутью), истерии, паразитарных инфекциях, спазмофилии (патология, вызванная недостатком кальция в организме) и др.
Сосудистая непроходимость кишечника
Симптомы непроходимости кишечника
Стадии непроходимости кишечника

Диагностика непроходимости кишечника

| Метод диагностики | Методика | Какие признаки заболевания выявляет данный метод? |
| Анамнез | Сбор анамнеза предполагает расспрос врачом пациента относительно его жалоб, времени и места их появления, длительности патологии, факторов (например, физических нагрузок, травм живота и др.), способствовавших развитию заболевания. При сборе анамнестических сведений врач также обязан спросить у больного насчет наличия у него дополнительных болезней и перенесенных в прошлом хирургических вмешательств на органах брюшной полости. | Путем сбора анамнеза можно установить наличие у пациента характерных для непроходимости кишечника симптомов и признаков (болей в животе, его вздутия, отсутствия стула, тошноты, рвоты и др.). Помимо этого можно получить много полезной добавочной информации, помогающей врачу более точно оценить состояние больного, спрогнозировать течение заболевания, определить и распланировать эффективную тактику лечения. |
| Внешний осмотр живота | Внешний осмотр служит обязательной процедурой, которою использует каждый врач в своей повседневной практике. Осматривается пациент в положении лежа, раздетый по пояс, после или во время сбора анамнеза. | При непроходимости кишечника можно выявить вздутие живота, его асимметрию, довольно редко – видимую кишечную перистальтику. Язык у таких пациентов сухой, обложен белым налетом. Их общее состояние обычно средней тяжести или тяжелое. Кожа у них бледная. Сами больные довольно беспокойные, изредка имеют повышенную температуру тела, одышку. |
| Пальпация | При пальпации врач исследует живот пациента с помощью своих пальцев. Это необходимо для более точного установления локализации болей в животе, обнаружения его вздутия и различных патологических процессов (например, опухолей, кист). | Благодаря пальпации удается установить наиболее болезненные точки, что помогает предположить уровень обструкции (закупорки) кишечника. При обнаружении объемных образований можно также сделать вывод о возможной причине обструкции. |
| Перкуссия живота | При перкуссии живота врач производит постукивание своими пальцами о брюшную стенку живота пациента. При таком постукивании возникают различные звуки, которые он и анализирует. | При непроходимости кишечника слышен выраженный тимпанический (барабанный) звук, что свидетельствует о серьезном вздутии кишечных петель. Такой звук может быть локальным или, наоборот, диффузным (распространенным). В некоторых случаях при непроходимости кишечника с помощью перкуссии можно выявить звук плеска в животе. |
| Аускультация живота | При аускультации живот пациента выслушивается с помощью фонендоскопа. Данный прибор помогает определить наличие разнообразных шумов внутри брюшной полости. | Характерными признаками непроходимости кишечника при аускультации являются гиперперистальтические шумы (то есть шумы, связанные с повышенной кишечной перистальтикой). В более поздних сроках кишечные перистальтические шумы могут вообще исчезать. В таких случаях нередко определяется шум падающей капли. |
| Рентгенография | Рентгеновский снимок делают в положении больного стоя. В случае тяжелого состояния пациента такое исследование производят в латеральной позиции лежа (то есть лежа на левой стороне). Рентгеновские лучи, прошедшие через тело пациента, попадают на специальную пленку, которая их улавливает, в результате чего формируется изображение, на котором можно разглядеть брюшную полость изнутри. | При непроходимости кишечника на рентгенограмме (снимок, получающийся при рентгенографии), как правило, можно выявить чаши Клойбера (горизонтальные уровни жидкости в петлях кишечника), пневматоз кишечника (скопление газа в его просвете). Кроме этих двух признаков при данной патологии также можно обнаружить поперечную исчерченность у петель кишечника, которая формируется благодаря утолщению круглых складок его слизистой оболочки. |
| Полстаканная проба Шварца | Для осуществления этой пробы пациенту дают выпить 100 мл рентгеноконтрастного вещества, а затем делают обзорную рентгенографию брюшной полости. | Полстаканная проба Шварца, по сравнению с обычной рентгенографией, позволяет более эффективно выявить кишечную окклюзию (закупорку) и определить ее местонахождение. |
| Зондовая энтерография | Зондовая энтерография является намного более прогрессивным методом диагностики, в отличие от полстаканной пробы Шварца либо простой рентгенографии. При данном методе рентгеноконтрастное вещество вводят через специальный катетер прямо в полость двенадцатиперстной кишки. После этой процедуры делают рентгенографию брюшной полости. | Зондовая энтерография тоже, как и полстаканная проба Шварца, помогает достаточно быстро и точно определить наличие у пациента непроходимости кишечника и установить ее локализацию. |
| Ультразвуковое исследование (УЗИ) | Во время данного исследования на переднюю брюшную стенку помещается передатчик ультразвуковых волн. С помощью него производится исследование всей брюшной полости. Этот датчик не только воспроизводит ультразвуковые волны, но и регистрирует их. Эхо-сигналы, попавшие обратно в передатчик, транспортируются в компьютер, в котором информация переводится в электронную и отображается на экране аппарата УЗИ в виде картинки. | При непроходимости кишечника с помощью ультразвукового исследования можно выявить значительное расширение его просвета, утолщение его стенок, отдаление друг от друга круглых кишечных складок, скопление жидкости в участках кишки, которые локализуются выше закупорки. Также с помощью УЗИ можно разглядеть присутствие возвратно-поступательных движений мышечной стенки кишечника, что будет служить признаком механической кишечной непроходимости. При динамической непроходимости можно наблюдать полное отсутствие моторики кишечника. |
| Общий анализ крови | Забор крови для общего, токсикологического и биохимического ее анализа осуществляется прямо из локтевой вены. Кровь берут утром, натощак, в специальные одноразовые вакуумные шприцы (вакутайнеры). Потом она доставляется в лабораторию. Кровь для общего анализа помещается в гематологические анализаторы, которые необходимы для подсчета в ней количества клеточных элементов, а также некоторых других индикаторов. Кровь для биохимического (токсикологического) анализа помещают в биохимический (токсикологический) анализатор, который высчитывает процентное содержание различных химических веществ, содержащихся в плазме крови. | С помощью общего анализа крови при непроходимости кишечника можно обнаружить анемию (снижение количества эритроцитов и гемоглобина в крови), лейкоцитоз (увеличение количества лейкоцитов в крови), повышение СОЭ (скорости оседания эритроцитов). Иногда (например, при тромбозах сосудов брыжейки, спленомегалии) можно выявить тромбоцитоз (увеличение количества тромбоцитов), сдвиг лейкоцитарной формулы влево (то есть повышение в крови молодых форм лейкоцитов – миелоцитов, промиелоцитов и др.). |
| Биохимический и токсикологический анализ крови | С помощью биохимического анализа в крови можно выявить некоторые патологические изменения (повышение креатинина, мочевины, аспартатаминотрансферазы, аланинаминотрансферазы, билирубина, снижение общего белка, альбумина, калия, кальция, железа и др.). Если непроходимость кишки была вызвана отравлением, то с помощью токсикологического анализа можно установить токсичное вещество, спровоцировавшее интоксикацию. |
Лечится ли непроходимость кишечника без операции?
Это лечение, первым делом, включает декомпрессию кишечника, то есть эвакуацию из желудка и кишечника их содержимого. Для декомпрессии верхних отделов кишечника обычно используют назогастральные зонды (специальные трубки, вводимые в желудочно-кишечный тракт через нос) или эндоскопы. Чтобы разрешить толстокишечную непроходимость назначают сифонную клизму (промывание толстого кишечника теплой водой через специальный зонд). Декомпрессионные мероприятия позволяют разгрузить желудочно-кишечную систему, уменьшить в ней давление и снизить количество вредных веществ в кишечнике, которые попадая в кровь, вызывают общую интоксикацию организма.
Помимо этих мероприятий, пациенту при кишечной непроходимости прописывают медикаментозную терапию, включающую введение через капельницу детоксицирующих (реополиглюкина, рефортана, полиглюкина и др.) и белковых (альбумина, плазмы) препаратов. Эти лекарственные средства помогают нормализовать микроциркуляцию в сосудах, выровнять артериальное давление, уменьшить внутренний токсикоз, возместить водно-электролитные потери. Кроме этих препаратов также назначаются новокаиновые паранефральные (околопочечные) блокады (разновидность обезболивающих процедур) и спазмолитики (но-шпа, папаверин, атропин и др.). Они нужны для восстановления нормальной моторики кишечника. В некоторых случаях таким больным прописывают разнообразные антибактериальные препараты для предотвращения быстрого некроза (отмирания) кишечных стенок при активно размножающейся в обтурированном (закупоренном) кишечнике микрофлоре.
Вне зависимости от причины непроходимости кишечника, степень эффективности консервативного лечения оценивается по общему состоянию пациента. Если в течение первых 3 – 4 часов с момента поступления больного в медицинское учреждение все лечебные мероприятия не вызвали улучшения его самочувствия, не уменьшили болезненность у него в животе, не сняли основную симптоматику данного заболевания и не поспособствовали нормальному отхождению газов и стула, то делается вывод о ее нецелесообразности, вследствие чего пациента направляют на оперативное вмешательство.
Народное лечение при непроходимости кишечника
Когда необходима операция?
Согласно статистике только 25% новых поступающих больных нуждаются в экстренном оперативном лечении, тогда как остальная часть обследуется в течение нескольких часов для установления точного диагноза и получает консервативное лечение, которое включает декомпрессию желудочно-кишечного тракта и медикаментозную терапию для снижения степени внутренней интоксикации и энтеральной (кишечной) недостаточности. Консервативное лечение необходимо проводить только первые 3 – 4 часа с момента поступления пациента, если оно является неэффективным, то этот факт также служит показанием к хирургическому лечению непроходимости кишечника.
Хирургическое лечение непроходимости кишечника
Ревизию (осмотр) брюшной полости на предмет наличия в ней закупоренного участка кишки начинают с новокаиновой блокады (обезболивания) корня брыжейки кишечника. В процессе осмотра уделяют внимание всем участкам тонкого и толстого кишечника, особенно их труднодоступным и невидимым для глаза отделам. После выяснения причины кишечной непроходимости приступают к ее устранению. Методы устранения всегда различаются, потому что существуют разные причины кишечной непроходимости. Так, например, при обычном завороте петли тонкого кишечника без соединительнотканных спаек просто производят их разворачивание в обратном направлении, без каких-либо добавочных оперативных мер, а при опухоли кишечника осуществляют ее полное удаление с частичной резекцией (вырезанием) его приводящего и отводящего отделов.
В процессе операции (или после нее) проводят декомпрессию (эвакуацию из кишечника его содержимого) желудочно-кишечного тракта. Данную процедуру осуществляют с помощью специальных трансназальных или трансректальных зондов (вводимых либо через нос, либо через анальное отверстие), выбор которых зависит от уровня непроходимости кишечника. При тонкокишечной непроходимости применяют трансназальные зонды, а при толстокишечной – трансректальные. Опорожнение кишечника может быть осуществлено через зонд и со стороны самого кишечника, после его энтеротомии (разрезания здоровой петли кишки). После декомпрессии края раны ушивают и назначают пациенту различные группы препаратов (детоксицирующие, противовоспалительные средства, антибиотики, антикоагулянты, корректоры микроциркуляции, витамины, минеральные элементы и др.) для поддержания нормального общего состояния и профилактики различных неблагоприятных осложнений (например, перитонита, разрывов швов, тромбозов, сепсиса и др.).
Профилактика непроходимости кишечника

Какие могут быть осложнения у непроходимости кишечника?
Как отличить запор от непроходимости кишечника?
Существуют так называемые хронические и острые запоры. Первые мучают пациентов довольно продолжительный срок и обычно возникают в результате неправильного питания, гиподинамии (пассивный образ жизни), беременности, стрессов, недостаточного потребления жидкости, значительных физических нагрузок, хронических заболеваний желудочно-кишечного тракта, приема некоторых медикаментов. При острых запорах у больного дефекация чаще всего отсутствует в течение нескольких дней. Причинами таких запоров, как правило, служат различные формы кишечной непроходимости (механическая, динамическая, сосудистая), так что помимо отсутствия стула, у него появляются еще и разнообразные симптомы, которые наблюдаются у пациентов с непроходимостью кишечника (боли в животе, тошнота, рвота, повышение температуры и др.).
Можно ли использовать слабительное при непроходимости кишечника?

Острая неопухолевая кишечная непроходимость у взрослых. Клинические рекомендации.
Острая неопухолевая кишечная непроходимость у взрослых
Оглавление
Ключевые слова
Неопухолевая кишечная непроходимость
Список сокращений
ДИ – доверительный интервал
КТ – компьютерная томография
МРТ – магнитно-резонансная томография.
ОКН – острая кишечная непроходимость.
ОНКН – острая неопухолевая кишечная непроходимость.
РКИ – рандомизированное контролируемое исследование.
УУР – Уровень убедительности рекомендации.
УДД – Уровень достоверности доказательств
УЗИ – ультразвуковое исследование
ЭНИД – эндоскопическая назоинтестинальная декомпрессия
Термины и определения
Доказательная медицина – подход к медицинской практике, при котором решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов.
Заболевание – возникающее в связи с воздействием патогенных факторов нарушение деятельности организма, работоспособности, способности адаптироваться к изменяющимся условиям внешней и внутренней среды при одновременном изменении защитно-компенсаторных и защитно-приспособительных реакций и механизмов организма.
Инструментальная диагностика – диагностика с использованием для обследования больного различных приборов, аппаратов и инструментов.
Лабораторная диагностика – совокупность методов, направленных на анализ исследуемого материала с помощью различного специализированного оборудования.
Медицинское вмешательство – выполняемые медицинским работником и иным работником, имеющим право на осуществление медицинской деятельности, по отношению к пациенту, затрагивающие физическое или психическое состояние человека и имеющие профилактическую, диагностическую, лечебную, реабилитационную или исследовательскую направленность виды медицинских обследований и (или) медицинских манипуляций, а также искусственное прерывание беременности.
Медицинский работник – физическое лицо, которое имеет медицинское или иное образование, работает в медицинской организации и в трудовые (должностные) обязанности которого входит осуществление медицинской деятельности, либо физическое лицо, которое является индивидуальным предпринимателем, непосредственно осуществляющим медицинскую деятельность.
Рабочая группа – двое или более людей одинаковых или различных профессий, работающих совместно и согласованно в целях создания клинических рекомендаций, и несущих общую ответственность за результаты данной работы.
Состояние – изменения организма, возникающие в связи с воздействием патогенных и (или) физиологических факторов и требующие оказания медицинской помощи.
Синдром – совокупность симптомов с общими этиологией и патогенезом.
Тезис – положение, истинность которого должна быть доказана аргументом, или опровергнута антитезисом.
Уровень достоверности доказательств – отражает степень уверенности в том. что найденный эффект от применения медицинского вмешательства является истинным.
Хирургическое вмешательство – инвазивная процедура, может использоваться в целях диагностики и/или как метод лечения заболеваний.
Хирургическое лечение – метод лечения заболеваний путём разъединения и соединения тканей в ходе хирургической операции.
1. Краткая информация
1.1 Определение.
Острая неопухолевая кишечная непроходимость (ОНКН) – синдром, объединяющий различные неонкологические заболевания, приводящие к нарушению пассажа по кишке, вследствие механического препятствия, либо недостаточности двигательной функции кишки.
1.2 Этиология и патогенез.
— Динамическая (Функциональная) кишечная непроходимость – это вид непроходимости, который требует уточнения причины. Чаще всего под маской этого синдрома скрываются воспалительные внутрибрюшные осложнения (перитонит, неспецифический язвенный колит и т.д.), метаболические нарушения (уремия, сахарный диабет, гипотиреоз, гипокалемия, нарушение обмена Ca++, Mg++), нейрогенные (повреждение спинного мозга, опухоль, гематома, флегмона забрюшинного пространства, почечная колика), передозировка лекарственных средств (опиоидов, холинолитиков, психотропных, антигистаминных препаратов), либо нарушения мезентериального кровотока.
Развитие острой кишечной непроходимости (ОКН) запускает целый каскад многообразных патологических процессов, затрагивающих все органы и системы. Однако центральным звеном при развитии непроходимости является непосредственно сама тонкая кишка, представляя собой первичный и основной источник эндогенной интоксикации. Прогрессирующее перерастяжение кишечных петель и нарушение кишечной микроциркуляции, приводит к угнетению всех функций тонкой кишки (моторной, секреторной, всасывательной), и в конечном итоге расстройству гомеостаза. Гипоксическое повреждение и интрамуральная ишемия стенки кишки приводит к нарушению барьерной функции слизистой и как следствие, транслокации бактерий и продуктов их жизнедеятельности в систему воротной вены и лимфатические сосуды. Тонкая кишка при ОКН, становится мощным источником интоксикации усугубляя гомеостатические нарушения и декомпенсируя функциональные кишечные нарушения тем самым замыкая «порочный круг». Это способствует развитию тяжелых интраабдоминальных осложнений, а частота их напрямую связана с выраженностью и длительностью ОКН, особенно у больных пожилого и старческого возраста.
Патофизиологические изменения при ОКН особенно выражены при странгуляционной форме кишечной непроходимости. На первый план выступают гемодинамические расстройства, обусловленные сокращением артериального притока и нарушением венозного оттока за счет компрессии сосудов брыжейки кишки. Высвобождающиеся тканевые кинины, а также гистамин нарушают проницаемость сосудистой стенки. Это способствует появлению интерстициального отека, усугубляемого расстройством коллоидно-осмотических и ионно-электролитных взаимоотношений плазмы и интерстициальной жидкости. и только затем появляются признаки нарушения пассажа по кишке с секверстрацией жидкости и волемическими нарушениями. На этом фоне под влиянием выраженной ишемии, дополнительного воздействия микробных и тканевых эндотоксинов возникает деструкция кишечной стенки. При странгуляционной непроходимости нарушение барьерной функции слизистой происходит в более ранние сроки, а транслокация бактериальной флоры наступает даже при отсутствии некроза кишки [24].
При желчнокаменной непроходимости течение заболевания носит отчетливый реметиррующий характер с бурными клиническими проявлениями, чередующимися относительно длительными (2-6 часов) периодами «мнимого благополучия».
Инвагинация чаще всего встречается у детей и лиц среднего возраста. Патогенез заболевания достаточно сложен и малоизучен. Чаще всего (90% случаев) инвагинация развивается у пациентов с врожденными анатомическими особенностями строения кишки или наличием органической патологии – эпителиальные или подслизистые образования, воспалительные изменения, наличие язв кишки. Образование инвагината происходит вследствие нарушения моторной функции и нарушения координации перистальтики различных отделов кишки на фоне провоцирующих факторов – погрешности в диете, травма и т.д. По локализации различают илеоцекальную (45-68%), тонкокишечную (10-18%), толстокишечную (8-15%) инвагинацию[1,19].
Предрасполагающим фактором развития заворота кишки и узлообразования являются врожденные аномалии, длинная брыжейка кишки, наличие спаек брюшной полости. Из производящих причин наибольшее значение принадлежит погрешности в диете, переедание, повышение внутрибрюшного давления. Выраженность нарушений и клинических проявлений напрямую зависит от степени заворота. Так при ротации кишки на 180о заболевание в большей степени соответствует обтурационной непроходимости с минимальными признаками нарушения питания кишки. В то время как при завороте более 270о отмечается выраженная ишемия органа с бурным течением заболевания и ранним развитием некроза кишки. По локализации наиболее часто имеет место заворот сигмовидной (60-75%), реже слепой (20-35%), тонкой (7-18%) и поперечно-ободочной кишки (3-5%). Наиболее тяжело протекает узлообразование, которое встречается относительно редко – в 3-5% случаев [1,19]. Как правило, в процессе задействован большой участок тонкой кишки с выраженными некробиотическими изменениями и тяжелыми гемодинамическими и системными нарушениями.
1.3 Эпидемиология.
В России частота острой кишечной непроходимости составляет около 5 заболевших на 100 тысяч человек, являясь причиной от 3 до 5% поступлений больных в хирургические стационары [2,3]. Это в целом соответствует данным зарубежных коллег [4,5]. Среди всех больных с механической кишечной непроходимостью острая тонкокишечная непроходимость составляет от 64,3 до 80% случаев и отличается более тяжелым клиническим течением и худшим прогнозом заболевания. Это обуславливают сохраняющуюся высокую летальность при данной патологии. По свидетельству разных авторов она составляет от 5,1 до 8,4%, занимая ведущее место среди всех ургентных заболеваний [6,7,8,9,10,11,12,13,14, 15].
Экономическая значимость лечения данной патологии наглядно иллюстрируется следующим сравнением: прямые затраты системы здравоохранения на лечение пациентов с острой тонкокишечной непроходимостью в Финляндии примерно равны затратам на лечение больных с раком желудка и раком прямой кишки [16]. А по данным N.F. Ray et al. (1994) [17], в Соединенных Штатах ежегодно оперируется более чем 300.000 пациентов по поводу спаечной кишечной непроходимости, что требует финансовых затрат в объеме 1,3 миллиарда долларов.
1.4 Кодирование по МКБ 10.
Неопухолевая кишечная непроходимость (К56)
К 56.0 – паралитический илеус
К56.2 – заворот кишок
К56.3 – илеус, вызванный желчным камнем
К56.4 – другой вид закрытия просвета кишечника
К56.5 – кишечные сращения [спайки] с непроходимостью
К56.6 – другая и неутонченная кишечная непроходимость
1.5 Классификация.
В тактическом плане рекомендуется разделять заболевание на 2 формы – странгуляционную и обтурационную
Уровень убедительности рекомендации A (Уровень достоверности доказательств 1с) [18,20,21,22,23].
Комментарии: Нецелесообразным отдельно выделять, так называемую смешанную форму, которая имеет признаки как странгуляционной, так и обтурационной непроходимости. Это вносит неопределенность, как в терминологическом, так и в тактическом плане, не позволяя обеспечить своевременное лечение пациентов.
Странгуляция – нарушение кровоснабжения кишки в месте нарушения пассажа, встречается при спайках брюшной полости (как правило, это единичный штранг), инвагинации, завороте и узлообразовании. Это наиболее опасная форма и она может протекать:
без некроза органа
По уровню различают:
2. Диагностика
2.1 Жалобы и анамнез.
(Уровень достоверности доказательств 4).
Комментарии: Важно определить длительность заболевания, наличие аналогичных эпизодов ранее. Перенесенные ранние операции позволяют заподозрить спаечный характер непроходимости. А наличие воспалительных кишечных заболеваний, желчнокаменной болезни, выполненной ваготомии, позволяют заподозрить иные причины тонкокишечной непроходимости.
2.2 Физикальное обследование.
(Уровень достоверности доказательств 4).
Особым течением отличается странгуляционная форма непроходимости. В классическом понимании клиническая картина характеризуется тяжелым течением и быстрым развитием осложнений – некроза кишки и перитонита. Наиболее характерны следующие клинические признаки этой формы заболевания: острое начало (срок заболевания менее 12 часов), жестокий болевой синдром, постоянного характера, ослабление или отсутствие перистальтики, тахикардия, иногда лихорадка и быстрое ухудшение общего состояния больного.
(Уровень достоверности доказательств 2b) [20,22,23,25],
Комментарии: типичные проявления странгуляции далеко не всегда встречаются в клинической практике. Нередко клиническое течение носит стертый характер. Морфологически это связано с умеренным ущемлением брыжейки, когда происходит сдавление вен без выраженного нарушения артериального кровотока.
Нередко нарушение кровоснабжения кишки возникает в далеко запущенных случаях обтурационной непроходимости. Значительное повышение внутрипросветного давления приводит к сдавлению сосудов, нарушении микроциркуляции в стенке кишки, что приводит к развитию вторичной ишемии. Малая выраженность местной симптоматики, отсутствие признаков раздражения брюшины маскируется снижением предшествующих схваткообразных болей и появлением эндотоксикоза.
Особенностью клинической картины при высоком уровне непроходимости – это большие потери желудочного, панкреатического секрета, желчи вследствие обильной многократной рвоты и быстрое развитие водно-электролитных нарушений (гипогидротации, метаболичического алкалоза, гипокалемии, гипохлоремии, гипонатремии). При этом, как правило, отсутствует выраженное вздутие живота, в течение некоторого времени еще отмечается отхождение газов и наличие стула
(Уровень достоверности доказательств 4) [1,19].
( Уровень достоверности доказательств 4) [1,19].
2.3 Лабораторная диагностика.
Данные лабораторной диагностики не играют значимой роли в констатации факта непроходимости, но помогают определить наличие и выраженность метаболических нарушений, кислотно-щелочного состояния и признаков странгуляционной непроходимости.
общий анализ крови
общий анализ мочи
анализ крови на КЩС
исследование электролитов крови, сахар крови
группа крови, резус-фактор.
(Уровень достоверности доказательств 2c)
Наличие лейкоцитоза более 14х109л, появление ацидоза, амилаземии с большой вероятностью свидетельствует о наличии странгуляциии. [20, 22, 23, 25].
2.4 Инструментальная диагностика.
Всем больным рекомендуется выполнение Рентгенологического полипозиционного исследования
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b) [26, 27]
При завороте толстой кишки определяется выраженная дилятация толстой кишки с характерным симптомом «автомобильной камеры». Ось баллоннообразно раздутой кишки направлена от левой подвздошной области к правому подреберью при завороте сигмовидной и от правой подвздошной области к левому подреберью при завороте слепой кишки [28.29].
При обтурации кишки желчным камнем, наряду с типичными признаками кишечной непроходимости, нередко визуализируется крупный конкремент, находящийся вне проекции гепатобилиарной зоны, характерно наличие газа в желчных протоках или желчном пузыре (аэрохолия).
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a) [31, 32, 33, 34, 35, 36]
Комментарии: Метод позволяет с высокой точностью подтвердить факт кишечной непроходимости, определить выраженность, уровень препятствия (высокий, низкий), характер кишечной непроходимости (механический, функциональный) и динамику течения заболевания [1,18].
В качестве контрастного вещества рекомендуется использовать водорастворимые препараты
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a) [31, 32, 33, 34, 35, 36]
Комментарии: водорастворимые контрастные препараты имеют значительное преимущество перед бариевой взвесью (не замедляет перистальтику, хорошо элиминируется из организма, в случае попадании в брюшную полость легко удаляется) при сравнимой диагностической эффективности [30]. Более того, препарат за счет гипоосмолярности обладает лечебным действием позволяя повысить эффект консервативной терапии до 89,4%.
Доставляется контрастное вещество в желудочно-кишечный тракт через назогастральный зонд или непосредственно в тощую кишку через эндоскопически установленный назоинтестинальный зонд. Последний способ введения контрастного вещества является наиболее предпочтительным – это дает возможность миновать задержку контраста в желудке [37, 38]. Далее с интервалами в 4 часа производятся рентгенограммы брюшной полсти с оценкой состояния тонкой кишки на конкретном временном этапе исследования.
Данные динамической зондовой энтерографии, являются наиболее достоверными и объективными критериями оценки эффективности консервативной терапии, направленной на разрешение острой тонкокишечной непроходимости. К ним относятся: уменьшение количества горизонтальных уровней жидкости и чаш Клойбера, диаметра тонкой кишки, появление пневматоза толстой кишки, и, самое главное, поступление контрастного вещества в толстую кишку.
УЗИ органов брюшной полости.
Для определения формы непроходимости (странгуляционная, обтурационная) рекомендуется использовать УЗИ
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [26,74,75].
Типичными ультразвуковыми признакам кишечной непроходимости являются:
расширение диаметра кишки более 25 мм, связанное с депонированием жидкости в ее просвете;
утолщение стенки кишки за счет ее отека;
визуализация складок слизистой тонкой кишки;
наличие свободной жидкости в брюшной полости;
Для повышения эффективности ультразвуковой диагностики исследование рекомендуется дополнить допплерографией сосудов тонкой кишки (в т.ч. внутристеночных) с целью верификации странгуляционного характера непроходимости.
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [40,41,42].
Метод используется для дифференциальной диагностики при толстокишечной непроходимости (особенно при подозрении на заворот сигмовидной кишки). Для заворота характерен «симптом водоворота» – спирально суженный сегмент толстой кишки [43.44.45].
2.5 Иная диагностика.
Диагностическая лапароскопия не рекомендуется больным с сердечно-легочными заболеваниями в стадии декомпенсации, ожирением IV степени, нарушениями свертывающей системы крови, беременностью более 16 недель. А также больным с перенесенными в анамнезе травматичными или множественными (более 3) операциями на брюшной полости, запущенной ОКН, с выраженным расширением петель кишки (более 4 см), которая требует глубокой интубации и декомпрессии тонкой кишки, большими невправимыми и гигантскими грыжами передней, брюшной стенки, наличием множественных свищей на передней брюшной стенке.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b) [18, 46, 47, 48].
Комментарии: Выполнение исследования ограничено из-за возможности повреждения внутренних органов в условиях спаечного процесса брюшной полости и расширенных петлях тонкой кишки. Показанием к нему является, прежде всего, необходимость дифференциального диагноза с другими хирургическими и гинекологическими заболеваниями. Кроме этого, лапароскопия позволяет оценить состояние брюшной полости, распространенность спаечного процесса и определить возможность проведения лапароскопического рассечения спаек (адгезиолизиса) как малоинвазивного способа разрешения ОКН.
Компьютерная томография (КТ) с двойным (пероральным и внутривенным) контрастированием рекомендована для диагностики ОКН.
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [49,50,51,52,53].
Магнитно-резонансная томография (МРТ) не рекомендуется для диагностики ОКН.
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [54,55,56,57].
3. Лечение
3.1. Консервативное лечение.
Проведение консервативной терапии рекомендуется у больных с обтурационной формой ОКН (без признаков странгуляции) при отсутствии выраженных вводно-электролитных нарушений и небольших (до 36 часов) сроках заболевания.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b) [18,37,60,61,63].
Комментарии: характер консервативной терапии, ее длительность зависят от причины, тяжести заболевания уровня непроходимости, особенностей клинической картины.
При обтурационной тонкокишечной непроходимости вследствие желчных камней, безоара не рекомендуется проводить консервативную терапию.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b) [18, 37, 60, 61, 63].
Комментарии: Следует помнить, что особенностью течения этих заболеваний является ремитирующий характер непроходимости с эпизодами «мнимого благополучия». Это нередко приводит к задержке операции и усугублению состояния. По мере установки диагноза целесообразно оперировать пациентов в ближайшие 6 часов не надеясь на полноценное восстановление пассажа по тонкой кишке.
Для лечения спаечной тонкокишечной непроходимости, консервативную терапию, направленную на устранение непроходимости рекомендуется применять в течение 12 часов.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2b) [18, 37, 60, 61, 63].
Комментарии: Этот срок достаточен для выявления тенденции к разрешению непроходимости или, при отсутствии таковой, для адекватной подготовки к срочному вмешательству.
Комплекс консервативного лечения включает в себя:
Декомпрессию проксимальных отделов желудочно-кишечного тракта. Назогастральной интубации бывает достаточно для ликвидации перерастяжения петель. Более перспективно в этом плане является ЭНИД, которая повышает эффективность консервативной терапии до 60,5-100%, и уменьшает сроки проведения консервативной терапии, ускоряя принятие тактических решений [64,38,65,66]
(уровень достоверности доказательств 2b).
Введение спазмолитических препаратов;
Сифонную клизму и эндоскопическую деторзию (при завороте сигмовидной кишки);
Перспективно при острой спаечной кишечной непроходимости внутрикишечное введение водорастворимого контраста, который помимо решения диагностических задач обладает лечебным воздействием, позволяя повысить эффективность консервативных мероприятий до 81,5-91% (31,32,34,35,36). Проведенные Di Saverio S (2008)[33], Burge J (2005) [63] контролируемые рандомизированные исследования, доказали достоверно более быстрое разрешение непроходимости по сравнению с плацебо у пациентов с острой спаечной тонкокишечной непроходимостью (уровень достоверности доказательств 2b).
Важен всесторонний и тщательный контроль над течением кишечной непроходимости, который осуществляется на основании комплекса параметров: 1) клинических данных (болевой синдром, вздутие живота, отхождение стула, газов, рвоты, динамика зондового отделяемого); 2) лабораторных показателей, свидетельствующих о водно-электролитном балансе и 3) рентгенологической оценки пассажа контрастного вещества (водорастворимые препараты, сульфат бария) по желудочно-кишечному тракту.
В этой ситуации принимается решение о срочном оперативном вмешательстве, а проводимые консервативные мероприятия расцениваются как элементы предоперационной подготовки.
3.2. Хирургическое лечение.
Хирургическая тактика при неопухолевой непроходимости зависит, прежде всего, от причины, формы непроходимости и ее выраженности.
Экстренные операции показаны при:
При странгуляционной форме острой кишечной непроходимости (инвагинация, спаечный процесс, заворот, узлообразование) рекомендуется выполнение экстренного оперативного лечения.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a) [18,55,60,61].
Комментарии: Задержка операции в такой ситуации недопустима. Вмешательство проводится в течение 2-х часов от поступления из-за опасности развития некроза органа и перитонита.
При завороте толстой кишки, небольшом сроке заболевания и отсутствии признаков некроза кишки возможно проведение консервативных мероприятий, направленных на разрешение непроходимости (сифонная клизма, лечебная колоноскопия) [45,62].
При запущенной стадии ОКН с тяжелыми вводно-электролитными нарушениями, выраженными зондовыми потерями (более 1000 мл), значительной дилятацией тонкой кишки (более 5 см) и большими сроками (более 36 часов) от начала заболевания рекомендуется выполнение экстренного оперативного лечения.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2a) [18,55,60,61].
Комментарий: В этой группе больных наиболее целесообразно экстренное оперативное вмешательство, после полноценной предоперационной подготовки в течение 2–4 часов, направленной на коррекцию метаболических нарушений и органной недостаточности. Попытки разрешения непроходимости в такой ситуации малоэффективны. Объем и время предоперационной подготовки определяется в консилиуме хирурга, анестезиолога и терапевта (по показаниям). В качестве подготовки используется инфузионая терапия (кристаллоидные, коллоидные, гликозированные растворы), декомпрессия верхних отделов желудочно-кишечного тракта (назогастральный зонд), симптоматическая терапия.
Выбор способа оперативного вмешательства (лапароскопия, лапаротомия) зависит от причины нарушения пассажа по кишке, выраженности спаечного процесса и непроходимости, состояния кишки.
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [5, 67, 68, 69].
В некоторых «неосложненных» ситуациях, когда жизнеспособность кишки сомнительна, рекомендуется наблюдение за пациентами с выполнением операций «повторного взгляда» через 12 часов.
Уровень убедительности рекомендации C (уровень достоверности доказательств 2c) [5, 67, 68, 69].
Опасность лапароскопического доступа при спаечном процессе в брюшной полости и непроходимости высока. Поэтому этот этап необходимо выполнять в наиболее удаленных точках от послеоперационных рубцов с учетом конституциональных особенностей пациента и с учетом выявления «акустических окон» по данным дооперационного ультразвукового сканирования висцеропариетальных сращений брюшной полости.
Декомпрессия желудочно-кишечного тракта после лапароскопических вмешательств по поводу ОКН чаще всего осуществляется с помощью назогастрального зонда. Однако в ситуациях, когда кишечная непроходимость выражена, сопровождается расширением тонкой кишки более 40 мм, большим количеством зондового отделяемого, необходимо выполнять интраоперационную интубацию тонкой кишки с помощью эндоскопа на протяжении 30-50 см ниже связки Трейца.
Полнота адгезиолизиса и адекватность лапароскопического разрешения кишечной непроходимости в обязательном порядке должна подтверждаться послеоперационной контрастной энтерографией. Задержка поступления контрастного вещества в толстую кишку более 20 часов свидетельствует о сохраняющемся нарушении пассажа по тонкой кишке.
В остальных ситуациях (многократные лапаротомии, непроходимость несвязанная со спаечным процессом, выраженные водно-электролитные нарушения, странгуляционная форма ОСТКН с некрозом кишки) показано хирургическое вмешательство – лапаротомия.
В некоторых ситуациях при сомнениях в жизнеспособности кишки на большом ее протяжении допустимо отложить решение вопроса о резекции, используя запрограммированную релапаротомию или лапароскопию через 12 часов.
При некрозе кишки производят резекцию в пределах жизнеспособных тканей, отступя от зоны некроза в приводящем отделе на 30-40 см, в отводящем на 15-20 см. Исключение составляют резекции вблизи связки Трейца или илеоцекального угла, где допускается ограничение указанных требований при благоприятных визуальных характеристиках кишки в зоне предполагаемого пересечения. При этом, обязательно используются контрольные показатели: кровотечение из сосудов стенки при ее пересечении и состояния слизистой оболочки.
Учитывая наличие перепада диаметров тонкой кишки, предпочтительно наложение тонко-тонкокишечного анастомоза «бок в бок». При резекции толстой кишки операцию заканчивают наложением колостомы. При правосторонней гемиколэктомии допустимо наложение илео-трансверзоанастомоза.
Проведение назоинтестинального зонда для декомпрессии тонкой кишки обязательно, за исключением случаев ОКН без выраженного расширения петель кишки (до 30 мм), небольшого количества зондового отделяемого (до 500 мл), отсутствие выраженного спаечного процесса и необходимости резекции кишки. В таких ситуациях допустимо назогастральная декомпрессия. В большинстве случаев дренирование тонкой кишки необходимо выполнять на протяжении 50-100 см от связки Трейца двухпросветным зондам для проведения в послеоперационном периоде декомпрессии и энетротерапии [18, 67, 73]. Тотальная интубация тонкой кишки ввиду большой травматичности рекомендуется только при выраженном спаечном процессе, для обеспечения каркасной функции, или множественных ятрогенных повреждений стенки кишки для более адекватной ее декомпресссии. При невозможности провести зонд в тонкую кишку, из-за выраженного спаечного процесса в верхнем этаже брюшной полости, используют интраоперационное эндоскопическое пособие для установки назоеюнального дренажа. От проведения открытой декомпрессии тонкой кишки путем энтеротомии следует воздержаться из-за опасности инфицирования брюшной полости.
В случаях, когда ОКН осложнена распространённым перитонитом и высоким внутрибрюшным давлением вследствие выраженного расширения тонкой кишки, для профилактики развития компартмент-синдрома следует ушить лапаротомную рану одним из декомпрессионных способов.
Кишечная непроходимость запускает целый каскад многообразных патологических процессов, затрагивающих все органы и системы, но в центре событий находится сама тонкая кишка, являясь первичным и основным источником эндогенной интоксикации. Тяжелые гомеостатические нарушения и морфологические изменения тонкой кишки сохраняются даже после успешного оперативного разрешения непроходимости, что является причиной развития послеоперационных осложнений. Эти обстоятельства обосновывают необходимость интенсивной послеоперационной терапии, основные компоненты которой включают следующие мероприятия:
Перидуральная анестезия с целью адекватного обезболивания;
Инфузионная терапия для коррекции метаболических нарушений (коллоидные, кристалоидные, гликозированные, белковые растворы);
Парэнтеральное питание (со вторых суток послеоперационного периода и до момента перехода на самостоятельное пероральное или полное энтеральное питание);
Антибиотикотерапия препаратами широкого спектра (Цефалоспорины 3 поколения, фторхинолоны, метранидазол, карбапенемы), введение которых продолжается до 7-9 суток послеоперационного периода;
У пациентов с изначально тяжелой непроходимостью проводят энтеротерапию через установленный назоинтестинальный двухпросветный зонд. Задачи этого лечения включают: детоксикацию, раннее восстановление функции тонкой кишки и нутритивную поддержку это позволяет снизить частоту послеоперационных осложнений и провести раннюю реабилитацию больных [18,67,73] (уровень достоверности доказательств 2c). Основными этапами энтеротерапии являются: декомпрессия тонкой кишки, ее лаваж глюкозо-электролитными растворами (со 2-х суток), введение олигопептидных средств с 3-х суток послеоперационного периода, с целью постепенного восстановления функций тонкой кишки и в последующем введение полисубстратных питательных смесей;
Важным моментом послеоперационного ведения пациентов с ОКН является тщательный мониторинг состояния с целью ранней диагностики послеоперационных хирургических осложнений. Для этого наряду с оценкой клинической ситуации обязательно проведение ежесуточного лабораторного контроля (общий анализ крови, КЩС, биохимический анализ крови, электролиты крови) и контрольное УЗИ брюшной полости включая допплерографию внутристеночных сосудов тонкой кишки с целью оценки состояния тонкой кишки (ее диаметр, перистальтика, толщина стенки, кровоток) и наличия выпота в брюшной полости. Динамику восстановления функции тонкой кишки следует оценивать по следующим показателям [18] (уровень достоверности доказательств 2c):
появление активной перистальтики;
появление стула, отхождение газов;
Данным ультразвукового исследования:
появление перистальтических волн;
уменьшение диаметра тонкой кишки до 20-25 мм;
разрешение отека стенки тонкой кишки и уменьшение ее толщины до 3 мм;
нормализация внутристеночного кровотока тонкой кишки, и снижение индекса перефирического сопротиваления до 0,63 см/с
При стойких парезах наряду с энтеротерапией проводится стимуляция двигательной функции ЖКТ (прозерин, церукал, серотонин). При неэффективности консервативной терапии пареза ЖКТ в течение 24 – 48 часов ставится вопрос о ревизии брюшной полости (лапароскопия, релапаротомия) в связи возможным развитием внутрибрюшных осложнений.
4. Реабилитация
После ликвидации кишечной непроходимости и коррекции метаболических нарушений рекомендуется как можно более ранняя активизация больного и переход к полноценному питанию. Обычно это происходит к 6-8 суткам после «открытых» и 4-7 суткам после лапароскопических операций.
После выписки пациента рекомендуется ограничение физических нагрузок в течении 2-3 месяцев после лапаротомии и в течении 1 месяца после лапароскопического вмешательства.
Больным со спаечной кишечной непроходимостью, которая разрешилась консервативно, рекомендуется дробное 4-5 разовое питание с ограничением одномоментного приема большого количества продуктов, содержащих грубую клетчатку (орехи, хурма, квашенные овощи, редиска и т.д.)
5. Профилактика и диспансерное наблюдение
6. Дополнительная информация, влияющая на течение и исход заболевания
Особенности лечения ОКН при других причинах заболевания.
При желчнокаменной непроходимости выполняется энтеротомия с извлечением камня. Энтеротомия должна выполняться на участке кишки, который не имеет выраженных трофических изменений стенок – предпочтительно дистальнее препятствия. Разрез и ушивание энтеротомной раны должно проводиться в поперечном направлении. От раздавливания и низведения желчных камней в слепую кишку следует воздержаться ввиду травматичности манипуляции. Не рекомендуется разделение конгломерата и одновременные вмешательства на желчном пузыре и области желчно-кишечного свища.
При обтурации безоарами проводят их фрагментацию и низведение в слепую кишку. При невозможности — энтеротомия с извлечением этих образований.
При заворотах сигмовидной кишки без некроза производится: 1) резекция по типу Микулича (при отсутствии высокого операционного риска у сохранных пациентов) 2) деторзия заворота с мезосигмопластикой и ретроградной интубацией сигмовидной кишки газоотводной трубкой. 3) При заворотах сигмовидной кишки с некрозом выполняется резекция по типу Гартмана с выведением одноствольной сигмостомы.
При заворотах слепой кишки без некроза: 1) резекция кишки с анастомозом; 2) деторзия заворота и цекопексия. При некрозе слепой кишки: 3) резекция с илеотрасверзоанастомозом; 4) при выраженнной непроходимости, перитоните резекция с илео- или трансверзостомой
В случаях заворота поперечно-ободочной кишки, независимо от наличия или отсутствия некроза: сегментарная резекция поперечно-ободочной кишки или расширенная гемиколэктомия с выведением колостомы. При правосторонней гемиколэктомии допустимо наложение илеотрасверзоанастомоза.
При завороте тонкой кишки без некроза выполняется деторзия заворота, пликация брыжейки тонкой кишки на длинном назоинтестинальном зонде. При завороте с некрозом тонкой кишки производится резекция тонкой кишки с наложением анастомоза бок-в-бок, назоинтестинальная декомпрессия.
При узлообразовании кишечника расправление узла производится в исключительных случаях – небольшом сроке от чала заболевания (до 4 часов) и явной жизнеспособности органа. В противном случае расправление узла опасно резорбцией и развитием выраженного эндотоксикоза и сопровождается более высокой летальностью, чем после резекции конгломерата. В этой связи в подавляющем большинстве случаев выполняют резекцию кишки.
Лечение инвагинации кишки у взрослых только хирургическое. Сначала производится дезинвагинация. Она заключается в острожном проталкивании головки инвагината в проксимальном направлении. Недопустимо вытягивать внедрившейся участок кишки. Оценивается жизнеспособность и решается вопрос о резекции кишки. При неудачной попытке дезинвагинации, наличии некроза или органической причины инвагинации выполняется резекция кишки.
При острой спаечной тонкокишечной непроходимости и наличии трудноразделимых спаечных конгломератов, разделение которых невозможно без повреждения кишки, показано применение шунтирующих межкишечных анастомозов, либо ограниченных резекций всего конгломерата без манипуляций на измененной кишке.
При подозрении на возможные прогрессирующие деструктивные изменения в стенке кишки следует выполнять ее резекцию без наложения анастомозов. Последующая операция «повторного взгляда», проведенная через 12 часов, позволит более точно определить необходимость и границы резекции тонкой кишки и восстановить непрерывность ЖКТ.
В крайних случаях, при распространенном перитоните и необходимости высокой резекции тонкой кишки, возможно отказаться от наложения первичного анастомоза. В такой ситуации оправдано временное выведение двухствольной еюностомы и дренированием ее проксимального и дистального отрезка для обеспечения в послеоперационном периоде реинфузии кишечного содержимого и энтерального питания.
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендации
Выполнен осмотр врачом-хирургом не позднее 1 часа от момента поступления в стационар
Выполнена обзорная рентгенография органов брюшной полости не позднее 2 часов от момента поступления в стационар
Выполнена назогастральная декомпрессия не позднее 1 часа от момента установления диагноза
Проведена профилактика инфекционных осложнений антибактериальными лекарственными препаратами за 30 минут до хирургического вмешательства (при хирургическом вмешательстве и при отсутствии медицинских противопоказаний)
Начато проведение инфузионной терапии не позднее 2 часов от момента поступления в стационар (при отсутствии медицинских противопоказаний)
Выполнено хирургическое вмешательство (при отсутствии эффекта в течение 6 часов от момента начала консервативной терапии)
Выполнено морфологическое (гистологическое) исследование препарата удаленного органа (ткани) (при хирургическом вмешательстве)
Выполнено бактериологическое исследование выпота из брюшной полости с определением чувствительности возбудителя к антибиотикам и другим лекарственным препаратам (при хирургическом вмешательстве)
Отсутствие повторных хирургических вмешательств в период госпитализации (при хирургическом вмешательстве)
Отсутствие тромбоэмболических осложнений в период госпитализации
Отсутствие гнойно-септических осложнений в период госпитализации
Список литературы
Group O.L.o.E.W. «The Oxford 2011 Levels of Evidence» // Oxford Centre for Evidence-Based Medicine. 2011.
Ерюхин И.А., Петров В.П. Ханевич М.Д., Кишечная непроходимость. Руководство для врачей. – М.: Медицина, 1999. – С. 443.
Савельев, В. С. Руководство по неотложной хирургии. – М., 2004. – С. 640.
Menzies D., Ellis H. Intestinal obstruction from adhesions – how big is the problem? // Annals of the Royal College of Surgeons of England. – 1990. – Vol. 72. – N 1. – P. 60–63.
Wang Q., Hu Z.Q., Wang W.J., Zhang J., Wang Y., Ruan C.P. Laparoscopic management of recurrent adhesive small-bowel obstruction: Long-term follow-up // Surg Today. – 2009. – N 39(6). – P. 493–499.
Андрейцев И.Л. Острая спаечная кишечная непроходимость. Диагностика и лечение // Автореферат дисс. … докт. мед. наук. – М., 2005. – 43 с.
Багненко С.Ф., Синенчснко Г.И., Повзун С.А., и др. «Ишемические и реперфузионные повреждения тонкой кишки при странгуляционной кишечной непроходимости» // Материалы научно-практической конференции хирургов РФ «Сложные и нерешенные вопросы диагностики и лечения острого аппендицита, острой кишечной непроходимости и сочетанной травмы». – СПб., 2004 // Скорая медицинская помощь. – 2004. – № 5. – С. 1–266.
Кригер А.Г., Андрейцев И.Л., Горский В.А., и др. Диагностика и лечение острой спаечной тонкокишечной непроходимости // Хирургия. – 2001. – № 7. – С. 25–29.
Лебелев А.Г., Пахомова Г.В., Утешев Н.С. Желудочно-кишечная интубация при острой тонкокишечной непроходимости // Материалы научно-практической конференции хирургов РФ «Сложные и нерешенные вопросы диагностики и лечения острого аппендицита, острой кишечной непроходимости и сочетанной травмы». – СПб., 2004 // Скорая медицинская помощь. – 2004. – № 5. – С. 1–266.
Тотиков В.3., Калицова M.B., Aмриллаева В.M. Лечебно-диагностическая программа при острой спаечной обтурационной тонкокишечной непроходимости // Хирургия (журнал им. Н.И. Пирогова). – 2006. – № 2. – С. 38–43.
Чернов А.В. Криоденервация тонкой кишки в комплексном лечении острой кишечной непроходимости. Автореферат дисс. … канд. мед. наук. – Екатеренбург, 2006.
Gowen, G.F. Rapid resolution of small-bowel obstruction with the long tube, endoscopically advanced into the jejunum // Am J Surg. – 2007. – Vol. 193. – N. 2. – P. 184–189.
Uludag M., Agkun I., Yetkin G., et al. Factors affecting morbidity and mortality in mechanical intestinal obstruction // Ulus Trauma Derg. – 2004. – Vol. 10. – P. 177–184.
Teixeira P.G., Karamanos E. Talving P. et al. Early operation is associated with a survival benefit for patients with adhesive bowel obstruction., Annals of surgery 2013, Sep;258(3):459-65
K?ssi J., Salminen P., Laato M. The epidemiology and treatment patterns of postoperative adhesion induced intestinal obstruction in Varsinais-Suomi Hospital District // Scand J Surg. – 2004. – N 93(1). – P. 68–72.
Ray N.F., Denton W.G., Thamer M. et al. Abdominal adhesiolysis: inpatient care and expenditures in the United States in 1994 // J Am Coll Surg. – 1998. – Vol. 186. – P. 1–9.
Ларичев С.Е. «Пути улучшения результатов лечения острой спаечной тонкокишечной непроходимости» автореферат… доктора медицинских наук.,2013,- 47 с.
Mulholland, Michael W., Lillemoe, et al. «Greenfield»s Surgery: SCIENTIFIC PRINCIPLES AND PRACTICE, 4th Edition» 2006, Lippincott Williams & Wilkins, p.2210
Fevang BT, Jensen D, Svanes K, Viste A. Early operation or conservative management of patients with small bowel obstruction? Eur J Surg. 2002;168:475– 481.
Maung A.A., Johnson D.C., Piper G.L. et al.. Evaluation and management of small-bowel obstruction: an Eastern Association for the Surgery of Trauma practice management guideline // J Trauma Acute Care Surg. 2012. Т. 73. № 5 Suppl 4. — C. S362-9.
Takeuchi K, Tsuzuki Y, Ando T, et al. Clinical studies of strangulating small bowel obstruction. Am Surg. 2004;70:40–44.
Галеев Ю.М. и соав. Морфофункциональная оценка тонкой кишки при механической непроходимости кишечника // Гастроэнтерол, гепатол, колопроктол. – 2008. – Т. 28. – № 5. – С. 45–53.
Шаповальянц С.Г., Ларичев С.Е., И.В.Бабкова и др. Дифференциальная диагностика форм острой спаечной тонкокишечной непроходимости./ // Московский хирургический журнал.– №3.– 2013.– с.35–44
Ступин В.А. Михайлусов С.В. Мударисов Р.Р. и др., Ультразвуковая диагностика кишечной непроходимости // Вестник РГМУ. – 2007. – № 5(58). –С. 13–19.
Maglinte DD, Reyes BL, Harmon BH, et al. Reliability and role of plain film radiography and CT in the diagnosis of small-bowel obstruction. AJR Am J Roentgenol. 1996;167:1451–1455.
Щербатенко М.К., Береснева Э.А. Неотложная рентгенодиагностика острых заболеваний и повреждений органов брюшной полости. – М.: Медицина, 1977. – 207 с.
Sandikcioglu TG, Torp-Madsen S, Pedersen IK, Raaschou K, Mygind T, Thomsen S. Contrast radiography in small bowel obstruction. A randomized trial of barium sulfate and a nonionic low-osmolar contrast medium. Acta Radiol. 1994;35:62– 64.
Biondo S, Pare?s D, Mora L, Mart?? Rague? J, Kreisler E, Jaurrieta E. Randomized clinical study of Gastrografin administration in patients with adhesive small bowel obstruction. Br J Surg. 2003; 90:542–546.
Choi HK, Chu KW, Law WL. Therapeutic value of gastrografin in adhesive small bowel obstruction after unsuccessful conservative treatment: a prospective randomized trial. Ann Surg. 2002;236:1– 6.
Di Saverio S, Catena F, Ansaloni L, Gavioli M, Valentino M, Pinna AD./ Water-soluble contrast medium (gastrografin) value in adhesive small intestine obstruction (ASIO): a prospective, randomized, controlled, clinical trial.// World J Surg. 2008 Oct;32(10):2293-304. doi: 10.1007/s00268-008-9694-6.
Farid M, Fikry A, El Nakeeb A, Fouda E, Elmetwally T, Yousef M, Omar W./ Clinical impacts of oral gastrografin follow-through in adhesive small bowel obstruction (SBO). //J Surg Res. 2010 Aug;162(2):170-6. doi: 10.1016/j.jss.2009.03.092. Epub 2009 May 8.
Wadani H AI, Ibrahim N Al Awad, Hassan K A, et al., Role of Water Soluble Contrast Agents in Assigning Patients to a Non-Operative Course in Adhesive Small Bowel Obstruction,// Oman Medical Journal (2011) Vol. 26, No. 6:454-456
Yagci G, Kaymakcioglu N, Can MF, Peker Y, Cetiner S, Tufan T. Comparison of urografin versus standard therapy in postoperative small bowel obstruction. J Invest Surg. 2005;18:315–320.
Пахомова Г.В. Ярцев П.А, Гуляев А.А. и соавт. Совершенствование методов лечения кишечной непроходимости // Омский научный вестник. – Март 2004. – С. 99–102.
Guo SB, Duan ZJ. Decompression of the small bowel by endoscopic long-tube placement // World J Gastroenterol. – 2012. – N 18(15). – Р. 1822–1826.
Кунцевич Г.И. Ультразвуковая диагностика в абдоминальной и сосудистой хирургии. – М., 1999.
Ларичев С.Е., Мишукова Л.Б., Бабкова И.В.. Ультразвуковая диагностика нарушений внутристеночного кровотока приострой тонкокишечной непроходимости с помощью допплерографии // Медицинская визуализация. – 2002. – № 3. – С. 5–9.
Hamada T., Yamauchi M., Tanaka M., Hashimoto Y., Nakai K., Suenaga K. Prospective evaluation of contrast-enhanced ultrasonography with advanced dynamic flow for the diagnosis of intestinal ischemia // The British Journal of Radiology. – 2007. – N 80. – Р. 603–608.
Ruiz-Tovar J, Morales V, Sanjuanbenito A, et al. Volvulus of the small bowel in adults.// Am Surg. 2009 Dec;75(12):1179-82.
Sugimoto S, Hosoe N, Mizukami T. Effectiveness and clinical results of endoscopic management of sigmoid volvulus using unsedated water-immersion colonoscopy.// Dig Endosc. 2014 Jul;26(4):564-8. doi: 10.1111/den.12235. Epub 2014 Feb 17.
Grafen F C, Neuhaus V, Sch?b O, Turina M. Management of acute small bowel obstruction from intestinal adhesions: indications for laparoscopic surgery in a community teaching hospital // Langenbecks Arch Surg. – 2010 Jan. – N 395(1). – Р. 57–63.
Van Der Krabben A., Dijkstra F.R., Nieuwenhuijzen M. et al. Morbidity and mortality of inadvertent enterotomy during adhesiotomy // Br J Surg. – 2000. – Vol. 87. – P. 467–471.
Wullstein C., Gross E. Laparoscopic compared with conventional treatment of acute adhesive small bowel obstruction // Br J Surg. – 2003. – N 90(9). – P. 1147–1151.
Obuz F., Terzi C, S?kmen S, et al. The efficacy of helical CT in the diagnosis of small bowel obstruction. Eur J Radiol. 2003;48:299 –304.
Taourel P.G. Fabre JM, Pradel JA, et al. Value of CT in the diagnosis and management of patients with suspected acute small-bowel obstruction. AJR Am J Roentgenol. 1995;165:1187–1192.
Kim J.H., Ha HK, Kim JK, et al Usefulness of known computed tomography and clinical criteria for diagnosing strangulation in small-bowel obstruction: analysis of true and false interpretation groups in computed tomography. World J Surg. 2004;28:63– 68
Lazarus DE, Slywotsky C, Bennett GL, Megibow AJ, Macari M. Frequency and relevance of the “small-bowel feces” sign on CT in patients with small-bowel obstruction. AJR Am J Roentgenol. 2004; 183:1361–1366.
Beall DP, Fortman BJ, Lawler BC, Regan F. Imaging bowel obstruction: a comparison between fast magnetic resonance imaging and helical computed tomography. Clin Radiol. 2002; 57:719 –724.
Kim JH, Ha HK, Sohn MJ, et al. Usefulness of MR imaging for diseases of the small intestine: comparison with CT. Korean J Radiol. 2000;1:43–50.
Lee JK, Marcos HB, Semelka RC. MR imaging of the small bowel using the HASTE sequence. AJR Am J Roentgenol. 1998;170:1457–1463.
Regan F, Beall DP, Bohlman ME, Khazan R, Sufi A, Schaefer DC. Fast MR imaging and the detection of small-bowel obstruction. AJR Am J Roentgenol. 1998;170:1465–1469.
Rollandi G.A. Magnetic resonance imaging of the small intestine and colon in Crohn’s disease // Radiol. Med. (Torino). – 1996. – Vol. 91. – N 1–2. – P. 81–85.
Sato A. Ischemic injury of the small intestine sdudied by 31P-MRS // J. Surg. Res. – 1996. – Vol. 61. – N 2. – P. 373–378.
Ермолов А.С., Утешев Н.С., Пахомова Г.В., Лебедев А.Г. Острая тонкокишечная непроходимость // Всероссийская конференция хирургов. Пятигорск, 1997. – С. 77–79.
Утешев Н.С., Гурчумелидзе Т.П., Романов Л.В., Карасев Н.А. Спаечная тонкокишечная непроходимость у больных пожилого и старческого возраста. Общая и неотложная хирургия // Респ. межведомственный сб. – Киев: Здоров»я, 1990. № 20. –С. 115–119.
Sugimoto S., Mizukami T., Ito T., et al. Endoscopic detorsion for sigmoid volvulus using unsedated water-immersion colonoscopy //Endoscopy 2013; 45(S 02): E263-E264
Burge J, Abbas SM, Roadley G, Donald J, Connolly A, Bissett IP, Hill AG. Randomized controlled trial of Gastrografin in adhesive small bowel obstruction // ANZ J Surg. – 2005 Aug;75(8):672-4.
Шаповальянц С.Г., Ларичев С.Е., Жемухова З.А., и др. Прогнозирование эффективности консервативной терапии при острой спаечной тонкокишечной непроходимости // РЖГГК. – 2011. – № 1. – С. 57–62.
Chen Xiao-Li, Ji Feng, Lin Qi, et al. «A prospective randomized trial of transnasal ileus tube vs nasogastric tube for adhesive small bowel obstruction» World J Gastroenterol 2012 April 28; 18(16): 1968-1974.
Kanno Y., Hirasawa D., Fujita N., et al. Long intestinal tube insertion with the ropeway method facilitated by a guidewire placed by transnasal ultrathin endoscopy for bowel obstruction. Dig Endosc 2009. – N 21. – P. 196–200.
Чуприс В.Г. Острая тонкокишечная непроходимость неопухолевого генеза (патогенез, диагностика, лечение). Автореферат дисс. … докт. мед. наук. – СПб., 2009.
Zerey M., Sechrist C.W., Kercher K.W., Sing R.F., Matthews B.D., Heniford B.T. Laparoscopic management of adhesive small bowel obstruction // Am Surg. – 2007 Aug. – N 73(8). – P. 773–778
Cirocchi R, Abraha I, Farinella E, Montedori A, Sciannameo F. Laparoscopic versus open surgery in small bowel obstruction. Cochrane Database Syst Rev. 2010 Feb 17;(2):CD007511. doi: 10.1002/14651858.CD007511.pub2.
Ghosheh B, Salameh JR. Laparoscopic approach to acute small bowel obstruction: review of 1061 cases // Surg Endosc. – 2007 Nov. – N 21(11). – Р. 1945–1949; Epub 2007 Sep 19.
Nagle A., Ujiki M., Denham W. et al. Laparoscopic adhesiolysis for small bowel obstruction // Am J Surg. – 2004. – N 187. – P. 464–470.
Suter M., Zermatten P., Halkic N., Martinet O., Bettschart V. Laparoscopic management of mechanical small bowel obstruction: are there predictors of success or failure? // Surg Endosc. – 2000 May. – N 14(5). – P. 478–483.
Попова Т.С., Баклыкова Н.М., Шрамко Л.У. и др. Теоретические основы энтерального питания при хирургической патологии органов брюшной полости // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 1995. – Т. 5. – № 4.
Grassi R., Romano S., D’Amario F. et al. The relevance of free fluid between intestinal loops detected by sonography in the clinical assessment of small bowel obstruction in adults // Eur J Radiol. – 2004. – Vol. 50(1). – Р. 5–14.
Czechowski J. Conventional radiography and ultrasonography in the diagnosis of small bowel obstruction and strangulation // Acta Radiol. – 1996. – Vol. 37. – N 2. – P. 186–189.
Catena F. Di Saverio S., Kelly M. D. et al. Bologna Guidelines for Diagnosis and Management of Adhesive Small Bowel Obstruction (ASBO): 2010 Evidence-Based Guidelines of the World Society of Emergency Surgery. World Journal of Emergency Surgery 2011; 6:5.
Sakakibara T, Harada A, Yaguchi T, Koike M, Fujiwara M, Kodera Y, Nakao A: The indicator for surgery in adhesive small bowel obstruction patient managed with long tube. Hepatogastroenterology 2007, 54(75):787-90.
Komatsu Issei, Tokuda Yasuharu, Shimada Gen, Jacobs Joshua L: Hisashi Onodera Development of a simple model for predicting need for surgery in patients who initially undergo conservative management for adhesive small bowel. The American Journal of Surgery August 2010, 200(2):215-223.
Приложение А1. Состав рабочей группы
Бабкова И.В. – кандидат медицинских наук
Ларичев С.Е – доктор медицинских наук, профессор, член Российского общества хирургов
Тимофеев М.Е. – кандидат медицинских наук, член Российского общества эндоскопических хирургов
Шаповальянц С.Г. – доктор медицинских наук, профессор, член правления Российского общества хирургов, руководитель рабочей группы
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Целевая аудитория данных клинических рекомендаций:
Специалисты по специальности «Хирургия»
Преподаватели медицинских ВУЗ
Студенты медицинских ВУЗ
Таблица П1. Уровни достоверности доказательств
Таблица П2. Уровень убедительности рекомендации
Порядок обновления клинических рекомендаций – 1 раз в 3 года
Уровни достоверности доказательств
Исследование методов лечения
Исследование методов диагностики
Систематический обзор гомогенных рандомизированных клинических исследований (РКИ)
Систематический обзор гомогенных диагностических исследований 1 уровня
Отдельное РКИ (с узким доверительным индексом)
Валидизирующеекогортное исследование с качественным «золотым» стандартом
Исследование «Все или ничего»
Специфичность или чувствительность столь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз
Систематический обзор (гомогенных) когортных исследований
Систематический обзор гомогенных диагностических исследований >2 уровня
Отдельное когортное исследование (включая РКИ низкого качества; т.е. с