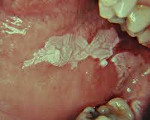
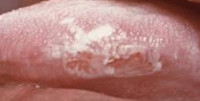
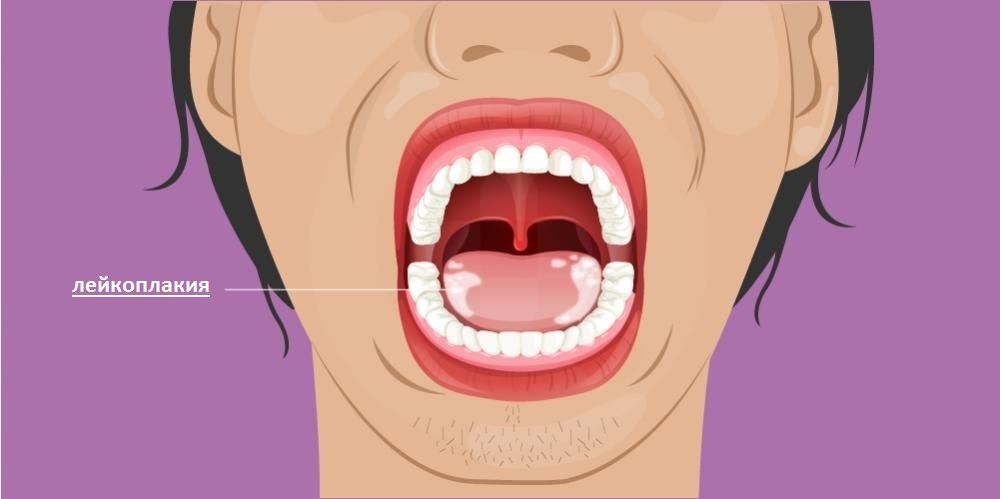
Что такое лейкоплакия
Что такое лейкоплакия
Лейкоплакия
Общие сведения
Лейкоплакия — это заболевание, при котором поражаются слизистые оболочки красной каймы губы, рта или половых органов. При этом развивается воспалительный процесс как ответная реакция на экзогенное хроническое раздражение. Такое состояние относят к факультативному предраку.
При развитии лейкоплакии происходит процесс ороговения и утолщения покровного эпителия. Лейкоплакии появляются в виде изменений, которые имеют вид беловато-серых бляшек или пленок. Иногда оттенок таких бляшек может быть перламутровым. Как правило, он плоские, но иногда могут немного возвышаться над нормальными тканями слизистой оболочки. Чаще всего от этого заболевания страдают мужчины после сорокалетнего возраста.
Виды и причины лейкоплакии
Определяя клиническую картину недуга, различают несколько форм лейкоплакии: веррукозную, плоскую, эрозивную, лейкоплакию Таппейнера.
Признаками плоской лейкоплакии являются плоские очаги гиперкератоза, имеющие разную форму и серо-белый цвет. При простой лейкоплакии многослоный плоский эпителий утолщается за счет зернистого и базального слоев.
Веррукозная форма лейкоплакии проявляется на фоне плоской формы заболевания. Возможны два разных типа веррукозной формы лейкоплакии: бляшечная и бородовчатая. Основным проявлением такой формы является увеличение ткани. В данном случае очень важно отслеживать все изменения, так как быстрое уплотнение и интенсивное ороговение может свидетельствовать о переходе процесса в злокачественную форму.
Если у пациента развивается эрозивная форма лейкоплакии, то в данном случае характерным симптомом будет периодическая боль в месте поражения. Множественные либо одиночные эрозии проявляются на фоне гиперкератоза. Эта форма лейкоплакии чаще всего перехолдит в злокачественное заболевание.
Лейкоплакию Таппейнера также называют никотиновым лейкокератозом неба. Этот недуг развивается у людей, которые много курят на протяжении продолжительного времени. При этой форме болезни происходит поражение твердого и мягкого неба, также может поражаться край десны. На этом месте слизистая оболочка становится серовато-белой, на ней могут появиться складки. На фоне таких изменений выделяются множественные красноватые точки, которые выглядят как небольшие узелки. Это расширенные слюнные железы.
До сегодняшнего дня не существует точных данных об этиологии этого заболевания. Но в большинстве случаев специалисты рассматривают развитие лейкоплакии как реакцию слизистой на влияние раздражителей извне. Однако при этом также не исключается воздействие эндогенных факторов. В данном случае речь идет о патологиях желудочно-кишечного тракта, вследствие которых происходит снижение устойчивости слизистой оболочки к воздействующим на нее раздражителям. Кроме того, ороговение может произойти как последствие нарушения обмена витамина А либо недостатка этого витамина в организма.
Кроме того, определенное влияние на процесс развития лейкоплакии оказывают генетические факторы. Заболевание также развивается под воздействием внешних факторов – термического, химического, механического влияния. Если подобные факторы сочетаются, то влияние может быть особенно выраженным.
Лейкоплакия полости рта часто развивается у злостных курильщиков: постоянное наличие в полости рта горячего табачного дыма негативно сказывается на состоянии слизистой. Негативно воздействуют на состояние полости рта также травмы, возникающие под воздействием зубных протезов, сделанных из разнородных материалов.
Лейкоплакия языка и красной каймы губ может возникать при травматизации во время курения, постоянном прижигании губ в процессе докуривания сигареты, вследствие неблагоприятных метеорологических условий. Иногда возникновение лейкоплакии связано с профессиональным заболеванием. Так, спровоцировать лейкоплакию может влияние продуктов сухой перегонки каменного угля.
Таким образом, среди факторов, воздействующих на развитие лейкоплакии, выделяются эндогенные факторы, экзогенные факторы, а также процесс инволюционных изменений функциональных и морфологических свойств слизистой оболочки гениталий.
Симптомы лейкоплакии

Лейкоплакия полости рта, как правило, проявляется на слизистой оболочке щек, на нижней губе, возле углов рта. Реже проявляется лейкоплакия языка: поражается его спинка или боковая поверхность.
Лейкоплакии развивается постепенно: от появления недуга до ее перехода в злокачественную форму проходит несколько разных этапов. Изначально наступает предлейкоплакическая стадия, при которой начинается небольшой воспалительный процесс определенного участка слизистой. Далее следует относительно быстрый процесс ороговения этого участка. Если процесс развития лейкоплакии продолжается, то пораженный участок постепенно поднимается над здоровой поверхностью слизистой оболочки. Так проявляется веррукозная лейкоплакия, при которой гиперпластические изменения сменяются изменениями метапластическими. Последующим этапом развития болезни часто становится эрозивная форма. Следовательно, все формы лейкоплакии составляют единый процесс патологических изменений.
Переход заболевания в злокачественную форму возможен на каждом из этапов развития болезни. Чаще всего злокачественные процессы происходят в случае лейкоплакии языка.
Онкологические изменения развиваются при лейкоплакии индивидуально: если у одного пациента заболевание трансформируется в рак на протяжении десятилетий, то у другого человека это может произойти за считанные месяцы.
Существуют некоторые явные признаки, свидетельствующие о том, что начинается процесс перехода болезни в злокачественную форму. Об активизации этого процесса можно говорить в том случае, если происходит активное проявление эрозий, а также появляются уплотнения под одной из сторон ороговевшего участка. Переходящая в злокачественную форму эрозивная лейкоплакия кровоточит, если ее травмировать. Кроме того, происходит изъязвление, образуются сосочковые разрастания на поверхности эрозии, увеличиваются размеры пораженного участка. Следует отметить и тот факт, что на ранних стадиях процесса перехода заболевания в злокачественную форму такие признаки могут и не проявляться. Поэтому очаги веррукозной и эрозивной лейкоплакии следует удалять как можно раньше, при этом проводя гистологическое исследование.
Лейкоплакия мочевого пузыря
Специалисты отмечают, что в настоящее время лейкоплакия мочевого пузыря встречается сравнительно редко. Впрочем, тенденция к более частому проявлению данной формы лейкоплакии в последние годы все же существует. При развитии этой формы заболевания происходит поражение эпителия слизистой оболочки мочевого пузыря под действием хронического воспаления. В итоге на слизистой оболочке появляются бляшки, которые приподнимаются над нормальными участками слизистой. Возникновение хронического воспаления мочевого пузыря, в свою очередь, развивается под воздействием либо патогенной, либо условно-патогенной микрофлоры. Следовательно, есть все основания говорить о связи лейкоплакии с половыми инфекциями. Чаще лейкоплакия мочевого пузыря проявляется у женщин, так как существует связь заболевания с эрозией шейки матки, дисплазией эпителия влагалища, хроническими аднекситами.
Симптомы лейкоплакии мочевого пузыря схожи с проявлением хронического цистита: болевые ощущения в нижней части живота, частые позывы к мочеиспусканию, недержание мочи.
Однако анализы мочи при этом не свидетельствуют о выраженных изменениях воспалительного характера. Кроме общего анализа мочи при диагностике заболевания важно провести посев мочи, анализ мочи по Нечипоренко, общее и биохимическое исследование крови. Кроме того, пациентке следует провести диагностику урогенитальных заболеваний. Иногда требуется проведение биопсии мочевого пузыря и цистоскопии. Именно исследования с помощью цистоскопии позволяют точно определить наличие лейкоплакии мочевого пузыря. Такое исследование проводится путем осмотра с использованием цистоуретроскопа – специального эндоскопического аппарата.
Диагностика лейкоплакии

В процессе диагностики важно определить особенности заболевания: развивается ли простая лейкоплакия, или же имеет место базально-клеточная гиперактивность и атипия клеток.
Лейкоплакия шейки матки
Лейкоплакия шейки матки – ограниченное патологическое изменение экзоцервикса, характеризующееся процессами пролиферации и ороговения многослойного эпителия. Лейкоплакия шейки матки в целом протекает бессимптомно; может сопровождаться значительными белями и контактными выделениями. Диагностируется с помощью осмотра шейки матки в зеркалах, расширенной кольпоскопии, исследования соскобов шейки матки, биопсии с гистологическим изучением материала. В лечении лейкоплакии шейки матки используются методы криодеструкци, радиоволновой коагуляции, СО2-лазерной вапоризации, аргоноплазменной коагуляции; в некоторых случаях показаны конизация или ампутация шейки матки.
МКБ-10
Общие сведения
Распространенность лейкоплакии составляет 5,2% среди всей патологии шейки матки. Заболеванию чаще подвержены женщины репродуктивного возраста. Коварность лейкоплакии заключается в высокой степени риска злокачественной трансформации эпителия шейки матки, которая развивается у 31,6% пациенток. Поэтому вопросы своевременности диагностики и лечения лейкоплакии шейки матки находятся в тесной связи с проблемой профилактики рака шейки матки.
Причины развития лейкоплакии шейки матки
Возникновению лейкоплакии шейки матки нередко предшествуют инфекционно-воспалительные процессы (эндометриты, аднекситы), нарушения менструального цикла (аменорея, олигоменорея). К числу фоновых факторов относятся папилломавирусная инфекция, уреаплазмоз, хламидиоз, микоплазмоз, герпес, цитомегаловирусная инфекция, неспецифические кольпиты и цервициты, рецидивирующие эктопии; сниженная общая и местная реактивность; беспорядочная половая жизнь. Развитию лейкоплакии способствуют травматические и химические повреждения шейки матки при хирургическом прерывании беременности, диагностических выскабливаниях, медикаментозном прижигании или диатермокоагуляции эрозии шейки матки, других агрессивных вмешательствах.
На фоне этиологических факторов запускаются механизмы, вызывающие кератинизацию клеток многослойного эпителия экзоцервикса (в норме не ороговевающих). Вследствие постепенной перестройки клеток эпителия (дезинтеграции ядер и внутриклеточных органоидов) образуются роговые чешуйки, не содержащие гликоген. Очаги лейкоплакии шейки матки могут быть единичными или множественными.
Формы лейкоплакии шейки матки
По морфологическим критериям гинекология выделяет простую и пролиферативную лейкоплакию шейки матки. Простую лейкоплакию шейки матки относят к фоновым изменениям (гипер- или паракератозу). Ее характеризует утолщение и ороговение поверхностных слоев эпителия; при этом клетки базального и парабазального слоев изменений не претерпевают.
Симптомы лейкоплакии шейки матки
Заболевание не сопровождается специфической клинической картиной и субъективными жалобами. Чаще лейкоплакия шейки матки выявляется при очередном осмотре гинеколога. В некоторых случаях могут присутствовать косвенные признаки лейкоплакии шейки матки – значительные бели с неприятным запахом, контактные выделения небольшого объема крови после полового акта.
Диагностика лейкоплакии шейки матки
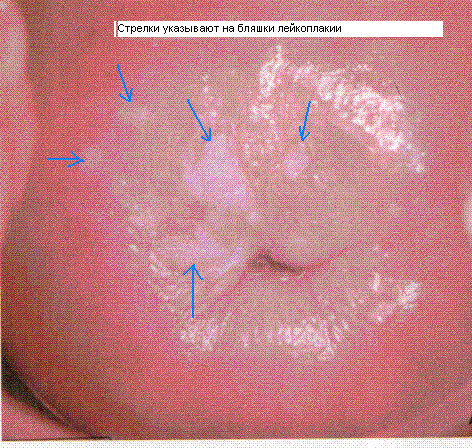
При гинекологическом осмотре с помощью зеркал на шейке матки определяются белесые участки в виде пятен или бляшек, чаще овальной формы, с четкими границами, вариабельных размеров. Очаги лейкоплакии, как правило, незначительно возвышаются над поверхностью неизмененного эпителиального покрова шейки матки. Поверхность бляшек может быть покрыта ороговевшими чешуйками эпителия.
Цитологическое исследование соскоба шейки матки выявляет скопления поверхностных эпителиальных клеток с признаками гиперкератоза или паракератоза. В случае гиперкератоза в большом количестве выявляются безъядерные ороговевшие чешуйки. При паракератозе усиливается плотность и окраска цитоплазмы мелких клеток с пикнотическими ядрами.
Процессы гипер- и паракератоза препятствуют попаданию в соскоб клеток глубоких слоев эпителия, в которых возможны пролиферация, нарушения дифференцировки и атипия. Поэтому в диагностике лейкоплакии ведущим методом служит прицельная ножевая биопсия шейки матки и гистологическое исследование тканей экзоцервикса, позволяющие исключить либо подтвердить опухолевые процессы, а также цервикальную интраэпителиальную неоплазию (CIN). С целью исключения рака шейки матки проводится выскабливание цервикального канала.
С помощью расширенной кольпоскопии (видеокольпоскопии) уточняются характер и размеры поражения. При кольпоскопической визуализации видны белые бляшки с мелкозернистой поверхностью, четкими и ровными краями, отсутствием кровеносных сосудов. Величина и распространенность лейкоплакии шейки матки может варьировать от единичной точечной бляшки до множественных и обширных зон, покрывающих весь экзоцервикс и переходящих на влагалищные своды. Проведение пробы Шиллера выявляет йодонегативные участки.
Клинико-лабораторные тесты включают микроскопическое, бактериологическое исследование мазков, ПЦР-выявление и типирование ВПЧ, гормональные и иммунологические исследования (по показаниям). В процессе диагностики лейкоплакию шейки матки дифференцируют с цервикальным раком, эрозией шейки матки. Пациенткам с лейкоплакией шейки матки может потребоваться консультация онкогинеколога, гинеколога-эндокринолога.
Лечение лейкоплакии шейки матки
Стратегия лечения определяется формой выявленной лейкоплакии шейки матки (простой или пролиферативной). Целями лечения служат устранение фоновых заболеваний и полное удаление патологических очагов.
По показаниям проводится антибактериальная, противовирусная, противовоспалительная терапия. Для удаления очагов лейкоплакии шейки матки в гинекологии используются методы криогенного воздействия, радиоволновой деструкции, аргоноплазменной коагуляции, СО2-лазерной вапоризации, диатермокоагуляции, химической коагуляции. Малоинвазивная деструкция очагов лейкоплакии шейки матки выполняется амбулаторно; заживление тканей может потребовать срока от 2 недель до 2 месяцев с учетом обширности поражения, сопутствующих заболеваний, метода деструкции.
На период лечения лейкоплакии шейки матки исключается половая жизнь и использование любой контрацепции. В случае наличия цервикальной интраэпителиальной неоплазии, сочетания лейкоплакии с гипертрофией, краурозом, рубцовыми деформациями шейки объем вмешательства может включать конизацию шейки матки или ампутацию шейки матки.
Профилактика лейкоплакии шейки матки
В целях предупреждения развития лейкоплакии шейки матки необходимо раннее лечение эрозий, воспалительных и инфекционных процессов в репродуктивных органах; исключение абортов, травм шейки матки во время родов и гинекологических манипуляций; профилактика ИППП, использование барьерной контрацепции.
Женщины, страдающие нарушением менструального цикла, должны наблюдаться у гинеколога-эндокринолога с целью коррекции гормональных нарушений. В вопросе профилактики лейкоплакии шейки матки важны скрининговая и разъяснительная работа, регулярные гинекологические осмотры. Существенным профилактическим моментом является вакцинация против ВПЧ.
После деструкции очагов лейкоплакии без атипии пациентке каждые полгода выполняют кольпоскопию, исследование мазка на онкоцитологию, анализы на ВПЧ. По истечении 2-х лет и при отсутствии рецидивов женщина переводится на обычный режим наблюдения.
Прогноз при лейкоплакии шейки матки
При отсутствии атипии, папилломавирусной инфекции, устранении неблагоприятных фоновых факторов прогноз после излечения лейкоплакии шейки матки благоприятен. При сохранении первопричины заболевания возможно манифестное течение и переход лейкоплакии в цервикальный рак.
Что такое лейкоплакия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 14 лет.
Определение болезни. Причины заболевания
Лейкоплакия шейки матки — это утолщение и ороговение плоского эпителия слизистой оболочки шейки матки.
Термин «лейкоплакия» (в переводе с греческого — «белая бляшка») был предложен Швиммером в 1887 году для описания белесоватых участков слизистых оболочек щёк, которые расценивались как предраковые изменения. В отечественной литературе и клинической практике термин остаётся общепринятым до настоящего времени. За рубежом же предпочителен термин «дискератоз». [2]
Очаг лейкоплакии может располагаться на слизистой оболочке нижней губы, угла рта, дна полости рта, щёк, в аногенитальной области, на вульве, клиторе, во влагалище, на шейке матки, реже — в области головки полового члена, в окружности заднепроходного отверстия. [11]
Согласно статистике, частота лейкоплакии шейки матки составляет всего 0.7 на 100 000 случаев гинекологической заболеваемости, среди заболеваний шейки матки — 5.2%. [11]
Лейкоплакия шейки матки наиболее часто встречается в возрастной группе 17-39 лет. [9]
В большинстве стран Европы и США, где проводится организованный скрининг рака шейки матки, лейкоплакия шейки матки не попадает в активный поиск, пока цитологические мазки не выявят начальные степени дисплазии (предрака) шейки матки. В нашей стране тактика наблюдения и ведения лейкоплакии шейки матки более активная.
Причины развития лейкоплакии шейки матки делят на:
Под нарушением гормонального фона чаще подразумевают хроническое отсутствие овуляции, что приводит к дисбалансу эстрогена и прогестерона в организме с преобладанием первого. Относительно повышенные концентрации эстрогена, в свою очередь, действуют на органы-мишени (молочные железы, тело и шейка матки), приводя к гиперпластическим процессам (бесконтрольному увеличению числа клеток). [4] Часто у пациенток с лейкоплакией шейки матки диагностируют повышение уровня пролактина. Иммунные нарушения зачастую проявляются воспалительными процессами матки и ее придатков (вагиниты, сальпингоофориты, цервициты). [9] Отечественным исследованием выявлено повышение концентрации секреторного иммуноглобулина А (SIgA) у пациенток с такими фоновыми заболеваниями шейки матки, как эктопия цилиндрического эпителия и лейкоплакия шейки матки. [8]
Под химическими и травматическими воздействиями зачастую подразумевают интенсивное и неадекватное лечение по поводу «псевдоэрозии» шейки матки: приблизительно трети пациенток с лейкоплакией ранее проводилась диатермокоагуляция и другие деструктивные вмешательства на шейке матки. Немаловажным фактором развития лейкоплакии шейки матки является опущение и выпадение матки/шейки матки, которое сопровождается неизбежным нарушением влагалищной флоры и, при выраженных степенях, постоянным контрактом шейки матки с внешней средой. [5]
Симптомы лейкоплакии шейки матки
Зачастую заболевание протекает бессимптомно. Лишь около трети пациенток предъявляют жалобы на обильные бели и контактные кровяные выделения (после полового акта, использования тампонов, гинекологических осмотров).
Симптомы перерождения лейкоплакии в рак
Патогенез лейкоплакии шейки матки
Механизм развития лейкоплакии в точности не выяснен. Считается, что под влиянием причинных факторов включаются механизмы ороговения в норме неороговевающего многослойного плоского эпителия шейки матки. На поверхности шейки матки формируются роговые чешуйки, клетки с деформированным ядром и внутриклеточными компонентами. [2]
Классификация и стадии развития лейкоплакии шейки матки
Согласно классификации Я.Б. Бохмана (1976), лейкоплакия, наряду с псевдоэрозией, эктропионом, полипом, эндометриозом шейки матки, цервицитами, истинной эрозией шейки матки, входит в группу фоновых заболеваний шейки матки, при которых не обнаруживается клеток с атипичными признаками, но длительное существование которых может послужить фактором риска развития предрака.
За рубежом лейкоплакию шейки матки с клеточным атипизмом относят к группе предраковой патологии шейки матки — ЦИН (цервикальной интраэпителиальной неоплазии, или дисплазии, шейки матки). [2]
Осложнения лейкоплакии шейки матки
Чем опасна лейкоплакия шейки матки
Лейкоплакия может распространяться с шейки матки на своды влагалища. Злокачественное перерождение клеток лейкоплакии наблюдается у 31,6% больных по данным отечественных авторов, 4,9-9% — по зарубежным данным. [11]
Диагностика лейкоплакии шейки матки
Комплексное обследование при лейкоплакии включает:
Кольпоскопия
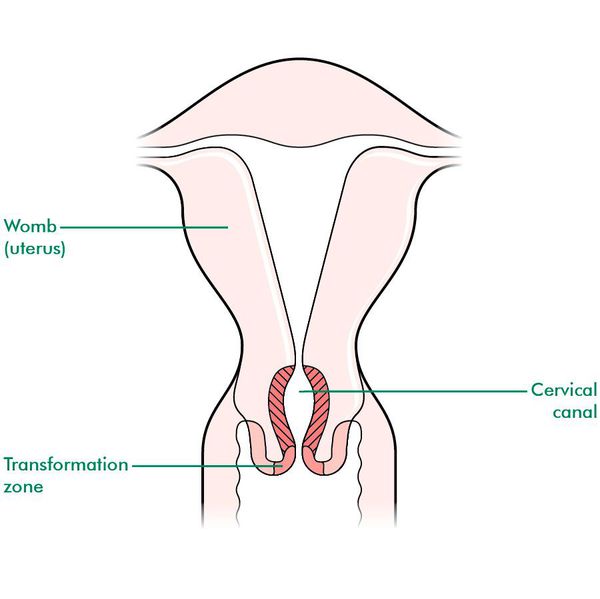
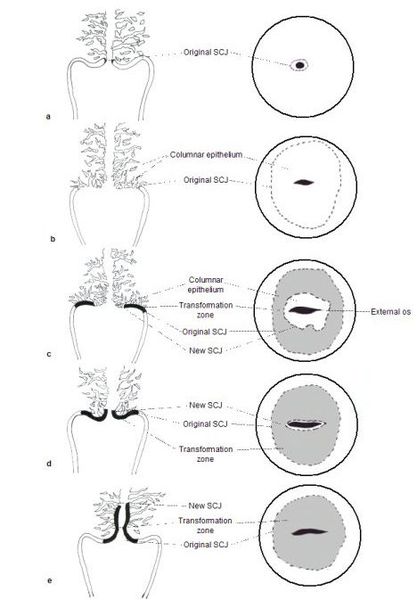
При кольпоскопии устанавливается тип зоны трансформации (переходной зоны стыка двух видов покровного эпителия шейки матки — многослойного плоского и цилиндрического), место расположения лейкоплакии.
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
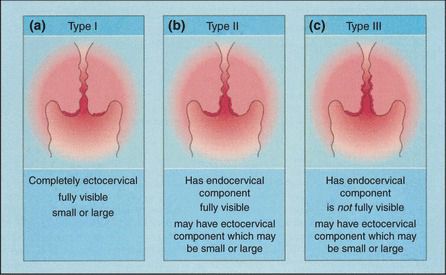
Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
Цитологическое и гистологическое исследование
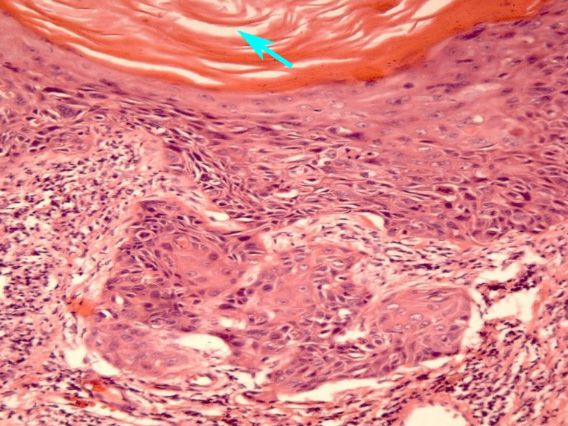
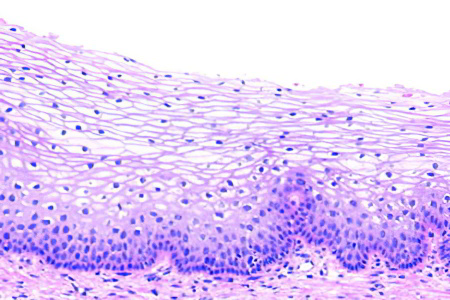
Сложность диагностики лейкоплакии при помощи простого цитологического соскоба с шейки матки заключается в невозможности оценки полноценного клеточного состава, так как из-за плотных роговых чешуек на поверхности многослойного плоского эпителия шейки матки в соскоб могут не попасть клетки из глубоких слоев. Таким образом может быть пропущена предраковая трансформация или даже рак шейки матки. [3] Именно поэтому основным методом диагностики лейкоплакии шейки матки является исследование ткани шейки матки, полученной при обязательно прицельной биопсии на фоне кольпоскопии. Зона трансформации 2 и 3 типа, определенные при кольпоскопии, могут послужить поводом для проведения не только биопсии, но и выскабливания слизистой канала шейки матки. Более щадящий метод оценки состояния слизистой канала шейки матки возможен при помощи микрокольпогистероскопии (офисная гистероскопия). Преимущество метода заключается в возможности нетравматичного прохождения канала шейки матки (цервикального канала) под визуальным контролем без анестезии. В процессе процедуры можно провести прицельную биопсию. При гистологическом исследовании лейкоплакия характеризуется терминами: кератоз, паракератоз, акантоз.
Бактериологическое исследование
Включает анализ влагалищного мазка и бактериальных посевов на флору и половые инфекции. Исследования важны тем, что при наличии воспаления шейки матки результаты цитологического и гистологического анализов могут быть искажены.
Анализ на ВПЧ
Исследование ДНК ВПЧ высокого онкогенного риска в соскобе с шейки матки и цервикального канала
В настоящее время изучают влияние вирусной инфекции на развитие лейкоплакии. Некоторые авторы считают, что процессы ороговения можно рассматривать как косвенный маркер папилломавирусной инфекции. Лейкоплакия, существующая вне инфицирования ВПЧ, зачастую не озлокачествляется. При сочетании с вирусом вероятность озлокачествления есть, но серьезных подтверждений этому факту пока нет. [12] [13]
Иммунограмма
Контроль уровня гормонов
Лечение лейкоплакии шейки матки
Консервативное лечение
Медикаментозное лечение при лейкоплакии включает:
В нашей стране лейкоплакию обычно подвергают деструкции — разрушению патологической ткани. Это обосновано, так как со временем лейкоплакия может трансформироваться, пациентка может заразиться ВПЧ и произойдёт перерождение ткани, что потребует новых биопсий и лишних визитов к врачу.
Хирургическое лечение
Наиболее часто применяемыми методами лечения лейкоплакии шейки матки являются:
Подготовка к операции включает:
Как проходят гинекологические операции
Манипуляции производят в первой половине менструального цикла (4-7 день от начала менструации). Для более точного определения патологической ткани процедура контролируется проведением кольпоскопии, а шейку матки обрабатывают раствором Люголя. Полное заживление и возвращение пациентки к привычной жизни (возможность половой жизни, использования вагинальных тампонов, посещение бассейна и прочее) зачастую ожидается через 28-40 дней после проведения процедуры. Коррекция гормональных нарушений и адекватная гормонотерапия, по некоторым данным, позволяет ускорить сроки заживления послеоперационной раны и снизить частоту повторного возникновения доброкачественных заболеваний шейки матки. [10]
При сочетании лейкоплакии с деформацией и гипертрофией шейки матки целесообразно проведение реконструктивно-пластических операций (пластика шейки матки) с целью восстановления анатомии цервикального канала. [14] [15]
Современные зарубежные исследователи расценивают лейкоплакию как доброкачественный физиологический процесс и в большинстве ситуаций рекомендуют профилактическое наблюдение.
Криодеструкция
Химическая коагуляция
Химическими коагулянтами, например Солковагином, лейкоплакию лечили в 90-х годах ХХ века. Эффективность лечения простой лейкоплакии шейки матки у молодых нерожавших женщин составляла около 70 %. Сейчас этот метод не применяют.
Антибиотикотерапия
Физиотерапия
Физиопроцедуры после операций на шейке матки, в том числе и при лейкоплакии, не проводятся.
Народные способы лечения
Беременность и лейкоплакия
При обнаружении лейкоплакии шейки матки у беременных обязательно лечат урогенитальную инфекцию, бактериальный вагиноз и восстанавливают микробиоценоз влагалища.
Реабилитация
Сразу после процедуры пациентку могут беспокоить тянущие боли внизу живота, однако они быстро проходят. Выделения чаще всего светлые слизистые или водянистые, редко с прожилками крови.
Кровянистые выделения после операции возникают редко. Но если они появились, беспокоят дольше 5–10 дней и/или менструации становятся обильнее и выделяются кровяные сгустки, то следует немедленно обратиться к врачу.
Также должна насторожить температуры тела свыше 37,5 °C, сильные боли внизу живота и гноевидные выделения из половых путей с резким неприятным запахом.
После операции в течение месяца рекомендуется:
Через две недели после операции врач проводит гинекологический осмотр, чтобы удостовериться, что пациентка восстанавливается. Слизистая полностью приходит в норму за 4–6 недель.
Наблюдение после лечения
Частота посещения доктора зависит от формы заболевания, эффективности лечения и наличия факторов риска, которые могут осложнить выздоровление: курение, ВИЧ-инфекция, заболевания, передаваемые половым путём, носительство онкогенных типов ВПЧ и т. п.
Диета
После лечения лейкоплакии следует придерживаться принципов правильного питания, специфическая диета не требуется.
Прогноз. Профилактика
При лейкоплакии шейки матки прогноз, как правило, благоприятный.
Принципы профилактики развития лейкоплакии шейки матки включают:
Лейкоплакия вульвы
МКБ-10
Общие сведения
Чаще всего лейкоплакия вульвы наблюдается в период климакса и в менопаузе. Лейкоплакия вульвы может предшествовать или сочетаться с краурозом вульвы; в последнее время их количество возрастает, причем среди молодых пациенток. При лейкоплакии вульвы существует риск развития клеточной атипии и потенциальная возможность ее перерождения в рак вульвы (от 5 до 35 % случаев), а при сочетании с краурозом этот риск повышается.
Классификация форм лейкоплакии вульвы
При гипертрофической лейкоплакии вульвы очаги поражения представлены сухими выпуклыми бляшками серовато-белого цвета, которые невозможно удалить со слизистой вульвы. Лейкоплакические бляшки иногда могут сливаться между собой. Бородавчатая лейкоплакия вульвы обусловлена значительным разрастанием и ороговением ограниченных очагов поражения, напоминающих бородавки; нередко осложняется образованием трещин, эрозий и развитием воспаления. Бородавчатая лейкоплакия вульвы считается предраковым состоянием.
Причины лейкоплакии вульвы
Современные данные говорят о многообразии этиологических и патогенетических факторов, вызывающих дистрофические изменения слизистой гениталий при лейкоплакии вульвы. Лейкоплакию вульвы считают своеобразной защитной реакцией на действие различных повреждающих факторов, проявляющейся в неадекватной пролиферации эпителия. Лейкоплакия вульвы развивается на фоне хронического воспаления слизистой оболочки при развитии нейроэндокринных, иммунных и метаболических нарушений.
К факторам риска лейкоплакии вульвы относятся возраст старше 40 лет; наличие хронических воспалений гениталий (в т. ч., хронической папилломавирусной инфекции и генитального герпеса 2 серотипа); дисплазия шейки матки; короткий репродуктивный период; обменные нарушения (диабет, ожирение); пренебрежение личной гигиеной; многократная травматизация и раздражение слизистой вульвы; дефицит витамина А.
Гормональный сбой, приводящий к лейкоплакии вульвы, связан с возрастными изменениями в системе гипоталамус-гипофиз, гипофункцией щитовидной железы (гипотиреоз), коры надпочечников (надпочечниковая недостаточность), дисфункции яичников, недостатком эстрогенов в климактерии и менопаузе. Считают также, что в основе возникновения лейкоплакии вульвы лежит целый комплекс психоэмоциональных нарушений.
Симптомы лейкоплакии вульвы
Лейкоплакия вульвы может протекать бессимптомно, не вызывая у пациентки неприятных ощущений. Проявления лейкоплакии вульвы чаще всего наблюдаются в области клитора и малых половых губ. При лейкоплакии вульвы на слизистой оболочке начинают появляться небольшие, иногда множественные белесые пятнышки. Вследствие дальнейшего ороговения поверхность очагов лейкоплакии приобретает серовато-белый и перламутровый оттенок, эпителиальные бляшки утолщаются и начинают слегка выступать над поверхностью слизистой. Медленно увеличиваясь в размерах, бляшки могут сливаться и распространяться на значительную поверхность вульвы. Очаги лейкоплакии вульвы очень стойкие, не исчезают при их обработке.
При склерозировании и инфицировании тканей вульвы возникает постоянный сильный зуд и жжение, которые усиливаются ночью, после мочеиспускания, при движении и половом акте; появляются парестезии (онемение, покалывание). Бородавчатая форма лейкоплакии вульвы с плотными ороговевшими разрастаниями осложняется появлением болезненных и плохо заживающих хронических трещин, эрозий и язв, к которым присоединяется микробная инфекция. Развитие воспаления при лейкоплакии вульвы сопровождается отеком и гиперемией. Болезненность во время полового акта мешает интимной жизни пациентки, приводит к развитию психоневрологической симптоматики.
Диагностика лейкоплакии вульвы
Диагностика лейкоплакии вульвы основывается на жалобах пациентки, результатах гинекологического обследования, инструментального и лабораторного исследований. Поскольку сходные проявления могут наблюдаться также при сахарном диабете, различных дерматозах (красный плоский лишай, экзема, псориаз, нейродермит), красной волчанке, сифилисе и др., необходимо проводить дифференциальную диагностику с этими заболеваниями.
Пациентками с лейкоплакией предъявляются жалобы на зуд, чувство жжения в области вульвы. При гинекологическом осмотре можно обнаружить характерные белесые очаги на слизистой. Обязательно выполняется кольпоскопия (вульвоскопия), которая при лейкоплакии вульвы выявляет беловато- серый или желтоватый цвет слизистой, малопрозрачную ороговевающую бугристую поверхность, отсутствие или невыраженность сосудистого рисунка. Кольпоскопия помогает также выявить наличие сопутствующих лейкоплакии вульвы диспластических и атрофических процессов гениталий, исключить злокачественные новообразования.
При проведении Шиллер-теста с раствором Люголя очаги лейкоплакии вульвы не окрашиваются и становятся хорошо заметны невооруженным глазом. Также выполняется микроскопическое исследование мазка на микрофлору и на онкоцитологические изменения слизистой вульвы.
С участков, подозрительных на наличие лейкоплакии вульвы, производится прицельная биопсия с последующим гистологическим исследованием материала, показывающим характер изменений в клетках и тканях слизистой. Проведение полного диагностического обследования в гинекологии позволяет выявить лейкоплакию вульвы с точностью до 100%. Обнаружение лейкоплакии вульвы без признаков атипии позволяет считать ее фоновым процессом, с наличием атипии – предраковым состоянием.
Лечение лейкоплакии вульвы
Современные физиопроцедуры (ультрафонофорез лекарственных средств, оксигенотерапия с модуляцией ритмов головного мозга) при лейкоплакии вульвы оказывают противовоспалительное, десенсибилизирующее действие, нормализуют обменные процессы, гормональный и психоэмоциональный фон, укрепляют иммунную систему. Коррекция психоэмоционального состояния с применением седативных средств и методик является важным элементом лечения лейкоплакии вульвы.
Пациенток с лейкоплакией вульвы берут под динамическое диспансерное наблюдение гинеколога или онколога (при наличии злокачественности поражения) с обязательным кольпоскопическим и цитологическим контролем и повторными курсами лечения.
Прогноз и профилактика лейкоплакии вульвы
Плоская форма лейкоплакии вульвы считается обратимой, бородавчатая (в стадии эрозий) рассматривается как предраковое состояние. Профилактика лейкоплакии вульвы заключается в предупреждении и своевременной коррекции гормональных сбоев в организме женщины, лечении сопутствующих воспалительных и метаболических нарушений.
Лейкоплакия
Лейкоплакия — поражение слизистой оболочки, проявляющееся очаговым ороговением многослойного плоского эпителия. Цвет кератина ороговевшего эпителия обуславливает белый или сероватый цвет очагов лейкоплакии. Заболевание встречается на слизистой полости рта, дыхательных путей, моче-половых органов, в области анального отверстия. Лейкоплакия относится к предраковым заболеваниям и может подвергаться злокачественному перерождению. В связи с этим большое диагностическое значение имеет биопсия пораженных участков слизистой с последующим гистологическим и цитологическим исследованием полученного материала. При выявлении в ходе исследования клеточной атипии показано удаление пораженного лейкоплакией участка.
Общие сведения
Лейкоплакия является дискератозам, то есть нарушениям ороговения. Она развивается чаще у людей среднего и пожилого возраста. Так лейкоплакия шейки матки наиболее часто встречается у женщин в возрасте 40 лет. Она занимает 6% от всех заболеваний шейки матки. Лейкоплакия гортани составляет треть всех предраковых состояний гортани. По данным различных наблюдений трансформация лейкоплакии в рак происходит в 3-20% случаев. Однако выделяют случаи простой лейкоплакии, которая не сопровождается атипией клеток и не являются предраковыми состояниям, а относятся к фоновым процессам организма.
Причины возникновения лейкоплакии
Причины и механизм возникновения лейкоплакии до конца не выяснены. Большую роль в развитии заболевания отводят воздействию внешних провоцирующих факторов: механического, химического, термического и др. раздражения слизистых. Например, по наблюдению гинекологов треть женщин с лейкоплакией шейки матки имеют в анамнезе данные про проведение диатермокоагуляции. Это же подтверждают случаи лейкоплакии, связанные с профессиональными вредностями (воздействие на слизистые каменноугольной смолы, пека и др.).
Особенно опасно сочетанное влияние на слизистую сразу нескольких факторов. Так возникновение лейкоплакии слизистой рта часто обусловлено образующимся от разнородных металлических протезов гальваническим током и механической травматизацией слизистой этими протезами. У курильщиков обычно наблюдается лейкоплакия красной каймы губ. Она обусловлена воздействием на слизистую химических веществ табачного дыма и термического фактора (особенно регулярного прижигание губы, происходящего при полном выкуривании сигареты), а также хронического травмирования слизистой сигаретой или мундштуком трубки.
Причиной лейкоплакии могут быть хронические воспалительные и нейродистрофические изменения слизистой оболочки (например, при стоматите, гингивите, вагините, хроническом цистите и др.) Вероятно, определенную роль в развитии лейкоплакии имеют наследственные факторы, поскольку ее возникновение наблюдается у пациентов с врожденными дискератозами.
Не последнюю роль в развитии лейкоплакии играют и внутренние факторы, связанные с состоянием организма человека. Это недостаточность витамина А, гормональные отклонения, инволюционная перестройка слизистой половых органов, гастроэнтерологические заболевания, вызывающие снижение устойчивости слизистых оболочек к внешним раздражающим факторам.
Классификация лейкоплакии
По особенностям морфологических проявлений выделяют следующие формы лейкоплакии:
Каждая последующая форма заболевания развивается на фоне предыдущей и является одним из этапов происходящего патологического процесса.
Симптомы лейкоплакии
Чаще всего лейкоплакия поражает слизистую оболочку полости рта в области щек, углов рта, нижней губы, реже в процесс вовлекается боковая поверхность и спинка языка, слизистая в области альвеолярных отростков. Лейкоплакия мочеполовых органов может располагаться на слизистой клитора, вульвы, влагалища, шейки матки, головки полового члена, уретры и мочевого пузыря. Лейкоплакия дыхательных путей чаще локализуется в области голосовых связок и на надгортаннике, редко в нижнем отделе гортани.
Лейкоплакия представляет собой единичные или множественные белесоватые или бело-серые очаги с четкими контурами. Они могут быть различной формы и размеров. Как правило, изменения слизистой развиваются незаметно, не вызывая никаких негативных ощущений. В связи с этим заболевание часто бывает случайной диагностической находкой при посещении стоматолога, проведении кольпоскопии, операции по обрезанию крайней плоти (циркумцизио) и т. п. Исключениями являются лейкоплакия слизистой ладьевидной ямки мочеиспускательного канала, которая приводить к затруднению мочеиспускания, и лейкоплакия гортани, вызывающая кашель, охриплость голоса и дискомфорт при разговоре.
Процесс развития лейкоплакии состоит из нескольких переходящих один в другой этапов. Он начинается с появления на участке слизистой оболочки небольшого, неярко выраженного воспаления. В дальнейшем происходит ороговение эпителия воспаленного участка с формированием характерного белого очага плоской лейкоплакии. Часто белый цвет измененной слизистой напоминает налет или пленку. Однако попытка снять «налет» шпателем не удается.
Со временем на фоне плоской лейкоплакии развивается веррукозная. При этом очаг поражения уплотняется и немного приподнимается над поверхностью слизистой. Формируется белесоватая бугристая бляшка с бородавчатыми разрастаниями высотой 2-3 мм. На фоне очагов ороговения могут возникать эрозии и болезненные трещины, характерные для эрозивной формы лейкоплакии.
Основной опасностью лейкоплакии является возможность ее злокачественной трансформации. Период времени, через который начинается злокачественное перерождение, очень индивидуален и зависит от формы заболевания. Лейкоплакия может существовать десятилетиями, не превращаясь в злокачественное новообразование. Наиболее склонны к переходу в рак веррукозная и язвенная формы, а самый высокий процент озлокачествления наблюдается при лейкоплакии языка.
Существует ряд признаков, по которым можно заподозрить злокачественную трансформацию той или иной формы лейкоплакии. К таким признакам относится внезапное появление уплотнений или эрозий в очаге плоской лейкоплакии, ее неравномерное уплотнение, захватывающее лишь один край очага. Для эрозивной формы признаками озлокачествления являются: появление в центре эрозии уплотнений, изъязвление поверхности, образование сосочковых разрастаний, резкое увеличение размеров эрозии. Следует отметить, что отсутствие перечисленных признаков не является гарантией доброкачественности процесса и может наблюдаться на ранних стадиях злокачественного перерождения лейкоплакии.
Диагностика лейкоплакии
При локализации лейкоплакии в доступных осмотру местах (ротовая полость, головка полового члена, клитор) диагноз обычно не вызывает затруднений. Окончательный диагноз устанавливается на основании цитологии и гистологического изучения материала, полученного во время биопсии участка измененной слизистой оболочки.
Цитологическое исследование является обязательным в диагностике лейкоплакии. Оно позволяет выявить характерную для предраковых заболеваний клеточную атипию. В ходе цитологического исследования мазков с пораженного участка слизистой обнаруживают большое количество клеток многослойного эпителия с признаками ороговения. Однако в мазок обычно не попадают клетки из ниже расположенных слоев слизистой, где могут располагаться атипичные клетки. Поэтому при лейкоплакии важно проведение цитологического исследования не мазка, а биопсийного материала.
При гистологии биопсийного материала выявляется ороговевающий эпителий, не имеющий поверхностного функционального слоя, так как верхние слои эпителия находятся в состоянии паракератоза или гиперкератоза. Может быть обнаружена различная степень атипии базальных клеток и базально-клеточная гиперактивность, свидетельствующие о возможности злокачественной трансформации образования. Выраженная атипия является показанием для консультации у онколога.
Лейкоплакия шейки матки диагностируется гинекологом при осмотре в зеркалах и в ходе кольпоскопии. Проведение Шиллер теста выявляет участки слизистой, не подверженные окрашиванию йодом. При подозрении на лейкоплакию шейки матки проводят не только биопсию подозрительных участков, но и выскабливание цервикального канала. Цель такого исследования — исключение предраковых и раковых изменений эндоцервикса.
При подозрении на лейкоплакию гортани проводят ларингоскопию, выявляющую участки белого плотно спаянного с подлежащими тканями налета. Исследование дополняют биопсией. Диагностику лейкоплакии уретры или мочевого пузыря осуществляют при помощи уретро- и цистоскопии с биопсией пораженного участка.
Лечение лейкоплакии
Лейкоплакия любой формы и локализации требует комплексного лечения. Оно заключается в устранении факторов, спровоцировавших развитие лейкоплакии, и сопутствующих нарушений. Сюда относится: освобождение полости рта от металлических протезов, отказ от курения, устранение гиповитаминоза А, терапия патологии желудочно-кишечного тракта, лечение эндокринных и соматических заболеваний, а также инфекционных и воспалительных процессов.
Простая лейкоплакия без клеточной атипии часто не требует радикальных лечебных мероприятий. Но такие пациенты должны наблюдаться и периодически проходить обследование. Выявление в ходе гистологического исследования базально-клеточной гиперактивности и клеточной атипии является показанием для удаления очага лейкоплакии в ближайшее время.
Удаление пораженных участков слизистой может проводиться при помощи лазера или радиоволнового метода, путем диатермокоагуляции и электроэкзиции (иссечение электроножом). Нежелательно применение криодеструкции, поскольку после воздействия жидкого азота на слизистой остаются грубые рубцы. В отдельных случаях требуется хирургическое иссечение не только слизистой, но и участка пораженного органа (уретры, влагалища, мочевого пузыря), что влечет за собой проведение реконструктивно-пластической операции. Признаки злокачественной транформации лейкоплакии являются показанием для радикальных операций с последующей рентгентерапией.
Локализация лейкоплакии на слизистой гортани требует проведения микроларингохирургической операции. Коагуляция пораженных участков слизистой мочевого пузыря возможна в ходе цистоскопии. В лечении лейкоплакии мочевого пузыря успешно применяют введение в мочевой пузырь озонированного масла или жидкости, а также газообразного озона. Однако в случае упорного течения заболевания требуется резекция мочевого пузыря.
Своевременное и адекватное лечение лейкоплакии дает положительный результат. Однако нельзя исключить возникновение рецидивов заболевания. Поэтому в дальнейшем пациенту необходимо наблюдение. С осторожностью следует относиться к народным методам лечения и тепловым процедурам. Они могут способствовать злокачественной трансформации лейкоплакии и усугубить течение заболевания.
Лейкоплакия
Лейкоплакия — поражение слизистой оболочки, характеризующееся ороговением покровного эпителия с разными формами выраженности. Лейкоплакия относится к предопухолевым заболеваниям.
Точные причины возникновения лейкоплакии неизвестны, но отмечается влияние на вероятность возникновения заболевания ряда внешних и внутренних факторов.
Внешние факторы возникновения лейкоплакии:
Спровоцировать появление лейкоплакии могут также различные повреждения кожного покрова и слизистой оболочки:
Кроме того, лейкоплакия часто наблюдается на фоне гормональных сбоев.
К группе риска относятся пациенты старше 30 лет, у детей и людей пожилого возраста лейкоплакия встречается крайне редко.
Что такое лейкоплакия
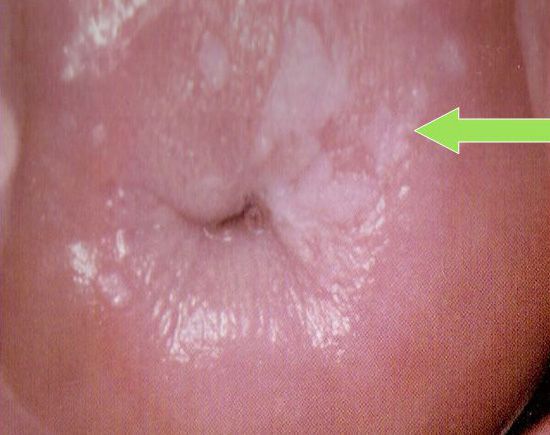
При осмотре пораженные участки можно отличить по характерному для отмерших клеток бледно-розовому или беловато-серому цвету. При этом края пятен четкие, легко различимые. Пораженный участок может быть любых размеров и иметь разные формы.
Абсолютное большинство пациентов, у которых было диагностировано данное заболевание, узнали о нем лишь на приеме у врача, куда пришли совершенно по иному поводу. Лейкоплакия обычно не доставляет дискомфорта, а потому заболевшие не спешат обращаться с подозрительными симптомами к доктору, либо же вообще не подозревают о своем недуге.
Врачи-клиницисты относят лейкоплакию к предраковым заболеваниям, в связи с тем, что при воздействии негативных факторов, может начаться процесс злокачественного перерождения пораженных лейкоплакией тканей. Это явление наблюдается в практически 20% диагностированных случаев. Поэтому чрезвычайно важно вовремя поставить диагноз и начать лечение.
Признаки возможного перерождения лейкоплакии в рак:
Виды лейкоплакии
По формам развития и внешним признакам лейкоплакию делят на 4 вида:
Плоскую лейкоплакию иначе еще называют простой. Внешне она похожа на мутную пленку с четкими краями, которую невозможно удалить механически. Пораженный участок приобретает беловато-серый цвет и имеет сухую и шероховатую поверхность.
Простая лейкоплакия на причиняет больному существенного дискомфорта, однако некоторые пациенты отмечают ощущение стянутости в месте поражения. Если болезнь локализована в уголках рта, то вокруг очага возникновения можно наблюдать гиперемию — покраснение тканей, вызванное переполнением сосудов кровью.
Для веррукозной формы характерно наличие небольших белых бляшек или бородавчатых поражений. Цвет очага отличается серовато-белым оттенком.
Эрозивная лейкоплакия причиняет пациенту некоторые неудобства и боль. Внешне она представляет собой серовато-белый участок с четкими краями. В центре поражения можно заметить трещинки и изъязвления — эрозии.
При волосатой форме лейкоплакии, пораженный участок покрыт ворсинками. Возникает эта форма обычно на фоне иммунодепрессивного состояния организма, поэтому заболевание часто диагностируется у людей, страдающих от вируса иммунодефицита человека (ВИЧ).
Все формы представляют собой последовательные стадии заболевания.
Характерные места возникновения лейкоплакии:
Диагностика лейкоплакии
Диагностика лейкоплакии включает такие методы исследования
Также проводится диагностика ЗППП, если таковые имеются, врач назначает антибактериальную терапию.
Хирургические методы лечения лейкоплакии
Диатермокоагуляция (ДТК)
Этот метод считается достаточно эффективным — в 70% следует полное излечение, однако он довольно болезненный. Кроме того, его нельзя применять у нерожавших женщин, так как в последствии возможно заращение цервикального канала. К недостаткам этого метода относятся: возможность кровотечения и довольно длительный реабилитационный период.
Из плюсов можно отметить только невысокую стоимость и возможность проведения процедуры у любого гинеколога — необходимый аппарат имеется практически в каждой больнице.
Криодеструкция
Длительность процедуры не превышает 10 минут. Лечение эффективно в 94% случаев. Пациентки, прошедшие через криотерапию, отмечают безболезненность и бескровность процедуры. Кроме того, после криодеструкции нет рубцов, поэтому этим способом можно лечить лейкоплакию у нерожавших женщин.
Лазеротерапия
В частных клиниках набирает популярность процедура лечения лейкоплакии при помощи специального лазера.
Радиоволновой метод
Один из самых передовых и популярных методов лечения лейкоплакии шейки матки — воздействие радиоволнами, под воздействием которых происходит испарение внутриклеточной жидкостью. Процедура безболезненна и бескровна. Период восстановления короткий, характеризуется быстрым заживлением и отсутствием рубцов..
При лечении любым из вышеприведенных методов в послеоперационный период врачи рекомендуют соблюдать половой покой не менее 1,5 месяцев, не принимать горячие ванны, не посещать сауны и бани, а также не поднимать тяжести.
В течение 10 дней после проведения манипуляции, возможно появление выделений из влагалища.
Для профилактики лейкоплакии шейки матки в первую очередь нужно тщательно соблюдать личную гигиену, рекомендуется использовать барьерный тип контрацепции, чтобы избежать ЗППП, регулярно проходить консультации врача.
Лейкоплакия мочевого пузыря и уретры
Лейкоплакия мочевого пузыря обычно проходит бессимптомно. Лишь в редких случаях пациенты отмечают, что испытывают неприятные ощущения внизу живота или при мочеиспускании.
Для лечения лейкоплакии мочевого пузыря или уретры обычно применяют радиоволновой или лазерный методы хирургического лечения. Однако, в случае обнаружения перерождения пораженных клеток в злокачественные, врач может назначить радикальную операцию, в ходе которой очаги с лейкоплакией и раковыми клетками будут полностью иссечены.
Лейкоплакия полости рта
Полость рта — это еще одна наиболее подверженная лейкоплакии область. Ввиду самой частой травматизации, ко врачам чаще всего обращаются больные с локализацией патологии именно в этой части. Для детей и людей, страдающих от нервного расстройства, характерно частое прикусывание губ, языка и внутренних поверхностей щек. В итоге на травмированной слизистой ротовой полости может начаться воспаление и запуститься процесс отмирания эпителия — образование лейкоплакии.
Патология языка внешне в простой форме похожа на мутную пленку. В более сложной форме, из-за ороговения участков слизистой оболочки полости рта, могут образоваться складки или пятна белого цвета.
Также часто лейкоплакия образовывается на деснах — при неправильном уходе, в ротовой полости именно на деснах скапливается большинство бактерий, которые приводят к развитию воспалений и заболеваний.
В полости рта лейкоплакию также лечат при помощи лазера или радиоволнового метода — эти способы хорошо зарекомендовали себя и дают в этом случае хорошие результаты.
Лейкоплакия горла или пищевода
В абсолютном большинстве случаев, когда обнаруживалась лейкоплакия горла или пищевода, причиной ее возникновения становились вредные привычки пациента, например, курение и алкоголь.
В отдельную категорию была выделена лейкоплакия Таппейнера. Это форма заболевания, которая является последствием табакокурения. Вредные вещества, такие как смолы, никотин, кадмий, мышьяк вызывают патологические изменения слизистой оболочки. Еще один фактор риска при курении это термические ожоги полости рта и гортани.
Лейкоплакию, сформировавшуюся в пищеводе и горле также лечат при помощи лазерного или радиоволнового метода. Только в случаях, когда уже обнаружена рак, врачи прибегают к радикальным мерам — хирургической операции.
К сожалению, многие пациенты, имеющие лейкоплакию Таппейнера, в дальнейшем не отказываются от вредных привычек, что вызывает рецидивы заболевания. В тех же немногих случаях, когда пациенты смогли побороть вредную привычку, болезнь полностью излечивается.
Лейкоплакия вульвы
Лейкоплакия вульвы — заболевание, которое в основном поражает женщин в период менопаузы. Это связано с резкими и серьезными гормональными изменениями в организме. По сути, это дистрофическое заболевание, которое сопровождается гиперплазией (увеличением количества клеток) многослойного плоского эпителия. Симптомом лейкоплакии вульвы может стать зуд, который усиливается при движении, мочеиспускании, по ночам или при половых актах.
Проявление симптомов не обязательно, часто о своем состоянии женщина узнает лишь на приеме у врача. Лечение также проводится посредством иссечения патологических участков при помощи радионожа, лазера или жидкого азота.
Лейкоплакия полости рта
Общие сведения
Лейкоплакия – поражение слизистой оболочки рта, сопровождающееся ее повышенным ороговением (гиперкератозом). Характеризуется возникновением очагов уплотнения на слизистой щек, языка, уголков рта, чувством легкого жжения, зуда и стягивания. При соблюдении гигиенических мероприятий и проведении санации полости рта, устранении раздражающих факторов лейкоплакия может исчезнуть. Некоторые формы лейкоплакии подвержены злокачественному перерождению и подлежат хирургическому иссечению.
Причины лейкоплакии полости рта
Люди, у которых на слизистую полости рта часто воздействуют различные раздражители, более подвержены развитию лейкоплакии. В основном это активные курильщики и люди, злоупотребляющие крепкими сортами алкогольных напитков. Лейкоплакия может возникнуть вследствие постоянного приема горячей и острой пищи, пряностей. При длительном приеме некоторых лекарственных препаратов лейкоплакия может проявиться как побочное действие, особенно часто это случается у пожилых пациентов, которые принимают препараты разных фармакологических групп.
То есть, любые раздражители, вызывающие замещение слизистой оболочки на ороговевший эпителий, могут стать причиной лейкоплакии полости рта. Лейкоплакия не является самостоятельным заболеванием, поэтому при появлении белесых пятен на слизистой рта следует провести детальное обследование, чтобы выяснить основную причину синдрома лейкоплакии.
Раздражение слизистой оболочки рта и десны острыми краями зубов или коронок является постоянным травмирующим фактором, что и может стать причиной лейкоплакии. Неправильно установленный или некачественный зубной протез особенно в сочетании с другими факторами, у многих пациентов старческого возраста является основным патогенетическим звеном в развитии лейкоплакии и других заболеваний полости рта. У пациентов с ВИЧ-инфекцией лейкоплакия диагностируется в несколько раз чаще, как и пациентов, которые в течение жизни подвергались длительному воздействию ультрафиолетового излучения.
Исследования подтверждают, что в этиологии лейкоплакии имеет значение наследственная предрасположенность и наличие вируса папилломы человека типа 11 и 16. Гиповитаминозы, железодефицитные анемии, сахарный диабет и болезни органов желудочно-кишечного тракта являются основными эндогенными причинами лейкоплакии.
Клинические проявления лейкоплакии

В зависимости от месторасположения пораженных клеток и от основной причины лейкоплакии степень и тип ороговения эпителия может быть различным.
Очаг поражения лейкоплакией состоит из бляшек серого или белого цвета. Диаметр бляшек от 2-х до 4-х сантиметров, их количество вариабельно. Локализуются очаги лейкоплакии на слизистой оболочке щек, спайке губ, твердом нёбе, дёснах и дне рта. Обычно бляшки не возвышаются над поверхностью слизистой оболочки рта, кроме этого, сочетаясь с общей цианотичностью, участки лейкоплакии могут быть не заметны при невнимательном осмотре.
В тех случаях, когда очаги лейкоплакии возвышаются над поверхностью, они имеют неправильные фестончатые очертания, иногда острые неровные углы. Часто при таких лейкоплакиях поверхность очагов неоднородная и изъязвлена. На ощупь бляшки жесткие, шероховатые.
Формируются очаги лейкоплакии в течение нескольких месяцев, хотя в большинстве случаев они становятся заметными уже через две недели. Внешне участки лейкоплакии на перовом этапе возвышаются и выглядят слегка утолщенными. По прошествии времени они затвердевают и грубеют. Болезненность и другие субъективные ощущения отсутствуют, но иногда участки лейкоплакии более чувствительны к раздражителям, острее реагируют на горячую и холодную пищу.
Лейкоплакия является вялотекущей патологией, обычно ее симптомы то стихают, то нарастают на протяжении многих лет. Но однако, обратного развития лейкоплакия не принимает; со временем площадь поражения увеличивается, появляются трещины и изъязвления, бляшки буреют и становятся более плотными. Такое перерождение является неблагоприятным признаком и расценивается как предраковое состояние или же начало перерождения в раковое заболевание слизистой полости рта.
Волосистая лейкоплакия является атипичным вариантом течения заболевания и встречается в основном у ВИЧ-положительных пациентов и у пациентов со СПИДом, иногда волосистая лейкоплакия наблюдается у пациентов со СПИД-ассоциированным симптомокомплексом. Клинически ворсистая лейкоплакия характеризуется появлением белых бляшек, покрытых ворсинками. Поскольку участки лейкоплакии чаще располагаются на языке, то следует дифференцировать ее от кандидозного стоматита. Хотя у пациентов с ВИЧ-положительным статусом довольно часто волосистая лейкоплакия сочетается с кандидозным стоматитом.
Диагностика и лечение лейкоплакии полости рта
Во время визуального осмотра стоматолог может поставить предварительный диагноз, но для точной диагностики лейкоплакии необходимо проводить биопсию. Биопсию проводят под местным обезболиванием, и полученный материал исследуют в цитологической лаборатории.
Тактика лечения лейкоплакии полости рта сводится к устранению источника раздражения. Это минимизация или полный отказ от курения, коррекция зубных протезов, реставрация зубов при обломке их краев, обточка острых краев зуба. В тех случаях, когда причинами лейкоплакии явились внутренние заболевания, показана криодеструкция пораженных участков, коррекция основного заболевания и диспансерное наблюдение пациента.
Лейкоплакия является предопухолевым состоянием слизистой, и, если пятна лейкоплакии утрачивают блеск, поверхность становится шероховатой, покрывается разрастаниями и язвочками, то, как правило, прогноз в этих случаях неблагоприятный и лейкоплакия перерождается в рак полости рта. Примерно 10% случаев лейкоплакии слизистой оболочки рта заканчиваются малигнизацией.
Что такое лейкоплакия

Лейкоплакией называют ороговения эпителия слизистых. Патология поражает полость рта, язык, гортань, шейку матки, вульву, половые губы, мочевой пузырь. В запущенной форме заболевание может перерастать в предраковые формы.
В 30% случаев лейкоплакия гортани приводит к предраковым заболеваниям.
Виды и формы лейкопатии
Заболевание имеет разные формы:
У курильщиков есть риск развития лейкоплакии Таппейнера. При этой форме заболевания ороговению подвержены твердые и мягкие участки неба. Пораженная область становится сероватого оттенка, устья слюнных протоков приобретают красный оттенок. В запущенной форме в зоне ороговения появляются узелки с красными точками на вершине.
Причины и симптомы
Основная причина заболевания – наличие вирусов в организме. Болезнь также могут спровоцировать инфекции (в том числе ЗППП), травмы, химические и термические ожоги, вредные привычки (курение), авитаминоз, профессиональные патологии и снижение иммунитета.
Лейкоплакию шейки матки могут спровоцировать силиконовые и латексные стимуляторы, которые были использованы без лубрикантов.
Определить заболевание можно по образованию бледно-розовых или серовато-белесых пятен с четкими контурами на слизистых оболочках мочеполовых органов или ротовой полости. Реже на пораженных участках появляется зуд и болевой синдром. Чаще всего заболевание диагностируется во время планового осмотра у специалиста, так как патология не доставляет дискомфорта.
Лейкоплакия полости рта
Эта форма заболевания наиболее распространенная. Чаще всего причиной становится повреждение слизистой: раздражение алкоголем и табаком, мелкие раны, закусывание щек или порезы об острые края зубов. Также лейкоплакия может развиваться из-за неправильной установки зубных протезов или наличия металлических (окисляющихся) конструкций в полости рта.
Люди, занятые на химическом производстве, работающие с красителями, смолами и другими токсичными веществами, находятся в группе риска, так как регулярно контактируют с раздражителями.
Лейкоплакию может провоцировать булимия (вызывание рвоты) или заболевания желудочно-кишечного тракта, которые приводят к повышенной кислотности организма.
При образовании очагов лейкоплакии на деснах к основным симптомам добавляется незначительный болевой синдром при чистке зубов и жевании. Заболевание может поражать любые области ротовой полости.
Чаще всего к врачу обращаются пациенты, у которых очаг заболевания достиг 2-4 см в окружности. В этот период появляются дополнительные симптомы: воспалительные процессы, изменение вкусового восприятия и неприятные ощущения при пережевывании пищи.
Для лечения применяются антисептические препараты, аппликации на пораженные участки для восстановления эпителия, обезболиванию средства и медикаменты, снижающие симптоматику заболевания.
Лейкоплакия шейки матки
Это заболевание встречается у 1% женщин. Причинами могут стать инфекции, ЗППП, воспалительные процессы половых органов, гормональный сбой, травмы и ожоги, эрозия слизистой, а также раннее начало половой жизни.
Для диагностики заболевания используется кольпоскопический осмотр, биопсия, цитология соскоба, анализы на ЗППП и инфекции и другие лабораторные исследования на усмотрение врача.
В большинстве случаев лечение проводится амбулаторно малоинвазивными методами:
При запущенной форме заболевания может потребоваться конизация – удаление шейки матки или ее части.
Лейкоплакия гортани
Данная патология, находящаяся в гортани или на голосовых связках, рассматривается как предраковое заболевание. В зависимости от размера участка поражения вызывает охриплость голоса различной выраженности. Это первый и наиболее яркий признак патологии. В запущенной форме заболевание может вызывать стабильное ощущение инородного предмета в горле и затруднения при глотании.
На основании одного симптома (охрипшего голоса) невозможно поставить диагноз, поэтому необходима диагностика. Причиной для посещения врача должна стать непроходящая хрипота, которая сохраняется в течение 2-3 недель.
Для купирования заболевания, которое было обнаружено впервые, используется медикаментозная терапия и ингаляции. Курс лечения продолжается в течение 10 дней. Если терапия оказалась неэффективна или образование имеет злокачественный характер, назначается хирургическая операция. Обязательно гистологическое исследование для определения характера патологии.
Как проводится диагностика
Обследование начинается с визуального осмотра, в ходе которого врач собирает анамнез: жалобы пациента, факторы риска. Затем специалист назначает лабораторные исследования, которые позволяют подтвердить диагноз:
Во время диагностики необходимо дифференцировать лейкоплакию с заболеваниями, которые имеют схожую клиническую картину: кандидозом, красной волчанкой, сифилитическими папулами, красным плоским лишаем.
Лечение
В лечении заболевания необходим комплексный подход:
Простая форма заболевания зачастую не требует специального лечения и проходит после устранения причины (если лейкоплакия была вызвана внешним фактором) и общего восстановления организма.
Для контроля и профилактики заболевания рекомендуется регулярно проходить осмотр у врача. Поскольку патология опасна последствиями, необходима ранняя диагностика и начало лечения до момента трансформации лейкоплакии в раковые образования.
Лейкоплакия шейки матки: симптомы и лечение
Лейкоплакия шейки матки – это гинекологическое заболевание, механизм развития которого до настоящего времени до конца не изучен. Поэтому ни один специалист не может дать ответа, доброкачественное или злокачественное течение лейкоплакии будет у конкретной пациентки.
Статистика распространённости лейкоплакии шейки матки варьируется в широких пределах. По разным данным заболевание встречается у 1,1-12,5% женщин.
Лейкоплакия – что это
Лейкоплакия – это уплотнение и ороговение эпителия влагалищной или видимой части шейки матки. В переводе с греческого языка термин «лейкоплакия» звучит как «белая бляшка». В иностранных медицинских источниках это заболевание называют дискератозом или интраэпителиальной неоплазией.
Общий патогенез. После того, как на шейку матки было оказано патологическое влияние, развивается воспаление. Организм запускает защитный процесс, который способствует её ороговеванию. В норме, этого происходить не должно. С течением времени эпителий перерождается, на нём образуются бляшки и чешуйки. В этих участках кератоза нет гликогена.
Классификация лейкоплакии
В зависимости от особенностей течения болезни, лейкоплакия может быть 3 видов:
Простая лейкоплакия. Такая форма нарушения обнаруживается на ранних стадиях развития болезни. Бляшки не возвышаются над поверхностью слизистой оболочки шейки, находясь с ней на одном уровне. Если врач осматривается пациентку обычным способом, то обнаружить такую форму патологии будет сложно.
Бородавчатая лейкоплакия, которую также называют веррукозной формой болезни. Наросты белого цвета располагаются друг поверх друга, поэтому шейка матки выглядит бугристой. Такую форму болезни врач пропустить не сможет даже при стандартном гинекологическом осмотре.
Эрозивная лейкоплакия. На шейке матки появляются белые бляшки, которые будут покрыты трещинами или эрозиями.
При обнаружении лейкоплакии, врач осуществляет забор изменённого участка ткани для проведения гистологического исследования. Это позволит понять, простая лейкоплакия у женщины или пролиферативная. При простой форме болезни в тканях отсутствуют атипичные клетки. Пролиферативная лейкоплакия рассматривается как предраковое состояние.
Причины лейкоплакии шейки матки
Учёные имеют только предположения о том, какие именно причины вызывают лейкоплакию. Они считают, что на состоянии шейки матки негативным образом отражаются как внутренние, так и внешние факторы. Причём запустить патологический процесс может любой из них.
Внутренние факторы развития лейкоплакии:
Гормональный дисбаланс. При нарушении в работе гипофиза, гипоталамуса, матки или яичников, происходит сбой в выработке гормонов. Это сказывается на овуляции, на менструальном цикле, происходит сбой в продукции эстрогенов и прогестеронов. Поэтому спровоцировать лейкоплакию шейки матки могут такие заболевания, как:
Миома матки и другие опухолевые процессы в органе.
Воспалительный процесс в области половых органов:
Сбой метаболических процессов в организме:
Избыточная масса тела, в том числе с ожирением различной степени выраженности.
Ослабление иммунных сил:
Иммунодефицит врождённый и приобретённый в течение жизни.
Дефицит витаминов в организме.
Лечение некоторыми препаратами. На иммунной системе негативным образом отражаются цитостатики.
Внешние факторы, которые способны привести к развитию лейкоплакии:
Травмы шейки матки. Они могут быть получены во время родов, при проведении аборта или других процедур, например, при гистероскопии или при диагностическом выскабливании.
Любое агрессивное воздействие на шейку матки, например, её электрокоагуляция или обработка химическими средствами.
Заболевания, передающиеся половым путём.
Заражение хламидиозом или ВПЧ.
Инфицирование уреаплазмозом, микоплазмами, цитомегаловирусной инфекцией.
Раннее начало половой жизни и беспорядочные интимные связи.
Симптомы лейкоплакии шейки матки
Симптомы лейкоплакии самостоятельно заметить женщина не сможет. Чаще всего заболевание выявляют во время гинекологического осмотра. Иногда пациентки жалуются на определённый дискомфорт, но чаще всего он будет обусловлен не лейкоплакией, а факторами, которые её спровоцировали.
К таким симптомам относят:
Боль во время интимной близости.
Появление крови после полового акта.
Изменение характера выделений. От них может исходить неприятный запах.
Жжение и зуд в области половых органов. Эти симптомы возникают в том случае, если воспаление распространилось на влагалище.
Во время осмотра пациентки доктор визуализирует шейку матки, которая покрыта плёнкой белого цвета. Удалить её тампоном не получается. Отслойка плёнки сопровождается появлением крови. Это характеризует начальную стадию лейкоплакии.
Если у женщины развивается бородавчатая форма болезни, то плёнка будет выступать над поверхностью шейки на несколько миллиметров. Она снимается тампоном. Под ней видны блестящие оболочки розового цвета. Бляшки могут быть круглыми и овальными.
Симптомы, указывающие на перерождение лейкоплакии в рак
Известно, что лейкоплакии может озлокачествляться. При этом у женщины появляются следующие симптомы:
Быстрое увеличение участка поражения в размерах.
Появление на шейке матки эрозий или уплотнений.
Участок бляшки теряет равномерность.
Появление на лейкоплакии язвенного дефекта.
Формирование на лейкоплакии сосочка или бородавки.
Все перечисленные изменения может обнаружить только врач. Поэтому пациентки с лейкоплакией должны регулярно посещать гинеколога.
Беременность и лейкоплакия
Если лейкоплакия была диагностирована у женщины, которая хочет стать матерью, то для начала нужно избавиться от патологии и только после этого приступать к попыткам зачатия. Само по себе заболевание не способно нанести вреда здоровью плода или осложнить течение беременности. Однако во время вынашивания ребёнка гормональный фон меняется. Под влиянием гормонов заболевание может прогрессировать.
Если патология была обнаружена у беременной женщины, то её лечение откладывают. Терапию проводят после родоразрешения. Специалисты настоятельно рекомендуют женщине родить естественным способом, если для этого нет никаких других противопоказаний. Запретом на самостоятельные роды является состояние, при котором бляшки на шейке начинают быстро расти и распространяются на влагалище. В такой ситуации женщине показана операция кесарева сечения.
Диагностика
Чтобы выявить лейкоплакию, женщине потребуется пройти комплексную диагностику. Для начала следует посетить гинеколога и рассказать ему о своих жалобах. Врач соберёт анамнез и осмотрит женщину на кресле. Дополнительные исследования, которые могут быть назначены:
Изучение мазка. Мазок, забранный из влагалища и с шейки матки, направляют на бактериальный посев и на ПЦР. Это позволяет выявить заболевания, передающиеся половым путём.
Цитология мазка. Цитологическое исследование даёт информацию о том, какими клетками представлен эпителий. Врач выполняет забор мазка-отпечатка с шейки матки. Выполняется процедура с применением специальной щеточки или шпателя Эйра. У женщины с лейкоплакией в мазке с шейки матки обнаруживаются клетки многослойного эпителия. В норме, такие клетки присутствуют только в её влагалищной части. Эпителий изменен, выявляются признаки гиперкератоза (большинство чешуек не имеет ядер). Также возможно обнаружение признаков паракератоза.
Кольпоскопия. При подозрении на лейкоплакию доктор осматривает шейку матки с применением специального прибора – кольпоскопа. Это позволяет обнаружить изменения, которые незаметны невооружённым взглядом. Также появляется возможность визуализировать изменённые участки, характерные для предракового состояния.
Когда патологические участки шейки матки заметны при осмотре на зеркалах, то врач выставляет диагноз «выраженная клиническая лейкоплакия». Когда нарушения обнаруживаются лишь при осмотре с использованием кольпоскопа, доктор указывает на кольпоскопическую форму болезни.
В последнем случае у женщины будут выявлены йоднегативные зоны, которые можно обнаружить в ходе проведения пробы Шиллера. Для этого шейку матки обрабатывают раствором йода. Проба считается положительной, если весь орган окрасился в коричневый цвет. Отрицательная проба характеризуется наличием непрокрашенных участков. Зоны с лейкоплакией на йод не реагируют, так как в изменённых клетках нет гликогена. Именно он даёт коричневый окрас при обработке раствором Люголя.
Также с помощью кольпоскопа можно визуализировать пунктацию, которая представлена красными точками. Визуализируется мозаика и участки шейки матки разной толщины. Такие диагностические признаки должны насторожить, так как указывают на предраковую трансформацию тканей.
Гистология. Чтобы реализовать этот метод на практике, потребуется выполнить биопсию шейки матки с выскабливанием её канала. Ткани берут с того участка, который сильнее остальных подвергся изменениям. Гистологическое исследование позволяет оценить состояние клеток и определить в них атипичные образования.
Лейкоплакию характеризуют такие признаки, как:
Наличие роговых чешуек, которых в норме быть не должно.
Пролиферация клеток многослойного эпителия.
Ткани эпителия неравномерно утолщены, так как между ними располагаются промежуточные клетки.
Под роговым слоем располагается слой зернистый.
Имеются признаки гиперкератоза и паракератоза
Клетки пропитаны лимфоцитами.
Оценка работы яичников. Для этого проводят УЗИ, осуществляют замеры базальной температуры тела и пр.
Иммунограмма. Это исследование назначают только при наличии показаний.
Лечение лейкоплакии шейки матки
Чтобы избавиться от лейкоплакии, нужно обратиться к гинекологу. Для борьбы с заболеванием существуют различные методы. Первостепенной задачей, которая встаёт перед врачом – это купирование воспаления, если таковое имеется. Также необходимо избавиться от факторов, которые спровоцировали развитие лейкоплакии.
Для лечения инфекционных заболеваний используются антибиотики, противовирусные средства, антимикотики. Выбор препарата зависит от того, какая именно патогенная флора размножается в половых органах женщины.
Если у пациентки обнаруживаются нарушения гормонального фона, то требуется его коррекция. После того, как лечение будет завершено, можно направить усилия на избавление от лейкоплакии.
Диатермокоагуляция
Этот метод предполагает обработку шейки матки электрическими токами. Проще говоря, изменённые ткани прижигают. Источником тока является специальная петля, которая контактирует с поражённым участком. Эффективность такого метода лечения составляет 70%. Однако эта процедура для женщины весьма болезненная. Поэтому решаются на неё не все пациентки. К преимуществам электрокоагуляции относят её дешевизну и доступность. Аппараты для её проведения есть во всех гинекологических клиниках.
В современной медицинской практике к такому болезненному методу стараются не прибегать. Если оно всё-таки будет проведено, то реализуют его в первой фазе цикла, после завершения менструации.
К недостаткам электрокоагуляции относят:
Риск обострения болезней матки и её придатков.
Риск развития кровотечения. Причём случиться оно может как во время проведения процедуры, так и на этапе восстановления, если струп начнёт отходить слишком рано.
Продолжительный реабилитационный период.
Формирование рубца в области обработки. Иногда он довольно грубый и большой, приводит к заращению цервикального канала. Поэтому электрокоагуляцию проводят только женщинам, которые уже рожали детей.
Криодеструкция
Криодеструкция предполагает обработку поражённого участка холодом. Эффективность этого метода достигает 94%. На патологически изменённые ткани воздействуют жидким азотом. Клетки кристаллизируются, их стенки разрушаются и патологические ткани отмирают. Время обработки зависит от площади поражения. Вся процедура длится около 2-5 минут.
К положительным моментам криодеструкции относят:
Возможность реализации у нерожавших женщин.
Отсутствие рубца после проведения процедуры.
Однако криодеструкция имеет определённые минусы. Например, есть вероятность рецидива заболевания. Кроме того, шейка матки может стать короче в размерах, поэтому зачать естественным путём будет сложнее.
Лечение лазером
Лечение лейкоплакии с применением лазера является самым востребованным методом. Проводят процедуру в первой фазе менструального цикла. Для её реализации введения обезболивающих препаратов не требуется.
Непосредственного контакта тканей с прибором не происходит. изменённые клетки выжигают лазерным лучом. Жидкость из клеток испаряется, благодаря чему они разрушаются. После такого прижигания на поверхности слизистой оболочки формируется тонкая плёнка. Она препятствует попаданию патогенной флоры в обработанную зону. Если лейкоплакия распространилась на влагалище, то лечение реализуется в 2 этапа. Сначала удаляют поражённые клетки с шейки матки, а затем с влагалищных стенок.
К достоинствам процедуры относятся:
Возможность лечения нерожавших женщин.
Быстрое восстановление. Ткани полностью регенерируют через 16-40 дней.
Однако не каждая клиника оснащена оборудованием для проведения процедуры. Кроме того, её стоимость довольно высока.
Радиоволновое лечение
Обработку шейки матки радиоволнами проводят с использованием аппарата Сургитрон. Такой метод лечения является высокоэффективным и безопасным. Непосредственного контакта тканей с аппаратом не происходит. В цервикальный канал вводят специальный прибор, который является источником радиоволн. Они разрушают патологические клетки за счёт испарения из них влаги.
К плюсам радиоволновой терапии относят:
Минусов процедура не имеет. Единственным недостатком метода является то, что специализированная аппаратура имеется не во всех лечебных учреждениях.
Химическая коагуляция
Этот метод лечения сводится к нанесению на шейку матки специального препарата – Солковагин. Он содержит кислоты, которые прижигают поражённые ткани.
Такое лечение можно рекомендовать нерожавшим женщинам. Оно не сопряжено с болью и кровотечением. Эффективность терапии составляет 75%. Однако препарат проникает на глубину не более, чем 2,5 мм. Поэтому при выраженной лейкоплакии он не позволит справиться с заболеванием. Кроме того, препаратом нельзя обрабатывать большие участки слизистых оболочек.
Реабилитация
После лечения лейкоплакии от интимной близости нужно отказаться на 6 недель. Запрещено купаться в горячей воде, поднимать тяжёлые предметы. Не следует посещать сауну и баню.
Женщина должна воздержаться от введения тампонов, ей нельзя спринцеваться. Интимная гигиена должна выполняться безукоризненно.
В первую неделю после лечения из влагалища могут появляться жидкие выделения. Это естественная реакция организма на проведённую терапию.
Ответы на популярные вопросы
Возможно ли полное избавление от лейкоплакии и каков прогноз? Добиться полноценного излечения удаётся в 99% случаев. Прогноз максимально благоприятный, если патология была выявлена на ранних стадиях развития болезни. Если не устранить факторы риска, то есть вероятность рецидива. Озлокачествление процесса наблюдается у 15% женщин.
Нужно ли состоять на диспансерном учёте с таким диагнозом? После лечения все женщины ставятся на учёт. Каждые 6 месяцев ей нужно будет посещать гинеколога и сдавать мазок на цитологию. Обязательно выполняют кольпоскопию и тест на ВПЧ. Если через 2 года рецидива болезни не случилось, то с учёта женщину снимают.
Можно ли забеременеть с лейкоплакией шейки матки? Лейкоплакия не является препятствием для зачатия. Беременность может не наступать по другим причинам, например, из-за гормонального сбоя или половой инфекции. Планировать беременность можно только после избавления от патологии.
Можно ли сделать прививку от лейкоплакии шейки матки? Да, можно поставить вакцину Гардасил или Церварикс. Они позволяют избежать заражения ВПЧ, который становится причиной развития как лейкоплакии, так и рака шейки матки.
Возможна ли интимная близость с лейкоплакией? Да, возможна. Однако специалисты рекомендуют не затягивать с лечением этой патологии.
Образование: Диплом «Акушерство и гинекология» получен в Российском государственном медицинском университете Федерального агентства по здравоохранению и социальному развитию (2010 г.). В 2013 г. окончена аспирантура в НИМУ им. Н. И. Пирогова.
Наши авторы
Лейкоплакия
Лейкоплакия заболевание, характеризующееся ороговением покровного эпителия в слизистых оболочках. Это предраковое состояние, поэтому требует пристального внимания и незамедлительного лечения. Лейкоплакия является участком клеток поверхностного эпителия, где нарушен процесс удаления старых тканей. Ороговевшие ткани остаются на месте, из-за чего образуется белесый многослойный островок. Со временем это приводит к многочисленным нарушениям в организме.
Разновидности лейкоплакии
Существует несколько видов лейкоплакии. Каждая отличается по течению, из-за чего требует разного подхода к лечению. Определить конкретную можно только после диагностического обследования. Выделяют следующие формы лейкоплакии:
Основные проявления лейкоплакии
Симптомы при лейкоплакии разнообразны: проявление болезни зависит от ее формы, локализации пораженного участка. Нередко она протекает без негативных признаков, но по мере возникновения осложнений пациент начинает чувствовать дискомфорт.
Лейкоплакия мочевого пузыря и уретры
Долгое время лейкоплакия мочевого пузыря никак себя не проявляет. Пациенты редко жалуются на дискомфорт в нижней части живота во время мочеиспускания. Со временем появляются такие симптомы, как слабость, быстрая утомляемость, постоянные позывы в туалет. Нарушается процесс мочеиспускания: струя становится слабой, прерывистой, человек не может полностью опорожнить мочевой пузырь. На запущенных стадиях пациент жалуется на сильную жгучую боль при мочеиспускании, в моче могут присутствовать капли крови.
Лейкоплакия полости рта
Полость рта основное место локализации для лейкоплакии. Первоначально на языке или близлежащих слизистых оболочках формируется сероватый налет. Далее в полости рта появляются складки, бурые пятна. При отсутствии своевременного лечения сереет поверхность десен, развивается воспалительный процесс. Со временем такие участки травмируются и начинают кровоточить.
Лейкоплакия горла и пищевода
Такая форма лейкоплакии в основном возникает у пациентов, которые курят и употребляют алкоголь. Долгое время патология не проявляет себя никакими симптомами. Со временем человек начинает жаловаться на боль в горле, он не может употреблять холодные и горячие продукты. Дискомфорт становится постоянным, из-за язв пациент начинает отхаркивать кровью.
Лейкоплакия вульвы
Лейкоплакия вульвы патология, которой подвержены женщины во время менопаузы. Это дистрофическое заболевание, протекающие как гиперплазия многослойного плоского эпителия. Распознать лейкоплакию вульвы можно по постоянному зуду в интимном месте, который увеличивается при мочеиспускании, любом движении. Также лейкоплакия вульвы часто сопровождается образованием многочисленных полипов. Они повреждаются и кровоточат, доставляют пациенту сильную боль.
Лейкоплакия шейки матки
Долгое время лейкоплакия шейки матки не проявляет себя никакими симптомами. Нередко обнаружить патологию удается только во время профилактического осмотра у врача. Женщины могут жаловаться на выделения с характерным запахом, боль при половом акте, зуд и жжение, выделение сукровицы. При осмотре шейки матки выявить лейкоплакию врач может по видимым бляшкам с четкими границами.
Причины лейкоплакии
Врачам до сих пор не удалось определить точных причин лейкоплакии. Многие специалисты выделяют причинно-следственную связь и считают, что заболевание развивается вследствие длительного воспалительного процесса. Среди основных причин врачи выделяют долговременную травму. Она может быть:
Способствовать развитию лейкоплакии могут и другие предрасполагающие факторы. Среди них:
Способствовать развитию лейкоплакии способна и наследственная предрасположенность. Доказано, что у некоторых людей утрачены гены, которые контролируют процесс ороговения клеток. Поэтому если у родственников имеется лейкоплакия, нужно быть внимательным к своему здоровью.
Методы диагностики
Лейкоплакия – нарушение доброкачественного характера. Однако оно может протекать вместе с дисплазией, которая является 0 стадией рака. Простая форма лейкоплакии перерождается в злокачественную форму в 5% случаев. При первом посещении врача специалист осмотрит больного, соберет анамнез. Далее диагностика включает следующие мероприятия:
В чем опасность лейкоплакии?
Врачи выделяют 2 формы лейкоплакии: простую и пролиферативную. В первом случае базальный слой не задействован, во втором – присутствует склонность к стремительному разрастанию. Пролиферативная форма и обладает высокой опасностью. Она агрессивна, склонна к перерастанию в онкологию.
Статистика ВОЗ утверждает, что более 30% лейкоплакий становятся злокачественными в течение нескольких лет. При этом в большинстве случаев болезнь не проявляет себя никакими клиническими признаками – выявить рак удается только во время диагностического обследования всего организма. Поэтому каждый человек должен посещать врача хотя бы 1 раз в год. Выявив лейкоплакию на начальных стадиях, удастся снизить риск смертельных осложнений.
Основные методы лечения
Выбор метода лечения лейкоплакии зависит от формы патологии. При плоской пациент находится под постоянным контролем врача: ему придется каждые несколько месяцев проходить осмотр у врача, которое покажет степень прогрессирования болезни. При наличии воспалительных процессов, эндокринных отклонений, показано соответствующее лечение.
При лейкоплакии вульвы необходимо использовать мази с эстрогеном, которые помогут остановить распространение патологического процесса. Если присутствуют признаки базально-клеточной гиперактивности или же атипии клеток, необходимо полное иссечение пораженных тканей. Для этого применяются аппаратные методики:
При лейкоплакии шейки матки показана ее эксцизия или конизация. Также на ней могут образовываться полипы – доброкачественное гиперпластическое перерождение слизистого слоя. Их также необходимо своевременно удалять, ведь при любом повреждении они кровоточат. Существует риск их злокачественного перерождения.
Лейкоплакия мочевого пузыря на начальных стадиях требует проведения регулярных курсов антибиотиков непосредственно в полости органа. Высокую эффективность показывает радикальное удаление пораженных тканей. При патологии ротовой полости проводится противовоспалительная терапия с последующим хирургическим вмешательством.
Прогноз и профилактика
Лейкоплакия заболевание, которое требует постоянного врачебного контроля. При своевременно начатом лечении вам удастся не допустить осложнений и сохранить нормальную продолжительность жизни. Вы можете обратиться в медицинский центр Медскан, где вам проведут комплексную диагностику и на основании результатов разработают индивидуальную схему лечения.
Лейкоплакия
Лейкоплакия – это заболевание слизистых оболочек, которое развивается в ответ на какие-либо раздражители. Внешне поражение выглядит как белесое уплотненное пятно, которое со временем может увеличиться в объемах. Большинство пациентов о том, что такое лейкоплакия, узнают совершенно случайно при плановом осмотре у врача, поскольку никаких специфических симптомов она не дает и дискомфорта практически не вызывает.
Различают три вида лейкоплакии, которые являются последовательными формами развития одного и того же заболевания:
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
Симптомы лейкоплакии
Лейкоплакия полости рта на фото выглядит по-разному в зависимости от стадии развития заболевания. Все начинается с подсушенных уплотненных очагов белого или светло-серого цвета, которые могут располагаться симметрично с двух сторон или только с одной. Поскольку на этом этапе пациент не испытывает практически никакого дискомфорта, выявить это заболевание можно только во время осмотра у стоматолога.
ез должного лечения лейкоплакия переходит на вторую, веррукозную стадию, на которой пятна на слизистой оболочке уплотняются и утолщаются, становясь похожими на бляшки или бородавки. Эта форма заболевания считается предраковой, ведь образования в любой момент могут трансформироваться в злокачественные.
Симптоматически волосатая лейкоплакия практически не отличается от других, а располагается преимущественно на слизистых оболочках рта симметрично с двух сторон. Свое название волосатая лейкоплакия рта получила за внешний вид материала, снятого с поврежденной поверхности для гистологического исследования.
Лейкоплакия вульвы уже на ранних стадиях характеризуется зудом, который усиливается в ночное время. При расчесывании к поражению слизистой может присоединиться грибковая или бактериальная инфекция, которая вызовет острый воспалительный процесс. На фото лейкоплакия вульвы выглядит как бляшки размером от просяного зерна до пятикопеечной монеты, окруженные валиком, расположение может быть одиночным или распространенным.
Симптоматика лейкоплакии мочевого пузыря сходна с симптомами цистита, что приводит к неверной диагностике и долгому безрезультатному лечению. На первых этапах пациент испытывает тупую ноющую боль в области мочевого пузыря, слегка учащенное и дискомфортное мочеиспускание (особенно при лейкоплакии шейки мочевого пузыря). С прогрессированием заболевания болевые ощущения усиливаются, мочеиспускание учащается, присоединяется чувство не до конца опорожненного мочевого пузыря.
Большинство пациенток только от лечащего врача узнают, что такое лейкоплакия шейки матки, как и о том, что страдают этим заболеванием. В гинекологии оно протекает бессимптомно, в отдельных случаях могут появляться обильные белесые выделения или капли крови после совершения полового акта, а также боли во время него.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Лейкоплакия. Общие клинические рекомендации
Общая информация
Краткое описание
Клинические рекомендации (протокол лечения) при заболевании слизистой оболочки рта «Лейкоплакия» разработаны Федеральным государственным бюджетным учреждением «Центральный научно-исследовательский институт стоматологии и челюстно-лицевой хирургии» Министерства здравоохранения Российской Федерации (ФГБУ «ЦНИИС и ЧЛХ» Минздрава России) (Вагнер В.Д., Рабинович О.Ф., Рабинович И.М., Смирнова Л.Е., Селиверстова Е.А.) и Государственным бюджетным образовательным учреждением «Московский государственный медико-стоматологический университет им. А.И.Евдокимова» Министерства здравоохранения Российской Федерации (ГБОУ ВПО МГМСУ им. А.И. Евдокимова Минздрава России) (Кузьмина Э.М., Максимовская Л.Н., Малый А.Ю., Эктова А.И.).
ОБЩИЕ ПОЛОЖЕНИЯ
Протокол лечения больных при заболевании слизистой оболочки рта «Лейкоплакия» разработан для решения следующих задач:
— установление единых требований к порядку диагностики и лечения больных с лейкоплакией;
— унификация разработки базовых программ обязательного медицинского страховании и оптимизация медицинской помощи больным с лейкоплакией;
— обеспечение оптимальных объемов, доступности и качества медицинской помощи, оказываемой пациенту в медицинской организации.
В настоящем документе используется шкала убедительности доказательств данных:
A) Доказательства убедительны: есть веские доказательства предлагаемому утверждению.
B) Относительная убедительность доказательств: есть достаточно доказательств в пользу того, чтобы рекомендовать данное предложение.
C) Достаточных доказательств нет: имеющихся доказательств недостаточно для вынесения рекомендации, но рекомендации могут быть даны с учетом иных обстоятельств.
D) Достаточно отрицательных доказательств: имеется достаточно доказательств, чтобы рекомендовать отказаться от применения в определенных условиях данного лекарственного средства, метода, технологии.
E) Веские отрицательные доказательства: имеются достаточно убедительные доказательства того, чтобы исключить лекарственное средство, метод, технологию из рекомендаций.
ВЕДЕНИЕ ПРОТОКОЛА
Ведение Протокола при заболевании слизистой оболочки рта «Лейкедема» осуществляется ФГБУ «ЦНИИС и ЧЛХ» Минздрава России и ГБОУ ВПО МГМСУ им. А.И. Евдокимова Минздрава России. Система ведения предусматривает взаимодействие ФГБУ «ЦНИИС и ЧЛХ» Минздрава России и ГБОУ ВПО «МГМСУ им. А.И. Евдокимова» Минздрава России со всеми заинтересованными организациями.
ОБЩИЕ ВОПРОСЫ
В общей структуре оказания медицинской помощи больным в стоматологических медицинских организациях лейкоплакия встречается в возрастной группе пациентов от 30 до 70 лет, преимущественно у мужчин (4,3% по сравнению с 1,9% у женщин). На 100% случаев обращающихся с лейкоплакией рта приходится 5,6% предраковых состояний и 4,87% случаев раннего рака. Это пациенты с веррукозной и эрозивно-язвенной формой лейкоплакии, у которых состояние предрака может трансформироваться в инвазивный плоскоклеточный рак. Начинающаяся или прогрессирующая карцинома слизистой оболочки рта из-за усиленного ороговения может имитировать лейкоплакию. Поэтому любой случай лейкоплакии, который не поддается четкому определению и не является однозначно доброкачественным требует гистологического и других исследований, чтобы вовремя диагностировать предраковое состояние или рак.
ОПРЕДЕЛЕНИЕ ПОНЯТИЯ
Лейкоплакия – заболевание слизистой оболочки рта (СОР), в основе которого лежит хроническое воспаление, сопровождающееся нарушением ороговения, включая гиперкератоз и паракератоз.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
КЛАСС I: НЕКОТОРЫЕ ИНФЕКЦИОННЫЕ И ПАРАЗИТАРНЫЕ БОЛЕЗНИ
B37.0 КАНДИДОЗНЫЙ СТОМАТИТ
В37.02 Кандидозная лейкоплакия.
Этиология и патогенез
Причина развития лейкоплакии окончательно не установлена. Основными предрасполагающими и отягощающими течение данного заболевания факторами являются курение, злоупотребление алкоголем, вирус папилломы человека (ВПЧ), Candida albicans, а также другие факторы: механическая травма СОР, губ; острые края кариозных зубов, нависающие края пломб; патологический прикус; некачественно изготовленные протезы; гальванизм; чрезмерное употребление острой, горячей пищи. При локализации лейкоплакии на красной кайме губ важное значение в ее возникновении имеют хроническая травма мундштуком курительной трубки, сигары, систематическое прижигание красной каймы при «докуривании» сигареты, а также неблагоприятные метеорологические условия. Отмечено возникновение лейкоплакии у лиц, имеющих профессиональную вредность (электрики, шахтеры, нефтяники и др.). Важная роль в возникновении и развитии лейкоплакии принадлежит заболеваниям желудочно-кишечного тракта, которые ослабляют резистентность СОР к внешним раздражителям и могут привести к нарушению усвоения витамина А, регулирующего процессы кератинизации. Сахарный диабет, нарушение обмена холестерина, наследственная предрасположенность к возникновению нарушений ороговения, также могут играть роль в патогенезе лейкоплакии.
Клиническая картина
Cимптомы, течение
КЛИНИЧЕСКАЯ КАРТИНА ЛЕЙКОПЛАКИИ
Клиническая картина и прогноз лейкоплакии во многом определяется локализацией. Частая локализация: углы рта, щеки, язык, губы, слизистая оболочка твердого и мягкого неба, дно рта.
Как правило, лейкоплакия начинается с помутнения СОР. Его очаги типичны для курильщиков (лейкоплакия курильщиков Таппейнера). Наиболее часто встречается простая или плоская лейкоплакия. Эта форма, как правило, не вызывает субъективных ощущений и обычно обнаруживается при осмотре. Простая лейкоплакия при благоприятных обстоятельствах может длительно не прогрессировать.
Основным признаком веррукозной лейкоплакии является выраженное ороговение с возвышением над уровнем окружающей СОР, в связи с этим появляется чувство шероховатости и стянутости, больные жалуются на жжение во рту и боль при приеме пищи, особенно острой.
Эрозивно-язвенная форма лейкоплакии является обычно осложнением простой или веррукозной лейкоплакии. Появляются жалобы на боль, усиливающуюся от действия всех видов раздражителей. На фоне очагов простой или веррукозной лейкоплакии возникают одиночные эрозии, язвы, которые плохо эпителизируются и часто рецидивируют. Эрозивно-язвенная форма подвергается малигнизации в 21, 4% случаев. Наиболее опасные в плане озлокачествления зоны СОР: подъязычная область, боковая поверхность языка, мягкое небо.
Кандидозная лейкоплакия (candidal leukoplakia) включает лейкоплакию с присоединением или длительным существованием хронической кандидозной инфекции. Инфекции, вызванная Candidaalbicans, способствует развитию диспластических изменений в эпителии. Примерно в 10-40% случаев происходит малигнизация, что выше, чем при других формах идиопатической лейкоплакии.
Диагностика
ОБЩИЕ ПОДХОДЫ К ДИАГНОСТИКЕ ЛЕЙКОПЛАКИИ.
Диагностика лейкоплакии проводится путем сбора анамнеза, клинического осмотра, проведения дополнительных методов обследования; направлена на определение состояния тканей СОР и показаний к лечению, а также на выявление в анамнезе факторов, способствующих ухудшению состояния и препятствующих немедленному началу лечения. Такими факторами могут быть:
— непереносимость лекарственных препаратов и материалов, используемых на данном этапе лечения;
— неадекватное психо-эмоциональное состояние пациента перед лечением;
— угрожающее жизни острое состояние/заболевание или обострение хронического заболевания (в том числе инфаркт миокарда, острое нарушение мозгового кровообращения и т.п), развившееся менее чем за 6 месяцев до момента обращения за стоматологической помощью;
— отказ от лечения.
В зависимости от поставленного диагноза составляют комплексный план лечения заболевания. Клиническая картина лейкоплакии находится в зависимости от ее формы. Зачастую проведение более тщательной диагностики требует привлечения специалистов общего лечебного профиля.
Для диагностики используют дополнительные методы исследования.
Люминесцентное исследование — метод наблюдения вторичного свечения тканей при облучении ультрафиолетом с длиной волны 365 ммк с помощью фотодиагноскопа. В зависимости от вида и степени поражения наблюдают различной окраски и интенсивности цветные картины на слизистой оболочке. Это позволяет получать более детальную информацию об очаге поражения, особенно при различных кератозах. Здоровая СОР отсвечивает бледным синевато-фиолетовым цветом.
Электронно-микроскопическое исследование – метод морфологического исследования объектов с помощью потока электронов, позволяющих изучить структуру этих объектов на микромолекулярном и субклеточном уровнях.
Микробиологическое исследование – это метод исследования, позволяющий определить количественное и качественное содержимое микроорганизмов на слизистой оболочке рта, в слюне и соскобе.
Лечение
Лечение лейкоплакии включает:
· составление плана лечения, учитывая модель пациента, размер и локализацию лейкоплакии;
· обучение пациентов гигиене, тщательному уходу за ртом и мотивация к отказу от вредных привычек, особенно важен отказ от курения;
· санацию рта;
· терапевтическое лечение с использованием лекарственных средств;
· хирургическое лечение по потребности;
· физиотерапевтические процедуры по потребности.
При лечении лейкоплакии применяются только те лекарственные средства, которые разрешены к применению на территории Российской Федерации в установленном порядке.
ОРГАНИЗАЦИЯ МЕДИЦИНСКОЙ ПОМОЩИ ПАЦИЕНТАМ С ЛЕЙКОПЛАКИЕЙ
Лечение пациентов с лейкоплакией проводится в стоматологических медицинских организациях в амбулаторно-поликлинических условиях, стоматологических кабинетах, оснащенных в соответствии с приложением 1.
Оказание помощи больным с лейкоплакией осуществляется в основном врачами-стоматологами общей практики, врачами-стоматологами-терапевтами, врачами-стоматологами-хирургами, врачами-стоматологами-ортопедами, зубными врачами, врачами – физиотерапевтами, а также другими специалистами по показанию. В процессе оказания помощи принимает участие средний медицинский персонал.
Информация
Источники и литература
Информация
ОБЛАСТЬ ПРИМЕНЕНИЯ
Протокол лечения больных при заболевании слизистой оболочки рта «Лейкоплакия» предназначен для применения в системе здравоохранения Российской Федерации.
НОРМАТИВНЫЕ ССЫЛКИ
В настоящем протоколе использованы ссылки на следующие документы:
· Федеральный закон «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011г. №323-ФЗ (Собрание законодательства Российской Федерации, 2011, № 48, ст. 6724).
· Постановление Правительства Российской Федерации «О мерах по стабилизации и развитию здравоохранения и медицинской науки в Российской Федерации» от 05.11.97 г. № 1387 (Собрание законодательства Российской Федерации, 1997, № 46, ст. 5312).
· Постановление Правительства Российской Федерации «О программе государственных гарантий бесплатного оказания гражданам медицинской помощи на 2013 год и на плановый период 2014 и 2015 годов» от 22 октября 2012 г. № 1074 (Собрание законодательства Российской Федерации, 2012, №44, ст.6021 ).
· Приказ Минздравсоцразвития России «Об утверждении номенклатуры медицинских услуг» от 27 декабря 2011г. №1664н.
· Приказ Минздравсоцразвития России «Об утверждении Порядка оказания медицинской помощи взрослому населению при стоматологических заболеваниях» от 7 декабря 2011 г. № 1496н.
ОБОЗНАЧЕНИЯ И СОКРАЩЕНИЯ
В настоящем протоколе использованы следующие обозначения и сокращения:
МКБ-10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем десятого пересмотра.
МКБ-С – Международная классификация стоматологических болезней на основе МКБ-10.
ВОЗ – Всемирная Организация Здравоохранения.
СОР – Слизистая оболочка рта.
ОКТ – Оптическая когерентная томография.
ФДТ – Фотодинамическая терапия.
ГРАФИЧЕСКОЕ, СХЕМАТИЧЕСКОЕ И ТАБЛИЧНОЕ ПРЕДСТАВЛЕНИЕ ПРОТОКОЛА
Не требуется.
МОНИТОРИРОВАНИЕ
Критерии и методология мониторинга и оценки эффективности выполнения протокола
Мониторирование проводится на всей территории Российской Федерации.
Перечень медицинских учреждений, в которых проводится мониторирование данного документа, определяется ежегодно учреждением,
ответственным за мониторирование. Медицинская организация информируется о включении в перечень по мониторированию протокола письменно.
При необходимости при мониторировании Протокола могут быть использованы иные документы.
В лечебно-профилактических учреждениях, определенных перечнем по мониторированию, раз в полгода на основании медицинской документации составляется карта пациента о лечении пациентов с лейкоплакией, соответствующих моделям пациента в данном протоколе.
В анализируемые в процессе мониторинга показатели входят: критерии включения и исключения из Протокола, перечни медицинских услуг обязательного и дополнительного ассортимента, перечни лекарственных средств обязательного и дополнительного ассортимента, исходы заболевания, стоимость выполнения медицинской помощи по Протоколу и др.
ПРИНЦИПЫ РАНДОМИЗАЦИИ
В данном Протоколе рандомизация (лечебных учреждений, пациентов и т. д.) не предусмотрена.
ПОРЯДОК ОЦЕНКИ И ДОКУМЕНТИРОВАНИЯ ПОБОЧНЫХ ЭФФЕКТОВ И РАЗВИТИЯ ОСЛОЖНЕНИЙ
Информация о побочных эффектах и осложнениях, возникших в процессе диагностики и лечения больных, регистрируется в карте пациента.
ПОРЯДОК ИСКЛЮЧЕНИЯ ПАЦИЕНТА ИЗ МОНИТОРИРОВАНИЯ
Пациент считается включенным в мониторирование при заполнении на него Карты пациента. Исключение из мониторирования проводится в случае невозможности продолжения заполнения Карты (например, неявка на врачебный прием). В этом случае Карта направляется в учреждение, ответственное за мониторирование, с отметкой о причине исключения пациента из Протокола.
ПРОМЕЖУТОЧНАЯ ОЦЕНКА И ВНЕСЕНИЕ ИЗМЕНЕНИЙ В ПРОТОКОЛ
Оценка выполнения Протокола проводится один раз в год по результатам анализа сведений, полученных при мониторировании.
Внесение изменений в Протокол проводится в случае получения информации:
а) о наличии в Протоколе требований, наносящих урон здоровью пациентов,
б) при получении убедительных данных о необходимости изменений требований Протокола обязательного уровня.
Решение об изменениях принимается группой разработчиков. Введение изменений требований Протокола в действие осуществляется Министерством здравоохранения Российской Федерации в установленном порядке.
ПАРАМЕТРЫ ОЦЕНКИ КАЧЕСТВА ЖИЗНИ ПРИ ВЫПОЛНЕНИИ ПРОТОКОЛА
Для оценки качества жизни пациента с лейкоплакией, соответствующей моделям протокола, используют аналоговую шкалу.
ОЦЕНКА СТОИМОСТИ ВЫПОЛНЕНИЯ ПРОТОКОЛА И ЦЕНЫ КАЧЕСТВА
Клинико-экономический анализ проводится согласно требованиям нормативных документов.
СРАВНЕНИЕ РЕЗУЛЬТАТОВ
При мониторировании Протокола ежегодно проводится сравнение результатов выполнения его требований, статистических данных, показателей деятельности лечебно-профилактических учреждений.
ПОРЯДОК ФОРМИРОВАНИЯ ОТЧЕТА
В ежегодный отчет о результатах мониторирования включаются количественные результаты, полученные при разработке медицинских карт, и их качественный анализ, выводы, предложения по актуализации Протокола.
Отчет представляется в Министерство здравоохранения Российской Федерации учреждением, ответственным за мониторирование данного Протокола. Результаты отчета могут быть опубликованы в открытой печати.
Приложение 1
Перечень стоматологических материалов, инструментов и оборудования, необходимых для работы врача:
Обязательный ассортимент:
1. Автоклав (стерилизатор паровой),
2. Аквадистиллятор (медицинский),
3. Автоклав для наконечников (стерилизатор паровой настольный)
4. Аппарат воздушно-абразивный для снятия зубных отложений;
5. Аппарат для снятия зубных отложений ультразвуковой (скейлер);
6. Аспиратор (отсасыватель) хирургический,
7. Биксы (коробка стерилизационная для хранения стерильных инструментов и материала)
8. Диатермокоагулятор;
9. Инструменты стоматологические (мелкие):
— боры,
— полиры,
— финиры;
10. Инкубатор для проведения микробиологических тестов (CO2 инкубатор для выращивания культур клеток и тканей)
11. Изделия одноразового применения:
— шприцы и иглы для инъекций,
— скальпели в ассортименте,
— маски,
— перчатки смотровые, диагностические, хирургические,
— бумажные нагрудные салфетки для пациентов,
— полотенца для рук в контейнере,
— салфетки гигиенические,
— медицинское белье для медицинского персонала,
— перевязочные средства,
— слюноотсосы,
— стаканы пластиковые
12. Инъектор стоматологический, для карпульной анестезии;
13. Камеры для хранения стерильных инструментов
14. Компрессор стоматологический (безмасляный);
15. Кресло стоматологическое;
16. Крючки хирургические, зубчатые разных размеров;
17. Лампа (облучатель) бактерицидная для помещений;
18. Машина упаковочная (аппарат для предстерилизационной упаковки инструментария);
19. Место рабочее (комплект оборудования) для врача-стоматолога:
20. Набор аппаратов, инструментов, медикаментов, методических материалов и документов для оказания экстренной медицинской помощи при состояниях, угрожающих жизни (укладка-аптечка для оказания экстренной помощи при общесоматических осложнениях в условиях стоматологических кабинетов);
21. Набор (инструменты, щетки, диски, пасты) для шлифования и полирования пломб и зубных протезов;
22. Набор инструментов для осмотра рта (базовый):
— лоток медицинский стоматологический,
— зеркало стоматологическое,
— зонд стоматологический угловой,
— пинцет зубоврачебный,
— экскаваторы зубные,
— гладилка широкая двухсторонняя,
— гладилка-штопфер,
— шпатель зубоврачебный;
23. Набор инструментов в ассортименте для снятия зубных отложений:
— экскаваторы,
— крючки для снятия зубного камня
24. Набор инструментов для трахеотомии;
25. Набор инструментов, игл и шовного материала не менее 2 видов;
26. Набор медикаментов для индивидуальной профилактики парентеральных инфекций (аптечка «анти-СПИД»)
27. Набор реактивов для контроля (индикаторы) дезинфекции и стерилизации;
28. Наборы микробиологические (реагенты, реактивы для бактериологических исследований) для проведения тестов на кислотообразующую микрофлору при использовании инкубатора для проведения микробиологических тестов;
29. Наконечник стоматологический механический прямой;
30. Наконечник стоматологический механический угловой;
31. Наконечник стоматологический турбинный;
32 Ножницы в ассортименте не менее 3 на рабочее место врача
33. Отсасыватель пыли (стоматологический пылесос)
34. Отсасыватель слюны (стоматологический слюноотсос)
35. Очиститель ультразвуковой (устройство ультразвуковой очистки и дезинфекции инструментов и изделий);
36. Очки защитные;
37. Пинцеты;
38. Прибор и средства для очистки и смазки наконечников;
39. Прибор (установка) для утилизации шприцев;
40. Скальпели (держатели) и одноразовые лезвия в ассортименте
41. Средства и емкости-контейнеры для дезинфекции инструментов в соответствии с СанПиН
42. Стерилизатор стоматологический для мелкого инструментария;
43. Стерилизатор суховоздушный;
44. Щитки защитные (от механического повреждения глаз)
45. Наборы диагностические для проведения тестов на выявление новообразований (скрининг) и контроля за лечением новообразований.
Приложение 2
Алгоритм визуального осмотра СОР, рекомендуемый ВОЗ (1997 год).
Осмотр СОР начинают с кожных покровов околоротовой области, красной каймы губ при открытом и закрытом рте, обращая внимание на цвет, блеск, консистенцию. При осмотре слизистой оболочку губ, переходной складки учитывают цвет, влажность, глубину преддверия рта, характер прикрепления уздечек, наличие тяжей; на слизистой оболочке губ, особенно нижней, в норме иногда обнаруживаются небольшие возвышения за счет наличия малых слюнных желез, что не является патологией.
Далее осматривают слизистую оболочку щек (правой, затем левой) от угла рта до небной миндалины, замечая наличие или отсутствие пигментаций, изменений ее цвета.
По линии смыкания зубов, чаще ближе к углу рта располагаются гранулы Фордайса. Эти бледно-желтые узелки, диаметром 1-2 мм не возвышаются над СОР, являются вариантом нормы. Нужно также помнить, что на уровне 17 и 27 зубов имеются сосочки, на которых открывается выводной проток околоушной железы, иногда принимаемой за отклонение.
Обращают внимание на десны и альвеолярный край. Сначала осматривают щечную и губную область десны, начиная с правого верхнего заднего участка, и затем перемещаются по дуге влево. Опускаются на нижнюю челюсть слева сзади и перемещаются вправо по дуге. Затем обследуют язычную и нёбную области дёсен: справа налево на верхней челюсти и слева направо вдоль нижней челюсти. На десне могут встречаться изменения цвета, опухоли и отечность различной формы и консистенции. По переходной складке исследуют свищевые ходы, которые возникают чаще всего в результате хронического воспалительного процесса в верхушечном периодонте.
Далее осматривают язык, оценивая все виды сосочков языка, характер прикрепления уздечки. Регистрируют изменение цвета, сосудистого рисунка, рельефа дна рта.
Небо осматривают при широко открытом рте и откинутой назад голове. Широким шпателем осторожно прижимают корень языка. С помощью зубоврачебного зеркала осматривают твердое и затем мягкое небо.
После осмотра, при обнаружении элементов представляющих онконастороженность, необходима пальпация патологического очага. Это важный прием обследования больного предраковым заболеванием. Отмечают все неровности, уплотнения и другие патологические изменения. Особое внимание обращается на консистенцию патологического очага (мягкая, плотно-эластическая, плотная), размеры, характер его поверхности (ровная, бугристая), подвижность.
Приложение 3
Элементы поражения кожи и слизистой оболочки
В диагностике предраковых заболеваний определяющее значение имеет оценка морфологических элементов поражения кожи и слизистой оболочки, которые проявляются изменениями окраски и нарушениями рельефа поверхности.
Пятно (macula) – наиболее распространенный элемент поражения, связанный с изменением окраски. Различают пятна воспалительной (до 1,5 см в диаметре – розеола, большего диаметра – эритема) и не воспалительной природы (пигментное пятно).
Пигментные пятна, в свою очередь, бывают врожденные – невусы, и приобретенные – связанные с введением красителей под эпителиальный слой, возникшие при приеме препаратов висмута, а также вследствие поступления в организм свинца.
Узелок (nodus, papula) – бесполостной элемент, возвышающийся над уровнем неизмененной слизистой или кожи, белесоватого или перламутрового оттенка (на слизистой), синевато-коричневый (на коже), размером 0,1-0,5 мм. Слияние папул приводит к образованию бляшки (размер более 0,5 мм).
Узел (nodus) – плотное инфильтративное образование значительной величины (с орех), развивающееся в коже и слизистой оболочке. Определяется в виде возвышения кожи синюшно-коричневого цвета и гиперемированной слизистой оболочки. Завершается размягчением и изъязвлением. В некоторых случаях может быть обратное развитие без образования рубца.
Бугорок (tuberculum) – бесполостное инфильтративное образование, размером 0,2 – 5,0 мм, локализующееся в коже или захватывающее все слои слизистой оболочки и имеющее склонность к распаду с образованием язвы и последующим рубцеванием.
Язва (ulcus) – дефект кожи или слизистой оболочки и подлежащих тканей. Заживает с образованием рубца. Дно и края язвы характеризуются различными особенностями, что имеет определенное дифференциально-диагностическое значение в разграничении неспецифических и специфических поражений и злокачественных опухолей.
Трещина (rhagades) – линейный дефект, возникающий при потере тканями эластичности на фоне острого или хронического воспалительного процесса. Различают трещины поверхностные (повреждение только эпителиального слоя) и глубокие (повреждены все слои слизистой и подлежащие ткани).
Чешуйка (squama) – отделяющийся конгломерат пластов ороговевших клеток. Цвет чешуек на коже белый, серый, буроватый, на красной кайме губ – светло-серый.
Корка (crusta) – засохшее отделяемое язв, эрозий. Особенно часто образуется при поражении красной каймы губ.
Эрозия (erozia) – образуется после отпадения корки. Дно эрозии – эпителий или сосочковый слой соединительнотканной основы слизистой оболочки. Заживает, не оставляя следа. Однако в приротовой области иногда после заживления эрозии может иметь место пигментация.
Нарушение процессов ороговения при предраковых поражениях.
В основе ороговения (кератинизации) лежат процессы формирования в клетках комплекса кератогиалин+тонофибриллы с образованием кератиновых фибрилл. Образующееся при этом роговое вещество состоит из кератина, кератогиалина и жирных кислот.
Различают физиологическое и патологическое ороговение. Первое происходит в эпидермисе и выполняет защитную функцию. Образующийся при этом роговой слой состоит из большого количества рядов плоских безъядерных клеток – роговых чешуек. Ороговение клеток эпидермиса протекает постепенно – начинается с базальных эпидермиоцитов и заканчивается образованием полностью ороговевших клеток рогового слоя. Физиологическое ороговение эпидермиса происходит постоянно и сопровождается постоянным отторжением ороговевших поверхностных чешуек.
Патологическое ороговение проявляется в виде дис-, гипер- и паракератоза, а также наблюдается там, где роговой слой в норме не образуется. Склонность слизистой рта к повышенному ороговению объясняется ее происхождением из эктодермы.
Кератозы – группа заболеваний кожи и слизистых оболочек не воспалительного характера, характеризующиеся утолщением ороговевающего и образованием рогового слоев.
Дискератоз – нарушение процесса ороговения, выражающееся патологической кератинизацией отдельных эпидермальных клеток, лишенных межклеточных контактов и хаотично расположенных во всех отделах эпидермиса.
Гиперкератоз – чрезмерное утолщение рогового слоя эпидермиса, в результате избыточного образования кератина.
Паракератоз – нарушение процесса ороговения, связанное с потерей способности клеток эпидермиса вырабатывать кератогиалин. При этом отмечается утолщение рогового и частичное или полное исчезновение зернистого слоя.
Акантоз – утолщение эпидермиса кожи и эпителия слизистой оболочки за счет усиления пролиферации базальных и шиповидных клеток.
Приложение 4
Схема-топограмма СОПР (Roed-Petersen & Renstrup, 1969) для топографирования зон локализации элементов поражения в модификации Гилевой О.С. и соавт. (РП № 2436 от 22.02.08) с цветовой кодировкой зон поражения по ТК ВОЗ.
Приложение 5
Дополнение к карте для определения пародонтологического статуса пациента
Приложение 6
Алгоритмы определения индексов
Индекс гигиены Грин – Вермиллиона.
Представляет собой двойной индекс, т.е. состоящий их двух компонент:
первая компонента-это индекс зубного налета (DI-S)
вторая компонента-это индекс зубного камня (CI-S)
Метод: Исследования проводят на вестибулярной поверхности зубов 16 11 26 31 и язычной поверхности зубов 36 и 46 с помощью стоматологического зонда и применения красителей.(флуоресцин натрия, эритрозин, синий цвет, флоксин В).
Критерии оценки DI-S:
0-нет налета
1-налет покрывает не более 1\3 поверхности зуба
2-налет покрывает от 1\3 до 2\3 поверхности зуба
3-налет покрывает более 2\3 поверхности зуба
Формула:
DI-S=сумма баллов/6
Критерии оценки CI-S:
0-нет камня
1-наддесневой камень покрывает менее 1\3 поверхности зуба
2-наддесневой камень покрывает от 1\3 до 2\3 поверхности зуба или имеются отдельные частицы поддесневого камня
3-наддесневой камень покрывает более 2\3 поверхности зуба
Формула:
СI-S=сумма баллов/6
OHI-S=DI-S+CI-S
Критерии оценки:
0,0-0,6 низкий (гигиена хорошая)
0,7-1,6 средний (гигиена удовлетворительная)
1,7-2,5 высокий (гигиена неудовлетворительная)
2,6-6,0 очень высокий(гигиена плохая)
Индекс гигиены Силнесс-Лое.
Определяют толщину зубного налета в придесневой области зуба.
Метод:
1. Окрашивать зубной налет не требуется. После высушивания зуба воздухом для выявления зубного налета используют стоматологическое зеркало и зонд.
2. Для определения индекса можно осмотреть все зубы или только 6 индексных зубов:
| 16 | 21 | 24 |
| 44 | 41 | 36 |
3. В области каждого зуба осматривают 4 участка:
-дистально- вестибулярный
-вестибулярный
-медиально- вестибулярный
-язычный
Индекс кровоточивости Мюлеманна (в модификации Коуэла).
Используют для определения воспаления в тканях пародонта. Метод показателен при гингивите и пародонтите. В области «зубов Рамфьерда»,(16,21,24,36,41,44) с щечной и язычной (небной) сторон кончик пародонтального зонда без давления прижимают к стенке бороздки и медленно ведут от медиальной к дистальной стороне зуба.
Оценочная шкала следующая:
0- если после этого кровоточивость отсутствует;
1-если кровоточивость появляется не раньше, чем через 30с;
2-если кровоточивость возникает или сразу после проведения кончиком зонда по стенке бороздки, или в пределах 30с.
3-если кровоточивость пациент отмечает при приеме пищи или чистке зубов.
Значение индекса = сумма показателей всех зубов /число зубов.
Приложение 7
Приложение 8
Методика взятия биопсийного материала с участка слизистой оболочки рта
Биопсия — метод получения ткани живого организма для морфологического исследования с диагностической целью.
Существует несколько способов диагностических биопсий, используемых в стоматологии:
— при инцизионной биопсии иссекается только часть новообразования (при этом размеры иссекаемого фрагмента должны быть не меньше 1,0 х 1,0 см, иначе возникают трудности в трактовке морфологической картины для патологоанатома);
— эксцизионная биопсия – хирургическая операция, при которой для исследования удаляется полностью патологический очаг, примером может служить удаление папиллом, фибром, кист, смешанных опухолей, при этом в большинстве случаев диагностика и лечение проводятся одновременно;
— трепанобиопсия предполагает забор патологического материала из кости с помощью трепана;
— пункционная биопсия выполняется специальными иглами (например, игла Пятницкого), позволяющими получить столбик ткани. Применяется она при глубоко расположенных новообразованиях. Этот вид биопсии можно использовать для морфологического исследования увеличенных лимфатических узлов.
Материал, заготовленный для гистологического исследования, погружают в 10% раствор формалина. Количество фиксирующей жидкости должно быть достаточно большим и превосходить кусочек ткани в 10 раз и более. Погружение ткани в формалин необходимо производить сразу после забора материала, не допуская его подсыхания. Целесообразно использовать свежий раствор формалина; хранение его на свету приводит к снижению фиксирующих свойств. Фиксированный в формалине материал немедленно маркируется с указанием фамилии имени и отчества больного, фамилии врача, выполнившего биопсию, даты ее выполнения и направляется в морфологическую лабораторию, где производится его дальнейшая обработка.
Существуют разные методы чистки зубов, основанные на круговых, вибрирующих, горизонтальных и вертикальных движениях. Однако важна не сама техника, а эффективность очищения, последовательность процедуры и отсутствие вредного воздействия. Пациентам с хроническими заболеваниями СОР рекомендуются мануальные зубные щетки средней (в стадии ремиссии) жесткости или мягкие зубные щетки из искусственной щетины (при обострении), а также электрические зубные щетки.
Чистку зубов начинают с участка в области верхних правых жевательных зубов, последовательно переходя от сегмента к сегменту. В таком же порядке проводят чистку зубов на нижней челюсти.
Следует обращать внимание на то, что рабочая часть зубной щетки должна располагаться од углом 45° к зубу, производить очищающие движения от десны к зубу, одновременно удаляя налет с зубов и десен. Жевательные поверхности зубов очищают горизонтальными (возвратно-поступательными) движениями так, чтобы волокна щетки проникали глубоко в фиссуры и межзубные промежутки. Вестибулярную поверхность фронтальной группы зубов верхней и нижней челюстей очищать такими же движениями, как моляры и премоляры. При чистке оральной поверхности ручку щетки располагают перпендикулярно к окклюзионной плоскости зубов, при этом волокна должны находиться под острым углом к зубам и захватывать не только зубы, но и десну. Завершают чистку круговыми движениями зубной щетки при сомкнутых челюстях, осуществляя массаж десен. Выбор зубной пасты (лечебной, лечебно-профилактической или профилактической) определяется состоянием пародонта и стадией патологии СОР. При обострении процесса не рекомендуется использование зубных паст высокой степени абразивности или содержащих лаурилсульфат натрия в концентрации выше 1,5%; при сочетанных воспалительных заболеваниях пародонта рекомендуются зубные пасты с антимикробными компонентами (триклозан, фторид олова и др.)
Для качественной чистки контактных поверхностей зубов необходимо использовать межзубные ершики и зубные нити, для очищения поверхности языка – специальные зубные щетки с подушечкой для чистки языка, скребки для языка. По показаниям рекомендуется использование ополаскивателей, не содержащих спирт, ирригаторов для очищения труднодоступных участков слизистой полости рта.
Индивидуальный подбор средств гигиены рта осуществляется с учетом стоматологического статуса пациента (состояния твердых тканей зубов и тканей пародонта, наличия зубочелюстных аномалий, съемных и несъемных ортодонтических и ортопедических конструкций).
С целью закрепления полученных навыков проводят контроль индивидуальной гигиены рта (контролируемая чистка зубов).
Первое посещение
— Обработка зубов пациента окрашивающим средством, определение гигиенического индекса, демонстрация пациенту с помощью зеркала мест наибольшего скопления зубного налета.
— Чистка зубов пациентом в его обычной манере.
— Повторное определение гигиенического индекса, оценка эффективности чистки зубов (сравнение показателей индекса гигиены до и после чистки зубов), демонстрация пациенту с помощью зеркала окрашенных участков, где зубной налет не был удален при чистке.
— Демонстрация правильной техники чистки зубов на моделях, рекомендации пациенту по коррекции недостатков гигиенического ухода за ртом, использованию зубных нитей и дополнительных средств гигиены (специальных зубных щеток, зубных ершиков, монопучковых щеток, ирригаторов — по показаниям).
Следующее посещение
Определение гигиенического индекса, при неудовлетворительном уровне гигиены рта — повторение процедуры. Пациента информируют о небходимости являться на профилактический осмотр к врачу при возникновении кровоточивости десен, но не реже 1 раза в год.
Алгоритм профессиональной гигиены рта и зубов
Этапы профессиональной гигиены:
— обучение пациента индивидуальной гигиене рта;
— контролируемая чистка зубов;
— удаление зубных отложений;
— полирование поверхностей зубов;
— устранение факторов, способствующих скоплению зубного налета;
— аппликации реминерализирующих и фторидсодержащих средств;
— мотивация пациента к профилактике и лечению стоматологических заболеваний.
При удалении зубных отложений (зубной камень, мягкий зубной налет) следует соблюдать ряд условий:
— провести обработку рта раствором антисептика;
— при выраженной гиперестезии зубов и отсутствии общих противопоказаний удаление зубных отложений нужно проводить под местным обезболиванием;
Для удаления налета и полирования поверхностей зубов используют резиновые колпачки, для жевательных поверхностей — вращающиеся щеточки, для контактных поверхностей — вращающиеся ершики, резиновые конусы, суперфлоссы, флоссы и абразивные штрипсы. Полировочную пасту следует использовать, начиная с крупнодисперсной и заканчивая мелкодисперсной. При обработке поверхностей имплантатов следует использовать мелкодисперсные полировочные пасты и резиновые колпачки
Необходимо устранить факторы, способствующие скоплению зубного налета: удалить нависающие края пломб и неправильно изготовленные ортопедические конструкции, провести повторное полирование пломб.
Периодичность проведения профессиональной гигиены полости рта и зубов зависит от стоматологического статуса пациента (гигиенического состояния полости рта, интенсивности кариеса зубов, состояния тканей пародонта, наличия несъемной ортодонтической аппаратуры и стоматологических имплантатов).
Минимальная периодичность проведения профессиональной гигиены — 2 раза в год.
Приложение 10
Форма добровольного информированного согласия пациента при выполнении протокола приложение к медицинской карте №_____
Пациент (законный представитель пациента) информирован о результатах обследования, диагнозе, о цели медицинского вмешательства и его последствиях, применяемых и альтернативных методах лечения, предполагаемых результатах лечения, ознакомлен с комплексным планом лечения, предупрежден о возможных осложнениях во время и после лечения и дает добровольное согласие на медицинское вмешательство.
При этом пациент понимает, что несоблюдение указаний (рекомендаций) врача, в том числе назначенного режима лечения, может снизить качество оказываемой медицинской помощи. Повлечь за собой невозможность её завершения в срок или отрицательно сказаться на состоянии его здоровья.
ФИО пациента (законный представитель пациента)_____________
ФИО врача _____________
«___»________________20___г.
Приложение 11
Дополнительная информация для пациента:
1. В острый период заболевания зубы необходимо чистить мягкой зубной щеткой с пастой два раза в день. После еды следует полоскать рот для удаления остатков пищи.
2. При возникновении кровоточивости при чистке зубов нельзя прекращать гигиенические процедуры. Если кровоточивость не проходит в течение 3- дней, необходимо обратиться к врачу.
3. Профессиональная гигиена должна проводиться не реже 1 раза в 6 месяцев у лечащего врача-стоматолога.
4. Если после проведения профессиональной гигиены появилась повышенная чувствительность твердых тканей зубов, использовать специальные зубные пасты для снижения чувствительности зубов и обратиться к своему лечащему врачу-стоматологу.
5. Обязательно посещать плановые осмотры.
6. Необходимо полноценное и своевременное восстановление дефектов зубов и зубных рядов.
7. Устранение или нейтрализация действия профессиональных вредных факторов на пародонт.
8. Оздоровление условий труда, отдыха, питания и здоровый образ жизни.
Приложение 12
Анкета пациента
ФИО__________________________________________ Дата заполнения
Как Вы оцениваете Ваше общее самочувствие на сегодняшний день?
Отметьте, пожалуйста, на шкале значение, соответствующее состоянию Вашего здоровья.