Что такое туннельный синдром
Что такое туннельный синдром
Туннельный синдром: симптомы, причины, лечение, профилактика
Замечаете, что у вас всё чаще побаливают кисти рук, пальцы деревенеют, а движения даются труднее и труднее? У вас туннельный синдром, скорее всего, дело в нем. Сегодня он становится проблемой многих людей, проводящих большое количество времени у компьютера. Но не спешите делать выводы, ознакомьтесь сначала с нашей статьей.
Из нее вы узнаете об этом заболевании, его разновидностях, симптомах и, самое главное, причинах. Также мы расскажем, к каким именно врачам можно обратиться за помощью и как проходит лечение. В конце материала вы найдете полезные упражнения, благодаря которым сможете проводить профилактику данного синдрома самостоятельно. Читайте внимательно и будьте здоровы.
Общее описание туннельного синдрома
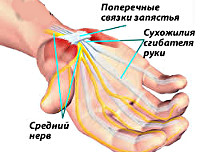
Туннельный синдром кисти (запястного канала) может возникнуть при сдавливании срединного нерва запястья и характеризуется определенными симптомами. Данное заболевание числится в МКБ-10 под кодом G56.0.
Среди характерной симптоматики следует отметить онемение в кисти, парестезию, болезненные ощущения в области иннервации срединного нерва. Симптомы также могут влиять на чувствительность и силу руки.
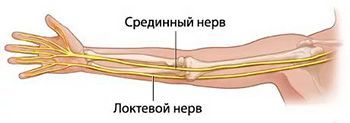
Синдром развивается как осложнение различных по происхождению заболеваний или как следствие каечного и связочного перенапряжения, возникающего вокруг нервных волокон. При этом нервы либо сдавливаются, либо растягиваются. Чаще всего страдают срединный и локтевой нервы. Последний в свою очередь может пережиматься в области сустава или на запястье внутри канала Гийона.

Существует несколько видов туннельного синдрома в зависимости от степени участия анатомических структур в развитии патологии. На сегодняшний день специалисты выделяют 30 таких вариантов.
Разновидности туннельного синдрома
Синдром может проявляться в нескольких общепринятых формах.
Туннельный синдром
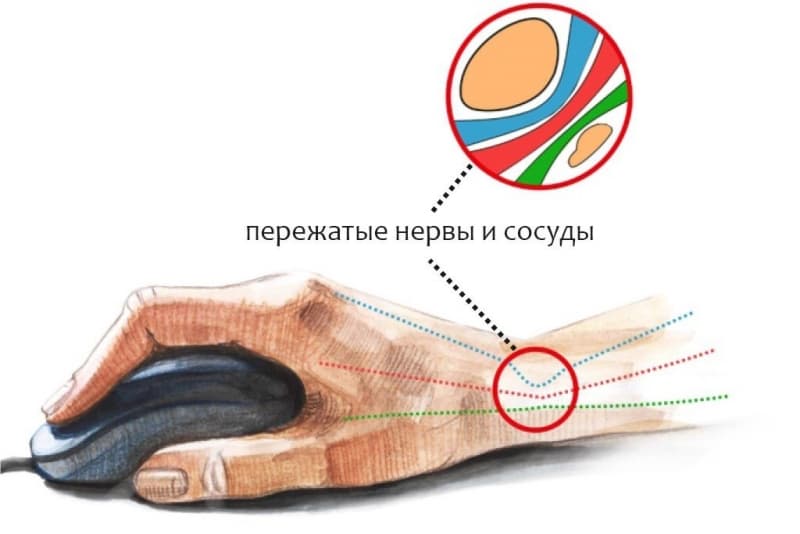
Если человек длительное время занимается одной и той же работой, к примеру, долго сидит за компьютером, у него в руках может появиться боль. Это и будет туннельный синдром. С такой проблемой могут встретиться не только те люди, которые работают за компьютером, но и водители, так как их руки длительное время находятся в одном положении.
Синдром туннельного канала связан с тем, что ткани, расположенные вокруг сухожилия, отекают, в результате чего оказывается давление на нерв. Это приводит к тому, что пациент начинает ощущать покалывание в кистях, онемение пальцев рук. Мышцы стают слабыми, на пальцах может появиться припухлость.
Карпальный туннельный синдром связан с туннелем, проходящим между поперечной связкой и костями запястья. В середине карпального канала есть срединный нерв. Любые заболевания, травмы, патологии приводят к сужению канала, а это воздействует на нерв, что и вызывает синдром.
Причины
Синдром туннельного нерва – это как врожденная аномалия, так и заболевание, связанное с деятельностью, образом жизни человека.
Среди основных причин синдрома туннельного сустава нужно выделить:
К причинам туннельного синдрома нужно отнести и такие заболевания, как артроз, диабет, артрит, заболевания щитовидной железы. Столкнуться с проблемой пациенты могут при нарушениях обмена веществ, после переломов, частых травм, ушибов.
Выделяют более 30-ти видов туннельного синдрома, среди основных и часто встречаемых нужно выделить:
Чаще всего пациенты сталкиваются с туннельным синдромом запястья (1,5% населения земли). Руки от невропатии страдают больше, чем нижние конечности. Еще реже к врачам обращаются с туннельной невропатией туловища.
Симптомы и признаки

У пациентов возникает такое ощущение, как будто по ладоням бегают мурашки, возникает чувство стреляющей боли, онемения. Человеку сложно станет контролировать руку, управлять ею, при сжатии ладони в кулак будут возникать неприятные, а при поздних стадиях и болевые ощущения.
Примите во внимание! Заболевание поражает все пальцы, кроме мизинцев.
Когда следует обратиться к врачу
Не ждите, что все пройдет самостоятельно, при несвоевременном обращении к врачу может начать развиваться атрофия конечностей. Если профессия связана с работой за компьютером, долгое время стоите у станка или работает водителем – вы в группе повышенного риска. При проявлении первых симптомов (ночных, вегетативных, болевых) нужно обратиться к специалисту.
Врачи-неврологи АО «Медицина» (клиника академика Ройтберга) имеют большой опыт в лечении подобных проблем. Наша клиника находится в центре Москвы, в пешей доступности расположены станции метро Маяковская, Белорусская, Новослободская, Тверская, Чеховская.
Диагностика
Для правильного диагностирования заболевания доктор общается с пациентом, принимает во внимание его жалобы. После проводится осмотр конечностей, назначаются тесты, инструментальное обследование.
К основным тестам относят:
Также пациенту назначается ультразвуковое исследование, компьютерная томография, МРТ, благодаря чему удается определить (или опровергнуть) наличие новообразований. Перед тем как назначить лечение, перед специалистом стоит задача – определить, насколько поражен нерв. Для этого назначается электронейромиография.
Лечение

Лечение зависит от симптомов, причин. При легкой форме заболевания назначается массаж, также специалист может назначить ношение ортеза – он уменьшит боль ночью и упростит рабочий процесс днем. Массаж может делать как специалист клиники, так и пациент дома, доктор ознакомит с методикой, движениями. Также могут быть назначены медицинские препараты, помогающие восстановить кровообращение. При сильных болях прописываются обезболивающие лекарства. На первоначальной стадии поможет консервативное лечение, к примеру, лечебная физкультура. На поздних стадиях нужно рассекать удерживающую связку, устранять ущемление нерва.
Профилактика
Если работа пациента связана с компьютером, можно использовать специальную мышку, клавиатуру, систему крепления клавиатуры или специальные подставки. Если беспокоят незначительные боли, рекомендуется носить шину, поддерживающую запястье. Во время работы делайте упражнения, меняйте положение рук, дайте конечностям отдохнуть. Можно периодически менять вид деятельности, перепланировать рабочее место, снизить уровень нагрузки.
Как записаться на прием к врачу-неврологу
Записаться на прием к врачу-неврологу, врачу лечебной физкультуры можно по телефону +7 (495) 775-73-60. Линия работает круглосуточно. Также записаться на прием к специалисту можно с помощью специальной формы на сайте.
АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы, по адресу 2-й Тверской-Ямской переулок 10.
Туннельный синдром: что это такое, симптомы, лечение
В статье мы расcкажем:
В том случае, если кто-то продолжительный отрезок времени осуществляет одну и ту же деятельность (например, проводит 24/7 за планшетом), в его руках могут возникнуть болевые ощущения. Это и есть, так называемый, туннельный синдром. С подобным препятствием могут столкнуться не только те, кто сидят за планшетами постоянно, но и водители автомобилей, поскольку их руки располагаются исключительно в одинаковой позиции.
Вышеупомянутый синдром подразумевает под собой то, что ткани, находящиеся около сухожилия, припухают, что обеспечивает напряжение на нерв. Ввиду этого у человека начинается покалывание в кистях и наблюдается онемение. Сами мышцы теряют свою силу, а пальцы отекают.

Карпальный туннельный синдром имеет общее с туннелем, который располагается между поперечной связкой и костями запястья. В центре карпального канала имеется срединный нерв. Всякие болезни могут вызвать уменьшение канала, оказывающего влияние на нерв. Выше мы рассказали, что такое туннельный синдром.
Причины
Синдром является врожденной патрологией и болезнью одновременно, на которую оказал влияние привычный образ жизни пациента.
К причинам появления патологии относят:
К причинам можно причислить также остеоартроз, диабет, артрит, заболевания щитовидной железы. Испытать на себе это пациенты могут и в результате сбоя метаболизма, после различного рода повреждений.
Можно выделить свыше тридцати типов туннельного синдрома, к самым широко распространённым из которых относят:
Как правило, люди страдают от синдрома запястья (примерно 15% населения). Верхние конечности больше подтверждены заболеванию, нежели нижние. Довольно редки случаи возникновения туннельной невропатии туловища.

Симптоматика
Патология нацелена обычно на рабочую руку, а сама боль усиливается утром или ночью. Симптомы туннельного синдрома относят:
У людей может появиться ощущение, будто по рукам бегают мурашки. Пациенту трудно держать свою руку под контролем, а при сжатии ладони в кулак будут происходить даже болевые ощущения.
Когда рекомендуется обращаться к специалисту?
Как лечить туннельный синдром? Не следует ждать и надеяться, что все само собой решится. При позднем отрешении может возникнуть даже атрофия конечностей. Если ваша деятельность связана с компьютером, вы постоянно стоите у инструмента или водите транспортное средство, тогда вы рискуете получить симптом тинеля. При возникновении первичных показателей необходимо незамедлительно идти к врачу.
Туннельный синдром запястья
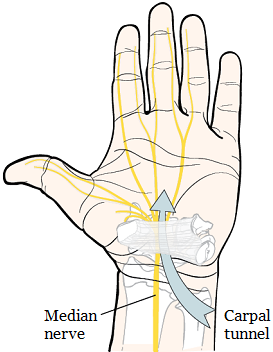
Рисунок 1. Запястный канал
Эта информация объясняет, что такое туннельный синдром запястья. Здесь также описаны некоторые из распространенных причин и симптомов этого синдрома и способы их лечения.
О туннельном синдроме запястья
Карпальный (туннельный) канал запястья — это узкий туннель в запястье, который защищает ваш срединный нерв и другие ткани (см. рисунок 1). Срединный нерв — это нерв, который проходит от предплечья до ладони. Благодаря ему вы чувствуете большой и еще три пальца, кроме мизинца.
Туннельный синдром запястья (синдром запястного канала) — это неврологическое заболевание, при котором ткани в карпальном канале запястья отекают и сдавливают срединный нерв. Он может привести к боли или онемению в руке. У некоторых людей карпальный канал небольшой, что делает их более расположенными к развитию туннельного синдрома запястья.
Причины развития туннельного синдрома запястья
Вот некоторые факторы, которые могут стать причиной туннельного синдрома запястья:
Симптомы туннельного синдрома запястья
У вас может проявиться только один, несколько или целый ряд симптомов (признаков) туннельного синдрома запястья. Со временем симптомы могут меняться.
Симптомы часто проявляются в руках, запястьях и пальцах. Распространенные симптомы:
Диагностика туннельного синдрома запястья
Чтобы выяснить, есть ли у вас туннельный синдром запястья ваш медицинский сотрудник:
Медицинский сотрудник также может выдать вам направление на анализы крови и рентгенографию. Это делается для того, чтобы исключить другие возможные причины вашей боли и отека.
Лечение туннельного синдрома запястья
Существуют методы лечения, которые могут облегчить симптомы туннельного синдрома запястья. Время, необходимое для улучшения или исчезновения симптомов, у всех разное.
Основная цель лечения — ослабить давление на срединный нерв, благодаря чему состояние вашей руки улучшится. Другая цель лечения — выяснить причину туннельного синдрома запястья.
Способы лечения
Способ лечения зависит от того, как давно у вас появились симптомы. Он также может зависеть от степени тяжести симптомов. Обсудите с медицинским сотрудником, какой вариант подходит именно вам.
В зависимости от ваших симптомов ваш медицинский сотрудник может предложить:
Лечение для предотвращения усиления боли и отека
Лечение для уменьшения боли и отека
НПВП могут вызывать побочные эффекты. Уточните у своего медицинского сотрудника, можно ли вам принимать эти препараты.
Если эти методы лечения не помогают, ваш медицинский сотрудник может предложить:
Туннельные синдромы: симптомы, диагностика и лечение
Туннельные синдромы
Треть от заболеваний периферической нервной системы составляют туннельные невропатии. Под туннельным синдромом принято обозначать комплекс клинических проявлений (чувствительных, двигательных и трофических) обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомический туннель). Но при определенных патологических условиях канал сужается, возникает нервно–канальный конфликт [Аль–Замиль М.Х., 2008].
В литературе описано более 30 форм туннельных невропатий [Левин О.С., 2005].
Кистевой /карпальный/ туннельный синдром
Кистевой туннельный синдром является наиболее распространенным заболеванием среди всех туннельных синдромов.
Этиология
Кистевой туннельный синдром обладает широким спектром причин. Существует два механизма формирования данного синдрома. Первый – уменьшение в размерах самого карпального канала. Сюда относят такие причины, как артроз, травмы, акромегалия, и чрезмерное механическое воздействие. Второй механизм – увеличение в размерах содержимого карпального канала. Например, при ганглиевых кистах, опухолях нерва, отложение веществ (например, амилоида), или синовиальной гипертрофии при ревматоидном артрите. Также некоторые индивидуальные факторы, такие как размер и форма запястья и форма срединного нерва, могут способствовать развитию синдрома запястного канала.
Клиническая картина
При кистевом туннельном синдроме, прежде всего, определяется боль и сенсорные симптомы. Типичным симптомом является брахиалгия, парастезии, или ночные восходящие боли, исходящие из запястья. Кроме того, определяется слабость в руке. Слабость, как правило, является поздним симптомом.
Лучевая диагностика
При диагностике кистевого туннельного синдрома можно использовать такой метод, как рентгенограмма костей кисти, для подтверждения/исключения травм и переломов костей запястья (особенно крючковидной и трапециевидной костей), а также подтвердить/исключить тяжелый остеоартрит и другие артропатии.
Но, обычная рентгенограмма имеет ограниченное применение в диагностике и оценке кистевого туннельного синдрома, так как данным методом можно только оценить лишь костные структуры.
КТ может использоваться для оценки поперечного размера карпального канала, а также для обнаружения кальцификации в сухожилиях, в пределах канала.
Однако, КТ ограничена в своих возможностях визуализации срединного нерва и сухожилий запястья, поставить окончательный диагноз туннельного синдрома по
КТ не представляется возможным. Поэтому другие методы визуализации мягких тканей запястного канала будут предпочтительнее.
Ультразвуковая диагностика, позволяет визуализировать достаточно хорошо содержимое карпального канала.
Ультразвуковое изображение
При МРТ воспаление синовиальной оболочки и сухожилия визуализируются в виде низкой интенсивности сигнала на Т1-взвешенных изображениях и повышения интенсивности сигнала на Т2-взвешенных, Т2*-взвешенный изображениях(STIR) последовательностях.
Независимо от этиологии синдрома запястного канала, изменения в срединном нерве аналогичны и включают в себя следующее: диффузный отек или сегментарное расширение срединного нерва. МРТ также применяется для определения объемных образований, таких как невриномы, липомы, гемангиомы.
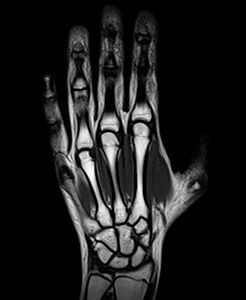
МРТ изображения кистевого туннельного синдрома
Лечение:
При начальных проявлениях симптома карпального канала (легкая степень) лечение включает в себя ограничение нагрузки, противовоспалительные препараты, при неэффективности – гормональные препараты.
Хирургическое лечение может быть необходимо, при тяжелых симптомах и если другие методы не дают никакого облегчения. Операция не должна быть методом выбора при лечении данного синдрома. Даже после операции, могут оставаться некоторые проблемы, так, слабость в прооперированной конечности сохраняется примерно в 30% случаев.

Когда болит запястье. Синдром запястного канала: находим причины и избавляемся
О том, представители каких профессий находятся в группе риска, как диагностировать и как лечить синдром запястного канала, и о многом другом мы поговорили с врачом-неврологом «Клиники Эксперт» Ставрополь Александрой Андреевной Боголюбовой.
— Александра Андреевна, расскажите, что собой представляет синдром запястного канала?
— Это ущемление срединного нерва в туннеле запястного канала.
— Синдром запястного канала – то же самое, что туннельный синдром запястного канала, синдром карпального канала?
— Да. Всё перечисленное, а также туннельный синдром карпального канала – синонимы.
Анатомических туннелей, через которые проходят нервы, очень много. Они есть по всему организму. К примеру, в области локтевого сустава. Под «туннелем» подразумевается узкое место, через которое на своём пути проходит нервное волокно. Это может быть узкое пространство между связками и костными элементами.
— Что является причиной развития синдрома запястного канала?
— Врождённая анатомическая узость канала, травмы (переломы костей, ушиб или вывих сустава). В результате формируется отёк тканей, уменьшающий просвет канала, через который проходит нерв. Или смещаются кости и (или) костные отломки, и тоже меняют просвет канала.
Следующая возможная причина – ежедневные, длительные, однотипные и монотонные движения. Что это значит? Сами по себе движения могут быть абсолютно нормальными. Но в рамках некоторых профессий подолгу приходится выполнять именно определённые движения и никакие другие. Причём для этой конкретной профессии такие движения не считаются чрезмерными, поскольку являются частью профессии. Несмотря на это они могут привести к последствиям. Как правило, такой синдром возникает у пианистов, виолончелистов, плотников, у тех, кто постоянно занимается за компьютером и т. д.
Женщины более предрасположены к этому недугу, т. к. запястный канал у них обычно более узкий. Если происходит какая-то травма, то начинает зажиматься срединный нерв в этом канале.
— Расскажите, какими симптомами проявляется синдром запястного канала?
— Прежде всего это чувствительные нарушения на ладонной поверхности первого, второго, третьего и половины четвёртого пальцев. Они могут быть разные: онемение, боли, чувство покалывания, ползания мурашек.
Если это затянутая форма заболевания, когда человек долго не обращается к специалисту, то может возникать нарушение движения. Как говорят сами пациенты: «Всё валится из рук». Т. е. они могут взять книгу и уронить её, взять кружку с чаем и разлить. Это происходит потому, что отведение и приведение большого пальца затруднено.
Если это уже какая-то очень-очень длительно существующая ситуация, то может быть либо похолодание руки, либо, наоборот, чувство, что рука горячая. Т. е. происходит нарушение именно вегетативной нервной системы.
При осмотре невролог использует специальные приёмы, помогающие определить, что это именно проявление синдрома запястного канала, а не какая-то другая невропатия.
— Александра Андреевна, давайте поговорим о диагностике поподробнее. Как выявляют синдром запястного канала?
— Вначале, конечно, это прохождение неврологического осмотра. Затем, чтобы исключить другие патологии, доктор назначает дополнительные исследования: общий и биохимический анализ крови, электронейромиографию (ЭНМГ). Это исследование проведения нервного импульса по нервному волокну. На срединный нерв посылается сигнал электрического тока, и врач наблюдает за его проведением и ответной реакцией мышц. Может быть назначено УЗИ.
Подробнее о методе электронейромиографии читайте нашу статью: Электронейромиография: единственная в своём роде
— А МРТ не применяется?
— Для диагностики самого синдрома запястного канала выполнение магнитно-резонансной томографии не требуется, так как даже неврологический осмотр и ЭНМГ дадут полностью подтверждённый диагноз. ЭНМГ хороша тем, что показывает именно нарушение функции нерва, его работы, что и происходит при туннельном синдроме запястного канала. А с помощью МРТ можно увидеть нарушение структуры. Т. е. в данном случае МРТ может быть проведена с целью дифференциальной диагностики причины появления синдрома. На снимках мы можем конкретно увидеть отёк, перелом и смещение костных отростков, инородные тела или опухолевые образования.
— Чем могут помочь врачи таким пациентам? Как лечат синдром запястного канала?
— Прежде всего необходима иммобилизация (создание неподвижности или уменьшение подвижности) кисти. В ортопедических салонах продаются специальные шины, чтобы зафиксировать сустав. При синдроме запястного канала применяется также тейпирование. Накладываются специальные тейпы по ходу мышц и сухожилий. Используется физиолечение и медикаментозная терапия, которая состоит из нескольких препаратов. В наиболее запущенных случаях может понадобиться хирургическая операция.
— А ЛФК может помочь при синдроме запястного канала?
— Нет, лечебная физкультура в такой ситуации не поможет. Надо, наоборот, на некоторое время зафиксировать кисть.
— Что будет, если не лечить синдром запястного канала?
— Со временем болезнь переходит в хроническую стадию. Т. е. изначально нервное волокно поражается снаружи (самые верхние слои) и происходит нарушение чувствительности. Потом, если не лечить, поражаются более глубокие слои нерва, и тогда уже нарушается не только чувствительность, но и двигательная функция нерва. Впоследствии эти нервные клетки в самом нервном волокне начинают отмирать, замещаться на соединительную ткань. И когда через какое-то время начнётся лечение, мы не сможем до конца восстановить нерв и все его функции, так как произойдут уже необратимые изменения. Часть функций руки, кисти будет потеряна. А так как обычно поражается именно доминантная рука (у правшей правая, у левшей левая), это влечёт за собой и снижение качества жизни.
— Александра Андреевна, а какие профилактические меры помогут предупредить возникновение синдрома запястного канала?
— Профилактика состоит в обеспечении себе комфортных условий труда. Если человек, к примеру, работает за компьютером, то необходимо подобрать оптимальный размер мышки, следить за тем, чтобы кисть не была чрезмерно разогнута в этом суставе.
Кроме того, большое значение имеет своевременное лечение всех травм. Очень часто люди травмируются и не обращаются за помощью. Мазью помазали и всё. А между тем своевременное адекватное лечение поможет предупредить развитие данного синдрома.
Если вам нужна консультация врача-невролога, записаться на приём можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Для справки:
Боголюбова Александра Андреевна
В 2012 г. окончила Ставропольский государственный медицинский университет, в 2013 г. – интернатуру по неврологии
В настоящее время – врач-невролог в «Клинике Эксперт» Ставрополь. Приём ведёт по адресу: ул. Доваторцев, 39А
Туннельный синдром
Болезни периферической нервной системы, при которых происходит сдавление нерва в костно-мышечном канале, объединены под названием «туннельный синдром». Их отличительный признак – односторонность, симметричные поражения являются исключением. Частота высока – около трети от всех болезней периферических нервов. Страдают этим синдромом люди трудоспособного возраста, поэтому основная задача врачей – помочь им справиться с болезнью как можно скорее. Своевременная диагностика вкупе с инновационными методами лечения позволяют многим больным продолжать заниматься своей профессией.
Опасность туннельных синдромов в том, что сдавление нерва никогда не проходит бесследно. Без лечения в месте сдавления разрастается соединительная ткань, оболочка нерва теряет миелин, а центральный аксон подвергается перерождению. Восстановить функцию нерва, который был сдавлен длительное время, удается не всегда. Консультироваться нужно при первых признаках болезни, чтобы сохранить нерв живым.
Почему сдавливаются нервы?
Природа предусмотрела для нерва мышечно-костное или мышечно-фиброзное ложе. Причины сдавления разные:
Каждый периферический нерв на своем протяжении проходит узкие места, в которых может сдавливаться. Это касается в первую очередь срединного нерва руки, которому приходится преодолевать три туннеля – на запястье, предплечье и в нижней трети плеча. Локтевой нерв может сдавливаться в области локтевого сустава и под ладонной связкой. На ноге может сдавливаться запирательный, латеральный кожный, седалищный, большеберцовый и подошвенно-пальцевой нервы.
Синдром запястного канала
Это самый распространенный туннельный синдром, когда срединный нерв сдавливается в области запястья. Женщины страдают от него в 3 раза чаще мужчин из-за того, что у них костный канал для нерва намного меньше мужского. Этот синдром может развиваться не только от повреждений и травм, но и после удаления молочных желез по поводу рака. У оперированных женщин плохо циркулирует лимфа, и запястный канал сильно отекает. Сильные отеки могут появиться в этом месте также при беременности, менопаузе или климаксе.
Болезни и изменения гормонального фона – это предрасполагающие факторы, которые «готовят почву» для сдавления нерва. Непосредственным же толчком служат монотонные движения, повторяющиеся изо дня в день на протяжении нескольких лет. Движения кисти чаще всего неудобные, нефизиологичные, при которых слишком сильно напрягаются мышцы. Как правило, это движения, необходимые в определенной профессии. Страдают швеи, полировщицы, музыканты. В последние годы запястный канал все больше страдает у программистов, которые регулярно нажимают на кнопки компьютерной клавиатуры.
Как проявляется сдавление срединного нерва?
Через карпальный канал (то же самое, что запястный) срединный нерв проходит к кисти на двух уровнях: через лучезапястный сустав и над ним. Над суставом проходит чувствительная часть срединного нерва, которая на самой кисти разделяется на мелкие веточки, причем эти разветвления у каждого человека разные – концентрированные или рассыпные. Внутри лучезапястного сустава проходит мышечная ветвь, которая идет к большому пальцу и позволяет сжать кисть в кулак.
Первый признак синдрома – распирающие ночные боли в кисти. «Мурашки» бегают по всем пальцам кисти, кроме мизинца. Боль выматывающая и мучительная, может отдавать в предплечье или плечо. Человек просыпается посреди ночи от боли, приходится вставать, чтобы растереть руку, опустить ее и потрясти. Когда рука опускается вниз, боль стихает, но при попытке поднять возобновляется. Так приходится провести иногда несколько часов. Кисть отекает, женщины не могут носить привычные кольца. Если постучать по запястью, боль усиливается. Становится трудно отводить большой палец. Простая домашняя работа – отжимание белья, вязание, шитье – вызывает боль и в дневное время.
Если срединный нерв сдавлен в верхней части предплечья, то предплечье очень сильно болит. Это бывает у тех, кому по роду работы приходится часто поворачивать кисть вверх и вниз, удерживая пальцами какой-то предмет. Это водители, резчики, доярки ручного доения, маляры, художники. Впервые боль беспокоит после переноски тяжестей, когда основная нагрузка приходится на предплечье, обычно после поднятия тяжелой коробки или ящика. Если сжать кисть в кулак и резко повернуть ее книзу, боль мгновенно усилится. Затруднения вызывают письмо и подъем руки вверх. Могут подвергнуться атрофии мышцы у основания большого пальца.
Сдавление срединного нерва в нижней трети плеча носит название «паралич влюбленных». Возникает это состояние у тех, на чьем плече долго и безмятежно спит человек. Конечно, это не настоящий паралич, а все те же боль, онемение и нарушение движений.
Сдавления локтевого нерва или кубитальный синдром
Происходит у тех, кто часто сгибает руку в локте – велосипедистов, программистов и прочих. Часто локтевой нерв поражается у очень худых женщин. В этом случае боль и онемение начинаются с мизинца, распространяясь на всю кисть. Мышцы на тыльной стороне кисти между большим и указательным пальцами истончаются, начинают хуже работать. В сырую холодную погоду боли становятся практически невыносимыми.
Диагностика
Боли, онемения, «мурашки» и нарушения движения руки могут вызываться не только сдавлением нервов в этих костных каналах. Есть еще болезни плечевого нервного сплетения, позвоночные грыжи, уплотнения в мышцах и другие состояния, при которых болят руки. Поэтому самое разумное – сразу обратиться к специалисту, а не пытаться разобраться самостоятельно.
Диагностика при болях в руке может занять 2-3 дня. В первую очередь, это осмотр специалистом-неврологом, а также обычные клинические методы (анализы, рентген, МРТ) и особые приемы, позволяющие точно выяснить степень поражения нерва – электромиография и электронейрография.
Эти методы исследуют электрическую активность мышц и скорость прохождения нервного импульса. Соединив результаты обоих методов, можно понять, сохранил ли нерв свою функцию или переродился, заместился соединительной тканью. От результатов обследования зависит метод лечения.
Туннельные синдромы
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Головной и спинной мозг получают и отсылают информацию к мышцам, железам и рецепторам. Информация, поступающая к внутренним органам, проходит по нервам. Нервы, находящиеся в верхних и нижних конечностях, пересекают различные мышцы, суставы и связки. Иногда нервы могут ущемляться под воздействием различных структур, особенно они предрасположены к компрессии в туннелях.
Туннельные синдромы, или компрессионные нейропатии, – это группа заболеваний, причиной которых является локальная компрессия нерва в мышечных, фиброзных или костных каналах, характеризующаяся болью и/или снижением их функций (двигательных или чувствительных). Туннельные синдромы разделяются в зависимости от пораженных нервов на нейропатии черепных нервов, нейропатии плечевого пояса и верхних конечностей и нейропатии тазового пояса и нижних конечностей.
Наиболее распространенной нейропатией черепных нервов является нейропатия лицевого нерва, или паралич Белла (распространенность составляет 20 случаев на 100 тыс. населения в год) [1]. Синдром верхней глазничной щели – это сочетание полной офтальмоплегии с анестезией роговицы, верхнего века и гомолатеральной половины лба, обусловленное поражением глазодвигательного, блокового, отводящего и глазничного нервов.
Наиболее распространенной нейропатией плечевого пояса и верхних конечностей является синдром запястного канала (около 90% всех компрессионных нервных синдромов) [5]. К нейропатиям срединного нерва также относят синдром переднего межкостного нерва, ущемляющегося в проксимальном отделе предплечья, синдром круглого пронатора и синдром связки Струтера в дистальном отделе плеча. Синдром кубитального канала – вторая по распространенности компрессионная нейропатия, которая поражает локтевой нерв в кубитальном канале предплечья. Кроме того, локтевой нерв может страдать при синдроме канала Гийона на запястье. Более редкая компрессионная нейропатия – синдром надлопаточного нерва, который встречается примерно в 0,4% случаев нейропатий плечевого пояса и верхних конечностей. Лучевой нерв уязвим в подмышечной впадине и борозде лучевого нерва после отхождения волокон к трехглавой мышце, задний межкостный синдром возникает в проксимальных отделах предплечья, а синдром Вартенберга – в дистальных отделах предплечья.
Наиболее распространенной компрессионной нейропатией тазового пояса и нижних конечностей является нейропатия наружного кожного нерва бедра, или болезнь Рота, или meralgia paraesthetica (распространенность 47 на 100 тыс. населения в год) [5]. Общий малоберцовый нерв наиболее уязвим в области головки малоберцовой кости. Синдром тарзального канала поражает большеберцовый нерв у медиальной лодыжки. Седалищный нерв ущемляется при синдроме грушевидной мышцы в ягодичной области. Подвздошно-подчревный нерв – при одноименном синдроме внизу живота. При синдромах запирательного, полового нервов и кожного нерва живота также возникают одноименные компрессионные нейропатии.
Первые операции по декомпрессии нервов были проведены около 100 назад, но компрессионные нейропатии были известны и ранее благодаря описаниям сэра Astley Cooper (1820) и сэра James Paget (1850).
Нейрохирурги чаще других врачей оперируют больных с компрессионными нейропатиями, в практике около 10–20% больных страдают данной патологией. Ортопеды и пластические хирурги также сталкиваются с компрессионной нейропатией.
Компрессионные нейропатии – результат хронической травматизации нервов, проходящих через костно-связочные туннели и сдавливающихся обычно между связкой и костной поверхностью. Другими анатомическими структурами для сдавления являются мышечная аркада супинатора – для заднего межкостного нерва и верхняя апертура грудной клетки – для нижнего ствола плечевого сплетения.
Если одна из сдавливающих нерв поверхностей мобильна, возникают повторяющиеся повреждения нерва при движении, приводящие к его хронической травматизации. Иммобилизация нерва повязкой или щадящим поведением может уменьшить клинические проявления. В других случаях компрессионные нейропатии могут являться результатом системных изменений, таких как ревматоидный артрит, беременность, акромегалия или гипотиреоз.
Повторяющиеся повреждения и травмы нерва могут приводить к микроваскулярным (ишемическим) изменениям, отеку, повреждению внешних слоев нерва (миелиновой оболочки), что нарушает проведение по нерву, разрушает оболочки и органеллы миелиновой оболочки и аксона. Локальная сегментарная демиелинизация – частая причина компрессионного синдрома. Полное восстановление функции после хирургической декомпрессии соответствует ремиелинизации нерва. Неполное восстановление при более длительном и выраженном сдавлении приводит к валлеровской дегенерации аксона и перманентному фиброзному изменению в нервно-мышечном синапсе, что препятствует полной реиннервации и приводит к ограничению функции.
Проявления компрессии нерва зависят от локализации процесса и длительности заболевания. Раздражение и воспаление в дебюте проявляются болью и парестезиями, которые затем сменяются симптомами выпадения: онемением, слабостью и атрофией.
Большинство смешанных нервов, имеющих как чувствительные, так и двигательные волокна (например, седалищный и срединный), клинически могут проявлять себя сухой, тонкой кожей, тонкими потрескавшимися ногтями, периодическими изъязвлениями кожи. Исключениями являются глубокие ветви локтевого нерва в канале Гийона на запястье и задний межкостный нерв на предплечье (преимущественно двигательные), наружный кожный нерв бедра (чувствительный) у передней верхней ости подвздошной кости.
Диагноз большинства компрессионных нейропатий основывается на клинических проявлениях. В типичных случаях синдрома запястного канала и кубитального синдрома нейрофизиологические (электронейромиография) тесты необязательны. Тем не менее, они предоставляют важную информацию, подтверждая клинический диагноз и локализуя поражение, его тяжесть, дифференцируют с полинейропатией. Кроме того, результаты электронейромиографии в дебюте заболевания могут являться отправной точкой для оценки эффективности оперативного лечения. У большинства редких нейропатий с вовлечением надлопаточного и локтевого нерва в области запястья или заднего межкостного нерва нейрофизиологические тесты имеют неоценимое значение.
Магнитно-резонансная томография (МРТ) в STIR-режиме (Short T1 Inversion Recovery) показывает усиление сигнала от пораженного нерва в месте компрессии, возможно, вследствие наличия отека в миелиновой оболочке или периневрии. Магнитно-резонансная нейрография является важным инструментом в диагностике болевых синдромов предплечья и плеча. Эта техника используется в диагностике распространенных компрессионных нейропатий (синдромы запястного и кубитального каналов). Данное исследование помогает в выявлении нетипичных проявлений распространенных расстройств, при рецидиве ранее оперированных нейропатий и диагностике редких расстройств. Например, МРТ особенно полезна в диагностике компрессионной нейропатии надлопаточного и локтевого нерва в области запястья и заднего межкостного нерва.
Медикаменты могут уменьшить отек, воспаление и боль в запястье и руке при синдроме запястного канала. Уменьшение отека в запястье снижает давление на срединный нерв в запястном канале и, соответственно, клинические проявления. Нестероидные противовоспалительные препараты (НПВП) позволяют уменьшить боль и воспаление, они доступны и не требуют рецепта. НПВП оказывают больший эффект при воспаленном сухожилии. Особого внимания заслуживает нимесулид.
Нимесулид (Найз) является высокоселективным ингибитором циклооксигеназы (ЦОГ-2). Он практически не изменяет синтез простагландинов ЦОГ-1 и не нарушает их функции. Нимесулид обладает выраженным противовоспалительным, жаропонижающим и анальгетическим действием, не оказывает существенного влияния на образование тромбоцитов и не имеет антиагрегантного действия. При применении нимесулида отмечается низкий риск развития поражений ЖКТ.
Согласно данным Castellsague, полученным на 588 827 больных, принимавших НПВП в период с 2001 по 2008 гг. в одном из регионов Италии, относительный риск (RR) желудочно-кишечных осложнений снизился с 4,45 на 1000 человек в 2001 г. до 2,21 на 1000 человек в 2008 г. Относительный риск составил в среднем 3,28 (95% ДИ 2,86–3,76). Наименьший риск (RR 5) – у кетопрофена, пироксикама и кеторолака [2].
Исследовательская группа Shrivastava проанализировала 2984 статьи и 59 обзоров на тему желудочно-кишечных осложнений у больных, получавших НПВП в период с января 1980 г. по май 2011 г. Данное исследование подтвердило для нимесулида низкий риск вышеназванных осложнений (RR=3,83; 95% ДИ 3,2–4,6) [8].
В плане изучения гепатотоксичности НПВП представляет интерес работа G. Traversa и соавт. [10]. Изучался анализ частоты лекарственного поражения печени у 400 тыс. больных, получавших различные НПВП в период 1997–2001 гг. Было показано, что НПВП в целом повышают риск развития патологии печени, однако частота данной патологии достаточно низкая (общая частота гепатопатий – 29,8 на 100 тыс. пациентолет, относительный риск – 1,4). Нимесулид вызывал гепатопатии в 35,3 случаев на 100 тыс. пациенто-лет. Это значительно реже, чем диклофенак (39,2) и ибупрофен (44,6). Данные факты доказывают низкий по сравнению с другими НПВП риск развития гепатотоксичности при приеме нимесулида.
Высокая биодоступность нимесулида позволяет достичь максимальной концентрации препарата уже через 1–3 ч, обеспечивая быстрый анальгетическийт эффект. Анальгетическое и противовоспалительное действие нимесулида сравнимо с таковым действием индометацина и диклофенака. Наряду с высокой клинической эффективностью нимесулид обладает и достаточным профилем безопасности, который также заложен в физико-химических свойствах данного препарата. Нимесулид представляет собой 4-нитро-2-феноксиметан-сульфонанилид, являясь нейтральным НПВП (рКа около 6,5) с умеренной липофильностью, что отличает его от многих традиционных НПВП. Слабая кислотность (практически нейтральность) является важным фактором, обусловливающим низкую гастротоксичность нимесулида.
Кортикостероиды используются, если НПВП не позволяют уменьшить боль и воспаление. Учитывая, что они обладают сильным противовоспалительным эффектом, препараты должны назначаться с осторожностью.
Консервативные методы при лечении компрессионной нейропатии должны быть использованы в первую очередь. Нейропатия наружного кожного нерва бедра может сопровождать беременность и ожирение, а синдром запястного канала может полностью регрессировать после родов или потери веса. Компрессионные нейропатии могут быть проявлениями системных заболеваний, например, болезней щитовидной железы и аутоиммунных патологий. Лечение основного заболевания позволяет убрать проявления компрессионной нейропатии.
При неосложненных случаях, не ассоциированных с системными заболеваниями, консервативное лечение в основном состоит в обучении пациентов щадящему поведению. Данная стратегия малоэффективна у молодых и активных пациентов, особенно если речь идет о трудовой деятельности. Причиной сдавления заднего межкостного нерва в предплечье может являться применение некоторых видов костылей, замена которых приводит к положительному эффекту. Кистевые фиксаторы при синдроме запястного канала редко оказывают долгосрочный эффект [3].
Хирургическое лечение консервативных нейропатий показано при неэффективности консервативных методов и/или при тяжелых и длительных симптомах или слабости. Главный принцип оперативного вмешательства при компрессионных нейропатиях – это декомпрессия нерва в зоне его сдавления. В некоторых случаях могут быть изменены каналы залегания нервов, или нерв может быть перемещен [7].
Большинство декомпрессий может безопасно проводиться в амбулаторных условиях. Хирургические осложнения от анестезии или сопутствующих заболеваний встречаются редко. Повреждения окружающих нервов или артерий при манипуляциях также редки. Могут развиваться послеоперационные инфекции, особенно у больных с сахарным диабетом, они предрасполагают к рецидиву нейропатии.
В большинстве случаев хирургический исход ведет преимущественно к уменьшению боли и восстановлению функции нерва. При вторичных нейропатиях прогноз чаще благоприятный.
В будущем появление современных методов диагностики и лечения распространенных и редких форм компрессионных нейропатий, особенно ассоциированных с болевым синдромом (лучевая нейропатия, грушевидный синдром [4, 9] и синдром пронатора, ущемление подвздошно-подчревного нерва) и другими полинейропатиями (например, диабетическими [3]), будет приобретать все большее значение.
К вопросу о диагностике ТУННЕЛЬНЫХ синдромов рук
Tуннельные синдромы (ТС) являются одной из наиболее распространенных форм поражения периферической нервной системы, составляя около 25% заболеваний этой группы. Нужно также отметить, что в структуре этой патологии на ТС верхних
Tуннельные синдромы (ТС) являются одной из наиболее распространенных форм поражения периферической нервной системы, составляя около 25% заболеваний этой группы. Нужно также отметить, что в структуре этой патологии на ТС верхних конечностей приходится более 80%. Классификации стадий процесса преимущественно базируются на анализе клинической картины заболевания, без учета данных электромиографического обследования. Наиболее простая схема включает две стадии: 1) ирритативную и 2) стадию выпадения чувствительных и двигательных функций. В более подробной схеме выделяется четыре стадии: 1) эпизодических субъективных ощущений; 2) регулярных субъективных ощущений; 3) нарушений чувствительности; 4) стойких двигательных нарушений [1, 2].
Проведенное нами исследование позволяет предложить схему распределения больных с ТС рук по тяжести состояния с учетом как клинической картины, так и электрофизиологических коррелятов [3].
Клинико-электромиографически было обследовано 70 больных; туннельное поражение нервов выявлено на 132 руках. У 32 пациентов (45,7%) ТС сочетался с проявлениями шейного остеохондроза. При этом в семи наблюдениях отмечена гипестезия в зоне С5-С6, в пяти — нарушения в рефлекторной сфере и в трех — легкая гипотрофия мышц в проксимальных отделах верхней конечности. В остальных 17 наблюдениях имел место болевой рефлекторный синдром.
Учитывая сложную структуру заболевания (двусторонний процесс, поражение двух нервов на одной руке или компрессия нерва на двух уровнях), анализ жалоб и данных клинического обследования выполняли отдельно для каждой из пораженных рук, а анализ результатов электрофизиологического обследования — для каждого из пораженных нервов. При распределении по тяжести процесса ориентировались на тот нерв, который пострадал в наибольшей степени.
С учетом представленной выше схемы заболевание I степени тяжести выявлено в 12 (9,1%) наблюдениях, II степени тяжести — в 67 (50,7%), III степени тяжести — в 41 (31,1%) и процесс IV степени тяжести — в 12 (9,1%) случаях. Таким образом, основной массив наблюдений был представлен заболеванием II-III степени тяжести.
Все больные предъявляли жалобы на чувство преходящих парестезий: у всех пациентов этот феномен возникал днем, особенно при мелких и точных движениях пальцев и при подъеме рук выше уровня плеч, а у 58 пациентов также по ночам. 16 больных отмечали наличие постоянного онемения в зоне иннервации заинтересованного нерва.
Рисунок парестезий менялся в зависимости от тяжести состояния. Для заболевания I степени тяжести они характерны исключительно в зоне иннервации пораженного нерва. При II степени тяжести процесса в 52,2% наблюдений локализация парестезий была ограничена зоной иннервации нерва, в 38,8% распространялась дистальнее канала, а в 9% захватывала зону проксимальнее уровня компрессии. В случае III степени тяжести отмечается характерное расширение площади парестезий (31,7% — в зоне иннервации, 48,8% — превышение ее и 19,5% — распространение парестезий в проксимальном направлении). При заболевании IV степени тяжести, напротив, в большинстве случаев (75%) парестезии ограничены зоной иннервации и лишь в 25% наблюдений незначительно превышают ее.
Из 70 обследуемых жалобы на боли, типичные для туннельного поражения нерва, предъявляли 39 человек. Болевой синдром зарегистрирован на 59 руках (44,7%). Легкие боли отмечались в 23 наблюдениях (39,0%), умеренно выраженные — в 24 случаях (40,7%), интенсивный болевой синдром — в 12 случаях (20,3%).
Показано, что при поражении нерва I и IV степени тяжести выраженный болевой синдром не характерен. В этих группах незначительный болевой компонент присутствовал лишь в 33,3% наблюдений. Для заболевания II степени тяжести алгический синдром также не характерен, однако при его развитии преобладают легкие и умеренно выраженные боли (по 14,9%). С другой стороны, на III стадии процесса боли отсутствуют лишь в 29,3% наблюдений, а выражены умеренно и значительно соответственно в 34,1% и 24,4%.
Нарушения поверхностной чувствительности были выявлены у 64 пациентов на 122 руках (92,4% общего количества — 132). На 12 руках с заболеванием I степени тяжести нарушения поверхностной чувствительности отмечены в восьми наблюдениях (66,7%), причем в пяти случаях в виде гипестезии, а в трех — гиперестезии в области дистальных фаланг пальцев. При процессе II степени тяжести нарушения чувствительности зарегистрированы на 63 руках из 67 (94,0%). При этом в 13 наблюдениях нарушения были представлены легкой гипестезией, которая на 10 руках сочеталась с гиперестезией. У остальных пациентов расстройства носили выраженный характер, что в 13 случаях сочеталось с анестезией в области кончиков пальцев.
В случае III степени тяжести нарушения поверхностной чувствительности выявлены в 40 наблюдениях из 41 (97,6%). Эти сдвиги стандартно проявлялись выраженной гипестезией, которая в 30 случаях сочеталась с анестезией в области дистальных фаланг пальцев. Из 12 наблюдений с IV степенью тяжести поражения нерва нарушения чувствительности выявлялись в 11 (91,7%), приобретая в восьми случаях характер анестезии в ограниченной области. Таким образом, по мере утяжеления процесса нарастает степень выраженности чувствительных нарушений.
У 23 больных на 39 руках (29,5% от 132) выявлены нарушения вегетативной иннервации в зоне заинтересованного нерва в виде: гипергидроза или сухости кожи, изменения ее цвета, отечности кистей, ломкости ногтей и др. В основном (38 наблюдений) этот симптомокомплекс отмечался при синдроме запястного канала (по 19 случаев при заболевании как II, так и в III степени тяжести).
Нарушения трофики мышц кисти выявлены у 47 пациентов на 81 руке (61,4% от 132). Незначительные изменения в виде гипотонии мышц тенара или гипотенара отмечены в 32 наблюдениях (39,5%), легкая гипотрофия — так же в 32 случаях (39,5%), выраженная мышечная гипотрофия — в 11 (13,6%), грубая атрофия — в 6 (7,4%).
Для процесса I степени тяжести трофические сдвиги не характерны. При заболевании II степени тяжести трофические нарушения носили характер гипотонии (32,8% наблюдений) или легкой гипотрофии (9%). При III степени тяжести эти явления отмечались у всех пациентов, что в 75,6% сопровождалось гипотрофией, приобретающей в 12,2% выраженный характер. Среди 12 наблюдений заболевания IV степени тяжести в равной степени представлены выраженные гипотрофия и атрофия.
Снижение мышечной силы, отмеченное на 41 руке (31,1%), коррелировало с выраженностью трофических нарушений. При этом незначительное снижение установлено в 22 наблюдениях (53,6%), которое проявлялось при синдроме запястного канала легкой слабостью отведения большого пальца, а при поражении локтевого нерва — слабостью отведения мизинца. Умеренное снижение мышечной силы наблюдалось в 16 случаях (39,0%) и затрагивало также мышцы, сгибающие пальцы. При значительном снижении мышечной силы (три наблюдения — 7,3%) страдали и мышцы — сгибатели кисти.
При электромиографическом обследовании анализируемые показатели сравнивали с нормальными значениями (14 условно здоровых лиц в возрасте от 32 до 45 лет), а также с характеристиками непораженных нервов тех же пациентов.
При ЭМГ-обследовании синдром запястного канала был зарегистрирован на 109 нервах, причем в 86 наблюдениях имело место вовлечение в патологический процесс как двигательных, так и чувствительных волокон, а в 23 случаях — изолированно чувствительных. Терминальная латенция (ТЛ) для двигательных волокон нерва возрастала до 4,4-9,5 мс (в среднем — 5,6 мс). На непораженных нервах среднее значение ТЛ составило 3,92 мс. В случае сочетания на одной руке синдрома карпального канала с более грубым поражением локтевого нерва тяжесть поражения срединного нерва определялась в значительной степени условно.
Туннельные синдромы. Стадии заболевания
I. Жалобы на периодические боли или парестезии; вероятны легкие нарушения чувствительности в области дистальных фаланг пальцев рук. При электрофизиологическом анализе — снижение скорости проведения возбуждения (СПВ) по чувствительным волокнам нерва.
II. Жалобы на периодические боли и парестезии, постоянное или периодически возникающее ощущение онемения в области пальцев. При осмотре: чувствительные нарушения в зоне иннервации заинтересованного нерва, возможна мышечная гипотония или легкая гипотрофия без снижения мышечной силы. Электрофизиологически: снижение СПВ по чувствительным волокнам, увеличение терминальной латенции (ТЛ) или умеренное снижение СПВ по двигательным волокнам нерва, тенденция к снижению амплитуды М-ответа.
III. Наличие в неврологическом статусе стойких нарушений чувст-вительности, а также гипотрофии мышц с легким или умеренно выра-женным снижением мышечной силы. Электрофизиологически: снижение СПВ по двигательным волокнам, уменьшение амплитуды М-ответа.
IV. Наличие в неврологическом статусе выраженной гипотрофии или атрофии мышц со значительным снижением мышечной силы. При электромиографическом обследовании — значительное снижение амплитуды М-ответа, вплоть до его отсутствия.
Туннельный синдром
Этот синдром приобрел статус профессионального заболевания у работающих на компьютере, водителей.
Что это такое?
Туннельный синдром — это боль в руках, особенно в кисти правой руки, вызванная долгой однообразной работой.
Отчего это бывает и что происходит?
Причиной возникновения боли является защемление нерва в канале запястья. Защемление может быть вызвано утолщением сухожилий, проходящих в непосредственной близости к нерву, а также утолщением или отеком самого нерва. Это происходит в результате постоянной нагрузки на одни и те же мышцы, которая может быть вызвана большим количеством однообразных движений (например, при работе с мышкой) или неудобным положением рук во время работы с клавиатурой, при котором запястье находится в постоянном напряжении. Всё это может привести к постоянному ощущению боли или дискомфорта в руках, ослаблению и онемению рук, особенно ладоней.
Диагноз
Диагноз ставится при осмотре пациента неврологом. Из инструментальных методов используется электромиография, с помощью которой можно установить степень повреждения мышц предплечья.
Лечение
Медикаментозное лечение включает в себя введение в область запястья кортикостероидов, применение улучшающих кровообращение (вазоактивных) препаратов, противовоспалительных средств, ношение специального поддерживающего бандажа. При отсутствии эффекта от медикаментозной терапии прибегают к оперативному лечению.
Для профилактики и лечения туннельного синдрома следует позаботиться о том, чтобы рабочее место было удобным, как можно чаще прерывать работу и выполнять небольшой набор упражнений для рук.
При работе с клавиатурой, угол сгиба руки в локте должен быть прямым (90 градусов).
При работе с мышкой кисть должна быть прямой, и лежать на столе как можно дальше от края.
Стул или кресло должно быть с подлокотниками, также желательно наличие специальной опоры для запястья (коврик для мыши, специальной формы клавиатура или компьютерный стол со специальными силиконовыми подушечками и т.п.).
Если приходится много и однообразно работать запястьем, приобретите и носите поддерживающий запястье бандаж.
Чем чаще вы будете прерываться для выполнения следующих несложных упражнений, тем больше они принесут пользы:
Сжимайте пальцы в кулаки (10 раз).
Вращайте кулаки вокруг своей оси.
Надавливая одной рукой на пальцы другой руки со стороны ладони, как бы выворачивая ладонь и запястье наружу.
С помощью этих упражнений вы улучшите кровообращение в мышцах и растянете их, а также разомнёте другие мышцы руки.
Синдром запястного канала
Синдром запястного канала — компрессионно-ишемическое поражение серединного нерва в запястном (карпальном) канале. Проявляется болью, снижением чувствительности и парестезиями в области ладонной поверхности I–IV пальцев, некоторой слабостью и неловкостью при движениях кистью, особенно при необходимости захватывающего движения большим пальцем. Диагностический алгоритм включает осмотр невролога, электрофизиологическое тестирование, биохимическое исследование крови, рентгенографию, УЗИ, КТ или МРТ области запястья. Лечение в основном консервативное — противовоспалительное, противоотечное, противоболевое, физиотерапевтическое. При его несостоятельности показано оперативное рассечение запястной связки. Прогноз благоприятный при условии своевременности лечебных мероприятий.
МКБ-10
Общие сведения
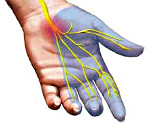
Синдром запястного канала (синдром карпального канала) — компрессия и ишемия серединного нерва при уменьшении объема запястного канала, в котором он проходит, переходя с предплечья на кисть. В неврологии относится к т. н. туннельным синдромам. Карпальный канал находится у основания кисти с ее ладонной поверхности, формируется костями запястья и натянутой над ними поперечной связкой. Проходя через него, серединный нерв выходит на ладонь. В канале под стволом серединного нерва также проходят сухожилия мышц-сгибателей пальцев. На кисти серединный нерв иннервирует мышцы, отвечающие за отведение и противопоставление большого пальца, сгибание проксимальных фаланг указательного и среднего пальцев, разгибание средних и дистальных фаланг тех же пальцев. Чувствительные ветви обеспечивают поверхностную чувствительность кожи тенора (возвышения большого пальца), ладонной поверхности первых трех и половины 4-го пальца, тыла дистальных и средних фаланг 2-го и 3-го пальцев. Кроме того, серединный нерв осуществляет вегетативную иннервацию кисти.
Причины синдрома запястного канала
Синдром запястного канала возникает при любых патологических процессах, приводящих к уменьшению объема канала. Склонность к заболеванию может быть обусловлена врожденной узостью или особенностями строения канала. Так, женщины имеют более узкий карпальный канал, и синдром запястного канала встречается у них значительно чаще, чем у мужчин.
Одной из причин сужения запястного канала является травма запястья: ушиб, перелом костей запястья, вывих в лучезапястном суставе. При этом объем канала может уменьшаться не только за счет смещения костей, но и за счет посттравматического отека. Обусловленное избыточным ростом костей изменение соотношения анатомических структур, формирующих карпальный канал, наблюдается в случае акромегалии. Синдром запястного канала может развиваться на фоне воспалительных заболеваний (синовита, тендовагинита, ревматоидного артрита, деформирующего остеоартроза, острого и хронического артрита, туберкулеза суставов, подагры) и опухолей (липомы, гигромы, хондромы, синовиомы) области запястья. Причиной карпального синдрома может выступать избыточная отечность тканей, что отмечается при беременности, почечной недостаточности, эндокринной патологии (гипотиреоз, климакс, состояние после овариэктомии, сахарный диабет), приеме оральной контрацепции.
Хронический воспалительный процесс в области запястного канала возможен при постоянной травматизации, связанной с профессиональной деятельностью, предполагающей многократные сгибания-разгибания кисти, например у пианистов, виолончелистов, упаковщиков, плотников. Ряд авторов предполагают, что длительная ежедневная работа на клавиатуре компьютера также может провоцировать синдром запястного канала. Однако статистические исследования не выявили существенных различий между заболеваемостью среди работающих на клавиатуре и средней заболеваемостью населения.
Компрессия серединного нерва в первую очередь приводит к расстройству его кровоснабжения, т. е. к ишемии. В начале страдает только оболочка нервного ствола, по мере нарастания сдавления патологические изменения затрагивают более глубокие слои нерва. Первой нарушается функция сенсорных волокон, затем — двигательных и вегетативных. Длительно существующая ишемия приводит к дегенеративным изменениям в нервных волокнах, замещению нервной ткани соединительнотканными элементами и, как следствие, стойкому выпадению функции серединного нерва.
Симптомы синдрома запястного канала
Синдром запястного канала манифестирует болями и парестезиями. Пациенты отмечают онемение, покалывание, «прострелы» в области ладони и в первых 3-4-х пальцах кисти. Боль зачастую распространяется вверх, на внутреннюю поверхность предплечья, но может идти вниз, от запястья к пальцам. Характерны ночные болевые приступы, вынуждающие пациентов пробуждаться. Интенсивность боли и выраженность онемения уменьшаются при растирании ладоней, опускании кистей вниз, встряхивании или размахивании ими в опущенном состоянии. Запястный синдром может носить двусторонний характер, но чаще и сильнее поражается доминирующая кисть.
Со временем, наряду с сенсорными нарушениями, наблюдаются затруднения движений кистью, особенно тех, которые требуют захватывающего участия большого пальца. Пораженной рукой пациентам сложно удерживать книгу, рисовать, держаться за верхний поручень в транспорте, удерживать мобильный телефон возле уха, длительно управлять автомобильным рулем и т. п. Возникает неточность и дискоординация движений кистью, которая описывается больными, будто у них «все валится из рук». Расстройство вегетативной функции срединного нерва проявляется ощущением «набухания кисти», ее похолоданием или, наоборот, чувством повышения температуры в ней, повышенной чувствительностью к холоду, побледнением или гиперемией кожи кисти.
Диагностика синдрома запястного канала
Неврологическое обследование выявляет область гипестезии, соответствующую зоне иннервации серединного нерва, некоторое снижение силы в мышцах, иннервируемых серединным нервом, вегетативные изменения кожи кисти (окраска и температура кожи, ее мраморность). Проводятся дополнительные тесты, которые выявляют: симптом Фалена — возникновение парестезий или онемения в кисти при ее пассивном сгибании-разгибании на протяжении минуты, симптом Тинеля — покалывание в кисти, возникающее при постукивании в области карпального канала. Точные данные о топике поражения можно получить при помощи электромиографии и электронейрографии.
С целью изучения генеза запястного синдрома проводится анализ крови на РФ, биохимия крови, рентгенография лучезапястного сустава и кисти, УЗИ лучезапястного сустава, КТ лучезапястного сустава или МРТ, при наличии показаний — его пункция. Возможна консультация ортопеда или травматолога, эндокринолога, онколога. Дифференцировать синдром запястного канала необходимо от невропатии лучевого нерва, невропатии локтевого нерва, полиневропатии верхних конечностей, вертеброгенных синдромов, обусловленных шейным спондилоартрозом и остеохондрозом.
Лечение синдрома запястного канала
Основу лечебной тактики составляет устранение причин сужения карпального канала. Сюда относятся вправления вывихов, иммобилизация кисти, коррекция эндокринных и обменных нарушений, купирование воспаления и снижение отечности тканей. Консервативную терапию проводит невролог, при необходимости совместно с другими специалистами. Вопрос о хирургическом лечении решается с нейрохирургом.
Консервативные методы терапии сводятся к иммобилизации пораженной кисти шиной на период около 2-х недель, проведению противовоспалительной, обезболивающей, противоотечной фармакотерапии. Применяют НПВП (ибупрофен, индометацин, диклофенак, напроксен и др.), в тяжелых случаях прибегают к назначению глюкокортикостероидов (гидрокортизона, преднизолона), при выраженном болевом синдроме проводят лечебные блокады области запястья с введением местных анестетиков (лидокаина). Противоотечную терапию проводят при помощи мочегонных, преимущественно фуросемида. Положительный эффект оказывает витаминотерапия препаратами гр. В, грязелечение, электрофорез, ультрафонофорез, компрессы с диметилсульфоксидом. Уменьшить ишемию серединного нерва позволяет сосудистая терапия пентоксифиллином, никотиновой кислотой. После достижения клинического улучшения для восстановления функции нерва и силы в мышцах кисти рекомендована лечебная физкультура, массаж руки, миофасциальный массаж кисти.
При неэффективности консервативных мероприятий карпальный синдром требует хирургического лечения. Операция заключается в рассечении поперечной связки запястья. Она проводится амбулаторно с использованием эндоскопической техники. При значительных структурных изменениях в области карпального канала из-за невозможности применения эндоскопической методики операция проводится открытым способом. Результатом вмешательства является увеличение объема запястного канала и снятие компрессии серединного нерва. Через 2 недели после операции пациент уже может выполнять рукой движения, не требующие значительной нагрузки. Однако для восстановления кисти в полном объеме требуется несколько месяцев.
Прогноз и профилактика синдрома запястного канала
При своевременном комплексном лечении синдром запястного канала, как правило, имеет благоприятный прогноз. Однако около 10% случаев компрессии не поддаются даже самому оптимальному консервативному лечению и требуют проведения операции. Наилучший послеоперационный прогноз имеют случаи, не сопровождающиеся полной потерей чувствительности и атрофией мышц кисти. В большинстве случаев через месяц после операции функция кисти восстанавливается примерно на 70%. Однако неловкость и слабость может отмечаться и спустя несколько месяцев. В отдельных случаях встречается рецидив запястного синдрома.
Профилактика состоит в нормализации условий труда: адекватном оборудовании рабочего места, эргономической организации рабочего процесса, перемене видов деятельности, наличии перерывов. К профилактическим мероприятиям относят также предупреждение и своевременное лечение травм и заболеваний области запястья.
Туннельный синдром
Туннельный синдром (синдром карпального канала, карпальный синдром) – патологическое состояние, возникающее на фоне межмышечного, межкостного или межсухожильного защемления срединного нерва в запястье.
Происходит при отечности или компрессии (сжатии) нерва, отечности запястного канала, воспалении сухожилий. Сопровождается болезненными ощущениями, носит прогрессирующий характер.
Этиология состояния
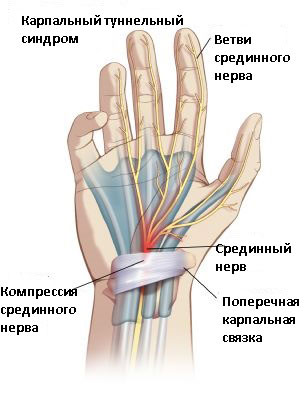
Запястный туннель (канал запястья) – это узкий, жесткий канал костей и связок у основания руки. В нем также располагаются сухожилия и срединный нерв.
Иногда канал сужается под влиянием раздраженности и воспаления сухожилий или из-за отечностей, которые давят на срединный нерв. Он отвечает за ощущения на ладони, в пальцах (кроме мизинца), контроль определенной мышцы.
Давление на нерв сопровождается неприятными ощущениями – онемением, покалыванием, болью, иррадирующей в руку или плечо.
Причин возникновения такого состояния множество. В группу риска попадают люди, подвергающее запястье вибрационному воздействию или большим нагрузкам, совершающие монотонные действия на протяжении длительного времени. Например, при долгом печатании на клавиатуре. Часто карпальный синдром имеет идиопатическую, т. е. неясную причину возникновения.
К наиболее распространенным провоцирующим факторам относятся:
регулярное взаимодействие с вибрирующими приборами;
период беременности, когда появляются отеки и происходит задержка жидкости в организме;
артрит разного генеза (ревматоидный, дегенеративный, воспалительный);
заболевания эндокринной системы (сахарный диабет);
полученные травмы запястья, раны или структурные нарушения;
гиперактивная гипофизарная железа;
изменения в гормональном фоне;
опухание или воспалительный процесс в области сухожилий.
Клиническая картина патологии
Как правило, жалобы пациента и история заболевания играют более значительную роль, чем результаты, полученные в ходе проведения диагностических процедур.
Онемение и покалывание
Покалывание и онемение конечности или пальцев, ощущение ватности руки, невозможность удержать даже небольшой предмет – самые частые проявления туннельного синдрома.
Выраженность симптоматики усиливается во время совершения определенных действий:
печатание на клавиатуре.
Во время сна ощущения усиливаются настолько, что наступает пробуждение, возникает желание размять или встряхнуть кистью. Нередко больные говорят, что им хочется подвигаться, опустить руку в воду. Двусторонний карпальный синдром – распространенное явление. В таком случае в доминирующей руке выраженность симптомов проявляется сильнее и раньше.
Локализация

Нарушению чувствительности нередко сопутствует жгучая боль в ладони, которая иррадирует в пальцы, предплечье, область локтя.
Если боль отмечается в районе надмыщелоков локтя, в плече или шее, это может указывать на нарушения опорно-двигательного аппарата, которые также сопровождает туннельный синдром. Для дифференциации патологии потребуется провести более тщательное обследование.
Проявления со стороны вегетативной нервной системы
Среди жалоб больных могут встречаться: чувство распирания, набухание кисти и пальцев, ощущение холода или повышения температуры в руке. Усиливается реакция на окружающую температуру (непереносимость холода), изменяется оттенок кожных покровов, наблюдается гипергидроз ладони. Эти признаки напрямую зависят от расстройства парасимпатической иннервации, т. к. в срединном нерве расположено множество вегетативных нервных волокон.
Слабость, нарушение координации
Слабость в руке, особенно при совершении захватывающего движения, с задействованием большого пальца, в большинстве случаев сопровождает туннельный синдром. Это происходит на фоне утраты чувствительности или боли. Слабость длинного сгибателя большого пальца и глубокого сгибателя указательного пальца возникает при компрессии срединного нерва выше уровня запястного канала. Во время обследования специалист должен опеределить степень сдавления и назначить правильную схему терапии.
Процент заболеваемости
Опираясь на статистические данные по Америке, можно сказать, что число заболеваемости в год составляет несколько случаев на 1000 человек. Около 50 людей из 1000 сталкиваются с этой проблемой.
Если брать международную статистику, то здесь недостаточно данных, но известно, что уровень заболеваемости в развитых государствах примерно равен показателям по Америке. К примеру, в Нидерландах в год выявляется 2,5 новых случая, а в Великобритании за медицинской помощью обращаются около 70-160 человек. В развивающихся государствах (странах Африки) о туннельном синдроме известно мало.
Опасность для здоровья и жизни
Карпальный синдром не является смертельно опасным заболеванием, но при условии отсутствия грамотной своевременной терапии велик риск развития необратимых последствий в виде нарушения функциональности кисти.
Синдром в основном диагностируется у лиц, принадлежащих к европеоидной расе. Патологии наиболее подвержены женщины – в три раза чаще, чем мужчины. Пик заболеваемости приходится на возраст от 40 до 60 лет. Примерно 10% людей с такими жалобами находятся в возрасте до 30 лет.
Многие факторы носят генетический характер (квадратное запястье, утолщение ладонной связки, определенный тип строения тела). Также с патологией связывают наследственные нарушения (заболевания щитовидной железы, эндокринные болезни, нейропатии, нефропатии).
Диагностические меры
Определить карпальный синдром можно самостоятельно посредством выполнения несложного действия. При нажатии на запястье должно возникнуть покалывание или онемение пальцев.
Также о туннельном синдроме будет свидетельствовать онемение или покалывание при сгибании запястья или попытке удержать его над головой. Тем не менее, такие методы нельзя использовать для постановки точного диагноза.
Как правило, специалист способен выявить проблему путем проведения расспроса, пальпации руки и запястья на предмет наличия слабости в мышцах большого пальца, проверки полноценного функционирования конечности.
Существуют специальные методики, позволяющие диагностировать карпальный синдром:
Тест (признак) Тинеля. Доктор немного смещает срединный нерв, дабы понять, есть ли онемение или покалывание в одном/нескольких пальцах.
Тесте Фалена. Требуется приложить тыльные поверхности рук друг к другу, чтобы запястье было согнуто. Если неприятные ощущения длятся более минуты, это может говорить о повреждении срединного нерва.
Оценка нервной проводимости. На руке и запястье размещаются электроды. Посредством незначительных электрических импульсов проверяется скорость передачи сигналов от нервов к мышцам.
Электромиография. Тонкая иголка вводится в мышцу. На экране отображаются данные, указывающие на наличие и степень поражения нерва.
Анализ крови. Помогает выявить первичную патологию, способную спровоцировать туннельный синдром – гипотиреоз, артрит разного генеза, диабет.
Методы визуализации. Рентген позволяет определить наличие перелома, другого повреждения или заболевания. УЗИ дает возможность проверить структуру нерва. Магнитно-резонансная томография, как показывает практика, не является эффективным диагностическим методом.
Терапия
Первичная цель терапии – купирование неприятной симптоматики и приостановка прогрессирования патологического состояния путем нейтрализации давления на срединный нерв.
Больные с умеренной выраженностью карпального синдрома могут отмечать, что их состояние улучшается без специализированного лечения в течение пары месяцев, особенно если речь идет о лицах, младше 30 лет и беременных женщинах.
Медикаментозная терапия
Для устранения воспалительного процесса специалист может назначить уколы кортикостероидов в область канала запястья. Менее действенны препараты для перорального приема. Сперва может отмечаться усиление степени выраженности боли, но через несколько дней она должна пойти на спад.
Если динамика положительная, но спустя пару месяцев наблюдается рецидив, дозировка корректируется. Однако продолжение использования лекарств кортикостероидной группы бессмысленно, поскольку велика вероятность длительных побочных реакций.
Нестероидные противовоспалительные средства («Ибупрофен», «Аспирин») оперативно купируют острую боль. Их прием целесообразен, только если туннельный синдром возник на фоне первичного заболевания, а не как следствие чрезмерной нагрузки на кисть.
К вспомогательным терапевтическим методам относятся: упражнения для рук и уколы ботокса.
Хирургическое вмешательство
При тяжелых состояниях, когда основное лечение не дает результатов, а клиническая картина остается неизменной на протяжении полугода, проводится хирургическое вмешательство.
Манипуляция (раскрытие запястного канала, декомпрессия запястного туннеля) носит амбулаторный характер и не требует длительного пребывания в медучреждении.
Процесс подразумевает резекцию запястной связки (находится над запястным туннелем), которая позволяет снизить давление на нерв.
Как и в любом другом случае, данное вмешательство несет риск осложнений – инфекция, кровотечение, повреждение нервов, рубцевание.
Профилактические меры
Для предупреждения туннельного синдрома и во избежание рецидивов рекомендуется:
Защищать руки перчатками в холодную пору года, поскольку низкие температуры усиливают симптоматику.
Избегать напряжения, перегибов, сгибания, растяжения запястий, стараться держать их в прямом положении.
Следить за осанкой, дабы предупредить чрезмерную нагрузку на руки и запястья.
Провести изменения на рабочем месте, чтобы была возможность держать запястья в максимально удобном положении.
При выполнении монотонных действий делать регулярный перерыв и давать рукам отдыхать.
Не откладывать лечение основных болезней, контролировать свое состояние здоровья, например, отслеживать уровень сахара в крови, чтобы предотвратить последствия диабета.
Туннельный синдром – не опасное для жизни состояние, однако оно значительно влияет на работоспособность и снижает качество жизни. Самолечением лучше не заниматься, и при возникновении первых же тревожных сигналов следует как можно раньше обратиться за врачебной помощью.
Что нужно знать о туннельном синдроме?
Туннельный синдром – невралгическое заболевание, развивающееся вследствие сдавливания срединного нерва. Из-за этого кисть руки болит и подвергается онемению. Более подробная информация о представленной болезни приведена ниже.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Многие люди проводят за компьютером массу времени, но некоторые из них не знают о том, что это может быть опасно. В частности, длительное пользование клавиатурой и мышью оказывает повышенную нагрузку на кисти рук. Впоследствии она становится главной причиной развития туннельного синдрома, который по-другому называется синдромом запястного канала.
Кто входит в группу риска?
Синдром запястного канала чаще всего развивается у тех людей, которые ежедневно выполняют огромные объемы монотонной работы руками. Это пользователи компьютеров, сурдопереводчики, водители, кухонные рабочие, вязальщицы.
ущемление нерва – явление нередкое. Ученые установили, что риск развития туннельного синдрома повышен у людей с узкими нервными каналами. Кроме того, спровоцировать приступ болезни может наличие внутриутробной аномалии, например, рудиментарных костных шпор.
Синдром запястного канала способен развиться на фоне других заболеваний: артрита, сахарного диабета, болезней щитовидной железы. Также срединный нерв нередко сдавливается у беременных женщин, страдающих от оттеков.
Симптоматика
Один из главных симптомов туннельного синдрома – резкое снижение чувствительности кисти руки. По данной причине люди с этой болезнью могут не заметить, например, слишком туго застегнутый ремешок наручных часов. Кроме того, для описываемого заболевания характерны следующие симптомы:
Проведение диагностики
Если человек замечает, что одна из его рук начинает болеть и вследствие этого выполнять привычные действия становится сложнее, ему необходимо срочно обратиться к невропатологу. Врач определит природу заболевания, поставит правильный диагноз, назначит лечение.
Сначала пациент должен сделать рентгеновский снимок запястного канала. После этого обязательно прохождение такой процедуры, как электронейромиография, в ходе которой будет определена скорость нервной проводимости. Также не исключено проведение ультразвукового исследования, тепловизиографии, МРТ. Вдобавок порой требуется сдача анализа крови.
Способы лечения туннельного синдрома
Главная отличительная черта лечения синдрома запястного канала – комплексность. Как правило, борьба с недугом начинается с наложения на больную кисть шины. Она ограничивает двигательную активность руки, а также приводит к снятию боли. Для получения наилучшего эффекта пациент должен сознательно отказаться от выполнения работ, в ходе которых напряжение, оказываемое на срединный нерв, увеличивается.
Важная часть лечения – прием медикаментов: противовоспалительных и обезболивающих препаратов, антидепрессантов, антиконвульсантов. В зависимости от состояния больного доктор может назначить инъекции новокаина и гидрокортизона, витамины. Кроме того, невралгия нерва лечиться при помощи ряда процедур: массажа, фонофореза, иглоукалывания, электрофореза.
Что касается хирургического вмешательства, то данный способ лечения применяется редко. Операции чаще всего назначаются тем пациентам, которые больны хронической формой туннельного синдрома.
Профилактические меры
Людям, входящим в группу риска, стоит помнить о том, что рабочие условия должны быть комфортными. Если по роду деятельности вам необходимо проводить массу времени за ПК, тогда купите себе удобное кресло, следите за положением рук во время работы.
Отличный способ защиты от ущемления нерва – проведение специальной гимнастики, усиливающей кровообращение. Нужно выполнять следующие упражнения:
Туннельные синдромы как причина боли в области шеи и руке
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Боль в области шеи с иррадиацией в руку – нередкая жалоба в клинической практике врача-невролога. Эпизоды боли в шее регистрируются не менее чем у половины взрослой популяции, хронический болевой синдром в шее развивается в среднем в 20% случаев [1].
СПЛМ нередко является симптомом шейного остеохондроза, но это часто игнорируется клиницистами, т. к. в фокусе врачебного внимания оказываются другие, более яркие клинические симптомы. Однако больные с субклиническими формами скаленус-синдрома болеют дольше, течение обострений цервикалгии более тяжелое. Своевременное выявление скаленус-синдрома имеет не только лечебное и социальное значение, т. к. улучшает качество жизни больного, но и экономическое значение, т. к. сокращает количество дней нетрудоспособности и повышает качество выполняемой пациентом работы. СПЛМ дебютирует преимущественно (более чем у 2/3 пациентов) в возрасте от 30 до 60 лет, в наиболее активный период. Основной провоцирующий фактор развития СПЛМ – длительная статическая экспозиция головы и верхних конечностей. При движениях нервы подвергаются различным нагрузкам (сдавлению, растяжению, перегибам), которые обычно переносятся без боли или какого-либо функционального нарушения. Вследствие этого, чтобы адекватно функционировать, нерв должен обладать свободой скольжения по окружающим тканям и структурам. В физиологических условиях при движениях конечностей нерв способен к скольжению в продольном направлении в пределах нескольких миллиметров, что обеспечивает протекцию нерва [4]. Даже незначительное снижение мобильности нерва при движении конечностей может привести к его микроповреждению и образованию спаек, еще более ограничивающих движение нерва. Так формируется порочный круг, поскольку спайки в свою очередь способствуют нарушению оттока крови и лимфы, развитию отека соединительнотканных оболочек нерва и компрессии нервных волокон [5].
Клинически СПЛМ проявляется болями (более чем в 85% случаев), которые распространяются по внутренней поверхности плеча, предплечью и кисти до безымянного пальца и мизинца. Боли и чувствительные расстройства нарастают при движениях в шейном отделе позвоночника. Иногда боли иррадиируют в затылочную область, особенно при повороте головы, иногда в грудную клетку, что требует исключения стенокардии. Боли усиливаются во время глубокого вдоха, при повороте головы в здоровую сторону, по ночам. Значительно усиливаются боли при движениях рукой, особенно при ее отведениях. Характерны ощущения тяжести, слабости в руке, напряжение мышц шеи. Постепенно присоединяются сосудисто-трофические расстройства: похолодание конечности, синюшность, онемение, отечность, ломкость ногтей, уменьшение волосяного покрова, ослабление пульса, а иногда и исчезновение пульса при подъеме руки и наклоне головы в ту же сторону или при максимальном повороте головы в противоположную сторону.
Надо отметить, что сосудисто-нервный пучок может подвергаться сдавлению не только лестничной мышцей, но и добавочным шейным ребром. Шейные ребра могут быть 1- или 2-сторонними, имеют разные величину и степень клинических проявлений. В среднем частота встречаемости шейного ребра в популяции составляет 6%. Шейные ребра в 3 раза чаще встречаются в женской популяции. Различают 4 степени развития шейного ребра:
1) шейное ребро ограничено пределами поперечного отростка 7 шейного позвонка;
2) шейное ребро выходит за эти пределы, но не достигает I ребра;
3) шейное ребро соединено с I ребром посредством связки;
4) сформированное шейное ребро соединено с грудиной.
СПЛМ клинически развивается у каждого десятого обладателя шейного ребра на фоне провоцирующих факторов. Развивается порочный замкнутый круг, который поддерживается напряжением передней лестничной мышцы.
Кроме шейного ребра сдавление сосудисто-нервного пучка может быть вызвано переломом или деформацией различного генеза ключицы, I ребра. По мнению B. Judovich и W. Bates, к рефлекторному напряжению передней лестничной мышцы могут приводить интраспинальные опухоли, радикулопатия С4–С7, ирритация диафрагмального нерва, инфаркт миокарда и др.
Клиническая картина синдрома шейного ребра мало чем отличается от СПЛМ. Для классического облика пациента с синдромом шейного ребра характерны низко опущенные плечи, тюленеподобный вид. Нередко в надключичной области можно пальпаторно определить само шейное ребро той или иной величины. При надавливании на шейное ребро или большой поперечный отросток 7 шейного позвонка возникают или усиливаются боль и парестезия в руке. Реже при аускультации можно прослушать систолический шум.
Диагноз синдрома шейного ребра основывается на типичной клинической картине, положительной пробе с отведением руки, а также рентгенографических данных (удлиненные поперечные отростки 7 шейного позвонка или шейное ребро).
Объективный осмотр при скаленус-синдроме в большинстве случаев выявляет припухлость в надключичной ямке, которую объясняют компрессией лимфатических сосудов этой зоны за счет изменений передней лестничной мышцы. Сама передняя лестничная мышца резко напряжена. Перкуссия в области проекции лестничных мышц провоцирует усиление боли в шее с возможной иррадиацией в руку.
Неврологическая симптоматика проявляется комплексом чувствительных, двигательных и вегетотрофических нарушений. Последние могут проявляться в диапазоне от отечности кисти и легкого акроцианоза до выраженных трофических расстройств.
Значимая компрессия подключичной артерии приводит к ослаблению пульса на лучевой артерии руки пораженной стороны. Пациенты, имеющие определенные профессии, например, штукатуры, не могут работать с поднятыми вверх руками. При провокационных пробах: поворотах головы в здоровую сторону и глубоких вдохах пульс может исчезать совсем, что связано с дополнительным напряжением лестничных мышц, являющихся также вспомогательными мышцами вдоха. При проведении допплерографии сосудов шеи также необходимо использование пробы с поворотом головы в здоровую сторону, что значимо повышает диагностическую ценность этого метода [6].
Объективные методы диагностики особенно необходимы в случае, если СПЛМ манифестирует симптомами вертебрально-базилярной недостаточности при постепенном развитии или при остром, имитируя картину компрессионной радикулопатии [7]. Возможное ухудшение церебрального кровообращения обусловлено тем, что от подвергающейся сдавлению подключичной артерии отходит вертебральная артерия, имеющая кардинальное значение в кровоснабжении головного мозга.
Раннее выявление и адекватное лечение СПЛМ позволят избежать такого ургентного и опасного осложнения, как тромбоз в субклявио-вертебрально-базилярной системе, требующего срочного хирургического вмешательства. При СПЛМ рентгенография обязательна для исключения шейных ребер или гипертрофированных поперечных отростков, деформаций ключицы, I ребра. Общепризнанным методом диагностики туннельных синдромов считается электронейромиография. Однако на начальных стадиях компрессии недостаточная информативность этого исследования может привести к ошибочным выводам [8].
При компрессии нервов плечевого сплетения в первую очередь повреждаются толстые миелиновые волокна, несущие информацию от проприорецепторов, что приводит к функциональной слабости мышц. Выявление афферентного пареза путем мануального мышечного тестирования в настоящее время рассматривается как более перспективный метод ранней диагностики СПЛМ [9].
Поскольку между клиническими проявлениями различных туннельных синдромов данной области больше общего, чем отличий, порой решающее значение имеют ангиографические методы лучевой диагностики. Целесообразно агиографическое исследование в положении с отведенной рукой и поворотом головы в здоровую сторону.
Дифференциальный диагноз
Дифференциальный диагноз СПЛМ следует проводить с синдромом Педжета–Шреттера, компрессией шейного спинномозгового корешка, болезнью Рейно, облитерирующим эндартериитом.
Синдром Педжета–Шреттера представляет собой острый тромбоз проксимальных отделов подключичной вены с возможным распространением на подмышечную вену и вены плеча, что приводит к нарушению венозного оттока в руке. Ядром клинической картины синдрома Педжета–Шреттера являются отек и цианоз руки на пораженной стороне. Развитию заболевания способствует ряд особенностей подключичной вены, расположенной в окружении костных и сухожильно-мышечных образований. Чаще болеют мужчины (4:1) с хорошо развитой мускулатурой, занимающиеся спортом или тяжелым физическим трудом.
Как было сказано выше, усугубление клинических нарушений при повороте головы в здоровую сторону типично для скаленус-синдрома. В случае если боли нарастают при повороте головы в больную сторону, требуется исключить компрессию шейного спинномозгового корешка.
Основные клинические проявления СМГМ: болевой синдром в области данной мышцы, больше на уровне III–V ребер, возможны иррадиация в шею, парестезии в области передней грудной стенки, слабость в руке, больше в дистальных отделах, вегетативные расстройства.
Важное диагностическое значение при СМГМ имеет проба Райта – руку поднимают и заводят за голову. При подобном движении сосудисто-нервный пучок подвергается еще большему сдавлению под малой грудной мышцей. Проба считается положительной, если через 30 с появляется или усиливается болевой синдром соответствующей локализации, нарастают вегетативные нарушения (побледнение и отечность пальцев), ослабевает пульс на лучевой артерии [11].
При пальпаторном обследовании (рука пациента отведена кзади и книзу) малую грудную мышцу можно прощупать сквозь расслабленную большую грудную мышцу во время глубокого вдоха. Инфильтрацию мышцы прокаином можно провести как через подмышечную область, так и через большую грудную мышцу [12].
Разница клинических проявлений СМГМ и СПЛМ заключается в том, что для поражения передней лестничной мышцы более типичны нарушение венозного оттока и, как следствие, отек руки и «одеревенелость» пальцев.
СМГМ следует дифференцировать с синдромом Стейнброкера (синдром «плечо – кисть»), для которого в дебюте характерны мучительные боли в плече и кисти, рефлекторная контрактура в плечевом суставе с дальнейшим формированием анкилоза.
Лечение
Для эффективного лечения туннельных синдромов необходимо понять причину и механизмы возникновения компрессии и применить комплексный подход к терапии [13]. Одним из важных условий выздоровления или достижения продолжительной ремиссии является исключение стереотипных движений, которые способствовали сдавливанию сосудисто-нервного пучка.
Терапию туннельных синдромов следует начинать с консервативных мероприятий, таких как новокаиновые блокады (дополнительно можно вводить гидрокортизон), физиотерапия (диадинамические токи, ультравысокочастотная терапия, электрофорез прокаина), лечебная физкультура, массаж. Решение о начале терапии и выборе медикаментов в большинстве случаев диктуется длительностью боли, тяжестью симптомов и степенью дисфункции, вызванной болью. Традиционно инициальная терапия при туннельных синдромах включает: нестероидные противовоспалительные препараты (НПВП), витамины группы В и сосудорасширяющие препараты.
Одним из хорошо известных и проверенных временем препаратов является комбинированный препарат Нейродикловит, разработанный и выпускаемый австрийской фирмой «Ланнахер Хайльмиттель» (в России держателем регистрационного удостоверения является компания «ВАЛЕАНТ»). В его состав входит НПВП диклофенак и витамины В1, В6, В12.
Диклофенак обладает выраженной противовоспалительной активностью и мощным анальгетическим потенциалом. Механизм действия диклофенака связан с угнетением активности фермента циклооксигеназы (ЦОГ), участвующего в образовании простагландинов из арахидоновой кислоты и активности фермента липоксигеназы. В начале 90-х годов прошлого столетия были обнаружены две изоформы фермента ЦОГ – ЦОГ–1 и ЦОГ-2. Диклофенак ингибирует оба изофермента ЦОГ, за счет чего анальгетический эффект от диклофенака наступает раньше, чем в случае применения селективных НПВП. Оказывая как центральное, так и периферическое антиноцицептивное воздействие, диклофенак обеспечивает эффективное подавление болевого синдрома различной этиологии. Выраженное анальгезирующее действие, быстрый регресс воспалительных процессов, в том числе воспалительного отека, сделали этот препарат одним из самых необходимых для лечения компрессионно-ишемических синдромов.
Тиамин (витамин В1) в результате фосфорилирования превращается в организме человека в кокарбоксилазу, которая активно участвует в процессах проведения нервного возбуждения в синапсах.
Пиридоксин (витамин В6) выступает в качестве кофермента важнейших ферментов, действующих в нервных тканях, обеспечивает синаптическую передачу, нормализует соотношение процессов возбуждения и торможения в ЦНС.
Цианокобаламин (витамин В12) оказывает благоприятное влияние на процессы в нервной системе, участвует в синтезе миелиновой оболочки, способствует уменьшению болевых ощущений, связанных с поражением периферической нервной системы, необходим для нормального кроветворения и созревания эритроцитов, репликации и роста клеток.
Целесообразность комбинации НПВП с витаминами группы В состоит в потенцировании обезболивающего эффекта, снижении риска побочных явлений терапии НПВП, повышении приверженности лечению, а также уменьшении стоимости курса терапии при применении Нейродикловита по сравнению с отдельным применением НПВП + витаминные комплексы. Согласно целому ряду независимых исследований [14], витамины группы В потенцируют обезболивающий эффект НПВП и способствуют более быстрому регрессу болевого синдрома, чем монотерапия НПВП.
Показанием к назначению Нейродикловита служат: воспалительные и дегенеративные ревматические заболевания, многие болевые синдромы в неврологической практике (в частности, острая боль в спине, туннельные синдромы), нарушения опорно-двигательного аппарата, кроме того, препарат широко применяется в гинекологии при дисменорее, аднекситах; при воспалительных заболеваниях ЛОР-органов.
Препарат Нейродикловит представляет собой кишечнорастворимые гранулы диклофенака с замедленным высвобождением и отдельные гранулы витаминов В1, В6, В12 с немедленным высвобождением. Нейродикловит назначают внутрь, во время еды, с рекомендацией не разжевывать и обильно запивать жидкостью. Взрослым Нейродикловит назначают по 1 капсуле – в начале лечения 3 р./сут, в качестве поддерживающей дозы – 1–2 р./сут. Длительность терапии в среднем составляет 7–14 дней.
Сосудорасширяющие препараты являются дополнением в комплексной терапии туннельных синдромов, наиболее часто применяются ксантинола никотинат, дротаверин, пентоксифиллин (вазонит). Целесообразно продолжение терапии нейротропными витаминами группы В (например, Нейромультивит) для повышения эффективности терапии и снижения риска хронизации заболевания и рецидивов.
Показания к хирургическому методу лечения туннельных синдромов: безуспешность проведенного комплекса лечебных мероприятий, наличие грубых нарушений двигательных и чувствительных функций, быстрое нарастание симптоматики с развитием контрактур, развитие вторичных осложнений (в частности, тромбоза) [15, 16].
Радикальный метод лечения тоннельных синдромов – рассечение тканей, сдавливающих нерв, удаление, в случае необходимости, шейного ребра и создание оптимальных условий для нервного ствола и сосудов, предупреждающих их травматизацию.
При СПЛМ предпочтение нейрохирургов в настоящее время отдано резекции передней лестничной мышцы на возможно большем ее протяжении. Это уменьшает опасность рецидива болезни вследствие фиброзных изменений в указанной области, а также устраняет очаг патологической ирритации.
Прогноз при туннельных невропатиях зависит от своевременных постановки диагноза и начала терапии. В случае развития необратимых метаболических процессов в нервно-сосудистом пучке, а также атрофии и контрактур в иннервируемых мышцах прогноз неблагоприятный. Своевременное применение НПВП и витаминов группы В позволяет в ряде случаев предотвратить или хотя бы отсрочить наступление необратимых изменений.