изранов протоколы узи образцы
Ультразвуковая анатомия щитовидной железы и органов шеи. Профессор В. А. Изранов. Лекция для врачей
Лекция для врачей «Ультразвуковая анатомия щитовидной железы». Лекцию для врачей проводит профессор В. А. Изранов.
Дополнительный материал
Анатомия щитовидной железы
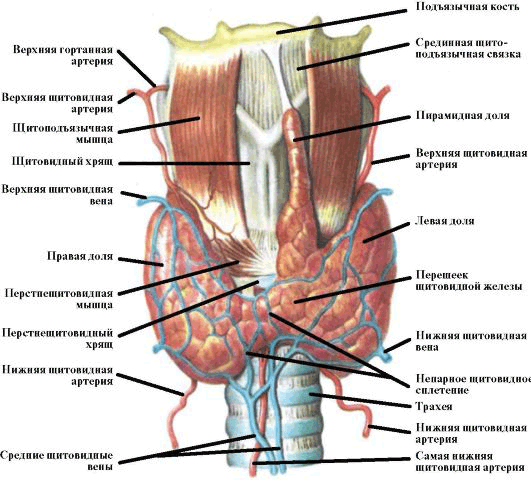
Щитовидная железа (ЩЖ) является самой крупной эндокринной железой человеческого организма, имеющей только внутрисекреторную функцию. Ее масса у взрослого человека составляет около 15-20 г. ЩЖ состоит из двух долей и перешейка, располагающихся на передней поверхности трахеи и по ее бокам (рис. 3.1). Иногда от перешейка отходит дополнительная пирамидальная доля. ЩЖ развивается из выпячивания середины дна первичной глотки. Ее закладка происходит на 15 неделе внутриутробного развития, к 18-20 неделе она начинает продуцировать тиреоидные гормоны. При нарушениях эмбриогенеза ЩЖ могут развиваться различные аномалии ее расположения. К ним относятся кисты щитоязычного протока, язычная ЩЖ, а также срединные и боковые остатки тиреоидной ткани.
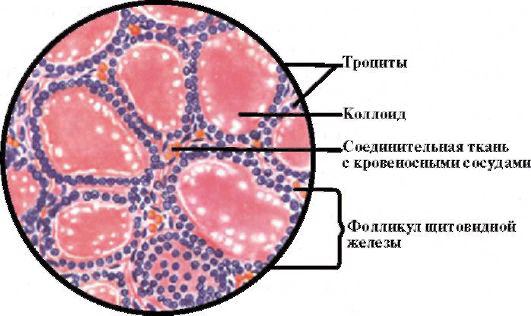
ЩЖ состоит из клеток двух разных видов: фолликулярных и парафолликулярных (С-клетки). Фолликулярные клетки, продуцирующие тироксин (Т4) и трийодтиронин (Т3), формируют в железе многочисленные фолликулы, каждый из которых состоит из центральной полости, заполненной коллоидом, главной составляющей которого является белок тиреоглобулин, окруженной одним слоем кубовидных эпителиальных клеток (рис. 3.2). Парафолликулярные клетки (С- клетки) продуцируют белковый гормон кальцитонин.
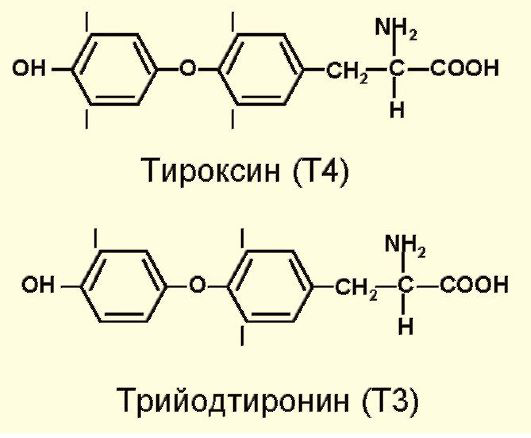
Т4 и Т3 синтезируются из аминокислоты тирозина. Кроме того, существует биологически неактивный реверсивный трийодтиронин (рТ3), который образуется при дейодировании внутреннего кольца Т4 (рис. 3.3).
Рис. 3.1. Щитовидная железа
Рис. 3.2. Гистологическое строение щитовидной железы
Рис. 3.3. Структура гормонов щитовидной железы
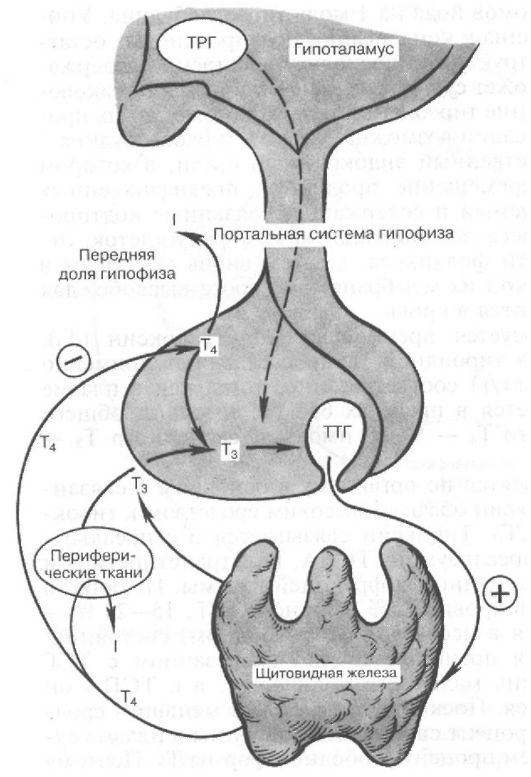
Функция ЩЖ регулируется аденогипофизом по принципу отрицательной обратной связи. Тиреотропный гормон (ТТГ) гипофиза стимулирует продукцию тиреоидных гормонов, которые подавляют продукцию ТТГ (рис. 3.4).
Эффекты тиреоидных гормонов многообразны. Они обеспечивают поддержание основного обмена в большинстве клеток, регулируя их метаболическую активность, а также процессы пролиферации и апоптоза. Нормальный уровень тиреоидных гормонов необходим для функционирования всех без исключения систем организма, а при нарушениях функции ЩЖ патологические изменения носят полисистемный характер. Тиреоидные гормоны необходимы для формирования нервной и других систем плода и новорожденного. Дефицит тироксина в этот период приводит к значительным неврологическим нарушениям. В целом эффект тиреоидных гормонов традиционно описывается как калоригенный: под их действием происходит повышение основного обмена за счет роста потребления кислорода и увеличения теплопродукции тканей.
Рис. 3.4. Регуляция секреции тиреоидных гормонов
УЗИ узлов щитовидной железы. Профессор В. А. Изранов. Лекция для врачей
Лекция для врачей «УЗИ узлов щитовидной железы» Лекцию для врачей проводит профессор В. А. Изранов
На лекции рассмотрены следующие вопросы:
Лекция «УЗИ узлов щитовидной железы»
Дополнительный материал
Методика проведения УЗИ щитовидной и паращитовидных желез у взрослых и детей
Ультразвуковое исследование (УЗИ) является единственным высокоинформативным инструментальным методом диагностики заболеваний щитовидной и паращитовидных желез, доступным на всех уровнях оказания медицинской помощи как у взрослых, так и у детей. Важным условием успешного и эффективного его выполнения является четкое соблюдение методики исследования. Совершенствование диагностической аппаратуры, повышение разрешающей способности ультразвуковых датчиков ведет к изменению и улучшению качества получаемого ультразвукового изображения, что требует периодического пересмотра методических приемов выполнения УЗИ, новой трактовки получаемых изображений, пересмотра протоколов, что позволяет расширить возможности УЗИ и повысить качество диагностического процесса.
Формат проведения УЗИ щитовидной и паращитовидных желез
Показания к проведению УЗИ щитовидной железы формулирует клиницист:
• симптомы нарушения функции щитовидной или околощитовидных желез или изменение уровня тиреоидных и паратиреоидного гормонов;
• увеличение размеров ЩЖ при пальпации или выявление образования в проекции ЩЖ;
• болевые ощущения в проекции ЩЖ;
• увеличение шейных лимфатических узлов;
• наличие рака ЩЖ у ближайших родственников;
• осиплость голоса, приступы удушья или беспричинный кашель;
• использование препаратов, содержащих большое количество йода (амиодарон, кордарон);
• контроль выполнения пункционной биопсии; динамическое УЗИ, в том числе на фоне терапии или в послеоперационном периоде.
Задачи УЗИ щитовидной железы:
• уточнение результатов пальпации и объема ЩЖ (для исключения зоба);
• оценка структуры ткани ЩЖ и выявленных узлов по шкале TI-RADS (определение показаний к ТАБ);
• оценка состояния регионарных лимфатических узлов;
• наведение при выполнении ТАБ: осуществление выбора места пункции,
• и визуальный контроль за расположением иглы;
Выбор аппаратуры. УЗИ щитовидной и паращитовидных желез можно выполнять на аппаратах любого класса, линейными датчиками с частотой сканирования 9-13 МГц. При значительном увеличении размера доли щитовидной железы для определения ее длины необходимо перейти к работе конвексным датчиком. Последующее изучение ткани ЩЖ следует проводить только высокочастотным линейным датчиком.
Выбирается программа Thyroid или Small Part. В обязательный протокол исследования включено УЗИ в В-режиме и в режиме цветового или энергетического допплеровского картирования (ЦДК/ЭДК). При выявлении узлового образования по показаниям возможно расширение протокола УЗИ дополнительными доступными современными методиками (в зависимости от возможностей аппаратуры: эластография, спектральный анализ кровотока, 3D-режим, контрастное усиление и др.).
Специальной подготовки для выполнения УЗИ поверхностных органов шеи не требуется.
Топография щитовидной железы
Послойная топография ЩЖ. Кпереди от перешейка ЩЖ располагаются мышцы, тонкий слой подкожно-жировой клетчатки и очень тонкая кожа. К боковой поверхности каждой доли прилежат два крупных сосуда: на поперечном срезе они выглядят как круглая общая сонная артерия и расположенная латеральнее овальная внутренняя яремная вена более крупного диаметра.
Между левой долей ЩЖ и трахеей часто лоцируется пищевод в поперечном сечении в виде округлого образования, которое можно ошибочно принять за узел (редко девиация пищевода возможна вправо, тогда его изображение определяется между правой долей ЩЖ и трахеей).
Аномалии развития щитовидной железы.
• Эктопия (аберрантная или добавочная ЩЖ) возникает в результате нарушения эмбриогенеза. Обычная по структуре железистая ткань может располагаться в различных отделах шеи (от корня языка до дуги аорты по ходу щитоязычного протока), а также в других органах. Может существовать одновременно с неизмененной ЩЖ. УЗИ мало информативно для поиска аберрантной ЩЖ.
• Незаращение щитоязычного протока приводит к развитию срединных кист (определяется четко как кистозная полость, однако связь со щитовидной железой выявляется крайне редко).
Методика проведения УЗИ щитовидной железы
Первоначально следует выполнить поперечное сканирование ЩЖ.
Поперечное сканирование ЩЖ. Для этого выполняют осмотр передних отделов шеи по средней линии от подъязычной области до яремной вырезки.
Первыми на экране появляются верхние полюса долей, затем срез проходит через перешеек вместе с боковыми долями и далее достигает нижних полюсов долей. Ориентирами ЩЖ на поперечных срезах являются крупные сосуды шеи (общая сонная артерия и внутренняя яремная вена). Необходимо вывести каждый отдел ЩЖ в его максимальном изображении. Не всегда это удается сделать на одном срезе. В этом случае работают отдельно с каждым фрагментом ЩЖ в отдельности, соблюдая строго поперечное сечение. Выполнив соответствующие измерения следует перейти к сканированию в продольном сечении каждой доли в отдельности. Для этого изображение доли на поперечном срезе выводится в центр экрана.
При исследовании доли ЩЖ в продольном сечении необходимо провести оценку ее подвижности при глотании, когда в норме на экране определяется свободное скольжение изображения доли железы относительно окружающих тканей.
При аномалии развития (дистопии) ЩЖ может располагаться низко и нижние полюса будут уходить за грудину (загрудинное расположение частичное или полное). При УЗИ эти части ЩЖ отлоцировать затруднительно. В ряде случаев может помочь исследование, проведенное из яремного, надключичного и парастернального доступов в продольных, поперечных и косых плоскостях сканирования векторным или секторными датчиками. В ультразвуковом заключении обязательно следует указывать информацию о загрудинном расположении ЩЖ (частичном или полном), т.к. возможно получение неполной информации как о размерах, так и о структуре органа и потребуется применение дополнительных инструментальных исследований.
Топометрия щитовидной железы
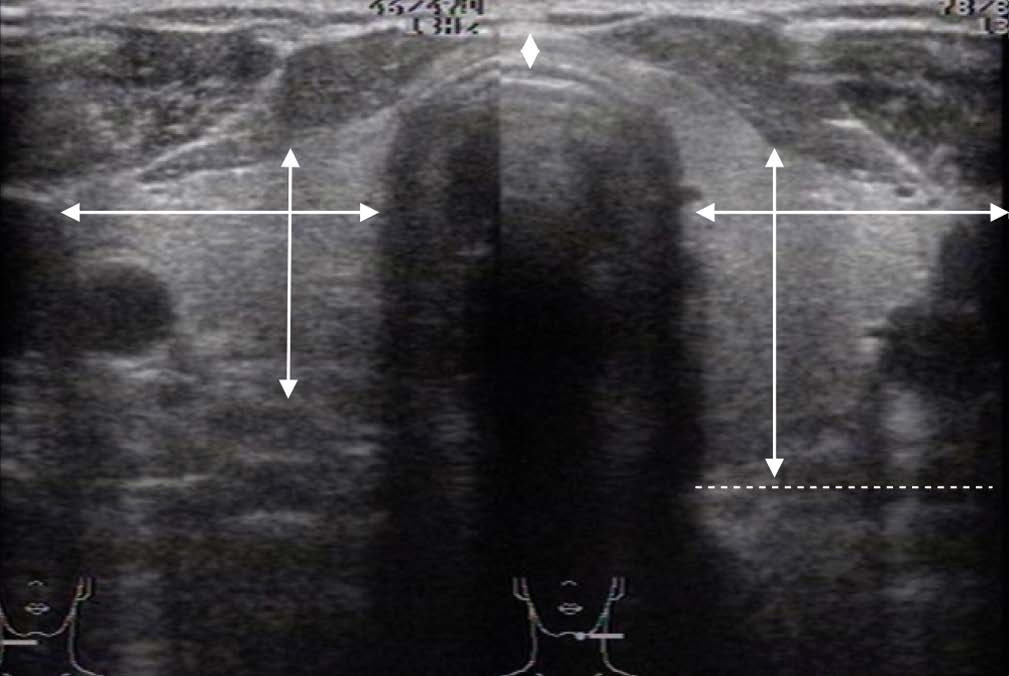
При оценке состояния ЩЖ важным параметром является ее размер. Для этого следует измерить линейные размеры обеих долей и перешейка, на основании чего рассчитать объемы каждой долей и всей ЩЖ.
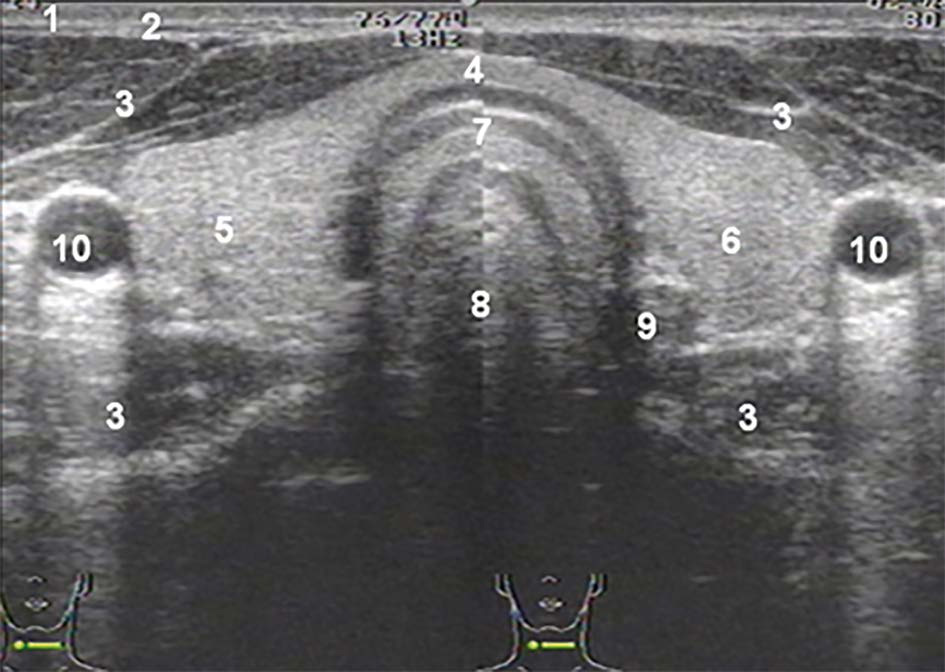
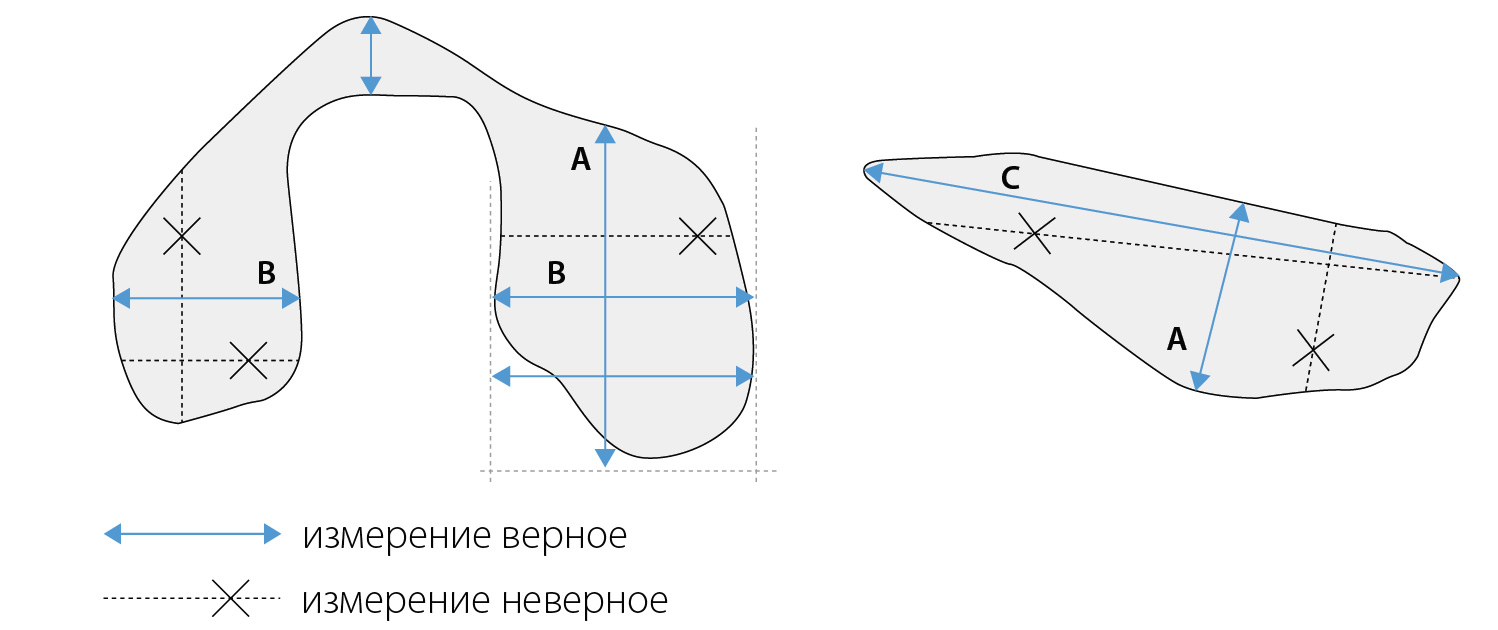
На поперечном сечении следует вывести максимальное сечение долей и провести последовательное измерение латерально-медиального размера или ширины и передне-заднего размера или толщины каждой из них (Приложение 2):
• толщина (А) доли измеряется по линии, соединяющей переднюю и заднюю поверхности доли. Четко этот размер можно определить только при хорошо выраженном переходе доли в перешеек. В сомнительных случаях толщина оценивается на продольном сечении;
• ширина (В) долей измеряется между наиболее удаленными частями от латеральной точки доли над сосудистым пучком до трахеи.
На продольном сечении проводится оценка вертикального размера (длина):
— длина (С) между максимально удаленными полюсами доли. Возможно перепроверить измерение переднезаднего размера доли в месте ее максимальной толщины.
На основании линейных размеров необходимо высчитать объем щитовидной железы, складывающийся из суммы объемов каждой доли:
V щж = V правой доли + V левой доли
Объем перешейка, составляющий около 5% объема неизмененной ЩЖ, в расчет формулы не принимается.
Объем каждой доли рассчитывают по формуле эллипсоида:
V доли ЩЖ = (0,479) * А * В * С,
Объем щитовидной железы, превышающий 18 мл у женщин (> 20 мл у беременных) и 25 мл у мужчин указывает на наличие у пациента «зобной трансформации» ЩЖ. На гипоплазию ЩЖ у женщин указывает объем ЩЖ
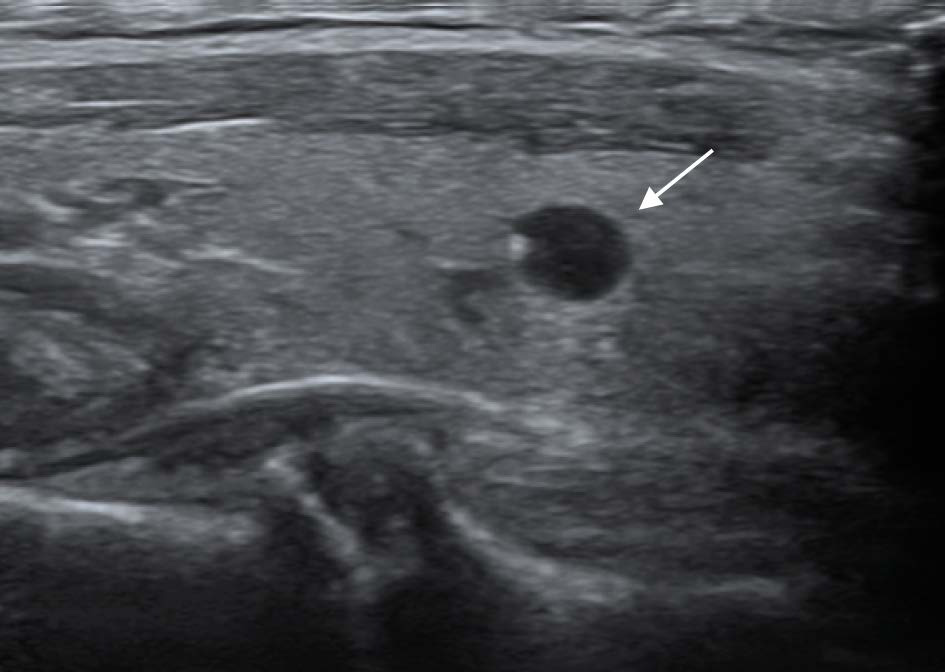
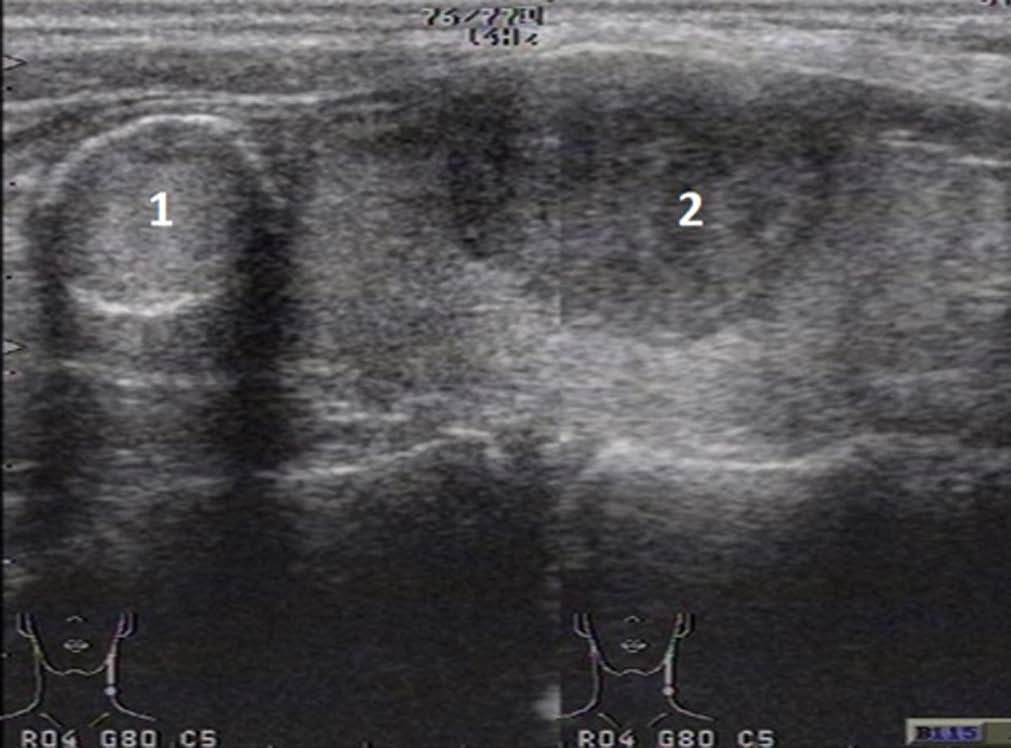
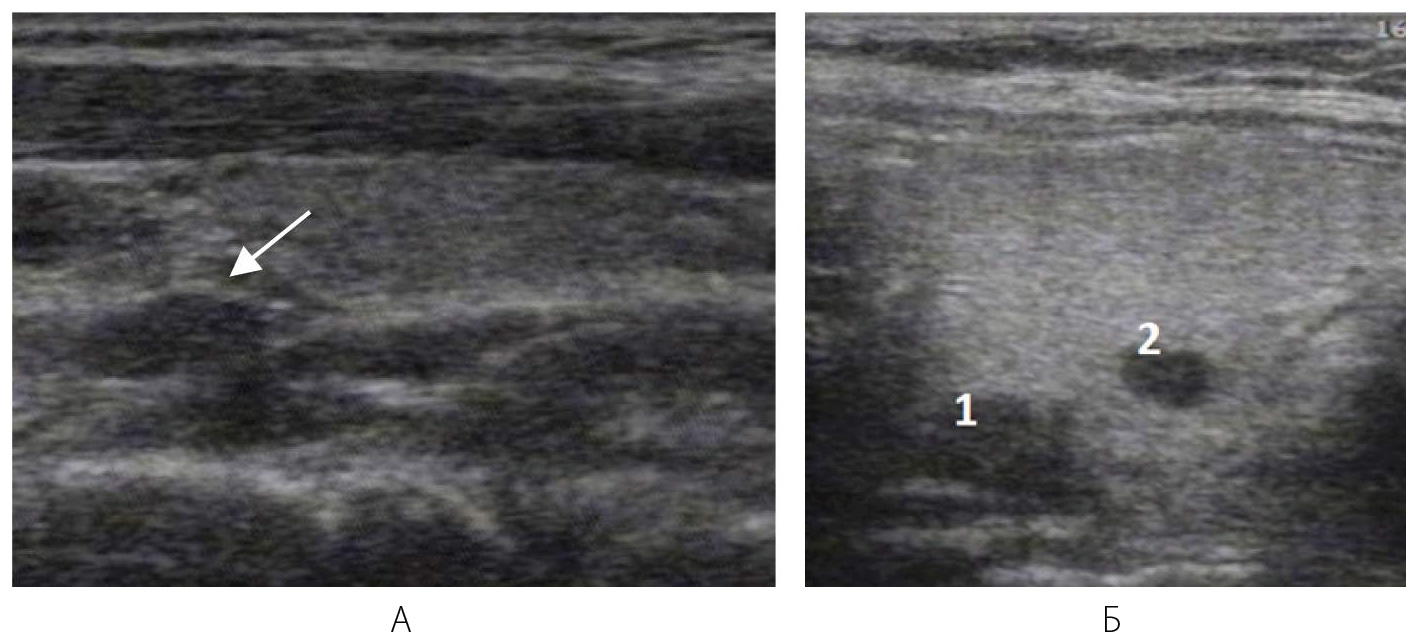
Рисунок 6 – Кистозно-расширенный фолликул (макрофолликул) обозначен стрелкой
Рисунок 7 – Диффузные изменения ткани щитовидной железы (аутоиммунный тиреоидит)
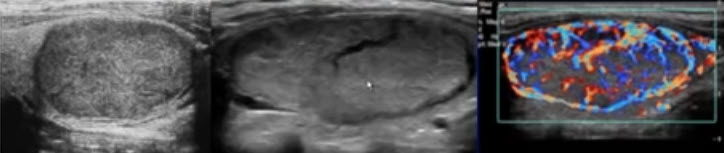
При выявлении очаговой патологии необходимо четко указать ее локализацию, пространственную ориентацию, границы, контуры, эхогенность, структуру. В щитовидной железе могут быть выявлены как доброкачественные (коллоидные узлы, аденомы, др.), так и злокачественные новообразования (рак, вторичные метастазы). Их примеры представлены в (рис. 8, 9).
Рисунок 9 – Рак щитовидной железы (обозначен стрелками)
Ультразвуковая допплерография сосудов щитовидной железы
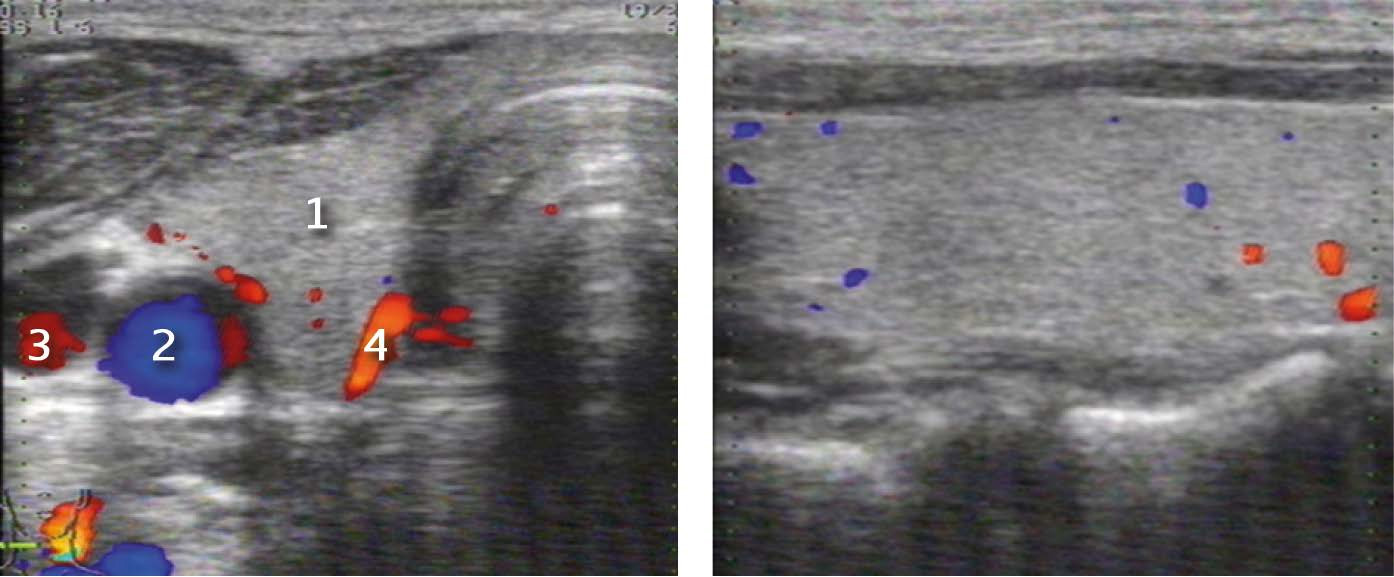
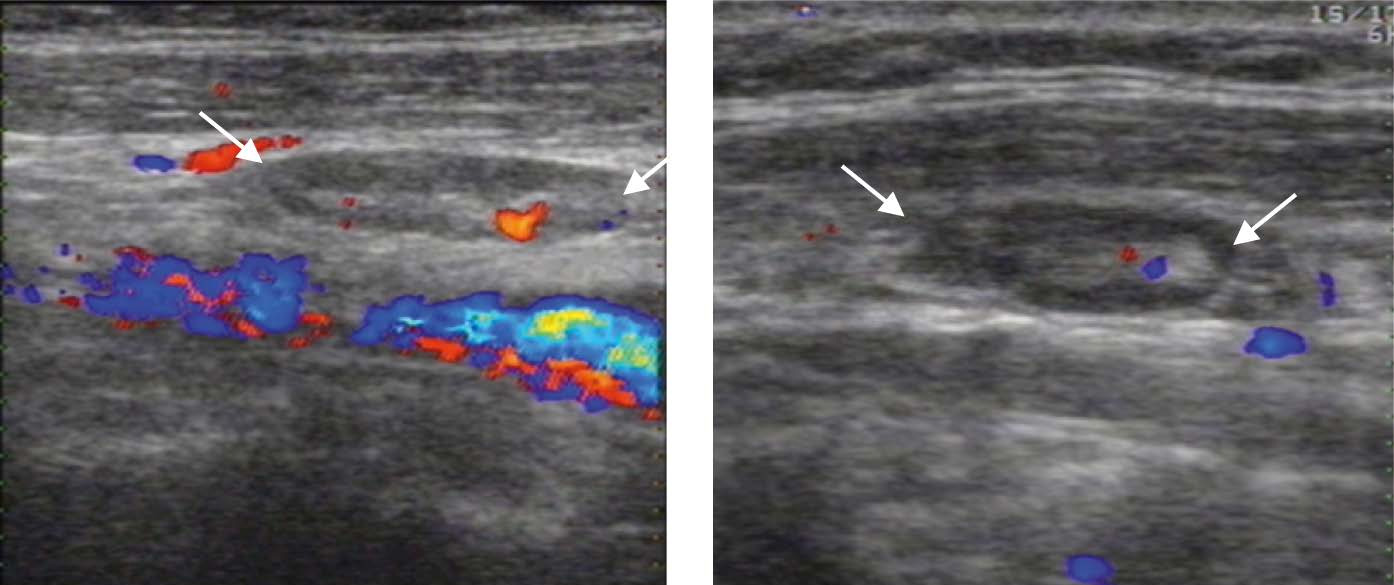
Цветовое допплеровское картирование (ЦДК) и энергетическое допплеровское картирование (ЭДК) является обязательной методикой, дополняющей УЗИ в В-режиме и проводится после завершения УЗИ ЩЖ в В-режиме. При этом оценивают состояние сосудистого рисунка ткани ЩЖ, его симметричность и изменения в области выявленной патологии. Сосудистый рисунок ЩЖ складывается из единичных срезов кровеносных сосудов, расположенных по периферии и в центре каждой доли (рис. 10). Проводится оценка интенсивности сосудистого рисунка: обычный (не изменен), умеренно усилен, значительно усилен. Сосудистый рисунок может быть изменен равномерно или неравномерно, диффузно или локально, что следует отразить в описательной картине УЗИ.
Рисунок 10. Режим ЦДК. Сосудистый рисунок щитовидной железы
А – Поперечное сечение правой доли:
2. Общая сонная артерия
3. Внутренняя яремная вена
4. Нижняя щитовидная артерия
Б – Сосудистый рисунок ткани ЩЖ (срезы собственных сосудов ЩЖ)
Значительное усиление сосудистого рисунка может косвенно указывать на повышение уровня гормонов ЩЖ (гипертиреоз). Однако следует помнить, что качество цветовой картинки зависит от разрешающей способности прибора. Поэтому сравнительные характеристики сосудистого рисунка можно проводить только на том же самом аппарате.
Спектральное допплеровское исследование кровотока в сосудах ЩЖ является дополнительным методом и проводится только по показаниям. Исследование кровотока проводят в верхних, нижних, а также в собственных артериях ЩЖ. Для поиска и выведения сосудов используют поперечное и продольное сканирование (такое же, как и при исследовании долей). Необходимо контролировать угол падения УЗ-луча для получения корректных показателей скорости кровотока (не более 60°). Однако в связи с небольшим диаметром собственных сосудов часто необходимый угол вывести не удается. В этом случае более корректна оценка кровотока по уголнезависимым параметрам (индексам).
В собственных артериях ЩЖ регистрируется паренхиматозный тип кровотока. В норме скорости кровотока в различных участках сосудистой сети ткани железы достоверно не отличаются от скорости в верхних и нижних щитовидных артериях и составляет около 0,18-0,20 м/с.
Методика УЗИ паращитовидных желез
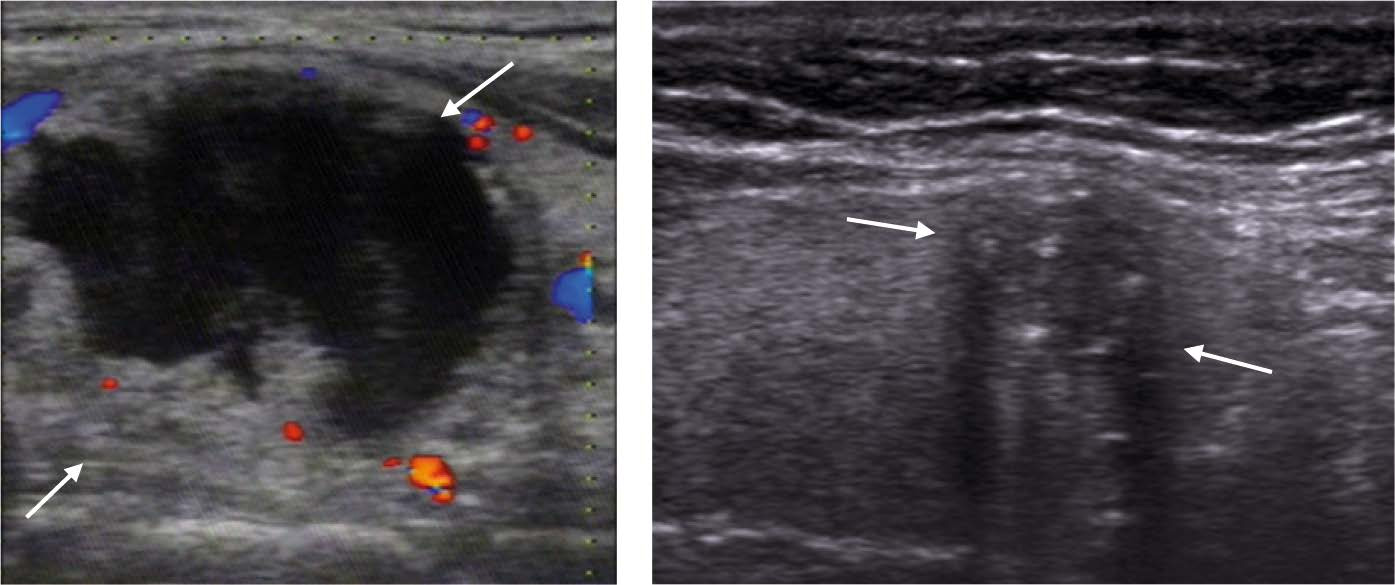
Паращитовидные железы (ПЩЖ) расположены стандартно по заднемедиальной поверхности каждой доли ЩЖ и в норме визуализируются редко. Добавочные доли ЩЖ или ее дольчатость можно ошибочно принять за ПЩЖ (рис. 11). Однако при выполнении УЗИ ЩЖ всегда следует обращать внимание на задние поверхности обеих боковых долей ЩЖ. При выявлении гипоэхогенных образований в проекции ПЩЖ дифференциальный диагноз следует проводить с гиперплазией или наличием новообразования в ПЩЖ (рис. 12), лимфаденопатией или добавочной долькой ЩЖ. Следует помнить, что при аномалии развития ПЩЖ могут располагаться по любой поверхности ЩЖ и даже могут быть «замурованы» в ее ткань, что ошибочно принимается за узел ЩЖ.
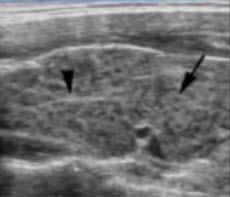
Рисунок 11 – Дольчатость заднего края доли ЩЖ
А – Симуляция узлообразования по заднему краю доли ЩЖ: гипоэхогенное образование (обозначено стрелкой)
Рисунок 12 – Паращитовидные железы
А – Аденома ПЩЖ, расположенная по заднему краю ЩЖ (обозначено стрелкой)
Б – Гиперплазированные ПЩЖ:
1 – расположена по заднему краю доли ЩЖ
2 – «замурована» в ткань ЩЖ
Оценка зон регионарного лимфоттока
Завершается УЗИ щитовидной железы изучением зон регионарного лимфооттока, т.е. лимфатических узлов, расположенных по передней и боковой поверхностям шеи вдоль крупных сосудов и кивательных мышц.
Датчик располагается в надключичной области, перпендикулярно сосудистому пучку шеи, и перемещается качательными движениями верх до мочки уха. Далее датчик разворачивают на 90°, устанавливают его вдоль сосудистого пучка шеи. Затем, постоянно меняя угол наклона, осматривают окружающую клетчатку вдоль сосудистого пучка шеи от околоушной и подчелюстной до надключичной областей. Дополнительно осматриваются зоны расположения подбородочных лимфатических узлов и лимфоузлов, расположенных в яремной ямке.
В норме лимфатические узлы шеи не должны визуализироваться. Однако часто в верхней трети шеи можно достаточно часто лоцировать лимфоузлы обычных размеров, овальной формы, размером обычно не более 2,0 см, с четким и ровным контуром, с тонкой гиперэхогенной капсулой. Толщина тонкой периферической гипоэхогенной части к центральному гиперэхогенному синусу соотносится примерно как 1:2.
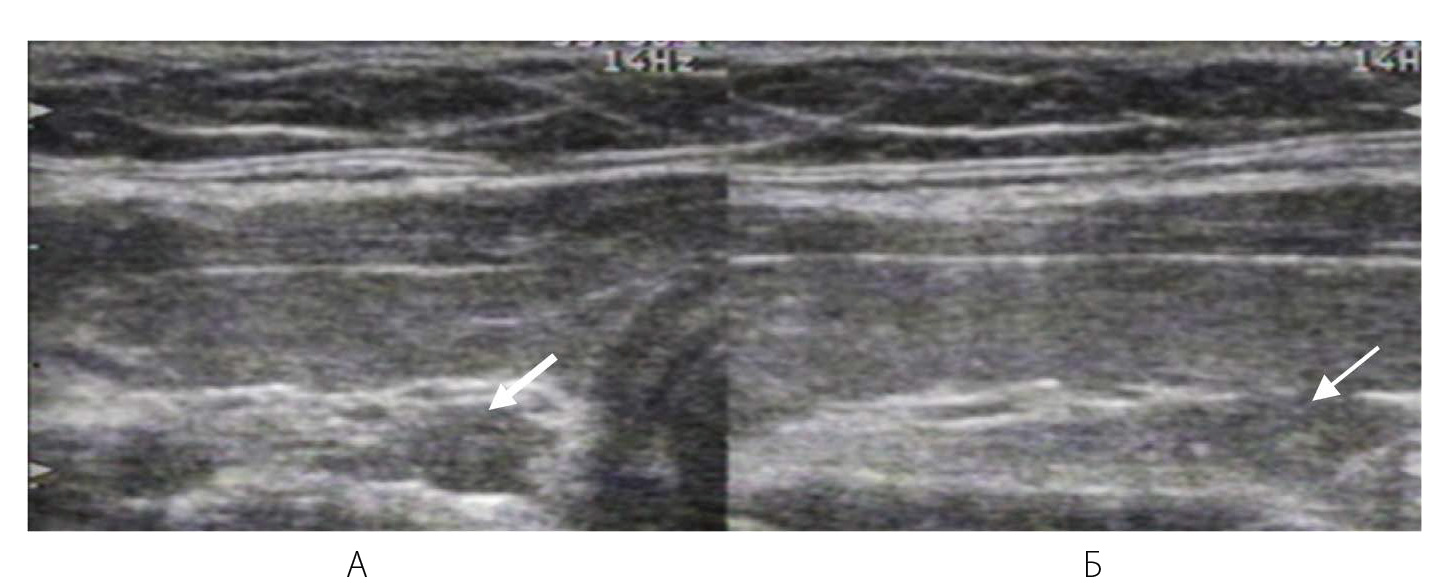
При ЦДК в единичных случаях можно визуализировать артериальный и венозный сосуды в области ворот лимфоузла. Данная картина лимфоузлов, наиболее вероятно, связано с наличием хронических воспалительных процессов в носоглотке или полости рта (рис. 13). У детей такая лимфаденопатия может сопровождать состояния при снижении иммунитета. В случае выявления лимфоузлов следует описать их локализацию, размер, структуру и васкуляризацию.
Рисунок 13 – Реактивные лимфатические узлы (обозначены стрелками) верхней трети боковой поверхности шеи с нормальной УЗ-структурой и васкуляризацией
Стандартное описание и заключение УЗИ щитовидной железы в норме
Щитовидная железа расположена обычно, подвижность железы при глотании сохранена (не нарушена).
Форма железы правильная, симметричная.
Контуры четкие, ровные.
Размеры не увеличены (указать три размера каждой доли и толщину перешейка в см/мм, общий объем всей ЩЖ в мл).
Ткань однородная (мелкозернистая).
Эхогенность не изменена (обычная).
Узлы не определяются (обязательная фраза, должна присутствовать в каждом описании УЗИ ЩЖ).
При ЦДК сосудистый рисунок ткани железы обычный (не усилен). Регионарные лимфоузлы не визуализируются.
1. Ультразвуковое заключение. Ультразвуковой патологии со стороны щитовидной железы в настоящее время не выявлено.
2. Ультразвуковое заключение. УЗ-признаки неизмененной щитовидной железы.
При необходимости оценки состояния паращитовидных желез составляется расширенный протокол УЗИ, где добавляется фраза: «В проекции паращитовидных желез дополнительные образования не выявлены».
3. Ультразвуковое заключение. Ультразвуковой патологии со стороны щитовидной железы не выявлено. Данных за увеличение паращитовидных желез в настоящее время нет.
Протокол расширенного описания УЗИ ЩЖ и ПЩЖ представлен в Приложении 8.
Заключение
Современные подходы к мультипараметрическим оценкам состояния органов и систем в инструментальной диагностике требуют при выполнении стандартного УЗИ обязательного сочетания двух методов исследования: В-режима и режима ЦДК/ЭДК, что значительно расширяет возможности базового сканирования в оттенках серой шкалы. Введение единых нормативов, протоколов и алгоритмов УЗИ щитовидной железы направлено на стандартизацию ультразвукового обследования, универсализацию трактовки результатов как у взрослых, так и у детей, тем самым повышая качество ультразвуковой диагностики.
Приложение
Изображения щитовидной железы
4.Доля щитовидной железы
Измерение размеров щитовидной железы
Рисунок 5 – Измерение размеров ЩЖ на поперечном срезе
Таблица 1.
Суммарный тиреоидный объем у детей раннего возраста с весом до 5 кг
Ультразвуковая анатомия органов малого таза у женщин. Профессор В. А. Изранов. Лекция для врачей
Лекция для врачей «Ультразвуковая анатомия органов малого таза у женщин». Лекцию для врачей проводит профессор В. А. Изранов
На лекции рассмотрены следующие вопросы:
Дополнительный материал
Клиническая анатомия матки и придатков
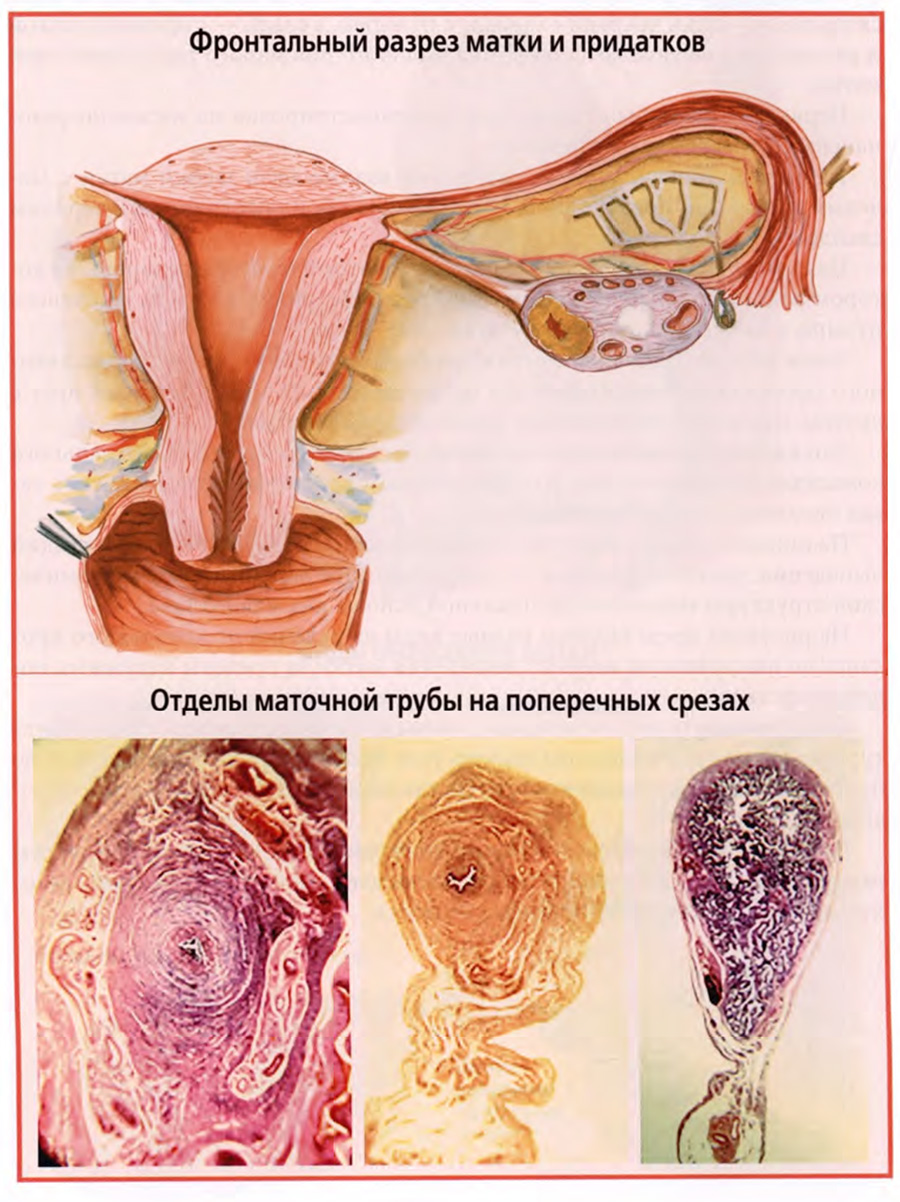
Матка на фронтальном разрезе
Размеры матки нерожавшей женщины. Общая длина матки — 7-9 см Длина шейки матки — 2,5-3 см Ширина тела матки — 4-5 см Толщина тела матки — 2-3 см Толщина стенки матки —1-2 см Диаметр канала шейки 2 мм Масса матки — 50-70 г (рожавшей женщины — 100 г)
Матка — важнейший орган женской половой системы, обеспечивающий развитие и вынашивание плода. Топографо-анатомически матка является, если можно так выразиться, ключевым органом женского таза, так как она занимает срединное центральное положение среди органов и других анатомических структур малого таза.
Макроанатомическое строение матки достаточно простое.
На верхнем слайде представлен фронтальный разрез матки.
Прежде всего, в ней различают тело матки и шейку. В теле выделяют дно — самую верхнюю часть тела, расположенную выше углов матки, где в нее проходят маточные трубы.
Полость тела матки уплощена в переднезаднем направлении. Во фронтальной плоскости она имеет треугольную форму с вершиной, обращенной вниз к шейке матки.
Несколько суженное место перехода тела в шейку описывают как перешеек.
В шейке выделяют надвлагалищную и влагалищную части. В канале шейки различают внутренний зев (отверстие на уровне перешейка между телом и шейкой) и наружный зев (отверстие, открывающееся во влагалище).
Стенка матки состоит из трех слоев: эндометрия — слизистой оболочки матки, миометрия — основного мышечного слоя матки, и периметрия — серозной оболочки матки. Вот, собственно, все элементарные базовые сведения по анатомии матки, которые следует дополнить анатомометрическими сведениями, представленными на нижнем слайде.
Эти цифры тоже базовые, так как характеризуют матку нерожавшей женщины.
Каждый параметр представлен двумя цифрами от и до, то есть минимальными и максимальными значениями. Что имеется в виду?
Имеются в виду пределы индивидуальных различий соответствующего размера матки.
Так, общая длина матки индивидуально может изменяться в пределах от 7 до 9 см. При этом на длину шейки матки нерожавшей женщины приходится 2,5-3 см, то есть примерно одна треть.
Ширина тела матки в 4-5 см и толщина тела матки в 2-3 см указывают на двукратное превышение поперечного размера матки над переднезадним. Различия в толщине стенки матки от 1 до 2 см связаны с индивидуальными различиями в выраженности, то есть толщине миометрия.
Общая масса матки нерожавшей женщины находится в пределах 50-70 г, тогда как масса матки рожавшей женщины превышает этот параметр в два раза и более, равняясь в среднем 100 г.
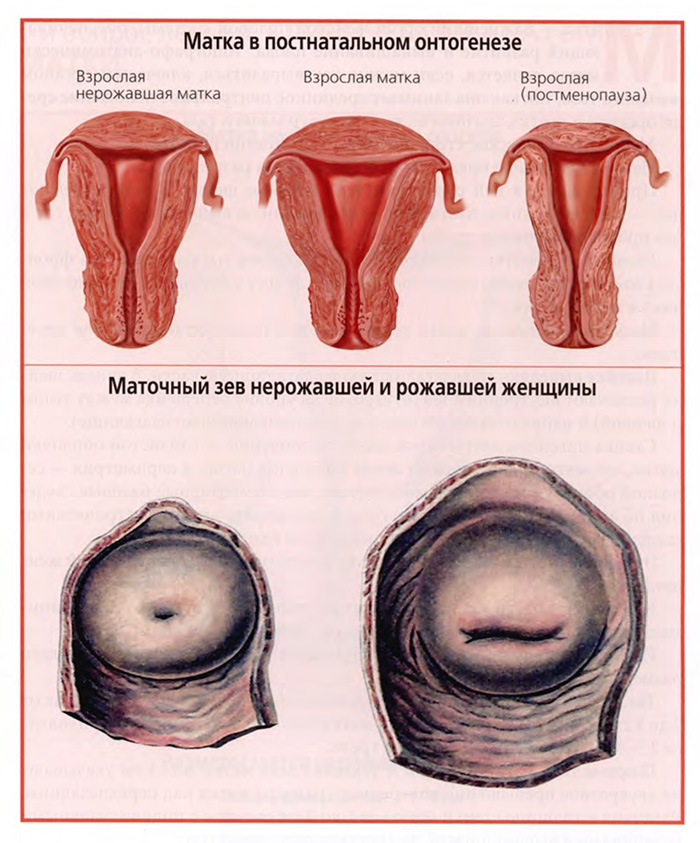
Представленную выше анатомическую характеристику матки следует дополнить теми макроанатомическими изменениями, которые происходят с маткой на протяжении второй половины постнатального онтогенеза после завершения юношеского возраста. Такие изменения представлены на рисунках верхнего слайда.
Левый рисунок соответствует тому описанию матки нерожавшей женщины, которое уже было дано выше. Видно хорошее развитие миометрия и тела, и шейки матки, некоторое преобладание толщины миометрия стенок тела матки над миометрием его дна, вытянутая вертикально полость матки.
У рожавшей матки, как видно на среднем рисунке, существенно увеличивается объем тела матки. Возрастает его поперечный размер, расширена полость матки, утолщен миометрий дна матки. По толщине он становится одинаковым с миометрием боковых стенок тела матки. А вот шейка матки макроскопически не претерпевает каких-либо существенных изменений.
Явные макроскопические изменения матки происходят в пожилом возрасте, как обозначено на правом рисунке, в постменопаузе.
Резко уменьшается тело матки за счет уменьшения толщины его стенки и сужения полости матки. Толщина стенки тела матки уменьшается, прежде всего, за счет частичной возрастной атрофии миометрия.
Наименьшие макроанатомические изменения происходят с шейкой матки. Она сохраняет прежние параметры, за исключением некоторого сужения шеечного канала.
Есть еще одно внешнее различие между маткой нерожавшей и рожавшей женщины. Оно представлено на нижнем слайде и касается формы наружного отверстия шейки матки (наружного маточного зева).
У матки нерожавшей женщины наружный зев имеет круглую форму и минимальные размеры (левый рисунок).
У матки рожавшей женщины он приобретает вытянутую в поперечном направлении щелевидную форму (правый рисунок).
Матка по своему строению — прежде всего мышечный орган, основным слоем стенки которого является миометрий.
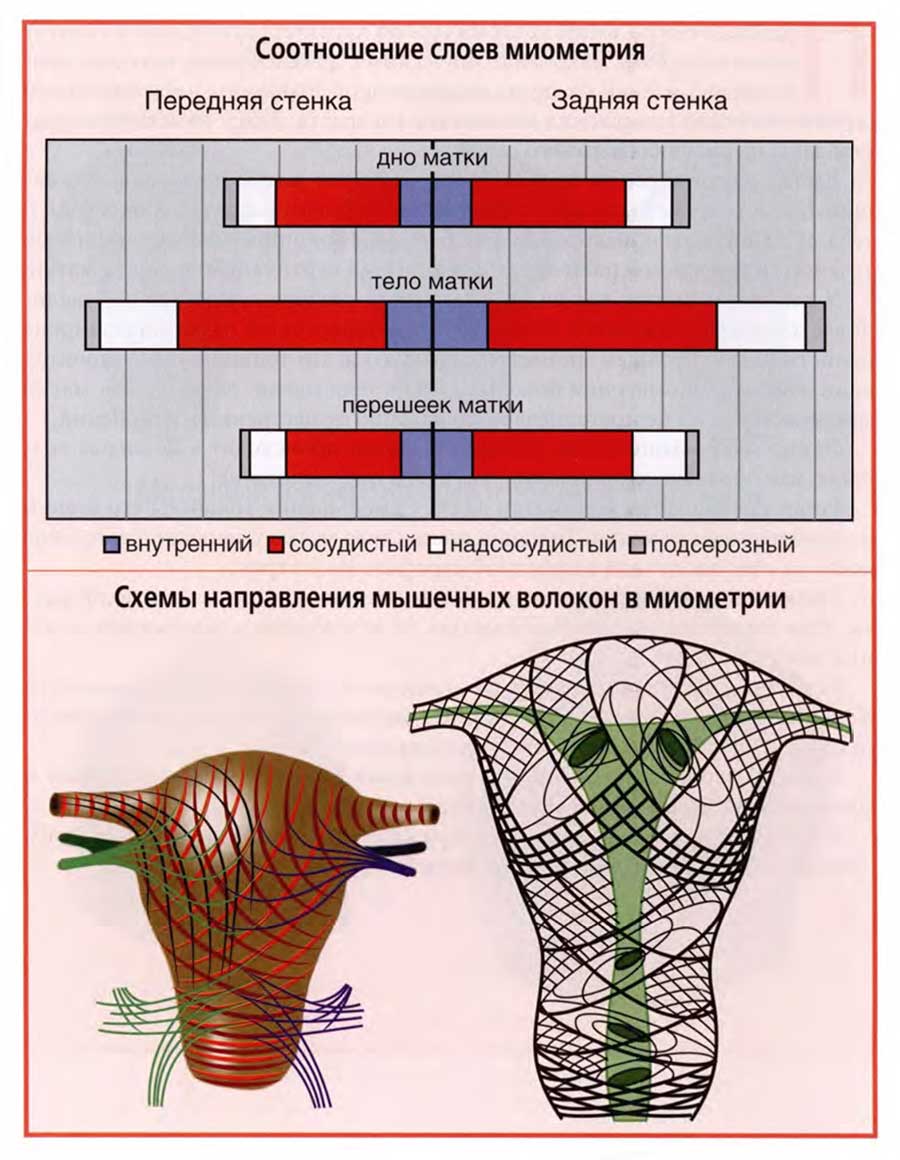
Мышечный слой миометрия неоднороден.
В теле матки выделяют внутренний, сосудистый, надсосудистый и подсерозный слои. Если названия трех слоев определяются их расположением в стенке матки, то название сосудистого слоя принято потому, что именно в этом слое располагается основная масса внутристенных кровеносных сосудов матки.
Толщина слоев различна и находится в определенных соотношениях друг с другом. Такие соотношения отражает диаграмма верхнего слайда.
На диаграмме видно, что из четырех слоев миометрия самым толстым в теле матки является сосудистый слой. При этом в стенках тела матки он наиболее толстый в сравнении с толщиной миометрия дна матки и перешейка.
Значительно тоньше сосудистого слоя внутренний, следующий сразу за слизистой оболочкой, и надсосудистый слои. И в этих слоях наблюдается некоторое преобладание толщины слоев стенок тела матки в сравнении с толщиной слоев дна и перешейка. Самый тонкий — наружный, подсерозный слой.
Важный раздел строения миометрия — архитектоника его мышечных волокон. На нижнем слайде представлены две схемы, демонстрирующие основные направления мышечных волокон в миометрии. Схемы взяты из разных руководств, но они сходным образом отражают закономерности архитектоники миометрия.
Мышечные волокна дна матки имеют вертикальное направление, спускаясь по передней и задней стенкам тела матки, они все больше приобретают косое, вертикально-поперечное направление. При этом чем ниже, ближе к шейке матки, тем их расположение становится преимущественно косопоперечным.
В шейке матки мышечные волокна располагаются поперечно, образуя кольцевые структуры.
Так строение миометрия выглядит на диаграмме, а его архитектоника в обобщенном, схематизированном виде.
Я имею возможность представить вам строение миометрия не только на схемах и рисунках, но и на фотографиях с препаратов миометрия.
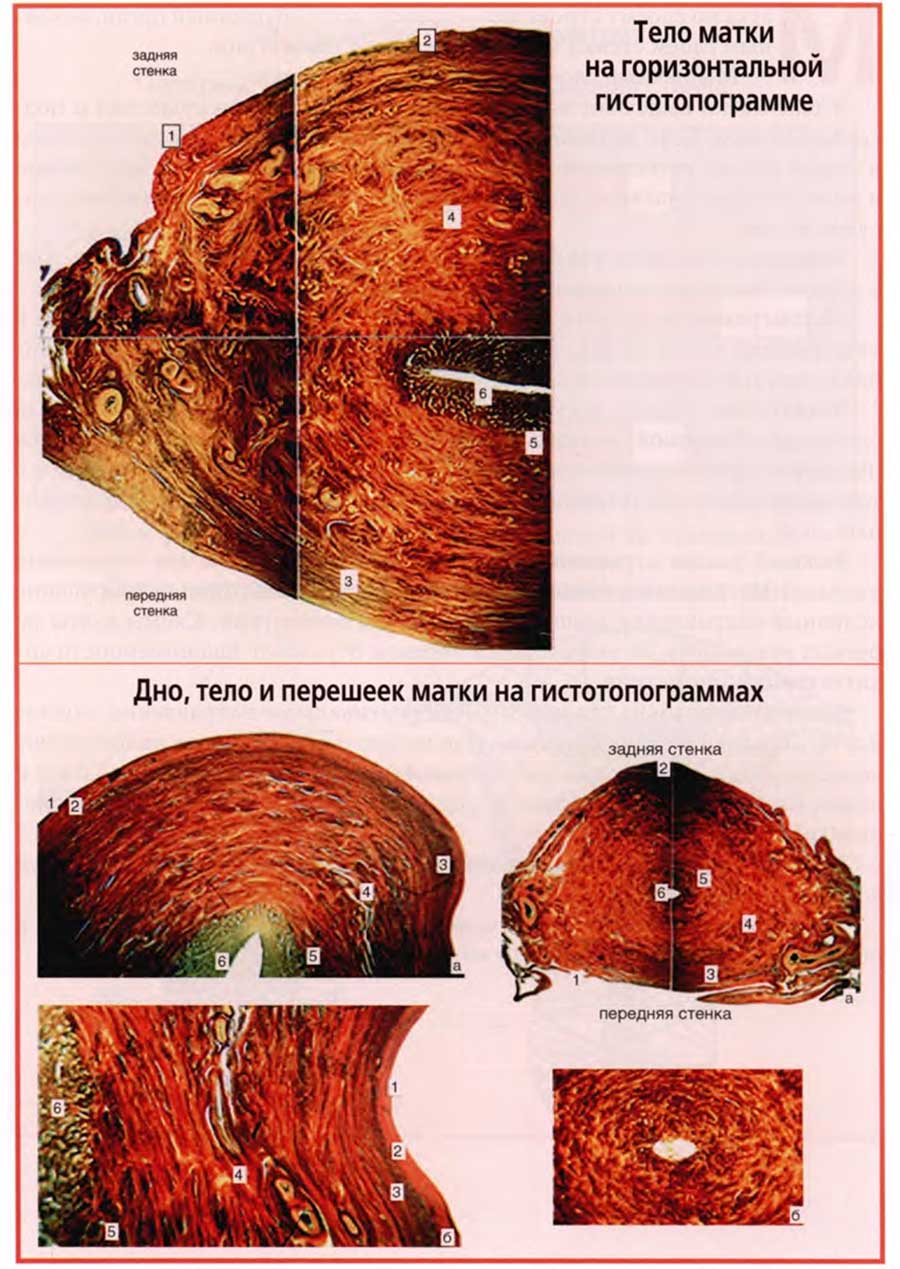
Эти препараты получены в результате исследований по строению миометрия, проведенных на нашей кафедре. Фотографии с таких препаратов содержатся на верхнем и нижнем слайдах. Это гистотопограммы, окрашенные по способу Ван-Гизона, по которому соединительная ткань окрашивается в малиново-красный, а мышечная ткань — в желтовато-коричневатый цвет. Фотографии выполнены через стереоскопический микроскоп при 8-кратных и 16-кратных увеличениях.
На верхнем слайде представлен горизонтальный срез правой половины тела матки. Хорошо видны слои стенки тела матки: серозная оболочка (1), подсерозный слой миометрия (2), надсосудистый (3), сосудистый (4), внутренний (5) слои миометрия, слизистая оболочка (6).
Нижний слайд содержит четыре фотографии гистотопограмм матки.
На верхнем левом снимке представлена сагиттальная гистотопограмма дна матки. Мышечные волокна располагаются сагиттально, а переходя на переднюю и заднюю стенки тела матки, приобретают вертикальное направление.
На латеральном нижнем снимке также сагиттальная гистотопограмма, но тела матки, ее передней и задней стенок. Видно, что мышечные волокна имеют вертикально-косое направление, так как они прослеживаются не на всем протяжении гистотопограммы, а на небольших отрезках.
На правых фотографиях — поперечные гистотопограммы шейки матки. Правая верхняя фотография демонстрирует слои миометрия, имеющие, как и в теле матки, те же цифровые обозначения. Видно циркулярное расположение мышечных волокон.
На правой нижней фотографии, сделанной при большем увеличении, видно, что в шейке матки мышечные волокна располагаются более рыхло, так как в шейке более развиты соединительнотканные прослойки между пучками мышечных волокон и отдельными мышечными волокнами.
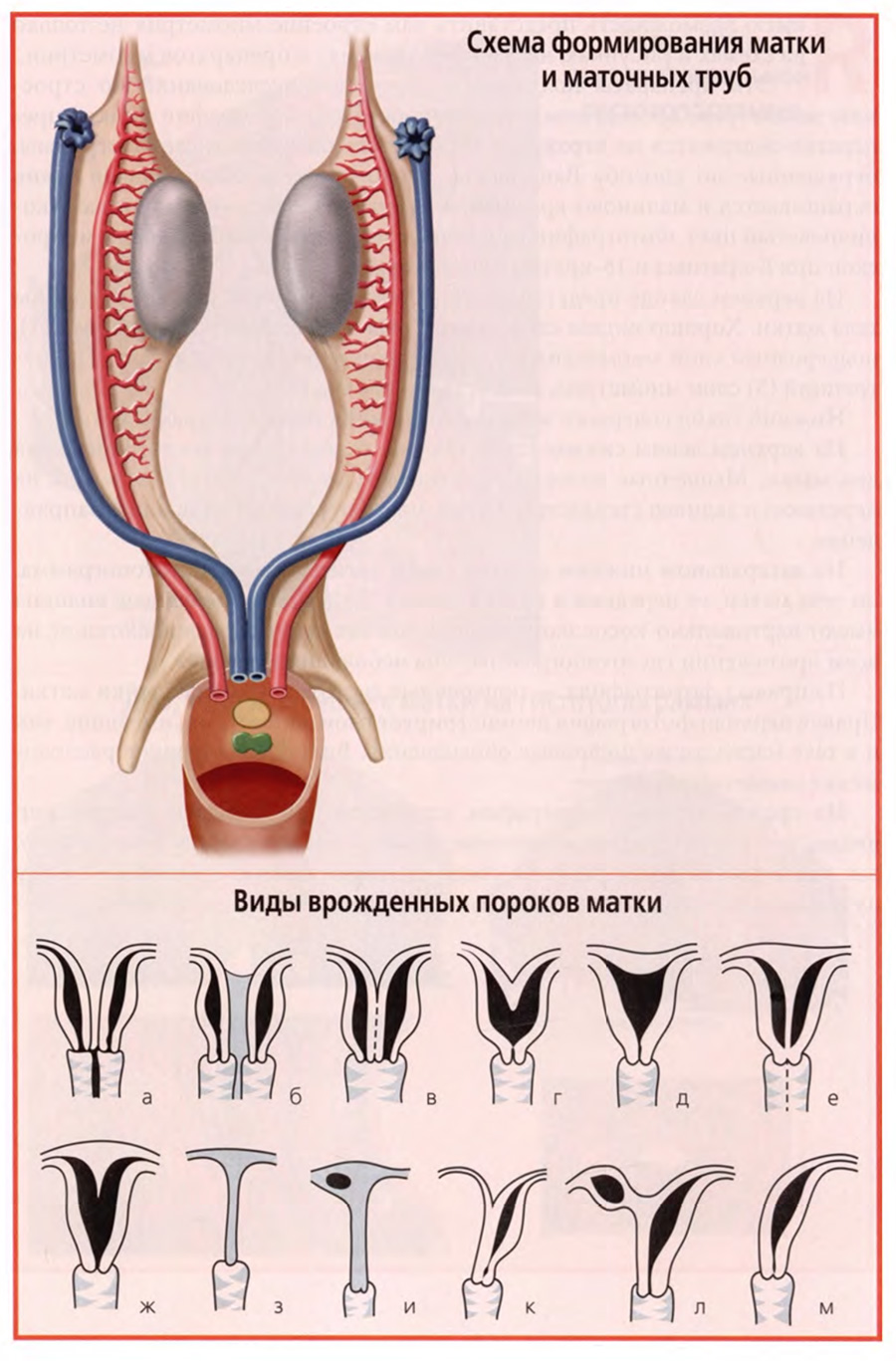
В акушерской клинике большое значение имеют аномалии и пороки развития матки. Их рассмотрение и правильная оценка возможны только на основе анализа развития матки в эмбриогенезе, прежде всего, учета главного принципа — развития единого непарного органа из парных эмбриональных зачатков. Для развития матки таким источником являются парные мюллеровы протоки, представленные на рисунке верхнего слайда.
Из большей части мюллеровых протоков развиваются маточные трубы.
Нижние части мюллеровых протоков сливаются вместе, и в результате дальнейших преобразований из них формируются матка и верхняя часть влагалища.
Если в эмбриональный период в процессе этих преобразований возникают какие-либо отклонения или нарушения, то результатом эмбрионального развития матки являются различные аномалии и пороки развития. Их можно расположить в виде своеобразного вариационного ряда в зависимости от глубины эмбриональных нарушений.
Такой ряд представлен на нижнем слайде. Он позволяет представить все аномалии и пороки развития матки в более последовательном, систематизированном виде.
Схематические рисунки верхнего ряда и левый нижнего демонстрируют диапазон пороков и аномалий в зависимости от глубины нарушения слияния протоков и ликвидации перегородки между ними. Крайним является вариант «а», когда вообще не происходит объединения мюллеровых протоков и образуются две матки и два влагалища. Рядом с ним вариант «б», где между двумя матками имеется соединительнотканная мембрана. Рядом с ним вариант «в», в котором две матки при одном влагалище сращены внутренними стенками. Кстати, двойная или двурогая матка для некоторых животных, особенно рождающих по несколько плодов, является их видовой нормой.
Следующая группа рисунков от варианта «г» до варианта «ж» демонстрирует степени нарушений в ликвидации внутренней продольной перегородки в полости матки. Может быть полное сохранение перегородки в варианте «е» или сохранение ее остатков в большей или меньшей степени.
Варианты «з» и «и» представляют случаи врожденного отсутствия матки как мышечного полого органа в результате глубокого нарушения, а по сути — прекращения эмбриогенеза матки.
Последняя группа вариантов «к», «л», «м» демонстрирует варианты развития матки из одного мюллерова протока с редукцией другого. В результате таких нарушений формируется так называемая однорогая матка.
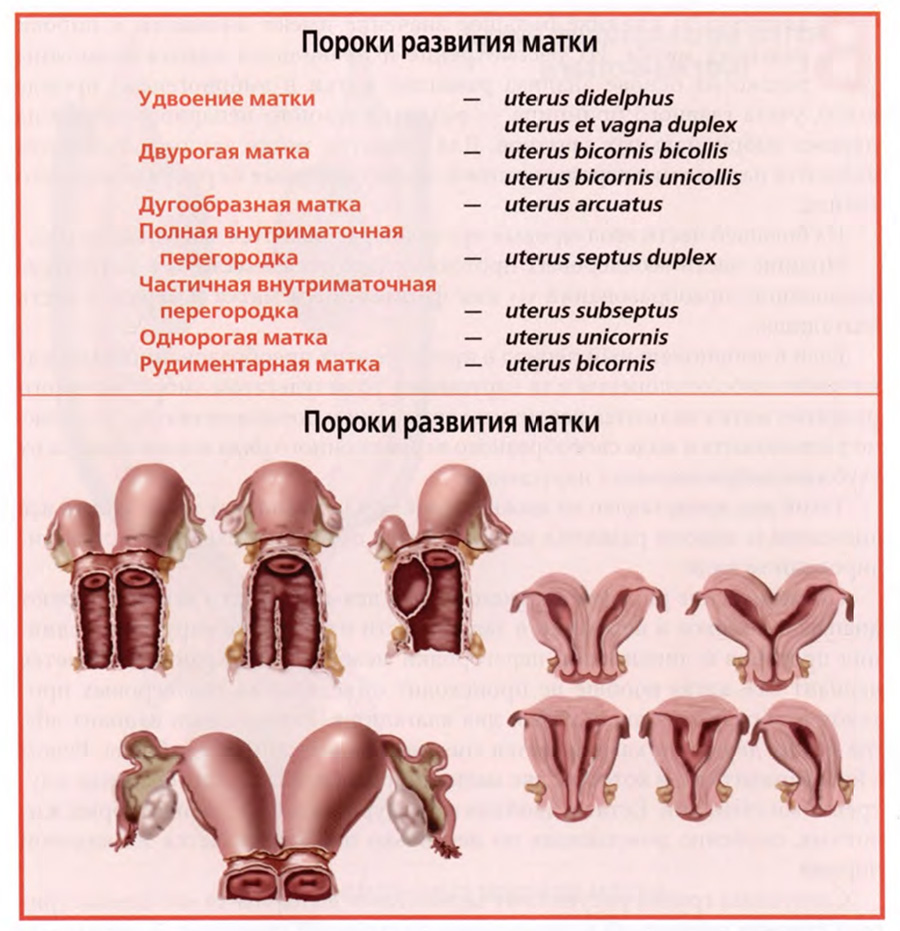
Проведенное выше рассмотрение нарушений в развитии матки определяет терминологию пороков развития матки и их номенклатуру. Перечень основных пороков развития матки в акушерстве представлен в следующем виде.
Перечень пороков развития матки.
• Полная внутриматочная перегородка.
• Частичная внутриматочная перегородка.
Мы специально не стали в тексте приводить латинские наименования пороков развития матки, чтобы не усложнять изложение материала.
Такой перечень с латинскими наименованиями пороков развития матки продублирован на верхнем слайде.
Чтобы завершить рассмотрение раздела темы о пороках развития матки, полезно рассмотреть если не фотографии с препаратов, то рисунки с препаратов, которые представлены на нижнем слайде.
Эти рисунки сделаны американским анатомом и художником, профессором Фрэнком Неттером. На них представлены некоторые пороки, в том числе и некоторые варианты, не отраженные в приведенной классификации.
На левой половине слайда пять рисунков.
На нижнем рисунке полное удвоение матки. На крайних верхних рисунках варианты удвоения матки с недоразвитием одной из двух, справа с двумя влагалищами, слева — с недоразвитием одного из влагалищ. На среднем рисунке вариант с одной маткой и влагалищем, разделенным продольной перегородкой.
На правой половине слайда пять рисунков фронтальных разрезов матки. Можно видеть вариант двурогой матки, варианты полного или частичного разделения перегородкой полости матки и вариант однорогой матки.
Один из ключевых вопросов при рассмотрении клинической анатомии матки — это ее расположение в полости малого таза и топографо-анатомические взаимоотношения с основными органами таза.
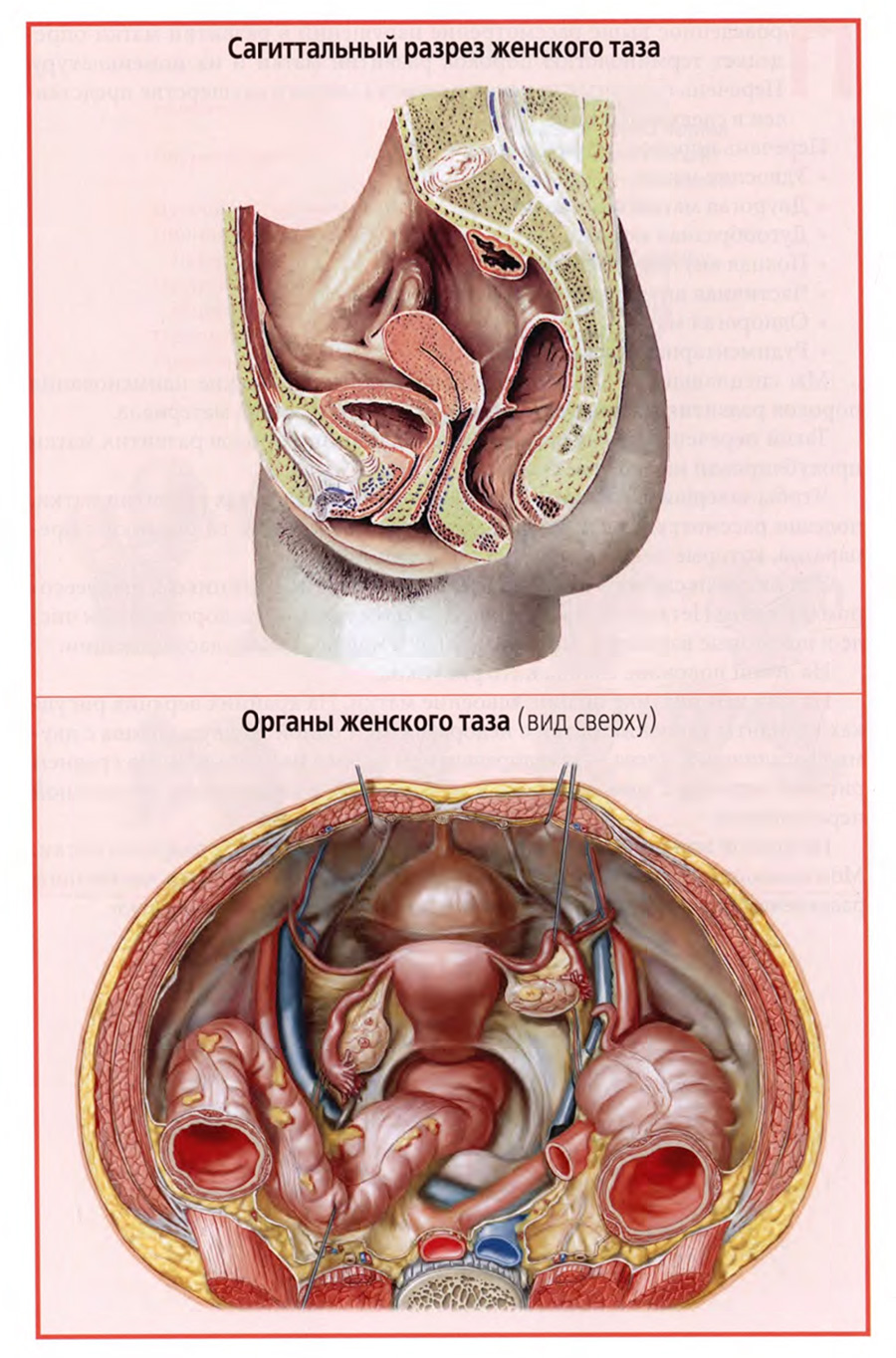
Частично топография матки уже рассматривалась на предыдущей лекции. Вы уже знакомы с сагиттальным разрезом малого таза, представленным на верхнем слайде.
Кстати, при изложении или изучении таких дисциплин, как клиническая анатомия, очень важно не только сообщать необходимые сведения устно или письменно, но и предъявлять иллюстрации. При этом среди них есть базовые, которые должны оставаться в нашей зрительной памяти и, следовательно, предъявляться не один раз.
Вот к числу таких иллюстраций относится рисунок верхнего слайда. Показывая его, мы уже писали, что тело матки и немного надвлагалищной части шейки располагаются в брюшинном этаже малого таза, а основная часть шейки — в подбрюшинном этаже, что матка занимает срединное положение в полости малого таза между мочевым пузырем и прямой кишкой. При этом ее шейка тесно соприкасается с мочевым пузырем спереди и со средним отделом прямой кишки сзади.
Рассматривался ход брюшины на матке, при котором брюшиной покрыта передняя поверхность тела матки до перешейка, а сзади брюшина покрывает не только заднюю поверхность тела матки, но и надвлагалищную часть шейки и задний свод влагалища. В результате впереди и позади матки образуются брюшинные углубления: мочепузырноматочное и прямокишечноматочное, более глубокое, имеющее большое клиническое значение, так как является самым низким местом брюшинной полости и доступно чрезвлагалищной пункции заднего свода.
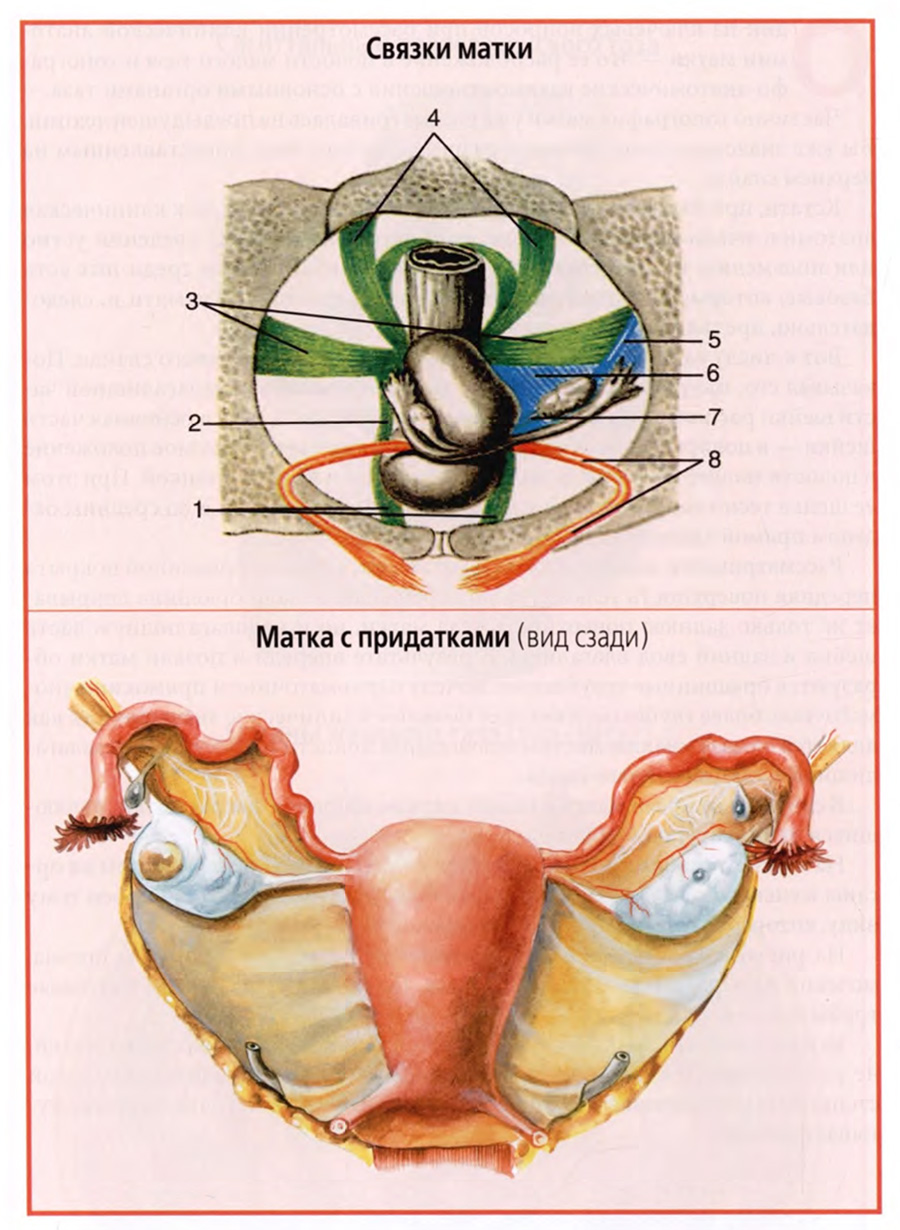
В стороны от краев матки отходят парные широкие связки матки, являющиеся дупликатурой брюшины.
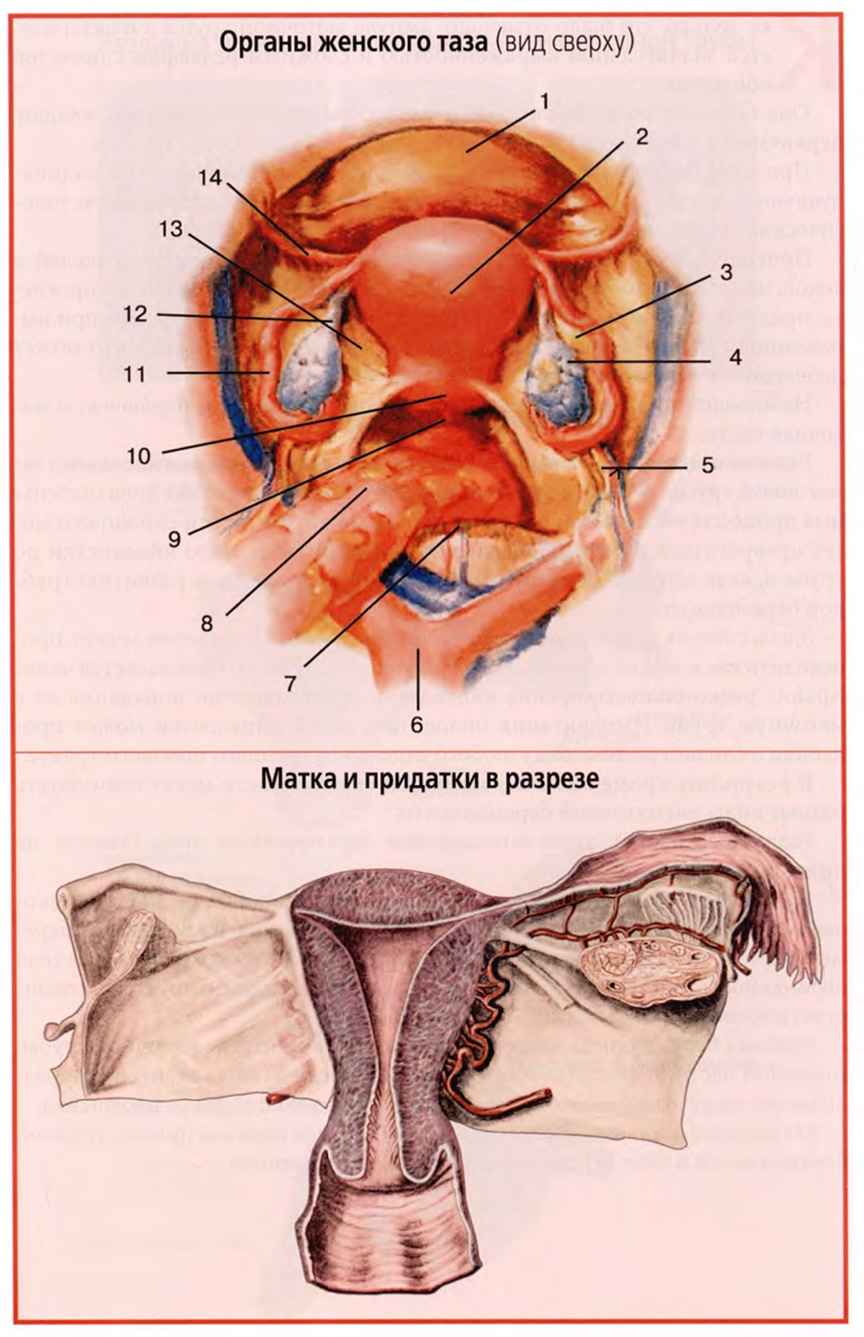
На нижнем слайде представлен еще один важный рисунок с видом на органы женского таза сверху, со стороны брюшной полости. Он подобен тому виду, который открывается при лапароскопии таза.
На рисунке хорошо видны три расположенных друг за другом органа: мочевой пузырь, матка и прямая кишка. По бокам матки видны маточные трубы и яичники.
Важно отметить, что маточные трубы, как и все широкие связки матки, не располагаются строго во фронтальной плоскости, а ближе к боковой стенке таза поворачивают кзади, где ампулярная часть маточной трубы окутывает яичник.
Обычно в учебниках и руководствах указывается, что матка хорошо фиксирована в полости малого таза.
К числу фиксирующих матку факторов относят, прежде всего, ее тесную связь с влагалищем и плотную фиксацию последнего при прохождении через мышечно-фасциальное дно малого таза, в основном мочеполовую диафрагму и частично тазовую диафрагму.
Кроме того, описывается ряд соединительнотканных связок, стабилизирующих положение тела и шейки матки, изображенные на рисунке верхнего слайда. К их числу относят: лобково-маточные (1 и 2) и крестцово-маточные связки (4), стабилизирующие положение шейки матки в переднезаднем направлении, кардинальные связки (3), расположенные в основании широких связок матки (6) и обеспечивающие срединное положение матки. Сами широкие связки матки никакого механического значения в стабилизации матки не имеют. Среди лобково-маточных связок выделяют лобково-пузырные и пузырно-маточные связки, а в крестцово-маточных связках выделяют маточно-прямокишечные связки.
Круглые связки матки (8), отходящие от ее углов вперед, как бы удерживают наклон и изгиб матки вперед.
Таким образом, фиксирующий аппарат матки можно представить в виде следующего перечня.
Фиксирующий и поддерживающий аппарат матки.
• Широкие связки матки.
• Мышечно-фасциальное дно таза.
— Частично тазовая диафрагма.
Парные широкие связки матки представляют собой дупликатуру брюшины, отходящую от краев тела матки к боковой стенке малого таза (нижний слайд). По верхнему краю широкой связки располагается маточная труба, к задней стенке прикрепляется яичник, соединенный собственной связкой яичника с углом тела матки. В сторону и вперед, приподнимая над собой передний листок широкой связки, проходит круглая связка матки.
С учетом такого строения в широкой связке матки выделяют следующие четыре части: брыжейку маточной трубы, mesosalpinx (верхняя часть связки), брыжейку яичника, mesovarium, часть заднего листка связки, к которому прикреплен яичник, брыжейку матки, mesometrium (основную часть широкой связки) и часть широкой связки, окружающую круглую связку, mesodesma.
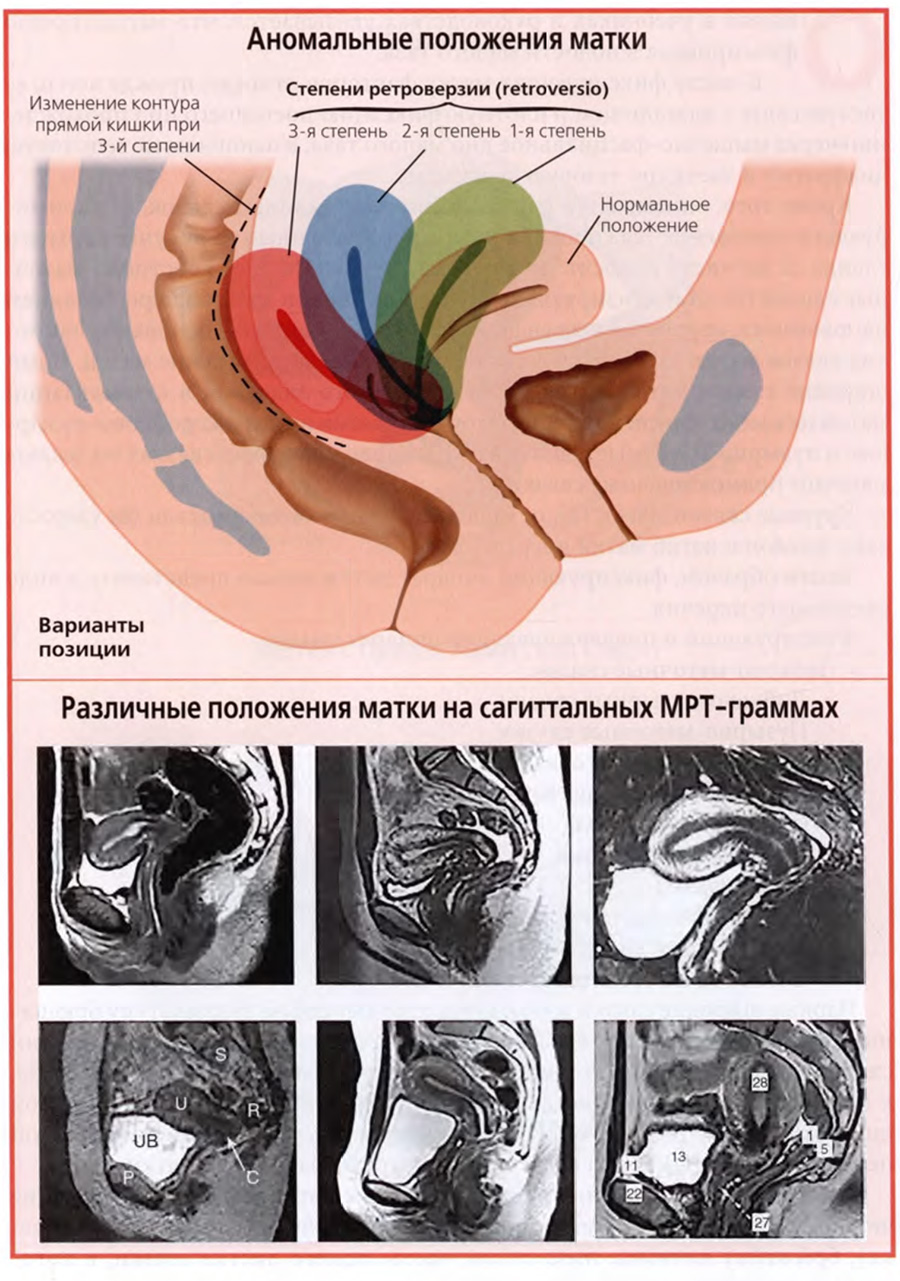
Типичное, или нормальное, положение матки описывают двумя терминами: «антефлексия», anteflexio, и «антеверзия», anteversio.
Наряду с этим в клинике встречаются случаи измененного, иногда говорят, патологического, положения матки. К таким измененным положениям относятся: тяжелая антефлексия, ретрофлексия, ретроверзия и ретропозиция.
Под тяжелой антефлексией следует понимать резкий изгиб тела матки по отношению к шейке примерно под углом 90°. Ретрофлексия retroflexio, — это изгиб тела матки назад по отношению к шейке, ретроверзия, retroversio — наклон всей матки кзади, ретропозиция, retropositio — устойчивое смещение матки назад в полости малого таза.
Варианты измененного положения матки, названные анормальными, представлены на верхнем слайде. На верхнем рисунке слайда видны разные степени ретроверзии матки. Три нижних рисунка демонстрируют на фоне обозначенной пунктирной линией нормального положения матки: тяжелую антефлексию (левый рисунок), ретропозицию (средний рисунок) и ретрофлексию (правый рисунок).
Таким образом, все варианты нормального и измененного положения матки могут быть представлены в следующей классификации.
Положение матки и его изменения.
Измененные положения матки имеют большое значение в акушерской практике. При таких измененных положениях может нарушаться развитие плода в матке. В крайних формах может вообще быть невозможным развитие и вынашивание плода или нормальное течение родов.
Полностью признавая и не умаляя клинического значения измененных положений матки, следует учитывать в оценке таких изменений, по крайней мере, два момента: во-первых, индивидуальные различия в положении матки у разных женщин, во-вторых, возможные изменения в положении матки в зависимости от наполнения мочевого пузыря и прямой кишки.
Современные возможности прижизненной магнитно-резонансной томографии позволяют это учитывать.
Присмотритесь к магнитно-резонансным томограммам нижнего слайда. На них видны и индивидуальные различия в выраженности антефлексии, и изменения в положении матки при наполненном мочевом пузыре.
Очень важно исследование изменения положения матки в зависимости от наполнения и положения окружающих органов.
Еще гениальный Н.И. Пирогов в своем «Атласе распилов через замороженное человеческое тело» приводит рисунки, иллюстрирующие различия в положении матки при пустом и наполненном мочевом пузыре.
В настоящее время, с применением прижизненной магнитно-резонансной томографии, возможно систематическое топографо-анатомическое и анатомометрическое изучение изменчивости в положении матки.
Такие исследования по магнитно-резонансно-томографической анатомии мужского и женского таза, наряду с выполненными и выполняемыми исследованиями по прижизненной компьютерно-томографической и магнитно-резонансно-томографической анатомии головного мозга, средостения, органов брюшной полости, забрюшинного пространства, проводятся на нашей кафедре.
На верхнем слайде представлено одно наблюдение из подобного исследования.
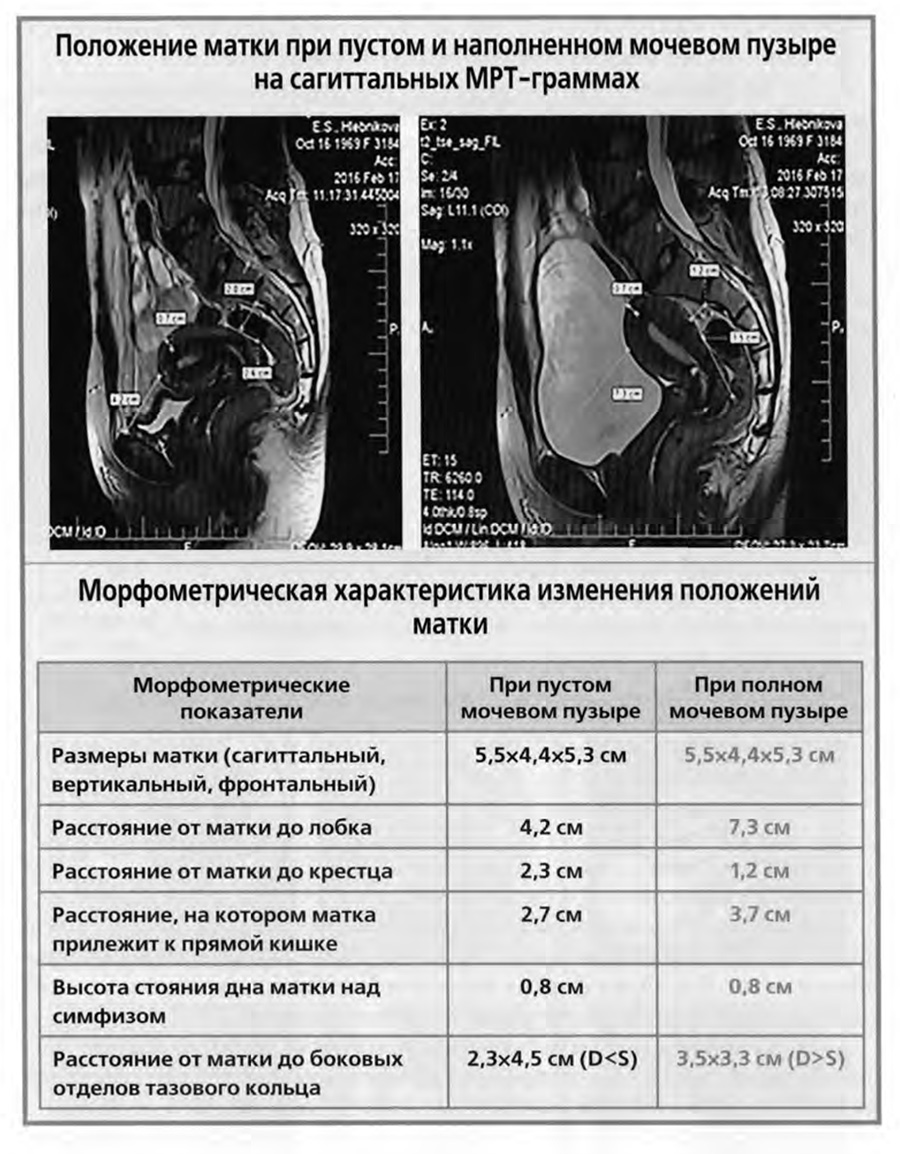
На слайде две сагиттальные магнитно-резонансные томограммы малого таза одной и той же женщины: левая — при пустом мочевом пузыре, правая — при наполненном. На левом снимке при пустом мочевом пузыре матка находится в типичном положении антефлексии и антеверзии.
На правом снимке той же женщины, но при наполненном мочевом пузыре, передний изгиб тела матки по отношению к шейке и передний наклон матки практически исчезли, матка занимает вертикальное положение, смещена кзади, то есть занимает ретропозицию.
Величина таких изменений положения и смещения матки может быть измерена и оценена статистически. Результаты анатомометрических измерений одного наблюдения приведены в таблице нижнего слайда.
Из таблицы видно, что размеры матки при изменении наполнения мочевого пузыря не изменяются.
Расстояние матки от лобка увеличивается с 3,3 до 6,3 см, то есть почти в два раза, а расстояние до крестца уменьшается с 5,8 до 4,0 см.
Несколько увеличивается протяженность прилегания шейки матки к прямой кишке — с 4,3 до 5,0 см. Значительно возрастает выстояние дна матки над симфизом с 0,5 до 2,0 см.
При наполненном мочевом пузыре возможны и боковые отклонения матки от срединной плоскости.
Эти снимки и таблица — пример результата лишь одного наблюдения. Значительное количество имеющихся наблюдений позволит при завершении исследования провести вариационно-статистическую оценку всего диапазона индивидуальных топографо-анатомических изменений в положении матки и дать им клиническую оценку.
Приведенный пример — иллюстрация исследовательских возможностей современных методов прижизненной визуализации.
Представленное описание клинической анатомии матки позволяет выделить, по крайней мере, три важных клинико-анатомических признака в топографии матки: возможность индивидуальных и функциональных различий в положении матки, тесную непосредственную связь шейки матки впереди с мочевым пузырем, а сзади — с прямой кишкой и решающее значение мышечно-фасциального дна малого таза в фиксации матки.
Первый признак был только что продемонстрирован на магнитно-резонансных томограммах малого таза.
Клиническое значение анатомической взаимосвязи шейки матки с мочевым пузырем и прямой кишкой я хотел бы проиллюстрировать верхним слайдом.
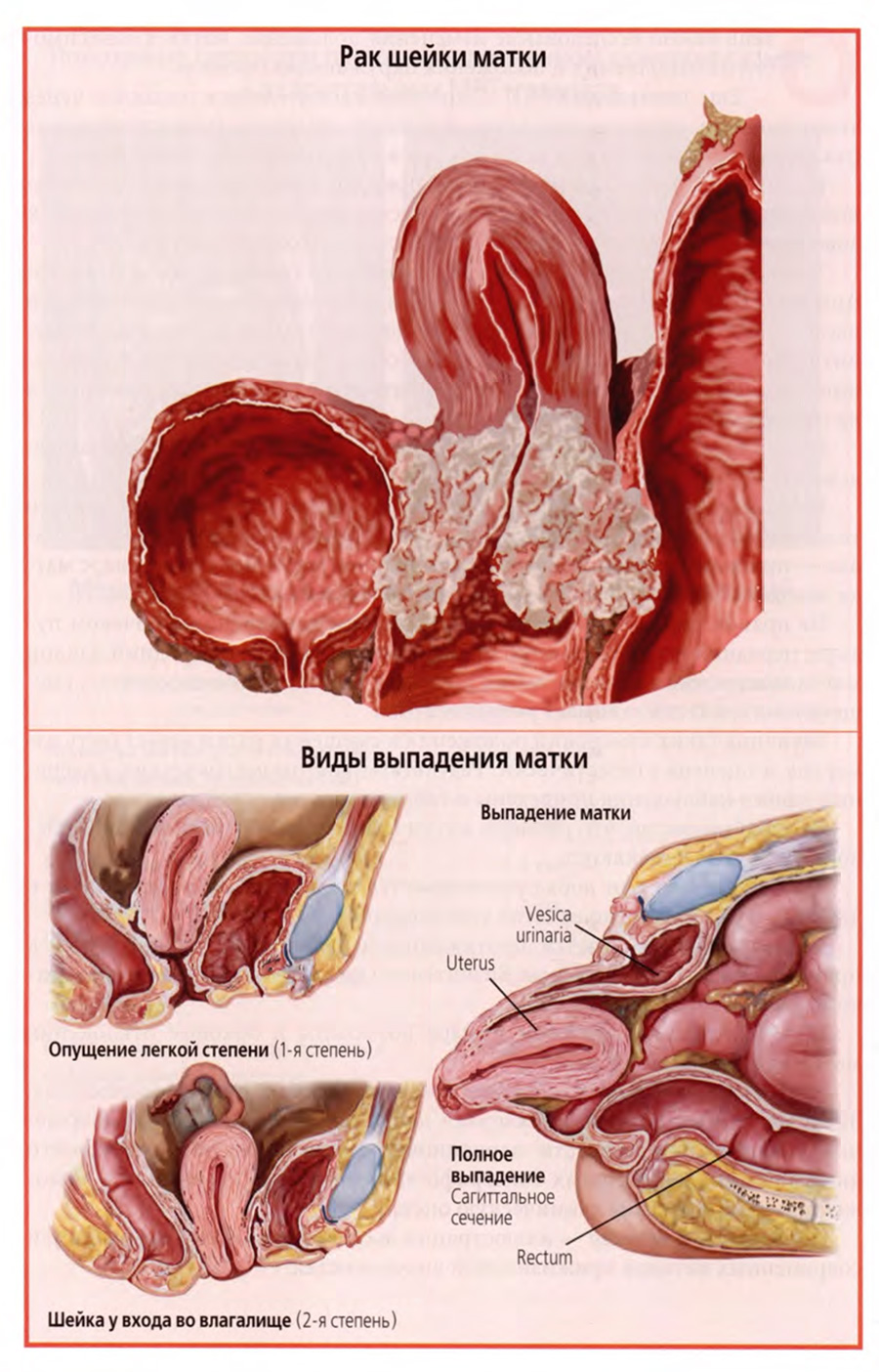
На слайде помещен рисунок с патологоанатомического препарата, на котором раковая опухоль шейки матки прорастает вперед в стенку мочевого пузыря, а назад — в стенку прямой кишки.
Такое распространение злокачественной опухоли путем непосредственного прорастания характерно для органов, тесно соприкасающихся друг с другом, и должно учитываться в клинической практике.
Что касается клинического значения состояния мышечно-фасциального комплекса дна малого таза, то убедительным примером может служить такая патология, как выпадение матки.
На нижнем слайде представлены изображения разных степеней и стадий выпадения матки, связанных со слабостью или нарушениями анатомической структуры мышечно-фасциальной основы дна малого таза.
На рисунках представлены разные виды выпадений от небольшого пролапса во влагалище до полного выпадения матки за пределы наружных половых органов.
Если связывать эту патологию с конкретными анатомическими структурами, то из всех мышц дна малого таза необходимо выделить глубокую поперечную мышцу промежности, составляющую главную основу мочеполовой диафрагмы.
Детальнее мочеполовую и тазовую диафрагмы дна малого таза мы будем рассматривать на последней лекции, посвященной топографической анатомии дна малого таза и области промежности.
Клиническая анатомия маточных труб и яичников
Левая и правая маточные трубы, левый и правый яичники носят обобщенное название «придатки матки», хотя это самостоятельные органы, выполняющие свои специфические функции.
Главная функция яичников — выработка яйцеклеток, функция маточной трубы — проведение яйцеклеток в полость матки. Все это общеизвестные истины, но все-таки на всякий случай не будет лишним их напомнить.
Маточные трубы располагаются в широких связках матки по их верхнему краю.
В маточной трубе различают: маточную часть, pars uterina, перешеек, istmus и ампулу, ampula. Ампула заканчивается воронкой, infundibulum.
У маточной трубы имеется два отверстия: маточное и брюшное. Брюшное отверстие обрамляют бахромки, fimbriae. Одна из них, самая длинная, проходящая по краю яичника, называется яичниковой. Именно по этой бахромке большая часть яйцеклеток по выходе из яичника попадает в просвет маточной трубы.
Стенка маточной трубы состоит из слизистой оболочки, подслизистой основы, мышечной оболочки и серозной оболочки.
Соотношения этих слоев и их микротопография различны в разных отделах маточной трубы, что видно на нижнем слайде.
На слайде показаны поперечные срезы маточной части (левый срез), перешейка (средний срез) и ампулы (правый срез).
Маточная часть длиной примерно 1 см находится в стенке матки в области ее угла. Она окружена мышечными волокнами миометрия, а также гнездными скоплениями кровеносных сосудов в ее стенке.
Среди слоев ее стенки по толщине преобладает мышечная оболочка. Слизистая оболочка тонкая, малоскладчатая, подслизистая основа слабо выражена. Серозная оболочка отсутствует, так как эта часть трубы целиком располагается в стенке матки.
В стенке перешейка маточной трубы слизистая оболочка, подслизистая основа и мышечная оболочка подобны таким же слоям маточной части трубы.
В отличие от маточной части трубы перешеек имеет серозную оболочку. Это брюшина широкой связки матки, окружающая маточную трубу. Больше того, в пределах перешейка может быть хорошо выражен подсерозный слой, содержащий большое количество кровеносных сосудов, особенно вен (средний срез нижнего слайда).
Значительно отличается по своему строению ампула трубы. Во-первых, она крупнее по размерам других отделов маточной трубы, во-вторых, среди слоев ее стенки преобладает слизистая оболочка, тогда как мышечная оболочка значительно тоньше.
Как только что было отмечено, ампула маточной трубы характеризуется значительной выраженностью и сложным рельефом слизистой оболочки.
Она образует многочисленные и разнообразные по строению складки, первичные и вторичные.
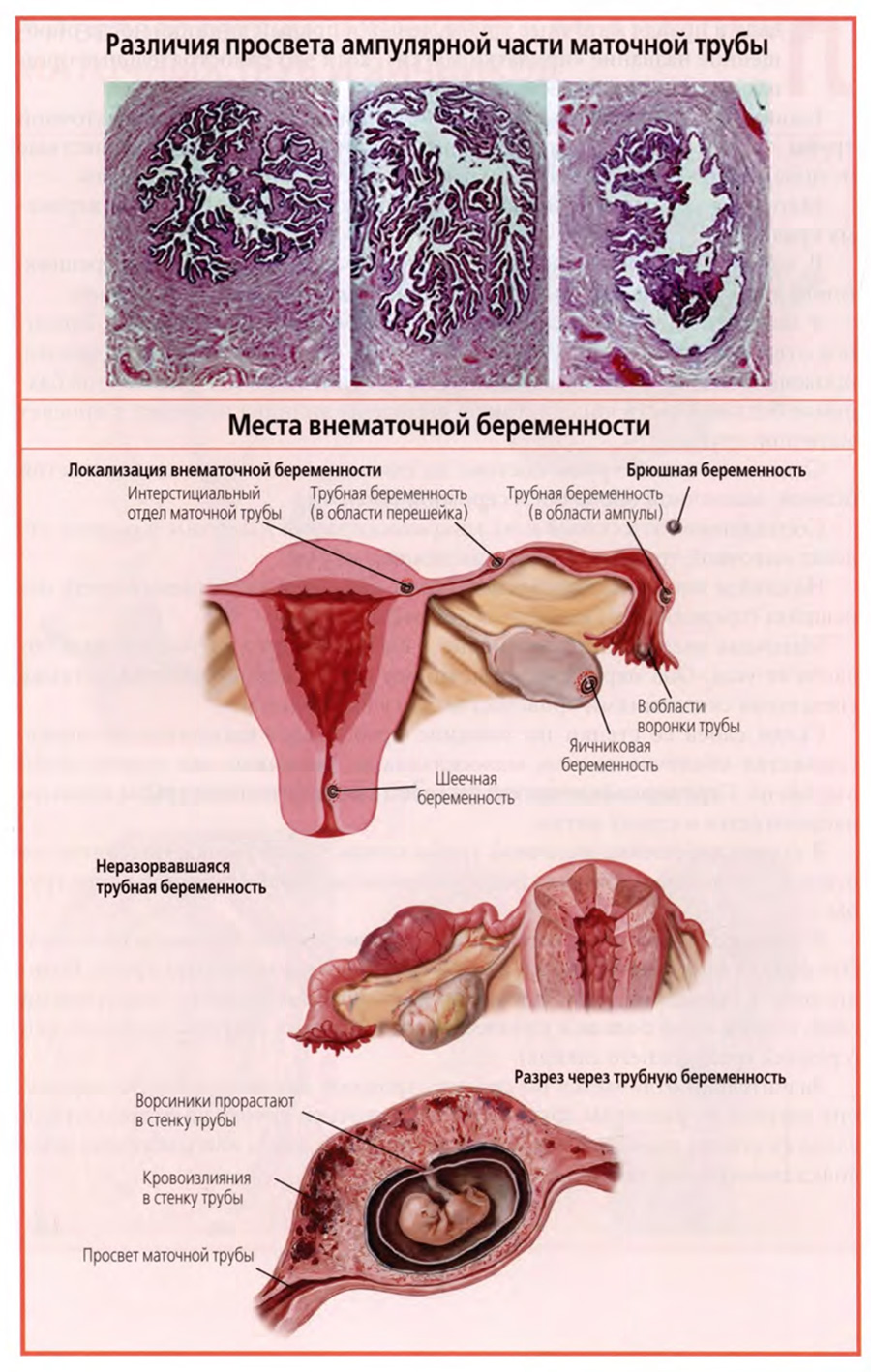
При этом рельеф и выраженность складок слизистой оболочки индивидуально различны, что хорошо видно на трех снимках поперечных гистологических срезов ампулы, представленных на верхнем слайде.
Просвет ампулы может представлять собой сложную систему щелей и ходов, как это видно на левом снимке, иметь более свободную часть просвета, представленную на среднем снимке, или быть почти свободным при выраженной субатрофии слизистой и ее складок (правый снимок), что может наблюдаться в периоде менопаузы.
Небольшой просвет определенной сложности имеют и перешеек, и маточная часть.
Все это создает некоторые сложности при прохождении яйцеклетки по маточной трубе. А если к этому присоединяются какие-либо воспалительные процессы в слизистой оболочке маточной трубы, то эти сложности могут превратиться в непреодолимые препятствия движению яйцеклетки по трубе и, если это оплодотворенная яйцеклетка, привести к развитию трубной беременности.
Здесь следует иметь в виду, что оплодотворение яйцеклетки может происходить как в полости матки, так и в маточной трубе, что наблюдается чаще. Крайне редко оплодотворение яйцеклетки происходит до попадания ее в маточную трубу. Имплантация оплодотворенной яйцеклетки может произойти в слизистую оболочку любого отдела внутреннего полового тракта.
В результате кроме обычной маточной беременности могут возникнуть разные виды внематочной беременности.
Различные локализации внематочной беременности представлены на нижнем слайде.
На верхнем рисунке нижнего слайда показаны: крайне редкие яичниковая и внутрибрюшинная беременность, основной вид внематочной беременности — трубная беременность и, наконец, тоже очень редкая шеечная беременность, когда оплодотворенная яйцеклетка имплантируется в слизистую оболочку шейки матки.
Трубная беременность может развиться в любом отделе маточной трубы: маточной части, перешейке или ампуле. Но среди этих вариантов она развивается чаще в ампулярном отделе или в прилегающей части перешейка.
На среднем и нижнем рисунках нижнего слайда показан пример трубной беременности в зоне перехода ампулы трубы в перешеек.
Теперь мы можем перейти к рассмотрению яичника.
Яичник — женская половая железа размерами в среднем 1,5×1,5×1,0 см.
Яичник, как уже было показано на предшествующих слайдах, фиксирован к задней поверхности широкой связки матки посредством брыжейки яичника, мезовариум.
В полости малого таза он располагается на боковой стенке, в яичниковой ямке, выстланной париетальной брюшиной. Кстати, здесь под брюшиной спускается мочеточник, что может создать опасность при операциях на придатках матки.
Яичник занимает почти вертикальное положение. В нем различают: трубный конец (полюс) яичника, маточный конец (полюс), медиальную и латеральную боковые поверхности, брыжеечный и свободный края.
Уже отмечалось, что по свободному краю спускается яичниковая бахромка воронки ампулы маточной трубы.
Трубный конец яичника фиксирован подвешивающей связкой яичника, маточный конец связан с маткой собственной связкой яичника, проходящей к углу матки между листками широкой связки матки.
Такое типовое положение и анатомическое строение яичника уже показывалось на одном из предыдущих слайдов.
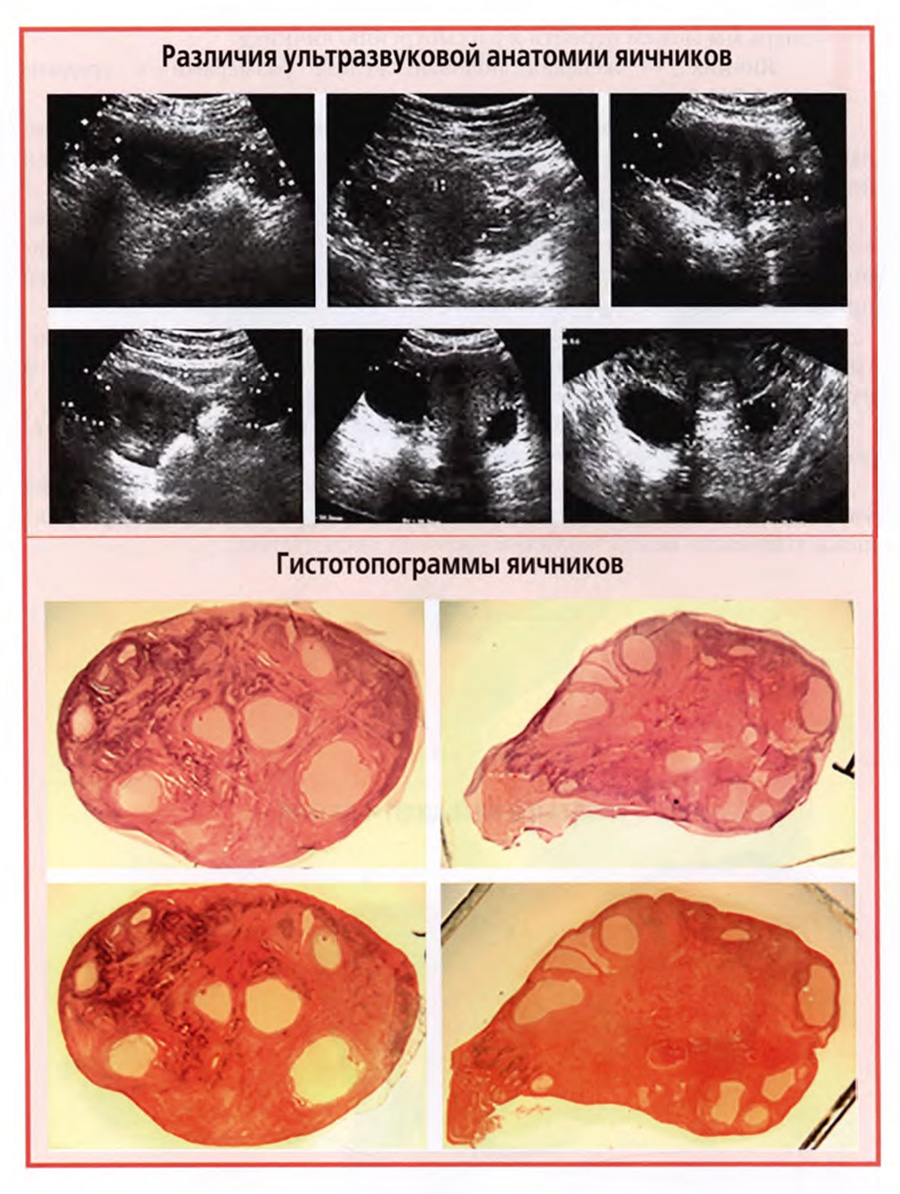
Но дело в том, что прижизненно положение яичника может индивидуально варьировать у разных женщин и даже у одной и той же в разных ситуациях. Поэтому мы хотели бы проиллюстрировать это положение шестью снимками ультразвуковых исследований яичников, представленными на верхнем слайде.
На снимках видно, что оба яичника могут располагаться симметрично или асимметрично по отношению к матке, на ее уровне или позади, на разном расстоянии от краев матки. Такие различия должны учитываться при анализе результатов ультразвуковых исследований.
Яичник покрыт зародышевым эпителием, под которым располагается белочная оболочка. В строме яичника выделяют корковое вещество, содержащее везикулярные яичниковые фолликулы, находящиеся на разных стадиях созревания, и мозговое вещество, в котором располагается основная масса внутриорганных кровеносных сосудов. В строме яичника рожавших женщин находятся желтые тела.
На нижнем слайде показаны гистотопограммы двух яичников, окрашенных двумя окрасками: гематоксилином-эозином и по Ван-Гизону пикрофуксином.
Гистотопограммы представляют собой плоскостные срезы через весь яичник от одного конца до другого. Фотографии выполнены через стереоскопический микроскоп под 8-кратным увеличением.
Такие условия позволяют представить макромикроскопическую картину строения яичника.
На гистотопограммах видны различия в выраженности коркового и мозгового вещества, в расположении желтых тел, небольших внутриорганных кист.