Как лечить демодекоз
Как лечить демодекоз
Как лечить демодекоз
Различные методы диагностики клещей рода Demodex, преимущества и недостатки
Анализ сразу большой площади поражения.
Невозможно добраться до клещей внутри сальных желез.
Выдавливание содержимого сальных желез
Извлекаются клещи, в том числе, находящиеся в сальной железе.
Травмируется эпидермис, захватываются небольшие участки поражения.
Эпиляция ресниц и/или бровей
Единственный метод определения клещей в волосяных фолликулах.
Процедура довольно болезненна и вызывает дискомфорт после эпиляции.
Поверхностная биопсия / «скотч-проба»
На обезжиренное покровное стекло наносят каплю клея цианокрилата (БФ-6, сульфакрилат), приклеивают к пораженной области на 1 минуту. После снятия наносится р-р щелочи, закрывается стеклом и смотрится на малом увеличении.
Можно взять пробы с различных участков, простота применения. При снятии на покровном стекле/ кусочке скотча остается поверхностный слой эпидермиса, содержимое сальных желез и содержащиеся в них клещи.
Сложно взять материал с крыльев носа. В некоторых случаях травматизация при снятии.
На кожу приклеивается кусок скотча размером 1см², после снятия он клеится к покровному стеклу на р-р щелочи, закрывается стеклом и смотрится на малом увеличении.
Могут быть проблемы со стерильностью.
Кожная биопсия с последующей гистологией
Проводится взятие небольшого кусочка кожи либо пункционным (панч) или эксцизионным (скальпельная) методом. После чего фиксируется в течении суток и более 10% нейтральным формалином, уплотняется парафином, окраска обычно гематоксилин и эозин.
Полностью можно посмотреть сальную железу и окружающиеся участки.
Травмируется кожный покров лица, который и так воспален. Трудно охватить большую поверхность.
Значение акарограмм при дерматозах, наиболее часто сопровождаемых активностью клещей рода Demodex
С видимым поражением глаз
Розацеа эритематозная ст.
Акбулатова Л.Х. Патогенная роль клеща Demodex и клинические формы демодикоза у человека. // Вестник дерматологии, 1996, 2, с.57-61.
Бобров В.М. Розовые угри носа, осложненные демодекозом. Вестник дерматологии и венерологии 1994; 4: 43—44
Вартапетов А.Я. Фолликулярный демодекс в патологии кожи. // Тезисный доклад на научно-практической конференции, Московский НИИ косметологии МЗ РСФСР. М.,1972, с.38-39
Васильева М.С., Ланге А.Б. Популяции клещей-железниц при периоральном дерматите и розацеа. М: 2006; 135
Васильева М.С., Шиф Л.В., Вардоянц С.А., Канбарова Л.И. О некоторых клинических проявлениях демодикоза: Новые косметические препараты и лечение заболеваний и косметических недостатков. Сб. науч. трудов больницы им. Я.М.Свердлова. Л 1970; 45-48
Клинические рекомендации, Дерматовенерология /под редакцией А.А.Кубановой// М.: ДЭКС-Пресс, 2010.-206-209, 230-233
Коган Б.Г., Горголь В.Т. Специфичность клещей Demodex folliculorum и Demodex brevis — возбудителей демодикоза человека. // Украинский журнал дерматологии, венерологии, косметологии, 2001, 21, с.37-41.
Коган, Б.Г., Горголь В.Т.Диагностика демодикоза // Дерматология. Косметология. Сексопатология,- 2008. №1-2 (11).- С. 286-287
Петросян Э.А., Петросян В.А. Лечение розовых угрей, осложненных демодикозом, кровью, экстракорпорально модифицированной гипохлоритом натрия. Вестн дерматол 1996;2:42-44.
Полунин Г.С., Каспарова Е.А., Полунина Е.Г.: Клиническая эффективность блефарогелей в профилактике и лечении блефаритов. Новое в офтальмологии №1, 2004, стр. 44-47
Akilov O.E., Mumcuoglu K.Y. Immune response in demodicosis. //J Eur Acad Dermatol Venereol., 2004, v.18, N4, p.440-444
Aylesworth R., Vance J. C. Demodex foliculorum and Demodex brevis in cutaneous biopsies. //J.American Academy of Dermatology, 1982, v. 7, n. 5, p. 583-589
Ayres J, Ayres S (1961) Demodecidosis in the human. Arch Dermatol 83:816–27
Bassiouni S.O, Ahmed J.A., Younis A.L., Ismail M.A., Saadawi A.N., Bassiouni S.O. A study on Demodex folliculorum mite density and immune response in patients facial dermatoses. // J. Egypt Soc. Parasitol., 2005, v.35, N3, p.899-910
Forton F., Cermaux M.A.,Brasser T. Et al. Demadecosis and rosacea : epidermiology and significance in daily dermatologie practice. J Am Acad Dermatol 2005; 1:74-87
Forton F., Seys B. Density of Demodex follicolorum in rosacea:a case-control study using standardized skin-surface biopsy. // British J. of Dermotology, 1993, v.128, p.650-659
Kligman A.M., Christensen M.S. Demodex folliculorum: Requirements for Understanding Its Role in Human Skin Disease. Journal of Investigative Dermatology. 2011; 131: 8–10
Kogan B.G., Stepanenko V.I., Gorgol V.T., Pavlyshin A.V. Role of Demodex mites and Helicobacter infection in etiopathogenesis of rosacea,demodicoses, perioral dermatitis and acne disease. Eur Acad Dermatol Venerol 2003; 15(3): 165.
Lacey N, Kavanagh K, Tseng SC. Under the lash: Demodex mites in human diseases. Biochem (Lond). 2009; 31(4): 2-6
Nutting W.B. Pathogenesis associated with hair follicle mites (Acari:Demodicidae) // Acarologia, 1975, V.17, p.493-507
Rodriguez A.E., Ferer C., Alio J.L. Chronic blepharitis and Demodex. //Arch. Soc. Esp. Oftalmol, 2005, v; 80, N11, p. 635-42
Rufli T., Mumcuogly Y. Tile hair follicle mites Demodex folliculorum and Demodex brevis: biology and medical importance // Dermatolog., 1981, p.162
Демодекоз
Демодекоз – это кожное хроническое заболевание, которое вызывается клещом Demodex. У болезни бывают ремиссии и обострения, а чаще всего она проявляет себя в теплое время, в период с весны до осени.
Сам по себе возбудитель демодекоза встречается почти у всех людей. На это не влияют ни пол, ни возраст, ни даже раса человека. Однако заболевание проявляет себя только в том случае, если иммунитет сильно снижен и состояние организма ослаблено. В этом случае продукты жизнедеятельности клеща доставляют немало неудобств.
Болезнь не слишком распространена – только 3-5 случаев кожных заболеваний из ста приходятся именно на нее. Однако важно знать, что демодекоз может передаваться от человека другому человеку, а еще он встречается у диких и домашних животных.
Чаще всего клещ поражает надбровные дуги, веки, лоб, подбородок, носогубные складки, спину, грудь, а также слуховой проход снаружи.
Причины
Мы уже сказали, что демодекоз у человека возникает из-за влияния клеща определенного рода. Такие клещи постоянно живут на коже, как правило, не причиняя никакого вреда своему носителю. Проблема начинается, когда количество клещей значительно возрастает — после этого они уже могут стать паразитами, которые доставляют немало проблем.
Факторы, которые способствуют развитию негативного сценария, могут быть внутренними и внешними. К внутренним причинам, вызывающим демодекоз кожи, относят:

Ко внешним факторам, которые влияют на развитие болезни, относят:
Внешние факторы часто дополняют внутренние, но иногда (например, при выборе неправильной косметики) могут выступать в качестве самостоятельных.
Симптомы
Поскольку есть демодекоз век (глазная форма) и болезнь кожи, то для двух этих форм будут разные виды симптомов.
Симптомы демодекоза на коже проявляются такими моментами:
Для глазной формы заболевания характерны такие симптомы:
Поскольку некоторые из этих признаков могут говорить о других заболевания, демодекоз у человека требует дополнительных методов исследования для постановки точного диагноза.
Диагностика
Для определения заболевания пациенту требуется визуальный осмотр. Затем доктор опрашивает больного и назначает лабораторное исследование. Материалы, которые забирают для исследования (соскобы), исследуют методом микроскопии – но на этом диагностика демодекоза не заканчивается. Бывает так, что результат отрицательный – после этого его назначают повторно. Связано это с тем, что клещи особо активны вечером и ночью, а сам анализ берут обычно утром, что может снизить точность результатов. Кроме того, на них могут повлиять определенные косметические средства – кожу перед исследованием не следует обрабатывать.
Материал забирается не только методом соскоба. Для исследования глазной формы у пациента берут несколько ресничек, а еще существует исследование при помощи специальной клейкой ленты, которую наклеивают на ночь, а утром проверяют.
Само исследование материала под микроскопом занимает всего несколько минут, поэтому результат пациент получает почти сразу.
 Лечение
Лечение
Длится лечение демодекоза довольно долго – в среднем до трех месяцев. Обычно оно сводится к применению препаратов местного действия. Иногда врач назначает медикаменты для повышения иммунитета, коррекцию недостатка тех или иных витаминов. Если случай тяжелый и дополнительно развивается еще какая-то инфекция, пациентам выписывают антибиотики.
В случае демодекоза век лечение контролирует офтальмолог, а если заболевание просто на коже – дерматолог.
Вопрос-ответ
Заразен ли демодекоз?
Да, заразиться демодекозом можно через поцелуи, объятия, использование вещей зараженного, его средства гигиены и т.д. Но это не означает, что у вас будут признаки болезни. Как мы уже говорили, клещ обнаруживается почти у всех взрослых людей, просто большинство являются носителями. Для развития болезни нужны другие дополнительные факторы.
Можно ли заразиться демодекозом от животных?
Животные, как и люди, страдают от этого клеща. Однако возбудители бывают нескольких десятков видов — и каждый живет только на своем носителе. В других условиях он погибает. Поэтому подхватить заболевание от собаки или другого животного нельзя.
Какие подушки лучше для профилактики демодекоза?
Лучше всего для профилактики демодекоза выбирать синтетические ткани. Клещ отлично живет в перьевых и пуховых подушках, а в синтетических – тем более в тех, которые регулярно чистят – ему прижиться крайне сложно.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Статьи
Демодекоз относится к числу распространенных хронических дерматозов.
Заболеваемость данным дерматозом составляет от 2% до 5% и стоит примерно на седьмом месте по частоте среди кожных болезней. В эстетическом плане это довольно тяжелое заболевание, поскольку локализуется, главным образом, на лице у молодых женщин (наибольшее количество больных — в возрасте от 20 до 40 лет). Соотношение болеющих женщин и мужчин приблизительно 4:1.
Оба вида являются наиболее частыми и постоянными эктопаразитами человека. Паразитируют клещи в волосяных фолликулах и сальных железах, протоки которых открываются на поверхности кожи.
По данным разных авторов носителями клеща-железницы является 55–100% населения, причем не имеющих при этом каких-либо проявлений заболевания; то есть можно сказать, что Demodex — физиологический представитель микрофлоры кожи, поражение им фолликулов увеличивается с возрастом. Поскольку Demodex обнаруживается на здоровой коже, его можно считать условно-патогенным паразитом. Клещи обитают в волосяных фолликулах, протоках и секрете сальных желез лица взрослого человека, иногда обнаруживаются на коже волосистой части головы, в области бровей и ресниц. Клещи рода Demodex могут длительное время сохранять свою активность вне организма человека. Заражение происходит непосредственно от человека (носителя или больного) или опосредованно — через нательное или постельное белье. Некоторые авторы не исключают заражение от домашних животных. В весенне-летний период клещи обнаруживаются на коже чаще. Цикл развития демодекса в коже длится 15 дней. Оплодотворенная самка откладывает яйца ромбовидной формы в устье фолликула. С появлением большого количества клещей начинаются первые высыпания на коже.
К основным симптомам данного заболевания относят:
В дополнение к кожным проблемам, многие люди также испытывают симптомы демодекса глаз (век). Чаще всего это является последствием болезни кожи лица.
Возможные признаки демодекоза век (симптомы):
В некоторых случаях глазной демодекоз может затронуть роговицу, способствуя воспалению. В результате возникают такие симптомы демодекоза глаз, как боль/резь в глазах, затуманенное зрение и чувствительность к свету (светобоязнь). Симптомы и лечение демодекоза век определяет офтальмолог.
Демодекоз достаточно часто сочетается с такими заболеваниями, как акне и розацеа.
При сочетании демодекоза с акне наблюдается склонность к латеризации высыпаний, т. е. большое количество высыпаний появляются на боковых поверхностях лица, щек, при этом характерна ассиметрия высыпаний. Необходимо отметить, что появление демодекоза при поздних угрях у женщин может означать наличие гормональных нарушений.
Сочетание демодекоза и розацеа встречается достаточно часто при развитии папуло-пустулезной стадии. При этом клещи обнаруживаются в высыпаниях, что позволяет предположить, что D.folliculorum провоцирует обострение розацеа, усиливается покраснение, шелушение, интенсивность ощущений (зуд, жжение и т.д.).
Диагностика демодекоза основывается на клинической картине и обнаружении клещей в высыпаниях. При этом важно не только обнаружить возбудителей, но и определить их количество, так как отдельные особи в единичном количестве встречаются у здоровых людей. Диагностически значимым считают обнаружение на коже более 5 клещей на 1 см². Меньшую концентрацию паразитов при отсутствии клинической симптоматики следует расценивать как носительство, при котором пациент в лечении не нуждается.
Материалом для лабораторных исследования служат чешуйки, корочки, содержимое выводных протоков сальных желез кожи, ресницы. От правильности забора материала в значительной степени зависит результат исследования и обнаружения клеща.
Лечение демодекоза должно назначаться специалистом и проводиться под его строгим наблюдением. Кожная форма демодекоза диагностируется, как правило, врачом-дерматологом, а глазная форма – офтальмологом.
Препараты, которые используются в лечении демодекоза, должны обладать следующими эффектами:
В среднем, лечение демодекоза длиться от 2 до 3 месяцев. В большинстве случаев, используются медицинские препараты местного действия, которые наносятся на пораженные участки кожи. Помимо обычной схемы лечения в некоторых случаях необходимо использовать иммуностимулирующие препараты для поднятия общего иммунитета. Также, если это необходимо, проводят коррекцию состояния при гиповитаминозе. В особо тяжелых случаях, когда наблюдаются тяжелые поражения кожи и глаз с сопутствующей инфекцией, врач может назначить лечение антибактериальными препаратами.
Помимо лечения демодекоза крайне важно выявить сопутствующее заболевание, которое привело к данному поражению кожи. В противном случае может произойти рецидив (повторное обострение болезни).
Как правило, для лечения демодекоза кожной и глазной формы используются препараты местного действия. Данные препараты представляют собой различные мази, шампуни и гели, которые оказывают локальный эффект в месте нанесения. Стоит отметить, что схема лечения может отличаться в зависимости от формы и тяжести демодекоза. В каждом отдельном случае врач назначает индивидуальное лечение.
Для того чтобы ускорить процесс лечения необходимо осуществлять правильный уход за кожей. Для очищения пораженной кожи от кожного сала, а также от клеща и продуктов его жизнедеятельности можно использовать мягкие скрабы и различные пилинги. Их использование возможно только после консультации с лечащим врачом, так как некоторые косметические средства могут снизить эффект лечения и привести к рецидиву.
Для борьбы с клещом рода Демодекс существуют средствами народной медицины. Большинство данных средств при длительном использовании помогут снизить популяцию клеща в волосяных фолликулах и сальных железах. К таким средствам относят горькую полынь, дубовую кору, касторовое масло, сок алоэ и другие. Стоит отметить, что в некоторых случаях при запущенном или осложненном процессе народные методы лечения чаще всего не имеют необходимого эффекта.
Во время лечения не стоит посещать бани, сауны и солярии. Также стоит избегать длительного нахождения на солнце. Так же необходимо исключить употребление слишком перченной, соленной или сладкой пищи, воздержаться от употребления алкогольных напитков. Необходимо отметить, что диетотерапия должна быть неотъемлемой частью курса лечения.
При демодекозе следует придерживаться следующих правил:
В заключение хотелось бы отметить, что лечение демодекоза и соблюдение всех предписаний врача в комплексе с качественным косметическим уходом (профессиональным и домашним) может помочь коже сохранить свою красоту, молодость и здоровье в этот сложный для нее период.
УЗ «Минский областной кожно-венерологический диспансер»
Врач-дерматовенеролог Жаловская Елена Васильевна
Особенности клинической картины течения демодекоза

Установлено, что первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных вы
It was shown that, in most cases, primary demodicosis was revealed in patients with rosacea (39%), secondary demodicosis- in patients with acne (33%). Clinical observations prove that it is necessary to diagnose demodicosis if there are papulopustulous eruptions on the skin of the face.
Клещи рода Demodex являются наиболее распространенными эктопаразитами человека, обитающими в волосяных фолликулах и выводных протоках сальных желез [1]. Несмотря на то, что известно более чем 100 видов клещей Demodex (класс паукообразные, подкласс Acarina), на коже человека паразитирует только два вида — Demodex folliculorum longus и Demodex folliculorum brevis [2, 3]. На коже новорожденных Demodex отсутствует, однако обсеменение происходит в детстве, и к среднему возрасту носителями клеща становятся 80–100% населения, при этом заражение может быть при непосредственном контакте или бытовым путем при пользовании общими средствами гигиены. Клещи обитают во влажной поверхности и вне хозяина не выживают, паразитируют повсеместно у всех рас и обнаруживаются во всех географических зонах [2].
Demodex folliculorum brevis обнаруживается реже, чем Demodex folliculorum longus, в соотношении 1:4 у мужчин и 1:10 у женщин соответственно [4]. Различия видов клещей представлены в табл. 1.
Demodex folliculorum longus присутствует в волосяных фолликулах в основном группами. Demodex folliculorum brevis паразитирует в сальных и мейбомиевых железах и обнаруживается в единственном числе. Его труднее обнаружить при диагностике, так как он обитает в более глубоких отделах желез [5].
Вследствие того, что основным источником питания клещей являются эпидермальные клетки и кожное сало, клещи паразитируют в себорейных зонах — на лице (нос, щеки, подбородок, лоб), слуховом проходе, на груди, спине, половых органах [5].
Клещи рода Demodex активны в темное время суток, когда они выползают на поверхность кожного покрова для спаривания. Скорость передвижения клещей по коже составляет 8–16 мм в час [6]. Жизненный цикл длится 14–18 дней и состоит из пяти форм развития. После оплодотворения самка возвращается в волосяной фолликул или протоки сальных желез, где откладывает яйца. Через 60 часов из яиц появляются личинки, которые затем превращаются в протонимф и нимф [2].
Тело обоих клещей имеет червеобразную форму и покрыто тонкой кутикулой. Гнатосома (головной конец) включает в себя ротовое отверстие, оснащенное острыми хелицерами для поглощения пищи, причем Demodex folliculorum brevis имеет более острые хелицеры. Они используются для пережевывания эпидермальных клеток и секретируют литические ферменты для предварительного переваривания и избавления от жидкого компонента цитоплазмы [7].
Лабораторная диагностика
Наличие клещей Demodex определяют методом соскоба. В настоящее время общепризнанным критерием постановки диагноза «демодекоз» является обнаружение более 5 клещей на 1 см 2 [8]. Однако результаты анализа не являются достоверными, поскольку неизвестно, попал ли клещ в поле зрения, а клещей в глубине сальных желез и волосяных фолликулов этим методом обнаружить невозможно. Кроме соскоба для идентификации клещей используют методы дерматоскопии, биопсии, с последующей гистологией, конфокальной лазерной сканирующей микроскопии, оптической когерентной томографии [9–11].
Клиническая картина
Согласно нашим наблюдениям, мы предполагаем, что существует два клинических варианта течения демодекоза: первичный и вторичный, что подтверждается исследованиями других авторов [12, 13]. Установить диагноз первичного демодекоза возможно при наличии следующих критериев:
Вторичный демодекоз выставляется при наличии клещей Demodex в сочетании с кожными или другими заболеваниями (лейкоз, ВИЧ-инфекция), при длительном применении топических глюкокортикоидов и ингибиторов кальциневрина [16, 17]. Начинается вторичный демодекоз в любом возрасте и характеризуется обширными областями поражения. У данных больных имеется клиническая картина соответствующих заболеваний и сопутствующий им анамнез.
Учитывая актуальность темы исследования, нами проведены клинические наблюдения за больными акне и розацеа.
Материалы и методы исследования. Нами проведено клиническое наблюдение за больными акне (n = 62) и розацеа (n = 59). В группу наблюдения включены больные по следующим критериям:
1) мужчины и женщины с наличием акне и розацеа;
2) возраст старше 18 лет;
3) информированное согласие больных на участие в исследовании.
Критерии исключения из исследования:
1) наличие сопутствующих соматических заболеваний тяжелого течения или неопластического характера;
2) наличие гиперандрогении;
3) наличие алкогольной или наркотической зависимости;
4) отсутствие желания у пациента продолжать исследование;
5) возникновение аллергических реакций, а также развитие выраженных побочных эффектов на фоне лечения;
6) беременность и лактация.
Для постановки диагноза «акне» пользовались классификацией Европейского руководства по лечению акне (EU Guidelines group, 2012) [18]:
При постановке диагноза «розацеа» пользовались клинико-морфологической классификацией, предложенной Е. И. Рыжковой (1976):
Хотя в 2002 году была предложена более усовершенствованная классификация Американского национального общества розацеа (National Rosacea Society, NRS, 2002), одобренная Российским обществом дерматовенерологов и косметологов (2013), согласно которой выделяются следующие подтипы розацеа:
На наш взгляд, классификация Е. И. Рыжковой (1976) наиболее полно отражает клинические разновидности заболевания.
На рис. 1–3 представлены клинические примеры больных, вошедших в исследование.
Распределение больных с диагнозами «акне» и «розацеа» в зависимости от наличия клещей Demodex представлено в табл. 2.
Как видно из табл. 2, в чуть более половине случаев у обследуемых больных обнаруживались клещи (53%) и среди них в большинстве случаев это больные розацеа (29%). Данное наблюдение не противоречит мнению авторов, что клещи рода Demodex редко регистрируются у больных акне. Например, в обзоре, проведенном Zhao Ya-e (2012), указано, что клещи Demodex при acne vulgaris обнаруживаются реже, чем при розацеа [21]. Наличие клещей у больных акне можно объяснить тем, что избыток кожного сала, как правило, наблюдаемый у этих больных, способствует паразитированию клеща и, таким образом, является осложнением основного заболевания, что позволяет говорить о вторичном демодекозе.
В табл. 3 представлено распределение больных с диагнозами «акне» и «розацеа» по полу.
Данные, представленные в табл. 3, показывают, что в проведенном нами исследовании клещи Demodex чаще обнаруживались у женщин, чем у мужчин. При анализе длительности заболевания (табл. 4) необходимо отметить, что у больных акне наличие клеща не влияло на длительность заболевания. В то время как среди больных розацеа с длительностью заболевания более 5 лет преобладали больные розацеа, осложненные демодекозом.
Все пациенты, вошедшие в исследование, были разделены на две группы. Больные 1-й группы получали только топическую терапию в виде мази, содержащей 7% метронидазола, 1 раз в день 20 дней, в эту группу вошли 28 человек с диагнозом «акне» и 23 человека с диагнозом «розацеа». Пациентам 2-й группы было назначено противопаразитарное лечение в виде метронидазола 250 мг × 2 раза в день внутрь 20 дней и одновременно наружная терапия в виде мази, содержащей 1% метронидазол, 1 раз в день в течение 20 дней. 2-ю группу составили 27 больных акне и 22 больных розацеа.
После окончания сроков терапии всем больным был повторно проведен соскоб на наличие клещей Demodex. Результаты лечения представлены в табл. 5.
Таким образом, клинического выздоровления и полной санации достигли 34% больных, лечившихся только топическим средством, и 29%, получавших общую терапию. Воспаление сохранялось при полной санации у 14% 1-й группы и у 17% больных 2-й группы. В то же время наблюдалось клиническое выздоровление у 6% больных при сохранении демодекса на коже. В табл. 6 приведены клинические результаты лечения больных с диагнозами «акне» и «розацеа».
Как видно из табл. 6, после проведения антипаразитарного лечения у больных с диагнозом «акне» в большинстве случаев (41%) воспалительные элементы на коже лица продолжали сохраняться, при наличии диагноза «розацеа», напротив, у 27% больных патологический процесс регрессировал.
На рис. 4 представлен клинический случай больного до и после проведения терапии.
Результаты лечения через месяц: в соскобе — отсутствие клещей, сохранение патологических элементов на коже лица в виде пустул красного и розового цвета, закрытых комедонов, перифокальной эритемы. Несмотря на сохранение патологических элементов, фотографии демонстрируют улучшение клинической картины после противопаразитарного лечения.
В ходе проведенного наблюдения можно констатировать, что клещи обнаруживались как у больных акне, так и у больных розацеа. Однако наибольшая длительность заболевания отмечалась у больных розацеа. Оценивая клиническую картину пациентов после антипаразитарного лечения, необходимо отметить, что у больных акне в большинстве случаев сохранялись воспалительные элементы, в то время как у большинства больных розацеа патологический процесс регрессировал. По мнению авторов, в случаях, когда воспалительные элементы на коже лица полностью разрешаются при отрицательном анализе на клещи, диагноз «демодекоз» считается первичным. При наличии воспалительных элементов и отсутствии клещей в соскобе основным считается диагноз «акне» или «розацеа», «демодекоз» — вторичный [12, 13]. Следовательно, при отсутствии воспалительных патологических элементов на коже лица и при наличии клещей Demodex в соскобе менее 5 особей на 1 см 2 лечение больных нецелесообразно.
Анализ полученных данных позволил распределить больных на первичный и вторичный демодекоз (табл. 7).
Как видно из табл. 7, чаще всего вторичный демодекоз наблюдался у больных акне, а у больных розацеа диагностировался первичный демодекоз.
Таким образом, согласно нашим наблюдениям первичный демодекоз в большинстве случаев наблюдался у больных розацеа (39%), вторичный демодекоз у пациентов с акне (33%). Клинические наблюдения доказывают необходимость проведения диагностики демодекоза при наличии папулопустулезных высыпаний на коже лица. Наличие клеща Demodex может вызвать первичное поражение кожного покрова в виде воспалительных элементов, которые разрешаются после проведения соответствующей антипаразитарной терапии, или осложнять течение таких заболеваний, как акне и розацеа.
Литература
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
ГБОУ ДПО РМАПО МЗ РФ, Москва
Современные представления о демодекозе

Демодекоз относится к числу распространенных хронических дерматозов. Заболеваемость данным дерматозом составляет от 2% до 5% и стоит примерно на седьмом месте по частоте среди кожных болезней.
Демодекоз относится к числу распространенных хронических дерматозов. Заболеваемость данным дерматозом составляет от 2% до 5% и стоит примерно на седьмом месте по частоте среди кожных болезней. В эстетическом плане это довольно тяжелое заболевание, поскольку локализуется, главным образом, на лице у молодых женщин (наибольшее количество больных — в возрасте от 20 до 40 лет). Соотношение болеющих женщин и мужчин приблизительно 4:1.
Возбудителем заболевания является клещ-железница. Акбулатовой Л. Х. (1968, 1970) выделено две формы клеща Demodex folliculorum, паразитирующие у человека и отличающиеся по строению взрослых особей и по циклу развития.
Первая форма (D. folliculorum longus) характерна длинным вытянутым червеобразным телом, хорошо дифференцированными гнатосомой (головной конец), подосомой (грудь) и своеобразной опистосомой (брюшко). Все тело клеща покрыто хитиновой оболочкой. Самки и самцы почти одинаковы по размеру — 0,3–0,04 мм с очень короткими трехчленистыми ножками, задний отдел тела поперечно исчерчен. Для второй формы (D. folliculorum brevis) характерна короткая опистосома, задний конец которой конусовидно заострен, и своеобразное строение гнатосомы (короткая и уплощенная). Самцы всегда меньше самок и после оплодотворения погибают. Подосома как у самцов, так и у самок широкая, в отличие от клещей первой формы, лишена щетинок. Кутикула, покрывающая брюшко, менее прозрачна.
Оба вида являются наиболее частыми и постоянными эктопаразитами человека. Паразитируют клещи в волосяных фолликулах и сальных железах, протоки которых открываются на поверхности кожи.
По данным разных авторов носителями клеща-железницы является 55–100% населения, причем не имеющих при этом каких-либо проявлений заболевания; то есть можно сказать, что Demodex — физиологический представитель микрофлоры кожи, поражение им фолликулов увеличивается с возрастом. Поскольку Demodex обнаруживается на здоровой коже, его можно считать условно-патогенным паразитом. Клещи обитают в волосяных фолликулах, протоках и секрете сальных желез лица взрослого человека, иногда обнаруживаются на коже волосистой части головы, в области бровей и ресниц. Клещи рода Demodex могут длительное время сохранять свою активность вне организма человека. Заражение происходит непосредственно от человека (носителя или больного) или опосредованно — через нательное или постельное белье. Некоторые авторы не исключают заражение от домашних животных. В весенне-летний период клещи обнаруживаются на коже чаще. Цикл развития демодекса в коже длится 15 дней. Оплодотворенная самка откладывает яйца ромбовидной формы в устье фолликула. С появлением большого количества клещей начинаются первые высыпания на коже.
Заболевание, как правило, возникает исподволь, проявляет тенденцию к прогрессированию и распространению. Основными элементами сыпи являются рассеянные эритематозные пятна на коже вокруг устьев волосяных фолликулов, сопровождающиеся мелкофолликулярным или крупнопластинчатым шелушением. В зоне эритемы располагаются фолликулярные папулы розового или красного цвета с конической верхушкой и наличием сероватых чешуек на поверхности, папуловезикулы, папулопустулы. При запущенных формах болезни наблюдаются очаговое или даже диффузное утолщение кожи, чувство стягивания, уменьшение эластичности и мягкости кожи, наличие серозных или кровянисто-гнойных корок. Кожа выглядит смуглой, у некоторых больных она приобретает желтовато-коричневый оттенок. При дальнейшем течении болезни в результате присоединения вторичной пиококковой инфекции возникают более крупные пустулы, нодулярные элементы, что иногда приводит к значительному обезображиванию лица.
Диагностические критерии. Диагноз основан на обнаружении клещей в соскобе с пораженной кожи или в секрете сально-волосяных фолликулов, удаленных волосах и ресницах. Однако, по мнению М. В. Камакиной (2002), существует статистическая возможность отрицательного результата анализа при наличии заболевания, составляющая 1,5% с доверительным интервалом 0–6,1% при р = 0,95.
Лабораторная диагностика. Соскоб производят скальпелем или глазной ложечкой. Материал для исследования можно получить также при выдавливании содержимого фолликула. Исследуемый материал наносят на предметное стекло в каплю 10% щелочи, закрывают покровным стеклом и просматривают в течение 5–10 мин после забора материала под микроскопом.
Результат лабораторного исследования считается положительным при обнаружении в препарате клещей, яиц, личинок, опустевших яйцевых оболочек. В случае обнаружения только оболочек необходимо повторное исследование.
Трудности терапии демодекоза, которая далеко не всегда успешна, даже при применении самых эффективных акарицидов, связаны с особенностями строения покровов клещей. Кутикула демодицид состоит из трех слоев: внешнего — эпикутикулы, среднего — экзокутикулы и внутреннего — эндокутикулы и в структурном отношении наиболее развита у самок. Ее толщина варьирует от 0,11 мкм (толщина скорлупы яиц паразитов) до 0,6 мкм (кутикула взрослых особей в наиболее склеротизованных участках), что защищает демодицид от внешних воздействий. Характерной особенностью строения кутикулы является то, что во внутренних слоях экзо- и эндокутикулы отсутствуют поровые каналы, сообщающиеся с внешней средой, из-за чего она может участвовать только в водном и газовом обмене. По этой причине через кутикулу демодицид затруднено или вообще невозможно прохождение больших молекул экзогенных веществ, в частности акарицидных препаратов контактного действия.
Именно этим и объясняются трудности антипаразитарной терапии при демодекозе, необходимость длительных курсов лечения и выбора препаратов, имеющих минимальный размер молекул. Терапия должна быть этапной и включать симтоматические препараты, противовоспалительные, антибактериальные (табл.), десенсибилизирующие и антипаразитарные средства, а также вылечивание сопутствующих заболеваний и профилактические мероприятия. Этапы лечения демодекоза:
В качестве антипаразитарных препаратов применяются препараты перметрина (группа пиретроидов). Пиретроиды действуют на мембраны нервных клеток, связываются с их липидными структурами, нарушают работу натриевых каналов, которые регулируют поляризацию мембран. В результате этого возникают замедление реполяризации мембраны и паралич паразита. Молекулы пиретроидов способны проникать через кутикулу клеща и концентрироваться в гемолимфе. Абсорбция перметрина через кожу изучалась на различных лабораторных животных и человеке и оказалась видоспецифичной. У человека абсорбируется менее 2% от общей массы препарата, причем в первые 48 часов — только 0,5% (у крыс — 60%, кроликов — 30%, собак — 12%). У млекопитающих перметрин быстро нейтрализуется эстеразным гидролизом в крови и тканях, включая кожу. Основные метаболиты перметрина (цис- и трансвиниловые кислоты) практически полностью выводятся с мочой в течение 72 часов в свободной форме или связанные глюкуронидом. Перметрин метаболизируется и выводится в виде неактивных метаболитов быстрее, чем способен абсорбироваться через кожу, поэтому проблемы кумуляции в тканях и органах не существует.
Как лечить демодекоз
А.А. Кубанов, Ю.А. Галлямова, А.С. Кравченко
ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава РФ, Москва
Как известно, часто этиологическим и патогенетическим агентом в развитии папулопустулезных дерматозов считаются клещи рода Demodex. Важным моментом является то, что клещи, осложняя имеющиеся заболевания кожи, снижают клинический эффект терапии, таким образом способствуя переходу дерматозов в хроническою форму. Дополнительную трудность для антипаразитарной терапии создает особенность строения клещей, в связи с чем возникает необходимость назначения длительных курсов терапии и выбора препаратов с минимальным размером молекул. Воздействию лекарственного препарата мешает плотная кутикула, покрывающая тело клещей, которая имеет три слоя: внешний – эпикутикула, средний – экзокутикула и внутренний – эндокутикула. Экзо- и эндокутикула непроницаемы, таким образом тело клещей труднодоступно для воздействия больших молекул экзогенных веществ, в т.ч. для акарицидных препаратов. Сообщение с внешней средой клещей происходит путем водного или газового обмена [3].
С целью достижения элиминации клещей применяют антипаразитарные (акарицидные) препараты. На протяжении многих лет наибольшую клиническую эффективность доказал метронидазол, являющийся производным нитроимидазольной группы. Данный препарат назначается курсом от 4 до 6 недель [7, 29]. Установлено, что метронидазол усиливает защитные и регенеративные функции слизистой оболочки желудка и кишечника [2, 4] и вызывает выраженное противоотечное действие [30]. Препарат обладает бактериостатическим действием, затрудняя процессы синтеза ДНК грамотрицательных анаэробных бактерий [13, 38], а также антипаразитарным в отношении Demodex folliculorum [2].
В исследованиях D.I. Grove (1997), P.G. Nielsen (1988) доказано супрессивное действие препарата на некоторые показатели клеточного иммунитета, в частности подавление хемотаксиса лейкоцитов [26, 32]. Иммуно-модулирующее действие препарат оказывает за счет ингибиции факторов роста эндотелия сосудов, препятствуя неоангиогенезу [15]. Переносимость препарата в целом удовлетворительная. К побочным эффектам относятся головная боль, тошнота, рвота, сухость во рту, крапивница, кожный зуд, лейкопения, кандидоз [13].
А.А. Франкенберг (2007) отмечает, что в последние годы значительно участились неудачи в лечении демодекоза метронидазолом. По его мнению, неэффективность терапии может быть связана с формированием устойчивости бактериально-паразитарной флоры к метронидазолу, применяемому более 40 лет [16]. В качестве альтернативного метода лечения демодекоза Я.А. Юцковская (2010) предложила применять метронидазол местно. Проведенное исследование показало значительное клиническое улучшение, которое проявлялось в уменьшении эритемы, числа папулопустулезных элементов и выраженности воспалительного процесса. По данным авторов, лабораторная элиминация клещей через 14–21 день достигала 2–3 штук в соскобе на 1 см2 [17].
Из группы других синтетических антибактериальных средств широко применяется производное 5-нитроимидазола орнидазол циклами от 8 до 10 дней. Препарат обладает как противопаразитарным, так и бактериостатическим действиями, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [4, 18].
При сравнении эффективности применения препаратов орнидазол и метронидазол А.А. Франкенбергом и соавт. (2007) были получены следующие результаты: терапевтический эффект при применении орнидазола наступает почти в 2 раза быстрее по сравнению с метронидазолом; переносимость препарата пациентами удовлетворительная; отмечены незначительные побочные эффекты, среди которых самыми частыми были тошнота и металлический привкус во рту; показатели анализов крови и мочи пациентов до и после лечения были в пределах нормы. При лечении метронидазолом побочные эффекты отмечались чаще, среди них: тошнота, металлический привкус во рту, головокружение, развитие кандидоза. В течение 9 месяцев наблюдения за пациентами, принимавшими орнидазол, отмечено отсутствие рецидивов [9, 16].
При выборе местного лечения при демодекозе следует учитывать общие принципы наружной терапии, применяемые в дерматологии. В одних случаях сразу стоит назначать этиотропную терапию, в некоторых случаях следует начинать с симптоматической терапии, направленной на устранение и разрешение островоспалительных проявлений и сопутствующих им субъективных ощущений. Необходимы строгая персонализация наружного лечения и постоянное наблюдение за состоянием больного. При острой и подострой формах воспалительного процесса сначала следует использовать лекарственные формы с поверхностным действием средств (примочки, взбалтываемые взвеси, пасты). После устранения островоспалительных явлений на следующем этапе переходят на мазевую форму препарата, воздействующую непосредственно на этиологический фактор.
В наружной терапии чаще всего используют препараты, содержащие метронидазол 1% в виде мази или геля в течение 14 дней. Метронидазол действует на неспецифическую резистентность организма и влияет на клеточно-опосредованный иммунитет [33, 35]. В качестве альтернативной терапии возможно местное применение 10%-ной мази бензилбензоат на ночь [1, 6, 23]. Высокую оценку получил гель Демотен (сера, гиалуроновая кислота, сок АлоэВера, поливинилпирролидон) для лечения пациентов с демодекозом и розацеа [14].
В особых случаях при демодекозе проводят патогенетическое лечение. Например, в случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [24].
В последнее время дерматологическая практика значительно обогатилась новыми лекарственными препаратами, существенно повысив возможности выбора в лечении больных паразитарными дерматозами. Высокую эффективность показал препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонилабутоксида. Его используют на пораженные участки кожи, втирая тампоном 1–3 раза в сутки. Препарат хорошо переносится и не вызывает серьезных побочных эффектов [5, 8].
Антипаразитарными свойствами также обладает перметрин (группа пиретроидов). Пиретроиды связываются с липидными структурами мембран нервных клеток, нарушая работу натриевых каналов, которые регулируют поляризацию мембран. Реполяризация мембраны затрудняется, что парализует паразита. Важен момент, когда молекулы пиретроидов способны проникать через кутикулу клеща и концентрироваться в гемолимфе [3]. Перметрина 5%-ный крем наносят дважды в день в течение 15–30 дней [31, 37]. Однако надо помнить, что проницаемость различных областей кожного покрова неодинакова. Лекарственные вещества наиболее активно проникают в кожу лица, где толщина рогового слоя минимальна, поэтому возможно быстрое развитие побочных эффектов в виде эритемы и простого контактного дерматита.
Акарицидную активность оказывают также препараты ивермектин, линдан 1%, кротамитон 10% [23, 29]. Ивермектин представляет собой синтетический дериват соединений, обладающих противопаразитарной активностью, известных как авермектины. Препарат эффективен в отношении эндопаразитов, имеющих тропизм к кожному покрову (Strongyloides stercoralis, Ancylostoma braziliense, Cochliomyia hominivorax, Dermatobia hominis, Filaria bancrofti, Wucheria malayi, Onchocerca volvulus, Loa-loa) и эктопаразитов (Sarcoptes scabies, Pediculus humanus, Demodex folliculorum и Cheyletiella spр.) [22]. В зарубежных исследованиях рекомендуется использовать ивермектин системно или топически в виде 1%-ного крема. В исследованиях доказано, что ивермектин обладает антипаразитарным и противовоспалительным действиями. Клиническое улучшение при применении наружного 1%-ного крема ивермектина наблюдалось после 12 недель терапии [27]. Перорально препарат назначается в дозе 200 мг/кг массы тела дважды с перерывом в 7 дней [28]. Однако в России данный препарат используется только для лечения демодекоза у животных. Применение 1%-ного линдана также вызывает множество сомнений из-за его нейротоксичности, поэтому в ряде стран препарат запрещен, а в некоторых – его применение ограничено [21]. Что касается лекарственного средства кротамитон 10%, то он наносится на кожу на ночь в течение двух-трех дней и довольно часто используется в детской практике [20, 34].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше таковых ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующую расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [10]. В некоторых исследованиях доказан положительный эффект применения интенсивного импульсного света (IPL – Intensive Pulse Light), открытого в 1992 г. и имеющего длину волны от 515 до 1200 нм [25]. IPL-излучение подавляет секрецию сальных желез с их последующей инволюцией, что приводит к рассасыванию лимфоцитарных инфильтратов и гибели клещей [36].
Антидемодекозным действием обладает криотерапия, а для достижения более стойкого терапевтического эффекта рекомендуется использовать криотерапию в сочетании с наружными препаратами, содержащими метронидазол [1, 19].
Несмотря на то что, по данным различных авторов, в настоящее время «золотым» стандартом и наиболее эффективным способом лечения демодекоза является системное применение противопаразитарного препарата метронидазола, препарат сам по себе оказывает много побочных эффектов и имеет ряд противопоказаний. Поскольку в медицине актуальной темой остается поиск новых лечебных средств, оказывающих наименее отрицательное воздействие на организм, нами оценена эффективность наружной терапии демодекоза по сравнению с системным использованием препаратов.
Цель настоящего исследования: сравнить традиционную схему лечения демодекоза кожи лица (250 мг метронидазола перорально 2 раза в сутки; наружно – крем 1%-ный метронидазол 1 раз в сутки в течение 20 дней) с эффективностью наружной терапии (крем метронидазола 7% наружно в течение 20 дней).
Материал и методы
В исследование были включены 64 больных акне и розацеа, осложненных демодекозом. Диагноз акне и розацеа установлен на первичном приеме на основании клинической картины заболеваний. При этом учитывались основные жалобы пациентов, распределенных по следующим группам: высыпания, боль, жжение, краснота, зуд, пигментация, наличие корочек/экскориаций, телеангиэктазии, жирный блеск. При оценке локального статуса (status localis) были выявлены следующие первичные и вторичные морфологические элементы: папулы, пустулы, открытые комедоны, милиум, телеангиэктазии, корочки, краснота, пигментация, жирный блеск. Проведены подсчет каждого морфологического элемента и оценка клинической картины в целом на наличие перифокальной эритемы и жирного блеска кожи лица у больных до и после лечения. Все больные, включенные в исследование, были обследованы на наличие клещей рода Demodex методом соскоба кожи лица, выдавливания содержимого сальных желез до и после лечения. Диагноз «демодекоз» устанавливался при обнаружении более 5 особей клещей на 1 см2. В исследование были включены мужчины и женщины старше 18 лет с отсутствием соматической отягощенности и при подписании информированного согласия на участие в исследовании.
Все больные были разделены на две равные группы в зависимости от выбранного метода лечения. Пациенты первой группы (n=32) получали 250 мг метронидазола перорально 2 раза в сутки, наружно – 1%-ный метронидазол 1 раз в сутки в течение 20 дней, пациенты второй группы (n=32) получали 7%-ный метронидазол наружно в течение 20 дней. Метод лечения выбирался рандомно.
Статистическая обработка данных выполнена с использованием пакета программ SPSS-21. Взаимосвязь категориальных показателей устанавливалась точным методом Фишера. Точный тест Фишера – это тест статистической значимости, используемый в анализе категориальных данных, когда размеры выборки малы. Для оценки значимости различия размеров фолликул использован однофакторный дисперсионный анализ с парными сравнениями.
Результаты исследования
Из всех больных, вошедших в исследование, больных акне было 38 (59,37%), розацеа – 26 (40,62%). Распределение по полу, возрасту и диагнозу представлено в табл. 1.
Повторный визит пациентов состоялся через 20 дней непрерывной терапии. Субъективно обе схемы лечения больными переносились хорошо, побочных эффектов отмечено не было, ни один из пациентов не был исключен из группы наблюдения. Оценка эффективности терапии основывалась на жалобах больных и клинической картине. Как видно из табл. 2, после лечения статистически достоверно снизились жалобы больных на высыпания, жжение, боль, зуд, красноту. Причем у пациентов второй группы уменьшились жалобы на жирный блеск кожи, что является дополнительным преимуществом топической терапии.
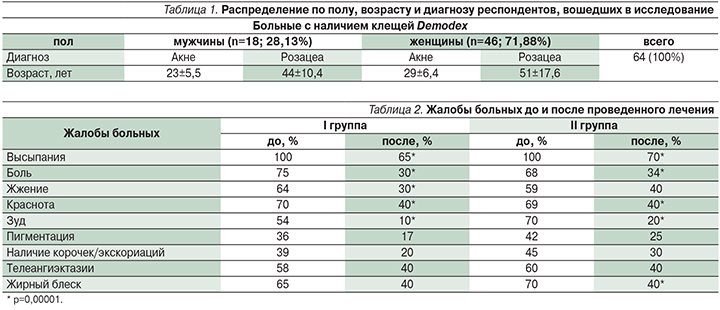
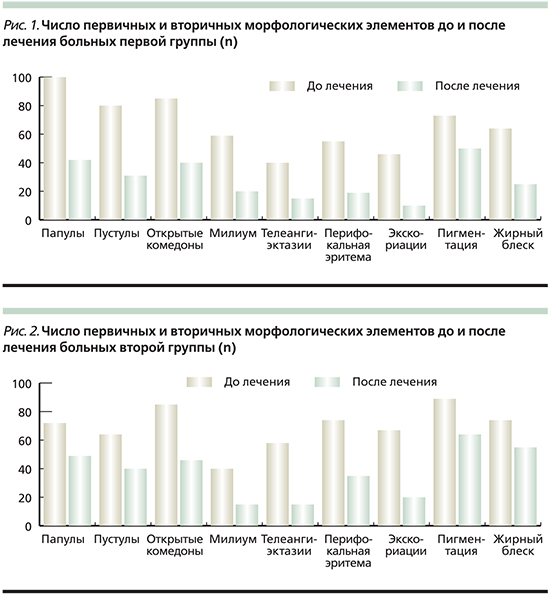
Анализ клинических проявлений после проведенной терапии показал, что достоверно снизилось число следующих морфологических элементов у пациентов первой и второй групп: папулы, пустулы, перифокальная эритема, экскориации (р=0,005) по сравнению с первоначальными данными (рис. 1, 2).
При повторном соскобе на наличие клещей Demodeх в двух группах были получены следующие данные: в первой группе клещи обнаружены у 19 (30%) пациентов, во второй – у 20 (32%), т.е. клещи рода Demodex после лечения в двух группах были обнаружены примерно в равном числе случаев.
Таким образом, оценивая результаты лечения, можно констатировать, что эффективность терапии в обеих группах была одинаковой. Анализ клинической картины показал положительную динамику терапии, которая проявлялась в достоверном снижении количества морфологических элементов, характеризующих остроту воспаления. Эффективность терапии подтверждалась уменьшением субъективных жалоб больных после проведенного лечения, причем у пациентов, получавших только наружную терапию, снизились жалобы на жирный блеск кожи, что является дополнительным преимуществом. Таким образом, клинические наблюдения продемонстрировали отсутствие превосходства в системной терапии демодекоза по сравнению с наружной терапией с использованием препарата, содержащего 7%-ный метронидазол в виде крема или крем-геля, что подтверждено результатами статистического анализа.
Выводы
Проведенное нами исследование показало, что применение наружного средства, содержащего 7%-ный метронидазол, в течение 20 дней больными демодекозом по эффективности сравнимо с системным лечением метронидазолом 250 мг перорально в течение 20 дней. Наружное применение 7%-ного метронидазола дает возможность избегать полипрагмазии и системного приема препарата, что позволяет снижать риск развития побочных эффектов терапии.
Литература
1. Адаскевич В.П. Акне и розацеа. СПб., 2000. 132 c.
2. Бабаянц Р.С., Ильинская А.В., Громова С.А. и др. Метронидазол в терапии розацеа и периорального дерматита. Вест. дерматологии. 1983;1:13–7.
3. Верхогляд И.В. Современные представления о демодекозе. Леч. Врач. 2011;5.
4. Гавриленко Я.В., Вазило В.Е., Паршков Е.М. и др. К вопросу о лечении язвенной болезни желудка и двенадцатиперстной кишки метронидазолом (клинико-экспериментальное исследование). Тер. архив. 1976;5:74–9.
5. Данилова А.А., Федоров С.М. Паразитарные болезни кожи. Демодекоз. РМЖ. 2001;8(6):249–54.
6. Елистратова Л.Л., Нестеров А.С., Потатуркина-Нестерова Н.И. Современное состояние проблемы демодекоза. Фундаментальные исследования. 2011;9:67–9.
7. Жилина В.Г., Скоробогатова В.В., Базыка А.П. Лечение больных розацеа трихополом. Вест. дерматологии. 1981;11:66–7.
8. Коган Б.Г. Современные аспекты патогенеза и клинического течения демодикоза. Укр. журн. дерматологии, венерологии, косметологии. 2002;6.
9. Коган Б.Г., Горголь В.Т. Специфичность клещей Demodex folliculorum и Demodex brevis – возбудителей демодикоза человека. Укр. журн. дерматологии, венерологии, косметологии. 2001;21:37–41.
10. Махмудов А.В. Фототерапия синим светом угревой болезни с учетом изучения антимикробного пептида LL-37 и ультразвукового дермасканирования кожи. Дисс. канд. мед. наук. М., 2012.
11. Парпаров А.Б., Величко М.А., Жилина Г.С. Офтальмол. журн. 1988;5:278–79.
12. Полунин Г.С., Сафонова Т.Н., Федоров А.А., Полунина Е.Г., Пимениди М.К., Забегайло А.О. Роль хронических блефароконъюнктивитов в развитии синдрома сухого глаза. Бюллетень СО РАМН. 2009;4(138):123–26.
13. Самцов А.В. Акне и акнеформные дерматозы. Монография М., 2009. 288 с.: ил.
14. Сирмайс Н.С., Устинов М.В. Клиническая эффективность геля «Демотен» в комплексном лечении и профилактике демодикоза и розацеа. Вест. дерматологии и венерологии. 2011;6:85–90.
15. Тодор Г.Ю., Завгородняя В.П., Чеибер З.Т. и др. Клинические особенности и опыт комплексного лечения демодекоза глаз и кожи лица. Офтальмол. журн. 1990;7:443–45.
16. Франкенберг А.А., Шевченко В.А., Кривко С.В., Шляхова В.К. Опыт применения препарата «Орнизол» в комплексной терапии демодикоза. Червень. 2007;2:10–2.
17. Юцковская Я.А., Кусая Н.В., Ключник С.Б. Обоснование патогенетической терапии при акнеподобных дерматозах, осложненных клещевой инвазией Demodex folliculorum. Клин. дерматология и венерология. 2010;3:60–3.
18. Barnhorst D., Foster J., Chern K. The efficacy of topical metronidazole in the treatment of ocular rosacea. Ophthalmology. 1996;103(11):1880–83.
19. Beridze L.R., Katsitadze A.G., Katsitadze T.G. Cryotherapy in treatment of skin demodecosis. Georgian Med. News. 2009;170:43–45.
20. Bikowski J.B., Del Rosso J.Q. Demodex dermatitis: a retrospective analysis of clinical diagnosis and successful treatment with topical crotamiton. J. Clin. Aesthet. Dermatol. 2009;2(1):20–5.
21. Costs L.G. The neurotoxicity of organochlorine and pyrethroid pesticides. Handb. Clin. Neurol. 2015;131:135–48.
22. Dourmishev A.L., Dourmishev L.A., Schwartz R.A. Ivermectin: pharmacology and application in dermatology. Int. J. Dermatol. 2005;44(12):981–88.
23. Forton F., Seys B., Marchal J.L., Song A.M. Demodex folliculorum and topical treatment: acaricidal action evaluated by standardized skin surface biopsy. Br. J. Dermatol. 1998;138(3):461–66.
24. Forton F.M.N. Papulopustular rosacea, skin immunity and Demodex: pityriasis folliculorum as a missimg link. JEADV. 2012;26:19–28.
25. Goldman M.P., Weiss R.A., Weiss M.A. Intense Pulsed Light as a Nonablative Approach to Photoaging. Dermatol. Surg. 2005;31:1179–87.
26. Grove D.I., Mahmoud A.A.F., Warren K.S. Supression of cellmediated Immunity by Metronidazole. Int. Archs Allergy Appl. Immunol. 1997;54:422–26.
27. Gupta G., Daigle D., Gupta A.K., Gold L.S. Ivermectin 1% cream for rosacea. Skin Therapy Lett. 2015;20(4):9–11.
28. Holzchuh F.G., Hida R.Y., Moscovoci B.K., Villa Albers M.B., Santo R.M., Kara-Jose N., Holzchuh R. Clinical treatment of ocular Demodex folliculorum by systemic ivermectin. Am. J. Ophtalmol. 2011;151(6):1030–34.
29. Hsu C.K., Hsu M.M., Lee J.Y. Demodicosis: A clinicopathological study. J. Am. Acad. Dermatol. 2009;60:453–62.
30. Jansen T., Plewig G. Klinik und Therapie der Rosazea. H+G. В 71, H 2, 1996;88–95.
31. Karincaoglu M., Bayram N., Aycan O., Esrefoglu M. The clinical importance of demodex folliculorum presenting with nonspecific facial signs and symptoms. J. Dermatol. 2004;3:618–26.
32. Nielsen P.G. Metronidazole treatment in rosacea. Int. J. Dermatol. 1988;27:1–5.
33. Pallotta S., Cianchini G., Martelloni E., Ferranti G., Girardelli C.R., Di Lella G., Puddu P. Unilateral demodicidosis. Eur. J. Dermatol. 1998;8(3):191–92.
34. Parodi A., Drago F., Paolino S., Cozzani E., Gallo R. Treatment of rosacea. Ann. Dermatol. Venereol. 2011;138(Suppl. 3):211–14.
35. Patrizi A., Neri I., Chieregato C., Misciali M. Demodicidosis in immunocompetent young children: report of eight cases. Dermatology. 1997;195(30):239–42.
36. Prieto V.G., Sadick N.S., Lloreta J., Nicholson J., Shea C.R. Effects of intense pulsed light on sun-damaged human skin, routine, and ultrastructural analysis. Lasers Surg. Med. 2002;30(2):82–5.
37. Swenor M.E. Is permetrin 5% cream effective for rosacea? J. Fam. Pract. 2003;52:183–84.
38. Werner H., Krasemann C., Kandler R., Wandmacher G. Metronidazole sensitivity of anaerobes. A comparison with other chemotherapeutics (author’s transl). MMW Munch Med Wochenschr.1980;122:633–36.
Демодекоз
Общие сведения
Симптомы демодекоза
Демодекоз чаще всего проявляется фолликулитом (воспалением волосяных фолликулов кожи). В зависимости от локализации это могут быть небольшие гнойнички (папулы или пустулы) в месте выхода волоса, располагаются на воспаленной, гиперемированной коже. Демодекоз век сопровождается зудом, отеком и гиперемией краев век, появлением чешуек у корней ресниц. Как правило, больные жалуются на быстрое утомление глаз. Характерен вид пораженного века: налет по краю век, реснички слипшиеся, окружены корочками в виде муфты.
Диагностика демодекоза
Диагностика демодекоза достаточно проста. Для выявления клеща выполняется соскоб с пораженного участка кожи или отделяются несколько ресниц, после чего проводится исследование под микроскопом. Без микроскопического исследования диагноз демодекоз поставить нельзя. Поэтому, при появлении указанных симптомов следует обратиться к дерматологу и пройти обследование.
Лечение демодекоза
Лечение демодекоза назначает врач дерматолог. Не следует прибегать к народным средствам. Как правило, назначают различные мази, содержащие инсектицидные компоненты, например, Перметрин. Лечение эффективно только при строгом соблюдении мер личной гигиены (существует возможность повторного самозаражения).
Демодекоз. Диагностика и лечение кожного клеща
1. Что такое демодекоз и провоцирующие его факторы?
Демодекоз (демодекс, кожный клещ) микроскопический клещ Demodex folliculorum, заселяющий сальные железы кожи и волосяные фолликулы век. Этот паразит чаще всего является причиной проблемной кожи лица и прыщей на теле (спина, грудь, плечи).
Бытует мнение, что воспаления и гнойники на коже связаны с подростковым возрастом и не требуют лечения. Однако, заболевание нередко остаётся с человеком на протяжении всей жизни. Это свидетельствует о том, что переходный возраст — это лишь фон для начала активности кожных паразитов. Гормональная перестройка, иммунная неустойчивость в период взросления лишь создают благоприятные условия для активности кожного клеща, которым организм по каким-то причинам уже заражён.
Клещ обитает повсеместно, и рано или поздно попадает на кожу любого человека. Однако, заселяется и начинает активно размножаться лишь при определенных условиях:
2. Симптомы заболевания
В малой концентрации клещ демодекс никак себя не проявляет. Собственный иммунитет кожи не позволяет паразиту оказывать на неё негативное влияние. Но при определённых неблагоприятных условиях защита ослабевает, и клещ начинает активно питаться и размножаться. Способствует этому кожный жир. На коже появляются признаки, обобщённо именуемые «проблемная кожа»: угри и прыщи, расширенные поры, воспаление сальных желез. Чаще всего паразит локализован на подбородке, носу, щеках, лбу. Кожа становится нездоровой, появляется жирный блеск, теряется упругость и эластичность. Поражение клещом век также приводит к воспалениям, иногда приводящим даже к выпадению ресниц. Кожа становится бугристой, болезненной, нередко возникает зуд, ощущение щекотания на коже — это по поверхности перемещаются паразиты. Особенно активен демодекс по вечерам и ночью.
3. Диагностика болезни
После визуального обследования и беседы с пациентом для уточнения диагноза дерматолог назначает микроскопическое исследование. Материал для анализа берут путём соскоба эпидермиса с поражённых участков кожи. Также рекомендуется подвергнуть анализу ресницы, взятые в разных частях глаз. Экспресс-анализ даёт возможность получить мгновенный результат. В ходе исследования обнаруживаются взрослые особи клеща, их яйца и сброшенные хитиновые оболочки. Чтобы перед дерматологом предстала полная картина плотности заселения кожи клещом, рекомендуется не умываться в течение суток перед обследованием. Значение для постановки диагноза в данном случае имеет не сам по себе факт обнаружения клеща, а численность и активность паразита, о которой свидетельствует количество личинок и яиц.
4. Лечение демодекоза
Лечение и прогноз для больных демодекозом — вопрос всегда очень индивидуальный. Усилия должны быть направлены не только на очищение кожи от клеща, но и на устранение факторов, ставших причиной ослабления кожной защиты. Параллельно с лечебными процедурами стоит серьёзно отнестись также к санитарной обработке, а еще лучше — к замене некоторых предметов обихода, потенциально заражённых личинками демодекоза.
Таким образом, лечение включает три компонента:
Методы и средства воздействия на клеща разработаны достаточно хорошо. Как правило, самым эффективным становится лечение, связанное с применением серосодержащих препаратов (мазей, лосьонов, масок). Демодекс очень плохо переносит это вещество. Паразит достаточно хорошо защищён несколькими слоями оболочек от действия прочих неблагоприятных факторов, но перестаёт питаться и откладывать яйца в среде, насыщенной серой. В некоторых случаях положительный результат даёт лечение метронидазолом. В результате лечения прерывается цепь непрерывного размножения клеща. Немаловажный компонент лечения от кожного клеща — удаление излишков жира с поверхности кожи, поскольку кожные выделения — основа рациона паразита.
Для реализации второго компонента лечения может потребоваться консультация и обследования у врачей разных специальностей: эндокринолога, невропатолога, гастроэнтеролога, гинеколога. Устранение хронических инфекций, нарушений обмена веществ и гормонального дисбаланса ослабляет нагрузку на иммунную систему. Восстанавливаются собственные защитные силы организма.
Несмотря на то, что жизненный цикл кожного клеща достаточно короток, наиболее эффективно длительное лечение (1-3 месяца). Постоянный контакт с заражённой средой обитания вынуждает снова и снова уничтожать попадающие на кожу личинки демодекса. Необходимо по возможности свести к минимуму вероятность повторного заражения клещом. Для этого дерматолог предписывает больному ряд правил, которым нужно следовать неукоснительно, чтобы произошла полная санация жилого пространства и эффект от лечения был длительным:
Клещи-железницы и проблемная кожа лица
Проблемная кожа, особенно если это кожа лица, причиняет немало страданий. При этом часто у пациента с дефектами кожи обнаруживают клещей-железниц. Обычно кожные заболевания, обусловленные паразитированием клещей-железниц, называют демодекозом (демодикоз
Проблемная кожа, особенно если это кожа лица, причиняет немало страданий. При этом часто у пациента с дефектами кожи обнаруживают клещей-железниц.
Обычно кожные заболевания, обусловленные паразитированием клещей-железниц, называют демодекозом (демодикозом). Термин «демодекоз» возник от латинского названия клещей, относящихся к роду Demodex (D). Помимо человека, клещи-железницы паразитируют на разных млекопитающих, в том числе и домашних животных. Род Demodex насчитывает, по крайней мере, 65 видов, 10 из которых считаются патогенными паразитами человека, собак, кошек, лошадей, крупного рогатого скота, овец, коз, свиней [22]. Однако эти клещи строго специфичны для каждого вида животных и не способны к паразитированию на человеке. Для некоторых животных заболевание демодекозом может быть смертельно опасным. Хорошо известно, что паразитирование клещей-железниц (D. canis) на собаках, особенно на щенках, часто приводит к их гибели. Вопрос о степени патогенности этих клещей для человека до сих пор остается спорным.
D. follicullorum был впервые обнаружен в 1841 г. (одновременно и независимо друг от друга) двумя исследователями — F. Henle и Berger [7]. Первое описание этого вида было сделано C. Simon в 1842 г. [7]. В 1963 г. Л. Х. Акбулатова описала еще один вид клещей-железниц человека — D. brevis [1].
Биология и экология клещей-железниц
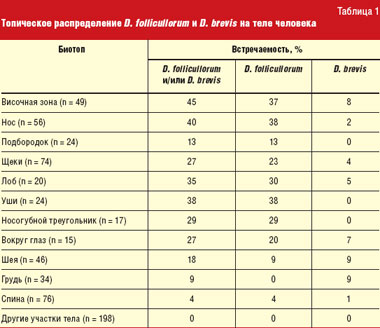
Накопленные на сегодня знания по биологии и экологии этих паразитических клещей очень важны для понимания патогенной роли клещей-железниц. Паразитирующие на теле человека два вида клещей, как правило, разобщены. D. follicullorum предпочитают волосяные фолликулы ресниц и бровей. Значительно реже этот вид клещей встречается в фолликулах волос на голове и груди. D. brevis выбирают в основном сальные железы кожи лица (носогубные складки, крылья носа). Кроме того, эти клещи могут встречаться и на других участках кожного покрова: груди, спины, шеи — там, где расположены сальные железы [7, 8, 22] (табл. 1).
Таким образом, представленные в таблице данные свидетельствуют о том, что клещи-железницы отдают абсолютное предпочтение коже лица. Максимально зарегистрированная численность D. follicullorum достигала 18 экземпляров в фолликуле. Максимальная численность D. brevis в сальной железе составляла 3 экземпляра [10]. Нередко у одного и того же пациента встречается совместная инвазия D. follicullorum и D. brevis.
Клещи-железницы питаются содержимым эпителиальных клеток стенок волосяных фолликулов и сальных желез, прокалывая их стилетообразными хелицерами [9]. S. Spickett [24], которому — одному из немногих — удалось получить культуру D. folliculorum in vitro, изучал жизненный цикл этих клещей. Цикл развития включает пять стадий развития: яйцо, личинку, нимфу первого возраста (протонимфа), нимфу второго возраста (дейтонимфа), половозрелые особи (самка или самец). Спаривание самки и самца осуществляется в устье волосяного фолликула. Оплодотворенная самка перемещается в глубь фолликула и там откладывает яйца. Интервал между копуляцией и яйцекладкой составляет примерно 12 ч. Из яйца выходит личинка, которая питается и линяет, переходя в нимфу первого возраста. Эта нимфа, в свою очередь, питается и в это же время передвигается в устье фолликула с током секрета сальных желез, где линяет, переходя в нимфу второго возраста. Дейтонимфа, выйдя на поверхность кожи, способна передвигаться от фолликула к фолликулу в течение 12–36 ч. Затем дейтонимфа проникает в волосяной фолликул и превращается там в самку. Длительность каждой стадии развития клещей варьирует от 36 до 120 ч [8]: яйцо — 60 ч, личинка — 36 ч, протонимфа (нимфа первого возраста) — 72 ч, дейтонимфа (нимфа второго возраста) — 60 ч, самка — 120 ч.
Весь жизненный цикл самки D. folliculorum составляет около 15 дней.
Демодекоз распространен среди людей всех рас. Пол человека, по-видимому, не влияет на частоту заражения клещами, просто мужчины реже обращаются к врачу по поводу своей внешности. С возрастом частота выявления D. brevis возрастает [3, 7, 23], тогда как встречаемость D. folliculorum остается практически без изменений [12]. У человека демодекоз часто сопровождает другие кожные или офтальмологические заболевания, например розацеа, периоральный дерматит, блефарит [1, 5, 21]. Однако необходимо еще раз подчеркнуть, что демодекоз связывают в первую очередь с поражением кожного покрова лица.
Заражение людей клещами-железницами происходит главным образом при непосредственном контакте человека с человеком. Garven (1946) [19] в результате своих исследований выдвинул предположение, что мать при грудном кормлении может передать ребенку как D. follicullorum, так и D. brevis. В этой связи важно знать суточную активность этих клещей. T. Coston [8] предположил, что в дневное время суток клещи-железницы находятся преимущественно в фолликулах, а на поверхность кожного покрова выходят лишь в ночное время — и только дейтонимфы и самцы. Отсюда следует, что наиболее вероятное время перехода клещей с одного хозяина на другого — ночное. Однако M. Norn [17] зарегистрировал активно передвигающихся клещей-железниц на поверхности кожи лица и в дневное время, причем дейтонимф как самцов, так и самок. Скорость передвижения клещей составляла около 8–16 мм в час. Эти сведения важны для ответа на вопрос о возможности заражения клещами-железницами через предметы личного пользования, в том числе и постельные принадлежности [1, 2]. Так, Л. Х. Акбулатовой было доказано, что клещи-железницы могут достаточно долго сохранять жизнеспособность вне организма хозяина [1]. Основными ограничивающими факторами являются влажность и температура. При постоянной влажности, темноте и температуре воздуха 19–22 °С клещи остаются живыми до 9 сут. W. Nutting сделал сообщение о том, что в его лабораторию для видовой идентификации поступали клещи-железницы, извлеченные из домашней пыли, собранной с постельных принадлежностей [19]. В лабораторных условиях при относительной влажности воздуха 80% клещи-железницы сохраняли жизнеспособность в течение нескольких дней, тогда как при относительной влажности 40% и температуре воздуха 20 °С погибали через 1,5 ч. По наблюдениям проф. M. Norn, в воде клещи-железницы сохраняли жизнеспособность в течение недели, а в иммерсионном масле — 2 нед [16]. Однако остается неясным вопрос, сохраняют ли эти клещи в условиях внешней среды способность заражать нового хозяина.
Роль клещей-железниц в патогенезе различных заболеваний
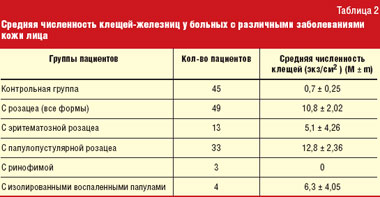
В настоящее время роль клещей-железниц в патогенезе различных кожных заболеваний оценивается неоднозначно. В первую очередь это связано с тем, что паразитирование на человеке этих клещей зачастую может протекать без клинических проявлений. В среднем до 55% лиц всех возрастов являются носителями клещей-железниц. С возрастом зараженность клещами возрастает. По данным некоторых авторов, у пожилых людей носительство этих клещей достигает 100% [22]. F. Forton et al. [13] выдвинули предположение и доказали, что D. folliculorum влияет на патогенез заболевания в том случае, когда его численность превышает 5 экземпляров на см2 [12] (табл. 2).
Данные, приведенные в таблице, свидетельствуют о том, что численность клещей-железниц достоверно увеличивается в первую очередь у пациентов с некоторыми формами розацеа. По-видимому, клещи рода Demodex принимают участие в патогенезе этих заболеваний.
Методы выявления клещей-железниц
По данным T. Rufli и Y. Mumcuoglu, клещей-железниц можно обнаружить практически на любом человеке [22]. В этой связи крайне важно не только обнаружить клещей, установить их таксономическую принадлежность, но и оценить численность. Выполнение этих задач зависит от адекватно выбранных методов забора проб [1, 2, 12–14]. В настоящее время разработаны и используются в практике здравоохранения несколько методик, каждая из которых имеет свои достоинства и недостатки (табл. 3).
Механизмы воздействия клещей-железниц на человека
Воздействие клещей-железниц на организм человека многопланово. Перечислим несколько механизмов, которые необходимо учитывать, подходя к решению проблемы демодекоза.
1. При питании клещей происходит механическое разрушение клеточных стенок фолликул и сальных желез хелицерами клещей, что способствует деструкции клеток, кератинизации, пигментации и формированию в дерме человека гранулем, а также воспалительных инфильтратов [5, 9].
2. Связь с бактериями клещей-железниц отмечают многие авторы — и прежде всего для D. folliculorum, поражающего волосяные фолликулы. Существует предположение, что клещи-железницы способствуют передаче бактерий [1, 2, 17]. Так, M. Norn с помощью электронной микроскопии обнаружил бактерии на поверхности тела D. Folliculorum [18]. S. Spickett выявил бактерии в желудочно-кишечном тракте клещей-железниц [24]. По данным M. Norn [17], при посеве D. folliculorum были обнаружены стафилококки. Эти же бактерии были высеяны из ресниц, заселенных клещами. Из 51 ресницы 69% были инфицированы стафилококками. Однако необходимо отметить, что стафилококки были обнаружены и в 50% фолликул ресниц, где клещей не было (102 ресницы). Данных о взаимоотношениях микрофлоры и D. brevis в литературе мы не обнаружили. Н. Н. Потекаев отмечает, что бактериологический посев содержимого пустул при розацеа часто оказывается стерильным [5].
3. Клещи-железницы, паразитируя на человеке, оказывают, по-видимому, супрессивный эффект на его иммунную систему [6, 11]. Это позволяет клещам и условно-патогенной микрофлоре успешно колонизировать хозяина.
4. В ХХ — начале ХХI вв. число больных с генетической предрасположенностью к атопии неуклонно растет. Растет и число больных с сенсибилизацией к клещам домашней пыли (семейства Pyroglyphidae). Пироглифидные клещи имеют общие антигены со многими клещами [2, 4]. Не исключено, что общие антигенные детерминанты имеются у пироглифид и клещей-железниц. Однако иммунологические исследования ограничены, поскольку трудно получить культуру клещей-железниц in vitro. E. Grosshans с сотрудниками получили водно-солевой экстракт из Demodex caprae, паразитирующих на козах [15]. Иммуносерологическими методами им удалось выявить у 22% пациентов с розацеа, имеющих D. folliculorum, специфические антитела к антигенам D. caprae. Таким образом, не исключено, что сенсибилизирующие свойства клещей-железниц (их тел и метаболитов) недооцениваются.
5. У некоторых пациентов — после того, как они узнают об обнаружении клещей-железниц, — развивается акарофобия. Особенно тяжело реагируют пациенты, имеющие проблемы с кожей лица. Психологические трудности пациентов, связанные с паразитированием клещей-железниц, анализируют в своей статье W. Nutting и H. Beerman [20].
Лечение
Демодекоз редко протекает как отдельное, самостоятельное заболевание. Чаще паразитирование клещей-железниц в коже лица сопровождает другие заболевания: различные формы розацеа, периоральный дерматит, угри и др. По-видимому, интенсивное размножение клещей в коже хозяина отражает некие комплексные, системные проблемы организма хозяина, и в первую очередь его иммунной системы [1, 5]. Следовательно, сначала необходимо провести базовое стандартное лечение основного кожного заболевания, а также организовать комплексное обследование по поводу выявления хронических заболеваний [2, 5].
Часто при высокой численности клещей-железниц назначают местные акарицидные препараты, действующими веществами которых являются бензилбензоат, пиретроиды.
Одним из первых и немаловажных этапов лечения является проведение санитарно-гигиенических мероприятий в непосредственном окружении больного. Предметы личного пользования (полотенца, наволочки и т. д.) необходимо стирать при температуре воды не ниже 75 °С; заменить перовые подушки подушками с синтетическим наполнителем, чтобы иметь возможность их стирать. Такие подушки, как правило, рекомендуется стирать при температуре не выше 40–45 °С, вследствие чего необходимо использовать специальные добавки для стирки, обладающие акарицидным действием (например, «Акарил», «Аллергофф»).
Таким образом, демодекоз — комплексная проблема, влияющая как на здоровье, так и на психоэмоциональное состояние пациента, что в конечном итоге отражается на качестве жизни человека.
По вопросам литературы обращайтесь в редакцию.
Т. М. Вострокнутова, доктор биологических наук
М. А. Мокроносова, доктор медицинских наук, профессор
НИИ вакцин и сывороток им. И. И. Мечникова РАМН, Москва
Как лечить демодекоз
Паразитарные заболевания кожи остаются чрезвычайно актуальной проблемой в связи с их широкой распространенностью. Одним из наиболее часто встречающихся паразитарных заболеваний кожи является демодекоз [5], заболеваемость которым составляет 2-5 % и стоит на седьмом месте по частоте встречаемости среди кожных болезней [10].
Возбудителем демодекоза является клещ-железница (демодекс). В настоящее время из 65 видов и нескольких подвидов клеща демодекса у людей обнаруживается только два: Demodex follikulorum и Demodex brevis. Клещ железница (Demodex follikulorum) встречается наиболее часто, обнаруживается только у человека в волосяных фолликулах, сальных железах кожи человека, мейбомиевых железах век, вне хозяина его размножение прекращается [7].
Клещ может сохранять жизнеспособность и вне хозяина при постоянной влажности и комнатной температуре в темноте до 9 суток. Оптимальной температурой для его развития является 30-40 °С, при температуре 14 °С клещи находятся в состоянии оцепенения, а при 52 °С быстро погибают. В воде насекомые сохраняются до 25 дней, в сухом воздухе погибают через 1,5 дня. Самыми благоприятными питательными средами для демодекса являются растительное масло, жир, вазелин [11].
Клещи демодекс относят к условно-патогенным организмам. В нормальных условиях клещи не выходят за пределы базальной мембраны эпидермиса, а обитают в сально-волосянных фолликулах, питаясь продуктами жизнедеятельности себоцитов и клеток фолликулярного эпителия [3]. Однако в определенных условиях они становятся патогенными. Этому способствуют нарушения функции сальных желез и изменение состава кожного сала, заболевания желудочно-кишечного тракта, печени, нервной системы, нарушения функции эндокринных желез, длительное применение наружных кортикостероидов [3, 8].
Демодекс представляет собой химический и механический раздражитель, способствующий развитию и поддержанию патологического процесса. Кроме этого, нарушается симбиоз с условно-патогенной флорой кожи, что также является пусковым фактором для развития заболевания [5]. Показано, что D. folliculorum может участвовать в развитии заболевания, когда его численность превышает 5 экз./см2 [13].
При питании клещей происходит разрушение клеток хелицерами, что способствует кератинизации, пигментации и формированию воспалительных инфильтратов. Клещи способны вырабатывать гуморальный фактор, вызывающий селективное подавление Т-лимфоцитов. Это оказывают супрессивный эффект на иммунную систему, что, в свою очередь, позволяет условно патогенной микрофлоре колонизировать хозяина. Бактерии, обитающие в кишечнике клеща, провоцируют сенсибилизацию к своим антигенам и способствуют воспалительной реакции [13]. Кроме того, они могут быть переносчиками различных микроорганизмов в более глубокие отделы волосяных фолликулов и сальных желез, в результате чего формируются демодексгранулемы [6].
Наибольшая активность демодекса на коже человека наблюдается в весенне-осенний период, что связано с повышенной инсоляцией, изменением температуры окружающей среды, иммунными и эндокринными изменениями. Наиболее часто клещ обнаруживается в области носогубной складки, щек, носа, подбородка, достаточно редко ‒ в области шеи и очень редко ‒ в области спины и груди [5].
Клинически демодекоз может проявляться в двух формах. Первичный демодекоз развивается на внешне не измененной коже. Если же демодекоз является осложнением основного заболевания (розацеа, периоральный дерматит и др.) можно говорить о вторичном демодекозе [3].
Проявляется заболевание возникновением на коже пациентов асимметричных эритематозных пятен, телеэктазий, очаговой или диффузной инфильтрации, мелкофолликулярного или крупнопластинчатого шелушения, различной величины (0,5-2 мм) фолликулярных папул розового или красного цвета, папуловезикул, папулопустул, а также макропустул. При запущенных формах болезни наблюдаются очаговое или диффузное утолщение кожи, наличие серозных, иногда кровянисто-гнойных корочек. Нередко клиническая картина демодекоза напоминает наблюдаемую при розовых и вульгарных угрях, фотодерматозе и себореиде.
Гистологическая картина пораженной демодицидами кожи пациентов демонстрирует расширение ее сосудов и значительное утолщение их стенок; присутствие очаговой лимфоплазматической, нейтрофильной и эозинофильной инфильтрации; гиперплазию сальных желез и разрушение эпителия фолликулов; гиперпластоз, а иногда образование в дерме цист и гранулем. Объективные проявления демодекоза сопровождаются ощущением зуда, жжения, незначительная болезненность в области высыпаний, стягивания кожи, уменьшением ее эластичности и мягкости [9].
Диагноз устанавливают на основании клинической картины и обнаружения клеща в содержимом пустул, секрете сальных желез, в соскобе и чешуйках из очагов поражения [8]. При этом важно не только обнаружить клещей, но и определить их количество, так как отдельные особи в единичном количестве встречаются у здоровых людей [3]. Однако существует возможность отрицательного результата анализа при наличии заболевания, составляющая 1,5 % [12]. Для более точной информации можно воспользоваться кодедоэкстрактором и с его помощью извлечь содержимое фолликула. Можно также нанести на высыпание каплю цианакрилата и закрыть этот участок кожи покровным стеклом. После того как клей высохнет, стекло отрывают от поверхности кожи вместе с роговым слоем и содержимым фолликула [3].
Демодекоз редко протекает как отдельное самостоятельное заболевание. Одним из первых и немаловажных этапов лечения является проведение санитарно-гигиенических мероприятий в непосредственном окружении больного [4]. При выборе терапии необходимо учитывать сопутствующую патологию пациента (различные формы розацеа, периоральный дерматит, угри и др.). Также имеют значение клиническая картина заболевания, наличие форм клещей, их количество. Для воздействия непосредственно на клещей демодекс применяются акарицидные средства, к которым относятся производные нитроимидазольной группы. Наиболее эффективным средством является трихопол, применяемый от 4 до 6 недель. Также используется орнидазол циклами от 8 до 10 дней. Отмечено не только противопаразитарное действие препарата, но и бактериостатическое, повышающее активность нейтрофилов, стимулирующее адренергические структуры, усиление репаративных процессов. Из местных препаратов используются акарицидные средства: обработка кожи лица по методу Демьяновича, эмульсия бензилбензоата, 5-10 % серная мазь, 1-5 % трихополовая паста, «Метрогил» желе, криомассаж.
Хорошие результаты получены при применении мази или геля 2 % метронидазола (Клион, Метрогил), обладающего действием на неспецифическую резистентность организма и влияющего на клеточно-опосредованный иммунитет. Метронидазол применяется преимущественно местно (0,75-1-2 % гель) в течение 14 дней. Альтернативно на ночь можно применять местно бензил-бензоат крем. Системное его использование рекомендуется при осложненном или рецидивирующем демодекозе (2 раза в день по 0,25 в течение 10 дней или два двухнедельных курса с трехнедельным интервалом). Отмечен положительный эффект криотерапии в сочетании с кремом Розамет. Любая мазь ввиду вязкости мазевой основы затрудняет передвижение и размножение клещей. Мази кортикостероидов снижают местный иммунитет и ведут к повышению их численности. В случае присоединения вторичной инфекции необходима местная антибактериальная терапия [1, 2, 14].
Список литературы
Рецензенты:
Кан Н.И., д.м.н., профессор, зав. кафедрой последипломного образования и семейной медицины, ГОУ ВПО «Ульяновский государственный университет», г. Ульяновск;
Красноперова Ю.Ю., д.б.н., профессор, зав. кафедрой ботаники Ульяновского государственного педагогического университет, г. Ульяновск.
Это страшное слово «демодекоз». Что это такое и как его лечить?
Врачи-дерматологи довольно часто советуют своим пациентам сдать анализ на демодекоз. Что же это за болезнь и надо ли ее лечить?
По статистике, демодекоз можно найти на коже каждого двадцатого человека. Но распространенность его сильно зависит от возраста. У детей демодекоз практически не встречается, но чем старше человек, тем выше вероятность того, что на его коже присутствует клещ демодекс. По данным исследований, у людей старше 70 лет этот паразит обнаруживается в 95-100% случаев.
Этот клещик может долгое время жить на коже здорового человека, не причиняя ему никакого вреда. Но если у носителя снизится иммунитет и нарушится баланс кожной микрофлоры, демодекс не преминет этим воспользоваться. Стресс, усталость и разные болезни ослабляют нашу защиту, и паразит начинает атаку.
Как проявляется демодекоз?
Активное размножение демодекса можно распознать по красноте и зуду, возникающих преимущественно в Т-зоне лица или по линии роста ресниц. Но эти симптомы далеко не всегда выходят на первое место. Часто демодекоз маскируется под другие кожные заболевания. Он утяжеляет течение угревой болезни, розацеа, себорейного и периорального дерматита.
Заприметить этого клеща невооруженным глазом невозможно. Чтобы его рассмотреть, нужно сделать «скотч-пробу» или соскоб кожи, а потом рассмотреть его в микроскоп. Кроме того, многие врачи сейчас используют дерматоскоп – электронную «лупу», которая позволяет увидеть кожу в мельчайших подробностях без забора каких-либо материалов для анализа. Этот метод самый удобный, быстрый и безболезненный, но такой прибор есть не у каждого врача.
Надо ли лечить демодекоз?
Если есть какие-либо кожные проявления, лечить надо обязательно.
Во-вторых, нужно сделать все для восстановления нормальной защиты организма. Вы, конечно, уже устали слушать про то, что нужно правильно питаться, высыпаться, много гулять и распрощаться с вредными привычками. Мы не скажем здесь ничего нового – изменить свой образ жизни трудно, но если получится – вы удивитесь результату.
И, наконец, в-третьих, нужно избегать повторного инфицирования. Для этого следите за жирностью кожи, регулярно используйте хорошую косметику, и не трогайте лицо руками. Демодекс – он повсюду. К повторному заражению может привести даже короткое прикосновение к щеке другого человека или игра с любимой собакой.
А еще, как можно скорее выкидывайте старые кисточки и спонжи, перестирайте всю одежду и белье, тогда у вас действительно появится шанс избавиться от демодекса хотя бы на время.
Лечение офтальмодемодекоза в современных реалиях
Демодекоз занимает лидирующее положение по частоте диагностирования среди всех дерматозов. Высокая степень распространения связана с бессимптомным паразитоносительством и воздействием предрасполагающих факторов, таких как слабая иммунная система, наличие хронических заболеваний, тип сальности кожи, пренебрежение здоровым образом жизни. Важно, что не у всех инфицированных демодексом пациентов проявляется демодексоз. Это объясняется сильным иммунитетом, а также количеством особей, недостаточным для постановки диагноза. Лечение офтальмодемодекоза является крайне сложным и длительным. Многообразие препаратов, к сожалению, не позволяет облегчить терапию. Успех лечения и продление ремиссии зависит не только от верно подобранных специфических и симптоматических средств, но и от соблюдения пациентом рекомендаций врача, гигиенических требований. Параллельно с терапией демодекоза глаз необходимо пройти обследование у дерматолога.
На данный момент ученые озадачены поисками современных подходов к этиотропной и патогенетической терапии заболевания. Переход в хроническую форму и частые рецидивы офтальмодемодекоза связаны с особенностями и высокой степенью распространения возбудителя инфекции, а также с анатомией век.
Демодекоз — инфекционное заболевание, вызванное клещами рода Demodex. Условно-патогенные сапрофиты обитают в сально-волосяных фолликулах. При снижении иммунитета, обострении заболеваний желудочно-кишечного тракта, нарушении работы эндокринных желез, а также несоблюдении личной гигиены и наличии вредных привычек происходит активная колонизация возбудителя.
Определение понятия «демодекоз»
Точного времени манифестации офтальмодемодекоза не существует, однако данные Центрального научно-исследовательского кожно-венерологического института (ЦНИКВИ) позволили выявить средний возраст заболевших женщин — 44,5±2 года и мужчин — 38,3±5,4 года. Известно, что распространенность паразитоносительства у детей младше 10 лет составляет 3%. С возрастом частота увеличивается в геометрической прогрессии и к 60-68 годам достигает 100 %. Инфицирование D. Brevis у пациентов старшей возрастной группы встречается чаще, чем у молодых пациентов. Вероятность выявления D. Folliculorum не зависит от возраста больных.
У пациентов с офтальмологическими заболеваниями (блефароконъюнктивитом, множественными халязионами, эписклеритом и краевым кератитом) важно проводить микроскопическое исследование ресниц с подсчетом количества особей возбудителя. Важным для рациональной терапии является факт того, что клещи рода Demodex переносят микроорганизмы, независимо от их окраски по Граму. В ходе исследований подтвердилась ускоренная контаминация демодекса при наличии у пациента золотистого стафилококка.
Среди всех видов офтальмодекоза чаще встречается демодекозный блефарит. Это хроническое поражение век, проявляющееся периодами обострения и ремиссии. Офтальмодемодекоз относится к инфекционно-аллергическим заболеваниям.
Демодекозный блефарит: особенности заболевания
Основными причинами развития демодекозного блефарита считаются снижение защитных сил организма, в том числе синдром иммунодефицита и вирус иммунодефицита человека, сахарный диабет 2 типа, патологии печени, поджелудочной железы и кишечника. Данные состояния приводят к сбою в работе иммунной системы глаз. В слезной жидкости изменяется соотношение субпопуляций Т-лимфоцитов, а также снижается содержание интерлейкина-4. Как следствие, происходит разрастание эпителия век. Дополнительными факторами развития заболевания служат недостаточное поступление полиненасыщенных жирных кислот, а также сложное строение век. Между ресницами невозможно полностью удалить кожные чешуйки, декоративную косметику и мейбум. Нарушение клеточного иммунитета и увеличение питательной среды (кожи, гормонов, масел в фолликулах) приводит к резкому росту числа клещей рода Demodex.
Продукты жизнедеятельности паразитов раздражают воспаленные ткани и вызывают характерные для блефарита симптомы:
Блефароконъюнктивит отличается от блефарита синдромом «сухого глаза», покраснением конъюктивы.
Отмечено, что даже в период ремиссии края век без должного комплексного лечения остаются воспаленными.
Успешное лечение демодекозного блефарита напрямую связано с его ранней диагностикой. На этом этапе возникают проблемы из-за смазанной картины заболевания, отсутствия специфических симптомов.
Принципы лечения офтальмодемодекоза
Терапия паразитарных инфекций глаз должна быть направлена на все звенья патогенеза. Помимо непосредственной этиотропной и патогенетической терапии, необходимо проводить лечение заболеваний пищеварительной системы, компенсировать проявления сахарного диабета, корректировать питание и образ жизни.
Чтобы снизить количество клещей до субклинического, уменьшить частоту рецидивов, а также устранить симптомы сопутствующих офтальмологических заболеваний, важно применять акарицидные, противовоспалительные, антигистаминные и местные антибактериальные препараты. Положительные результаты дает введение в схему лечения массажа век на стеклянной палочке и физиотерапии.
Основные группы препаратов, применяемые для терапии демодекозного блефарита:
Наибольший успех имеют препараты на основе ихтиола, серы, кротамитона, перметрина, метронидазола и орнидазола. Возможно применение этих активных компонентов в любых лекарственных формах: мазях, таблетках, гелях, кремах или эмульсиях. Важно, чтобы средства обладали высокой эффективностью в отношении клещей рода Demodex, не оказывали на человеческий организм токсического или сенсибилизирующего действия.
1. Антипаразитарные и антибактериальные средства
Пари выборе препаратов первой линии необходимо учитывать тот факт, что большинство молекул действующих веществ не проходят через кутикулу клеща из-за отсутствия в ней поровых каналов, связанных с внешней средой.
Часто врачи назначают пероральные средства (трихопол, орнизол, тиберал и т. д.) в сочетании с местными лекарственными формами (серной, цинковой или 4%-перметриновой мазью, оксигелем, спрегалем, метрогил-гелем, розаметом, демаланом и др.).
Исследование совместного применения нестероидной глазной мази «Фенсулкал» (0,5%, калиевая соль a–фенил, a–окси, a–натрий сульфонат уксусной кислоты) с метронидазолом показало выраженное снижение паразитарной и микробной контаминации, подавление воспаления и свободно-радикального окисления в тканях.
В качестве вспомогательной терапии рекомендовано применение парафармацевтической линейки средств STOP-DEMODEX. В нее входят капли для внутреннего применения, мыло и гель для век. Пероральные капли содержат метилсульфонилметан, а также водно-спиртовые экстракты подсолнечника однолетнего, календулы лекарственной, тысячелистника щетинистого, эхинацеи пурпурной. У наружного геля для век активный компонент — метронидазол. Однако, средства STOP-DEMODEX применяются только в сочетании с местными кортикостероидами и слезозаменителями.
Курс антипаразитарной терапии должен длиться не менее 30 дней.
Антибактериальные препараты (Тобрадекс, цинковые и щелочные капли) назначают с целью предупреждения присоединения вторичной инфекции.
Препараты для десенсибилизации применяются в качестве симптоматической терапии. Наружные инстилляции Лекролином, Опатанолом, а также пероральное применение таблеток (Цетрина и др) снимают зуд, покраснение и другой дискомфорт в области глаз.
2. Антигистаминные средства
Косметические и лекарственные средства на основе гиалуроновой кислоты, карбомера, трегалозы, гипромеллозы и др увлажняющих компонентов призваны смазывать и очищать веки. Большинство капель и гелей из этих групп обладают противовоспалительными свойствами.
3. Слезозаменители и медицинские изделия для очищения век
Ввести в терапевтическую схему блефарогель и блефаролосьон предложил профессор Полунин Г.С. в 2007 году. Данные медицинские изделия оказывают не только увлажняющий эффект, но и антисептический (включая акарицидный), противовоспалительный, сорбирующий и дезинтоксикационный.
Лечение демодекозного блефарита должно быть комплексным. Как правило, в схему входит минимум 4 лекарственных препарата и один из методов физиотерапии или массаж.
На основании полученных данных можно сделать вывод о том, что самым распространенным офтальмодемодекозом является демодекозный блефарит. Патогенез заболевания до конца не изучен. Лечение воспаления век, вызванного клещами рода Demodex, достаточно сложное, малоэффективное и длительное. В среднем, терапия занимает 30-45 дней, что существенно снижает комплаенс. Обилие выписываемых препаратов и косметических средств дополнительно снижает приверженость пациентов к лечению. Ввиду описанных фактов проблема остается актуальной по сей день.
Как лечить демодекоз
ГБУ РО «КБ им. Н.А.Семашко»
Врач-офтальмолог высшей категории Никулина Ольга Юрьевна
Демодекоз – железничный клещ, железница, угрица, паразитирует в сальных железах и железах хряща век, а также волосяных фолликулах человека и млекопитающих. Размер клеща варьируется от 0.1 – 0.4 мм. Паразитирует Dуmodex hominis только у человека, вне хозяина размножаться не может. Цикл развития происходит на одном месте, равен 15 суток.
Клещ может длительно существовать вне организма человека:
Деготь, сероуглерод, эфир, хлороформ убивает его моментально, спирт 96% через 3-4 минуты, спиртовой раствор салициловой кислоты через 2 минуты.
Поражение глаз при демодекозе.
У пациентов молодого возраста с хорошим иммунитетом заболевание клинически никак не проявляется, расценивается как бессимптомное носительство.
Заболевание может развиться в результате нарушения нервных, сосудистых, эндокринных, аллергических процессов, хронических очагов инфекции (кариес, фарингиты, гаймориты). Клещ встречается в домашней пыли и на шерсти животных. Из факторов внешней среды должен быть выделен сезонный фактор – весенняя активизация клеща может быть связана со снижением иммунитета, летом провоцирующим моментом может быть высокая температура, ведущая к расширению пор кожи и усилению секреции потовых и сальных желез. Загрязнение кожи лица и недостаточное ее очищение могут вызвать присоединение вторичной инфекции, например, воспаления.
В глазных формах демодекоза выявляют:
При блефароконъюктивите определяется утолщение края века, шелушение, корочки по краям века желтоватого цвета. При присоединении вторичной инфекции образуются гнойнички на краю века и язвочки. Диагностика проводится путем исследования не менее четырех ресниц под микроскопом. Наличие одного-двух клещей на десяти ресницах является нормой, и лечения не требует.
Профилактика демодекоза сводится к лечению основных заболеваний, ослабляющих организм, а также выявлением и лечением больных с аллергическими реакциями.
В домашних условиях при лечении демодекоза, утром, после сна, лицо тщательно промывают теплой водой с детским или дегтярным мылом, также можно проводить щелочные умывания, с раствором соды (одна чайная ложка на стакан воды). Назначение лекарственных препаратов должно быть обязательно согласовано с врачом-офтальмологом. Самолечение и употребление лекарственных препаратов без назначения специалиста может негативно отразиться на здоровье пациента.
Эффективные результаты получены при комбинированном применении местного и общего лечения, в сочетании с массажем и обработкой края век спиртовым раствором. Тугим тампоном обезжиривают кожу век и очищают ее от чешуек, затем, на очищенную поверхность накладывают мазь. Такую обработку век рекомендовано проводить ежедневно, один-два раза в сутки, после умывания, в течение полутора-двух месяцев, особенно в летнее время. При блефарите с обильным отделяемым, рекомендован массаж век, проводимый два раза в неделю. При присоединении вторичных инфекций назначают глазные капли, содержащие антибиотики, кортикостероиды.
Таким образом, курс лечения демодекоза составляет 25 – 30 дней, с повторным лечением через два – три месяца, два – три раза в год.
Важно отметить, что лечение демодекоза необходимо проводить совместно с врачом-дерматологом и терапевтом.
Основными мерами профилактики в борьбе с демодекозом является соблюдение общегигиенических норм, как в быту, так и в общественных местах; соблюдение простых правил гигиены и уход за кожей лица может предотвратить развитие болезни.

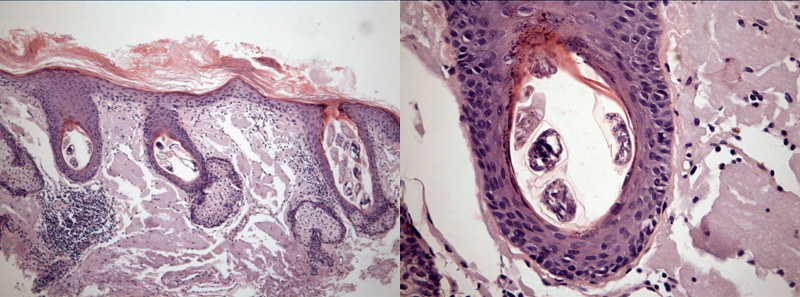

 Лечение
Лечение_575.gif)
.jpg)
_575.gif)
_575.gif)
.jpg)