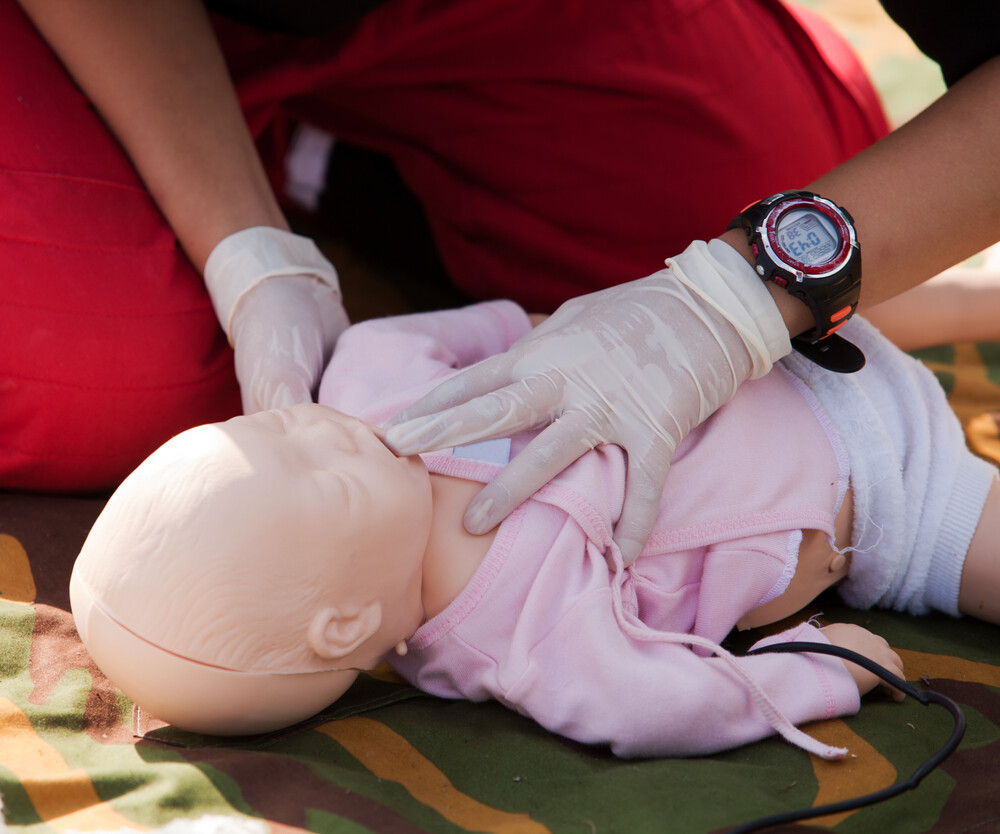
Как сделать искусственное дыхание грудничку
Первая помощь детям: реанимация
Обзор
Ниже приводится полная последовательность реанимации (СЛР) для детей и младенцев. Каждому родителю настоятельно рекомендуется пройти курс обучения оказанию первой помощи, где значительно легче понять и запомнить СЛР.
1. Убедитесь, что данное место безопасно.
2. Проверьте, реагирует ли ребёнок на раздражители.
3А. Если ребенок отреагировал словом или движением:
3B. Если ребенок не реагирует:
Если ребенку меньше года:
Если ребенку больше одного года:
Если вы предполагаете, что повреждена шея, запрокидывайте голову осторожно, плавно, понемногу сдвигая её, пока дыхательные пути не будут открыты.
4. Сохраняя данное положение, осмотрите ребенка, проверьте его дыхание:
На эти действия у вас есть не более десяти секунд, чтобы решить, дышит ли ребенок.
5А. Если ребенок нормально дышит
5B. Если ребенок не дышит, или его дыхание неритмично:
Искусственное дыхание «рот в рот» для детей младше одного года:
Искусственное дыхание «рот в рот» для детей старше одного года:
. 
6. Проверьте признаки жизни
Потратьте не более 10 секунд на поиск признаков движения, кашля или нормального дыхания (а не просто редкого, затрудненного дыхания).
7А. Если вы обнаружили признаки жизни:
7B. Если нет убедительных признаков жизни:
Непрямой массаж сердца: общие правила
Хотя частота нажатий будет 100 нажатий в минуту, реальное количество будет ниже пауз, необходимых для выдохов. Применение метода непрямого массажа сердца различается для детей младше и старше 1 года.
Непрямой массаж сердца детей до 1 года
Если никто не откликнулся на ваш призыв о помощи, и вы все ещё одни, продолжайте попытки оживить ребенка около минуты, а затем снова позвоните в скорую помощь (03 со стационарного телефона, 112 или 911 — с мобильного). Затем снова вернитесь к оказанию помощи.
8. Продолжайте оживление до тех пор, пока:
Другие статьи по темам:
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительных целей и носят рекомендательный характер. При появлении симптомов, пожалуйста, обратитесь к врачу.
Сердечно-легочная реанимация у новорожденных и детей
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Несмотря на проведение сердечно-легочной реанимации, летальность при остановке кровообращения у новорожденных и детей остается на уровне 80-97 %. При изолированной остановке дыхания летальность составляет 25%.
Около 50-65 % детей, требующих сердечно-легочной реанимации, составляют возрастную группу младше года; из них большинство младше 6 мес. Около 6 % новорожденных после рождения нуждаются в проведении сердечно-легочной реанимации; особенно если масса новорожденного меньше 1500 г.
Необходимо создание системы оценки исходов сердечно-легочной реанимации у детей. Примером может служить оценка по модифицированной Питтсбургской шкале исходов (Pittsburgh Outcome Categories Scale), основанной на оценке общего состояния и функции ЦНС.

Проведение сердечно-легочной реанимации у детей
Последовательность трех важнейших приемов сердечно-легочной реанимации сформулирована P. Safar (1984) в виде правила «АВС»:
Мероприятия, направленные на восстановление проходимости дыхательных путей, проводят в такой последовательности:
Обеспечив проходимость дыхательных путей, немедленно приступают к ИВЛ. Существует несколько основных ее методов:
Первые имеют в основном историческое значение и в современных руководствах по сердечно-легочной реанимации вообще не рассматриваются. Вместе с тем не следует пренебрегать ручными приемами ИВЛ в трудных ситуациях, когда нет возможности оказать пострадавшему помощь другими способами. В частности, можно применить ритмические сжатия (одновременно обеими руками) нижних ребер грудной клетки пострадавшего, синхронизированные с его выдохом. Этот прием может оказаться полезным во время транспортировки больного с тяжелым астматическим статусом (пациент лежит или полусидит с запрокинутой головой, врач стоит спереди или сбоку и ритмично сдавливает его грудную клетку с боков во время выдоха). Прием не показан при переломах ребер или выраженной обструкции дыхательных путей.
Преимущество методов прямого раздувания легких у пострадавшего состоит в том, что с одним вдохом вводится много воздуха (1-1,5 л), при активном растягивании легких (рефлекс Геринга-Брейера) и введении воздушной смеси, содержащей повышенное количество углекислого газа (карбоген), стимулируется дыхательный центр больного. Используются методы «изо рта в рот», «изо рта в нос», «изо рта в нос и рот»; последний способ обычно применяется при реанимации детей раннего возраста.
У младенцев один вдох приходится на 3-4 сжатия грудной клетки, у детей старшего возраста и взрослых это соотношение составляет 1:5.
Об эффективности непрямого массажа сердца свидетельствуют уменьшение цианоза губ, ушных раковин и кожи, сужение зрачков и появление фотореакции, повышение АД, появление у больного отдельных дыхательных движений.
Вследствие неправильного расположения рук реаниматора и при чрезмерных усилиях возможны осложнения сердечно-легочной реанимации: переломы ребер и грудины, повреждение внутренних органов. Прямой массаж сердца делается при тампонаде сердца, множественных переломах ребер.
Специализированная сердечно-легочная реанимация включает более адекватные приемы ИВЛ, а также внутривенное или внутритрахеальное введение медикаментов. При внутритрахеальном введении доза препаратов должна быть у взрослых в 2 раза, а у младенцев в 5 раз выше, чем при внутривенном введении. Внутрисердечное введение препаратов в настоящее время не практикуется.
При асистолии используется внутривенное или внутритрахеальное введение следующих препаратов:
При ЭМД у детей с отсутствием пульса на сонной и плечевой артериях используются следующие методы интенсивной терапии:
В настоящее время не существует законных оснований для прекращения начатой и активно проводимой интенсивной терапии у детей до естественной остановки кровообращения. Реанимация не начинается и не проводится при наличии хронического заболевания и патологии, несовместимой с жизнью, что заранее определено консилиумом врачей, а также при наличии объективных признаков биологической смерти (трупные пятна, трупное окоченение). Во всех остальных случаях сердечно-легочная реанимация у детей должна начинаться при любой внезапной остановке сердца и проводиться по всем правилам, описанным выше.
Продолжительность стандартной реанимации при отсутствии эффекта должна быть не меньше 30 мин после остановки кровообращения.
При успешном проведении сердечно-легочной реанимации у детей удается восстановить сердечную, иногда одновременно и дыхательную функции (первичное оживление) по меньшей мере у половины пострадавших, однако в дальнейшем сохранение жизни у пациентов наблюдается значительно реже. Причиной тому служит постреанимационная болезнь.
Осложнения постреанимационной болезни:
Восстановление ОЦП и реологических свойств крови осуществляется гемодилютантами (альбумин, протеин, сухая и нативная плазма, реополиглюкин, солевые растворы, реже поляризующая смесь с введением инсулина из расчета 1 ЕД на 2-5 г сухой глюкозы). Концентрация белка в плазме должна быть не ниже 65 г/л. Улучшение газообмена достигается восстановлением кислородной емкости крови (переливание эритроцитной массы), ИВЛ (с концентрацией кислорода в воздушной смеси желательно менее 50%). При надежном восстановлении спонтанного дыхания и стабилизации гемодинамики возможно проведение ГБО, на курс 5-10 процедур ежедневно по 0,5 АТИ (1,5 АТА) и плато 30-40 мин под прикрытием антиоксидантной терапии (токоферол, аскорбиновая кислота и др.). Поддержание кровообращения обеспечивается малыми дозами допамина (1-3 мкг/кг в минуту длительно), проведением поддерживающей кардиотрофной терапии (поляризующая смесь, панангин). Нормализация микроциркуляции обеспечивается эффективным обезболиванием при травмах, нейровегетативной блокадой, введением антиагрегантов (курантил 2-Змг/кг, гепарин до 300 ЕД/кг в сутки) и вазодилататоров (кавинтон до 2 мл капельно или трентал 2-5мг/кг в сутки капельно, сермион, эуфиллин, никотиновая кислота, компламин и др.).
Профилактика постгипоксического отека мозга: краниальная гипотермия, введение мочегонных средств, дексазона (0,5-1,5 мг/кг в сутки), 5-10% раствора альбумина.
Проводится коррекция ВЭО, КОС и энергетического обмена. Осуществляется дезинтоксикационная терапия (инфузионная терапия, гемосорбция, плазмаферез по показаниям) для профилактики токсической энцефалопатии и вторичного токсического (аутотоксического) поражения органов. Деконтаминация кишечника аминогликозидами. Своевременная и эффективная противосудорожная и жаропонижающая терапия у детей раннего возраста предупреждает развитие пост- гипоксической энцефалопатии.
Необходимы предупреждение и лечение пролежней (обработка камфорным маслом, куриозином мест с нарушением микроциркуляции), госпитальной инфекции (асептика).
В случае быстрого выхода больного из критического состояния (за 1- 2 ч) комплекс терапии и ее продолжительность должны корригироваться в зависимости от клинических проявлений и наличия постреанимационной болезни.

Лечение в позднем постреанимационном периоде
Основные отличия сердечно-легочной реанимации у детей и взрослых
Состояния, предшествующие остановке кровообращения
После адекватной оксигенации и вентиляции препаратом выбора является адреналин.
АД необходимо измерять правильно подобранной по размеру манжеткой, измерение инвазивного АД показано только при крайней степени тяжести ребенка.

Оборудование и внешние условия
Размер оборудования, дозировка леарственных препаратов и параметры сердечно-легочной реанимации зависят от возраста и массы тела. При выборе доз возраст ребенка нужно округлять в меньшую сторону, например, в возрасте 2 лет назначается доза для возраста 2 года.
У новорожденных и детей теплоотдача повышена из-за большей поверхности тела относительно массы тела и небольшого количества подкожножировой клетчатки. Температура окружающей среды во время и после сердечно-легочной реанимации должна быть постоянной в пределах от 36,5 «С у новорожденных до 35 «С у детей. При базальной температуре тела ниже 35 «С СЛР становится проблематичной (в отличие от благоприятного действия гипотермии в постреанимационном периоде).

Дыхательные пути
У детей имеются особенности строения верхних дыхательных путей. Размер языка относительно полости рта непропорционально велик. Гортань расположена выше и больше отклонена вперед. Надгортанник длинный. Самая узкая часть трахеи расположена ниже голосовых связок на уровне перстневидного хряща, что делает возможным использовать трубки без манжетки. Прямой клинок ларингоскопа позволяет лучше визуализировать голосовую щель, так как гортань располагается более вентрально и надгортанник очень подвижный.
Нарушения ритма
При асистолии не используется атропин и искусственное навязывание ритма.
ФЖ и ЖТ с нестабильной гемодинамикой встречается в 15-20 % случаев остановки кровообращения. Вазопрессин не назначается. При использовании кардиоверсии сила разряда должна быть 2-4 Дж/кг для монофазного дефибриллятора. Рекомендуется начинать с 2 Дж/кг и по мере необходимости увеличивать максимально до 4 Дж/кг при третьем разряде.
Как показывает статистика, сердечно-легочная реанимация у детей позволяет вернуть к полноценной жизни не менее 1% больных или пострадавших от несчастных случаев.
Этапы и методы реанимации новорожденных в родзале
Особенности родов у женщин с осложнением беременности
При поступлении роженицы в медицинское учреждение родовспоможения акушеры-гинекологи обязательно изучают историю. Специалистам необходимо ознакомиться с акушерским анамнезом, результатами последних обследований, а также состоянием плода. Если есть перспектива рождения ребенка с осложнениями, в родзале обязательно присутствуют реаниматологи и неонатологи.
Реанимация новорожденных при отсутствии дыхания выполняется не более 10 минут
Состояние новорожденного малыша оценивается по четырем критериям:
Если все показатели жизни отсутствуют, то младенец считается мертворожденным. В противном случае проводится реанимация новорожденных.
Первичная реанимация: показания и подготовка
Главным показанием для проведения реанимационных мероприятий является отсутствие сердцебиения или дыхания. Если хотя бы один из оценочных критериев положителен, медики принимают меры для спасения ребенка.
На этапе подготовки реаниматологи укладывают новорожденного на подогреваемый стол с наклоном в 15 градусов. Голова малыша должна располагаться ниже, чем туловище. Важно тщательно обтереть ребенка от слизи и влаги, чтобы манипуляции были точными, а руки не соскальзывали с тельца новорожденного.
Очищение дыхательных путей при асфиксии
Этапы реанимационных мероприятий начинаются с аспирации. Процедура необходима новорожденным, у которых в процессе родов в нижних и верхних дыхательных путях скопилась слизь.
Первичная реанимация предполагает очищение дыхательных путей от слизи
Алгоритм действий реаниматолога для аспирации:
Особенно важно выполнять аспирацию, если в околоплодной жидкости присутствует меконий. После завершения процедуры необходима тактильная стимуляция. Для этого врач аккуратно хлопает по стопе и спинке малыша.
У недоношенных детей тактильная стимуляция не выполняется.
Продолжительность первого этапа не должна превышать 20 секунд. Если в результате выполненного алгоритма у ребенка восстановился пульс, появилось стабильное дыхание, а кожные покровы стали розовыми, реанимацию прекращают.
Применение аппарата ИВЛ
Использование аппарата искусственной вентиляции легких необходимо, если после проведения первого этапа состояние ребенка не улучшилось. При поверхностном дыхании, сохранении бледности кожных покровов и пульсе менее 100 ударов в минуту переходят ко второму шагу.
Продолжительность второго этапа реанимации не превышает 30 секунд. По прошествии данного времени необходимо оценить состояние младенца. Мероприятия прекращают, если сердечная мышца сокращается со скоростью 100 ударов в минуту и более, а также стабилизируется дыхание и появляется двигательная активность. Если ЧСС не превышает 80, переходят к следующему шагу.
Сердечно-легочная реанимация
Более серьезные методы борьбы за жизнь используются на третьем шаге реанимационных мероприятий. Действия специалистов направлены на восстановление сердечной деятельности и подержание гемодинамики.
Этапы реанимационных мероприятий строго оговорены
Алгоритм для врача:
Вместе с массажем сердца продолжается легочная реанимация. На три нажатия выполняется один вдох аппаратом со 100% кислородом. Продолжительность данного этапа составляет 60 секунд. При видимых улучшениях состояния массаж сердца прекращают, а ИВЛ оставляют до стабилизации самостоятельного дыхания.
Если в течение минуты после начала сердечно-легочной реанимации состояние младенца не улучшается, специалисты принимают решение о проведении лекарственной терапии.
Интенсивная терапия лекарственными средствами
Данный этап реанимационных мероприятий сочетает в себе искусственную вентиляцию легких, массаж сердца, а также использование медикаментов. Препараты выбираются в соответствии с состоянием малыша, его массой тела и возрастом внутриутробного развития.
Оценка эффективности реанимационных мероприятий в родзале
На каждом этапе реанимационных мероприятий реаниматологи и неонатологи оценивают состояние новорожденного ребенка. Полученные данные о пульсе, частоте сердечных сокращений, цвете кожных покровов и двигательной активности дают возможность принимать последующие действия.
Как только состояние младенца стабилизировалось, реанимацию прекращают. Если восстановить работу жизненно важных органов младенца не удается, его переводят в палату интенсивной терапии и подключают к аппаратуре.
Если через 10 минут после начала реанимационных действий у ребенка отсутствуют признаки жизни, мероприятия завершают.
Прогноз для ребенка после реанимации
Прогноз для ребенка, которому понадобились реанимационные мероприятия, дается индивидуально. Чем быстрее восстановилась активность жизненно важных органов и стабилизировалось состояние, тем лучше. При длительном кислородном голодании мозга происходит нарушение биологических процессов в организме. В дальнейшем это может привести к неврологическим проблемам и даже стать причиной инвалидизации.
Женщинам во время беременности важно выполнять врачебные назначения и проходить регулярные обследования. Современные диагностические методы позволяют определить возможные проблемы у ребенка еще до момента родов. Если есть перспектива того, что новорожденному понадобится реанимация, для родоразрешения выбираются соответствующие клиники. Областные и региональные перинатальные центры имеют хорошую аппаратуру и квалифицированных специалистов. Благодаря этому появляется возможность сохранить жизнь даже глубоко недоношенным детям. С помощью быстрой реакции и четкого соблюдения этапов реанимации можно избежать серьезных проблем в будущем.
Асфиксия новорожденных
Остановка дыхания у ребенка. Что делать, если ребенок задыхается? Причины асфиксии и ее профилактика.
Ирина Кирьянова педиатр, кандидат медицинских наук
Казалось бы, что может грозить новорожденному в стенах родного дома? Он ведь и двигаться еще толком не умеет. Тем не менее дети первого месяца жизни нередко становятся жертвами трагических случайностей. Одна из них — удушье, или, как называют его медики, асфиксия. Что делать в такой ситуации и можно ли ее предотвратить?
Причины удушья у детей
Асфиксия — удушье, вызванное сдавлением дыхательных путей, закрытием их просвета слизью, пищей, сдавлением шеи, грудной клетки и живота и ведущее к кислородному голоданию и избыточному накоплению углекислого газа в тканях и клетках организма, что грозит тяжелыми расстройствами деятельности нервной системы, дыхания и кровообращения.
У новорожденного это состояние может быть вызвано в основном двумя причинами:
Внешние признаки асфиксии
У малыша наблюдается двигательное беспокойство, поперхивание, ребенок хватает ртом воздух, может быть сдавленный приглушенный плач (но бывает, что дети не плачут и тем самым не привлекают к себе внимания). Могут появиться не свойственные ранее хрипящие, свистящие звуки — так называемое стридорозное дыхание, осипший голос или полное его отсутствие, неожиданный, приступообразный кашель, одышка, втягивание надключичных ямок, межреберных промежутков, живота, испуганные глаза, образование большого количества слюны, учащенное, а затем замедленное сердцебиение, ослабленное дыхание. Характерны для удушья цианоз (синеватое окрашивание) лица, конечностей, тела, потеря сознания, судороги, полное мышечное расслабление, отсутствие рефлексов.
Что делать, если ребенок подавился?
В такой критической ситуации времени на ожидание медицинской помощи нет, и необходимо рассчитывать прежде всего на себя.
Но не пытайтесь ухватить пальцами предмет, застрявший в горле, — так вы можете протолкнуть его еще дальше и вызвать рефлекторную остановку дыхания.
Ребенок не дышит? Начинаем реанимацию!
Прежде всего нужно положить ребенка на спину на ровную жесткую поверхность (стол, пол, земля), а под лопатки положить пеленку, одежду, скатанную в виде валика. Тогда голова пострадавшего окажется запрокинутой и язык не будет западать, препятствуя прохождению воздуха в дыхательные пути. После этого ребенка надо раздеть, убрав всю сдавливающую одежду.
Примечание. Пульсацию у новорожденного проще всего обнаружить на большом родничке, а также на плечевой артерии: руку ребенка отведите от тела и поверните ладонью вверх. В средней трети плеча на внутренней стороне указательным и средним пальцами нащупайте пульс между двумя мышцами. Проверять пульс на сонной артерии, на шее у новорожденных трудно из-за того, что шея еще короткая, а кожа на ней имеет многочисленные складочки.
Для того чтобы проверить сердцебиение, необходимо положить свою ладонь на грудную клетку малыша, на область левой молочной железы. Если вам удается ощутить сердцебиение, но пульса на артериях нет, то сердечная деятельность считается недостаточной и необходимы реанимационные мероприятия. Такие мероприятия необходимы и при отсутствии сердцебиения.
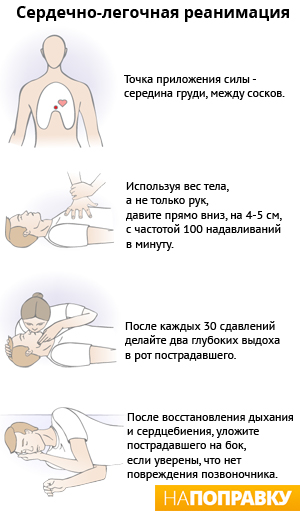
После каждого вдоха необходимо проводить непрямой массаж сердца.
На грудной клетке малыша необходимо найти точку, на которую следует нажимать. Ориентир таков — она располагается на ширину одного пальца ниже линии, мысленно проведенной между сосками, по левому краю грудины (примерно в нижней ее трети).
Детям до года необходимо резко нажимать на данную точку двумя пальцами — указательным и средним, при этом руки следует держать строго перпендикулярно телу пострадавшего, в локтях не сгибать, усилия должны производиться только руками, а не всем телом, то есть нельзя переносить вес своего тела на руки, чтобы не повредить ребра ребенка.
Грудную клетку ребенка надо обхватить обеими руками (большие пальцы лежат на указанной области) и энергично сжимать ее. Частота надавливаний на грудную клетку у новорожденных — 120 раз в минуту. Помните, что при выполнении искусственного дыхания массаж сердца прерывают, чтобы он не мешал дыхательным движениям грудной клетки.
Критерий эффективности непрямого массажа сердца — появление пульса на большом родничке и крупных сосудах (см. выше). Поэтому, проводя реанимацию, примерно раз в минуту проверяйте наличие пульсации. В том случае, если пульсация восстановилась, непрямой массаж следует прекратить, а искусственное дыхание продолжать до восстановления самостоятельного дыхания. Если пульс отсутствует, продолжайте реанимацию дальше и ежеминутно контролируйте пульс. Иногда определить пульс бывает затруднительно из-за малого наполнения сосудов или в результате ошибки при поиске точки нащупывания пульса. Поэтому спустя 3-5 минут непрямой массаж сердца и искусственное дыхание рекомендуется прервать и по внешним признакам установить наличие самостоятельного сердцебиения, спонтанного дыхания, размера зрачков. Узкие зрачки является признаком восстановления работы головного мозга.
Чего вы должны добиться в результате всех реанимационных мероприятий? Восстановления жизнедеятельности организма, т.е. возникновения самостоятельного дыхания, пульсации, сердцебиения, сужения зрачков и реакция их на свет, изменения цвета кожи с бледного, синюшного на розовый.
Затем ребенка следует доставить в больницу для всестороннего обследования, особенно если остановка дыхания развилась при срыгивании или рвоте. Пищевые массы, попавшие в бронхи из желудка, являются кислыми за счет желудочного сока и тем самым являются агрессивной средой для нежной слизистой оболочки дыхательных путей, приводя к ее повреждению, воспалению. Скорее всего, в таком случае будет проведена санационная бронхоскопия (введение в бронхи оптического аппарата, который позволяет осмотреть бронхи и при необходимости провести их промывание), рентгенограмма и назначены антибиотики.
Если при оказании реанимационной помощи сердцебиение и дыхание не восстанавливаются, а зрачки остаются широкими, то непрямой массаж сердца и искусственное дыхание следует продолжать до приезда «скорой помощи» или до сердечной и дыхательной деятельности. Решение о прекращении реанимации принимает врач.
Чтобы увеличить время жизни коры головного мозга при нарушении жизнедеятельности, в первые же мгновения после потери сознания обложите голову ребенка чем-то холодным (грелкой, бутылками с холодной водой, льдом из холодильника, пакетом с замороженными овощами, замороженным мясом и т.д.).
Если на любом этапе реанимации у ребенка началась рвота, поверните его на бок, пальцем очистите рот от рвотных масс, снова уложите на спину и продолжайте оживление.
Профилактика удушья у новорожденного
В заключение отметим, что о безопасности малютки надо думать всегда. Он очень беззащитен и помочь себе может, разве что призывая окружающих плачем.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.