Как выглядит рожистое воспаление
Как выглядит рожистое воспаление
Рожистое воспаление (рожа). Причины, симптомы, диагностика и лечение рожистого воспаления
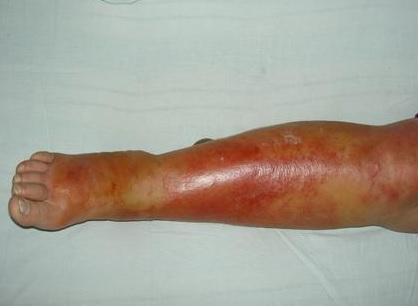
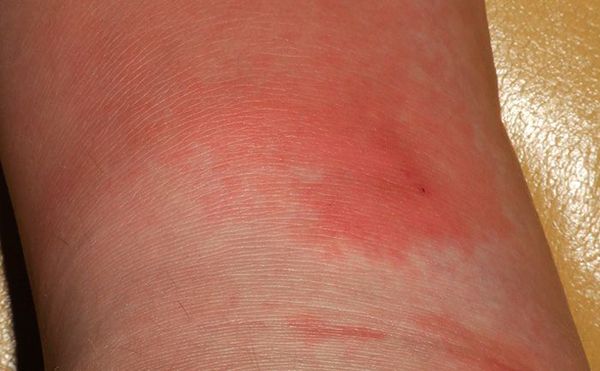
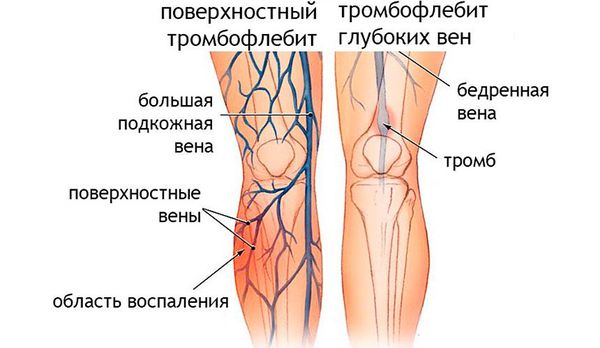
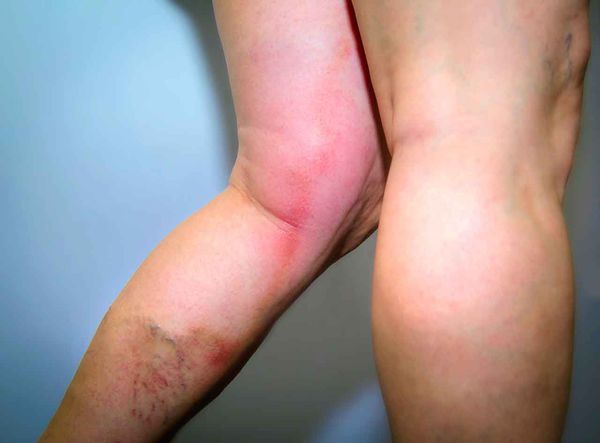
Характерная картина рожистого воспаления (рожи) на ноге
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Какой врач занимается лечение рожистого воспаления?
Как вылечить рожу в домашних условиях самостоятельно?
Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем врача инфекциониста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Как передается рожа от человека к человеку?
Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Что делать при рожистом воспалении?
При рожистом воспалении необходимо обратиться к врачу инфекционисту за профессиональной помощью. Доктор подробно объяснит, что делать и как избежать осложнений.
Как выглядит рожистое воспаление
Автор: врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Что такое рожа (или рожистое воспаление)?
Рожа или рожистое воспаление – серьезное инфекционное заболевание, внешними проявлениями которого является прогрессирующие поражение (воспаление) кожного покрова.
Слово рожа произошло от французского слова rouge, что в переводе означает – красный.
Причина заболевания
Причина заболевания – проникновение стрептококка через поврежденную царапинами, ссадинами, потертостями, опрелостью и т.п. кожу.
Около 15% людей могут являться носителями этой бактерии, но при этом не болеют. Потому что для развития недуга необходимо, чтобы в жизни больного присутствовали также определенные факторы риска или предрасполагающие заболевания.
Очень часто рожа возникает на фоне предрасполагающих заболеваний: грибка стопы, сахарного диабета, алкоголизм, ожирения, варикозной болезни вен, лимфостаза (проблемы с лимфатическими сосудами), очагов хронической стрептококковой инфекции (при роже лица – тонзиллит, отит, синусит, кариес, пародонтит; при роже конечностей – тромбофлебит, трофические язвы), хронических соматических заболеваний, снижающих общий иммунитет (чаще в пожилом возрасте).
Стрептококки широко распространены в природе, относительно устойчивы к условиям внешней среды. Спорадический рост заболеваемости наблюдается в летне-осенний период.
Источником инфекции при этом являются как больные, так и здоровые носители.
Признаки, характерные для рожистого воспаления
При эритематозной форме рожи пораженный участок кожи характеризуется участком покраснения (эритемой), отеком и болезненностью. Эритема имеет равномерно яркую окраску, четкие границы, склонность к периферическому распространению и возвышается над кожей. Ее края неправильной формы (в виде зазубрин, «языков пламени» или другой конфигурации). В последующем на месте эритемы может появляться шелушение кожи.
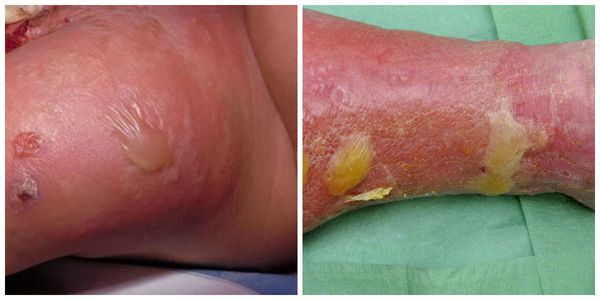
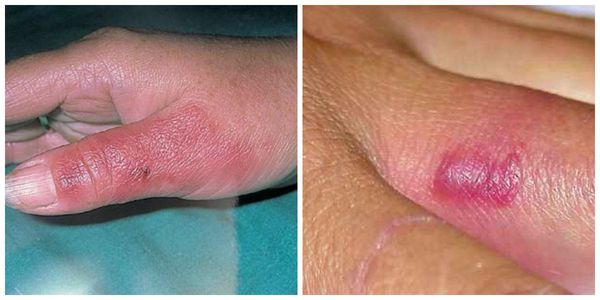
Эритематозно-буллезная форма заболевания начинается так же, как и эритематозная. Однако спустя 1-3 сут с момента заболевания на месте эритемы происходит отслойка верхнего слоя кожи и образуются различных размеров пузыри, заполненные прозрачным содержимым. В дальнейшем пузыри лопаются и на их месте образуются коричневого цвета корки. После их отторжения видна молодая нежная кожа. В отдельных случаях на месте пузырей появляются эрозии, способные трансформироваться в трофические язвы.
Эритематозно-геморрагическая форма рожи протекает с теми же проявлениями, что и эритематозная. Однако в этих случаях на фоне эритемы появляются кровоизлияния в пораженные участки кожи.
Буллезно-геморрагическая рожа имеет практически те же проявления, что и эритематозно-буллезная форма заболевания. Отличия состоят только в том, что образующиеся в процессе заболевания на месте эритемы пузыри заполнены не прозрачным, а геморрагическим (кровянистым) содержимым.
Рецидивирующей считается рожа, возникшая на протяжении 2 лет после первичного заболевания на прежнем участке поражения. Повторная рожа развивается более чем через 2 года после предыдущего заболевания.
Рецидивирующая рожа формируется после перенесенной первичной рожи вследствие неполноценного лечения, наличия неблагоприятных сопутствующих заболеваний (варикозная болезнь вен, микозы, сахарный диабет, хронические тонзиллиты, синуситы и др.), развития иммуной недостаточности.
Осложнения
При отсутствии лечения больному угрожают осложнения со стороны почек и сердечно-сосудистой системы (ревматизм, нефрит, миокардит), но могут быть и специфичными для рожи: язвы и некрозы кожи, абсцессы и флегмоны, нарушение лимфообращения, приводящее к слоновости.
Прогноз
Прогноз благоприятный. При часто рецидивирующей роже может возникнуть слоновость, нарушающая трудоспособность.
Профилактика рожистого воспаления
Предупреждение травм и потертостей ног, лечение заболеваний, причиной которых является стрептококк.
Частые рецидивы (более 3 в год) в 90% случаев оказываются следствием сопутствующего заболевания. Поэтому лучшей профилактикой второго и последующих пришествий рожи является лечение основного заболевания.
Но также существует и медикаментозная профилактика. Для больных, которых рожистое воспаление мучает регулярно, существуют специальные антибиотики пролонгированного (медленного) действия, мешающие стрептококку размножаться в организме. Эти лекарства надо принимать длительное время – от 1 месяца до года. Но принять решение о необходимости такого лечения может только врач.
Что может сделать Ваш врач?
Лечат рожу, как и любое другое инфекционное заболевание, антибиотиками. Легкую форму – амбулаторно, средние и тяжелые – в стационаре. Помимо препаратов применяется физиотерапия: УФО (местное ультрафиолетовое облучение), УВЧ (ток высокой частоты), терапия лазерами, работающими в инфракрасном световом диапазоне, воздействие слабыми разрядами электротока.
Объем лечения определяет только врач.
Что можете сделать Вы?
При появлении первых же признаков нужно обратиться к врачу. Нельзя затягивать с лечением, чтобы избежать серьезных осложнений.
Рожа на ноге
Рожа представляет собой серьезную проблему — этот диагноз говорит о развитии опасного инфекционного воспаления. Кроме видимого эстетического дефекта на нижних, верхних конечностях или на лице, эта патология приводит к значительному ухудшению общего самочувствия и может стать угрозой для жизни. Раньше рожу «лечили» заговорами и народными средствами, но сейчас при появлении на коже характерных красных пятен с четкими контурами пациенты обращаются за помощью к инфекционисту или хирургу.
Что такое рожа
Рожа — это инфекционно-аллергическое заболевание, которое поражает кожу, подкожную клетчатку и поверхностные лимфатические сосуды. Причиной патологии становятся вредоносные бактерии, чаще всего – стрептококки. В структуре инфекционных болезней рожа стоит на четвертом месте, уступая по своей распространенности только острым респираторным и кишечным инфекциям, а также вирусным гепатитам.¹
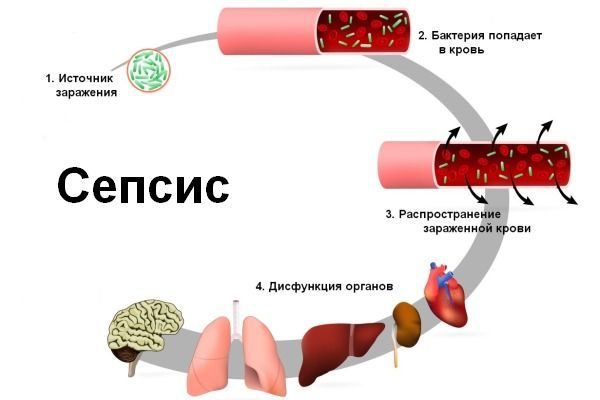
Заболеванию больше подвержены люди старшей возрастной группы, а у женщин нередко воспаление становится хроническим, с регулярными обострениями. В тяжелых формах патология может серьезно ограничивать жизнедеятельность пациентов. Но главная опасность заболевания – в риске осложнений: флегмона, менингит, гангрена и сепсис.
Причины заболевания
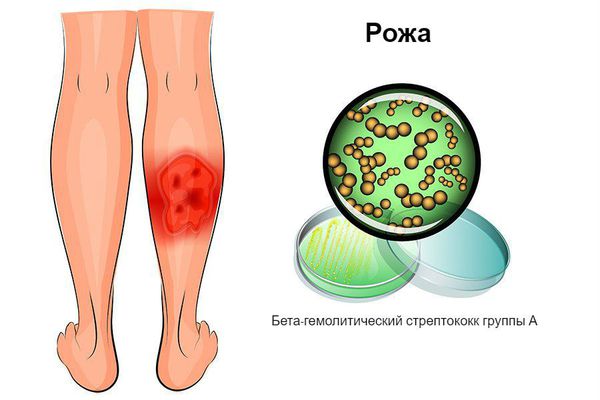
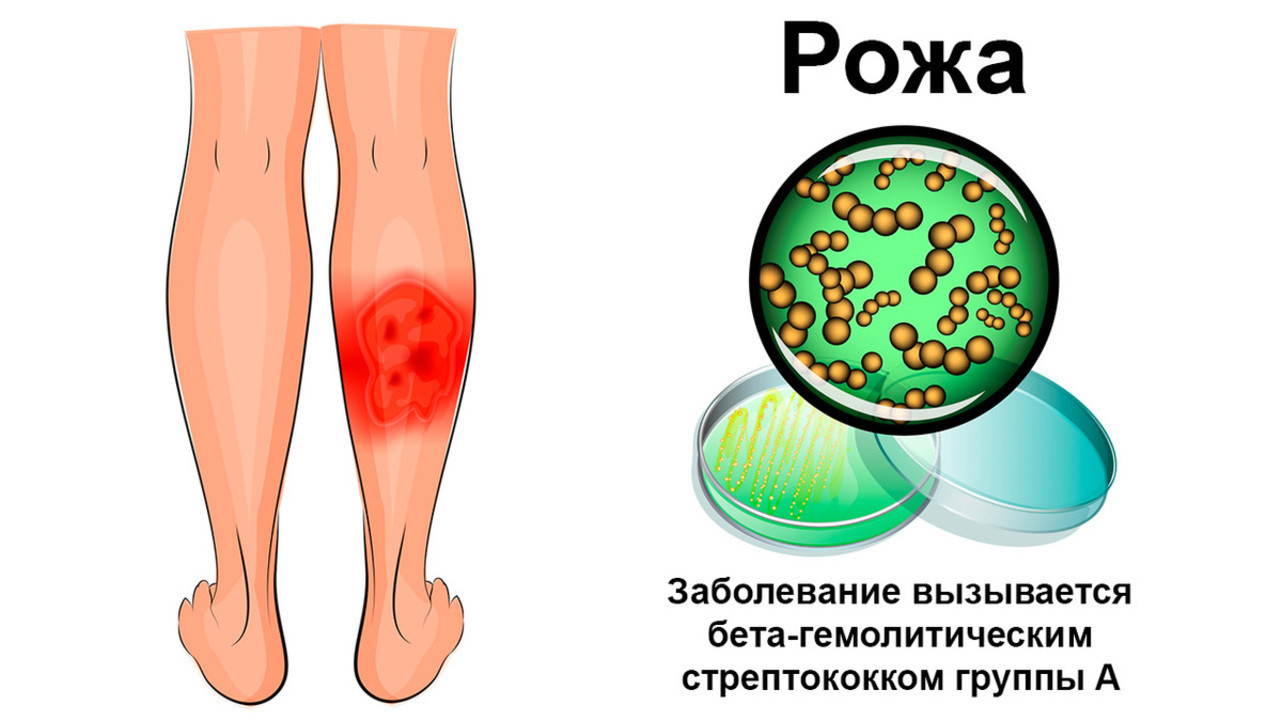
Рожистое воспаление в большинстве случаев вызывают бета-гемолитические стрептококки группы А (рис. 1). Эти микроорганизмы нередко становятся причиной и других заболеваний, например, острого отита, фарингита, тонзиллита, скарлатины, ангины. Вместе с рожистым воспалением их объединяют в общую группу стрептококковых инфекций.
Оговоримся, что носительство стрептококка далеко не всегда означает, что болезнь разовьется, даже если он паразитирует на кожных покровах и слизистых оболочках. Коварство бактерий в том, что здоровые носители наравне с людьми, которые страдают стрептококковыми заболеваниями, становятся источниками рожистой инфекции и заражают других людей.
Чаще всего стрептококки передаются от одного человека к другому воздушно-капельным путем — при кашле, чихании, разговоре.
На кожу инфекция может попасть и при прямом контакте (через грязные руки), а также через поверхности — например, посуду, бытовые предметы, нестерильные инструменты и перевязочный материал. До введения четких санитарно-гигиенических норм в хирургическую практику рожистое воспаление было одним из основных осложнений любых операций. Сейчас вероятность передачи инфекции во время хирургического вмешательства сводится к нулю.
Важно помнить, что воротами для возбудителя могут стать различные микротравмы кожи и слизистых — ссадины, царапины, раны или язвочки. В капилляры кожи бактерии попадают и с током крови из любого очага стрептококковой инфекции, например, из миндалин при тонзиллите. Такой путь распространения называют гематогенным.
Почему рожа часто возникает на ногах?
Чаще всего рожистое воспаление появляется на ногах, и особенно склонны к развитию патологии люди с частыми отеками нижних конечностей.
Значительно увеличивают вероятность развития рожи на ногах:
Среди факторов, которые повышают риск развития рожистого воспаления:
Непосредственно развитию рожи предшествуют:
Заразна ли рожа?
Для развития рожи недостаточно заразиться бета-гемолитическим стрептококком группы А. Кроме этого необходимо наличие еще двух условий:
Риск развития новых случаев рожистого воспаления внутри семьи считается незначительным. Еще большему снижению такого риска способствует грамотное лечение — прием антибактериальных препаратов. ⁵
Как развивается болезнь
Рассмотрим подробнее, как именно развивается рожистое воспаление и что при этом происходит с организмом (рис. 2).
На первом этапе, сразу после внедрения в кожу, возбудители начинают активно размножаться в лимфатических капиллярах — мелких сосудах, по которым перемещается тканевая жидкость с продуктами обмена веществ. Это вызывает местную реакцию, появляются характерные изменения на коже в виде покраснения и отека. Также в момент активной жизнедеятельности стрептококков образуются токсичные вещества — они массово поступают в кровоток, вызывая общие симптомы болезни.
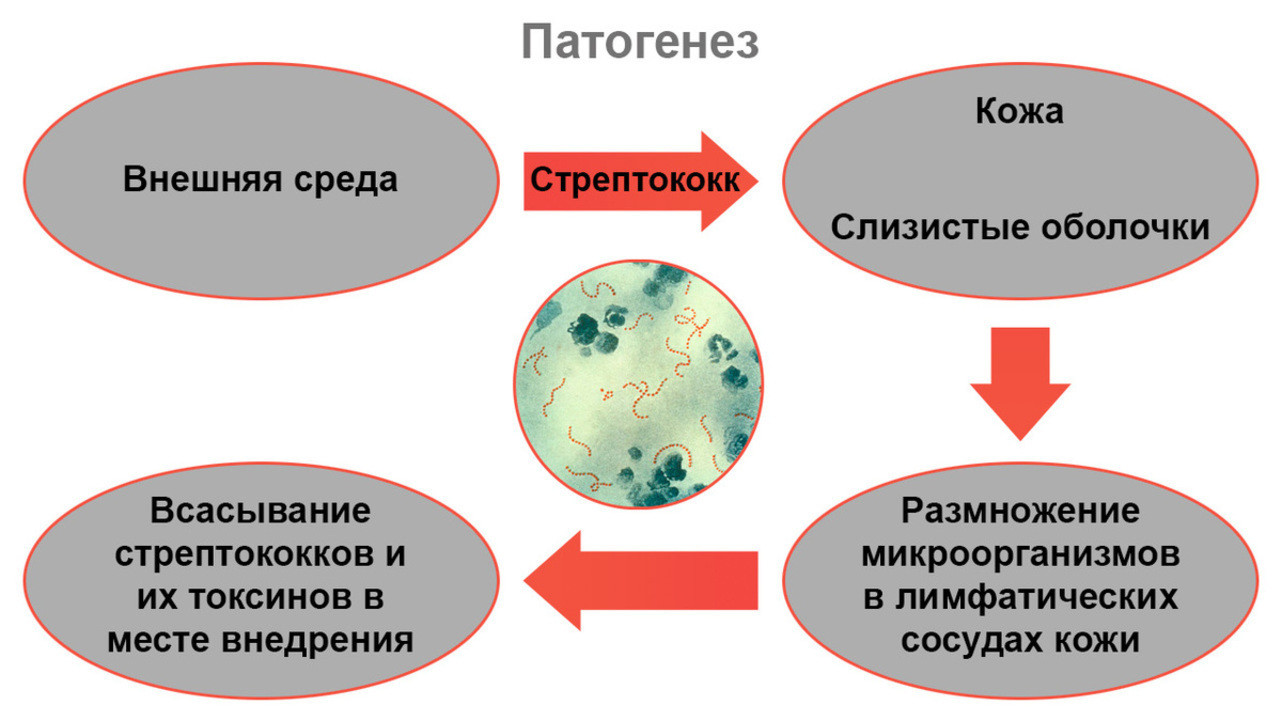
Кроме того, при роже у людей со стрептококковой инфекцией и у бессимптомных бактерионосителей формируется повышенная чувствительность к стрептококкам и продуктам их жизнедеятельности — происходит сенсибилизация. В результате иммунная система реагирует на появившееся воспаление сверхсильной реакцией, поэтому патологический процесс носит не только инфекционный, но и аллергический характер. В воспаление активно вовлекаются лимфатические и кровеносные капилляры. Это приводит к образованию венозных тромбов и застою лимфы — лимфостазу.
В 25–35% случаев в коже и ближайших лимфатических узлах формируются очаги хронической стрептококковой инфекции. Они создают предпосылки для перехода рожи в рецидивирующую форму — чередование периодов улучшения и обострения болезни.4 Однако чаще болезнь проходит полностью. При своевременном лечении и хорошем иммунном ответе организм избавляется от стрептококков, а кожные покровы постепенно приходят в норму.
Классификация рожи
Все виды рожистого воспаления разделяют по нескольким признакам (табл. 1):
Классификация помогает правильно поставить диагноз, назначить лечение и дать прогноз заболевания.
Симптомы
С момента попадания возбудителя на кожу до появления первых симптомов проходит от нескольких часов до нескольких суток — этот период называется инкубационным.
Затем заболевание приобретает острое течение. Воздействие токсических продуктов обмена бактерий приводит к развитию интоксикационного синдрома.
У человека внезапно появляется головная и мышечная боль, ломота в суставах, сильный озноб. Температура тела быстро повышается до 39–40 °C. В некоторых случаях наблюдаются тошнота, многократная рвота, судороги, бред. Появление этих симптомов связано с занесением с током крови в головной мозг как самих стрептококков, так и выделяемых ими токсинов.
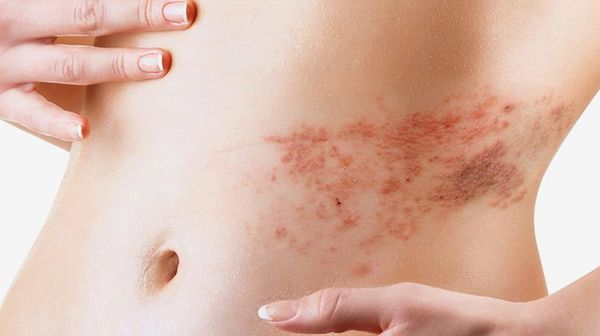
Спустя несколько часов начинают появляться местные симптомы. Чаще всего происходит развитие рожи на ногах в области голеней (рис. 3). Но патологический процесс может поражать и другие участки тела:
В пораженном участке кожи возникают жжение и болезненные ощущения, зуд, чувство распирания. Это место становится отечным, красным и горячим на ощупь, а во время движения может отмечаться болезненность в ближайших лимфатических узлах — на ногах они располагаются в подколенной ямке и паховой области.
При рожистом воспалении волосистой части головы могут возникать сильные распирающие головные боли.
По мере прогрессирования заболевания выраженность интоксикации нарастает. Сохраняется лихорадка, практически полностью исчезает аппетит, появляются нарушения сна.
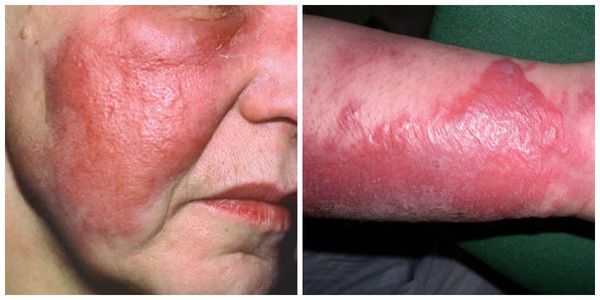
На коже в области поражения хорошо заметна эритема — покраснение, которое при рожистом воспалении приобретает вид пятна ярко-красного цвета с неровными краями, напоминающими «языки пламени» (рис. 4). При значительном застое лимфы цвет этого пятна может меняться на синюшный, а при нарушениях обменных процессов — на бурый. Если на пятно надавить пальцем, покраснение в этом месте исчезнет на несколько секунд.
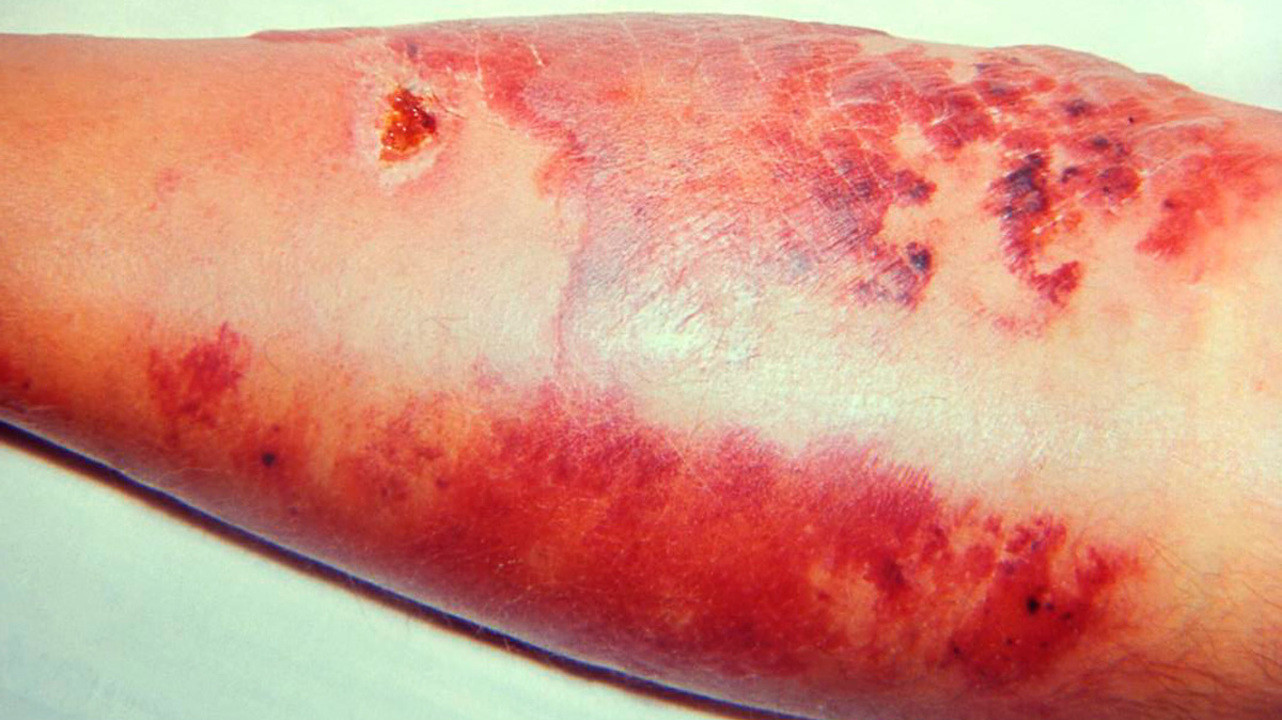
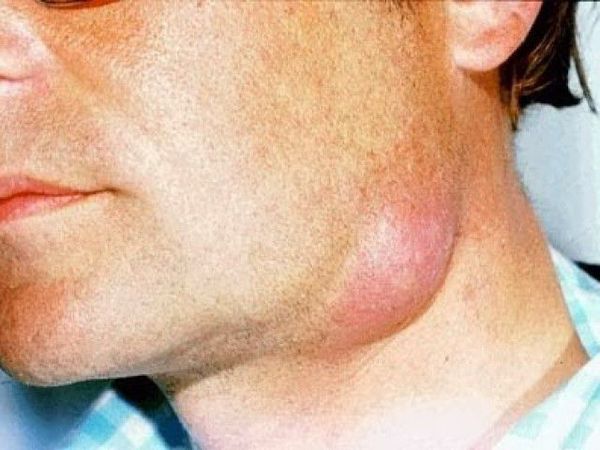
При поражении кожи лица эритема нередко распространяется на обе щеки и спинку носа, напоминая по своим очертаниям бабочку.
Повышенная температура тела и признаки интоксикации обычно сохраняются от 3 до 10 дней в зависимости от формы заболевания. Затем температура тела постепенно начинает снижаться, аппетит восстанавливается, головные боли проходят, сон нормализуется.
Кожные симптомы заболевания сохраняются дольше — до 15–20 суток. Яркий цвет пятна постепенно бледнеет. Там возникает шелушение в виде мелких чешуек.
На месте воспаления на ноге нередко остается гиперпигментация — изменение нормального цвета кожи на различные тона коричневого. Такие последствия связаны с тем, что в этом месте происходит активизация клеток-меланоцитов, которые начинают с избытком синтезировать красящий пигмент — меланин.
Как понять, что рожа стала хронической?
Полным выздоровлением рожистое воспаление завершается далеко не всегда. Заподозрить формирование хронического очага стрептококковой инфекции с высоким риском возобновления симптомов рожи можно по следующим признакам:
Если эти симптомы сохраняются даже после улучшения общего самочувствия, это может означать переход воспаления в рецидивирующую форму.
О хронической роже говорят в тех случаях, когда повторные поражения возникают в течение двух лет с момента появления первых симптомов. При этом воспаление должно располагаться на одном и том же месте. Клиническая картина при рецидивах выражена менее ярко: интоксикация умеренная, лимфатические узлы не увеличиваются, а эритема отличается более бледным цветом и отсутствием четких границ.
У пожилых при развитии рожи симптомы обычно выражены ярче, чем у людей молодого и среднего возраста. Повышенная температура тела у них сохраняется не менее месяца, а на фоне заметной интоксикации часто обостряются сопутствующие хронические заболевания. При этом воспалительный процесс обычно не затрагивает ближайшие лимфатические узлы.
Осложнения рожистого воспаления
Может ли рожа закончиться ампутацией?
В запущенных случаях рожистое воспаление может привести к гангрене — «отмиранию» тканей конечности. Это происходит в связи с нарушением тока крови и, соответственно, поступлением к тканям кислорода и питания. При этом кожа и подкожная клетчатка приобретают черный оттенок и восстановить их нормальное состояние невозможно. В таких случаях единственным выходом остается ампутация части конечности — только таким радикальным методом можно остановить распространение гангрены и предупредить опасные для жизни осложнения.
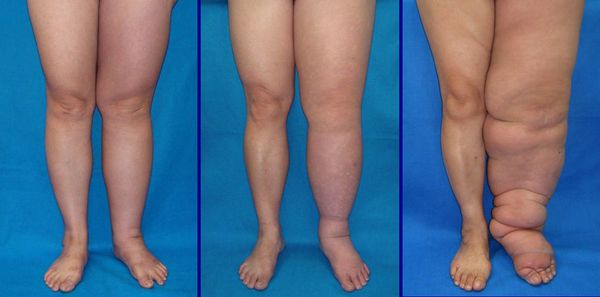
Также в результате рожистого воспаления могут возникать стойкие отеки — они связаны с поражением лимфатических сосудов и нарушением оттока лимфы. Их появление считается первым признаком опасного застоя лимфы — лимфедемы. Повторные случаи рожи на ногах часто становятся причиной фибредемы — вторичной слоновости. При этой патологии происходит значительное увеличение конечности в размерах (рис. 5).
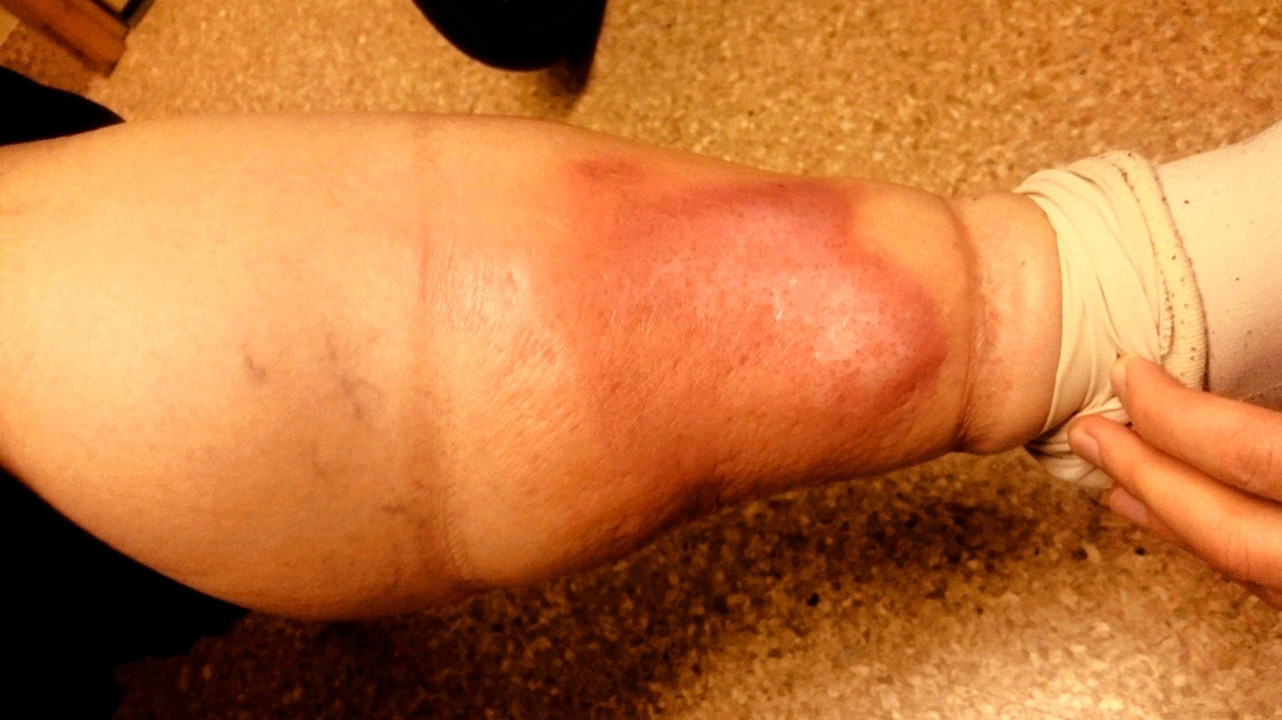
Лечение осложнений рожи часто проводится в стационаре хирургического профиля.
Общие осложнения при рожистом воспалении возникают редко — всего в 0,1-0,5% случаев. 7 Они связаны с проникновением токсинов бактерий в кровеносное русло, которые с током крови разносятся по всему организму и могут вызвать патологии различных органов и систем:
Диагностика рожи
Определение рожистого воспаления обычно не вызывает сложностей — правильно поставить диагноз помогает характерная клиническая картина заболевания. Основные диагностические критерии:
При проведении лабораторной диагностики выявляют признаки, которые характерны для острого бактериального воспаления. В крови увеличивается количество лейкоцитов — лейкоцитоз. Иммунная система пытается справиться с инфекцией и активирует молодые лейкоциты, что приводит к характерным изменениям в лейкоцитарной формуле. Также возрастает и скорость оседания эритроцитов (СОЭ). После устранения воспаления лабораторные показатели возвращаются к нормальным значениям. Если их изменения сохраняются в течение длительного времени, это свидетельствует либо о развитии осложнений рожистого воспаления, либо об обострении сопутствующих хронических заболеваний.
При диагностике рожи практически не прибегают к бактериологическим методам исследования. Это объясняется тем, что выделение бета-гемолитического стрептококка группы А из воспалительного очага наблюдается крайне редко.
Определенную роль в диагностике заболевания и прогнозировании его возможных рецидивов играет выявление в крови антистрептококковых антител, например, антистрептолизина-О. Также для поиска стрептококковых инфекций часто используют метод полимеразной цепной реакции (ПЦР). Он позволяет обнаружить наличие в крови даже небольшого количества генетического материала возбудителя инфекционного процесса.
С чем можно спутать рожу?
Несмотря на яркую клиническую картину рожи, в некоторых случаях поставить диагноз бывает не так просто. Рожистое воспаление требует проведения дифференциальной диагностики с другими заболеваниями:
Всего насчитывают около 50 болезней, которые могут имитировать признаки рожи. Поэтому при необходимости людей с подозрением на рожистое воспаление направляют на консультацию к врачам-аллергологам, инфекционистам, ревматологам и другим смежным специалистам. ⁴
Лечение рожистого воспаления
В соответствии с актуальными клиническими рекомендациями лечение неосложненной рожи проводят в амбулаторных условиях. Госпитализация показана при развитии заболевания у детей раннего возраста и пожилых людей, а также при осложнениях.
Лечение рожи начинают с антибактериальной терапии. Наиболее эффективны против стрептококков антибиотики-пенициллины, цефалоспорины и фторхинолоны. При индивидуальной непереносимости препаратов из этих групп врачи назначают сульфаниламиды, нитрофураны, эритромицин, однако они менее эффективны против возбудителей рожи. Антибиотики используют в средних терапевтических дозах курсом на 7–10 дней. При рецидивирующем рожистом воспалении проводят длительный курс лечения антибиотиком пенициллинового ряда — бициллином. Инъекции препарата выполняют один раз в 21 день на протяжении двух лет.
При частых обострениях показано последовательное применение антибиотиков из двух разных групп. Обычно сначала проводят курс бета-лактонными пенициллинами (ампициллин, оксациллин) или цефалоспоринами, а через 5–7 дней после его окончания назначают линкомицин.
Для уменьшения выраженности интоксикации рекомендуют обильное питье, а в тяжелых ситуациях внутривенно вводят солевые растворы и растворы глюкозы. Улучшить обменные процессы и повысить активность иммунитета помогает витаминотерапия.
Чтобы облегчить симптомы местного воспаления, снять боль и нормализовать температуру тела, назначают нестероидные противовоспалительные средства. Учитывая, что в патогенезе развития рожистого воспаления важную роль играет аллергическая реакция на стрептококки, в комплексную терапию заболевания обязательно включают и антигистаминные (противоаллергические) препараты.
Местное лечение – чем намазать рожу?
Местное лечение проводят только при буллезных формах рожи. Буллы вскрывают при помощи стерильных ножниц, а затем очаг поражения закрывают марлевыми салфетками, которые предварительно смачивают в 0,02% растворе фурацилина. Нежелательно применение антибактериальных мазей с дегтем в составе — они могут вызывать раздражение кожи и тем самым препятствовать скорейшему заживлению кожных дефектов.
В период выздоровления для уменьшения проявлений застоя лимфы и связанной с ним отечности широко применяют аппликации озокерита. С этой же целью на ноги накладывают повязки с теплой нафталановой мазью, а на лицо — аппликации парафина.
В комплексное лечение рожистого воспаления включают и методы физиотерапии. В остром периоде хороший эффект оказывают такие процедуры, как УФ-облучение очага поражения и УВЧ на область ближайших лимфатических узлов. При эритематозно-буллезной и буллезно-геморрагической форме рожи показана низкочастотная лазеротерапия. Но эти методы не заменяют традиционной терапии, поэтому могут быть только дополнительными лечебными мероприятиями.
Прогноз и профилактика
При неосложненном течении и своевременной терапии рожистое воспаление обычно заканчивается выздоровлением. У людей со сниженным иммунитетом, с хроническими заболеваниями, нарушениями лимфообращения кожи и у лиц пожилого возраста возрастает риск развития осложнений рожистого воспаления или перехода его в рецидивирующую форму.
Профилактика заболеваемости рожей основана на соблюдении личной гигиены, тщательной обработке антисептиками любых повреждений кожи, а также своевременном лечении всех очагов хронической стрептококковой инфекции в организме.
Как предупредить рожу?
Чтобы рожа не возникала, следуйте этим правилам:
Заключение
Рожа — серьезное инфекционное заболевание, которое может привести к целому ряду опасных осложнений. Но при своевременной диагностике и адекватной терапии оно в большинстве случаев заканчивается полным выздоровлением. Для профилактики развития рожистого воспаления важно соблюдать личную гигиену и всегда проводить обработку даже самых незначительных на первый взгляд кожных повреждений. Кроме того, следует регулярно выполнять медицинские осмотры, которые помогут своевременно определить хронические очаги стрептококковой инфекции и начать их лечение. При появлении первых признаков болезни необходимо обращаться к врачу. Попытки самолечения в этом случае не только не приведут к выздоровлению, но могут стать причиной перехода болезни в хроническую форму и развития опасных для здоровья осложнений.
Что такое рожа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николаенко Анастасии Александровны, инфекциониста со стажем в 9 лет.
Определение болезни. Причины заболевания
Возбудителем рожи является бактерия — бета-гемолитический стрептококк группы А.
Стрептококк чувствителен к высыханию, при нагревании до 60 °C погибает за 30 минут, при кипячении — почти мгновенно, высокочувствителен к различным антибиотикам (например, пенициллинового и цефалоспоринового рядов). Любые антисептики (например, йод и зелёнка), спирт и т. п. губительны для него. Хорошо переносит замораживание (может сохраняться до месяца).
В патогенезе инфекции ведущее значение имеют капсула и элементы клеточной стенки бактерии. Капсула повышает способность стрептококка прикрепляться к тканям и поддерживать с ними контакт, а также помогает скрыться от иммунных клеток и избежать фагоцитоза (поглощения и уничтожения иммунной системой).
В развитии различных форм заболевания выделяют провоцирующие и предрасполагающие факторы:
Рожа является типичным антропонозом (т. е. болеет только человек). Чаще всего стрептококк попадает в место развития рожи от самого больного (т. е. он уже имеется в организме, например в очаге хронической инфекции). Передача от человека к человеку и последующее развитие рожи возможно, но происходит редко.
Не у всех людей при контакте с данной бактерией развивается рожа. Заболеть могут лишь те, у кого есть генетическая или приобретённая предрасположенность. Если предрасположенности нет, то при контакте с бактерией могут развиваться другие формы стрептококковой инфекции, например импетиго или абсцесс.
Перенесённая рожа не вызывает развития полноценного иммунитета, поэтому человек может заражаться и болеть повторно.
Симптомы рожи
Перед появлением полноценной картины рожи пациенты испытывают симптомы продромального периода ( предвестника основного заболевания ) в виде головной боли, слабости и озноба.
Патогенез рожи
Путь заражения может быть экзогенным (из внешней среды) или эндогенным (из внутренней среды). При экзогенном заражении бета-гемолитический стрептококк внедряется в организм через повреждённую кожу (ссадины, царапины, раны и т. д.), а также через слизистые оболочки. Эндогенный путь заражения подразумевает занесение возбудителя в кожу из очагов стрептококковой инфекции в организме (например, тонзиллит, кариозные зубы) с током крови или лимфы.
Попадая в кожные лимфатические капилляры, стрептококк начинает там размножаться и формирует активный воспалительный или латентный (скрытый) очаг инфекции в дерме. В случае образования скрытого очага, возбудитель длительно присутствует в коже в неактивном состоянии (в L-форме) или с током крови распространяется по организму, где затем также преобразуется в L-формы. Этот процесс лежит в основе формирования стойких очагов хронической стрептококковой инфекции. При наличии провоцирующих факторов бактерии снова становятся активными, что приводит к рецидивам.
Патологический процесс при роже проходит несколько этапов:
1. Инкубационный период. Бактерии внедряются в кожу при её повреждении или при попадании из очага хронической инфекции. Далее возбудитель накапливается в лимфатических капиллярах дермы.
2. Токсинемический период. Стрептококк активно размножается в коже, его токсические продукты (экзотоксины, компоненты клеточной стенки, ферменты) проникают в кровоток, что проявляется нарастанием симптомов интоксикации: повышением температуры тела, ознобом, головной болью и слабостью.
4. Завершающий период. Происходит уничтожение бактериальных форм бета-гемолитического стрептококка с помощью фагоцитоза, после чего пациент выздоравливает.
Классификация и стадии развития рожи
Рожа по частоте возникновения:
По характеру местных проявлений:
Регионарный лимфаденит (воспаление лимфоузлов) и лимфангит (воспаление лимфатических сосудов) сопровождают все формы рожи.
Возможные локализации местного воспалительного процесса:
По степени тяжести (критерии — выраженность интоксикации, выраженность местных изменений, наличие или отсутствие осложнений):
По распространённости местных проявлений:
Осложнения рожи
Общие осложнения
Данные осложнения развиваются редко:
Осложнения рожи местного характера
Чаще всего такие осложнения возникают у больных буллёзно-геморрагической формой рожи:
Диагностика рожи
В клинической практике диагностика рожи осуществляется на основании симптомов, анамнеза и результатов осмотра. Как правило, не требуется каких-либо специальных методов подтверждения диагноза, врач устанавливает его уже при осмотре (очень характерный внешний вид).
Симптомы включают в себя:
Сбор анамнеза. Врач уточняет наличие сопутствующей патологии, травм кожных покровов, укусов насекомых, микоза ногтей и стоп, действия химических веществ.
При необходимости проводится осмотр врачом дерматологом и хирургом.
Лабораторные исследования:
Инструментальные исследования. При подозрении на развитие тромбофле бита, тромбозов и патологии почек проводится УЗИ сосудов и почек, при подозрении на поражения сердца — ЭКГ и ЭХО-КГ.
Дифференциальный диагноз
Лечение рожи
Режим лечения зависит от тяжести заболевания.
Ни одно лечение рожи не обходится без назначения этиотропной терапии, которая направлена на уничтожение возбудителя и состоит в назначении курса антибиотиков: пенициллинового и цефалоспоринового рядов, макролидов, фторхинолонов, линкозамидов и сульфаниламидных препаратов. Для лечения частых рецидивов используется последовательное назначение двух видов антибиотиков разных групп.
Патогенетическое лечение ( направлено на механизмы развития болезни) :
Лечение рецидивов проводится в стационаре препаратами, которые не использовались ранее.
Возможные осложнения лечения: появление трофических язв, аллергические реакции на антибактериальные препараты, антибиотикоассоциированные диареи (ААД), псевдомембранозный колит. Чтобы не возникло осложнений, лечение должно проходить под постоянным контролем врача.
Народные методы лечения рожи не имеют никакой доказанной эффективности, но пациенты все же иногда их используют.
Прогноз. Профилактика
Течение рожи будет иметь благоприятный исход при правильном подходе к лечению. Менее благоприятный прогноз возможен при развитии осложнений, таких как частые рецидивы, слоновость, старческий возраст, наличие иммунодефицита и другой соматической патологии (сахарный диабет, ожирение, заболевание сосудов).
Специфическая профилактика рожи не разработана.
В качестве неспецифической профилактики можно рекомендовать:
Для предотвращения рецидивов проводится бициллинопрофилактика препаратом Бициллин-5 в течение 4-6 месяцев.
Показания для назначения бициллинопрофилактики:
Рожистое воспаление (рожа)
Рожистое воспаление либо просто рожа — это инфекционно-аллергическая болезнь, которая затрагивает кожу и подкожную клетчатку. Заболевание довольно распространено и склонно к рецидивам. Оно занимает четвертое место среди всех инфекционных болезней, а также все чаще встречается с течением времени. Так, за последние двадцать лет количество рецидивов этой болезни увеличилось на 25%. Более того, все чаще встречается тяжелая форма заболевания — теперь это около 80% случаев, хотя еще 50-60 лет назад тяжелую форму ставили лишь 30 процентам пациентов.
Группы риска
Чаще всего такому заболеванию подвержены женщины в возрасте от 50 лет, но оно может встречаться и у младенцев. В их случае заражение происходит после попадания стрептококка в ранку пупочной области. Нет никаких объяснений этому факту, но люди с III группой крови страдают от рожи чаще. Также есть связь с местом проживания. В Южной Азии, а также в Африке это заболевание встречается очень редко.
В зоне риска находятся люди с низким уровнем иммунитета, ослабленные болезнями, стрессами, лечением и другими факторами.
Симптомы
Заметить первые симптомы болезни рожа можно на разных частях тела: ногах, руках, лице, туловище, промежности. Причем многое будет зависеть от того, как именно развивается болезнь. Например, воспаление на лице может локализоваться вокруг глазницы, возле ушной раковины, на волосистой части головы и шеи. Если болезнь начинается с носа, может развиться поражение по типу бабочки — с выходом на щеки. Параллельно возникает отек, который искажает размеры тканей. То же самое касается всех остальных органов — локализация заболевания разная и зависит от ситуации.
Симптомы рожи делятся на общие и локальные. К общим относятся такие моменты:
Иными словами, наблюдаются симптомы общего отравления организма.
Локальные симптомы рожи выглядят так:
Чем запущеннее ситуация, тем выше риски того, что даже после успешного лечения наступит рецидив. Нередко заболевание возникает на том же месте, что и в первый раз.
Причины
Рожистое воспаление вызывается стрептококками — а точнее, одной из разновидностей бактерий данной группы. В организме с ослабленным иммунитетом стрептококк способен вызывать и другие заболевания — например, скарлатину, миокардит, ангину.
Около 15% людей планеты являются носителями стрептококка. То есть их иммунитет довольно сильный, чтобы не заболеть, но при этом они распространяют инфекцию. Она передается через личные контакты, бытовые предметы, воздушно-капельным путем и т. д.
Предрасполагающие факторы для заражения:
Если обобщить, то болезнь развивается на фоне ослабленного иммунитета и заражения стрептококком, которое может произойти разными путями.
Диагностика

Диагностика заболевания включает опрос пациента, а также его тщательный осмотр. Затем назначаются анализы на уровень Т-лимфоцитов, СОЭ, количество нейтрофилов (это все выясняется через анализ крови).
Факультативно назначается бактериологическое исследование для определения возбудителя — у врачей нет единого мнения по поводу целесообразности такого обследования.
Лечение
В случае развития рожи на ноге, руке или другой части тела, подход всегда будет комплексным — одного местного лечения просто недостаточно. Более того, упор во многом делается на повышение иммунитета, иначе риски того, что болезнь повторится, очень высоки. Для работы с иммунитетом используются специальные препараты, но пациенту важно поменять образ жизни: хорошо отдыхать, тщательно следить за своим здоровьем, правильно питаться, исключить негативные факторы.
При лечении рожистого воспаления используются антибиотики, а также антибактериальные препараты других групп. Лекарственная терапия подбирается индивидуально — самостоятельно назначать себе лекарства нельзя ни в коем случае.
С пациентами обязательно проводится профилактическая беседа относительно нюансов гигиены во время лечения. Так, ежедневно нужно менять постельное белье, заботиться о доступе воздуха к пораженному участку, регулярно принимать душ в теплой, очень комфортной воде. Кожу нельзя вытирать — только пропитывать бумажными полотенцами.
При роже используются и физиотерапевтические методы: УФО, магнитотерапия, УВЧ, электрофорез, определенные виды лазеротерапии, аппликации с теплым парафином. На каждом этапе лечения назначаются свои процедуры, причем подбираются они индивидуально — под каждого пациента и его состояние. Здесь также неуместна никакая самодеятельность, иначе можно навредить здоровью.
При очень серьезных осложнениях требуется хирургическое лечение.
Если вы столкнулись с такой проблемой, мы рекомендуем немедленно обратиться в клинику АО «Медицина». Мы находимся в Москве и располагаем большим штатом профессиональных дерматологов, терапевтов и других специалистов, которые могут вам помочь. А современные условия для диагностики и лечения помогут добиться результатов гораздо быстрее.
Если врачи вовремя возьмутся за лечение, а пациент будет соблюдать все рекомендации, болезнь можно вылечить в течение 10-14 дней.
Профилактика
Поскольку заболевание может коснуться каждого, профилактика рожи важна и для тех, кто уже однажды переболел, и для тех, кто только слышал о подобной болезни.
Профилактика заключается в соблюдении следующих советов:
Помните, что от этой болезни нельзя застраховаться, но можно сделать все, чтобы снизить риски ее возникновения.
Рожистое воспаление
Рожистое воспаление или рожа – один из вариантов стрептококкового поражения кожных покровов и подлежащих тканей, сопровождающийся общими воспалительными реакциями организма. Это заболевание инфекционного происхождения, но заразность у него не высока. В основном проявления возникают в весенне-летний период.
В основе заболевания лежит поражение особым видом стрептококка, бета-гемолитическим, который наряду с рожей вызывает скарлатину, стрептодермию и ангины.
При резком ослаблении иммунитета в процессе болезни могут примешиваться и другие микробы, вызывая гнойные осложнения и трудности в лечении.
Для развития рожистого воспаления важную роль играют:
Возбудитель попадает на кожу от носителей или больных стрептококковыми инфекциями. Для его проникновения нужны особые условия – ссадины, потертости, дефекты кожи. Чаще развивается у лиц с проблемами иммунитета и местной защиты кожи – у беременных, ослабленных, пожилых, людей с диабетом и хроническими кожными болезнями.
Выделяется три формы рожистого воспаления:
Период инкубации составляет около суток, заболевание начинается резко,
Резко увеличены лимфоузлы, особенно те, что ближе всего расположены к зоне поражения стрептококком.
В зоне кожных покровов, которые поражены рожистым воспалением, первоначально возникает зуд и жжение кожи, по мере развития болезни за сутки развиваются все признаки воспаления – краснота, жар и боли, очаг поражения резко расползается и увеличивается по размеру.
При классическом течении заболевания кожа имеет ярко красный цвет, четкие границы с неповрежденной тканью, края поражения неровные, напоминают языки пламени, участок воспаления возвышается над уровнем здоровой кожи.
Кожа горячая на ощупь, при прощупывании она может быть крайне болезненной, на коже воспаленной области могут образовываться пузыри, наполненные прозрачным, сукровичным или гнойным содержимым. В зоне воспаления могут быть мелкие кровоизлияния в виде синяков.
Основными локализациями рожистого воспаления являются нос и щеки по типу «бабочки», область наружного слухового прохода и углы рта. Эта локализация обычно характеризуется сильным отеком и болями. Могут быть очаги в области волосистой части головы, на нижних конечностях, реже воспаление бывает в других зонах.
При роже даже на фоне адекватного лечения может быть лихорадка до 10 суток, а кожные проявления длятся до двух недель.
После выздоровления рецидивы заболевания могут возникать в сроки до двух лет, но при рецидивах лихорадки обычно уже не бывает, а диагноз ставится при проявлении на коже красных пятен с незначительным отеком тканей.
Рожистые воспаления кожных покровов
Рожистые воспаления кожных покровов – это инфекционное дерматологическое заболевание, развитие которого вызывает бета-гемолитический стрептококк. Патологический процесс характеризуется возникновением общей воспалительной реакции и формированием серозных либо серозно-геморрагических очагов поражения кожи.
К характерным клиническим признакам рожистого воспаления относят:
Причины рожистого воспаления кожных покровов
Стрептококк группы А может присутствовать на коже здорового человека и входит в состав нормальной микрофлоры слизистых покровов ротовой полости и глотки. Резкое снижение иммунной защиты приводит к активному размножению бактерий и развитию инфекционного процесса. Рожистое воспаление часто развивается у лиц, имеющих постоперационные либо посттравматические рубцы и страдающих:
К какому специалисту обращаться
Диагностированием и клиническим разграничением рожистого воспаления с другими кожными патологиями занимается дерматолог – специалист, который может установить причины заболевания, разработать адекватную тактику лечения и профилактических мероприятий.
При необходимости рекомендуется обратиться к врачу флебологу, в практике которого рожистое воспаление актуально в следующих ситуациях:
Незамедлительно обратитесь к врачу, следует при обнаружении покрасневшего горячего участка кожи!
Какие могут быть назначены исследования
Для установления причин развития рожистых воспалений кожных покровов необходимо проведение следующих исследований:
Лечение рожистого воспаления

Буллезная форма требует наложения местных повязок с Риванолом и Фурациллином. На стадии выздоровления назначаются физиотерапевтические процедуры – ультрафиолетовое облучение, электрофорез с хлоридом кальция, аппликации с парафином и озокеритом.
Рожистое воспаление без лечения сосудистой патологии вылечить невозможно, так как сохраняются условия для размножения стрептококковой инфекции при наличии венозного застоя. Данное заболевание требует к себе серьезный подход, поэтому лечение рожи всегда должно быть комплексным и длительным.
Запущенная рожа требует госпитализации в стационар. Не затягивайте с обращением!
Как выглядит рожистое воспаление
Больные рожей малозаразны. Женщины болеют чаще мужчин. Более чем в 60% случаев рожу переносят люди в возрасте 40 лет и старше. Заболевание характеризуется отчетливой летне-осенней сезонностью.
Начальный период рожи характеризуется быстрым развитием общетоксических явлений, которые более чем у половины больных на срок от нескольких часов до 1-2 суток опережают возникновение местных проявлений болезни. Отмечаются
Разгар заболевания наступает в сроки от нескольких часов до 1-2 суток после первых проявлений болезни. Достигают своего максимума общетоксические проявления и лихорадка. Возникают характерные местные проявления.
Чаще всего рожа локализуется на нижних конечностях, реже на лице и верхних конечностях, очень редко лишь на туловище, в области молочной железы, промежности, в области наружных половых органов.
Проявления на коже
Сначала на коже появляется небольшое красное или розовое пятно, которое в течение нескольких часов превращается в характерное рожистое покраснение. Покраснение представляет собой четко отграниченный участок кожи с неровными границами в виде зубцов, «языков». Кожа в области покраснения напряжена, горячая на ощупь, умеренно болезненная при ощупывании. В ряде случаев можно обнаружить «краевой валик» в виде возвышающихся краев покраснения. Наряду с покраснением кожи развивается ее отек, распространяющийся за пределы покраснения.
Развитие пузырей связано с повышенным выпотом в очаге воспаления. При повреждении пузырей или их самопроизвольном разрыве происходит истечение жидкости, на месте пузырей возникают поверхностные раны. При сохранении целостности пузырей они постепенно ссыхаются с образованием желтых или коричневых корок.
К остаточным явлениям рожи, сохраняющимся на протяжении нескольких недель и месяцев, относятся отечность и пигментация кожи, плотные сухие корки на месте пузырей.
Диагностика рожи осуществляется врачом-терапевтом или инфекционистом.
Диагностическими критериями рожи в типичных случаях являются:
Лечение рожи должно проводиться с учетом формы заболевания, характера поражений, наличия осложнений и последствий. В настоящее время большинство больных с легким течением рожи и многие пациенты со среднетяжелой формой лечатся в условиях поликлиники. Показаниями для обязательной госпитализации в инфекционные больницы (отделения) являются:
Важнейшее место в комплексном лечении больных рожей занимает противомикробная терапия. При лечении больных в условиях поликлиники и на дому целесообразно назначение антибиотиков в таблетках:
При непереносимости антибиотиков показаны фуразолидон (10 дней); делагил (10 дней).
Лечение рожи в условиях стационара целесообразно проводить бензилпенициллином, курс 7-10 дней. При тяжелом течении заболевания, развитии осложнений (абсцесс, флегмона и др.) возможны сочетание бензилпенициллина и гентамицина, назначение цефалоспоринов.
При выраженном воспалении кожи показаны противовоспалительные препараты: хлотазол или бутадион в течение 10-15 дней.
Больным рожей необходимо назначение комплекса витаминов на 2-4 недели. При тяжелом течении рожи проводится внутривенная дезинтоксикационная терапия (гемодез, реополиглюкин, 5% раствор глюкозы, физиологический раствор) с добавлением 5-10 мл 5% раствора аскорбиновой кислоты, преднизолона. Назначаются сердечно-сосудистые, мочегонные, жаропонижающие средства.
Лечение больных рецидивирующей рожей
Местная терапия рожи
Лечение местных проявлений рожи проводится лишь при ее пузырных формах с локализацией процесса на конечностях. Эритематозная форма рожи не требует применения местных средств лечения, а многие из них (ихтиоловая мазь, бальзам Вишневского, мази с антибиотиками) вообще противопоказаны. В остром периоде при наличии неповрежденных пузырей их осторожно надрезают у одного из краев и после выхода жидкости на очаг воспаления накладывают повязки с 0,1% раствором риванола или 0,02% раствором фурацилина, меняя их несколько раз в течение дня. Тугое бинтование недопустимо.
При наличии обширных мокнущих раневых поверхностей на месте вскрывшихся пузырей местное лечение начинают с марганцевых ванн для конечностей с последующим наложением перечисленных выше повязок. Для лечения кровоточивости применяют 5-10% линимент дибунола в виде аппликаций в области очага воспаления 2 раза в сутки на протяжении 5-7 дней.
Традиционно в остром периоде рожи назначается ультрафиолетовое облучение на область очага воспаления, на область лимфатических узлов. Назначают аппликации озокерита или повязки с подогретой нафталановой мазью (на нижние конечности), аппликации парафина (на лицо), электрофорез лидазы, хлорида кальция, радоновые ванны. Показана высокая эффективность низкоинтенсивной лазертерапии местного очага воспаления. Применяемая доза лазерного излучения варьирует в зависимости от состояния очага, наличия сопутствующих заболеваний.
Осложнения рожи, преимущественно местного характера, наблюдаются у небольшого количества больных. К местным осложнениям относят абсцессы, флегмоны, омертвения кожи, нагноение пузырей, воспаление вен, тромбофлебиты, воспаление лимфатических сосудов. К общим осложнениям, развивающимся у больных рожей достаточно редко, относятся сепсис, токсико-инфекционный шок, острая сердечно-сосудистая недостаточность, тромбоэмболия легочной артерии и др. К последствиям рожи относятся стойкий застой лимфы. По современным представлениям, застой лимфы в большинстве случаев развивается у больных рожей на фоне уже имевшейся функциональной недостаточности лимфообращения кожи (врожденной, посттравматической и др.).
Профилактика рецидивов рожи
Профилактика рецидивов рожи является составной частью комплексного диспансерного лечения больных, страдающих рецидивирующей формой заболевания. Профилактическое внутримышечное введение бициллина (5-1,5 млн ЕД) или ретарпена (2,4 млн ЕД) предупреждает рецидивы болезни, связанные с реинфекцией стрептококком.
При частых рецидивах (не менее 3 за последний год) целесообразна непрерывная (круглогодичная) бициллинопрофилактика на протяжении 2-3 лет с интервалом введения бициллина 3-4 недели (в первые месяцы интервал может быть сокращен до 2 недель). При сезонных рецидивах препарат начинают вводить за месяц до начала сезона заболеваемости у данного больного с интервалом в 4 недели на протяжении 3-4 месяца ежегодно. При наличии значительных остаточных явлений после перенесенной рожи, бициллин вводят с интервалом в 4 недели на протяжении 4-6 месяцев.
Прогноз и течение
Рожа болезнь
Рожа – инфекционное заболевание кожи и жировой клетчатки, имеющее высокую вероятность после острой формы болезни перейти в хроническую рецидивирующую. Классифицируют ещё и повторную рожу, когда поражение развивается через пару лет и в другой области.
Каковы причины заболевания рожей?
Причина заболевания рожей кожных покровов на ноге, а это самая частая локализация – семь из десяти случаев – попадание микроба через грибковые поражения стопы и ранки, способствуют этому лимфатический отёк и изменения сосудов при сахарном диабете, нарушение трофики тканей из-за варикозной болезни.
Отмечается и рожистое воспаление на лице – около 20%, и рожа на руке, эта форма развивается преимущественно на фоне лимфостаза после удаления молочной железы.
Специалисты Международной клиникой Медика24 при комплексном обследовании выявляют факторы риска и объективные причины для формирования хронической инфекции, для каждого пациента составляется индивидуальный план профилактической терапии.
От кого можно заразиться рожей?
Распространителем становится больной любой стрептококковой инфекцией и здоровый носитель. Бактерия проникает через поврежденную кожу при контакте, попадает по воздуху в капельке слюны в носоглотку. Стрептококк может разноситься в мягкие ткани по крови и лимфе из больных миндалин. А восприимчивы к микроорганизму только предрасположенные генетически или из-за сопутствующей патологии люди, большая часть больных – женщины после 40 лет.
Это инфекция летнего периода.
Мы вам перезвоним
Почему часто случаются рецидивы?
Поскольку инфекция, как правило, возникает на фоне какой-то хронической общей и местной патологии, то вылечить её крайне затруднительно, но «придавить» на время получается. Раз появившиеся микробные очаги от лечения затухают, но при снижении иммунной защите легко вспыхивают. Стрептококк может жить внутри иммунных клеток, находящихся в коже, эпизодически активизируясь в благоприятных для него условиях. Если человек перенес более трех вспышек заболевания, то это часто рецидивирующая форма.
Плохой прогноз в отношении возврата инфекции сулит длительный остаточный лимфаденит
При развитии острой инфекции необходимо сразу обратиться к специалисту, который ведёт приём без выходных и праздников в Международной клиникой Медика24. Даже небольшой очаг в будущем способен стать источником постоянной инфекции. Только адекватная терапия позволит избежать непоправимых последствий.
Какие симптомы возникают при роже?
Воспаление развивается после очень краткого инкубационного периода, не более 5 суток, но часто довольно нескольких часов. Остро наступает интоксикация с высокой температурой, ознобами, ломотой в мышцах и слабостью с головной болью. Каждого третьего от выраженности интоксикации тошнит и рвет. Это начальный период, за которым буквально через сутки следует период разгара болезни с кожными проявлениями.
К неуменьшающимся симптомам рожи добавляются боли и локальное воспаление кожи на ноге или в другом месте, проявляющееся отеком, выраженным покраснением с фестончатыми границами, увеличением ближайших к очагу лимфатических узлов. Заболевание в своей тяжести достигает апогея. В месте воспаления тканей очень сильная боль, кожа может покрываться волдырями с кровоизлияниями в их содержимое, секрет инфицируется. Но эти особые формы тяжелой рожи возникают очень нечасто, в большинстве случаев ограничивается болезненным воспалительным отеком.
Когда наступает выздоровление?
Обычно к пятому дню нормализуется температура, еще несколько дней проходит кожное воспаление. На месте очага довольно долго держится лимфатический отек, напоминающий лимонную корочку, пигментация и увеличение лимфоузлов.
Последствия рецидивирующей рожи – лимфедема с последующей слоновостью или фибредемой.
Какие особенности имеет рожа на ногах и лице?
На нижних конечностях более выраженные изменения, чаще возникает буллезная форма с пузырями и характернее рецидивы.
Рожа лица переносится легче и рецидивы совсем не характерны, её часто предваряет ангина или тонзиллит, синуситы, кариес.
РОЖА: КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Клиническая классификация рожи
Клиническая картина рожи
Вследствие редкого выделения b-гемолитического стрептококка из крови больных и из очага воспаления проведение обычных бактериологических исследований нецелесообразно. Определенное диагностическое значение имеют повышенные титры антистрептолизина-О и других противострептококковых антител, выявление бактериальных и L-форм стрептококка в крови больных, что особенно важно при прогнозировании рецидивов у реконвалесцентов. В последнее время для диагностики стрептококковых инфекций начинают использовать полимеразную цепную реакцию. У большинства больных рожей в разгар заболевания обычно отмечаются умеренный нейтрофильный лейкоцитоз со сдвигом влево, анэозинофилия, умеренно повышенная СОЭ. У больных с частыми рецидивами заболевания может наблюдаться лейкопения. При тяжелом течении рожи, ее гнойных осложнениях возможно обнаружение гиперлейкоцитоза, иногда с развитием лейкемоидной реакции, токсической зернистости нейтрофилов. Измененные показатели гемограммы обычно нормализуются в период реконвалесценции. Изменения показателей Т- и В-систем иммунитета наиболее характерны для рецидивирующей формы болезни. Они отражают признаки вторичной иммунной недостаточности, обычно протекающей по гиперсупрессорному варианту.
Для больных геморрагической рожей типичны выраженные нарушения гемостаза и фибринолиза, проявляющиеся повышением уровня в крови фибриногена, ПДФ, РКМФ, увеличением или снижением количества плазминогена, плазмина, антитромбина III, повышением уровня 4-го фактора тромбоцитов, уменьшением их количества. При этом активность различных компонентов гемостаза и фибринолиза у отдельных больных существенно варьирует.
Диагностические критерии и дифференциальная диагностика
Диагностическими критериями рожи в типичных случаях являются:
• острое начало болезни с выраженными симптомами интоксикации, повышением температуры тела до 38-39°С и выше;
• преимущественная локализация местного воспалительного процесса на нижних конечностях и лице;
• развитие типичных местных проявлений с характерной эритемой, возможным местным геморрагическим синдромом;
• развитие регионарного лимфаденита;
• отсутствие выраженных болей в очаге воспаления в покое.
Дифференциальный диагноз при роже следует проводить более чем с 50 заболеваниями, относящимся к клинике хирургических, кожных, инфекционных и внутренних болезней. В первую очередь необходимо исключить абсцесс, флегмону, нагноившуюся гематому, тромбофлебит (флебит), дерматит, экзему, опоясывающий лишай, эризипелоид, узловатую эритему.
Лечение больных рецидивирующей рожей
Традиционно в остром периоде рожи назначается УФО на область очага воспаления на область регионарных лимфатических узлов. При сохранении в периоде реконвалесценции инфильтрации кожи, отечного синдрома, регионарного лимфаденита назначают аппликации озокерита или повязки с подогретой нафталановой мазью (на нижние конечности), аппликации парафина (на лицо), электрофорез лидазы (особенно в начальных стадиях формирования слоновости), хлорида кальция, радоновые ванны. В недавних исследованиях показана высокая эффективность низкоинтенсивной лазертерапии местного очага воспаления, особенно при геморрагических формах рожи. Используется лазерное излучение как в красном, так и в инфракрасном диапазоне. Применяемая доза лазерного излучения варьирует в зависимости от состояния местного геморрагического очага, наличия сопутствующих заболеваний.
Бициллинопрофилактика рецидивов рожи
Рожистое воспаление лица. Что нужно знать офтальмологу?
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Рожа (erysipelas) — инфекционное заболевание, характеризующееся лихорадкой, интоксикацией и воспалительным поражением кожи, подкожной клетчатки и поверхностных лимфатических сосудов по типу целлюлита. Возбудителем заболевания являются стрептококки группы А (Streptococcus pyogenes). С учетом хорошо развитой поверхностной лимфатической сети лица можно констатировать, что воспаление, вызванное стрептококком, начавшись с тканей века, быстро, в течение нескольких часов, распространится по крайней мере на половину лица, а чаще на всю область лица и шеи. Исходя из вышесказанного диагноз изолированного рожистого воспаления века неправомочен. В статье описывается клиническая картина рожистого воспаления лица, и приведены примеры ошибочного диагноза рожистого воспаления век, что приводило к задержке начала адекватного лечения.
Итак, развитие изолированного рожистого воспаления век невозможно. Рожистое воспаление — инфекционное заболевание, и лечить его должен инфекционист в условиях стационара. При отсутствии положительной динамики на 3–5-й день лечения необходимо думать об осложнениях либо об ошибочности диагноза «рожистое воспаление». Осмотр офтальмологом позволит исключить осложнения рожистого воспаления со стороны глазного яблока.
Ключевые слова: рожа, рожистое воспаление лица, глаз, инфекция, стрептококки группы А.
Для цитирования: Гришина Е.Е., Сухова Т.Е. Рожистое воспаление лица. Что нужно знать офтальмологу? Клиническая офтальмология. 2018;19(3):155-159. DOI: 10.21689/2311-7729-2018-18-3-155-160.
Facial erysipelas. What does an ophthalmologist need to know?
E.E. Grishina, T.E. Sukhova
M.F. Vladimirsky Moscow Regional Research and Clinical Institute (MONIKI), Moscow, Russian Federation
Abstract
Erysipelas is an infectious disease characterized by fever, intoxication and inflammatory cellulitis-like lesions of the skin, subcutaneous tissue and superficial lymphatic vessels. The disease is caused by group A streptococci (Streptococcus pyogenes). Given the well-developed lymphatic network on the face surface, we can state that the inflammation caused by streptococcus, starting with the tissues of the eyelid, spreads rapidly, within a few hours, to at least half the face, and more often to the whole face and neck area. Thus, the diagnosis of isolated erysipelas of the eyelid is not valid. The article describes the clinical picture of the facial erysipelas and examples of the erroneous diagnosis of erysipelas, leading to a delay in initiating adequate treatment.
Thus, the development of isolated erysipelas of the eyelids is impossible. Erysipelas is an infectious disease, and it should be treated by an infectious disease specialist in a hospital. If there is no positive dynamics for 3–5 days, it is necessary to consider the possibility of complications, or an erroneous diagnosis of erysipelas. Examination by an ophthalmologist will help to exclude eyeball complications of the erysipelas.
Key words: erysipelas, facial erysipelas, eye, infection, group A streptococci.
For citation: Grishina E.E., Sukhova T.E. Facial erysipelas. What does an ophthalmologist need to know? RMJ “Clinical ophthalmology”.
2018;2:155–160.
Статья посвящена особенностям рожистого воспаление лица и роли офтальмолога. Описывается клиническая картина рожистого воспаления лица, и приведены примеры ошибочного диагноза рожистого воспаления век, что приводило к задержке начала адекватного лечения.
Этиология и патогенез рожистого воспаления
Клиническая картина
Клиническая картина рожи типична для острого инфекционного заболевания. Течение болезни можно разделить на 3 периода: инкубация, развитая клиническая картина и выздоровление. В развитии клинической картины болезни отмечается закономерная последовательность. Вначале появляются продромальные явления — недомогание, озноб, головная боль, боль в мышцах, обусловленные нарастающей интоксикацией. Затем температура тела повышается до 38–40 °С. В зоне поражения возникают чувство распирания, жжения, боль, покраснение кожи.
В течение нескольких часов в очаге поражения разворачивается картина воспаления с присущими ему пятью признаками (жар, боль, отек, покраснение, расстройство функции). На пораженных участках кожи развивается яркая эритема в виде пятен различных размеров с четкими неправильными границами, с отеком и инфильтрацией кожи и подкожно-жировой клетчатки. Кожа плотная, горячая, болезненная на ощупь. В дальнейшем несколько эритематозно-отечных пятен сливаются в один крупный очаг с отходящими от него «язычками пламени». Поверхность очага становится ярко-красной, глянцевой. Отек кожи приводит к тому, что очаг как бы приподнимается над поверхностью кожи. Выраженность отека зависит от развития подкожной жировой клетчатки. В области век отек всегда выражен значительно. Появление цианотичных оттенков очага поражения свидетельствует о переходе заболевания в буллезную стадию. На поверхности эритематозно измененной кожи формируются пузыри с прозрачным или геморрагическим содержимым. В местах с хорошо развитой капиллярной сетью часто возникает экссудативный компонент, поэтому на веках преобладает буллезная форма, возникает мокнутие эритематозного очага.
По характеру местных изменений различают эритематозную форму (соответствует легкой стадии заболевания), эритематозно-буллезную (среднетяжелая стадия) и эритематозно-геморрагическую и буллезно-геморрагическую форму (тяжелая стадия) рожистого воспаления. По распространенности кожных проявлений рожу делят на локальную, мигрирующую и метастатическую (с появлением отдаленных друг от друга очагов воспаления) [3].
Выраженность кожных проявлений во многом зависит от участка тела. Процесс локализуется чаще на голенях, лице, руках, туловище. Поражение лица встречается в 17% случаев и протекает более благоприятно по сравнению с поражением конечностей [4].
В последние годы наблюдаются негативные изменения в течении рожистого воспаления: трансформация эритематозно-геморрагических форм рожи в более тяжелые буллезно-геморрагические формы, медленная эпителизация зоны поражения и присоединение вторичной инфекции, что особенно убедительно выявляется при рожистом воспалении на ногах [5].
Период реконвалесценции начинается обычно на 8–15-й день болезни.
Клинический пример № 1
Мужчина 32 лет во время выполнения строительных работ получил производственную травму в виде ушиба мягких тканей правой половины лба. Лечился самостоятельно спиртовыми растворами анилиновых красителей. Через 2 дня почувствовал недомогание, слабость, головную боль, жар в области травмы. Температура тела повысилась до 39,5 °С. В течение последующих нескольких часов ощутил распирание кожи, жжение и боль в правой половине лица, а на коже с этой же стороны отметил небольшое покраснение, которое стремительно увеличивалось по интенсивности окраски и площади, что вынудило больного обратиться к врачу.
При первичном обследовании: температура 37,8 °С. На правой половине лица эритематозная инфильтрированная бляшка с резко очерченной, неровной границей, размером с ладонь взрослого человека, захватывающая правую половину лба, костную часть носа, всю периорбитальную и правую щечно-височную области. На поверхности бляшки видны формирующиеся пузыри с непрозрачным содержимым, ссыхающимся в желтые корки. Кожа напряжена, горячая на ощупь (рис. 1). 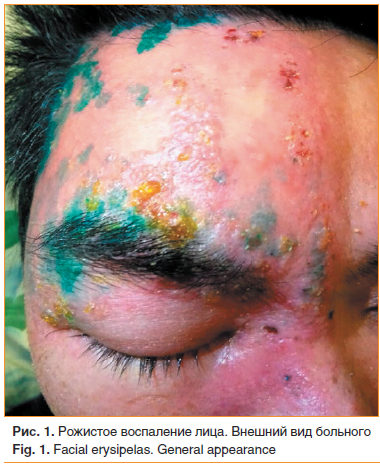
Проведены дополнительные исследования: в клиническом анализе крови лейкоциты — 15,0×10 9 /л, нейтрофилы — 9,5×10 9 /л, СОЭ — 54 мм/ч.
Установлен диагноз: первичное рожистое воспаление лица средней тяжести, эритематозно-буллезная форма.
Назначено лечение: пенициллин 3 000 000 Ед/сут внутримышечно в течение 10 дней, реополиглюкин 400,0 мг внутривенно капельно, поливитамины, наружно — сухое тепло.
На 3-и сут от начала терапии разрешилась лихорадка, боль, пузырные высыпания, гиперемия и отек значительно уменьшились. На 10-е сут процесс полностью регрессировал, отмечались сухость кожи и мелкопластинчатое шелушение.
Утяжеляют состояние больного различные осложнения рожи. При массивном инфицировании могут развиться абсцессы, флегмоны, некроз подкожной клетчатки. Тяжелым осложнением рожистого воспаления лица является менингит. При рожистом воспалении часто поражается лимфатическая система. Воспаление с последующим склерозированием лимфатических узлов приводит к затруднению лимфооттока и развитию элефантиаза.
При изучении рожистого воспаления у офтальмолога могут возникнуть вопросы: возможно ли изолированное поражение век, какие осложнения глаз развиваются при рожистом воспалении?
Отвечаем: с учетом хорошо развитой поверхностной лимфатической сети лица можно констатировать факт, что воспаление, вызванное стрептококком, начавшись с тканей века, быстро, в течение нескольких часов распространяется по крайней мере на половину лица, а чаще — на всю область лица и шеи. С учетом вышесказанного диагноз рожистого воспаления века неправомочен. Ошибочный диагноз приводит к неадекватному лечению.
Клинический пример № 2
Нами ранее был описан больной Т-клеточной кожной лимфомой с поражением век [6]. Больному 47 лет с жалобами на отечность и несколько болезненное уплотнение обоих век правого глаза без флюктуации, резкую нечетко отграниченную гиперемию кожи век с поверхностным изъязвлением на отдельных участках был поставлен диагноз «абсцесс век» (рис. 2A). 
Произвели вскрытие «абсцесса». Выделилось лишь небольшое количество сукровичного отделяемого. Было высказано предположение о рожистом воспалении век. Больному провели массивную системную терапию антибиотиками. В связи с неэффективностью местной и общей противовоспалительной терапии был направлен на консультацию к офтальмоонкологу.
При первичном осмотре привлекали внимание несоответствие местных клинических симптомов диагнозу рожи, отсутствие болевого синдрома и интоксикации, общей реакции организма в виде повышенной температуры тела, лейкоцитоза и изменения лейкоцитарной формулы. В локальном статусе преобладала безболезненная инфильтрация кожи с гиперемией без четких границ. Отсутствовали плотный болезненный отек кожи и четко отграниченная от окружающих тканей эритема. Из анамнеза стало известно, что пациент страдает Т-клеточной кожной неходжкинской лимфомой. Несколько месяцев назад в области правого предплечья появились изменения кожи, аналогичные описанным на лице (рис. 2B).
Начат курс противоопухолевого лечения Т-клеточной лимфомы.
Была произведена биопсия новообразования кожи век правого глаза. Диагноз Т-клеточной кожной лимфомы века подтвержден морфологически.
В коже преобладают Т-лимфоциты, поэтому кожная лимфома часто бывает Т-клеточной. Для этого вида опухоли характерна инфильтрация дермы опухолевыми лимфоцитами. На границе эпидермиса и дермы развиваются множественные микроабсцессы, которые обусловливают появление очагов несколько болезненной гиперемии кожи и ее поверхностное изъязвление. Установление правильного диагноза у данного пациента стало возможным благодаря грамотно собранному анамнезу, оценке клинических симптомов заболевания века, осмотру «внеглазных» проявлений заболевания.
Кожная лимфома нередко протекает под видом воспалительных заболеваний. Это так называемый маскарадный синдром. В литературных источниках имеются сообщения об ошибочной диагностике рожистого воспаления у больных кожной лимфомой [7, 8].
Клинический пример № 3
Заключение
Развитие изолированного рожистого воспаления век невозможно. Начавшись в тканях век, процесс быстро распространится на область лица.
Рожистое воспаление — инфекционное заболевание, и лечить его должен инфекционист в условиях стационара.
При отсутствии положительной динамики лечения на 3–5-й день необходимо думать об осложнениях либо об ошибочно постановленном диагнозе рожистого воспаления.
Осмотр офтальмологом позволит исключить осложнения рожистого воспаления со стороны глазного яблока.
Сведения об авторах: Гришина Елена Евгеньевна — д.м.н., профессор, главный научный сотрудник офтальмологического отделения. Сухова Татьяна Евгеньевна — д.м.н., старший научный сотрудник отделения дерматовенерологии и дерматоонкологии. ГБУЗ МО МОНИКИ им. М.Ф. Владимирского. 129110, Российская Федерация, г. Москва, ул. Щепкина, д. 61/2. Контактная информация: Гришина Елена Евгеньевна, e-mail: eyelena@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 09.07.2018.
About the authors: Elena E. Grishina — MD, PhD, professor, chief scientific officer of the ophthalmology department. Tatiana E. Sukhova — MD, PhD, Senior Researcher, Department of Dermatovenereology and Dermatooncology. M.F. Vladimirsrky Moscow Regional Clinical and Research Institute. 61/2, Schepkina str., Moscow, 129110, Russian Federation. Contact information: Elena E. Grishina, e-mail: eyelena@mail.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 09.07.2018.
Только для зарегистрированных пользователей
Как выглядит рожистое воспаление
Общая информация
Краткое описание
Рожа (англ. еrysipelas) – инфекционная болезнь человека, вызываемая β-гемолитическим стрептококком группы А и протекающая в острой (первичной) или хронической (рецидивирующей) форме с выраженными симптомами интоксикации и очагового серозного или серозно-геморрагического воспаления кожи и слизистых оболочек [1].
Соотношение кодов МКБ-10 и МКБ-9 (в случае количества кодов более 5 – выделить в приложение к клиническому протоколу):
| МКБ-10 | МКБ-9 | ||
| Код | Наименование | Код | Наименование |
| А46.0 | Рожа | 035 | Рожа |
Дата разработки протокола:2016 год.
Пользователи протокола: инфекционисты, терапевты, врачи общей практики, врачи скорой неотложной помощи, фельдшера, хирурги, дерматовенерологи, акушер-гинекологи, физиотерапевты.
Категория пациентов: взрослые, беременные.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандоминизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация рожи (Черкасов В.Л., 1986) [2].
По кратности течения:
· первичная;
· повторная (при повторении заболевания через два года и более после первичного заболевания или в более ранние сроки, но при иной локализации процесса);
· рецидивирующая (рецидивы возникают в период от нескольких дней до 2-х лет при одной и той же локализации процесса. Часто рецидивирующая рожа – 3 рецидива и более в год при одной и той же локализации процесса). Ранние рецидивы рожи возникают в первые 6 месяцев от начала болезни, поздние – после 6 месяцев.
По характеру местных проявлений:
· эритематозная;
· эритематозно-буллёзная;
· эритематозно-геморрагическая;
· буллёзно-геморрагическая.
По локализации местного процесса:
· лица;
· волосистой части головы;
· верхних конечностей (по сегментам);
· нижних конечностей (по сегментам);
· туловища;
· половых органов.
По степени тяжести:
· лёгкая (I);
· среднетяжёлая (II);
· тяжёлая (III).
По распространённости местных проявлений:
· локализованная (местный процесс захватывает одну анатомическую область (например, голень или лицо));
· распространённая (мигрирующая) (местный процесс захватывает несколько смежных анатомических областей);
· метастатическая с возникновением отдалённых друг от друга очагов воспаления например, голень, лицо и т.д.).
Осложнения рожи:
· местные (абсцесс, флегмона, некроз, флебит, периаденит и др.);
· общие (сепсис, ИТШ, тромбоэмболия лёгочной артерии, нефрит и др.).
Последствия рожи:
· стойкий лимфостаз (лимфатический отёк, лимфедема);
· вторичная слоновость (фибредема).
В развернутом клиническом диагнозе указывается наличие сопутствующих заболеваний.
Примеры формулировки диагноза:
Первичная рожа правой половины лица, эритематозно-буллёзная форма, средней степени тяжести.
Рецидивирующая рожа левой голени и стопы, буллезно-геморрагическая форма, тяжелой степени тяжести. Осложнения: Флегмона левой голени. Лимфостаз.
Сопутствующее заболевание: Эпидермофития стоп.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ**
Диагностические критерии[1,2,4,6,7]
Анамнез:
· острое начало болезни.
Провоцирующие факторы:
· нарушения целостности кожных покровов (ссадины, царапины, расчёсы, уколы, потёртости, трещины и др.);
· ушибы;
· резкая смена температуры (переохлаждение, перегревание);
· инсоляция;
· эмоциональные стрессы.
Предрасполагающие факторы:
· фоновые (сопутствующие) заболевания: микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность (варикозная болезнь вен), хроническая (приобретённая или врождённая) недостаточность лимфатических сосудов (лимфостаз), экзема и др.;
· наличие очагов хронической стрептококковой инфекции: тонзиллит, отит, синусит, кариес, пародонтоз, остеомиелит, тромбофлебит, трофические язвы (чаще при роже нижних конечностей);
· профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
· хронические соматические заболевания, вследствие которых снижается противоинфекционный иммунитет (чаще в пожилом возрасте).
Физикальное обследование:
Эритематозная форма рожи:
· эритема (четко отграниченный участок гиперемированной кожи с неровными границами в виде зубцов, языков пламени, «географической карты»);
· инфильтрация, напряжение кожи, умеренная болезненность при пальпации (больше по периферии), местное повышение температуры в области эритемы;
· «периферический валик» в виде инфильтрированных и возвышающихся краев эритемы;
· отек кожи, распространяющийся за пределы эритемы;
· региональный лимфаденит, болезненность при пальпации в области региональных лимфоузлов, лимфангит;
· преимущественная локализация местного воспалительного процесса на нижних конечностях и лице;
· отсутствие выраженных болей в очаге воспаления в покое.
Эритематозно-буллезная форма рожи:
· пузыри (буллы) на фоне рожистой эритемы (см. выше).
Эритематозно-геморрагическая форма рожи:
· кровоизлияния различных размеров (от небольших петехий до обширных сливных геморрагий) в кожу на фоне рожистой эритемы (см. выше).
Буллезно-геморрагическая форма рожи:
· пузыри (буллы) разных размеров на фоне рожистой эритемы, заполненные геморрагическим или фиброзно-геморрагическим экссудатом;
· обширные кровоизлияния в кожу в области эритемы.
Критерии тяжести рожи:
· выраженность симптомов интоксикации;
· распространенность и характер местного процесса.
Легкая (I) форма:
· субфебрильная температура тела, слабо выражены симптомы интоксикации, длительность лихорадочного периода 1-2 дня;
· локализованный (чаще эритематозный) местный процесс.
Среднетяжелая (II) форма:
· повышение температуры тела до 38 – 40°С, длительность лихорадочного периода 3-4 дня, умеренно выражены симптомы интоксикации (головная боль, озноб, мышечные боли, тахикардия, гипотония, иногда тошнота, рвота),
· локализованный или распространенный процесс, захватывающий две анатомические области.
Тяжелая (III) форма:
· температура тела 40°С и выше, длительность лихорадочного периода более 4-х дней, выражены симптомы интоксикации (адинамия, сильная головная боль, повторная рвота, иногда бред, спутанность сознания, изредка явления менингизма, судороги, значительная тахикардия, гипотония);
· выраженный местный процесс, нередко распространенный, часто с наличием обширных булл и геморрагий, даже при отсутствии резко выраженных симптомов интоксикации и гипертермии.
Лабораторные исследования[1,2,5,7]:
· общий анализ крови (ОАК): умеренный лейкоцитоз с нейтрофильным сдвигом формулы влево, умеренное повышение скорости оседания эритроцитов (СОЭ);
· общий анализ мочи (ОАМ): в тяжелых случаях – олигурия и протеинурия, в осадке мочи – эритроциты, лейкоциты, гиалиновые и зернистые цилиндры.
Инструментальные исследования: не специфичны.
Диагностический алгоритм: (схема)
Алгоритм диагностического поиска при наличии у больного эритемы
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ**
Диагностические критерии на стационарном уровне[1,2]
Жалобы:
· лихорадка (Т 38-40 о С);
· озноб;
· слабость;
· вялость;
· недомогание;
· головная боль;
· нарушение сна;
· снижение аппетита;
· ломота в теле;
· тошнота и рвота;
· нарушение сознания;
· судороги;
· парестезии, чувство распирания или жжения, неинтенсивные боли, покраснение, наличие высыпаний в области кожи.
Анамнез:
· острое начало болезни.
Наличие провоцирующих факторов:
· нарушения целостности кожных покровов (ссадины, царапины, раны, расчёсы, уколы, потёртости, трещины и др.);
· ушибы;
· резкая смена температуры (переохлаждение, перегревание);
· инсоляция;
· лучевая терапия;
· эмоциональные стрессы.
Наличие предрасполагающих факторов:
· фоновые (сопутствующие) заболевания: микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность (варикозная болезнь вен), хроническая (приобретённая или врождённая) недостаточность лимфатических сосудов (лимфостаз), экзема и др.;
· наличие очагов хронической стрептококковой инфекции: тонзиллит, отит, синусит, кариес, пародонтоз, остеомиелит, тромбофлебит, трофические язвы (чаще при роже нижних конечностей);
· профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
· хронические соматические заболевания, вследствие которых снижается противоинфекционный иммунитет (чаще в пожилом возрасте).
Эритематозная форма:
· Пораженный участок кожи характеризуется эритемой, отеком и болезненностью. Эритема равномерной яркой окраски с четкими границами с тенденцией к периферическому распространению, возвышается над интактной кожей. Ее края неправильной формы (в виде «языков пламени», «географической карты»). В последующем на месте эритемы может появляться шелушение кожи.
Эритематозно-буллезная форма:
· Начинается так же, как и эритематозная. Однако спустя 1-3 суток с момента заболевания на месте эритемы происходит отслойка эпидермиса и образуются различных размеров пузыри, заполненные серозным содержимым. В дальнейшем пузыри лопаются и на их месте образуются коричневого цвета корки. После их отторжения видна молодая нежная кожа. В отдельных случаях на месте пузырей появляются эрозии, способные трансформироваться в трофические язвы.
Эритематозно-геморрагическая форма:
· На фоне эритемы появляются кровоизлияния в пораженные участки кожи.
Буллезно-геморрагическая форма:
· Протекает подобно эритематозно-буллезной форме, однако образующиеся в процессе заболевания на месте эритемы пузыри заполнены не серозным, а геморрагическим экссудатом.
· Регионарный лимфаденит (увеличение и болезненность регионарных по отношению к пораженному участку кожи лимфатических узлов).
· Лимфангит (продольной формы изменения кожи, сопровождающиеся гиперемией, уплотнением и болезненностью).
Критерии тяжести рожи:
· выраженность симптомов интоксикации;
· распространенность и характер местного процесса.
Легкая (I) форма:
· субфебрильная температура тела, слабо выражены симптомы интоксикации, длительность лихорадочного периода 1-2 дня;
· локализованный (чаще эритематозный) местный процесс.
Среднетяжелая (II) форма:
· повышение температуры тела до 38 – 40°С, длительность лихорадочного периода 3-4 дня, умеренно выражены симптомы интоксикации (головная боль, озноб, мышечные боли, тахикардия, гипотония, иногда тошнота, рвота);
· локализованный или распространенный процесс, захватывающий две анатомические области.
Тяжелая (III) форма:
· температура тела 40°С и выше, длительность лихорадочного периода более 4-х дней, выражены симптомы интоксикации (адинамия, сильная головная боль, повторная рвота, иногда бред, спутанность сознания, изредка явления менингизма, судороги, значительная тахикардия, гипотония);
выраженный местный процесс, нередко распространенный, часто с наличием обширных булл и геморрагий, даже при отсутствии резко выраженных симптомов интоксикации и гипертермии.
Лабораторные исследования [1,2,4,5,7]
· ОАК: лейкоцитоз, нейтрофилез с палочкоядерным сдвигом, тромбоцитопения, увеличение СОЭ.
· ОАМ: протеинурия, цилиндрурия, микрогематурия (при тяжелом течении заболевания в результате токсического поражения почек).
· С-реактивный белок: повышение содержания.
· биохимический анализ крови (по показаниям): определение содержания общего белка, альбумина, электролитов (калий, натрий), глюкозы, креатинина, мочевины, остаточного азота).
· коагулограмма: при нарушениях в сосудисто-тромбоцитарном, прокоагулянтном, фибринолитическом звеньях у больных с тяжелыми геморрагическими формами рожи – определение времени свертывания крови, активированного частичного тромбопластинового времени, протромбинового индекса или отношения, фибриногена, тромбинового времени.
· сахар крови (по показаниям);
· иммунограмма (по показаниям).
Инструментальные исследования
· ЭКГ (по показаниям);
· рентгенография органов грудной клетки (по показаниям);
· УЗИ органов брюшной полости, почек (по показаниям).
Диагностический алгоритм
Алгоритм диагностического поиска при наличии у больного эритемы
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ.
Инструментальные исследования
·ЭКГ (по показаниям);
·рентгенография органов грудной клетки (по показаниям);
·УЗИ органов брюшной полости, почек (по показаниям).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Флегмона | Общие симптомы: острое начало, выраженные симптомы интоксикации, лихорадка, эритема с отеком, изменения в общем анализе крови (нейтрофильный лейкоцитоз, повышение СОЭ) | Консультация хирурга | В месте локализации процесса возникает сильная, иногда пульсирующая боль, резкая болезненность при пальпации. Гиперемия кожи не имеет чётких границ, более яркая в центре, развивается на фоне чрезмерно плотного инфильтрата. Позднее инфильтрат размягчается и выявляется флюктуация. Характерен гиперлейкоцитоз с значительным нейтрофильным сдвигом влево, значительно повышенной СОЭ. |
| Тромбофлебит подкожных вен | Эритема, отек, локальная болезненность | консультация хирурга/сосудистого хирурга, |
(рожа свиней)
Эпид.данные: микротравмы кожи при обработке мяса или рыбы, пребывания в природных очагах эризипелоида.
в анамнезе-хронический тонзиллит
Дифференциальной диагноз при локализации рожи на лице
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Отек Квинке | Общие симптомы: эритема, отек | Консультация аллерголога | Внезапное начало, гиперемия и плотный отек, при надавливании которого ямка не образуется. Анамнез: связь с употреблением тех или иных продуктов питания, медпрепаратов и т.д. |
| Периостит верхней челюсти. | Эритема, отек, локальная болезненность | Консультация стоматолога/челюстно-лицевого хирурга | Формирование поднадкостничного абсцесса, отек околочелюстных мягких тканей, боль области пораженного зуба с иррадиацией в ухо, висок, глаз. |
| Абсцедирующийфурункул носа | Эритема, отек, лихорадка | Консультация лор-врача | Через 3-4 дня на верхушке инфильтрата может появиться гнойник, представляющий собой стержень фурункула. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амоксициллин (Amoxicillin) |
| Бензилпенициллин (Benzylpenicillin) |
| Ванкомицин (Vancomycin) |
| Варфарин (Warfarin) |
| Гентамицин (Gentamicin) |
| Гепарин натрия (Heparin sodium) |
| Декстроза (Dextrose) |
| Диклофенак (Diclofenac) |
| Ибупрофен (Ibuprofen) |
| Имипенем (Imipenem) |
| Индометацин (Indomethacin) |
| Клавулановая кислота (Clavulanic acid) |
| Клиндамицин (Clindamycin) |
| Левофлоксацин (Levofloxacin) |
| Лоратадин (Loratadine) |
| Мебгидролин (Mebhydrolin) |
| Меглюмин (Meglumine) |
| Меропенем (Meropenem) |
| Натрия хлорид (Sodium chloride) |
| Нимесулид (Nimesulide) |
| Парацетамол (Paracetamol) |
| Пентоксифиллин (Pentoxifylline) |
| Преднизолон (Prednisolone) |
| Рокситромицин (Roxithromycin) |
| Спирамицин (Spiramycin) |
| Сульфаметоксазол (Sulphamethoxazole) |
| Тейкопланин (Teicoplanin) |
| Триметоприм (Trimethoprim) |
| Хифенадин (Quifenadine) |
| Хлоропирамин (Chloropyramine) |
| Цетиризин (Cetirizine) |
| Цефазолин (Cefazolin) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эноксапарин натрия (Enoxaparin sodium) |
| Эритромицин (Erythromycin) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (J04AB) Антибиотики |
| (J01F) Макролиды и линкозамиды |
| (J01E) Сульфаниламиды и триметоприм |
| (J01A) Тетрациклины |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ**
Тактика лечения [1, 2, 8].
В амбулаторных условиях осуществляется лечение легких форм рожи.
Немедикаментозное лечение
Постельный режим – до нормализации температуры, при поражении нижних конечностей – в течение всего периода заболевания.
Диета: общий стол (№ 15), обильное питьё. При наличии сопутствующей патологии (сахарный диабет, заболевание почек и др.) назначают соответствующую диету.
Медикаментозное лечение
Этиотропная терапия. При лечении больных в условиях поликлиники целесообразно назначать один из нижеперечисленных антибиотиков:
· бензилпенициллина натриевая соль 1 000000 ЕД х 6 раз/сутки, в/м, 7-10 дней [УД – А];
или
· амоксициллин/клавуланат внутрь по 0,375- 0,625 г через 2-3/раз в сутки 7-10 дней [УД – А];
или макролиды:
· эритромицин внутрь по 250-500 мг 4 раза/сутки 7-10 дней [УД – А];
· азитромицин внутрь – в 1-й день по 0,5 г, затем в течение 4 дней – по 0,25 г один раз в день (или по 0,5 г в течение 5 дней) [УД – А],
или
· спирамицин внутрь – по 3 млн. МЕ два раза в сутки (курс лечения 7-10 дней) [УД – А]
или
· рокситромицин внутрь – по 0,15 г два раза в день (курс лечения 7-10 дней) [УД – А]или др.
или фторхинолоны:
· левофлоксацин внутрь – по 0,5 г (0,25 г) 1-2 раза в день (курс лечения 7-10 дней) [УД – А].
Патогенетическая терапия:
Нестероидные противовоспалительные препараты (противопоказаны при геморрагических формах рожи):
· индометацин по 0,025 г 2-3 раза в сутки, внутрь, в течение 10–15 дней [ УД – В]
или
· диклофенак по 0,025 г 2-3 раза в сутки, внутрь, в течение 5-7 дней [УД – В]
или
· нимесулид по 0,1 г 2-3 раза в сутки, внутрь, в течение 7–10 дней [ УД – В]
или
· ибупрофен по 0,2г, 2-3 раза в сутки, внутрь в течение 5-7 дней [УД – В].
Симптоматическая терапия при лихорадке, один из нижеперечисленных препаратов:
· ибупрофен 200 мг, 400 мг, внутрь [УД – В];
или
парацетамол 500 мг, внутрь [УД – В].
Десенсибилизирующая терапия:
· мебгидролин внутрь по 0,1-0,2 г 1- 2 раза в сутки[УД – С];
или
· хифенадин внутрь по 0,025 г — 0,05 г 3—4 раза в сутки[УД – D];
или
· хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С];
или
· цетиризин внутрь по 0,005-0,01г 1 раз в сутки, 5-7 дней [УД-B];
или
· лоратадин по 0,01г внутрь 1 раз в сутки [УД-B].
Перечень основных лекарственных средств
Антибактериальная терапия:
· бензилпенициллина натриевая соль, порошок для приготовления раствора для внутримышечного введения во флаконе 1000000 ЕД [УД – А];
или
· амоксициллин/клавуланат 375мг, 625 мг, внутрь [УД – А];
или
· азитромицин250 мг, внутрь [УД – А];
или
· эритромицин 250мг, 500 мг, внутрь [УД – А];
или
· спирамицин 3 млн. МЕ, внутрь [УД – А];
или
· рокситромицин 150мг, внутрь [УД – А];
или
· левофлоксацин 250 мг, 500 мг, внутрь [УД – А].
Перечень дополнительных лекарственных средств
· индометацин 25 мг, внутрь [УД – В];
или
· диклофенак 25 мг,100мг, внутрь [УД – В];
или
· нимесулид 100 мг внутрь [УД – В];
или
· ибупрофен 200 мг, 400 мг, внутрь [УД – А];
или
· парацетамол 500 мг, внутрь [УД – А];
или
· мебгидролин, 100 мг, внутрь [УД-С];
или
· хифенадин, 25 мг, внутрь [УД-D];
или
· хлоропирамин 25 мг, внутрь [УД – С];
или
· лоратадин 10 мг, внутрь [УД – В];
или
· цетиризин 5-10 мг, внутрь [УД – В].
Таблица сравнения препаратов
Показания для консультации специалистов:
· консультация хирурга: для дифференциальной диагностики с абсцессом, флегмоной; при тяжелых формах рожистого воспаления (эритематозно-буллезной, буллезно-геморрагической), хирургических осложнениях (флегмона, некроз);
· консультация ангиохирурга: при развитии хронической венозной недостаточности, тромбофлебитов, трофических язв;
· консультация дерматовенеролога: для дифференциальной диагностики с контактными дерматитами, микозами стоп;
· консультация эндокринолога: при сопутствующих заболеваниях – сахарном диабете, ожирении;
· консультация ревматолога: для дифференциальной диагностики с узловатой эритемой;
· консультация акушер-гинеколога: при роже у беременных женщин;
· консультация клинического фармаколога для коррекции и обоснования лечения;
· консультация физиотерапевта: для назначения физиолечения;
· консультация аллерголога при дифференциальной диагностике с отеком Квинке.
Профилактические мероприятия [1,2, 3]:
На ПМСП: первичная профилактика:
· информирование пациента по предупреждению микротравм, опрелостей, переохлаждений, тщательное соблюдение личной гигиены, грибковых и гнойничковых заболеваний кожи.
Вторичная профилактика (рецидивов и осложнений):
· своевременная и полноценная этиотропная и патогенетическая терапия первичного заболевания и рецидивов;
· лечение выраженных остаточных явлений – эрозии, сохраняющейся отечности в области местного очага, последствий рожи (стойкого лимфостаза, слоновости);
· лечение длительно и упорно протекающих хронических заболеваний кожи, приводящих к нарушению ее трофики и появлению входных ворот для инфекции;
· лечение очагов хронической стрептококковой инфекции (хронических тонзиллитов, синуситов, отитов и др.);
· лечение нарушений лимфо- и кровообращения в коже в результате первичных и вторичных лимфостазов и слоновости; хронических заболеваний периферических сосудов; лечение ожирения, сахарного диабета (частая декомпенсация которого наблюдается при роже);
· бициллинопрофилактика.
Профилактическое введение бициллина-5 осуществляется в дозе 1500000 ЕД 1 раз в 3-4 недели реконвалесцентам после полноценной терапии рожи в остром периоде болезни. Перед его введением за 15-20 минутдля предупреждения аллергических осложнений рекомендуется инъекция десенсибилизирующих препаратов.
Существуют следующие методы бициллинопрофилактики:
· круглогодичная (при частых рецидивах) на протяжении 2-3 лет с интервалом введения препарата 3 недели (в первые месяцы интервал может быть сокращен до 2 недель);
· сезонная (в течение 4 месяцев три сезона). Препарат начинают вводить за месяц до начала сезона заболеваемости;
· однокурсовая для предупреждения ранних рецидивов на протяжении 4-6 месяцев после перенесенного заболевания.
Мониторинг состояния пациента: проводится врачами КИЗ/врачами общей практики с привлечением врачей других специальностей путем диспансеризации.
Для 1-й группы:
· Регулярный, не реже 1 раза в 3 месяца, врачебный осмотр больных, что позволяет своевременно выявлять ухудшение их состояния, нарастание явлений лимфостаза, обострение хронических сопутствующих заболеваний кожи и очагов хронической стрептококковой инфекции, способствующих развитию рецидивов рожи.
· Систематическое лабораторное обследование больных, включающее клинический анализ крови, определение уровня С-реактивного белка. Профилактическое круглогодичное (непрерывное) на протяжении 2-3 лет введение Бициллина-5 по 1,5 млн. ЕД 1 раз в 3-4 недели, в/м (за 1 час до введения бициллина – 5 необходимо назначение антигистаминных препаратов).
· Повторное физиотерапевтическое лечение при наличии стойкого лимфостаза.
· Санация очагов хронической ЛОР-инфекции.
· Лечение кожной опрелости, микозов и других сопутствующих заболеваний кожи.
· Лечение в специализированных лечебных учреждениях хронических заболеваний сосудов, эндокринных заболеваний.
· Трудоустройство больных при неблагоприятных условиях работы. Диспансерное наблюдение больных этой группы целесообразно в течение 2–3 лет (при отсутствии рецидивов). В максимальных сроках наблюдения (3 года) нуждаются больные с особо отягощенными сопутствующими заболеваниями (трофическими язвами, другими дефектами кожи, лимфореей, глубокими трещинами кожи при гиперкератозе, папилломатозе, перенесшие операции по поводу слоновости).
Для 2-й группы:
· Регулярный врачебный осмотр не реже 1 раза в 6 месяцев.
· Ежегодное лабораторное обследование перед сезоном рецидива (клинический анализ крови, определение уровня С-реактивного белка).
· Профилактическое сезонное введение бициллина-5 (1,5 млн. ЕД 1 раз в сутки, в/м (за 1 час до введения бициллина – 5 необходимо назначение антигистаминных препаратов) за 1 месяц до начала сезона заболеваемости у больного с 3-недельным интервалом на протяжении 3-4 месяцев ежегодно 3 сезона.
· При наличии соответствующих показаний – санация очагов хронической ЛОР-инфекции, лечение сопутствующих хронических заболеваний кожи и др.
Для 3-й группы:
· Врачебный осмотр через 1–4 месяца при необходимости и через 6 месяцев после перенесенного заболевания.
· Лабораторное обследование в начале и конце диспансерного наблюдения (клинический анализ крови, определение уровня С-реактивного белка).
· Физиотерапевтическое лечение прогностически неблагоприятных остаточных явлений рожи.
· Курсовое профилактическое введение бициллина-5 интервалом 3 недели на протяжении 4-6 месяцев.
Индикаторы эффективности лечения:
Критерии эффективности диспансерного наблюдения и лечения лиц, перенесших рожу:
· предупреждение рецидивов болезни, снижение их количества;
· купирование отечного синдрома, стойкого лимфостаза, других остаточных явлений и последствий болезни.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Госпитализация в стационар по показаниям.
Транспортировать больного машиной скорой помощи в положении лежа с учетом болевого синдрома и признаков интоксикации.
Для снижения температуры тела и купирования болевого синдрома-введение 2,0 мл 50% раствора анальгина (можно в комбинации с 1% раствором димедрола 2,0).
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ**
Тактика лечения[1,2,8]
Немедикаментозное лечение
Постельный режим – до нормализации температуры, при поражении нижних конечностей – в течение всего периода заболевания.
Диета №15– полноценная, легкоусвояемая пища, обильное питье. При наличии сопутствующей патологии (сахарный диабет, заболевание почек и др.) назначают соответствующую диету.
Медикаментозное лечение
Этиотропная терапия
| Стандартная схема лечения среднетяжелых форм | Стандартная схема лечения тяжелых форм | Стандартная схема лечения рецидивирующей рожи, тяжелой формы и осложнений | Альтернатив ная схема лечения тяжелой формы и осложнений |
+
Клиндамицин 300 мг х 4 раза в сут. в/м, в/в
(разовая доза м.б. увеличена до 600 мг),
10 дней
1000000 ЕД х 6-8 раз/сут. в/м, 10 дней
+
Гентамицина сульфат
80 мг х 3 раза в сутки в/м,
10 дней.
1000000 ЕД х6-8 раз/сут. в/м, 10 дней
+
Клиндамицин 300 мг х4 раза в сут. в/м, в/в
(разовая доза м.б. увеличена до 600 мг),
10 дней
При непереносимости антибиотиков классов пенициллина и цефалоспоринов используются один из антибиотиков других классов (макролиды, тетрациклины, сульфаниламиды и ко-тримоксазол, рифимицины).
Препараты резерва для лечения тяжелых форм рожи – карбапенемы (имипенем, меропенем), гликопептиды (ванкомицин, тейкопланин).
Патогенетическая терапия:
Нестероидные противовоспалительные препараты (одновременно с антибиотикотерапией с учетом противопоказаний, курс 7-10 дней):
· индометацин по 0,025 г 2-3 раза в сутки, внутрь [ УД – В];
или
· диклофенак по 0,025 г 2-3 раза в сутки, внутрь, в течение 5-7 дней [УД – В];
или
· нимесулид по 0,1 г 2-3 раза в сутки, внутрь, в течение 7–10 дней [УД – В];
или
· ибупрофен по 0,2 г, 2-3 раза в сутки, внутрь в течение 5-7 дней [УД – В].
Десенсибилизирующая терапия:
· мебгидролин внутрь по 0,1-0,2 г 1- 2 раза в сутки [УД – С];
или
· хифенадин внутрь по 0,025 г — 0,05 г 3—4 раза в сутки [УД – D];
или
· хлоропирамин внутрь по 0,025 г 3-4 раза в сутки [УД – С];
или
· цетиризин внутрь по 0,005-0,01г 1 раз в сутки, 5-7 дней [УД-B];
или
· лоратадин по 0,01 г внутрь 1 раз в сутки [УД-B].
Глюкокортикостероиды назначаются при упорно рецидивирующей рожей, с развитием лимфостаза: преднизолон внутрь, по 30 мг в сутки с постепенным ее снижением суточной дозы (курсовая доза 350-400 мг)[УД – В].
Для улучшения микроциркуляции и реологических свойств крови, с антиагрегантной целью (с учетом показателей коагулограммы):
· пентоксифиллин 2% р-р 100 мг/5 мл, 100 мг в 20-50 мл 0,9% натрия хлорида, в/в курс от 10 дней до 1 месяца [УД – В];
или
· гепарин подкожно (через каждые 6 часов) 50-100 ЕД/кг/сутки 5-7 дней [УД – А];
или
· варфарин2,5-5 мг/сут, внутрь;
или
· эноксапарин натрия 20-40 мг 1 раз/сутки п/к.
Симптоматическая терапия
При лихорадке:
один из нижеперечисленных препаратов:
· ибупрофен 200 мг, 400 мг, по 3-4 раза в день [УД – В];
или
· диклофенак 75 мг/2 мл, в/м [УД – В];
или
· парацетамол 500 мг, внутрь, с интервалом не менее 4 часов [УД – В];
или
· парацетамол (1г/6,7мл)1,5г-3 г в сутки в/в [УД – В].
Перечень основных лекарственных средств
· бензилпенициллина натриевая соль, для внутримышечного введения 1000000 ЕД;
· или цефтриаксон, для инъекций для внутримышечного и внутривенного введения 1г.
· или ципрофлоксацин, для инфузий 0,2%, 200 мг/100 мл; 1% раствор по 10 мл (концентрат, подлежащий разведению);
· или гентамицина сульфат, 4% для инъекций 40 мг/1 мл в ампулах 2 мл;
· клиндамицин, для внутримышечного и внутривенного введения 150 мг/мл, в 2 мл.
· или цефазолин, для внутримышечного и внутривенного введения, 0,5г, 1,0 г, 2,0г.
· или линкомицин, для внутримышечного и внутривенного введения, 300 мг, 600 мг.
· или цефуроксим, в/в и в/м введения, 750мг, 1,5г.
· или цефотаксим, в/в и в/м введения, 1,0 г.
Таблица сравнения препаратов:
| Класс | МНН | Преимущества | Недостатки | УД |
| Антибиотик, биосинтетические пенициллины | бензилпенициллина натриевая соль | Активен в отношении грам «+» кокков (стрептококков) | Неустойчив к бета-лактамазам. Низкая активность в отношении большинства грам «-» м/о. | А |
| Антибиотик, цефалоспорин III поколения | цефтриаксон | Активен в отношении грам «+», грам «-» м/о. Устойчив к бета-лактамазным ферментам. Хорошо проникает в ткани и жидкости. Период полувыведения 8-24ч. | Низкая активность к анаэробным патогенам. | А |
| Антибиотик, цефалоспорин I поколения | цефазолин | Активен в отношении грам «+», и некоторых грам «-» м/о., Spirochaetaceae и Leptospiraceae. | НеэффективенвотношенииP. aeruginosa, индолположительныхштаммовProteusspp., M. tuberculosis, анаэробныхмикроорганизмов | А |
| Антибиотик, цефалоспорин II поколения | цефуроксим | Оказывает бактерицидное действие. Высокоактивен в отношении грам «+», и некоторых грам «-» м/о. | Неактивен в отношении Clostridium difficile, Pseudomonas spp., Campylobacter spp., Acinetobacter calcoaceticus, Listeria monocytogenes, устойчивые к метициллину штаммы Staphylococcus aureus, Staphylococcus epidermidis, Legionella spp., Streptococcus (Enterococcus) faecalis, Morganella morganii, Proteus vulgaris, Enterobacter spp., Citrobacter spp., Serratia spp., Bacteroides fragilis. | А |
| Антибиотик, цефалоспорин III поколения | цефотаксим | Антибиотик широкого спектра действия. Оказывает бактерицидное действие., Высокоактивен в отношении грам «+», грам «-» м/о. | Устойчив к большинству бета-лактамаз грамположительных и грамотрицательных микроорганизмов. | |
| Фторхинолоны | ципрофлоксацин | Активен в отношении некоторых грам «+», грам «-» м/о. антисинегнойный препарат | Умеренная активность к Str.pn. При подозрении или наличии инфекции вызванной Pseudomonas aeruginosa | A |
| Антибиотик, аминогликозид | гентамицина сульфат | Потенцирует действие b-лактамных антибиотиков | Низкая активность к анаэробным патогенам. Ото-нефротоксическое действие | А |
| Антибиотик, линкозамид | клиндамицин | Бактериостатик, активен в отношении грам «+», грам «-» м/о (Strept.,Staph.) | НизкаяактивностькClostridium sporogenesиClostridiumtertium | А |
| Антибиотик, линкозамид | линкомицин | Бактериостатик, активен в отношении грам «+», грам «-» м/о (Strept.,Staph.), Corynebacteriumdiphtheriae, анаэробных бактерий Clostridiumspp., Bacteroidesspp., Mycoplasmaspp. | Низкая активность к большинству грамотрицательных бактерий, грибам, вирусам, простейшим. | А |
| Антигиcтаминные препараты | мебгидролин | Антигистаминное и противоаллергическое действие | Побочные эффекты: повышенная утомляемость, головокружение, парестезии; при использовании высоких доз — замедление скорости реакций, сонливость, нечеткость зрительного восприятия; редко — сухость во рту, тошнота, изжога, раздражение слизистой оболочки желудка, боль в эпигастральной области, рвота, запор, нарушение мочеиспускания. гранулоцитопения, агранулоцитоз. | С |
| хифенадин | Антигистаминное и противоаллеогическое действие. | Оказывает умеренное антисеротониновое действие. | D | |
| хлоропирамин | В сыворотке крови не накапливается, следовательно, даже при длительном применении не вызывает передозировки. Благодаря высокой антигистаминной активности, наблюдается быстрый лечебный эффект. | Побочные эффекты – сонливость, головокружение, заторможенность реакций и др. – присутствуют, хотя и выражены слабее. Лечебный эффект кратковременный, чтобы его продлить, хлоропирамин комбинируют с Н1-блокаторами, не обладающими седативными свойствами. | C | |
| лоратадин | Высокая эффективность при терапии аллергических заболеваний, не вызывает развития привыкания, сонливости. | Случаи появления побочных эффектов редки, они проявляются тошнотой, головной болью, гастритом, возбуждением, аллергическими реакциями, сонливостью. | B | |
| цетиризин | Эффективно предупреждает возникновение отеков, уменьшает капиллярную проницаемость, купирует спазм гладкой мускулатуры, не обладает антихолинергическим и антисеротониновым действием. | Неправильное применение препарата может привести к головокружению, мигрени, сонливости, аллергическим реакциям. | В | |
| НПВС | индометацин | Сильная выраженная противовоспалительная активность | Частое развитие нежелательных реакций. может привести к развитию аспириновой бронхиальной астме | В |
| диклофенак | Сильная выраженная противовоспалительная активность | Повышение риска развития сердечно-сосудистых осложнений. | В | |
| нимесулид | Оказывает противовоспалительное, анальгезирующее, жаропонижающее и антиагрегантное действие. | При передозировке могут развиться опасные для жизни состояния: падение давления, сбои сердечного ритма, дыхания, острая почечная недостаточность. | В | |
| ибупрофен | Преобладает анальгезирующее и жаропонижающее действие | Повышение риска возникновения токсической амблиопии. | В | |
| парацетамол | Преимущественно «центральное» анальгезирующее и жаропонижающее действие | Гепатотоксическое и нефротоксическое действие(при длительном приеме в больших дозах) | В |
Хирургическое вмешательство
В остром периоде при эритематозно-буллезной форме рожистого воспаления:
· вскрытие неповрежденных пузырей, удаление экссудата, наложение повязки с жидкими антисептиками (0,02% раствор фурацилина, 0,05% раствор хлоргексидина, 3% раствор перекиси водорода).
При обширных мокнущих эрозиях:
· местное лечение – марганцевые ванны для конечностей, затем наложение повязки с жидкими антисептиками.
При гнойно-некротических осложнениях рожистого воспаления:
· хирургическая обработка раны – иссечение некротизированных тканей, наложение повязки с жидкими антисептиками.
Категорически противопоказаны мазевые повязки (ихтиоловая мазь, бальзам Вишневского, мази с антибиотиками) в острый период болезни.
Другие виды лечения
Физиолечение
Субэритемные дозы УФО на область воспаления и токи ультразвуковой частоты на область региональных лимфатических узлов (5-10 процедур);
Метод низкоинтенсивной лазеротерапии с противовоспалительной целью, для нормализации микроциркуляции в очаге воспаления, восстановления реологических свойств крови, усиления репаративных процессов от 2 до 12 сеансов, с интервалами 1-2 суток.
Показания для консультации специалистов:
· консультация хирурга: для дифференциальной диагностики с абсцессом, флегмоной; при тяжелых формах рожистого воспаления (эритематозно-буллезной, буллезно-геморрагической), хирургических осложнениях (флегмона, некроз);
· консультация ангиохирурга: при развитии хронической венозной недостаточности, тромбофлебитов, трофических язв;
· консультация дерматовенеролога: для дифференциальной диагностики с контактными дерматитами, микозами стоп;
· консультация реаниматолога: определение показаний для перевода в ОАРИТ;
· консультация эндокринолога: при сопутствующих заболеваниях – сахарном диабете, ожирении.
· консультация оториноларинголога: при заболеваниях ЛОР-органов;
· консультация клинического фармаколога для коррекции и обоснования терапии;
· консультация физиотерапевта: для назначения физиолечения;
· консультация аллерголога при дифференциальной диагностике с отеком Квинке.
Показания для перевода в отделение интенсивной терапии и реанимации:
При развитии осложнений:
· инфекционно-токсическая энцефалопатия;
· инфекционно-токсический шок;
· вторичные пневмонии и сепсис (у лиц, страдающих иммунодефицитом).
Индикаторы эффективности лечения:
Клинические индикаторы:
При первичной роже:
· купирование общетоксического синдрома (нормализация температуры тела);
· купирование местного воспалительного процесса;
· восстановление трудоспособности.
При рецидивирующей роже:
· купирование общетоксического синдрома (нормализация температуры тела);
· ликвидация или уменьшение отечного синдрома, стойкого лимфостаза, других остаточных явлений и последствий болезни;
· уменьшение количества рецидивов.
Лабораторные индикаторы:
· Нормализация показателей ОАК.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации (инфекционный стационар/отделение или хирургическое отделение):
— среднетяжелое и тяжелое течение рожи независимо от локализации процесса (особенно буллезно-геморрагическая форма рожи);
— наличие тяжелых сопутствующих заболеваний независимо от степени интоксикации, характера местного процесса и его локализации;
— возраст больных старше 70 лет заболеваний независимо от степени интоксикации, характера местного процесса и его локализации;
— течение рожи на фоне стойких нарушений лимфообращения и заболевания периферических сосудов конечностей, выраженных дефектов кожи (рубцов, язв и т.д.) независимо от степени интоксикации, характера местного процесса и его локализации;
— частые рецидивы рожи и ранние рецидивы независимо от степени интоксикации, характера местного процесса и его локализации;
— осложнения рожи.
Информация
Источники и литература
Информация
| ИТШ | инфекционно-токсический шок |
| КИЗ | кабинет инфекционных заболеваний |
| МНО | международное нормализованное отношение |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОПН | острая почечная недостаточность |
| СОЭ | скорость оседания эритроцитов |
| СРБ | С-реактивный белок |
| УЗИ | ультразвуковое исследование |
| УФО | ультрафиолетовое облучение |
| ЭКГ | электрокардиограмма |
Список разработчиков:
1) Кошерова Бахыт Нургалиевна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет», проректор по клинической работе и непрерывному профессиональному развитию, главный внештатный взрослый инфекционист МЗСР РК.
2) Кулжанова Шолпан Адлгазыевна – доктор медицинских наук, АО «Медицинский университет Астана», заведующая кафедрой инфекционных болезней и эпидемиологии.
3) Ким Антонина Аркадьевна – кандидат медицинских наук, РГП на ПХВ «Карагандинский государственный медицинский университет», доцент, заведующая кафедрой инфекционных болезней и дерматовенерологии.
4) Муковозова Лидия Алексеевна – доктор медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей» профессор кафедры неврологии и инфекционных болезней.
5) Нурпеисова Айман Женаевна – КГП «Поликлиника №1» Управление здравоохранения Костанайской области, заведующая отделением, врач-инфекционист, главный внештатный инфекционист Костанайской области.
6) Худайбергенова Махира Сейдуалиевна – АО «Национальный научный центр онкологии и трансплантологии», врач – клинический фармаколог.
Конфликт интересов: отсутствует.
Список рецензентов: Дуйсенова Амангуль Куандыковна – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», заведующая кафедрой инфекционных и тропических болезней.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.