кардиоторакальное отношение у плода таблица по неделям
Осмотр сердца плода в ходе рутинного ультразвукового исследования во II триместре беременности: анализ наиболее распространенных ошибок
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Введение
За последние 20 лет прогресс новых медицинских технологий привел к появлению и бурному развитию такой области медицины, как ультразвуковая пренатальная диагностика. Разработаны и постоянно совершенствуются алгоритмы осмотра различных органов и систем плода, определены оптимальные сроки беременности для проведения скрининговых ультразвуковых осмотров. Достигнуты значительные успехи в диагностике некоторых врожденных заболеваний (например, болезни Дауна), а эффективность пренатального выявления отдельных пороков развития (например, анэнцефалии, кистозной гигромы шеи) достигает 100%. Тем не менее эффективность выявления такой важной группы заболеваний, как врожденные пороки сердца, все еще оставляет желать лучшего.
Пороки сердца являются наиболее распространенным врожденным заболеванием плода и занимают более 50% в структуре детской смертности, связанной с врожденной и наследственной патологией [1]. Несмотря на высокую разрешающую способность современной ультразвуковой аппаратуры, наличие цветового допплеровского картирования во всех современных аппаратах, частота выявления пороков сердца плода не превышает 40-45% [2]. В определенной степени такие скромные показатели связаны с небольшими размерами и сложной анатомией исследуемого объекта, а также с наличием динамических изменений, характерных для определенных пороков сердца плода, в связи с чем клиническая картина становится очевидной уже после 24 нед беременности. Однако в гораздо большем проценте случаев «пропуск» пороков сердца связан с нарушением методологии рутинного осмотра этого органа. Данная статья посвящена описанию наиболее распространенных ошибок, возникающих при рутинном осмотре сердца плода, и представляет методы оптимизации ультразвукового изображения при оценке основных сечений сердца.
Сечения, применяемые для рутинного осмотра сердца плода
Оптимизация изображения сердца плода
При оценке любого из перечисленных сечений необходимо установить оптимальные настройки ультразвукового аппарата, чтобы добиться наилучшей визуализации исследуемого объекта. К сожалению, в большинстве клинических руководств по пренатальной ультразвуковой диагностике теме физических принципов получения ультразвукового изображения отводится крайне незначительное внимание. Это и приводит к недостаточной осведомленности врачей о физике ультразвукового исследования и неумению и даже боязни самостоятельно настроить ультразвуковой аппарат.
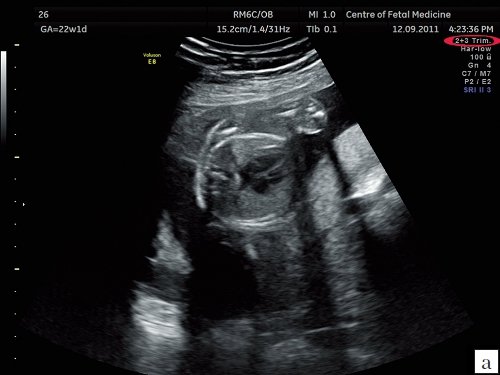
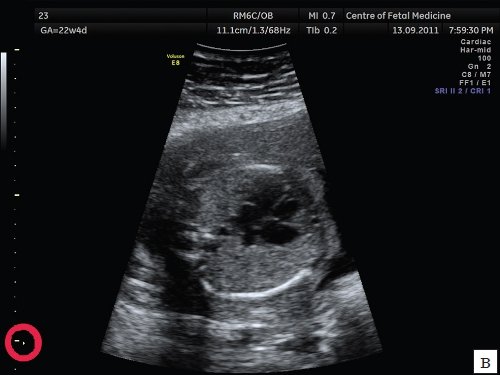
а) Эхограмма получена при сканировании в общем акушерском режиме. Обращает на себя внимание более широкий угол развертки изображения, контуры структур сердца более утолщенные и нечеткие по сравнению с изображением сердца в специальном сердечном режиме с узким углом развертки изображения.
б) Эхограмма получена при сканировании в сердечном режиме. Контуры структур сердца более четкие, изображение более контрастное, по сравнению с изображением сердца на рис. 1a.
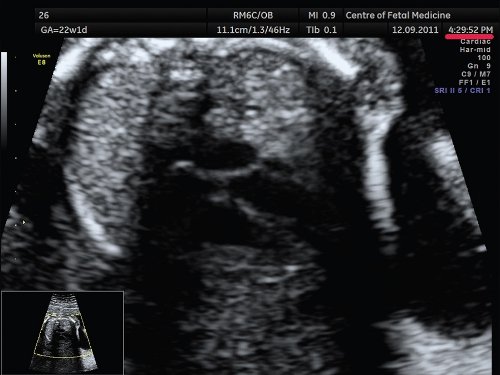
Второй наиболее распространенной ошибкой, которая имеет место при проведении ультразвукового исследования, является несоответствие расположения исследуемого органа и зоны фокусировки ультразвукового изображения. Данная ошибка характерна и для осмотра других органов и систем плода, но особенно значимо она сказывается при проведении осмотра сердца. Примеры изображения сердца одного и того же плода при различной глубине зоны фокусировки представлены на рис. 2.
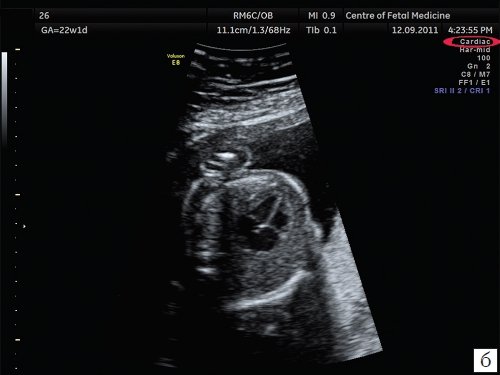
а) Зона фокусировки установлена выше исследуемого объекта.
б) Зона фокусировки установлена на уровне исследуемого объекта.
в) Зона фокусировки установлена ниже исследуемого объекта.
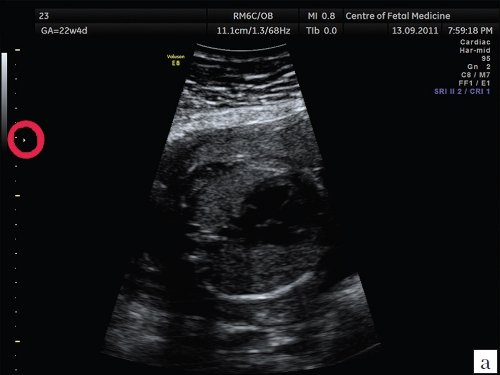
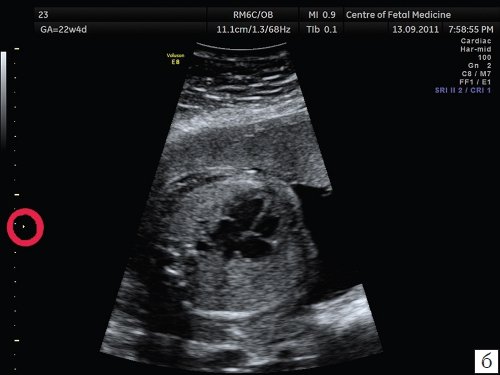
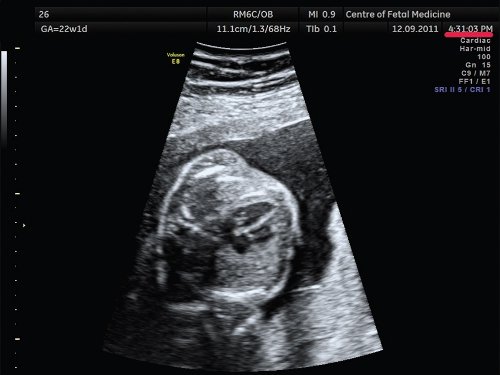
Описанные выше ошибки в настройке аппарата являются легко устранимыми и не требуют от оператора серьезных технических навыков, при этом четкость полученного изображения существенно возрастает. Возникновение следующей ошибки связано с выбором оптимального положения сердца плода для проведения осмотра. Достаточно часто врачи проводят осмотр сердца при субоптимальном его расположении, при этом часть исследуемого объекта не визуализируется в связи с наличием акустической тени от позвоночника, ребер или конечностей плода. Если осмотр сердца производится при наличии акустических теней от позвоночника, ребер или конечностей, то адекватная оценка предсердно-желудочкового соединения, межжелудочковой перегородки и кровотока в камерах сердца и магистральных сосудах значительно затруднена, что может приводить к «пропуску» порока сердца. Рекомендовано осуществлять осмотр сердца плода в таком его положении, чтобы верхушка сердца была направлена к датчику (на 11 и 13 ч). При исследовании сердца в положении верхушкой вниз осмотр области межжелудочковой перегородки, особенно ее мышечной части, затруднен, что увеличивает вероятность «пропуска» ее дефекта. Однако не обязательно дожидаться, чтобы плод сам принял положение «лицом к пупку матери»; смещение датчика по животу пациентки без изменения плоскости сканирования приведет к получению искомого изображения. При этом движения не должны носить хаотический характер, а осуществляться строго в ту сторону, куда направлена верхушка сердца плода (т.е. если верхушка сердца плода направлена к правому боку пациентки, то датчик смещается туда же и наоборот). Примеры изображения сердца одного и того же плода при смещении датчика показаны на рис. 3, 4.
Акустическая тень от позвоночника перекрывает часть сердца.
Смещение датчика к левому боку матери приводит к получению оптимального изображения 4-камерного среза сердца плода. Для оптимизации изображения сердца при положении плода «спинкой кверху» потребовалось чуть более 1 мин.
После получения изображения сердца плода верхушкой к датчику необходимо увеличить изображение таким образом, чтобы поперечное сечение грудной клетки плода занимало большую часть экрана. Строгое следование этому требованию связано с тем, что размеры сердца плода во II триместре составляют около 2 см и исследование такого маленького объекта требует максимального увеличения. Недопустимо проводить осмотр сердца без увеличения, так как при этом невозможно четко оценить межжелудочковую перегородку и область предсердно-желудочкового соединения. Многие современные ультразвуковые аппараты имеют возможность увеличения изображения уже после нажатия кнопки «freeze» (функция «post-freeze zoom»). Использование этой функции при проведении осмотра сердца недопустимо, так как в основе получения такого изображения лежит использование эффекта цифрового увеличения, т.е. изображение создается путем анализа информации от соседних пикселей (точек) и генерации новых пикселей, несущих усредненную информацию. Таким образом, полученное изображение сердца, несмотря на достаточные размеры, не будет нести никакой дополнительной диагностической информации; более того, контуры сердца будут более размытыми и нечеткими по сравнению с тем же изображением сердца без его увеличения.
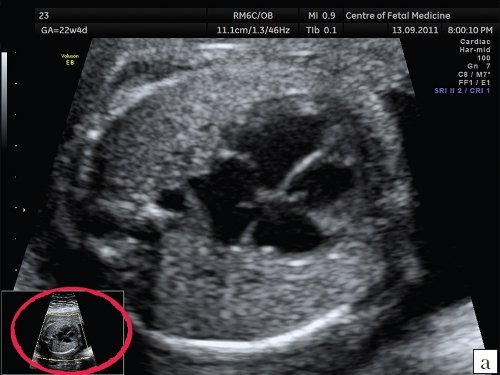
В связи с этим единственным правильным способом увеличения изображения сердца является использование функции аппаратного увеличения («high definition zoom»). Выбор зоны для увеличения производится в режиме реального времени, все дальнейшее исследование происходит в реальном времени. На экране монитора ультразвукового аппарата появляется увеличенное изображение исследуемого органа, а в нижней части экрана возникает дополнительное изображение всей области сканирования с выделением той ее части, которая подверглась увеличению (рис. 5, а). Примеры изображения сердца одного и того же плода без увеличения и при использовании функции цифрового и аппаратного увеличения представлены на рис. 2, б и 5 а, б.
а) Увеличение изображения при помощи функции «high definition zoom».
б) Увеличение изображения при помощи функции «post-freeze zoom».
Согласно существующим отечественным рекомендациям, рутинное скрининговое исследование сердца плода во II триместре беременности выполняется с использованием только В-режима. Однако следует отметить, что использование режима цветового допплеровского картирования существенно увеличивает информативность исследования сердца плода, во многих странах Западной Европы и США в настоящее время рекомендуется использовать цветовой допплер при каждом осмотре сердца плода. Нежелание отечественных специалистов использовать цветовое допплеровское картирование во многом связано с неумением менять настройки этого режима; в полученном изображении цветовые сигналы «заливают» изображение камер сердца и перегородок, проводить анализ такого изображения невозможно. Для преодоления этих ошибок необходимо помнить несколько простых правил, которые приведены ниже.
Значения скоростной шкалы установлены на 38 см/с, что позволяет получить изображение ламинарного тока крови в желудочках.
Кровоток в полых и легочных венах, напротив, характеризуется низкой скоростью, поэтому их оценка должна проводиться при низких значениях скоростной шкалы (10-20 см/с). Если проводить осмотр полых или легочных вен при том же значении скоростной шкалы, что использовалось для оценки камер сердца и магистральных артерий, то цветовой сигнал от них может отсутствовать.
Исходя из этого же принципа, необходимо менять значения цветового фильтра, который позволяет исключить сигналы от движения стенок и другие низкоскоростные сигналы. При оценке отделов сердца, в которых кровоток имеет высокую скорость, необходимо устанавливать высокие значения цветового фильтра, тогда как при исследовании полых и легочных вен необходимо пользоваться низкими значениями фильтра.
Во-вторых, при осмотре сердца в режиме ЦДК необходимо правильно выбрать размер цветового окна, так как при больших его размерах частота смены кадров существенно снижается, что приводит к получению менее четкого изображения. В связи с этим необходимо ограничивать размеры цветового окна границами сердца и крупных сосудов. Недопустимо, чтобы размер цветового окна занимал всю область сканирования, так как полученное при этом изображение будет очень размытым. Частота смены кадров не будет достаточной для регистрации всех изменений на протяжении одного сердечного цикла, и при исследовании в режиме реального времени это будет приводить к возникновению изображения с высокой степенью кадрированности, т.е. не плавного перехода систолы в диастолу, а прерывистой регистрации отдельных фаз сердечного цикла.
В-третьих, при оценке сердца в режиме ЦДК достаточно часто возникает необходимость изменить усиление (gain) цветового сигнала, как правило, в сторону его уменьшения. Осмотр сердца плода при высоких значениях усиления цветового сигнала является самой распространенной ошибкой, приводящей к появлению артефактов в виде наложения цветового сигнала на границы исследуемых структур, например, на межжелудочковую перегородку, приводя исследователя к ложному впечатлению о наличии ее дефекта (рис. 7). Необходимо начинать осмотр сердца при низких значениях усиления цветового сигнала, постепенно увеличивая их до достижения оптимальной картины.
Заключение
Описанные в настоящей статье правила настройки аппарата, без сомнения, не являются гарантом успеха при диагностике пороков сердца плода. Для успешного осмотра сердца необходимо глубокое знание нормальной и патологической анатомии сердца плода и тех динамических изменений, которые имеют местопри беременности. Тем не менее строгое следование всем правилам настройки аппарата при каждом осмотре сердца плода существенно улучшает условия визуализации и способствует выявлению даже небольших отклонений от нормальной ультразвуковой картины этого органа.
Литература
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике. Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Практические рекомендации ISUOG: Ультразвуковое скрининговое исследование сердца плода
Комитет по клиническим стандартам
Международное, общество ультразвуковой диагностики в акушерстве и гинекологии (The International Society of Ultrasound in Obstetrics and Gynecology (ISUOG)) является научной организацией, которая осуществляет и обеспечивает безопасное медицинское обслуживание, высококачественное преподавание и научно-исследовательскую работу в области диагностического воспроизведения изображения, необходимого в сфере здравоохранения женщины и предоставляемых в этой связи медицинских услуг.
Компетенцией Комитета по Клиническим Стандартам (CSC) Международного общества ультразвуковой диагностики в акушерстве и гинекологии (ISUOG) является разработка Практического Руководства и Общих Рекомендаций, которые обеспечивают практикующих врачей описанием современных подходов к диагностическому обследованию.
В них описываются методы, которые, по мнению ISUOG, являются наилучшими для практики, на момент издания. Не смотря на то, что ISUOG прилагает все усилия для соблюдения существующих на сегодня стандартов при разработке и составлении Руководства, ни Общество, ни кто-либо из его сотрудников или его членов не берет на себя ответственность за последствия любых неточных или вводящих в заблуждение данных, основанных на мнениях или положениях, изданных CSC (Комитетом по клиническим стандартам).
Документы CSC ISUOG не предназначены для установления правового стандарта медицинской помощи, потому что на интерпретацию доказательств, которые лежат в основе Руководства могут влиять индивидуальные факторы, локальные протоколы лечения и наличие ресурсов. Утвержденные Руководства могут свободно распространяться с разрешения ISUOG (info@isuog.org).
ВВЕДЕНИЕ
Этот документ представляет собой пересмотренный и обновленный вариант ранее опубликованного Руководства ISUOG для скрининга сердца в середине беременности [1] и отражает современные знания относительно пренатального обнаружения врожденных пороков развития сердца (ВПС). Согласно обновленным Рекомендациям ISUOG проекция выходных трактов (выход магистральных сосудов) и четырех камер сердца плода теперь являются частью рутинного исследования 4.
ВПС являются основной причиной младенческой смертности, с приблизительной заболеваемостью около 4-13 на 1000 новорожденных 7. По данным Всемирной Организации Здравоохранения (ВОЗ) за период с 1950 года по 1994 42% младенческой смертности была связана с пороками сердца [9]. Пороки развития сердца являются, кроме этого, наиболее часто не диагностируемыми при УЗИ [10,11].
Пренатальная диагностика ВПС может улучшить дальнейший исход у плодов, с определенными типами патологий сердца 14. К сожалению, пренатальный уровень диагностики является крайне вариабельным [17], что объясняется такими причинами, как уровень компетентности врача, высокий индекс массы тела беременной, тип используемого датчика, наличием рубцов на передней брюшной стенке, гестационным сроком, объемом околоплодных вод и положением плода [18,19].
Особенно важными факторами, которые могут улучшить эффективность программы скрининга являются: постоянная, на на основе обратной связи, подготовка специалистов, направление на экспертную эхокардиографию плода всех подозрительных случаев и возможность направления на консультацию к специалистам-кардиологам [8,20].
В качестве примера, частота обнаружения тяжелых пороков сердца увеличилась вдвое после реализации двухгодичной программы-тренинга в медицинском учреждении Северной Англии [21]. Скрининговое исследование сердца плода разработано для увеличения частоты выявлений сердечных патологий во время второго триместра беременности [22]. Эти принципы можно использовать при обследовании плодов с низким риском ВПС, как часть рутинного пренатального исследования.
Этот подход также полезен для выявления плодов с высоким риском генетических синдромов, а также как информация для консультирования пациентов, ведения беременности и обеспечения многопрофильного ухода. В случае подозрения на ВПС, требуется более всесторонняя, экспертная оценка с использованием эхокардиографии плода [26].
ОБЩИЕ ПОЛОЖЕНИЯ
Несмотря на доказанную диагностическую ценность исследования срезов четырех камер сердца и выходных трактов (выход магистральных сосудов), каждый исследователь должен осознавать возможность диагностических ошибок, которые могут помешать своевременному выявлению ВПС.
Важным шагом улучшения обнаружения ВПС при скрининговом обследовании является дополнение к четырехкамерному срезу проекций выходных трактов.
Срок беременности
Оптимальное выполнение скринингового исследования сердца плода считается 18-22 недели беременности, хотя многие анатомические структуры могут визуализироваться только после 22 недели. Некоторые аномалии могут быть диагностированы в конце первого и начале второго триместра беременности, особенно когда производится исследование воротникового пространства 30.
Проведение скрининга на 20-22 неделе беременности предпочтительно, так как редко требует дополнительного сканирования для окончательной оценки, тем не менее, многие пациентки предпочли бы знать о серьезных дефектах на более раннем периоде беременности [36]
Технические факторы
Ультразвуковой датчик
Высокочастотные датчики могут увеличить вероятность обнаружения мелких дефектов, но при этом не обладают глубоким акустическим проникновением (пенетрацией). При всех исследованиях следует использовать максимально возможную частоту датчика, добиваясь компромисса между пенетрацией и резолюцией. Визуализация при помощи гармоник (harmonic imaging) может обеспечить улучшенное изображение, особенно у полных пациенток во время третьего триместра беременности [37].
Параметры визуализации
Серия поперечных срезов в серой шкале изображения по-прежнему является основным методом сканирования сердца плода. В системных настройках следует отметить высокую частоту кадров, с повышенной контрастностью и высоким разрешением. Следует также использовать низкую персистенцию (продолжительность), единственную акустическую фокусную зону и относительно узкий сектор изображения.
Увеличение изображения и функция «кино-петли»
Изображение следует увеличивать, пока сердце не будет занимать, по крайней мере, от одной трети до половины экрана. Функция «кино-петли» должна дополнять исследование в реальном масштабе времени и обеспечивать более точную оценку состояния сердечных структур; например, для подтверждения движения створок клапанов во время всего сердечного цикла. Увеличение изображения и функция «кино-петли» могут помочь в обнаружении аномалий.
ИССЛЕДОВАНИЕ СЕРДЦА
Учитывая время, прошедшее с момента публикации первых «методических рекомендации» ISUOG [1] и данные, взятые из новейших публикаций, скрининговое исследование сердца плода должно включать в себя как четырехкамерный срез, так и срезы выходных трактов (выход магистральных сосудов) 41.
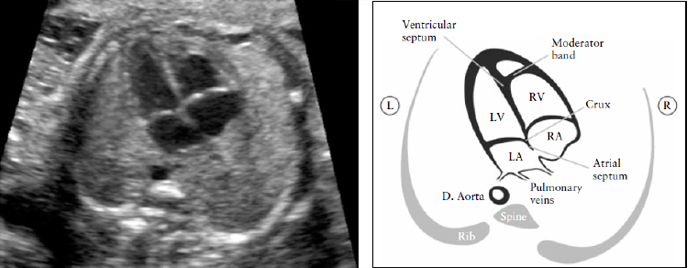
Четырехкамерный срез
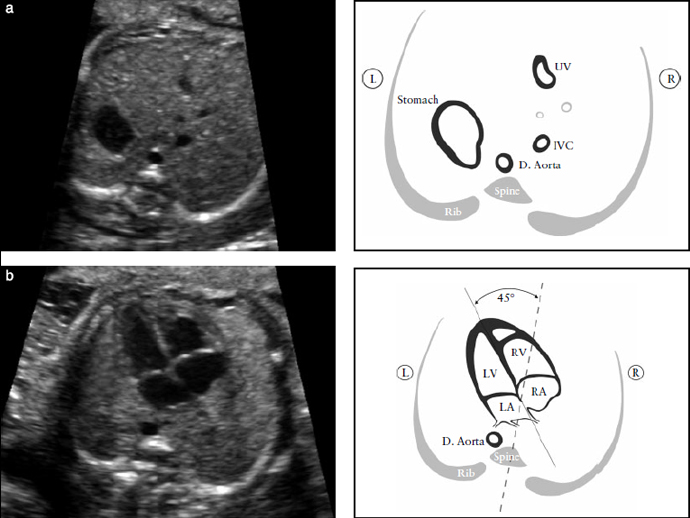
В этом срезе необходимо тщательно оценить специфические критерии и не следует ограничиваться простым подсчетом камер сердца. Основные элементы, которые необходимо оценить в этом срезе представлены в таблице 1 и на рисунках 1 и 2. Для оценки позиции сердца необходимо сначала определить положение плода, то есть идентифицировать его правую и левую стороны, а потом определить левостороннее расположение желудка и сердца плода.
Сердце в норме занимает не больше одной трети всей области грудной клетки. В некоторых проекциях может визуализироваться гипоэхогенный ободок вокруг сердца плода, который ошибочно можно принять за перикардиальный выпот. Эта находка, если она изолированная, как правило, является нормой [47, 48].
Сердце по большей части располагается в левой стороне грудной клетки и его длинная ось в норме направлена влево под углом около 45+20 градусов (2 SD) [49] (Рисунок 1). Особое внимание следует уделять сердечной оси и ее расположению, которое легко оценить, даже если четырехкамерный срез не визуализируется должным образом [50].
Верхушка сердца должна быть 45º по отношению к передне-задней оси грудной клетки. LA- левое предсердие, LV- левый желудочек; R- право; RA- правое предсердие; RV-правый желудочек.
Смещение сердца от его нормального левостороннего расположения может быть вызвано также диафрагмальной грыжей или объемным образованием, таким как кистозная аденоматозная мальформация легких. Нарушения положения сердца также могут быть вторичными при гипоплазии или агенезии легкого плода. Сдвиг оси сердца влево может также быть в следствие гастрошизиса или омфалоцеле.
Необходимо подтвердить нормальную частоту сердечных сокращений (ЧСС) и регулярный ритм сердцебиения плода. Нормальная ЧСС у плода колеблется от 120 до 160 ударов в минуту. Легкая транзиторная брадикардия во время второго триместра является нормальным наблюдением.
Стойкая брадикардия, особенно когда сердечный ритм постоянно менее 110 ударов в минуту [51], требует своевременной консультации кардиолога, из-за возможности сердечного блока. Повторные децелерации в третьем триместре могут быть вызваны гипоксией плода. Отдельные пропущенные удары сердца, как правило, не связаны с повышенным риском ВПР сердца плода, они обычно являются доброкачественными и спонтанно проходят.
Тем не менее, некоторые случаи с клинически выраженной аритмией являются показанием для эхокардиографии плода [52, 54]. Альтернативным ведением может быть использовании аускультации методом Допплера, а также целенаправленное сканирование плода для исключения патологических выпотов и подтверждения нормального строения сердца плода.
Легкая тахикардия (>160 ударов в минуту) может быть обычной реакцией плода во время его движения. При постоянной тахикардии (≥ 180 ударов в минуту) [55], необходимо более тщательное исследование для исключения гипоксии плода или патологической тахиаритмии. Оба предсердия в норме должны быть одинаковыми по размерам. Клапан овального отверстия должен открываться в левое предсердие. Нижний край межпредсердной перегородки, называемый первичной перегородкой (septum primum), должен быть визуализирован.
Эта структура является местом соединения стенок четырех камер сердца, где перегородка нижней части предсердий соединяется с перегородкой верхней части желудочков, и где прикрепляются створки атриовентрикулярных клапанов, формируя «крест» сердца (cardiac ‘crux’). Обычно можно увидеть как легочные вены впадают в левое предсердие.
Оба желудочка должны быть одинаковыми по размерам и не иметь утолщенных стенок. Хотя легкая диспропорция желудочков может в норме наблюдаться в третьем триместре беременности, явная право-левосторонняя асимметрия в середине беременности требует дальнейшего обследования [56]. Серьезными причинами этой диспропорции являются левосторонние обструктивные пороки, такие как коарктация аорты и синдром гипоплазии левых отделов сердца [57,58]. Межжелудочковая перегородка должна быть тщательно осмотрена от вершины до места соединения стенок четырех камер сердца для исключения ее дефектов.
Рисунок 2. Четырех-камерный срез сердца. Ключевые элементы этого среза во втором триместре: сердце занимает не более 1/3 грудной клетки, правые и левые отделы сердца почти одинаковые по размеру (размер камер и толщина стенок), клапан овального окна открывается в левое предсердие, интактный » крест» сердца с нормальным смещением двух атриовентрикулярных клапанов и интактная межжелудочковая перегородка.
Морфологически правый желудочек идентифицируется наличием модераторного пучка и трикуспидальным клапаном, который располагается более апикально по отношению к митральному клапану. D. Aorta- нисходящая аорта ; L- левый; LV-левый желудочек; R- правый; RA- правое предсердие
Дефекты межжелудочковой перегородки (ДМЖП) могут быть сложно диагностируемыми. Перегородку лучше всего видно, когда угол инсонации перпендикулярен ей. Когда же ультразвуковой луч непосредственно параллелен стенке желудочка, дефект может быть ложно заподозрен по причине акустического артефакта.
Небольшие ДМЖП (1-2 мм) часто очень сложно верифицировать, когда ультразвуковой аппарат не обеспечивает достаточную степень разрешения, и особенно если расположение плода не является благоприятным. Однако, в большинстве случаев, они имеют ограниченное клиническое значение и даже могут спонтанно закрываться внутриутробно [59,60].
Срезы через выходные тракты
Выведение срезов выходных трактов правого и левого желудочка считается неотъемлемой частью скринингового исследования сердца плода. Важно убедиться, что оба сосуда в нормальном состоянии, включая их соединение с соответствующими желудочками и их относительный размер; и проследить нормальное открытие клапанов какому-либо из параметров, рекомендовано дальнейшее более тщательное обследование.
Как минимум, обследование выходных трактов включает оценку следующих параметров: крупные сосуды должны быть примерно равны по размерам и, в месте выхода из соответствующих желудочков, пересекать друг друга под прямым углом (Приложение S1, Панель 1).
Было проведено масштабное исследование, включающее более 18000 плодов [61], в котором рутинное 30 минутное УЗИ по стандартной схеме включало исследование четырех камер сердца и, при технической возможности, оценку выходных трактов. В результате, в большинстве обследований (93%), когда было адекватное выведение четырех-камерного среза, можно было также удовлетворительно вывести и оценить срезы через выходные тракты.
Не удалось визуализировать срез в 4,2% для выходного тракта левого желудочка, 1,6% для правого и 1,3% для обоих выходных трактов. Дополнительные поперечные срезы дают возможность более тщательно оценить магистральные сосуды и другие окружающие их структуры. Они представляют собой непрерывную развертку, начиная с выходного тракта правого желудочка и включают проекции трех сосудов (3V) и трех сосудов и трахеи (3VT) (Приложение S1, План 2).
В проведенном исследовании с участием около 3000 беременных женщин низкого риска, которые были обследованы одним оператором, срезы через 3 сосуда (3V) и через 3 сосуда и трахею (3VT) были добавлены к стандартной проекции четырех камер как часть рутинного скрининга.
В среднем, требовалось чуть больше двух минут, чтобы получить необходимые срезы сердца (135 сек, SD, 20 сек), но примерно в одной трети случаев УЗИ, исследование приходилось откладывать на 15-20 минут в связи с неблагоприятным положением плода (когда позвоночник плода находится кпереди) [46].
Эхографическая техника
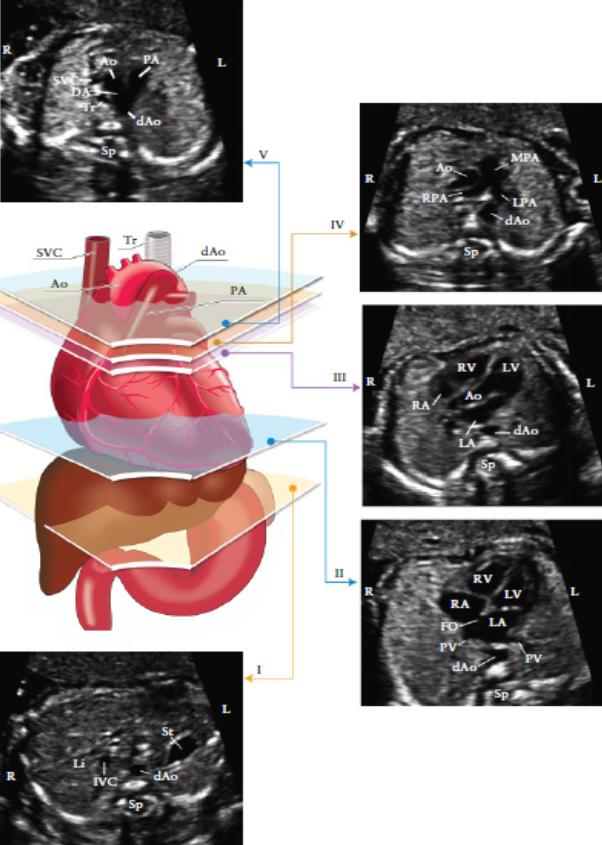
Эта техника дает возможность комплексного обследования сердца плода и предоставляет различные проекции, посредством которых можно оценить нормальное строение выходных трактов: проекций выходного тракта левого и правого желудочка, проекции трех сосудов и проекции трех сосудов и трахеи [70] (Рисунок 3).
Рисунок 3. Пять поперечных срезов для оптимального сканирования сердца плода. На цветном изображении представлены: трахея (Tr), сердце и магистральные сосуды, печень и желудок, с пятью срезами в серо- шкальном режиме, обозначенными соответствующими многоугольниками.
В идеальном случае, все проекции выходных трактов визуализируются относительно легко. Тем не менее, не у всех пациентов при рутинном УЗИ возможна визуализация вышеописанных срезов. Проекции выходного тракта левого и правого желудочков можно получить сдвинув (или наклонив под углом) датчик к головке плода (рисунок 4), начиная с проекции четырех камер сердца и до получения нормального поперечного среза аорты и главной легочной артерии и места их отхождения. Также можно выявить бифуркацию легочной артерии (Приложение S1, Планы 1 и 2).
Рисунок 4. Техника сканирования сердца плода. Четырехкамерный вид получается при проведении серии поперечных срезов вдоль грудной клетки плода. Направление датчика под углом к головке плода из четырехкамерного среза дает последовательно визуализацию выходных трактов: LVOT- левый выходной тракт, RVOT- правый выходной тракт; 3V- срез через три сосуда и 3VT-срез через три сосуда и трахею.
Были описаны и другие способы оценки выходных трактов: ротационная техника [41] (Приложение S2, План 1). Из проекции четырех камер сердца сначала датчик должен быть развернут к правому плечу плода. Эта техника выполняется легче, когда межжелудочковая перегородка перпендикулярна по отношению к ультразвуковому лучу.
Она требует немного больше УЗ навыков, но обеспечивает оптимальную визуализацию выходного тракта левого желудочка, и особенно целостность выхода аорты и межжелудочковой перегородки. Это также позволяет визуализировать всю восходящую аорту, в отличие от методики развертки, когда удается визуализировать только проксимальную часть аорты.
При использовании обеих методик, после выведения проекции выходного тракта левого желудочка, датчик поворачивается по направлению к головке плода, пока не выявляется легочная артерия, которая будет почти перпендикулярной по отношению к аорте. Дополнительные проекции аорты и легочной артерии можно получить путем дальнейшего продвижения или наклона датчика к головке плода от выходного тракта правого желудочка.
Эти срезы соответствуют проекциям трех сосудов и трех сосудов и трахеи, в которых можно оценить взаимоотношение двух артерий с верхней полой веной и трахеей. В этих плоскостях также могут визуализироваться как дуга артериального протока, так и поперечная дуга аорты (64-67).
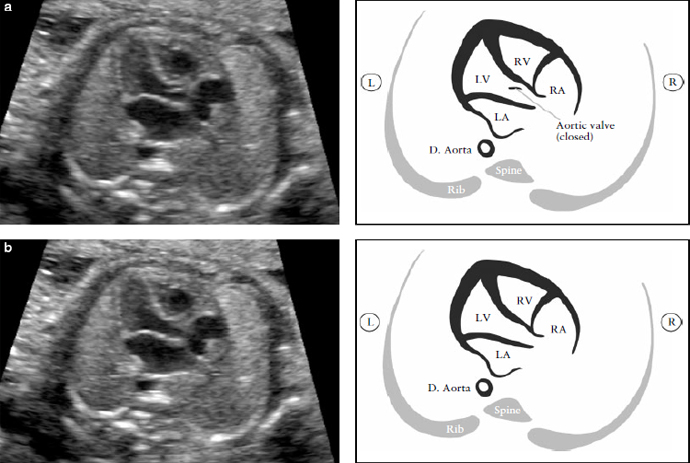
Проекция выходного тракта левого желудочка
Проекция выходного тракта левого желудочка подтверждает выход магистрального сосуда (аорты) из морфологически левого желудочка (рисунок 5). Необходимо проследить непрерывность перехода межжелудочковой перегородки в переднюю стенку аорты.
Клапан аорты должен свободно двигаться и не иметь утолщений. Возможно проследить переход аорты в дугу, из которой три артерии ответвляются к шее. Однако выявление этих сосудов из дуги аорты не является частью рутинного исследования сердца. Проекция выходного тракта левого желудочка помогает определить выходные дефекты межжелудочковой перегородки и пороки конотрункуса, которые не видны при исследовании одного только четырех-камерного среза сердца.
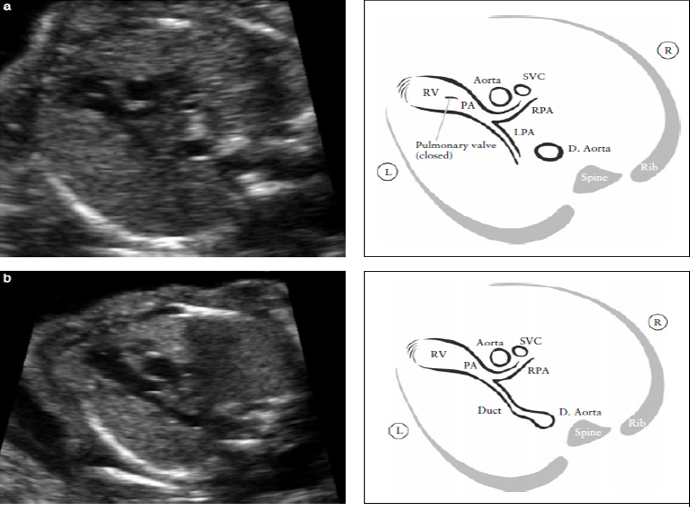
Проекция выходного тракта правого желудочка
Проекция выходного тракта правого желудочка подтверждает выход магистрального сосуда (легочной артерии) из морфологически правого желудочка (Рисунок 6). В норме легочная артерия выходит из правого желудочка и направляется влево и несколько кпереди от восходящей аорты.
Как правило, во время внутриутробной жизни плода, легочная артерия немного больше по размерам, чем аорта и пересекает восходящую аорту почти под прямым углом чуть выше места ее выхода. В этой плоскости, как показано на рисунке 6, верхнюю полую вену часто можно увидеть справа от аорты.
Рисунок 6. Выходной тракт правого желудочка. Этот срез демонстрирует соединение между сосудом и правым желудочком. (RV). В нормальном сердце этот сосуд пересекает аорту, что помогает идентифицировать его как легочную артерию (PA). Клапан легочной артерии не должен быть утолщен и должен свободно открываться. Рисунок (а) демонстрирует бифуркацию легочной артерии на две ее ветви. Легочный клапан закрыт.
Рисунок (b) демонстрирует срез при продвижении датчика в сторону головки плода. На нем видны: PA- легочная артерия, RPA- правая ветвь легочной артерии и артериальный проток. D. Aorta- нисходящая аорта, L- левый, LPA- левая ветвь легочной артерии, R- правый, SVC- верхняя полая вена.
Сначала отходит правая ветвь легочной артерии, а затем отходит и левая ветвь. Из-за положения плода это разделение не всегда можно увидеть. В норме, легочная артерия продолжается дистально по левой стороне вплоть до артериального протока, который потом соединяется с нисходящей аортой (Рисунок 6 и Приложение S1).
Проекции трех сосудов и трех сосудов и трахеи
Визуализация проекции трех сосудов и трех сосудов с трахеей очень желательна. Попытка ее проведения должна быть сделана в рамках скринингового обследования сердца, хотя технически не всегда возможно получить этот срез у всех пациенток. Эти две стандартные ультразвуковые проекции определяют три сосудистые структуры, их взаимоотношения относительно друг друга и дыхательных путей (трахеи).
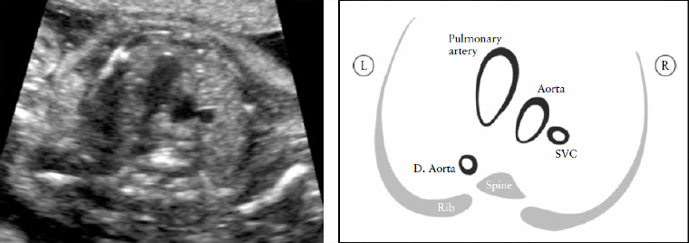
Yoo et al [64] описали проекцию трех сосудов для оценки состояния легочной артерии, восходящей аорты и верхней полой вены и определения их относительных размеров и взаимоотношения (Рисунок 7). В целом, необходимо определить количество сосудов, измерить их размер и оценить их взаиморасположение и ход. Сосуды, если смотреть слева направо, представляют собой: легочную артерию, аорту и верхнюю полую вену.
Рисунок 7. Срез через три сосуда (3V). Это срез наилучшим образом демонстрирует соотношение в верхнем средостении между легочной артерией, аортой и верхней полой веной (SVC). Очень важно оценить размер этих сосудов, их расположение и совпадение их осей. Легочная артерия слева; она наибольшая среди этих сосудов и расположена более кпереди, верхняя полая вена наименьший сосуд и расположена наиболее сзади. D. Aorta, нисходящая аорта.
Легочная артерия располагается наиболее спереди, а верхняя полая вена расположена наиболее сзади. Их относительный диаметр уменьшается слева направо: легочная артерия больше, чем аорта, но аорта больше, чем верхняя полая вена. Как правило, некоторые пороки сердца, с нормальным четырехкамерным срезом сердца (например: транспозиция магистральных артерий, тетрада Фалло и легочная атрезия с ДМЖП) скорее всего будут иметь нарушения в проекции трех сосудов. Yagel et al [67] впоследствии описали проекцию трех сосудов и трахеи, которая является более краниальным срезом.
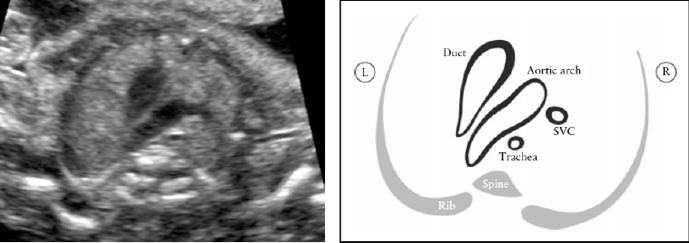
В этой проекции поперечная дуга аорты лучше видна («срез дуги аорты»), а также акцентируется ее взаиморасположение по отношению к трахее. Обычно трахея идентифицируется, как гиперэхогенное кольцо, окружающее маленькое жидкостное пространство. Дуга артериального протока и дуга аорты расположены слева от трахеи и образуют V-образную форму, так как обе они сливаются в нисходящую аорту (Рисунок 8). Дуга аорты является более краниальной, чем дуга артериального протока, поэтому для одновременной визуализации обеих дуг, потребуются некоторое отклонение датчика от плоскости, параллельной проекции четырех камер.
Рисунок 8. Срез через три сосуда и трахею (3VT). Этот срез демонстрирует наилучшим образом взаиморасположение дуги аорты по отношению к трахее. В нормальном сердце дуга аорты и дуга артериального протока располагаются слева от трахеи, образуя так называемое «V»- соединение. L-левый, R-правый; SVC-верхняя полая вена.
Проекция трех сосудов и трахеи дает возможность обнаружить такие пороки развития сердца как коарктация аорты, правосторонняя дуга аорты, удвоение дуги аорты и образование сосудистого кольца.
ЦВЕТОВОЕ ДОППЛЕРОВСКОЕ КАРТИРОВАНИЕ КРОВОТОКА (ЦДК)
Хотя применение цветового допплеровского картирования (ЦДК) не считается обязательным в данной Рекомендации, мы призываем всех специалистов УЗИ ознакомиться с порядком его проведения и использовать его при рутинном скрининговом исследовании сердца [71]. ЦДК является неотъемлемой частью эхокардиографии плода и его роль в диагностике ВПС нельзя недооценивать.
ЦДК можно использовать во время рутинного скрининга сердца, если врач компетентен в его использовании. ЦДК может облегчить визуализацию различных структур сердца, а также поможет выявить аномалии кровотока. ЦДК также может представлять собой ценный инструмент в оценке пороков сердца у пациенток с высоким индексом массы тела [72], и может улучшить выявление тяжелых ВПС в группе беременных низкого риска [46,73].
ЭХОКАРДИОГРАФИЯ ПЛОДА
Эхокардиографию плода обязательно проводить в следующих случаях: при подозрении на врожденный порок сердца (ВПС) плода, когда при скрининговом УЗИ невозможно получить проекцию четырех камер сердца и/или выходных трактов, или в случае, когда существуют факторы риска, указывающие на повышенную вероятность развития ВПС.
Детальное описание этой процедуры не входит в рамки данной статьи и было опубликовано ранее [26]. Большинство ВПС, которые можно обнаружить внутриутробно, возникает у беременных без какого-либо особого фактора риска или экстракардиальной патологии, поэтому скрининговое обследование является чрезвычайно важным.
Однако, медицинские работники должны знать некоторые показания для направления беременных женщин на всестороннее кардиологическое обследование плода. Например, увеличение толщины воротникового пространства (ТВП) более 3,5 мм в сроке 11-14 недель является показанием для более детальной оценки сердца, даже если при последующих УЗИ измерение этого же ТВП попадает в диапазон нормы 76.
Эхокардиография плода должна выполняться специалистами, которые компетентны в пренатальной диагностике ВПС. В дополнение к информации, получаемой при основном скрининговом УЗИ, подробный анализ структур сердца и их функции включает углубленную характеристику: висцеро- атриального расположения, системных и легочных венозные соединений, функции овального окна, атриовентрикулярных соединений, вентрикуло-артериальные соединений, взаимоотношения магистральных сосудов, сагиттального среза дуги аорты и дуги артериального протока.
Также, для изучения сердца плода используются и другие, обычные эхографические методы. Например, допплерометрия поможет измерять скорость кровотока в сосудах или определить аномальные потоки крови через клапаны и в камерах сердца. Эхокардиография в М-режиме также является важным методом анализа сердечного ритма, функций желудочков и определения толщины стенки миокарда.
Инновационные методы исследования сердца плода, такие как: тканевая допплерография и объемное УЗИ (3Д/4Д/пространственно- временная корреляция изображения (spatiotemporal image correlation = STIC)), становятся все более доступными. Их тоже можно использовать при исследовании анатомии и функции сердца плода. 4Д эхокардиография может быть полезной в случаях комплексных пороков развития сердца, включая пороки развития конотрункуса, аномалии дуги аорты и аномальный ход легочных вен 81. Дополнительные методы УЗИ такие как, отслеживание движения точек (speckletracking), в данный момент, используются только в научных исследованиях, но в будущем могут стать важным клиническим инструментом в оценке функции сердца плода.
Таблица 1 Оценка расположения органов(ситуса) плода/латеропозиции и четырехкамерного среза
Определение правой и левой сторон плода
Желудок и сердце находятся слева
Сердце занимает 1/3 грудной клетки
Большая часть сердца находится слева
Ось сердца направлена влево 45 градусов +20
Определяются четыре камеры
Нормальный сердечный ритм
Нет перикардиального выпота
Два предсердия, примерно одинаковые по
размеру
Клапан овального отверстия открывается в
левое предсердие
Первичная перегородка предсердий является
интактной (прилегающая к ‘кресту’)
Пульмональные вены входят в левое
предсердие
Два желудочка, примерно одинаковые по
размеру
Отсуствие гипертрофии стенок желудочков
Модераторный пучок находится у верхушки
правого желудочка
Интактная межжелудочковая перегородка (от
верхушки к ‘кресту’)
Интактный ‘крест’ сердца
Два атривенрикулярных клапана открываются
и двигаются свободно
Дифференциальное смещение (offsetting):
септальная створтка трехстворчатого клапана
прикреплена несколько ближе к верхушке по
сравнению со створкой митрального клапана