Кератоконус как видит человек
Кератоконус как видит человек
Кератоконус
Болезни требуется правильно и вовремя устранять, иначе последствия прогрессирования плачевны. Пораженные органы зрения приводят к полной слепоте, мешают обыденной жизни. Например, к ним относят кератоконус. Это нечастое явление, которое доставляет хлопоты.
Что такое кератоконус
Чаще кератоконус проявляется у детей. В сложных, запущенных случаях, деформация обнаруживается у пациентов 20-30 лет.
Классификация и стадии развития
Кривизна оболочки роговицы
от 7,19-7,1 миллиметра
Астигматические стекла, возможно истончение роговицы
до 7,09-7 миллиметров
Только жесткими линзами. Оболочка роговицы выпячивается и становится тонкой. Иногда появляется помутнение боуменовой мембраны.
не больше 6,9 миллиметров
Роговичная строма замутняется, десцеметова мембрана
Причины возникновения кератоконуса
К известным врачам причинам возникновения кератоконуса относят:
Наследственная предрасположенность тоже играет немаловажную роль. Часто отклонение имеет наследственный характер. Развитие обуславливается доминантными генами. Соответственно, когда у матери или отца обнаруживается упомянутый недуг, то он, скорее всего, возникнет у ребенка.При этом второй родитель может быть совершенно здоров.
В последние годы окулисты говорят о том, что случаи утончения глазной роговицы учащаются. Это объясняется более совершенными методами диагностики, а также ухудшением экологии в мире.
Утончение роговицы нередко появляется с рядом других недугов. Например, астмой, поллинозом, синдромом Дауна, экземой.
Симптомы кератоконуса
Симптоматика разнообразна. На развитие патологии указывают следующие факторы:
При кератоконусе лечение обычно проводится хирургическим путем. В некоторых случаях допускаются менее радикальные способы.
Астигматизм и кератоконус
Когда недуг только начинает себя проявлять, у пациента возникают характерные для астигматизма признаки. Например, изображение перед глазами искажается, становясь неразличимым. Очертания видятся расплывчато. По вечерам в глазах появляется чувство “печения”, дискомфорт, возникают мигрени, локализующиеся в надбровных областях. Глаза быстро устают, предметы, которые близко расположены, плохо различимы.
Зрение при кератоконусе
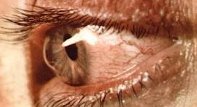
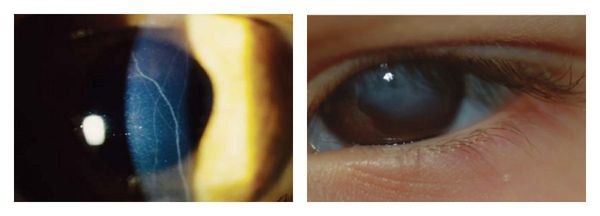
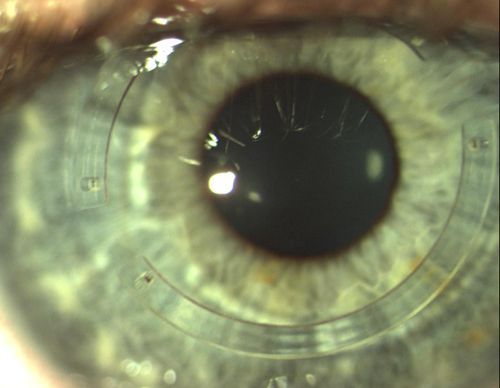
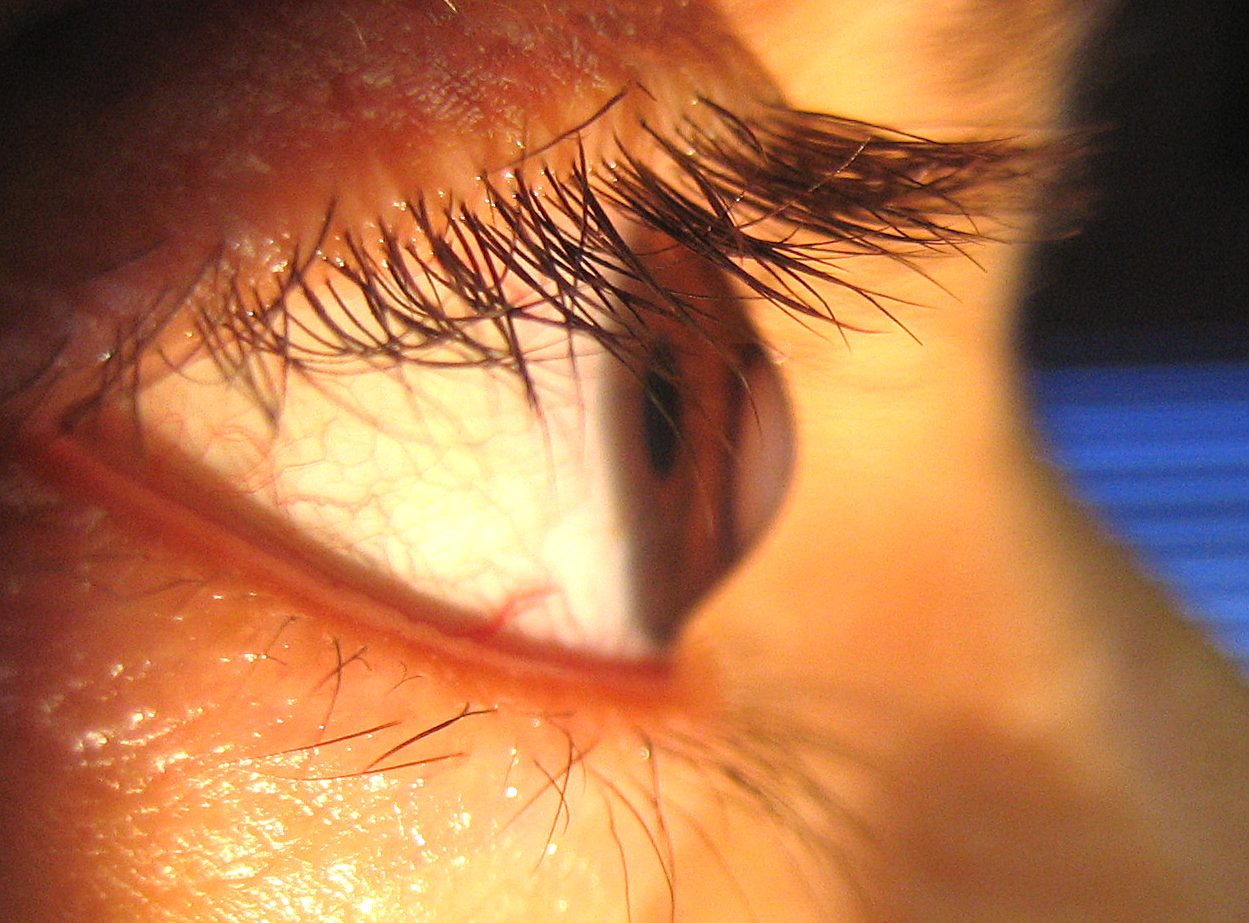
При кератоконусе как видит человек? Сначала человек жалуется на нечеткую картинку, размытые контуры, особенно в темное время дня. По мере развития недуга иногда появляется светобоязнь. Больные указывают на то, что картинка, которую они видят перед собой, напоминает вид из окна во время дождя. Также не исключено раздвоение изображения.
Характер зрения все время меняется. Человек носит одну подобранную врачом оптику, а через несколько недель ему нужна другая. Со временем становится невозможным ношение мягких контактных линз, так как они не могут прилегать к роговице из-за ее выпуклой формы.
Другие признаки кератоконуса
При кератоконусе часто возникают болевые ощущения. Пациенту хочется щуриться, напрягать глаза. Может наблюдаться жжение и зуд. Хочется все время тереть глаза.
Острый кератоконус – характерные симптомы
Все это указывает на сильные изменения глазной роговицы. Если своевременно начать лечение, можно за несколько недель нормализовать ситуацию.
Сотрудники Элит Плюс Клиник предлагают точную быструю диагностику глазных болезней и назначение комплексной терапии с учетом индивидуальных особенностей пациентов.
Если кератоконус не лечить, роговица глаза сильно отекает и разрывается. Это становится следствием слепоты. Восстановление зрения будет возможно только путем пересадки органа.
Симптомы кератоконуса у детей
Подобранная врачом оптика не помогает коррекции. Сначала зрение улучшается, а затем вновь падает. Нормально читать и писать становится невозможно.
Осложнения кератоконуса
Если кератоконус не лечить, человек начинает сильно страдать. Четкость видимости картинки перед глазами резко и стремительно снижается, возникают боли, мешающие нормальной жизни. Роговица деформируется, вследствие чего носить контактные линзы становится невозможно. В отдельных запущенных случаях она отекает и лопается.
Если нет своевременной диагностики и лечения, человек рискует вовсе потерять зрение.
Диагностика кератоконуса
Чем быстрее пациент обратится к доктору, тем больше шансов на устранение диагноза без серьезных последствий. Его начальные стадии поддаются довольно быстрой коррекции.
В клинике Элит Плюс можно получить бесплатную консультацию офтальмолога. Осмотр пациента производится при помощи инновационных диагностических офтальмологических инструментов.
Лечение кератоконуса
При кератоконусе лечение назначается либо хирургическое, либо терапевтическое. Все зависит от состояния пациента, степени нарушения зрения. Терапию назначает только офтальмолог.
Стоимость, от руб.
Склеральные жесткие линзы
Имплантация роговичных сегментов
Лекарственные препараты при кератоконусе
При кератоконусе лечение может быть медикаментозным. В качестве терапии назначается прием минерально-витаминных комплексов и препаратов:
Прогноз и профилактика кератоконуса
Чаще всего кератоконус прогрессирует медленно. Его своевременная диагностика и грамотно назначенная терапия приводит к благоприятному исходу. Зрение приходит в норму. Развитие недуга может прекратиться на его любой стадии развития. Многое зависит от того, когда именно возник недуг. Чем старше пациент, тем медленнее будет прогрессировать соответствующая патология.
К осложнениям патологического состояния относят помутнение и перфорацию роговицы. После оперативного вмешательства иногда возникает астигматизм высокой степени, требующей контактной коррекции. Другие варианты не рассматриваются.
Для того, чтобы исключить вероятность неблагоприятного исхода, требуется лечение нарушений в организме, которые вызывают деформацию роговицы.
Заниматься самолечением не стоит. Это может не принести результата, навредить.
Если человека беспокоит то, что он хуже видит, рекомендуется обратиться в кратчайшие сроки к офтальмологу. Доктор выслушает жалобы пациента, проведет необходимую диагностику и назначит терапию. Патология легче поддается лечению, в том числе, безоперационному, на ранних стадиях. Например, близорукость легко корректируется ночными линзами.
Клиника Элит Плюс предлагает бесплатные офтальмологические консультации для ранней диагностики причин появления зрительных проблем. Записаться на прием можно по телефону ☎ +7 (495) 960 00 33, или оставив заявку на сайте.
Часто задаваемые вопросы
❓ Чем опасен кератоконус?
✅ Приводит к конусообразности роговицы, которая, не преломляет световые лучи одинаково, из-за чего возникает падение четкости картинки перед лицом. Подбор корректирующих офтальмологических средств проблематичен. При запущенных случаях возможно сильное роговичное истончение, разрывы. Это сопровождается дискомфортом и болью.
❓ Какие симптомы кератоконуса на ранних стадиях?
✅ Размыстость зрения, не поддающаяся корректировке. Частота смены офтальмологических корректирующих средств не играет никакой роли. Появление раздвоенной картинки, фантомных изображений, видимость объектов в повышенной контрастности. У пациента возникают мигрени, глаза сильно устают.
❓ Какие причины возникновения кератоконуса?
✅ До сих пор неизвестны причины возникновения отклонения. Оно развивается из-за наследственной предрасположенности, перенесенных вирусов, повышенного уровня стресса, инфекций, аллергии. Неблагоприятная среда тоже сказывается
❓ Как можно вылечить заболевание?
✅ Лечится местной терапией и хирургическим вмешательством. Иногда назначается медикаментозное лечение для приостановления прогрессирования патологии.
❓ Где продиагностироваться на кератоконус?
✅ Диагностику выполняют офтальмологи. В клинике Элит Плюс можно бесплатно проверить зрение на новом и точном оборудовании.
Кератоконус
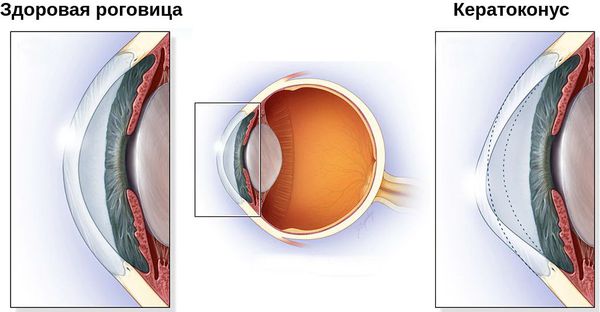
Кератоконус – дистрофические изменения роговицы, приводящие к ее конической деформации, нарушению и снижению зрения. При кератоконусе прогрессирующе снижается острота зрения, искажается изображение предметов, появляются засветы и ореолы, монокулярная диплопия, иногда – болевой синдром и помутнение роговицы. Диагностика кератоконуса заключается в проведении скиаскопии, биомикроскопии, офтальмометрии, компьютерной кератометрии, когерентной томографии. Для лечения кератоконуса используются микрохирургические методики кросс-линкинга, имплантации роговичных колец, кератопластики.
МКБ-10
Общие сведения
Причины кератоконуса
Вопрос этиологии кератоконуса остается дискуссионным. В рамках изучения причин дегенерации роговицы выдвинуто несколько гипотез – наследственная, эндокринная, метаболическая, иммунологическая и др. В современной науке все большее число сторонников приобретает наследственно-метаболическая теория развития кератоконуса. Данная теория связывает возникновение изменений роговицы с наследственной ферментопатией, которая может активизироваться в период эндокринной перестройки, под влиянием иммунологических нарушений, общих заболеваний и т. д.
В процессе исследований была выявлена корреляция между кератоконусом и бронхиальной астмой, экземой, сенной лихорадкой, атопическим дерматитом, приемом кортикостероидов, болезнью Аддисона, микротравмами роговицы, пигментной ретинопатией, кератоконъюнктивитом, травматическими или вирусными кератитами, врожденным амаврозом Лебера, синдромом Дауна, синдромом Марфана и др. заболеваниями. Отмечается неблагоприятное воздействие на роговицу ультрафиолетовых лучей, запыленности воздуха, радиационного излучения.
В последние годы, в связи с распространением эксимерлазерной коррекции зрения (LASIK), возросла частота ятрогенных кератоэктазий и связанных с ними случаев последующего кератоконуса.
При кератоконусе в деформированной роговице выявляются множественные биохимические изменения; снижается содержание коллагена, концентрация кератин-сульфата, уменьшается общее содержание белка и повышается количество небелковых структур, увеличивается коллагенолитическая и желатинолитическая активность, связанная с недостаточностью ферментов и ингибиторов протеиназ. В результате снижения антиоксидантной активности в роговице образуются деструктивные альдегиды и/или иероксинитриты.
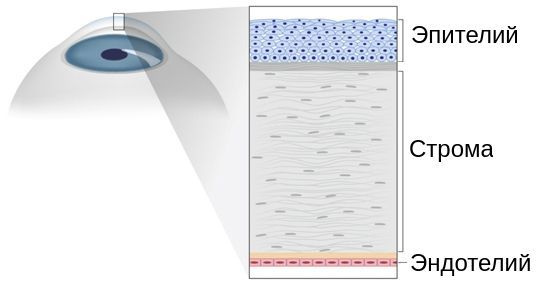
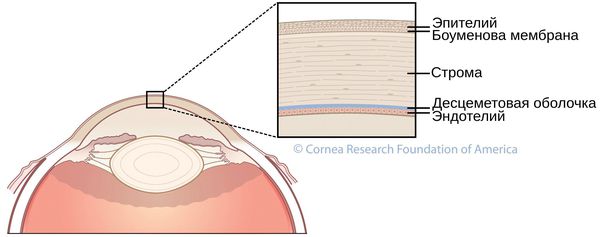
Считается, что процесс дегенерации роговицы начинается в базальных клетках роговичного эпителия или в месте его перехода в строму. Слабость роговичного эпителия и стромы сопровождается уменьшением эластичности роговицы, нарастанием ее ригидности и в итоге – необратимым растяжением и конусовидной деформацией – развитием кератоконуса.
Классификация
Характер течения заболевания может являться прогрессирующим или стационарным. В отдельную форму исследователи выделяют острый кератоконус.
Предложено несколько вариантов стадирования кератоконуса; среди них наиболее распространена классификация Amsler, согласно которой выделяют IV стадии офтальмопатологии. Первая стадия кератоконуса характеризуется неправильным астигматизмом, корригируемым цилиндрическими линзами; острота зрения может составлять 1,0-0,5. Астигматизм при второй стадии также корригируем, но выражен сильнее; острота зрения в пределах 0,4 – 0,1. Третья стадия кератоконуса сопровождается истончением и выпячиванием роговицы; острота зрения снижается до 0,12-0,02, коррекция возможна только с помощью жестких контактных линз. При развитии четвертой стадии кератоконуса выражена коническая деформация и помутнение роговицы, острота зрения составляет 0,02-0,01 и не поддается коррекции.
Симптомы кератоконуса
Проявления кератоконуса обусловлены конической деформацией роговицы и связаны с развитием близорукости и неправильного астигматизма, оси которого при прогрессировании болезни постоянно меняются. Это приводит к постепенно нарастающему снижению зрения и монокулярной диплопии (двоению). Изменения возникают сначала в одном, затем в другом глазу.
Пациент с кератоконусом вынужден часто обращаться к офтальмологу для подбора очков, однако назначаемая очковая коррекция в этих случаях плохо переносится и не дает своего эффекта. Это связано с быстро прогрессирующим снижением остроты зрения, поэтому в только что изготовленных очках человек видит уже не столь хорошо, как в процессе их недавнего подбора. Со временем становится невозможным использование мягких контактных линз, поскольку они не прилегают к роговице.
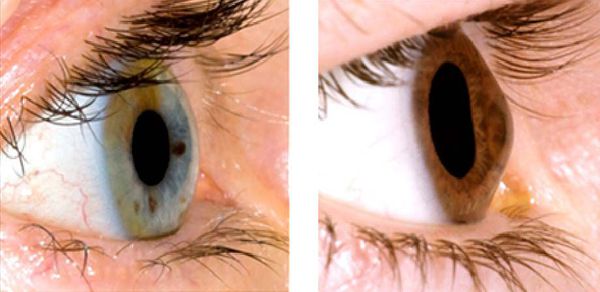
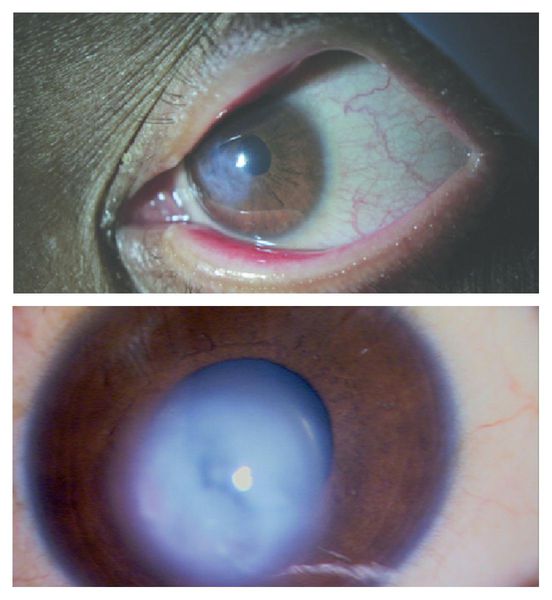
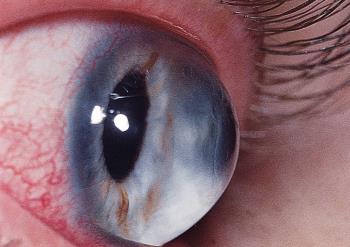
При кератоконусе пациент может видеть многоконтурное изображение предметов, искажение букв при чтении, ореолы вокруг источников света. Иногда имеет место повышенная светочувствительность и постоянное раздражение глаз. Вначале заболевания более выражено снижение сумеречного зрения, в дальнейшем ухудшается видение и при хорошем освещении. Отмечаются быстрая утомляемость глаз, ощущения зуда и жжения. В поздних стадиях кератоконуса конусовидная деформация роговицы заметна невооруженным глазом.
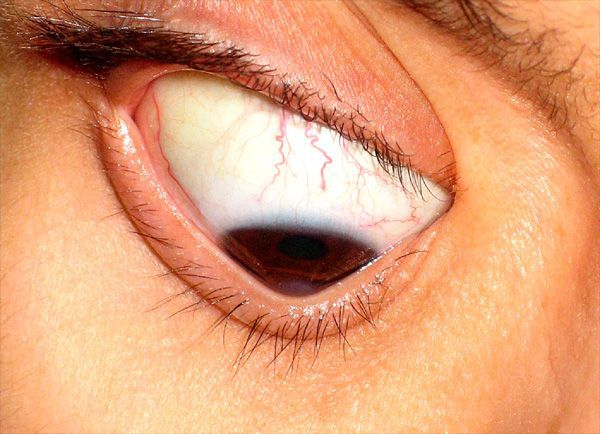
Кератоконус, как правило, прогрессирует медленно, в течение 10-15 лет; у 50% пациентов может приостановиться на ранней стадии и перейти в длительную ремиссию. В 5-7% случаев течение заболевания осложняется острым кератоконусом, при котором происходит внезапный разрыв десцеметовой оболочки с выходом водянистой влаги в роговичные слои. Клинически острый кератоконус сопровождается развитием отека роговицы и появлением болевого синдрома. Примерно через 3 недели острый процесс стихает, и на роговице формируются рубцы. Деформация роговичной поверхности вследствие этого может уменьшаться, а зрение несколько улучшаться.
Диагностика кератоконуса
Обследование начинается со стандартной проверки остроты зрения, которая позволяет выявить ее снижение в той или иной степени. При повторном подборе очков выявляется резкое несимметричное увеличение рефракции, необходимость перехода от сферических линз к цилиндрическим для достижения приемлемой остроты зрения, изменение оси цилиндрических линз. Рефрактометрия при кератоконусе выявляет неправильный астигматизм и миопию, обусловленные выпячиванием роговицы.
При диафаноскопии глаза кератоконус определяется в виде клиновидной тени на радужной оболочке. Скиаскопия при кератоконусе обнаруживает наличие «пружинящей», «створчатой» тени, обусловленной неправильным астигматизмом. С помощью офтальмометрии определяются признаки конической деформации роговицы – дисторсия, характеризующаяся изломом и разноразмерностью горизонтальных марок, изменением угла между главными меридианами и др. При прозрачности сред глаза проводится офтальмоскопия.
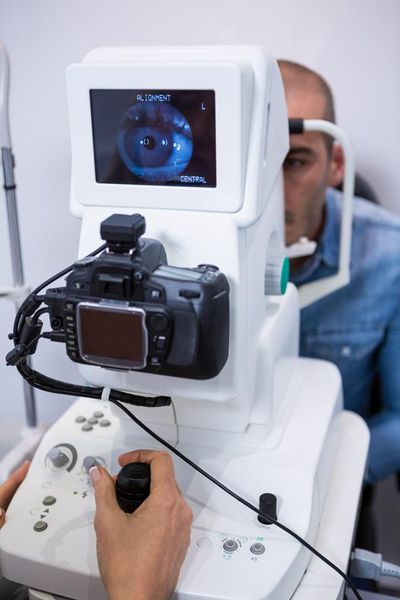
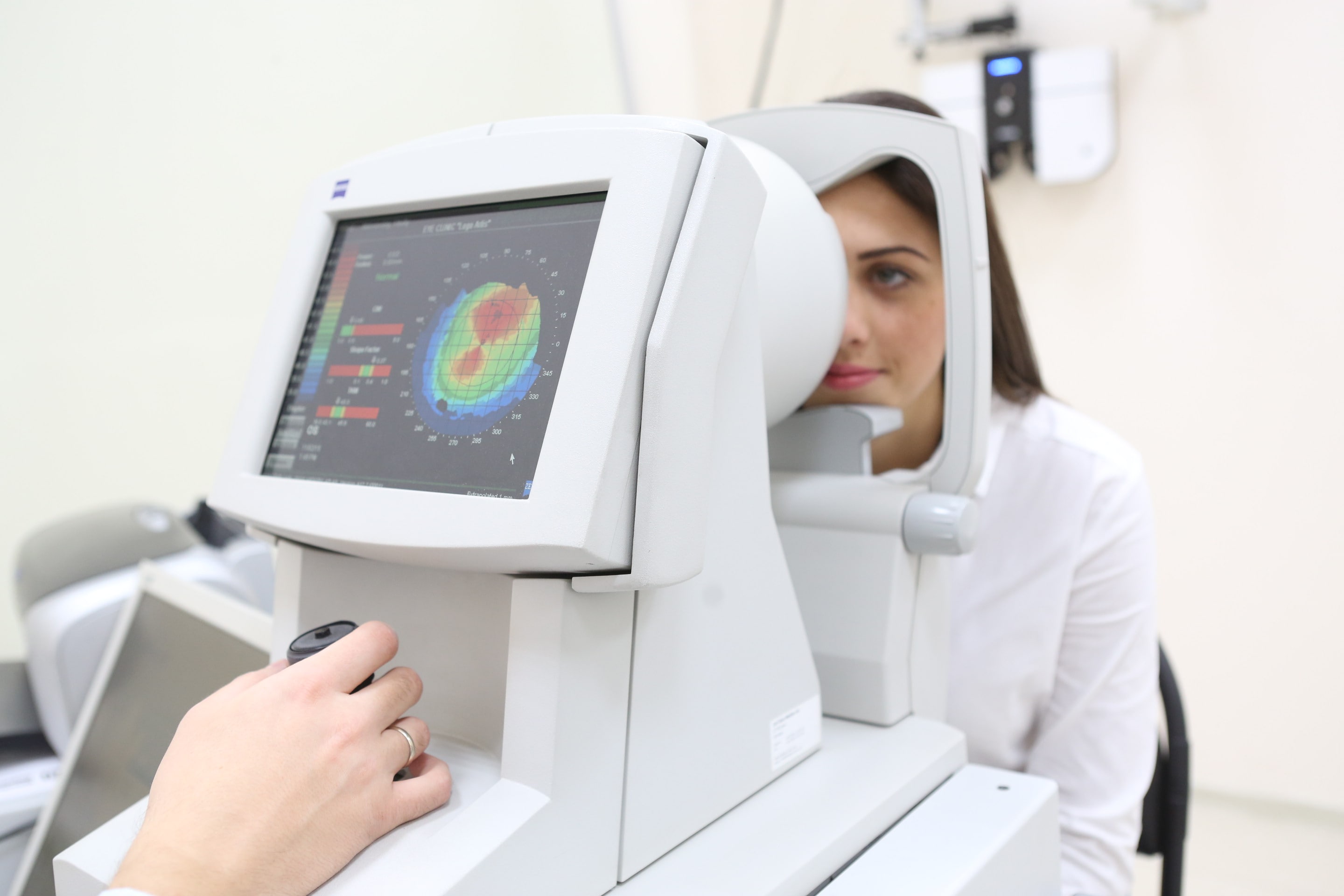
Наиболее точную информацию о параметрах роговицы при кератоконусе удается получить благодаря кератотопографии и фотокератометрии (компьютерной кератометрии). Последний метод позволяет оценить радиус, торичность, асимметрию эксцентриситет и выявить коническую деформацию роговицы еще на субклинической стадии.
В ходе биомикроскопии глаза при кератоконусе определяются структурные невоспалительные изменения роговицы: появление в ее центральной зоне нервных окончаний, разрежение стромы роговицы, изменение эндотелиальных клеток, помутнения в боуменовой оболочке, утолщения, трещины, разрывы десцеметовой мембраны, линии кератоконуса и др.
В специализированных офтальмологических клиниках для выявления кератоконуса используются методы компьютерный роговичной топографии, оптической когерентной томографии роговицы, эндотелиальной микроскопии роговицы.
Лечение кератоконуса
С учетом характера течения кератоконуса (быстроты прогрессирования, склонности к рецидивам) лечение может быть дифференцированным: безоперационным или хирургическим.
При развитии острого кератоконуса требуется неотложная помощь: закапывание в глаз мидриатиков (мезатона, мидриацила и др.), наложение давящей повязки на глаз с целью профилактики перфорации роговицы.
Сравнительно новым, отлично зарекомендовавшим себя методом консервативного лечения кератоконуса является роговичный кросс-линкинг, заключающийся в удалении поверхностного эпителия с роговицы, закапывании на нее раствора рибофлавина и последующем облучении УФ-лучами. Данная процедура позволяет укрепить роговицу, повысить ее устойчивость к деформации, остановить развитие или достичь регресса кератоконуса. После проведения роговичного кросс-линкинга становится возможной обычная очковая и контактная коррекция мягкими линзами.
На начальной стадии кератоконуса при достаточной толщине роговой оболочки возможно проведение эксимерлазерной процедуры (ФРК+ФТК), позволяющей скорректировать астигматизм, повысить остроту зрения, укрепить передние слои роговицы и замедлить прогрессирование кератэктазии.
В некоторых случаях с целью уменьшения корнеальной деформации применяется термокератопластика – нанесение коагулятором на периферию роговицы точеных аппликаций, которые позволяют добиться уплощения роговицы.
В хирургии кератоконуса используется метод имплантации роговичных колец. Стромальные (роговичные) кольца изменяют поверхность роговицы, нормализуют рефракцию и стабилизируют роговицу.
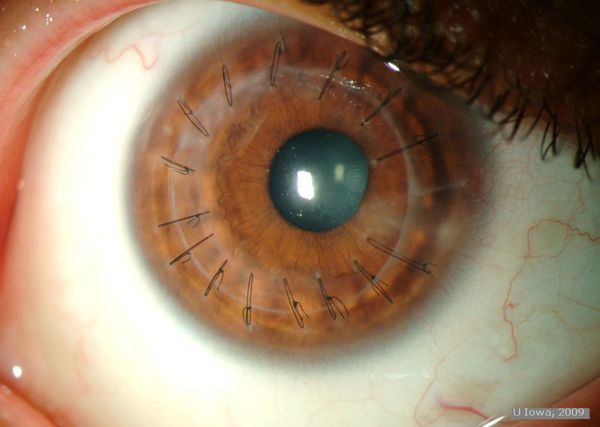
Классической операцией при кератоконусе является сквозная или послойная кератопластика, предполагающая удаление собственной роговицы и имплантацию на ее место донорского трансплантата. Кератопластика сопровождается практически 100%-ным приживлением трансплантата и позволяет откорректировать остроту зрения до 0,9-1,0 примерно в 90% случаев. Сквозная кератопластика может быть предпринята даже в терминальной стадии кератоконуса.
Прогноз и профилактика кератоконуса
В большинстве случаев течение кератоконуса медленно прогрессирующее и относительно благоприятное. Иногда прогрессирование может прекратиться и стабилизироваться на любой стадии кератоконуса. Чем в более позднем возрасте возник кератоконус, тем медленнее его течение и лучше его прогноз.
Осложнениями патологии могут являться развитие острого кератоконуса, помутнение и перфорация роговицы. В послеоперационном периоде может возникать послеоперационный астигматизм высокой степени, требующий контактной коррекции.
С целью исключения вероятности развития кератоконуса необходимо лечение тех нарушений, которые могут способствовать возникновению деформации роговицы – аллергических, иммунных, эндокринных, воспалительных и т. д.
Что такое кератоконус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 8 лет.
Определение болезни. Причины заболевания
Чем опасен кератоконус
Без лечения болезнь приводит к прогрессивному снижению остроты зрения, потере трудоспособности и инвалидизации пациента, вплоть до слепоты.
Причины кератоконуса
Первичный (врождённый) кератоконус развивается самостоятельно, как бы без явной причины. Почему вдруг запускается процесс изменения роговицы? Сегодня у медицинской науки на это нет единого ответа — существует лишь множество теорий развития заболевания. Рассмотрим наиболее популярные.
Иммуноаллергическая теория. Ещё 30 лет назад в сыворотке крови около 59 % пациентов с кератоконусом был обнаружен повышенный уровень иммуноглобулина (Ig) класса Е — антител, участвующих в иммунном ответе организма. Сегодня достоверно известно, что у людей с кератоконусом нарушен иммунный гомеостаз (защита организма от внешних воздействий), увеличено число Ig М, С3 и С4 компонентов комплимента, усилен дефект Т-супрессоров и увеличено количество Ig G, которые приводят к срыву аутотолерантности (устойчивости организма) к антигенам собственной роговицы. Но не смотря на такие данные, достоверность взаимосвязи противоречива и не подтвержена в мультицентровых исследованиях.
Нейрогуморальная теория. Начало кератоконуса чаще приходится на период полового созревания. Многие авторы видят в этом роль эндокринных факторов, дисбаланса гипофизарно-диэнцефальной системы, адипозогенитальной недостаточности, гипер- или гипотиреоза.
Также в литературе освещены вирусная и обменная теории, теория патологии десцеметовой мембраны (слоя роговицы) и другие. Вся их многофакторность указывает на отсутствие пока единого и полного понимания причины возникновения кератоконуса.
Вторичный (приобретённый) кератоконус развивается как последствие перенесённых операций на роговице, например, популярной эксимерлазерной коррекции зрения и кератотомии. Это связано со снижением биомеханических свойств роговицы при формировании её клапана и уменьшении общей толщины стромы (основного вечества) роговицы во время эксимерлазерной абляции.
Кератоконус и беременность
Под действием гормонов даже у здоровых женщин в строме роговицы усиливается задержка жидкости. Поэтому при беременности кератоконус может стать более выраженным. На развитие ребёнка и протекание самой беременности заболевание не влияет, родоразрешение также проводится естественным путём, если нет других патологий и осложнений.
Симптомы кератоконуса
Симптомы у детей
Нарушение зрения
Зачастую первой жалобой у людей с кератоконусом бывает снижение зрения, невозможность улучшить остроту зрения привычными очками или линзами, частая смена очков. Также пациенты могут отмечать блики, вспышки, искажение предметов, туманное изображение, красноту и сухость глаз.
Дальнейшие симптомы может распознать врач во время осмотра пациента. Они зависят от степени развития кератоконуса:
Патогенез кератоконуса
Роговица прозрачна, и совсем не спроста. Коллаген, который является её основным компонентом, не однороден. Разные структурные части роговицы представлены коллагеном разных типов. Это соотношение волокон коллагена и делает роговицу прозрачной.
Строма (основное вещество) роговицы представлена в основном коллагеновыми волокнами, погружёнными во внеклеточный гликопротеиновый матрикс, который выполняет функцию соединительной ткани. Поэтому количественные и качественные изменения, происходящие при неправильном развитии соединительной ткани (дисплазии), воздействуют и на её биомеханические свойства.
Таким образом, патофизиологическая цепочка кератоконуса включает:
Классификация и стадии развития кератоконуса
По данным биомикроскопии также выделяют четыре стадии кератоконуса.
В классификации по Титаренко З.Д. (1984) выделяют пять степеней заболевания.
Осложнения кератоконуса
Острый кератоконус (водянка роговицы) — частое и тяжёлое осложнение хронически протекающего процесса. Возникает вследствие разрывов десцеметовой мембраны.
Симптомы острого кератоконуса
Проявляется резким снижением остроты зрения и выраженным роговичным синдромом — светобоязнью, жжением и раздражением глаз.
В случае нелеченого острого кератоконуса отёк роговицы самопроизвольно проходит в течение 4-5 месяцев. После купирования острого процесса роговица немного уплощается в результате формирования помутнения и локального закрытия зоны разрыва десцеметовой оболочки.
Диагностика кератоконуса
В первую очередь проводят проверку остроты зрения и авторефрактометрию — детальное обследование роговицы глаза. По тест-маркам авторефрактометрии, например, кольцам, можно судить о деформации роговицы. Если роговица конусообразная, то одно кольцо приобретает форму неправильного овала, а оси двух колец не совпадают.
С помощью авторефрактометра или кератометра можно обнаружить, что радиус кривизны роговицы уменьшился, а кератометрические данные неравномерно увеличены. При более выраженном кератоконусе получить результат исследования не удаётся. Это связано с астигматизмом (искривлением роговицы) высокой степени, величина которого выходит за пределы измерения прибора, или с помутнением роговицы.
При проведении скиаскопии — оценке способности глаза преломлять лучи света — будет заметен «симптом масляного пятна».
Обязательно проведение биомикроскопии роговицы — проверка структуры глаза. Она помогает увидеть изменения роговицы: разрежение или помутнение стромы, усиление визуализации роговичных нервов, помутнение десцеметовой оболочки, коническую форму, линии кератоконуса, помутнение боуменовой мембраны и т. д.
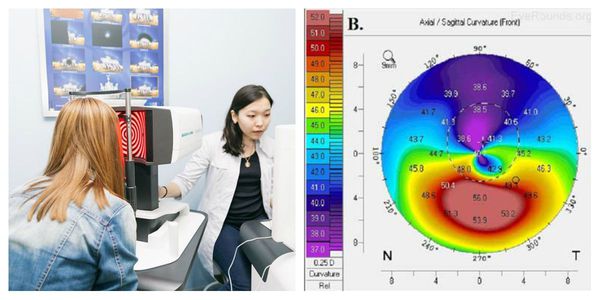
Достоверно выявить кератоконус даже в самой начальной стадии помогает кератотопограф. Он визуализирует роговицу полностью: радиус и толщину роговицы, переднюю и заднюю поверхность, асимметрии. Кератотопограмма диагностирует иррегулярный (неправильный) астигматизм на кератометрической карте, элевацию (возвышение) задней поверхности, истончение центральной толщины роговицы. Зачастую истончённые зоны показаны красным цветом, и даже не самый опытный врач сможет заподозрить патологию.
Также выполняется передня ОКТ — кератотомография. Она также визуализирует патологию роговицы, помогает динамично наблюдать за заболеванием и даже оценивать наличие скрытого кератоконуса непрогрессирующей аномалии задней поверхности роговицы.
Лечение кератоконуса
Единого алгоритма ведения пациентов с кератоконусом пока не существует. В современной литературе представлены методы лечения, которые ориентированы на стадию заболевания.
Основная задача специалиста, поставившего диагноз «кератоконус», заключается в правильном информировании пациента о выборе метода лечения и реабилитации.
Лечение кератоконуса на начальной стадии
На начальной стадии кератоконуса проводится очковая или контактная коррекция, а в случае выраженного кератоконуса — контактная коррекция зрения (склеральные или жёсткие роговичные линзы) либо сквозная/послойная кератопластика.
Что сегодня есть в арсенале офтальмологии?
Кросслинкинг
Разработано много различных техник роговичного кросслинкинга. До сих пор проводятся многочисленные исследования по эффективности методик и процента используемого рибофлавина.
Процедура кросслинкинга является минимально травматичной, выполняется под местной анестезией и обычно дискомфортна только в первые несколько дней после вмешательства. После лечения пациенты отмечают увеличение остроты зрения.
Кросслинкинг выполняется даже в подростковом возрасте, однако его эффективность выше на ранних стадиях заболевания. В случае развитого кератоконуса выполнить процедуру уже невозможно.
Имплантация роговичных сегментов
Операция по внедрению сегментов технически не сложная. Обязательные условия имплантации — прозрачность центральной зоны роговицы и достаточная центральная толщина.
Данный метод лечения показан на ранних рефракционных стадиях. К другим преимуществам имплантации можно отнести:
Кератопластика
Существует два варианта кератопластики — послойная и сквозная пересадка роговицы.
Апофеозом борьбы за зрение остаётся сквозная кератопластика. Несмотря на использование фемтосекундного лазера, эта операция высокого риска. Её успешность зависит от возраста пациента и состояния его организма.
Несмотря на широкое использование кератопластики в лечении кератоконуса, у этой операции есть недостатки:
Ещё один неприятный минус кератопластики — это образование новых кровеносных сосудов в роговице. При отсутствии сосудов в роговице у иммунной системы нет прямого доступа к её верхнему слою. В таком случае все иммунные процессы протекают медленно и бережно. При появлении сосудов иммунитет резко начинает реагировать на трансплантат.
Глубокая послойная кератопластика при кератоконусе только входит в хирургическую практику. Её существенное отличие от сквозной кератопластики — оперативное исправление кератоконуса с сохранением эндотелия роговицы пациента. За счёт этого снижается риск отторжения трансплантата.
Оптическая коррекция
Прогрессирование кератоконуса — веская причина для консультации с хирургом по поводу хирургического вмешательства: кросслинкинга или имплантации стромальных сегментов. Но если прогрессирования не наблюдается, либо оно под большим вопросом, то операция не оправдана. Что же делать? Подбирать адекватную оптическую коррекцию и динамично наблюдаться.
Сегодня в России существует несколько видов контактной коррекции:
Один из популярных способов компенсировать остроту зрения — это газопроницаемые жёсткие линзы. Они вплотную прилегают к внешней части глаза, сглаживают все изъяны роговицы и образуют наиболее правильную оптическую поверхность.
Склеральные газопроницаемые линзы довольно специфичны. Они опираются на склеру, и не контактируют с роговицей и веками. Обладают стабильностью посадки в течение дня, обеспечивают комфорт и высокую остроту зрения. Такие линзы изменяют геометрию роговицы за счёт подлинзовой слёзной плёнки и жидкости, что позволяет компенсировать нерегулярный астигматизм.
Оптическую коррекцию можно использовать в сочетании с хирургией: подбор линз после установки интрастромального сегмента или пересадки роговицы. Это позволяет пациентам видеть мир в лучше.
Медикаментозное лечение
Лекарственных препаратов, останавливающих развитие кератоконуса, не существует. Из-за неправильной формы роговицы и её истончения пациенты страдают синдромом сухого глаза. Улучшить состояние передней поверхности роговицы помогут слезозаменители (структурные препараты слезы).
Народные средства
Применять средства народной медицины не только бесполезно, но и опасно. Без адекватного лечения кератоконус приводит к снижению остроты зрения, вплоть до слепоты. Поэтому при развитии кератоконуса нужно обратиться к врачу, он подберёт оптимальный метод лечения.
Прогноз. Профилактика
На сегодняшний день заболевание носит хронических характер, полного выздоровления пациента пока достичь не удаётся. Однако современные методы лечения и реабилитации помогают сохранить довольно высокое качество зрительных функций у пациентов с кератоконусом различной стадии.
При отсутствии лечения прогрессивное снижение остроты зрения может приводит к потере трудоспособности и инвалидизации пациента, вплоть до слепоты и необходимости в постороннем уходе.
Людям с кератоконусом рекомендуется динамическое наблюдение с контролем кератотопограмм через 4, 6, 12 месяцев с выбором тактики лечения при необходимости.
В настоящее время возможна профилактика только вторичного кератоконуса. Она включает в себя:
Лечение кератоконуса
Кератоконус – заболевание из области офтальмологии, характеризующееся развитием прогрессирующего дегенеративного процесса не воспалительной природы. Патологический процесс сопровождается истончением роговицы глаза, приобретением ею конусовидной формы.
В результате деформации и дистрофии роговицы зрение постепенно ухудшается. Развитие патологии обусловлено всевозможными биохимическими процессами. В ходе диагностики у пациентов наблюдается снижение синтеза коллагена, белка, ферментов, происходит нарушение активности антиоксидантов. Следствием именно этих изменений становится снижение эластичности роговичного слоя, ее растяжение и приобретение конусовидной формы.
Согласно статистике, кератоконус развивается всего у 1 пациента из тысячи, что делает это заболевание одним из редчайших в числе глазных патологий. Ему в равной степени подвержены мужчины и женщины, но в 9 из 10 случаев болезнь диагностируется уже в детстве. При этом пик прогрессирования кератоконуса приходится на возраст от 20 до 30 лет.
При несвоевременном или неправильном лечении заболевание прогрессирует и приводит к нарушению функционирования пораженного глаза, снижению остроты и четкости зрения. Однако полная слепота развивается редко, а улучшить состояние больного удается подбором контактных линз.
На сегодняшний день кератоконус является малоизученным заболеванием. Но даже при таком условии опасность болезни невелика, ведь медикам удалось разработать массу способов борьбы с этой патологией.
Причины развития
Несмотря на развитость инструментальных методов диагностики врачам не удается точно выявить причины заболевания. Но офтальмологи сходятся во мнении, выделяя наиболее вероятные факторы, предрасполагающие развитию кератоконуса:
Возможные осложнения
Деформация роговичного слоя препятствует выполнению анатомической функции преломления света. В силу этого нарушения у больного снижается острота зрения, схожее с близорукостью. Неправильное преломление лучей света при прохождении искривленной роговицы также выражается в искажении видимых объектов и преломлении прямых линий в поле зрения.
Прогрессирование кератоконуса усложняет самостоятельный выбор очков и линз для коррекции зрения. Самым тяжелым осложнением, обусловленным прогрессированием патологии, считается разрыв роговицы. Подобное происходит при выраженном истончении роговичного слоя, в результате нарушаются функции глаза, а пациент ощущает острую боль или выраженный дискомфорт.
Классификация кератоконуса
В медицинской практике существует несколько классификаций болезни. Наиболее распространенная считается классификация по Амслеру (Amsler), включает 4 степени развитиякератоконуса:
Для лечения кератоконуса требуется квалифицированная и своевременная помощь, самолечение лишь усугубляет ситуацию. Раннее обращение к квалифицированному специалисту позволяет минимизировать скорость прогрессирования патологии и избежать хирургического вмешательства.
Кератоконус и беременность
В 2011 году медиками впервые было проведено исследование, направленное на изучение течения и развития болезни во время беременности, в котором приняло участие 4 пациентки. Результаты проведенного исследования:
Клиническая картина
К числу общих и наиболее распространенных клинических признаков кератоконуса относятся:
Связь астигматизма с кератоконусом
Как видно из приведенной выше классификации заболевания, ранние стадии прогрессирования болезни сопровождаются астигматизмом, что выражается в соответствующих симптомах:
Если изначально эти клинические признаки распознаются как астигматизм, в дальнейшем заболевание развивается и состояние пациента усугубляется. Присутствующие симптомы позволяют офтальмологу заподозрить наличие кератоконуса, в особенности при стремительном ухудшении состояния.
Как развивается заболевание
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс охватывает оба глаза. При этом степень поражения левого и правого глаза может отличаться (один глаз видит лучше другого), что связано с поочередным поражением (вначале один, через некоторое время другой).
Для ранней стадии развития болезни характерно незначительное снижение зрения, особенно нечеткость картинки в вечернее время суток, при нахождении в плохо освещенных помещениях. По мере того, как болезнь прогрессирует, может возникнуть светобоязнь, а помутнение роговицы приводит к затуманиванию зрения, в глазах начинает двоиться.
Прочие симптомы
В числе прочих клинических признаков наиболее распространенными являются неприятные и болезненные ощущения в глазах, их повышенная утомляемость, слезоточивость. Такие симптомы проявляются ухудшением зрения, вследствие которого пациенту приходится прищуриваться и часто инстинктивно тереть глаза.
Теми же причинами обусловлено возникновение головных болей, которые связаны со снижением внимания, работоспособности, способности концентрироваться на чем-либо. У больных кератоконусом стремительное ухудшение зрения часто сменяется длительным застоем в развитии болезни.
Каждый из описанных симптомов, за исключением последнего, опасен для человека. Особенно рискуют люди, у которых концентрация внимания необходима на опасной работе, за рулем.
Клиника острого кератоконуса
Острый кератоконус – особый вид болезни, развивающийся в случае пренебрежения рекомендациями врача, погрешностях в лечении. Его возникновение характеризуется клиническими признаками:
Такое состояние опасно, оно сопровождается стремительной деформацией и другими патологическими изменениями в роговичном слое. Корректировка лечения и беспрекословное соблюдение рекомендаций врача способствует стабилизации больного спустя 1-2 недели, позволяет улучшить функции зрительного органа. Если же острый кератоконус возникает на поздних стадиях патологического процесса, это чревато нарушением целостности роговичного слоя или слепотой.
Симптоматика у детей
В большинстве случаев патологический процесс развивается с детских лет. Распознать заболевание можно, присмотревшись к поведению ребенка:
В случае, если ребенок ранее наблюдался у окулиста и по показаниям врача носит очки, они быстро приходят в негодность, о чем свидетельствуют соответствующие жалобы. Смена очков сопровождается непродолжительным улучшением и отсутствием жалоб. Но спустя пару недель расплывчатость изображения и прочие жалобы вновь возвращаются. Отсутствие своевременного и правильного лечения грозит отеком роговичного слоя и полной слепотой.
Диагностика
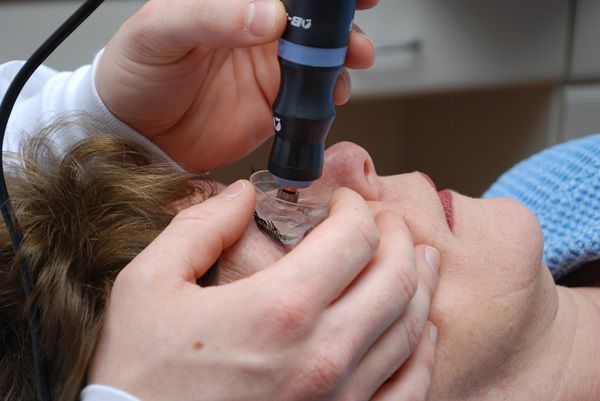
Постановка диагноза на ранних этапах развития кератоконуса крайне важна, но в то же время затруднительна, даже в условиях нынешнего развития медицины. Выявление этого заболевания производится офтальмологом на основе жалоб пациента, клинических признаков и анамнестических данных. Однако постановка окончательного диагноза производится путем проведения дополнительных аппаратных и физикальных исследований.
Наиболее достоверными и информативными методами диагностики являются:
Одним из методов выявления кератоконуса является щелевая лампа, но с ее помощью обнаружить заболевание можно только на поздних стадиях развития болезни. Если при осмотре с использованием щелевой лампы врач видит на поверхностном слое роговицы кольцо Флейшнера (коричнево-желтая окантовка, формирующаяся из солей железа), можно говорить о развитии кератоконуса. Существуют другие 2 признака, выявляющиеся при осмотре с щелевой лампой:
Особое значение в постановке диагноза играет проведение дифференциации кератоконуса с рядом патологий:
Важно понимать, что обращаться к офтальмологу следует как можно раньше, при появлении первых тревожных симптомов. Это позволяет начать лечение раньше, предотвратив тяжелое прогрессирование болезни и необходимость оперативного лечения.
Традиционное лечение
Помощь пациентам с диагнозом кератоконус подразумевает проведение терапевтического или хирургического лечения. Предпочтение тому или иному методу отдается в зависимости от того, на какой стадии прогрессирования находится болезнь, состояния больного, особенностей течения патологии и ряда других факторов.
К числу общих методов лечения кератоконуса относятся:
Каждый медикаментозный препарат подбирается только врачом индивидуально для каждого пациента, самолечение строго противопоказано. На начальных этапах прогрессирования патологии, при условии консервативной терапии, лечение может проводиться в домашних условиях. Но даже при таком сценарии пациент должен регулярно посещать лечащего врача, который отслеживает состояние органов зрения, а при необходимости корректирует терапию.
Особенности лечения на ранних стадиях
Ранние стадии развития кератоконуса симптоматически схожи с астигматизмом и лечатся преимущественно консервативными методами. Препараты, которые назначает офтальмолог, направлены на предотвращение деформации роговичного слоя, купирование неприятной симптоматики и коррекцию четкости зрения.
Каждому пациенту с диагнозом кератоконус показано ношение специальных очков или линз, которые полностью устраняют дефекты зрения. Линзы и очки подбираются офтальмологом для каждого пациента индивидуально, учитывая характер патологических изменений. При этом каждый пациент предупреждается, что в скором времени может потребоваться замена очков в связи с ухудшением зрения. При резком ухудшение остроты зрения лечение корректируется, применяются более интенсивные методы.
Ношение линз
Учитывая особенности течения патологического процесса, офтальмолог подбирает для пациента особые линзы. Они позволяют искусственно восстановить четкость и остроту зрения, корректировать деформацию роговичного слоя.
В зависимости от характера патологии, используются следующие виды линз:
Применение рибофлавина
Один из способов консервативного лечения кератоконуса, подразумевающий применение капель на основе рибофлавина. После закапывания препарата на органы зрения воздействуют ультрафиолетовым излучением, процедура занимает до получаса.
Выполнение таких процедур позволяет укрепить структуру роговичного слоя, значительно снизив скорость развития процесса деформации или вовсе остановить его. Применение рибофлавина и УФ-излучение, при условии своевременно начатого лечения, позволяет избежать сложных оперативных вмешательств.
Кросслинкинг
Такой метод лечения подразумевает обработку роговичного слоя специальным составом, который становится жестким при воздействии УФ-лучей. Лечение останавливает прогрессирование болезни путем укрепления роговицы.
Процедура обладает рядом преимуществ:
Сегментные кольцевидные импланты
Малоинвазивная операция, частично относящаяся к оперативным методам лечения кератоконуса. Выполняется процедура в три этапа:
Вживленные в роговичный слой дуги способствуют постепенному выравнивают роговицы, придают ей анатомически правильной формы. Операция безболезненная и безопасная, проводится под местной анестезией. Если с течением времени отсутствует положительный эффект дуги удаляются из роговичного слоя без вреда для органа зрения.
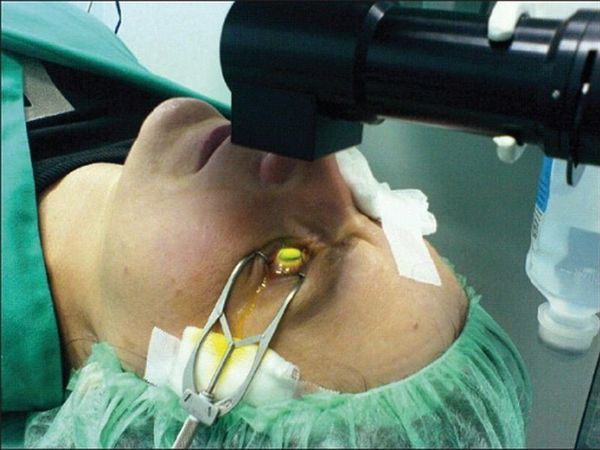
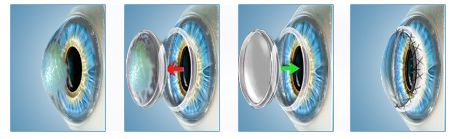
Кератопластика
Хирургическое вмешательство проводится если консервативная терапия не принесла должных результатов. Выполнение этой операции подразумевает хирургическое удаление роговичного слоя с дальнейшей его пересадкой. Материалом для пересадки служит донорская роговица.
После проведения операции для полноценной регенерации тканей глаза требуется до 6 недель. Однако полноценного восстановления остроты и четкости зрения следует ожидать не ранее, чем через 9-12 месяцев. Для лечения пациентов детского возраста может применятся частичная кератопластика, но эта операция гораздо более сложная, требует наличия соответствующего оборудования экспертного класса.
Медикаментозное лечение
Сегодня в медицинской практике не существует медикаментов, которые смогли бы остановить развитие кератоконуса или излечить его полностью. Но некоторые препараты способны улучшить состояние пациента, купировать неприятные симптомы и временно замедлить прогрессирование патологии.
Кератоконус
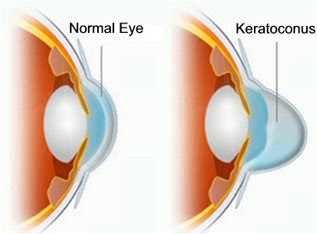
Кератоконус – дегенеративное невоспалительное заболевание глаз, при котором роговица из-за структурных изменений истончается и принимает коническую форму в отличие от нормальной – сферической. Природа заболевания связана с нарушением механических свойств основного вещества роговицы. Волокна, формирующие её структуру, теряют свои прочностные характеристики. Под действием внутриглазного давления роговица выпячивается вперёд. Заболевание, как правило, развивается на обоих глазах.
Когда развивается кератоконус?
Патология обычно возникает в подростковом возрасте, но иногда встречается также у молодых людей, чаще до 30 лет. Изменение формы роговицы происходит медленно, как правило – в течение нескольких лет. Однако встречаются также случаи более быстрого прогрессирования кератоконуса.
Причины развития кератоконуса до сих пор до конца не изучены. Его может спровоцировать множество факторов:
Важным является наследственный фактор, поэтому людям, у родственников которых выявлен кератоконус, необходимо с детства регулярно проходить диагностику зрения. Офтальмологи отмечают рост числа случаев кератоконуса в последнее десятилетие, что, с одной стороны, объясняется лучшими диагностическими возможностями, но с другой – ухудшением экологической обстановки.
Чем опасен кератоконус?
Из-за конусовидной формы роговицы при кератоконусе лучи света в её различных точках преломляются неравномерно, поэтому острота зрения снижается (так же как при близорукости), и человек видит предметы искаженными, линии – изломанными (так же как при астигматизме). При прогрессирующем кератоконусе человек испытывает проблемы с подбором оптических средств коррекции. Коррекция мягкими или жёсткими контактными линзами может быть проблематичной из-за непереносимости линз. При развитых стадиях кератоконуса происходит истончение роговицы (вплоть до разрыва), сопровождающееся выраженным болевым синдромом. Без лечения кератоконус может привести к потере зрения.
Диагностика кератоконуса
Нередки случаи, когда кератоконус, особенно на ранних стадиях, по ошибке принимают за близорукость или астигматизм из-за схожих зрительных ощущений. Точно выявить причину ухудшения зрения можно только при тщательном обследовании зрительной системы на современном диагностическом оборудовании.
Признаки кератоконуса
Особенно такие симптомы должны насторожить тех, кто имеет наследственную предрасположенность к кератоконусу.
Современные компьютеризированные диагностические приборы в клинике «Эксимер» позволяют определять наличие заболевания на самых ранних стадиях его появления, гарантируют точность постановки диагноза. В случае выявления кератоконуса на основании данных диагностики врач индивидуально подбирает соответствующую стадии заболевания программу лечения.
Кератоконус: что это за болезнь, как она проявляется и лечится?
Любое поражение роговицы приводит к снижению зрения, так как она участвует в преломлении световых лучей. Не является исключением и кератоконус — невоспалительное дегенеративное заболевание, при котором роговая оболочка истончается и становится конусообразной. В статье расскажем, какие причины вызывают эту патологию, какие у нее симптомы и как ее лечат.
В этой статье
Основные особенности
Кератоконус — это дегенеративное или дистрофическое заболевание роговицы. Если его не лечить, оно продолжает развиваться и постепенно приводит к снижению зрению. Прогрессирование патологии обычно происходит медленно, однако бывают и случаи резкого ухудшения состояния.
Болезнь редкая и встречается только в 0,01% случаев, то есть примерно у 1 человека из 1000. Зачастую начинает проявляться в детском возрасте, но самые запущенные формы выявляют у мужчин в возрасте 20-30 лет.
При кератоконусе истончается и деформируется роговица — одна из оптических сред глаза, через которую проходят световые лучи. По мере развития заболевания у больного развиваются астигматизм и близорукость, что всегда сопровождается снижением зрения. При этом скорректировать его из-за неправильной формы роговой оболочки непросто. Для кератоконуса характерно двустороннее и асимметричное течение: возникает на двух глазах, но с разной степенью поражения.
Причины
Кератоконус может быть первичным (врожденным) и вторичным (приобретенным). Причины ни одной из его форм до конца не изучены. Но располагающие факторы медики и ученые называют. Первичный могут спровоцировать:
Ученые считают, что генетическая предрасположенность обуславливает возникновение врожденного кератоконуса на 10%. Заболевание может перейти к ребенку от родителей по аутосомно-доминантному типу наследования, при котором дефект наблюдается хотя бы у одного взрослого.
Кератоконусом чаще болеют представители монголоидной расы и южных национальностей. На севере это заболевание выявляют реже. Так, в Великобритании от него страдают 3,3 тыс. пациентов на 100 тыс. населения. При этом в Новой Зеландии, в которой проживают преимущественно выходцы из Британии, встречается более 20 тыс. случаев кератоконуса на 100 тыс. людей. Ученые объясняют это природными условиями, в том числе большим количеством солнечных дней.
Чем хуже экологическая обстановка в регионе, тем чаще диагностируют кератоконус. Риск его возникновения возрастает, если люди живут в индустриальных районах с плохой атмосферой.
Приобретенный кератоконус может возникнуть в результате:
Предсказать развитие кератоконуса сложно. Осложнения после лазерной коррекции бывают редко, эндокринные сбои приводят к таким последствиям еще реже. Предотвратить травмы глаз, особенно в детском возрасте, крайне проблематично.
Что касается контактной оптики, то большинство пользователей все-таки соблюдает правила ее эксплуатации. К тому же они чаще сталкиваются с такими осложнениями, как конъюнктивит и кератит.
Тем не менее риск кератоконуса, хоть и небольшой, есть, поэтому опишем его симптомы.
Симптомы
Клинические признаки у кератоконуса разнообразные. Они зависят от формы протекания заболевания. Начнем с основного симптома — ухудшения зрения.
Зачастую болезнь поражает оба глаза, хотя сначала она проявляется на одном. Больной начинает плохо видеть в темное время суток, как при близорукости. Предметы становятся нечеткими, размытыми, особенно на удаленном расстоянии. Возможно размытие изображения и на близкой дистанции, как при астигматизме.
Кератоконус приводит к постепенному снижению зрительных функций, со временем развиваются светобоязнь и диплопия. Больные жалуются, что картинка напоминает вид из окна во время дождя.
У некоторых пациентов появляется монокулярная полиопия, при которой в глазах возникают множественные картинки вместо одной, причем даже если один из них закрыт. Со временем искажения могут стать еще сильнее. Иногда человеку кажется, что изображение пульсирует в такт биению сердца.
Если человек носит оптику, она приходит в негодность уже через несколько недель. Он подбирает новые средства коррекции зрения, они какое-то время помогают, но вскоре снова становятся бесполезными.
Некорригируемые дефекты рефракции уже позволяют заподозрить кератоконус. Впоследствии линзы перестают подходить, в принципе, так как роговица становится слишком выпуклой. Невозможность подобрать оптику — один из признаков прогрессирования патологии.
Другие симптомы
Помимо проблем со зрением, больного при кератоконусе беспокоят:
Из-за быстрой утомляемости человек становится вялым и безынициативным, у него часто болит и кружится голова. Взрослые люди признаки кератоконуса, даже не зная, что он у них развивается, почувствуют сразу. С детьми, особенно маленькими, все обстоит сложнее.
Симптомы кератоконуса у детей
Родители должны обратить внимание на следующие моменты:
Иногда дети начинают жаловаться на головные боли и усталость. Родители думают, что дело в «плохих» очках и покупают новые. Их хватает на 2-3 недели, после чего все перечисленные симптомы возвращаются.
Признаки острого кератоконуса
Интенсивность симптомов определяет форма заболевания. Мы описали хроническое протекание, когда болезнь может долго не давать о себе знать и прогрессирует медленно. Однако иногда она развивается и в острой форме.
При остром кератоконусе беспокоят:
Эти признаки говорят о том, что роговица подверглась серьезной деформации. Возможен ее разрыв, который приводит к полной потере зрения. Восстановить его можно будет только путем пересадки донорских тканей.
Связь с другими заболеваниями
Про близорукость и астигматизм мы уже упомянули. Есть и другие патологии, с которыми нередко сочетается кератоконус глаз. Речь идет об астме, хронической недостаточности надпочечников, сезонном аллергическом конъюнктивите, экземе и воспалительных заболеваниях соединительной или роговой оболочек глаза.
Помимо симптомов кератоконуса, у пациента наблюдаются признаки одной из перечисленных болезней.
Степени
Кератоконус в своем развитии проходит 4 стадии, для каждой из которых характерны свои признаки:
1-я степень: радиус кривизны роговицы составляет минимум 7,2 мм, острота зрения колеблется в интервале от 0,1 до 0,5, которая корректируется очками с цилиндрическими линзами.
2-я степень: кривизна роговицы — 7,19-7,1 мм, острота зрения — 0,1-0,4. Роговица начинает истончаться, но еще можно скорректировать дефект с помощью цилиндра.
3-я степень: острота зрения — 0,02-0,12, а кривизна роговицы — 7,09-7,0 мм. Роговая оболочка заметно выпячивается и истончается. Наблюдаются помутнения. Скорректировать аномалию можно жесткими контактными линзами.
4-я степень: радиус кривизны — не более 6,9 мм, острота зрения — 0,01-0,02. Сложно подобрать средства коррекции. Помутнение становится еще заметнее, так как находится в центре роговицы.
Степень кератоконуса может определить только офтальмолог с помощью оборудования.
Другие виды
Кератоконус классифицируется по нескольким основаниям. Виды заболевания по причинам и степеням мы описали. Исходя из уровня дистрофии роговицы, выделяют три разновидности кератоконуса:
В зависимости от степени искривления роговицы кератоконус принимает следующие формы:
Чтобы точно поставить диагноз со степенью и разновидностью кератоконуса, проводятся различные офтальмологические исследования.
Диагностика
Обычно человек обращается к офтальмологу с жалобой на ухудшение зрения и невозможность скорректировать его очками. Врач проверяет остроту и рефракцию, если же миопия не подтверждается, назначает:
После подтверждения диагноза окулист определяется метод лечения кератоконуса.
Лечение
Единого подхода к лечению кератоконуса нет. Выбор метода определяется видом и стадией патологического процесса. Расскажем, что сегодня есть в арсенале докторов для борьбы с этим заболеванием.
Сделаем краткое описание каждой методики.
Кросслинкинг
Это лечение роговицы рибофлавином (витамином В2) и ультрафиолетом, с помощью которых укрепляют коллагеновые волокна роговицы и связи между ними. Благодаря этому достигается стабильность биомеханических свойств роговой оболочки.
Применяется множество техник кросслинкинга, которые отличаются объемом воздействия УФ-лучами на глаза и количеством используемого витамина. Все они атравматичные, выполняются под местной анестезией и не требуют длительной реабилитации. Сразу после лечения больные говорят, что острота зрения заметно повысилась.
Кросслинкинг помогает остановить прогрессию болезни в 95% случаях. К методу нет возрастных противопоказаний, ее назначают даже детям. Осложнения в виде рубцевания, присоединения инфекции и долгого заживления регистрируются у 1% пациентов.
Максимально эффективна методика на ранних стадиях. Кератоконус на третьей и четвертой степени кросслинкингом не остановить.
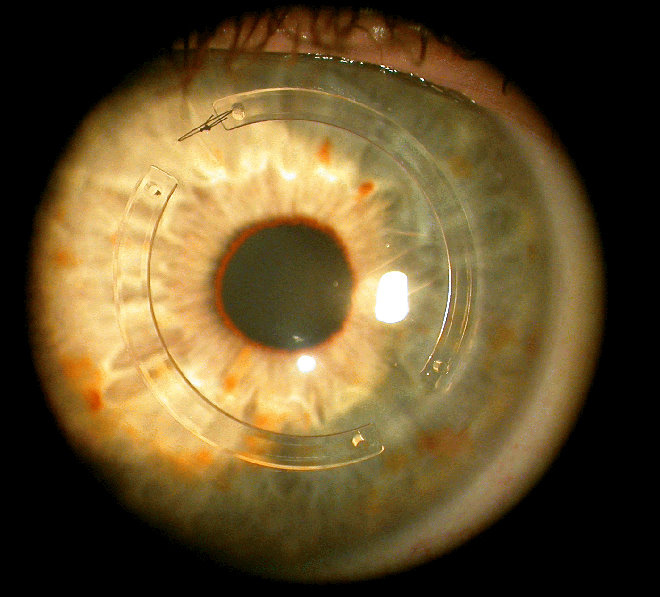
Сегментные кольцевые импланты
Этот метод предполагает проведение операции, которая проходит следующим образом:
Импланты давят на роговую оболочку, в результате чего она приобретает правильную форму.
Выполняется процедура под местной анестезией. Если она окажется безрезультатной, дуги удаляют без каких-либо осложнений. Но зачастую операция показывает высокую эффективность. Рефракция снижается, роговица уплотняется, а осложнения отсутствуют.
Кератопластика
Кератопластика — это пересадка роговицы, показаниями к которой являются многочисленные рубцы, возникшие вследствие ношения контактных линз. Также данный метод показан в тяжелых случаях, когда другие способы лечения не помогают.
В ходе операции врач срезает больную роговицу и устанавливает на нее донорский материал. Если процедура послойная, то часть роговичной оболочки оперируемого оставляется. Но такая методика более сложная и дорогая, сегодня ее практикуют реже, чем сквозную. Она предполагает одномоментную замену роговицы.
Период реабилитации составляет 4-6 недель, полное восстановление происходит в течение года. Вероятность отторжения донорской роговицы низкая. Однако недостатки у процедуры имеются:
Но самым большим недостатком является невысокая острота зрения, что связано с операционным астигматизмом, избежать которого пока не удается. Почти 40% прооперированных после кератопластики вынуждены использовать средства коррекции.
Коррекция при кератоконусе
Для коррекции зрения при кератоконусе применяют жесткие газопроницаемые линзы. Они обеспечивают 100-процентный доступ кислорода к роговице. Наиболее эффективны склеральные модели, которые опираются на склеру, а не на роговицу. Между линзой и поверхностью глаза остается пространство с раствором, который защищает роговую оболочку и участвует в преломлении световых лучей.
Осложнения
Исходом кератоконуса, если его не лечить, могут стать глаукома, инфекционные заболевания глаз (кератит), неоваскуляризация роговицы и помутнение. Некоторые из осложнений способны стать причиной полной утраты зрения, восстановить которое будет невозможно.
Профилактика
Есть ряд мер, которые помогут не допустить возникновения вторичного кератоконуса, возникающего из-за операционных ошибок. Профилактика включает в себя:
Также рекомендуется регулярно посещать офтальмолога. Взрослым молодым людям — 1 раз в год, детям и пожилым — каждые 3-4 месяца. Не пытайтесь лечить эту и другие глазные болезни в домашних условиях. Этим можно только усугубить ситуацию. Народные средства при кератоконусе бесполезны, а иногда и вредны.
Кератоконус
Признаки кератоконуса
Диагностика кератоконуса
на европейском оборудовании за 2 часа
Цены на лечение кератоконуса
Что входит в стоимость?
Лечение кератоконуса без операций
Искажение видимых объектов на ранних стадиях заболевания может быть исправлено очками для небольшой степени близорукости и астигматизма, вызванных кератоконусом. При развитии заболевания безусловным выбором коррекции зрения становится постоянное ношение контактных линз. Подбор линз строго индивидуален, ведь единого их дизайна, идеально подходящего при всех типах и стадиях кератоконуса, не существует
Хирургические методы лечения кератоконуса
Что за процедура?
Новым методом, останавливающим развитие кератоконуса, стал роговичный коллагеновый кросслинкинг. Процедура способствует увеличению жесткости роговицы, давая возможность ей в дальнейшем сопротивляться деформации. При кросслинкинге применяется нетоксичный рибофлавин (В2), играющий роль фотосенсибилизатора, и дозированное облучение УФ-лучами
Роговица становится более плотной и может удерживать свою форму, что дает возможность предотвратить дальнейшее прогрессирование кератоконуса и улучшить характеристики зрения
Не является панацеей для лечения кератоконуса, а, скорее, направлен на остановку прогрессирования этого заболевания. Не всем подходит процедура, нужна обязательная консультация специалиста
Местная капельная анестезия
Послеоперационный
период до 1-го месяца
3 дня на заживление
Что за процедура?
Действие таких колец заключается в создании выталкивающего давления, которое уплощает верхушку конуса, делая ее форму более естественной.
Сегодня применяют 2 типа внутрироговичных колец:
Результаты лечения интрастромальными кольцами, как правило, положительные, со значительным уменьшением степени астигматизма и улучшением остроты зрения. Особенно хорошие результаты достигаются при легкой и средней степенях кератоконуса
При сложных формах заболевания, 100% гарантии абсолютного улучшения зрения операция не дает
Что за процедура?
Операцию по трансплантации роговицы называют кератопластикой. При ее выполнении поврежденная роговичная ткань пациента замещается здоровой донорской.
Кератопластику назначают при серьезной деформации роговицы вследствие заболевания, инфекции, травмы или неадекватного предварительного лечения
Значительно улучшает зрение и облегчает боль в пораженном глазу
Восстановление зрения после проведенной кератопластики происходит не сразу
Операция занимает от 30 минут до 1 часа
Послеоперационный
период до 6 месяцев
Успешность
кератопластики 90 %
Что за процедура?
Хирург выполняет имплантацию факичных линз через самогерметизирующийся микроразрез длиной не более 1,6 мм, который по окончании вмешательства не требует наложения швов
Зрительные функции восстанавливаются быстро и в полном объеме
Высокие требования точности к процессу подбора и расчета линзы. Поэтому немаловажным условием проведения имплантации становится полное диагностическое обследование.
Операция выполняется за 10-15 минут
Без госпитализации,
в режиме «одного дня»
Быстрое возвращение
к привычной жизни
Классификация кератоконуса
Хроническое течение с патологическими процессами, происходящими в боуменовой мембране. Его отличие в возникновении почти прозрачной эктазии
Водянка роговицы. Состояние сопровождается повреждением десцеметовой мембраны, когда внутриглазная влага, из-за изменения барьерной функции, поступает в слои роговицы, вызывая помутнение и отек стромы
Аномалия, обусловленная недоразвитием мезодермы. Отличается центрально сформированным истончением, иногда в форме блюдца. Роговица почти плоская, оптически слабая. Состояние длительно стабильно
4 стадии кератоконуса
острота зрения 0,1-0,5, с возможностью коррекции цилиндрическими стеклами, кривизна роговицы — свыше 7,2 мм
острота зрения до 0,1-0,4, существует возможность коррекции циллиндрическими стеклами, не исключены истончение роговицы и небольшая эктазия, кривизна роговицы — 7,19-7,1 мм.
острота зрения 0,02-0,12, существует возможность коррекции исключительно труднопереносимыми жесткими линзами, радиус кривизны роговицы — 7,09-7,0 мм, заметно выпячивание роговицы и ее истончение, помутнения в боуменовой мембране
терминальная с помутнениями роговичной стромы, поражением десцеметовой мембраны. Кривизна роговицы – не более 6,9 мм, острота зрения не корригируется, составляя 0,01-0,02.
Отзывы клиентов:
Заметила, что ухудшилось зрение левого глаза. Медлить не стала, отправилась в «Клинику доктора Шиловой». Провели диагностику, установили, что требуется лечение кератоконуса. Татьяна Юрьевна предложила безоперационный вариант подбором мягких контактных линз. Большое вам спасибо за найденный выход! Хочется, чтобы в нашей медицине было как можно больше таких ответственных докторов.
Хочу сначала пожелать Вам, Татьяна Юрьевна, как эксперту в офтальмологии, и вашим соратникам отменного здоровья и жизни без невзгод! Вы спасли моего мужа от проблем со зрением – он стал плохо видеть ночью, а это было опасно при его работе. Лечение кератоконуса прошло удачно. Всех благ работникам клиники на долгие годы!
Если бы не помощь специалистов клиники, то неизвестно, как бы сложилась судьба моей дочери. Привез ее из Одинцово конкретно к Т.Ю.Шиловой, которая когда-то помогла и мне. Двухчасовая диагностика на современном оборудовании подтвердила кератоконус. Микрохируг определила, что можно обойтись щадящим методом кросслинкинга, который помог остановить прогресс болезни. От всей души благодарим за ваши добрые сердца и легкие руки в борьбе с болезнями глаз!
Часто задаваемые вопросы
Серьезные исследования, проводимые в области изучения кератоконуса, до сих пор не смогли установить точную причину возникновения заболевания. Предположительно, возникновению кератоконуса способствует несколько факторов, таких как: генетическая предрасположенность, травмы роговицы, снижение функции желез внутренней секреции, вирусные инфекции (гепатит В), стрессы, аллергии, неблагоприятное воздействие внешней среды. Каждый из них может послужить спусковым механизмом развития заболевания
Кератоконус – заболевание глаза, при котором роговица глаза, вследствие дегенеративных изменений, истончается, и вместо нормальной сферической формы приобретает форму конуса. Это ведет к ухудшению зрения, искажению предметов, иногда сопровождается болевым синдромом и помутнением роговицы.
Для процедуры используют вакуумный послойный диссектор или фемтосекундный лазер, с помощью которых создается специальный карман для колец. Предполагается, что действие таких колец заключается в создании выталкивающего давления, которое уплощает верхушку конуса, делая ее форму более естественной. Также большая роль в достижении выравнивающего эффекта принадлежит утолщению прилегающего к сегментам вышележащего эпителия.
Среди возможных осложнений процедуры можно назвать перфорации передней камеры, присоединение инфекции, возникновение асептического кератита и послеоперационное выталкивание кольца. В случае необходимости кольца легко удаляются, после чего роговица возвращается к исходному состоянию.
Начальным признаком кератоконуса, как правило, становится нечеткость зрения, которая не корригируется даже при частой смене очков. Опознавательным же признаком данного заболевания становится возникновение множественных фантомных изображений, получившее название монокулярной полиопии. Подобный эффект особенно часто проявляется при видимых объектах высокой контрастности, к примеру, при рассматривании темных точек на светлом фоне. В этом случае вместо единственной точки человек с кератоконусом наблюдает картинку со множеством хаотичных ее изображений.
Наиболее частыми рисками операции являются:
Очень часто заболевание практически невозможно выявить на самых ранних стадиях его возникновения, так как зрительные функции почти не изменены. Наиболее ранний признак кератоконуса, не остающийся незамеченным опытными специалистами, — сложность в достижении у пациента максимальной остроты зрения даже в случае идеально подобранных очков.
Среди прочих симптомов, подтверждающих наличие заболевания, можно выделить: истончение роговичной стромы, отложения в базальном слое роговичного эпителия гемосидерина (кольцо Флейшера), а также перфорация боуменовой мембраны. Эти признаки легко выявляются при осмотре с применением щелевой лампы. В диагностике кератоконуса также применяют специальные устройства: кератотопограф, аберрометр, оптический когерентный томограф. С их помощью выявляются признаки аномальной формы роговицы.
Как видит человек с кератоконусом
Рис.1 Нормальное зрение и астигматизм
Рис.2 Зрение ночью в норме и при кератоконусе (гало)
У людей с кератоконусом часто встречается и близорукость – плохое зрение вдаль. [3]
Рис.3 Зрение вдаль в норме и при близорукости (миопии)
В развитых стадиях улучшить зрение с помощью очков или мягких контактных линз уже не получается, требуется ношение жестких склеральных линз или хирургия (имплантация роговичных сегментов, факичных линз или кератопластика). [1,3]
Видео по теме
Кросслинкинг 2 года назад. Что посоветуете?!
Кератоконус глаз: что это такое, симптомы, лечение и операция
В этой статье мы расскажем вам:
Патогенез
Размер и форма роговицы формируются до 4-летнего возраста. До этого момента она растет. К четырем годам она полностью сформирована и далее практически не изменяется.
Роговица может истончаться и «выпячиваться» вперед из-за патологических структурных изменений: форма ее становится конической, заостренной. В данном случае фактором, влияющим на её форму, становится внутриглазное давление. Воспаление в такой период отсутствует. Данное состояние является офтальмологическим заболеванием и известно, как кератоконус.
Опасность заболевания
Болезнь считается распространенной и диагностируется у 1 из 1000 обратившихся пациентов. На данный момент заболевание мало исследовано. Даже опытные специалисты не всегда могут установить причину кератоконуса и предсказать прогноз.
При прогрессировании патологических процессов роговица сильно истончается, что может спровоцировать ее разрыв. Дальнейшее течение заболевания проходит болезненно, с наличием дискомфорта.
Болезнь имеет медленное течение, прогрессирует за несколько лет. При отсутствии своевременного, комплексного лечения приводит к таким серьезным осложнениям, как слепота.
Причины возникновения
Кератоконус часто сочетается со следующими патологиями, оказывающими негативное воздействие на роговицу:● Синдром Дауна – генная патология.
Симптомы кератоконуса
Особое внимание следует уделить тому, что кератоконус длительное время может протекать бессимптомно. Единственное, что может отметить пациент – легкую размытость предметов. Данный симптом принято считать обычным нарушением зрения по типу близорукости или дальнозоркости, что вовсе неверно. По мере развития появляются более серьезные симптомы:
Для поздних стадий:
Классификация кератоконуса
Классификация по стадиям:
В данной классификации учитываются параметры остроты зрения, помутнение и изгиб роговицы, её толщина и наличие линий Фогта. Значения помогают определить специалисту стадию запущенности заболевания и тяжесть случая.
Кератоконус – особенности, признаки и прогнозы
Одним из распространенных офтальмологических заболеваний, связанных с дистрофическими процессами в области роговицы можно назвать кератоконус.
Недуг считается весьма серьезным. Ведь изменения характерные для такой патологии имеют стойкий тяжелый характер. Кератоконус обусловлен деформацией области роговицы. Поверхность означенного участка, как правило, принимает выпуклую коническую форму. За счет этого процесса нарушается качество зрения, возникает асимметричный астигматизм. В редких случаях результатом кератоконуса является полная слепота. Достаточно часто встречается частичная потеря зрения, обусловленная рассматриваемой патологией.
Если верить статистике, кератоконус встречается не реже, чем у 1 человека из 2000 тысяч. Это заболевание способно поражать любые возрастные категории людей. Нередко недуг диагностируется у молодых людей и подростков. Кератоконусу в одинаковой мере подвержены и женщины, и мужчины. Заболевание распространено по всей планете достаточно равномерно. Диагностируется такой недуг у представителей разных этнических групп.
Главная опасность заболевания заключается в том, что начало его развития может протекать совершенно бессимптомно или признаки могут быть настолько смазанными, что без специфических исследований определить наличие кератоконуса практически невозможно. С течением времени прогрессирующая болезнь проявляется резким снижением зрения, развитием близорукости и астигматизма.
Как правило, болезнь дает о себе знать уже к 20-25 годам. Реже недуг диагностируется даже в подростковом возрасте (9–15 лет). Еще более редким случаем является диагностика кератоконуса в позднем возрасте (после 30 лет). Обычно в таких ситуациях речь идет о запущенных случаях, на начальные симптомы, которых по каким-то причинам вовремя не обратили внимания.
Основные признаки болезни
Большим подспорьем для своевременного обнаружения офтальмологического расстройства могут быть знания основных симптоматических признаков заболевания. Любой человек должен внимательно относиться к своему организму. Ведь любые сигналы о начале заболевания можно и нужно распознать. Это поможет предотвратить возникновение опасных осложнений и увеличить шансы на успешное излечение.
Кератоконус может проявляться следующими симптомами:
Косвенно на присутствие такого заболевание может указывать не наступление эффекта коррекции зрения при ношении очков или контактных линз.
Обнаружив вышеперечисленные или иные признаки офтальмологической патологии, необходимо обязательно посетить специалиста. Самостоятельно диагностировать кератоконус невозможно. Самолечение в случаях заболеваний глаз не приносит положительных результатов и представляет серьезные риски.
Предположительные причины недуга
Точные причины возникновения означенного недуга на сегодняшний день не изучены.
Есть ряд предположительных теорий:
Возможно, существуют и другие причины, способствующие возникновению указанного расстройства. С учетом темпов развития современной медицины можно надеяться на скорейшее выявление точных факторов, напрямую связанных с развитием деформирующих процессов в области роговицы глаза.
Диагностика и лечение
Для определения точного диагноза врач-офтальмолог может назначить одно из нижеперечисленных вариантов исследований:
Для детального обследования означенной области наиболее эффективным методом считается компьютерная кератометрия. Этот метод позволяет определить радиус кератоконуса, оценить показатели асимметрии, а также определить характер течения заболевания и степень запущенности. Современные методы диагностики позволяют выявить такое заболевание даже на начальных стадиях развития. Поэтому крайне важно при малейшем подозрении на возникновении кератоконуса обратиться к офтальмологу. Это позволит наиболее точно и правильно подобрать эффективное направление в лечении. Как и в случае с любым другим заболеванием, кератоконус проще компенсировать на начальных стадиях развития.
В зависимости от степени запущенности и характера прогрессии заболевания, пациенту может быть назначено консервативное или оперативное лечение.
Часто для коррекции рассматриваемой патологии назначаются мягкие или жесткие контактные линзы. Для нормализации обменных процессов в тканях роговицы применяются различные лекарственные препараты. Чаще всего лекарства представлены глазными каплями (ретинол, облепиховое масло, Тауфон и т.д.), содержащими в составе вещества, оказывающие благотворное влияние на ткани роговицы.
В некоторых случаях может применяться инъекционная терапия. Неплохо себя показали в этом направлении субконъюнктивальные и парабульбарные инъекции эмоксипина. Также для лечения кератоконуса применяется физиотерапия, витаминотерапия, кератопластика и некоторые другие современные методики. Оправданность применения тех или иных видов терапии определяется индивидуально на основании детального обследования пациента.
Профилактика и прогноз
Указанное заболевание нередко приводит к развитию осложнений. Однако при своевременном выявлении недуга шансы на быстрое и успешное излечение действительно велики. Чем позже обнаруживается кератоконус, тем затруднительней ход лечения.
В связи с тем, что точные причины развития заболевания до сих пор не определены, четких профилактических алгоритмов, направленных на предупреждение такого недуга не разработано. Самым эффективным средством профилактики считается регулярное посещение офтальмолога и внимательное отношение к своему организму. На данный момент лишь своевременная диагностика дает весомые шансы на победу над заболеванием. Также рекомендуется отдельное внимание уделять другим офтальмологическим заболеваниям. Пациенты, страдающие проблемами глаз должны посещать специалиста чаще остальных.
Люди, родственники которых имели проблемы по указанному недугу, тоже должны регулярно выделять время на профилактическое посещение офтальмолога.
Кератоэктазия (кератоконус, «выпуклая роговица»): что это и что с этим делать
Бывает так, что начинает человек видеть вдаль плохо, идёт в оптику или поликлинику, узнаёт, что у него близорукость или астигматизм (а может, и то и другое одновременно), надевает выписанные очки или линзы, пользуется ими какое-то время. Тем временем зрение продолжает ухудшаться. Наступает день, когда человек попадает к офтальмологу в специализированную клинику, иногда даже с целью сделать лазерную коррекцию зрения, и тут его ждёт неприятный сюрприз: он узнаёт, что у него кератоконус. И хорошо, если это скрытая или ранняя стадия заболевания — в этом случае есть шанс сохранить зрение и собственную роговицу. Если это развитой процесс — речь пойдёт о хирургическом лечении.
В последние годы пациентов с кератоконусом, кажется, стало больше. Но, думаю, это не потому, что кто-то стал чаще болеть, а потому, что улучшились возможности диагностики, и теперь коническую роговицу можно ловить на начальных стадиях.
Вообще, кератоконус — это генетическая патология роговицы. По мере взросления пациента роговица истончается в центре и вытягивается из-за давления, действующего изнутри глаза. Наружная капсула глаза также теряет при этом упругость. Первое проявление — неправильный астигматизм. Пациент начинает часто менять очки, потому что довольно быстро меняется ось и степень астигматизма.
Откуда берётся астигматизм? Дело в том, что выступающая роговица меняет свойства «системы линз» глаза, и новая «передняя линза» не соответствует проекции зрачка. Роговица с астигматизмом неровная, но регулярно-неровная, симметрично-неровная. При диагностическом сканировании видна характерная «бабочка».
Ещё детали
Процесс обычно развивается на двух глазах с разной скоростью. Но, кстати, у близнецов кератоконус часто развивается одновременно, что подтверждает генетический характер заболевания.
Исторически кератоконус лечили контактным способом, то есть наложением специальных линз, «вдавливающих обратно» роговицу и компенсирующих давление, действующее наружу. Это хорошо работало на ранних стадиях, но по мере развития патологии нужно было что-то большее. Следующим вариантом лечения была сквозная пересадка роговицы, но сейчас есть и более интересные процедуры, например, укрепление тканей роговицы за счёт комбинированного лазерного и медикаментозного воздействия, разновидности послойной кератопластики.
Стоит упомянуть и острую форму. При появлении крупных трещин в десцеметовой оболочке глаза образуется острый кератоконус, при нём строма роговицы пропитывается внутриглазной жидкостью и мутнеет. Острота зрения резко снижается из-за этого и сопутствующих процессов. Отёк в центре роговицы глаза может и уменьшиться сам собой, без лечения — это редко, но случается. В любом случае этот процесс заканчивается ещё большим истончением роговицы.
Кроме генетического (связанного с половыми генами) кератоконуса бывает ещё приобретённый — чаще всего в результате травмы, но могут быть вариации (от ошибки хирурга при коррекции до какой-нибудь редкой токсикологии), либо же заболевание может развиться как осложнение другой серьёзной патологии глаза. Приобретённый кератоконус изучен мало, потому что если с хрусталиком мы многое уже понимаем, о сетчатке есть более-менее точные практические представления, даже механизмы глаукомы хорошо изучены, то вот с процессами в роговице есть ещё куда копать и что изучать. На текущий момент даже нет единой классификации кератоконусов — по разным классификациям один и тот же пациент может получить и первую, и третью стадию, так как в основу классификаций положены разные показатели. В одной клинике говорят одно, во второй — другое. Пациент часто начинает читать после такого диагноза советы в Интернете и закономерно впадает в панику.
Вообще, перед врачом стоит сразу две задачи: как остановить развитие (замедлить кератоконус) и какой оптический способ коррекции зрения для пациента выбрать. В зависимости от стадии и индивидуальных особенностей подбирается нужный тип вмешательства.
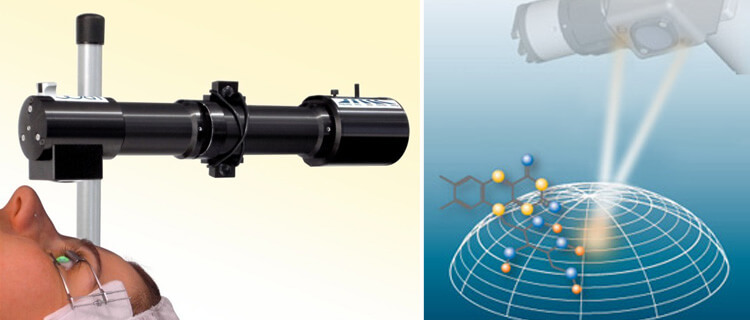
УФ-кросслинкинг
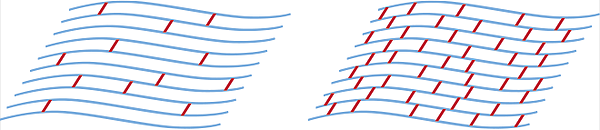
Идея в том, чтобы насытить роговицу витамином B2. Он, кстати, очень здорово реагирует на ультрафиолет, поэтому если сразу после этого сверху пройтись ультрафиолетовым излучением, то высвободится много свободных радикалов кислорода. Они начнут быстро «липнуть» к коллагеновым волокнам, что вызовет полимеризацию и «склеивание» волокон между собой. Напомню: в обычной жизни они интимно прилегают и немного сцеплены, но образуют слоистую структуру, в которой горизонтальные связи в разы прочнее вертикальных. В результате полимеризации образуются и прочные горизонтальные связки между «канатами» коллагена, что ведёт к упрочнению роговицы. Вот схематично кросс-связи между слоями (кросслинки) до и после процедуры:
На текущий момент это самая безопасная процедура для лечения кератоконуса. Используется в начальной и развитой стадии, по мере улучшения лазеров и диагностики расширяются показания к применению.
УФ-кросслинкинг изобретён примерно 10 лет назад, и за это время было довольно много его модификаций и вариаций, но общий принцип воздействия всё тот же. Глаз насыщается специальным раствором рибофлавина, затем воздействие ультрафиолета, затем образование новых связей и вывод других продуктов распада рибофлавина из глаза. Сложность в определении необходимого энергетического уровня и времени воздействия — для расчёта сейчас принят «золотой стандарт» сферы, так называемый афинский протокол.
В целом общее правило такое: если ваш офтальмолог советует УФ-кросслинкинг — соглашайтесь. Ошибиться при соблюдении протокола нереально сложно, осложнений почти не бывает. Единственное, во многих регионах офтальмологи старой школы всё ещё говорят, что роговица тоньше 400 микрон не поддаётся воздействию. Сейчас можно делать УФ-кросслинкинг и на более тонких роговицах, просто во время процедуры используется специальная промежуточная контактная линза и немного другой раствор препарата.
Это непроникающая, довольно поверхностная процедура. Поэтому она сопряжена с минимальными потенциальными рисками. При несоблюдении режима закапывания можно получить конъюнктивит. Обязательно делается пара осмотров после процедуры (первый — на следующий день), контролируется процесс эпителизации роговицы по контактной линзе. Более интересный случай — это аллергия на растворы и крайне редкие токсические реакции. По субъективным ощущениям — процедура малоприятная, несколько дней до полного восстановления эпителия глаз слезится и присутствует ощущение «песка» в глазу, пару недель нужно для того, чтобы перестало «туманить».
Второй способ — внедрение интрастромальных колец (или полуколец)
Логика очень простая: в роговицу вставляется экзогенный каркас в виде кольца или полукольца. Получается своего рода «корсет», который берёт на себя большую часть нагрузки. Интрастромальные роговичные кольца отлично сочетаются с кросслинкингом, поэтому нередки ситуации, когда делается и то и другое. Порядок операций очень зависит от индивидуальных показаний, но чуть чаще сначала вставляются кольца, потом делается кросслинкинг, поскольку внедрять кольца лучше в эластичную среду.
Есть разные модификации интрастромальных колец, варьирующиеся по длине, высоте и конфигурации. Каждый производитель предлагает свои номограммы для выбора модели. Есть хороший российский производитель, который делает их из того же материала, что и импортные.
Раньше выполнение тоннелей в роговице делалось вручную специальными расслаивателями и скальпелями, сейчас делается на фемтосекундном лазере. Операция выполняется с микронной точностью, как в ReLEx SMILE, только вместо извлечения лентикулы в прорезанную лазером полость вводится и проворачивается кольцо или полукольцо. Как SMILE, только наоборот. Делается на той же установке (в нашем случае — фемтолазере VisuMAX 6-го поколения), используется отдельная лицензия, которую надо получить, доказав «Цейсу», что у хирурга есть такая компетенция. Риски в сравнении с мануальной операцией на порядок ниже, поэтому «руками» уже никто старается не делать очень давно.
Самое неприятное (хоть совсем нечастое) осложнение — это протрузия к наружному каналу (когда кольцо «выползает» наружу). Чтобы избежать этого, мы делаем каналы потуже. Это требует определённых навыков хирурга, но позволяет очень сильно сократить шансы возникновения осложнений.
Ещё кольца могут перемещаться внутри роговицы (чаще всего немого вращаются). Это в целом не страшно. Иногда человека начинают мучить побочные оптические эффекты — отблески или «глюки» в виде бликов при определённом освещении. Что делать в этом случае — решаем индивидуально.
Третий способ — передняя послойная кератопластика
DALK, или передняя глубокая послойная кератопластика, — это трансплантация верхнего слоя роговицы до десцеметовой мембраны с сохранением нижних слоёв. То есть кривая истончённая роговица пациента удаляется до внутренней мембраны. Из роговицы донора выкраивается трансплантат без эпителия, затем он крепится. И мы вместе дружно ждём заживления в течение года.
Процент приживляемости при кератоконусе достаточно высок (наверное, самый высокий среди кератопластических операций) — около 85–90 процентов (разные источники дают разные данные в этом диапазоне). Это самая успешная пересадка — она хорошо работает, если есть хорошие навыки хирургии. Часто в помощь хирургу можно использовать фемтолазерную установку для более точных рассечений.
Метод используется, когда ничего другое уже не помогло, либо когда острота зрения, несмотря на коррекцию, остаётся низкой.
Вопросы пересадок роговицы в России в последние десятилетия болезненные. При жизни в Советском Союзе мы активно оперировали роговицу, делали много и хорошо. Затем приняли закон о донорстве органов, когда Союза не стало. Законодательство в России, связанное с законом о трансплантации, значительно ограничивает использование технологии пересадки роговиц. Для того чтобы делать эти операции хорошо, их надо делать много и регулярно. Для этого под рукой всегда должно быть достаточное количество материала, он должен быть доступен. В Москве в МНТК им. С. Н. Федорова есть глазной банк с консервированной роговицей, и это позволяет проводить операции в плановом порядке, а не стихийно. Правда, очередь на пересадку составляет несколько лет — очень много желающих. В остальных институтах используют свежую донорскую, при этом, как у Булгакова: «свежесть бывает только одна — первая, она же и последняя». На сегодняшний день у нас в клинике, к счастью, есть возможность заниматься пересадками роговицы, не только сквозными, но и послойными — передними и задними. Есть доступ к получению роговиц отличного качества (правда, по очень высокой цене). Но для пациентов, которые страдают от заболеваний роговицы, это единственный шанс получить зрение.
Надо сказать, что я свой опыт послойной кератопластики получала частично в России, но в основном в Германии, плюс мне повезло с законодательством — я начинала оперировать ещё тогда, когда материал был доступен.
Итак, мы пересаживаем ту часть роговицы, которая обладает средним иммунным запасом. Внутри матрикса много антител, и поэтому трансплантат может отторгаться. Если сравнивать с пересадкой после воспаления или ранений, ситуация всё же лучше: организм реагирует иначе и нет сложностей с повреждёнными сосудами. В целом, если рекомендуют пересадку с оптической и одновременно лечебной целью, надо делать. Только с оптической — лучше подумать пару раз, мировая практика — стараются сохранить до предела свою роговицу.
Фемтолазер используется не всегда, но он может облегчить один из этапов. Главное — опытные руки и много практики.
Из особенностей — во время операции возможен переход от передней послойной пересадки к сквозной по мере развития ситуации в операционной из-за анатомических особенностей пациента (бывает, роговица даёт перфорацию интраоперационно). Риск такого перехода зависит от аккуратности, терпения и опыта хирурга и отчасти от удачи.
Относительно часто бывает постоперационный астигматизм. Он корректируется через полтора года после снятия швов.
После укрепления роговицы
После того как роговица была укреплена одним из способов, можно делать ФРК-коррекцию зрения, то есть испарение эксимерным лазером верхнего слоя. На стабильной роговице с конусом операция возможна и очень даже хорошо получается. С ФРК же здорово ровнять имплантированную роговицу.
Иногда предлагаем имплантацию факичной линзы. С пациентами после 40 лет говорим о замене хрусталика ещё до образования чётких показаний по катаракте. Способов коррекции много.
Вот примерно так. Самое главное — помимо простой близорукости и астигматизма, которые мешают видеть, но в перспективе довольно безобидны, есть такое серьёзное заболевание, как кератоконус. Его присутствие на ранних стадиях может обнаружить только врач-офтальмолог с помощью специальных методов исследования на сложных приборах (да и то если доктор грамотный и знаком с этой проблемой). Для этого недостаточно проверки в оптике или поликлинике. Поэтому при ухудшении зрения вдаль и вблизи, частой смене очков, наличии астигматизма и близорукости есть смысл посетить специализированную офтальмологическую клинику.