клинические формы острой сосудистой недостаточности
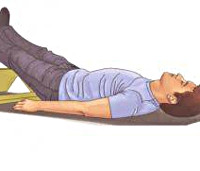
Коллапс – остро развивающаяся сосудистая недостаточность, сопровождающаяся снижением тонуса кровеносного русла и относительным уменьшением ОЦК. Проявляется резким ухудшением состояния, головокружением, тахикардией, гипотонией. В тяжелых случаях возможна утрата сознания. Диагностируется на основании клинических данных и результатов тонометрии по методу Короткова. Специфическое лечение включает кордиамин или кофеин под кожу, инфузии кристаллоидов, лежачее положение с приподнятым ножным концом. После восстановления сознания показана госпитализация для проведения дифференциальной диагностики и определения причин патологического состояния.
МКБ-10
Общие сведения
Коллаптоидное состояние (сосудистая недостаточность) – патология, которая внезапно возникает на фоне наличия хронических или острых болезней сердечно-сосудистой системы, других заболеваний. Чаще диагностируется у пациентов, склонных к гипотонии, при инфаркте миокарда, тотальной блокаде внутрисердечной проводимости, желудочковых аритмиях. По патогенезу и клиническим признакам напоминает шок. Отличается от него отсутствием характерных патофизиологических явлений на начальных стадиях – изменения pH, значительное ухудшение тканевой перфузии и нарушение работы внутренних органов не выявляются. Продолжительность коллапса обычно не превышает 1 часа, шоковое состояние может сохраняться в течение более длительного промежутка времени.
Причины коллапса
Регуляция сосудистого тонуса осуществляется с помощью трех механизмов: местного, гуморального и нервного. Нервный механизм заключается в стимуляции стенки сосуда волокнами симпатической и парасимпатической нервной системы. Гуморальный способ реализуется за счет ионов натрия и кальция, вазопрессорных гормонов (адреналина, вазопрессина, альдостерона). Местная регуляция предполагает появление очагов эктопии непосредственно в сосудистой стенке, клетки которой обладают способностью к генерации собственных электрических импульсов. Кровеносная сеть скелетных мышц регулируется преимущественно нервным способом, поэтому причинами коллапса могут стать любые состояния, при которых подавляется активность сосудодвигательного центра головного мозга. Основными этиофакторами являются:
Патогенез
В основе патогенеза коллаптоидных состояний лежит выраженное несоответствие пропускной способности сосудистой сети и ОЦК. Расширившиеся артерии не создают необходимого сопротивления, что приводит к резкому снижению АД. Явление может возникать при токсическом поражении сосудодвигательного центра, нарушении работы рецепторного аппарата крупных артерий и вен, неспособности сердца обеспечить необходимый объем выброса крови, недостаточном количестве жидкости в кровеносной системе. Падение артериального давления приводит к ослаблению перфузии газов в тканях, недостаточному поступлению кислорода в клетки, ишемии головного мозга и внутренних органов из-за несоответствия метаболических потребностей тела и уровня его снабжения O2.
Классификация
Разделение производится по этиологическому принципу. Существует 14 разновидностей коллапса: инфекционно-токсический, панкреатический, кардиогенный, геморрагический и пр. Поскольку при всех типах патологии проводятся одни и те же мероприятия первой помощи, подобная классификация не имеет существенного практического значения. Более актуальна систематизация по стадиям развития:
Симптомы коллапса
Клиническая картина, развивающаяся при острой сосудистой недостаточности, изменяется по мере прогрессирования болезни. Симпатотонический этап характеризуется психомоторным возбуждением, беспокойством, повышением мышечного тонуса. Пациент активен, но не полностью отдает себе отчет в своих действиях, не может спокойно сидеть или лежать даже по просьбе медперсонала, мечется в постели. Кожные покровы бледные или мраморные, конечности холодные, отмечается увеличение частоты сердечных сокращений.
На ваготонической стадии больной заторможен. На вопросы отвечает медленно, односложно, не понимает сути обращенной к нему речи. Мышечный тонус снижается, исчезает двигательная активность. Кожа бледная или серо-цианотичная, мочки ушей, губы, слизистые оболочки приобретают синеватый оттенок. АД умеренно снижается, возникает брадикардия или тахикардия. Пульс определяется слабо, имеет недостаточное наполнение и напряжение. Уменьшается клубочковая фильтрация, что становится причиной олигурии. Дыхание шумное, учащенное. Присоединяется тошнота, головокружение, рвота, выраженная слабость.
При паралитическом коллапсе происходит утрата сознания, исчезают кожные (подошвенный, брюшной) и бульбарные (небный, глотательный) рефлексы. Кожа покрыта сине-багровыми пятнами, что свидетельствует о капиллярном застое. Дыхание редкое, периодическое по типу Чейна-Стокса. ЧСС замедляется до 40-50 ударов в минуту и менее. Пульс нитевидный, АД падает до критических цифр. Ранние этапы иногда купируются без медицинского вмешательства, за счет компенсаторно-приспособительных реакций. На заключительной стадии патологии самостоятельная редукция симптоматики не наблюдается.
Осложнения
Основной опасностью при коллапсе считается нарушение кровотока в головном мозге с развитием ишемии. При длительном течении болезни это становится причиной деменции, нарушения функции внутренних органов, иннервируемых центральной нервной системой. При рвоте на фоне бессознательного состояния или сопора существует риск вдыхания желудочного содержимого. Соляная кислота в дыхательных путях вызывает ожог трахеи, бронхов, легких. Возникает аспирационная пневмония, плохо поддающаяся лечению. Отсутствие немедленной помощи на третьем этапе приводит к формированию выраженных метаболических нарушений, расстройству работы рецепторных систем и гибели пациента. Осложнением успешной реанимации в таких случаях является постреанимационная болезнь.
Диагностика
Диагностику коллапса осуществляет медицинский работник, первым оказавшийся на месте происшествия: в ОРИТ – врач анестезиолог-реаниматолог, в терапевтическом стационаре – терапевт (кардиолог, гастроэнтеролог, нефролог и др.), в хирургическом отделении – хирург. Если патология развилась вне ЛПУ, предварительный диагноз выставляет бригада скорой медицинской помощи по данным осмотра. Дополнительные методы назначают в лечебном учреждении с целью дифференциальной диагностики. Коллапс отличают от комы любой этиологии, обморока, шока. Используют следующие методики:
Неотложная помощь
Пациента в состоянии коллапса укладывают на горизонтальную поверхность со слегка приподнятыми ногами. При рвоте голову поворачивают так, чтобы отделяемое свободно стекало наружу, а не попадало в дыхательные пути. ВДП очищают двумя пальцами, обернутыми марлевым тампоном или чистой тканевой салфеткой. Перечень дальнейших терапевтических мероприятий зависит от этапа коллапса:
Госпитализация осуществляется в реанимационное отделение ближайшего профильного ЛПУ. В стационаре продолжаются лечебные мероприятия, назначается обследование, в ходе которого определяются причины патологии. Обеспечивается поддержка жизненно-важных функций организма: дыхания, сердечной деятельности, работы почек. Проводится терапия, направленная на устранение причин коллаптоидного приступа.
Прогноз и профилактика
Поскольку патология развивается при декомпенсации тяжелых заболеваний, прогноз зачастую неблагоприятный. Непосредственно сосудистая недостаточность сравнительно легко купируется, однако при сохранении ее первопричины приступы возникают снова. Некупирующийся коллапс приводит к гибели пациента. Профилактика заключается в своевременном лечении патологий, способных привести к резкому падению сосудистого тонуса. Грамотно подобранная терапия сердечных болезней, своевременное назначение антибиотиков при бактериальных инфекциях, полноценная детоксикация при отравлениях и гемостаз при травмах позволяют предотвратить коллапс в 90% случаев.
Сосудистая недостаточность
При нарушении местного или общего кровотока развивается сосудистая недостаточность, которая провоцирует кислородное голодание организма. Патология связана с несоответствием между количеством циркулирующей крови и вместительностью сосудистого русла. При нехватке кровенаполнения сердца может происходить нарушение его насосной функции, что обуславливает развитие ишемии различных внутренних органов. В отдельных случаях вероятен синдром диссеминированного внутрисосудистого свертывания.
Почему случается сосудистая недостаточность
Причины патологического состояния нередко скрываются в старении организма. С каждым годом сосуды ослабевают, их стенки утрачивают свой тонус и естественную эластичность. Наибольшему риску подвержены люди, страдающие гипертонией. Постоянное повышение давления приводит к тому, что сосуды сужаются, скорость сокращения сердечной мышцы увеличивается, развивается ее гипертрофия. Поэтому во избежание острой сосудистой недостаточности врачи клиники «Евромедпрестиж» рекомендуют своевременно выявлять симптомы гипертонической болезни и проходить соответствующее лечение.
У пожилых пациентов патология может появляться на фоне сопутствующих заболеваний:
Виды заболевания
Согласно распространению патологического процесса различают такие виды сердечно сосудистой недостаточности:
Исходя из скорости нарастания симптомов, патология бывает острой или хронической. В первом случае ее признаки появляются стремительно вследствие резкого падения давления. Состояние хронического типа развивается долго, а его «провокатором» обычно является стойкое снижение давления менее 100/60. Хроническая недостаточность бывает первичной (вызванной нарушениями вегетативной системы) и вторичной (при разных болезнях).
Симптомы сосудистой недостаточности
Характерными проявлениями острой сосудистой недостаточности выступают шок, обморок либо коллапс. Разница между ними состоит преимущественно в отсутствии или наличии расстройства сознания, однако каждое состояние имеет и свои характерные симптомы:
Диагностика и оказание помощи
При лечении патологий сердечно-сосудистой системы врачи центра «Евромедпрестиж» проводят тщательную диагностику пациента и оказывают квалифицированную помощь согласно выявленным проблемам.
Диагностика
Основные диагностические мероприятия при развитии патологического состояния направлены на осмотр пациента с оценкой его симптоматики и определением формы недостаточности. Чтобы дать точное заключение, специалист изучает анамнез человека и устанавливает, какие факторы могли привести к патологии. После оказания помощи больного направляют в стационар, где назначают обследования кровеносной и сердечной системы:
В нашей клинике имеется все необходимое оборудование для проведения диагностики, что позволяет точно определить этиологию патологического процесса.
Первая помощь
Помощь при острой сосудистой недостаточности нужно оказывать без промедлений. При обмороке выполняются следующие действия:
По приезде врач вводит пациенту кофеин или адреналин, а затем госпитализирует в медицинское учреждение. В случае развития шока необходимо срочно доставить человека в больницу. Чем быстрее будет выполнена его реанимация, тем меньше риск летального исхода. При необходимости выполняют остановку кровотечения и проводят иные процедуры, ориентируясь на причины, которые привели к приступу.
Профилактика сосудистой недостаточности
Профилактические меры по предупреждению сосудистой недостаточности состоят в предотвращении болезней, которые могут вызвать патологическое состояние. Необходимо придерживаться здорового рациона, контролировать давление, а при наличии гипертонии принимать назначенные доктором лекарства. Желательно отказаться от вредных привычек и пищи, богатой холестерином. Рекомендуются регулярные прогулки и занятия физкультурой.
При появлении симптомов сердечных или сосудистых заболеваний необходимо сразу же обратиться к специалисту с целью их диагностирования и лечения. Клиника «Евромедпрестиж» готова провести комплексное обследование и помочь вам избежать развития патологии.
Острая сердечная недостаточность
Общая информация
Краткое описание
Указание на отсутствие конфликта интересов: отсутствует.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
VI. Правожелудочковая сердечная недостаточность характеризуется синдромом малого сердечного выброса вследствие насосной несостоятельности ПЖ (поражение миокарда или высокая нагрузка — ТЭЛА и т.п.) с повышением венозного давления в яремных венах, гепатомегалией и артериальной гипотензией.
стадия IV – кардиогенный шок (САД 90 мм рт. ст. с признаками периферической вазоконстрикции: олигурия, цианоз, потливость).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Таблица 1 – Перечень основных и дополнительных диагностических мероприятий 
Примечание: * отличие синдрома низкого СВ от кардиогенного шока субъективно, при оценке конкретного больного эти пункты классификации могут частично совпадать.
ЭхоКГ необходима для определения структурных и функциональных изменений, лежащих в основе ОСН. Ее применяют для оценки и мониторирования локальной и общей функции желудочков сердца, структуры и функции клапанов, патологии перикарда, механических осложнений ИМ, объемных образований сердца. СВ можно оценить по скорости движения контуров аорты или ЛА. При допплеровском исследовании – определить давление в ЛА (по струе трикуспидальной регургитации) и мониторировать преднагрузку ЛЖ. Однако достоверность этих измерений при ОСН не была верифицирована с помощью катетеризации правых отделов сердца (табл. 4).
Важнейшим гемодинамическим параметром является ФВ ЛЖ, отражающая сократительную способность миокарда ЛЖ. В качестве «усредненного» показателя можно рекомендовать «нормальный» уровень ФВ ЛЖ 45%, подсчитанный методом 2-х мерной ЭхоКГ по Simpson.
Радионуклидная вентрикулография считается весьма точным методом определения ФВ ЛЖ и чаще всего выполняется при изучении перфузии миокарда для оценки его жизнеспособности и степени ишемии.
Лабораторная диагностика
Вместе с тем у больных пожилого возраста эти показатели изучены недостаточно, а при быстром развитии ОСН их содержание в крови при поступлении в стационар может оставаться нормальным. В остальных случаях нормальное содержание BNP или NT-proBNP позволяет с высокой точностью исключить наличие СН.
При повышении концентрации BNP или NT-proBNP необходимо убедиться в отсутствии других заболеваний, включая почечную недостаточность и септицемию. Высокий уровень BNP или NT-proBNP свидетельствует о неблагоприятном прогнозе.
4 часов с момента возникновения симптомов. Повышенный уровень тропонинов может сохраняться до 2 недель из-за протеолиза сократительного аппарата. Каких-либо существенных отличий между тропонином T и тропонином I нет.
Так же у больных с подозрением на СН рутинно выполняются следующие лабораторные тесты: общий анализ крови (с определением уровня гемоглобина, числа лейкоцитов и тромбоцитов), электролитный анализ крови, определение уровня креатинина в сыворотке и скорости клубочковой фильтрации (СКФ), глюкозы в крови, печеночных ферментов, общий анализ мочи. Дополнительные анализы выполняются в зависимости от конкретной клинической картины (табл. 3).
Таблица 3 – Типичные отклонения от нормы лабораторных показателей у больных сердечной недостаточностью




Дифференциальный диагноз
Таблица 5 – Дифференциальная диагностика острой сердечной недостаточности с другими кардиологическими и не кардиологическими заболеваниями
Лечение
Таблица 6 – Цели лечения ОСН
ОСН является угрожающим жизни состоянием и требует неотложного лечения. Ниже перечислены вмешательства, показанные большинству больных с ОСН. Одни из них можно выполнить быстро в любом лечебном учреждении, другие доступны лишь ограниченному числу больных и обычно проводятся после первоначальной клинической стабилизации.
1) При ОСН клиническая ситуация требует неотложных и действенных вмешательств и может достаточно быстро меняться. Поэтому за редким исключением (нитроглицерин под язык или нитраты в виде аэрозоля), препараты должны вводиться в/в, что в сравнении с другими способами обеспечивает наиболее быстрый, полный, предсказуемый и управляемый эффект.
Необходимость в немедленной инвазивной вентиляции может возникнуть при отёке лёгких на фоне ОКС.
4) При наличии артериальной гипотензии, а также до назначения вазодилятаторов надо убедиться в отсуствии гиповолемии. Гиповолемия приводит к недостаточному заполнению камер сердца, что само по себе является причиной уменьшения сердечного выброса, артериальной гипотензии и шока. Признак того, что низкое АД является следствием нарушенной насосной функции сердца, а не его недостаточного наполнения, является достаточное давление заполнение левого желудочка (давление заклинивания легочной артерии, превышающее 18 мм рт.ст.). При оценке адекватности заполнения левого желудочка в реальных клинических условиях чаще приходится ориентироваться на косвенные показатели (физикальные признаки застоя в легких, степень растяжения вен шеи, данные рентгенологического исследования), однако они достаточно поздно реагируют на благоприятные гемодинамические изменения, обусловленные лечением. Последнее может привести к использованию неоправданно высоких доз лекарственных средств.
Кроме того, ВБК эфективна при наличии митральной регугритации и дефектах межжелудочковой перегородки. Она противопоказана при аортальной регургитации, расслоении аорты и тяжелом периферическом атеросклерозе. В отличие от медикаментозного лечения она не увеличивает потребности миокарда в кислороде (как положительные инотропные агенты), не угнетает сократимость миокарда и не снижает АД (как лекарственные средства, применяемые для устранения ишемии миокарда или уменьшения постнагрузки). Вместе с тем это временная мера, позволяющая выиграть время в случаях, когда есть возможность устранить причины развившегося состояния (см. ниже). У больных, ожидающих хирургическое вмешательство, могут потребоваться другие способы механической поддержки (механические средства обхода левого желудочка и т.д.).
Вместе с тем сложные инвазивные диагностические и лечебные вмешательства не считаются оправданными у больных с терминальной стадией сопутствующиего заболевания, когда в основе ОСН лежит неустранимая причина или когда корригирующие вмешательства или трансплантация сердца невозможны.
5. Наличие ожирения или избыточного веса ухудшает прогноз больного и во всех случаях при индексе массы тела (ИМТ) более 25 кг/м2 требует специальных мер и ограничения калорийности питания.
— приступах стенокардии у пациентов с низкой фракцией выброса (ФВ), левого желудочка (ЛЖ).
Лечение обычно начинают с малых доз, которые при необходимости постепенно увеличивают (титруют) до получения оптимального эффекта. В большинстве случаев для подбора дозы требуется инвазивный контроль параметров гемодинамики с определением сердечного выброса и давления заклинивания легочной артерии. Общим недостатком препаратов этой группы является способность вызвать или усугубить тахикардию (или брадикардию при использовании норадреналина), нарушения ритма сердца, ишемию миокарда, а также тошноту и рвоту. Эти влияния доза-зависимы и часто препятствуют дальнейшему увеличению дозы.
Добутамин – синтетический катехоламин, стимулирующий в основном β-адренорецепторы. При этом происходит улучшение сократительной способности миокарда с увеличением сердечного выброса и снижением давления заполнения желудочков сердца. Из-за снижения периферического сосудистого сопротивления АД может не измениться. Поскольку целью лечения добутамином является нормализация сердечного выброса, для подбора оптимальной дозы препарата требуется мониторирование этого показателя. Обычно используются дозы 5-20 мкг/кг в мин. Добутамин можно сочетать с допамином; он способен уменьшить сопротивление легочных сосудов и является средством выбора при лечении правожелудочковой недостаточности. Вместе с тем уже через 12 ч после начала инфузии препарата возможно развитие тахифилаксии.
Ингибиторы фосфодиэстеразы III (амринон, милринон) обладают положительным инотропным и вазодилятирующими свойствами, вызывая преимущественно венодилятацию и уменьшение тонуса легочных сосудов. Также, как и прессорные амины, они способны усугубить ишемию миокарда и спровоцировать желудочковые нарушения ритма сердца. Для их оптимального использование требуется мониторирование параметров гемодинамики; давление заклинивания легочной артерии не должно быть ниже 16-18 мм рт.ст.. В/в инфузия ингибиторов фосфодиэстеразы III обычно используется при тяжелой сердечной недостаточности или кардиогенном шоке, адекватно не отвечающих на стандартное лечение прессорными аминами. Амринон достаточно часто вызывает тромбоцитопению, к нему может быстрого развиться тахифилаксия. Недавно было показано, что применение милринона при утяжелении хронической сердечной недостаточности не приводит к улучшению клинического течения заболевания, но сопровождается увеличением частоты стойкой артериальной гипотензии, требующей лечения, и суправентрикулярных аритмий.
Лечение заключается в немедленном прекращении инфузии препарата, в тяжелых случаях вводится тиосульфат натрия.
Его рассматривают как средство выбора для купирования отека легких и устранения боли в грудной клетке, связанной с ишемией миокарда и не проходящей после повторного приема нитроглицерина под язык.
К основным побочным эффектам относятся брадикардия, тошнота и рвота (устраняются атропином), угнетение дыхания, а также возникновение или усугубление артериальной гипотензии у больных с гиповолемией (обычно устраняется приподниманием ног и в/в введением жидкости).
Вводится в/в небольшими дозами (10 мг препарата разводят как минимум в 10 мл физиологического раствора, вводят в/в медленно около 5 мг, далее при необходимости по 2-4 мг с интервалами как минимум 5 мин до достижения эффекта).
Антикоагулянты показаны больным с ОКС, мерцательной аритмией, искусственными клапанами сердца, тромбозом глубоких вен нижних конечностей и ТЭЛА. Имеются данные, что п/к введение низкомолекулярных гепаринов (эноксапарин 40 мг 1 раз/сут., далтепарин 5000 ME 1 раз/сут) может уменьшить частоту тромбозов глубоких вен нижних конечностей у больных, госпитализированных с острым терапевтическим заболеванием, в т.ч. тяжелой СН. Крупные исследования по сравнению профилактической эффективности низкомолекулярных гепаринов и нефракционированного гепарина (5000 ЕД п/к 2-3 раза/сут.) при ОСН не проводились.
— Введение тромболитиков оправдано в те же сроки при ЭКГ признаках истинного заднего ИМ (высокие зубцы R в правых прекардиальных отведениях V1-V2 и депрессия сегмента ST в отведениях V1-V4 с направленным вверх зубцом Т).
Тенектеплаза (Метализе) внутривенно 30 мг при массе тела 90 кг, требуемая доза вводится в виде болюса, в течении 5-10 секунд. Для введения может быть использован ранее установленный венозный катетер, но только в случае если он заполняется 0,9 % раствором натрия хлорида, после введения Метализе он должен быть хорошо промыт (в целях полной и своевременной доставки препарата в кровь). Метализе не совместим с раствором декстрозы, и не должен применяться с помощью капельницы содержащий декстрозу. Какие-либо другие лекарственные препараты добавляться в инъекционный раствор или в магистраль для инфузии не должны. Учитывая более длительный период полувыведения из организма препарат используется в виде однократного болюса, что особенно удобно при лечении на догоспитальном этапе.