Микроспория что это
Микроспория что это
Микроспория
Микроспория (лишай) – инфекционное заболевание кожи грибковой природы, вызываемое грибками рода Microspirum. Лечением заболевания занимается врач-дерматолог.
Микроспория признана наиболее часто встречаемым среди детей грибковым заболеванием. Пик заболеваемости приходится на конец лета и начало осени. Источниками инфекции являются больные люди и животные (чаще кошки). Существует 2 вида возбудителей микроспории – антропонозные и зооантропонозные штаммы. Первые опасны только для человека, вторые – заражают человека и животных.
У детей существует естественная склонность к микроспории. Это связано с тем, что в детском возрасте отличается состав секретов потовых и сальных желез. У взрослых в секрете присутствует много жирных кислот, которые губительны для грибка. У детей защитная функция кожи слабая, поэтому они больше подвержены дерматофитиям.
Грибок микроспорум способен поражать гладкую кожу, волосы, крайне редко прорастает в ногти. Продукты его жизнедеятельности обладают токсическими свойствами, поэтому провоцируют воспаление на коже, шелушение, зуд. При поражении волосистых частей тела грибок вторгается в луковицы, затем поражает волос по всей длине, провоцирует ломкость, выпадение.
Профилактика заболевания осуществляется на государственном уровне. Заболевшего необходимо изолировать от здоровых людей на 35 дней. Грибок распространяется вместе с чешуйками, отслоившимися от кожи. Риск развития микроспории выше для детей следующих категорий:
Симптомы микроспории
Главным симптомом микроспории являются характерные высыпания на коже. В зоне проникновения в кожу грибка появляется красное пятно с приподнятыми краями. По мере размножения возбудителя оно расширяется, внешне напоминает кольцо. Внутри высыпания кожа обычного или бледно-розового цвета, покрыта мучнистым налетом или шелушится с отслоением корочек. По периметру пятна могут быть красноватые пузырьки или узелки. Возможен умеренный зуд кожи в области высыпания. При массивном обсеменении появляется сразу несколько пятен, которые со временем сливаются между собой. Чаще всего высыпания появляются на руках, предплечьях, плечах, шее, ногах.
При заражении от животных поражаются волосистые участки кожи на голове. Пораженные волосы обламываются на расстоянии 3-5 мм от поверхности кожи, оставляя после себя «пеньки». По мере распространения грибка на голове ребенка образуются округлые участки облысения. Пораженная грибком зона может зудеть. Местный иммунитет здесь нарушен, поэтому возможно вторичное инфицирование очагов с развитием воспаления, в т.ч. гнойного. Нередко дети расчесывают пораженные участки, провоцируя мокнутие кожи.
Причины микроспории
Ребенок может столкнуться с возбудителем где угодно. Инфицирование зооантропонозными штаммами происходит при контакте с бездомными животными. Кошки переносят микроспорию чаще собак. Высыпания появляются в зоне прямого контакта с больным животным (там, где кошка потерлась). Антропонозные штаммы переносят люди. Достаточно, чтобы инфицированные чешуйки попали на кожу здорового малыша. Заразиться можно в детском саду, общественном транспорте. Грибок передается через бытовые предметы. Чаще всего дети заражаются от взрослых, при использовании общего полотенца.
Диагностика микроспории
Врачи-дерматологи «СМ-Доктор» имеют огромный опыт в диагностике и лечении микроспории у детей. Специалисты много внимания уделяют общему состоянию здоровья маленького пациента, чтобы выявить предрасполагающие к болезни факторы. При комплексном подходе от микроспории можно быстро избавиться.
Диагноз ставит врач-дерматолог, опираясь на данные клинической картины. Как правило, в анамнезе имеются сообщения о пребывании в деревне или контакте с бездомным животным на улице. Подтвердить диагноз позволяет обследование с лампой Вуда (очаги светятся зеленым). Для оценки общего состояния организма назначают общий и биохимический анализы крови. Для уточнения вида грибка проводят исследование соскоба и посев на питательную среду.
Микроспория
Микроспория – это микотическое заболевание кожи, волос и ногтевых пластин. Возбудителем микроспории является кератинофильный плесневый грибок рода Microsporum, который паразитирует в ороговевших субстратах. На сто тысяч человек приходятся около 50-70 случаев болезни. Микроспория имеет сезонный характер. Ее инкубационный период составляет 4-6 недель и заканчивается появлением на коже красного и отечного пятна. В дальнейшем появляются новые элементы, имеющие типичную форму колец. Установить диагноз микроспории помогает дерматоскопическое и люминесцентное исследование, выявление нитей мицелия в соскобе с гладкой кожи.
В Республике Мордовия ежегодно регистрируется 700-800 случаев заболеваний.
Источник и пути заражения микроспорией.
Поскольку возбудитель микроспории широко распространен в природе, то инфицирование возможно повсеместно, но в регионах с жарким и влажным климатом микроспорию диагностируют чаще. Передается инфекция контактным путем или же через предметы, обсемененные спорами грибка. Дети в возрасте 5-10 лет чаще болеют, при этом среди мальчиков заболеваемость в пять раз выше, чем среди девочек. Взрослые редко болеют микроспорией, в случае же заражения болезнь практически всегда самоизлечивается благодаря наличию органических кислот в волосе, которые подавляют рост мицелия. Входными воротами для возбудителя микроспории являются микротравмы кожи, сухость, наличие потертостей и омозолелостей тоже повышают вероятность инфицирования, так как здоровая кожа без повреждений не доступна для инокуляции грибка. Вирулентность микроспории низкая, а потому при своевременном мытье рук даже обсемененных спорами, заболевание не наступает. Частые контакты с землей, дикими животными, потливость рук и нарушения химического состава секрета потовых и сальных желез повышают вероятность возникновения микроспории. В почве споры возбудителя микроспории сохраняются от одного до трех месяцев.
При внедрении гриб начинает размножаться и поражает волосяной фолликул, после чего инфекция распространяется на весь волос, что приводит к разрушению кутикулы волоса, между чешуйками которой и скапливаются споры гриба. В результате мицелий микроспории полностью окружает волос, плотно заполняет луковицу и формирует вокруг волоса чехол.
Микроспория, вызванная антропофильным типом грибка, имеет инкубационный период от 4-х до 6-ти недель, после чего на гладкой коже появляется отечное красное пятно, возвышающееся над поверхностью, оно имеет четкие очертания и постепенно увеличивается в размере. Далее очаги поражения выглядят как ярко выраженные кольца, которые состоят из узелков, пузырьков и корочек. Кольца обычно вписаны одно в другое или пересекаются, иногда имеют тенденцию к слиянию. Диаметр колец при микроспории колеблется от 0,5 до 3 см, а их количество редко достигает пяти.
У детей и молодых женщин при микроспории возможна ярко выраженная воспалительная реакция и небольшое шелушение очагов поражения. У пациентов, которые склонны к атопическим дерматитам, микроспорию не удается своевременно диагностировать, так как грибок нередко маскируется под проявления дерматита, а терапия гормональными препаратами лишь усиливает симптоматику и провоцирует дальнейшее распространение микроспории.
Микроспория волосистой части головы встречается у детей в возрасте от 5 до 12 лет, и к моменту полового созревания бесследно проходит. Это феномен связан с изменением химического состава кожного сала и появления в нем и в составе волоса органических кислот, которые губительны для грибка. У детей с рыжими волосами микроспория практически не встречается.
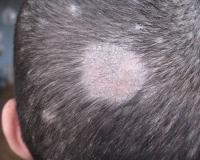
Очаги поражения располагаются на макушке, на теменной и височных областях, обычно микроспория кожи головы проявляется в виде 1-2 крупных очагов до 5 см в диаметре с отсевами по бокам более мелких. На месте поражения возникает шелушащейся участок, так как сначала грибок поражает только устья волосяных луковиц. При внимательном осмотре можно заметить белые кольцевидные чешуйки, которые окружают волос как манжетка. Через неделю микроспория распространяется и на волосы, они становятся ломкими и хрупкими. Волосы обламываются на расстоянии 4-6 мм от кожи головы, и участок поражения выглядит как постриженный. Пеньки волос покрыты спорами гриба и кажутся припорошенными пудрой серовато-белого цвета. При поражении микроспорией приглаженные волосы не восстанавливают свое изначальное положение, потому что теряют упругость и эластичность. Кожа головы при микроспории отечна, слегка гиперемирована, ее поверхность покрыта серовато-белыми чешуйками.
Нагноительная форма микроспории клинически проявляется мягкими по консистенции узлами, которые расположены на синюшно-красной коже. Поверхность узлов покрыта многочисленными гнойничками. При надавливании на инфильтрат через отверстия выделяются капельки гноя. Нагноительные формы микроспории возникают при позднем обращении за медицинской помощью, нерациональной терапии и самолечении, а также при наличии серьезных сопутствующих заболеваний, которые снижают защитные свойства организма.
Данных клинического осмотра и наличия в анамнезе контакта с животными достаточно, чтобы заподозрить микроспорию. При дермаскопии и микроскопии соскоба обнаруживается мицелий и характерные для микозов изменения волос и кожи. Но проявления микроспории и трихофитии при обычной микроскопии идентичны, посредством этого лабораторного исследования можно лишь подтвердить наличие грибкового заболевания, но не установить точный диагноз.
Культуральная диагностика микроспории путем посева с последующим выявлением возбудителя более информативна, но требует больше времени, хотя с ее помощью можно установить не только вид, но и род грибка, а также подобрать максимально эффективные препараты для лечения. Люминисцентное исследование позволяет быстро осмотреть как больного микроспорией, так и контактных лиц. Мицелий грибка светится зеленым свечением, но причина этого феномена не изучена. На ранних стадиях микроспории свечение может отсутствовать, так как волосы еще не достаточно поражены. Однако, при удалении волоса и последующем исследовании в корневой части свечение наблюдается даже в конце инкубационного периода. Люминесцентный метод позволяет выявить возбудителя микроспории у больного и контактировавших с ним, а также оценить результативность терапии.
Лечение и профилактика микроспории.
В лечении микроспории в зависимости от тяжести поражения применяют местную и общую противогрибковую терапию, которую назначает врач.
Профилактика микроспории заключается в регулярном осмотре детей в детских садах для выявления больных, в ограничении контактов с бродячими животными и в соблюдении личной гигиены. Приобретение домашних животных без осмотра ветеринара может привести к внутрисемейным вспышкам микроспории, что требует более внимательного подхода к их покупке
Микроспория
Микроспория – это микотическое заболевание кожи, волос и ногтевых пластин. Возбудителем микроспории является кератинофильный плесневый грибок рода Microsporum, который паразитирует в ороговевших субстратах. На сто тысяч человек приходятся около 50-70 случаев болезни. Микроспория имеет сезонный характер. Ее инкубационный период составляет 4-6 недель и заканчивается появлением на коже красного и отечного пятна. В дальнейшем появляются новые элементы, имеющие типичную форму колец. Установить диагноз микроспории помогает дерматоскопическое и люминесцентное исследование, выявление нитей мицелия в соскобе с гладкой кожи. Лечение сводится к местному и общему применению антимикотических препаратов.
Общие сведения
Микроспория – это микотическое заболевание кожи, волос и ногтевых пластин. Возбудителем микроспории является кератинофильный плесневый грибок рода Microsporum, который паразитирует в ороговевших субстратах. На сто тысяч человек приходятся около 50-70 случаев болезни. Микроспория носит сезонный характер, и большинство случаев заболевания приходится на конец лета и начало осени, это связано с выведением потомства у кошек и других животных.
Источник и пути заражения микроспорией
Поскольку возбудитель микроспории широко распространен в природе, то инфицирование возможно повсеместно, но в регионах с жарким и влажным климатом микроспорию диагностируют чаще. Передается инфекция контактным путем или же через предметы, обсемененные спорами грибка. Дети в возрасте 5-10 лет чаще болеют микроспорией, при этом среди мальчиков заболеваемость в пять раз выше, чем среди девочек. Взрослые редко болеют микроспорией, в случае же заражения болезнь практически всегда самоизлечивается благодаря наличию органических кислот в волосе, которые подавляют рост мицелия.
Входными воротами для возбудителя микроспории являются микротравмы кожи; сухость, наличие потертостей и омозолелостей тоже повышают вероятность инфицирования, так как здоровая кожа без повреждений не доступна для инокуляции грибка. Вирулентность микроспории низкая, а потому при своевременном мытье рук даже обсемененных спорами, заболевание не наступает. Частые контакты с землей, дикими животными, потливость рук и нарушения химического состава секрета потовых и сальных желез повышают вероятность возникновения микроспории. В почве споры возбудителя микроспории сохраняются от одного до трех месяцев.
При внедрении гриб начинает размножаться и поражает волосяной фолликул, после чего инфекция распространяется на весь волос, что приводит к разрушению кутикулы волоса, между чешуйками которой и скапливаются споры гриба. В результате мицелий микроспории полностью окружает волос, плотно заполняет луковицу и формирует вокруг волоса чехол.
Симптоматика микроспории

У детей и молодых женщин при микроспории возможна ярко выраженная воспалительная реакция и небольшое шелушение очагов поражения. У пациентов, которые склонны к атопическим дерматитам, микроспорию не удается своевременно диагностировать, так как грибок нередко маскируется под проявления дерматита, а терапия гормональными препаратами лишь усиливает симптоматику и провоцирует дальнейшее распространение микроспории.
Микроспория волосистой части головы встречается у детей в возрасте от 5 до 12 лет, и к моменту полового созревания бесследно проходит. Это феномен связан с изменением химического состава кожного сала и появления в нем и в составе волоса органических кислот, которые губительны для грибка. У детей с рыжими волосами микроспория практически не встречается.

Нагноительная форма микроспории клинически проявляется мягкими по консистенции узлами, которые расположены на синюшно-красной коже. Поверхность узлов покрыта многочисленными гнойничками. При надавливании на инфильтрат через отверстия выделяются капельки гноя. Нагноительные формы микроспории возникают при позднем обращении за медицинской помощью, нерациональной терапии и самолечении, а также при наличии серьезных сопутствующих заболеваний, которые снижают защитные свойства организма.
Диагностика микроспории

Культуральная диагностика микроспории путем посева с последующим выявлением возбудителя более информативна, но требует больше времени, хотя с ее помощью можно установить не только вид, но и род грибка, а также подобрать максимально эффективные препараты для лечения. Люминесцентное исследование позволяет быстро осмотреть как больного микроспорией, так и контактных лиц. Мицелий грибка светится зеленым свечением, но причина этого феномена не изучена. На ранних стадиях микроспории свечение может отсутствовать, так как волосы еще не достаточно поражены. Однако, при удалении волоса и последующем исследовании в корневой части свечение наблюдается даже в конце инкубационного периода. Люминесцентный метод позволяет выявить возбудителя микроспории у больного и контактировавших с ним, а также оценить результативность терапии.
Лечение и профилактика микроспории
Если имеется ярко выраженная воспалительная реакция, то применяют комбинированные препараты, которые содержат противогрибковые и гормональные компоненты. Чередование аппликаций с мазями и обработка йодными растворами, если нет поражения кожи, оказывает хороший терапевтический эффект. Микроспория, осложненная вторичной инфекцией, хорошо поддается лечению мазью, в состав которой входят бетаметазон, гентамицин и клотримазол. При глубоких поражениях применяются препараты, содержащие диметилсульфоксид.
Профилактика микроспории заключается в регулярном осмотре детей в детских садах для выявления больных, в ограничении контактов с бродячими животными и в соблюдении личной гигиены. Приобретение домашних животных без осмотра ветеринара может привести к внутрисемейным вспышкам микроспории, что требует более внимательного подхода к их покупке.
Микроспория
Микроспория – грибковое заболевание, при котором поражаются кожа и волосы, а в исключительно редких случаях и ногтевые пластинки. Название этого грибкового заболевания происходит от имени его возбудителя – гриба рода Микроспорум. Заболевание известно также как “стригущий лишай”, что обусловлено особенностями его проявления.
Попав на кожу, гриб внедряется в нее и начинает размножаться. При расположении вблизи волосяных луковиц споры гриба прорастают, приводя к поражению волоса. Довольно быстро распространяясь по поверхности волоса, гриб разрушает кутикулу, между чешуйками которой скапливаются споры. Таким образом, гриб окружает волос, формируя чехол, и плотно заполняет луковицу.
Микроспория является самой распространенной грибковой инфекцией, не считая грибка стоп. Заболевание встречается повсеместно. Микроспория обладает высокой заразностью, чаще страдают дети. Взрослые же болеют редко – преимущественно молодые женщины. Редкость заболевания микроспорией взрослых, особенно с поражением волосистой части головы, и обычно наступающее самостоятельное выздоровление при начале подросткового периода объясняется наличием в волосах взрослых людей органических кислот, замедляющих рост гриба.
Основной источник заболевания – кошки (обычно котята), реже собаки. Заражение микроспорией происходит при непосредственном контакте с больным животным или предметами, инфицированными шерстью или чешуйками. Попав в почву, гриб сохраняет жизнеспособность только в течение 1–3 месяцев. Таким образом, почва является лишь фактором передачи инфекции и не служит ее природным источником.
Проявления микроспории у животных характеризуются участками облысения на морде, наружных поверхностях ушных раковин, а также на передних, реже задних, лапах. Зачастую внешне здоровые кошки могут быть носителями гриба.
Сезонные колебания заболеваемости связаны с приплодами у кошек, а также более частым контактом детей с животными в летний период. Подъем заболеваемости микроспорией начинается в конце лета, пик приходится на октябрь–ноябрь, снижение до минимума наступает в марте–апреле.
Инкубационный период при зоонозной микроспории составляет 5–7 дней. Характер проявлений микроспории обусловлен расположением очагов поражения и глубиной проникновения возбудителя.
Выделяют микроспорию гладкой кожи и микроспорию волосистой части головы.
Микроспория гладкой кожи
В месте внедрения гриба появляется отечное, возвышающееся красное пятно с четкими границами. Постепенно пятно увеличивается в диаметре. По краю формируется непрерывный возвышающийся валик, представленный мелкими узелками, пузырьками и корочками. В центральной части пятна происходит разрешение воспаления, вследствие чего она приобретает бледно-розовую окраску, с отрубевидным шелушением на поверхности. Таким образом, очаг имеет вид кольца.
Количество очагов при микроспории гладкой кожи, как правило, невелико (1–3). Их диаметр колеблется от 0,5 до 3 см. Наиболее часто очаги располагаются на коже лица, шеи, предплечий и плеч. Субъективных ощущений нет или беспокоит умеренный зуд.
У новорожденных и детей раннего возраста, а также у молодых женщин нередко отмечаются выраженные воспалительные явления и минимальное шелушение.
У лиц, склонных к аллергическим реакциям (в частности, у больных атопическим дерматитом), грибок нередко маскируется проявлениями основного процесса и не всегда своевременно диагностируется. Применение же местных гормональных препаратов лишь усиливает распространение грибковой инфекции.
К редкой разновидности микроспории следует отнести поражение кожи ладоней, подошв и ногтевых пластинок. Для поражения ногтей характерно изолированное поражение ногтевой пластины, обычно ее внешнего края. Вначале формируется тусклое пятно, приобретающее со временем белую окраску. Ноготь в области побеления становится более мягким и хрупким, а впоследствии может разрушиться.
Микроспория волосистой части головы
Поражение волосистой части головы микроспорией встречается преимущественно у детей 5–12 лет. Принято считать, что редкость этой формы у взрослых объясняется наличием у них в волосах органических кислот, замедляющих рост гриба. Этот факт косвенно подтверждает самостоятельное выздоровление детей в период полового созревания, когда происходит изменение состава кожного сала. Интересно, что микроспория волосистой части головы практически не встречается у детей с рыжими волосами.
Очаги микроспории волосистой части головы располагаются главным образом на макушке, в теменной и височной областях. Обычно присутствуют 1–2 крупных очага величиной от 2 до 5 см, с округлыми или овальными очертаниями и четкими границами. По краю крупных очагов могут быть отсевы – мелкие очажки диаметром 0,5–1,5 см. В начале заболевания на месте заражения образуется участок шелушения. В первые дни гриб располагается только в устье волосяной луковицы. При ближайшем рассмотрении можно заметить беловатую кольцевидную чешуйку, окружающую волос наподобие манжетки. На 6–7-й день микроспория распространяется на сами волосы, которые становятся хрупкими, обламываются над уровнем окружающей кожи на 4–6 мм и выглядят как бы подстриженными (отсюда название “стригущий лишай”). Оставшиеся пеньки выглядят тусклыми, покрыты чехликом серовато-белого цвета, представляющим собой споры гриба. Если пеньки “погладить”, они отклоняются в одном направлении и в отличие от здоровых волос не восстанавливают свое первоначальное положение. Кожа в очаге поражения, как правило, слегка покрасневшая, отечна, поверхность ее покрыта серовато-белыми мелкими чешуйками.
При нагноительной форме микроспории на фоне значительного воспаления, формируются мягкие узлы синюшно-красного цвета, поверхность которых покрыта гнойничками. При надавливании сквозь отверстия выделяется гной. Формированию нагноительной формы микроспории способствуют нерациональная (обычно местная) терапия, наличие серьезных сопутствующих заболеваний, позднее обращение к врачу.
Диагностика микроспории осуществляется врачом-дерматологом.
Для подтверждения диагноза микроспории применяют люминесцентное, микроскопическое и культуральное исследования.
Люминесцентное исследование: метод основан на выявлении ярко-зеленого свечения волос, пораженных грибами рода Микроспорум, при обследовании под лампой Вуда. Причина этого феномена до сих пор не установлена. Люминесцентное исследование необходимо проводить в затемненной комнате. Очаги поражения предварительно очищают от корок, мази и т.п. При обследовании свежих очагов свечение может отсутствовать, что связано с недостаточным поражением волоса. В подобных ситуациях волосы следует удалить из предполагаемого места внедрения гриба, и свечение можно обнаружить в их корневой части. При гибели гриба свечение в волосе сохраняется.
Люминесцентный метод служит для:
Микроскопическое исследование: для подтверждения грибкового происхождения заболевания микроскопическому исследованию подвергают чешуйки из очагов при поражении гладкой кожи, а при вовлечении в процесс волосистой части головы – обломки волос. В чешуйках из очагов на гладкой коже обнаруживаются извитые нити мицелия. При микроскопическом изучении пораженного волоса выявляется множество мелких спор на его поверхности.
Культуральное исследование: проведение культуральной диагностики при положительных результатах люминесцентного и микроскопического исследований требуется для идентификации гриба-возбудителя. Метод позволяет определить род и вид возбудителя и, следовательно, проводить адекватную терапию и профилактику заболевания. Материал (чешуйки, волосы) помещают на питательную среду. Рост колоний Микроспорум (основного возбудителя микроспории) отмечается на 3-й день после посева.
Микроспория у детей ( Стригущий лишай )
Микроспория у детей — это микотическая инфекция кожного покрова, волосистой части головы, ногтевых пластин, вызванная грибками рода Микроспорум. Заболевание проявляется округлыми макулезными элементами на коже, которые окружены папулами и пустулами. На голове формируются очаги обламывания волос, покрытые серебристыми чешуйками. Ногти под действием грибка крошатся и слоятся. Для диагностики микоза назначается осмотр под лампой Вуда, микроскопическое и культуральное исследование биоматериала. Лечение предполагает применение местных и системных антимикотиков. Для контактных детей устанавливают карантин на 30 суток.
МКБ-10
Общие сведения
Микроспория («стригущий лишай») принадлежит к типичным заболеваниям детского возраста, на ее долю приходится 80-99% грибковых поражений кожи, регистрируемых в педиатрической практике. Частота встречаемости болезни неуклонно растет: в России распространенность микоза за 20 лет возросла 3 раза и составляет 240 случаев на 100 тыс. детского населения. Патология имеет эпидемиологическую опасность, при ее выявлении вводится карантин. Чаще всего микоз регистрируется у детей в возрасте 3-7 лет, но в современной педиатрии нередки случаи микроспории у грудных младенцев.
Причины
Проявления микроспории развиваются при заражении детей грибками, относящимися к роду Microsporum, семейству Monillaceae, классу Deyteromycetes. Науке известно более 20 вариантов микотической инфекции, распространенность которых зависит от географической зоны. В зависимости от среды обитания все грибки подразделяются на 3 категории:
В 85% заражение детей происходит после контакта с кошками, которые являются основными носителями микозов. У животного частицы грибкового возбудителя находятся на шерсти и усах. Преобладает прямой путь инфицирования, когда грибок попадает на кожу пациента в ходе непосредственного контакта с кошачьей шерстью. Реже бывает непрямой путь, когда ребенок прикасается к предметам, загрязненным частицами микроспор.
Носителями инфекции могут быть не только бродячие кошки, как принято считать в обществе, но и представители элитных пород, таких как «мейн-кун», «британская». Возможно заражение микроспорией как от больных животных, так и от бессимптомных резервуаров инфекции. Кроме того, ребенок может получить «стригущий лишай» после контактов с собаками, кроликами, обезьянами, реже — с зараженными детьми в инкубационном периоде или вовремя не помещенными на карантин.
Патогенез
Инкубационный период для микроспории составляет от 5-7 дней при зоофильном возбудителе, до 4 недель — при антропофильной инфекции. Микоз отличается сезонностью заболеваемости и имеет 2 пика. Первый приходится на май-июнь, когда дети отправляются на дачи, в деревни и летние лагеря, где контактируют с большим количеством животных. Второй пик наблюдается в августе-сентябре во время ежегодных профилактических осмотров перед школой.
Попадая на поверхность кожи, возбудитель начинает активно размножаться и быстро распространяется на неповрежденные участки тела. При расположении вблизи устьев волосяных фолликулов споры прорастают в глубину и вызывают повреждение волос. Мицелий разрушает структуру кутикулы и внедряется в толщу волоса между его чешуйками. Таким образом гриб полностью окружает волосяную луковицу, формируя своеобразный чехол.
Симптомы микроспории у детей
Клинические проявления грибкового заболевания у детей определяются локализацией процесса. При микроспории гладкой кожи родители замечают на теле ребенка розовые пятна округлой формы, которые имеют четкие края и размер до 2-3 см. Постепенно центр элемента светлеет и покрывается мелкими шелушениями. Края пятна немного приподнимаются над поверхностью кожи, там образуются мелкие узелки, гнойнички и корки. Поражение, как правило, локализуется на открытых зонах тела.
Микроспория волосистой части кожных покровов головы, вызванная зоофильными грибками, характеризуется несколькими большими очагами (более 3,0 см в диаметре). Вследствие грибкового поражения волосы обламываются на высоте 4-6 мм, из-за чего болезнь и получила неофициальное название «стригущий лишай». Кожа этих очагов слегка гиперемирована, покрыта серебристыми чешуйками, которые прочно связаны с эпидермисом. Вокруг основных элементов появляются мелкие отсевы.
При микроспории, вызванной антропофильным возбудителем, поражение локализуется в основном на границе волосистой части и гладкой кожи головы. Очаги отличаются тем, что обламывание волос происходит на уровне 6-8 мм и больше, а также остается небольшая часть неповрежденных волосков. Как и при других формах патологии, субъективные проявления отсутствуют. При развитии активной воспалительной реакции беспокоит сильный зуд, из-за которого ребенок постоянно чешет голову.
Ногтевые пластины при инфицировании микроспорами поражаются в крайне редких случаях. Они утолщаются и приобретают желтоватый оттенок, часто ломаются и крошатся. Характерно распространение микроспории от свободного края ногтя к его ложу, но иногда повреждение начинается в центре пластины. Нетипичная локализация инфекции зачастую возникает на фоне травм дистальных фаланг пальцев.
Осложнения
При нарушении иммунного статуса ребенка микроспория из простой формы может переходить к инфильтративную и нагноительную. Лечение этих разновидностей микоза длительное, а после терапии существует риск появления рубцов. Инфильтративный вариант заболевания проявляется интенсивным воспалением в очаге, что характеризуется отечностью и гиперемией кожного покрова, зудом и дискомфортом в пораженной зоне.
Наиболее тяжело у детей протекает нагноительная форма, при которой в толще кожи и подкожной клетчатки образуются глубокие абсцессы. При этом увеличиваются регионарные лимфатические узлы, возникает общий интоксикационный синдром. После вскрытия и заживления гнойников остаются шрамы. Если лечение микроспории головы проводилось несвоевременно, существует вероятность очагового облысения.
Диагностика
Заподозрить инфекцию педиатр может при физикальном обследовании, когда детально осматривает волосистую зону головы и всю поверхность тела. Учитывая широкую распространенность болезни в педиатрии, постановка предварительного диагноза не составляет труда. Чтобы подтвердить микроспорию, требующую помещения ребенка на карантин, назначаются инструментальные и лабораторные методы диагностики:
Лечение микроспории у детей
На время лечения пациента с микроспорией помещают на карантин, который проходит в микологическом стационаре или дома. Если у ребенка поражена только гладкая кожа, лечение ограничивается местными противогрибковыми препаратами. Рекомендованы фунгицидные мази и кремы прямого действия, которые уничтожают возбудителя и способствуют регрессу клинической симптоматики. При активном воспалении показаны комбинированные средства с кортикостероидами.
Прогноз
Для пациентов с нормальной работой иммунной системы микроспория не представляет опасности. Лечение заболевания происходит успешно при условии его своевременной диагностики. Менее оптимистичный прогноз для детей с иммунодефицитными состояниями, у которых наблюдаются осложненные формы микотической инфекции. В таком случае могут остаться рубцы или очаги алопеции на всю жизнь.
Профилактика
Микроспория относится к эпидемиологически значимым заболеваниям, поэтому при выявлении у детей микоза группа детского сада или класс школы отправляется на карантин. Длительность изоляции составляет 30 дней — максимальный период инкубации болезни. Если за это время ни у кого не проявились симптомы грибкового процесса, дети могут возвращаться к занятиям. Карантин — основной метод первичной профилактики микроспории.
Когда больной ребенок соблюдает карантин дома, есть риск заразить других членов семьи. Чтобы этого не произошло, необходимо соблюдать гигиенические требования. У ребенка должна быть отдельная расческа, его постельное и нательное белье стирается отдельно, тщательно проглаживается с паром. Если инфицирование микроспорией произошло антропофильным грибком, нужно ограничить личные контакты с родителями (объятия, поцелуи).
Важная роль в профилактике принадлежит осмотру домашних животных, которые часто выступают источником заражения. Если обнаружены признаки грибка, проводится полноценное антимикотическое лечение с привлечением ветеринаров. Для предупреждения развития «стригущего лишая» необходимо сокращать число бездомных животных и устанавливать за ними ветеринарный надзор.
Микроспория
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ МИКРОСПОРИЕЙ
Шифр по Международной классификации болезней МКБ-10
В35.0
ОПРЕДЕЛЕНИЕ
Микроспория – высококонтагиозная дерматофития, вызываемая грибами рода Microsporum.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
— микроспория, обусловленная антропофильными грибами Microsporum audouinii, M. ferrugineum;
— микроспория, обусловленная зоофильными грибами M. canis, M. distortum;
— микроспория, обусловленная геофильными грибами M. gypseum, M. nanum.
По глубине поражения выделяют:
— поверхностную микроспорию волосистой части головы;
— поверхностную микроспорию гладкой кожи (с поражением пушковых волос, без поражения пушковых волос);
— глубокую нагноительную микроспорию.
Этиология и патогенез
Для микроспории характерна сезонность. Пики выявляемости микроспории наблюдаются в мае-июне и в сентябре-ноябре. Возникновению заболевания могут способствовать различные эндогенные факторы: химизм пота, состояние эндокринной и иммунной систем. Кроме того, у детей имеется недостаточная плотность и компактность кератина клеток эпидермиса и волос, что также способствует внедрению и развитию грибов рода Microsporum.
Микроспория является заболеванием, обладающим наиболее высокой контагиозностью из всей группы дерматофитий. Болеют преимущественно дети, нередко новорожденные. Взрослые болеют реже, при этом часто заболевание регистрируется у молодых женщин. Редкость заболевания микроспорией у взрослых лиц связана с наличием в коже и ее придатках фунгистатических органических кислот (в частности, ундициленовой кислоты).
В последние годы наблюдается увеличение числа больных с хроническим течением микоза на фоне тяжелых системных поражений – красной волчанки, хронического гломерулонефрита, иммунодефицитных состояний, интоксикаций.
Клиническая картина
Cимптомы, течение
поражает волосы, гладкую кожу, очень редко – ногти; очаги заболевания могут располагаться как на открытых, так и на закрытых частях тела. Инкубационный период заболевания составляет 5–7 дней.
На гладкой коже очаги поражения имеют вид отечных, возвышающихся эритематозных пятен с четкими границами, округлыми или овальными очертаниями, покрытых сероватыми чешуйками. Постепенно пятна увеличиваются в диаметре, и по их периферии формируется возвышающийся валик, покрытый пузырьками и серозными корочками. У 80-85% больных в инфекционный процесс вовлекаются пушковые волосы. Могут поражаться брови, веки и ресницы. При микроспории гладкой кожи субъективные ощущения отсутствуют, иногда больных может беспокоить умеренный зуд.
При микроспории волосистой части головы очаги поражения располагаются чаще в затылочной, теменной и височной областях. В начальном периоде заболевания на месте внедрения патогенного гриба возникает очаг шелушения. В дальнейшем характерно образование одного или двух крупных очагов округлых или овальных очертаний с четкими границами размером от 3 до 5 см в диаметре и нескольких мелких очагов – отсевов, размером от 0,3-1,5 см. Волосы в очагах обломаны и выступают над уровнем кожи на 4-5 мм.
Наряду с типичной клинической симптоматикой зооантропонозной микроспории в последние годы нередко наблюдаются атипичные ее варианты. К ним относят инфильтративую, нагноительную (глубокую), экссудативную, розацеа-подобную, псориазиформную и себороидную (протекающую по типу асбестовидного лишая), трихофитоидную, экссудативную формы, а также «трансформированный» вариант микроспории (при видоизменении клинической картины в результате применения топических кортикостероидов).
При инфильтративной форме микроспории очаг поражения на волосистой части головы несколько возвышается над окружающей кожей, гиперемирован, волосы чаще обломаны на уровне 3-4 мм. Слабо выражен чехлик из спор гриба у корня обломанных волос.
За счет всасывания продуктов распада грибов и присоединяющейся вторичной инфекции наблюдается интоксикация организма больных, что проявляется недомоганием, головными болями, лихорадочным состоянием, увеличением и болезненностью регионарных лимфатических узлов.
Формированию инфильтративной и нагноительной форм микроспории способствуют нерациональная (обычно местная) терапия, серьезные сопутствующие заболевания, а также позднее обращение за медицинской помощью.
Экссудативная форма микроспории характеризуется выраженной гиперемией и отечностью, с располагающимися на этом фоне мелкими пузырьками. Вследствие постоянного пропитывания чешуек серозным экссудатом и склеивания их между собой образуются плотные корки, при удалении которых обнажается влажная эрозированная поверхность очага.
При трихофитоидной форме микроспории процесс поражения может охватить всю поверхность волосистой части головы. Очаги многочисленные мелкие, со слабым отрубевидным шелушением. Границы очагов нечеткие, островоспалительные явления отсутствуют. Эта форма микоза может приобретать хроническое вялое течение, продолжаясь от 4-6 месяцев до 2 лет. Волосыразряжены или имеются участки очагового облысения.
При себорейной форме микроспории волосистой части головы отмечается главным образом разряженность волос. Очаги разряжения обильно покрыты желтоватыми чешуйками, при удалении которых можно обнаружить незначительное количество обломанных волос. Воспалительные явления в очагах минимальны, границы поражения нечетки.
Диагностика
При назначении системных антимикотических препаратов необходимо проведение:
— общего клинического анализа крови (1 раз в 10 дней);
— общего клинического анализа мочи (1 раз в 10 дней);
— биохимического исследования сыворотки крови (до начала лечения и через 3-4 недели) (AЛT, AСT, билирубин общий).
Дифференциальный диагноз
Микроспорию дифференцируют с трихофитией, розовым лишаем Жибера, себореей, псориазом.
Поверхностная форма трихофитии волосистой части головы характеризуется мелкими шелушащимися очагами округлой или неправильной формы с очень слабо выраженными воспалительными явлениями и некоторым поредением волос. Характерно наличие в очагах поражения коротких обломанных на 1-3 мм над уровнем кожи волос серого цвета. Иногда волосы обламываются над уровнем кожи и имеют вид, так называемых, «черных точек». При дифференциальной диагностике с микроспорией обращают внимание на высоко обломанные волосы, имеющие муфтообразные чехлики, покрывающие обломки волос, асбестовидное шелушение. Решающее значение в диагностике имеет флюоресценция изумрудным цветом в лучах лампы Вуда пораженных волос, обнаружение элементов патогенного гриба и выделение возбудителя при культуральном исследовании.
Для розового лишая Жибера характерно более выраженное воспаление, розовый оттенок очагов, отсутствие резких границ, шелушение в виде «смятой папиросной бумаги», отсутствие характерного изумрудного свечения и выявления элементов патогенного гриба при микроскопическом исследовании.
Для псориаза более характерна четкость границ, сухость очагов поражения, серебристый характер чешуек, отсутствие муфтообразных наслоений чешуек на пораженных волосах.
Лечение
Общие замечания по терапии
При микроспории гладкой кожи (менее 3 очагов поражения) без поражения пушковых волос применяют наружные антимикотические средства.
Показанием к назначению системных антимикотических препаратов являются:
1. микроспория волосистой части головы;
2. многоочаговая микроспория гладкой кожи (3 и более очагов поражения);
3. микроспория с поражением пушковых волос.
Лечение этих форм основано на сочетании системных и местных антимикотических препаратов.
Волосы в очагах поражения сбривают 1 раз в 5-7 дней или эпилируют.
Схемы лечения
Рекомендованные схемы лечения
Гризеофульвин (В) перорально с чайной ложкой растительного масла 12,5 мг на кг массы тела в сутки в 3 приема (но не более 1 г в сутки) ежедневно до второго отрицательного микроскопического исследования на наличие грибов (3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [2, 3, 5, 8, 12,19, 20, 25-28, 30, 33, 37, 38, 49, 50].
Лечение считается законченным при трех отрицательных результатах исследования, проводимого с интервалами 5-7 дней.
Дополнительно проводится терапия местно действующими препаратами:
— циклопирокс, крем (В) 2 раза в сутки наружно в течение 4-6 недель [22]
или
— кетоконазол крем, мазь (В) 1–2 раза в сутки наружно в течение 4-6 недель [22]
или
— изоконазол, крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
или
— бифоназол крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
или
— 3% салициловая кислота и 10 % серная мазь (D) наружно вечером + 3% спиртовая настойка йода местно утром [39].
— серно (5%)-дегтярная(10%) мазь (D) наружно вечером [27]
При лечении инфильтративно-нагноительной формы изначально применяют антисептики и противовоспалительные лекарственные средства (в виде примочек и мазей (D)):
— ихтиол, мазь 10% 2–3 раза в сутки наружно в течение 2–3 дней
или
— калия перманганат, раствор 1:6000 2–3 раза наружно в сутки в течение 1–2 дней
или
— этакридин, раствор 1: 1000 2–3 раза в сутки наружно в течение 1–2 дней
или
— фурацилин, раствор 1:5000 2–3 раза в сутки наружно в течение 1–2 дней [39].
Затем лечение продолжают вышеуказанными противогрибковыми лекарственными средствами.
Альтернативные схемы лечения
— тербинафин (В) 250 мг перорально 1 раз в сутки после еды (взрослым и детям с массой тела > 40 кг) ежедневно в течение 3-4 месяцев [14, 17, 19, 20, 21, 24, 25, 30, 38, 40]
или
— итраконазол (С) 200 мг 1 раз в сутки перорально после еды ежедневно в течение 4–6 недель [15, 29, 38, 39].
Особые ситуации
Беременность и лактация
Применение системных антимикотических препаратов во время беременности и лактации противопоказано.
Лечение всех форм микроспории во время беременности проводится только местно-действующими препаратами.
Лечение детей
Рекомендованные схемы лечения
Гризеофульвин (В) перорально с чайной ложкой растительного масла 21-22 мг на кг массы тела в сутки в 3 приема ежедневно до первого отрицательного микроскопического исследования на наличие грибов (3-4 недели), затем через день в течение 2 недель, далее 2 недели 1 раз в 3 дня [2, 3, 5, 8, 12, 19, 20, 25-28, 30, 33, 37, 38, 49, 50].
Лечение считается законченным при трех отрицательных результатах исследования, проводимого с интервалами 5-7 дней.
Дополнительно проводится терапия местно-действующими препаратами:
— циклопирокс, крем (В) 2 раза в сутки наружно в течение 4-6 недель [22]
или
— кетоконазол крем, мазь (В) 1–2 раза в сутки наружно в течение 4-6 недель [22]
или
— изоконазол, крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
или
— бифоназол крем (D) наружно 1 раз в сутки в течение 4-6 недель [51]
или
— 3% салициловая кислота и 10 % серная мазь (D) наружно вечером + 3% спиртовая настойка йода местно утром [39]
— серно (5%)-дегтярная (10%) мазь (D) наружно вечером [27].
Госпитализация
— отсутствие эффекта от амбулаторного лечения;
— инфильтративно-нагноительная форма микроспории;
— множественные очаги с поражением пушковых волос;
— тяжелая сопутствующая патология;
— микроспория волосистой части головы;
— по эпидемиологическим показаниям: больные из организованных коллективов при отсутствии возможности изоляции их от здоровых лиц (например, при наличии микроспории у лиц, проживающих в интернатах, детских домах, общежитиях, дети из многодетных и асоциальных семей).
Профилактика
Профилактические мероприятия при микроспории включают санитарно-гигиенические, в т.ч. соблюдение мер личной гигиены, и дезинфекционные мероприятия (профилактическая и очаговая дезинфекция).
Очаговая (текущая и заключительная) дезинфекция проводится в местах выявления и лечения больного: на дому, в детских и медицинских организациях.
Профилактические санитарно-гигиенические и дезинфекционные мероприятия проводятся в парикмахерских, банях, саунах, санитарных пропускниках, бассейнах, спортивных комплексах, гостиницах, общежитиях, прачечных и т.д.
Противоэпидемические мероприятия
1. На больного микроспорией, выявленного впервые, в 3-хдневный срок подается извещение в отделение учета и регистрации инфекционных заболеваний ФБУЗ «Центр гигиены и эпидемиологии» и его филиалов, в территориальные кожно-венерологические диспансеры.
Каждое новое заболевание следует рассматривать как впервые диагностированное.
2. При регистрации заболевания в медицинских организациях, организованных коллективах и других учреждениях сведения о заболевшем вносятся в журнал учета инфекционных заболеваний.
3. Журнал ведется во всех медицинских организациях, медицинских кабинетах школ, детских дошкольных учреждений и других организованных коллективах. Служит для персонального учета больных инфекционными заболеваниями и регистрации обмена информацией между медицинскими организациями и организациями государственного санитарно-эпидемиологического надзора.
4. Проводится изоляция больного.
При выявлении заболевания в детских учреждениях больного микроспорией немедленно изолируют и до перевода в больницу или домой проводят текущую дезинфекцию.
До выздоровления больного микроспорией ребенка не допускают в дошкольное образовательное учреждение, школу; взрослого больного не допускают к работе в детские и коммунальные учреждения. Больному запрещается посещение бани, бассейна.
В целях максимальной изоляции больному выделяют отдельную комнату или ее часть, предметы индивидуального пользования (белье, полотенце, мочалку, расческу и др.).
В первые 3 дня после выявления больного в дошкольных образовательных учреждениях, школах, высших и средних специальных образовательных учреждениях и других организованных коллективах медицинским персоналом данных учреждений проводится осмотр контактных лиц. Осмотр контактных лиц в семье проводится врачом-дерматовенерологом.
Осмотр проводится до проведения заключительной дезинфекции.
Дальнейшее медицинское наблюдение с обязательным осмотром кожных покровов и волосистой части головы с использованием люминисцентной лампы проводится 1-2 раза в неделю в течение 21 дня с отметкой в документации (ведется лист наблюдения).
5. Текущую дезинфекцию в очагах организует медицинская организация, установившая заболевание. Текущую дезинфекцию до госпитализации, выздоровления проводит либо сам больной, либо ухаживающее за ним лицо.
Ответственность за выполнение текущей дезинфекции в организованных коллективах и медицинских организациях возлагается на его медицинский персонал. Текущая дезинфекция считается своевременно организованной, если население начинает выполнять ее не позднее, чем через 3 часа с момента выявления больного.
6. Заключительная дезинфекция проводится в очагах микроспории после выбытия больного из очага для госпитализации или после выздоровления больного, лечившегося дома независимо от сроков госпитализации или выздоровления.
В некоторых случаях заключительную дезинфекцию проводят дважды (например, в случае изоляции и лечения больного ребенка в изоляторе школы интерната: после изоляции – в помещениях, где находился больной и после выздоровления – в изоляторе). Если заболевает ребенок, посещающий детское дошкольное учреждение или школу, заключительную дезинфекцию проводят в детском дошкольном учреждении (или школе) и дома. В общеобразовательной школе заключительную дезинфекцию проводят по эпидемиологическим показаниям. Заключительную дезинфекцию в очагах проводит дезинфекционная станция. Камерной дезинфекции подлежат постельные принадлежности, верхняя одежда, обувь, головные уборы, ковры, мягкие игрушки, книги и др.
1. Заявка на заключительную дезинфекцию в домашних очагах и единичных случаях в организованных коллективах подается медицинским работником медицинской организации дерматовенерологического профиля.
2. При регистрации 3 и более случаев микроспории в организованных коллективах, а также по эпидемиологическим показаниям, организуется выход медицинского работника медицинской организации дерматовенерологического профиля и эпидемиолога учреждений государственного санитарно-эпидемиологического надзора. По указанию эпидемиолога назначается заключительная дезинфекция, определяется объем дезинфекции.
3. Медицинским работником, установившим заболевание, проводится работа по выявлению источника заражения (наличие контакта с больными животными). Животных (кошек, собак) направляют в ветеринарную лечебницу для обследования и лечения с последующим представлением справки по месту лечения и наблюдения за больным микроспорией. В случае подозрения на бездомное животное информация передается в соответствующие службы по отлову животных.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Микроспория
Общие сведения
Микроспория – заболевание, спровоцированное грибком. Для данной болезни характерно поражение кожи и волос, в более редких случаях грибок поражает также ногтевые пластинки. Это заболевание получило название согласно наименованию возбудителя болезни — гриба рода Микроспорум. Также этот недуг знают под названием “стригущий лишай” ввиду ряда характерных особенностей ее проявления.
После попадания на кожу человека грибок внедряется в кожный покров, после чего начинается его активное размножение. Если вблизи места, куда попал гриб, есть волосяные луковицы, то споры гриба прорастают, и в итоге поражается волос. Гриб очень быстро распространяется по волосу, вследствие чего кутикула разрушается, а между ее чешуйками накапливаются споры. Вследствие этого гриб полностью окружает волос и заполняет собой луковицу.
После грибка стоп микроспория считается наиболее широко распространенной инфекцией грибкового типа. Болезнь эту можно встретить часто, ведь микроспория очень заразна. Именно поэтому микроспория у детей – нередкое явление. Во взрослом возрасте микроспория чаще проявляется у женщин молодого возраста. Однако ввиду наличия в волосах взрослого человека органических кислот, которые значительно замедляют рост гриба, микроспория у них встречается реже.
Главным источником распространения заболевания являются кошки, более редко – собаки. Человек заражается болезнью во время близкого контакта с заболевшим животным либо с теми предметами, которые оно инфицировало чешуйками или шерстью. После попадания в почву с шерстью или чешуйками гриб может оставаться жизнеспособным на протяжении 1–3 месяцев.
Симптомы микроспории
У больного животного микроспория проявляется характерными участками облысения на морде, снаружи ушных раковин, иногда на лапах. Однако носителями инфекции могут быть даже те кошки, которые внешне выглядят здоровыми.
Для заболевания характерна определенная сезонность, что связано с частыми контактами детей и животных летом. Поэтому пик заболеваемости микроспорией у детей приходится на осенние месяцы, а снижение заболеваемости наблюдается весной.
Инкубационный период при микроспории длится 5–7 дней. Течение заболевания и его проявления зависят от того, где именно расположены очаги поражения и насколько глубоко проник возбудитель. Принято выделять микроспорию гладкой кожи и микроспорию волосистой части головы.
При микроспории гладкой кожи на месте, где внедрился гриб, возникает возвышающееся отечное пятно красного цвета. Оно имеет четкие границы, и со временем его диаметр увеличивается. Край пятна формирует валик, который возвышается над кожей. Он состоит из мелких узелков, пузырьков, корочек. Постепенно центр пятна становится бледно-розовым ввиду разрешения воспаления. На поверхности наблюдается шелушение. Очаг заболевания выглядит как кольцо. При микроспории гладкой кожи наблюдается в основном от одного до трех подобных очагов. Чаще всего они проявляются на коже лица, шеи, плеч, предплечий. Иногда больной чувствует умеренный зуд этих мест. Микроспория у детей, а также у молодых женщин проявляется иногда выраженным воспалением и очень незначительным шелушением.
У людей, которые имеют склонность к аллергии, грибок диагностировать сложно ввиду его маскировки симптомами основного процесса. При этом употребление местных гормональных препаратов может только усилить проявления грибковой инфекции.
Разновидность микроспории, при которой поражается кожа ладоней, ногтевых пластинок, подошв – явление крайне редкое. При поражении ногтей, как правило, поражается только внешний край ногтя. Сначала появляется тускловатое пятно, которое позже обретает белый оттенок. Позже ноготь в этом месте становиться очень мягким и может разрушиться.
При данной форме микроспории ее очаги появляются на макушке, темени и на висках. Как правило, на голове есть два очага, диаметр которых составляет от 2 до 5 см. Они имеют четкие границы и круглое либо овальное очертание. Иногда на краю крупного очага появляются отсевы – небольшие очаги, диаметр которых составляет 0,5–1,5 см. В самом начале болезни появляется шелушащийся участок на месте заражения. Сначала гриб находится исключительно в устье волосяной луковицы. Вблизи даже можно рассмотреть чешуйку белого цвета, которая в виде кольца окружает волос. Примерно через неделю микроспория поражает волосы, после чего они становятся очень хрупкими и ломкими. Волосы обламываются и на месте поражения они выглядят так, как будто их подстригли. Именно это явление дало название “стригущий лишай”. В месте поражения микроспорией кожа выглядит отечной, красной, а на ее поверхности наблюдаются мелкие чешуйки серовато-белого цвета.
Если у человека развивается нагноительная форма микроспории, то имеет место сильное воспаление, из-за чего появляются мягкие красно-синие узлы с гнойничками на поверхности. Если надавить на них, то выходит гной. Нагноительная форма микроспории возникает при неправильном лечении, присутствии других серьезных болезней, а также при слишком позднем обращении к специалисту.
Диагностика микроспории
Диагностику данного заболевания проводит врач-дерматолог. Чтобы подтвердить соответствующий диагноз, используются специальные исследования — люминесцентное, культуральное и микроскопическое.
При люминесцентном исследовании выявляется свечение пораженных грибком волос ярко-зеленым цветом под лампой Вуда. Его проводят в темной комнате. Таким способом можно определить возбудителя, найти пораженные волосы, оценить результативность лечения, провести контроль за теми, кто имел контакт с больными, а также определить, является ли носителем инфекции животное.
При микроскопическом исследовании под микроскопом изучают чешуйки, взятые из очагов при поражении гладкой кожи. Если имеет место поражение волосистой части головы, то изучаются части волос. При таком исследовании обнаруживают нити мицелия и мелкие споры гриба.
При культуральном исследовании есть возможность идентифицировать гриба-возбудителя. Данное исследование применяют в случае наличия положительных результатов люминесцентного и микроскопического исследований. Определение рода и вида возбудителя позволяет назначить максимально эффективное лечение болезни. В процессе данного вида исследования чешуйки или волосы помещаются на питательную среду. После посева рост колоний Микроспорум начинается на третий день.
Лечение микроспории

Если течение заболевания усугубляется ярко выраженным воспалительным процессом, то для лечения назначаются комбинированные препараты, в составе которых есть гормоны. При наличии бактериальной инфекции эффективен Тридерм. Если диагностирована микроспория в глубокой форме, следует применить средства, которые содержат димексид.
Если грибок поражает волосы, следует проводить системную противогрибковую терапию. Для лечения микроспории волосистой части активно используется гризеофульвин. Это антибиотик, который вырабатывает плесневый гриб. Препарат выпускают в виде таблеток, курс лечения, как правило, длиться до двух месяцев. На протяжении всего периода следует каждую неделю сбривать волосы и дважды в неделю мыть голову. Параллельно с приемом таблеток нужно втирать в очаг поражения противогрибковую мазь. В качестве альтернативного препарата в последнее время часто применяется тербинафин (ламизил). Его также выпускают в виде таблеток.
Микроспория: этиология, эпидемиология, клиника, подходы к терапии.
В настоящее время методами молекулярной биологии описано 12 представителей рода Microsporum: M. ferrugineum, M. audouinii, M. nanum, M.racemosum, M. gallinae, M.fulvum, M. cookei, M. gypseum, M. amazonicum, M. canis, M. persicolor, M. praecox. Для клиницистов наибольшее значение имеют следующие 4 вида грибов: M. canis, M. audouinii, M. gypseum и M. ferrugineum. Факторами патогенности грибов рода Microsporum являются кератинолитические ферменты [6,18].
Распространение преимущественно зоофильных или антропофильных возбудителей определяет эпидемиологические особенности развития инфекционного процесса. Так, для зооантропонозной микроспории не свойственно хроническое течение в отличие от микроспории, обусловленной антропофильными грибами.
По данным И.М. Корсунской, О.Б. Тармазовой микроспория волосистой части головы, вызванная Microsporum canis, как и в России, наиболее часто выделяемый гриб рода Microsporum у детей на территории Европы, США, Южной Америки, Японии, Израиля, ряда Арабских стран [5]. В то же время, по некоторым данным, доминирующим возбудителем микроспории в США и Западной Европе является Microsporum audouinii[19]. Считается, что микроспория, вызванная Microsporum audouinii, чаще принимает хроническое течение по сравнению с микроспорией, вызванной Microsporum canis [18].
При поражении гладкой кожи появляется гиперемированное, несколько отечное, шелушащееся пятно, где могут располагаться мелкие везикулы, микрокорочки. По периферии очага поражения кожи, как правило, имеется гиперемированный валик, состоящий из папулезных элементов, отграничивающий очаг, принимающий кольцевидную форму (рис.1). Внутри кольца иногда возникает новый очаг, что приводит к образованию «кольца в кольце» («iris»).
При поражении волосистой части головы клиническая картина может различаться в зависимости от этиологического агента, вызываемого заболевание. В случае, если возбудителем является зоофильный гриб, количество очагов поражения, как правило, невелико (1-2), очаги крупные, обычно округлой формы, четко очерчены, волосы в очагах обломаны приблизительно на одной высоте (5-8мм), имеется обильное муковидное шелушение. При поражении грибами антропофилами развивается несколько мелких округлых очажков поредения волос с обильным шелушением.
Грибы рода Microsporum поражают только растущие волосы (в фазе анагена), образуя неправильную мозаику из мелких спор вне стержня волоса (поражение волоса по типу «ectothrix»).
Редко встречающийся этиологический фактор, вызывающий микроспорию волосистой части головы в ряде случаев затрудняет постановку правильного клинического диагноза. Приводим наше наблюдение:
В данном наблюдении трудности дифференциальной диагностики микоза волосистой части головы были обусловлены редко встречающимся геофильным возбудителем, отсутствием характерного свечения под лампой Вуда и отрицательным результатом микроскопии кожных чешуек и волос. Только повторное культуральное исследование кожи и волос позволило поставить точный диагноз.
Также затрудняет постановку правильного диагноза редко встречающаяся локализация микотического процесса.
Поражение ресниц при микроспории встречается крайне редко. Поэтому мы сочли возможным представить собственное наблюдение.
Особенностью данного клинического наблюдения явилось отсутствие других проявлений заболевания, что затруднило своевременную постановку правильного диагноза.
Для онихомикоза, вызванного грибами рода Microsporum, характерно поражение единичных ногтевых пластинок, как правило, возникающее после травмы. Установить правильный диагноз помогает осмотр ногтевых пластинок под лампой Вуда [14].
Дифференциальный диагноз микроспории гладкой кожи проводится с розовым лишаем Жибера, себорейным дерматитом, атопическим дерматитом, кольцевидной эритемой, болезнью Лайм (в стадии хронической мигрирующей эритемы). Микроспорию волосистой части головы дифференцируют с себорейным дерматитом, атопическим дерматитом, псориазом волосистой части головы, очаговой алопецией, фолликулитами и псевдопеладой [22, 23].
Тербинафин перорально может быть применен в детской практике начиная с 2-х летнего возраста. Если вес ребенка превышает 40 кг суточная доза тербинафина соответствует 250 мг (т.е. препарат назначается в той же дозе, что и взрослому), при весе ребенка от 20 до 40 кг суточная доза препарата составляет 125 мг, при весе ребенка менее 20 кг суточная доза тербинафина составляет 62, 5 мг.
Отечественными авторами убедительно показано, что клинико-этиологический успех лечения тербинафином меньше зависит от длительности лечения, а достигается увеличением дозы препарата [2, 11].
Хотя в отечественной литературе имеются отдельные публикации об успешном лечении микроспории итраконазолом, официально на территории Российской Федерации данный препарат разрешен к применению только с 12-летнего возраста [1,4]. За рубежом итраконазол в детской практике назначается в суточной дозе из расчета 5 мг на кг массы ребенка [21].
Флуконазол при лечении микозов волосистой части головы назначается из расчета 6 мг на кг в день в течение 2-3 недель [20]. Зайцева Я.С. с соавторами (2005) сообщила об успешном использовании флуканазола при микроспории в режиме пульс-терапии по 100мг в неделю в течение 6 недель [3].
Наружная терапия микроспории волосистой части головы до появления противогрибковых препаратов общего действия представляла значительные трудности, так как используемые для эпиляции волос методы (рентгенэпиляция, эпиляция с помощью уксусно-кислого таллия, эпилинового пластыря, метод Соболева-Закса) были травматичными для пациента, зачастую сопровождались общетоксическими реакциями, приводили к развитию стойкой рубцовой атрофии [17].
В настоящее время спектр используемых для наружной терапии микроспории средств очень широк: это и традиционная настойка йода, серно-дегтярная, серно-салициловая мази, и готовые лекарственные формы. Из последних наиболее часто применяются препараты азолового ряда (клотримазол, кетоконазол, бифоназол, изоконазол, миконазол) и аллиламины (нафтифин, тербинафин).
достоинствам тербинафина можно отнести наличие не только антифунгальной активности, но и антибактериальный и противовоспалительный эффект Ламизил® [9]. Этот факт представляет особенный интерес в терапии осложненных (инфильтративно-нагноительных) форм микроспории. Различные лекарственные формы Ламизил® могут быть использованы при разнообразных локализациях кожного процесса. Так, спрей Ламизил® целесообразнее применять при микроспории волосистой части головы, поражении обширных участков туловища, труднодоступных местах. Ламизил® Дермгель можно наносить как на кожу туловища и конечностей, так и на область складок. Наиболее целесообразно применение этой формы при выраженном воспалительном процессе, сопровождающемся мокнутием и везикуляцией. Крем Ламизил® предпочтительнее применять при наличии гиперкератоза и выраженной сухости.
Изучение вопросов этиологии, эпидемиологии, рациональных подходов к терапии микроспории не утрачивает своей актуальности и требует дальнейшего исследования с целью разработки оптимальных методов диагностики и лечения данного широко распространенного заболевания.
Микроспория
Что такое микроспория
Микроспория представляет собой заболевание грибкового характера. В большинстве случаев заражение происходит после контакта с больным животным, а также через предметы личного пользования, на которые попадает шерсть. Передача патогенного возбудителя от человека к человеку наблюдается крайне редко, всего в 2% случаев. По другому заболевание еще называют стригущий лишай, а все потому, что он поражает волосяные фолликулы, кожные покровы и ногти. При заражении патогеном выступает грибок рода Microsporum.
Свойства грибков рода Microsporum

Причины микроспории
Взрослый человек и особенно ребенок может столкнуться с грибком Microsporum практически где угодно. Нередко заражение происходит от бездомных животных. Чаще собак эту патологию переносят кошки. Первые проявления будут отмечаться в зоне контакта с животным. Люди переносят только антропозные штаммы.
Если инфицированные частички эпителия попадут на кожу здорового человека, этого будет достаточно, чтобы он заразился стригущим лишаем. Часто дети приносят заболевание из детского сада или общественного транспорта. Бытовые предметы также могут стать причиной заражения.
Признаки и симптомы микроспории

Если заражение происходит от животного, то чаще всего поражается волосистая часть головы. Волосы начинают обламываться примерно на 5 мм от зараженного участка кожи. Когда грибок начинает свое развитие, на голове человека образуются крупные участки с полным отсутствием волос. При этом нередко голова начинает неприятно чесаться. Местный иммунитет в скором времени перестает работать, а значит, есть вероятность присоединения вторичной инфекции. При сильном расчесывании, там, где активизируется грибок может развиться мокнутие кожи.
Диагностика
Только дерматологи могут провести грамотную диагностику микроспории и поставить верный диагноз. Специалисту достаточно визуального осмотра кожных покровов пациента, чтобы выявить типичные проявления патологии. Для обнаружения мицелия грибка и определения изменений структуры эпидермиса и волос можно после изучения соскоба с кожи. Схожими признаками со стригущим лишаем обладает такое заболевание, как трихофития. Дифференциальная диагностика поможет установить правильный диагноз.
Чтобы подтвердить грибковую породу заболевания, следует провести микроскопическое исследование чешуек кожи с пораженной поверхности. Если в процесс вовлечена волосистая часть головы, то дополнительно в лабораторию отправляются обломки волос. Чешуйки соскабливаются с очага поражения с помощью тупого скальпеля. Волос или эпителий помещают на каплю раствора гидроокиси калия 20%. Через 30 минут лаборант проведет подробное микроскопическое исследование.

Только после лабораторного заключения дерматолог сможет подобрать группу препаратов, чтобы вылечить больного. Чтобы определить патологические очаги на дерме пациента, а также у лиц, которые проживают с ним совместно, следует провести люминесцентное исследование. Метод основан на свечении мицелия грибка с помощью зеленого света под воздействием газоразрядного источника света.
Методы лечения
Врач назначает комплекс препаратов для лечения после определения тяжести поражения кожи, волосяного покрова и ногтей грибком Microsporum. Терапия, направленная на лечение стригущего лишая может быть местной или общей. При местном лечении будет достаточно применять мази и кремы, которые подавляют проявления возбудителя. Если лишай охватил обширный участок кожи, для его лечения применяются современные спреи.
Если воспалительная реакция слишком агрессивная, врач назначает пациенту гормональные и противогрибковые препараты. На зоны поражения накладываются специальные аппликации с мазями. Йодный раствор применяется на последнем этапе обработки кожи. Клиническая картина заболевания подскажет дерматологу график приема пероральных средств.
Прогноз и профилактика
Чтобы предупредить развитие заболевания, достаточно соблюдать следующие профилактические меры:
Важно понимать, что переболевший стригущим лишаем человек может заразиться им повторно. Если лечение людей и животных в доме будет синхронным, то развитие негативных последствий будет сведено к минимуму. С самого раннего детства ребенка следует приучать часто мыть руки, особенно после улицы или похода в туалет. Контакт малыша и взрослого с бездомными животными должен быть ограничен. При любом проявлении кожного заболевания необходимо обратиться за помощью к дерматологу без применения самостоятельного лечения, которое может обострить тяжесть развития патологии.
Микроспория
Грибковая инфекция, поражающая волосяную часть головы, гладкую кожу и, в редких исключениях, ногтевые пластины называется микроспория (в просторечье «стригущий лишай» из-за своего специфического проявления). Этому заболеванию подвержены больше всего дети и молодые женщины. У малышей еще не сформировался иммунитет, а у девушек по физиологическим причинам в волосах и эпидермисе бывает дефицит органических кислот, подавляющих рост грибков. К тому же, инфекция передается по большей части от больных животных, с которыми так любят возиться дети и женщины. У мужчин в патологический процесс вовлекается в основном кожа на лице под волосом.
Симптомы микроспории гладкой кожи
Грибковая инфекция развивается у человека в течение нескольких недель после заражения. В этот период происходит активное размножение ее возбудителя дерматофита Microsporum, а также вредных продуктов его жизнедеятельности, что и приводит впоследствии к поражениям кожного либо волосяного покрова. Проявляет себя микроспория по-разному. Все зависит от места поражения.
Так, например, при инфекции гладкой кожи клиническая картина развивается постепенно. В этом процессе можно выделить несколько стадий:
В результате на пораженном участке кожи возникает кольцо с красным контуром. Количество подобных очагов не превышает 3. Их размер может достигать 3 см. Чаще всего микроспория гладкой кожи развивается на:
При легком течении болезни она беспокоит человека лишь легким зудом. Хуже приходится тем, кто имеет ослабленный иммунитет либо страдает кожными заболеваниями. В таком случае не исключено:
Микроспория гладкой кожи по большей части возникает у взрослых. Поражение волосяной части головы характерно для детей. Инфекция при отсутствии грамотного лечения со временем распространяется далее по телу.
Причины заболевания
Возбудителем грибкового заболевания является дерматофит Microsporum. Количество подвидов этого вредного микроорганизма достигает двух десятков. Поражения гладкой кожи вызывает грибок Microsporum Canis. Попав на тело человека, он добирается до волосяной луковицы либо мелкой ранки, где и откладывает в большом количестве свои споры. Те прорастают, оказывая пагубное влияние на эпидермис. Масштабно микроспория развивается не во всех случаях, а лишь тогда, когда:
Заразиться можно при контакте с больным животным либо инфицированным человеком. В первом случае развивается зоофильная микроспория (97% всех заражений), во втором — антрофильная форма заболевания. Распространение стригущего лишая в коллективе или семье происходит обычно при инфекции второго типа. Заболеть можно при прикосновении к вещам больного человека, например, к:
Дети часто инфицируются грибком, поиграв в песочнице, а молодые люди — при сексуальных контактах. Поражение области гениталий поддается лечению труднее всего. Ведь на этом участке тела сосредоточено множество кровеносных сосудов, потому через них грибок проникает в глубинные слои эпидермиса. В таком случае приходится длительное время применять целый комплекс лекарственных средств.
К какому врачу обратиться?
Если на теле или в волосяной части головы появились слегка зудящие, немного красные пятна с четким контуром, целесообразно показаться врачу. Только специалист в состоянии определить, что стало причиной нетипичных высыпаний, и назначить соответствующее, грамотное лечение. Самостоятельное применение лекарственных препаратов влечет за собой усугубление патологического процесса. Обратиться следует к:
Микроспория
Микроспория – это высоко контагиозное инфекционное заболевание вызванное грибком рода Microsporum, которое поражает преимущественно кожу, волосистую часть головы, области волосистых участков кожных покровов (борода, усы), реже ногти, кожу ладоней и стоп.
Заболевание распространенно на всех континентах, но в основном это западная часть Европы, Юго-Восточная Азия, страны Средней Азии, Закавказье, Япония и США.
Микроспорией болеют дети, в возрасте от 1 до 13 лет и женщины, хотя процент заболевания взрослого населения невелик и колеблется в пределах 10 – 12%. Это обусловлено тем, что в период полового созревания изменяется состав секрета потовых и сальных желез расположенных в коже человека, на поверхности кожи появляется большое количество жирных кислот, которые являются губительными для грибка этого рода.
Выделяют группу риска, которая больше всего подвержена инфицированию микроспорией:
Микроспория поддается полному излечению, исход заболевания благоприятный. Если болезнь не лечить, то к периоду полового созревания наступает самоизлечение.
Для микроспории, которая передается от больных животных, характерна сезонность, наиболее высокое количество вспышек заболевания приходится на конец лета, начало осени.
Причины возникновения микроспории
Микроспорию вызывает грибок рода Microsporum, который по экологическому признаку делят на несколько видов:
На территории России распространены 2 вида, это Microsporum ferrugineum и Microsporum canis.
Источником инфицирования при зоофильной микроспории служат домашние животные (собаки, кошки, хомяки, морские свинки, крысы), человек заражается как при непосредственном контакте, так и через предметы на которые попала шерсть или кожные чешуйки инфицированных животных.
Классификация микроспории
Симптомы микроспории
Инкубационный период длится 3 – 5 дней. Возбудитель вначале заболевания попадает на кожу и внедряется в нее, на месте проникновения его в кожу образуется красноватое пятно. С поверхности кожи грибок проникает в волосяной фолликул (луковицу), от куда и попадает в волос. Вокруг пораженного волоса образуется отечность, которая разрастается и приобретает красный оттенок. Воспалительные процессы в очагах инфицирования выражены слабо.
Дальнейшие симптомы заболевания зависят от локализации возбудителя:
При поверхностной микроспории волосистой части головы образуются единичные очаги поражения правильной, круглой формы с диаметром 2 – 5 см. Очаги четко отграничены друг от друга, тенденции к сливанию не наблюдается. Сверху кожа над очагами порыта множеством беловатых чешуек. Волосы в очаге обламываются и возвышаются над кожей на высоте 4 – 6 мм. Кожа в области очага красного цвета, слегка отечна, на поверхности образуются пузырьки заполненные жидкостью, после их разрешения образуются корки. Основания инфицированного волоса завернуто в округлую беловатую чешуйку с виде манжета, волосы становятся тонкими, тусклыми, серовато-белого цвета, очень ломкими. На периферии очага, где волосы, не обламываются, но еще попадают в зону воспаления, выпадают при малейшем прикосновении.
Поверхностная микроспория гладкой кожи. Излюбленная локализация инфекции – это лицо, шея, верхние конечности, спина. Заболевание характеризуется появлением розовых пятен овальной или округлой формы в диаметре от 0,5 до 2 – 4 см. Очаги не сливаются между собой, характерным является большое количество очагов от 30 и более. В центре очаг покрыт белыми чешуйками, на периферии отмечается появление пузырьков с прозрачной жидкостью, которые оформляются в корки. Атрофических рубцов на коже не остается.
Глубокая нагноительная форма микроспории. Чаще всего возбудители этой формы Microsporum canis или Microsporum gypseurn. Грибок вызывает гнойное воспаление волосистой части головы, проникая в волосяной фолликул гибок открывает доступ различным бактериям, паразитирующим на коже, которые способствуют гнойному воспалению. Формируются очаги ярко-красного цвета, круглой формы, волосы в них «подстрижены» и возвышаются над поверхностью кожи на 2- 3мм, кожа покрыта множеством пузырьков с гнойным содержимым, которые быстро лопаясь на поверхности образуют корки. Характерным симптомом при надавливании на пораженную кожу является выделение обильного количества гноя струйками из волосяных луковиц.
Диагностика микроспории
При глубокой нагноительной микроспории показаны общеклинические лабораторные исследования:
При остальных видах достаточно только специфической диагностики, которая проводится с помощью:
Микроскопии волос, корочек из очагов, кожных и ногтевых чешуек. Пораженный при микроспории волос выглядит довольно специфически, споры гриба окружают его основание словно муфта, плотно прилегая, друг к другу. В кожных чешуйках и корочках гриб представлен тонкими ветвящимися нитями мицелия с редкими перегородками.
Выращивание возбудителя на питательных средах. Метод довольно трудоемкий и занимает много времени, так что в диагностике заболевания отыгрывает незначительную роль. Но играет высокое значение в отслеживании распространения возбудителя и частоте встречаемости его на территории разных стран.
Мазок из инфицированного очага наносится на питательную среду а затем в течении 7 – 10 дней прорастает, представители разных видов имеют различное строение и форму:
Люминесцентное исследование – под ультрафиолетовой лампой (лампой Вуда) пораженные кожные покровы и волосы светятся зеленым свечением. При поражении антропофильным возбудителем свечение более изумрудное, при поражении зоофильным – бледно-зеленоватое.
Микроспория
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Из перечисленных видов лишь M.canis (seu lanosum) в последние годы стал практически единственным возбудителем микроспории. Не случайно его называют грибом-космополитом.
Попав на кожу, возбудитель внедряется в нее и начинает размножаться. При расположении вблизи устьев волосяных фолликулов споры гриба прорастают, приводя к поражению волоса. Довольно быстро распространяясь по поверхности последнего, гифы мицелия разрушают кутикулу, между чешуйками которой скапливаются споры. Таким образом, гриб окружает волос, формируя чехол, и плотно заполняет фолликулярный аппарат.
Клинические проявления у животных характеризуются участками облысения на морде, наружных поверхностях ушных раковин, а также на передних, реже задних, лапах. Под лампой Вуда определяется зеленое свечение. Зачастую клинически здоровые кошки могут быть миконосителями, и тогда выявить гриб помогает только люминесцентное исследование. Однако возможны ситуации, когда факт носительства не удается подтвердить ни клиническим, ни люминесцентным обследованием. В подобных случаях, а они наблюдаются у 2-3% носителей, производят посев шерсти с различных участков [4].
Заболеваемость зоонозной микроспорией неодинакова в течение года. Сезонные колебания связаны с приплодами у кошек, а также более частым контактом детей с животными в летний период. Подъем заболеваемости начинается в конце лета, пик приходится на октябрь-ноябрь, снижение до минимума наступает в марте-апреле. Возникновение в ряде районов и городов эпизоотий микроспории кошек и котят влечет формирование эпидемических очагов среди детей.
Микроспория гладкой кожи
У новорожденных и детей раннего возраста, а также у молодых женщин вследствие гиперергической реакции нередко наблюдается эритематозно-отечная форма микроспории, при которой отмечаются выраженные воспалительные явления и минимальное шелушение.
Локализация единичных очагов микроспории в нетипичных для нее местах может иногда приводить к затруднениям в диагностике заболевания. Т.И.Меерзон, в частности, описал изолированный очаг зоонозной микроспории на коже ствола полового члена у 18-летнего больного [6].
Микроспория волосистой части головы
К атипичным, редко встречающимся вариантам микроспории волосистой части головы относят инфильтративную, нагноительную (глубокую), экссудативную, трихофитоидную и себорейную формы.
При инфильтративной форме микроспории очаг на волосистой части головы несколько возвышается над окружающей кожей, гиперемирован, волосы чаще обломаны на уровне 3-4 мм. Следует особо подчеркнуть, что при этой разновидности микроспории слабо выражен чехлик из спор гриба у корня обломанных волос.
Экссудативная микроспория волосистой части головы характеризуется выраженной гиперемией и отечностью, с располагающимися на этом фоне мелкими пузырьками. Вследствие постоянного пропитывания чешуек серозным экссудатом и склеивания их между собой образуются плотные корки, при удалении которых обнажается влажная эрозированная поверхность очага.
Перечисленные три формы микроспории волосистой части головы зачастую осложняются регионарными лимфаденитами, а у больных нагноительной микроспорией могут наблюдаться также симптомы интоксикации.
При трихофитоидной форме микроспории на волосистой части головы рассеяны многочисленные мелкие очаги со слабым отрубевидным шелушением. Границы очагов нечеткие, островоспалительные явления отсутствуют, волосы обломаны на уровне 1-2 мм над окружающей кожей. Наряду с обломанными встречаются здоровые волосы. Трихофитоидная микроспория чаще встречается у лиц старших возрастных групп, отягощенных серьезными сопутствующими заболеваниями.
При себорейной микроспории волосистой части головы отмечается главным образом разрежение волос. Очаги разрежения обильно покрыты желтоватыми чешуйками, при удалении которых можно обнаружить незначительное количество обломанных волос.
Несвоевременность диагностики, неадекватная терапия атипичных форм микроспории приводят к дальнейшему изменению клинической симптоматики, диссеминации высыпаний и хронизации процесса, необратимой алопеции у пациента и рассеиванию инфекции в окружающей среде.
Для подтверждения клинического диагноза микроспории применяют люминесцентное, микроскопическое и культуральное исследования.
Люминесцентный метод служит для :
В чешуйках из очагов на гладкой коже обнаруживаются извитые нити септированного мицелия. При микроскопическом изучении пораженного волоса выявляется множество мелких спор (2-3 мкм) на его поверхности (поражение по типу ectothrix). В связи с этим границы волоса выглядят как бы размытыми. Споры, окружающие волос, располагаются хаотично, наподобие мозаики.
Проведение культуральной диагностики при положительных результатах люминесцентного и микроскопического исследований требуется для идентификации гриба-возбудителя. Метод позволяет определить род и вид возбудителя и, следовательно, проводить адекватную терапию и профилактику заболевания. Патологический материал (чешуйки, волосы) помещают на среду Сабуро. Рост колоний Microsporum canis (основного возбудителя микроспории) отмечается на 3-й день после посева. К 10-му дню колония достигает диаметра 4-5 см и представлена плоским диском, покрытым беловатым, нежным пушком, который лучиками стелется по стенкам пробирки. Обратная сторона колонии имеет желтую окраску.
При поражении пушковых, а тем более длинных волос необходимо проведение системной антимикотической терапии микроспории.
Из побочных действий гризеофульвина следует отметить головную боль, аллергические высыпания, ощущения дискомфорта в эпигастрии; реже встречаются гранулоцитопения и лейкопения. К сожалению, из-за гепатотоксичности гризеофульвин противопоказан детям, перенесшим гепатит или страдающим заболеваниями печени. Препарат не назначают также при болезнях почек, язвенной болезни желудка и двенадцатиперстной кишки, невритах, заболеваниях крови, фотодерматозах.
Тербинафин принимают 1 раз в сутки. Переносимость препарата хорошая. Больных может беспокоить чувство переполнения в желудке, незначительные боли в животе. Соблюдение диеты, направленной на купирование метеоризма, избавляет пациентов от неприятных ощущений.
Профилактика микроспории заключается в своевременном выявлении, изоляции и лечении больных микроспорией. В детских учреждениях следует проводить периодические медицинские осмотры. Выявленного больного микроспорией ребенка необходимо изолировать от других детей и направить на лечение в специализированный микологический стационар. На каждого заболевшего заполняется извещение по учетной форме 281. Вещи, принадлежащие больному микроспорией, подлежат дезинфекции. Обязательно обследуются родственники и контактировавшие с больным лица. Особое внимание следует уделять домашним животным, поскольку именно они часто служат источником инфекции. Больные микроспорией животные либо уничтожаются, либо им проводится полноценное противогрибковое лечение. Важная роль в борьбе с микроспорией отводится органам санитарного просвещения, а также ветеринарного надзора за бродячими животными.
1. Мохаммад Юсуф. Клинико-эпидемиологические особенности микроспории в современных условиях и разработка лечения новыми медикаментозными средствами. Автореф. дисс. канд наук. М., 1996 г.
2. Фахретдинова Х.С. Клинико-эпидемиологические особенности современной микроспории. Автореф. дисс. докт. мед наук. М., 1999.
3. Шеклаков Н.Д., Андриасян С.Г. Некоторые экологические особенности Microsporum canis и заболеваемость зооантропонозной микроспорией. Вестн дерматол. 1979; 2: 18-23.
4. Степанова Ж.В., Давыдов В.И. О носительстве пушистого микроспорума клинически здоровыми животными. Вестн дерматол. 1970; 3: 42-6.
5. Esteves J. Acromia parasitaria devida ao M.Felineum. Trab. Soc. Derm. Vener. 1957; 15: 43.
6. Меерзон Т.И. Нетипичная локализация микроспории гладкой кожи, вызванной Microsporum canis. Вестн дерматол. 1985; 5: 70.
7. Степанова Ж.В., Климова И.Я., Шаповалова Ф.С. Онихомикоз, обусловленый пушистым микроспорумом. Вестн дерматол. 1997; 4: 37-9.
8. Фейер Э., Олах Д., Сатмари Ш. и др. Медицинская микология и грибковые заболевания. Будапешт. 1966.
9. Потекаев Н.С., Курдина М.И., Потекаев Н.Н. Ламизил при микроспории. Вестн. Дерматол. 1997; 5: 69-71.
Микроспория
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Центральный научно-исследовательский кожно-венерологический институт МЗ РФ, Москва
Микроспория – грибковое заболевание из группы дерматофитий, при котором поражаются кожа и волосы, а в исключительно редких случаях и ногтевые пластинки. Название этого микоза происходит от имени его возбудителя – гриба рода Microsporum, относящегося к дерматофитам. Заболевание известно также как “стригущий лишай” (термин объединяет микроспорию и трихофитию), что обусловлено особенностями его клинической картины.
Возбудителя микроспории впервые описал Gruby в 1843 г. Ученый обнаружил на поверхности пораженного волоса чехлик из мелких спор и дал грибу название Microsporum audouinii в честь покойного доктора Аudouin. Впрочем открытие автора не было оценено по достоинству, и пользовавшиеся большим авторитетом дерматологи (в частности, Bazin) отождествили микроспорию с трихофитией. Восстановить истину удалось Sabouraud в 1893 г., который, тщательно изучив биологию возбудителя микроспории, указал признаки, отличающие этот микоз от трихофитии. В России микроспория впервые была описана С.Л.Богровым в 1912 г.
В настоящее время известно более двадцати видов гриба Microsporum. Из них в качестве патогенов выделяют следующие:
• Антропофильная группа – M. ferrugineum, M. audouinii, M. distorum, M. rivalieri, M. langeronii.
• Зоофильная группа – M. canis, M. nanum, M. persicolor.
• Геофильная группа – M. gypseum, M. cookeii, Keratynomyces ajelloii.
Из перечисленных видов лишь M.canis (seu lanosum) в последние годы стал практически единственным возбудителем микроспории. Не случайно его называют грибом-космополитом.
Попав на кожу, возбудитель внедряется в нее и начинает размножаться. При расположении вблизи устьев волосяных фолликулов споры гриба прорастают, приводя к поражению волоса. Довольно быстро распространяясь по поверхности последнего, гифы мицелия разрушают кутикулу, между чешуйками которой скапливаются споры. Таким образом, гриб окружает волос, формируя чехол, и плотно заполняет фолликулярный аппарат.
Микроспория является самой распространенной микотической инфекцией среди дерматофитий, не считая микозов стоп. Заболевание встречается повсеместно. В России ежегодно регистрируется до 100 тыс. больных микроспорией. Микоз обладает высокой контагиозностью, чаще страдают дети. В последние два десятилетия отмечен рост заболеваемости микроспорией у новорожденных [1]. Взрослые же болеют редко – преимущественно молодые женщины. Редкость заболевания микроспорией взрослых, особенно с поражением волосистой части головы, и обычно наступающее спонтанное выздоровление при начале пубертатного периода объясняется наличием в волосах взрослых людей фунгистатических органических кислот (в частности, ундициленовой кислоты). Особую опасность в эпидемиологическом плане представляют больные с поражением волосистой части головы. Это связано с тем, что данная форма микоза, во-первых, наиболее часто диагностируется несвоевременно, а, во-вторых, ее терапия сопряжена с определенными сложностями. К сожалению, данные последних эпидемиологических исследований, проводимых в России, свидетельствуют об увеличении числа больных с поражением волос [2].
Как уже было указано, самым распространенным возбудителем микроспории является Microsporum canis – зоофильный гриб, который обнаруживается у 90–97% больных. Основной источник заболевания – кошки (обычно котята), реже собаки. Заражение происходит при непосредственном контакте с больным животным или предметами, инфицированными шерстью или чешуйками. Попав в почву с пораженным волосом или чешуйкой, M.canis сохраняет жизнеспособность только в течение 1–3 мес. Таким образом, почва является лишь фактором передачи инфекции и не служит ее природным резервуаром [3]. Нередко встречается внутрисемейное распространение инфекции. При этом заражение происходит, как правило, от одного животного. Возможна передача зоонозной микроспории и от заболевших членов семьи, но это встречается достаточно редко. Имеются единичные наблюдения семей, в которых этим микозом были больны три поколения. Следует подчеркнуть, что в подобных ситуациях наибольшей опасности заражения подвергаются женщины и дети младших возрастных групп, включая новорожденных.
Клинические проявления у животных характеризуются участками облысения на морде, наружных поверхностях ушных раковин, а также на передних, реже задних, лапах. Под лампой Вуда определяется зеленое свечение. Зачастую клинически здоровые кошки могут быть миконосителями, и тогда выявить гриб помогает только люминесцентное исследование. Однако возможны ситуации, когда факт носительства не удается подтвердить ни клиническим, ни люминесцентным обследованием. В подобных случаях, а они наблюдаются у 2–3% носителей, производят посев шерсти с различных участков [4].
Заболеваемость зоонозной микроспорией неодинакова в течение года. Сезонные колебания связаны с приплодами у кошек, а также более частым контактом детей с животными в летний период. Подъем заболеваемости начинается в конце лета, пик приходится на октябрь–ноябрь, снижение до минимума наступает в марте–апреле. Возникновение в ряде районов и городов эпизоотий микроспории кошек и котят влечет формирование эпидемических очагов среди детей.
Поскольку основным возбудителем микроспории в наше время служит Microsporum canis, то при описании клинической картины заболевания, больше внимания будет уделено зоонозной форме, нежели антропонозной.
Инкубационный период при зоонозной микроспории составляет 5–7 дней. Характер клинической картины заболевания обусловлен локализацией очагов поражения и глубиной проникновения возбудителя. Выделяют микроспорию гладкой кожи и микроспорию волосистой части головы.
Микроспория гладкой кожи
В месте внедрения гриба появляется отечное, возвышающееся эритематозное пятно с четкими границами. Постепенно пятно увеличивается в диаметре и инфильтрируется. По периферии формируется непрерывный возвышающийся валик, представленный мелкими узелками, пузырьками и корочками. В центральной части происходит разрешение воспалительных явлений, вследствие чего она приобретает бледно-розовую окраску, с отрубевидным шелушением на поверхности (рис. 1а). Таким образом, очаг имеет вид кольца. В результате аутоинокуляции гриба в центральной части и повторного развития воспалительного процесса образуются причудливые очаги типа “кольцо в кольце” (рис. 1б). Подобные ирисоподобные фигуры чаще встречаются при антропонозной микроспории. В процесс нередко вовлекаются пушковые волосы, что затрудняет лечение заболевания. Количество очагов при микроспории гладкой кожи, как правило, невелико (1–3). Их диаметр колеблется от 0,5 до 3 см. Местами локализации сыпи могут быть как открытые, так и закрытые участки кожного покрова, поскольку больное животное нередко греют под одеждой, берут в постель. Однако наиболее часто очаги располагаются на коже лица (рис. 1в), шеи, предплечий и плеч. Субъективных ощущений нет или беспокоит умеренный зуд.
У лиц со сниженной реакцией гиперчувствительности замедленного типа возможно абортивное течение микроспории. При этом поражение имеет вид бледно-розового шелушащегося пятна без четких границ, по периферии которого отсутствуют узелковые и пузырьковые элементы. В 1957 г. J.Esteves впервые описал паразитарную ахромию – редкий вариант микроспории, характеризующийся минимальной симптоматикой [5]. При паразитарной ахромии наряду с поражением волосистой части головы, имеются многочисленные депигментированные пятна округлых очертаний, со слабым шелушением на поверхности.
У новорожденных и детей раннего возраста, а также у молодых женщин вследствие гиперергической реакции нередко наблюдается эритематозно-отечная форма микроспории, при которой отмечаются выраженные воспалительные явления и минимальное шелушение.
Папулезно-сквамозная форма встречается при локализации микроспории на себорейных участках кожи – на лице, груди и спине. Очаги поражения отличаются инфильтрацией и лихенификацией, сопровождаются значительным шелушением и зудом. Поскольку данная форма микроспории наблюдается обычно у лиц с признаками атопии (в частности, у больных атопическим дерматитом), микоз нередко маскируется проявлениями основного процесса и не всегда своевременно диагностируется. Применение же местных кортикостероидных препаратов лишь усиливает распространение микотической инфекции.
У молодых женщин с гипертрихозом в области голеней могут возникнуть фолликулярно-узловатые элементы диаметром 2–3 см – так называемая глубокая форма микроспории гладкой кожи.
Локализация единичных очагов микроспории в нетипичных для нее местах может иногда приводить к затруднениям в диагностике заболевания. Т.И.Меерзон, в частности, описал изолированный очаг зоонозной микроспории на коже ствола полового члена у 18-летнего больного [6].
К редкой разновидности микроспории следует отнести поражение кожи ладоней, подошв и ногтевых пластинок. На ладонях, реже подошвах, наблюдаются дисгидротические и/или сквамозно-кератотические высыпания. Для микроспорийного онихомикоза характерно изолированное поражение ногтя, обычно его проксимальной части [7]. Вначале формируется тусклое пятно, приобретающее со временем белую окраску. Ноготь в области лейконихии становится более мягким и хрупким, а впоследствии может разрушиться по типу онихолизиса. При обследовании пораженного ногтя под лампой Вуда обнаруживается ярко-зеленое свечение. Не диагностированный вовремя микроспорийный онихомикоз может служить причиной реинфекции и дальнейшего распространения заболевания среди окружающих.
Микроспория волосистой части головы
Поражение волосистой части головы встречается преимущественно у детей 5–12 лет. В последние 20 лет отмечается 20-кратный рост заболеваемости новорожденных этой формой микроспории [1]. Принято считать, что редкость этой формы у взрослых объясняется наличием у них в волосах и водно-липидной мантии кожи фунгистатических органических кислот. Этот факт косвенно подтверждает спонтанное выздоровление детей в период полового созревания, когда происходит изменение состава кожного сала. Возможно, имеет значение различная толщина волос у детей и взрослых. Примечательно, что микроспория волосистой части головы практически не встречается у детей с рыжими волосами [8].
Очаги микроспории волосистой части головы располагаются главным образом на макушке, в теменной и височной областях (рис. 2). Обычно присутствуют 1–2 крупных очага величиной от 2 до 5 см, с округлыми или овальными очертаниями и четкими границами. По периферии крупных очагов могут быть отсевы – мелкие очажки диаметром 0,5–1,5 см. В начале заболевания на месте заражения образуется участок шелушения. В первые дни гриб локализуется только в устье волосяного фолликула. При ближайшем рассмотрении можно заметить беловатую кольцевидную чешуйку, окружающую волос наподобие манжетки. На 6–7-й день процесс распространяется на сами волосы, которые становятся хрупкими, обламываются над уровнем окружающей кожи на 4–6 мм и выглядят как бы подстриженными (отсюда название “стригущий лишай”). Оставшиеся пеньки выглядят тусклыми, покрыты чехликом серовато-белого цвета, представляющим собой споры гриба. Если пеньки “погладить”, они отклоняются в одном направлении и в отличие от интактных волос не восстанавливают свое первоначальное положение. Кожа в очаге поражения, как правило, слегка гиперемирована, отечна и умеренно инфильтрирована, поверхность ее покрыта серовато-белыми мелкими чешуйками.
При микроспории волосистой части головы, обусловленной антропофильными грибами, наблюдаются многочисленные мелкие очаги с минимальным воспалением и нечеткими границами. Характерной чертой антропофильной микроспории является ее локализация в краевой зоне роста волос, когда одна часть очага располагается на волосистой части головы, а другая на гладкой коже.
К атипичным, редко встречающимся вариантам микроспории волосистой части головы относят инфильтративную, нагноительную (глубокую), экссудативную, трихофитоидную и себорейную формы.
При инфильтративной форме микроспории очаг на волосистой части головы несколько возвышается над окружающей кожей, гиперемирован, волосы чаще обломаны на уровне 3–4 мм. Следует особо подчеркнуть, что при этой разновидности микроспории слабо выражен чехлик из спор гриба у корня обломанных волос.
При нагноительной форме на фоне значительного воспаления и инфильтрации, формируются мягкие узлы синюшно-красного цвета, поверхность которых покрыта пустулами. При надавливании сквозь фолликулярные отверстия выделяется гной. Подобные клинические проявления соответствуют картине kerion Celsi (медовые соты Цельзия) – инфильтративно-нагноительной трихофитии. Формированию инфильтративной и нагноительной форм микроспории способствуют нерациональная (обычно местная) терапия, наличие серьезных сопутствующих заболеваний, позднее обращение к врачу.
Экссудативная микроспория волосистой части головы характеризуется выраженной гиперемией и отечностью, с располагающимися на этом фоне мелкими пузырьками. Вследствие постоянного пропитывания чешуек серозным экссудатом и склеивания их между собой образуются плотные корки, при удалении которых обнажается влажная эрозированная поверхность очага.
Перечисленные три формы микроспории волосистой части головы зачастую осложняются регионарными лимфаденитами, а у больных нагноительной микроспорией могут наблюдаться также симптомы интоксикации.
При трихофитоидной форме микроспории на волосистой части головы рассеяны многочисленные мелкие очаги со слабым отрубевидным шелушением. Границы очагов нечеткие, островоспалительные явления отсутствуют, волосы обломаны на уровне 1–2 мм над окружающей кожей. Наряду с обломанными встречаются здоровые волосы. Трихофитоидная микроспория чаще встречается у лиц старших возрастных групп, отягощенных серьезными сопутствующими заболеваниями.
При себорейной микроспории волосистой части головы отмечается главным образом разрежение волос. Очаги разрежения обильно покрыты желтоватыми чешуйками, при удалении которых можно обнаружить незначительное количество обломанных волос.
Несвоевременность диагностики, неадекватная терапия атипичных форм микроспории приводят к дальнейшему изменению клинической симптоматики, диссеминации высыпаний и хронизации процесса, необратимой алопеции у пациента и рассеиванию инфекции в окружающей среде.
Для подтверждения клинического диагноза микроспории применяют люминесцентное, микроскопическое и культуральное исследования.
Метод основан на выявлении ярко-зеленого свечения волос, пораженных грибами рода Micrоsporum, при обследовании под лампой Вуда. При этом светятся как длинные, так и пушковые волосы. Причина этого феномена до сих пор не установлена. Люминесцентное исследование необходимо проводить в затемненной комнате. Очаги поражения предварительно очищают от корок, мази и т.п. При обследовании свежих очагов свечение может отсутствовать, что связано с недостаточным поражением волоса. В подобных ситуациях волосы следует эпилировать из предполагаемого места внедрения гриба, и свечение можно обнаружить в их корневой части. При гибели гриба свечение в волосе сохраняется.
Люминесцентный метод служит для:
• определения пораженных волос;
• оценки результатов терапии;
• контроля за лицами, контактировавшими с больным;
• определения инфекции или миконосительства у животных.
Для подтверждения грибковой этиологии заболевания микроскопическому исследованию подвергают чешуйки из очагов при поражении гладкой кожи, а при вовлечении в процесс волосистой части головы – обломки волос. Непосредственно перед забором патологического материала очаг на гладкой коже необходимо обработать 960 спиртом. Затем тупым скальпелем осторожно соскабливают чешуйки с периферии очага поражения. На волосистой части головы при помощи пинцета извлекаются обломки волос также из краевых зон очага. Затем патологический материал помещают на предметное стекло в каплю 20% раствора гидроокиси калия. Микроскопическое исследование проводят спустя 30–40 мин.
В чешуйках из очагов на гладкой коже обнаруживаются извитые нити септированного мицелия. При микроскопическом изучении пораженного волоса выявляется множество мелких спор (2–3 мкм) на его поверхности (поражение по типу ectothrix). В связи с этим границы волоса выглядят как бы размытыми. Споры, окружающие волос, располагаются хаотично, наподобие мозаики.
Проведение культуральной диагностики при положительных результатах люминесцентного и микроскопического исследований требуется для идентификации гриба-возбудителя. Метод позволяет определить род и вид возбудителя и, следовательно, проводить адекватную терапию и профилактику заболевания. Патологический материал (чешуйки, волосы) помещают на среду Сабуро. Рост колоний Microsporum canis (основного возбудителя микроспории) отмечается на 3-й день после посева. К 10-му дню колония достигает диаметра 4–5 см и представлена плоским диском, покрытым беловатым, нежным пушком, который лучиками стелется по стенкам пробирки. Обратная сторона колонии имеет желтую окраску.
При лечении микроспории гладкой кожи без поражения пушковых волос применяют наружные антимикотические препараты. На очаги микоза утром наносят 2–5% настойку йода, а вечером смазывают противогрибковой мазью. Используют традиционные 10–20% серную, 10% серно-3% салициловую или 10% серно-дегтярную мази. Дважды в день применяются современные мази: клотримазол, циклопирокс, изоконазол, бифоназол и др. Хорошо себя зарекомендовал аллиламиновый препарат тербинафин (ламизил), выпускаемый в виде 1% крема и спрея.
Тербинафин обладает фунгицидным действием (т.е. приводит к гибели гриба) и является самым активным антимикотическим средством в отношении грибов-дерматофитов. Препарат угнетает функции сваленэпоксидазы, нарушая в результате синтез эргостерола – основного компонента мембраны клетки гриба. Одновременно внутри клетки нарастает количество сквалена, высокомолекулярного углеводорода. Эти нарушения приводят к гибели грибковой клетки. Чувствительность сваленэпоксидазы у грибов в 10 000 раз выше, чем у человека, что объясняет избирательность и специфичность действия тербинафина в отношении грибковой клетки. Препарат можно использовать 1 раз в день. Следует подчеркнуть, что, обладая кератофильной способностью, ламизил накапливается в роговом слое эпидермиса и длительно присутствует здесь в фунгицидных концентрациях. Указанное обстоятельство объясняет сохранение выраженного противогрибкового эффекта даже после отмены препарата. Удобная лекарственная форма тербинафин-спрей обеспечивает бесконтактное нанесение препарата на обширные участки пораженной кожи. Тербинафин крем и спрей быстро впитываются и не оставляют следов на одежде.
При выраженной воспалительной реакции целесообразно назначать комбинированные препараты, содержащие дополнительно кортикостероидные гормоны. К подобным средствам относятся мази микозолон и травокорт.
При присоединении вторичной бактериальной инфекции полезен крем тридерм. При выраженной инфильтрации очага поражения, а также при глубоких формах микроспории показаны препараты, содержащие димексид, который, как известно, обладает проводниковыми свойствами. В частности, в подобных ситуациях широко применяется 10% раствор хинозола (хинозол и салициловая кислота по 10,0, димексид 72,0, дистиллированная вода 8,0). Раствор следует наносить 2 раза в день до разрешения клинических проявлений и исчезновения грибов.
При поражении пушковых, а тем более длинных волос необходимо проведение системной антимикотической терапии микроспории.
Из побочных действий гризеофульвина следует отметить головную боль, аллергические высыпания, ощущения дискомфорта в эпигастрии; реже встречаются гранулоцитопения и лейкопения. К сожалению, из-за гепатотоксичности гризеофульвин противопоказан детям, перенесшим гепатит или страдающим заболеваниями печени. Препарат не назначают также при болезнях почек, язвенной болезни желудка и двенадцатиперстной кишки, невритах, заболеваниях крови, фотодерматозах.
В последние годы достойной альтернативой гризеофульвину служит тербинафин (ламизил). О местных формах препарата уже было сказано ранее. При лечении микроспории волосистой части головы применяется тербинафин в виде таблеток, выпускаемых в дозах по 125 и 250 мг. Препарат обладает высоким профилем безопасности, что во многом связано с особенностями механизма его действия. Скваленэпоксидаза, которую угнетает тербинафин, не связана с системой цитохрома Р-450, поэтому препарат не влияет на метаболизм гормонов и других лекарственных препаратов. Поскольку тербинофин липофилен, после перорального приема он быстро достигает дермального слоя кожи, преодолевает его и скапливается в липидах рогового слоя эпидермиса, волосяных фолликулах и волосах.
При лечении микроспории волосистой части головы у детей доза тербинафина устанавливается в зависимости от массы тела. Фирма-производитель рекомендует назначать препарат при массе тела ребенка меньше 20 кг в дозе 62,5 мг в сутки; детям с массой тела от 20 до 40 кг – 125 мг; более 40 кг – 250 мг. Однако наш опыт показывает, что данные дозы зачастую оказываются недостаточными, поскольку максимальный терапевтический эффект мы получали, изменив официально рекомендованные схемы лечения [9]. В связи с этим, предлагаемые нами дозы тербинафина на 50% превышают рекомендованные фирмой-производителем: 94 мг/сут (3/4 таблетки в 125 мг) для детей с массой тела 10–20 кг и 187 мг/сут (1,5 таблетки в 125 мг) – 20–40 кг. При массе тела свыше 40 кг тербинафин назначают по 250 мг/сут. Взрослым тербинафин назначают в дозе 7 мг на 1 кг, но не более 500 мг в сутки.
Тербинафин принимают 1 раз в сутки. Переносимость препарата хорошая. Больных может беспокоить чувство переполнения в желудке, незначительные боли в животе. Соблюдение диеты, направленной на купирование метеоризма, избавляет пациентов от неприятных ощущений.
Профилактика микроспории заключается в своевременном выявлении, изоляции и лечении больных микроспорией. В детских учреждениях следует проводить периодические медицинские осмотры. Выявленного больного микроспорией ребенка необходимо изолировать от других детей и направить на лечение в специализированный микологический стационар. На каждого заболевшего заполняется извещение по учетной форме 281. Вещи, принадлежащие больному микроспорией, подлежат дезинфекции. Обязательно обследуются родственники и контактировавшие с больным лица. Особое внимание следует уделять домашним животным, поскольку именно они часто служат источником инфекции. Больные микроспорией животные либо уничтожаются, либо им проводится полноценное противогрибковое лечение. Важная роль в борьбе с микроспорией отводится органам санитарного просвещения, а также ветеринарного надзора за бродячими животными.
1. Мохаммад Юсуф. Клинико-эпидемиологические особенности микроспории в современных условиях и разработка лечения новыми медикаментозными средствами. Автореф. дисс. канд наук. М., 1996 г.
2. Фахретдинова Х.С. Клинико-эпидемиологические особенности современной микроспории. Автореф. дисс. докт. мед наук. М., 1999.
3. Шеклаков Н.Д., Андриасян С.Г. Некоторые экологические особенности Microsporum canis и заболеваемость зооантропонозной микроспорией. Вестн дерматол. 1979; 2: 18–23.
4. Степанова Ж.В., Давыдов В.И. О носительстве пушистого микроспорума клинически здоровыми животными. Вестн дерматол. 1970; 3: 42–6.
5. Esteves J. Acromia parasitaria devida ao M.Felineum. Trab. Soc. Derm. Vener. 1957; 15: 43.
6. Меерзон Т.И. Нетипичная локализация микроспории гладкой кожи, вызванной Microsporum canis. Вестн дерматол. 1985; 5: 70.
7. Степанова Ж.В., Климова И.Я., Шаповалова Ф.С. Онихомикоз, обусловленый пушистым микроспорумом. Вестн дерматол. 1997; 4: 37–9.
8. Фейер Э., Олах Д., Сатмари Ш. и др. Медицинская микология и грибковые заболевания. Будапешт. 1966.
9. Потекаев Н.С., Курдина М.И., Потекаев Н.Н. Ламизил при микроспории. Вестн. Дерматол. 1997; 5: 69–71.