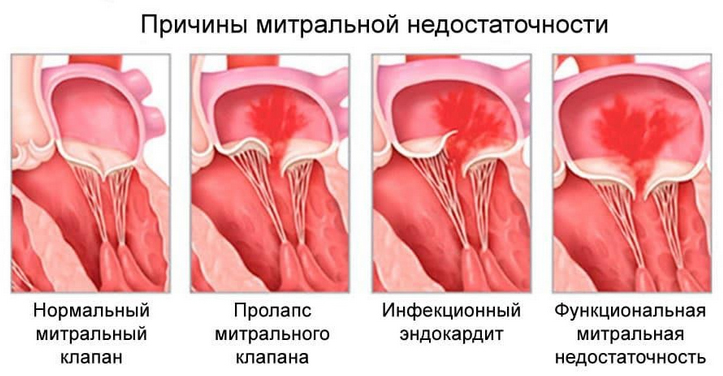
Регургитация митрального клапана 1 степени что это такое
Регургитация митрального клапана 1 степени что это такое
Митральная регургитация. Причины, симптомы, диагностика и лечение регургитации митрального клапана.
1. Что такое регургитация митрального клапана?
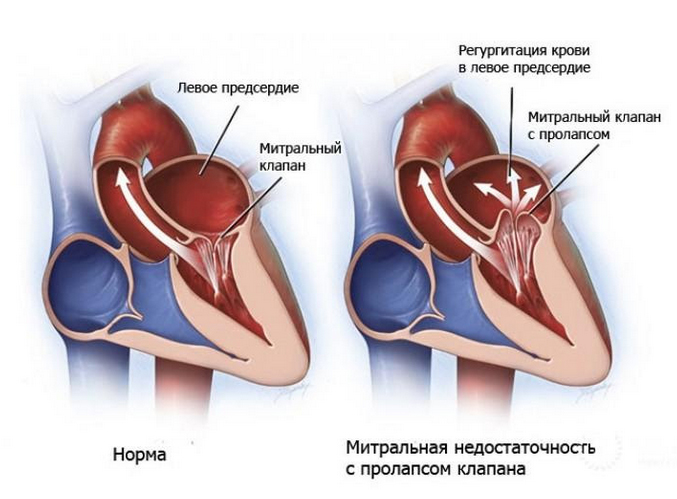
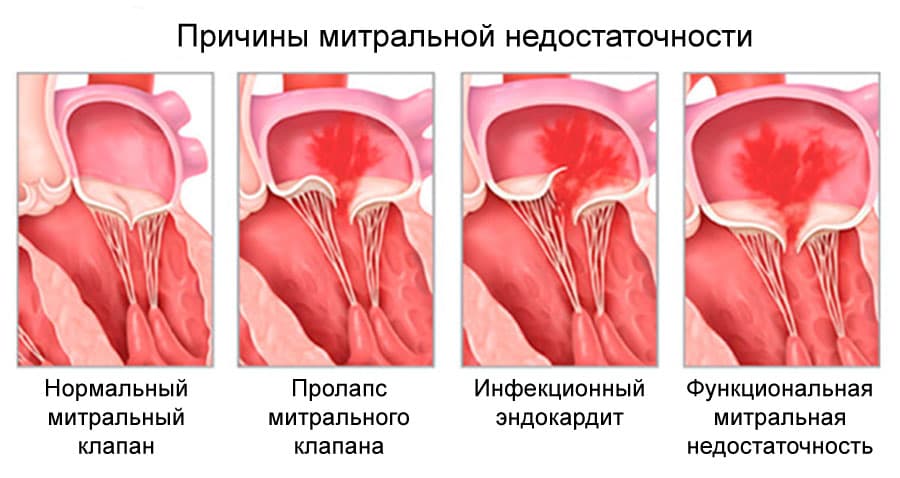
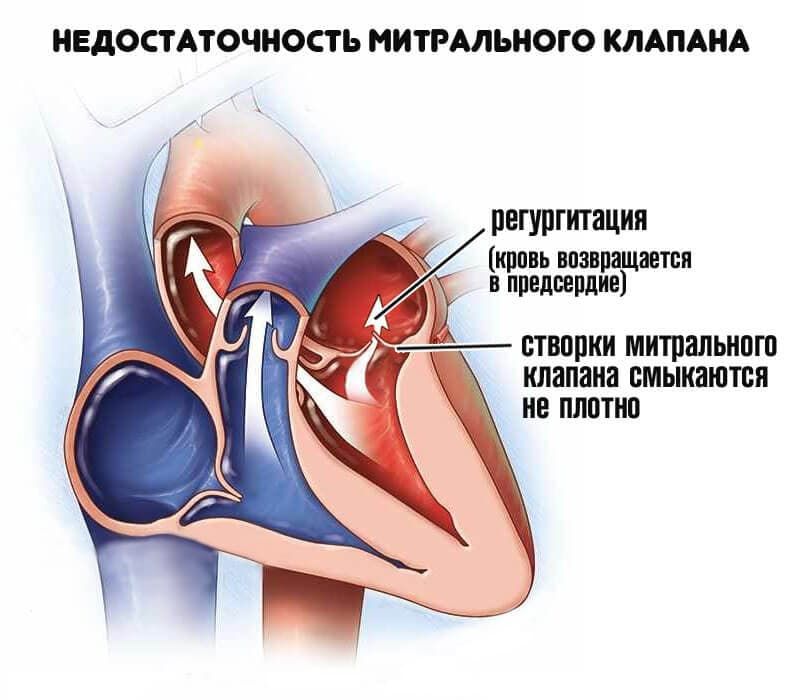
Регургитация митрального клапана характеризуется неестественным потоком крови из левого желудочка в левое предсердие во время систолы – сокращения сердечной мышцы.
При правильной работе сердечного клапана кровь движется из предсердия в желудочек. На фоне ревматической лихорадки, расширения кольца митрального клапана, ишемической дисфункции сосочковых мышц и других неблагоприятных факторов направление движения крови меняется в обратную сторону.
Согласно статистическим данным, митральной регургитации подвержены около 70% населения земного шара. Незначительные проявления этого патологического процесса могут встречаться даже у абсолютно здоровых людей.
2. Почему возникает митральная регургитация?
Выделяют две основные формы митральной регургитации: хроническую и острую. Рассмотрим более подробно их различия и особенности протекания.
3. Симптомы заболевания
Для хронической митральной регургитации характерно отсутствие симптомов на протяжении многих лет. Как правило, больные долгое время не знают о заболевании сердца, признаки которого проявляются постепенно. Острая форма регургитации гораздо серьезнее и сопровождается такими же симптомами, как кардиогенный шок и острая сердечная недостаточность.
Перечислим основные симптомы регургитации митрального клапана:
При обнаружении хотя бы двух вышеотмеченных симптомов обязательно обратитесь к хорошему кардиологу. Возможно, вам требуется немедленного лечения.
4. Диагностика и лечение регургитации митрального клапана
Диагностика регургитации митрального клапана может включать в себя:
Эти тесты позволяют не только выявить митральную регургитацию, но и определить степень митральной недостаточности. Полученная в ходе исследования информация является основой, на которой базируется дальнейшее лечение.
Выбор способа лечения регургитации митрального клапана зависит в первую очередь от формы заболевания, а также от степени его прогрессирования. К примеру, в хронических случаях врачи чаще всего назначают постоянное наблюдение за состоянием сердца больного и прием специальных медикаментозных средств для устранения симптомов болезни. К таким препаратам можно отнести:
При необходимости врач может рекомендовать операцию для восстановления или замены митрального клапана. Пациентам с митральной регургитацией необходимо кардинально изменить свой образ жизни для того, чтобы уменьшить нагрузку на сердце. Врачи рекомендуют избегать сильных физических нагрузок и эмоциональных переживаний, вести здоровый образ жизни и правильно питаться.
Регургитация в митральном клапане сердца
Подача необходимого организму объёма крови обеспечивается слаженной работой отделов сердечной мышцы. Сокращение системы полостей, соединенных отверстиями, способствует поочередному опустошению и наполнению предсердий и желудочков. Сердце находится между сосудами легких (там кровь насыщается кислородом) и артериями, питающими остальные части тела человека.
Полость сердца включает желудочки и предсердия. Они разделены клапанами: трикуспидальным (состоит из трех створок) справа и митральным (МК, двустворчатый) слева.
Почему возникает обратный заброс крови в МК?

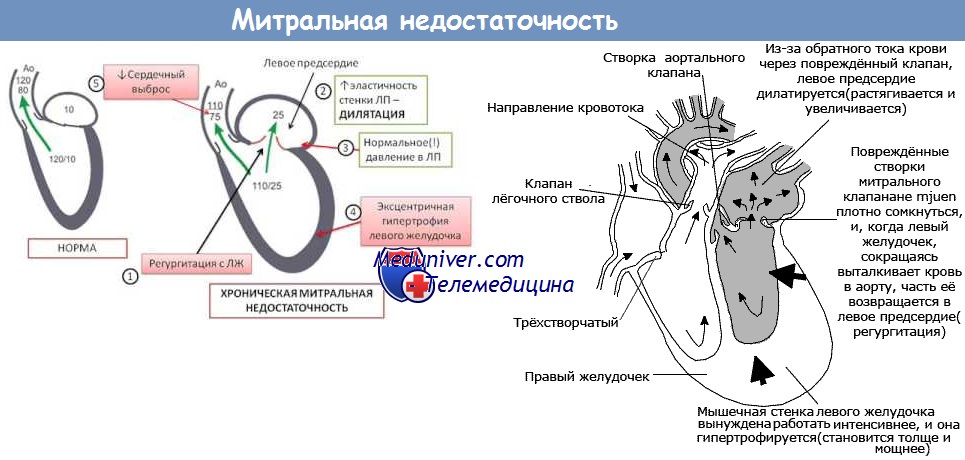
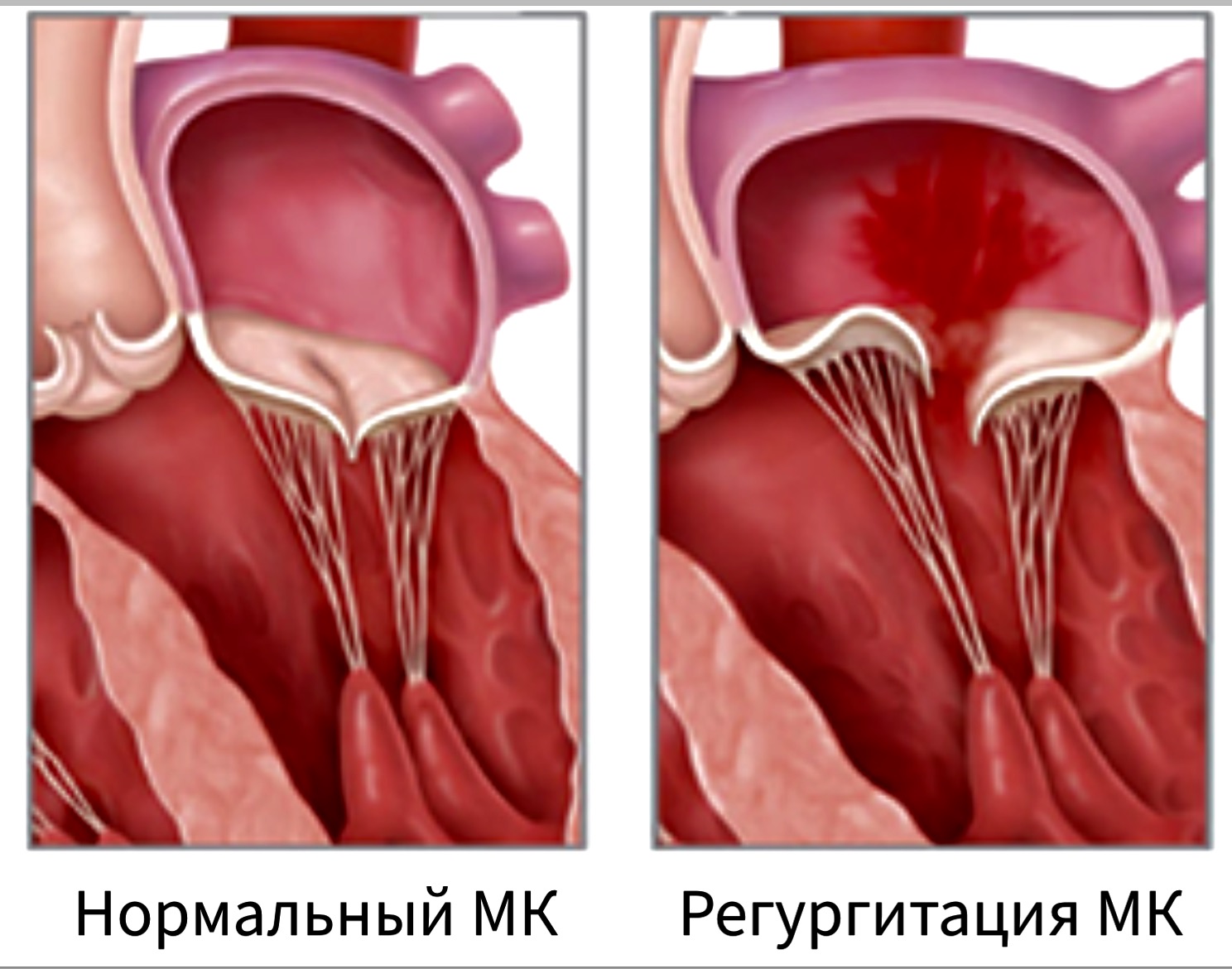
От заброса крови обратно в предсердие предохраняют плотно сомкнутые фиброзные пластинки – створки митрального клапана. Если их края при систоле не соприкасаются, часть объёма жидкости перемещается назад, и возникает регургитация.
Такое состояние называют митральной недостаточностью.
Причинами обратного заброса крови могут быть дегенеративные процессы в створках. Изменение структуры клапана нарушает форму его краёв и негативно сказывается на амплитуде движений.
Приклапанную митральную регургитацию может обуславливать изменение миокарда при нормальной структуре створок:
Предсердно-желудочковое отверстие имеет округлую форму. Основой для створок служит фиброзное кольцо, спаянное с миокардом. Если сердечная мышца растянется – форма отверстия изменится. В этом случае неизмененные створки не смогут выполнять свою функцию (наглухо перекрыть этот выход для крови при систоле) и возникнет регургитация.
Если двустворчатого клапан не смыкается полностью, это запускает каскад патологических процессов:
Пока он способен справляться с возросшей нагрузкой, клинических симптомов не будет.
Диагностика процесса и детализация жалоб
Заболевание может быть диагностировано только после обращения пациента за помощью. Регургитация митрального клапана 1 степени (до 5 мл) клинически не проявляется. Симптомы возникают уже при более значительном нарушении гемодинамики.
Длительное скрытие митральной недостаточности обеспечивается утолщением миокарда левого желудочка. Однако при истощении резервов этого механизма состояние больного резко ухудшается.
Выделяют 5 стадий митральной недостаточности.
| Стадия | Жалобы | Нарушения гемодинамики | Лечение |
|---|---|---|---|
| Компенсации | Отсутствуют | Клинически незначимая регургитация, до 1+ (не больше 5 мл) | Не требуется |
| Субкомпенсации | Одышка при ходьбе на длинные расстояния, беге | Регургитация в пределах 2+ (около 10 мл). Левый отдел сердца: гипертрофия желудочка, дилатация предсердия | Хирургическое лечение не показано |
| Декомпенсации правого желудочка | Нарушение дыхания при незначительных физических упражнениях | Значительная регургитация, 3+. Дилатация левого желудочка, увеличение правых отделов. | Рекомендуются хирургические методы лечения |
| Дистрофическая | Одышка без внешних причин, кашель, отёки, усталость | Ухудшение насосной функции сердца, относительная недостаточность трикуспидального клапана | Показано хирургическое лечение |
| Терминальная | Состояние больного тяжелое. Кровохаркание, кашель, отёки, плохо заживающие язвы. | Декомпенсация системы кровообращения | Лечение не показано |
Армия не примет для срочной службы человека с регургитацией второй степени и выше!
Характерные жалобы при митральной недостаточности:
Диагностировать нарушения гемодинамики можно такими инструментальными методами:
Способы коррекции и восстановление пациента
Виды оперативных вмешательств:
Принципы восстановления пациента после операции:
Выводы
Регургитация в двустворчатом клапане возникает из-за неспособности его створок плотно закрыться при систоле. Опасность обратного тока крови состоит в расширении полостей сердца и их чрезмерном наполнении кровью. Для поддержки насосной функции миокард компенсаторно гипертрофируется. Сердечная мышца не приспособлена для длительных нагрузок такой степени, поэтому возникает декомпенсация, выражающаяся в характерных клинических симптомах, самым ранним из которых является одышка.
Золотой стандарт диагностики регургитации – доплеровское ультразвуковое исследование сердца. Хирургическому лечению подлежат 3 и 4 стадия митральной недостаточности.
Для подготовки материала использовались следующие источники информации.
Митральная (клапанная) недостаточность (I34.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Среди наиболее часто встречаемых поражений клапанов сердца митральная регургитация занимает второе место после аортального стеноза.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
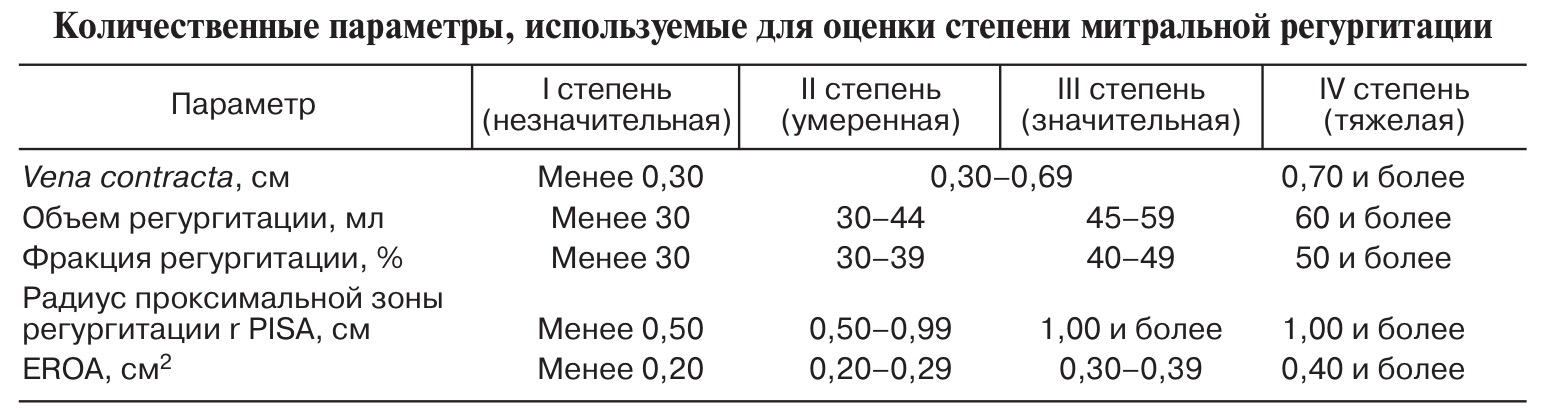
Классификация
| Признак | Легкий | Умеренный | Тяжелый |
| Качественные критерии | |||
| Степень по данным ангиографии | 1+ | 2+ | 3-4+ |
| Площадь потока митральной регургитации при цветовом допплеровском картировании | Небольшой поток центральной регургитации (менее 4 см2 или менее 20% отверстия левого предсердия) | Промежуточные значения между легкой и тяжелой степенью митральной регургитации | «Vena contracta», шириной более 0,7 см с большим центральным потоком митральной регургитации (>40% площади левого предсердия) или эксцентричный поток митральной регургитации, поступающей в левое предсердие |
| «Vena contracta», ширина (см) | менее 0,3 | 0,3-0,69 | более 0,7 |
| Количественные (полученные при эхоскопии или катетеризации полостей сердца) критерии | |||
| Объем регургитации (мл/сокращение) | менее 30 | 30-59 | более 60 |
| Фракция регургитации (%) | менее 30 | 30-49 | более 50 |
| Площадь потока регургитации, (см2) | менее 0,2 | 0,2-0,39 | более 0,40 |
| Дополнительные критерии | |||
| Увеличение размеров левого желудочка | + | ||
| Увеличение размеров левого предсердия | + | ||
Этиология и патогенез
Органическая митральная регургитация включает все причины, при которых аномалия клапана является первичной причиной болезни, в отличие от ишемической и функциональной митральной регургитации, которая является следствием заболеваний левого желудочка.
Эпидемиология
Клиническая картина
Cимптомы, течение
В стадии компенсации у больных не отмечается субъективных ощущений и они могут выполнять значительную физическую нагрузку. Порок может быть выявлен случайно при медицинском осмотре.
В дальнейшем по мере прогрессирования заболевания могут отмечаться следующие проявления:
3. При развитии хронических застойных явлений в легких появляется кашель, сухой или с отделением небольшого количества мокроты, часто с примесью крови (кровохарканье).
4. При нарастании симптомов правожелудочковой недостаточности наблюдаются отеки на ногах и боль в правом подреберье, возникающая из-за увеличения печени и растяжения ее капсулы.
7. При значительной регургитации слева от грудины наблюдается сердечный горб, являющийся следствием выраженной гипертрофии левого желудочка (в особенности при развитии порока в детском возрасте). Определяется усиленный и разлитой верхушечный толчок, который локализуется в пятом межреберье кнаружи от среднеключичной линии и свидетельствует о гипертрофии и усиленной работе левого желудочка.
При аускультации сердца определяется ослабление или полное отсутствие I тона сердца в результате нарушения механизма захлопывания митрального клапана (отсутствия «периода замкнутых клапанов»), а также волны регургитации.
Акцент II тона над легочной артерией, как правило, выражен умеренно и возникает при развитии застойных явлений в малом круге кровообращения. Также над легочной артерией часто выслушивается расщепление II тона, которое связано с запаздыванием аортального компонента тона (увеличивается продолжительность периода изгнания крови из левого желудочка).
Вследствие того, что увеличенное количество крови из левого предсердия усиливает колебания стенок желудочка, на верхушке сердца часто определяется глухой III тон.
Диагностика
— дилатация левых отделов сердца;
— избыточная экскурсия межжелудочковой перегородки;
— разнонаправленное движение митральных створок во время диастолы;
— отсутствие диастолического смыкания створок митрального клапана;
— признаки фиброза (кальциноза) передней створки;
— увеличение полости правого желудочка.
Дифференциальный диагноз
Митральную регургитацию дифференцируют со следующими состояниями:
— гипертрофическая кардиомиопатия;
— легочная или трикуспидальная регургитация;
— дефект межжелудочковой перегородки;
— у пожилых больных необходимо дифференцировать митральную регургитацию с кальцинированным аортальным стенозом.
1. Гипертрофическая кардиомиопатия. При данном заболевании на верхушке сердца выслушивается систолический шум. Это может стать поводом для диагностики недостаточности митрального клапана при поверхностном обследовании больного. Вероятность диагностической ошибки возрастает в тех случаях, когда у больных гипертрофической кардиомиопатией систолический шум сочетается с ослаблением 1-го тона и экстратонами. Эпицентр шума, как и при недостаточности митрального клапана, может располагаться на верхушке сердца и в точке Боткина.
Различие заключается в том, что при кардиомиопатии шум усиливается при вставании и при проведении пробы Вальсальвы, а при митральной недостаточности он проводится в подмышечную впадину.
При гипертрофической кардиомиопатии ЭхоКГ выявляет асимметричную гипертрофию межжелудочковой перегородки (важный признак заболевания).
3. Другие приобретенные пороки сердца.
Осложнения
Лечение
Хирургическое лечение недостаточности левого предсердно-желудочкового клапана предполагает замену клапана подходящим протезом или клапанной тканью.
Показания к операции при тяжелой хронической митральной регургитации, обусловленной органическим поражением клапана
«Симптомные» пациенты с фракцией выброса (ФВ) левого желудочка > 30% и конечносистолическим размером (КСР)
«Бессимптомные» пациенты с дисфункцией левого желудочка (КСР > 45 мм и/или ФВ левого желудочка
«Бессимптомные» пациенты с сохраненной функцией левого желудочка и фибрилляцией предсердий (ФП) или легочной гипертензией (систолическое давление в легочной артерии > 50 мм рт. ст. в состоянии покоя
Пациенты с тяжелой дисфункцией левого желудочка (ФВ левого желудочка 55 мм)
«Бессимптомные» пациенты с сохраненной функцией левого желудочка, высокой вероятностью стойкого эффекта клапаноберегающей операции с низким риском хирургического вмешательства
Пациенты с тяжелой дисфункцией левого желудочка (ФВ левого желудочка 55 мм), рефрактерные к медикаментозной терапии с низкой вероятностью выполнения клапаносберегающей операции, без тяжелых сопутствующих заболеваний
Лечение бессимптомных больных является областью различных противоречий. В таких случаях показания к хирургическому лечению зависят от стратификации риска и возможности восстановления клапана.
Методы оперативного лечения митральной недостаточности:
Митральная недостаточность
Митральная недостаточность – клапанный порок сердца, характеризующийся неполным смыканием или пролабированием створок левого атриовентрикулярного клапана во время систолы, что сопровождается обратным патологическим током крови из левого желудочка в левое предсердие. Митральная недостаточность приводит к появлению одышки, утомляемости, сердцебиения, кашля, кровохарканья, отеков на ногах, асцита. Диагностический алгоритм выявления митральной недостаточности подразумевает сопоставление данных аускультации, ЭКГ, ФКГ, рентгенографии, эхокардиографии, катетеризации сердца, вентрикулографии. При митральной недостаточности проводится медикаментозная терапия и кардиохирургическое лечение (протезирование или пластика митрального клапана).
Общие сведения
Недостаточность митрального клапана – врожденный или приобретенный порок сердца, обусловленный поражением створок клапана, подклапанных структур, хорд или перерастяжением клапанного кольца, приводящим к митральной регургитации. Изолированная митральная недостаточность в кардиологии диагностируется редко, однако в структуре комбинированных и сочетанных пороков сердца встречается в половине наблюдений.
В большинстве случаев приобретенная митральная недостаточность сочетается с митральным стенозом (комбинированный митральный порок сердца) и аортальными пороками. Изолированная врожденная митральная недостаточность составляет 0,6% всех врожденных пороков сердца; в сложных пороках обычно сочетается с ДМПП, ДМЖП, открытым артериальным протоком, коарктацией аорты. У 5-6% здоровых лиц с помощью ЭхоКГ выявляется та или иная степень митральной регургитации.
Причины
Острая митральная недостаточность может развиваться вследствие разрывов сосочковых мышц, сухожильных хорд, отрыва створок митрального клапана при остром инфаркте миокарда, тупой травме сердца, инфекционном эндокардите. Разрыв сосочковых мышц вследствие инфаркта миокарда сопровождается летальным исходом в 80–90% случаев.
Развитие хронической митральной недостаточности может быть обусловлено поражением клапана при системных заболеваниях: ревматизме, склеродермии, системной красной волчанке, эозинофильном эндокардите Леффлера. Ревматическая болезнь сердца обусловливает около 14% всех случаев изолированной митральной недостаточности.
Ишемическая дисфункция митрального комплекса наблюдается у 10% пациентов с постинфарктным кардиосклерозом. К митральной недостаточности может приводить пролапс митрального клапана, надрыв, укорочение или удлинение сухожильных хорд и папиллярных мышц. В ряде случаев митральная недостаточность является следствием системных дефектов соединительной ткани при синдромах Марфана и Элерса-Данлоса.
Относительная митральная недостаточность развивается в отсутствие повреждения клапанного аппарата при дилатации полости левого желудочка и расширении фиброзного кольца. Такие изменения встречаются при дилатационной кардиомиопатии, прогрессирующем течении артериальной гипертензии и ИБС, миокардитах, аортальных пороках сердца. К более редким причинам развития митральной недостаточности относят кальциноз створок, гипертрофическую кардиомиопатию и др.
Врожденная митральная недостаточность встречается при фенестрации, расщеплении митральных створок, парашютовидной деформации клапана.
Классификация
По течению митральная недостаточность бывает острая и хроническая; по этиологии – ишемическая и неишемическая. Также различают органическую и функциональную (относительную) митральную недостаточность. Органическая недостаточность развивается при структурном изменении самого митрального клапана либо удерживающих его сухожильных нитей. Функциональная митральная недостаточность обычно является следствием расширения (митрализации) полости левого желудочка при его гемодинамической перегрузки, обусловленной заболеваниями миокарда.
С учетом выраженности регургитации выделяют 4 степени митральной недостаточности: с незначительной митральной регургитацией, умеренной, выраженной и тяжелой митральной регургитацией.
В клиническом течении митральной недостаточности выделяют 3 стадии:
Особенности гемодинамики при митральной недостаточности
Вследствие неполного смыкания створок митрального клапана в период систолы возникает регургитационная волна из левого желудочка в левое предсердие. Если обратный ток крови незначителен, митральная недостаточность компенсируется усилением работы сердца с развитием адаптационной дилатации и гиперфункции левого желудочка и левого предсердия изотонического типа. Этот механизм может достаточно длительно сдерживать повышение давления в малом круге кровообращения.
Компенсированная гемодинамика при митральной недостаточности выражается адекватным увеличением ударного и минутного объемов, уменьшение конечного систолического объема и отсутствием легочной гипертензии.
При тяжелой форме митральной недостаточности объем регургитации преобладает над ударным объемом, минутный объем сердца резко снижен. Правый желудочек, испытывая повышенную нагрузку, быстро гипертрофируется и дилатируется, вследствие чего развивается тяжелая правожелудочковая недостаточность.
При остро возникшей митральной недостаточности адекватная компенсаторная дилатация левых отделов сердца не успевает развиться. При этом быстрое и значительное повышение давления в малом круге кровообращения нередко сопровождается фатальным отеком легких.
Симптомы митральной недостаточности
В периоде компенсации, который может длиться несколько лет, возможно бессимптомное течение митральной недостаточности. В стадии субкомпенсации появляются субъективные симптомы, выражающиеся одышкой, быстрой утомляемостью, тахикардией, ангинозными болями, кашлем, кровохарканьем. При нарастании венозного застоя в малом круге могут возникать приступы ночной сердечной астмы.
Развитие правожелудочковой недостаточности сопровождается появлением акроцианоза, периферических отеков, увеличением печени, набуханием шейных вен, асцитом. При компрессии возвратного гортанного нерва расширенным левым предсердием или легочным стволом возникает осиплость голоса или афония (синдром Ортнера). В стадии декомпенсации более чем у половины пациентов с митральной недостаточностью выявляется мерцательная аритмия.
Диагностика
Основные диагностические данные, свидетельствующие о митральной недостаточности, получают в ходе тщательного физикального обследования, подтвержденного электрокардиографией, фонокардиографией, рентгенографией и рентгеноскопией грудной клетки, ЭхоКГ и допплеровским исследованием сердца.
Вследствие гипертрофии и дилатации левого желудочка у больных с митральной недостаточностью развивается сердечный горб, появляется усиленный разлитой верхушечный толчок в V-VI межреберье от среднеключичной линии, пульсация в эпигастрии. Перкуторно определяется расширение границ сердечной тупости влево, вверх и вправо (при тотальной сердечной недостаточности). Аускультативными признаками митральной недостаточности служат ослабление, иногда полное отсутствие I тона на верхушке, систолический шум над верхушкой сердца, акцент и расщепление II тона над легочной артерией и др.
Информативность фонокардиограммы заключается в возможности подробно охарактеризовать систолический шум. ЭКГ-изменения при митральной недостаточности указывают на гипертрофию левого предсердия и желудочка, при легочной гипертензии – на гипертрофию правого желудочка. На рентгенограммах отмечается увеличение левых контуров сердца, вследствие чего тень сердца приобретает треугольную форму, застойные корни легких.
Эхокардиография позволяет определиться с этиологией митральной недостаточности, оценить ее тяжесть, наличие осложнений. С помощью допплерэхокардиографии выявляется регургитация через митральное отверстие, определяется ее интенсивность и величина, что в совокупности позволяет судить о степени митральной недостаточности. При наличии фибрилляции предсердий прибегают к чреспищеводной ЭхоКГ с целью выявления тромбов в левом предсердии. Для оценки тяжести митральной недостаточности применяется зондирование полостей сердца и левая вентрикулография.
Лечение митральной недостаточности
При острой митральной недостаточности требует введение диуретиков и периферических вазодилататоров. Для стабилизации гемодинамики может выполняться внутриаортальная баллонная контрпульсация. Специального лечения легкой бессимптомной хронической митральной недостаточности не требуется. В субкомпенсированной стадии назначаются ингибиторы АПФ, бета-адреноблокаторы, вазодилататоры, сердечные гликозиды, мочегонные препараты. При развитии фибрилляции предсердий применяются непрямые антикоагулянты.
При митральной недостаточности средней и тяжелой степени выраженности, а также наличии жалоб показано кардиохирургическое вмешательство. Отсутствие кальциноза створок и сохранная подвижность клапанного аппарата позволяет прибегнуть к клапансохраняющим вмешательствам – пластике митрального клапана, аннулопластике, укорачивающей пластика хорд и др. Несмотря на низкий риск развития инфекционного эндокардита и тромбозов, клапансохраняющие операции часто сопровождаются рецидивом митральной недостаточности, что ограничивает их выполнение достаточно узким кругом показаний (пролапс митрального клапана, разрывы клапанных структур, относительная недостаточность клапана, дилатация кольца клапана, планируемая беременность).
При наличии кальцификации клапана, выраженного утолщения хорд показано протезирование митрального клапана биологическим или механическим протезом. Специфическими послеоперационными осложнениями в этих случаях могут служить тромбоэмболии, атриовентрикулярная блокада, вторичный инфекционный эндокардит протезов, дегенеративные изменения биопротезов.
Прогноз и профилактика
Прогрессирование регургитации при митральной недостаточности наблюдается у 5–10% пациентов. Пятилетняя выживаемость составляет 80%, десятилетняя – 60%. Ишемическая природа митральной недостаточности быстро приводит к тяжелому нарушению кровообращения, ухудшает прогноз и выживаемость. Возможны послеоперационные рецидивы митральной недостаточности.
Митральная недостаточность легкой и умеренной степени не является противопоказанием к беременности и родам. При высокой степени недостаточности необходимо дополнительное обследование с всесторонней оценкой риска. Больные с митральной недостаточностью должны наблюдаться у кардиохирурга, кардиолога и ревматолога. Профилактика приобретенной недостаточности митрального клапана заключается в предупреждении заболеваний, приводящих к развитию порока, главным образом, ревматизма.
Недостаточность митрального клапана (митральная недостаточность)
Общие сведения
К приобретенным порокам сердца относят пороки митрального клапана, аортального и трехстворчатого. Долгие годы фактором развития пороков клапанного аппарата сердца считался ревматизм, а в последние годы — инфекционный эндокардит и дегенеративные изменения клапанов. Наибольшее распространение имеют пороки аортального клапана (они составляют 43%) и митрального. Митральный клапан расположен между левым предсердием и левым желудочком, разделяя их. Кровь поступает в левый желудочек через митральный клапан из левого предсердия. Из левого желудочка она поступает в аорту — это большой круг кровообращения. От состояния клапана зависит количество крови, которое попадет в большой круг для обеспечения всего организма.
Митральные пороки нарушают гемодинамику и сказываются на функции сердца. Они проявляются стенозом (сужением) или недостаточностью митрального клапана. Сужение митрального отверстия затрудняет попадание крови из предсердия в желудочек. Митральная недостаточность характеризуется нарушением замыкательной функции клапана (он не замыкается полностью), что обуславливает обратный возврат (регургитацию) части крови из желудочка при его сокращении в левое предсердие.
Аппарат митрального клапана состоит из двух створок, митрального кольца, сосочковых мышц и хорд (сухожилия). Клапан открывается в сторону желудочков, а его выворачиванию в левое предсердие препятствуют сухожилия, прикрепленные к папиллярным мышцам. Полное закрытие и кратковременное симметричное наложение обеих створок предотвращают обратный поток крови в предсердие. При митральной недостаточности в виду изменения клапанов или подклапанного аппарата (хорды, папиллярные мышцы) нарушается нормальная гемодинамика.
Нарушения гемодинамики внутри сердца влекут уменьшение минутного объема кровообращения и одновременно повышение давления в легочной артерии (легочная гипертензия). С течением времени заболевание прогрессирует и у больных развивается сердечная недостаточность, которая сначала устраняется консервативным путем, а в последствии многим необходима хирургическая коррекция порока. Важным является определение степени прогрессирования и своевременное направление больных к кардиохирургу для решения вопроса о хирургическом лечении. Особую настороженность составляют больные с бессимптомными формами пороков, поскольку прогноз у них часто неблагоприятный.
Патогенез
При ревматизме в процесс вовлекаются все слои сердца – эндокард с клапанами, миокард, сосудистая система и перикард. Ревматический процесс вызывает деформации клапана, спаивание их по комиссурам, укорочение сухожильных хорд — все это ограничивает подвижность створок. Дегенеративные изменения клапана происходят при синдроме Марфана и Элерса Данло. Они включают утолщение и растяжение клапана в связи с разрушением коллагена. В тоже время образующаяся фиброзная ткань вызывает утолщение створок — они становятся плотными, а укорочение вызывает ограничение подвижности створок. При этой патологии образуются дефекты створок по краям, края скручиваются, сморщиваются и створки укорачиваются, не смыкаясь во время систолы. Играет роль также изменение подклапанного аппарата — рубцовое укорочение хорд и склероз сосочковых мышц. В последствии в створках откладывается кальций, что резко ограничивает подвижность. Все эти изменения вызывают изменение внутрисердечной гемодинамики.
Порок митрального клапана в виде митральной недостаточности имеет следующие гемодинамические особенности:
Величина обратного тока крови в предсердие определяет тяжесть митральной недостаточности. Со временем развивается объемная перегрузка левых отделов и общий ударный объем левого желудочка может увеличиваться в 3 раза. Выброс в аорту нормальный до момента развития недостаточности левого желудочка. Увеличение левых отделов растягивает клапанное кольцо и способствует прогрессированию недостаточности. Дополнительный объем крови предсердии растягивает его стенки, они потеряют тонус и при этом повышается давление в полости предсердия и в легочных венах (развивается венозная легочная гипертензия).
Классификация
Различают следующие виды митральной недостаточности:
Наиболее частой причиной хронической органической недостаточности является пролапс клапана, имеющий широкий спектр проявлений. У молодых лиц выявляется миксоматозная дегенерация, при которой развивается избыточность створок и хорд (при синдроме Барлоу). У пожилых развивается фиброэластическая недостаточность, приводящая к разрыву хорд. При органической недостаточности часто симптомы отсутствуют, а при вторичной рано появляются симптомы ишемии и сердечной недостаточности: снижение переносимости физической нагрузки, одышка.
В зависимости от объема регургитации выделяют несколько степеней митральной недостаточности:
В компенсаторной стадии увеличенная преднагрузка и нормальная постнагрузка облегчают выброс из левого желудочка, поэтому отмечается эффективный ударный объем. Компенсаторная фаза продолжается много лет.
Длительная перегрузка объемом в конечном счете приводит к нарушению сократительной функции левого желудка и наступает стадия декомпенсации.
Причины
Органическая (первичная) недостаточность митрального клапана связана с анатомическим поражением клапана или сухожилий, которые удерживают его. Причинами являются:
На долю ревматической болезни приходится 14% клапанных пороков. Основной возбудитель ревматизма — β-гемолитический стрептококк А. Основное проявление ревматизма — кардит и поражение клапана (вальвулит, преимущественно поражается митральный, реже — аортальный).
Важную роль при инфекционном эндокардите играют кардиохирургические операции, инъекционная наркомания, гемодиализ и длительная катетеризация вен. Возбудителями этого заболевания являются Staphylococcus aureus и Enterococcus spp. из-за распространенности заболеваний органов брюшной полости и малого таза. При инфекционном эндокардите наиболее часто поражается митральный клапан.
Среди невоспалительной митральной недостаточности можно выделить дисплазию соединительной ткани. Длительное время она протекает бессимптомно, но при прогрессировании дегенеративного процесса разрываются ослабленные хорды и возникает острая митральная недостаточность.
При заболеваниях соединительной ткани, в частности ревматоидном артрите, появляются ревматоидные узелки в миокарде, перикарде и в эндокарде у основания митрального и аортального клапанов. В последствии в узелке развивается склероз, который вызывает формирование недостаточности клапана. Также часто бывают воспалительные изменения в створках (вальвулит). Он протекает благоприятно, не вызывая выраженной деформации створок. Но у некоторых больных вальвулит протекает с деформацией створок и развивается митральная недостаточность, которая часто требует хирургической коррекции. Таким образом, ревматоидное поражение клапанов служит фоном, на котором развиваются значительные изменения структуры створок.
Функциональная недостаточность трехстворчатого клапана не является пороком сердца, но нарушения гемодинамики при ней такие же, как и при органической недостаточности клапана. Причиной функциональной недостаточности митрального клапана являются:
Симптомы
Основными проявлениями недостаточности митрального клапана являются:
У ряда больных порок не проявляется длительное время. При митральной недостаточности одышка менее выражена, чем при митральном стенозе и появляется в поздние сроки. Недостаточность кровообращения развивается тоже поздно, а кровохарканье возникает редко.
Клиническая симптоматика зависит от объема возврата крови из желудочка в предсердие, от сократительной функции миокарда и выраженности легочной гипертензии. С развитием значительной недостаточности кровообращения лечение становится неэффективным, поскольку во внутренних органах развиваются необратимые изменения. Прежде всего страдает сердце в связи с хронической перегрузкой. При острой недостаточности митрального клапана возникает быстрая перегрузка левого желудочка, которая увеличивает преднагрузку на левый желудочек. Это сопровождается симптомами левожелудочковой недостаточности — отек легких и снижение артериального давления.
При аускультации сердца врач отмечает:
Систолический шум на верхушке иррадиирует в подмышечную впадину. Он возникает при прохождении обратной волны в левое предсердие через отверстие между плохо сомкнутыми створками.
Анализы и диагностика
ЭКГ. При незначительном или умеренно выраженном пороке ЭКГ не изменяется, а при выраженной патологии отмечается гипертрофия левого предсердия. При развитии легочной гипертензии появляется гипертрофия правого желудочка и правого предсердия. Фибрилляция предсердий возникает при длительной митральной недостаточности и увеличения левого предсердия.
Трансторакальная и трансэзофагеальная (чрезпищеводная) эхокардиография. При 3D эхокардиографии определяется функция выброса ЛЖ — это самый важный показатель для врача. Это исследование оценивает также выраженность порока и возможность проведения клапан сберегающей операции. Чреспищеводную ЭхоКГ выполняют при дисфункции протеза, подозрении на тромбы или при инфекционном эндокардите. Также чреспищеводная ЭхоКГ может понадобиться перед оперативным лечением для более точного определения повреждений клапана.
Магнитно-резонансная томография. Позволяет определить функцию сердца и объем обратного потока.
Компьютерная томография. Устанавливает выраженность кальциноза клапанов.
Рентгенография грудной клетки. Диагностирует кальциноз клапана и его структур. При рентгенологическом исследовании выявляется увеличение сердца в размерах, талия у него отсутствует из-за увеличения левого предсердия. Предсердие может достигать гигантских размеров. Увеличение левого желудочка преобладает над правым. Рентгенологически определяется венозный застой в легких.
Бактериологическое исследование крови при ревматизме и инфекционном эндокардите. Однако отмечается низкий уровень выделения значимых возбудителей, что связано с проведением антибиотикотерапии.
Лечение недостаточности митрального клапана
Не требуют лечения больные с бессимптомной митральной недостаточностью легкой (1 степени) и умеренной степени. При отсутствии симптомов пациенты с легкой степенью, отсутствием расширения левого желудочка и нарушения его функции наблюдаются 1 раз в год. Если нет данных по прогрессированию митральной недостаточности, ежегодно эхокардиографию можно не выполнять. При появлении новых симптомов эхокардиография должна выполняться каждый год. Бессимптомные больные с тяжелой митральной недостаточностью наблюдаются каждые 6–12 месяцев, включая эхокардиографию.
При острой, тяжелой недостаточности клапана лечение включает назначение вазодилятатора нитропруссида натрия, который увеличивает выброс крови.
Медикаментозное лечение при развитии сердечной недостаточности и тяжелой митральной недостаточности включает:
Регургитация митрального клапана 1 степени что это такое
Советы при недостаточности митрального клапана
1. Что вызывает недостаточность митрального клапана?
Недостаточность митрального клапана возникает при поражении его аппарата, который состоит из: (1) митральных створок; (2) сухожильных хорд; (3) клапанного кольца и (4) сосочковых мышц. Поражение любого из этих компонентов может вызвать недостаточность митрального клапана. Наиболее частыми причинами являются ревматические атаки, эндокардит, разрыв сухожильных хорд, старческая кальцификация клапанного кольца, ишемическая дисфункция сосочковых мышц и дилатация левого желудочка, растягивающая клапанное кольцо.
2. В чем заключается патофизиологический механизм недостаточности митрального клапана?
При недостаточности митрального клапана левый желудочек может выбрасывать кровь в двух направлениях: (1) антеградном через аортальный клапан или (2) ретроградном через митральный клапан. Количество крови, выбрасываемое ретроградно в левое предсердие (ЛП) при каждом сокращении желудочка, называется фракцией регургитации.
Чем больше фракция регургитации, тем больше крови должен накачать левый желудочек для обеспечения адекватного антеградного кровотока через аортальный клапан. В конечном итоге это вызывает перегрузку левого желудочка и прогрессирующую левожелудочковую дилатацию. Со временем сократительная функция желудочка ухудшается.
3. Каковы симптомы недостаточности митрального клапана?
Обычно первым симптомом является одышка при физической нагрузке, а затем толерантность к физической нагрузке утрачивается полностью, и развиваются прогрессирующие симптомы сердечной недостаточности. Эти симптомы являются следствием (1) гипертензии в левом предсердии и (2) нарушения сократительной функции левого желудочка. Как и при митральном стенозе, гипертензия левого предсердия передается ретроградно на легочные вены и капилляры.
При хронической тяжелой недостаточности митрального клапана, вызывающей дисфункцию левого желудочка, преобладают симптомы отека легких и застойной сердечной недостаточности.
4. Чем определяется давление в левом предсердии при недостаточности митрального клапана?
Растяжимостью левого предсердия. Хроническая недостаточность митрального клапана вызывает прогрессирующую дилатацию левого предсердия и повышает его растяжимость. Поэтому давление в левом предсердии при хронической недостаточности митрального клапана может не повышаться. Напротив, острая недостаточность митрального клапана при нормальной растяжимости левого предсердия может вызвать немедленное повышение давления в левом предсердии.
5. Какие гемодинамические факторы обостряют митральную недостаточность?
• Повышенная постнагрузка левого желудочка. Повышенное системное артериальное давление увеличивает сопротивление, которое приходится преодолевать левому желудочку для выброса крови в антеградном направлении. Таким образом, повышается фракция регургитации
• Тахикардия. Поскольку регургитации крови при недостаточности митрального клапана происходит во время систолы, тахикардия (больше систол в минуту) увеличивает фракцию регургитации
• Перегрузка объемом. Расширение левого желудочка при перегрузке жидкостью приводит к растяжению кольца и несмыканию створок митрального клапана, усиливая регургитацию крови
6. Как диагностируется недостаточность митрального клапана?
При аускультации голосистолический шум лучше всего выслушивается па верхушке сердца и иррадиирует в левую подмышечную область. Наиболее достоверным диагностическим исследованием является цветная допплер-эхокардиография, особенно чреспищеводная эхокардиография, которые позволяют получить точное изображение регургигирующей струи и количественные данные о пей. При помощи эхокардиографии можно также установить, какая именно аномалия митрального клапана вызывает регургитацию.
7. Как лечится недостаточность митрального клапана?
• Снижение постнагрузки ингибиторами ангиотензин-превращающих ферментов является основной лекарственной терапией недостаточности митрального клапана. Цель ее состоит в оптимизации антеградного кровотока путем снижения сопротивления фракции выброса левого желудочка через аортальный клапан, что сводит к минимуму ретроградный выброс
• Диуретики (фуросемид) позволяют снизить преднагрузку. Объемная нагрузка на левый желудочек расширяет кольцо митрального клапана, усиливая регургитацию крови в левое предсердие
• Дигоксин регулирует частоту желудочковых сокращений при мерцательной аритмии. При тахиформе мерцательной аритмии повышается фракция регургитации, так как количество систол увеличивается
• Кумадин — применяется при мерцательной аритмии
8. Каковы показания к хирургическому лечению недостаточности митрального клапана?
Операция показана, когда:
(1) симптомы митральной недостаточности сохраняются на фоне лекарственной терапии;
(2) по данным эхокардиографии в динамике недостаточность митрального клапана прогрессирует;
(3) сократительная функция левого желудочка ослабляется.
Поскольку при недостаточности митрального клапана снижается сопротивление выбросу крови из левого желудочка, фракция выброса левого желудочка при этом должна превышать норму.
Фракция выброса
11. В чем заключается пластика митрального клапана?
Избыточная(-ые) часть(-и) створки(-ок) клапана иссекается(-ются), после чего створки сопоставляются, кольцо митрального клапана прошивается сосбаривающим швом и укрепляется аннулопластическим кольцом протеза. Последнее пришивается по периметру клапанного кольца со стороны левого предсердия. Таким образом, створки митрального клапана поддерживаются компетентными сухожильными хордами, и его окружность уменьшается.
Компетентность реконструированного клапана оценивается интраоперационно при помощи чреспищеводной эхокардиографии.
12. Какова летальность при пластике митрального клапана и протезировании?
При пластике — 2%, при протезировании — 6%.
13. Каковы отдаленные результаты пластики митрального клапана?
Вероятность повторной операции в связи с неудачной пластикой митрального клапана составляет приблизительно 2% в год.
14. Что такое систолическое переднее движение митрального клапана?
Систолическое переднее движение — это осложнение пластики митрального клапана. После пластики передняя створка клапана может отклоняться в направлении потока крови, выбрасываемого левым желудочком в систолу, и этим создает две проблемы: (1) динамическое препятствие потоку крови из левого желудочка и (2) регургитацию крови в левое предсердие (смещение передней створки вперед вызывает ее укорочение).
Подозрение па систолическое переднее движение возникает в случае низкого сердечного выброса после пластики митрального клапана. Диагностика осуществляется при помощи эхокардиографии. Поскольку систолическое переднее движение обостряется при повышенной сократимости миокарда, следует избегать инотропных препаратов.
Лечение систолического переднего движения заключается в повышении объемной нагрузки на сердце и применении бета-адреноблокаторов, обладающих отрицательным ииотропным действием. Если эти меры оказываются неэффективными, показано протезирование митрального клапана.
Учебное видео аускультации сердца
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Митральная регургитация
Регургитация митрального клапана (митральная недостаточность, недостаточность митрального клапана, митральная регургитация (МР)) — неспособность митрального клапана предотвратить обратный ток крови из ЛЖ в его систолу в левое предсердие. Термин «митральная регургитация» подразумевает именно обратный ток крови из ЛЖ в левое предсердие, т.е. последствие митральной недостаточности.Тем не менее термины стали практически синонимами.
Этиология
Аппарат митрального клапана представлен створками митрального клапана, сухожильными хордами, папиллярными мышцами и фиброзным кольцом митрального клапана. Патология любой из этих структур может привести к развитию МР.
Наиболее частыми причинами МР служат:
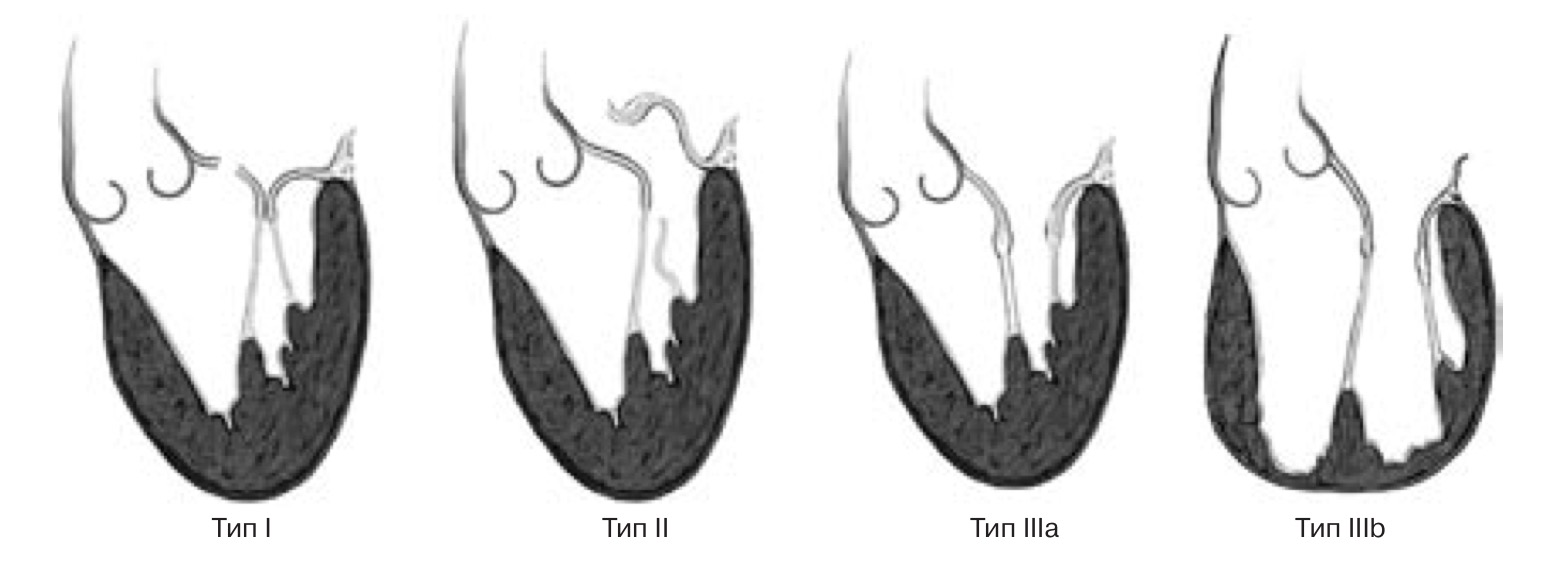
Функциональная классификация митральной регургитации по Carpentier. Классификация диапазона движения митральной створки: тип I – движение не ограничено; тип II – чрезмерная подвижность; тип III – рестрикция подвижности
Клиника
В периоде компенсации, который может длиться несколько лет, возможно бессимптомное течение митральной недостаточности. В стадии субкомпенсации появляются субъективные симптомы, выражающиеся одышкой, быстрой утомляемостью, тахикардией, ангинозными болями, кашлем, кровохарканьем. При нарастании венозного застоя в малом круге могут возникать приступы ночной сердечной астмы. Развитие правожелудочковой недостаточности сопровождается проявлением акроцианоза, периферических отеков, увеличением печени, набуханием шейных вен, асцитом. При компрессии возвратного гортанного нерва расширенным левым предсердием или легочным стволом возникает осиплость голоса или афония (синдром Ортнера). В стадии декомпенсации более чем у половины пациентов с митральной недостаточностью выявляется мерцательная аритмия.
Для оценки степени митральной недостаточности существует целый ряд эхокардиографических показателей. В первую очередь, следует остановиться на таком параметре, как ширина vena contracta – размер конвергентного потока регургитации сразу под створками. Vena contracta коррелирует с диаметром отверстия регургитации и, следовательно, с тяжестью регургитации. Для регургитации легкой степени характерна узкая vena contracta, ширина которой менее 3 мм, при тяжелой МР величина этого параметра 7 мм и больше. Более точные показатели получают в парастернальной проекции по длинной оси сердца. Для оптимизации визуализации vena contracta и повышения точности измерений предпочтительно использовать режим увеличения. Поперечный срез vena contracta признан эффективным просветом регургитации, который также является рекомендуемым методом измерения.
Метод оценки проксимальной изоскоростной поверхности или проксимальной зоны регургитации – способ вычисления эффективной площади отверстия регурги- тации, основанный на оценке зоны конвер- генции потока регургитации. Если он составляет 1,0 см и более, то МР следует считать тяжелой. Определив радиус проксимальной зоны регургитации в начале диастолы, максимальную скорость потока регургитации и зная скорость, при которой появляется эффект aliasing (скоростной предел возникновения феномена разворота спектра), можно рассчитать величину эффективной площади отверстия регургитации согласно интегрированной в аппарат формуле EROA=6,28 R2 × Alias V / MR V. Эффективная площадь отверстия регургитации EROA 0,4 см2 и больше соответствует тяжелой МР, EROA не более 0,2 см2 указывает на регургитацию легкой степени.
Площадь потока (струи) регургитации
определяется при цветовой допплерографии как отношение площади потока регургитации к площади предсердия при пределе Nyquist от 50–60 см/с. Расчет индекса площади потока регургитации получают в четырех- или двухкамерной позиции в систолу ЛЖ планиметрическим способом обводки контуров струи регургитации с использованием поправочного коэффициента (0,785) к площади ЛП. Однако использование данной методики ограничено вероятностью ошибки или неправильной интерпретации полученных данных. При атриомегалии возможна недооценка выраженности митральной регургитации. При эксцентричности струи невозможно оценить ее значимость в одной плоскости. Таким образом, данная методика исследования позволяет получить скорее приблизительное представление об объеме регургитации, поэтому считается малоинформативной и крайне зависимой от установок усиления сигнала.
Митральная регургитация (митральная недостаточность)
Митральная регургитация представляет собой обратный ток крови назад через митральный клапан при сокращении левого желудочка во время каждого сердечного цикла. Митральный клапан открывается, пропуская кровь из левого предсердия в левый желудочек, и закрывается при сокращении левого желудочка, выталкивающего кровь в аорту. Если митральный клапан полностью не смыкается, часть крови проникает назад в левое предсердие — так называемая регургитация.
Повышение давления в левом предсердии приводит к росту давления крови в венах, ведущих от легких к сердцу, и вызывает увеличение размеров левого предсердия. Быстрого обмена крови в предсердии не происходит, кровь застаивается, и внутри камеры могут образовываться сгустки крови. Если сгусток отрывается, он выталкивается из сердца и может блокировать артерию, что может привести к развитию инсульта или других повреждений.
Митральная регургитация может быть острой или хронической.
Причины
Острая митральная недостаточность
Симптомы
Диагностика
Митральная регургитация обычно диагностируется на основе характерных сердечных шумов. С целью уточнения диагноза врач может назначить обследование:
Лечение
При регургитации легкой степени специфического лечения может не понадобиться. Хирургическое вмешательство должно быть выполнено прежде, чем разовьется постоянная слабость сердечной мышцы. Лечение зависит от причины и симптомов болезни, тяжести течения, а также наличия сопутствующих заболеваний и медикаментозной терапии, получаемой по сопутствующей патологии. С учетом этого врач может назначить:
Недостаточность митрального клапана
Сущность этого порока состоит в нарушении замыкательной функции клапана вследствие фиброзной деформации створок, подклапанных структур, дилятации фиброзного кольца или нарушении целостности элементов митрального клапана, что обусловливает возврат части крови из левого желудочка в предсердие. Эти нарушения внутрисердечной гемодинамики сопровождаются уменьшением минутного объема кровообращения, развитием синдрома легочной гипертензии.
Причины возникновения митральной недостаточности представлены в таблице 1.
Повреждение митрального кольца
Повреждение створок митрального клапана
Разрыв сухожильных хорд
Повреждение или дисфункия папиллярных мышц
Дисфункция протеза митрального клапана (у больных, ранее перенесших оперативное вмешательство)
Изменения воспалительного характера
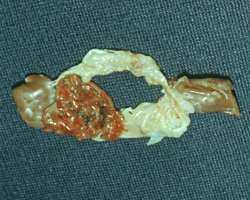 | Рис. 7 Препарат митрального клапана, иссеченный во время операции. Створки разрушены с формированием митральной недостаточности, видны массивные вегетации. |
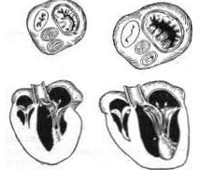
Класификация. С целью градации недостаточности митрального клапана применяется классификация, основанная на величине трансклапанной регургитации. Выделяют 3 степени митральной недостаточности (рис. 8):
Клиническая картина и диагностика. В отличие от митрального стеноза при митральной недостаточности одышка менее выражена и появляется в более поздние сроки формирования порока. Кровохарканье возникает редко, и недостаточность кровообращения развивается значительно позже. На ЭКГ обычно отсутствуют признаки изолированной гипертрофии правого желудочка. Аускультативно и фонографически определяется систолический шум с эпицентром звучания над верхушкой сердца, распространяющийся в левую подмышечную область.
Клиническая симптоматика во многом связана со степенью нарушения кровообращения, зависимой, главным образом, от объема регургитации крови из левого желудочка в предсердие, выраженности легочной гипертензии и состояния сократительной функции миокарда. С появлением выраженной недостаточности кровообращения медикаментозная терапия становится неэффективной вследствие необратимых изменений во внутренних органах и, прежде всего, в сердце, возникающих в результате его хронической перегрузки и ревматического кардита.
Рентгенологически характерен застой в легких по венозному типу. При недостаточности митрального клапана левое предсердие увеличено по большому радиусу (более 7 см) и преобладает увеличение левого желудочка над правым. Характерным является систолическое увеличение (пульсация) тени левого предсердия, определяемое при рентгеноскопии.
В диагностике недостаточности митрального клапана существенную роль играет эхокардиография. Применение трансторакального и чреспищеводного сканирований позволяет определить характер патологических изменений на клапане (инфекционный эндокардит, миксоматозная дегенерация и т.д.), оценить выраженность нарушений внутрисердечной гемодинамики (определить степень регургитации, ее характер). Данные эхокардиографической картины вместе с клиническими проявления и позволяют сформулировать показания к хирургическому лечению.
Оперативное лечение. Показанием к хирургическому лечению при митральной недостаточности является возникновение регургитации II-III степени.
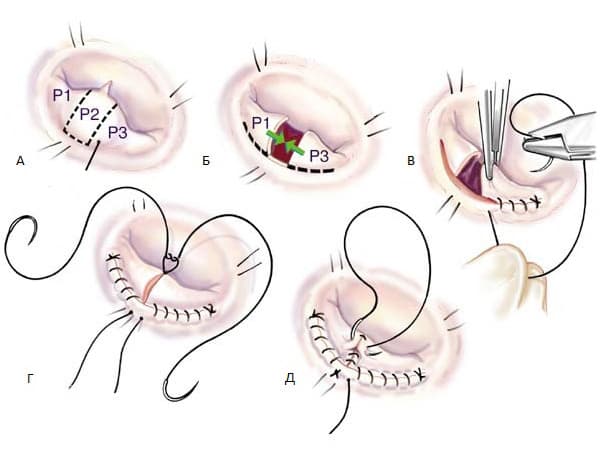
Задача хирургической коррекции состоит в устранении порока в условиях искусственного кровообращения путем восстановления запирательной функции митрального клапана. Чаще всего это достигается протезированием клапана механическим или биологическим протезом. При ограниченных изменениях клапана могут быть выполнены клапаносохраняющие операции (рис. 9): шовная вальвулопластика, анулопластика, сужение фиброзного кольца специальным жестким синтетическим кольцом, восстановление подклапанных структур, а также изолированное протезирование створок клапана ауто- или ксеноперикардом. Следует отметить, что результаты хирургического лечения недостаточности митрального клапана в значительной степени зависят от своевременности определения показаний к оперативному лечению.
Рис. 9. Варианты клапансохраняющих операций на митральном клапане.
Митральная недостаточность
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Этиология митральной недостаточности:
Развитие острой митральной недостаточности, рефрактерной к медикаментозной терапии, является показанием к экстренному хирургическому вмешательству.
Проявления клинических симптомов митральной недостаточности обусловлено тяжестью недостаточности митрального клапана и функционального состояния левого желудочка.
Симптомы
Наиболее типичная жалоба – это одышка, которая возникает при умеренной и тяжелой хронической митральной недостаточности и клиника острой левожелудочковой недостаточности при острой митральной недостаточности. Наличие фибрилляции предсердий до операции является независимым предиктором снижения отдаленной выживаемости после операции на митральном клапане по поводу хронической митральной недостаточности.
Диагностика митральной недостаточности
Эхокардиография (ЭХОКГ) занимает ведущее место в диагностике недостаточности митрального клапана и определения показаний по тактике ведения больного. При недостаточной информативности трансторакальной ЭХОКГ и уточнения возможности реконструктивной операции на митральном клапане должна быть выполнена чрезпищеводная ЭХОКГ.
ЭХОКГ позволяет определить этиологию митральной недостаточности, ее тяжесть –компенсаторные возможности левого желудочка, наличие осложнений (левожелудочковая недостаточность, легочная гипертензия, правожелудочковая недостаточность), выявить другие пороки сердца.
ЭХОКГ исследование позволяет оценить степень недостаточности митрального клапана по отношению площади потока регургитации к площади левого предсердия:
Если ИБС не является причиной митральной недостаточности и нет данных за сопутствующую ИБС показания к операции могут быть определены без катетеризации сердца.
Применение инвазивных методов обследования показано пациентам с ишемической дисфункцией митрального клапана:
Коронароангиография позволяет уточнить наличие стенозирующего поражения коронарных артерий и определить показания к реваскуляризации миокарда в сочетании с хирургической коррекцией митральной недостаточности.
Показания к оперативному лечению митральной недостаточности
Классификация рекомендаций и уровни достоверности в формате АКК/ААС:
Кроме того, уровни достоверности в поддержку рекомендаций изложены следующим образом:
Хирургическое лечение недостаточности митрального клапана
1. Пациенты с острой тяжелой митральной недостаточностью (Уровень достоверности: B)
2. Пациенты с хронической тяжелой недостаточностью митрального клапана и СН II, III, IV ФК по NYHA, при отсутствии тяжелой дисфункции ЛЖ (тяжелая дисфункция ЛЖ определяется как фракция выброса меньше 30%) и/или КСР больше 55 мм. (Уровень достоверности: B)
3. Асимптомные пациенты с хронической тяжелой митральной недостаточностью и легкой, умеренной дисфункцией ЛЖ, фракция выброса 30-60% и/или КСР больше или равно 40 мм. (Уровень достоверности: B)
4. Более показана пластика, чем протезирование митрального клапана у большинства пациентов с тяжелой хронической митральной недостаточностью, которым необходима операция, и пациенты должны быть направлены в хирургические центры с большим опытом по восстановлению МК. (Уровень достоверности: C)
КЛАСС IIА
1. Показана пластика МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью и нормальной функцией ЛЖ (фракция выброса больше 60% и КСР меньше 40 мм), у которых вероятность хороших результатов пластики клапана больше 90 %. (Уровень достоверности: B)
2. Показано вмешательство на МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью с нормальной функцией ЛЖ и пароксизмом фибрилляции предсердий. (Уровень достоверности: C)
3. Показано вмешательство на МК у асимптомных пациентов с тяжелой хронической митральной недостаточностью с сохраненной функцией ЛЖ и легочной гипертензией (систолическое давление ЛА больше 50 мм рт.ст. в покое или больше 60 мм рт.ст. при нагрузке). (Уровень достоверности: C)
4. Показано вмешательство на МК у пациентов с тяжелой хронической МР*, развившейся в результате первичной патологии митральных структур, симптомами III-IV ФК по NYHA и тяжелой дисфункцией ЛЖ (фракция выброса мене 30% или КСР больше 55 мм), которым больше подходит восстановление МК. (Уровень достоверности: C)
КЛАСС IIБ
КЛАСС III
1. Вмешательство на митральный клапан не показано асимптомным пациентам с митральной недостаточностью и нормальной функцией ЛЖ (фракция выброса более 60% и КСР менее 40 мм), у которых есть существенные сомнения о возможности пластики МК. (Уровень достоверности: C)
2. Изолированная операция МК не показана пациентам с легкой или умеренной митральной недостаточностью. (Уровень достоверности: C)
Своевременность оперативного вмешательства позволяет добиться хороших результатов хирургической коррекции пороков сердца, уменьшает степень оперативного риска и улучшает отдаленные результаты хирургического лечения.
Ревматическая недостаточность митрального клапана (I05.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Степень по данным ангиографии
Площадь потока митральной регургитации при цветовом допплеровском картировании
Небольшой поток центральной регургитации (менее 4 см 2 или менее 20% отверстия левого предсердия)
Промежуточные значения между легкой и тяжелой степенью митральной регургитации
«Vena contracta» шириной более 0,7 см с большим центральным потоком митральной регургитации (>40% площади левого предсердия) или эксцентричный поток митральной регургитации, поступающей в левое предсердие
«Vena contracta», ширина (см)
Количественные (полученные при эхоскопии или катетеризации полостей сердца) критерии
Объем регургитации (мл/сокращение)
Площадь потока регургитации, (см 2 )
Увеличение размеров левого желудочка
Увеличение размеров левого предсердия
Этиология и патогенез
Эпидемиология
Клиническая картина
Cимптомы, течение
В стадии компенсации митральной недостаточности субъективных ощущений не бывает. Больные могут выполнять значительную физическую нагрузку, и порок может быть выявлен случайно при медицинском осмотре.
Основные проявления:
5. При недостаточности митрального клапана чаще, чем при митральном стенозе, больных беспокоит ноющая, давящая, колющая боль в области сердца, не всегда связанная с физической нагрузкой.
При аускультации сердца определяется:
1. Ослабление или полное отсутствие I тона сердца, что обусловлено нарушением механизма захлопывания митрального клапана (отсутствием «периода замкнутых клапанов»), а также волной регургитации.
2. Акцент II тона над легочной артерией обычно выражен умеренно и возникает при развитии застойных явлений в малом круге кровообращения. Часто над легочной артерией выслушивается также расщепление II тона, связанное с запаздыванием аортального компонента тона, так как период изгнания увеличенного количества крови из левого желудочка становится более продолжительным.
3. Часто на верхушке сердца определяется глухой III тон, возникающий вследствие того, что увеличенное количество крови из левого предсердия усиливает колебания стенок желудочка.
Диагностика
1. На электрокардиограмме при выраженной недостаточности митрального клапана наблюдаются признаки гипертрофии левого предсердия и левого желудочка в виде увеличенной амплитуды зубцов комплекса QRS в соответствующих отведениях, чаще в сочетании с измененной конечной частью желудочкового комплекса (уплощение, инверсия зубца Т, снижение сегмента ST) в тех же отведениях.
При развитии легочной гипертензии появляются признаки гипертрофии правого желудочка и правого предсердия. Мерцание предсердий выявляется у 30- 35% больных.
2. Фонокардиограмма. При записи с верхушки сердца амплитуда I тона значительно уменьшена. Интервал Q-I тон увеличивается до 0,07-0,08 с в результате повышения давления в левом предсердии и некоторого запаздывания захлопывания створок митрального клапана. Систолический шум записывается сразу после I тона и занимает всю систолу или большую ее часть. Амплитуда шума тем больше, чем более выражена недостаточность клапана.
6. Катетеризация полостей сердца позволяет выявить ряд ценных диагностических признаков. Давление в легочной артерии обычно повышено. На кривой легочно-капиллярного давления видна характерная картина недостаточности митрального клапана в виде увеличения волны V более 15 мм рт. ст. с быстрым и крутым падением после нее, что является признаком регургитации крови через отверстие митрального клапана.
При вентрикулографии Вентрикулография – метод рентгенологического исследования желудочков головного мозга или сердца с использованием контрастного вещества
можно наблюдать как контрастное вещество во время систолы левого желудочка заполняет полость левого предсердия. Интенсивность контрастирования последнего зависит от степени недостаточности митрального клапана.
Дифференциальный диагноз
Митральную регургитацию дифференцируют со следующими заболеваниями:
3. Легочная или трикуспидальная регургитация.
5. Дефект межпредсердной перегородки. Для дефекта межпредсердной перегородки характерны указания в анамнезе на повторные пневмонии. Систолический шум выслушивается слева от грудины во втором-третьем межреберье, проводится лучше к основанию сердца и на сосуды. ЭКГ определяет отклонение электрической оси сердца вправо, выявляются гипертрофия правого предсердия и правого желудочка. Часто отмечается неполная блокада правой ножки предсердно-желудочкового пучка. Гипертрофия правого предсердия и правого желудочка обнаруживается и при рентгенологическом исследовании.
Осложнения
Лечение
Специфические консервативные методы лечения митральной недостаточности отсутствуют. Развивающуюся сердечную недостаточность лечат общепринятыми методами.
По показаниям назначают мочегонные препараты, периферические вазодилататоры (в том числе ингибиторы АПФ), блокаторы β-адренорецепторов (в том числе карведилол), сердечные гликозиды, антикоагулянты.
Показано ограничение физических нагрузок, ограничение потребления натрия.
В поздних стадиях для уменьшения вероятности венозного тромбоза и легочной эмболии назначают антикоагулянты и рекомендуют бинтовать ноги эластичными бинтами.
Хирургическая коррекция недостаточности левого предсердно-желудочкового клапана предполагает замену клапана подходящим протезом или клапанной тканью.
Показания к операции при тяжелой хронической митральной регургитации, обусловленной органическим поражением клапана
| Показания | Класс |
|---|---|
| «Симптомные» пациенты с фракцией выброса (ФВ) левого желудочка > 30% и конечно-систолическим размером (КСР) | IB |
| «Бессимптомные» пациенты с дисфункцией левого желудочка (КСР > 45 мм* и/или ФВ левого желудочка | IC |
| «Бессимптомные» пациенты с сохраненной функцией левого желудочка и фибрилляцией предсердий (ФП) или легочной гипертензией (систолическое давление в легочной артерии > 50 мм рт. ст. в состоянии покоя) | IIaC |
| Пациенты с тяжелой дисфункцией левого желудочка (ФВ левого желудочка 55 мм) | IIaC |
| «Бессимптомные» пациенты с сохраненной функцией левого желудочка, высокой вероятностью стойкого эффекта клапанносберегающей операции с низким риском хирургического вмешательства | IIbB |
| Пациенты с тяжелой дисфункцией левого желудочка (ФВ левого желудочка 55 мм), рефрактерные к медикаментозной терапии с низкой вероятностью выполнения клапанносберегающей операции, без тяжелых сопутствующих заболеваний | IIbC |
Лечение бессимптомных больных остается областью различных противоречий, где показания к хирургическому лечению зависят от стратификации риска, возможности восстановления клапана.
Митральная регургитация
(Митральная недостаточность)
, MD, Waitemata District Health Board and Waitemata Cardiology, Auckland
Этиология митральной регургитации
Недостаточность митрального клапана может быть
Острый или хронический
Первичный или вторичный
К причинам острой митральной недостаточности относятся:
дисфункция сосочковых мышц или их разрыв при ИБС
Инфекционный эндокардит Инфекционный эндокардит Инфекционный эндокардит (ИЭ) – инфекция эндокарда, обычно бактериальная (чаще стрептококковая или стафилококковая) либо грибковая. Он может проявляться лихорадкой, шумами в сердце, петехиями. Прочитайте дополнительные сведения 
Миксоматозные разрывы сухожильных хорд
механическая поломка протеза митрального клапана
Общими причинами хронической митральной недостаточности являются патологические изменения в самом клапане (первичная MН) или деформация здорового клапана по причине дилатации и поражения миокарда левого желудочка и/или митрального кольца (вторичная MН).
Патофизиология митральной недостаточности
Осложнения хронической МН включают постепенное увеличение левого предсердия (ЛП); увеличение ЛЖ и эксцентрическая гипертрофия, которая сначала компенсирует регургитацию (сохраняя ударный объем), а потом начинается декомпенсация, приводящая к снижению ударного объема; фибрилляция предсердий (ФП), которая, в свою очередь, может осложняться тромбоэмболией, и инфекционный эндокардит.
Симптомы и признаки митральной регургитации
Острая митральная регургитация вызывает те же симптомы и признаки, что и острая сердечная недостаточность Клинические проявления Сердечная недостаточность (СН) – синдром дисфункции желудочков сердца. Левожелудочковая недостаточность приводит к развитию одышки и быстрой утомляемости, правожелудочковая недостаточность –. Прочитайте дополнительные сведения 
Большинство больных с хронической митральной регургитацией изначально не имеют симптомов, клинические проявления развиваются незаментно, по мере увеличения ЛП, нарастания давления в легочной артерии и повышения венозного давления и декомпенсации ЛЖ. Симптомы включают одышку, усталость (из-за сердечной недостаточности), ортопноэ и сердцебиение (часто вследствие фибрилляции предсердий Фибрилляция предсердий Фибрилляция предсердий – это быстрый нерегулярный предсердный ритм. Симптомы включают: перебои в работе сердца и иногда – слабость, снижение толерантности к физической нагрузке, одышку, пресинкопальные. Прочитайте дополнительные сведения ). Иногда у больных развивается эндокардит Инфекционный эндокардит Инфекционный эндокардит (ИЭ) – инфекция эндокарда, обычно бактериальная (чаще стрептококковая или стафилококковая) либо грибковая. Он может проявляться лихорадкой, шумами в сердце, петехиями. Прочитайте дополнительные сведения 
При аускультации I сердечный тон (S1) может быть ослаблен (или иногда громким). Появление III тона (S3) на верхушке свидетельствует о дилатации ЛЖ и тяжелой митральной регургитации.
Главный признак митральной недостаточности – голосистолический (пансистолический) шум, который слышен лучше всего на верхушке сердца через стетоскоп с диафрагмой, когда больной лежит на левом боку. При легкой МН систолический шум может быть более коротким или возникать в позднюю систолу.
Шум начинается с S1, если МН вызвана несостоятельностью створок в течение всей систолы, но часто начинается после (S1) тона (например, когда расширение ЛЖ в систолу меняет расположение аппарат клапана, а также если ишемия или фиброз миокарда меняют гемодинамику). Если шум начинается после первого тона S1 всегда продолжается до второго тона (S2). Шум проводится в левую подмышечную область; интенсивность может оставаться такой же или меняться. Если интенсивность изменяется, шум имеет тенденцию к нарастанию в объеме до S2-тона.
Шум уменьшается в положении стоя и при пробе Вальсальвы. Шум МН усиливается при рукопожатии или приседании, потому что нарастает периферическое сосудистое сопротивление изгнанию из желудочка, увеличивая регургитацию в ЛП. После S3 может быть слышен короткий урчащий шум в середине диастолического притока из-за обильного митрального диастолического потока. У пациентов с пролапсом задней створки шум может быть грубым и иррадиирует к верхней части грудины, напоминая шум при аортальном стенозе.
Диагностика митральной недостаточности
В случае, когда острая, тяжелая МН не может быть выявлена цветной допплер-эхокардиографией, это заболевание следует подозревать, если острая сердечная недостаточность сопровождается гипердинамической систолической функцией ЛЖ.
При подозрении на эндокардит или тромбы на клапане чреспищеводная эхокардиография Эхокардиография На данном фото изображен пациент, которому выполняется эхокардиография. На этом изображении показаны все 4 камеры сердца, а также трикупсидальный и митральный клапаны. Эхокардиография использует. Прочитайте дополнительные сведения 
Первоначально обычно выполняется ЭКГ и рентгенография грудной клетки.
При ЭКГ можно выявить увеличение ЛП и гипертрофию ЛЖ с ишемией или без нее. При острой МН обычно присутствует синусовый ритм, так как предсердия не успевают растянуться и трансформироваться.
Рентгенография грудной клетки при острой МН может показать наличие отека легких; при отсутствии фонового хронического заболевания аномалий сердечной тени не обнаруживается. При хронической МН на рентгенограмме можно увидеть расширение ЛП и ЛЖ. Кроме того, рентгенологическая картина может указать на признаки легочного застоя и отек легких при сердечной недостаточности.
Перед хирургическим вмешательством выполняют катетеризацию сердца Катетеризация сердца Катетеризация сердца представляет собой проведение катетера через периферические артерии или вены в камеры сердца, легочную артерию, коронарные артерии и вены. Катетеризацию сердца используют. Прочитайте дополнительные сведения 
Часто проводят периодический нагрузочный тест Стресс-тест В процессе проведения стресс-тестов сердце подвергают индуцированной повышенной потребности в кислороде, наблюдая за ним с помощью электрокардиографии или визуализирующих методов, что может. Прочитайте дополнительные сведения 
Прогноз при митральной регургитации
Прогноз при митральной регургитации зависит от ее длительности, степени тяжести и причины. В некоторых случаях МН ухудшается, в конечном итоге переходя в тяжелую форму. В течение каждого года после того, как тяжесть МН нарастает, приблизительно у 10% пациентов развиваются клинические симптомы. Порядка 10% больных с хронической МН, вызванной пролапсом митрального клапана, нуждаются в хирургическом вмешательстве.
Лечение митральной недостаточности
Пластика митрального клапана предпочтительнее при первичной МР
Медикаментозная терапия или замена митрального клапана при вторичной МР
Антикоагулянты для пациентов с фибрилляцией предсердий
Ингибиторы ангиотензин-превращающего фермента (АПФ) и другие вазодилататоры не предупреждают прогрессирование дилатации ЛЖ и МН, и, таким образом, их применение при бессимптомной регургитации с сохраненной функцией ЛЖ неоправданно. Однако при наличии дилатации или дисфункции ЛЖ показана медикаментозная терапия с использованием блокаторов рецепторов ангиотензина, ингибитора неприлизина (например, сакубитрила), антагониста альдостерона и/или вазодилатирующего бета-блокатора (например, карведилола). При вторичной МР эти препараты могут уменьшить тяжесть МР и, вероятно, улучшить прогноз.
Если ЭКГ выявила блокаду левой ножки пучка Гиса у пациентов с вторичной МН, можно выполнить электростимуляцию обоих желудочков.
Петлевые диуретики, такие как фуросемид, могут помочь пациентам с одышкой при физической нагрузке или ночной одышке. Дигоксин может уменьшить симптомы у пациентов с ФП или у больных, которым не может быть выполнена операция.
Антикоагулянты назначаются для предупреждения тромбоэмболий Профилактика Тромбоэмболия легочной артерии – это окклюзия легочных артерий тромбами любого происхождения, чаще всего образующихся в крупных венах ног или малого таза. Факторами риска тромбоэмболии легочной. Прочитайте дополнительные сведения 
Выбор времени хирургического вмешательства
Острая митральная недостаточность является показанием к экстренной пластике митрального клапана или его замене, при необходимости может сочетаться с коронарной реваскуляризацией. Перед хирургическим вмешательством можно использовать инфузию нитропруссида натрия или нитроглицерина. а также внутриаортальный баллонный насос для уменьшения постнагрузки, что увеличит ударный систолический объем и уменьшит объем ЛЖ и объем регургитации.
Тяжелая хроническая первичная митральная регургитация требует вмешательства при появлении симптомов или декомпенсации (ФВЛЖ ≤ 60% или конечный систолический диаметр ЛЖ ≥ 40 мм). Даже в отсутствие этих триггеров вмешательство может быть выгодным, когда хирургический риск низок, а морфология клапана указывает на высокую вероятность успешного восстановления. Предыдущие показания к вмешательству, которые не соответствуют последним рекомендациям ( 1 Справочные материалы по лечению Митральная недостаточность (МН) – несостоятельность митрального клапана, приводящая к возникновению тока крови из левого желудочка (ЛЖ) в левое предсердие в систолу. МН может быть первичной. Прочитайте дополнительные сведения ), включают ФП, легочную гипертензию, «молотящую» створку (при пролапсе митрального клапана) и дилатацию левого предсердия. Когда ФВ снижается до
Для пациентов, которым выполняют хирургическое вмешательство на сердце по другим показаниям, необходимо рассмотреть возможность проведения сопутствующей операции на митральном клапане для восстановления клапана с умеренной степенью MН. Тем не менее, для вторичной МР-энтерографии эта тактика была поставлена под сомнение из-за результатов недавнего двухлетнего рандомизированного сравнения с изолированным АКШ. Восстановление митрального клапана не отразилось негативно на ремоделировании ЛЖ или на жизнеспособности, но произошло избыточное количество нежелательных явлений ( 2 Справочные материалы по лечению Митральная недостаточность (МН) – несостоятельность митрального клапана, приводящая к возникновению тока крови из левого желудочка (ЛЖ) в левое предсердие в систолу. МН может быть первичной. Прочитайте дополнительные сведения ). Таким образом, при ишемии АКШ необходимо выполнять только при тяжелой вторичной МР.
Выбор типа хирургической операции
При первичной недостаточности митрального клапана, чем больше хирургическое вмешательство имитирует работу здорового клапана, тем больше вероятность сохранения функции ЛЖ и меньше смертность. Таким образом, предпочтителен следующий порядок
Восстановление с помощью ремоделирования створки и замены хорды
Замена с сохранением хорд
Замена с удалением хорд
Если реконструкция митрального клапана с ремоделированием створок и заменой хорд не представляется возможным, замена механическим протезом предпочтительнее, поскольку тканевые клапаны имеют меньший срок службы при митральном протезировании. Биопротезирование является вариантом для пациентов старше 70 лет.
При вторичной митральной регургитации замена митрального клапана в настоящее время предпочтительнее аннулопластики опорным кольцом с гиперкоррекцией, поскольку замена митрального клапана приводит к меньшей митральной регургитации и сердечной недостаточности через 2 года после лечения ( 3 Справочные материалы по лечению Митральная недостаточность (МН) – несостоятельность митрального клапана, приводящая к возникновению тока крови из левого желудочка (ЛЖ) в левое предсердие в систолу. МН может быть первичной. Прочитайте дополнительные сведения ). Когда механизм вторичной МР заключается в дилатации кольца из-за ФП, хирургическое вмешательство на клапане может иметь преимущество, если симптомы не контролируются с помощью лекарств.
Пожизненная аникоагуляционная терапия с варфарином необходима пациентам с механическим клапаном для предотвращения тромбоэмболии. При биопротезном митральном клапане необходимо проведение антикоагуляционной терапии варфарином в течение 3–6 месяцев после операции (см. также Антикоагулянтная терапия у пациентов с протезированными клапанами сердца [Anticoagulation for patients with a prosthetic cardiac valve] Антикоагулянтная терапия для пациентов с протезом клапана сердца Патология любого клапана сердца может характеризоваться развитием стеноза или недостаточности (также называемой регургитацией или несостоятельностью), которые вызывают гемодинамические изменения. Прочитайте дополнительные сведения ). Новейшие пероральные антикоагулянты прямого действия (DOAC) являются неэффективными и не должны применяться.
Приблизительно у 50% больных с декомпенсацией протезирование клапана приводит к заметному снижению фракции выброса, потому что у таких пациентов функция ЛЖ зависит от уменьшения постнагрузки при МН.
Справочные материалы по лечению
1. Otto CM, Nishimura RA, Bonow RO, et al: 2020 ACC/AHA Guideline for the Management of Patients With Valvular Heart Disease: Executive Summary: A Report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Circulation 143(5):e35–e71, 2021. doi: 10.1161/CIR.0000000000000932
2. Michler RE, Smith PK, Parides MK, et al: Two-year outcomes of surgical treatment of moderate ischemic mitral regurgitation. N Engl J Med 374:1932–1941, 2016. doi: 10.1056/NEJMoa1602003
3. Goldstein D, Moskowitz AJ, Gelijns AC, et al: Two-year outcomes of surgical treatment of severe ischemic mitral regurgitation. N Engl J Med 374:344–353, 2016. doi: 10.1056/NEJMoa1512913.
5. Obadia JF, Messika-Zeitoun D, Leurent G, et al: Percutaneous repair or medical treatment for secondary mitral regurgitation. New Engl J Med 379:2297–2306, 2018. doi: 10.1056/NEJMoa1805374
6. Stone GW, Lindenfeld J, Abraham WT, et al: Transcatheter mitral-valve repair in patients with heart failure. New Engl J Med 379:2307–2318, 2018. doi: 10.1056/NEJMoa1806640
Ключевые моменты
Основными причины митральной регургитации (МР): пролапс митрального клапана, ревматическая лихорадка, дилатация левого желудочка или инфаркт миокарда.
Хроническая митральная регургитация (МР) является причиной медленно прогрессирующих симптомов сердечной недостаточности, а в случае развития фибрилляции предсердий, и сердцебиения.
Типичные аускультативные признаки – голосистолический шум, который слышен лучше всего на верхушке сердца, иррадиируется в левую подмышечную область, усиливается при рукопожатии или приседании, а уменьшается в положении стоя или при пробе Вальсальвы.
Для пациентов с клиническими проявлениями и пациентов, соответствующих определенным эхокардиографическим критериям, замена или пластика клапана считаются эффективными методами лечения.
Недостаточность митрального клапана в практике терапевта
Профессор В.Ю. Мареев
Под митральной недостаточностью (МН) следует понимать состояние, при котором во время систолы левого желудочка (ЛЖ) часть крови попадает в полость левого предсердия (ЛП) против нормального тока крови по камерам сердца. Этот патологический обратный ток крови носит название митральной регургитации и может развиваться как при первичном поражении створок клапана, так и при поражении подклапанного аппарата, хорд и при перерастяжении клапанного кольца (вторичная, относительнная МН). Однако не первопричина развития МН, а степень регургитации и выраженность расстройств гемодинамики определяет тяжесть течения и выбор врачебной тактики.
Недостаточность двустворчатого клапана встречается очень часто, однако нельзя исключить и гипердиагностику этого синдрома (заболевания).
Во-первых, это связано с двумя основными моментами: очень часто наличие систолического шума в области верхушки сердца и основания грудины необоснованно трактуется врачами как МН.
Во-вторых, благодаря широкому распространению метода эхокардиографии (ЭхоКГ) и особенно допплер-ЭхоКГ выяснилось, что минимальная степень митральной регургитации может иметь место и у практически здоровых людей.
Исходя из сказанного, сегодня выделение МН как синдрома (заболевания) базируется прежде всего на определении митральной регургитации не менее II степени по данным допплер-ЭхоКГ (подробнее см. ниже). Это позволяет отсеять все сомнительные и пограничные с нормой случаи и выделить больных с истинной МН, которым необходимы контроль и лечение.
Вопреки распространенному мнению, на долю первичной МН, связанной с ревматическим поражением створок митрального клапана, приходится не более 1/3 всех случаев клинически выраженной митральной регургитации. При ревматическом поражении створок митрального клапана регургитация, как правило, сопровождается образованием стеноза левого атриовентрикулярного отверстия. В этом случае диагноз ставится с учетом гемодинамически преобладающего порока.
Приблизительно 1/3 всех случаев составляет так называемая вторичная, или относительная, МН. Наиболее часто этот синдром сопровождает течение ИБС или дилатационной кардиомиопатии (ДКМП).
При ИБС можно выделить три основных механизма развития НМК:
Ј нарушен еработ подклапанного аппарата, часто при инфаркте папиллярных мышц, ответственных за своевременное и плотное закрытие створок клапана;
Ј перерастяжен емитральног кольца при выраженной дилатации ЛЖ в результате крупноочагового ОИМ либо при заболевании, получившем название ишемической кардиомиопатии.
При ДКМП основным механизмом развития НМК является выраженное расширение камер сердца с перерастяжением кольца двустворчатого клапана.
Наконец, последняя треть случаев МН обусловлена другими причинами. Большое значение среди них имеет пролапс митрального клапана, когда регистрируется “провисание” одной или обеих створок клапана в полость предсердия в момент систолы ЛЖ. Несмыкание створок в этот момент может сопровождаться появлением митральной регургитации. Пролапс митрального клапана может быть врожденным (часто сочетается с другими поражениями соединительной ткани в виде синдрома Марфана или Элерса-Данлоса и др.) или приобретенным. При врожденной форме причиной пролапса могут быть увеличение размеров одной или обеих створок клапана, увеличение числа и длины хорд, нарушения в месте прикрепления хорд к створкам клапана. При приобретенной форме чаще всего имеет место миксоматозное поражение хорд в местах прикрепления к створкам, разрыв или отрыв хорд (например, при травмах или ОИМ), инфаркт или разрыв папиллярных мышц.
Среди более редких причин МН можно выделить врожденные формы, изолированный склероз (кальциноз) створок и митрального кольца, НМК при гипертрофической кардиомиопатии и некоторые другие.
Конечно, с клинической точки зрения, наибольшее внимание должно быть уделено трем формам митральной регургитации: органической или ревматической НМК (РНМК) и относительной НМК (ОНМК) при ИБС и ДКМП.
Патофизиология и нарушения гемодинамики
При преобладании митрального стеноза дилатация предсердия выражена, как правило, умеренно, в то время как при МН кардиомегалия может достигать крайних степеней.
При митральном стенозе предсердие не очень сильно увеличено в размерах, но давление в его полости высокое. Соответственно это повышенное давление распространяется на легочные вены, приводя к раннему повышению давления в малом круге. С другой стороны, имеет место высокое напряжение стенок ЛП, что сопровождается ранними нарушениями проведения импульсов по межпредсердным проводящим путям и развитием мерцательной аритмии.
При МН предсердие превращается в громадный растянутый мешок, но при этом давление в его полости и напряжение стенок увеличиваются относительно медленно. В итоге легочная гипертензия и нарушения ритма в виде мерцательной аритмии развиваются относительно поздно. Аналогично развивается атриомегалия у больных, перенесших ОИМ с поражением папиллярных мышц и хорд.
Сама атриомегалия при МН до поры до времени служит своеобразным “шлюзом”, защищающим больного от развития артериолярной легочной гипертензии. Однако неизбежным финалом является развитие правожелудочковой недостаточности с симптомами ХСН в системе большого круга кровообращения.
Центральная и периферическая гемодинамика при органической и относительной МН
Основными группами больных с МН, которым требуется лечение в терапевтической клинике, являются пациенты с РНМК и больные с ИБС и ДКМП, приводящими к относительной митральной регургитации. Поэтому интересно сопоставить состояние центральной и периферической гемодинамики в этих подгруппах, особенно при развитии симптомов ХСН II-IV функциональных классов, с таковым у пациентов без признаков МН.
Во всех подгруппах больных с НМК наблюдается значительное снижение эффективного ударного объема ЛЖ, что подтверждается достоверным снижением величины сердечного индекса (СИ), максимально выраженной при относительной митральной регургитации в подгруппе пациентов с ДКМП. При этом поддержание сердечного выброса во всех трех группах пациентов с НМК происходит за счет тахикардии, что весьма характерно для этого заболевания (синдрома).
Уровень АД даже при значительной митральной регургитации практически не отличается от нормы, что также весьма характерно для НМК. Однако важную роль в поддержании АД играет рост общего периферического сосудистого сопротивления (ОПСС), отмечаемый во всех группах больных с НМК. С гемодинамической же точки зрения повышение ОПСС, приводит к росту посленагрузки для ЛЖ. В условиях МН это ведет к еще большему перераспределению общего сердечного выброса в сторону митральной регургитации в ущерб эффективному ударному объему ЛЖ. Таким образом, замыкается своеобразный порочный круг: исходное наличие митральной регургитации через цепочку механизмов стимулирует ее прогрессирование.
Типичным изменением внутрисердечной гемодинамики при НМК является существенная дилатация левых отделов сердца, как желудочка, так и предсердия, вследствие их перегрузки объемом.
Достоверное, резкое (более чем в 2 раза) увеличение конечного диастолического объема (КДО) ЛЖ характерно и для РНМК, и для ИБС, но обычно достигает максимальных значений у пациентов с ДКМП. Нередко дилатация ЛЖ как в диастолу, так и в систолу при ДКМП достоверно превосходит таковую у больных с РНМК и ИБС, что связано с первичным миокардиальным поражением сердца у пациентов с кардиомиопатиями.
Показатель сократимости при НМК снижается во всех группах больных, но обычно колеблется в районе 30%, что свидетельствует о средней степени снижения сократимости, несмотря на выраженную дилатацию сердца. При ДКМП снижение фракции выброса (ФВ) достигает гораздо больших величин, но это связано не только и не столько с митральной регургитацией, сколько с первичным поражением миокарда ЛЖ.
Наиболее характерной гемодинамической характеристикой НМК является значительное и достоверное увеличение размеров ЛП как следствие митральной регургитации. У больных с РНМК диастолический размер (ДР) ЛП, как правило, превышает нормальные показатели (3,2 см), достигая в среднем 6 см. В подгруппах больных с ДКМП и ИБС при вторичной митральной регургитации дилатация ЛП также бывает значительной в сравнении с нормой, но обычно ее степень уступает таковой у пациентов с органической РНМК.
Таким образом, налицо некоторый диссонанс между степенью дилатации ЛЖ, которая достигает максимума у пациентов с ДКМП, и расширением полости ЛП, которая, как правило, максимальна у пациентов с органической РНМК. Для более полного обсуждения этого вопроса необходима оценка степени митральной регургитации. Однако измерить этот важнейший для больных с НМК показатель не всегда легко.
Оценка степени митральной регургитации у больных с разными формами НМК
Исследование клапанной регургитации может производиться различными методами, которые включают и физикальное исследование сердца (аускультацию), и фонокардиографию, и рентгенологическое исследование, и катетеризацию сердца. Однако допплер-ЭхоКГ является единственным неинвазивным методом, прямо определяющим обратный ток крови через клапанные отверстия, что делает ее использование весьма информативным, поскольку оценить поток регургитирующей крови косвенными методами в большинстве случаев невозможно.
Так, характер шума или степень ослабления I тона при аускультации (фонокардиографии) не коррелирует со степенью регургитации через левое атриовентрикулярное отверстие. Определение размеров ЛП рентгенологически или при помощи ЭхоКГ также позволяет лишь относительно судить о степени регургитации. Определение волн регургитации (волны V) на кривой давления заклинивания легочной артерии (ДЗЛА) также относительно и требует катетеризации легочной артерии. При зондировании сердца с рентгенологическим контролем для определения, например, митральной регургитации необходимо производить транссептальную пункцию (прокалывать межжелудочковую перегородку с проведением катетера из правого предсердия в ЛП). Поэтому допплер-ЭхоКГ как неинвазивный, доступный и информативный метод оптимальна для исследования клапанной регургитации.
Причиной митральной регургитации кроме собственно поражения его створок является дилатация полости ЛЖ с растяжением атриовентрикулярного кольца и/или инфаркт миокарда с поражением папиллярных мышц и/или разрывом хорд. В последнем случае нарушается работа подклапанного аппарата и, как указывалось ранее, в большинстве случаев поставить диагноз позволяет характер систолического шума в сочетании с указанием на перенесенный ОИМ.
Диагностика МН в большом проценте случаев доступна уже при аускультации сердца. Причем опыт врача, его внимательность, умение правильно провести выслушивание и, наконец, слух могут существенно увеличить частоту обнаружения клапанной регургитации. Однако три основные сложности физикального обследования все же делают желательным применение специфических методов и прежде всего допплер-ЭхоКГ для оценки клапанной регургитации:
Ј невозможнос ь(крайня сложность) выявления минимальной митральной регургитации;
Ј невозможнос ьопределени степени митральной регургитации;
Ј желательнос ьколичественног определения объема регургитирующей крови.
Скажем сразу, что третья из задач по-прежнему остается до конца нерешенной, и количественное определение объема регургитирующей крови при помощи допплер-ЭхоКГ остается лишь приблизительным.
К сожалению, ни допплер-ЭхоКГ, ни ангиография, ни даже магнитно-резонансная томография не позволяют точно вычислить объем регургитации.
Оценка ее степени по-прежнему производится по следующей плюсовой шкале:
При расчетах, проведенных в контрольной группе, величина общего минутного объема ЛЖ, по данным ЭхоКГ, составила 5,37 л/мин. Величина эффективного минутного объема, по данным термодилюции, достигала 5,32 л/мин. Таким образом, ОКР не превышал 50 мл и, следовательно, в норме ФР составляла 0,93%. Мы сочли, что эта величина и явилась ошибкой метода, хотя, как уже говорилось выше, довольно часто минимальная степень митральной регургитации обнаруживается и у практически здоровых людей.
Как видно, максимальная величина ОКР была определена в группе больных с ДКМП и составила 4,21 л/мин, что соответствовало ФР 49,7%. Иными словами, почти половина объема крови, изгоняемого в систолу ЛЖ, возвращается в полость ЛП. У больных с РНМК величина ОКР достигала 3,36 л/мин, что составило 43,3% от общего выброса ЛЖ. Наименьшими расчетные показатели оказались в группе больных с ИБС: ОКР составлял 2,73 л/мин, что соответствовало ФР 38,5%.
Представленные результаты убедительно доказывают, насколько важную роль играет объем митральной регургитации в развитии симптомов заболевания и расстройств гемодинамики не только при органической РНМК, но и при относительной МН, развивающейся при ИБС и ДКМП. Конечно, нарушение сократимости миокарда ЛЖ и его дилатация при ИБС и ДКМП зависят прежде всего от площади рубцовой зоны после перенесенного ОИМ или степени поражения кардиомиоцитов при ДКМП. Но нельзя сбрасывать со счетов и “вклад” митральной регургитации в ухудшение гемодинамики и прогрессирование заболевания.
Гемодинамика малого круга кровообращения при разных формах НМК
Классическим проявлением НМК является перегрузка малого круга кровообращения. При зондировании легочной артерии на кривой ДЗЛА уже в ранней стадии заболевания отмечаются специфические остроконечные зубцы v, отражающие волну обратного тока крови из ЛЖ в ЛП. Как уже говорилось, значительная дилатация ЛП долгое время является своеобразным “буфером”, защищающим малый круг кровообращения от перегрузки. Однако при далеко зашедшем заболевании неотвратимо наступает перегрузка малого круга кровообращения и включается не только пассивный (венозный), но и активный (артериолярный) компонент легочной гипертензии.
Значительная венозная легочная гипертензия с вовлечением в патологический процесс артериолярного участка сосудистого русла малого круга кровообращения подтверждается резким (более чем в 4 раза) повышением давления заклинивания легочной артерии. Особенно высоки показатели ДЗЛА у больных с органической НМК при ревматизме и у пациентов с ИБС. Увеличение ДЗЛА, так же как и общего легочного сосудистого сопротивления (ОЛСС) в группе больных с ДКМП достоверно выше, чем в норме, и достоверно ниже, чем при РНМК и ИБС.
Таким образом, перегрузка малого круга кровообращения максимально выражена у больных с РНМК и ИБС, осложненной митральной регургитацией. Особую роль в этом играет длительность существования НМК. У пациентов с ДКМП несмотря на максимальный ОКР и ФР среди обследованных групп перегрузка малого круга кровообращения выражена в минимальной степени. Скорее всего, это является следствием быстрого по времени развития заболевания и вовлечения в патологический процесс правого желудочка сердца, что не позволяет в достаточной степени нагнетать кровь в сосуды малого круга кровообращения.
Периферическое кровообращение при разных формах НМК
Состояние периферического кровообращения и кислородного режима тканей у больных с выраженной НМК различной этиологии также существенно изменено.
Артериолярное сосудистое сопротивление достоверно повышено во всех группах больных с НМК. У пациентов с ДКМП, имевших наибольшую степень дилатации ЛЖ и низкую ФВ, компенсаторное повышение ЧСС, направленное на поддержание нормального уровня АД, как правило, достоверно более сильное, чем в группах больных с РНМК и ИБС.
Состояние венозного транспорта (ВТ) отражает как степень кровенаполнения периферического венозного русла кровью в результате застоя в системе большого круга кровообращения, так и напряжение гладкой мускулатуры периферических венул в попытке повысить венозный возврат крови к сердцу (преднагрузку). Этот компенсаторный механизм на ранних этапах развития НМК призван усилить диастолическое наполнение сердца и, по механизму Франка-Старлинга, способствовать увеличению ударного объема. Однако при НМК увеличение общего ударного объема ЛЖ сопровождается увеличением митральной регургитации, что в свою очередь усугубляет расстройства гемодинамики. Наши наблюдения показывают, что показатель ВТ обычно достоверно повышен во всех группах больных с НМК.
Чрезмерное повышение тонуса периферических сосудов, особенно артериол, может сопровождаться нарушением кислородного режима периферических тканей, что в долгосрочной перспективе, чревато развитием необратимых изменений в органах и системах организма (печень, почки, скелетная мускулатура и др.). Выраженность и обратимость этих изменений играют важную роль в определении прогноза больных с НМК и оценке эффективности лечения.
Течение НМК и прогноз
Важнейшим фактором, определяющим отношение к пациенту, тактику его ведения, выбор времени и методов лечения, является течение болезни. К сожалению, классическое обучение в медицинском институте ориентировало будущих терапевтов (и кардиологов) на то, что МН относительно благоприятно и длительно протекающее заболевание. Считалось, что декомпенсация наступает нескоро (спустя годы после формирования порока клапана) и длится годами. Это и определило относительно пассивную (консервативную) позицию, которую нередко занимают терапевты в отношении больных с НМК. Для правильной ориентировки необходимо проследить характер течения болезни у больных как с органической (РНМК), так и с относительной (ДКМП и ИБС) МН.
Среди пациентов с РНМК статистически достоверные различия выявляются при оценке прогноза у мужчин (n = 95) и женщин (n=109). Так, 6-летняя выживаемость у мужчин с РНМК составляет 34,7% против 44,9% у женщин (р= 0,0052) (рис. 3).
Анализ, проведенный в отдельных подгруппах больных, показал, что при равной ФВ (не имеет значения, больше или меньше средней, равной 38%), умеренной ХСН и при относительной НМК на почве ДКМП достоверных различий в выживаемости больных в зависимости от наличия мерцательной аритмии или синусового ритма не выявляется. Но при всех видах анализа выживаемость пациентов с НМК и мерцательной аритмией по крайней мере не хуже, чем при синусовом ритме.
Таким образом, можно констатировать, что выживаемость больных с НМК, особенно при присоединении симптомов ХСН очень низкая, причем имеется тенденция к худшему прогнозу у больных с относительной НМК на почве ДКМП и ИБС. Выживаемость мужчин достоверно хуже, чем женщин. Неблагоприятный прогноз свидетельствует о необоснованности пассивной, консервативной тактики лечения пациентов с НМК вне зависимости от характера основного заболевания. Развитие мерцательной аритмии не ухудшает прогноза у больных с НМК, уже имеющих признаки ХСН.
Симптоматика и диагностика МН
Клинические проявления МН неспецифичны и сводятся к комплексу симптомов, связанных с развитием легочной гипертензии и признаков недостаточности кровообращения в системе большого круга.
Основными диагностическими процедурами являются тщательное физикальное исследование, подтвержденное фонокардиографией, рентгеноскопия грудной клетки, ЭхоКГ и допплеровское исследование сердца.
Типичным для МН можно считать расширение границ сердца влево со смещением верхушечного толчка кнаружи от левой среднеключичной линии. Пальпаторно, особенно в случаях органической РНМК и при отрыве хорд, удается прощупать систолическое дрожание передней грудной стенки.
При выслушивании сердца характерна триада признаков: ослабление I тона над верхушкой, вплоть до полного его исчезновения, наличие систолического шума и появление отчетливого III тона. Акцент II тона над легочной артерией и его возможное расщепление свидетельствуют о присоединившейся легочной гипертензии. В поздней стадии заболевания присоединяющаяся относительная недостаточность трехстворчатого клапана может осложнять шумовую картину.
Громкость I тона не коррелирует прямо со степенью митральной регургитации, хотя исчезновение этого звукового феномена, как правило, связывают с полным отсутствием периода замкнутых клапанов, т.е. с весьма значительной НМК.
Систолический шум классически носит убывающий характер, хотя весьма типичным для многих видов НМК (инфаркт папиллярных мышц, отрыв хорд и т.п.) можно считать голосистолический шум. Наилучшей точкой выслушивания является верхушка сердца. Систолический шум несколько ослабевает к основанию грудины и, наоборот, проводится в левую подмышечную впадину. При относительной МН и нежном характере шума помогает поворот больного на левый бок. В этом положении аускультативная картина становится более отчетливой и шум, проводящийся в подмышечную область, более громким. При разрыве хорд, некрозе или отрыве папиллярных мышц шум приобретает грубый характер, нередко сравниваемый с морским гулом. В более редких случаях систолический шум может иррадиировать и к основанию сердца, что затрудняет правильную диагностику.
III тон при МН, как правило, связывают с окончанием периода быстрого наполнения ЛЖ в диастолу и резким напряжением стенок ЛЖ, натяжением хорд и напряжением створок митрального клапана. III тон отстоит на 0,12-0,15 с от II тона и записывается на фонокардиограмме.
ЭхоКГ и допплер-ЭхоКГ являются основными методами, подтверждающими наличие МН и позволяющими качественно определить ее степень.
При лечении НМК в терапевтической клинике необходимо выделить три основные момента:
Ј общетерапевтическ емероприятия;
специфическ елечение позволяющее уменьшить степень митральной регургитации, и оценка влияния терапии на прогноз больных;
Ј своевременн япередач больного от терапевта к хирургу.
Четкое и рациональное выполнение этих пунктов позволяет врачу-терапевту оптимально подготовить больного и уменьшить риск, связанный с оперативным вмешательством. Рассмотрим каждую часть общего плана лечения более подробно.
Здесь можно выделить меры, направленные на контроль ЧСС, профилактику тромбоэмболических осложнений и устранение появляющихся симптомов ХСН. Эти виды терапевтического воздействия не являются специфическими для больных с НМК, но тем не менее требуют краткого рассмотрения.
Применение сердечных гликозидов
Вопрос об использовании сердечных гликозидов у больных с НМК напрямую связан с характером основного ритма. Как известно, имеется по крайней мере три механизма действия сердечных гликозидов, за счет чего они обуславливают у пациентов с ХСН, в том числе при НМК, положительный инотропный эффект, отрицательный хронотропный эффект и оказывать нейромодуляторное воздействие.
Первый механизм действия, реализующийся через повышение сердечного выброса, невыгоден для больных с НМК. Во-первых, инотропное действие гликозидов проявляется при использовании относительно высоких доз, а современная международная практика рекомендует применение малых доз дигоксина (до 0,25 мг/сут, при поддержании концентрации в крови до 1,2 нг/мл). Именно при таких дозах минимален риск развития побочных реакций, в том числе и гликозидной интоксикации. Во-вторых, увеличение общего сердечного выброса в условиях НМК приведет к пропорциональному росту объема митральной регургитации и прогрессированию расстройств гемодинамики.
Второй механизм действия является основным в контроле ЧСС у больных с исходно имеющейся мерцательной аритмией. За счет замедления атрио-вентрикулярного проведения ЧСС может снижаться, что сопровождается экономией энергозатрат сердечной мышцы. При синусовом ритме снижение ЧСС под действием дигиталиса является минимальным (лишь за счет активации вагусного влияния) и препарат не оказывает благоприятного влияния на прогноз больных. У больных с НМК и синусовым ритмом применение дигиталиса не является облигатным; для контроля ЧСС при необходимости можно использовать другие средства (например, малые дозы b-адреноблокаторов).
Нейромодуляторное действие дигоксина активно исследуется в 90-е годы. Некоторые исследователи считают способность дигоксина влиять на нейрогормональную регуляцию и чувствительность барорефлекса важным компонентом в суммарном эффекте у пациентов с симптомами ХСН. Однако в настоящий момент неопровержимых доказательств этого факта не существует, и, видимо, следует занять более взвешенную позицию. Очевидно, что мягкая блокада нейрогормональных систем при ХСН в дополнение к двум классическим эффектам дигиталиса может увеличивать целесообразность его использования в комплексном лечении больных с ХСН, в том числе с НМК.
Профилактика тромбоэмболических осложнений
Как известно, наличие поражения митрального клапана может быть одной из причин развития тромбозов на створках клапана. Перегрузка и развитие атриомегалии также нередко сопровождаются развитием тромбозов в полости ЛП. Эти факты, особенно при наличии мерцательной аритмии, повышают риск развития тромбоэмболических осложнений, что требует адекватной реакции терапевта. По данным крупных популяционных исследований, частота инсультов у больных с мерцательной аритмией составляет порядка 0,3-4,1%. При этом лишь наличие мерцательной аритмии повышает риск мозгового инсульта в 2,3-6,9 раза, по сравнению с таковым у больных с синусовым ритмом. Это требует назначения профилактической антитромботической терапии.
Метаанализ крупных многоцентровых длительных плацебо-контролированных исследований позволяет объективно оценить преимущества и недостатки каждого вида терапии.
В специфической группе больных, перенесших инфаркт миокарда, применение ацетилсалициловой кислоты более оправданно. Так, в исследовании AMIS, включившем более 4500 больных, ацетилсалициловая кислота хотя и не снижал смертность, но достоверно уменьшал число инсультов с 0,6 до 0,4%. При этом риск геморрагий также достоверно увеличивался с 0,6 до 1,1%. В другом крупном исследовании PARIS (более 3000 больных после инфаркта миокарда) ацетилсалициловая кислота достоверно снижал число инсультов с 1,1 до 0,6%. При этом ни смертность, ни частота кровотечений достоверно не изменялись.
Наиболее популярными группами препаратов с артериолодилатирующим действием являются кальциевые антагонисты из группы дигидроперидинов и постсинаптические a1- блокаторы. Классические исследования проводились с короткодействующей формой нифедипина и празозином.
Применение нифедипина эффективно преимущественно у больных с РНМК, у которых он снижает степень легочной гипертензии. Это связано с тем, что у пациентов с РНМК имеет место компонент артериолярной легочной гипертензии. В этом случае дигидроперидин, расслабляя тонус гладкой мускулатуры легочных артериол, снижает уровень легочной гипертензии. У пациентов с ОНМК преобладают признаки венозной легочной гипертензии и объемной перегрузки малого круга. Для снижения давления в легочной артерии у таких больных необходимо назначение вазодилататоров, влияющих на емкость венозного сосудистого русла. Нифедипин практически лишен венодилатирующего свойства, празозин же, влияющий на оба колена сосудистого русла, уменьшает степень легочной гипертензии у пациентов как с органической, так и с относительной митральной регургитацией.
Аналогично и влияние на объем митральной регургитации. Более эффективно применение празозина. В наших исследованиях этот a-блокатор позволял снижать объем клапанной регургитации на 46% при РНМК и на 31,5% у пациентов с ИБС и ДКМП при развившейся вторичной митральной регургитации. При применении нифедипина эти показатели составляют соответственно 33,8 и 14,4%, причем уменьшение регургитации при ОНМК не носит достоверного характера.
У больных с РНМК фракция регургитации снижалась с 41% от общего сердечного выброса до 26,4% под влиянием нифедипина и до 20% при назначении празозина. При ОНМК на почве ИБС или ДКМП фракция регургитации уменьшалась с 46 до 38% после 4 нед лечения нифедипином и до 32% при аналогичном курсе терапии празозином.
Сегодня мы можем говорить, что успешное применение нифедипина и празозина является лишь моделью, дающей представление об эффективности новых препаратов этих групп, которые демонстрируют лучшие фармакокинетические и фармакодинамические параметры и вызывают меньше побочных реакций. Из группы блокаторов медленных кальциевых каналов наиболее оправданно применение амлодипина.
Наиболее популярным видом вазодилатирующей терапии долгие годы остается сочетанное применение венозных (нитраты) и артериолярных (гидралазин/апрессин) вазодилататоров. Эта комбинация даже рекомендована Европейским обществом кардиологов для вспомогательной терапии больных с ХСН.
Общие выводы из проведенных исследований.
Ј Временн еприменени вазодилататоров, снижающих тонус периферических артериол, является обоснованным для успешной подготовки больных с НМК к оперативному лечению.
Ј Наибол ецелесообразн использование постсинаптических a-адреноблокаторов празозина и доксазоцина, хотя и комбинация нитратов с апрессином, и блокаторы медленных кальциевых каналов из группы дигидроперидинов также уменьшают объем митральной регургитации, правда, в меньшей степени.
Ј Применен евазодилататоро для уменьшения величины клапанной регургитации гораздо менее эффективно у больных с ОНМК на почве ИБС и ДКМП, чем при первичной НМК на почве ревматического порока митрального клапана.
Наиболее неблагополучной группой больных с митральной регургитацией являются пациенты с ИБС и перенесенным инфарктом миокарда. У этих больных гемодинамическая и клиническая эффективность вазодилататоров минимальна.
Бесспорно, в последнее десятилетие успехи в лечении многих заболеваний, в том числе ДКМП, ИБС (постинфарктного кардиосклероза) и РНМК, особенно при присоединении симптомов ХСН, связаны с применением ингибиторов АПФ. Эти препараты оказывают множественное воздействие на нейрогормональные системы организма, что определяет их клиническую и гемодинамическую эффективность. В числе прочего, ингибиторы АПФ способны снижать тонус периферических артериол и венул. Теоретически подобные эффекты могут сопровождаться снижением посленагрузки и увеличением сердечного выброса. Однако, как показали специальные исследования, при кратковременном (недели) лечении ингибиторы АПФ уступают мощным вазодилататорам (дигидроперидинам, постсинаптическим a-адреноблокаторам) в способности уменьшать регургитацию и повышать эффективный сердечный выброс.
Выживаемость больных с НМК различной этиологии при лечении вазодилататорами и ингибиторами АПФ
Из базы данных, насчитывающей 1330 историй болезни пациентов, наблюдавшихся в отделе сердечной недостаточности НИИ кардиологии им. А.Л.Мясникова, было сформировано несколько выборок для оценки наиболее эффективных методов лечения пациентов с различной этиологией НМК.
Больные с РНМК и длительное лечение вазодилататорами
Как было показано выше, вазодилататоры, влияющие на тонус периферических артериол (например, блокаторы медленных кальциевых каналов группы дигидроперидинов и постсинаптические блокаторы a-рецепторов, да и комбинация нитратов с артериолярными вазодилататорами) могут быть эффективным средством улучшения гемодинамики и клинического состояния у пациентов с органической митральной регургитацией. Но подобное улучшение отмечалось при относительно коротком (недели) курсе терапии. Известно, что при длительном применении вазодилататоры могут повышать активность нейрогормональных систем, играющих роль в развитии и прогрессировании ХСН и негативном прогнозе больных, в том числе с НМК. Причем парадокс может заключаться в том, что наиболее эффективные с точки зрения гемодинамики периферические вазодилататоры при длительном применении могут в максимальной степени активировать симпатико-адреналовую и ренин-ангиотензин-альдостероновую системы и, следовательно, максимально ухудшать прогноз (рис. 5). Теоретический и практический смысл назначения периферических вазодилататоров заложен в их гемодинамическом действии, отраженном в правой части схемы. Снижение посленагрузки и сопротивления на путях оттока из ЛЖ ведет к росту эффективного сердечного выброса и одновременному снижению объема клапанной регургитации (ОКР), о чем достаточно подробно говорилось выше. Кроме того, снижаются энергозатраты и гибель кардиомиоцитов (в результате как некроза, так и апоптоза). В итоге замедляется развитие симптомов ХСН и улучшается прогноз больных. Нужно отметить, что гемодинамическое действие быстро проявляется и быстро исчезает после отмены вазодилататоров.
Однако чем сильнее гемодинамический ответ на применение вазодилататора, тем больше снижается АД, в ответ на что происходит компенсаторная хроническая гиперактивация нейрогуморальных систем. Этот нейрогуморальный ответ (показано в левой части схемы) развивается постепенно, но носит характер долговременного. Простой отменой сосудорасширяющего препарата не удается разорвать порочный круг гиперактивации нейрогормонов, что чревато ростом затрат энергии кардиомиоцитов, ремоделированием сердца, гибелью сократительного миокарда, развитием ХСН и смертью больных.
Для оценки эффективности длительного лечения больных с РНМК периферическими вазодилататорами была прослежена судьба 192 больных (90 получавших вазодилататоры и 102 не получавших) в течение 6 лет. Результаты представлены на рис. 6. Как видно на рисунке, кривые дожития идут параллельно лишь в течение первых 3 мес, а затем начинают расходиться, причем не в пользу вазодилататоров. За 6 мес в группе больных, лечившихся вазодилататорами, осталось в живых 27,8% больных против 50% в группе не получавших сосудорасширяющие средства. Эти различия высокодостоверны (p = 0,006). Таким образом, можно констатировать, что периферические вазодилататоры, влияющие на тонус артериол, могут быть эффективным средством улучшения гемодинамики у больных с РНМК, особенно в период подготовки к оперативному лечению. Однако то, что хорошо и эффективно при курсовом лечении, не трансформируется в улучшение прогноза при длительной терапии. Длительное лечение вазодилататорами пациентов с пороками сердца и митральной регургитацией сопровождается ухудшением прогноза больных и не может быть рекомендовано.
Больные с ОНМК и периферические вазодилататоры
Интерес представляет и раздельный анализ в зависимости от характера заболевания, приведшего к развитию МН.
Итак, можно сделать выводы:
1) кратковременное (несколько недель) применение вазодилататоров, влияющих на тонус артериол, может быть эффективным способом улучшения гемодинамики и подготовки больных с РНМК к оперативному лечению, но длительное лечение вазодилататорами ухудшает прогноз этих пациентов;
2) периферические вазодилататоры со сбалансированным влиянием на оба колена сосудистого русла могут несколько улучшать гемодинамику у больных с ДКМП и ОНМК, хотя при длительном лечении намечается тенденция к ухудшению прогноза;
3) у больных с ИБС (в частности, после перенесенного инфаркта миокарда) кратковременное лечение вазодилататорами, снижающими тонус артериол и венул, оказывает минимальное влияние на гемодинамику, хотя при длительном лечении вазодилататоры не меняют прогноз этой группы больных.
Иными словами, практика подтвердила теоретические предположения о том, что в тех случаях, когда вазодилататоры позволяют добиваться гемодинамического улучшения при курсовом лечении, они максимально ухудшают прогноз при длительном применении.
При РНМК отмечаются хороший гемодинамический эффект через 4 нед и достоверное ухудшение прогноза при длительном лечении, причем тенденция к росту смертности проявляется уже через 3 мес лечения.
При ДКМП и ОНМК происходит умеренное улучшение гемодинамики при применении селективных постсинаптических a-блокаторов через 4 нед и тенденция к ухудшению прогноза, проявляющаяся через год лечения.
У больных с ИБС и ОНМК отмечаются минимальное улучшение гемодинамики при курсовом лечении вазодилататорами и отсутствие их влияния на прогноз при длительном лечении.
Исходя из этого, врач может индивидуально подобрать лечебный режим для больного с НМК, хотя универсальным является правило, что длительное применение периферических вазодилататоров не может улучшить прогноз ни одной из групп пациентов с митральной регургитацией, независимо от характера заболевания, приведшего к развитию НМК.
Прогноз больных с НМК различной этиологии и ингибиторы АПФ
Ингибиторы АПФ не обладают способностью давать быстрый гемодинамический эффект и не могут реально уменьшать степень митральной регургитации. Однако, как показало обсуждение действия “прямых” вазодилататоров, непосредственное положительное гемодинамическое действие не является гарантией улучшения прогноза при длительном лечении.
Анализ влияния ингибиторов АПФ на 6-летнюю выживаемость больных с РНМК проводился у 203 пациентов, из которых 41 получал длительное лечение ингибиторами АПФ (каптоприл, эналаприл). Как видно на рис. 10, в первые 2 года наблюдения отмечалась некоторая тенденция к лучшей выживаемости больных, получавших ингибиторы АПФ, которая затем нивелировалась. Через 6 лет в группе больных, лечившихся ингибиторами АПФ, в живых остались 48,8% против 37,7% в группе без ингибиторов, однако эти различия были недостоверными.
Раздельный анализ показал, что максимальный положительный эффект ингибиторов АПФ отмечается в группе больных с ДКМП и НМК (рис. 12). Пронализирована судьба 202 пациентов, из которых 93 получали длительную терапию ингибиторами АПФ. Расхождение кривых дожития в пользу ингибиторов АПФ отмечалось начиная с 3-го месяца лечения. После 6 лет в живых оставались 51,6% больных с ОНМК на почве ДКМП, лечившихся каптоприлом и эналаприлом, и лишь 19,3% больных, не получавших ингибиторы АПФ, причем разница была высокодостоверной.
Таким образом, длительное лечение ингибиторами АПФ больных с НМК не ухудшает прогноз. Более того, пациентам с ОНМК (особенно на почве ДКМП) ингибиторы АПФ продлевают жизнь. У больных с РНМК и ИБС, осложненной вторичной митральной регургитацией, имеется тенденция к улучшению прогноза при длительном назначении каптоприла или эналаприла.
* НМК более чем в половине случаев является следствием не первичного поражения (порока) клапана, а заболеваний с поражением ЛЖ и подклапанного аппарата (ИБС, ДКМП).
* Объем митральной регургитации может достигать половины общего сердечного выброса, что требует специфического воздействия на гемодинамику и перераспределения кровотока.
* Прогноз больных с НМК неблагоприятен, особенно при присоединении симптомов ХСН, когда годичная смертность достигает 28%.
* При РНМК курсовое использование вазодилататоров, влияющих на артериолярное колено сосудистого русла (блокаторы медленных кальциевых каналов группы дигидроперидинов и постсинаптические блокаторы a-рецепторов), позволяет улучшать гемодинамику, снижать степень митральной регургитации и достигать клинического улучшения.
* При ОНМК на почве ДКМП использование вазодилататоров, влияющих на оба колена сосудистого русла (постсинаптические блокаторы a-рецепторов), позволяет улучшать гемодинамику и на 1/3 снижать объем митральной регургитации.