Синехии что такое
Синехии что такое
Внутриматочные спайки (синехии)
Что такое внутриматочные синехии?
Внутриматочные спайки (синдром Ашермана) – это формирование соединительнотканных тяжей между стенками полости матки. Спайки могут быть тонкими (пленкообразными) или иметь плотную структуру. В результате формирования синехий нарушается функция эндометрия, снижается вероятность успешной имплантации оплодотворенной яйцеклетки, возрастает риск невынашивания беременности. Согласно последним статистическим сведениям, почти у половины женщин с вторичным бесплодием решающим является именно маточный фактор.
Спайки образуются на фоне хронических воспалительных изменений в стенках матки. При подобных процессах наблюдается избыточная инфильтрация тканей иммунными клетками и нарушения в системе подавления воспалительной реакции. В результате в тканях повышается концентрация активных форм кислорода, повреждается большое количество клеток, снижается местный иммунитет и нарушается свертываемость крови. Сначала образуются фибриновые сгустки, которые позже становятся основой будущей спайки. Избыточное разрастание соединительной ткани провоцирует формирование плотных сращений между стенками матки. Возможно их распространение на устья труб. В тяжелых случаях, почти вся полость матки заполняется соединительнотканными тяжами.
Спаечный процесс может наблюдаться только в матке или затрагивать брюшную полость, в результате чего тяжи образуются между серозной оболочкой матки и брюшиной. Основными проявлениями патологии являются тянущие боли внизу живота. Чаще всего синехии в матке обнаруживаются при комплексном обследовании по поводу бесплодия.
Виды внутриматочных синехии
Внутриматочные сращения классифицируют по гистологической структуре:
По степени распространенности соединительнотканных тяжей спаечный процесс может быть:
Европейская классификация базируется на результатах гистерографии и гистероскопии, учитывает протяженность синехий и степень поражения эндометрия. Согласно этой классификации, спаечный процесс в матке может проходить последовательно 5 стадий:
Симптомы внутриматочных синехии
На ранних этапах развития спайки в полости матки никак себя не проявляют. Возможны периодические боли внизу живота и усиление ранее болезненных менструаций. При выраженных изменениях с вовлечением большого объема полости матки возможно уменьшение объема менструальных выделений, сочетающееся с увеличением продолжительности менструаций.
В большинстве случаев главным симптомом являются проблемы с зачатием. Беременность не наступает, несмотря на отсутствие контрацепции. У некоторых женщин наблюдаются повторяющиеся выкидыши на ранних сроках. В тяжелых случаях, когда имеется сращение в нижних отделах матки, а верхние отделы эндометрия нормально функционируют, может развиться гематометра. В этом случае менструальная кровь не имеет выхода наружу, поэтому появляются интенсивные спастические боли внизу живота (матка пытается вытолкнуть наружу менструальные выделения, но эти попытки безрезультатны).
Причины внутриматочных синехии
Провоцирующим фактором образования внутриматочных синехий считаются травмы базального слоя эндометрия. Предрасполагают к этому следующие состояния:
Спаечный процесс может активизироваться после выкидыша, замершей беременности или миниаборта, поскольку остатки плаценты повышают активность фибробластов. Риск спаечной болезни матки значительно повышает эндометрит – воспаление слизистой матки.
Синехии чаще образуются у женщин, которые используют внутриматочные контрацептивы. Фактором риска считается применение спирали дольше рекомендованного срока. Склонность к спаечным изменениям в матке определяется наличием хронических гинекологических заболеваний. Чаще всего они развиваются при заражении инфекциями с половым путем передачи.
Внутриматочные синехии ( Синдром Ашермана )
Внутриматочные синехии (синдром Ашермана) – внутриматочные спайки, ведущие к полной или частичной облитерации полости матки. При внутриматочных синехиях наблюдается гипоменструальный синдром или аменорея, альгодисменорея, нарушение детородной функции (невынашивание беременности, бесплодие), иногда развивается гематометра. Синдром Ашермана диагностируется с помощью УЗИ, гистероскопии, УЗ-гистеросальпингоскопии, гормональных проб. Лечение заключается в гистероскопическом рассечении синехий, проведении циклической гормонотерапии. Прогноз в отношении последующего деторождения обусловлен выраженностью и распространенность внутриматочных синехий.
Общие сведения
Внутриматочные синехии представляют соединительнотканные сращения, спаивающие между собой стенки матки и вызывающие ее деформацию. При наличии синехий нормальный эндометрий подвергается атрофической трансформации. Внутриматочные синехии приводят к расстройству менструальной функции, создают механические препятствия для продвижения сперматозоидов, ухудшают условия для имплантации плодного яйца. Отсюда следуют основные проявления синдрома Ашермана – гипоменорея, вторичная аменорея, самопроизвольные аборты, бесплодие.
Причины образования внутриматочных синехий
В гинекологии развитие внутриматочных синехий связывают с воздействием инфекционных, травматических агентов и нейровисцеральных факторов. Наиболее частой причиной синдрома Ашермана служат предшествующие механические травмы базального эндометрия. Травмирование эндометрия может происходить вследствие хирургического прерывания беременности, использования внутриматочных контрацептивов, диагностических выскабливаний полости матки при маточных кровотечениях или полипах эндометрия, операций на полости матки (миомэктомии, метропластики, конизации шейки матки). Повреждение эндометрия может усугубляться присоединением инфекции во время раневой фазы с развитием эндометрита.
Развитию внутриматочных сращений может способствовать генитальный туберкулез, диагноз которого подтверждается при биопсии эндометрия или бактериологическом исследовании менструальных выделений. Также негативное влияние на эндометрий оказывают внутриматочные инстилляции, лучевая терапия по поводу опухолей матки и яичников. Нередко образование внутриматочных синехий происходит на фоне предшествовавшей замершей беременности, т. к. остатки тканей плаценты стимулируют активность фибробластов и раннее формирование коллагена до регенерации эндометрия.
Классификация внутриматочных синехий
По типу гистологического строения выделяют 3 группы внутриматочных синехий. Пленочные сращения обычно состоят из клеток базального эндометрия, легко поддаются рассечению наконечником гистероскопа и соответствуют легкой форме синдрома Ашермана. При средней степени внутриматочные синехии фиброзно-мышечные, крепко спаяны с эндометрием, при рассечении кровоточат. Тяжелая форма синдрома Ашермана характеризуется плотными, соединительнотканными внутриматочными синехиями, которые с трудом подаются рассечению.
По степени вовлеченности полости матки и распространенности внутриматочных синехий выделяют 3 степени синдрома Ашермана. При I степени в патологический процесс вовлекается менее 25% полости матки, синехии тонкие, не распространяются на дно матки и устья труб. При II степени заболевания синехии занимают от 25% до 75% полости матки, слипание стенок отсутствует, отмечается частичная облитерация дна и устья маточных труб. III степени синдрома Ашермана соответствует вовлечение практически всей полости матки (>75%).
Оперативная гинекология использует международную европейскую классификацию Ассоциации гинекологов-эндоскопистов, согласно которой выделяется пять степеней внутриматочной патологии. В основу классификации положены данные гистероскопии и гистерографии, учитывающие состояние внутриматочных синехий, их протяженность, наличие окклюзии в устьях труб, степень повреждения эндометрия.
Первая степень синдрома Ашермана характеризуется наличием тонких и нежных внутриматочных синехий, которые легко разрушаются при контакте, свободными устьями фаллопиевых труб. При второй степени синдрома Ашермана выявляется плотная одиночная спайка, соединяющая изолированные части полости матки; синехия не разрушается при контакте с концом гистероскопа; устья маточных труб просматриваются. Возможен вариант локализации синехий в зоне внутреннего маточного зева при неизмененных верхних отделах полости матки.
Третьей степени синдрома Ашермана соответствует наличие плотных множественных синехий, соединяющих отдельные части полости матки, и односторонней облитерации устья маточной трубы. При четвертой степени синдрома Ашермана выявляются плотные обширные внутриматочные синехии, частичная окклюзия полости матки и устьев обеих труб. Пятая степень сочетает в себе обширные процессы фиброзирования и рубцевания эндометрия с явлениями I или II, III или IV степени синдрома Ашермана, а также гипоменореей или аменореей.
Симптомы внутриматочных синехий
В зависимости от степени выраженности внутриматочных синехий может развиваться гипоменструальный синдром или вторичная аменорея. При облитерации нижних отделов матки при функциональной сохранности эндометрия в ее верхних отделах, может отмечаться формирование гематометры.
Значительно выраженные внутриматочные спайки при недостатке функционирующего эндометрия препятствуют имплантации плодного яйца; облитерация труб делает невозможным процесс оплодотворения. Поэтому внутриматочные синехии часто сопровождаются невынашиванием беременности или бесплодием. Кроме того, даже наличие слабо выраженных внутриматочных синехий нередко становится причиной неэффективности экстракорпорального оплодотворения.
Диагностика внутриматочных синехий
У большинства женщин с синдромом Ашермана нарушению менструальной и репродуктивной функций предшествуют аборты, выскабливания эндометрия, другие внутриматочные манипуляции, перенесенный эндометрит. Данные гинекологического исследования при внутриматочных синехиях неспецифичны.
Наиболее полная картина представляется при выполнении гистеросальпингографии и гистероскопии. Гистеросальпингография выявляет одиночные либо множественные дефекты наполнения, имеющие лакунообразную форму и различные размеры. При плотных множественных внутриматочных синехиях полость матки на рентгенограмме выглядит многокамерной, с мелкими, соединяющими отдельные камеры протоками. Однако нередко гистеросальпингография сопровождается ложноположительными результатами из-за наличия в матке слизи, искривлений, обрывков эндометрия. При эндоскопической гистероскопии внутриматочные синехии определяются как белесоватые бессосудистые тяжи разной плотности и длины, соединяющие стенки матки, обнаруживается облитерация или деформация полости матки.
Для синдрома Ашермана характерны отрицательные гормональные пробы – отсутствие менструальноподобного кровотечения в ответ на назначение эстрогенов и прогестерона. В ряде случаев в диагностике внутриматочных синехий помогает проведении Пайпель-биопсии с исследованием образцов тканей, что исключает риски дополнительной травматизации эндометрия. Уровень гонадотропных и половых гормонов не изменен, поэтому аменорея при синдроме Ашермана характеризуется как нормогонадотропная.
Лечение внутриматочных синехий
Целью лечебных мероприятий при синдроме Ашермана служит малотравматичное устранение внутриматочных сращений, восстановление нормальной менструальной функции и фертильности. При внутриматочных синехиях первым этапом показано проведение операционной гистероскопии с целью рассечения спаек под визуальным контролем. Разделение синехий в зависимости от их плотности производится корпусом гистероскопа, эндоскопическими ножницами, щипцами, гистерорезектоскопом, лазером. Для исключения перфорации матки используется контроль с помощью УЗИ или лапароскопии.
После операционного этапа пациентке с синдромом Ашермана назначается циклическая гормонотерапия эстрогенами и гестагенами, направленная на стимуляцию восстановления эндометрия и его циклической трансформации. Назначение комбинированной оральной контрацепции при внутриматочных синехиях исключается, поскольку данная группа препаратов способствует атрофическим изменениям эндометрия. При инфекционной этиологии синдрома Ашермана производится бактериологическое исследование мазков и материалов вакуумной биопсии, проводится антибактериальная терапия.
Прогноз и профилактика внутриматочных синехий
Дальнейшие перспективы после трансцервикального рассечения внутриматочных синехий зависят от протяженности и распространенности сращений, степени облитерации полости матки. Наихудший прогноз в отношении восстановления менструаций и фертильности имеют женщины с внутриматочными синехиями туберкулезного генеза.
После рассечения синехий в будущем не исключается их повторное образование. После наступления беременности у пациенток сохраняется высокая вероятность самопроизвольного прерывания беременности, замершей беременности, предлежания плаценты, преждевременных родов, послеродовых осложнений. При невозможности естественного зачатия рекомендуется ЭКО – метод ВРТ, при котором производится искусственное оплодотворение яйцеклетки. Вынашивание плода возможно при помощи суррогатного материнства.
Ведение беременности у женщин с синдромом Ашермана требует от акушера-гинеколога учета всех возможных рисков. Условиями предотвращения образования внутриматочных синехий служат профилактика абортов, бережное и обоснованное проведение внутриматочных манипуляций и операций, своевременное лечение генитальных инфекций, регулярное посещение гинеколога.
Что такое синехии половых губ? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской Анны Юрьевны, гинеколога со стажем в 6 лет.
Определение болезни. Причины заболевания
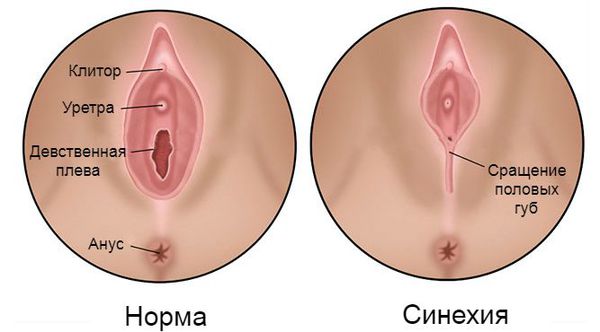
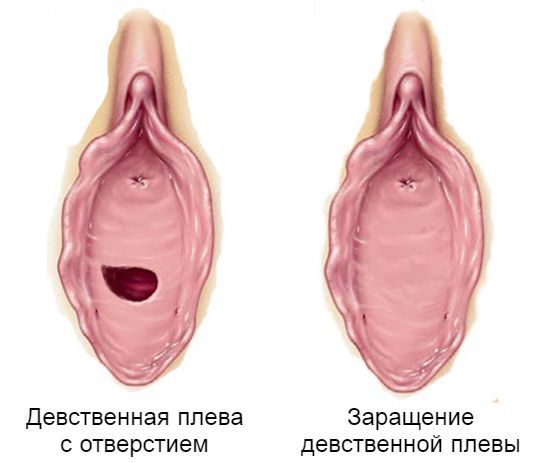
Синехии вульвы — это соединительнотканная мембрана или перемычки, возникшие между малыми половыми губами, которые полностью или частично закрывают преддверие влагалища и уретру.
За последние десятилетия распространённость данной патологии увеличилась. Многие авторы объясняют эту тенденцию активным введением средств гигиены в быт семьи: повсеместное использование подгузников, агрессивных мыльных средств. Также к причинам синехий относится слишком частое ежедневное подмывание наружных половых органов.
Факторы риска развития болезни :
Симптомы синехий половых губ
Клиническая картина появляется тогда, когда сформировавшаяся мембрана нарушает нормальный пассаж мочи. Часто в анатомическом «кармане», образованном синехиями, скапливается моча. В таких случаях родители замечают, что уже после акта мочеиспускания у ребёнка мокнет белье. Также может измениться характер струи: она становится «бьющей» или несформированной.
При полном сращении вульвы возникает острая задержка мочи. Это состояние требует неотложной помощи, так как оно приносит ребёнку выраженные физические страдания.
Патогенез синехий половых губ
Для полного понимания патогенеза синехий малых половых губ необходимо обратиться к обсуждению нормальной анатомии вульвы у детей допубертатного возраста (примерно до 9-12 лет). В норме она представлена такими анатомическими элементами, как большие и малые половые губы, клитор, отверстие уретры, преддверие влагалища и девственная плева.
Большие половые губы с хорошо развитой подкожно-жировой клетчаткой, как правило, прикрывают малые половые губы и преддверие влагалища.
Малые половые губы, в отличие от больших, атрофичны. Они покрыты тонким слоем многослойного плоского эпителия, через который просвечивает богатая капиллярная сеть сосудов. Вот почему покровы этой области имеют ярко красный цвет, что иногда ошибочно трактуется как признак воспаления.
Под передней спайкой малых половых губ расположен атрофичный клитор. Под ним открывается отверстие уретры.
Задняя спайка малых половых губ и мочеиспускательный канал ограничивают преддверие влагалища. Вход в него прикрыт девственной плевой. Слизистая преддверия у девочек также имеет характерный ярко-красный цвет. Это обусловлено тем, что многослойный плоский эпителий у детей состоит из небольшого количества слоёв, клетки которого не созревают и не ороговевают, в них содержится низкое количество гликогена (субстрата для продукции слизи). Сквозь эпителий также просвечивает капиллярная сеть.
При возникновении неблагоприятных факторов (воспаления, аллергической реакции, механической травмы — например, расчёсов) слизистая малых половых губ повреждается. Если в процессе заживления эпителия (пролиферации соединительной ткани) малые половые губы плотно прилегают друг к другу, то между ними могут возникнуть спайки. Формирование синехий может занимать от несколько дней до нескольких месяцев.
Классификация и стадии развития синехий половых губ
Различают полную или частичную форму синехий половых губ.
Частичную форму разделяют на два типа:
Как правило, в обоих случаях частичного сращения наблюдается бессимптомное течение.
Осложнения синехий половых губ
К осложнениям патологии относят инфекционно-воспалительные заболевания органов мочеполовой системы. Их появление связано с нарушением нормального пассажа мочи.
При тотальном или субтотальном сращении малых половых губ происходит острая задержка мочи. Она проявляется болями распирающего характера над лоном (из-за чего ребёнок плачет и кричит), сильными позывами к мочеиспусканию и невозможностью самостоятельно помочиться.
Диагностика синехий половых губ
В целом синехии половых губ видны невооружённым глазом. Дополнительные методы исследования необходимы для выявления осложнений и причины, а также дифференциальной диагностики с пороками развития.
Дифференциальная диагностика
Дифференциальный диагноз должен проводиться с пороками развития мочеполовой системы, такими как атрезия девственной плевы, урогенитальный синус и женский псевдогермафродитизм. Чтобы понять, как возникают данные патологии, вспомним механизм формирования влагалища и мочеполового тракта в эмбриональный период развития.
Для диагностики осложнений синехий половых губ может быть назначен контроль общего анализа мочи, взят мазок и посев на флору с определением чувствительности к антибиотикам и выполнена ПЦР на скрытые инфекции, передаваемые половым путём.
Лечение синехий половых губ
«Золотым стандартом» консервативного лечения является назначение мазей с конъюгированным эстрогеном или эстриолом. Эти препараты являются первой линией терапии. Механизм их действия заключается в увеличении количества железистых клеток и клеток эпителия, усилении восстановления под воздействием экзогенного эстрогена.
Мазь назначается курсом, применяется местно 1 раз в сутки. Побочные эффекты могут проявиться в виде гиперпигментации вульвы, сыпи, нагрубания молочных желёз и кровянистых выделений из половых путей. Данные побочные эффекты требуют отмены препаратов.
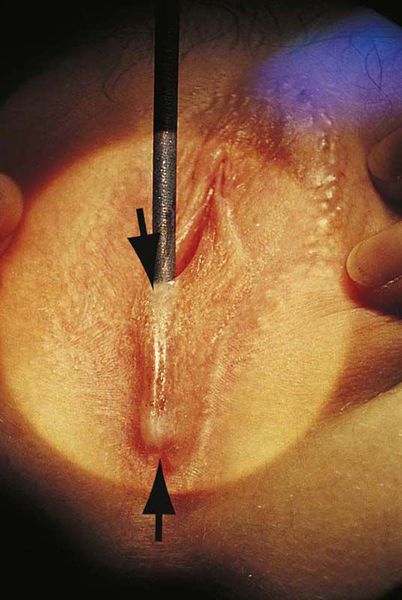
Операция производится в амбулаторных условиях. За 5-10 минут до манипуляции для обезболивания используют аппликационную анестезию с применением мази, содержащей лидокаин. Иногда хирургическому вмешательству предшествует назначение седативных препаратов, чтобы успокоить ребёнка. В ходе операции врач разводит большие половые губы в противоположные стороны и подсекает соединительную мембрану скальпелем или ножницами. В сформировавшееся отверстие вводится желобчатый зонд, по жёлобу которого скальпелем полностью рассекается соединительнотканная мембрана.
При наличии «свежих» тонких синехий зачастую достаточно механического разведения малых половых губ в противоположные стороны без использования режущих инструментов: под воздействием силы натяжения соединительнотканные перемычки разрываются без возникновения болезненных ощущений.
Родители могут самостоятельно устранить «свежие» синехии, не обращаясь к врачу. Для этого рекомендуется половые губы разводить при помощи ватных палочек с использованием эмолентов. Чаще всего такой способ эффективен.
Для снижения риска рецидива на раневую поверхность до заживления рекомендовано наносить мазь с конъюгированным эстрогеном или эстриолом. Как правило, после манипуляции дети не предъявляют жалоб на боль, но иногда могут ощущать дискомфорт во время мочеиспускания в течение первых двух суток.
Прогноз. Профилактика
Прогноз для жизни и здоровья благоприятный, однако возможны рецидивы.
Методом первичной и вторичной профилактики синехий малых половых губ является соблюдение правил интимной гигиены :
Внутриматочные синехии
Внутриматочные синехии (синдром Ашермана) или так называемые сращения внутри матки представляют собой полное или частичное заращение маточной полости.
Причины синехий
На сегодняшний день известно несколько теорий образования внутриматочных синехий: травматическая, инфекционная и нейровисцеральная. Согласно травматической теории, ключевым пусковым механизмом, который запускает процесс возникновения синехий, является травматическое повреждение базального слоя эндометрия. Механическая травматизация возможна вследствие тяжелых родов или частых выскабливаний полости матки, а также абортов. В данном случае инфекция является вторичным фактором в возникновении маточных синехий. Также синехии полости матки могут образовываться у женщин, гинекологический анамнез которых отягощен замершей беременностью. Это возможно из-за того, что оставшаяся ткань плаценты может способствовать активации фибробластов и синтезу коллагена еще до процесса регенерации внутреннего слоя матки (эндометрия).
Причиной синехий, которые образуются внутри полости матки, могут быть различные хирургические манипуляции и вмешательства на матке: диагностическое и лечебное выскабливание полости матки, гистероскопия, миомэктомия, метропластика. Часто наблюдаются синехии после конизации шейки матки или тяжелого течения эндометрита. К частым провоцирующим факторам образования синехий полости матки относятся введение или удаление внутриматочных контрацептивов (спиралей), а также установка с лечебной целью системы «Мирена».
Классификация внутриматочных синехий
В практике гинекологи пользуются специальной классификацией, в которой синехии разделяются по распространенности и степени вовлечения в патологический процесс матки:
Клинические проявления внутриматочных синехий
Клиника синехий, находящихся внутри полости матки, зависит от объема поражения патологическим процессом полости матки. Наиболее частыми клиническими проявлениями внутриматочных синехий являются аменорея или гипоменструальный синдром. Результатом длительного и запущенного процесса нахождения внутри полости матки синехий является бесплодие, или невозможность выносить ребенка. В тех случаях, когда наблюдается заращение нижних отделов матки с нормально функционирующим в верхних отделах внутренним эндометрием, может образовываться полость, заполненная кровью (гематометра). При существенном заращении маточной полости и плохо функционирующем внутреннем слое матки затрудняет процесс имплантации эмбриона в полость матки. Также внутриматочные синехии даже небольшого диаметра могут стать причиной неэффективности экстракорпорального оплодотворения.
Диагностика внутриматочных синехий
Чтобы удалить синехии, необходимо четко установить их локализацию и степень поражения синехиями полости матки. Для диагностики синехий используют следующие методы исследования:
Обследование на наличие внутриматочных синехий начинают в тех случаях, когда имеются проблемы с зачатием. Определенного разработанного плана обследования таких женщин на сегодняшний день нет. Многие практикующие врачи считают, что лучше начинать диагностику внутриматочных синехий с гистероскопии, а в случае получения сомнительного результата необходимо проводить гистеросальпингографию.
Диагностическая гистероскопия
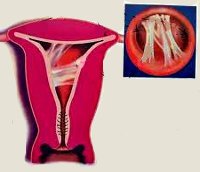
Гистероскопия сегодня в практической гинекологии является ключевым методом диагностики синехий внутри полости матки. В ходе данного исследования внутриматочные синехии представлены в виде тяжей белого цвета без сосудов различной длины. Эти патологические спайки плотной консистенции, находящиеся на всем протяжении между стенками матки, могут стать причиной уменьшения ее размера из-за полной или частичной облитерации маточной полости. Синехии могут локализоваться и в канале шейки матки, что вызывает заращение цервикального канала и затруднение входа в маточную полость. Внутриматочные синехии тонкого диаметра представлены в виде тяжей бледно-розового цвета, иногда они выглядят как паутина, в которой видны проходящие в ней сосуды.
Гистеросальпингография
При гистеросальпингографии признаки синехий полости матки четко зависят от их характера и распространения. Как правило, внутриматочные синехии на гистеросальпингографии представлены в виде единичных или множественных дефектов наполнения, которые имеют неправильную форму. Чаще синехии полости матки проявляются как лакунообразные дефекты различных размеров. Внутриматочные синехии имеют плотную консистенцию, разделяют матку на многочисленные камеры разного размера, которые соединяются между собой только протоками мелкого диаметра. Данная конфигурация маточной полости полностью не визуализируется при диагностической гистероскопии, так как во время этого метода исследования осматриваются лишь несколько первых сантиметров нижнего отдела матки. В то время как при гистеросальпингографии контрастное вещество тягучего характера обходит все сложные лабиринты пораженной синехиями полости матки и не облитерированные пространства матки. Этот метод рентгенографического исследования имеет и отрицательные качества. Он может давать ложноположительные результаты, возникающие из-за остатков внутреннего слоя матки (эндометрия), слизи или деформации синехиями полости матки.
Ультразвуковое исследование малого таза
В настоящее время даже усовершенствованная ультразвуковая аппаратура при выявлении внутриматочных синехий не дает полноценной информации о состоянии маточной полости и врач не получает объективную картину происходящего. В отдельных случаях возможна визуализация нечетких контуров внутреннего слоя матки, а при наличии гематометры выявляется анэхогенное образование, которое полностью заполняет маточную полость. При гидросонографии могут определяться единичные синехии полости матки, когда нет полной обструкции в нижнем сегменте матки. Плотные внутриматочные синехии характеризуются как белые тяжи плотной консистенции, которые локализуются чаще по боковым стенкам. В центральной части матки они располагаются очень редко. Большое количество синехий поперечной направленности приводят к частичному или полному заращению маточной полости в виде многочисленных полостей разного размера. Данные полости иногда принимают за устья фаллопиевых труб.
Лечение внутриматочных синехий
Сегодня единственным правильным решением по лечению синехий полости матки является рассечение синехий под тщательным контролем гистероскопа, который не травмирует остатки эндометрия, что является важным для нормализации менструального цикла и поддержания репродуктивной функции женщины. Объем операций по разделению синехий и ее результативность зависит от вида синехий и степени обтурации синехиями полости матки.
Внутриматочные синехии, которые локализуются в центральной части матки, можно рассечь только тупым способом, используя корпус гистероскопа. Также для разделения синехий используют специальные эндоскопические ножницы и щипцы. При этом для полного рассечения синехий полости матки применяют гистерорезектоскоп с электродом («электронож»).
С целью профилактики перфорации матки рассечение синехий выполняют под постоянным и тщательным контролем ультразвуковой аппаратуры. Такое разделение синехий возможно только при частичной обтурации полости матки. В то время как при полной или существенной окклюзии синехиями полости матки контроль над ходом операции выполняется через лапароскопический доступ при помощи специальной аппаратуры.
Несмотря на большую эффективность гистероскопического лечения, возможен рецидив патологического процесса. Чаще внутриматочные синехии могут рецидивировать при уплотненных спайках, а также туберкулеза матки. После разделения синехий каждой пациентке в индивидуальном порядке врач назначает гормональную терапию (оральные контрацептивы в больших дозировках). Данная терапия назначается на 3-6 месяцев для восстановления нормальной менструальной функции.
Прогноз по синехиям внутри полости матки
Положительный результат после гистероскопического рассечения синехий зависит от длительности и распространенности внутриматочных синехий. Например, чем больше обтурирована синехиями полость матки, тем менее эффективно лечение. Максимально плохие результаты по нормализации менструальной функции и восстановлению репродуктивной функции женщины наблюдаются при синехиях полости матки туберкулезной природы.
Женщины, которым проводилось оперативное лечение синехий в анамнезе, в период беременности попадают в группу риска по возникновению осложнений течения беременности, родоразрешения и течения раннего послеродового периода. У 35 % беременных женщин, у которых имеются синехии внутри полости матки, наблюдается самопроизвольное прерывание беременности. У 30 % начинаются роды раньше установленного срока, в то время как у остальных 35 % беременных развивается патология плаценты (плотное или частичное прикрепление плаценты или предлежание плаценты).
Синехии у девочек
Слипание половых губ у девочек, которое чаще всего легко определяется визуально, в детской гинекологии носит название «сращение половых губ у девочек, или синехия». Патология имеет распространение среди новорожденных, но чаще всего диагностируется в возрасте 1–2 лет, хотя возрастной диапазон гораздо шире: от 6 месяцев до 6–7 лет.
Синехии: что это такое?
Заболевание проявляется слипанием половых губ (чаще малых, но бывают случаи сращения и больших губ, и больших с малыми) над мочеиспускательным каналом, что может затруднять процесс мочеиспускания и приносить дискомфорт ребенку. Точные причины возникновения и развития патологии не установлены, но есть ряд обстоятельств, которые могут привести к этому.
Многие родители не подозревают, что синехии половых губ (сращение от задних спаек) могут быть у детей, а отсутствие симптоматики приводит к тому, что процесс проходит незаметно для родителей и для ребенка. В редких случаях девочка может испытывать болезненные ощущения.
Внутриматочные синехии – это патологии в полости матки (сращение от задних спаек до клитора), которые чаще диагностируются у девушек и женщин детородного возраста. У новорожденных и девочек дошкольного возраста чаще встречается слипание половых губ.
Чем опасно заболевание?
Любая патология естественного строения и функционирования любой из систем организма имеет определенные последствия. То же самое касается и синехий у грудничков и более взрослых девочек. Сращение или слипание не может считаться нормальным процессом, но и его возникновение не должно пугать родителей.
Последствия и осложнения схождения половых губ:
Чтобы избежать неприятных последствий и вылечить патологию, необходимо привести ребенка к специалисту.
Симптомы синехий
Как уже было сказано, в большинстве случаев заболевание не имеет симптомов, не вызывает никаких жалоб у ребенка, и, соответственно, у родителей нет поводов для беспокойства. Тем не менее, есть признаки, а в некоторых случаях и ярко выраженные симптомы, которые указывают на слипание половых губ у девочки.
В первую очередь необходимо обращать внимание на поведение ребенка. Если девочка в течение длительного времени отказывается сходить в туалет или капризничает, когда нужно это сделать, и тужится сильнее обычного, это уже указывает на ненормальное функционирование мочеполовой системы.
Какие еще признаки указывают на наличие синехий у девочек?
Изменения в строении половых органов ребенка – основной симптом, который родители могут увидеть «невооруженным глазом».
Ребенок также может жаловаться на зуд и дискомфорт в промежности. Внимательное наблюдение за поведением ребенка и самостоятельный периодический осмотр (при мытье или смене подгузника) может предупредить слипание половых органов.
Причины синехий

Если вы заметили признаки патологии или вас беспокоит непроходящее покраснение/шелушение на половых органах ребенка, то обращение к врачу будет лучшим решением в данном случае. Потому что, если все в порядке и это обычная реакция на отклонения в уходе, доктор даст рекомендации по правильному уходу. Если это синехия, то будет назначен курс лечения в зависимости от степени развития заболевания и состояния здоровья ребенка.
Порядок и этапы лечения синехий у девочек
Есть два ключевых направления лечения заболевания. Длительное и серьезное лечение требуется, если синехия уже перешла в хроническую форму или если заболевание затрудняет мочеиспускание и приносит сильный дискомфорт ребенку, а также если есть ярко выраженная инфекция мочевыводящих путей.
Более простой вариант – это наблюдение и профилактические меры, а также регулярное посещение специалиста по индивидуальному плану. Такой план вам составят врачи медицинского учреждения; также проведут обследование и назначат курс лечения.
Синехии: диагностика на первичном приеме
Первичный прием – это консультация и осмотр, а также сбор анамнеза и назначение обследований в зависимости от стадии развития заболевания и состояния здоровья ребенка. План лечения, как и план индивидуальных посещений, назначается врачом для каждого конкретного клинического случая.
Диагностика синехии предусматривает:
Если подозрение на синехию возникает у мальчика, то доктор проводит тщательный осмотр крайней плоти и полового члена и назначает лечение, так же как и при синехии в полости матки у взрослых женщин. Как правило, для постановки диагноза требуется только осмотр. Любые другие исследования назначаются, если заболевание носит хронический характер или осложнено, например, инфекциями.
Лечение: методы и схемы восстановления
Лечение зависит от стадии развития патологии:
Что может быть назначено при консервативном методе лечения сращения (синехии) малых половых губ?
Что такое хирургическое разделение синехий у девочек?
Процедура выполняет врачом, который выбирает конкретную для каждого случая тактику. Обычно процедура занимает до нескольких минут времени и не приносит вреда и дискомфорта ребенку.
Курс консервативного лечения назначается индивидуально, заодно доктор подробно расскажет и покажет технику нанесения крема. Хирургическое вмешательство (разведение или разделение синехии) требуется в особо сложных случаях и при отсутствии реакции на терапию кремом. При любом методе в течение всего курса лечения назначается строгое соблюдение гигиены.
Повторный прием
Повторный прием назначается согласно составленному плану лечения, чтобы врач мог оценить, насколько эффективен выбранный курс и подобранные лекарственные средства. Если результатов нет, то могут быть назначены дополнительные обследования и подобран новый курс лечения синехии и восстановления.
Контрольный прием
Обязательно для всех назначается контрольный прием, который необходим для оценки состояния ребенка и возможного назначения физиотерапии и восстановления микрофлоры половых органов. Сроки контрольного приема определяются индивидуально.
Результат лечения
Заболевание излечивается иногда самостоятельно, но чаще при консервативном методе лечения и соблюдении профилактических мер. Заниматься самолечением не стоит: как лечить синехии, знает только врач.
Профилактика
Если патология ничем не осложнена, то профилактика заключается главным образом в соблюдении правил гигиены, в использовании качественного (несинтетического и негрубого) белья и самостоятельном периодическом осмотре ребенка.
Периодическое наблюдение за состоянием половых органов ребенка и профилактические осмотры у специалиста помогут избежать многих проблем, не только синехий, но и других заболеваний.
Для консультации и осмотра ребенка вы можете записаться на прием к любому из специалистов центра в удобное для вас время. Если вы также хотите пройти осмотр на внутриматочные синехии (в полости матки), обратитесь к одному из наших специалистов. Для записи можно воспользоваться специальной онлайн-формой на сайте или позвонить по телефону, указанному на странице.
Синехии у девочки опасны или нет?
Поговорим о девочках от грудного возраста до 3—4 лет. В этом возрасте порой родителям приходится сталкиваться с проблемой сращения слизистой малых половых губ у девочки с образованием плотных рубцов — от нескольких миллиметров до полного сращения.
Это происходит часто в силу разных причин. Главным фоном образования синехий является физиологическая незрелость гормонального и анатомического статуса растущего организма, а также еще не успевшая сформироваться нужная микрофлора. И конечно же, любое нарушение в уходе на этом фоне или неблагоприятные воздействия, инфекционные или аллергические заболевания могут провоцировать образование сращений.
Что же такое эти синехии, чем они чреваты?
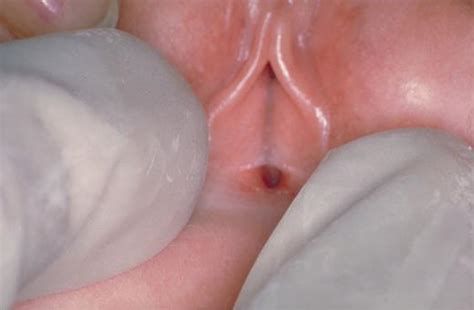
Синехиями называют срастание слизистой левой и правой малой половой губы. Происходит как бы прочное склеивание малых половых губ у девочки. И в результате этого закрывается визуализация анатомических структур половой щели. А именно отверстия влагалища и уретры.
Из уретры выходит наружу моча при мочеиспускании. А при возникновении закрытой полости в результате сращения возникают трудности при мочеиспускании. Девочка тужится и испытывает дискомфорт. Моча может застаиваться, а закрытая полость является причиной воспаления. Воспаляется сначала слизистая наружных половых органов, но затем воспаление может восходящим путем распространиться на внутренние органы. Это уретра, мочевой пузырь, влагалище. У ребенка появляются изменения в моче в виде повышения лейкоцитов в моче и появления бактерий в моче. Девочка может испытывать дискомфорт в виде жжения и зуда. Распространение воспалительного процесса на внутренние органы может вызвать инфекцию почек и внутренних половых органов. Длительно существующие синехии усугубляют воспаление и осложняют последующее лечение, формируя грубый и плотный рубец в месте сращения.
К сожалению, порой встречаются случаи позднего обнаружения сращений малых половых губ у девочки. Это происходит потому, что осложнения из-за синехий могут появиться через длительный промежуток времени от момента формирования синехий и их развитие прямо пропорционально размеру синехий. И только когда у ребенка появляются жалобы на дискомфорт, родители вынуждены обратиться к врачу. При наличии подозрений на синехии и проблем с мочеиспусканием, изменений в анализах мочи у девочки следует обратиться к детскому гинекологу, к педиатру и к нефрологу. И если врач обнаружит наличие синехий, то, конечно же, причиной дискомфорта и изменений в моче явились синехии. В зависимости от размеров сращения гинеколог подберет метод лечения.
Как же лечить синехии?
Если есть воспаление, то это гигиена и местные растворы и противовоспалительные мази. Средства для поддержания благоприятного микробного пейзажа. Чтобы правильно подобрать лечение, гинеколог назначит посев на флору и гинекологический мазок. Именно детский гинеколог решит, каким методом лечить синехии. Имеется в виду то, что врач при осмотре определит, достаточно ли будет применения только мазей для того, чтобы синехии размягчились и произошло их саморазведение, или же надо применить хирургическое разведение синехий. Если лечить синехии мазями, это может занять от нескольких дней до месяцев. Сама процедура разведения синехий хирургическим методом практически безболезненна и длится не более 15—30 секунд.
А могут ли синехии повторно образоваться?
Этот вопрос правомочен. Дело в том, что истинная и единственная причина возникновения синехий у девочек грудного и раннего возраста точно не определена. Среди различных причин выделяют возникновение воспаления слизистой половых органов. А любое воспаление — это наличие раневой воспалительной поверхности и образование рубцов при соприкосновении этих воспаленных поверхностей. Отсутствие зрелого гормонального фона и биоценоза также может быть причиной сращения тканей. Наличие пищевой аллергии или аллергии на средства по уходу за ребенком также может быть пусковым механизмом развития синехий. Ведь любая аллергия — это воспаление.
Поэтому синехии могут образовываться повторно. Но чтобы вовремя их обнаружить и не допустить ухудшения ситуации, надо выполнять простые вещи. Регулярно посещать педиатра и детского гинеколога с обязательным осмотром мочеполовых органов ребенка. Правильно использовать подгузники и соблюдать гигиену с использованием неагрессивных и мягких нейтральных средств. Соблюдать гипоаллергенную диету. Ежедневно осматривать ребенка. Сдавать анализ мочи. И конечно же, не запускать ситуацию, если синехии уже появились.
Клиника с Нуля
С 9:00 до 21:00, 365 дней в году
без перерыва и выходных
Синехии
По данным статистики некоторых исследований синехии встречаются у 0,5 – 30% девочек, где бо́льший процент обусловлен бессимптомным течением синехий. Очень многие родители, обнаружив плёночки или сращения в области гениталий у девочки начинают паниковать, а иногда и пытаться разделить их самостоятельно. Сегодня в статье мы поговорим о том, что такое синехии, почему они появляются, когда синехии могут быть опасны, а также расскажем, в каких случаях необходимо прибегать к лечению.
Что это такое?
Синехии представляют собой слипание малых половых губ у девочек. Как правило, это слипание происходит из-за появления тонкой плёнки между половых губ, а вход во влагалище отсутствует. Если сращение полное, то не видно отверстия мочеиспускательного канала.
Случается также сращение малой половой губы и большой между собой, либо большие половые губы между собой.
Основная причина синехий заключается в низком уровне эстрогена у девочек 6-8 лет. Чаще всего синехии встречаются у девочек 1-2 лет.
Почему именно эстроген? Потому что эстроген – это тот самый гормон, отвечающий за нормальный уровень кислотности и влажности влагалища. До 3-х месяцев уровень эстрогена в организме девочки поддерживается за счёт материнского гормона. После трёх месяцев мамин эстроген уменьшается в количестве и гениталии девочки становятся недостаточно влажными, что приводит к увеличению риска их склеивания.
Как протекают?
Чаще всего синехии протекают бессимптомно и не представляют опасности.
Как правило, синехии проходят в течении 6 месяцев. В любом случае, к началу пубертатного периода уровень собственного эстрогена у девочки увеличатся на 80% и синехии пройдут самостоятельно.
Кстати, чёткой взаимосвязи между неосложнёнными синехиями и инфекциями мочевыводящих путей нет.
Какие синехии считаются неосложнёнными? Это те, которые не беспокоят девочку. Они не закрывают отверстие мочеиспускательного канала, застоя мочи нет. То есть, струя мочи при таких синехиях вытекает свободно.
Если синехии неосложнённые, то всё, что необходимо – это подмывать водой без мыла и специальных средств спереди назад.
Причины возникновения синехий
К другим причинам возникновения синехий относятся:
Наличие синехий не означает, что с девочкой что-то не так.
Как лечить?
Как мы уже говорили, неосложнённые синехии, то есть те, которые не затрудняют мочеиспускание и не вызывают застоя мочи, проходят самостоятельно. Это значит, что такие синехии не нуждаются в лечении.
Всё, что нужно делать – это подмывать водой без мыла и специальных средств для подмывания спереди назад.
Осложнённые синехии, вызывающие нарушение мочеиспускания, когда перекрывается уретра, требуют лечения.
Консервативное лечение осложнённых синехий заключается в применении эстрогенсодержащих мазей, которые наносятся исключительно на синехии в малом количестве с небольшим давлением. Эстрогены из таких мазей практически не попадают в системный кровоток, но в очень редких случаях способны вызвать побочные эффекты в виде изменения цвета половых губ и нагрубания молочных желёз. При отмене мазей эти побочные эффекты проходят.
Эстрогенсодержащие мази наносят только на область склеивания, не на большие половые губы. Как правило лечение прописывают по определённой схеме, при этом, бросать терапию просто так нельзя, так как возможен риск рецидива.
Если консервативное лечение не даёт результатов, то поводят хирургическое разделение с обезболиванием. После этого назначают местную терапию с эстрогенсодержащими кремами.
Запомните! Никогда не пытайтесь разделить синехии пальцами! Это может быть опасно для здоровья девочки, а также очень болезненно! Это не лечение, а варварство!
Также не стоит использовать на синехии мази с различными травами, масла и любые другие мази, кроме тех, что описаны в консервативном методе лечения. Они не помогают в решении проблемы, но могут вызвать аллергическую реакцию у девочки.
Профилактика
Чтобы в дальнейшем не случилось рецидивов, важно соблюдать меры профилактики.
Эти правила очень просты и помогут сохранить здоровье вашей дочери и ваши нервы.
Итак, синехии – это сращения малых половых губ у девочек чаще всего первых 1-2х лет жизни, характерно для девочек до 6-8 лет. Причин может быть много, но основной причиной является недостаток эстрогена. При обнаружении у своей дочери синехий важно не паниковать и не пытаться разделить их самостоятельно, так как это может быть болезненно для самой девочки. Лучше сразу свяжитесь со своим педиатром, врач на осмотре определит, являются ли синехии осложнёнными или же нет. В случае угрозы здоровью девочки доктор назначит терапию, подходящую случаю, а также расскажет о дальнейших действиях. Берегите себя и своих близких и будьте здоровы!
Синехии крайней плоти у мальчиков
Синехии крайней плоти у мальчиков – это спайки между головкой полового члена и внутренним листком крайней плоти. Физиологически такое состояние наблюдается у детей грудного, раннего и дошкольного возраста. Патологическими причинами синехий у мальчиков выступают инфекции, травмы, ятрогенные повреждения наружных половых органов. Синехии проявляются невозможностью полного открытия головки, неприятными ощущениями при мочеиспускании, болезненностью при спонтанных эрекциях у подростков. Для диагностики в большинстве случаев достаточно визуального осмотра. Лечение предполагает разделение спаек консервативным или хирургическим способом.
МКБ-10
Общие сведения
В детской урологии отсутствует единогласное мнение по поводу синехий крайней плоти: одни специалисты считают их нормальным явлением, которое не подлежит лечению, другие практикующие врачи рекомендуют начинать терапию как можно раньше. Сращения наблюдаются у 96% новорожденных детей, к возрасту 3-6 лет у большинства мальчиков они спонтанно рассасываются. Осложненные синехии наблюдаются у 2-10% подростков, 1% взрослых мужчин. Для предупреждения нарушений мочевыделительной и репродуктивной функции требуется оптимизация процессов динамического наблюдения и лечения.
Причины
У новорожденных мальчиков поверхность крайней плоти, как правило, соединена с головкой пениса синехиями. Они представляют собой тонкие эпителиальные спайки, которые не позволяют обнажить головку. Это состояние признано физиологичным для детей до 6 лет, оно возникает вследствие нормальных процессов внутриутробного и постнатального онтогенеза. К патологическим факторам развития синехий у мальчиков относятся:
Предрасполагающие факторы
Важным предрасполагающим фактором формирования плотных синехий признано несоблюдение интимной гигиены. Неправильное подмывание мальчиков в раннем возрасте, агрессивное оголение головки члена, ношение тесного белья – все это способствует замедленному рассасыванию спаек, развитию осложнений. В механизме появления патологических синехий крайней плоти обсуждается роль нутритивной недостаточности, эндокринных нарушений, врожденных заболеваний.
Патогенез
Крайняя плоть состоит из двух листков: наружного, который максимально приближен по строению к коже, и внутреннего, более мягкого и нежного. Она выполняет защитную и терморегуляционную функцию. В норме у подростков и взрослых мужчин между внутренним листком и головкой пениса формируется свободное пространство, которое позволяет полностью открывать половой член, обеспечивает возможность тщательного удаления секрета и бактерий.
У детей синехии рассматриваются как защитный механизм, препятствующий попаданию инфекции в препуциальное пространство. Постепенно при увеличении полового члена крайняя плоть самопроизвольно раздвигается, в результате чего разрушаются эпителиальные спайки. Этот процесс имеет индивидуальные сроки: у 10% младенцев полное открытие наблюдается в годовалом возрасте, в 3 года синехии исчезают у 80% мальчиков. В среднем разделение спаек завершается до 6 лет.
В норме процесс рассасывания синехий может затягиваться до периода полового созревания. В организме мальчика начинают вырабатываться гонадотропные гормоны и тестостерон, что способствует растяжению и повышению эластичности крайней плоти. В это время исчезают остаточные участки соединительнотканных перемычек, поэтому обнажение головки происходит естественным путем без боли.
Симптомы синехий крайней плоти у мальчиков
Неспособность полностью обнажить головку пениса у мальчика чаще всего замечается родителями при выполнении рутинных гигиенических процедур. При попытке тщательно вымыть пенис и удалить смегму ощущается препятствие для отодвигания крайней плоти, ребенок проявляет беспокойство. Иногда наблюдается покраснение кожицы, покрывающей головку, под ней видны плотные белые комочки – смегмолиты (скопления смегмы).
Старшие дети, у которых не произошло физиологическое разделение спаек, жалуются на затруднения мочеиспускания. Для выделения мочи им приходится сильно натуживаться, причем часть урины остается в препуциальном мешке и растягивает его, вызывая болезненные ощущения. Подростки испытывают боли при эрекции и акте семяизвержения, также у них возможны комплексы и сложности при начале сексуальных отношений.
Осложнения
В отдельную группу выделяют осложнения хирургической коррекции синехий. В раннем послеоперационном периоде существует риск кровотечений, гнойно-воспалительных процессов, повреждения полового органа. Поздние негативные последствия включают формирование рубцового фимоза, меатального стеноза, свища уретры. Возможные осложнения объясняют редкость применения оперативного лечения синехий в педиатрической практике.
Диагностика
Первичное обследование ребенка проводится педиатром или детским урологом. Синехии крайней плоти у мальчиков легко обнаруживаются при осмотре половых органов. При необходимости выполняется дифференциальная диагностика между физиологическим и патологическим вариантом сращения. При осложненном варианте заболевания назначаются следующие методы исследований:
Лечение синехий крайней плоти у мальчиков
Консервативная терапия
Безоперационное лечение сращений крайней плоти признано методом выбора в детской урологии, поскольку оно не сопровождается травмированием полового органа и не вызывает рецидивы. Консервативная терапия синехий в основном проводится топическими средствами с кортикостероидами. При этом растяжение крайней плоти происходит максимально бережно, позитивный результат лечения наблюдается в 85-97% случаев.
При развитии баланита на фоне синехий лечение дополняется ежедневными ванночками с растворами антисептиков и растительными отварами, которые уменьшают боль и воспаление. По показаниям терапевтическая схема включает местные антибактериальные или противогрибковые препараты. На время лечения рекомендуется проводить гигиену интимной области специальными гелями с нейтральной средой.
Хирургическое лечение
Детям до 6 лет оперативная коррекция синехий практически не проводится. Исключение составляют осложненные варианты, которые сопровождаются хроническим воспалением препуциального мешка, накоплением смегмы или нарушениями мочеиспускания. Детскими урологами используется щадящая манипуляция: разделение синехий пуговчатым зондом под местным обезболиванием.
У пациентов старше 6 лет неразделенные синехии нередко сопровождаются фимозом и болезненным мочеиспусканием, поэтому рассматривается вопрос о назначении хирургического вмешательства. Для коррекции сращения применяется частичное рассечение крайней плоти с последующей пластикой или радикальный метод – обрезание, которое дает 100% результат излечения. Поскольку крайняя плоть имеет физиологическое значение, циркумцизио проводится реже, чем рассечение.
Прогноз и профилактика
У 99% мальчиков синехии крайней плоти исчезают самостоятельно в процессе роста и полового развития. Своевременные варианты консервативного и оперативного лечения позволяет устранить даже осложненные варианты сращения. Поскольку такое состояние является физиологическим, меры первичной профилактики не разработаны. Для предупреждения баланитов и смегмалитов мальчика нужно с детства приучать к правильной гигиене половых органов.
Внутриматочные синехии
Внутриматочные синехии, синехии, внутриматочные спайки – это патологические перетяжки, формирующиеся в полости матки при определенных обстоятельствах. В гинекологии данное заболевание называется синдромом Ашермана. Пленки внутри полости матки формируются под влиянием внешних или внутренних факторов и способны сильно снижать качество жизни женщины. Примерно у 25% женщин с бесплодием причиной бездетности становятся именно синехии в матке.
В нашем Центре всегда уютная атмосфера, а кабинеты оснащены современным диагностическим оборудованием
Высокотехнологичная
помощь БЕСПЛАТНО
в рамках ОМС!
Более 10000 женщин
проходит у нас обследование
ежегодно
Для вас работают врачи
высшей категории, кандидаты
и доктора наук
Применяем уникальные
малоинвазивные органосохраняющие
методы лечения
Что такое внутриматочные синехии
Впервые описание внутриматочных спаек сделал Ашерман еще в 1948 году. В честь него был назван данный синдром. Синдром Ашермана – это гинекологическая патология, характеризующаяся сращением стенок матки и формированием между ними пленочных соединений. В МКБ-10 обозначается кодом N85.6.
Внутриматочные синехии – это более распространенное название синдрома Ашермана. В норме у здоровой женщины матка является полым мышечным органом. Главные функции – детородная и менструальная. При наступлении беременности матка способна растягиваться до большого размера и вмещать растущий плод. В течение беременности стенки матки выступают в роли питательной основы, а полезные вещества будущий ребенок получает через плаценту, которая соединяется с ним пуповиной. Без беременности слизистый слой матки подвергается циклическим изменениям – регулярно отторгается в виде менструации и нарастает снова. В полости матки здоровой небеременной женщины отсутствуют любые посторонние клетки. Но при определенных обстоятельствах могут формироваться синехии – так называемые перетяжки, которые связывают между собой разные точки маточных стенок.
Внутриматочные синехии визуально похожи на пленки, которые легко можно повредить руками. Однако в полости детородного органа это сделать не так просто. На начальных этапах формирования маточные синехии достаточно хрупкие. В дальнейшем структура спаек уплотняется, и они становятся похожи на тонкую материю соединительной ткани.
Формирование спаек происходит под влиянием внутренних и внешних факторов. Как правило, синехии не появляются внезапно, без обоснованных причин. Всегда есть побуждающий фактор, который вызвал образование пленок внутри матки. Распространенными причинами внутриматочных синехий можно назвать воспалительные заболевания и хирургические вмешательства в работу органов малого таза.
Спайки в матке являются довольно серьезной проблемой. Они могут совершенно не влиять на работу органов малого таза или быть причиной бесплодия. Перетяжки могут располагаться только в матке или распространяться на брюшную полость. Главным симптомом внутриматочных синехий являются тазовые боли. Нередко перетяжки в детородном органе удается обнаружить лишь во время обследования по поводу лечения бесплодия у женщины.
Классификация
Внутриматочные синехии классифицируются по характеру распространения и степени. Данные характеристики позволяют врачу понимать тяжесть патологического процесса.
Степени распространения внутриматочных синехий у женщин:
Маточные трубы в области детородного органа свободные, спайки затрагивают менее одной четверти всего объема.
Входные области маточных труб поражены спайками, более половины полости детородного органа затянуто синехиями, стенки матки не соприкасаются между собой.
Спайки поражают детородный орган целиком, высока вероятность сращения стенок между собой, дно матки и входные отверстия яйцеводов полностью перекрыты.
По тяжести внутриматочные синехии делятся:
Общепринятая европейская классификация предусматривает деление внутриматочных спаек по степени поражения слизистого слоя матки. На основании гистероскопии, гистерографии и других исследований классификация внутриматочных синехий включает в себя 5 ступеней.
| Стадия | Состояние органов малого таза | ||
|---|---|---|---|
| Маточные трубы | Матка | Синехии | |
| Первая | Устья не затронуты | Поражение не более 50% | Тонкие и хрупкие |
| Вторая | Устья не затронуты | Поражение до 50% | Плотные |
| Третья | Отмечаются односторонние облитерации | Изолированные области соединены, поражение 50% | Множественные и плотные |
| Четвертая | Частичное перекрытие обоих устьев | Поражение превышает 50% | Множественные и плотные тяжи |
| Пятая | Устья полностью перекрыты | Поражение достигает 100%, отмечается рубцевание слизистого слоя | Множественные трудно разделяемые плотные спайки |
Симптомы внутриматочных синехий
Зачастую спайки внутри матки никак себя не проявляют. На начальных этапах формирования у женщины полностью отсутствуют симптомы. Если спаечная болезнь не прогрессирует, то проблема может сохраняться годами. Но, как правило, при комплексном обследовании синехии выявляют. Также патология нередко обнаруживается при обследовании по поводу бесплодия. Единичные тонкие пленки внутри матки не нарушают функцию детородного органа и никак не отражаются на работе яичников.
Внутриматочные синехии могут проявлять себя болями в нижнем сегменте живота. Как правило, дискомфорт усиливается во время менструального кровотечения, при интимной близости или интенсивной физической нагрузке.
Если синехии множественные и плотные, то у женщины могут наблюдаться нарушения менструального цикла. В этом случае спайки нарушают работу репродуктивной системы, становятся причиной формирования гематометры и закупоривания выводного маточного отверстия. При массивных тяжах в полости детородного органа у женщины отмечаются хронические тазовые боли, которые также усиливаются во время менструации и половой близости.
Нередко первым признаком внутриматочных синехий становятся трудности с зачатием. Также у женщин могут случаться самопроизвольные выкидыши в первые недели беременности.
Если на протяжении полугода при условии регулярных интимных контактов не наступает беременность, следует обратиться к врачу. Не исключено, что причиной бесплодия являются внутриматочные синехии.
Причины спаек внутри матки
Внутриматочные синехии – это спайки в матке. Они формируются между стенками матки и представлены тонкими пленками. Со временем пленки уплотняются и замещаются соединительной или мышечной тканью.
При формировании спаек в полости матки нарушается функция внутреннего слизистого слоя (эндометрия). Это увеличивает вероятность разнообразных проблем с реализацией репродуктивной функции.
Согласно статистике, более 50% женщин с вторичным фактором бесплодия сталкиваются именно с маточным фактором. Другими словами, больше половины женщин не могут забеременеть из-за различных патологий матки, в том числе и спаек.
Внутриматочные синехии появляются на фоне внутренних и внешних патологических состояний. Как правило, патологии матки сопровождаются инфильтрацией тканей и нарушениями подавления воспалительных ответных реакций. В клетках увеличивается концентрация кислорода в активной форме и начинается их разрушение. На фоне этих процессов происходит снижение местного иммунитета и повышение свертываемости крови. Между стенками матки формируются фибриновые сгустки. Со временем они становятся основами будущих синехий. Разрастание соединительной ткани происходит в течение длительного времени. Спустя месяцы и даже годы спайки становятся плотными сращениями.
Причины внутриматочных синехий:
На практике тенденция к формированию спаек внутри полости матки увеличивается с возрастом. Главным провоцирующим фактором считаются агрессивные техники выскабливания и чрезмерная травматизация эндометрия, в результате которой запускается активный восстановительный процесс и происходит формирование фиброзных участков. Есть мнение, что внутриматочные синехии чаще бывают у женщин, которые используют внутриматочные спирали. Это может быть обусловлено повреждением клеток эндометрия в процессе установки и эксплуатации контрацептивной системы.
Диагностика внутриматочных синехий
Определить спайки внутри матки не так просто, как может показаться на первый взгляд. Зачастую патология протекает без каких-либо выраженных симптомов. И даже незначительные тянущие боли внизу живота не заставляют женщину отправиться к врачу. Как правило, внутриматочные синехии выявляются неожиданно, во время обследования по другим причинам (например, при бесплодии или аменорее).
Внутриматочные синехии невозможно обнаружить во время обычного гинекологического осмотра, и только боль при пальпации заставляет врача заподозрить проблему.
Определить внутриматочные синехии можно при проведении рентгена органов малого таза. Выявить проблему помогает МСГ и ГСГ. Во время процедуры в матку вводится контрастный раствор, позволяющий разглядеть пленки и тяжи внутри детородного органа. Диагностическая гистероскопия также является достоверным методом диагностики.
Поскольку спайки внутри матки не являются самостоятельным заболеванием и возникают в ответ на другие гинекологические патологии, в диагностике внутриматочных синехий используют лабораторные, аппаратные и инструментальные методы обследования. Они позволяют установить причину формирования пленок между стенками матки.
Лечение внутриматочных синехий
Главной целью лечения внутриматочных спаек у женщин является улучшение общего самочувствия, восстановление функции детородного органа и нормализация оттока менструальной жидкости. Как правило, выполняется комплексная терапия.
Хирургическое лечение
Оперативное лечение внутриматочных синехий занимает лидирующие позиции среди других способов восстановления проходимости матки. Обычно выполняется гистероскопия лечебная. Во время манипуляции в полость матки вводится небольшой прибор, который позволяет хирургу контролировать процессы внутри детородного органа и работу миниатюрных инструментов. Важной целью становится рассечение спаек с возможностью сохранения функции эндометрия и предотвращение рецидива. Поскольку сильная травматизация слизистой приводит к фиброзу и формированию новых синехий, выскабливание при спайках внутри матки не является первоочередным методом хирургического лечения.
Медикаментозное лечение
Препараты от внутриматочных синехий всегда назначаются с учетом причины их формирования. Если спайки в матке появились из-за воспалительных заболеваний, врач назначит противомикробное лечение. Как правило, курс приема антибиотиков продолжается от 1 до 3 недель.
Медикаментозное лечение внутриматочных синехий будет актуальным только на ранних стадиях их формирования. Тонкие и хрупкие пленки можно удалить с помощью рассасывающих, противовоспалительных и ферментативных препаратов.
Для восстановления менструального цикла и нормализации работы яичников назначают гормональную терапию. Немаловажным нюансом при назначении схемы лечения является возраст пациентки. Если женщина в будущем планирует реализовать репродуктивную функцию, то это необходимо учитывать и попытаться приложить все усилия для сохранения функционала детородного органа.
Профилактика внутриматочных синехий
Для профилактики формирования спаек внутри матки рекомендуется:
Внутриматочные синехии – это результат каких-то серьезных процессов в организме. Как правило, они не формируются за один день и всегда имеют причину. Плотные спайки и сращения формируются у женщин десятилетиями. При отсутствии лечения синехии поражают полость матки целиком, распространяются на маточные трубы и даже брюшную полость.
Внутриматочные синехии. гистерорезектоскопия
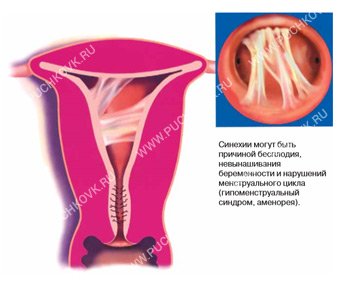
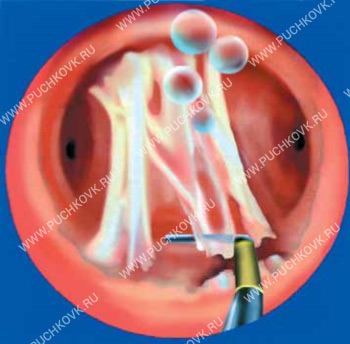
Внутриматочные синехии (спайки) развиваются на фоне воспалительных заболеваний эндометрия и хирургических вмешательств. Они могут быть причиной бесплодия, невынашивания беременности и нарушения менструального цикла (гипоменструальный синдром, аменорея) (Рис. 1).
Лечение внутриматочных синехий.
При угрозе развития осложнений необходимо выполнить лапароскопию, чтобы избежать перфорации матки. Спорным является вопрос о введении внутриматочного контрацептива в полость матки после разделения синехий. Мы считаем это нецелесообразным, поскольку инородное тело травмирует эндометрий и мешает нормальной регенерации тканей. Для улучшения и ускорения восстановления эндометрия предпочитаем на 1-2 мес. назначить эстроген-гестагенные препараты.
Антибиотикопрофилактика необходима для больных группы риска развития инфекционных осложнений. Проводится измерение температуры тела, также необходим контроль количества выделений. В соблюдении какой-либо специальной диеты нет необходимости. При выписке из клиники пациентка получает подробные рекомендации, касающиеся приема медикаментов и контроля за своим состоянием. Следует исключить сексуальные отношения в течение месяца после операции.
Сроки рекомендуемой послеоперационной контрацепции составляют от 3 до 10 месяцев.
Для определения выраженности синехий в полости матки, а также выбора правильной тактики хирургического лечения необходимо прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание УЗИ органов малого таза, при возможности данные гистероскопии (если проводили – специально этого делать не надо) МРТ малого таза, указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
На протяжении 2 недель после выписки возможны незначительные выделения сукровичного или кровянистого характера. Через один менструальный цикл после хирургического вмешательства рекомендуется проведение УЗИ.
Спустя 4 недели женщина может возобновить посещения бассейна, возвращение к привычной физической активности рекомендуется через 1,5-2месяца после проведенного оперативного лечения. Наступление беременности лучше планировать не раньше, чем спустя полгода после проведенной операции.
Необходимо подчеркнуть, что синехии полости матки нередко сочетаются с другими заболеваниями женской половой сферы: аденомиоз, миома, киста яичника, синехии и др. В таких ситуациях я в течение одной операции (лапароскопии и гистерорезектоскопии) выполняем одномоментно коррекцию и полную санацию нарушений всей половой сферы.
Мною успешно выполнены более 4000 малоинвазивных хирургических операций при внутриматочных заболеваниях. Монография «Лапароскопические операции в гинекологии» содержит обобщенные результаты проведенной работы. Кроме того, в более чем 20-ти научных публикациях, которые рецензированы как в Российской Федерации, так и за границей, также содержится информация о выполненных операциях.
На моих семинарах по лапароскопии и гистероскопии при внутриматочных заболеваниях и других заболеваниях женской половой сферы побывали специалисты крупных научных центров, врачи областных и краевых больниц, а также клиник республиканского значения. Мои мероприятия также посещают курсанты последипломного обучения.
Ответы на часто встречающиеся вопросы пациенток, касающиеся операций по поводу внутриматочных синехий
— Какие основные проявления при спайках в матке или при внутриматочных заболеваниях?
На начальных этапах заболевания какие-либо проявления могут отсутствовать. Однако в дальнейшем возможно, прежде всего, нарушение менструального цикла, проявляющееся отсутствием менструаций. Хотя не исключено также появление обильных и длительных менструальных выделений, нередко кровянистые выделения появляются в межменструальный период. Пациентку могут беспокоить боли в нижней части живота. Кроме того, женщины с такой патологией страдают бесплодием и неспособны выносить ребенка.
Приводят ли внутриматочные патологии к невозможности забеременеть или к выкидышам?
В определенный период менструального цикла у здоровой женщины слизистая подготавливается к имплантации эмбриона в матку. Для его дальнейшего развития необходим определенный объем полости матки. Однако при заболевании наступают изменения в матке, при которых возможно как невынашивание беременности, так и бесплодие.
Возможно ли проведение одной операции при сочетании синехий в полости матки с миомой?
Безусловно, у таких пациенток рекомендовано одновременное проведение лапароскопии с миомэктомией и гистерорезектоскопией с рассечением синехий. Благодаря применяемым мною малоинвазивным методикам одновременно удается выполнить две, а то и три операции, причем во время единственной анестезии. При проведении симультанных операций работает бригада, состоящая из нескольких специалистов. Более подробную информацию о таких вмешательствах можно найти в специальном разделе на страницах этого сайта. Благодаря этим методиками удается снизить нагрузку на организм женщины. В сравнении с традиционными способами оперативного лечения, когда интервал между вмешательствами составляет 5-6 недель, время госпитализации и реабилитационный период при симультанных операциях существенно короче.
В чем заключается подготовка к операции?
Подготовка к операции — один из немаловажных моментов. Я рекомендую посетить раздел — предоперационная подготовка. Также на страницах этого сайта есть информация об используемых методах обезболивания при оперативном лечении по поводу внутриматочной патологии. Первичную консультацию можно пройти в Швейцарской университетской клинике в Москве. Основные клинические базы расположены в Москве и Швейцарии.
Как проходит послеоперационный период?
Отсутствие травматизации передней стенки брюшины, минимальное повреждение стенок матки и небольшая кровопотеря — основные преимущества гистерорезектоскопии. Поэтому, как правило, подобные операции переносятся больными довольно легко. Обычно женщина покидает клинику через 3 часа или на следующий день после проведения хирургического вмешательства.
Библиография собственных научных работ профессора Пучкова К.В. по теме “Внутриматочные синехии и гистерорезектоскопические оперативные вмешательства при этом заболевании”
1. Пучков К.В., Политова А.К. Диагностическая и оперативная гистероскопия: метод. рекомендации. – Рязань: РязГМУ, 2000. – 46с.
3. Пучков К.В., Чикин В.Г., Иванов В.В., Лапкина И.А.. Современные методы в лечении маточных кровотечений // Актуальные вопросы здоровья населения центра России / под ред. М.Ф. Сауткина, О.Е. Коновалова.– Рязань, 2003.– С. 82-84. – (Сб. науч. тр. / Рязан. гос. мед. ун-т им. И.П. Павлова; Вып. III).
5. Пучков К.В., Лапкина И.А., Чикин В.Г., Иванов В.В., Политова А.К.. Алгоритм лечебно-диагностической тактики у женщин перименопаузального периода с аномальными маточными кровотечениями // Социально-гигиенический мониторинг здоровья населения: материалы 8-й респ. конф. с междунар. участием, посвящ. 60-летию Рязанского государственного медицинского университета им. акад. И.П. Павлова и Всерос. дням защиты от эклогической опасности.Ч.1 / под ред. В.Г. Макаровой, В.А. Кирюшина.- Рязань, 2004.- С.169-173.
6. Пучков К.В., Лапкина И.А., Политова А.К., Иванов В.В. Минимальноинвазивные хирургические методы лечения пациенток с аномальными маточными кровотечениями в перименопазуальном периоде // Эндоскопия в хирургии.- М., 2004.- С. 52-53.
7. Пучков К.В., Лапкина И.А., Политова А.К., Иванов В.В., Мартынова Г.В. Аномальные маточные кровотечения: метод. рекомендации.- Рязань: РязГМУ,2004.- 64 с.
8. Св. об офиц. регистрации программы для ЭВМ 2004610867 РФ. Аномальное маточное кровотечение. Лечебно- диагностический маршрут (АМК) / К.В. Пучков, И.А. Лапкина, В.В. Иванов, И.В. Шилина; правообл. К.В. Пучков и др. –№ 2004610286; заявл. 13.02.04; опубл. 08.04.04.
9. Пучков К.В., Политова А.К. Лапароскопические операции в гинекологии: монография.- М.: МЕДПРАКТИКА, 2005.- 212 с.
10. Пучков К.В., Политова А.К., Козлачкова О.П., Лаврова Л.В. Гистерорезектоскопическая абляция эндометрия в лечении больных рецидивирующими гиперпластическими процессами эндометрия // Актуальные вопросы современной хирургии. Региональная (ЮФО) науч.- практ. конф. врачей хирургического профиля, Нальчик, 26-27 мая 2006 г. – Нальчик, 2006.- С. 235-236.
12. Пучков К.В., Иванов В.В., Политова А.К. Роль гистерорезектоскопической абляции эндометрия в лечении больных рецидивирующими гиперпластическими процессами эндометрия // Журн. акушерства и женских болезней.-2006.-Т. 55 ( спец. вып.)-С.107-108.
14. К.В. Пучков, В.В. Иванов, И.А. Лапкина. Аномальные маточные кровотечения: монография.- М.- Тверь: ООО «Издательство «Триада», 2007.- 200 с.
15. Пучков К.В., Иванов В.В., Черноусова Н.М., Андреева Ю.Е. Использование гистерорезектоскопической абляции эндометрия в лечении больных рецидивирующими гиперпластическими процессами эндометрия // 20 лет Клинической больнице №1: Сб. науч.-практ. работ. / ГУП «Медицинский центр». Управление делами Мэра и Правительства Москвы.- М.: ИД «МЕДПРАКТИКА-М», 2008.- С. 43-44.
Полезные ссылки на различные разделы сайта по вопросам оперативного лечения внутриматочных синехий:
Отзывы пациентов
14.01.2019 13:09:00 Ольга Троицкая
Пришел мой черед поделиться послеоперационными впечатлениями. Меня зовут Ольга, мне 33 года, у меня всегда были проблемы «по-женски»: гуляющий цикл (ановуляция), болезненные месячные, воспаления, выделения. В 23 года поставили диагноз – эрозия и дисплазия шейки матки на фоне ВПЧ, назначили лечение (свечи, таблетки, прижигание), потом позже конизацию. Боялась операции и тянула как могла, пока не пришла работать в Швейцарскую клинику. Здесь видела весь процесс изнутри, видела счастливые глаза пациенток и никакого страха, поэтому и прооперировалась сразу после сдачи анализов, в тот же день (это был 2013 год). Как оказалось, не зря, гистология показала CIN3, предрак, вовремя убрали (в краях резекции все чисто) – сказать, что я благодарна хирургам – это ничего не сказать. Наркоз – просто сладкий сон, никаких проблем после операции, все мои воспаления и ВПЧ ушли.
Потом все, как в сказке – свадьба, кольца и отмена КОК с надеждой на быструю беременность, но у Творца свои планы и уроки для нашей семьи. Начались походы к репродуктологам, поПЫТКИ «отпустить ситуацию», стимуляции, отпуска и т.д. пока не случился самый важный для меня разговор с моим наставником и боссом и простая фраза, которую он часто произносит пациенткам с моим диагнозом СПКЯ: «Оль, давай сделаем лапароскопию и все узнаем, в чем там проблема.» Надо сказать, операции я боялась – неужели без нее ничего не получится? И вообще такие риски. Теперь я не понаслышке понимаю всех наших девочек с непонятным диагнозом, которым предлагают диагностическую операцию – вроде и показаний четких нет, зачем рисковать? Стала читать интернет (НЕ стоит этого делать), отзывы и всякие ужасы, как любой пациент, НО я работала в этой и клинике и опять же знала все изнутри, поэтому мой мозг настроил меня на нужную волну. Но все же, думала я почти год(. ) и теперь понимаю, что это долго, так что совет всем доглодумающим, как я – слушайте себя, свое сердце и готовьтесь к операции не так долго, как я.
И вот спустя год после операции я решила поделиться своей маленькой радостью. Уже перешагнул мой беременный срок экватор и я уверена, что и дальше все будет хорошо, муж в радости и я тоже. И вообще наша клиника – волшебное место для всех, кто планирует стать родителями. Беременеют не только пациентки, но и сотрудницы регулярно ходят в декрет, скоро и я туда схожу. Моей благодарности и любви нет конца и края, конечно, Константин Викторович, об этом знает, ведь его посыл, совет и отлаженная работа в операционной – только во благо.
lelek85@mail.ru
19.12.2018 10:13:00 Татьяна Вильямс
Дорогой Константин Викторович.
Во всём вы оказались правы на сто процентов. В каждом слове, в каждом действии.
Об английской медицине и врачах больше не хочется говорить, для истории остались лишь их официальные письма (от лица врача выпускника оксфордского университета) с категоричным вердиктом, что «стимуляция яичников в целях проведения ЭКО не имеет смысла, а в последующие 6 месяцев резерв вероятно снизится до критических значений, однако есть возможность использования донорской яйцеклетки.»
Примерно через месяца два после этого наступила беременность и в данный момент активно пинает меня в живот.
К слову, я не держу на них зла, просто, во-первых, жаль тысячи других женщин, которые «лечатся» у них, а во-вторых, думаю будет честно и справедливо, если результат, полученный российскими врачами, не попадёт в их статистику.
Всех чувств я не смогу выразить и передать словами. Мы с мужем бесконечно благодарны вам и вашим коллегам. Всё время не верится в происходящее и от этого наворачиваются слёзы, причём у обоих.
Молюсь о вас Богу и буду помнить всё, что вы для меня сделали.
Татьяна Вильямс
Дата операции 14 ноября 2017г.
г. Лондон
komaltanya@yandex.ru
11.09.2018 09:01:00 Ольга Аверина
Уважаемый Константин Викторович!
Месяц назад я обратилась к Вам на консультацию по поводу миомы матки и пролапса, которые у меня выявили во время обследования у участкового гинеколога. Уже тогда, когда я узнала о своем диагнозе, у меня практически не было сомнений, к какому специалисту обращаться за помощью. Дело в том, что 9 лет назад Вы оперировали мою свекровь, у которой выявили опухоль в почке, и уже тогда мы вместе с мужем убедились, что сделали правильный выбор, впервые познакомившись в Вами.
Все, что Вы сказали мне на консультации и подробно описали последовательность дальнейших шагов стало для меня толчком к действию без каких-либо раздумий. Я сразу поняла, что попала в надежные руки.
Синехии что такое
В настоящее время бездетные браки остаются важной медицинской и социальной проблемой. При этом наиболее актуальной в современном акушерстве является проблема невынашивания беременности. Обусловлено это, прежде всего, тем, что невынашивание беременности является одной из главных составляющих репродуктивных потерь [2,22].
Маточный фактор в структуре нарушений репродуктивной функции женщин составляет 24-62%. [3,17,25]. В Российской Федерации стране в структуре внутриматочной патологии преобладает хронический эндометрит, более чем в 2 раза превышая распространенность других заболеваний. Доля женщин с внутриматочными синехиями варьирует от 3 до 13% [3,36]. В работах В. М. Сидельниковой и Г. Т. Сухих была показана частота встречаемости хронического эндометрита у женщин с невынашиванием беременности до 70% [17]. По данным В.П. Сметник и Л.Г. Тумилович, более 60% женщин с невынашиванием беременности имеют гистологически подтвержденный хронический эндометрит [19].
По данным Рудаковой Е.Б. и соавт. в 54% случаев женское бесплодие сопровождается патологическими изменениями в матке, при этом нарушения функции эндометрия диагностируются у 41% женщин [5]. Поэтому важным при обследовании пациенток с бесплодием и/или привычным невынашиванием беременности является оценка полости матки и эндометрия [1,3,35].
Впервые внутриматочные спайки, или синехии, возникшие после выскабливания полости матки, были описаны Fritsch в 1854 г., но их клиническую значимость доказал Asherman в 1948 г. на примере пациентки с вторичной аменореей после травматичных родов [26]. С этого времени общепринятым термином, обозначающим внутриматочные синехии, стал синдром Ашермана.
В 90% случаев развитие выраженных внутриматочных синехий обусловлено осложненным течением гестации в связи с неполным абортом, замершей беременностью, пузырным заносом, послеродовым кровотечением, остатками плацентарной ткани. Синдром Ашермана чаще всего встречается после неполного аборта (50%), послеродового кровотечения (24%) и артифициального аборта (17,5%) [50]. При необходимости проведения повторного кюретажа полости матки, вероятность развития синехий увеличивается на 8%, и достигает 30% при проведении манипуляции в третий раз. При замершей беременности вероятность возникновения внутриматочных синехий зависит от периода времени, прошедшего между гибелью эмбриона и эвакуацией полости матки, достигая при этом 30,9% [47]. Наложение компрессионных швов при послеродовом кровотечении в последующем также способствует формированию внутриматочных синехий [24].
Наличие синехий способствует увеличению частоты внематочной беременности, привычного невынашивания, преждевременных родов и аномальной локализации плаценты [48].
Есть несколько теорий образования внутриматочных синехии: травматическая, инфекционная, нейровисцеральная [26].
Повреждение базального слоя эндометрия приводит к частичной или полной облитерации полости матки с поверхностью дефектного эндометрия и формированием волокнистых синехий между стенками матки [43]. Пациенты с синдромом Ашерман обычно имеют нарушения менструального цикла, такие как аменорея или гипоменорея, бесплодие или невынашивание беременности [3,17,33,40].
Хроническая активация клеточных и гуморальных провоспалительных реакций сопровождается повышенной выработкой цитокинов и других биологически активных веществ, обусловливающих нарушения микроциркуляции, экссудацию и отложение фибрина в строме эндометрия, что формирует соединительнотканные фибринозные спайки в строме и/или внутриматочные синехии различной степени выраженности [46,50].
Существует несколько классификаций внутриматочных синехий: О. Sugimoto (1978), С. March, R. Izrael (1981). С1995 г. в Европе используется классификация, принятая Европейской ассоциацией гинекологов-эндоскопистов (ESH, 1989), с выделением 5 степеней внутриматочных синехий на основании данных гистерографии и гистероскопии в зависимости от состояния и протяженности синехий, окклюзии устьев маточных труб и степени повреждения эндометрия:
Наиболее удобна и часто используемая классификация внутриматочных синехий по распространенности и степени облитерации полости матки (С. March, R. Izrael; 1981):
По гистологическому строению О. Sugimoto (1978) выделяет 3 типа внутриматочных синехий:
В США в 1988 г. принята классификация Американской ассоциации по бесплодию (ААБ). Эта классификация несколько громоздка, так как ведётся подсчёт баллов по трём разделам: степени вовлечения полости матки, типу синехий и нарушению менструальной функции (в зависимости от выраженности этих показателей). Затем подсчитывают баллы. Различают три стадии: слабую (I), среднюю (II) и тяжёлую (III).
По мнению отечественных исследователей [11,13], основными звеньями патофизиологического механизма преобразования фибринозных сращений в фиброзные спайки являются:
Наиважнейшими клетками, участвующими в данном процессе, являются: полиморфноядерные лейкоциты и макрофаги, мезотелиальные клетки и фибрин. После механического повреждения макрофаги проявляют повышенную фагоцитарную, «дыхательную» и секреторную активность и через 5 дней становятся основными клеточными компонентами популяции лейкоцитов. Макрофаги также способствуют миграции новых мезотелиальных клеток к поврежденной поверхности. Именно эти новые клетки формируют сначала небольшие «островки» на поврежденной поверхности, а затем и тонкие пласты из мезотелиальных клеток. Через 5-7 дней после повреждения реэпителизация заканчивается [15,29].
Длительная стимуляция иммунокомпетентных клеток эндометрия инфекционным возбудителем приводит к декомпенсации регуляторных механизмов локального гомеостаза, что поддерживает персистенцию инфекционного процесса. Хроническая активация клеточных и гуморальных провоспалительных реакций сопровождается повышенной выработкой цитокинов и других биологически активных веществ, обусловливающих нарушения микроциркуляции, экссудацию и отложение фибрина в строме эндометрия. Продолжающаяся депрессия локальной фибринолитической активности под влиянием провоспалительных факторов усиливает ангиогенез в первичных фибринозных сращениях, что усугубляет морфологические изменения в тканях матки, формирует соединительно-тканные фибринозные спайки в строме и/или внутриматочные синехии разной степени выраженности [12,13,22,25].
В настоящее время доказано и подтверждено в экспериментах на животных изменение состояния ангиогенеза, точнее его повышение, или проангиогенный сдвиг, при формировании спаек. Изучено несколько механизмов, объясняющих влияние сосудисто-эндотелиального фактора роста на активацию ангиогенеза путем взаимодействия с его рецептором посредством гипоксией-индуцированного фактора роста [15,27,29]. Большое значение в активации ангиогенеза также играет плацентарный фактор роста, воздействующий на эти процессы посредством ряда механизмов.
Комплексность механизмов формирования спаек, недостаточное понимание патогенеза их образования приводит к тому, что до настоящего времени не существует полноценных способов их профилактики [30].
Для диагностики внутриматочных синехий применяют гистеросальпингографию, ультразвуковую диагностику, гистероскопию.
Рентгенологическая картина при внутриматочных синехиях зависит от характера последних и их распространенности. Обычно синехии проявляются в виде одиночных или множественных дефектов наполнения неправильной формы и различных размеров. Плотные множественные синехии могут разделять полость матки на большое количество камер различного размера, соединенных между собой мелкими протоками. Такую конфигурацию матки не удается определить при гистероскопии; она может дать информацию только о первых нескольких сантиметрах нижнего сегмента полости матки. При гистерографии текучее контрастное вещество может находить пути через сложные лабиринты и необлитерированные пространства. При гистеросальпингографии часто получают ложноположительные результаты из-за обрывков эндометрия, слизи, искривлений полости матки [3,21,28,33,37].
Возможности эхографии в диагностике внутриматочных синехий ограничены. В некоторых случаях визуализируются неровные контуры эндометрия, прерывистое М-эхо, при гематометре определяется анэхогенное содержимое в полости матки [3,33,37].
Магнитно-резонансная томография при необходимости может быть использована для диагностики внутриматочных синехий. Однако высокая стоимость обследования и сложность интерпретации полученных результатов не всегда дают клиницисту возможность применить этот метод в качестве скринингового [44].
Офисная гистероскопия является высокоэффективным доступным в амбулаторных условиях методом диагностики внутриматочной патологии у женщин репродуктивного возраста, не требующим обезболивания [4,7].
Основным методом лечения является операция адгезиолизиса [44]. В настоящее время доступно несколько технологий: 1) тупое разделение нежных спаек тубусом гистероскопа во время гистероскопии, 2) механическое разделение спаек ножницами, введенными в полость матки через операционный канал гистерокопа, 3) воздействие иттрий-алюминивым гранатовым лазером, введенным в полость матки через операционный канал гистерокопа, 4) монополярная или биполярная энергия, 5) гидролаваж, 6) внутриматочный катетер, 7) флюороскопическая техника. Особый интерес представляет использование офисной гистероскопии для диагностики и лечения данной патологии. Общий уровень осложнений достигает 7% и, в основном, представлен перфорациями [39,44].
Результаты лечения индивидуальны и зависят от степени тяжести внутриматочных синехий, этиологии и длительности заболевания, используемых технологий для лечения. Очень важно, чтобы во время адгезиолизиса была восстановлена полость матки в своих нормальных размерах и сохранены островки эндометрия, за счет которых происходит регенерация внутренней поверхности полости матки [4,5].
Использование хирургической микрогистероскопии с микроинструментами и биполярной энергией в соответствии с концепцией «See and treat» [4,39,44] с использованием дополнительного УЗИ-контроля позволяет выполнять диагностику и бережное лечение внутриматочных синехий и синдрома Ашермана.
Эффективность хирургического лечения внутриматочных синехий составляет 85-90%, при этом репродуктивная функция восстанавливается всего у 23-35% женщин. Недавнее исследование показало, что степень выраженности внутриматочных синехий до гистероскопического адгезиолизиса в последующем влияет на вероятность наступления беременности и составляет у пациенток с легкой, средней и тяжелой степенями 64,7%, 53,6% и 32,5% соответственно [34].
Центральной проблемой современной репродуктивной медицины является предотвращение возникновения внутриматочных синехий у пациенток с перенесенными репродуктивными потерями [28].
В послеоперационном периоде для профилактики рецидива образования спаек используются адьювантная терапия эстрогенами в комбинации или без прогестинов, внутриматочные средства, внутриматочные катетеры, противоспаечные барьеры [3,13,31].
Необходимо помнить о возможности возникновения внутриматочных синехий у пациенток с осложненным течением раннего послеродового и послеабортного периода. У больных с подозрением на остатки плодного яйца или плаценты в матке целесообразно выполнять не просто выскабливание слизистой оболочки матки, а осуществлять гистероскопию для уточнения расположения патологического очага и его прицельного удаления без травмирования неизменного эндометрия [5,45].
По данным ряда авторов, краткосрочное размещение в полости матки инородных предметов (шары, катетеры, внутриматочные спирали) препятствует формированию внутриматочных синехий [42]. Так, в результате использования катетера Фолея в послеоперационном периоде у пациенток после миомэктомии при контрольном обследовании через 6 месяцев в 100% случаев синехии отсутствовали, в то время как в группе сравнения данный показатель составил 70% [23]. Катетер Фолея не только безопасен, но и эффективен в восстановлении репродуктивной функции, однако диапазон его использования ограничен в связи с необходимостью госпитализации.
С целью профилактики развития синехий предложено использовать препарат «Суперлимф» в виде внутриматочных орошений после операции и ректальных суппозиториев в течение 10 дневного курса. «Суперлимф» это лекарственная форма интерферона и комплекса природных цитокинов, включающих факторы роста, про- и противовоспалительные цитокины. Важная особенность «Суперлимфа» в том, что он регулирует синтез коллагена и пролиферативную активность фибробластов, стимулирует регенерацию, предупреждает образование грубых рубцов [6].
Для предупреждения возникновения синехий в послеоперационном периоде предложено проведение динамической офисной гистероскопии с использованием инстилляции в полость матки лечебного раствора лидазы 64 ЕД и гидрокортизона 125 мг в 20 мл изотонического раствора [8].
Исследование Назаренко Т.А. и соавт. показало, что эффективно включение ферментного препарата Лонгидаза® в комплекс послеоперационных лечебных мероприятий после разрушения внутриматочных синехий, препарат способствует восстановлению морфофункционального состояния эндометрия [12].
Создание внутриматочной системы с двумя изолированными лекарственными рилизинг-системами, содержащими эстроген, а также цитокины призвано способствовать сохранению не только нормальной анатомии полости матки, но и восстановлению функциональной активности эндометрия за счет оптимизации регенеративных процессов в послеоперационном периоде [41].
В настоящее время перспективным направлением репродуктивной медицины является коррекция внутриматочной патологии с использованием стволовых клеток, которые, как было показано, обладают способностью идентифицироваться в клетки эндометрия в естественных условиях [32].
В результате анализа сравнительной эффективности карбоксиметилцеллюлозы и гиалуроновой кислоты в профилактике возникновения внутриматочных синехий после гистероскопической коррекции была доказана более выраженная эффективность препарата карбоксиметилцеллюлозы [24].
Особое значение в профилактике возникновения синехий принадлежит и способу эвакуации полости матки.
В настоящее время актуальна тенденция к уменьшению инвазивности оперативной гистероскопии. Степень инвазии операции в основном определяется повреждением цервикального канала при введении гистероскопа в полость матки, а также воздействием различных видов энергий на эндометрий и миометрий. До недавнего времени практически любая внутриматочная патология могла быть устранена только путем использования метода оперативной гистероскопии с наружным диаметром гистероскопа более 7 мм или гистерорезектоскопии [3,7,34]. Данные операции считаются малоинвазивными, но требуют общей анестезии, сопровождаются травматизацией шейки матки при расширении её канала, риском серьезных осложнений. Устранение внутриматочной патологии при гистерорезектоскопии основывается на использовании электрической энергии, что обуславливает наличие термического повреждения эндометрия и миометрия.
Так, было показано, что удаление остатков трофобластической ткани под контролем гистероскопа при помощи гистерорезектоскопической петли без использования тока вызывает меньшую травматизацию и, в последующем, в меньшей степени способствует образованию внутриматочных синехий, чем проведение более распространенной в данном случае процедуры дилатации и эвакуации плодного яйца [38]. Неудачное опорожнение матки вне гистероскопической визуализации и полноценной реабилитации травмированного эндометрия формирует сущность хронического эндометрита ятрогенного происхождения [13].
В результате многочисленных исследований выявлено, что включение физических методов в алгоритмы восстановления после гинекологических операций и лечения хронического эндометрита, повышает частоту наступления и вынашивания беременности, оказывает позитивное влияние на состояние рецепторного аппарата эндометрия и маточную гемодинамику [10,16,20].
Индуцированное применением физических методов ремоделирование молекулярных характеристик эндометрия, приводит к восстановлению его рецептивности: регрессу воспаления и фиброза, регуляции процессов ангиогенеза, регенерации и рецепции половых стероидов [18].
Актуальной проблемой в современных условиях является необходимость сохранения и восстановления репродуктивного здоровья пациенток после потери беременности, поскольку частота таковых предопределяет рост уровня хронического эндометрита и развитие внутриматочной патологии.
В настоящее время ни один из существующих методов профилактики формирования внутриматочных синехий не является достаточно эффективным, что требует проведения дальнейших исследований для повышения эффективности мероприятий с учетом данных о роли патофизиологической регуляции формирования синехий, в том числе и ангиогенеза.
Рецензенты:
Рогожина Ирина Евгеньевна, доктор медицинских наук, доцент, заведующий кафедрой Акушерства и гинекологии ФПКиППС ГБОУ ВПО «Саратовский ГМУ им. В.И.Разумовского» Минздравсоцразвития РФ, г.Саратов.
Буров Юрий Александрович, доктор медицинских наук, заведующий отделением сосудистой хирургии МУЗ «1-я Городская клиническая больница им. Ю.Я. Гордеева», г.Саратов.