Стеатогепатоз что это такое как лечить
Стеатогепатоз что это такое как лечить
Стеатоз печени – широко распространенное и трудно излечимое заболевание
Нужно ли лечить стеатоз печени?
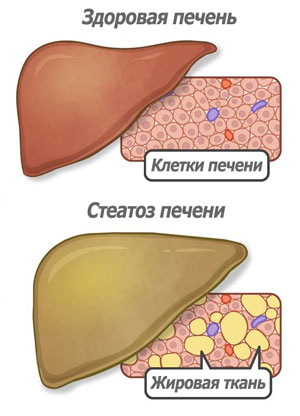
Безусловно, стеатоз это болезнь, которая выражается в том, что внутри печени формируется жировая ткань вместо тканей печени, не выполняющаяя функцию печени и отличается от ткани печени по своей структуре высокой плотностью. При стеатозе постепенно количество здоровой печени уменьшается и со временем оставшаяся здоровая часть не сможет обеспечить жизнедеятельность организма. Эта стадия заболевания называется цирроз печени и трудно поддается лечению.
Проблема осложняется тем, что печень не болит, и даже при серьезном ее поражении у пациента не возникает никаких жалоб, за исключением возможного чувства тяжести в правом подреберье. Чаще всего, тяжесть и дискомфорт в правом подреберье при стеатозе, как и при и других патологиях печени, обусловлены увеличением её размеров.
Причины стеатоза печени
Что является причиной стеатоза печени, почему по статистике Европейской ассоциации гепатологов эта болезнь распространена как эпидемия? Самое распространенное мнение – это неправильное питание и малоподвижный образ жизни. И это большая ошибка. Причина стеатоза – не в неправильном образе жизни, а в гормональных и метаболических изменениях, это болезнь, которая, помимо коррекции образа жизни, питания и физических нагрузок, также требует наблюдения у гепатолога и эндокринолога!
Лечение стеатоза печени
Как и любое заболевание печени, при котором идет ее разрушение с возможным исходом в цирроз, лечение стеатоза возможно только медикаментозное, действующее на причину болезни. В случае стеатоза причиной заболевания являются обменные и гормональные нарушения, которые и вызывают изменение структуры печеночной ткани. Внутреннее ожирение печени сопровождается всегда патологическим поступлением жира также в поджелудочную железу, сердце и сосуды, почки. Это системное заболевание, угрожающее жизни, называется метаболический синдром.
Метаболический синдром лечит врач гепатолог совместно с эндокринологом, воздействуя как на причины заболевания, так и на следствие – стеатоз. Результатом лечения всегда является выздоровление, если лечение назначено вовремя. Кроме медикаментозной коррекции обменных нарушений, в комплекс лечения входят рекомендации по правильному питанию и физическим нагрузкам, которые сами по себе, без лечения, не дают результатов. Трудность лечения обусловлена тем, что доля успеха в лечении зависит от поведения пациентов, поэтому так важна серьезная информированность пациента и его желание получить результат.
Необходимые обследования для назначения и контроля лечения стеатоза печени
Для назначения лечения стеатоза ппнчени необходимо пройти обследование, выявляющее степень поражения печени и выраженность показателей метаболического синдрома. Современное оборудование нашего центра позволяет не только обнаружить жировую ткань в печени, но и посчитать сколько в процентном отношении в печени нормальной здоровой ткани и сколько неработающей жировой! Это важно для тактики лечения и прогнозов на выздоровление.
Аппарат Фиброскан с дополнительным датчиком оценки стеатоза позволяет не только оценить количественно жировую ткань в печени по степени стеатоза от 0 до 3, но и позволяет измерить результат лечения, который в большинстве случаев приводит к полной нормализации структуры печени (стеатоз 0). Лечение назначается индивидуально в зависимости от результатов обследования. Общей для всех схемы лечения нет, так как обменные и гормональные нарушения могут быть по-разному выражены.
Опыт лечения стеатоза печени
За более чем десять лет успешного лечения метаболического синдрома и стеатоза мы вылечили несколько тысяч пациентом, которые не только получили в результате лечения здоровую печень без стеатоза, но и расстались с лишним весом, иногда доходящим до 140 кг!
Результаты лечения стеатоза печени
Отзыв пациента:
В преддверии Нового 2019 года хочу пожелать и вам тоже здоровья, семейных радостей и любви! с наилучшими пожеланиями, ваш пациент из Казани» >>>
Результат:
Неалкогольная жировая болезнь печени (жировой гепатоз): симптомы, диагностика и лечение
Неалкогольная жировая болезнь печени или НАЖБП (аналогичные названия стеатоз, жировая гепатодистрофия, гепатостеатоз) может быть как самостоятельным заболеванием, так и синдромом, обусловленным жировыми дистрофическими процессами в печеночных клетках. Как самостоятельная болезнь, гепатостеатоз был выделен в 20 веке в 1960-е годы благодаря внедрению в рабочую практику пункционной биопсии. Заболевание характеризуется патологическим вне- и/или внутриклеточным отложением капель жира. Морфологическим критерием выступает содержание триглицеридов в печеночной ткани свыше 10% сухого веса.
НАЖБП — специфическое заболевание, характеризующееся патофизиологическим накоплением жиров (триглицеридов) в структуре гепатоцитов, в результате чего нарушаются обменные процессы и происходят структурные изменения паренхимы.
Эпидемиология
На текущий момент стеатоз является глобальной проблемой не только в гастроэнтерологической области, но и в интегральной медицине. Данная патология является самой распространенной среди всех поражений печени. По статистическим данным, в России гепатозу подвержены 37% всех жителей, наиболее часто встречается у женщин среднего возраста, в мире диагностируется у каждого 4 человека.
Этиология
Причины, вызывающие НАЖБП, многофакторны и полиэтиологичны. Различают первичную и вторичную патологию.
Среди основных причин рассматривают:
Развитию вторичного стеатоза способствуют такие факторы, как:
Поскольку жировой гепатоз многофакторная патология, причинами ее возникновения могут быть следующие факторы риска:
Также болезнь может спровоцировать наличие некоторых генетических заболеваний, к примеру, болезнь Вильсона-Коновалова, патология Вебера-Крисчена и др.
Вне зависимости от первопричины болезни при гепатостеатозе присутствует инсулинорезистентность.
Патогенез
Патогенетический процесс жирового гепатоза изучен недостаточно. Клинически принято считать, что патология предшествует развитию неалкогольной жировой болезни печени. Развитие заболевания — собственно накопление липидов, может быть следствием:
Вместе с этим, процесс выведения жира из печени затрудняется из-за сниженного синтеза липопротеинов и ликвидации триглицеридов в их составе.
Далее формируется стеатогепатит, сопровождающийся воспалительно-некротическими печеночными изменениями. Это условный «первый толчок». Роль «второго толчка» связана с приемом некоторых групп медикаментов, которые являются источником радикалов, стимулирующих окислительный стресс и выработку медиаторов воспаления. В итоге нарушается микроциркуляция и обменные процессы, закупориваются протоки печени, развиваются дегенеративные изменения ткани.
Клинические симптомы
Заболевание на начальной стадии протекает бессимптомно. Первые признаки появляются только после перехода патпроцесса в выраженный фиброз. На данном этапе отмечаются такие симптомы, как:
Когда развивается диффузное поражение органа, к общим симптомам присоединяются тяжелые выраженные проявления:
При развитии таких симптомов показана экстренная госпитализация.
Классификация и стадии развития
В российской клинической практике используется рабочая классификация по системе Брюнта, подразделяющая гепатоз в зависимости от степени, активности воспаления, степени фиброза.
По степени стеатоза:
По степени неалкогольного стеатогепатита:
По течению фиброза:
Также выделяют острый и хронический процесс течения гепатоза. Острый развивается стремительно. Ведущим признаком выступает интоксикация, вызванная резким снижением функциональных способностей органа. Клетки печени быстро гибнут, провоцируя иктеричность кожи, гипертермию и рвоту. Лечение острой формы стационарное.
Основные этапы развития стеатоза печени.
Возможные осложнения патологии
Жировой гепатоз опасен такими осложнениями, как:
Все состояния являются жизнеугрожающими, поэтому требуют госпитализации, в большинстве случаев — реанимационного лечения.
Диагностика
Основные диагностические методы направлены на исключение других патологических состояний печени и проводятся в несколько этапов.
Консультативный прием
На приеме врач тщательно собирает анамнез с обязательным вниманием к вопросу употребления алкоголя, поскольку тактика лечения алкогольного и жирового гепатозов различается. Оценивается режим питания пациента и его физическая активность, выясняется вопрос о приеме медикаментозных препаратов, выслушиваются жалобы. Во время осмотра особое внимание уделяется кожным покровам и слизистым оболочкам, где оценивается цвет и наличие высыпаний, определяются размеры печени и селезенки. После осмотра решается вопрос о дальнейшем обследовании.
Стеатогепатит
Стеатогепатит — это воспаление печеночной паренхимы, усугубившее жировую трансформацию печени. Заболевание длительное время протекает бессимптомно. Может проявляться абдоминальным дискомфортом, болями в правом подреберье, диспепсией, гепатомегалией, астеническим синдромом. Диагностируется с помощью биохимического анализа крови, УЗИ, статической сцинтиграфии, фибросканирования печени, гистологии биоптата. Для лечения применяют гепатопротекторы, бигуаниды, инсулиновые сенситайзеры, анорексигенные препараты, статины, фибраты. Возможно проведение гастропластики для коррекции веса. При тяжелой печеночной недостаточности необходима трансплантация органа.
МКБ-10
Общие сведения
Стеатогепатит — частое неинфекционное воспалительное заболевание печени, занимающее 3-4 место в структуре хронических прогрессирующих поражений органа. Распространенность неалкогольных форм болезни в популяции достигает 11-25%. У пациентов, которые страдают ожирением, патология встречается в 7 раз чаще, чем при нормальном весе. Алкогольный стеатогепатит диагностируется у 20-30% больных хроническим алкоголизмом. Патология встречается во всех возрастных группах, однако преимущественно выявляется после 45-50 лет. Актуальность своевременной диагностики стеатогепатита связана с высокой вероятностью цирроза печени, который при отсутствии адекватной терапии развивается у 45-55% больных.
Причины стеатогепатита
Возникновение воспалительного процесса на фоне жирового перерождения печеночной ткани (стеатоза) имеет полиэтиологическое происхождение. У большинства пациентов сочетается несколько эндогенных и экзогенных провоцирующих факторов, при этом не исключена роль генетической детерминированности (наследуемой мутации гена C282Y). По мнению специалистов в сфере гастроэнтерологии и гепатологии, к развитию стеатогепатита приводят:
Патогенез
Развитие стеатогепатита происходит в два этапа. Сначала в цитоплазме гепатоцитов и звездчатых печеночных клеток накапливаются липиды. Этому способствует избыточное поступление в клетки свободных жирных кислот, низкая скорость их β-окисления, усиленный митохондриальный синтез жирных кислот, недостаточная продукция и выделение липопротеидов очень низкой плотности, в составе которых из паренхимы выводятся триглицериды. Накапливающиеся свободные жирные кислоты, являющиеся высокореактивными соединениями, вызывают дисфункцию печеночных клеток, стимулируют процессы перекисного окисления липидов.
Оксидативный стресс сопровождается повреждением клеточных органелл (лизосом, митохондрий), разрушением гепатоцеллюлярных мембран, выделением большого количества цитокинов, развитием воспалительного процесса. Продукты перекисного окисления ускоряют пролиферацию липоцитов, активируют коллагенообразование с формированием плотной соединительной ткани, агрегацию мономеров цитокератина. Исходом патоморфологических изменений становится фиброз, цирроз, печеночно-клеточная недостаточность, у части пациентов на фоне сопутствующих неопластических процессов возникает гепатоцеллюлярная карцинома.
Классификация
Систематизация клинических форм стеатогепатита проводится на основании этиологического фактора, спровоцировавшего заболевание. Для более точного прогнозирования исхода учитывается морфологическая форма стеатоза, осложнившегося воспалением (крупнокапельный или мелкокапельный жировой гепатоз). Различают следующие варианты болезни:
Симптомы стеатогепатита
В большинстве случаев наблюдается длительное бессимптомное течение. У некоторых пациентов о наличии стеатогепатита свидетельствуют умеренные тянущие боли в области правого подреберья, дискомфорт после еды, тошнота, изредка – рвота. В 75% случаев увеличивается печень. Со временем нарушается общее состояние: появляется слабость, снижается трудоспособность, отмечается эмоциональная лабильность, бледность кожных покровов и слизистых оболочек. При возникновении некровоспалительных процессов на фоне мелкокапельного стеатоза возможны эпизоды геморрагий, обмороки, гипотензивные состояния. Для тяжелого варианта стеатогепатита характерно повышенное давление в воротной вене, что клинически проявляется увеличением селезенки, расширением поверхностных вен вокруг пупка, отеками нижних конечностей, увеличением размеров живота вследствие скопления жидкости. Крайне редко развивается паренхиматозная желтуха.
Осложнения
Длительно протекающие воспалительные и дистрофические процессы в печени приводят к замещению паренхимы органа соединительной тканью с развитием фиброза. Без лечения стеатогепатит может осложняться печеночной недостаточностью с желтухой, отеками, геморрагическим диатезом, нарушениями водно-электролитного баланса. Вследствие накопления в организме продуктов азотистого обмена, которые оказывают токсическое влияние на нервную систему, возникает энцефалопатия, печеночная кома. Декомпенсация печеночной функции наступает в 1-2% случаев. У 10% пациентов со стеатогепатитом, сопровождающимся декомпенсированным циррозом, формируется гепатоцеллюлярная карцинома.
Диагностика
Постановка диагноза может быть затруднена, что обусловлено длительным латентным течением болезни. Зачастую стеатогепатит становится случайной находкой при инструментальном обследовании пациента по поводу других заболеваний. Подозревать воспалительно-жировое поражение печени необходимо при повышении печеночных проб у больных с алкогольной зависимостью, гиперлипидемией, сахарным диабетом. Наиболее информативны в диагностическом плане:
В общем анализе крови возможен незначительный лейкоцитоз, снижение количества тромбоцитов. Для исключения инфекционной природы болезни проводят серологические реакции на антитела к вирусным гепатитам. Чтобы выявить незначительный стеатоз (с поражением до 5-10% печеночных клеток), используют МРТ. Дифференциальная диагностика стеатогепатита проводится с хроническими вирусными гепатитами В и С, аутоиммунным гепатитом, первичным склерозирующим холангитом, идиопатическим гемохроматозом, синдромом Рея. Кроме осмотра гастроэнтеролога и гепатолога пациенту могут быть рекомендованы консультации инфекциониста, гематолога, онколога.
Лечение стеатогепатита
Терапевтическая тактика направлена на коррекцию печеночной дисфункции и минимизацию повреждающего эффекта факторов, которые способствовали возникновению стеатогепатита. Рекомендуется полный отказ от употребления спиртных напитков, отмена потенциально гепатотоксических препаратов, уменьшение веса на 5-10% за полгода. Для постепенного медленного снижения массы тела назначается низкокалорийная диета в сочетании с дозированными физическими нагрузками. Схема медикаментозной терапии включает:
Патогенетически оправданным является назначение анорексигенных средств, подавляющих аппетит, статинов и фибратов, снижающих уровень холестерина и триглицеридов. При достоверно доказанном избыточном бактериальном росте показаны антибиотики рифампицинового и нитроимидазольного ряда в комбинации с пребиотиками, уменьшающими эндотоксемию. Для коррекции тяжелого ожирения проводится гастропластика. При прогрессирующей печеночной недостаточности рекомендована ортотопическая трансплантация печени, однако при сохранении провоцирующих факторов возможен рецидив стеатогепатита в трансплантате.
Прогноз и профилактика
Исход стеатогепатита зависит от степени фиброзных изменений в печени, наличия у пациента сопутствующих заболеваний других органов и систем. Спонтанное улучшение отмечается у 3% больных. Более благоприятно развитие заболевания на фоне крупнокапельного жирового гепатоза. Прогноз является серьезным при стремительном прогрессировании фиброза с переходом в цирроз, что наблюдается в 20% случаев. Специфическая профилактика стеатогепатита не разработана. Для предупреждения заболевания рекомендовано придерживаться низкокалорийной диеты со сниженным содержанием животных жиров, выполнять посильные физические упражнения, нормализовать массу тела, отказаться от употребления алкоголя. Необходимо динамическое наблюдение за пациентами из групп риска.
Стеатогепатит:
причины и лечение
Стеатогепатит — это одна из стадий алкогольной и неалкогольной жировой болезней печени. Стеатогепатит характеризуется развитием воспаления в гепатоцитах на фоне избыточного накопления жира.
Причины болезни
Алкогольный и неалкогольный стеатогепатиты имеют различные факторы риска, однако основные этапы их развития схожи. Начальной стадией в обоих случаях является стеатоз, то есть накопление жировых капель в тканях печени. Затем присоединяется воспалительный процесс с разрушением печеночных клеток и развивается стеатогепатит. Следующая стадия — это формирование на месте погибших гепатоцитов участков соединительной ткани, которые изменяют структуру печени, что в последствии может вызвать нарушение ее функции.
Проявления болезни
После сбора жалоб и анамнеза при физикальном осмотре врач с помощью пальпации может диагностировать увеличение печени в размерах. Для проведения дифференциальной диагностики и верификации диагноза врач может назначить дополнительные исследования.
Диагностика
Лабораторные изменения также носят неспецифический характер 4,5 :
Инструментальная диагностика может включать в себя 4,5 :
Лечение
Лечение стеатогепатита обязательно начинается с изменения образа жизни:
При алкогольном стеатогепатите необходимо нормализовать питание, повысить каллораж до нормального, поскольку часто эти больные оказываются в условиях дефицита макронутриентов.
Неалкогольный стеатоз печени, диагностика, лечебные подходы
Рассмотрены факторы риска развития неалкогольной жировой болезни печени, первичная и фторичная формы заболевания, подходы к диагностике стеатоза и фиброза печени, общие принципы лечения пациентов, включая диетотерапию, воздействие на метаболический сндром
Factors of non-alcoholis fatty disease of liver development risk have been analyzed, as well as primary and secondary forms of disease, approaches to diagnostic of steatosis hepatis and fibrosis, general principles of treatment including diet therapy, metabolic syndrome effect, gastroprotectors application.
Неалкогольный стеатоз печени (неалкогольная жировая болезнь печени (НАЖБП), жировая дистрофия печени, жировая печень, жировая инфильтрация) — первичное заболевание печени или синдром, формируемый избыточным накоплением жиров (преимущественно триглицеридов) в печени. Если рассматривать эту нозологию с количественной точки зрения, то «жир» должен составлять не менее 5–10% веса печени, или более 5% гепатоцитов должны содержать липиды (гистологически) [1].
Если не вмешиваться в течение болезни, то в 12–14% НАЖБП трансформируется в стеатогепатит, в 5–10% случаев — в фиброз, в 0–5% фиброз переходит в цирроз печени; в 13% случаев стеатогепатит сразу трансформируется в цирроз печени [2].
Эти данные позволяют понять, почему эта проблема на сегодняшний день вызывает всеобщий интерес, если при этом будут ясны этиология и патогенез, то будет понятно, как наиболее эффективно лечить эту часто встречаемую патологию. Уже сейчас понятно, что у части больных это может оказаться болезнью, а у части — симптомом или синдромом.
Признанными факторами риска развития НАЖБП являются:
Перечисленные факторы риска НАЖБП показывают, что значительная часть их является компонентами метаболического синдрома (МС), который представляет собой комплекс взаимосвязанных факторов (гиперинсулинемия с инсулинорезистентностью — сахарный диабет 2-го типа (СД 2-го типа), висцеральное ожирение, атерогенная дислипидемия, артериальная гипертензия, микроальбуминурия, гиперкоагуляция, гиперурикемия, подагра, НАЖБП). МС составляет основу патогенеза многих сердечно-сосудистых заболеваний и указывает на тесную связь их с НАЖБП. Таким образом, круг заболеваний, который формирует НАЖБП, заметно расширяется и включает не только стеатогепатит, фиброз, цирроз печени, но и артериальную гипертонию, ишемическую болезнь сердца, инфаркт миокарда и сердечную недостаточность. По крайней мере, если прямые связи этих состояний требуют дальнейшего изучения доказательной базы, их взаимное влияние несомненно [6].
Эпидемиологически различают: первичную (метаболическую) и вторичную НАЖБП. К первичной форме относят большинство состояний, развивающихся при различных метаболических расстройствах (они перечислены выше). К вторичной форме НАЖБП относят состояния, которые формируются: алиментарными нарушениями (переедание, голодание, парентеральное питание, трофологическая недостаточность — квашиоркор); лекарственными воздействиями и взаимоотношениями, которые реализуются на уровне печеночного метаболизма; гепатотропными ядами; синдромом избыточного бактериального роста кишечника; заболеваниями тонкой кишки, сопровождаемыми синдромом нарушенного пищеварения; резекцией тонкой кишки, тонкотолстокишечным свищом, функциональной недостаточностью поджелудочной железы; болезнями печени, в т. ч. и генетически детерминированными, острой жировой болезнью беременных и др. [7–9].
Если врач (исследователь) располагает морфологическим материалом (биопсия печени), то морфологически различают три степени стеатоза:
Приведя морфологическую классификацию, мы должны констатировать, что эти данные носят условный характер, так как процесс никогда не носит равномерно-диффузного характера, и в каждый конкретный момент мы рассматриваем ограниченный фрагмент ткани, и уверенности в том, что в другом биоптате мы получим то же самое, нет, и, наконец, 3-я степень жировой инфильтрации печени должна была бы сопровождаться функциональной печеночной недостаточностью (хотя бы по каким-либо компонентам: синтетическая функция, дезинтоксикационная функция, билиарная состоятельность и др.), что практически не свойственно НАЖБП.
В вышеизложенном материале показаны факторы и состояния метаболизма, которые могут участвовать в развитии НАЖБП, а в качестве современной модели патогенеза предложена теория «двух ударов»:
первый — развитие жировой дистрофии;
второй — стеатогепатит.
При ожирении, особенно висцеральном, увеличивается поступление в печень свободных жирных кислот (СЖК), при этом развивается стеатоз печени (первый удар). В условиях инсулинорезистентности увеличивается липолиз в жировой ткани, а избыток СЖК поступает в печень. В итоге количество жирных кислот в гепатоците резко возрастает, формируется жировая дистрофия гепатоцитов. Одновременно или последовательно развивается окислительный стресс — «второй удар» с формированием воспалительной реакции и развитием стеатогепатита. Это связано в значительной степени с тем, что функциональная способность митохондрий истощается, включается микросомальное окисление липидов в системе цитохрома, что приводит к образованию активных форм кислорода и повышению продукции провоспалительных цитокининов с формированием воспаления в печени, гибели гепатоцитов, обусловленной цитотоксическими эффектами TNF-альфа1 — одного из основных индукторов апоптоза [10, 11]. Последующие этапы развития патологии печени и их интенсивность (фиброз, цирроз) зависят от сохраняющихся факторов формирования стеатоза и отсутствия эффективной фармакотерапии.
Диагностика НАЖБП и состояний ее прогрессирования (стеатоз печени, стеатогепатит, фиброз, цирроз)
Жировая дистрофия печени — формально морфологическое понятие, и, казалось бы, диагностика должна была бы сводиться к биопсии печени. Однако такого решения международными гастроэнтерологическими ассоциациями не принято и вопрос обсуждается. Это связано с тем, что жировая дистрофия — понятие динамическое (она может активизироваться или подвергаться обратному развитию, может носить как относительно диффузный, так и очаговый характер). Биоптат всегда представлен ограниченным участком, и трактовка данных всегда достаточно условна. Если признать биопсию как обязательный диагностический критерий, то ее нужно проводить достаточно часто; сама биопсия чревата осложнениями, а метод исследования не должен быть опаснее самой болезни. Отсутствие решения о биопсии не является отрицательным фактором, тем более что на сегодняшний день стеатоз печени это понятие клинико-морфологическое с наличием многих факторов, участвующих в патогенезе.
Из представленных выше данных видно, что диагностика может начаться на разных стадиях болезни: стеатоз → стеатогепатит → фиброз → цирроз, и в диагностический алгоритм должны входить методы, определяющие не только жировую дистрофию, но и стадию ее.
Так, на стадии стеатоза печени основным симптомом является гепатомегалия (обнаруженная случайно или при диспансерном обследовании). Биохимический профиль (аспартатаминотрансфераза (АСТ), аланинаминотрансфераза (АЛТ), щелочная фосфотаза (ЩФ), гаммаглутамилтранспептидаза (ГГТ), холестерин, билирубин) устанавливает при этом наличие или отсутствие стеатогепатита. При повышении уровня трансаминаз необходимо проведение вирусологических исследований (которые либо подтвердят, либо отвергнут вирусные формы гепатита), а также диагностика других форм гепатита: аутоиммунного, билиарного, первичного склерозирующего холангита. Ультрозвуковое исследование не только устанавливает увеличение размеров печени и селезенки, но и признаки портальной гипертензии (по диаметру селезеночной вены и размерам селезенки). Менее употребляемым (а может быть, и известным) является оценка жировой инфильтрации печени, состоящая в измерении «столба затухания», по динамике которого в разные промежутки времени можно судить о степени жировой дистрофии (рис.) (методика УЗИ описана) [12].
Более ранние модели ультразвуковых аппаратов оценивали денситометрические показатели (по динамике которых можно было судить о динамике и степени стеатоза). В настоящее время денситометрические показатели получают с помощью компьютерной томографии печени. Рассматривая патогенез НАЖБП, оценивают общий осмотр, антропометрические показатели (определение массы тела и окружности талии — ОТ). Так как МС занимает значительное место в формировании стеатоза, то в диагностике необходимо оценивать: абдоминальное ожирение — ОТ > 102 см у мужчин, > 88 см у женщин; триглицериды > 150 мг/дл; липопротеины высокой плотности (ЛПВП): 130/85 мм рт. ст; индекс массы тела (ИМТ) > 25 кг/м 2 ; гликемия натощак > 110 мг/дл; гликемия через 2 часа после нагрузки глюкозой 110–126 мг/дл; СД 2-го типа, инсулинорезистентность.
Представленные выше данные рекомендуются ВОЗ и Американской ассоциацией клинических эндокринологов. Важным диагностическим аспектом является также установление фиброза и его степени. Несмотря на то, что фиброз также понятие морфологическое, его определяют по различным расчетным показателям. С нашей точки зрения дискриминантная счетная шкала Bonacini, определяющая индекс фиброза (ИФ), является удобным методом, соответствующим стадиям фиброза. Мы провели сравнительное изучение расчетного показателя ИФ с результатами биопсий. Эти показатели представлены в табл. 1 и 2.
Практическое значение ИФ:
1) ИФ, оцененный по дискриминантной счетной шкале, достоверно коррелируется со стадией фиброза печени по данным пункционной биопсии;
2) изучение ИФ позволяет с высокой степенью вероятности оценить стадию фиброза и использовать его для динамического наблюдения за интенсивностью фиброзообразования у больных с хроническим гепатитом, НАЖБП и другими печеночными диффузными заболеваниями, в том числе и для оценки эффективности проводимой терапии [13].
И наконец, если проводится пункционная биопсия печени, то она назначается, как правило, в случае дифференциальной диагностики опухолевых образований, в т. ч. и очаговой формы стеатоза. При этом в ткани печени этих больных выявляются:
Диагноз НАЖБП (стеатоз печени) формулируется на основании совокупности следующих симптомов и положений:
Диагностика также предполагает исключение основных печеночных нозологических форм:
Таким образом, диагноз формируется с определения гепатомегалии, определения патогенетических факторов, способствующих стеатозу, и исключения других диффузных форм поражения печени.
Лечебные принципы
Так как основным фактором развития неалкогольного стеатоза печени является избыточная масса тела (МТ), то снижение МТ является основополагающим условием лечения больных НАЖБП, что достигается изменением образа жизни, включающем диетические мероприятия и физическую активность, в т. ч. и в случаях, когда необходимость в снижении МТ отсутствует [14]. Диета должна быть гипокалорийной — 25 мг/кг в сутки с ограничением жиров животного происхождения (30–90 г/день) и уменьшением углеводов (особенно быстро усваиваемых) — 150 мг/сутки. Жиры должны быть преимущественно полиненасыщенными, которые содержатся в рыбе, орехах; важно употреблять не менее 15 г клетчатки за счет фруктов и овощей, а также продукты, богатые витамином А.
Помимо диеты необходимо как минимум 30 минут ежедневных аэробных физических нагрузок (плавание, ходьба, гимнастический зал). Физическая активность сама по себе снижает инсулинорезистентность и улучшает качество жизни [15].
Вторым важным компонентом терапии является воздействие на метаболический синдром и инсулинорезистентность в частности. Из препаратов, ориентированных на ее коррекцию, наиболее изучен метформин [16, 17]. При этом показано, что лечение метформином приводит к улучшению лабораторных и морфологических показателей воспалительной активности в печении. При СД 2-го типа используются инсулиновые сенситайзеры, при этом метаанализ не показал преимуществ их влияния на инсулинорезистентность [18].
Третьим компонентом терапии является исключение использования гепатотоксических лекарственных средств и препаратов, вызывающих повреждение печени (основным морфологическим субстратом этого повреждения является стеатоз печени и стеатогепатит). В этом отношении важным является сбор лекарственного анамнеза и отказ от препарата (препаратов), повреждающих печень.
Так как синдром избыточного бактериального роста (СИБР) играет важную роль в формировании стеатоза печени, то его необходимо диагностировать и проводить коррекцию (препараты с антибактериальным действием — желательно не всасывающиеся; пробиотики; регуляторы моторики, печеночные протекторы), причем выбор терапии зависит от исходной патологии, формирующей СИБР.
Не совсем корректно на сегодняшний день решается вопрос об использовании печеночных протекторов. Есть работы, показывающие их малую эффективность, есть работы, которые показывают их высокую эффективность. Создается впечатление, что их использование не учитывает стадию НАЖБП. Если есть признаки стеатогепатита, фиброза, цирроза печени, то их использование представляется обоснованным. Хотелось бы представить аналитические данные, на основании которых и в зависимости от количества факторов, участвующих в патогенезе НАЖБП, можно выбрать гепатопротектор (табл. 3).
Из представленной таблицы видно (введены наиболее употребляемые протекторы, при желании ее можно расширить, введя другие протекторы), что препараты урсодезоксихолевой кислоты (Урсосан) действуют на максимальное количество патогенетических звеньев поражения печени.
Мы хотим представить результаты лечения Урсосаном больных НАЖБП. Изучено 30 больных (у 15 из них в основе лежало ожирение, у 15 — МС; женщин было 20, мужчин — 10; возраст от 30 до 65 лет (средний возраст 45 ± 6,0 лет).
Критериями отбора служили: повышение уровня АСТ — в 2–4 раза; АЛТ — в 2–3 раза; ИМТ > 31,1 кг/м 2 у мужчин и ИМТ > 32,3 кг/м 2 у женщин. Больные получали Урсосан в дозе 13–15 мг/кг веса в сутки; 15 больных в течение 2 месяцев, 15 больных продолжали прием препарата до 6 месяцев. Результаты лечения представлены в табл. 4–6.
Критерием исключения служили: вирусная природа болезни; сопутствующая патология в стадии декомпенсации; прием препаратов, потенциально способных формировать (поддерживать) жировую дистрофию печени.
2-я группа продолжала получать Урсосан в той же дозе 6 месяцев (при нормальных биохимических показателях). При этом стабилизировался аппетит, постепенно (1 кг/месяц) уменьшалась масса тела. По данным УЗИ — структура и размер печени существенно не изменились, продолжалась динамика по «столбу затухания» (табл. 6).
Таким образом, по нашим данным использование печеночных протекторов у больных НАЖБП в стадии стеатогепатита эффективно, что выражается в нормализации биохимических показателей и уменьшении жировой инфильтрации печени (по данным УЗИ — уменьшение «столба затухания» сигнала), что в целом является важным обоснованием их использования.
Литература
О. Н. Минушкин, доктор медицинских наук, профессор
ФГБУ УНМЦ Управления делами Президента РФ, Москва
Жировой гепатоз: большая проблема, о которой мало знают
Жировой гепатоз, или стеатогепатоз, или жировая болезнь печени – это патология, при которой в печени накапливается жир. Если остановить случайного человека на улице и спросить о том, что это за заболевание, мало кто сможет дать правильный ответ. А ведь жировой гепатоз встречается довольно часто – в этом он вполне может посоперничать со многими распространенными патологиями, которые у всех постоянно на слуху, такими как артериальная гипертензия и остеохондроз.
Например, по оценке ученых из Великобритании, у каждого третьего взрослого человека можно смело диагностировать начальную стадию неалкогольной жировой болезни печени.
Вообще-то жир в печени есть и в норме, но его там совсем немного. Если он составляет 5–15% от веса органа, это уже жировой гепатоз. Вопреки распространенному мнению, проблемы с печенью возникают далеко не только у людей, которые увлекаются спиртным и болеют вирусными гепатитами.
Такой разный жировой гепатоз
У людей, которые употребляют слишком много алкоголя (более 14 граммов чистого спирта в день для мужчин и более 14 граммов для женщин), может развиваться алкогольная жировая болезнь печени. Поначалу она не вызывает каких-либо симптомов и не нарушает функцию органа. По мере увеличения печени, все чаще беспокоят неприятные ощущения и боли в верхней части живота справа.
Постепенно в печени развивается воспаление – это уже будет алкогольный гепатит. Его симптомы: повышение температуры тела, боль в животе, желтуха, тошнота и рвота. Если человек продолжает употреблять алкоголь и не получает никакого лечения, гепатит переходит в цирроз. Нормальная печеночная ткань погибает и замещается рубцовой. К симптомам, которые беспокоили ранее, присоединяется асцит (скопление жидкости в животе), изменения в поведении в результате поражения головного мозга, повышенная кровоточивость. В финале больной погибает от печеночной недостаточности, либо на фоне цирроза развивается рак печени.
У людей, которые не употребляют спиртного, может развиваться неалкогольная жировая болезнь печени (НЖБП). Её точные причины неизвестны. Чаще всего болеют люди старше 40–50 лет. К основным факторам риска относят избыточную массу тела, преддиабет и сахарный диабет II типа, метаболический синдром – состояние, которое проявляется в виде лишнего веса, инсулинорезистентности, высокого артериального давления, высокого уровня «вредных» жиров в крови.
Как и алкогольная жировая болезнь печени, НЖБП проходит ряд стадий:
При каких симптомах нужно обратиться к врачу?
Жировой гепатоз долго себя не проявляет. Если появились симптомы, это говорит о том, что заболевание, как минимум, уже на стадии гепатита:
Как вовремя диагностировать патологию?
Самое простое исследование, с помощью которого можно выявить жировой гепатоз – УЗИ печени. Его стоит пройти всем людям старше 40–50 лет, а также людям более младшего возраста, у которых есть факторы риска (метаболический синдром, сахарный диабет 2 типа).
Если нарушается функция печени, в крови меняются концентрации тех или иных веществ. Поэтому выявить признаки жирового гепатоза можно с помощью специального биохимического анализа – печеночного профиля. Определяют концентрацию АсАТ, АлАТ, билирубина, гамма-ГТ, щелочной фосфатазы, холестерина. Перед тем как диагностировать жировую болезнь печени, нужно убедиться, что выявленные отклонения не вызваны другими причинами, например, гепатитом.
Проверьте здоровье вашей печени в клинике «Сова». У нас вы можете пройти УЗИ на современном аппарате, сдать все необходимые анализы, получить консультацию у опытного врача-специалиста.
Уже после того, как выявлен жировой гепатоз печени, врач может назначить другие исследования для уточнения диагноза: эластометрию (определение эластичности печени, которая зависит от количества в ней рубцовой ткани), биопсию – процедуру, во время которой получают фрагмент печеночной ткани и отправляют в лабораторию для исследования под микроскопом.
Распространенные мифы о жировой болезни печени
Если регулярно проводить чистки, в печени не будут скапливаться шлаки, и она всегда будет здорова.
Многие воспринимают фразу «печень – главный фильтр организма» буквально. Но на самом деле печень устроена намного сложнее. В ней не накапливаются никакие таинственные шлаки и токсины. И ее нельзя прочистить, «промыть», как, например, фильтр для воды. Чистки не помогают и зачастую наносят вред здоровью. Если вы хотите сохранить здоровье печени, нужно регулярно соблюдать некоторые рекомендации:
В аптеках продается много лекарств, которые защищают и восстанавливают печень. Они помогут.
Факт в том, что не существует специальных медикаментозных препаратов или каких-либо процедур для лечения жировой болезни печени. Основной метод лечения – здоровый образ жизни, то есть рекомендации, которые мы рассмотрели выше.
Можно лечить заболевания, которые повышают риск НЖБП: артериальную гипертензию, сахарный диабет, метаболический синдром. И, конечно же, такие пациенты должны регулярно наблюдаться у врача-гепатолога или гастроэнтеролога. Такого доктора вы можете найти в клинике «Сова».
Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача!
Стеатоз печени и неалкогольный стеатогепатит
Гастроэнтерология и гепатология в Ильинской больнице
Программа COVID-19 Assistance
Сделать пожертвование
Читать новости
Признаки наличия жировых отложений в ткани печени, выявленные по данным ультразвукового исследования, носят названия стеатоз или жировая дистрофия печени. О стеатогепатите говорят в том случае, если на фоне жировой дистрофии гепатоцитов наблюдается воспалительная инфильтрация (в крови может отмечаться увеличение уровня ферментов печени).
Стеатоз печени и неалкогольный стеатогепатит – это хронические заболевания, которые без своевременного лечения неизменно приводят к нарушению функции печени и циррозу. Наличие стеатоза во много раз утяжеляет течение поражения печени при вирусном гепатите и усложняет процесс лечения. Увеличение продолжительности жизни привело к тому, что в клинической практике все чаще стали встречаться пожилые пациенты с циррозом печени вследствие стеатоза.
Стеатозы и стеатогепатиты могут быть алкогольными и неалкогольными (НАСГ). Неалкогольный стеатогепатит – самая частая проблема, которая сегодня встречается у современного человека. Характерная картина неалкогольного стеатогепатита: небольшое повышение уровня печеночных ферментов, отсутствие вирусных гепатитов и аутоиммунного гепатита, отсутствие злоупотребления алкоголем и высокой лекарственной нагрузки, отсутствие целиакии (глютеновой энтеропатии). Заболевание тесно взаимосвязано с нарушением обмена веществ. Также возможно формирование болезни на фоне длительного приема различных медикаментов (глюкокортикостероидов, нестероидных противовоспалительных средств и др.). Кроме того, фоном развития НАСГ могут стать сахарный диабет и нарушение толерантности к глюкозе. Наличие у пациента стеатогепатита является фактором риска развития сердечно-сосудистых заболеваний. Болезнь напрямую коррелирует с развитием у пациента метаболического синдрома (ожирения). Поэтому основное направление в лечении неалкогольного стеатогепатита связано не с медикаментозной терапией, а с коррекцией образа жизни и исключением/ограничением факторов риска.
Гастроэнтерологи Ильинской больницы осуществляют диагностику и лечение стеатоза и стеатогепатита в сотрудничестве с мультидисциплинарной командой экспертов, в которую входят кардиологи, эндокринологи, лучевые диагносты, неврологи, хирурги и семейный врач пациента. Такой подход позволяет принимать ответственные и научно обоснованные решения в процессе обследования и лечения пациентов. Мы практикуем доказательную медицину, т.е. используем только те методы терапии и контроля, эффективность которых доказана международными клиническими исследованиями.
В распоряжении гастроэнтерологов Ильинской больницы имеются современные клинико-диагностическая, иммуногистохимическая и патоморфологическая лаборатории. Диагностика жировой дистрофии призвана не только оценить состояние печени, но и дифференцировать его с другими сходными по проявлениям заболеваниями. Пациенту проводят серологический анализ крови, который выявляет все формы вирусных гепатитов. Выполняются биохимический анализ крови и генетическое тестирование, которые позволяют оценить степень поражения ткани печени и дают возможность исключить наследственные формы поражения печени. Для оценки размеров печени и наличия жировых кист применяется ультразвуковое исследование на аппарате с высокой разрешающей способностью.
Томографические исследования позволяют выявить диффузные изменения печени по типу жировой дистрофии гепатоцитов. В Ильинской больнице функционируют два аппарата компьютерной томографии и магнитно-резонансный томограф мощностью 1,5 Тесла. Передовое высокотехнологичное оборудование крайне важно для диагностики заболеваний печени. Но еще важнее эксперт-радиолог, интерпретирующий полученные на этом оборудовании изображения и отвечающий на вопросы, поставленные ему врачом-клиницистом. Специалисты отделения Лучевой диагностики Ильинской больницы вовлечены в международный научно-образовательный процесс и обладают самыми актуальными, постоянно обновляемыми знаниями в своей области медицины. Наши радиологи тесно сотрудничают с клиницистами, предоставляют им точную интерпретацию изображений, а в сложных случаях участвуют в консилиумах вместе с хирургами, терапевтами и другими специалистами. Узнать больше.
В редких случаях, для получения клеточного или тканевого материала (образца ткани печени), необходимого для уточнения диагноза, в Ильинской больнице используются современные методы пункционной биопсии печени. Исследование позволяет дифференцировать стеатоз печени от ряда других болезней. Биопсия выполняется амбулаторно, с применением анестезии, и под контролем УЗИ. Если состояние пациента вызывает опасения или высок риск осложнений – биопсию проводят в условиях стационара.
Терапия стеатоза и стеатогепатита печени начинается с прекращения воздействия провоцирующего фактора (снижение массы тела, прекращение приема нежелательных медикаментов, компенсация сахарного диабета). Пациенты должны соблюдать специальную диету, которая призвана добиться постепенного снижения массы тела, и придерживаться дозированных физических нагрузок. В зависимости от стадии заболевания и вовлеченности в процесс других систем, пациенту назначается медикаментозная терапия, которая включает применение препаратов урсодезоксихолевой кислоты, коррекцию углеводного и жирового обмена.
Лечение тяжелых форм стеатогепатита требует госпитализации пациента. Все палаты стационара Ильинской больницы одно- или двухместные. Никаких препятствий для посещения пациента родственниками в Ильинской больнице нет, посещение – круглосуточное. Жизненно важные показатели пациента (пульс, давление, сатурация кислорода и др.) контролируются специальными мониторами и фиксируются электронной системой. Узнать больше.
Неалкогольная жировая болезнь печени
Неалкогольный стеатогепатит – это поражение печени, объединяющее жировую дистрофию, воспаление и повреждение клеток, фиброз. Морфологические изменения печени при НАСГ копируют алкогольный гепатит, однако заболевание возникает преимущественно у лиц, которые не употребляют спиртные напитки в количествах, способных вызвать интоксикацию печени.
Симптомы неалкогольного стеатогепатита
Сложность определения болезни определяет практическое отсутствие симптомов неалкогольного стеатогепатита у 50-100% пациентов, постановка диагноза в этих случаях – случайное обнаружение болезни при диагностике других патологий.
Если симптомы неалкогольного стеатогепатита наблюдаются, в большей степени они выражены астеническим и геморрагическим синдромами, присутствуют симптомы нарушения работы эндокринной и сердечно-сосудистой систем, патологические изменения печени и селезенки. Признаки патологии наиболее выражены при максимальном развитии воспалительного процесса.
Астенический синдром
Проявления астенического синдрома при НАСГ:
Астению могут сопровождать дискомфортные ощущения в брюшной полости, тупые боли в правом подреберье, неприятная тяжесть в желудке.
Геморрагический синдром
Неалкогольный стеатогепатит может проявить себя геморрагическим синдромом. В это понятие входит подкожные кровоизлияния, кровоточивость слизистых оболочек, поражения сосудистых стенок, нарушения свертываемости крови.
Другие возможные симптомы
НАСГ оказывает патогенное влияние на сосудистую систему, получают развитие такие симптомы, как артериальная гипотензия – значительное понижение давления более чем на 20%, сосудистый атеросклероз, сопровождают заболевание обмороки.
Эндокринная система на нарушения печени отвечает гипотиреозом – состоянием, при котором наблюдается стойкий дефицит гормонов щитовидной железы, у многих пациентов выявляется инсулинозависимый сахарный диабет.
Среди возможных признаков неалкогольного стеатогепатита выделяют гепатомегалию – патологическое увеличение печени, а также спленомегалию – патологическое увеличение селезенки.
Причины
Метаболический или неалкогольный стеатогепатит возникает на фоне перенасыщения клеток печени триглицеридами. Избыток жирных кислот приводит к развитию окислительных и воспалительных процессов, в результате которых клетки органа гибнут, уступая место быстро разрастающейся соединительной ткани и рубцам. Составляющие НАСГ фиброз и цирроз – итог накопления жиров и токсинов в печени.
Точные причины развития неалкогольного стеатогепатита учеными определены не были, но медицина выделяет некоторые факторы риска. В первую очередь рассматривают метаболические факторы:
Факторы риска, обусловленные хирургией:
Спровоцировать неалкогольный стеатогепатит могут некоторые лекарственные препараты, вызвав сильную интоксикацию. Относительные причины – выпячивание стенки тощей кишки, региональная жировая дистрофия, панникулит Вебера-Крисчена, болезнь Вильсона-Коновалова.
Стадии неалкогольного стеатогепатита
Стеатогепатит имеет две стадии развития: первичную и вторичную.
Первичная стадия – проявление метаболического синдрома, развитого в результате сопротивления к инсулину. Поэтому в крови пациента при первичном НАСГ наблюдается повышенный уровень глюкозы, который превращается в триглицериды. Триглицериды накапливаются и в результате расщепления сложных жиров до простых. Жиры накапливаются в печени и провоцируют болезнь.
Вторичный стеатогепатит основан на синдроме мальабсорбции – хронических расстройствах процессов переваривания, транспортировки и всасывания питательных веществ в тонком кишечнике.
Диагностика
Диагностика неалкогольного стеатогепатита включает мероприятия:
Пункционная биопсия проводится под ультразвуковым контролем, это наиболее целесообразное диагностическое мероприятие в случае стеатогепатита неалкогольного типа.
Лечение неалкогольного стеатогепатита
Лечение неалкогольного стеатогепатита направлено на ликвидацию факторов, которые привели к развитию болезни. Специалисты медицинского центра «Клиника К+31» подбирают для пациента индивидуальные составляющие терапии.
Так как первичной причиной болезни является скопление жира, скопление липидов в крови, общее ожирение, в первую очередь достигается ликвидация гипергликемии и гиперлипидемии.
Важная составляющая комплексного лечения – рационализация питания и постепенное здоровое похудение, невозможное без выполнения физических упражнений. Улучшение биохимических показателей достигается после снижения веса пациента, для укрепления результата назначается медикаментозная терапия.
Если здоровее питание и снижение массы тела должного результата не оказали, врач назначит прием медикаментозных препаратов:
Прогноз
Прогноз неалкогольного стеатогепатита благоприятный. У большинства пациентов на фоне НАСГ не развивается цирроз печени или печеночная недостаточность, также заболевание не имеет склонности к провоцированию злокачественных процессов.
Следует понимать, что положительный прогноз имеет действие при своевременном и адекватном лечении болезни. Отсутствие такового влечет негативные последствия для организма.
Осложнения
Осложнения при неалкогольном стеатогепатите – редкое явление. Возможные последствия:
Профилактика неалкогольного стеатогепатита
Профилактика неалкогольного стеатогепатита основывается на ведении здорового образа жизни, в первую очередь, на правильном питании с сокращением употребляемой жирной пищи. Важно ограничивать не только потребление жиров, но и углеводов, последние являются источником глюкозы, которая активно перерабатывается в триглицериды.
Обязательно своевременно лечить все заболевания, в особенности нарушения эндокринной системы, наиболее опасным из которых представлен сахарный диабет.
Подозрения на неалкогольный стеатогепатит требуют незамедлительного обращения за медицинской помощью.
Диета/питание при неалкогольном стеатогепатите
При неалкогольном стеатогепатите назначают диету №5. Коррекция питания пятого типа подразумевает отказ от жирной пищи и животных жиров, острых специй.
Стол №5 разрешает к употреблению нежирные сорта мяса и птицы, обезжиренные сыры, творог, сметану, овощные супы, крупы, макаронные изделия твердых сортов, яйца, фрукты и ягоды, овощи, зелень, варенье и мед, ржаной хлеб, соки и кисели.
Пациенту придется отказаться от сдобных и кондитерских изделий, жирного мяса, наваристых бульонов, маринадов и консервов, кислых фруктов и ягод, кофе, шоколада, алкоголя. Диета запрещает употребление щавеля, шпината, редиса и редьки.
НАЖБП — неалкогольная жировая болезнь — коварное заболевание печени
НАЖБП — неалкогольная жировая болезнь — коварное заболевание печени
Это заболевание коварно, потому что обычно не имеет никаких симптомов или они очень неспецифичны, то есть не характерны для конкретного заболевания. Однако патология может легко закончиться гибелью больного.
Насколько распространена неалкогольная жировая болезнь печени? Формы заболевания
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Неалкогольная-жировая-болезнь-печени.jpg?fit=450%2C253&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Неалкогольная-жировая-болезнь-печени.jpg?fit=900%2C506&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/%D0%9D%D0%B5%D0%B0%D0%BB%D0%BA%D0%BE%D0%B3%D0%BE%D0%BB%D1%8C%D0%BD%D0%B0%D1%8F-%D0%B6%D0%B8%D1%80%D0%BE%D0%B2%D0%B0%D1%8F-%D0%B1%D0%BE%D0%BB%D0%B5%D0%B7%D0%BD%D1%8C-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%B8.jpg?resize=900%2C506&ssl=1″ alt=»Неалкогольная жировая болезнь печени» width=»900″ height=»506″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Неалкогольная-жировая-болезнь-печени.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Неалкогольная-жировая-болезнь-печени.jpg?resize=450%2C253&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Неалкогольная-жировая-болезнь-печени.jpg?resize=768%2C432&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″/> Неалкогольная жировая болезнь печени
По оценочным данным, НАЖБП встречается очень часто. Например, среди людей с избыточным весом и ожирением процент больных с подобной патологией достигает 50%. Эти значения близки или превышают количество людей с гипертонией или диабетом 2 типа.
Следовательно, НАЖБП включает: «простой» стеатоз и более опасный неалкогольный стеатогепатит. При появлении последней формы может возникнуть очень серьезное осложнение — цирроз печени.
Почему болезнь называют коварной? Нет ни признаков, ни симптомов
Заболевание очень долгое время (а иногда и вовсе) не проявляется никакими симптомами. И теми, что испытывает сам пациент, и которыми врач мог бы обнаружить во время осмотра больного (признаки).
При простом стеатозе, если появляются симптомы, они очень неспецифичны, то есть они также могут возникать при ряде других заболеваний, помимо НАЖБП. Специалисты обычно сообщают о двух таких симптомах:
Состояние похоже на другие «прогрессирующие» заболевания: гипертонию и диабет типа 2. Но в отличие от неалкогольной жировой болезни печени, эти заболевания обычно не дают осложнений, прежде чем их можно будет диагностировать.
В случае НАСГ, т.е. более опасной формы НАЖБП, при которой возникают дегенерация и фиброз печени), симптомы могут быть более характерными. Чаще, чем при простом стеатозе появляются:
Осложнение НАСГ — цирроз печени, также сопровождается рядом симптомов:
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/%D0%90%D1%81%D1%86%D0%B8%D1%82.jpg?resize=900%2C600&ssl=1″ alt=»Асцит» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Асцит.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″/> Асцит
Но повторим еще раз — эти симптомы появляются поздно и касаются не самого распространенного «простого» жирового стеатоза, а более опасной формы — НАСГ и цирроза печени.
Как диагностируется НАЖБП?
Возникает вопрос, как вообще обнаружить это заболевание, так как в большинстве случаев оно протекает бессимптомно.
НАЖБП диагностируется в основном на основании УЗИ брюшной полости, в том числе печени. Интересно, что ожирение печени в большинстве случаев обнаруживается именно случайно, когда УЗИ проводится по другим причинам, например, для выявления камней в желчном пузыре или при диагностике боли в животе.
Жирная печень очень характерна на ультразвуковом изображении. Рентгенологи говорят, что печень «светится» на экране, она гиперэхогенная (ее эхо больше, чем у окружающих тканей).
Важно понимать, что ожирение печени также может возникать при других состояниях или заболеваниях, например, при злоупотреблении алкоголем, приеме определенных лекарств или гепатите С.
УЗИ печени (брюшной полости)
УЗИ печени (брюшной полости)
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/%D0%A3%D0%97%D0%98-%D0%BF%D0%B5%D1%87%D0%B5%D0%BD%D0%B8-%D0%B1%D1%80%D1%8E%D1%88%D0%BD%D0%BE%D0%B9-%D0%BF%D0%BE%D0%BB%D0%BE%D1%81%D1%82%D0%B8.jpg?resize=900%2C600&ssl=1″ alt=»УЗИ печени (брюшной полости)» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/УЗИ-печени-брюшной-полости.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″/> УЗИ печени (брюшной полости)
Группа или фактор риска — это статистическое понятие, ограничивающее группу людей с определенным состоянием или заболеванием, где вероятность возникновения определенного заболевания (в нашем случае НАЖБП) выше, чем в общей популяции. Следовательно, если риск развития неалкогольной жировой болезни печени у всего населения составляет 20-25%, то при сахарном диабете 2 типа этот показатель достигает 75%. Следовательно, диабет 2 типа является фактором риска развития НАЖБП.
Согласно европейским рекомендациям, ультразвуковое исследование брюшной полости следует обязательно проводить людям с:
Как лечить НАЖБП?
Чудодейственного лекарства от этой болезни не существует. Чтобы жировая ткань регрессировала, необходимо соблюдать соответствующую низкокалорийную диету и регулярно заниматься физической активностью не менее 5 дней в неделю по 30 минут в день.
Регулярные занятия физической активностью
Регулярные занятия физической активностью
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/%D0%A0%D0%B5%D0%B3%D1%83%D0%BB%D1%8F%D1%80%D0%BD%D1%8B%D0%B5-%D0%B7%D0%B0%D0%BD%D1%8F%D1%82%D0%B8%D1%8F-%D1%84%D0%B8%D0%B7%D0%B8%D1%87%D0%B5%D1%81%D0%BA%D0%BE%D0%B9-%D0%B0%D0%BA%D1%82%D0%B8%D0%B2%D0%BD%D0%BE%D1%81%D1%82%D1%8C%D1%8E.jpg?resize=900%2C600&ssl=1″ alt=»Регулярные занятия физической активностью» width=»900″ height=»600″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Регулярные-занятия-физической-активностью.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″/> Регулярные занятия физической активностью
Очень важно постоянно наблюдаться у гастроэнтеролога, чтобы не пропустить осложнения.
Важные правила диеты при неалкогольной жировой болезни печени
Чего следует избегать в диете:
Обязателен контроль содержания натрия в рационе — не превышайте 1500 мг поваренной соли в день.
Контроль содержания натрия в рационе
Контроль содержания натрия в рационе
» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?fit=450%2C285&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?fit=870%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/%D0%9A%D0%BE%D0%BD%D1%82%D1%80%D0%BE%D0%BB%D1%8C-%D1%81%D0%BE%D0%B4%D0%B5%D1%80%D0%B6%D0%B0%D0%BD%D0%B8%D1%8F-%D0%BD%D0%B0%D1%82%D1%80%D0%B8%D1%8F-%D0%B2-%D1%80%D0%B0%D1%86%D0%B8%D0%BE%D0%BD%D0%B5.jpg?resize=900%2C569&ssl=1″ alt=»Контроль содержания натрия в рационе» width=»900″ height=»569″ srcset=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?w=900&ssl=1 900w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?resize=450%2C285&ssl=1 450w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?resize=870%2C550&ssl=1 870w, https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/02/Контроль-содержания-натрия-в-рационе.jpg?resize=768%2C486&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″/> Контроль содержания натрия в рационе
Будьте осторожны с добавками и лекарствами, многие имеют противопоказания при заболеваниях печени. Перед их приемом нужно обязательно проконсультироваться с гастроэнтерологом.
Полезные продукты для пациентов, больных неалкогольной ЖБП:
Препараты с фосфолипидами
Исследования показали, что эссенциальные фосфолипиды (ЭФЛ) положительно влияют на регенерацию клеточных мембран гепатоцитов, то есть клеток печени. Кроме того, они обладают антиоксидантными, противовоспалительными, антифиброзными свойствами и регулируют уровень липидов. Но исследования эффективности таких препаратов еще продолжаются, поэтому их нельзя безоговорочно рекомендовать пациентам.
Источники
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Стеатогепатит симптомы и лечение у взрослых
Стеатогепатит развивается также при нарушениях обмена веществ (ожирении, сахарном диабете). Процент неалкогольной жировой болезни печени (НАЖБП) выше в 10-15 раз, чем алкогольной. НАЖБП чаще встречается у пациентов старше 40-50 лет, преимущественно у женщин. Возможно развитие заболевания у молодых людей и детей. В детском возрасте болезнь сопровождается метаболическим синдромом или ожирением, а также сахарным диабетом.
Опасность жирового поражения органа в том, что печеночная функциональная ткань безвозвратно замещается жировой, что приводит к дисфункции органа. По мере прогрессирования патологического состояния возникает печеночная недостаточность, а впоследствии – гибель пациента.
Итак, Стеатогепатит – это патологическое состояние, при котором в печени развивается воспалительный процесс с перерождением нормальных печеночных клеток в жировые. Заболевание имеет несколько разновидностей:
Алкогольная разновидность стеатоза печени
Алкогольный стеатогепатит развивается при употреблении 80 г и более этанола за сутки (ежедневно). Это может быть как водка, так и любые другие спиртосодержащие напитки. Содержание опасного количества этанола в наиболее популярных спиртных напитках представлено в таблице (Табл. 1).
Таблица 1 – Содержание спирта в некоторых алкогольных напитках
| 80 г этанола | 1 литр вина |
| 250 г водки или коньяка | |
| 3,6 л пива |
Эти дозировки считаются максимальными для мужчин. Они приводят к видимым клиническим симптомам заболевания. Для женского организма достаточно дозы в 2-4 раза меньше. Возможно развитие болезни и при употреблении 30 г этанола за день. При предрасположенности к заболеванию и этого количества спиртного будет достаточно для возникновения жирового перерождения клеток печени.
Механизм развития заболевания зависит от окисления этанола и концентрации ацетальдегида и ацетона. Во время расщепления этанола наблюдается замедление окислительной способности жирных кислот, которые накапливаются в ткани печени, формируя жировую дистрофию.
На развитие болезни также влияет изменение иммунных реакций по типу аутоиммунного ответа, когда Т-лимфоциты начинают плохо распознавать собственные клетки гепатоциты, разрушая их как чужие. Совместно с печенью они повреждаются и другие органы (поджелудочная железа, кишечник).
К группе риска по заболеваемости АСГ входят:
Заболеть можно не только при постоянном, ежедневном употреблении спиртосодержащих напитков. При единовременном сильном отравлении этанолом у пациентов заболевание может развиться в короткие сроки. Более подвержены раннему появлению АСГ дети и подростки до 14 лет, а также женщины.
Клинические проявления АСГ:
Алкогольная форма заболевания появляется у 30% людей, страдающих хроническим алкоголизмом. Механизм развития прост – так как до 90% спирта утилизируется клетками печени, при его частом приёме повышается нагрузка на орган, что приводит к развитию в нём воспалительных процессов. Воспаление протекает бессимптомно, поэтому в этом случае процесс переходит в хроническую форму без лечения, а затем наступает жировое перерождение здоровых гепатоцитов, что и даёт начало развитию такой патологии, как стеатогепатит.
Метаболический неалкогольный стеатогепатит является следствием нарушения обменных процессов в организме и никак не связан с употреблением алкогольных напитков человеком. Этой разновидностью болезни страдают люди, которые употребляют алкоголь в умеренных дозах или даже, вообще, не пьют. Причина развития этого заболевания кроется в нарушении жирового и углеводного обмена в организме, которое может развиться вследствие наличия предрасполагающих факторов. В частности, стеатогепатит печени этой формы возникает вследствие:
Причины развития стеатогепатита
Также причиной возникновения болезни может стать гиперлипидемия. Согласно исследованиям, чаще всего болезнь развивается у людей с ожирением, поскольку само ожирение является следствием нарушения жирового и углеводного обмена. Вследствие общего ожирения развивается и ожирение печени, при котором здоровые гепатоциты как бы «защищаются» жировым слоем, из-за чего становятся неспособны выполнять свои функции. А это, в свою очередь, приводит к нарушению работы органа и неспособности его выполнять свои функции, что приводит к серьёзным проблемам со здоровьем.
Лекарственная форма развивается у человека на фоне неконтролируемого приёма лекарственных препаратов, оказывающих токсическое действие на клетки печени. В частности, представляющими опасность для гепатоцитов считаются:
Чтобы развился стеатогепатит или даже цирроз при приёме этих лекарств, необходимо применять их в течение длительного времени. Особенно опасной эта патология является для людей, уже имеющих функциональные нарушения печени, поскольку клиническая картина заболевания в таком случае может усугубиться.
Не стоит думать, что стеатогепатит возникает исключительно у людей, злоупотребляющих алкоголем, страдающих ожирением или принимающих лекарства. На самом деле вызвать болезнь могут и другие причины, среди которых, например, оперативное вмешательство, производимое на органах желудочно-кишечного тракта, особенно при условии удаления части тонкого кишечника. Кроме того, вызвать перерождение клеток печени может дивертикулез – заболевание, при котором кишечные стенки растягиваются, образуя мешковидное углубление, в котором задерживаются бактерии, вызывая воспалительный процесс. А ещё причина такой патологии, как стеатогепатит печени, может заключаться в наличии у человека болезни Вильсона-Коновалова, характеризующейся нарушением обмена меди. Досконально современной медициной не изучены все возможные причины развития заболевания, поэтому риск столкнутся с ним есть у каждого человека.
Диагностика
Постановка диагноза обычно не представляет трудностей, так как уже при осмотре пациента и сборе анамнеза врач может заподозрить проблемы с печенью. При осмотре выявляется существенное увеличение размеров органа, а также отмечается его болезненность.
Ультразвуковое исследование даёт врачу возможность определить степень увеличения размеров печени и её внешние изменения. А лабораторные исследования дают возможность подтвердить стеатогепатит печени, путём определения соотношения определённых компонентов в анализах крови, мочи. В некоторых случаях требуется биопсия тканей печени. Кроме того, важное диагностическое значение имеет компьютерная томография, но она преимущественно назначается пациентам с лекарственной формой патологии печени.
Лечение
Своевременное обращение к врачу и лечение заболевание даёт благоприятные прогнозы. Однако если болезнь запущена, и лечение не назначено вовремя, то вероятно развитие тяжёлых осложнений, вплоть до цирроза печени и печёночной недостаточности, которые являются необратимыми процессами и существенно ухудшают прогноз.
Лечение такого заболевания, как стеатогепатит печени, должно быть комплексным, то есть воздействовать на организм в разных направлениях. Прежде всего, лечение заключается в устранении факторов, вызвавших заболевание. Так, если у пациента алкогольная форма, необходимо отказаться от употребления спиртных напитков, а если лекарственная – от приёма медикаментов. При метаболической неалкогольной форме показана нормализация образа жизни, в том числе питания.
Вообще, диета играет важную роль в лечении этого заболевания, поэтому пациенту важно соблюдать все рекомендации врача, касательно употребления тех или иных продуктов. Кроме этого, лечение предусматривает защиту гепатоцитов путём приёма гепатопротекторов. Также следует нормализовать обмен веществ и энергетический обмен печени. В некоторых случаях показан и приём антибиотиков.
Одним словом, лечение должно быть подобрано конкретно в каждом случае с учётом формы патологии печени у человека и его состояния. Но более важное значение играет профилактика заболевания, заключающаяся в нормализации питания и образа жизни. Снизить риск развития жирового перерождения клеток печени могут умеренные физические нагрузки, употребление пищи, богатой белком, а также рациональный подход к планированию своего дня, в котором нужно находить время для активной работы и отдыха.
Стеатогепатоз и стеатогепатит у детей с ожирением: терапевтические подходы
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Д.м.н. А.А. Звягин, Н.Ю. Фатеева, к.м.н. Т.В. Чубаров, д.м.н. О.А. Жданова
ФГБОУ ВО ВГМУ им. Н.Н. Бурденко Минздрава России, Воронеж
В статье представлены данные о терапии неалкогольной жировой болезни печени (НАЖБП) у детей с ожирением, у которых частота этого заболевания достигает 77%. В основе НАЖБП лежит накопление жира в гепатоцитах и разрушение печеночных клеток с прогрессирующим воспалением, апоптозом и фиброзом. Эта патология имеет три формы/стадии: стеатоз, стеатогепатит, фиброз. Стеатоз и стеатогепатит обратимы под воздействием комплексной терапии. Так как указанные патологические состояния в большинстве случаев ассоциированы с избыточной массой тела или ожирением, лечение детей с НАЖБП включает как немедикаментозные методы (модификация образа жизни, диетотерапия, физическая нагрузка), так и применение фармакологических препаратов разных групп и биологически активных веществ. Наиболее изученными препаратами, использование которых возможно при неалкогольном стеатогепатозе и стеатогепатите, являются препараты урсодезоксихолевой кислоты. Гепатопротективное, желчегонное, холелитолитическое и гипохолестеринемическое действие в сочетании с диетотерапией и физической активностью делает эти препараты перспективными в терапии различных форм НАЖБП.
Ключевые слова: стеатогепатоз, стеатогепатит, неалкогольная жировая болезнь печени, урсодезоксихолевая кислота, лечение, дети.
Для цитирования: Звягин А.А., Фатеева Н.Ю., Чубаров Т.В., Жданова О.А. Стеатогепатоз и стеатогепатит у детей с ожирением: терапевтические подходы. РМЖ. 2022;3:9-12.
Steatohepatosis and steatohepatitis in overweight children: therapeutic methods
A.A. Zvyagin, N.Yu. Fateeva, T.V. Chubarov, O.A. Zhdanova
Voronezh State Medical University named after N.N. Burdenko, Voronezh
The article presents data on the treatment of non-alcoholic fatty liver disease (NAFLD), commonly presented in overweight children (up to 77%). This pathology is based on the lipid accumulation in hepatocytes and the cell death in the liver with progressive inflammation, apoptosis and fibrosis. NAFLD includes several forms: steatosis, steatohepatitis, fibrosis. Steatosis and steatohepatitis are reversible stages in complex therapy. Since these pathological conditions in most cases are associated with overweight or obesity, the treatment of children with this pathology includes both non-drug methods (lifestyle modification, diet therapy, physical activity) and the use of different pharmacological drugs, biologically active substances with antioxidant effects (omega-3, omega-6 fatty acids, α-tocopherol, docosahexagenoic acid, choline, astaxanthin). The best known drugs for non-alcoholic steatohepatosis and steatohepatitis are preparations with ursodeoxycholic acid (UDCA). These preparations can become a promising group to treat various NAFLD forms because of their hepatoprotective, choleretic, cholelitholytic, hypocholesterolemic effect in combination with diet therapy and physical activity.
Keywords: steatohepatosis, steatohepatitis, non-alcoholic fatty liver disease, children, ursodeoxycholic acid, treatment, children.
For citation: Zvyagin A.A., Fateeva N.Yu., Chubarov T.V., Zhdanova O.A. Steatohepatosis and steatohepatitis in overweight children: therapeutic methods. RMJ. 2022;3:–12.
Введение
Неалкогольный стеатогепатоз (НАС) и стеатогепатит (НАСГ) представляют собой формы/стадии неалкогольной жировой болезни печени (НАЖБП), которые при прогрессировании патологических процессов могут приводить к фиброзу, циррозу печени, а у части пациентов и к гепатоцеллюлярной карциноме. НАС характеризуется накоплением капель жира, жировых включений в гепатоцитах (стеатоз), а НАСГ — наличием участков воспаления, жировой инфильтрации печени, а также некротическими изменениями в гепатоцитах, а в некоторых случаях баллонной дегенерацией гепатоцитов и фиброзом. Именно в этих формах проявляется у детей и подростков НАЖБП — хроническое заболевание печени, возникающее в результате чрезмерного накопления жира в печени у пациентов с избыточной массой тела и ожирением [1]. Со стеатофиброзом в повседневной педиатрической практике врачи встречаются редко, так как, во-первых, развитие его требует времени и он формируется уже после перехода подростков под наблюдение во взрослых поликлиниках, а во-вторых, в практическом здравоохранении у детей почти не используются современные методы диагностики фибротических изменений печени (МРТ, КТ, эластография, специальные биохимические тесты) [2, 3]. Однако в исследованиях с применением фиброэластографии были выявлены признаки фиброза (повышение жесткости печени >5,5 кПа) у 51% детей с ожирением (в том числе с НАС и НАСГ) и отсутствие таковых у детей без ожирения в контрольной группе [4].
Эпидемиология НАЖБП
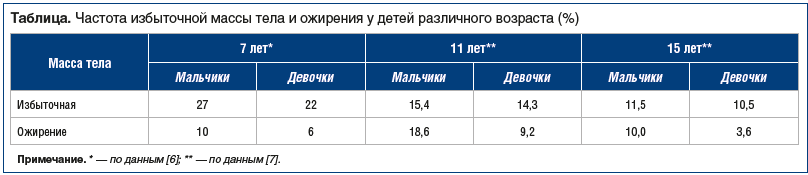
Эпидемиологические данные показывают, что НАЖБП весьма распространена среди детского населения и имеется у 3–10% современных детей и подростков в развитых странах. У детей с ожирением частота НАЖБП достигает 77%, а НАСГ — 12–26% [5]. Проведенные в последние годы российскими учеными исследования [6, 7] показали высокую частоту встречаемости избыточной массы тела и ожирения у детей в нашей стране (см. таблицу), что, соответственно, означает и высокую частоту НАС и НАСГ.
С каждым годом распространенность НАЖБП растет, так как все больше детей и подростков страдают избыточной массой тела и ожирением, в связи с этим актуальным становится вопрос терапии и профилактики НАС и НАСГ.
Патогенез НАЖБП
Накопление липидов в печени происходит вследствие нескольких патологических процессов: избыточного поступления жира в гепатоциты, активации накопления свободных жирных кислот в печени из белой жировой ткани, а также увеличения липогенеза de novo за счет гиперинсулинемии и избыточного поступления углеводов [8]. Накопление в гепатоцитах свободных жирных кислот и их метаболитов в результате указанных процессов сопровождается липотоксичностью [8], вызывающей оксидативный стресс. В результате этого происходит повреждение внутриклеточных структур (эндоплазматического ретикулума, митохондрий), что запускает каскад реакций с высвобождением гепатоцитами активных форм кислорода, фактора некроза опухоли, интерлейкинов 6, 10, 18, интерферона гамма и привлечением иммунных клеток (плазмоцитов, лимфоцитов) [8]. В результате воздействия этих биологически активных веществ разрушаются гепатоциты, прогрессирует воспаление, развивается апоптоз — запрограммированная гибель клеток и происходит ремоделирование ткани печени с развитием фиброза при отложении коллагена активированными звездчатыми клетками [8].
Лечение НАЖБП
Основным международным документом, регламентирующим лечение НАЖБП, являются рекомендации Североамериканского общества детских гастроэнтерологов, гепатологов и нутрициологов (NASPHGAN) 2017 г. [1], отечественные рекомендации в настоящее время отсутствуют. В рекомендациях NASPHGAN нет дифференцированного подхода к терапии разных форм НАЖБП, соответственно, рекомендации применяются для лечения как НАС, так и НАСГ. Основой терапии является изменение образа жизни, а именно соблюдение диеты, увеличение физической активности, ограничение по времени использования гаджетов (менее 2 ч в день). Фактически это рекомендации по лечению ожирения. В этой связи отметим наличие российских клинических рекомендаций Общества эндокринологов по ожирению у детей 2021 г. [9], основные положения которых могут и должны применяться у детей с ожирением и НАС или НАСГ. Важнейшим аспектом успешного лечения является формирование мотивации как у ребенка, так и у его родителей, направленной на снижение массы тела. Наличие поражения печени, особенно НАСГ, по нашему мнению, должно стать дополнительным мотивирующим фактором.
Диетотерапия [1, 9] предполагает нормокалорийный рацион по возрасту с достаточным количеством нутриентов, составленный с учетом вкусовых предпочтений ребенка. Все виды диет (в том числе гипокалорийная) служат альтернативным вариантом терапии и применяются по показаниям. Важнейшее условие диетотерапии — изменение пищевого поведения ребенка и в целом его семьи. Конкретные рекомендации сводятся к следующему:
ограничение сладких напитков: запрет (потребление не более 1 порции не чаще чем 1 раз в неделю) не только газированных сладких напитков, но и соков, компотов, морсов с разрешением приема питьевой воды по желанию ребенка;
ограничение сладких фруктов до 1 порции (100 г)
в день;
как минимум 4-разовое питание, обязательный зав-
трак;
запрет сладких молочных продуктов;
контроль размера/количества порций. Для наглядности желательного размера порций в настоящее время широко применяются «тарелки питания». Если ребенок хочет съесть вторую порцию обеда/ужина — разрешить через 20 мин после первой при условии регулярного (как минимум 4-разового приема пищи в день);
обогащение рациона овощами (для детей младшего возраста — 300 г, подростков — 400 г в день, с ограничением применения в таких количествах картофеля как единственного овоща), пищевыми волокнами, цельнозерновыми продуктами;
учить детей есть медленно, без компьютерного/телевизионного/мобильного сопровождения.
Физические нагрузки [10] умеренной и высокой интенсивности рекомендуются детям и подросткам 6–17 лет с ожирением и избыточной массой тела ежедневно в течение не менее чем 60 мин, а нагрузки высокой интенсивности — не менее 3 раз в неделю. Могут использоваться различные виды аэробных тренировок: дозированная ходьба, бег, плавание, аэробные танцы и гимнастика, работа на велоэргометре, бег на беговой дорожке и др. Для профилактики гиподинамии рекомендовано сокращение неактивного времяпрепровождения перед экраном телевизора, монитором компьютера до 2 ч в день или меньше.
M. Medrano et al. [11] в перекрестном исследовании установили, что более низкое процентное содержание печеночного жира (оценивалось по МРТ-исследованию) и менее выраженные биохимические изменения (соотношение АсАТ/АлАТ, γ-глутамилтранспептидаза, HOMA-IR, соотношение триглицериды/ЛПВП) наблюдались в группе детей с кардиореспираторными тренировками [11]. В обзоре [10] представлены более подробные данные исследований эффективности физической активности при НАЖБП, в том числе у детей, даже в тех случаях, когда масса тела не снижалась.
Вопросы о применении лекарственных препаратов и пищевых функциональных продуктов при поражении печени у детей с ожирением обсуждаются уже длительное время, однако единых рекомендаций по лечению у детей НАЖБП и отдельных ее форм не существует. NASPHGAN не рекомендует применение медикаментов и нутрицевтиков. В Российской Федерации применение медикаментов (гепатопротекторов), в официальных инструкциях которых зарегистрированы показания и возрастные нормы, относящиеся к НАС и НАСГ, разрешено. Это препараты урсодезоксихолевой кислоты (УДХК) и эссенциальные фосфолипиды. В настоящее время наибольшее количество исследований посвящено применению УДХК у взрослых, исследований же применения УДХК в педиатрической популяции значительно меньше [12, 13].
Желчные кислоты, такие как УДХК, играют важную роль в патогенезе НАЖБП, регулируя уровень белка, связывающего стероидные регуляторные элементы (SREBP). Все больше доказательств указывает на то, что сигнальный путь AKT/mTOR/SREBP-1 служит ключевым в регуляции метаболизма липидов в клетках печени, УДХК регулирует этот путь для улучшения липидного обмена в печени [14]. В эксперименте УДХК оказывала благоприятное влияние на стеатоз печени у крыс с НАЖБП путем активации AMP-активированной протеинкиназы. УДХК ингибирует апоптоз и индуцирует аутофагию, влияя на взаимодействие комплекса Bcl-2/Beclin-1 и Bcl-2/Bax, что указывает на УДХК как перспективное средство для лечения НАЖБП [15]. Таким образом, УДХК влияет на ведущую причину НАЖБП — отложение жира в гепатоцитах, активируя аутофагию и экзоцитоз, что ведет к выведению жира из клеток печени. Важно отметить, что такой эффект достигается и при соблюдении диеты.
В рандомизированном контролируемом фармакодинамическом исследовании M. Mueller et al. [16] проанализировали образцы сыворотки, печени и белой жировой ткани от 40 пациентов с ожирением, получавших УДХК (20 мг/кг/сут) и не получавших лечения за 3 нед. до бариатрической операции. Краткосрочный прием УДХК стимулировал синтез желчных кислот за счет снижения циркулирующего фактора роста фибробластов-19 и активации рецептора фарнезоида X (FXR), что приводило к индукции 7α-гидроксилазы холестерина с последующим повышением концентрации С4 и 7α-гидроксихолестерина. Усиленное образование желчных кислот истощает липопротеины низкой плотности (ЛПНП) с последующей активацией ключевого фермента синтеза холестерина 3-гидрокси-3-метилглутарил-КоА-редуктазы. Ингибированные антилипогенные эффекты FXR индуцировали липогенную десатуразу стеароил-КоА (SCD) в печени, тем самым увеличивая содержание триглицеридов в печени. Кроме того, индуцированная активность липогенной десатуразы стеароил-КоА в белой жировой ткани сдвинула метаболизм липидов белой жировой ткани в сторону образования менее токсичных и более мононенасыщенных жирных кислот, таких как олеиновая кислота [16]. УДХК может снижать содержание холестерина, уменьшая его биосинтез за счет подавления активности гидроксиметилглутарил-коэнзим-А-редуктазы и всасывания холестерина с пищей [17]. УДХК обладает и собственным гиполипидемическим эффектом, благодаря которому также снижается уровень общего холестерина и ЛПНП [18]. При монотерапии УДХК в дозе 12–15 мг/кг/сут на протяжении 2 лет достигается снижение активности АлАТ по сравнению с эффектом от плацебо, комбинированная схема лечения с витамином Е приводит к снижению гистологической активности патологического процесса [19].
Эссенциальные фосфолипиды также применяются для терапии НАЖБП. В РФ препараты эссенциальных фосфолипидов, согласно официальной инструкции, показаны к применению при жировой дистрофии и дегенерации печени, однако существуют возрастные ограничения (с 3, 12 лет). Важно подчеркнуть, что исследования эффективности гепатопротекторов при НАЖБП у детей, отвечающие современным требованиям доказательной медицины, не проводились. Исследования на взрослых свидетельствуют об эффективности фосфолипидов, однако эти исследования имели наблюдательный характер [22]. По данным S.V. Feysa et al. [23], при включении в комплексное лечение эссенциальных фосфолипидов и омега-3 полиненасыщенных жирных кислот значимое снижение активности АлАТ и АсАТ произошло только под влиянием комбинации эссенциальных фосфолипидов и омега-3 полиненасыщенных жирных кислот.
Одним из направлений оптимизации терапии жирового повреждения печени, разрабатываемым в настоящее время, является использование биологически активных веществ, обладающих антиоксидантным действием. Внимание к таким препаратам обусловлено, во-первых, патогенетическим значением оксидативного стресса, развивающегося в результате липотоксичности накапливаемых в гепатоцитах свободных жирных кислот, а во-вторых, необходимостью длительной терапии в течение нескольких месяцев и даже лет. Поэтому предпочтение отдано биологически активным добавкам к пище. В качестве антиоксидантов для терапии НАЖБП в исследованиях используются омега-3, омега-6 полиненасыщенные жирные кислоты, α-токоферол, докозагексаеновая кислота, холин, астаксантин. Отмечается, что на фоне диеты, физической активности и применения указанных компонентов у больных снижаются уровни АлАТ, триглицеридов, ЛПНП, глюкозы, частота стеатоза, инсулинорезистентность и некоторые другие [24–26].
Заключение
Неалкогольный стеатогепатоз и стеатогепатит довольно часто встречаются у детей с ожирением. При прогрессировании патологического процесса НАЖБП приводит к формированию фиброзных изменений в печени, в том числе уже в детском возрасте. Часто наблюдаемое у детей отсутствие мотивации для снижения массы тела с помощью диеты и физической активности, а также приверженности длительному выполнению рекомендаций врача является фактором прогрессирования как ожирения, так и НАЖБП. Выявление у ребенка НАСГ должно стать для него и для его родителей дополнительным стимулом к выполнению рекомендаций по диетическим ограничениям и физической активности. Применение препаратов, снижающих воспалительные изменения в печени, регулирующих метаболизм липидов в гепатоцитах и обладающих антифибротическим действием, служит важным дополнением к терапии НАЖБП. В настоящее время наибольшую доказательную базу по эффективности при различных формах НАЖБП имеет УДХК, применение которой возможно у детей и подростков. На сегодняшний день УДХК — единственное лекарственное средство, влияющее на ведущую причину НАЖБП — отложение жира в гепатоцитах, путем выведения жира через активацию аутофагии и экзоцитоза. Препараты Урсосан ® и Урсосан ® форте в полной мере отвечают современным требованиям, которые предъявляются в педиатрической практике, они безопасны при длительном применении и эффективны для купирования НАСГ и предотвращения стеатофиброза.
Редакция благодарит компанию PRO.MED.CS.Praha a.s. за помощь в технической редактуре настоящей публикации.
Только для зарегистрированных пользователей
Препарат при стеатозе печени
Симптомы и диагностика стеатоза
Во многом из-за этого данное состояние не удостаивается должного внимания ни со стороны врачей, ни со стороны пациентов. А это не совсем обосновано.
Необходимо признать, что стеатоз печени сам по себе не представляет опасности ни для здоровья, ни для жизни пациента. При этом заболевании происходит накопление избытка жира в клетках печени, что, по сути, является защитной реакцией органа. Подобное состояние без значительной динамики может существовать достаточно длительное время. Но проблема имеет и оборотную – негативную сторону, а если быть точнее, даже две.
Почему стеатоз требует внимания?
Во-первых, как уже отмечалось, стеатоз – только первая стадия заболевания. Это говорит о том, что без адекватного и своевременного вмешательства процесс в любой момент может начать прогрессировать с развитием воспаления и фиброза. Финалом подобного хода событий может стать цирроз.
Во-вторых, развитие стеатоза напрямую связано с нарушением обмена жиров и углеводов. Эти же патологические процессы лежат в основе заболеваний сердечно-сосудистой системы. Тесная взаимосвязь этих болезней подтверждается данными официальной статистики. Так, при стеатозе печени распространенность сердечно-сосудистых заболеваний значительно выше. То есть, данное состояние является не просто первой стадией болезни печени, а независимым фактором риска и в рамках профилактики осложнений сердечно-сосудистых заболеваний требует внимания также как повышенное артериальное давление, повышенный уровень холестерина и сахара в крови.
Резюмируя все вышесказанное можно констатировать, что стеатоз требует внимания по двум основным причинам: для предотвращения прогрессирования патологии печени в фиброз, а также с целью профилактики сердечно-сосудистых заболеваний и их осложнений.
Лечение стеатоза печени
Немедикаментозное
Лечение стеатоза печени обычно ограничивается немедикаментозными подходами. Основными рекомендациями являются коррекция режима питания и двигательной активности. Назначается диета с пониженным содержанием калорий, животных жиров, легко усваиваемых углеводов. Предпочтение отдается дробному питанию небольшими порциями; основу рациона должны составлять овощи, фрукты, грубые пищевые волокна; допускается потребление нежирных сортов мяса и кисломолочных продуктов. Рекомендуется регулярная (не реже 3 раз в неделю) аэробная нагрузка умеренной интенсивности (бег, плавание, спортивные игры и другие).
Справедливо признать, что такой подход к лечению стеатоза во многих случаях оправдан. На фоне рационального питания и достаточной двигательной активности наблюдается не только снижение массы тела, но и нормализация состояния печени.
Медикаментозное
К сожалению, немедикаментозное лечение не всегда бывает достаточным. На фоне соблюдения рекомендаций положительная динамика может отсутствовать. Нельзя забывать и о том, что объективные и субъективные причины могут препятствовать соблюдению принципов правильного питания и регулярным занятиям спортом. В таком случае может быть показано медикаментозное лечение стеатоза.
Помните, что диагностировать заболевание и назначить соответствующее лечение может только врач!
Фосфоглив* – доказанный клинический эффект по доступной цене!
Давно известный и широко применяемый препарат Фосфоглив* продемонстрировал в клинических исследованиях положительное влияние на стеатоз и благоприятный профиль безопасности. Неоспоримым его преимуществом является возможность воздействия на следующие стадии болезни – воспаление и фиброз. Таким образом, Фосфоглив* обладает комплексным воздействием на патологический процесс при заболеваниях печени.
Помните, что поставить правильный диагноз и назначить соответствующее лечение может только врач!
Алкогольная жировая дистрофия печени [жирная печень] (K70.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Алкогольная жировая печень (стеатоз печени), согласно общей классификации алкогольных поражений печени (Логинов А.С., Джалалов К.Д., Блок Ю.Е.), разделяется на следующие формы:
1. Без фиброза.
2. С фиброзом.
3. В сочетании с острым алкогольным гепатитом.
4. С внутрипеченочным холестазом.
5. С гиперлипемией и гемолизом (синдром Циве).
Этиология и патогенез
Патоморфология
При внешнем осмотре печень большая, желтая с жирным блеском; гепатоциты нагружены жиром, признаков воспаления или фиброза не обнаруживается. Жировая дистрофия печени диагностируется, когда содержание жира в печени превышает 10% ее влажной массы, при этом более 50% печеночных клеток содержат жировые капли, размеры которых достигают величины ядра печеночной клетки или превышают его. Жировой дистрофии часто сопутствует умеренный сидероз звездчатых ретикулоэндотелиоцитов.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.5
Возраст: преимущественно 20-60 лет.
Раса: лица белой расы имеют статистически более низкую скорость развития всех форм алкогольной болезни печени.
Пол: считается, что женщины более подвержены риску заболевания. Имеется несколько гипотез на этот счет (гормональный фон, низкое содержание алкогольдегидрогеназы в слизистой желудка, высокое содержание аутоантител к слизистой желудка у пьющих женщин), но ни одна из них не нашла подтверждения.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Алкогольный стеатоз обычно протекает бессимптомно у амбулаторных больных.
Тщательный анамнез, особенно в отношении количества потребления алкоголя, имеет важное значение для определения роли алкоголя в этиологии ненормальных результаты тестов печени. Опрос членов семьи может выявить связанные с алкоголем проблемы в прошлом.
Американская ассоциация по изучению заболеваний печени (AASLD) в рекомендациях 2010 года акцентирует внимание на важность использования специальных опросников для выяснения анамнеза у пациентов, в отношении которых данные анамнеза, собранные обычными способами, кажутся недостоверными. Также применение опросника рекомендуется в случаях подозрительных (клинически, лабораторно, инструментально) на алкогольный стеатоз печени.
Диагностика
Критерием диагностики алкогольной жировой дистрофии печени является наличие алкогольного анамнеза и гистологическое исследование биоптата. Диагноз считается обоснованным, если не менее 50% гепатоцитов содержат крупные липидные вакуоли, оттесняющие ядро клетки к периферии цитоплазмы (см. раздел «Этиология и патогенез»). Однако на практике к биопсии прибегают довольно редко и ведущими методиками подтверждения диагноза являются методы визуализации.
1. УЗИ:
— различная эхогенность структуры паренхимы печени (при неалкологольном стеатозе, как правило, отмечаются только яркие гиперэхогенные изменения);
— для алкогольного стеатоза печени характерна сонографическая картина как очагового, так и диффузного поражения (на стадии алкогольного гепатита отмечается только диффузное поражение).
Алкогольный стеатоз печени, как и любой другой стеатоз, идентифицируется УЗИ только при наличии более 30% поражения ткани печени. Чувствительность метода около 75%.
2. Компьютерная томография, магнитно-резонансная томография являются чувствительными методами, однако не свидетельствуют в пользу именно алкогольной этиологии стеатоза.
Лабораторная диагностика
2. Возможно повышение уровня щелочной фосфатазы (около 20-40% пациентов) в диапазоне 200-300%.
3. Гипербилирубинемия (выявляется у 30-35% пациентов), связанная по-видимому с алкогольным гемолизом или сопутствующим холестазом.
Примечания
2. Изменения в определении натощак инсулина и уровня глюкозы должны насторожить врача относительно потенциального нарушения толерантности к глюкозе, которое нередко сопутствует стеатозу.
3. У большинства пациентов присутствует нерезкое снижение поглотительно-экскреторной функции печени по данным бромсульфалеиновой пробы (в настоящее время применяется редко).



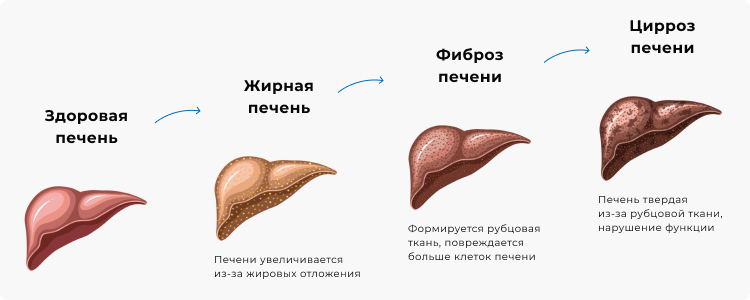
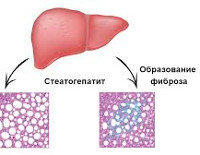


.jpg)
_550.gif)
_550.gif)
.gif)