Транзиторная ишемическая атака что это
Транзиторная ишемическая атака что это
Что такое транзиторная ишемическая атака?
Организм человека – это сложное сочетание самых различных органов и систем. И зачастую мы получаем от него «звоночки» о надвигающейся болезни. Только, увы, не всегда адекватно реагируем на их. Транзиторная ишемическая атака – один из таких тревожных сигналов. Об этом недуге мы беседуем с врачом-неврологом «Клиника Эксперт» Курск Натальей Владимировной Умеренковой.
— Наталья Владимировна, что такое транзиторная ишемическая атака?
— Это один из вариантов инсульта, при котором наблюдаются внезапные неврологические симптомы, но при этом на МРТ не виден сам инфаркт мозга, не виден инсультный очаг.
— Каковы причины возникновения транзиторной ишемической атаки?
— Они ровно такие же, как у классического ишемического инсульта. Есть две основные группы причин. С одной из них мы бороться не в силах – в неё входят такие причины, как наследственный фактор, преклонный возраст, перенесённый прежде инсульт. Сюда же относится то обстоятельство, что более склонны к инсультам представители мужского пола. С другой группой причин мы можем работать: среди них гипертоническая болезнь, сахарный диабет, нарушение жирового обмена, курение, алкоголизм, употребление наркотических веществ, инсулинорезистентность (повышенная концентрация инсулина в плазме крови), недостаточная физическая активность, определённые заболевания сердца, сосудов.
— Можно ли назвать средний «возраст» транзиторной ишемической атаки? Это болезнь пожилых или от неё не застрахован никто?
— Считается, что с этим заболеванием чаще встречаются в среднем и преклонном возрасте, но, к сожалению, и молодые люди от него не застрахованы. Например, транзиторную ишемическую атаку могут спровоцировать ряд заболеваний, сопровождающихся избыточной вязкостью крови, но человек при этом, как говорится, в полном расцвете сил и ведёт здоровый образ жизни.
Считается, что транзиторная ишемическая атака чаще отмечается у лиц среднего и преклонного возраста, однако молодые люди от него тоже не застрахованы
— Как проявляется это заболевание?
— Симптомы транзиторной ишемической атаки весьма многообразны. Здесь многое зависит от того, какая зона головного мозга пострадала. Поскольку он у нас отвечает за все функции, это могут быть какие-то чувствительные расстройства, человек может ощущать головокружение, слабость или во всём теле, или в конечностях, могут появиться речевые нарушения, кратковременное ухудшение зрения, в частности, двоение в глазах, нарушение функции глотания. Не исключается впервые появившийся в жизни судорожный синдром. Добавлю, что такая симптоматика наступает достаточно остро, и длится это, как правило, не долго – минута, десять, пятнадцать. Более часа транзиторная ишемическая атака наблюдается крайне редко, поэтому объективную статистику по этой патологии собрать затруднительно.
Зачастую люди недооценивают проблему, описывая происходящее с ними примерно так: «ну, онемела рука, через пять минут всё опять стало нормально»; «зрение на какое-то время нарушилось, потом вернулось к норме – наверное, магнитные бури действуют». Поэтому часто это заболевание остаётся нераспознанным. А выявить его принципиально важно: ведь налицо явный «звонок», сигнал о возможном приближении классического затяжного инсульта.
— Как ставится диагноз «транзиторная ишемическая атака»? Используются ли для этого какие-то лабораторные, инструментальные методы диагностики?
— Прежде всего, для постановки диагноза применяется МРТ. Если такой возможности нет, можно использовать КТ (компьютерную томографию). Но МРТ предпочтительнее – она сможет прояснить ситуацию более детально. Плюс, конечно, врач осматривает, тщательно опрашивает пациента о симптоматике, её хронологии, о факторах риска. В идеале, такой пациент должен быть госпитализирован, поскольку ситуация может развернуться достаточно серьёзно уже в течение первых двух суток после появления симптомов транзиторной ишемической атаки. Нередко бывает так: человек сделал всё правильно, вызвал скорую помощь, врачи приехали – а уже всё прошло. Но это не повод для того, чтобы не быть обследованным, отказаться от МРТ-исследования. Здесь следует исключить и артериальную гипертензию, и нарушение липидного обмена, какие-то иные патологии, которые могли вызвать подобные симптомы.
Подробнее об МРТ головного мозга можно узнать здесь
— То есть получается, что даже если при транзиторной ишемической атаке на МРТ не виден инсультный очаг, этот метод исследования всё равно назначается?
— Да. Выполнение МРТ головного мозга необходимо при остро развившейся неврологической симптоматике. Важно определить, имеется ли повреждение мозга, присутствует ли патологический очаг. Ведь в ряде случаев схожую симптоматику могут давать проявления рассеянного склероза (демиелинизирующее заболевание центральной нервной системы), мигренозная аура, эпилептический приступ. Также за кратковременной неврологической симптоматикой может скрываться и ишемический инсульт (например, лакунарный), который в ряде случаев остаётся нераспознанным.
— Как лечится этот недуг?
— В принципе, так же, как и инсульт. Лечение транзиторной ишемической атаки зависит от того, что конкретно выявлено в результате обследования пациента. Нужно нормализовать давление, стабилизировать сердечный ритм, привести в норму жировой обмен, скорректировать показатели свёртываемости крови. При этом учитываются все возможные факторы риска, присущие каждому конкретному пациенту. В ряде случаев проводится нейротропная терапия.
— Как оказать первую помощь при транзиторной ишемической атаке?
— Самостоятельно, без помощи врачей, ничего радикального сделать невозможно. Самое главное – как можно быстрее обеспечить контакт пациента с медиками.
— Можно ли как-то предупредить болезнь?
— Если говорить о профилактике транзиторной ишемической атаки, то здесь надо вернуться к факторам риска. Чем более здоровый образ жизни ведёт человек, тем меньше шансов заболеть. Если существуют какие-то рекомендации врачей по поводу иных патологий – например, мерцательной аритмии, высоких цифр артериального давления или отклонений в отношении вязкости крови, к этим рекомендациям, понятно, надо прислушиваться. Важно следить за уровнем холестерина в крови, за своим весом, двигательной активностью. Хотя бы раз в год делать УЗИ сердца, сосудов шеи, выполнять лабораторные анализы. В общем, ничего запредельно сложного, но от выполнения этих условий зависит многое.
Для справки
Умеренкова Наталья Владимировна
В 2004 году окончила Курский государственный медицинский университет.
В 2004-2005 годах прошла интернатуру по неврологии.
Транзиторная ишемическая атака
Транзиторная ишемическая атака (ТИА) – это нарушение мозгового кровообращения. Эксперты ВОЗ подсчитали, что с каждым десятилетием увеличивается количество больных с патологиями мозгового кровообращения. Это можно связать с урбанизацией, возросшим стрессом. ТИА может развиться как у пожилых, так и у совсем молодых людей, поэтому каждый должен внимательно относиться к своему здоровью.
Главная опасность ТИА состоит в том, что при отсутствии достаточного лечения она может развиваться в полноценный инсульт. Поэтому саму транзиторную атаку называют микроинсультом. Она не опасна для жизни, но требует обязательного лечения, иначе через несколько лет беспечного пациента настигнут неприятные осложнения.
Причины
Причины болезни чаще всего кроются во вредных привычках или в наличии хронических сосудистых заболеваний. Как и для многих заболеваний, сложно выделить конкретные причины транзиторной ишемической атаки. Поэтому принято говорить о факторах риска – факторах, которые повышают вероятность развития ТИА.
К факторам риска также относят некоторые особенности образа жизни пациента:
Все перечисленные факторы негативно влияют на сосуды головного мозга, способствуют потере эластичности или сужению. В итоге, когда мозг нуждается в притоке кислорода и энергии, сосуды не могут обеспечить достаточное питание клеткам. Так развивается ишемия.
Физиология заболевания
ТИА развивается из-за неспособности сосудов обеспечить питание нейронов кислородом. Выраженность состояния может быть очень разная. Нередко врачи затрудняются провести четкую границу между транзиторной атакой и ишемическим инсультом, так как они развиваются по похожему сценарию.
На данный момент есть только один критерий, который позволяет отличить ТИА от инсульта – ТИА длится менее 24 часов. При инсульте нарушение кровообращения сохраняется на протяжении более суток.
Симптомы
Симптомы транзиторной ишемической атаки разнообразны. То, как проявится транзиторная атака, зависит от ее тяжести и состояния здоровья пациента, индивидуальных особенностей его организма.
Основные симптомы относятся к неврологическим:
Симптоматика в конкретном случае зависит от того, какой сосуд оказался поражен.
Выделяют несколько степеней тяжести в зависимости от длительности:
Лучшее, что можно сделать при транзиторной ишемической атаке – вызывать бригаду скорой помощи. Самостоятельно сложно отличить ТИА от инсульта. После того, как диагноз поставлен, нужно обратиться за квалифицированным амбулаторным лечением.
Наши врачи
Диагностика ТИА
Для постановки диагноза, особенно после приступа, вне явной симптоматики, требуются высокоточные инструментальные исследования. Главная задача врача-диагноста – дифференцировать транзиторную ишемическую атаку от инсульта головного мозга.
Первым делом пациента направляют к невропатологу для осмотра. Врач проверит чувствительность и рефлексы, убедится в четкости речи. Затем назначают инструментальные обследования:
Все перечисленные обследования позволяют оценить, насколько поражены ткани мозга, и где находится пораженный сосуд. Но врачам требуется также установить причину болезни.
Могут быть назначены дополнительные консультации узких специалистов – без выяснения причины не удастся снизить риск повторной ТИА и инсульта.
Лечение и профилактика ТИА
Лечение начинается сразу после того, как прошли клинические симптомы. Терапия направлена на лечение первопричины и устранение риска рецидива.
Для лечения используют такие группы препаратов:
Лечение зависит от причины и подбирается индивидуально для каждого пациента. Единой схемы терапии не существует. Основа успешного излечения – это персонализированный подход.
Профилактика повторных атак – это изменение образа жизни и своевременная коррекция имеющихся хронических заболеваний. Профилактика включает в себя такие рекомендации:
Рекомендуется выполнять профилактические осмотры у врача-невролога, кардиолога.
Если Вы (или Ваши близкие) перенесли ишемическую атаку, нужно быть особенно внимательным к себе, так как высок риск развития инсульта. Нарушение мозгового кровообращения – это сигнал о помощи от организма. Разумное решение – обратиться к квалифицированному неврологу, найти и устранить причину.
Врачи клиники ЦЭЛТ – это профессионалы с большим опытом и неистощимым запасом внимания для каждого посетителя. Современное оборудование, передовые методики диагностики и лечения, позволяют специалистам быстро и точно ставить диагнозы и назначать максимально эффективное лечение для каждого пациента.
Что такое транзиторная ишемическая атака (ТИА)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богословской Анастасии Александровны, невролога со стажем в 6 лет.
Определение болезни. Причины заболевания
Транзиторная ишемическая атака (Transient ischemic attack) — это острое временное неврологическое нарушение, которое возникает из-за локального снижения кровотока головного, спинного мозга или сетчатки и не сопровождается омертвением ткани.
Неврологическое нарушение проявляется слабостью в конечностях на одной стороне, нарушением речи и асимметрией лица. Клинические симптомы ТИА обычно длятся менее часа, часто даже менее 30 минут, но могут возникать и продолжительные эпизоды.
Распространённость
Вовремя распознанная ТИА позволяет предотвратить инсульт и тем самым избежать грубых нарушений: двигательных (снижения работоспособности рук и/или ног) и речевых (невнятной речи или полного её отсутствия).
Причины ТИА:
Примерно в 5 % случаев, чаще у людей молодого возраста, ТИА, как и ишемический инсульт мозга, провоцируется другими причинами:
Причины ТИА у детей
Факторы риска ТИА
Факторы риска, на которые можно повлиять:
Факторы риска, на которые нельзя повлиять:
Большой риск развития ТИА возникает во время и после операции на сердце. Также в группе риска люди с протезами сердечных клапанов. Нельзя точно сказать, возникнет ТИА после операции или нет, всё зависит от образа жизни человека и сопутствующих заболеваний.
Симптомы транзиторной ишемической атаки
ТИА может длиться всего несколько минут, симптомы часто проходят до того, как пациент обращается к врачу. Симптомы зависят от того, какой мозговой сосуд пострадал. При транзиторной ишемической атаке может наблюдаться:
Транзиторная глобальная амнезия (ТГА) — внезапное расстройство памяти на текущие и иногда отдалённые события. Симптоматика обычно длится нескольких часов (не более 24 часов), больные повторяют одни и те же вопросы, им нужно постоянно напоминать о том, что они только что делали. Бытовые и профессиональные навыки не теряются. Т. е. со стороны поведение человека может показаться странным из-за повторяющихся вопросов, но сам больной этого не замечает и ни на что не жалуется во время ТГА. Впоследствии память полностью возвращается. Неврологического дефицита при этом состоянии не наблюдается, т. е. координация движений и чувствительность не нарушается.
Среднее время эпизода ТИА — 8–14 минут. Большая часть транзиторных ишемических атак проходит в течение первого часа или быстрее. По данным российского врача-невролога В. А. Парфенова, длительность симптомов ТИА менее 1 часа отмечена у 43,5 % пациентов, от 1 до 3 часов — у 45,7 %, более 3 часов — у 10,9 %.
У детей симптомы ТИА такие же, как и у взрослых.
Патогенез транзиторной ишемической атаки
В основе патогенеза ТИА — временная ишемия (снижение или прекращение кровотока) в определённой зоне мозга из-за частичной или полной закупорки мозгового сосуда, чаще всего оторвавшимся тромбом.
В этом случае кровоснабжение мозга снижается, из-за чего уменьшается уровень обмена кислорода и нарушается работа нейронов головного мозга. На этом этапе ишемия обратима.
Классификация и стадии развития транзиторной ишемической атаки
В Международной классификации болезней 10-го пересмотра (МКБ-10) транзиторная ишемическая атака кодируется как G45 Преходящие транзиторные церебральные ишемические приступы (атаки) и родственные синдромы. В этой группе выделяют:
По характеру клинических проявлений выделяют ТИА в каротидной системе и в вертебрально-базилярной:
Классификация ТИА по тяжести симптоматики:
Классификация ТИА по частоте:
Частота ТИА зависит от факторов риска.
Осложнения транзиторной ишемической атаки
Транзиторная ишемичекая атака — опасный предвестник ишемического инсульта.
Диагностика транзиторной ишемической атаки
Диагноз «транзиторная ишемическая атака», как правило, ставится на основании анамнеза, так как пациенты часто переносят ТИА «на ногах» и не обращаются к врачу. О перенесённом эпизоде ТИА часто узнают случайно, после консультации по другому поводу.
Основные задачи врача при постановке диагноза:
Сбор анамнеза
Во время беседы с пациентом и его близкими нужно обратить внимание на поведение, речь, походку и память. Если есть нарушения, например невнятная речь или шаткость при ходьбе, это может указывать на ТИА или инсульт.
Лабораторная диагностика
Инструментальная диагностика
Для выявления ТИА также можно использовать картирование биоэлектрической активности головного мозга и электроэнцефалографию (ЭЭГ):
Однако эти методы используются редко, потому что они более затратные и доступны не во всех лечебных учреждениях.
Дифференциальная диагностика
Проводится с такими патологиями, как мигрень, эпилептический припадок, опухоль головного мозга, преходящие глобальные амнезии, рассеянный склероз, гипогликемия, обморок, болезнь Меньера, дроп-атаки, меньероподобные синдромы, расслоение сонной артерии, менингит, инсульт, субарахноидальное кровоизлияние.
Лечение транзиторной ишемической атаки
Пациенты чаще всего обращаются за медицинской помощью уже после исчезновения симптоматики. Однако сразу после ТИА сохраняется высокий риск развития ишемического инсульта, поэтому антитромботическую терапию следует начинать сразу после исключения внутричерепного кровоизлияния.
Медикаментозное лечение
Пациенты с перенесённой ТИА обязательно должны получать антиагреганты или антикоагулянты. Выбор группы препаратов зависит от сопутствующей патологии сердца. Если есть мерцательная аритмия, то назначаются антикоагулянты, если нет — антиагреганты.
Антикоагулянты подавляют свёртывающую функцию крови, поэтому они необходимы для вторичной профилактики ТИА и инсультов. Антикоагулянты подбираются кардиологом. К ним относятся: гепарин и его производные; прямые ингибиторы тромбина; селективные ингибиторы фактора свёртывания крови Х (фактор Стюарта — Прауэра); антагонисты витамина К. По эффективности эти препараты практически одинаковые, выбор зависит от сопутствующей сердечной патологии, которую определит кардиолог.
Антиагреганты улучшают прохождение жидкости в тканях мозга, препятствуют тромбообразованию и предотвращают развитие острого нарушения кровоснабжения головного мозга. К антиагрегантам относятся:
Антиагреганты применяются ежедневно и пожизненно. Как и у любого лекарственного препарата у них есть побочные эффекты. Нужно внимательно читать инструкцию и принимать строго по назначению врача.
Хирургическое лечение
Каротидная эндартерэктомия. Проводится при сужении внутренних сонных артерий более чем на 50 %. Перед операцией делают церебральную ангиографию, чтобы подтвердить результаты УЗ-методов исследования и оценить внутримозговое кровообращение. После этого выполняется операция: из общей сонной артерии удаляются атеросклеротические бляшки.
Такое лечение эффективно у ряда пациентов, в первую очередь у больных без неврологического дефицита, но при сохраняющемся высоком риске развития инсульта.
При сужении артерий более чем на 70 % иногда применяются эндоваскулярные методики, например баллонная ангиопластика и стентирование сонной или позвоночной артерии.
Закрытие овального окна. При открытом овальном окне (врождённом сообщении между правым и левым предсердиями) проводят операцию по его закрытию.
Прогноз. Профилактика
После перенесённой ТИА пациенту нужно обследоваться, чтобы выяснить причину и предотвратить ишемический инсульт и другие заболевания сердечно-сосудистой и нервной системы.
Прогноз при ТИА лучше, когда она выражается только в виде транзиторной слепоты на один глаз. Это значит, что поражён небольшой участок мозговой ткани, восстановление в таком случае происходит быстро. Нарушение функций рук и/или ног указывает на то, что зона поражения мозга значительно обширнее, следовательно и прогноз менее благоприятный.
Профилактика ТИА
Первичная профилактика проводится, чтобы предотвратить ТИА. Для этого необходимо:
Вторичная профилактика направлена на предотвращение повторных ТИА и инсульта. Исследования показали, что риск инсульта после ТИА снижается на 80 %, если своевременно применить методы вторичной профилактики [26] [27] :
Транзиторная ишемическая атака
Транзиторная ишемическая атака — временное острое расстройство церебрального кровообращения, сопровождающееся появлением неврологической симптоматики, которая полностью регрессирует не позднее чем через 24 ч. Клиника варьирует в зависимости от сосудистого бассейна, в котором возникло снижение кровотока. Диагностика осуществляется с учетом анамнеза, неврологического исследования, лабораторных данных, результатов УЗДГ, дуплексного сканирования, КТ, МРТ, ПЭТ головного мозга. Лечение включает дезагрегантную, сосудистую, нейрометаболическую, симптоматическую терапию. Проводятся операции, направленные на профилактику повторных атак и инсульта.
Общие сведения
Транзиторная ишемическая атака (ТИА) — отдельный вид ОНМК, занимающий в его структуре около 15%. Наряду с гипертензивным церебральным кризом входит в понятие ПНМК — преходящее нарушение мозгового кровообращения. Наиболее часто встречается в пожилом возрасте. В возрастной группе от 65 до 70 лет среди заболевших доминируют мужчины, а в группе от 75 до 80 лет — женщины.
Причины ТИА
В половине случаев транзиторная ишемическая атака обусловлена атеросклерозом. Системный атеросклероз охватывает, в том числе и церебральные сосуды, как внутримозговые, так и экстрацеребральные (сонные и позвоночные артерии). Образующиеся атеросклеротические бляшки зачастую являются причиной окклюзии сонных артерий, нарушения кровотока в позвоночных и внутримозговых артериях. С другой стороны, они выступают источником тромбов и эмболов, которые разносятся дальше по кровотоку и обуславливают окклюзию более мелких церебральных сосудов. Причиной около четверти ТИА является артериальная гипертензия. При длительном течении она приводит к формированию гипертонической микроангиопатии. В ряде случаев ТИА развивается как осложнение церебрального гипертонического криза. Атеросклероз сосудов головного мозга и гипертензия играют роль взаимоусугубляющих факторов.
Примерно в 20% случаев транзиторная ишемическая атака является следствием кардиогенной тромбоэмболии. Причинами последней может выступать различная кардиальная патология: аритмии (фибрилляция предсердий, мерцательная аритмия), инфаркт миокарда, кардиомиопатии, инфекционный эндокардит, ревматизм, приобретенные пороки сердца (кальцифицирующий митральный стеноз, аортальный стеноз). Врожденные пороки сердца (ДМПП, ДМЖП, коарктация аорты и пр.) бывают причиной ТИА у детей.
Другие этиофакторы обуславливают оставшиеся 5% случаев ТИА. Как правило, они действуют у лиц молодого возраста. К таким факторам относят: воспалительные ангиопатии (болезнь Такаясу, болезнь Бехчета, антифосфолипидный синдром, болезнь Хортона), врожденные аномалии сосудов, расслоение стенки артерий (травматические и спонтанное), синдром Мойя-Мойя, гематологические расстройства, сахарный диабет, мигрень, прием оральных контрацептивов. Способствовать формированию условий для возникновения ТИА могут курение, алкоголизм, ожирение, гиподинамия.
Патогенез
В развитии ишемии церебральных тканей различают 4 этапа. На первом этапе происходит ауторегуляция — компенсаторное расширение церебральных сосудов в ответ на снижение перфузионного давления мозгового кровотока, сопровождается увеличением объема крови, заполняющей сосуды мозга. Второй этап — олигемия — дальнейшее падение перфузионного давления не может быть компенсировано ауторегуляторным механизмом и приводит к уменьшению церебрального кровотока, но при этом уровень кислородного обмена еще не страдает. Третий этап — ишемическая полутень — возникает при продолжающемся снижении перфузионного давления и характеризуется снижением кислородного обмена, приводящем к гипоксии и нарушению функции церебральных нейронов. Это обратимая ишемия.
Если на стадии ишемической полутени не происходит улучшения кровоснабжения ишемизированных тканей, что чаще всего реализуется за счет коллатерального кровообращения, то гипоксия усугубляется, нарастают дисметаболические изменения в нейронах и ишемия переходит в четвертую необратимую стадию — развивается ишемический инсульт. Транзиторная ишемическая атака характеризуется первыми тремя стадиями и последующим восстановлением кровоснабжения ишемизированной зоны. Поэтому сопутствующие ей неврологические проявления имеют краткосрочный преходящий характер.
Классификация
Согласно МКБ-10 транзиторная ишемическая атака классифицируется следующим образом:
Следует отметить, что некоторые специалисты в области неврологии относят ТГА к мигренозным пароксизмам, а другие — к проявлениям эпилепсии.
По частоте транзиторная ишемическая атака бывает редкая (не чаще 2 раз в год), средней частоты (в пределах от 3 до 6 раз в год) и частая (ежемесячно и чаще). В зависимости от клинической тяжести выделяют легкую ТИА продолжительностью до 10 мин., ТИА средней тяжести длительностью до нескольких часов и тяжелую ТИА, продолжающуюся 12-24 ч.
Симптомы ТИА
Поскольку основу клиники ТИА составляют временно возникающие неврологические симптомы, то зачастую на момент консультации пациента неврологом все имевшие место проявления уже отсутствуют. Проявления ТИА устанавливаются ретроспективно путем опроса пациента. Транзиторная ишемическая атака может проявляться различными, как общемозговыми, так и очаговыми симптомами. Клиническая картина зависит от локализации нарушений церебрального кровотока.
Диагностика
Транзиторная ишемическая атака диагностируется после тщательного изучения анамнестических данных (в т. ч. семейного и гинекологического анамнеза), неврологического осмотра и дополнительных обследований. К последним относятся: биохимический анализ крови с обязательным определением уровня глюкозы и холестерина, коагулограмма, ЭКГ, дуплексное сканирование или УЗДГ сосудов, КТ или МРТ.
ЭКГ при необходимости дополняется ЭхоКГ с последующей консультацией кардиолога. Дуплексное сканирование и УЗДГ экстракраниальных сосудов более информативны в диагностике выраженных окклюзий позвоночных и каротидных артерий. При необходимости диагностирования умеренных окклюзий и определения степени стеноза проводится церебральная ангиография, а лучше — МРТ сосудов головного мозга.
КТ головного мозга на первом диагностическом этапе позволяет исключить другую церебральную патологию (субдуральную гематому, внутримозговую опухоль, АВМ или аневризму церебральных сосудов); провести раннее выявление ишемического инсульта, который диагностируется примерно в 20% первоначально предполагаемой ТИА в каротидном бассейне. Наибольшей чувствительностью в визуализации очагов ишемического поражения мозговых структур обладает МРТ головного мозга. Зоны ишемии определяются в четверти случаев ТИА, наиболее часто после повторных ишемических атак.
ПЭТ головного мозга позволяет одновременно получить данные и о метаболизме, и о церебральной гемодинамике, что дает возможность определить стадию ишемии, выявить признаки восстановления кровотока. В некоторых случаях дополнительно назначают исследование вызванных потенциалов (ВП). Так, зрительные ВП исследуют при синдроме преходящей слепоты, соматосенсорные ВП — при транзиторном парезе.
Лечение транзиторных ишемических атак
Терапия ТИА имеет целью купирование ишемического процесса и скорейшее восстановление нормального кровоснабжения и метаболизма ишемизированного церебрального участка. Зачастую проводится в амбулаторных условиях, хотя учитывая риск развития инсульта в первый месяц после ТИА, ряд специалистов считают оправданной госпитализацию пациентов.
Первоочередной задачей фармакологической терапии является восстановление кровотока. Целесообразность применения с этой целью прямых антикоагулянтов (надропарина кальция, гепарина) дискутируется в виду риска геморрагических осложнений. Предпочтение отдают антиагрегантной терапии тиклопидином, ацетилсалициловой кислотой, дипиридамолом или клопидогрелом. Транзиторная ишемическая атака эмболического генеза является показанием для непрямых антикоагулянтов: аценокумарола, этилбискумацетата, фениндиона. Для улучшения реалогии крови применяется гемодилюция — капельное введение 10% р-ра глюкозы, декстрана, солевых комбинированных растворов. Важнейшим моментом является нормализация АД при наличии гипертензии. С этой целью назначаются различные гипотензивные средства (нифедипин, эналаприл, атенолол, каптоприл, мочегонные). В схему лечения ТИА включают также фармпрепараты, улучшающие церебральный кровоток: ницерголин, винпоцетин, циннаризин.
Вторая задача терапии ТИА — предупреждение гибели нейронов вследствие метаболических нарушений. Она решается при помощи нейрометаболической терапии. Применяются различные нейропротекторы и метаболиты: диавитол, пиритинол, пирацетам, метилэтилпиридинол, этилметилгидроксипиридин, карнитин, семакс. Третий компонент лечения ТИА — симптоматическая терапия. При рвоте назначается тиэтилперазин или метоклопрамид, при интенсивной головной боли — метамизол натрия, диклофенак, при угрозе отека мозга — глицерин, маннитол, фуросемид.
Физиотерапевтическое воздействие при ТИА включает оксигенобаротерапию, электросон, электрофорез, ДДТ, СМТ, микроволновую терапию, циркулярный душ, массаж, лечебные ванны (хвойные, радоновые, жемчужные).
Профилактика
Мероприятия направлены как на предупреждение повторной ТИА, так и на уменьшение риска возникновения инсульта. К ним относится коррекция существующих у пациента факторов риска ТИА: отказ от курения и злоупотребления алкоголем, нормализация и контроль цифр АД, соблюдение диеты с низким содержанием жиров, отказ от оральных контрацептивов, терапия сердечных заболеваний (аритмии, клапанных пороков, ИБС). Профилактическое лечение предусматривает длительный (более года) прием антиагрегантов, по показаниям — прием гиполипидемического препарата (ловастатина, симвастатина, правастатина).
К профилактике также относятся хирургические вмешательства, направленные на ликвидацию патологии церебральных сосудов. При наличии показаний осуществляется каротидная эндартерэктомия, экстра-интракраниальное микрошунтирование, стентирование или протезирование каротидных и позвоночных артерий.
Транзиторная ишемическая атака
Общая информация
Краткое описание
Преходящие неврологические нарушения с очаговой симптоматикой, развившиеся вследствие кратковременной региональной ишемии мозга, но не приводящие к развитию инфаркта ишемизированного участка обозначаются как транзиторные ишемические атаки 4.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Диагностика
II. МЕТОДЫ ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
На этапе приемного покоя пациенту оценивают соматический и неврологический статус, проводят общеклинические обследования (общий анализ крови с подсчетом тромбоцитов, коагулограмма, глюкозометрия, ЭКГ), проводятся срочные ультразвуковые исследования экстра и интракраниальных сосудов головы. Максимальное время нахождения больного в приемном покое не должно превышать 40 минут.
Наследственный анамнез (наличие у близких родственников ОНМК, ОИМ, артериальной гипертензии, атеросклероза, сахарного диабета и других заболеваний сердца, крови и сосудов), аллергологический анамнез
Транзиторная глобальная амнезия (ТГА) — уникальный синдром, при котором больной, чаще среднего возраста, внезапно теряет кратковременную память при относительной сохранности памяти на отдаленные события. Сознание пациента и ориентация в собственной личности не нарушены, но имеет место неполная ориентация в пространстве и окружающей обстановке, повторение стереотипных вопросов, растерянность. Этиология этого драматического синдрома остается неизвестной, его пытаются объяснить ишемией гиппокампально-форникальной системы. Некоторые авторы считают данную патологию эпилептическим феноменом или вариантом мигрени. Эпизоды ТГА часто запускаются определенными факторами, такими как эмоциональные переживания, боль, половой акт. Приступы обычно длятся от нескольких десятков минут до нескольких часов. Восстановление памяти полное. Неврологического дефицита при этом не бывает. Склонность к повторению небольшая, частота редкая — 1 раз в несколько лет. У таких больных имеются факторы риска развития цереброваскулярной патологии, особенно артериальная гипертензия7.
Дифференциальный диагноз
| Характеристики | Судорожный припадок | Дебют рассеянного склероза | Транзиторная ишемическая атака |
| 13-18 лет | Чаще 15-30 лет | Как правило, старше 45 лет | |
| Провоцирующие факторы | Нарушение ночного сна, прием алкоголя | Перенесенное ОРВИ, солнечные инсоляции, горячая ванна. | Гипертоническая болезнь, болезни крови, атеросклероз. |
| Причина | Изменения функционального состояния мозга (наследственное отягощение), органическое поражение мозга (опухоли, кисты, постинсультные очаги) | Аутоиммунный процесс | Артериальная гипертония, нарушение ритма сердца, патология сердца, заболевания крови, атеросклероз сосудов. |
| Длительность приступа | 5-10 мин. | Более 24 часов | Не менее 24 часов |
| Начало | Внезапное | Постепенное | Внезапное |
| Сопутствующие симптомы | Наличие кроме пареза конечностей присоединение подергиваний в них. При параличе Тодда данная симптоматика на фоне нарушения сознания. При парциальном сенсорном припадке – характерно сочетание онемения и покалывания конечностей, ощущением теплоты, внтуренненго движения. | Гемипарезы, парапарезы, монопарезы, атактический синдром, нарушения тазовых функций. | Преходящие: нарушение сознания, нарушение зрения, бульбарный синдром, гемипарезы и монопарезы конечностей, анизорефлексия, сенсорные нарушения, вестибулокохлеарный синдром. |
| ЭЭГ | Эпилептическая активность | Нет изменений | Нет изменений |
| МРТ | МРТ с высоким разрешением позволяет выявить случаи мезиальноготемпоральногосклероза, гиппокампальной атрофии, склероза, отмечается сочетанная патология (гамартомы, корковые дисплазии, гетеротопии серого вещества) | Очаги демиелинизации в головном и/или спинном мозге | Без очаговых изменений |
Лечение
Цели лечения является предупреждение развития инсульта, восстановление неврологического дефицита в кратчайшие сроки.
Немедикаментозное лечение
Наблюдение в блоке нейрореанимации не менее 4 часов с соблюдением постельного режима. Более длительное наблюдение пациента в БИТ проводится по показаниям (фибрилляция предсердий, нарастание неврологического дефицита, кардиореспираторные заболевания в анамнезе и др.)[1,7,15-17]
По истечении 4-24 часов пребывания пациента с ТИА в блоке нейрореанимации при условии ясного сознания, отсутствия (либо минимальной) неврологической симптоматики, отсутствия тяжелой соматической патологии, стабильных показателей дыхания и центральной гемодинамики больной может быть переведен в отделение ранней нейрореабилитации.
Показания к проведению реконструктивных операций на сосудах или эндоваскулярных вмешательств аналогичные таковым при ишемическом инсульте.
Профилактические мероприятия
Первичная профилактика ТИА является одновременно первичной профилактикой ишемического инсульта, вследствие общности этиологии и патогенетических механизмов, и направлена на устранение факторов риска. Факторы риска-различные клинические, биохимические, поведенческие и другие характеристики, свойственные отдельному человеку (отдельным популяциям), а также внешние воздействия, наличие которых указывает на повышенную вероятность развития определенного заболевания.
Факторы риска ТИА:
1. Корригируемые:
— артериальная гипертония
— курение
— патология сердца
— патология магистральных артерий головы
— нарушения липидного обмена
— сахарный диабет
— гемостатические нарушения
— злоупотребление алкоголем и наркотиками
— прием оральных контрацептивов
— мигрень
2. Некорригируемые:
— пол
— возраст
— этническая принадлежность
— наследственность
Вторичная профилактика ТИА
В условиях отделения ранней нейрореабилитации по результатам проведенных обследований и консультаций начинают мероприятия по индивидуальной профилактике инсульта. Стратификация пациентов по риску повторного инсульта позволяет выбрать разные схемы лечения.
Шкала оценки риска повторного инсульта
| Факторы риска | Баллы |
| Возраст менее 65 лет | 0 |
| Возраст 65-75 лет | 1 |
| Возраст более 75 лет | 2 |
| Артериальная гипертензия | 1 |
| Сахарный диабет | 1 |
| Инфаркт миокарда | 1 |
| Другие сердечно-сосудистые заболевания (ИБС, сердечная недостаточность, желудочковая аритмия), за исключением инфаркта миокарда и фибрилляции предсердий) | 1 |
| Заболевания периферических артерий | 1 |
| Курение | 1 |
| Транзиторная ишемическая атака или инсульт в дополнение к оцениваемому событию | 1 |
| Сумма баллов |
Баллы от 0 до 2 – низкий риск (менее 4% в год).
Баллы от 3 до 9- высокий риск (более 4% в год).
Антигипертензивная терапия
Начинать снижать АД до целевых уровней рекомендовано с 5-7 дня от начала инсульта.
Антиагрегантная терапия в виде небольших доз (50-100 мг) аспирин содержащих монопрепаратов может быть рекомендована через 1-2 месяца после геморрагического инсульта, если есть сопутствующий значимый атеросклероз сосудов и есть высокий риск ишемических событий [3,4,5,7,8,13,17-19].
При транзиторных ишемических атаках и малом инсульте терапию антикоагулянтами начинают сразу, а при поражении более 1\3-1\2 бассейна средней мозговой артерии, следует начинать через 2-3 недели [4,5,7,8,17,18].
— при рестенозах после каротидной эндартерэктомии.
После операции – комбинация клопидогрель+ аспирин минимум в течение 1 года с последующим переходом на другие антиагреганты(Класс I, уровень А).[7,17-19].
Дальнейшее ведение
Больные, перенесшие ТИА, подлежат диспансерному наблюдению у врача-невролога в поликлинике по месту жительства. На амбулаторном этапе под наблюдением специалистов ПМСП (неврологи, кардиологи, терапевты, врачи общей практики, эндокринологи, сосудистые хирурги и др.) проводятся необходимые обследования по выявлению причин и патогенетических механизмов ТИА (если не были выполнены на предыдущем этапе), а также продолжаются мероприятия по индивидуальной профилактике инсульта, разработанной в условиях инсультного центра.
Индикаторы эффективности лечения
У пациента перенесшего ТИА критериями эффективности лечения являются:
1. Полная стабилизация жизненно-важных функций (дыхание, центральная гемодинамика, оксигенация, водно-электролитный баланс, углеводный обмен).
2. Регресс неврологического дефицита
3. Нормализация лабораторных показателей (общий анализ крови, мочи, биохимические показатели крови, коагулограмма).
4. Базисная коррекция АД с достижением целевых значений.
5. Восстановление кровотока стенозированного (окклюзированного) сосуда, подтвержденное результатами ангиографических исследований (церебральная ангиография, МСКТА, МРА) и ультразвуковыми методами (УЗДГ экстракраниальных сосудов, ТКДГ).
Госпитализация
Информация
Источники и литература
Информация
Указание условий пересмотра протокола: отклонение от протокола допустимо при наличии сопутствующей патологии, индивидуальных противопоказаний к лечению. Данный протокол подлежит пересмотру каждые три года, а также при появлении новых доказанных данных по проведению процедуры реабилитации.
Транзиторная ишемическая атака: причины, симптомы и лечение
Транзиторная ишемическая атака головного мозга является временным острым расстройством центральной нервной системы. В медицинской практике такую патологию могут еще называть микроинсультом. Единственное отличие заключается в продолжительности проявления симптоматики. В случае с транзиторной ишемией признаки исчезают в течение часа, они не несут необратимых последствий. Чаще всего такого рода нарушения обнаруживаются у лиц пожилого возраста.
Диагностика осуществляется на основании совокупности всех сведений, получаемых путем медицинских исследований: компьютерной, магнитно-резонансной томографии, результатов УЗДГ, ПЭТ отделов головного мозга. Дополнительно могут назначать лабораторные процедуры. Обследование желательно проходить в специализированных неврологических центрах.
Лечение транзиторной ишемической атаки головного мозга может быть консервативным, симптоматическим и оперативным. Все зависит от возраста пациента, наличия сопутствующих заболеваний и общего состояния. Терапия необходима для того, чтобы исключить риск развития инсульта. По статистике, у больного по истечении 2 дней после приступа риск инсульта составляет 4 %, через 30 дней — 8 %, в течение 5 лет — 29 %.
Код МКБ-10
ТИА в МКБ-10 (Международная классификация болезней 10-го пересмотра) звучит следующим образом: Преходящие транзиторные церебральные ишемические приступы (атаки) и родственные синдромы (G45). ТИА входит в группу эпизодических и пароксизмальных расстройств (G40- G47).
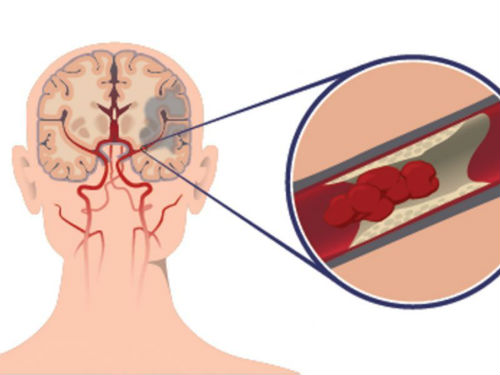
Транзиторная ишемическая атака происходит в результате блокировки какого-либо сосуда, питающего головной мозг. В сосуде могут образовываться атеросклеротические бляшки или тромбы, мешающие нормальному движению крови. Редко ТИА происходит в результате кровоизлияния. Однако в этом случае кровообращение восстанавливается достаточно быстро.
Причины
ТИА не является самостоятельным заболеванием, ее появление связано с патологиями сердечно-сосудистой системы, проблемами свертываемости крови, травмированием сосудов и большой кровопотерей.
Причины тромбоэмболии чаще всего связаны с:
ТИА может наблюдаться у пациентов с:
Факторы риска
В большинстве случаев транзиторная ишемическая атака вызвана перекрытием мелких кровеносных сосудов атеросклеротическими бляшками.
В группу риска развития транзиторной ишемической атаки входят лица, страдающие следующими заболеваниями и состояниями:
По данным статистики, транзиторные ишемические атаки чаще поражают больных мужского пола среднего возраста. Однако симптомы могут проявляться также в детском возрасте и у молодых людей, страдающих сердечно-сосудистыми заболеваниями.
Диагностика транзиторной ишемической атаки осуществляется на основании сведений, полученных при проведении медицинских исследований:
Для постановки максимально точного диагноза дополнительно могут быть назначены лабораторные процедуры.
Клинические проявления
Транзиторная ишемическая атака способствует возникновению временной неврологической симптоматики. Поэтому на момент консультации у невролога все признаки отсутствуют, специалист отталкивается лишь от жалоб пациента при опросе. В зависимости от места локализации патологии будет меняться и клиническая картина.
Нарушения в вертебробазилярном бассейне (ВББ) вызывает шаткость походки, неустойчивость, головокружение, дизартрию (нечеткую речь), проблемы со зрением, сенсорные аномалии.
Изменения в каротидном бассейне приводят к резкому ухудшению зрения, временной слепоте одного из органов, нарушениям подвижности в конечностях, редко судорогам. Эти признаки носят кратковременный характер.
ТИА в зоне сетчатки, когда патология затрагивает артерию органов зрения, что приводит к преходящей слепоте. Пациенты жалуются на возникновение препятствия в виде «шторки».
Приступ ТИА длится не больше 15–20 минут, после чего все неврологические проявления исчезают. Именно из-за такого кратковременного недомогания люди и не обращают на него внимания и не посещают клинику. Это расстройство может случиться раз в жизни или повторяться регулярно (до трех раз в день). Проявлений ТИА выделяют столько, сколько существует функций у головного мозга. Временные отклонения могут наблюдаться в речи, памяти, поведении.
Общие признаки
К общим признакам ТИА можно отнести:
У пациентов отмечается бледность кожи, рассеянность, невозможность сосредоточиться. Если патология локализуется в шейном отделе, то ситуативные приступы вызывают появление резкой мышечной слабости — пациент может упасть, потерять возможность свободно двигать конечностями, чаще всего пострадавший находится в полном сознании. В тяжелых случаях человеку требуется срочная неотложная помощь.
Нехарактерные симптомы
Для ТИА является не характерной следующая симптоматика:
Подозрение на диагноз транзиторная ишемическая атака требует принятия соответствующих мер, чтобы предотвратить дальнейшие нежелательные осложнения.
Критерии тяжести
Существует 3 степени тяжести ТИА. Именно они свидетельствуют о положительной или отрицательной динамике заболевания:
По МКБ-10 транзиторная ишемическая атака имеет стандартную классификацию:
Разновидность и степень тяжести местного снижения кровообращения в голове может установить только квалифицированный медицинский работник.
Диагностика
Если следовать рекомендациям Всемирной организации здравоохранения, то всех больных с подозрением на ТИА должны доставить в региональный сосудистый центр. Скорость обследования (в течение 24 часов) значительно повысит шансы узнать картину общих изменений.
Список процедур включает в себя:
Дополнительные процедуры включают в себя:
Критерии диагностики транзиторной ишемической атаки ориентированы на шкалу ABCD2, которая получила широкое применение в странах Западной Европы и США. С ее помощью можно спрогнозировать риск развития инсульта у пациентов, которые перенесли ТИА.
Оценочная школа выглядит следующим образом:
Такой подход позволяет объективно оценить как мягкие, так и более тяжелые проявления ишемии.
Полное обследование пациента позволит провести дифференциацию ТИА от других заболеваний, таких как:
Существует спектр значимых признаков, с помощью которых можно с большей вероятностью говорить о правильном разграничении острой ВББ от других болезней. К ним относятся:
Для ТИА характерным является присутствие нескольких признаков, поэтому состояние пациента требует качественного анализа.
Лечение
Самое главное — вовремя оказать пострадавшему соответствующую помощь, так как с первого взгляда поставить диагноз сложно. Следует знать, что существует неотложная помощь. Это ряд определенных действий, направленных на стабилизацию состояния пациента и его госпитализацию:
Пострадавшему стоит дать возможность свободно дышать: ослабить галстук или расстегнуть верхние пуговицы одежды, открыть окно. Обязательно принять горизонтальное положение или положение «полусидя». При наличии рвоты — очистить дыхательные пути. Больному можно давать небольшое количество воды.
Целью терапии ТИА является предупреждение последующих приступов с развитием осложнения. В первую очередь купируется снижение кровоснабжения с последующим восстановлением. Врачи подбирают лечение к основному недугу: сахарному диабету, артериальной гипертензии, тромбоэмболии или другим патологиям.
Длительность лечения зависит от конкретного случая. Пациент может проходить период восстановления амбулаторно либо в клинике. Ему могут назначать:
По показаниям может проводиться симптоматическое лечение, которое назначается индивидуально.
Лечащий врач может назначать физиотерапевтические процедуры, среди которых:
По показаниям могут применять массажные процедуры, направленные на улучшение циркуляции крови.
Хирургическое вмешательство назначается при атеросклеротическом поражении экстракраниальных сосудов. Такая процедура имеет 3 разновидности:
Больному, страдающему от ТИА, требуется профессиональная консультация у соответствующих специалистов.
Лечение после транзиторной ишемической атаки будет зависеть от причины возникновения приступа, частоты и возрастных показателей пациента. Если симптоматика слабо выражена и приступы единичны, то восстановление проходит быстро.
Неврологическая реабилитация после транзиторной ишемической атаки в Юсуповской больнице
Клиника реабилитации Юсуповской больницы является уникальным медицинским учреждением, специалисты которой направляют все свои усилия на восстановления у пациентов утраченных вследствие заболевания функций организма.
В схему реабилитационных мероприятий наши врачи-реабилитологи включают уникальные восстановительные программы, инновационные медицинские технологии и методики.
Физические упражнения после транзиторной ишемической атаки и инсульта
Лечебная физкультура (ЛФК) является обязательным и очень мощным инструментом восстановления после транзиторной ишемической атаки. Её проведение врачи-неврологи Юсуповской больницы назначают уже в первые дни после приступа. ЛФК должна выполняться на всех этапах лечения, а в идеале – всю последующую жизнь.
По силе своего положительного воздействия регулярные физические упражнения после транзиторной ишемической атаки и инсульта могут конкурировать даже с самыми современными медикаментами.
Физические упражнения после транзиторной ишемической атаки и инсультов имеют следующие задачи:
Лечебная физкультура является действенным, однако не единственным методом реабилитации после транзиторной ишемической атаки и инсульта. Наиболее высокая эффективность достигается если ЛФК сочетается с массажем, мануальной терапией, трудолечением, социальной и психологической адаптацией.
Реабилитация после транзиторной ишемической атаки в Юсуповской больнице – это полноценная восстановительная программа, которая позволяет избежать развития тяжелых последствий нарушения мозгового кровообращения.
Профилактика
Чтобы предотвратить развитие транзиторных ишемических атак, следует выполнять рекомендации специалистов:
Чтобы транзиторная ишемическая атака не имела последствий, следует вести активный и здоровый образ жизни:
Если придерживаться всего вышеперечисленного, то прогноз на полное выздоровление будет положительным.
Юсуповская больница расположена недалеко от центра Москвы. Здесь принимают пациентов круглосуточно. Записаться на прием и получить консультацию специалистов можно по телефону клиники.
Транзиторная ишемическая атака
Общая информация
Краткое описание
| МКБ-10 | |
| Код | Название |
| G45.0 | Синдром вертебробазилярной артериальной системы |
| G45.1 | Синдром сонной артерии (полушарный) |
| G45.2 | Множественные и двусторонние синдромы церебральных артерий |
| G45.3 | Преходящая слепота |
| G45.4 | Транзиторная глобальная амнезия Исключено: амнезия БДУ (R41.3) |
| G45.8 | Другие транзиторные церебральные ишемические атаки и связанные с ними синдромы |
| G45.9 | Транзиторная церебральная ишемическая атака неуточненная Спазм церебральной артерии Транзиторная церебральная ишемия БДУ |
Дата разработки/пересмотра протокола: 2013 год (пересмотрен 2016 г).
Пользователи протокола: неврологи, нейрореаниматологи, кардиологи, врачи общей практики, врачи скорой помощи, врачи лучевой диагностики, врачи функциональной диагностики, ангиохирурги, эндокринологи, офтальмологи.
Категория пациентов: взрослые (больные с преходящим нарушением мозгового кровообращения).
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез:
NB! Врач невролог проводит сбор жалоб и анамнеза с уточнением точного времени появления и регресса неврологической симптоматики.
Возможные жалобы при поступлении:
Преходящая (обычно от нескольких минут до часа) общемозговая (дезориентация, кратковременная потеря памяти) или очаговая неврологическая симптоматика, зависящая от бассейна поражения (головная боль, головокружение, шаткость, неустойчивость при ходьбе, двоение, асимметрия лица, нарушение речи, слабость и/или онемение в конечности (конечностях), судорожный припадок, тошнота, рвота, нарушения зрения,).
Симптомы ТИА:
· онемение или слабость лица, руки или ноги, чаще на одной стороне тела;
· внезапное появление проблем с речью или пониманием речи;
· внезапное появление проблем со зрением;
· головокружение, нарушение координации движений и равновесия;
· появление сильной головной боли по неизвестной причине.
Основные симптомы:
Клиническая картина транзиторных ишемических атак характеризуется преходящими очаговыми неврологическими симптомами и зависит от бассейна нарушения кровообращения мозга (каротидный – преходящими моно – или гемипарезами, чувствительными нарушениями, расстройствами речи, преходящее нарушение зрения на один глаз или вертебро–базилярный – преходящее вестибулярные и мозжечковые расстройства (системное головокружение, тошнота, атаксия), невнятность речи (дизартрия), онемение на лице, диплопия, одностороннее или двусторонние двигательные и чувствительные расстройства, гемианопсия или преходящее нарушение зрения на оба глаза.
В большинстве случаев диагноз ТИА ставится ретроспективно, так как на момент осмотра больного специалистом очаговая неврологическая симптоматика у него отсутствует. В связи с этим необходимы тщательный сбор анамнеза и знание клинических проявлений ТИА [1-7, 9-16].
Анамнез заболевания:
· время начала и регресса симптомов заболевания: (часы, минуты);
· наличие в анамнезе подобных пароксизмальных состояний ранее;
· наличие в анамнезе перенесенных нарушений мозгового кровообращения;
· наличие в анамнезе артериальной гипертензии;
· наличие окклюзирующих и стенозирующих поражений магистральных сосудов головы;
· наличие в анамнезе патологии сердца;
· наличие в анамнезе сахарного диабета;
· наличие в анамнезе заболеваний крови;
· наличие в анамнезе системных заболеваний соединительной ткани;
· наследственный анамнез;
· наличие вредных привычек.
Физикальное обследование:
· оценка соматического статуса;
· оценка неврологического статуса.
Лабораторные исследования:
· глюкоза крови.
Инструментальные исследования:
· ЭКГ.
«Факторы риска ТИА» (Шкала ABCD²)
| Факторы риска | Балл |
| Age Возраст ≥60 лет | 1 |
| Blood pressure Артериальное давление Систолическое более ≥140 мм.рт.ст. или диастолическое более ≥90 мм.рт.ст. | 1 |
| Clinical features of TIA Клинические проявления ТИА (выбрать один): Гомолатеральная слабость с или без нарушений речи или нарушение речи без гомолатеральной слабости | 2 1 |
| Duration Продолжительность: Продолжительность ТИА ≥60 минут Продолжительность ТИА 10-59 минут | 2 1 |
| Diabetes Сахарный диабет | 1 |
| Общее количество баллов ABCD² | 0-7 |
Высокие баллы по шкале ABCD² ассоциируются с высоким уровнем риска возникновения инсульта у этих больных через 2, 7, 30 и 90 дней после перенесенного ТИА.
Рекомендации по обследованию после перенесенного ТИА согласно шкале ABCD²:
| Баллы по шкале ABCD² | Пропорции всех ТИА | Риск возникновения инсульта на 2-й день после ТИА | Риск возникновения инсульта на 7-й день после ТИА | Риск возникновения инсульта на 90 –й день после ТИА | Действия |
| 0-3 | 34% | 1% | 1,2% | 3,1% | Исследование в условиях инсультного центра может быть необязательным, если нет других причин (например мерцательная аритмия и др.) |
| 4-5 | 45% | 4,1% | 5,9% | 9,8% | Обследование в условиях инсультного центра необходимо в большинстве случаев |
| 6-7 | 21% | 8,1% | 11,7% | 17,8% | Обследование в условиях инсультного центра необходимо |
Диагностический алгоритм: вызов бригады скорой помощи для доставки больного в инсультный центр.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез: смотреть выше.
Физикальное обследование:
· описание соматического статуса;
· описание неврологического статуса с оценкой по шкале NIHSS (приложение 2). Лабораторные исследования:
· общий анализ крови с гематокритом и подсчетом тромбоцитов;
· МНО, АЧТВ, ПО, ПВ фибриноген;
· глюкоза крови;
· общий холестерин, ЛПВП, ЛПНП, бета – липопротеиды, триглицериды;
· электролиты крови (калий, натрий, кальций, хлориды);
· печеночные трансаминазы, общий, прямой билирубин;
· мочевина, креатинин.
Инструментальные исследования:
· КТ головного мозга;
· ЭКГ;
· холтеровское суточное мониторирование ЭКГ;
· УЗИ сердца показано пациентам с наличием кардиальной патологии в анамнезе, выявленной при объективном исследовании или по данным ЭКГ, при подозрении на кардиоэмболический генез ТИА;
· УЗДГ экстракраниальных сосудов головы или дуплексное сканирование;
· транскраниальная доплерография церебральных артерий;
· МРТ (DV) головного мозга в диагностически неясных случаях для исключения других возможных причин преходящих неврологических нарушений (опухоль мозга, небольшое внутримозговое кровоизлияние, травматическая субдуральная гематома и др.);
· МСКТА или МРА или КТА для диагностики окклюзии или стеноза экстра- и(или) интракраниальных артерий головы (при наличии оборудования) ;
· УЗИ сердца с пузырьковым контрастированием (Buble-тест) для исключения правого-левого шунта (ДМПП,ООО) при диагностически неясных случаях.
Диагностический алгоритм
Перечень основных диагностических мероприятий:
· общий анализ крови с гематокритом и подсчетом тромбоцитов;
· МНО, АЧТВ, ПО, ПВ фибриноген;
· глюкоза крови;
· общий холестерин, ЛПВП, ЛПНП, бета – липопротеиды, триглицериды;
· электролиты крови (калий, натрий, кальций, хлориды);
· печеночные трансаминазы, общий, прямой билирубин;
· мочевина, креатинин;
· ЭКГ;
· КТ головного мозга;
· холтеровское суточное мониторирование ЭКГ;
· УЗДГ экстракраниальных сосудов головы или дуплексное сканирование;
· Транскраниальная доплерография церебральных артерий;
· МРТ (DV) головного мозга в диагностически неясных случаях для исключения других возможных причин преходящих неврологических нарушений (опухоль мозга, небольшое внутримозговое кровоизлияние, травматическая субдуральная гематома и др.);
· МСКТА или МРА или КТА для диагностики окклюзии или стеноза экстра- и(или) интракраниальных артерий головы (при наличии оборудования).
Перечень дополнительных диагностических мероприятий:
· определение антинуклеарного фактора антител к кардиолипинам, фосфолипидам, LE- клеток;
· МВ-КФК, тропониновый тест;
· Д димер;
· белковые фракции;
· гликемический профиль;
· Церебральная ангиография;
· ЭЭГ при наличии судорожного синдрома;
· суточное мониторирование АД.
· УЗИ сердца показано пациентам с наличием кардиальной патологии в анамнезе, выявленной при объективном исследовании или по данным ЭКГ, при подозрении на кардиоэмболический генез ТИА;
· УЗИ сердца с пузырьковым контрастированием (Buble-тест) для исключения правого-левого шунта (ДМПП,ООО) при диагностически неясных случаях.
Показания для консультации специалистов:
· консультация кардиолога при артериальной гипертензии, нарушениях сердечного ритма, при подозрении на острый коронарный синдром, а также для разработки программы вторичной индивидуальной профилактики;
· консультация нейрохирурга при выявленных стено-окклюзирующих поражениях магистральных сосудов шеи и интракраниальных артерий с целью определения показаний для операций;
· консультация сосудистого хирурга при выявленных стенозирующих поражениях магистральных сосудов шеи с целью определения показаний для реконструктивных операций;
· консультация окулиста для исключения признаков отека на глазном дне, проведение периметрии для определения полей зрения;
· консультация эндокринолога с целью коррекции гипергликемии и для разработки программы вторичной индивидуальной профилактики у больных сахарным диабетом;
· консультация гематолога при наличии коагулопатий.
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амлодипин (Amlodipine) |
| Аторвастатин (Atorvastatin) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Бисопролол (Bisoprolol) |
| Валсартан (Valsartan) |
| Варфарин (Warfarin) |
| Гидрохлоротиазид (Hydrochlorothiazide) |
| Дабигатрана этексилат (Dabigatran etexilate) |
| Зофеноприл (Zofenopril) |
| Изосорбида динитрат (Isosorbide dinitrate) |
| Индапамид (Indapamide) |
| Кандесартан (Candesartan) |
| Каптоприл (Captopril) |
| Карведилол (Carvedilol) |
| Лерканидипин (Lercanidipine) |
| Лизиноприл (Lisinopril) |
| Лозартан (Losartan) |
| Метопролол (Metoprolol) |
| Небиволол (Nebivolol) |
| Нифедипин (Nifedipine) |
| Периндоприл (Perindopril) |
| Рамиприл (Ramipril) |
| Розувастатин (Rosuvastatin) |
| Симвастатин (Simvastatin) |
| Спиронолактон (Spironolactone) |
| Торасемид (Torasemide) |
| Урапидил (Urapidil) |
| Фозиноприл (Fosinopril) |
| Фуросемид (Furosemide) |
| Эналаприл (Enalapril) |
Группы препаратов согласно АТХ, применяющиеся при лечении
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения: при подозрении на ТИА рекомендуется незамедлительный вызов скорой неотложной медицинской помощи.
Показания для консультации специалистов: нет
Профилактические мероприятия:
Профилактика ТИА является одновременно первичной профилактикой ишемического инсульта, вследствие общности этиологии и патогенетических механизмов, и направлена на устранение факторов риска.
Факторы риска-различные клинические, биохимические, поведенческие и другие характеристики, свойственные отдельному человеку (отдельным популяциям), а также внешние воздействия, наличие которых указывает на повышенную вероятность развития определенного заболевания.
Факторы риска ТИА
Корригируемые:
· артериальная гипертония;
· курение;
· патология сердца;
· патология магистральных артерий головы;
· нарушения липидного обмена;
· сахарный диабет;
· гемостатические нарушения;
· злоупотребление алкоголем и наркотиками;
· прием оральных контрацептивов;
· мигрень;
· открытое овальное окно.
Некорригируемые:
· пол;
· возраст;
· этническая принадлежность;
· наследственность.
Основные направления первичной профилактики ТИА и ишемического инсульта:
Модификация поведенческих факторов риска (прекращение курения, злоупотребление алкоголем, интенсификация физической активности (Класс III, УД-В) [7], нормализация массы тела (Класс III, УД-В) [7], ограничение потребления поваренной соли (Класс III, УД-В) [7].
Лечение сахарного диабета
Активное выявление и адекватное лечение больных АГ
Постоянная адекватная антигипертензивная терапия, проводимая в течение нескольких лет, снижает риск развития инсульта у больных с АГ в 2 раза (Класс IV, УД-GCP) [7]. В рамках первичной профилактики рекомендуется достижение целевого уровня АД менее 140/90 мм.рт.ст., максимальное преимущество имеют антагонисты кальция.
Коррекция липидного обмена.
В случаях выявления гиперлипидемии (повышение уровня общего холестерина более 6,5 ммоль/л, триглицеридов более 2 ммоль/л и фосфолипидов более 3 ммоль/л, снижение уровня липопротеидов высокой плотности меньше 0,9 ммоль/л) рекомендуется более строгая диета (уменьшение потребления жира до 20 % от общей калорийности пищи и холестерина до уровня менее 150 мг в сутки). При атеросклеротическом поражении сонных и позвоночных артерий может быть использована диета с очень низким содержанием жира (снижение потребления холестерина до 5 мг в день) для предупреждения прогрессирования атеросклероза. Если в течение 6 мес диеты не удается существенно уменьшить гиперлипидемию, то рекомендуют прием антигиперлипидемических препаратов (статины) при отсутствии противопоказаний к их применению (Класс I, УД–А) [3]. Контроль липидограммы, функциональных проб печени и КФК проводится 1 раз в 3 месяца. Основание для отмены статинов: повышение КФК более чем в 10 раз и функциональных проб печени более чем в 5 раз[3-5,7,8,13, 17-19].
При высоком риске инсульта (генерализованный атеросклероз) когда есть сопутствующие ИБС или атеросклероз периферических артерий или сахарный диабет, а также выраженный стеноз брахиоцефальных артерий (критические и субкритические стенозы) без ишемических событий (Класс I, УД–А) [7, 17-19].
Если есть сопутствующие ИБС или атеросклероз периферических артерий целевой уровень холестерина ЛПНП менее 2,6 ммоль/л.
Если имеются множественные факторы риска (очень высокий риск инсульта) целевой уровень холестерина ЛПНП менее 1,8 ммоль/л.
Применение статинов у больных ИБС снижает риск развития инсульта на 30%.
Мониторинг состояния пациента: нет
Индикаторы эффективности лечения: доставка пациента в течение 40 минут в инсультный центр.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· клинико-диагностический FAS-тест (лицо-рука-речь: асимметрия лица, опущение руки, изменение речи)
· контроль пульса и АД;
· ЭКГ;
· глюкозометрия.
Медикаментозное лечение: поддержание жизнеобеспечивающих функций.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения: Наблюдение в блоке нейрореанимации не менее 24 часов для окончательной верификации диагноза, мониторирования и поддержания функции респираторной и сердечно-сосудистой систем, коррекции водно-электролитных и метаболических нарушений, контроль АД. Более длительное наблюдение пациента в БИТ проводится по показаниям (фибрилляция предсердий, нарастание неврологического дефицита, кардиореспираторные заболевания в анамнезе и др.) [1,7,15-17]. При имеющейся клинике ТИА/малого инсульта и наличии критического стеноза/острой окклюзии магистральных артерий в течение 24 часов рекомендуется хирургическое вмешательство (тромбэндартерэктомии). До 24 часов после ОНМК при минимальном неврологическом дефиците (ТИА, малый инсульт) и наличии критического стеноза сонной артерии, отсутствии коллатерального кровотока возможно рассмотреть вопрос об эндартерэктомии/стентирования. Спустя 2 недели после ОНМК при минимальном неврологическом дефиците с тенденцией к регрессу при наличии стеноза (субокклюзии) – рекомендуется каротидной эндартерэктомии/стентирования (УД-А). Вопрос о нейроангиохирургическом лечении на фоне перенесенной ишемии головного мозга решается спустя месяц после ОНМК по ишемическому типу.
Немедикаментозное лечение:
· Режим III;
· Диета №15.
Медикаментозное лечение
Поддержание адекватного уровня АД:
· поддержание адекватного уровня АД, целевое значение АД не более 140/90 мм.рт.ст. больного без АГ в анамнезе;
NB! У пациента с АГ в анамнезе снижение АД осуществляют на 15-20% от исходных величин: на 5-10 мм рт. ст., в час в первые 4 часа, а затем на 5-10 мм рт. ст. за каждые 4 часа. Важно исключить колебания АД.
· для профилактики инсульта рекомендуются любые схемы антигипертензивной терапии, которые обеспечивают эффективное снижение АД;
· применяются антигипертензивные препараты следующих групп: ингибиторы ангиотензин превращающего фермента (ИАПФ), блокаторы рецепторов ангиотензин 1 (БРА), антагонисты кальция (АК), диуретики, бета-адреноблокаторы (бета-АБ) (лечение согласно клиническому протоколу «Артериальная гипертензия»).
Преимущественные показания к назначению различных групп антигипертензивных препаратов
| ИАПФ | БРА | Бета АБ | АК (дигидропиридиновые) |
| ХСН Дисфункция ЛЖ ИБС Диабетическая нефропатия Недиабетическая нефропатия ГЛЖ Атеросклероз сонных артерий Протеинурия/МАУ Мерцательная аритмия СД МС | ХСН Перенесенный ИМ Диабетическая нефропатия Протеинурия/МАУ ГЛЖ Мерцательная аритмия МС Кашель при приеме ИАПФ | ИБС Перенесенный ИМ ХСН Тахиаритмии Глаукома Беременность | ИСАГ (пожилые) ИБС ГЛЖ Атеросклероз сонных и коронарных артерий Беременность |
| АК (верапамил/дилтиазем) ИБС Атеросклероз сонных артерий Суправентрикулярные тахиаритмии | Диуретики тиазидные ИСАГ (пожилые) ХСН | Диуретики (антагонисты альдостерона) ХСН Перенесенный ИМ | Диуретики петлевые Конечная стадия ХПН ХСН |
Абсолютные и относительные противопоказания к назначению различных групп АГП
| Класс препаратов | Абсолютные противопоказания | Относительные противопоказания |
| Тиазидные диуретики | Подагра | МС, НТГ, ДЛП, беременность |
| β-АБ | Атриовентрикулярная блокада 2-3 степени, БА | Заболевания периферических артерий, МС, НТГ, спортсмены и физически активные пациенты, ХОБЛ |
| АК дигидропиридиновые | Тахиаритмии, ХСН | |
| АК недигидропиридиновые | Атриовентрикулярная блокада 2-3 степени, ХСН | |
| ИАПФ | Беременность, гиперкалиемия, двусторонний стеноз почечных артерий, ангионевротический отек | |
| БРА | Беременность, гиперкалиемия, двусторонний стеноз почечных артерий | |
| Диуретики антагонисты альдостерона | Гиперкалиемия, ХПН |
Рекомендации по выбору лекарственных препаратов для лечения больных АГ в зависимости от клинической ситуации
| Наименование | Ед. изм. | Кол-во | Обоснование | Кл. | Ур. |
| Ингибиторы АПФ Эналаприл 5 мг, 10 мг, 20 мг Периндоприл 5 мг, 10 мг Рамиприл 2,5 мг, 5 мг, 10 мг Лизиноприл 10 мг, 20 мг Фозиноприл 10 мг, 20 мг Зофеноприл 7,5 мг, 30 мг | Табл. Табл. Табл. Табл. Табл. Табл. | 30 30 28 28 28 28 | Гемодинамический и органопротективный эффекты | I | A |
| Блокаторы рецепторов ангиотензина Валсартан 80 мг, 160 мг Лозартан 50 мг, 100 мг Кандесартан 8 мг, 16 мг |
Табл. Табл. Табл.
30
30
28
Амлодипин 2,5 мг, 5 мг, 10 мг
Лерканидипин 10 мг
Нифедипин 10 мг, 20 мг, 40 мг
Табл. Табл. Табл.
30
30
28
Метопролол 50 мг, 100 мг
Бисопролол 2,5 мг, 5 мг, 10 мг
Карведилол 6,5 мг, 12,5 мг, 25 мг
Небиволол 5 мг
Табл.
30
30
28
Гидрохлортиазид 25 мг
ИАПФ+диуретик
БРА+диуретик
ИАПФ+АК
БРА+АК
Дигидропиридиновый АК + β-АБ
АК + диуретик
Урапидил 30 мг, 60 мг, 90 мг
Ацетилсалициловая кислота
75 мг, 100 мг
Аторвастатин 10 мг, 20 мг
Симвастатин 10 мг, 20 мг, 40 мг
Розувастатин 10 мг, 20 мг, 40 мг
Табл.
Табл.
28
30
Лекарственные средства, рекомендуемые для купирования гипертонических кризов
Коррекция уровня глюкозы:
Абсолютным показанием для назначения инсулинов короткого действия является уровень глюкозы крови более 10 ммоль/л. Больные, страдающие сахарным диабетом, должны быть переведены на подкожные инъекции инсулина короткого действия, контроль глюкозы крови через 60 мин.
Внутривенное капельное введение инсулина осуществляют при уровне глюкозы плазмы более 13,9 ммоль/л. Начальную дозировку инсулина для в/в капельного введения рассчитывают по формуле: (уровень глюкозы плазмы крови (ммоль/л)*18-60)*0,03=______ ЕД в 1 час в/в. Дозу инсулина изменяют каждый час с использованием данной формулы.
При гипогликемии ниже 2,7 ммоль/л-инфузия10-20% глюкозы (препарат для регидратации и дезинтоксикации, раствор для инфузий 20% и 40% по 250 мл, 500 мл) или болюсно в/в 40% глюкоза 30,0 мл.
Хирургическое лечение
Наименование оперативного вмешательства:
· тромбэндартерэктомия.
Показания:
· при имеющейся клинике ТИА/малого инсульта и наличии критического стеноза/острой окклюзии магистральных артерий в течение 24 часов.
NB! До 24 часов после ОНМК при минимальном неврологическом дефиците (ТИА, малый инсульт) и наличии критического стеноза сонной артерии, отсутствии коллатерального кровотока возможно рассмотреть вопрос об эндартерэктомии/ стентирования.
Наименование оперативного вмешательства:
· каротидной эндартерэктомии.
Показания:
· спустя 2 недели после ОНМК при минимальном неврологическом дефиците с тенденцией к регрессу при наличии стеноза (субокклюзии) (УД-А).
NB! Вопрос о нейроангиохирургическом лечении на фоне перенесенной ишемии головного мозга решается спустя месяц после ОНМК по ишемическому типу. Решение о проведении хирургических вмешательств в остром (подостром) периоде должно приниматься индивидуально в каждом случае в результате обсуждения с участием неврологов, анестезиологов, реаниматологов и хирургов (нейрохирурга или сосудистого хирурга).
Показания для перевода в отделение интенсивной терапии и реанимации: нет.
Индикаторы эффективности лечения:
· доставка пациента в инсультный центр в течение 40 минут;
· регресс неврологического дефицита.
Дальнейшее ведение
· больные, перенесшие ТИА, подлежат диспансерному наблюдению у врача-невролога в поликлинике по месту жительства;
· на амбулаторном этапе в случае не госпитализации под наблюдением специалистов ПМСП (неврологи, кардиологи, терапевты, врачи общей практики, эндокринологи, сосудистые хирурги, нейрохирурги и др.) проводятся необходимые обследования по выявлению причин и патогенетических механизмов ТИА с консультацией специалистов.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: клинический диагноз транзиторной ишемической атаки. В случаях с преходящим нарушением мозгового кровообращения, даже если у больного к приезду бригады скорой помощи неврологическая симптоматика бесследно исчезла, необходима госпитализация в локальный инсультный центр в кратчайшие сроки. Тип госпитализации – экстренный [1,7,10,15,16].
Информация
Источники и литература
Информация
| АД | – | артериальное давление; |
| АК | – | антагонисты кальции; |
| АТТ | – | антитромболитическая терапия |
| АЧТВ | – | активированное частичное тромбиновое время; |
| Бета-АБ | – | бета-адреноблокаторы; |
| БИТ | – | блок интенсивной терапии; |
| БРА | – | блокаторы рецепторов АТ 1; |
| ВИЧ | – | вирус иммунодефицита человека; |
| ДВИ | – | диффузионно-взвешенные изображения; |
| ИАПФ | – | ингибиторы ангиотензин превращающего фермента; |
| ИИ | – | ишемический инсульт; |
| ИБС | – | ишемическая болезнь сердца; |
| КТ | – | компьютерная томография; |
| КФК | – | креатинфосфокиназа; |
| ЛПВП | – | липопротеиды выской плотности; |
| ЛПНП | – | липопротеиды низкой плотности; |
| МРТ | – | магнитно-резонансная томография; |
| МСКТА | – | мультиспиральная компьютерная ангиография; |
| МРА | – | магнитно резонансная ангиография; |
| МНО | – | международное нормолизационное отношение; |
| ОНМК | – | острое нарушение мозгового кровообращения; |
| ОИМ | – | острый инфаркт миокарда; |
| ПМСП | – | первичная медико-санитарная помощь; |
| ТКДГ | – | ранскраниальнаядоплерография; |
| ТИА | – | транзиторно-ишемическая атака; |
| УЗДГ | – | ультразвуковая доплерография; |
| УЗИ | – | ультразвуковое исследование; |
| ЧСС | – | частота сердечных сокращений; |
| ЭКГ | – | электрокардиограмма; |
| ЭЭГ | – | электроэнцефалография; |
| ЭХОКГ | – | эхокардиография |
| NIHSS | – | National Institutes of Health Stroke Scale (Шкала Инсульта Национального Института Здоровья) |
Список разработчиков протокола:
1) Жусупова А. С. – доктор медицинских наук, профессор, заведующая кафедрой невропатологии с курсом психиатрии и наркологии АО «Медицинский университет Астана», главный внештатный невропатолог МЗСР РК, председатель ОЮЛ «Ассоциации неврологов РК»;
2) Нурманова Ш. А. – кандидат медицинских наук, доцент кафедры невропатологии с курсом психиатрии и наркологии АО «МУА», член ОЮЛ «Ассоциация неврологов РК»;
3) Хайбуллин Т. Н. – доктор медицинских наук, заведующий кафедрой неврологии, психиатрии и инфекционных болезней Государственного медицинского университета г. Семей, член ОЮЛ «Ассоциация неврологов РК»;
4) Тулеутаева Р. Е. – кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины Государственного медицинского университета г. Семей, член «Ассоциации врачей терапевтического профиля».
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
1) Нургужаев Еркын Смагулович – доктор медицинских наук, профессор, заведующий кафедрой нервных болезней КазНМУ;
2) Адильбеков Ержан Боранбаевич – кандидат медицинских наук, директор Республиканского координационного центра по проблемам Инсульта АО «Национальный центр нейрохирургии».
Приложение
Шкала NIHSS
Транзиторная ишемическая атака
Транзиторная ишемическая атака: как предотвратить

Общая информация о патологии
Эта болезнь относится к преходящим нарушениям мозгового кровообращения. Распространена среди пожилых лиц. В возрасте 75-80 лет заболеванию больше подвержены женщины, в 65-70 – мужчины.
Причины возникновения
У половины пациентов патология возникает вследствие атеросклероза. Он может охватывать церебральные внутримозговое и экстрацеребральные сосуды. Обязующиеся бляшки становятся причиной окклюзии и нарушения кровотока. Они являются источником эмболов и тромбов, сужающих более мелкие церебральные сосуды.
У четверти пациентов первопричиной ТИА становится артериальная гипертензия. В хронической форме она приводит к гипертонической микроангиопатии. В случае наличия обеих патологий, они становятся взаимоусуглубляющими факторами.
У 20%больных заболевание становится следствием кардиогенной тромбоэмболии. Их вызывают различные аритмии, приобретенные пороки сердца, инфаркт миокарда.
Механизм развития
Для ТИА характерны первые три стадии, поэтому неврологическая симптоматика имеет преходящий краткосрочный характер.
Классификация церебральной ишемии
В зависимости от локализации принята следующая классификация:
Неврологи относят ишемические атаки к проявлениям эпилепсии или к мигренозным пароксизмам. По частоте они подразделяются на редкие и частые. По клинической тяжести – на тяжелую, легкую и средней тяжести атаки.
Клиническая картина
Поскольку симптоматика при ТИА регрессирует, на момент обращения к врачу она отсутствует. Диагноз устанавливается ретроспективно в момент сбора анамнеза. Клиника может быть очаговой или общей. Зависит от локализации нарушений.
Методы диагностики
Диагноз ставится после тщательного изучения анамнеза. Требуется неврологический осмотр и лабораторные анализы. В них входят:
Посмотреть адреса диагностических центров, которые имеют лицензию на такие обследования можно на сайте «Единый центр записи на МРТ/КТ/УЗИ в Москве». Тут же размещен прейскурант на услуги ведущих клиник столицы.
Во время обследования важно исключить внутримозговые опухоли, субдуральные гематомы, аневризму сосудов головного мозга. В 20% случаев может диагностироваться ранний ишемический инсульт.
Терапия
Лечение направлено на купирование приступа и нормализацию кровотока. Может проводиться амбулаторно. Но для снижения риска инсульта показана госпитализация.
В связи с риском осложнений прямые антикоагулянты для восстановления кровоснабжения нежелательны. Лучше использовать антиагрегантные препараты. Пи эмболическом генезе ТИА нужно использование непрямых антикоагулянтов. Улучшить реологию крови поможет гемодилюция. Необходима нормализация АД. Поэтому при гипертензии показано использование гипотензивных лекарств. Также целесообразно применение фармпрепаратов для улучшения кровотока.
Чтобы исключить гибель нейронов, проводится нейрометаболическая терапия. Используются метаболиты и нейропротекторы. Для симптоматического лечения показаны:
В качестве физиотерапевтических процедур возможно назначение электросна, оксигенобаротерапии, ДДТ, электрофореза, циркулярного душа, массажа и лечебных ванн.
Как предотвратить
Чтобы снизить риск инсульта необходим длительный прием антиагрегантов. При соответствующих показаниях надо назначать гиполипидемические лекарства.
Ряду пациентов необходимы операции, ликвидирующие патологии церебральных сосудов: экстра интракраниальное шунтирование, каротидная эндартерэктомия, протезирование или стентирование позвоночных и каротидных артерий.
Транзиторная ишемическая атака у человека, мужчины, женщины: причины, лечение, прогноз, профилактика
 Что такое транзиторная ишемическая атака?
Что такое транзиторная ишемическая атака?
Транзиторная ишемическая атака – это остро возникающее расстройство кровоснабжения головного мозга, которое проявляется кратковременными очаговыми и / или общемозговыми нарушениями функции головного мозга. Кратковременное расстройство протекает чаще до 24 часов. Термин «транзиторная ишемическая атака» произошел от греческого слова «ischo», означающего «препятствовать, задерживать» и слова «haima», которое означает «кровь». Ряд людей используют такие термины, как «ишемическая атака», «транзиторно ишемическая атака», «транзисторная ишемическая атака», «транзиторная церебральная ишемическая атака», «транзитная ишемическая атака», «острая ишемическая атака», «острая транс ишемическая атака».
И возникают вопросы: «Как лечить транзторную ишемическую атаку, преходящие нарушения мозгового кровообращения, микроинсульт, последствия гипертонии, гипертонического криза?»
Микроинсульт, симптомы, признаки, лечение, последствия
Если по истечении суток выявляются негрубые патологические изменения, то такое состояние имеет термин « микроинсульт ». На сайте sarclinic.ru Вы можете прочитать о том, что такое микроинсульт, какие у него симпптомы, признаки, последствия, как проводится лечение микроинсульта в Саратове.
Транзиторная ишемическая атака характеризуется только очаговыми нарушениями. Общемозговые симптомы (рвота, тошнота, головная боль), возникающие во время подъема артериального давления (АД), являются проявлением острой энцефалопатической гипертензии.
Транзиторная ишемическая атака: причины
Какие существуют основные причины транзиторной ишемической атаки?
1. Артериальная гипертензия (высокое давление, повышенное давление, гипертоническая болезнь, гипертония, гипертонический криз, скачок АД, артериального давления).
2. Сахарный диабет.
3. Заболевания крови (гипохромная анемия, полицитемия).
4. Пороки развития магистральных сосудов.
5. Острая кровопотеря.
6. Атеросклероз сосудов головного мозга (артерий, вен).
Транзиторная ишемическая атака: симптомы
Симптомы транзиторной ишемической атаки зависят от локализации ишемии в определенном сосудистом бассейне: каротидном или вертебробазилярном.
Транзиторная ишемическая атака в бассейне сонных артерий, в каротидном бассейне
При транзиторной ишемической атаке в бассейне сонных артерий, снабжающих кровью большую часть полушарий головного мозга, чаще наблюдается онемение половины лица, ног, парестезии (мурашки, нарушение чувствительности), слабость в одной или обеих конечностях (слабость в правой или левой руке, в правой или левой ноге). При нарушении кровообращения в доминантном полушарии головного мозга наблюдаются речевые нарушения, нарушения речи, человек не может говорит, речь становится неразборчивой. Иногда могут отмечаться джексоновские припадки.
Транзиторная ишемическая атака в артериях вертебробазилярной системы, в вертебробазилярном бассейне
Транзиторная ишемическая атака в артериях вертебробазилярной системы чаще сопровождается такими симптомами, как системное головокружение, зрительные нарушения, пелена перед глазами, туман перед глазами, диплопия (раздвоение), чувствительные расстройства, дизартрия (тяжелое нарушение звукопроизношения, обусловленное поражение головного мозга), нарушения координации движений, снижение и ухудшение зрения, бульбарные и псевдобульбарные расстройства. Может наблюдаться внезапное падение (например, шел на улице и упал). Приступ длиться до 5 секунд. Приступ может появляться без других предшествующих симптомах. Могут наблюдаться приступы транзиторной глобальной амнезии (потеря памяти), при которой человек теряет память и не помнит события. Чаще страдает краткосрочная память на отдаленные события, при этом сознание может быть сохранено. Человек ориентируется в собственной личности.
Транзиторная ишемическая атака в стволово-мозжечково-затылочных структурах головного мозга
Транзиторная ишемическая атака в стволово-мозжечково-затылочных структурах головного мозга проявляется в виде бисимптомной или полисимптомной атаки. Сочетание нескольких преходящих фокальных симптомов в момент кризиса позволяет достоверно локализовать атаку. Моносимптомные проявления в виде таких симптомов, как преходящая диплопия, дизартрия, атаксия, системное головокружение, относятся к вероятным симптомам нарушения кровообращения в вертебро-базилярных артериях. Диагностическую значимость они приобретают тогда, когда при последующих атаках сочетаются друг с другом или другими мозговыми симптомами. Сомнительными признаками, на основании которых нельзя строить топический диагноз, по мнению Сарклиник, являются потемнение в глазах, несистемное головокружение, фотопсия, боль в затылке, рвота, тошнота.
Приступообразное системное головокружение
Приступообразное системное головокружение – это самый частый симптом фокального нарушения кровообращения, как в стволе головного мозга, так и в структурах внутреннего уха.
Достоверным критерием стволового головокружения, по мнению Сарклиник, является сочетание головокружения с собственно мозговыми симптомами, например глазодвигательными, зрительными, пирамидными, чувствительными. Достоверным критерием периферического головокружения является сочетание головокружения с кохлеарными нарушениями.
Проявление приступообразного головокружения в виде моносиндрома в большинстве случаев указывает на его периферическое происхождение.
В дифференциальной диагностике периферического или центрального головокружения большое значение имеет феномен ускоренного нарастания вестибулярной возбудимости – вестибулярный рекрутмент. При центральном головокружении он отрицательный, при периферическом – положительный.
Симптом паруса (парус), симптом курения трубки
Симптом паруса, симптом парус, симптом курения трубки – это симптом, при котором на стороне противоположной параличу или очагу поражения происходит раздувание щеки в виде паруса в такт дыхания у человека, находящегося в коме.







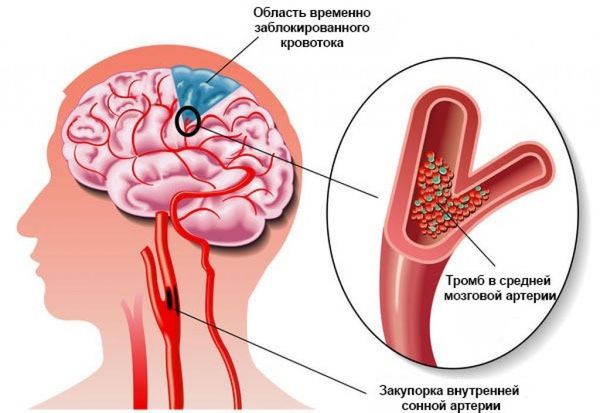
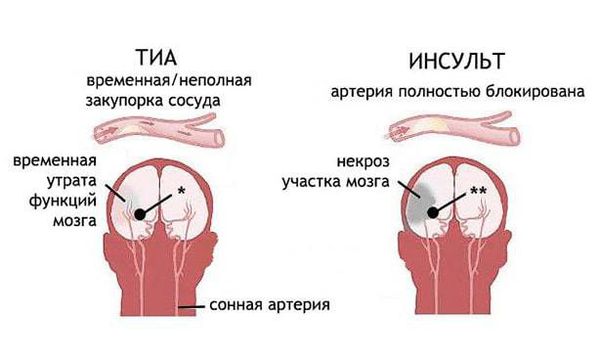
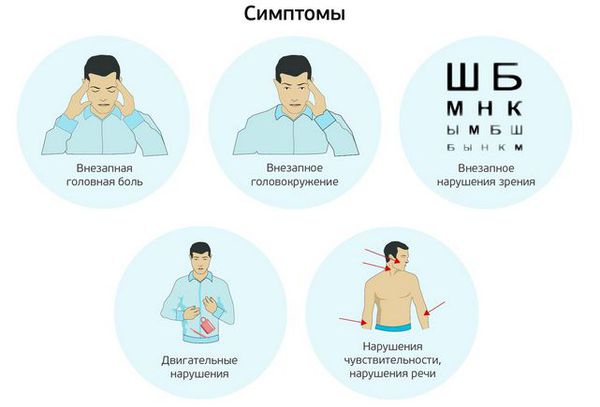

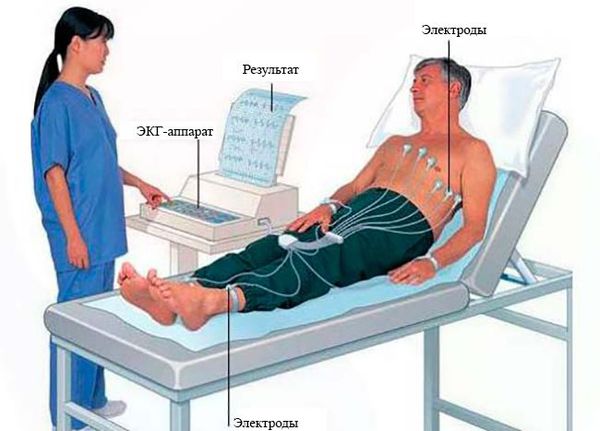
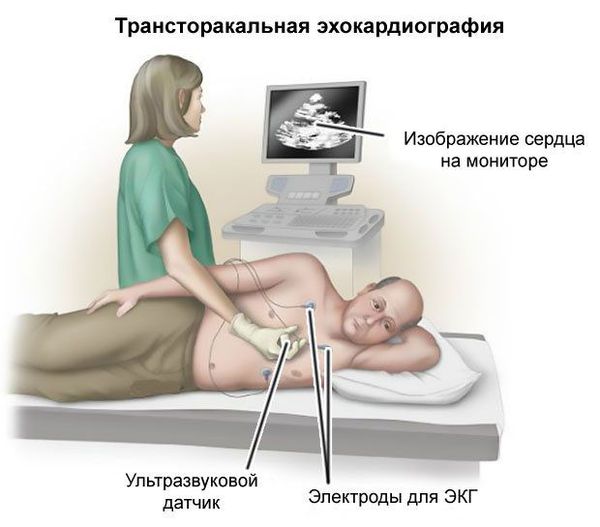
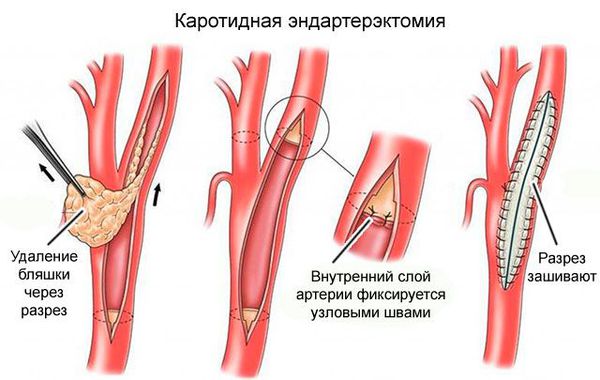
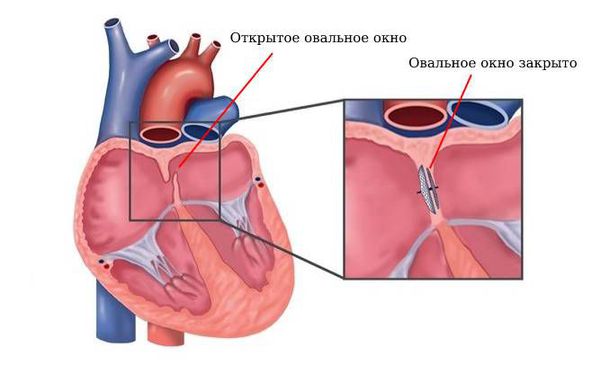
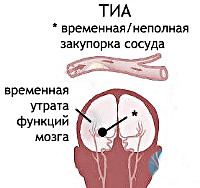





 Что такое транзиторная ишемическая атака?
Что такое транзиторная ишемическая атака?