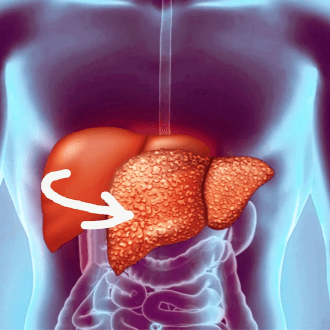
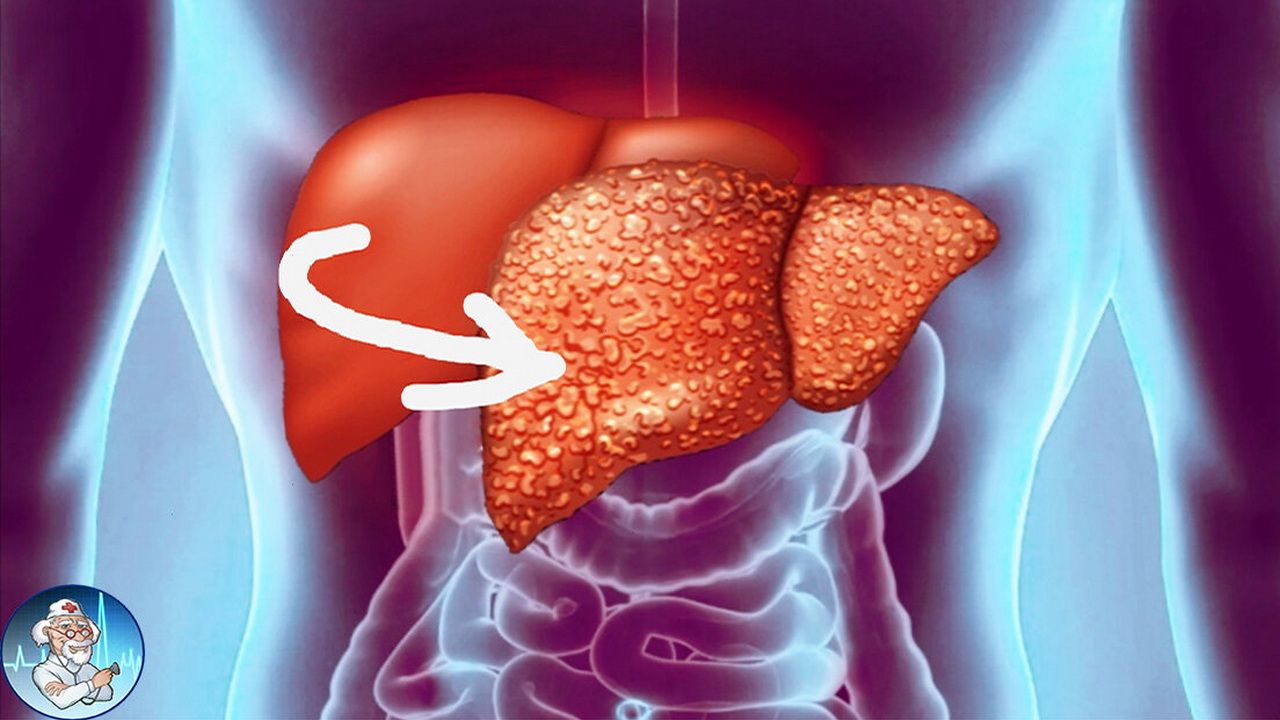
Жировой гепатоз печени что это такое
Жировой гепатоз печени что это такое
«Жирная печень»: причины,
симптомы, осложнения
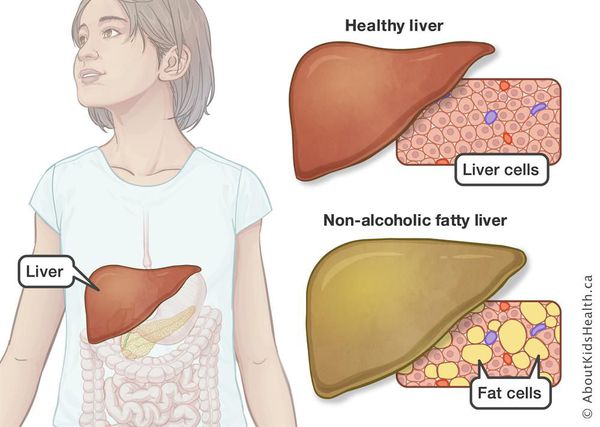
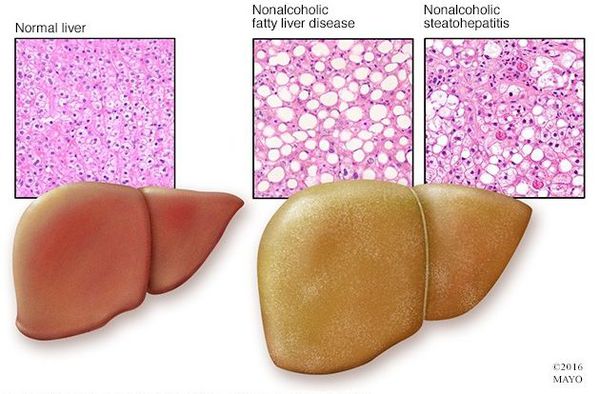
«Жирная печень» — заболевание, которое характеризуется избыточным накоплением жира в печеночных клетках. [[В.Т. Ивашкин и соавт. Клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени Российского общества по изучению печени и Российской гастроэнтерологической ассоциации. РЖГГК 2(2016), 24 — 42]] У этого заболевания несколько имен — жировой гепатоз, стеатоз, жировая дистрофия, но каждое из них означает только одно — с ним не стоит шутить, и его ранняя диагностика, равно как и последующее лечение, должны быть своевременными и всесторонними.
Для начала стоит запомнить, что жировой гепатоз печени может быть связан с алкогольным или неалкогольным повреждением печени. [[Т.Е. Полунина. Жировая инфильтрация печени. Эффективная фармакотерапия. 50/2014. 32 — 40.]] Дальше мы будем говорить о неалкогольном повреждении. В последнее время количество пациентов с неалкогольной жировой болезнью печени (НАЖБП) значительно увеличилось. Так, по статистике, в 2007 году НАЖБП была выявлена у 27% пациентов, в то время как в 2014 году эта цифра возросла до 37%. Таким образом, на данный момент НАЖБП занимает первое место по частоте среди хронических заболеваний печени. 1
Факторы риска развития стеатоза 1,[[World Gastroenterology Organization. WGO Global Guidelines NAFLD/NASH (long version), June 2012, 26 pages.]]
Ожирение или избыточный вес, при котором
индекс массы тела 25 и выше
Сахарный диабет 2 типа
или снижение чувствительности к инсулину
Нарушение липидного обмена,
в частности, дислипидемия
Метаболический синдром
Возраст 30 — 59 лет
Гиподинамия
Переедание
Чем опасна НАЖБП?
Жировой гепатоз, особенно в самом начале, может протекать практически бессимптомно, а имеющиеся симптомы не специфичны и, таким образом, затрудняют диагностику. Однако не стоит расслабляться — диагностировать жировой гепатоз важно при любом подозрении на наличие данного заболевания. Потому что это заболевание, развиваясь исподволь, практически не проявляя себя явно, тем не менее, повышает риск сердечно — сосудистой смерти в несколько раз — проще говоря, повышает риск развития инсультов и инфарктов. [[Лазебник Л. Б. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение (рекомендации для терапевтов, 2-я версия), Терапия 2017 (3), 6 — 23]] Кроме того, запущенный жировой гепатоз может привести, в конечном итоге, к развитию цирроза и отказу печени. Вероятность этого события невелика, однако, в случае его наступления, последствия могут оказаться фатальными. Дело в том, что при циррозе обычно требуется трансплантация органа, проведение которой может дополнительно затрудняться при наличии кардио-метаболических нарушений и заболеваний, сопровождающих часто жировой гепатоз. 3
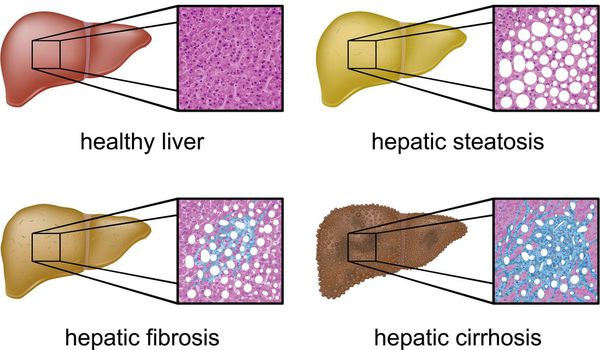
Стадии развития НАЖБП
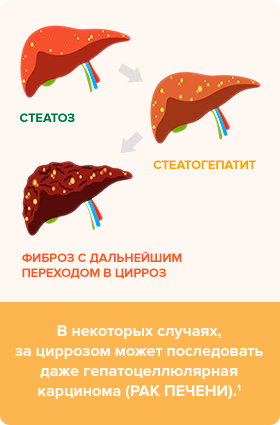
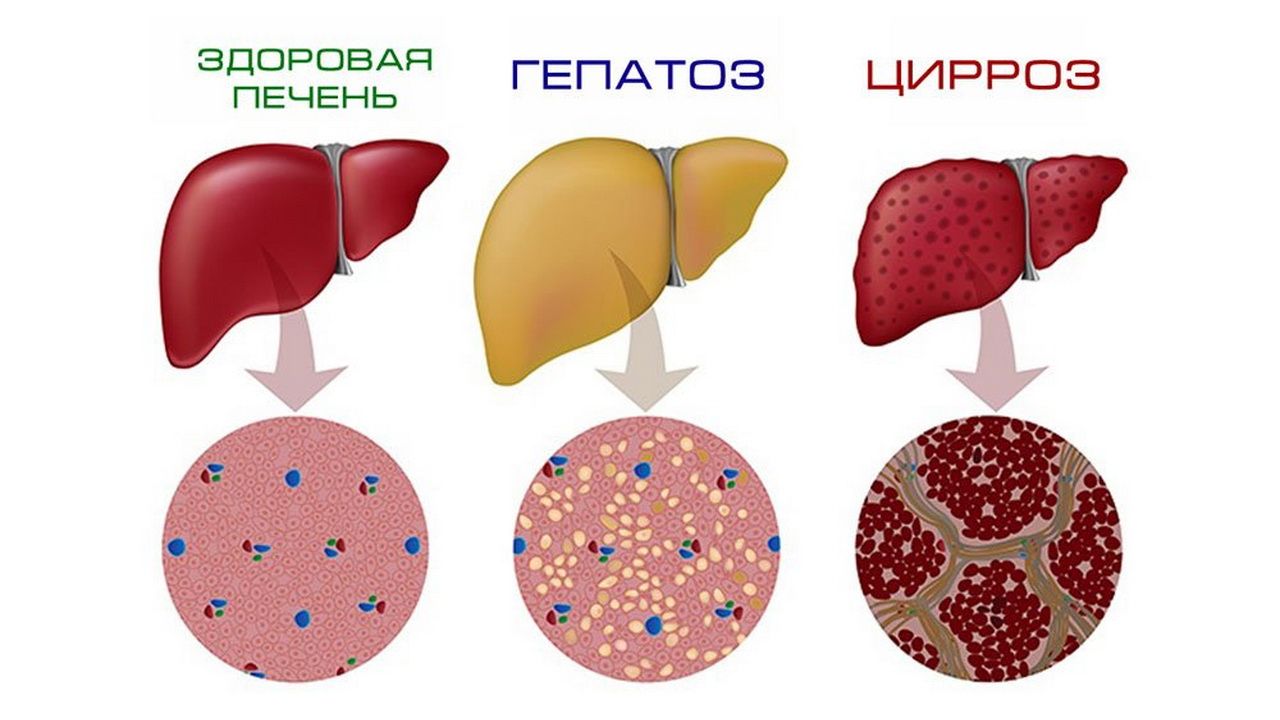
Стадия жирового гепатоза (стеатоз)
Начальная стадия заболевания, часто протекающая бессимптомно
Гепатоз с присоединившимся к нему воспалением печеночных клеток
Фиброз с дальнейшим переходом в цирроз
На этой стадии ткань печени начинает замещаться соединительной тканью, что ведет к нарушению структуры и, в конечном счете, нарушению работе органа. 3
Каковы признаки жирового гепатоза?
Как мы уже упоминали выше, главная особенность данного состояния — это именно отсутствие специфических симптомов. Поэтому часто заболевание выявляется случайно, часто во время обычной диспансеризации или обследования по поводу совершенно другого заболевания.
Из симптомов, которые часто возникают при жировом гепатозе, но могут игнорироваться, стоит обратить внимание на:
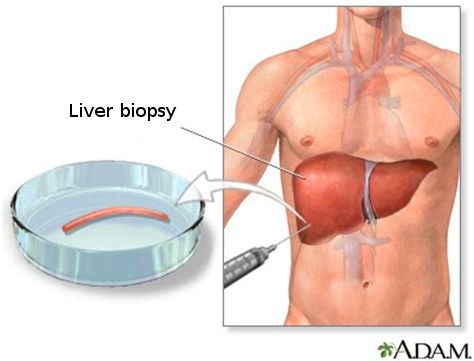
Если данные симптомы обнаружены и есть беспокойство за состояние печени, то, для выяснения диагноза стоит обратиться к врачу, который может назначить такой метод диагностики, как УЗИ. УЗИ поможет выявить увеличенные объемы печени и изменение эхогенности органа. Врач может также порекомендовать исследование печеночных ферментов — АЛТ, АСТ. В некоторых случаях специалист может увидеть необходимость в проведении биопсии печени (исследование ткани печени под микроскопом), дающей наиболее достоверную информацию о состоянии органа. 1,4
Как лечить жировой гепатоз?
Чем раньше поставлен диагноз — тем лучше. Чтобы избежать тяжелых последствий, жировой гепатоз лучше лечить еще на ранней стадии — стеатоза. При лечении гепатоза по возможности исключают действие тех факторов, которые могут влиять на состояние печени. В схему лечения обязательно входит правильное питание и диета (в случае алкогольного гепатоза — строгое прекращение приема алкогольных напитков).
Пациентам с жировым гепатозом стоит придерживаться, так называемого, средиземноморского типа питания: есть много рыбы, отказаться от жирного мяса, ограничить потребление сладких напитков и продуктов, содержащих простые углеводы. Попутно нужно увеличить потребление продуктов с высоким содержанием пищевых волокон, например, фруктов (с учетом их калорийности) и овощей. 1
Кроме правильного питания стоит изменить образ жизни в целом. Больше двигаться, следить за режимом и распорядком дня, и находить в нем место ежедневным физическим нагрузкам. Например, плавать, ездить на велосипеде или просто ходить в среднем темпе не менее 20 минут и не реже 5 раз в неделю. 1
Медикаментозная терапия гепатоза может включать в себя прием препаратов из группы эссенциальных фосфолипидов, которые при жировой дистрофии печени оказывают противовоспалительное, антиоксидантное и мембраностабилизирующее действие. [[Gundermann et al. Essential phospholipids in fatty liver: a scientific update. Clin Exp Gastroenterol 2016; 9: 105–117.]] И, конечно, обращайтесь при любых беспокойствах о своем здоровье к врачу и не забывайте следить за состоянием печени — одного из самых важных органов в нашем организме!
Фосфоглив® при жировом гепатозе

Механизм развития жирового гепатоза печени
В основе патогенетических механизмов жирового гепатоза лежат:
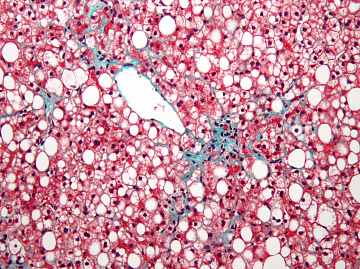
Характерной особенностью патологического состояния является повышение количества триглицеридов более чем на 10 % от общей сухой массы печени. Из-за этого при гепатозе происходит отложение жировых капель в гепатоцитах, развитие «ожирения» печеночных клеток, их последующая гибель и замещение фиброзной соединительной тканью.
Жир в клетках печени может накапливаться по нескольким причинам:
На сегодняшний день распространенность стеатоза в общей популяции достигает 40 %.
Степени гепатоза
В зависимости от количества и места накопления жира принято выделять 4 степени жирового гепатоза печени:
Причины жирового гепатоза
К основным причинам развития жирового гепатоза печени относят:
Клинические признаки гепатоза
Основные симптомы заболевания
На ранней стадии заболевания симптомы жирового гепатоза печени практически не наблюдаются. Это объясняется способностью гепатоцитов к активной регенерации. Однако по мере накопления жира клетки печени перестают справляться со своей функцией. У пациентов появляются следующие симптомы:
Диагностика
Диагностика жирового гепатоза включает в себя сбор анамнеза, оценку самочувствия и физикального статуса пациента, а также лабораторные и инструментальные методы обследования печени.
Лабораторные методы исследования:
Инструментальные диагностические методики:
Лечение жирового гепатоза печени
В связи с наличием большого разнообразия причин, обуславливающих развитие патологического процесса, лечение жирового гепатоза считается достаточно сложной задачей, требующей грамотного комплексного подхода. Обязательными условиями успешной терапии являются:
Диета
Пациентам с повышенной массой тела рекомендуется диетическое питание, направленное на нормализацию жирового и холестеринового обмена. В соответствии с принципом диеты № 5 в суточный рацион больного гепатозом должны входить:
Блюда готовятся на пару, запекаются или отвариваются и подаются только в теплом виде. Прием горячей, холодной, острой и жареной пищи запрещен. Питание должно быть дробным – 5–6 раз в день.
В список продуктов, рекомендованных при лечении гепатоза печени, входят:
Запрещенные продукты при гепатозе:
Лечение жирового гепатоза печени при помощи здоровой диеты требует строгого соблюдения принципов сбалансированного питания. Оптимальная потеря веса – не более 1 кг за неделю. В случае резкого снижения массы тела возможно развитие стеатоза, способного повлечь за собой воспаление, усиление активности фиброгенеза и увеличение скорости развития фиброза.
Медикаментозная терапия
Медикаментозное лечение жирового гепатоза печени проводится в 2 этапа.
Симптоматическое лечение гепатоза печени предусматривает использование противовоспалительных средств, пищеварительных ферментов, витаминов, препаратов антифиброзного действия и пробиотиков, нормализующих микрофлору кишечника.
Фосфоглив* при лечении жирового гепатоза
Фосфоглив* – современный гепатопротектор, нашедший широкое применение в гастроэнтерологии и гепатологии. Этот препарат патогенетического действия обладает восстанавливающими, противовоспалительными и антифиброзными свойствами и может использоваться для лечения гепатоза. В состав гепатопротектора входят два активных компонента: эссенциальные фосфолипиды и глицирризиновая кислота.
Эссенциальные фосфолипиды способствуют:
Применение Фосоглива* в комплексном лечении гепатоза способствует:
Препарат обладает благоприятным профилем безопасности и имеет доказательства клинической эффективности. Для достижения максимального действия при лечении гепатоза печени Фосфоглив* следует принимать курсами согласно инструкции по применению.
Жировой гепатоз
Жировым гепатозом или ожирением печени, жировой дистрофией, называют обратимый хронический процесс печеночной дистрофии, который возникает в результате избыточного скопления в клетках печени липидов (жиров).
Возникновение жирового гепатоза напрямую зависит от образа жизни человека, систематических нарушений в питании, злоупотребления рафинированной и жирной пищей. Заболевание обратимо, при нормализации питания и снижении лишнего веса печень «худеет» одновременно со всем организмом.
Жировой гепатоз возникает как результат влияния алиментарных (пищевых) факторов. Прежде всего, главную роль играет:
Также выделяется масса факторов, способствующих развитию жирового гепатоза, к ним можно отнести малоподвижный образ жизни, питание полуфабрикатами и дешевыми продуктами, диеты с последующим выходом из них и резким перееданием, воздействие лекарств, токсинов или наркотических средств, сахарный диабет, подагра, гипертензия и атеросклероз. Кроме того, жировой гепатоз печени может быть одним из симптомов некоторых наследственных обменных заболеваний.
По тяжести принято выделять четыре стадии ожирения печени:
Данный патологический процесс может очень длительное время протекать совершенно бессимптомно, и его могут выявить при скриннинговом ультразвуковом исследовании по совершенно другим поводам.
Начальная и 1 степень
Одним из проявлений жирового гепатоза может быть постоянно колеблющийся уровень печеночных трансаминаз – ферментов АлАТ и АсАТ, они могут повышаться у половины больных с признаками жирового гепатоза. В результате ожирения печени возникает вяло текущий воспалительный процесс, который приводит к развитию или цирроза печени, или даже ее ракового перерождения.
Если симптоматика нарастает, у пациентов
3 степень жирового гепатоза
Постепенно болезнь прогрессирует с проявлением таких симптомов как
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, гастроэнтеролога со стажем в 15 лет.
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
Основными причинам развития НАЖБП являются: [11]
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
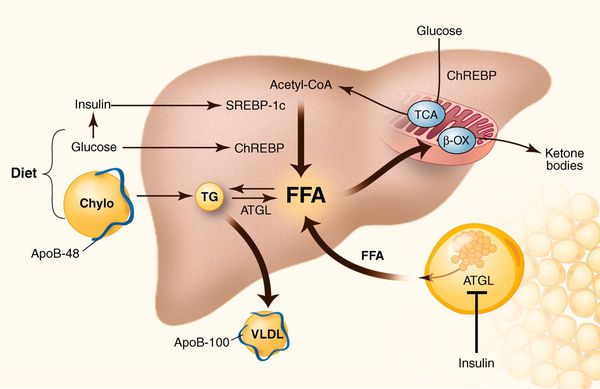
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
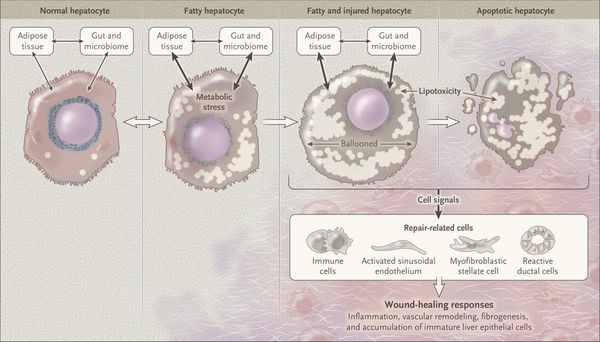
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
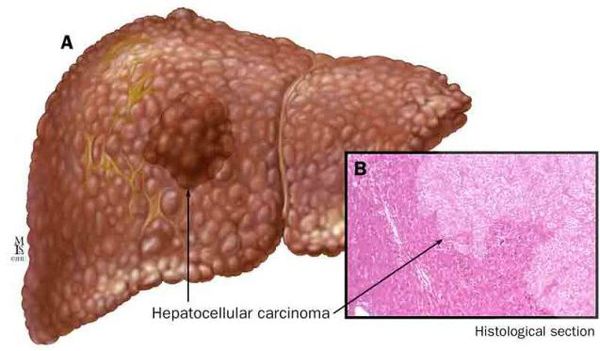
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Жировой гепатоз
Жировой гепатоз – это вторичный или самостоятельный патологический синдром, характеризующийся накоплением жира в ткани печени. Причиной развития данного состояния является употребление алкоголя; заболевания, сопровождающиеся метаболическими нарушениями (сахарный диабет, патология щитовидной железы, мальабсорбция и другие), а также прием некоторых лекарственных препаратов. Жировой гепатоз не имеет специфической клинической картины и длительное время протекает бессимптомно. Диагностика заключается в проведении биопсии печени, а также визуализирующих исследований (МРТ печени, сцинтиграфии, УЗИ). Лечение консервативное, прогноз благоприятный.
Общие сведения
Жировой гепатоз – патологический процесс, заключающийся в перерождении печеночной ткани с жировой дистрофией гепатоцитов. Морфологические изменения характеризуются внутриклеточным и/или межклеточным накоплением капель жира. Данная патология встречается у трети пациентов с неалкогольной жировой болезнью печени и у большинства больных с алкогольным поражением.
Жировой гепатоз является начальным этапом алкогольной болезни печени и может привести к необратимым цирротическим изменениям и летальному исходу. В настоящее время жировой гепатоз считается глобальной проблемой не только гастроэнтерологии, но и интегральной медицины, поскольку данное заболевание связано с повышенным риском развития цирроза печени, сердечно-сосудистой патологии, эндокринных и обменных нарушений, аллергическими заболеваниями, варикозной болезнью и другими тяжелыми изменениями.
Причины
Этиологические факторы жирового гепатоза многообразны и разноплановы. Дистрофические изменения гепатоцитов могут развиваться вследствие токсического воздействия, особенностей питания, нарушений углеводного и жирового метаболизма. Нарушения питания, прием алкоголя, использование лекарственных препаратов – факторы, которые имеют место практически у каждого пациента. Среди основных причин рассматриваются:
Патогенез
Кезависимо от первичной причины заболевания, при жировом гепатозе (особенно неалкогольной этиологии) имеет место инсулинорезистентность, в свою очередь, дистрофические изменения в печени являются одним из патогенетических звеньев метаболического синдрома. Накопление жира в гепатоцитах и между ними обусловлено избыточным поступлением жиров вследствие гиперлипидемии или алкогольного поражения, нарушением их утилизации в процессе перекисного окисления, а также сниженным выведением молекул жиров из клеток вследствие нарушения синтеза апопротеина, образующего транспортные формы жиров (этим объясняется алипотропное ожирение печени).
Классификация
Выделяют две формы жирового гепатоза, являющиеся самостоятельными нозологическими единицами: алкогольную жировую дистрофию печени и неалкогольный стеатогепатит. Среди всех пациентов, которым проводится биопсия печени, неалкогольный стеатоз регистрируется в 7-8% случаев. Алкогольное поражение более распространено – встречается в 10 раз чаще.
В зависимости от типа отложения жира в дольке печени различают следующие морфологические формы: очаговую диссеминированную (зачастую не имеет клинических проявлений), выраженную диссеминированную, зональную (жир накапливается в разных отделах печеночной дольки) и диффузную (микровезикулярный стеатоз).
Жировой гепатоз классифицируют на:
Симптомы жирового гепатоза
Сложность данной патологии заключается в том, что, несмотря на значительные морфологические изменения, у большинства пациентов отсутствуют специфические клинические признаки. 65-70% пациентов – женщины, причем большинство из них имеют избыточный вес. У многих больных имеет место инсулиннезависимый сахарный диабет. У подавляющего большинства пациентов отсутствуют симптомы, характерные для поражения печени.
Возможно неопределенное ощущение дискомфорта в брюшной полости, слабо выраженные ноющие боли в области правого подреберья, астенизация. Печень увеличена, при пальпации может быть незначительно болезненна. Иногда заболевание сопровождается диспепсическим синдромом: тошнотой, рвотой, нарушением стула. Возможна некоторая желтушность кожных покровов. При диффузном поражении печени могут возникать эпизоды геморрагий, гипотензия, обморочные состояния, что объясняется высвобождением в результате воспалительного процесса туморонекротизирующего фактора.
Диагностика
Клинические симптомы неспецифичны, консультация гепатолога позволяет предположить жировой гепатоз и определить диагностическую тактику. Биохимические пробы печени также не выявляют существенных изменений, сывороточные трансаминазы могут быть повышены в 2-3 раза, при этом их нормальные показатели не исключают наличие жирового гепатоза. Основные методы диагностики направлены на исключение других заболеваний печени:
Диагностическая программа обязательно включает методы оценки сопутствующих заболеваний, которые влияют на прогрессию повреждения печени и прогноз для пациента. С целью оценки детоксикационной функции печени проводят С13-метацетиновый дыхательный тест. Результаты данного исследования позволяют судить о количестве функционирующих гепатоцитов.
Лечение жирового гепатоза
Лечение пациентов проводится амбулаторно или в отделении гастроэнтерологии. Лечение консервативное, проводится в нескольких направлениях. Обязательно оценивается алиментарный статус и назначается диетотерапия. С целью уменьшения действия основного патогенетического фактора (инсулинорезистентности) обязательна коррекция избыточной массы тела. Потеря даже 5-10% массы тела приводит к значительному улучшению углеводного и жирового обмена. Однако скорость похудения должна составлять 400-700 г в неделю, более быстрое снижение веса может привести к прогрессированию жирового гепатоза и развитию печеночной недостаточности, а также формированию конкрементов в желчном пузыре. Основные направления:
Таким образом, ключевыми моментами лечения жирового гепатоза являются устранение этиологического фактора (в том числе употребления алкоголя), нормализация веса и питания. Медикаментозная терапия имеет вспомогательное значение. Для пациентов, страдающих алкоголизмом, первоочередным является лечение у нарколога.
Прогноз и профилактика
Жировой гепатоз имеет относительно благоприятный прогноз. В большинстве случаев устранения причины заболевания достаточно для восстановления печени. Трудоспособность пациентов сохранена. Обязательно следует выполнять рекомендации гастроэнтеролога по режиму питания, физической активности, исключить употребление алкоголя. В случае продолжающегося действия гепатотропных факторов воспалительные и дистрофические изменения печени прогрессируют, возможен переход заболевания в цирроз.
Гепатозы
Гепатозы – это невоспалительные заболевания печени, вызванные экзогенными или наследственными факторами, сопровождающиеся нарушением обменных процессов в печени, дистрофией гепатоцитов. Проявления зависят от этиологического фактора, вызвавшего заболевание. Едиными для всех типов патологии являются желтуха, недостаточность функции печени, диспепсические явления. Диагностика включает УЗИ гепатобилиарной системы, МРТ печени или МСКТ брюшной полости, пункционную биопсию с исследованием биоптатов печеночных тканей. Специфическое лечение экзогенных гепатозов заключается в устранении причины заболевания, для наследственных гепатозов специфического лечения не существует.
Общие сведения
Гепатозы – группа самостоятельных заболеваний, объединенных явлениями дистрофии и некроза печеночных клеток вследствие воздействия различных токсических факторов или наследственных дефектов обмена билирубина. Отличительной чертой гепатозов служит отсутствие явных проявлений воспалительного процесса.
Наиболее частой формой гепатоза является стеатоз, или жировая дистрофия печени – он встречается в 25% всех диагностических пункций печени. У людей с индексом массы тела более 30, у пациентов с хроническим алкоголизмом жировой гепатоз регистрируется в 95% случаев патоморфологических исследований. Наименее встречаемой формой гепатоза являются наследственные заболевания обмена билирубина, однако протекают они иногда тяжелее, а специфического лечения наследственных пигментных гепатозов не существует.
Причины гепатозов
Известно множество причин развития заболевания, все они делятся на две группы: экзогенные факторы и наследственные патологии. К внешним причинам относят токсические влияния, болезни других органов и систем. При избыточном употреблении алкоголя, заболеваниях щитовидной железы, сахарном диабете, ожирении развивается жировой гепатоз печени. Отравление токсичными веществами (в основном фосфорорганическими соединениями), лекарственными препаратами (чаще всего это антибиотики тетрациклинового ряда), ядовитыми грибами и растениями приводит к развитию токсического гепатоза.
Неалкогольный гепатоз
В патогенезе неалкогольного жирового гепатоза ведущую роль играет некроз гепатоцитов с последующим избыточным откладыванием жира как внутри клеток печени, так и за их пределами. Критерием жирового гепатоза является содержание триглицеридов в ткани печени более 10% от сухой массы. Согласно исследованиям, наличие жировых включений в большей части гепатоцитов говорит о не менее чем 25% содержании жира в печени. Неалкогольный жировой гепатоз имеет большую распространенность среди населения.
Считается, что основной причиной поражения печени при неалкогольном стеатозе является превышение определенного уровня триглицеридов крови. В основном эта патология протекает бессимптомно, но изредка может приводить к циррозу печени, недостаточности печеночных функций, портальной гипертензии. Около 9% всех биопсий печени выявляют данную патологию. Общая доля неалкогольного жирового гепатоза среди всех хронических заболеваний печени составляет около 10% (для населения европейских стран).
Алкогольный гепатоз
Алкогольный жировой гепатоз является вторым по распространенности и актуальности заболеванием печени после вирусных гепатитов. Тяжесть проявлений данного заболевания имеет прямую зависимость от дозы и длительности употребления спиртного. Качество алкоголя на степень поражения печени не влияет. Известно, что полный отказ от спиртного даже на развернутой стадии заболевания может привести к регрессу морфологических изменений и клиники гепатоза. Эффективное лечение невозможно без отказа от спиртного.
Токсический гепатоз
Токсический гепатоз может развиться при воздействии на организм химически активных соединений искусственного происхождения (органические растворители, фосфорорганические яды, соединения металлов, используемые в производстве и быту) и природных токсинов (чаще всего это отравление строчками и бледной поганкой). Имеет широкий спектр морфологических изменений в тканях печени (от белкового до жирового), а также различные варианты течения.
Механизмы действия гепатотропных ядов многообразны, но все они связаны с нарушением дезинтоксикационной функции печени. Токсины попадают с током крови в гепатоциты и вызывают их гибель путем нарушения различных обменных процессов в клетках. Алкоголизм, вирусные гепатиты, белковое голодание и тяжелые общие заболевания усиливают гепатотоксичное действие ядов.
Наследственные гепатозы
Наследственные гепатозы возникают на фоне нарушения обмена желчных кислот и билирубина в печени. К ним относят болезнь Жильбера, синдромы Криглера-Найяра, Люси-Дрисколла, Дабина-Джонсона, Ротора. В патогенезе пигментных гепатозов главную роль играет наследственный дефект выработки ферментов, принимающих участие в конъюгации, последующей транспортировке и выделении билирубина (в большинстве случаев – его неконъюгированной фракции). Распространенность этих наследственных синдромов среди населения составляет от 2% до 5%.
Протекают пигментные гепатозы доброкачественно, при соблюдении правильного образа жизни и питания выраженных структурных изменений в печени не наступает. Наиболее распространенным наследственным гепатозом является болезнь Жильбера, остальные синдромы встречаются достаточно редко (соотношение случаев всех наследственных синдромов к болезни Жильбера 3:1000). Болезнь Жильбера или наследственная негемолитическая неконъюгированная гипербилирубинемия поражает преимущественно молодых мужчин. Основные клинические проявления этого заболевания возникают при воздействии провоцирующих факторов, погрешностей диеты.
К кризам при наследственных гепатозах приводят:
Для улучшения состояния больного достаточно исключить данные факторы, наладить режим дня, отдыха и питания.
Симптомы гепатозов
Симптомы зависят от причины патологии. Наиболее выраженная симптоматика у токсического гепатоза: пациента беспокоит явная желтушность кожи и слизистых, высокая температура, диспепсия. Чаще всего отмечаются сильные боли в правой половине живота. Моча приобретает цвет темного пива. Жировой гепатоз имеет похожую симптоматику, но выражена она намного слабее: периодические тянущие боли в подреберье справа, редкие приступы тошноты, диареи, эпизодическая желтуха.
Болезнь Жильбера характеризуется умеренным увеличением печени, тупыми болями в животе справа, которые встречаются в межприступный период у двух третей пациентов. При кризе данная симптоматика регистрируется практически у всех больных, присоединяется желтуха. Подтвердить данный диагноз позволяют провокационные пробы. Проба с ограничением калорийности рациона заключается в значительном снижении общей энергетической ценности пищи в течение двух суток, исследовании уровня билирубина до и после голодания.
Повышение уровня общего билирубина после проведенной пробы более чем на 50% считается положительным результатом. Проба с никотиновой кислотой проводится после исследования исходного уровня билирубина, внутривенно вводится 5мл никотиновой кислоты. Повышение уровня общего билирубина более чем на 25% через пять часов после пробы подтверждает диагноз.
Синдром Криглера-Найяра – редкое заболевание, проявляющееся обычно уже в периоде новорожденности. Первый тип заболевания протекает тяжело, с высокой гипербилирубинемией и токсическим поражением центральной нервной системы. Обычно такие больные погибают в младенческом возрасте. Второй тип протекает благоприятно, в клинике нет иной симптоматики, кроме умеренной желтухи.
Самые редкие формы пигментных гепатозов:
Диагностика
Консультация гастроэнтеролога обязательна для определения причины гепатоза, так как от этого будет зависеть тактика лечения. Диагностика гепатозов начинается с исключения других заболеваний печени. Для этого производится забор крови для определения антигенов или антител к вирусным гепатитам, биохимических проб печени, анализов кала и мочи на желчные пигменты, коагулограммы. После исключения другой патологии печени повторная консультация гастроэнтеролога позволит направить диагностический поиск в нужное русло.
Наличие жировых отложений, структурных невоспалительных изменений в печени является поводом к проведению пункционной биопсии печени, морфологического анализа биоптатов. Данное исследование позволит установить точный диагноз.
Лечение гепатозов
Обычно пациенты с гепатозами нуждаются в амбулаторной терапии, при тяжёлой сопутствующей патологии может потребоваться госпитализация в отделение гастроэнтерологии. Тактика лечения каждого из видов гепатоза определяется его этиологией. В лечении неалкогольного жирового гепатоза ведущее значение имеют соблюдение диеты и умеренные физические нагрузки. Снижение общего количества жира и углеводов в рационе, наряду с повышением доз белка, приводит к снижению общего количества жира во всем организме, в том числе и в печени. Также при неалкогольном гепатозе показано назначение мембраностабилизаторов и гепатопротекторов.
Лечебные мероприятия при алкогольной болезни печени также включают соблюдение диеты и умеренные физические нагрузки. Но основным терапевтическим фактором при алкогольном гепатозе является полный отказ от спиртного – значительное улучшение наступает уже через 1-1,5 месяца воздержания. Если пациент не откажется от употребления алкоголя, все лечебные мероприятия будут неэффективными.
Наследственные пигментные гепатозы требуют бережного отношения к своему здоровью. Таким пациентам следует выбирать работу, исключающую тяжелые физические и психические нагрузки. Питание должно быть здоровым и разнообразным, включать в себя все необходимые витамины и минеральные вещества. Дважды в год нужно назначать курс лечения витаминами группы В. Физиотерапия и санаторно-курортное лечение при наследственных гепатозах не показаны.
Болезнь Жильбера не требует проведения особых лечебных мероприятий – даже при полном отсутствии лечения уровень билирубина обычно спонтанно нормализуется к 50 годам. Среди некоторых специалистов бытует мнение, что гипербилирубинемия при болезни Жильбера требует постоянного применения средств, временно снижающих уровень билирубина.
Клинические исследования доказывают, что подобная тактика не улучшает состояния больного, но приводит к депрессивным расстройствам. У пациента формируется мнение, что он страдает тяжелым неизлечимым заболеванием, требующим постоянного лечения. Все это зачастую заканчивается выраженными расстройствами психологического характера. В то же время, отсутствие необходимости лечения болезни Жильбера формирует у пациентов положительный взгляд на свою патологию и состояние.
В лечении синдрома Криглера-Найяра 1 типа эффективны только фототерапия и процедура заменного переливания крови. В терапии второго типа заболевания с успехом применяются индукторы ферментов (фенобарбитал), умеренная фототерапия. Отличный лечебный эффект при желтухе грудного молока имеет перевод на искусственное вскармливание. Остальные наследственные пигментные гепатозы в проведении лечебных мероприятий не нуждаются.
Прогноз и профилактика
При полном устранении причинного агента прогноз жирового неалкогольного гепатоза благоприятный. Факторами риска, приводящими к формированию фиброза при этой разновидности гепатоза, являются: возраст более 50 лет, высокий индекс массы тела, повышение в крови уровней глюкозы, триглицеридов, АЛТ. Трансформация в цирроз происходит крайне редко. При алкогольном гепатозе без морфологических признаков фиброза печеночной ткани прогноз благоприятный, но только при условии полного отказа от спиртного. Наличие даже начальных признаков фиброзирования значительно повышает риск цирроза печени.
Среди пигментных гепатозов наиболее неблагоприятный прогноз у первого типа синдрома Криглера-Найяра. Большинство пациентов с этой патологией погибают в раннем возрасте в связи с токсическим действием билирубина на головной мозг либо из-за присоединения тяжелой инфекции. Остальные типы пигментных гепатозов имеют благоприятный прогноз.
Профилактических мероприятий для предупреждения наследственных гепатозов не существует. Профилактикой приобретенных гепатозов является здоровый образ жизни и питания, исключение неконтролируемого приема лекарств. Следует избегать случайного контакта с ядами, отказаться от употребления спиртного.
Жировая болезнь печени – причины, симптомы, лечение и профилактика
Жировая болезнь печени. Лицензия: Envato Elements Item
Печень – самый крупный и важный орган брюшной полости. Обеспечивает белковый, углеводный и жировой обмен.
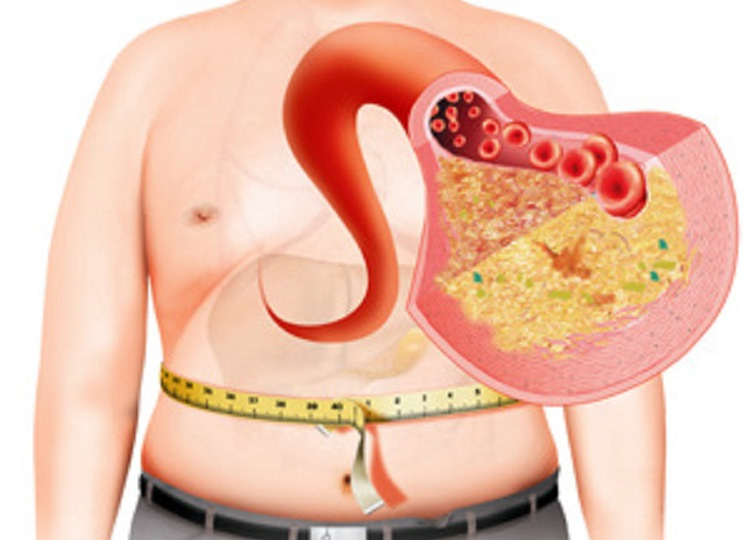
Жировая болезнь печени сегодня – очень распространенный недуг. Стереотип о том, что от ожирения печени страдают только люди с избыточным весом и алкоголики, вводит в заблуждение. Это заболевание вызывается не только чрезмерным употреблением алкоголя, но и нездоровым питанием и малоподвижным образом жизни, характерными для значительной части населения.
Средний возраст, в котором обнаруживают жировую дистрофию печени, составляет 50 лет, но в целом частота гепатоза увеличивается с возрастом: от 2,6% детей до 26% лиц в возрасте 40-50 лет.
Что такое жировая болезнь печени?
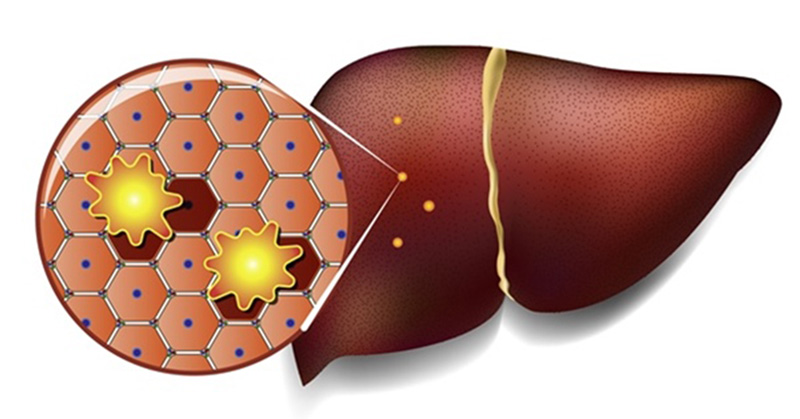
Здоровая печень должна содержать мало жира или вообще его не содержать. При жировой дистрофии или стеатозе печени жировые капли накапливаются в ее клетках – гепатоцитах.
Стеатоз печени развивается медленно, но даже на ранних стадиях может оказывать негативное влияние на сердечно-сосудистую систему. Также печень не способна достаточно эффективно очищать организм от лишнего холестерина и токсинов.
По мере того как количество поврежденных клеток возрастает до критического уровня, печень уже не в состоянии функционировать.
Жирная печень сама по себе не является большой проблемой. Но жировая ткань – это не инертное образование, она выделяет гормоны и способствует воспалению. Так что у некоторых людей — в среднем у 20% — развивается воспаление жировой печени или стеатогепатит, и это уже нехорошо.
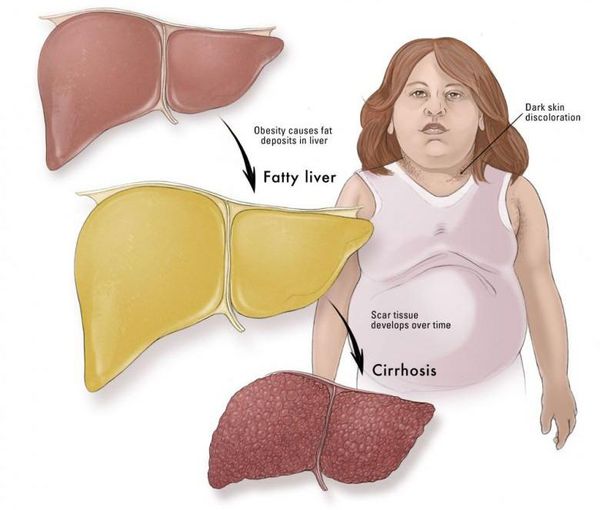
У некоторых стеатогепатит прогрессирует и со временем вместо печеночных клеток развивается соединительная ткань и фиброз – путь к циррозу печени и развитию необратимых изменений в этом органе. Ткань печени замещается соединительной тканью и больше не функционирует. Следовательно, печень плохо выполняет свою работу – не производит, не обезвреживает, не очищает и не метаболизирует. Риск рака печени также выше.
Жировая дистрофия печени — серьезный диагноз, требующий наблюдения.
Поэтому очень важно следить за здоровьем печени и своевременно предотвращать причину заболевания, так как печень – единственный орган, способный восстановиться после развития очень тяжелого заболевания.
Печеночное ожирение чаще всего связано с двумя заболеваниями:
Причины возникновения жировой болезни печени
Почти каждому третьему человеку ставят диагноз жировая дистрофия или стеатоз, или жировой гепатоз печени после УЗИ брюшной полости. Больные с этими диагнозами часто не предъявляют жалоб, поэтому жировая дистрофия печени обнаруживается случайно.
Основные причины жировой дистрофии печени известны:
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени или НАТАС характеризуется избыточным накоплением жира в печени, что чаще всего встречается у пациентов с избыточным весом и диабетом, но также наблюдается у людей с нормальным весом, особенно у тех, кто не питается регулярно или недостаточно и склонны голодать. Худой трезвенник, но с жирной печенью? К сожалению, никто не застрахован от этого диагноза, потому что это болезнь образа жизни!
Алкогольная жировая болезнь печени
Алкоголь – причина жировой дистрофии печени, особенно если он употребляется регулярно. Однако если прием алкоголя прекратить, то жировая болезнь печени обычно исчезает. В этом существенное различие между алкогольной жировой болезнью печени и неалкогольной жировой болезнью печени.
Способность алкоголя воздействовать на печень во многом определяется дозой вещества. Небольшая доза – не более 10 граммов в день красного вина – даже укрепляет печень. Печень не повреждается и более высокой дозой алкоголя, но она не должна превышать 30 граммов в день. Но некоторые люди очень чувствительны к алкоголю, поэтому у них он может вызвать повреждение печени, даже если они употребляют его очень мало, но каждый день.
Быстрее всего жировая дистрофия печени образуется при регулярном употреблении алкоголя:
1) Для мужчин, если ежедневно выпивается 60 г алкоголя, то есть около 1,5 л пива или 0,6 л вина, или 120 г рома.
2) Для женщин, если ежедневно выпивать 20-40 г алкоголя, то есть примерно 0,5-1,0 л пива или 0,2-0,4 л вина.
Диагностика жировой болезни печени
Печень не болит. Пациенты с ожирением печени обычно не испытывают никаких проблем со здоровьем. Имеются только общие расстройства – слабость, повышенная утомляемость, тяжесть или стеснение в правом верхнем подреберье живота, потому что печень становится больше при отложении жира. Потенциальные проблемы легко диагностировать, поэтому рекомендуется периодически проверять и заботиться о своей печени.
У пациентов с НАСГ АЛТ часто выше, чем АСТ. Но у больных с АТАС уровень АСТ в крови вдвое превышает уровень АЛТ.
Признаки хронического употребления алкоголя:
Лечение
Лечение жировой дистрофии печени основано на устранении ее причин. Если больной употребляет алкоголь, его следует прекратить, а если жировая дистрофия печени обусловлена метаболическим синдромом, то следует контролировать уровень сахара в крови, уровень холестерина и снижать вес.
Основное лечение заключается в уменьшении избыточного жира. Пациентам с НАТАС и ожирением рекомендуется снижение массы тела на 7-10%. Этого можно добиться, сократив потребление калорий, увеличив физическую активность как минимум до двух-трех раз в неделю.
Несколько советов по снижению калорийности пищи:
Если человек не может принять эти меры, то необходим прием лекарств для снижения веса – орлистата или сибутрамина. Если такое лечение не помогает, следует прекратить прием препарата и рассмотреть вопрос об операции по уменьшению жира.
Применение гепатопротекторов – эссенциальные фосфолипиды и силимарин – может способствовать очищению печени и улучшению ее биохимических свойств. Эссенциальные фосфолипиды обладают антиоксидантным и антифибротическим действием. Силимарин – экстракт облепихи. Исследования показали, что силимарин снижает резистентность к инсулину и может привести к снижению и нормализации АСТ и АЛТ.
Профилактика
Здоровая печень любит полноценное питание, и важно, чтобы оно было разнообразным. А именно чтобы клетки печени активно функционировали, им нужны как хорошие ненасыщенные жирные кислоты, так и углеводы для их переработки. Напротив, если человек ест однородную пищу, например, сидит на капустной или рисовой диете, часть клеток печени ленивы. Печень будет «наслаждаться» несколькими чашками кофе в день — доказано, что кофе снижает риск развития фиброза печени.
Чтобы избавиться от жира в печени, не обойтись без регулярных физических нагрузок, желательно с увеличением частоты сердечных сокращений. Подходит как для ходьбы, так и для медленного бега, езды на велосипеде, плавания, гребли, рекомендуются регулярные активные прогулки три-пять раз в неделю не менее получаса.
Даже если вес не уменьшился, жировая масса уменьшится в результате физической активности. Жиры — это триглицериды, которые расщепляются и уходят из печени в мышцы, потому что им нужна энергия для движения. У физически активного человека шансы заболеть стеатогепатитом становятся намного ниже.
Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально отказаться и сократить вредные привычки. Своевременная борьба с причинами заболевания – лучшее решение. Профилактика определенно лучше, чем лечение.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Жировой гепатоз
Что такое жировой гепатоз?
Жировым гепатозом называется патологическое состояние печени, связанное со значительным накоплением жира в ее клетках (гепатоцитах). Другое название заболевания – стеатоз.
Печень – один из основных органов, участвующих в липидном обмене в человеческом организме. Патологическое накопление жира в клетках органа может быть спровоцировано различными внутренними или внешними факторами – интоксикацией, неправильным питанием, голоданием, наличием сахарного диабета и т.д.
Болезнь сопровождается нарушением функций печени и часто приводит к повреждению ее клеток, возникновению воспалений и других состояний, угрожающих здоровью и жизни человека (например, фиброз или цирроз). Опасность заболевания заключается в бессимптомном течении на ранних стадиях. Нередко пациенты обращаются в клинику уже в запущенных случаях, трудно поддающихся лечению.
Симптомы жирового гепатоза
В здоровом организме допускается небольшой процент жировых клеток в печени (около 5%). О стеатозе принято говорить в том случае, если количество клеток жира достигает 10% и выше. В ряде случаев процент жировых клеток превышает 50 и даже 60%. От общего объема патологически измененных клеток зависит стадия, а, значит, и клиническая картина заболевания.
Симптомы 1-й стадии стеатоза печени могут либо полностью отсутствовать, либо проявляться незначительно. Больной ощущает общую слабость, быструю утомляемость, снижение аппетита. Периодически может возникать чувство тяжести и дискомфорта в области печени (правый верхний квадрат живота).
На 2-й стадии часто появляются диспепсические расстройства – тошнота, тяжесть в животе, изжога, вздутие, расстройства стула. У больного может отмечаться непереносимость жирной и острой пищи.
3-я стадия жирового гепатоза характеризуется приступами тупой или острой боли в районе правого подреберья, горечью во рту, рвотой, пожелтением кожи и глазных яблок.
Возникновение любых из указанных заболеваний – серьезный повод для обращения в медицинское учреждение. При отсутствии лечения болезнь может привести к некрозу тканей печени и циррозу.
Причины жирового гепатоза
Основные причины патологического накопления жира в печени многообразны и разноплановы. Рассмотрим основные из них.
Жировой гепатоз, стеатоз печени: симптомы и лечение
Жировой гепатоз (стеатоз печени) – мировая эпидемия
Жировой гепатоз или стеатоз печени – не результат плохого поведения, неправильного образа жизни, в том числе питания и физических нагрузок. Жировой гепатоз – это опасная болезнь, которая требует лечения.
Однако, в отличие от многих других заболеваний печени, жировой гепатоз – трудно излечимое заболевание, так как у гепатологов нет единого стандарта медикаментозного лечения этой патологии.
Поскольку основной причиной заболевания являются обменные и гормональные изменения в организме, так называемый метаболический синдром, то к лечению привлекается эндокринолог. Однако, и в этом случае, только медикаментозное лечение препаратами, восстанавливающими обменные и гормональные процессы, а также способствующие удалению жира из печени, не дает результатов. Индивидуальные рекомендации по питанию и физическим нагрузкам, без которых невозможно получить выздоровление, часто являются непреодолимым препятствием, так как всегда легче принимать таблетки, чем изменять образ жизни.
В нашем центре 10-летний опыт лечения жирового гепатоза показал, что это заболевание излечимое в любой стадии за исключением цирроза, а успех лечения – совместная работа врача и пациента.
Особенно важно определять степень жирового гепатоза (стеатоза печени), если есть сопутствующие заболевания, например, чаще всего, вирусные гепатит В и гепатит С. Повреждение печени вирусами сопровождается замещением здоровой печени на соединительную ткань, что также ведет ее к циррозу.
Аппарат Фиброскан нового поколения позволяет оценить отдельно степень каждого повреждающего фактора: вируса и жира. От этого зависит тактика лечения. Иногда врач не имеет права назначать противовирусную терапию, если печень поражена жиром и лечение противовирусными препаратами не остановит процесс формирования цирроза.
Аппарат Фиброскан определяет с помощью ультразвуковой диагностики физические характеристики плотности печеночной ткани и результат измерений выражается в физических единицах, которые соответствуют с медицинской точки зрения степеням поражения печени: фиброз от F0 до F4, стеатоз от S0 до S4 (четвертая стадия соответствует циррозу). Результаты измерений выдает программа, что исключает субъективизм в оценке.
Обследование – первый шаг к выздоровлению. Мы проводим обследование в день обращения после бесплатной консультации гепатолога для определения задач и объема обследования. По результатам вам будет назначено эффективное лечение, которое в подавляющем большинстве случаев заканчивается выздоровлением.
Жировой гепатоз
Причины развития НАЖБП
Существуют несколько факторов риска, связанных с развитием жирового гепатоза: 2,[[Вовк, Е. И. Жировая болезнь печени в практике терапевта: место в сосудистом континууме / Е. И. Вовк // Лечащий врач. — 2009.— № 8.]],[[Лазебник Л. Б. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение (рекомендации для терапевтов, 2-я версия), Терапия 2017 (3), 6 – 23]]
Малоподвижный образ жизни
Метаболический синдром
Сахарный диабет 2-го типа
Прием определенных лекарственных препаратов (эстрогены, тамоксифен, тетрациклин, ацетилсалициловая кислота, индометацин, антибиотики и др.)
Нарушение питания (высококалорийная диета, избыточное поступление триглицеридов или жирных кислот из пищи)
Наследственные заболевания
Резкое снижение массы тела или голодание
Особенности течения неалкогольной болезни печени
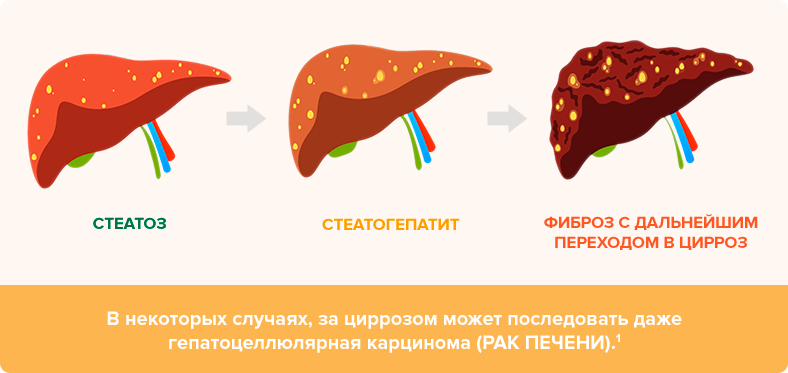
В случае, если стадия стеатоза печени упущена, болезнь может прогрессировать до следующей стадии, сопровождаемой активацией процессов воспаления — в этом случае развивается неалкогольный стеатогепатит. 2
Если и его не лечить, то болезнь может перейти на стадию фиброза: погибающие гепатоциты постепенно могут начать заменяться соединительной тканью. В дальнейшем может развиться цирроз и, в некоторых случаях, даже гепатоцеллюлярная карцинома (рак печени). 1

Признаки НАЖБП. Возможные жалобы пациента
Как правило, пациенты не предъявляют специфических жалоб, указывающих на развитие жирового гепатоза. 4 Нередко жировой гепатоз диагностируется случайно при обследовании по поводу другого заболевания. Часто симптомы, которые могут навести на мысль о НАЖБП, обнаруживаются у пациентов уже на стадии фиброза. Столь долгий срок объясняется тем, что у печени колоссальный запас прочности и, даже «страдая», она делает это «молча». Как минимум в 50% случаев жировой болезни печени нарушения печеночно — клеточной функции не наблюдается. 3
Тем не менее, пациенты все же могут предъявлять жалобы на:
Жировая болезнь печени
Что такое жировая болезнь печени?
Неалкогольная жировая болезнь печени (НАЖБП) – патология этого органа неинфекционной природы, характеризующаяся клинико-морфологическими изменениями его структуры, такими как избыточное накопление в гепатоцитах молекул жира (триглециридов), стеатогепатит, фиброз, цирроз. Иные названия заболевания – «жирная» печень, жировой гепатоз.
НАЖБП характеризуется относительно доброкачественным течением, однако тесная связь ее с рядом болезней обмена веществ повышает риск развития осложнений со стороны сердца и сосудов, ухудшающих прогноз пациента, уменьшающих качество и длительность его жизни.
Установить факт наличия жировой болезни печени, выяснить ее этиологию, подобрать верную тактику лечения вам помогут врачи сети медицинских центров «СМ-Клиника». Обратитесь к нам и сохраните здоровую жизнь на многие годы.
О заболевании
Накопление в гепатоцитах молекул жира приводит к нарушению структуры мембран этих клеток, изменяет процессы окисления, обмена веществ внутри них. В результате пораженные клетки разрушаются, на месте них формируется фиброзная (можно сказать, рубцовая) ткань, работа печени нарушается, что, в свою очередь вызывает изменения биохимического состава крови, повышает риск развития метаболического синдрома, приводит к формированию цирротических изменений в органе.
Жировая болезнь печени может развиться у любого человека возрастом 30 лет и старше, не злоупотребляющего, но регулярно употребляющего небольшие дозы алкоголя, предпочитающего жирную калорийную пищу, ведущего малоподвижный образ жизни. И хоть в большинстве случаев данная патология протекает практически или абсолютно бессимптомно, структурные изменения в органе прогрессируют, нарастают нарушения процессов обмена веществ, что отражается в результатах дополнительных методов обследования. Распространенность заболевания в мире составляет в среднем около 20%.
По количеству жировых включений в гепатоцитах различают 4 степени (стадии) неалкогольной жировой болезни печени:
Исходя из причин развития жировая болезнь печени бывает первичной (обусловленной метаболическим синдромом) или вторичной (возникающей в результате воздействия на организм гепатотоксичных внешних факторов – приема агрессивных медикаментов, операции на органах пищеварительной системы, продолжительного голодания).
Симптомы
В начальной стадии патологического процесса внешние признаки болезни отсутствуют. Пациент может узнать о ее наличии совершенно случайно в связи с профилактическим обследованием или обратившись к врачу по поводу иного заболевания. Гепатоцитам свойственна активная регенерация, поэтому функциональные способности органа сохраняются в течение длительного периода с момента начала НАЖБП.
Но со временем функция поврежденных клеток все же снижается – возникают симптомы жировой болезни печени:
В случае далеко зашедших форм заболевания и развития осложнений возможно пожелтение кожи, склер, слизистых, кожный зуд, асцит.
Причины
Эта патология – результат неправильного образа жизни, следствие нарушения процессов обмена липидов в организме. Провоцирующими факторами являются:
Получить консультацию
Почему «СМ-Клиника»?
Диагностика
Важную роль в диагностике НАЖБП играет сбор жалоб пациента, анамнеза, оценка возможных факторов риска заболевания. Прежде чем выставить этот диагноз, следует исключить иные болезни печени, особенно вирусной этиологии. Для обследования пациента с возможной НАЖБП используют лабораторные и инструментальные методы диагностики:
Мнение эксперта
Жировой гепатоз очень распространен. Это связано с образом жизни современного человека – низкой физической активностью, несбалансированным питанием, тенденцией к росту массы тела человека в популяции. Практически у каждого пациента с избыточным весом или ожирением во время обследования будут обнаружены признаки этой патологии. Пока проблема не усугубилась до стадии стеатогепатита, все можно исправить – пересмотреть свои взгляды на образ жизни, устранить факторы риска. Это поможет вернуть здоровое состояние печени и улучшить ваше самочувствие.
Лечение
Наиболее важный компонент лечения неалкогольной жировой болезни печени – коррекция образа жизни: физическая активность минимум 150 минут в неделю, нормализация массы тела, отказ от спиртных напитков и ряда медикаментов, сбалансированное питание, соблюдение режима труда и отдыха.
Из рациона пациенту следует исключить жирное мясо, рыбу, консервы, копчености, легкоусвояемые углеводы, кулинарные жиры, шоколад и мороженое, какао, черный кофе, алкоголь. Предпочтение в питании отдавать нежирным сортам мяса, рыбы, блюдам из овощей и фруктов, сложным углеводам (крупам, макаронным изделиями из твердых сортов пшеницы).
Оптимальный темп снижения веса при жировом гепатозе – 1 кг в 7 дней. Резкое похудение приведет к развитию стеатоза, стеатогепатита, ускорению процессов фиброзирования печеночной ткани. Снижение массы тела у лиц с ожирением и неалкогольной жировой болезнью печени на 10% значительно улучшит значения АсАТ, АлАТ и других печеночных ферментов, а также гистологические показатели.
Медикаментозное лечение данной патологии включает:
При неэффективности других методов похудения, можно воспользоваться методом бариатрической хирургии – провести желудочное шунтирование и бандажированием.
Прогрессирование печеночной недостаточности может стать показанием к ортотопической трансплантации печени.
Профилактика
Чтобы снизить риск развития неалкогольной жировой болезни печени, следует:
Реабилитация
Пациентам, страдающим жировым гепатозом, для контроля над течением болезни, своевременного выявления ее осложнений и коррекции терапии следует периодически (1 раз в 1-6 месяцев в зависимости от состояния) посещать лечащего врача с целью проведения минимума обследований.
Жировой гепатоз
Причины возникновения
Скопление жировых молекул в клетках печени обусловлено либо избыточным их поступлением, либо нарушением выведения. Факторами риска для этого процесса могут служить:
Симптомы
Главная опасность заболевания в том, что длительное время оно никак себя не проявляет. Специфические симптомы поражения печени отсутствуют, из-за чего человек даже не подозревает о медленно прогрессирующих изменениях. Жировой гепатоз может развиваться годами без каких-либо проявлений, а клиника появляется только при формировании осложнений, когда лечение затрудняется, а изменения в печени становятся необратимыми.
Неспецифические симптомы жирового гепатоза, которые могут появляться при значительных структурных изменениях в гепатоцитах:
Осложнения
Многие люди недооценивают опасность жирового гепатоза, потому что болезнь не сопровождается неприятными симптомами. Однако в процессе прогрессирования все больше гепатоцитов меняют структуру, перестают нормально функционировать, что в итоге заканчивается рядом осложнений.
Жировая дистрофия печени опасна следующими последствиями:
Диагностика
Зачастую жировой гепатоз обнаруживают у людей с избыточным весом или резистентностью к инсулину (сахарном диабете). Также диагностику на предмет дистрофии печени проводят людям, систематически употреблявшим или употребляющим алкоголь. В редких случаях патологию обнаруживают из-за обращения пациента с жалобами на работу печени.
Диагностический комплекс, помимо стандартных опроса и осмотра, включает:
Лечение
Чем раньше будет начато лечение жирового гепатоза, тем выше шанс полностью его устранить. Терапия должна быть комплексной и включать: коррекцию питания, повышение физической активности, прием лекарств по назначению врача при необходимости. Каждый из компонентов лечения важен и необходим для скорейшего выздоровления.
Особенности диеты
Общие рекомендации по диете при жировом гепатозе:
Физические нагрузки
Медикаментозная терапия
Назначение препаратов при жировом гепатозе во многом зависит от причины заболевания. Схемы лечения могут включать:
Ожирение… печени: чем опасен стеатогепатоз и как жить с этим диагнозом?
Евгений Иванович САС
гастроэнтеролог, гепатолог, доктор медицинских наук, профессор, ведущий научный сотрудник научно-исследовательского центра Санкт-Петербургского государственного педиатрического медицинского университета
– Евгений Иванович, давайте начнем разговор с четкого определения диагноза. Существуют названия «жировой гепатоз», «жировая дистрофия печени», «неалкогольная жировая болезнь печени» (НЖБП), «стеатогепатоз». Все эти термины обозначают одно и то же заболевание или разные?
– И да, и нет. На первый взгляд (часто мы видим это и в публикациях) это разные названия одного заболевания. Допустим, что перед нами – пациент с сахарным диабетом или ожирением. В этом случае более верно будет звучать диагноз «неалкогольная жировая болезнь печени» (НЖБП), который отражает, что в развитии патологии основное значение принадлежит нарушению метаболизма. Когда причина еще неизвестна (это может быть лекарственное, токсическое или алкогольное поражение печени), мы используем термины «жировой гепатоз», «жировая дистрофия печени» или «стеатогепатоз».
– Каковы симптомы и признаки жирового гепатоза? Как долго болезнь может развиваться бессимптомно, ведь, как известно, печень – один из самых «молчаливых» органов, она не «сообщает» о своем неблагополучном состоянии вплоть до наступления очень тяжелого состояния…
– Симптомы жирового гепатоза действительно неспецифичны. Это повышенная утомляемость, дневная сонливость, бессонница ночью и так далее. Многие уже узнали себя (особенно в преддверии отпуска), правда? Однако эти симптомы могут быть как следствием простого переутомления, так и сигналом о множестве других болезней. Единственный верный вариант обнаружения жирового гепатоза (отработанный в нашей стране уже многими годами) – это профилактические осмотры с биохимическим анализом крови и ультразвуковым исследованием органов брюшной полости – своеобразный «техосмотр организма».
– Что происходит в печени при жировом гепатозе? Правильно ли я понимаю, что функциональные клетки – гепатоциты заменяются жировой тканью? Опасно ли это, и если да, то в чем заключается эта опасность?
– Представим себе библиотекаря (можно любого другого человека), который прибавил в весе 30–50 килограммов. Он приходит утром на работу и должен выполнять свои должностные обязанности: вести картотеку, искать запрошенные книги (иногда подниматься на стремянку за ними), расставлять возвращенные книги… Уже к обеду станет понятно, что каждый лишний килограмм приходится отрабатывать, и не остается совершенно никаких сил. Примерно то же самое происходит и с печенью: клетки заполняются жиром, им трудно работать, но никак не получается «достучаться до хозяина».
– Какие факторы способствуют возникновению жирового гепатоза? Какие из них зависят только от самого больного и могут быть им скорректированы?
– Прежде всего, необходимо говорить о неправильном образе жизни. Избыточное потребление сладких и жирных продуктов, малоподвижный образ жизни. Отдельно хотелось бы сказать об избыточном потреблении полезных продуктов. Летом многие пытаются наверстать «упущенное» за долгую зиму, насытить организм «свежими витаминчиками» и начинают в большом количестве потреблять свежие фрукты (или активно кормить им детей). Один килограмм винограда, бананов, хурмы, фиников, некоторых сортов яблок и других сладких фруктов содержит очень много углеводов и, соответственно, такое количество калорий, которое мы не можем потратить в течение суток. Это верный шаг к ожирению и жировому гепатозу. Отдельно хотелось бы остановиться на физической активности: последние исследования показали, что скелетная мускулатура обладает гормональной активностью, поэтому физкультура будет способствовать не только нормализации обмена, но и снижению активности воспалительного процесса в печени и поджелудочной железе.
– Как устанавливается диагноз? Какие анализы нужно сдать и какие исследования пройти? Что вообще должно послужить тревожным сигналом для человека, чтобы записаться на прием к врачу-гепатологу? Или проверять состояние печени нужно периодически, даже если ничего не беспокоит?
– К врачу-гепатологу попасть довольно сложно, и необходимость в его посещении возникает, когда мы не можем установить причину возникновения жирового гепатоза либо все попытки его лечения не приносят успеха. Как правило, диагноз выставляется врачом «первого контакта» – терапевтом. Для этого необходимо выполнить биохимический анализ крови и ультразвуковое исследование органов брюшной полости. Но, я еще раз повторюсь, в виду важности сказанного: ведущее значение в диагностике жирового гепатоза отводится ежегодному углубленному медицинскому обследованию.
– Корректно ли говорить о профилактике применительно к жировому гепатозу? Можно ли предотвратить появление и развитие этого заболевания?
– Жировой гепатоз – это как раз то заболевание, к которому весьма уместно применить понятие профилактика. Употребление достаточного количества пищевых волокон (каши, овощи), снижение потребления прежде всего сладкого, а затем уже жирного, физическая активность, употребление рыбьего жира (не в виде приготовленной жирной рыбы, от которой мы добавим несколько лишних сантиметров на талии, а в виде пищевых добавок) является адекватной профилактикой жирового гепатоза.
– Если диагноз уже установлен, то какие изменения в жизни пациента должны произойти? Например, нужно ли откорректировать рацион питания и насколько жесткими должны быть такие диетические изменения?
– Питание должно быть разнообразным и достаточным. В нашем рационе есть огромное количество продуктов, обладающих небольшой калорийностью и в то же время полезных для печени (обезжиренный творог, индейка, кролик, земляника, малина и т. д.), что позволяет пациенту не чувствовать себя «обделенным». Я стараюсь избегать слова «диета», которое отпугивает многих пациентов, либо говорить об определенном сроке соблюдения диеты. Это здоровый образ жизни, которому необходимо следовать с детства. Как правило, все экзотические диеты на фоне использования «чудодейственного» продукта либо методики базируются на основных принципах здорового образа жизни. Хочу предупредить читателей: резкое ограничение калорийности и быстрое снижение массы тела может сопровождаться увеличением гепатоза на первом этапе и повышением литогенности желчи (склонности к образованию камней). Поэтому необходимо «сопровождение» пациента врачом на этом этапе и своевременная коррекция данных изменений препаратами урсодезоксихолевой кислоты (урсосаном).
– Как лечить заболевание? С какой периодичностью посещать врача? Должен ли больной с жировым гепатозом стоять на учете у врача-гепатолога и периодически отслеживать динамику заболевания?
– В основе терапии лежит модификация образа жизни: использование продуктов с низким гликемическим индексом, увеличение аэробной (ходьба, бег, плавание и т. д.) нагрузки, обязательная коррекция микрофлоры кишечника, а также использование препаратов, обладающих гепатотропным действием (восстанавливающих функцию печени). Отдельно необходимо коснуться коррекции метаболических нарушений: для пациентов с сахарным диабетом – это контроль уровня сахара; для пациентов с нарушениями липидного обмена – нормализация уровня холестерина. В связи с этим в индивидуальном порядке врачом устанавливается кратность и частота посещений его пациентом.
– Каковы прогнозы развития жирового гепатоза? Может ли он излечиваться полностью? Изменения, произошедшие при этом заболевании с печенью, носят обратимый или необратимый характер? Может ли стеатогепатоз привести к тяжелым последствиям для печени – например, к циррозу, раку?
– Жировой гепатоз носит обратимый характер, поэтому необходимо стремиться к его излечению. Однако при длительном развитии заболевания возникает воспалительный процесс, который приводит к фибротическим изменениям (которые носят уже необратимый характер) в печени, с последующей возможной цирротической и онкологической трансформацией, что и определяет необходимость ранней диагностики и терапии данного заболевания.
Ожирение печени: причины болезни и лечение
Откуда берется ожирение печени?
Начнем с того, что существует два вида жировых гепатозов. Первый, алкогольный, развивается на фоне злоупотребления спиртным, которое, в свою очередь, бьет не только по печени, но и по всем остальным органам и системам организма. Неалкогольный гепатоз протекает бессимптомно – около 80-90% пациентов на первых порах вообще не чувствуют никакого дискомфорта.
По своей сути неалкогольная жировая болезнь печени (она же НЖБП, жировой гепатоз, стеатоз, дегенерация печени) – это дистрофия органа, которая сопровождается не только повреждением клеток и межклеточного пространства, но и пагубным влиянием на другие органы. На фоне запущенного гепатоза нередко развивается фиброз, а затем и цирроз, где уже не обойтись без пересадки. В некоторых случаях гепатоз печени сопровождается сахарным диабетом или тиреотоксикозом (синдромом, обусловленным гиперфункцией щитовидной железы) – тогда медики способны вычислить заболевание на относительно ранних стадиях.
Стадия заболевания зависит от количества жировых клеток в печени. Когда оно приближается всего лишь к 10-15%, запускаются процессы, при которых вырабатывается много свободных радикалов, окисляющих все вокруг себя. Всего выделяют четыре стадии болезни:
Если с алкогольным гепатозом печени все ясно уже по названию, то откуда берется неалкогольная форма? Специалисты выделяют несколько основных причин:
Симптомы болезни
К числу наиболее распространенных симптомов относятся: увеличение количества висцерального жира (можно отслеживать на анализаторе состава тела), регулярное повышение артериального давления, расстройства, связанные с распознаванием глюкозы, появление сосудистых звездочек или сеточек, покраснение ладоней, увеличение грудных желез у мужчин. Большинство этих симптомов не слишком яркие и не всегда расцениваются людьми как нечто опасное, поэтому вдвойне важно обратить на них внимание и вовремя посетить врача.
Когда ситуация достигает критической отметки, печень может «выходить» за дугу ребер на расстояние до пяти сантиметров. У пациента при этом наблюдается апатия, депрессия, снижение аппетита, сильные отеки, нарушения обмена веществ. Желтуха, рост объема поджелудочной, брюшная водянка – тоже сигналы о том, что нужно срочно бежать к врачу.
Как лечить?
В первую очередь – питанием: из рациона выводятся все вредные жирные продукты, сахар и его заменители, красное мясо и так далее. Идеальная диета при жировом гепатозе – средиземноморская, предполагающая употребление большого количества рыбы, водорослей, морепродуктов. Также в рационе должны присутствовать овощи и фрукты в большом количестве. И главное – не забывать о энергетической ценности еды: диета должна быть хоть и сбалансированной, но максимально низкокалорийной.
Но мы не рекомендуем заниматься самолечением – помимо диеты, врач подбирает и другие методы терапии, в том числе и медикаментозные, поэтому в любом случае нужно прежде всего обратиться к специалисту.
Жировой гeпатоз печени
Жировой гепатоз печени — это серьезное заболевание, при котором в органе происходит накопление продуктов жирового обмена. Этот недуг в медицинских кругах также называют стеатозом, НАЖБП, жировой инфильтрацией. По данным статистических исследований, в России жировой гепатоз на разных стадиях выявляют у 27 % из 30 тысяч пациентов, которые обратились за помощью к терапевтам. Болезнь всегда развивается в хронической форме. Ее диагностируют, когда более 5 % массы печени человека приходится на жир. В результате этого заболевания в органе возникает воспалительный процесс. Он может привести к появлению серьезных осложнений, в том числе спровоцировать развитие цирроза или рака.
Симптомы жирового гепатоза печени (признаки)
На раннем этапе развития заболевание может протекать без ярко выраженных симптомов. При этом, первичные признаки недуга люди часто путают с проявлениями других болезней желудочно-кишечного тракта. Длительной бессимптомное течение представляет для человека серьезную опасность, ведь он даже не может заподозрить у себя патологию. Стоит задуматься о своем здоровье и пройти консультацию у врача людям, которые страдают от:
Это первые признаки жирового гепатоза печени, которые некоторые путают с проявлениями гастрита, язвы, расстройства кишечника, отравлением. Как правило, диагноз удается поставить, когда в органе уже начали происходить серьезные дегенеративные изменения. На поздних стадиях развития заболевания у пациента отмечается значительное увеличение размера печени, которое заметно невооруженным глазом. Помимо этого, человека беспокоит:
У пациента на фоне гепатоза могут возникать серьезные нарушения обмена веществ. Нередко болезнь провоцирует сильнейшие отеки, а также вызывает желтуху. Как правило, недуг развивается достаточно медленно, но по достижении последних стадий он способен принять необратимый характер.
Причины заболевания
Симптомы и особенности лечения жирового гепатоза печени могут различаться в зависимости от факторов, которые спровоцировали его появление. Специалисты отмечают, что наиболее распространенной и часто встречающейся причиной развития заболевания является избыточная масса тела. Если у человека наблюдаются проблемы с лишним весом, то риск появления у него гепатоза равняется 40 %. Помимо этого болезнь развивается на фоне:
Для того чтобы понять, как вылечить жировой гепатоз печени, важно определить его первопричину. Иногда заболевание может носить токсический характер, то есть возникать из-за злоупотребления человеком спиртных напитков. В таком случае говорят об экзогенных причинах появления недуга. Заболеть могут люди, которые:
Факторов, которые способны спровоцировать развитие недуга, множество. Среди них можно отметить и некоторые вирусные инфекции, например, гепатиты В и С. При этом, по данным статистики, заболевание чаще выявляет у женщин в возрасте от 40 до 60 лет (в период менопаузы), что может говорить о гормональных причинах его появления.
К какому врачу обратиться?
Специалисты настоятельно рекомендуют людям, которые испытывают вышеперечисленные симптомы, не пытаться справиться с проблемой самостоятельно. Если сразу обратиться за квалифицированной помощью, то побороть заболевание можно очень быстро. Выявить симптомы и назначить лечение жирового гепатоза печени могут:
Заболевание-невидимка: жировая болезнь печени
О том, что это за недуг, и почему ему следует уделять должное внимание, мы говорим с врачом-гастроэнтерологом «Клиника Эксперт Курск» Сошниковой Натальей Витальевной.
— Наталья Витальевна, что такое неалкогольная жировая болезнь печени?
Это понятие объединяет спектр клинических и структурных изменений печени, которые представлены стеатозом, неалкогольным стеатогепатитом, фиброзом и циррозом, и развиваются у пациентов, не принимающих спиртные напитки в количествах, токсичных для печени.
Гепатит С часто называют «ласковым убийцей». За что его так нарекли? Цитата из материала «Щит и меч от гепатита С. Как защитить себя и своих близких?»
— Неалкогольная жировая болезнь печени как-то кодируется по МКБ-10?
— Гепатоз, стеатоз и жировая болезнь печени – это один и тот же диагноз или это различные заболевания?
Строго формально не совсем так. Классификационно стеатоз (гепатоз) является первой фазой жировой болезни печени. Кроме стеатоза, имеется фаза стеатогепатита и цирроза.
НА СЕГОДНЯШНИЙ ДЕНЬ ЕДИНОГО, ХОРОШО
ИЗУЧЕННОГО МЕХАНИЗМА РАЗВИТИЯ
ЖИРОВОЙ БОЛЕЗНИ ПЕЧЕНИ НЕТ
— Жировая болезнь печени – это самостоятельное заболевание или это состояние может быть следствием какой-то другой болезни?
— В чём опасность этого заболевания? Что происходит с печенью при жировой болезни?
Дело в том, что эта патология проходит определённые стадии. Вначале в клетках печени начинает накапливаться жир (стеатоз). Позднее меняются их функции, и развивается воспалительный процесс (стеатогепатит). В последней, 3-й стадии, в печени разрастается соединительная ткань (фиброз, переходящий в цирроз).
— По каким причинам возникает это заболевание?
Основную роль играет инсулинорезистентность и изменение профиля гормонов-регуляторов жирового обмена (например, лептина). Это приводит к нарушению метаболизма жирных кислот, проникновению триглицеридов в клетки печени и их накоплению.
— Кто в группе риска?
Это лица с ожирением, сахарным диабетом 2 типа, артериальной гипертензией, ишемической болезнью сердца, гипотиреозом.
— Какими симптомами проявляет себя жировая болезнь печени?
Чаще всего признаков может не быть, т.е. её обнаруживают случайно, когда пациент проходит обследование по другому поводу.
ОПАСНОСТЬ ЖИРОВОЙ БОЛЕЗНИ ПЕЧЕНИ
В ТОМ, ЧТО ЕЁ НАЧАЛЬНЫЕ ФАЗЫ
ЗАЧАСТУЮ НИКАК НЕ ДАЮТ О СЕБЕ ЗНАТЬ
В третьей фазе, когда речь идёт о циррозе печени, проявления будут уже более явными. Это увеличение в объёме живота за счёт накопления в брюшной полости жидкости, кровохарканье и некоторые другие симптомы. В этом и заключается опасность жировой болезни печени, что начальные её фазы зачастую никак не дают себя знать.
— Как устанавливается диагноз? Существует ли «золотой стандарт» исследований при подозрении на неалкогольную жировую болезнь печени?
Наиболее часто выполняется развёрнутый биохимический анализ крови, липидограмма (общий холестерин, липопротеиды высокой и низкой плотности, триглицериды), УЗИ печени.
Насколько безопасен контраст? Бояться нечего, контрастное вещество является гипоаллергенным. Цитата из материала «Для чего нужен контраст при МРТ?»
Если картина заболевания «смазана», есть подозрения на другие патологии, может выполняться МРТ печени с контрастом (при отсутствии противопоказаний), эластометрия, а также биопсия ткани печени.
— Врач какой специальности занимается лечением жировой болезни печени?
Если гастроэнтеролога нет, больного может лечить терапевт, но опять же при содействии вышеуказанных специалистов.
— Жировой гепатоз излечим?
При ведении правильного, здорового образа жизни и получении адекватного лечения жировую болезнь печени можно стабилизировать в первой фазе заболевания. Таким образом предотвращается переход заболевания в более глубокие фазы и улучшается прогноз.
— Наталья Витальевна, расскажите о профилактике неалкогольной жировой болезни печени. Каких рекомендаций необходимо придерживаться для того, чтобы это заболевание не застало врасплох?
При ожирении необходимо снизить массу тела минимум на 10%. Важное условие: скорость снижения веса не должна превышать 500-1000 г в неделю. Более быстрый темп способен усугубить стеатоз и привести к стеатогепатиту.
Рекомендуется придерживаться средиземноморского типа питания (много овощей и фруктов, растительной клетчатки, рыбы), ограничивается жирное мясо, фастфуд, газированные напитки, консервы).
Другие материалы по темам:
Сошникова Наталья Витальевна
В 2003 году окончила лечебный факультет Курского государственного медицинского университета.
С 2003 по 2004 год училась в интернатуре по специальности «Терапия».
В 2005 году прошла профессиональную переподготовку по специальности «Гастроэнтерология».
В настоящее время работает на должности врача-гастроэнтеролога в «Клиника Эксперт Курск». Принимает по адресу: ул. Карла Либкнехта, д. 7.
Является действующим членом Российской гастроэнтерологической ассоциации (РГА) и Российского общества по изучению печени (РОПИП).
Первый раздел рекомендаций EASL по жировому гепатозу для пациентов
a. Что это за орган – печень, где она находится и каковы ее функции?
Печень выполняет чрезвычайно сложный набор функций, чтобы поддерживать его в здоровом состоянии. Через воротную вену она получает кровь с питательными веществами, всосавшимися из кишечника после еды, и таким образом играет важную роль в качестве первой точки фильтрации и дальнейшей обработки питательных веществ. Например, при обработке углеводов, белков и жиров. Она трансформирует их в строительные блоки для энергии и роста и высвобождает, когда это требуется другим органам. Когда вы только что поели и не нуждаетесь в немедленном использовании полученных энергетических субстратов, печень перерабатывает эти избыточные источники энергии и запасает в самой печени или где-либо еще в нашем теле, например, в жировой ткани, пока они не потребуются организму.
Это также означает, что печень играет важную роль в регуляции уровня сахара (глюкозы) крови и уровня жиров (липидов). К липидам относятся общий и несколько подтипов холестерина, а также триглицериды, которые представляют собой еще один тип молекул жира, циркулирующих в крови. Термин «липиды крови» также включает липопротеины, которые представляют собой более крупные составные структуры из молекул жира и белков.
Таким образом, печень играет центральную роль в функционировании всего организма. В связи с этим, она имеет сложную микроскопическую структуру. Наша печень выполняет все свои важные задачи в тишине: в ней не так много болевых рецепторов, и поэтому часто болезни печени не сопровождаются появлением боли, что является причиной, по которой многие хронические патологии печени остаются не диагностированными в течение длительного периода времени. Однако у некоторых людей печень может быть более чувствительной к боли, поэтому некоторые пациенты все же испытывают неопределенное чувство дискомфорта или даже боль при хроническом заболевании печени. Это объясняется давлением на капсулу печени, которая имеет болевую иннервацию.
b. Что такое неалкогольная жировая болезнь печени (НАЖБП)? В чем отличие между ней и неалкогольным стеатогепатитом (НАСГ)?
Стеатоз означает накопление жира в клетках. Когда подобное накопление происходит в клетках печени, это называется стеатоз печени или гепатостеатоз (жировой гепатоз). Существует несколько типов накопления жира в клетках. При неалкогольной жировой болезни печени жир (в основном триглицериды) хранится в виде капель. Размер этих капель может варьироваться, но в большинстве своем они достаточно крупные. В результате они заполняют всю внутреннюю часть клетки печени, оттесняя другие ее составляющие к клеточной стенке. 1
Здоровая человеческая печень содержит очень мало жировых капель или не содержит их вообще. Если же жировые капли имеются в более чем 5% клеток печени, ситуация расценивается как ненормальная или патологическая. У пациентов с жировым гепатозом, более чем 5% клеток печени содержат капли жира.
Накопление жира в печени в контексте заболевания, называемого неалкогольная жировая болезнь печени, в большинстве случаев происходит из-за сочетания потребления большего количества калорий, чем требуется организму, и ведения малоподвижного образа жизни. Иными словами, чаще всего, но не всегда, отложение жира в печени связано с избыточным весом или ожирением. 4,5
Все эти состояния называются метаболическими факторами, а их комбинация упоминается как метаболический синдром.
Определение метаболического синдрома
Метаболический синдром связан с повышенным риском развития множества других проблем со здоровьем и заболеваний. В настоящее время существует несколько определений метаболического синдрома. 8-11 Вот некоторая часть из них:
Таблица 1.
Критерии определения метаболического синдрома ВОЗ (1999)
Обязательный критерий: нарушение толерантности к глюкозе или диабет и/или инсулинорезистентность с сочетанием двух и более других факторов из списка:
Критерии определения метаболического синдрома Международной федерации диабета (2005)
Обязательный критерий: центральное (абдоминальное) ожирение с
с сочетанием двух и более других факторов из списка:
Первые упоминания о жировом гепатозе
Термин неалкогольная жировая болезнь печени был введен в употребление в 1980 году, но наблюдения за людьми с избыточным количеством жира в клетках печени при отсутствии других причин стеатоза (например, употребления алкоголя) проводились уже в 19 веке. 15 В то время доктора не понимали метаболической природы стеатоза, поэтому назвали болезнь исходя из того, чего нет. Поскольку в то время алкоголь был наиболее частой и хорошо изученной причиной гепатостеатоза, эту болезнь назвали неалкогольной. В контраст с большинством заболеваний, чьи названия связаны со своей причиной, эта болезнь получила название, показывающее, с чем она не связана. Таким образом, наименование данной патологии сопряжено с некоторыми проблемами (подробнее далее в разделе d) и подлежит обсуждению. 16,17
Рубцовая деформация печени – фиброз
Когда печень повреждена, она пытается восстановить себя путем создания новой, здоровой ткани. Если процесс повреждения продолжается, способность печени создавать достаточно здоровую ткань и устранять повреждения может быть исчерпана. Как следствие, начинает формироваться и накапливаться соединительная ткань, как в рубцовой ткани. Формирующиеся рубцы в печени называются фиброзом. У некоторых (но не у всех) пациентов с неалкогольным воспалением печени со временем развивается прогрессивный фиброз. Важны как количество соединительной ткани, так и характер ее распределения (где именно в печени находится фиброз на микроскопическом уровне). 1,18
Вместе, количество и распределение соединительной ткани показывают, насколько выражено повреждение. Наиболее часто это отображается с помощью шкалы из 5 стадий (от 0 до 4), основывающихся на том, что показывает биопсия печени (подробнее в раздел 5с). Эта шкала была разработана Сетью Клинических Исследований НАСГ (NASH Clinical Research Network (NASH CRN) в США и позже была включена в систему стеатоз-активность-фиброз (SAF). 18-20 Поскольку как количество, так и характер распределения соединительной ткани влияют на стадию, эта шкала не линейна: стадия 2 не означает, что при ней в два раза больше соединительной ткани, чем на стадии 1. Стадия 4 называется цирроз. Цирроз означает, что печеночная ткань содержит множество рубцов, а поверхность органа из гладкой превратилась в бугристую и «узловую». Хотя некоторые рубцы на этой стадии все еще могут уменьшиться, в целом изменения становятся все более и более необратимыми. Иногда печень способна функционировать почти нормально даже на 4 стадии фиброза/цирроза. Такое состояние называется компенсированный цирроз. Если печень не может функционировать должным образом или возникают другие проблемы, связанные с печенью (например, скопление жидкости в брюшной полости (асцит), пожелтение кожи и белков глаз (желтуха)), это называется декомпенсированным циррозом (Рис. 2). 21
Следует отметить, что иногда печень не работает должным образом даже при отсутствии цирроза, и любой тип снижения функции печени может оказать серьезное влияние на ваше здоровье и благополучие. Если заболевание прогрессирует или замедляется, вы можете изменить одну стадию на другую. 22 Часто используются такие термины, как значительный (significant) фиброз, что означает стадию фиброза не менее 2 на биопсии печени, и выраженный (advanced) фиброз, что означает стадию фиброза не менее 3. 1,18,19
Помимо наиболее широко используемой ступенчатой шкалы, основанной на стадиях фиброза от 0 до 4 (обозначаемой как F0-F4), существуют другие системы классификации с другими шкалами, что может привести к путанице. Если вам поставлен диагноз фиброза с данной стадией «F», Ваш врач должен объяснить, что именно это означает для вас.
Вставка 1 (основные определения)
c. Какова причина «ожирения печени»?
Как говорилось ранее, накопление жира в печени может иметь множество причин, и прежде чем установить диагноз, необходимо оценить другие возможные причины стеатоза.
Алкоголь и «ожирение печени»
Наиболее частой из альтернативных причин является злоупотребление алкоголем (алкогольная болезнь печени). Неалкогольная жировая болезнь печени по определению НЕ связана с избыточным потреблением алкоголя. Это означает, что пациенту нельзя установить такой диагноз, если он употребляет алкоголь в токсических для печени дозах или если избыточное употребление алкоголя имело место в прошлом. Пределы потребления алкоголя чаще всего определяются еженедельным потреблением менее 14 единиц для женщин и 21 единицы для мужчин (1 единица равна 8 г алкоголя, значение алкоголя, выраженное в единицах, поясняется во Вставке 2). Эти пределы соответствуют количеству алкоголя, которое само по себе вызывает стеатоз. 23 Недопустимо также «кутежное» пьянство (подразумевает принятие ≥4 единиц за день для женщин и ≥5 единиц за день для мужчин). 23 Данные ограничения не означают, что потребление алкоголя ниже этих пределов безвредно. Крайне сомнительно, можно ли считать безопасным употребление алкоголя в каких бы то ни было количествах. Установленные пределы означают лишь то, что прием алкоголя в меньших дозах, вероятно, не приведет к развитию стеатоза. Однако он может по-прежнему нести риск других проблем со здоровьем, в частности рака. 12,24
Вставка 2
1 алкогольная единица (АЕ) эквивалентна 8г спирта. Ниже приведены примеры некоторых распространенных алкогольных напитков с указанием процентного содержания в них спирта и их калорийности (данные с сайта https://www.drinkaware.co.uk/tools/unit-and-calorie-calculator):
Хотя и неалкогольная и алкогольная жировые болезни приводят к воспалению, фиброзу и циррозу, это все же разные болезни с разными причинами и подходами к лечению. 12,13 Важно отметить, что возможно наличие обеих патологий одновременно.
Действительно, хотя другие заболевания, способные приводить к стеатозу печени, должны быть исключены, прежде чем поставить диагноз, необходимо помнить, что возможно иметь более чем одного фактора, повреждающего печень. Примерами других состояний, вызывающих стеатоз печени, являются варианты стеатогепатита, ассоциированные с приемом лекарств, химиотерапии и токсичных веществ.
Неалкогольные причины «ожирения печени»
Со временем уровень понимания неалкогольной жировой болезни печени медицинским сообществом постепенно повысился. В настоящее время хорошо известно, что метаболические факторы играют наиболее важную роль в объяснении того, почему у многих людей развивается стеатоз печени. Существует сильная связь между стеатозом печени и ожирением. 4,5 Также существует сильная связь с реакцией организма на инсулин (сахарным диабетом второго типа и предиабетом). 3 Повышенные уровни липидов крови и высокое артериальное давление (гипертензия) также являются факторами риска. Как уже говорилось, все эти элементы являются компонентами метаболического синдрома (Вставка 3 и Табл. 1). 11 Это общие наблюдения, которые не всегда объясняют полную картину у конкретного человека. Не всегда понятно, почему у некоторых людей в печени накапливается жир. Возможно, определенную роль в этом играет генетическая предрасположенность, делая отдельных лиц более подверженными «ожирению печени», чем других. 5,25-27
Вставка 3
Один из ключевых механизмов связан с тем фактом, что люди эволюционировали на протяжении миллионов лет, чтобы жить в условиях недостатка пищи. Вот почему мы так любим сахар и почему у нас есть жировая ткань для хранения лишних калорий. Но в нашем современном обществе еда общедоступна. При этом она нужна нам в меньших количествах, потому что мы меньше двигаемся, чем наши предки. Эта комбинация увеличивает размеры нашей жировой ткани. Однако количество жира, которое она может содержать, ограничено. Если потребление пищи превышает запасающую способность жировой ткани, жир будет накапливаться где-нибудь еще, в том числе в печени. Следовательно, стеатоз печени тесно связан с нездоровым образом жизни, заключающимся в избыточном потреблении калорий, нездоровой диете и недостаточной физической активностью (Рис. 3 A,B). Генетические и другие факторы также определяют, сколько жира может запасать человек. 28 Эти факторы также влияют на то, насколько уязвима наша печень, когда ей приходится иметь дело с излишним жиром и его последствиями.
Типы жировой ткани
Существует несколько типов жировой ткани (Рис. 3). Жир, который находится в брюшной полости и тесно прилегает к кишечнику и печени, называется интра-абдоминальный или висцеральный жир. Жир, располагающийся прямо под кожей, называется подкожным жиром. Висцеральный жир более активно влияет на метаболические процессы, которые происходят внутри клеток. Эта жировая ткань также вырабатывает сигналы, которые помогают организму регулировать его энергетический обмен. 3 Таким образом, это не только запасающая ткань, но и активный регулятор обработки энергии в нашем теле. Однако этот тип жира также более склонен к перегрузке. Когда это происходит, жировые клетки сильно раздуваются и жировая ткань воспаляется из-за недостатка крови и, как следствие, поступления кислорода. Это приводит к повреждению и нарушению функции висцеральной жировой ткани. В результате воспаленная жировая ткань выделяет в кровь вредные вещества, которые могут приводить к повреждению печени. 3,29 Подкожная жировая ткань менее реактивна. Она запасает наши энергетические резервы, что очень важно для защиты нас от деструктивных последствий избытка калорий. Однако ее запасающая емкость ограничена. Предел емкости хранилища варьирует от одного человека к другому.
Генетические факторы и жировой гепатоз
d. Почему мы все еще называем ее неалкогольной? Есть ли альтернативные названия?
С ростом понимания патологии неалкогольной жировой болезни печени, некоторые эксперты стали утверждать, что это название более не является походящим. Метаболически-ассоциированная жировая болезнь печени представляется ряду экспертов альтернативным наименованием, поскольку отражает тот факт, что метаболические нарушения являются ключевым фактором в развитии болезни. 16 Однако это предложение еще не получило всеобщей поддержки. 17 Одна из причин заключается в том, что болезнь также возникает и прогрессирует у некоторых людей, не страдающих метаболическими нарушениями. 32
Одной из проблем с термином неалкогольной жировой болезни печени, как уже было разъяснено, является то, что название говорит нам, о том, чего нет, а не о том, что есть. Более того, строго говоря, этот диагноз требует исключения других хорошо известных причин накопления жира в печени. 13 Но метаболические факторы риска неалкогольного жирового гепатоза могут присутствовать одновременно с употреблением алкоголя в токсических для печени дозах (или с другой хорошо установленной причиной стеатоза). В этом случае ожирение печени имеет две причины одновременно. Также было продемонстрировано, что наличие двух причин вместе может усиливать прогрессирование заболевания до более тяжелых стадий и развития рака печени. 33–36 В таких смешанных случаях может быть трудно определить лидирующую причину, и кажется справедливым указать в диагнозе как неалкогольную, так и алкогольную причину. Это помогает избежать сосредоточения внимания и лечения только одной из причин, а также позволяет избежать стигматизации неправильных диагнозов или диагнозов, которые рассказывают только часть истории, что также создает риск неполного и неэффективного плана лечения.
По этим причинам существует поддержка идеи изменить название болезни на более подходящее, которое бы отражало суть патологии. Метаболически-ассоциированная жировая болезнь печени является лидирующей альтернативой, и процесс достижения косенсуса продолжается.
e. В чем различие между воспалением печени при неалкогольной или алкогольной болезни?
Неалкогольный стеатогепатит, исходя из названия, НЕ связан с избытком алкоголя, в то время как алкогольный стеатогепатит связан с текущим или существовавшем в прошлом избыточным употреблением алкоголя. 13
Злоупотребление алкоголем может приводить к стеатозу, стеатогепатиту и фиброзу. 12 Под микроскопом это выглядит примерно так же, как при неалкогольной жировой болезни. Как указано в Разделах 1.b и 1.c, Неалкогольная жировая болезнь печени описывается как наличие стеатоза и стеатогепатита, как при алкогольной болезни печени, но встречается у людей, не употребляющих чрезмерное количество алкоголя. 13 У большинства из этих пациентов эта болезнь связана с присутствием метаболических факторов риска. Те же, кто имеет метаболические факторы риска и пьет алкоголь, может иметь сразу и неалкогольную, и алкогольную болезни печени. Использование такого термина, как метаболически-ассоциированная жировая болезнь, решило бы проблему «неалкогольного» и исключающего характера определения, но концепция при этом остается той же: оба заболевания могут сосуществовать и приводить к жировой болезни печени смешанного происхождения. Не всегда ясно, какой из факторов играет ведущую роль. Для людей с метаболическими факторами риска и умеренным потреблением алкоголя причина заболевания не должна быть, как только алкоголь. Вместо этого их диагноз следует описывать, как имеющий потенциально смешанную причину жировой болезни печени, причем одна из этих причин является ведущим фактором повреждения.
Вторая часть рекомендаций клинических рекомендаций Европейской ассоциации по изучению болезней печени. Перейти по ссылке