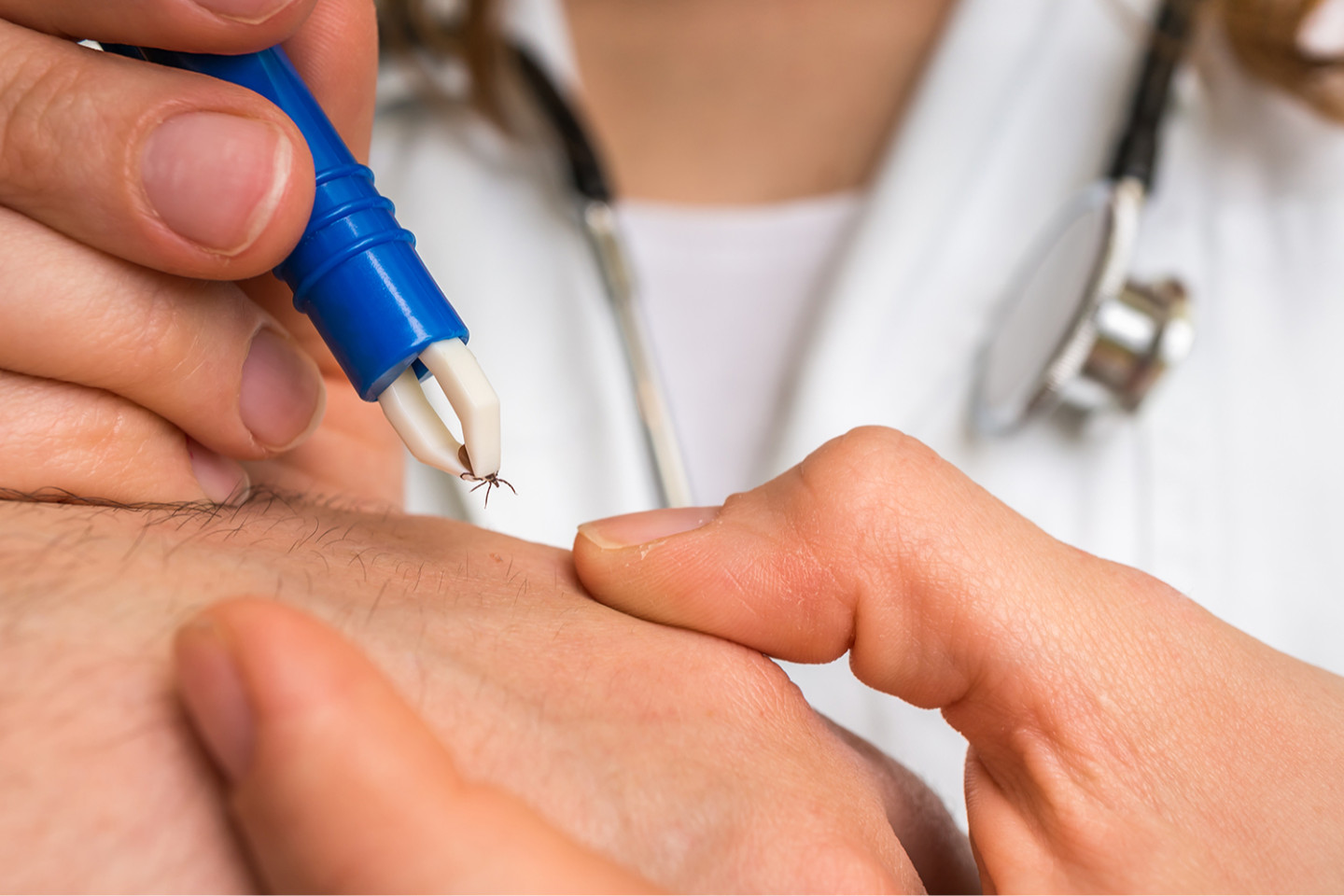
Болезнь лайма как лечить
Болезнь лайма как лечить
Боррелиоз или болезнь Лайма
Возбудитель боррелиоза
Стадии развития болезни
Стадии:
Ранняя локализованная стадия
Ранняя диссеминированная стадия
Ранняя диссеминированная стадия развивается, если по различным причинам не диагностируется и не лечится ранняя локализованная стадия. В среднем, это 4-6 недель от первичного инфицирования. Симптомы могут быть различными. Могут появляться вторичные эритемы в различных местах, и для боррелий, циркулирующих на территории Европы и РФ, чаще это неврологические синдромы: серозный менингит, невропатия лицевого нерва, различные варианты полинейропатий и полирадикулоневритов, сочетание серозного менингита с невропатией лицевого нерва и полирадикулоневритом носит название синдрома Баннварта.
В связи с этим, согласно действующим Санитарным Правилам, все пациенты в эпидемический сезон (апрель-сентябрь) с симптомами серозного менингита или неврита лицевого нерва должны быть обследованы скринингом на антитела к боррелиям.
Реже на этой стадии поражается сердце и его проводящая система (кардит, нарушение ритма) и суставы в виде моноартрита.
Терапия ранней диссеминированной стадии
Терапия этой стадии более длительная, при вовлечении нервной системы (менингит, полирадикулоневрит) назначаются антибиотики, проникающие через гематоэнцефалитческий барьер, однако, адекватная терапия позволяет прервать дальнейшее прогрессирование инфекционного процесса.
Поздняя стадия
Поздняя стадия обусловлена больше иммунными реакциями организма и перекрестными реакциями, обусловленными сходством определенных белков боррелий с белками тканей человека, что вызывает повреждение последних своей же иммунной системой. Наиболее частыми проявлениями этой стадии являются артриты и атрофический акродерматит.
Термин «хроническая стадия», часто встречаемый в старой литературе, не совсем корректен, так как после назначения терапии более длительным курсом, самого возбудителя в организме не остается, он нигде не прячется, как считают некоторые. Однако, после лечения могут оставаться стойкие, постоянные симптомы, уже не связанные с наличием в организме инфекционного агента.
Постлечебный синдром болезни Лайма (PTLDS)
Отдельно хочется сказать про PTLDS, что дословно можно перевести, как «синдром после лечения болезни Лайма», Министерством здравоохранения США предлагается термин «постоянные симптомы болезни Лайма». У некоторых пациентов после успешного лечения антибиотиками появляются такие симптомы, как усталость, головная боль, боли в суставах и мышцах, а также когнитивные проблемы. Эти симптомы в совокупности называют постлечебным синдромом болезни Лайма (PTLDS). Хотя некоторым пациентам с такими субъективными симптомами и ставится диагноз хронической болезни Лайма, нет четких доказательств того, что это в действительности так, или что в организме этих пациентов всё ещё сохраняются жизнеспособные бактерии Borrelia.
Диагностика
На стадии первичной локализованной инфекции диагноз ставится клинически, по типичным симптомам. В этот период антитела еще не успевают образоваться, и искать их смысла нет.
Серологическая диагностика
Исследование референс-методом
Как и при других инфекциях, в начале исследуются антитела методом ИФА (ELISA) и уже при сомнительных и положительных результатах выполняется исследование референс-методом (иммуноблот, Вестерн-блот, иммуночип) для уточнения стадии инфекции и исключения возможных ложноположительных реакций в ИФА. Нужно понимать, что наличие у тканей человека и боррелий сходных антигенных детерминант может вызывать ложноположительные реакции в данных исследованиях, как и при уже упомянутом сифилисе.
Люмбальная пункция
При наличии неврологических симптомов неврологом проводится люмбальная пункция и проводится анализ цереброспинальной жидкости (ликвора) в том числе проводтся исследование ЦСЖ на наличие антител методами имуноблота и нуклеиновых кислот боррелий методом полимеразной цепной реакции (ПЦР).
Пункция сустава
При подозрении на артрит в структуре клещевого боррелиоза врачом-ревматологом или ортопедом производится диагностическая пункция сустава и забором и исследованием синовиальной жидкости теми же методами (ПЦР и иммуноблот) для выявления в ней нуклеиновых кислот боррелий и антител.
Исследование крови альтернативными методами (ELISPOT)
Исследование крови альтернативными методами (ELISPOT), выполняемыми активно рекламируемой на определенных заинтересованных ресурсах коммерческой лабораторией в Германии диагностической ценности не представляет, результаты анализа не подлежат адекватной интерпретации, однако «обнаружение» большого количества различных патогенов провоцирует выраженную тревогу у восприимчивых людей со склонностью к пограничным и тревожным расстройствам.
Синдром Баннварта
Ольга Сартакова рассказывает о неврологической форме клещевого боррелиоза — синдроме Баннварта
Вторая половина весны, лето и первая половина осени — пик сезонной активности иксодовых клещей. И, соответственно, пик заболеваемости инфекциями, разносчиками которых они являются. Самая распространенная из них в Северном полушарии — лайм-боррелиоз [4]. Поэтому на этот раз рубрику «Именной синдром» мы решили посвятить одной из клинических форм лайм-боррелиоза — синдрому Баннварта.
Синдром Баннварта (клещевой боррелиоз лайма) характеризуется наличием триады симптомов: корешковые боли, периферический парез (в том числе лицевого и отводящего нервов) и менингит с лимфоцитарным плеоцитозом. Типичные для лайм-боррелиоза признаки (мигрирующая эритема, недомогание, анорексия, артралгия) могут отсутствовать, что затрудняет диагностику заболевания.
Историческая справка
В 1922 году французские врачи Гарин (Ch. Garin) и Бужадо (A. Bujadoux) описали пациента с менингоэнцефалитом, сочетавшимся с радикулоневритом и постепенно мигрирующими пятнами на коже [2].
В 1930 году шведский дерматолог Свен Хеллерстрём установил, что эти симптомы связаны с предшествующим укусом клеща. В 1941 году немецкий невролог Альфред Баннварт (1903–1970) опубликовал свои наблюдения пациентов с аналогичными симптомами, но хроническим течением заболевания. А в 1948 году шведский микробиолог Карл Леннхофф обнаружил спирохеты в образцах кожи, пораженной мигрирующей эритемой.
Кожные поражения, возникающие при хроническом клещевом боррелиозе, впервые были описаны еще в конце XIX — начале XX века, правда как самостоятельные нозологические единицы (австрийскими дерматологами Фердинандом Геброй и Морицем Капоши в 1883 году, немецким врачом Альфредом Бухвальдом в 1886 году, австрийским дерматологом Филиппом Йозефом Пиком в 1894 году, немецкими дерматовенерологами Карлом Герксгеймером и Куно Гартманном в 1902 году). В то время их даже не связывали с укусом клеща.
Общность всех этих заболеваний была открыта относительно недавно, после того, как 1 ноября 1975 года в городке Лайм (штат Коннектикут, США) сразу у двоих детей врачи диагностировали внезапно развившийся «ювенильный ревматоидный артрит». Потом с теми же жалобами (болью в суставах и характерными мигрирующими пятнами на коже) обратились несколько взрослых. В 1977 году ревматолог Аллен Стир (Allen C. Steere) и сотрудники Центра по контролю и профилактике заболеваний (Centers for Disease Control and Prevention) провели обследование и выявили, что в городе Лайм диагноз «ювенильный ревматоидный артрит» поставили 25% жителей. Также они установили, что болезнь возникает после укуса клеща.
Возбудитель болезни Лайма был выделен в 1982 году микробиологами Вилли Бургдорфером (Швейцария) и Аланом Барбуром (США). В честь швейцарского ученого и назвали эту разновидность боррелий — Borrelia burgdorferi.
То, что синдром, описанный Гарином, Бужадо и Баннвартом, и болезнь Лайма — боррелиоз имеют общую природу, установили в 1984 году [1]. В нашей стране инфекция впервые была серологически верифицирована в 1985 году у больных в Северо-Западном регионе [7].
Этиология или причина заболевания боррелиозом
Возбудители лайм-боррелиозов — спирохеты рода Borrelia (подвижные грамотрицательные бактерии в виде лево- или правовращающейся спирали). Это хемоорганотрофные анаэробы, облигатные паразиты с преимущественно внутриклеточным персистированием.
Для человека доказана патогенность трех из тринадцати геновидов боррелий: B. burgdorferi sensu stricto, B. garinii и B. afzelii. С высокой степенью вероятности также патогенными являются B. lusitaniae и B. valaisiana. Все эти геновиды распространены на территории России.
Боррелии названы в честь их первооткрывателя — французского микробиолога Амедея Борреля (1867–1936), изучавшего в начале ХХ века этот род спирохет.
Эпидемиология
Лайм-боррелиоз — природноочаговый зооноз с трансмиссивным механизмом передачи возбудителей. В природе боррелии циркулируют между клещами и дикими животными. Случаи заболевания широко распространены в лесной и лесостепной зонах. В среднем заболеваемость лайм-боррелиозом в России составляет 5,5% (в Северо-Западном регионе — до 11,5%) [7].
На территории России инфицированность клещей Ixodes persulcatus и I. ricinus боррелиями составляет 10‑70%. В 15% случаев клещи, помимо боррелий, инфицированы возбудителями клещевого энцефалита и/или эрлихиоза, что обуславливает возникновение случаев смешанной инфекции. Также 7‑9% клещей могут быть инфицированы одновременно несколькими геновидами боррелий [7].
Несмотря на то что боррелиозы — исторически довольно новая группа инфекционных заболеваний, не стоит полагать, что само заболевание появилось лишь недавно. Так, например, в статье, опубликованной на сайте информационного портала о науке nature.com 28 февраля 2012 года, сообщается, что фрагменты генома B. burgdorferi нашли в материале, извлеченном из останков человека, погибшего в Альпах 5300 лет назад [5].
Симптомы клещевого боррелиоза
Патогенез и клиническая картина
Чаще всего инфицирование человека происходит в результате присасывания клеща в местах с тонкой кожей и обильным кровоснабжением (шея, грудь, подмышечные впадины, паховые складки). Инкубационный период составляет от 2 до 30 дней (чаще всего — 2 недели). Выделяют 3 стадии развития лайм-боррелиозов, хотя клинически четкую границу между ними провести невозможно.
Стадия локальной инфекции
Боррелии, попавшие в кожу, поглощаются макрофагами и вызывают развитие местной воспалительной реакции: как опосредованно, за счет активации бактериофагов, так и непосредственно, за счет продукции экзотоксинов и высвобождения эндотоксинов. Иногда наблюдается незавершенный фагоцитоз, и создаются условия для последующей персистенции микроорганизмов.
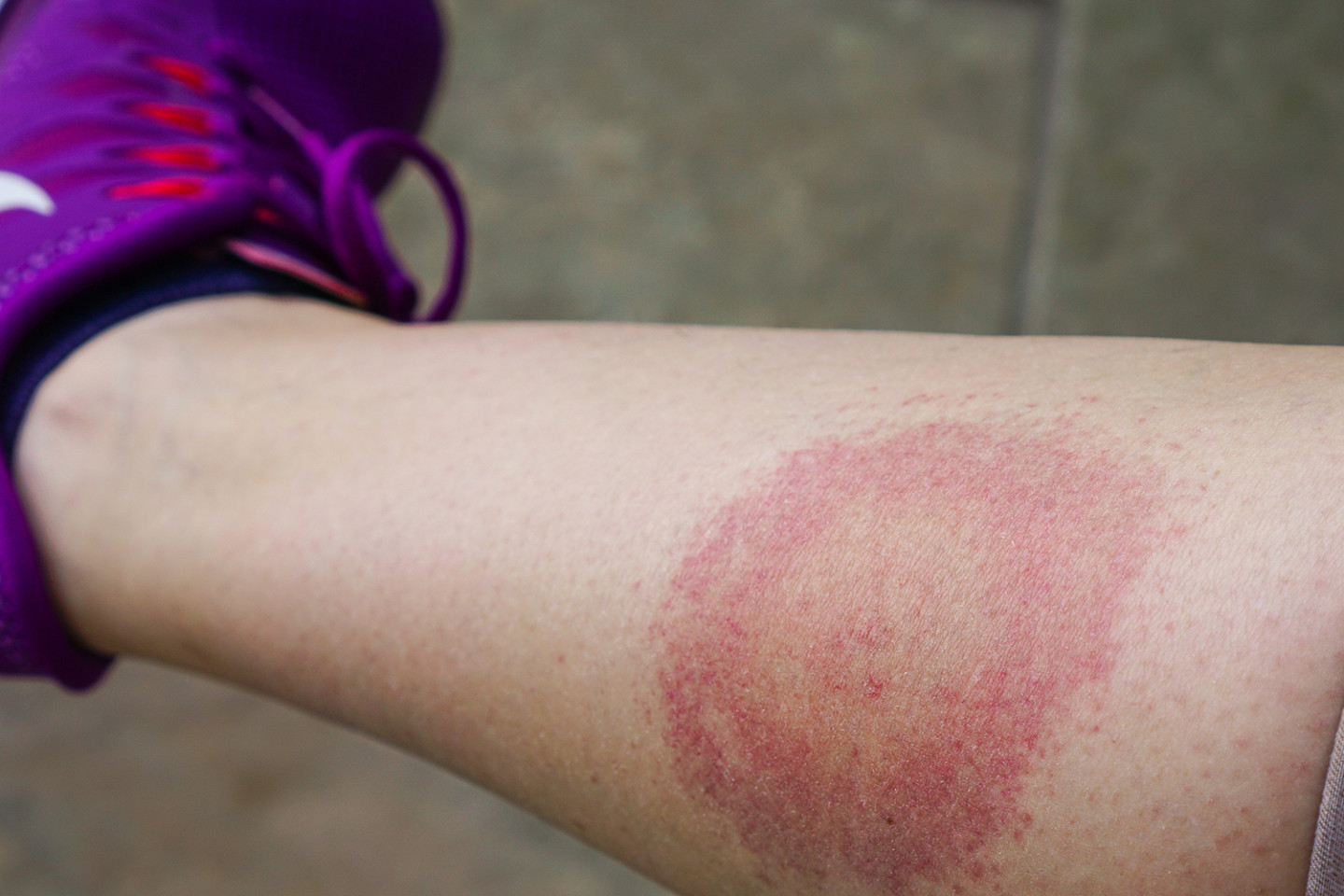
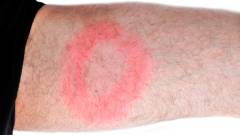
В этот период самочувствие больных относительно удовлетворительное, синдром общей интоксикации выражен слабо, а в месте внедрения наблюдается характерная мигрирующая эритема. В месте первоначального накопления, боррелии подвергаются активному воздействию факторов воспаления, теряют подвижность, количество их уменьшается, явления местного воспаления снижаются, и в центре эритемы формируется «просветление» (кожа бледнеет или приобретает синюшный оттенок). Размер пятна — 5‑15 см. Формирование новых колец или пятен гиперемии связано с новыми генерациями боррелий, способных к самостоятельному поступательному перемещению на соседние участки, где концентрация факторов воспаления еще невысока.
Эритема исчезает через 3‑4 недели. В ряде случаев, при достаточном иммунном ответе организма, наступает полная элиминация возбудителя, и заболевание заканчивается уже на этой стадии.
Иногда мигрирующая эритема при боррелиозе не развивается вовсе, а заболевание манифестирует с симптомов общей интоксикации — клинических проявлений второй фазы.
Стадия диссеминации
На 4‑6 неделе, по мере накопления возбудителей в первичном очаге, они распространяются по организму с током крови, лимфы, а также благодаря собственной подвижности. Клинически генерализация инфекции сопровождается симптомами общей интоксикации и поражениями различных органов. У 5‑10% больных, из тех, у которых заболевание манифестировало мигрирующей эритемой, на этой фазе образуются дочерние кожные очаги. Они очень похожи на первичный очаг, но по размеру обычно меньше.
Стадия органных поражений
Развивается в результате длительного воздействия возбудителей на органы и системы. Могут поражаться кожа, центральное и периферическое звено нервной системы, опорно-двигательный аппарат, сердце и др. На первый план выходят гуморальный (антитела и система комплемента) и клеточный (активированные Т-лимфоциты) иммунный ответ. Антигенный спектр боррелий весьма вариабелен и различен не только у разных геновидов, но и среди изолятов одного геновида. При длительной персистенции микроорганизмов в тканях на поверхности боррелий образуются мембранные выпячивания, содержащие липопротеиды OspA, OspB, OspC — мощные индукторы воспалительных реакций. Они активируют макрофаги и Т- и B-лимфоциты. При этом продуцируемые антитела обладают перекрестной иммунологической активностью как в отношении антигенов боррелий, так и тканевых белков (аксональных белков ткани, белков синовиальных оболочек и др.). В итоге со временем ведущую роль в патогенезе начинают играть аутоиммунные механизмы, а боррелиозная инфекция выполняет роль триггера [7].
B. burgdorferi, кроме того, синтезируют экзотоксин, получивший название Bbtox1. Его действие аналогично ботулотоксину С2 и обуславливает воздействие боррелий на нервную систему.
Чаще всего наблюдается поражение именно нервной системы: серозный менингит или менингоэнцефалит, неврит черепных нервов, радикулоневрит. При развитии менингита появляются головная боль, тошнота, рвота, светобоязнь, повышенная чувствительность к звуковым и световым раздражителям, болезненность при движении глазных яблок. Выявляется умеренная ригидность затылочных мышц, снижение или отсутствие брюшных рефлексов. Спинномозговая жидкость прозрачная, давление ее в пределах нормы, часто наблюдается умеренный лимфоцитарный плеоцитоз (100‑300 клеток в 1 мкл) на фоне повышенного содержания белка (до 0,66‑1,0 г/л) и нормальной или несколько повышенной концентрации глюкозы. У трети больных наблюдаются нарушение сна, рассеянность, снижение памяти, повышенная возбудимость, эмоциональная неустойчивость, тревожность (признаки астено-невротического синдрома).
Невриты черепных нервов встречаются примерно у половины больных с неврологическими расстройствами [7]. Наиболее часто поражается VII пара (парез лицевых мышц без нарушения кожной чувствительности). Если в патологический процесс вовлечена V пара, больной ощущает онемение и покалывание пораженной половины лица, боли в области уха и нижней челюсти. Могут также поражаться глазодвигательные нервы с нарушением конвергенции, зрительные — с нарушением зрения, слуховые — с нарушением слуха, реже языкоглоточный и блуждающий нервы.
Нарушения со стороны спинномозговых нервов наблюдается у трети больных с неврологической симптоматикой [7]. Если расстройства развиваются по чувствительному типу, больные жалуются на сильные боли в шейном отделе, плечевом поясе или пояснице, иррадиирующие в одну или обе соответствующие конечности, а также онемение или другие неприятные ощущения в этой области. Если по двигательному типу — на слабость мышц, а при физикальном обследовании в этих зонах выявляют гипотонию и снижение или выпадение сухожильных рефлексов. Также расстройства могут развиваться по смешанному типу.
Собственно синдромом Баннварта называют сочетание всех этих поражений нервной системы. Мигрирующая эритема наблюдается только у 40% таких больных [1].
Другими органами-мишенями боррелиозной инфекции являются сердце, суставы и кожа. При поражении сердца развивается миоперикардит, суставов — реактивные артриты (у 2‑10% больных лайм-боррелиозом), кожи — доброкачественная лимфоцитома [7].
Диагностика боррелиоза
Помимо характерных клинических проявлений, важен эпидемиологический анамнез (нахождение в эндемичных районах, присасывание клеща в последние 10‑14 дней). В лабораторной диагностике чаще всего используют микроскопирование различных материалов (крови, ликвора, лимфы, внутрисуставной жидкости, биоптатов тканей и т. д.). Культуральные методы из‑за трудоемкости выращивания культур боррелий используют крайне редко, а ПЦР и серологические методы для выявления боррелиоза у нас пока используются не широко.
Если в клинической картине преобладает симптоматика синдрома общей интоксикации, дифференциальный диагноз приходится проводить с ОРЗ; при наличии эритемы — с эритемной формой рожи и аллергической реакцией на укус насекомых; в случае безэритемных форм при наличии в анамнезе укуса клеща — с клещевым энцефалитом; если в остром периоде ведущим является менингиальный синдром, то дифференциальный диагноз проводится с серозными менингитами другой этиологии.
Лечение клещевого боррелиоза и прогноз
Больные со среднетяжелой и тяжелой степенью боррелиоза подлежат госпитализации в инфекционные отделения. При легких формах возможно амбулаторное лечение. В качестве этиотропной терапии назначают антибиотики тетрациклинового ряда или полусинтетические пенициллины (перорально или парентерально). При хронических формах или рецидивах препаратами выбора являются цефалоспорины III‑IV поколения (например, цефтриаксон). Патогенетическая терапия зависит от того, какие синдромы преобладают в клинической картине. При высокой лихорадке и выраженных явлениях менингита для уменьшения интоксикации и коррекции кислотно-основного состояния назначают парентеральное введение глюкозо-солевых изотонических растворов. С целью дегидратации головного мозга назначают мочегонные (фуросемид, реоглюман). При выраженных головных и радикулярных болях используют внутримышечные и внутривенные введения баралгина, максигана, анальгина. В случае появления признаков отека и набухания головного мозга назначают глюкокортикостероиды.
Для улучшения микроциркуляции в тканях и ускорения процессов ремиелинизации — сосудистые средства (трентал, инстенон, кавинтон), антиоксиданты (витамин Е, С, солкосерил, актовегин), а также препараты, стимулирующие обменные процессы в нервной ткани (ноотропы, витамины группы В), нестероидные противовоспалительные средства (индометацин, пироксикам), аналгетики (парацетамол, трамал), препараты, улучшающие нервно-мышечную проводимость (прозерин, оксазил, убретид).
Неврологические симптомы при лечении обычно полностью исчезают через несколько месяцев. Астено-невротический синдром может сохраняться до 12 месяцев.
Эритема обычно исчезает через 3‑4 недели (реже — через несколько месяцев). На ее месте наблюдается шелушение кожи, гиперпигментация, а больной будет отмечать зуд, покалывание и снижение болевой чувствительности.
При отсутствии лечения или нерациональной терапии синдром Баннварта принимает хроническое течение, при котором прогрессирующее воспаление со временем приводит к атрофическим и дегенеративным изменениям нервной системы. У больных при этом наблюдаются нарушения сна, рассеянность, снижение памяти, эмоциональная неустойчивость, тревожность. Поскольку в основе патогенеза на данном этапе лежит демиелинизация нервных волокон, прогрессирующий энцефаломиелит нередко имитирует рассеянный склероз, также могут развиваться эпилептиформные припадки, энцефалопатия. Часто поражаются черепные нервы, особенно вестибулокохлеарный (15–80% случаев), на втором месте — зрительный (5–10%) [7]. Если страдает слуховая ветвь VIII пары, больные отмечают звон в ушах, снижение слуха; если вестибулярная — головокружения, возникающие при резком повороте головы или тела. При поражении II пары снижается острота зрения одного или обоих глаз, изменяются поля зрения, появляются скотомы, снижается яркость или контрастность видения, искажаются цвета. О поражении спинномозговых нервов свидетельствует нарушение чувствительности и парезы в шейном, плечевом и/или поясничном отделе.
В 40‑60% случаев хроническое течение нейроборрелиоза сочетается с поражением кожи, в результате чего развивается хронический атрофический акродерматит. А в 30‑35% случаев — с реактивными артритами.
В 1992 году Ульрих Рильке и Винфред Барнетт описали пациента, у которого в результате хронического нейроборрелиоза, развился шизофреноподобный психоз. После недельного курса цефтриаксона психоз удалось купировать [6]. А в 1999 году Александр Хесс и Йоханесс Бухман описали случай 42‑летней пациентки, у которой шизофреноподобный психоз и вовсе был единственным проявлением боррелиоза [3].
Профилактика
В США в 1998 году лицензированы две моновалентные рекомбинантные вакцины с эффективностью около 65‑80%. В России работ по разработке вакцины против лайм-боррелиоза пока не ведется. Зато активно используется экстренная антибиотикотерапия — в тех случаях, когда было точно установлено, что присосавшийся клещ был инфицирован боррелиями.
Поделиться ссылкой с друзьями ВКонтакте Одноклассники
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Болезнь Лайма
Авторы: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru
врач, к. м. н., Толмачева Е. А., e.tolmacheva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Болезнь Лайма – инфекционное заболевание, вызываемое спирохетами Borrelia burgdorferi и передающееся клещами. Характеризуется наклонностью к хроническому и рецидивирующему течению и преимущественным поражением кожи, нервной системы, опорно-двигательного аппарата и сердца.
Это заболевание впервые было выявлено в 1975 г в местечке Лайм (США), когда у группы пациентов был обнаружен артрит, который характеризовался необычным течением.
Заражение происходит при укусе инфицированным клещом. Возбудители Borrelia burgdorferi со слюной клеща попадают в кожу и в течение нескольких дней размножаются, после этого они распространяются на другие участки кожи и внутренние органы (в т.ч. сердце, головной мозг, суставы). Возбудители в течение длительного времени (годами) могут сохраняться в организме человека, обусловливая хроническое и рецидивирующее течение заболевания. Хроническая форма заболевания может развиться через много лет после заражения. Болезнь Лайма диагностируется на основании специального исследования крови и симптомов.
В настоящее время имеются методики, которые позволяют распознать заболевание быстрее, чем использовавшиеся ранее тесты на антитела.
Причины
Укус клеща Ixodia dammini, который является переносчиком спирохеты Borrelia burgdorferi.
Cимптомы болезни Лайма
Через 1-1,5 мес развиваются признаки поражения нервной системы, сердца или суставов.
Наблюдаются гриппоподобные симптомы, такие как головная боль, слабость, лихорадка, усталость, боли в горле, мышечные боли.
Суставы горячие, отечные и болезненные (наиболее часто поражаются коленные суставы), боли в мышцах и сухожилиях.
Со стороны сердца: аритмия, повышение частоты сердечных сокращений, брадикардия, боли в грудной клетке, головокружение, укорочение дыхания.
Осложнения и возможные последствия болезни Лайма
Болезнь Лайма чаще всего возникает поздней весной или ранним летом. Через 1-2 недели гриппоподобные симптомы, которые могут сопровождаться сыпью, обычно исчезают. Недавние исследования показали, что бактерии могут проникать в головной и спинной мозг на ранней стадии заболевания.
При отсутствии лечения на ранней стадии заболевания спустя несколько недель или месяцев развиваются осложнения со стороны сердца, суставов, нервной системы. Однако даже у пациентов, получавших терапию на ранней стадии, осложнения развиваются в 15% случаев.
Т. к. симптомы неспецифичны, болезнь Лайма часто неправильно диагностируется и расценивается как ревматоидный артрит, менингит, рассеянный склероз.
Слабость, изменения настроения и неврологические симптомы являются частыми причинами ошибочной диагностики психических заболеваний, синдрома хронической усталости, других редких заболеваний, которые могут сопровождаться подобными симптомами.
Заболевание редко заканчивается летальным исходом, но осложнения со стороны сердца могут проявляться опасными для жизни аритмиями, инфекциями при беременности, которые могут привести к выкидышу.
Что можете сделать Вы
При появлении тяжелой слабости, необходим отдых. Ацетилсалициловую кислоту или парацетамол можно принять для облегчения гриппоподобных симптомов и болей в суставах. При поражении суставов необходим покой, иначе возможно необратимое повреждение пораженных суставов.
Лечение и профилактика
Что может сделать врач
Для лечения болезни Лайма назначают антибиотики, обычно тетрациклины или пенициллины, которые применяют внутрь по крайней мере в течение 2 недель. В тяжелых случаях требуется в/в введение антибиотиков, иногда в течение нескольких месяцев или более.
Чем раньше начато лечение, тем оно эффективнее.
Если произошло заражение беременной женщины, то она должна как можно скорее сообщить об этом лечащему врачу, даже при отсутствии симптомов.
При подозрении на болезнь Лайма врач должен назначить лечение еще до получения результатов проб крови. Беременным и пациентам с тяжелым течением заболевания требуется госпитализация и/или в/в антибиотикотерапия.
Длительное лечение осложнений зависит от пораженных органов. Для восстановления пораженного сустава может потребоваться хирургическое вмешательство.
Данная страница не существует!
Услуги инфекционной клиники
Диагностика, профилактика и лечение
Фиброэластометрия и УЗ-диагностика молочных желез, щитовидной железы, мошонки, брюшной полости
Биохимия. Анализ крови: общий, клинический. Анализы на витамины, микроэлементы и электролиты. Анализ на ВИЧ-инфекцию, вирусные гепатиты, бактерии, грибки и паразиты
Максимально точное определение выраженности фиброза печени неинвазивным методом при помощи аппарата FibroScan 502 TOUCH
Гинеколог в H-Сlinic решает широчайший спектр задач в области женского здоровья. Это специалист, которому вы можете полностью доверять
Дерматовенерология в H-Сlinic — это самые современные и эффективные алгоритмы диагностики и лечения заболеваний, передающихся половым путем, грибковых и вирусных поражений, а также удаление доброкачественных невусов, бородавок, кондилом и папиллом
Возможности вакцинопрофилактики гораздо шире Национального календаря прививок. H-Clinic предлагает разработку плана вакцинации и современные высококачественные вакцины в наличии
Терапевт в H-Сlinic эффективно решает задачи по лечению заболеваний, которые зачастую могут становиться большой проблемой при наличии хронического инфекционного заболевания
Врач-кардиолог H-Сlinic проведет комплексную диагностику сердечно-сосудистой системы и при необходимости назначит эффективное терапию. Сердечно-сосудистые проблемы при инфекционных заболеваниях, требуют специфичных подходов, которые мы в состоянии обеспечить
Наша цель — новое качество вашей жизни. Мы используем современные диагностические алгоритмы и строго следуем наиболее эффективным протоколам лечения.
Общая терапия, Инфекционные заболевания, Гастроэнтерология, Дерматовенерология, Гинекология, Вакцинация, УЗИ и фиброэластометрия, Кардиология, Неврология
Биохимия, Общий/клинический анализ крови, Витамины и микроэлементы/электролиты крови, ВИЧ-инфекция, Вирусные гепатиты, Другие инфекции, бактерии, грибки и паразиты, Комплексы и пакеты анализов со скидкой
В наличии и под заказ качественные бюджетные решения и препараты лидеров рынка лечения инфекционных болезней. Аптека H-Clinic готова гибко реагировать на запросы наших клиентов. Мы поможем с оперативным поиском препаратов, которые обычно отсутствуют в сетях.
Клещевой системный боррелиоз: что такое болезнь Лайма и как ее лечить
Материал проверил Дмитрий Вихров, врач-эпидемиолог, врач-дезинфектор «СЭС Чистый Город», автор блога @virxoff
Что такое болезнь Лайма
Болезнь Лайма (лайм-боррелиоз, клещевой системный боррелиоз)— инфекционное заболевание, которое вызывают бактерии вида Borrelia. Они передаются человеку при укусе инфицированного черноногого или оленьего клеща. Клещ заражает животных после укуса — болезнью часто страдают олени, птицы и грызуны. Чем дольше членистоногое находится на коже, тем выше вероятность заражения. Обычно для передачи инфекции нужно 24–36 часов. Укус безболезненный, и многие пациенты его даже не замечают, а позже сталкиваются с симптомами, не обнаружив самого возбудителя. Укус не всегда приводит к заражению. В слюнных железах клещей бактерий совсем немного, в основном они заселяют кишечник.
Болезнь Лайма была впервые обнаружена в городе Олд-Лайм, штат Коннектикут, в 1970-х годах, но определить ее причину врачам удалось только в 1982 году. Это наиболее распространенное клещевое заболевание в Европе и США. Ему подвержены жители лесных районов. При этом вовсе необязательно, что человек любит проводить время среди деревьев: часто клещ попадает к нему через домашних животных после свободного выгула.
Боррелиоз — бактериальное заболевание, оно хорошо лечится антибиотиками, особенно на ранней стадии. При более позднем проявлении или хронических симптомах зачастую требуется внутривенное введение антибиотиков на протяжении нескольких недель. Болезнь часто диагностируют в разных концах планеты, в разное время ею страдали Аврил Лавин, Алек Болдуин и Белла Хадид.
Возбудитель болезни Лайма
Причиной лайм-боррелиоза считаются несколько разновидностей бактерий одного вида: Borrelia burgdorferi, Borrelia garinii и Borrelia afzelii. Это микроаэрофилы — организмы, которым для роста необходим кислород в воздухе или тканях организма хозяина. Их переносят клещи рода Ixodes, жизненный цикл которых — около трех лет. Они живут в низких травах и кустарниках.
Очаги распространения болезни Лайма фиксируют в лесах умеренного климата, которые есть практически на всей территории России от Сахалина до Калининграда. Те же местности, как правило, заселены клещевым энцефалитом, который диагностируют реже, чем боррелиоз. Оба заболевания имеют сезонный характер — зависят от активности клещей. Нередко у одного пациента встречается целый набор инфекций, потому что клещ может быть заражен одновременно несколькими видами бактерий. Помимо укуса клеща и попадания его фекалий на кожу, встречаются случаи заражения при употреблении свежего коровьего или козьего молока.
Симптомы болезни Лайма
Признаки заражения редко отличаются у детей и взрослых. Как правило, симптомы включают:
Согласно одному из ранних исследований болезни Лайма, у 89% детей, зараженных боррелиозом, обнаруживалась специфическая сыпь [1]. Главная опасность в том, что яркие симптомы могут проявиться спустя месяцы и даже годы после укуса клеща. До этого бактерии развиваются в организме в скрытой форме. Но некоторые признаки укуса можно заметить в первый месяц после контакта с клещом. Нередко увеличиваются лимфатические узлы, повышается температура и диагностируется мигрирующая эритема — сыпь, начинающаяся от места укуса. Пятно расширяется в течение нескольких дней, достигая 30 см в диаметре. Пораженное место зудит и болит.
Поздние симптомы могут проявиться [2]:
Диагностика и лечение
Диагностика в первую очередь основывается на факте укуса клеща. Врач может предположить наличие болезни, если пациент проживает в районе, где зафиксированы случаи боррелиоза. Проводится осмотр тела на предмет наличия сыпи и эритем. Самый надежный показатель — анализ крови. Также могут назначить иммуноферментный анализ, определяющий наличие антител к белкам B. burgdorferi.
Дмитрий Вихров: «Мигрирующая эритема (увеличивающаяся в сторону от места укуса) на месте укуса клеща появляется в период от 2 до 30 дней с момента укуса у 60–90% пациентов. Это так называемый первичный аффект, главный признак заболевания. Вопрос о необходимости экстренных профилактических мероприятий (введение специфического иммуноглобулина, антибиотикопрофилактика) решается в течение 72 часов после присасывания в случае получения положительного результата лабораторных исследований (клещ, кровь пострадавшего). После удаления клеща в течение месяца необходимо следить за состоянием здоровья и при повышении температуры или появлении головной боли, слабости немедленно обратиться к врачу, сообщив о факте присасывания клеща и полученной ранее медицинской помощи.
Не надо забывать, что клещи переносят более десяти инфекций. И заражение несколькими болезнями может непредсказуемо осложнить выздоровление, несмотря на применение антибиотиков. Во всех случаях присасывания клеща необходимо врачебное наблюдение и беспрекословное выполнение предписаний. На сегодняшний день гарантировано 100% выздоровление при своевременном обращении за медицинской помощью и адекватном лечении».
Последствия болезни Лайма
Пациентов с диагностированным боррелиозом, как правило, госпитализируют в инфекционное отделение больницы. Если симптомы неярко выражены, отсутствует лихорадка и интоксикация, можно лечиться амбулаторно. Для борьбы с инфекцией врачи используют антибиотики. Все люди, у которых была диагностирована и подтверждена болезнь Лайма, подлежат обязательному диспансерному наблюдению в последующие два года.
Поздние проявления не вылеченного вовремя боррелиоза могут выражаться в ревматологических, кардиологических и неврологических проблемах со здоровьем. В таких случаях последствия устраняют врачи соответствующей квалификации. От болезни Лайма не существует вакцины. Лучшая профилактика — избегать мест скопления клещей в весенне-летний сезон. Если вас все-таки укусили и вы нашли клеща, впившегося в кожу, его нужно правильно удалить, захватив тело максимально близко к голове.
Заразна ли болезнь Лайма
Ученые не обнаружили доказательств того, что болезнью Лайма можно заразиться от человека. Согласно Центру по контролю и профилактике заболеваний, заражение боррелиозом во время беременности может повлечь передачу инфекции плоду [3]. Но исследование, проведенное в 2009 году с участием 66 беременных женщин, показало, что у пациенток с болезнью Лайма риск неблагоприятных исходов беременности значительно выше [4]. При этом нет сообщений о передаче боррелиоза младенцам через грудное молоко. Болезнь Лайма хоть и содержится в жидкостях организма, но не передается воздушно-капельным, половым путем или при переливании крови.
Комментарий врача
Дмитрий Вихров, врач-эпидемиолог, врач-дезинфектор «СЭС Чистый Город», автор блога @virxoff
Клещи не падают на людей с деревьев, потому что не поднимаются выше 70 см от земли. У них есть чувствительный орган, регистрирующий вибрацию травинки и веточки, сигналы от которого останавливают их от дальнейшего подъема. Клещи сидят на травинках почти неподвижно, но двигательная активность резко повышается, когда они попадают на человека. Членистоногие чувствуют перепад температуры тела в сотые доли градуса. Поэтому безошибочно находят путь с поверхности одежды к коже человека. Они выбирают участок с наиболее теплой и тонкой кожей, на котором сосуды подходят максимально близко к поверхности. Как правило, это зоны паха, пупка, подмышек, под грудью, под ягодицами, под лопатками, участками прилегания резинок нательного белья. Во время укуса клещ вводит слюну, которая может содержать инфекционный агент. Поэтому можно заразиться без присасывания клеща, просто неосторожно сходив в лес без средств защиты.
Не надо путать репеллентные средства защиты и акарицидные. Первые (их можно наносить на кожу) отпугивают клещей, вторые (их наносят только на одежду) убивают. Поэтому максимальную защиту от клещей могут обеспечить так называемые акарицидно-репеллентные средства для обработки одежды и репелленты для обработки кожи и одежды. От иксодовых клещей используют репеллентные составы, имеющие на этикетке или вкладыше указание на назначение для защиты от клещей семейства Ixodidae. В состав входят наиболее эффективные в отношении этой группы членистоногих репелленты (ДЭТА, акреп). Это средства высшей категории эффективности, они предназначены для нанесения на кожу (для защиты от насекомых) и одежду (для защиты от насекомых и клещей). Рекомендуемая норма расхода средства при этом превышает таковую для защиты от прочих насекомых. Защитное действие репеллентных средств от клещей, как правило, не превышает 95%. Поэтому на этикетке обязательно пишут: «Средство обеспечивает неполную защиту от клещей! Будьте внимательны!»
Также используют акарицидные средства. В их состав входят наиболее эффективные пиретроиды, содержащие циан-группу. Они вызывают быстрое наступление паралича у клещей, попавших на одежду. Такие акарицидные средства могут быть рекомендованы для защиты как от клещей, так и от блох.
Клещи, вопреки расхожему мнению, сами не передвигаются на значительные расстояния. Из леса на участок они приедут за год до нападения на человека. А привезут их на себе мыши, птицы или другие дикие животные, кровью которых клещ питается. Он отпадет на участке, оставит потомство, а на следующий год молодые клещи смогут укусить вас или питомцев. Где была одна взрослая самка клеща, будет до двух тысяч молодых паукообразных. По крайней мере, столько яиц откладывает взрослая особь. Поэтому дачный участок необходимо обрабатывать два раза в год — весной и осенью. За последние 30 лет риск присасывания клеща и заражения болезнью Лайма в Европе вырос в 15 раз (данные ВОЗ). Заражение после укуса клеща (и без него) может произойти с вероятностью до 40%.
Чтобы обезопасить себя от клещей, необходимо соблюдать следующие правила:
Если вас укусили, следует действовать в соответствии со следующим алгоритмом:
1. Клеща необходимо удалить как можно быстрее. Для извлечения пострадавшему необходимо обратиться в ближайшую лечебно-профилактическую организацию.
2. Если нет возможности сразу обратиться за медицинской помощью, то как можно быстрее самостоятельно удалите присосавшегося клеща, соблюдая рекомендации:
Ни в коем случае нельзя раздавливать клеща, так как можно втереть возбудителя в кожу и заразиться «клещевыми» инфекциями.
Удаленного клеща следует поместить в герметичную емкость и как можно быстрее доставить в медицинскую организацию для дальнейших исследований. Сдать его с целью определить носительство инфекции можно в Центры гигиены и эпидемиологии ( ФБУЗ) в вашем регионе.
Требуйте от администраций учреждений отдыха, мест организованного отдыха на природе подтверждения проведенных акарицидных обработок в текущем сезоне.
Болезнь Лайма (клещевой боррелиоз)
В 1975 году в городе Олд-Лайм впервые был зафиксирован случай клещевого боррелиоза. Поэтому в честь этого населенного пункта второе название недуга — болезнь Лайма. По своей сути он представят природноочаговое заболевание инфекционной этиологии. Передается боррелиоз через укус насекомого, а именно — иксодового клеща. Подвержены этому заболеванию не только жители Северной Америки, но также многих стран Европы и Азии. В России впервые случай болезни Лайма был диагностирован в 1985 году. Несвоевременное выявление недуга может спровоцировать хроническую форму. Она трудно поддается лечению.
Симптомы болезни Лайма
Недуг имеет инкубационный период. Он может длиться от трех до тридцати дней. Протекает заболевание в несколько стадий. Каждая из них сопровождается особой клинической картиной. Так, например, первая стадия в 7-10 % случаев протекает бессимптомно. В таком случае диагностировать заболевание можно только с помощью лабораторных анализов крови. Вызвать беспокойство должны следующие проявления:
Кроме вышеперечисленных проявлений, больные также могут жаловаться на признаки интоксикации. Они выражаются в виде тошноты, рвоты. Также в ряде случаев боррелиоз сопровождается катаральными симптомами, например:
Кроме того, пациента беспокоит скованность движений в области шеи. Однако самым отличительным признаком болезни Лайма считается эритема. Возникает она примерно у 80 % пациентов. Эритема представляет собой небольшой красный узелок, постепенно увеличивающийся в размерах. Может достигать до 20-60 см в диаметре. Кожа возле эритемы сильно зудит, а при пальпации сопровождается болезненностью.
При отсутствии своевременной диагностики недуг быстро прогрессирует, и возникают более специфические симптомы болезни Лайма. Поскольку это заболевание поражает преимущественно нервную и сердечно-сосудистую системы, то клинические признаки носят неврологический и кардиальный характер. Они проявляются в менингите, расстройствах памяти, лицевом парезе, а также в рецидивирующих артритах
Причины
Заражение происходит при укусе иксодового клеща. В качестве возбудителя заболевания выступают спирохеты рода Borrelia, а именно три вида:
Они представляют собой микроорганизме в виде спирали. В природе преимущественно их носителями выступают грызуны, коровы, лошади. Переносчиками являются клещи, которые инфицируются при сосании крови зараженных животных. Стоит сказать, что они способны передать патогенные микроорганизмы своему потомству.
При укусе возбудитель вместе со слюной попадает в кожу человека и там начинает активно размножаться. Спустя 3-4 дня боррели распространяются с током крови по всему организму. Таким образом патогенные микроорганизмы проникают в сердце, суставы и нервную систему. Там они продолжают размножаться, негативно сказываясь при этом на самочувствии человека.
К какому врачу обратиться?
Заболевание грозит тяжелыми последствиями. Кроме того, его характерные проявления мешают вести нормальную жизнедеятельность. Поэтому при первых же аномальных изменениях в организме и поведении следует отправиться за помощью в медицинское учреждение. Именно там квалифицированные специалисты проведут диагностику и назначат грамотное лечение. Это заболевание в компетенции таких профильных врачей таких врачей как:
Перед тем как начать лечение болезни Лайма, специалист должен изучить клиническую картину заболевания. Для этого он проведет опрос, в ходе которого поинтересуется:
Также врач изучит анамнез для того, чтобы ознакомиться с индивидуальными особенностями организма пациента. Кроме того, он проведет визуальный осмотр пораженного участка кожи (место укуса клеща). Только после всех этих манипуляций врач назначит прохождение лабораторных и инструментальных методов диагностики.
Эффективные методы лечения
После того как будут готовы результаты анализов, и диагноз подтвердится, врач займется устранением причин и симптомов недуга. Курс лечения болезни Лайма должен проводиться комплексно. Он включает в себя ряд терапевтических мероприятий.
Основное значение отводится этиотропным и патогенетическим средствам. Необходимые медикаменты могут быть назначены как перорально, так и парентерально. Выбор зависит от клинической картины и степени недуга. Итак, для устранения болезни Лайма или клещевого боррелиоза используются:
Подбор медикаментов, их дозировка и длительность использования зависят от стадии недуга, тяжести клинических проявлений и индивидуальных особенностей организма конкретного пациента.
Стоит сказать, что если лечение антибактериальными препаратами было начато на начальной стадии, то вероятность возникновения кардиальных и неврологических осложнений существенно сокращается. Но в случае, когда у пациента диагностирована третья стадия недуга, то продолжительность применения антибиотика составляет не меньше 28 дней.
Как правило, современные врачи назначают пенициллиновый ряд. Симптоматическое же лечение зависит от характера клинической картины. Обычно оно предполагает использование:
После завершения курса лечения пациенту следует периодически посещать медицинское учреждение для контроля за состоянием здоровья. Обычно такие больные находятся под наблюдением приблизительно 2 года. Посещать кабинет врача им необходимо через 3, 6 и 12 месяцев.
Профилактика
Согласно медицинской статистике наибольший процент случаев заражения недугом приходится на летний период. Поэтому, чтобы уберечься от болезни Лайма или клещевого боррелиоз, следует проявить особую бдительность именно в это время года. Для этого необходимо знать основные профилактические меры и соблюдать их. Итак, если вы находитесь в зоне, где могут обитать клещи, то:
В случае если клещ присосался к коже, то его необходимо как можно скорее извлечь. Для этого следует обратиться в инфекционное отделение больницы. До того момента ни в коем случае нельзя:
В медицинском учреждении незамедлительно сдайте анализы на болезнь Лайма. Общеизвестно, что этот недуг можно предупредить, если следовать всем предписаниям врачей.
Опасна ли болезнь?
Клещевой боррелиоз представляет определенную угрозу для жизни человека. Особенно тяжелы его переносят маленькие дети. Это заболевание редко приводит к летальному исходу. Однако осложнения, которые оно может вызвать, существенно скажутся на состоянии здоровья человека. Отсутствие своевременной диагностики и грамотного лечения приводит к тому, что болезнь перетекает в третью стадию, которая в свою очередь может стать хронической формой. Тогда у зараженного человека высока вероятность развития ряда осложнений. Самыми распространенными из них считаются:
Кроме того, при болезни Лайма или клещевом боррелиозе у человека наблюдаются патологии сердечно-сосудистой системы. Они выражаются в аритмии и сердечной недостаточности.
Болезнь Лайма у взрослых. Клинические рекомендации.
Болезнь Лайма у взрослых
Оглавление
Ключевые слова
Список сокращений
ДНК – дезоксирибонуклеиновая кислота
д.м.н. – доктор медицинских наук
к.м.н. – кандидат медицинских наук
КЭ – клещевой энцефалит
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
НПВС- нестероидные противовоспалительные препараты
МЗ РФ – Министерство здравоохранения Российской Федерации
РНК- рибонуклеиновая кислота
IgG – иммуноглобулин G
IgM – иммуноглобулин М
Термины и определения
Алиментарный механизм передачи инфекции — механизм передачи инфекции, при котором проникновение возбудителя в восприимчивый организм происходит через рот, главным образом при заглатывании пищи (алиментарный путь).
Энцефали?т (лат. encephalitis — воспаление мозга) — группа заболеваний, характеризующихся воспалениемголовного мозга.
Вирусемия, Виремия — медицинское понятие, обозначающее состояние организма, при котором вирусы попадают в кровоток и могут распространяться по всему телу.
Инкубационный период — отрезок времени от момента попадания микробного агента в организм до проявления симптомов болезни.
Спинномозгова?я жидкость (лат. liquor cerebrospinalis, цереброспина?льная жидкость, ли?квор) — жидкость, постоянно циркулирующая в желудочках головного мозга, ликворопроводящих путях, субарахноидальном (подпаутинном) пространстве головного и спинного мозга.
Трансмиссивный механизм передачи инфекции — механизм передачи инфекции, при котором возбудитель инфекции находится в кровеносной системе и лимфе, передается при укусах специфических и неспецифических переносчиков: укусе кровососущего членистоногого (насекомого или клеща). Необходимо, чтобы переносчик переносил возбудителя непосредственно от источника инфекции к восприимчивому организму.
1. Краткая информация
1.1 Определение
1.2 Этиология и патогенез
Болезнь Лайма вызывается грамотрицательными спирохетами рода Borrelia трех видов: B. burgdorferi (доминирует в США), Borrelia garinii и Borrelia afzelii (преобладают в Европе и России).
Инфицирование человека боррелиями происходит преимущественно в результате присасывания клеща. С момента наползания клеща на одежду человека до начала кровососания проходит 1-2 часа. У человека клещ присасывается чаще всего в области шеи, груди, подмышечных впадин, паховых складок, т.е. в местах с тонкой кожей и обильным кровоснабжением. У детей относительно частым местом прикрепления клеща является волосистая часть головы. Прикрепление и присасывание клеща к телу в большинстве случаев остаются незамеченными, так как в состав его слюны входят анестезирующие, сосудорасширяющие и антикоагулирующие вещества. Ощущение человеком саднения и зуда на месте присасывания клеща возникает лишь спустя 6-12 ч и позже. Процесс насыщения кровью самок иксодовых клещей может продолжаться 6-8 дней. В начале питания клещ может передавать боррелии только, если они уже находятся в слюнных железах, т.е. при генерализованной инфекции клеща (примерно 30-35% всех голодных клещей в природе). Тогда, когда боррелии находятся только в кишечнике клеща, то их передача осуществляется во второй фазе питания (позднее 1-2 дней присасывания). Поэтому раннее удаление клещей предотвращает в ряде случаев инфицирование человека.
Возможна передача боррелий через фекалии клеща при попадании их на кожу и последующего втирания в кожу при расчесах. Не исключается случаи механической передачи боррелий при случайном раздавливании клещей во время их снятия с животных (собаки) и попадания содержимого кишечника клеща в микротравмы кожи или на конъюнктиву глаз. Другим возможным путем передачи возбудителей от животных к человеку, по данным некоторых исследователей, может выступать алиментарный путь, реализующийся при употреблении в пищу сырого молока (преимущественно козьего) или молочных продуктов без термической обработки.
Доказанным является возможность инфицирования плода трансплацентарно при боррелиозной инфекции беременных женщин.
Со слюной клеща возбудитель болезни Лайма проникает в организм человека. На коже, в месте присасывания клеща, развивается мигрирующая кольцевидная эритема. От места внедрения с током лимфы и крови возбудитель попадает во внутренние органы, суставы, лимфатические образования; периневральный, а в дальнейшем и ростральный путь распространения с вовлечением в воспалительный процесс мозговых оболочек. Погибая, боррелии выделяют эндотоксин, который обуславливает каскад иммунопатологических реакций.
При попадании возбудителя в различные органы и ткани происходит активное раздражение иммунной системы, что приводит к генерализованному и местному гуморальному и клеточному гипериммунному ответу. На этой стадии заболевания выработка антител IgM и затем IgG происходит в ответ на появление флагеллярного жгутикового антигена боррелий массой 41 кДа. Важным иммуногеном в патогенезе являются поверхностные белки Osp С, которые характерны преимущественно для европейских штаммов. В случае прогрессирования болезни (отсутствие или недостаточное лечение) расширяется спектр антител к антигенам спирохеты (к полипептидам от 16 до 93 кДа), что ведет к длительной выработке IgM и IgG. Повышается количество циркулирующих иммунных комплексов.
Иммунные комплексы могут формироваться и в пораженных тканях, которые активируют основные факторы воспаления — генерацию лейкотаксических стимулов и фагоцитоз. Характерной особенностью является наличие лимфоплазматических инфильтратов, обнаруживаемых в коже, подкожной клетчатке, лимфатических узлах, селезенке, мозге, периферических ганглиях.
Клеточный иммунный ответ формируется по мере прогрессирования заболевания, при этом наибольшая реактивность мононуклеарных клеток проявляется в тканях «мишенях». Повышается уровень Т-хелперов и Т-супрессоров, индекс стимуляции лимфоцитов крови. Установлено, что степень изменения клеточного звена иммунной системы зависит от тяжести течения заболевания.
Ведущую роль в патогенезе артритов несут липосахариды, входящие в состав боррелий, которые стимулируют секрецию интерлейкина-1 клетками моноцитарно-макрофагального ряда, некоторыми Т-лимфоцитами, В-лимфоцитами и др. Интерлейкин-1 в свою очередь стимулирует секрецию простагландинов и коллагеназы синовиальной тканью, то есть активирует воспаление в суставах, что приводит к резорбции кости, деструкции хряща, стимулирует образование паннуса.
Существенное значение имеют процессы, связанные с накоплением специфических иммунных комплексов, содержащих антигены спирохет, в синовиальной оболочке суставов, дерме, почках, миокарде. Скопление иммунных комплексов привлекает нейтрофилы, которые вырабатывают различные медиаторы воспаления, биологически активные вещества и ферменты, вызывающие воспалительные и дистрофические изменения в тканях. Возбудитель длительно более 10 лет сохраняется в организме, по-видимому, в лимфатической системе, но причины, приводящие к этому, неизвестны.
Замедленный иммунный ответ, связанный с относительно поздней и слабовыраженной боррелемией, развитие аутоиммунных реакций и возможность внутриклеточной персистенции возбудителя являются одними из основных причин хронизации инфекции.
Как и при других спирохетозах, иммунитет при болезни Лайма носит нестерильный характер. У переболевших может быть повторное заражение спустя 5 — 7 лет.
1.3 Эпидемиология
Случаи заболевания болезнью Лайма регистрируются на обширной территории Евразии и широко распространены в лесной и лесостепной зонах России. В природных очагах возбудители болезни Лайма циркулируют между клещами и дикими животными.
Спонтанная инфицированность клещей боррелиями в природных очагах может составлять от 10 до 70% и более. От 7-9% до 24-50% клещей в эндемичном очаге могут быть инфицированы одновременно двумя или тремя разными боррелиями.
1.4 Кодирование по МКБ-10
A69.2– болезнь Лайма
1.5 Классификация
Формы болезни: латентная, манифестная.
I. По течению: острое, подострое, хроническое.
II. По клиническим признакам:
1. Острое и подострое течение.
а). Эритемная форма.
б). Безэритемная форма с преимущественным поражением: нервной системы, сердца, суставов.
б) Рецидивирующее с преимущественным поражением: нервной системы, суставов, кожи, сердца.
III. По тяжести: тяжелая, средней тяжести, легкая.
Признаки инфицированности: серонегативная, серопозитивная.
В раннем периоде целесообразно выделять эритемную и безэритемную формы заболевания. Во-первых, это важно при диагностике болезни, во-вторых, клиническая картина имеет свои особенности в зависимости от наличия или отсутствия эритемы в месте укуса клеща и, наконец, показывает особенности взаимоотношения макро- и микроорганизма.
Болезнь Лайма может впервые манифестировать и спустя несколько месяцев и даже лет после инфицирования, когда наблюдаются клинические проявления и закономерности характерные уже для хронической инфекции. Латентная форма диагностируется при лабораторном подтверждении диагноза (4-х кратное нарастание специфических титров антител в парных сыворотках) при отсутствии каких-либо клинических признаков болезни.
2. Диагностика
Диагноз «Болезнь Лайма» можно считать обоснованным в случаях имеющихся эпидемиологических данных (пребывания в эндемичном очаге в весенне-летний период, факта присасывания или наползания клеща, длительности инкубационного периода), наличие мигрирующей эритемы вокруг места присасывания клеща, а также особенностей клинической картины и динамики развития, свойственной данному заболеванию. Облегчает диагностику обнаружение боррелий в присосавшемся клеще.
В связи с выраженным клиническим полиморфизмом заключительный диагноз как острой, так и хронической стадии болезни Лайма должен быть подтвержден специфическими методами лабораторной диагностики – иммунологическими, молекулярно-генетическими исследованиями.
2.1 Жалобы и анамнез
При сборе анамнеза выясняют наличие или отсутствие жалоб на повышение температуры, интоксикацию (слабость, снижение аппетита, сонливость и т.д.). Жалобы на боли в суставах, появившиеся впервые после присасывания клеща.
Облегчает диагностику наличие у пациента мигрирующей эритемы.
2.2 Физикальное обследование
При внешнем осмотре оценивают состояние кожных покровов, обращают внимание на наличие/отсутствие яркой гиперемии лица, шеи, верней трети туловища, наличие или отсутствие мигрирующей эритемы.
Проводится оценка опорно-двигательного аппарата, движения в суставах в полном объеме или нет, отек, болезненность движений в них, функциональная двигательная способность. Пальпация периферических лимфоузлов. Осуществляется перкуссия, аускультация легких, сердца с определением границ относительной и абсолютной сердечной тупости; выслушиваются тоны сердца, ритмичность пульса, определяются частота сердечных сокращений, артериальное давление. Проводится пальпация живота, с определением размеров печени и селезенки. Оценивается симптом XII ребра с обеих сторон.
2.3 Лабораторная диагностика
Определение IgM, IgG. Нарастание титра IgG-антител в парных сыворотках (в остром периоде инфекции и периоде выздоровления), а также повышение уровней IgG и IgM указывает на наличие болезни Лайма.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
— Выявление ДНК боррелий методом ПЦР в крови;
— Выявление ДНК боррелий методом ПЦР в ликворе;
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Комментарии: бактериологический метод диагностики болезни Лайма является самым достоверным, однако не имеет широкого практического применения ввиду его длительности (4-10 недель), дороговизны и недостаточной эффективности.
В клинической практике наиболее широко используется иммуноферментный анализ, позволяющий определить IgM и IgG класс антител к боррелиям. Определение антител к боррелиям в сыворотке крови, ликворе, внутрисуставной жидкости – основной метод диагностики болезни Лайма.
2.4 Инструментальная диагностика
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2++).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
2.5 Иная диагностика
Дифференциальная диагностика:
Дифференциальный диагноз болезни Лайма зависит от стадии развития заболевания. Полиморфизм клинической симптоматики обусловливает целесообразность дифференциальной диагностики болезни Лайма с различными заболеваниями, сопровождающимися поражением опорно-двигательного аппарата, кожных покровов, сердечно-сосудистой и нервной систем.
На первом этапе диагностики необходимо проводить дифференциальную диагностику с заболеваниями, переносимыми иксодовыми клещами.
Второй этап заключается в исключении других спирохетозов.
Задачей третьего этапа является дифференциальная диагностика с заболеваниями, характеризующимися поражением кожных покровов, интоксикацией, катаральными явлениями.
Спектр заболеваний, с которыми дифференцируется болезнь Лайма в подострый и хронический периоды заболевания, чрезвычайно велик. Это обусловлено полиморфизмом клинической симптоматики болезни Лайма. На четвертом этапе проводится дифференциальный диагноз с заболеваниями кожных покровов инфекционного и неинфекционного генеза, опорно-двигательного аппарата, сердечно-сосудистой и нервной систем.
3. Лечение
3.1 Консервативное лечение
3.1.1 Этиотропное лечение при болезни Лайма – антибактериальная терапия.
Для достижения максимальной эффективности требуется как можно более раннее назначение препаратов. Если лечение антибактериальными препаратами начато уже на I стадии при условии отсутствия признаков поражения нервной системы, сердца, суставов, то значительно снижается вероятность развития неврологических, кардиальных и артралгических осложнений.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1+).
Назначение бензатин бензилпенициллина, препарата пролонгированного действия, оказывающего бактерицидное действие на чувствительные размножающиеся микроорганизмы за счет подавления синтеза мукопептидов клеточной стенки, призвано закрепить эффект основного курса и способствовать уничтожению возбудителя, персистирующего в биологических жидкостях и тканях макроорганизма. Сроки назначения бензатин бензилпенициллина (3-6 мес) обусловлены тем, что наибольшая частота рецидивов и развитие хронического течения заболевания наблюдаются в период 3-6 месяцев. После внутримышечного введения абсорбция активного вещества происходит в течение длительного времени (21-28 дней). Увеличение дозы не влияет на эффективность антибиотика. При безэритемной форме курс терапии бензатин бензилпенициллином удлиняется до 6 месяцев, так как при этой форме после внедрения боррелий в кожу происходит их проникновение в регионарные лимфоузлы, диссеминация возбудителя и частое развитие хронизации заболевания. При поражении внутренних органов и систем цефоперазон назначается курсом 14 дней в максимальных дозах с целью достижения проникновения антибиотика через поврежденные биологические барьеры. Последующий курс бензатин бензилпенициллина предлагается проводить 1 раз в 2 недели в течение первых 3 месяцев, далее 1 раз в 1 месяц на протяжении ещё 3 месяцев с целью увеличения длительности действия антибиотика на персистирующий внутриклеточно микроорганизм. Длительность курса 6 месяцев определяется тем, что это наиболее частый период развития хронизации заболевания.[s5]
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1++).
При поздней диагностике, неполном курсе лечения, при дефектах иммунного реагирования заболевание может переходить в III стадию или хроническую форму. Такое течение болезни Лайма требует проведения повторных курсов антибиотикотерапии, полноценного патогенетического и симптоматического лечения, направленного на пораженные системы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+).
5. Профилактика и диспансерное наблюдение
Специфическая профилактика болезни Лайма отсутствует.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2++).[s7]
При отсутствии органных поражений диспансеризация осуществляется через 1 месяц после окончания лечения, затем через 3, 6, 12 и 24 месяца; при наличии органных поражений диспансерное наблюдение осуществляется 1 раз в 3 месяца в течении первого года, 1 раз в 4 месяца в течение второго года, и 1 раз в 6 месяцев течение третьего года. По клиническим показаниям осуществляются консультации узких специалистов, инструментальные методы обследования больных.
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 2+).
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Осмотр врачом-инфекционистом не позднее 2 часов от момента поступления в стационар
Осмотр врачом-неврологом до 24 часов от момента поступления в стационар (при наличии показаний)
Осмотр врачом-офтальмологом до 3 суток от момента поступления в стационар (при наличии показаний)
Выполнен общий (клинический) анализ крови развернутый
Выполнен анализ крови биохимический общетерапевтический (аланинаминотрансфераза, аспартатаминотрансфераза, билирубин, АЛТ, АСТ, глюкоза, мочевина, электролиты)
Выполнение диагностической спиномозговой пункции с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды в течение первых суток от момента поступления в стационар (при наличии показаний)
Выполнено молекулярно-биологическое исследование спиномозговой жидкости на вирус простого герпеса 1,2 (Herpes simplex 1,2), на вирус опоясывающего герпеса (Herpes zoster), цитомегаловирус (Cytomegalovirus), энтеровирусы (при наличии показаний)
Выполнение контрольной спиномозговой пункции с микроскопическим и биохимическим исследованием ликвора на белок, глюкозу, хлориды (при наличии показаний)
Выполнено определение антител к Borrelia Burgdorferi класса IgM и IgG (по показаниям)
Выполнено молекулярно-биологическое исследование ликвора на ДНК к Borrelia Burgdorferi (по показаниям)
Выполнено определение антител к вирусу клещевого энцефалита класса IgM и IgG (по показаниям)
Проведена терапия антибактериальными лекарственными препаратами с учетом чувствительности Borrelia Burgdorferi к антимикробным препаратам
Проведена инфузионная терапия (по показаниям)
Достигнуто улучшение или купированы симптомы интоксикации
Достигнут регресс кожных и/или неврологических проявлений к моменту выписки из стационара
Список литературы
1. Ананьева Л.П. Иксодовые клещевые боррелиозы (Лаймская болезнь). Экология, клиническая картина и этиология // Тер. архив. 2000. № 5. С. 72-78.
2. Болезнь Лайма. //Методические рекомендации для студентов и врачей под ред. Ющука Н.Д., Малова И.В. и др. – М., 1993 – 16с.
3. Воробьева Н.Н., Главатских И.А., Мышкина О.К., Рысинская Т.К. Стандарты диагностики и лечения больных клещевым энцефалитом и иксодовыми клещевыми боррелиозами//Рос. мед. журн. – 2000, № 4 – С.22-24.
4. Деконенко Е.П., Уманский К.Г., Куприянова Л.В. Полиморфизм клинических проявлений при Лайм-боррелиозе//Клинич. медицина – 1991, Т. 69, №4 – С. 68-73.
5. Железникова Г.Ф., Скрипченко Н.В., Васильева Ю.П. и др. Варианты иммунного ответа при иксодовом клещевом боррелиозе у детей // Аллергол. иммунол. 2003. № 4. С. 18-26.
6. Инфекционные болезни у детей. Руководство для врачей./под ред. В.В. Ивановой, М., МИА, 2009, С.233-241
8. Лобзин Ю.В., Усков А.Н., Козлов С.С. // Лайм-боррелиоз (иксодовые клещевые боррелиозы). – СПб., 2000 – 156 с.
9. Лобзин Ю.В., Крумгольц В.Ф., Антонов В.С. Диспансерное наблюдение за перенесшими болезнь Лайма//Воен.-мед. журн. – 2000, Т.321, №7.
10. Лобзин Ю.В., Усков А.Н. Иксодовые клещевые боррелиозы в Северо-западном регионе России// Мед.акад.журн. – 2002, Т.2, №3 – С.104-114.
11. Оберт А.С., Дроздов В.Н., Рудакова С.А. Иксодовые клещевые боррелиозы. Новосибирск: Наука, 2001.
12. Онищенко Г.Г. Распространение вирусных природно-очаговых инфекций в Российской Федерации и меры по их профилактике. //Эпидемиология и инфекц. болезни – 2000, № 4 – С.4–8.
13. Руководство по инфекционным болезням (Под ред. Член-корр.РАМН профессора Ю.В.Лобзина 3-е издание доп.и перераб.) – СПб.: «Издательство Фолиант», 2003. – 1040 с.
15. Скрипченко Н.В., Иванова Г.П. Клещевые инфекции у детей. Руководство для врачей. М.: Медицина, 2008, 424 с.
16. Усков А.Н. Смешанные инфекции, передающиеся иксодовыми клещами в Северо-западном регионе России (клиника, диагностика, лечение).//Дис. д.м. н., СПб., 2003 – 395с.
17. LaRocca T., Benach J. The important and diverse roles of antibodies in the host response to Borrelia infections // Curr. Top. Microbiol. Immunol. 2008. Vol. 319. P. 63-103.
Приложение А1. Состав рабочей группы
Все члены рабочей группы являются членами общества инфекционистов.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок
Качественно проведенные мета-анализы, систематические обзоры или РКИ с низким риском систематических ошибок
Мета-анализы, систематические обзоры или РКИ с высоким риском систематических ошибок
Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи
Не аналитические исследования (например, описания случаев, серий случаев)
A
По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов
B
группа доказательств, включающая результаты исследовании, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+
C
группа доказательств, включающая результаты исследований оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++
D
Доказательства уровня 3 или 4; или экстраполированные доказательства, из исследований, оцененных, как 2+
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Следует помнить, что клещи обитают не только в лесах, но и в парках, и на садовых участках. Могут быть клещи и в городах: на газонах, в траве вдоль обочин дорог. Клещи могут быть занесены домой животными; на ветках, на дачных или лесных цветочных букетах, вениках или траве; на одежде, в которой Вы гуляли в лесу. Дома клещ может укусить любого члена семьи, причем даже несколько суток спустя.
Когда наиболее опасны клещи?
Чем грозит укус клеща?
Попав на человека, клещ проникает под одежду и присасывается чаще всего в области шеи, груди, подмышечных впадинах, волосистой части головы, иногда в паховой области.
Инфицирование человека боррелиями происходит преимущественно в результате присасывания клеща. С момента наползания клеща на одежду человека до начала кровососания проходит 1-2 часа. У человека клещ присасывается чаще всего в области шеи, груди, подмышечных впадин, паховых складок, т.е. в местах с тонкой кожей и обильным кровоснабжением. У детей относительно частым местом прикрепления клеща является волосистая часть головы. Прикрепление и присасывание клеща к телу в большинстве случаев остаются незамеченными, так как в состав его слюны входят анестезирующие, сосудорасширяющие и антикоагулирующие вещества. Ощущение человеком саднения и зуда на месте присасывания клеща возникает лишь спустя 6-12 ч и позже. Процесс насыщения кровью самок иксодовых клещей может продолжаться 6-8 дней. В начале питания клещ может передавать боррелии только, если они уже находятся в слюнных железах, т.е. при генерализованной инфекции клеща (примерно 30-35% всех голодных клещей в природе). Тогда, когда боррелии находятся только в кишечнике клеща, то их передача осуществляется во второй фазе питания (позднее 1-2 дней присасывания). Поэтому раннее удаление клещей предотвращает в ряде случаев инфицирование человека.
Возможна передача боррелий через фекалии клеща при попадании их на кожу и последующего втирания в кожу при расчесах. Не исключается случаи механической передачи боррелий при случайном раздавливании клещей во время их снятия с животных (собаки) и попадания содержимого кишечника клеща в микротравмы кожи или на конъюнктиву глаз. Другим возможным путем передачи возбудителей от животных к человеку, по данным некоторых исследователей, может выступать алиментарный путь, реализующийся при употреблении в пищу сырого молока (преимущественно козьего) или молочных продуктов без термической обработки.
Доказанным является возможность инфицирования плода трансплацентарно при боррелиозной инфекции беременных женщин.
Мало, кто способен ощутить момент укуса клеща, поскольку клещ хорошо обезболивает место укуса, поэтому всегда есть риск не заметить этот факт. При длительном пребывании в лесу необходимо проводить самоосмотры и взаимоосмотры. Следует особо обращать внимание на волосистые части тела, кожные складки, ушные раковины, подмышечные и паховые области.
Доказано, что клещ в поисках открытого места для укуса ползет по одежде снизу вверх. Поэтому брюки необходимо заправлять в сапоги, а рубашку – в брюки. Манжеты рукавов должны плотно облегать запястья. Плечи и шея должны быть закрыты. Обязателен головной убор. Для отпугивания клещей обрабатывайте одежду репеллентами. На упаковке репеллента должна быть маркировка, подтверждающая эффективность против клещей.
Что делать, если укусил клещ?
В случае обнаружения присосавшегося клеща следует максимально быстро обратиться в медицинское учреждение, где его удалят. Если по какой-то причине у вас нет возможности обратиться за помощью в медицинское учреждение, то клеща придется удалять самостоятельно, причем, чем раньше Вы удалите впившегося паразита, тем лучше.
Существует несколько способов удаления клещей, отличающихся по видам используемых инструментов. Удобнее всего удалять клеща изогнутым пинцетом или хирургическим зажимом, в принципе подойдет и любой другой пинцет. При этом клеща нужно захватить как можно ближе к хоботку, затем его аккуратно подтягивают, при этом вращая вокруг своей оси в удобную сторону. Обычно через 1-3 оборота клещ извлекается целиком вместе с хоботком. Если же клеща попытаться выдернуть, то велика вероятность его разрыва.
Если под рукой нет ни пинцета, ни специальных приспособлений для удаления клещей, то клеща можно удалить при помощи нитки. Прочную нитку завязывают в узел, как можно ближе к хоботку клеща, затем клеща извлекают, не спеша пошатывая в стороны и подтягивая его вверх. Резкие движения недопустимы.
Если под рукой нет ни пинцета, ни нитки, следует обхватить клеща пальцами (пальцы лучше обернуть чистым бинтом) как можно ближе к коже. Чуть потяните клеща и вращайте его вокруг своей оси. Давить клеща руками не надо. После удаления клеща надо обязательно вымыть руки. Ранку необходимо обработать дома антисептиком.
Если при извлечении клеща оторвалась его головка, которая имеет вид черной точки, место присасывания протирают ватой или бинтом, смоченными спиртом, а затем удаляют головку стерильной иглой (предварительно прокаленной на огне) так, как Вы удаляете обычную занозу.
Не имеют под собой никаких оснований некоторые надуманные советы о том, что для лучшего удаления следует накладывать на присосавшегося клеща мазевые повязки или использовать масляные растворы. Масло может закупорить дыхательные отверстия клеща, и клещ умрет, так и оставшись в коже. Капать на клеща маслом, керосином, прижигать клеща – бессмысленно и опасно. Органы дыхания у клеща закупорятся, и клещ отрыгнет содержимое, что увеличит риск попадания инфекции.
После удаления клеща кожу в месте его присасывания обрабатывают настойкой йода или спиртом, либо другим доступным антисептиком для кожи. Наложения повязки, как правило, не требуется. В дальнейшем ранка обрабатывается йодом до заживления. Много йода лить не надо, так как можно сжечь кожу. Если все нормально, то ранка заживает за неделю.
Руки и инструмент после удаления клеща надо тщательно вымыть.
При удалении клеща не надо:
— прикладывать к месту укуса едкие жидкости (нашатырный спирт, бензин, и др.);
— прижигать клеща сигаретой;
— ковырять в ранке грязной иголкой;
— прикладывать к месту укуса различные компрессы;
— давить клеща пальцами.
Удаленного клеща следует поместить в небольшую герметично закрывающуюся емкость с небольшим кусочком чуть влажной ваты или салфетки и направить в лабораторию. Банку с клещом помещают в холодильник при невозможности ее транспортировки в лабораторию сразу после удаления клеща. В течение двух дней клеща надо отвезти в лаборатория, занимающуюся исследованием клещей.
При невозможности исследования, клеща следует сжечь или залить кипятком.
Профилактика болезни Лайма сводится к предупреждению присасывания клещей, а также к их раннему удалению.
[s1]Лучше оформить данный блок в виде тезисов.
[s2]Наверное подробное описание неврологического статуса имеет смысл перенести в приложения. А здесь оставить тезис Рекомендовано проводить оценку неврологического статуса. Дополнить тезис ссылками, УУР и УДД. А в комментарии дописать, какие именно нарушения можно выявиьть у пациента во время оценки неврологического статуса.
[s3]Тезисы рекомендаций должны содержать «рекомендовано» (или «не рекомендовано»)
Так же тезисы необходимо дополнить ссылками на литературу, подтверждающую УУР и УДД
[s4]Тезисы рекомендаций должны содержать «рекомендовано» (или «не рекомендовано»)
Так же тезисы необходимо дополнить ссылками на литературу, подтверждающую УУР и УДД
[s5]Тезисы должны быть короткими и информативными и содержать информацию – рекомендуется или не рекомендуется применение препарата/проведение диагностического исследования. Остальную часть текста можно вынести в комментарии.
[s6]Разделить на отдельные рекомендации
[s7]Если вы хотите оформить данный раздел в качестве тезисных рекомендаций, то к каждому пункту УУР и УДД должны быть отдельно
Боррелиоз (болезнь Лайма, болезнь Лима, Лайм-боррелиоз). Причины, симптомы, признаки, диагностика, лечение и профилактика патологии
Часто задаваемые вопросы
Что такое Боррелиоз (болезнь Лайма, болезнь Лима)?
Лечение заболевания в первой стадии проводится антибактериальными препаратами и является высокоэффективным. Лечение боррелиоза во второй стадии является существенно менее эффективным, более длительным и часто сопровождается теми или иными остаточными явлениями, причем полное выздоровление наступает в большинстве случаев, но не во всех. Третья стадия боррелиоза практически не поддается лечению и часто сопровождается инвалидизацией больного.
Среди интересных фактов о болезни Лайма можно отметить следующие:
Возбудитель и причины развития боррелиоза (болезни Лайма)
Клещевой боррелиоз вызывается группой мелких грамотрицательных бактерий из рода боррелий. Внешний их вид во многом схож, поскольку все они принадлежат к классу спирохет, однако при более детальном рассмотрении отмечаются различия в размерах, количестве витков, направлении вращения и строении оболочечных антигенов. Основной причиной развития данного заболевания является присасывание к коже клеща, в слюнных железах которого содержится возбудитель. В более редких случаях переносчиком становятся оленьи кровососки. Достоверных данных относительно передачи возбудителя боррелиоза другими членистоногими (вшами, блохами, комарами и др.) на сегодняшний день не существует.
Различают следующие виды возбудителей боррелиоза:
Вышеперечисленные виды представляют интерес, скорее, для исследователей, однако на практике все они объединяются в группу B. burgdorferi s.l. (в широком смысле) – наиболее распространенный и многочисленный вид. Клинические, патогенетические и эпидемиологические различия между ними плохо изучены и малозаметны, чтобы выделять их возбудителей на общем фоне. Вероятно, что в ближайшем будущем по мере совершения открытий в данной области это допущение будет пересмотрено.
Резервуаром инфекции в природе являются многочисленные виды животных. В частности, она регистрируется у крупного и мелкого рогатого скота, грызунов, собак кошек, домашних и диких птиц. Также крупным резервуаром являются иксодовые клещи, которые по совместительству являются и основными переносчиками инфекции. Существует множество различных подвидов данного вида клещей в разных географических регионах, однако различия между ними также не столь важны с клинической точки зрения. Важно лишь то, что процент их инфицированности может существенно отличаться. Инфицированным клещ является, когда в его желудочно-кишечном тракте присутствует возбудитель боррелиоза. Однако для заражения необходимо, чтобы возбудитель присутствовал и в слюнных железах, поэтому не все инфицированные клещи во время присасывания передают заболевание. Также следует отметить, что заразиться клещ может как напитавшись кровью больного животного, так и при рождении (трансовариальная передача). Исходя их этого, часть личинок и нимф, которые, как и взрослые особи, питаются кровью, могут представлять эпидемическую угрозу по заражению боррелиозом и другими инфекциями, например, вирусом клещевого энцефалита.
Таким образом, основным источником заражения боррелиозом является присасывание инфицированного клеща. Случаи заражения учащаются в период с начала мая по конец сентября, что совпадает с периодом активности клещей. В некоторых регионах данные сроки могут смещаться как в одну, так и в другую сторону. Наиболее плотные скопления клещей отмечаются в местах периодического появления животных и человека. Так, наибольшую опасность представляют тропы, окруженные травой и кустарником. Клещи располагаются на листьях данных растений (чаще на тыльной стороне) на высоте до одного метра. Поскольку они лишены органов зрения, то основным органом мировосприятия у клещей является обоняние. Приближение животного приводит членистоногого в состояние готовности. При этом он выползает на край листа и выставляет вперед лапки, на концах которых находятся крючкообразные захваты. Даже при мимолетном и незначительном касании животным данных захватов клещ перебирается на его тело и проникает к кожным покровам.
Подпишитесь на Здоровьесберегающий видеоканал

Механизм инфицирования и патогенез боррелиоза (болезни Лайма)
Поскольку клещевой боррелиоз является инфекцией, склонной к хронизации, то важным будет проследить патогенез (развитие) данного заболевания от момента заражения до развития хронических изменений органов и тканей под влиянием его возбудителя.
Заражение чаще всего происходит при попадании инфицированного секрета слюнных желез клеща в мягкие ткани. Существует вероятность заражения боррелиозом при раздавливании клеща на теле и попадании инфицированного содержимого его пищеварительного тракта в раневой ход. Еще менее вероятна передача заболевания во время переливания крови от инфицированного пациента с латентной формой боррелиоза неинфицированному пациенту.
Попав вглубь эпителия, спирохеты начинают центробежное перемещение во все доступные направления. В результате этого через некоторое время (от нескольких часов до нескольких дней) вокруг места присасывания клеща появляется сначала пятно, которое постепенно расширяется, превращается в папулу. По достижении размеров в несколько сантиметров в центре папулы появляется бледное пятно, отек в области которого меньше, по сравнению с бывшей до этого папулой. Таким образом, формируется первичный аффект в виде мигрирующей кольцевидной эритемы.
В среднем через 12 часов с момента присасывания клеща возбудитель болезни Лайма проникает в системный кровоток и распространяется по всему организму. Благодаря небольшому размеру, спиралевидной форме и прочной липополисахаридной клеточной стенке бактерия без труда преодолевает абсолютно все существующие в теле человека гистогематологические барьеры, проникая во все ткани и органы (головной и спинной мозг, печень, почки, молочные железы, селезенка, глаза, репродуктивные органы, даже ткани плода у беременных).
Проникая в органы и ткани, боррелии взаимодействуют с клетками макрофагальной системы, которые запрограммированы иммунитетом на поглощение и уничтожение всех клеток, на поверхности которых отсутствуют антигены, указывающие на принадлежность к собственному организму (self-антигены). На данном этапе такое противодействие организма является недостаточным, поскольку темпы размножения B. burgdorferi перекрывают темпы их уничтожения макрофагами. Тем не менее, уничтоженные макрофагами бактерии расчленяются, а их антигены выставляются на мембрану макрофага, сообщая, таким образом, иммунной системе о том, что в организме появился новый тип инфекции.
Тем не менее, далеко не всегда иммунная система способна побороть боррелий. Отчасти это зависит от генетической предрасположенности иммунной системы к подобным ошибкам. Во многом этому способствует и то, что данные бактерии в процессе эволюции выработали некоторые защитные механизмы. Первым таким механизмом является низкая концентрация патогенных микроорганизмов в крови при заражении, из-за чего иммунная система с самого начала выделяет недостаточно ресурсов на борьбу с ним, а после того как бактерия размножилась, уничтожить ее кардинально становится гораздо сложнее. Вторым механизмом защиты является термостабильная липополисахаридная клеточная мембрана, при разрушении которой обильно выделяется эндотоксин, ответственный за стимуляцию иммунной системы. Формирующийся в результате такой стимуляции интерлейкин-1 активирует фермент коллагеназу, который участвует в разрушении собственной соединительной ткани организма. Поражаются при этом, преимущественно, ткани суставов, а механизм их поражения в данном случае является аутоиммунным.
Поражение высокоспециализированных тканей (нервной, мышечной, реже эндокринной) опосредовано как прямым патогенным влиянием боррелий, так и аутоиммунным компонентом. Благодаря запуску аутоиммунных реакций боррелия перенаправляет иммунную систему на борьбу с собственными тканями, в то время как сама бактерия годами сохраняется, в особенности в лимфатических узлах. Таким образом, периодически она провоцирует рецидивы (повторные обострения) заболевания, а также обуславливает развитие хронических изменений со стороны нервной и сердечно-сосудистой системы, а также со стороны суставного аппарата.
Симптомы боррелиоза (болезни Лайма)
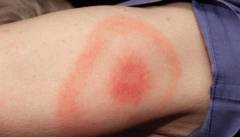
Различают три стадии заболевания. Первая и вторая стадии относятся к раннему периоду, а третья стадия относится к позднему периоду клещевого боррелиоза.
Первая стадия боррелиоза (болезни Лайма)
Симптоматика первой стадии боррелиоза включает:
Первичный аффект
Синдром общей интоксикации
Большинство случаев заражения боррелиозом сопровождается явлениями интоксикации организма продуктами распада бактерий, атакованных иммунной системой. Наиболее типичным признаком такой интоксикации является повышение температуры тела. Лихорадка, как правило, сопровождается слабостью, ознобом, головными болями, мышечными болями и болями в суставах. Часто на фоне острого периода боррелиоза развивается клиника катарального фарингита, тонзиллита (ангины), который может быть вызван как самой боррелией, так и сопутствующим вирусным или бактериальным агентом. В достаточно редких случаях первая стадия данного заболевания протекает без синдрома общей интоксикации.
Кольцевидная эритема
Следует отметить, что кольцевидные эритемы могут иметь контуры как относительно правильного круга, так и овала. Зависит это, преимущественно, от части тела, к которой присосался клещ. На животе, груди, спине и ягодицах формируются чаще эритемы правильной кольцевидной формы, а на боковых поверхностях туловища, шее и конечностях формируются эритемы кольцевидной формы.
В сроки от 3 до 30 дней первичная эритема исчезает либо самостоятельно, либо под влиянием медикаментозного лечения. Ориентировочно в 10% случаев кольцевидная эритема может не проявиться совсем, однако первая стадия заболевания, при этом протекает как обычно, после чего клинически заболевание дебютирует сразу со второй стадии.
Более редкие проявления первой стадии боррелиоза
В число таких симптомов входят признаки поражения кожно-слизистых покровов, мозговых оболочек, суставного аппарата и печени.
Так, поражение кожи помимо первичной эритемы иногда проявляется многочисленными вторичными более мелкими эритемами в остальных участках тела, к которым клещи не присасывались. Также может отмечаться аллергическая реакция в виде крапивницы и аллергического конъюнктивита.
Поражение суставного аппарата протекает по типу реактивного артрита. Отмечается чаще поражение нескольких крупных суставов чаще коленных или бедренных. Доминирует при этом болезненность при движениях и незначительный отек окружающих мягких тканей.
Поражение печени протекает по типу острого, как правило, безжелтушного гепатита. Больные при этом предъявляют жалобы на тошноту, реже рвоту, увеличение размеров печени и связанную с этим тяжесть и иногда болезненность в правом подреберье.
Вторая стадия боррелиоза (болезни Лайма)
Поражение нервной системы во второй стадии боррелиоза
Нервная система во второй стадии болезни Лайма поражается по типу менингита, менингоэнцефалита, пареза черепных нервов и радикулоневритов. У детей чаще отмечается поражение мозговых оболочек и структур центральной нервной системы, в то время как у взрослых доминирует поражение периферических структур.
Менингит проявляется тяжелыми головными болями, тошнотой, рвотой, светобоязнью, ригидностью затылочных мышц, а также выраженной общей слабостью. Лихорадка, как правило, отсутствует, однако может отмечаться субфебрилитет (температура тела менее 38 градусов). Поражение головного мозга при менингоэнцефалите чаще носит распространенный характер и проявляется в виде снижения концентрации внимания, памяти, эмоциональной лабильности и бессонницы.
Поражение периферических структур нервной системы проявляется различными радикулопатиями. Так, наиболее специфичным для боррелиоза во второй стадии является парез лицевого нерва, который нередко является двусторонним. Кроме того, у ряда больных отмечаются радикулоневриты, преимущественно, шейных и грудных отделов. К их проявлениям относят характерные острые боли и гиперестезиею (повышенную чувствительность) по ходу зон, иннервируемых воспаленным спинномозговым нервом. Иногда встречаются изолированные парезы периферических нервов.
Поражение сердечно-сосудистой системы во второй стадии боррелиоза
Поражение сердечно-сосудистой системы при боррелиозе проявляется нарушениями проводимости и ритма из-за возникающих миокардитов и реже перикардитов. Нарушения проводимости отмечаются в виде различных блокад, среди которых преобладают частичные и полные атриовентрикулярные блокады. Нарушения ритма проявляются приступами наджелудочковых тахиаритмий, наджелудочковых и желудочковых экстрасистолий и др. Больные при этом ощущают слабость, которая отражает степень нарушения гемодинамических показателей, усиленное сердцебиение, одышку, загрудинную тяжесть и реже боль. На фоне лечения данные симптомы, как правило, безостаточно регрессируют. Исключения составляют лишь полные блокады, которые в отсутствии реакции на медикаментозное лечение нуждаются в установке кардиостимуляторов.
Поражение кожи во второй стадии боррелиоза
К наиболее специфичным для второй стадии боррелиоза кожным проявлениям относят доброкачественную лимфоцитому, которая при данном заболевании представляет собой ограниченный ярко красный инфильтрат, болезненный при пальпации, локализующийся, преимущественно, в области мочек ушей, ареол и сосков. К другим, менее специфичным кожным проявлениям боррелиоза относят вторичные кольцевидные эритемы, распространенную крапивницу и др.
Третья стадия боррелиоза (болезни Лайма)
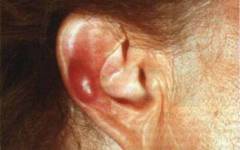
Поражение суставного аппарата
Поражение суставного аппарата может протекать по трем сценариям.
Наиболее легким из них является появление мигрирующих артралгий (болей в суставах), которые заканчиваются так же стремительно, как и начались. Длительность таких болей, как правило, не превышает нескольких дней, а объективные признаки воспаления суставов, как и какие-либо остаточные явления, полностью отсутствуют даже при болях высокой интенсивности. Часто мигрирующие артралгии сопровождаются выраженными мышечными болями и тендовагинитами (воспалением синовиальных влагалищ сухожилий).
Третий сценарий поражения суставов при третичном боррелиозе протекает по типу хронического прогрессирующего артрита. В отличие от первых двух вариантов поражения суставного аппарата в данном случае наблюдается массивное поражение не только синовиальных оболочек, но и хрящевой ткани, а также вспомогательного аппарата сустава (окружающих связок, сухожилий, синовиальных влагалищ и др.). По мере прогрессии артрита происходит ремоделирование сустава, сопровождающееся снижением диапазона его движений и уменьшением толщины хряща. Это, в свою очередь, ухудшает питание хряща и ведет к еще более выраженным патологическим изменениям.
Поражение структур нервной системы
Поражение нервных структур в третьей стадии боррелиоза носит более глубокий и необратимый характер, по сравнению с неврологическими проявлениями во второй стадии. Наиболее распространенными считаются нарушения двигательной сферы (спастический парапарез), умственной деятельности (ухудшение кратковременной и долговременной памяти, умственная отсталость, расторможенное поведение и др.) и чувствительности (полинейропатия).
Атрофические изменения кожных покровов
Атрофия кожных покровов в третьей стадии болезни Лайма развивается на протяжении длительного времени. Наиболее длительная фаза – инфильтративная, во время которой происходит формирование разлитых или узловых подкожных инфильтратов бордово-синюшного цвета, преимущественно, на разгибательных поверхностях крупных суставов конечностей. По мере прогрессии воспалительного процесса эпителий над пораженными областями кожи постепенно истончается и атрофируется. На данном этапе развивается склеротическая фаза атрофического акродерматита, при которой кожа практически перестает выполнять свою барьерную роль и внешне напоминает тонкую и смятую папиросную бумагу.
Клещевой энцефалит и боррелиоз (болезнь Лайма) это одно и то же?
Клещевой энцефалит и боррелиоз являются двумя самостоятельными заболеваниями, вызывающимися различными инфекционными агентами. Боррелиоз вызывается одним из многочисленных видов боррелий, а клещевой энцефалит – вирусом клещевого энцефалита.
Следует отметить, что оба данных заболевания передаются человеку посредством присасывания инфицированного клеща. Кроме того, оба заболевания могут вызывать неврологическую симптоматику, поэтому отличить одно от другого, ориентируясь только на клинические проявления, бывает крайне затруднительно. Именно эти факторы, по всей видимости, стали причиной того, что среди населения данные болезни часто ошибочно объединяют.
Тем не менее, следует отметить, что данные инфекционные заболевания не являются взаимоисключающими. У одного и того же пациента после присасывания единственного клеща может развиться микст-инфекция, объединяющая боррелиоз и вирус клещевого энцефалита.
Диагностика боррелиоза (болезни Лайма)
Диагностика боррелиоза, как и диагностика любого другого инфекционного заболевания, сводится к нескольким основополагающим методам, которые условно подразделяются на клинические и параклинические. К клиническим методам относят сбор анамнеза и физикальное обследование пациента (осмотр, пальпация, перкуссия, аускультация и др.). К параклиническим методам относят многочисленные дополнительные инструментальные и лабораторные исследования.
К какому врачу обращаться при подозрении на боррелиоз (болезнь Лайма)?
При подозрении на боррелиоз пациенту может потребоваться консультация таких специалистов как хирург и инфекционист. В случаях, сопровождающихся осложнениями со стороны систем организма, может потребоваться консультация невролога, кардиолога, кардиохирурга, дерматолога, аллерголога, ревматолога, гепатолога, нефролога и др.
В большинстве случаев подозрение на боррелиоз возникает, когда пациенты находят на себе присосавшегося клеща, на коже вокруг которого разрастается кольцевидная эритема. В данном случае не стоит извлекать клеща самостоятельно, а следует обратиться в ближайшую больницу, где его правильно и полностью извлечет хирург. После извлечения клеща рана обрабатывается местными антисептическими препаратами, и пациент направляется на плановую консультацию к инфекционисту. Инфекционист, в свою очередь, ставит или опровергает диагноз и если необходимо, назначает лечение. При отсутствии инфекциониста лечение может быть назначено терапевтом приемного отделения больницы, педиатром (если пациент ребенок) или семейным врачом.
В более редких случаях, когда боррелиоз сопровождается симптоматикой поражения мозговых оболочек, головного мозга, периферических нервов, сердечно-сосудистой системы или других систем и органов может потребоваться консультация дополнительных специалистов – неврологов, кардиологов или гепатологов. Решение о необходимости данных консультаций принимает инфекционист и в более редких случаях врач приемного отделения больницы (дежурный врач). Если состояние пациента вызывает опасения, то он созывает консилиум из необходимых на его взгляд специалистов, который решает дальнейшую тактику ведения больного. Однако справедливости ради следует отметить, что подобные случаи крайне редки. В большинстве своем состояние пациентов вполне позволяет планово обращаться к инфекционисту и получать лечение без увеличения риска последующих осложнений.
Что происходит на приеме у врача при обращении пациента с боррелиозом (болезнью Лайма)?
Поскольку основным специалистом, занимающимся ведением пациентов с боррелиозом, является инфекционист, то именно об особенностях его приема пойдет речь в данном разделе.
Попав на прием к инфекционисту, пациента, в первую очередь, просят озвучить все свои жалобы, в том числе и те, которые он не относит на счет боррелиоза. Врач обычно выясняет сроки появления конкретных жалоб, их длительность, интенсивность, динамику, изменение под влиянием лекарственных средств или иных факторов.
Затем врач переходит к осмотру пациента. В первую очередь, при помощи увеличительного стекла или специальной оптики тщательно осматривается место присасывания клеща. Если клещ еще находится в ране, то инфекционист направляет пациента к хирургу для аккуратного и полного его удаления, после чего больной возвращается к инфекционисту. Как правило, данные манипуляции занимают не более одного часа. Если же клещ отсутствует в ране, то инфекционист убеждается, что после его удаления в ране не осталось фрагментов его тела, которые впоследствии могли бы нагноиться. Тщательному осмотру подлежит кожа непосредственно вокруг места присасывания клеща. Часто в данной области обнаруживается мигрирующая кольцевидная эритема – специфический признак первой стадии боррелиоза. Не меньшее значение имеет осмотр остальных кожных покровов, для чего пациенту бывает необходимо полностью раздеться или, как минимум, до нижнего белья. Врача в данном случае интересуют более редкие кожные симптомы боррелиоза, указывающие на более поздние стадии развития заболевания. В их число входят вторичные кольцевидные эритемы, доброкачественные лимфоцитомы, атрофический акродерматит, диссеминированная крапивница и др. Исключительно важно осмотреть зев (горло) на предмет ангины или острого фарингита.
Следующим этапом клинического обследования пациента с подозрением на боррелиоз является пальпация (ощупывание). В первую очередь, инфекционист исследует все доступные лимфатические узлы. При наличии в них определенных изменений, таких как болезненность, увеличение размеров, спаянность с окружающими тканями и др., он отмечает их для себя, чтобы впоследствии учесть в процессе дифференциальной диагностики. Помимо лимфатических сосудов пальпируются мышцы и суставы, а впоследствии и органы брюшной полости. При боррелиозе можно ожидать мышечных болей, особенно в области затылочных мышц, которые усиливаются при лихорадке. Пальпация суставов может выявить их болезненность, усиливающуюся при движениях, а также некоторое ограничение диапазона их движений, сочетающееся с характерными щелчками. При пальпации органов брюшной полости может отмечаться увеличение размеров печени и реже селезенки, сочетающееся с болезненностью в соответствующих подреберьях. Еще реже могут отмечаться признаки воспаления почек и мочевыводящих путей, желудка, поджелудочной железы, желчного пузыря, кишечника и др.
Перкуссия (поколачивание) при боррелиозе применима, в основном, для выявления патологии почек и мочевыделительного аппарата. Также она может применяться для исключения сопутствующих заболеваний легких (пневмоторакс, гидроторакс и др.) и костей (остеомиелит, остеопороз, остеит, переломы и др.). Аускультация (выслушивание) при боррелиозе так же, как и перкуссия применяется скорее для исключения сопутствующих заболеваний, преимущественно, дыхательной системы (пневмония, бронхит, туберкулез и др.).
После тщательного сбора клинической информации относительно состояния внутренних органов и систем пациента, инфекционист прибегает к назначению дополнительных параклинических исследований, позволяющих подтвердить или исключить диагноз.
Какие исследования может назначить врач при подозрении на боррелиоз (болезнь Лайма)?
Все исследования, которые инфекционист назначает при подозрении на боррелиоз, подразделяются на лабораторные и инструментальные. В данном разделе приведены лишь те исследования, целью которых является подтверждение или исключение определенных патологических состояний, вызванных боррелиозом. Здесь не приводятся исследования, необходимые для проведения дифференциальной диагностики с клинически схожими заболеваниями.
Лабораторные исследования, назначающиеся при боррелиозе
Лабораторное исследование
Методика проведения
Интерпретация результатов
Общий анализ крови
Для данного анализа используется до 5 мл венозной крови или до 2 мл крови из пальца (у детей).
Общий анализ мочи
Для анализа требуется сбор, преимущественно, средней порции утренней мочи после тщательного туалета наружных половых органов в количестве от 20 до 100 мл.
Биохимический анализ крови
Для данного анализа необходим забор до 20 мл венозной крови.
Бактериологическое исследование биологических проб
Для данного исследование необходимо минимальное количество биологической среды, которая потенциально содержит в себе возбудителя. В качестве таких проб подходит кровь, кожа краевой зоны мигрирующей эритемы, фрагмент доброкачественной лимфоцитомы, фрагмент участка кожи атрофического акродерматита, реже ликвор, мокрота, суставная жидкость и моча. Для пренатальной диагностики используется амниотическая жидкость или пуповинная кровь, полученная путем кордоцентеза.
Серологическое исследование крови
(метод парных сывороток, иммуноферментный анализ, реакция непрямой иммунофлюоресценции и др.)
(полимеразная цепная реакция)
Для данного исследования применяется минимальное количество любой биологической среды, потенциально содержащей боррелии. Плотные среды (кожа) предпочтительно перед исследованием гомогенизировать. Принцип метода заключается в обнаружении в образце хотя бы одного фрагмента ДНК, соответствующего ДНК боррелий. ПЦР относится к одним из наиболее современных и высокоточных экспресс методов диагностики боррелиоза.
Гистологическое исследование биоптата
Для данного исследования требуется небольшой фрагмент ткани (лучше не менее трех фрагментов), предположительно содержащий боррелии. Наиболее подходящим субстратом является измененная кожа (мигрирующая эритема, доброкачественная лимфоцитома, атрофический акродерматит), а также патологически измененные фрагменты органов. Гистологическое исследование обладает практически абсолютной диагностической точностью.
Инструментальные исследования, назначающиеся при боррелиозе
Инструментальное исследование
Методика проведения
Интерпретация результатов
Рентгенография суставов
Во время данного исследования пациент находится в положении, которое задает ему рентгенолог или его помощник. Исследуется, как правило, не только беспокоящий состав, но и второй, не приносящий неудобств. Снимки проводятся, как минимум, в двух взаимно перпендикулярных проекциях.
Рентгенография грудной клетки
При данном исследовании пациент находится в положении стоя, прижимаясь грудью к плоскости рентгеновского стола. Снимок проводится на высоте вдоха. При обнаружении подозрительных очагов выполняется дополнительный снимок в боковой проекции, а при необходимости и прицельный снимок.
Магнитно-резонансная томография головного мозга и внутренних органов
Во время данного исследования пациент находится в положении лежа на спине, на столе аппарата. Сам стол подается в туннель, стены которого являются мощным электромагнитом. Во время исследования пациент должен сохранять неподвижное положение на протяжении не менее 30 минут, а в некоторых случаях и более. Принцип метода магнитно-резонансной томографии заключается в регистрации потока фотонов определенных длин волн, который излучают атомы водорода в теле пациента в мощном переменном магнитном поле.
Электрокардиография
Во время электрокардиографии пациент находится в положении лежа на спине или сидя на стуле. К его конечностям и грудной клетке согласно определенной схеме прикрепляются электроды, соединенные с электрокардиографом. Во время включения аппарата происходит регистрация электрической активности сердечной мышцы. Вывод информации происходит в виде многочисленных кривых, нанесенных на бумажную ленту или отображенных на экране монитора.
Эхокардиография
Во время данного исследования пациент находится в положении лежа на спине. Исследователь наносит на область сердца специальный гель, уменьшающий помехи от попадания воздуха между датчиком и кожей. Затем он прикладывает ультразвуковой датчик к различным контрольным точкам на грудной клетке и визуализирует различные полости сердца, попутно отмечая их размеры, толщину стенок и их подвижность. В заключении врач описывает патологические изменения, которые он выявил в процессе исследования.
Электрофизиологическое исследование сердца
Во время данного исследования пациент находится в положении лежа на спине, полностью раздетый, как при рядовом оперативном вмешательстве. Через разрез в радиальной или бедренной артерии или вене (в зависимости от того, в какую полость сердца необходимо попасть) в полость сердца вводится специальный зонд. Его особенностью является возможность считывания электрической активности сердца непосредственно из его полости с высочайшей точностью. При помощи прицельных разрядов малой силы данный зонд вызывает появление пароксизмальных тахикардий, которые сам же впоследствии и прекращает. Целью метода является выявление дополнительных путей внутрисердечной проводимости, которые провоцируют развитие приступов пароксизмальной тахикардии и их уничтожение путем абляции (выжигания).
(ультразвуковое исследование)
внутренних органов
При данном исследовании положение пациента произвольное. Тем не менее, чаще он находится лежа на спине. На область брюшной полости наносится специальный гель, уменьшающий помехи, возникающие от попадания воздуха между излучателем и кожей. Затем исследователь поочередно прикладывает трубку излучателя ультразвука к различным участкам брюшной полости, поочередно визуализируя те или иные органы, определяя их размеры и состав. По завершении исследования производится запись всех проведенных измерений и наблюдений. В конце записи врач выносит заключение относительно патологических изменений, наблюдаемых им у пациента с возможными причинами последних.
Дерматоскопия
Во время данного исследования пациент находится в произвольном положении. При помощи специальной увеличительной оптики врач исследует все подозрительные кожные образования, отмечая те изменения, которые не видны невооруженным взглядом.
Лечение боррелиоза
Лечение боррелиоза является, преимущественно, медикаментозным за исключением редких случаев, когда прогрессировавшее до этого заболевание привело к появлению, например, непроходящей атриовентрикулярной блокады, требующей имплантации кардиостимулятора. Следует отметить, что медикаментозное лечение на первой стадии боррелиоза высокоэффективно и предотвращает прогрессию заболевания в последующие, более осложненные стадии. Физиотерапия и лечебная физкультура эффективна, преимущественно, в восстановительный период при поражении суставного аппарата и нервной системы. Однако она имеет и ряд противопоказаний, который обязательно необходимо учитывать, во избежание ухудшения состояния больного.
Обработка кожи вокруг первичного очага при боррелиозе (болезни Лайма)
Первичным очагом при боррелиозе называется тот небольшой участок кожи, к которому присосался клещ. Также это небольшая колотая рана, которая образуется после извлечения клеща. Не следует путать первичный очаг при боррелиозе с кольцевой эритемой, даже, несмотря на то, что данные кожные элементы в большинстве случаев появляются на одном и том же участке кожи практически параллельно. Механизм их формирования отличается, как и сроки появления и дальнейшая эволюция.
Одним из грозных осложнений после присасывания любого клеща, инфицирован тот боррелиозом или нет, является присоединение к первичному очагу вторичной бактериальной флоры. Как правило, возбудителями такой инфекции являются сапрофитные или условно-патогенные микроорганизмы с поверхности кожи, доминирует среди которых золотистый стафилококк. При попадании его в рану развивается нагноение, которое по мере прогрессии может перейти в абсцесс, флегмону и даже сепсис, чреватый высокими шансами летального исхода. Для того чтобы минимизировать шансы нагноения первичного очага, исключительно важно правильно извлечь клеща, после чего тщательно обработать сам очаг и кожу вокруг него.
Извлекать клеща должен хирург, обученный подобным манипуляциям. Это особенно важно, когда встречаются не взрослые клещи, а их личинки, которые иногда настолько глубоко проникают в толщу кожи, что извлечь их без специального инструментария, не повредив при этом, крайне сложно.
Медикаментозное лечение боррелиоза (болезни Лайма)
Применение лекарственных средств является основным методом лечения Лайм-боррелиоза. Выбор лекарственного препарата производится исходя из стадии и клинических проявлений заболевания. Условно антибиотики для лечения данного заболевания подразделяются на препараты первого, второго и третьего ряда.
Антибиотики для лечения боррелиоза делятся на:
Препараты первого ряда (тетрациклин, доксициклин) назначаются только в случае появления кольцевидной эритемы и синдрома общей интоксикации без сопутствующих жалоб со стороны нервной или сердечно-сосудистой системы. Их можно применять и в качестве профилактики боррелиоза при безэритематозных формах.
Препараты второго ряда используются во всех стадиях заболевания, когда присутствуют дополнительные симптомы со стороны центральной нервной системы, сердечно-сосудистой системы, кожи и суставного аппарата. Так, пациентам с поражением кожи (помимо кольцевидной эритемы) рекомендуется амоксициллин с клавулановой кислотой или бензатин бензилпенициллин. Поражение суставов, сердца и нервной системы требует назначения цефалоспоринов III или IV поколения (цефотаксим, цефтриаксон, цефепим и др.). Также цефалоспорины можно назначать и в первую стадию заболевания, при абсолютном отсутствии реакции на лечение тетрациклинами и пенициллинами.
Препараты третьего ряда назначаются лишь в случае резистентности (неэффективности) препаратов первого и второго ряда. Для того чтобы удостовериться в этом, необходимо произвести бактериологическое исследование (посев на питательные среды) образца тканей, содержащего боррелии (кровь, биоптат, мокрота и др.). После роста необходимых колоний боррелий производят оценку их реакции на различные антибактериальные препараты. Данное исследование называется антибиотикограммой и преследует две основные цели – выявление препаратов, малоэффективных в лечении боррелиоза (подтверждение резистентности), а также определение препаратов, к которым чувствительность является достаточной для достижения устойчивого противомикробного эффекта. Таким образом, препараты третьего ряда выбирают на основании антибиотикограммы из всех существующих в природе антибиотиков, которые способны были бы полностью уничтожить боррелии в организме пациента.
Также следует отметить, что немалую роль в лечении боррелиоза играют препараты, купирующие симптоматику на различных стадиях болезни и при различных осложнениях.
Препаратами, использующимися для симптоматической терапии боррелиоза, являются:
Хирургическое лечение боррелиоза
Следует отметить, что хирургическое лечение боррелиоза является сугубо симптоматическим или даже в некоторых случаях паллиативным (направленным на уменьшении страданий при заведомо прогрессирующем заболевании) и применяется оно достаточно редко.
При развитии медикаментозно необратимой атриовентрикулярной блокады оперативным путем устанавливается кардиостимулятор, нормализующий частоту сердечных сокращений.
При развитии менингита с выраженным синдромом повышенного внутричерепного давления в некоторых случаях производят установку катетера соединяющего субдуральное пространство с яремной веной. Целью данного катетера является постоянный отток излишек ликвора. Однако в связи с большим числом побочных эффектов, в особенности при длительном его использовании, прибегают к установке такого катетера крайне редко.
В случае развития спастических контрактур суставов хирургическое лечение применяется с целью их рассечения и увеличения амплитуды движений измененного воспалением сустава.
Физиотерапевтические методы лечения боррелиоза (болезни Лайма)
Физиотерапевтические методы лечения боррелиоза являются исключительно вспомогательными и применяются они только в восстановительный период. Назначение такого лечения в острый период болезни чревато усугублением состояния больного и большей вероятностью развития осложнений.
При поражении суставного аппарата часто применяется электрофорез с литическими ферментами (лидаза), способствующими рассасыванию соединительнотканных наложений в суставах, препятствующих нормальным движениям. Аналогичный эффект может произвести бальнеотерапия (грязевые ванны) и лечебная физкультура.
При поражении периферических нервов применяется амплипульс и УВЧ (ультравысокочастотное электромагнитное поле) с целью стимуляции нервных и мышечных волокон, а также улучшения микроциркуляции и восстановительных процессов.
Исключительно важно отметить, что физиопроцедуры имеют существенные противопоказания, в особенности, если принцип терапевтического эффекта основывается на действии электричества или местном нагревании тканей.
Физиопроцедуры противопоказаны пациентам с:
Также следует отметить, что даже если противопоказания к физиопроцедурам отсутствуют, но после нескольких сеансов пациент ощущает ухудшение общего состояния, процедуры следует прекратить.
Народные методы лечения боррелиоза (болезни Лайма)
Народные методы лечения боррелиоза существуют, однако эффективность их не следует переоценивать. Основной областью их применения является купирование определенных симптомов, в то время как причину боррелиоза – непосредственно самих бактерий методами народной медицины уничтожить невозможно.
Наиболее часто при боррелиозе используют отвары липы и чаи с малиной, обладающие умеренным жаропонижающим и детоксикационным действием за счет усиления потоотделения. Общеукрепляющим действием обладают все растения, богатые витамином С. Так, крайне полезными оказываются свежие салаты из петрушки, щавеля, отмоченных листьев одуванчика, а также квашеной капусты. Отвары или спиртовые настойки из данных веществ уменьшают концентрацию витамина С практически до нулевых значений, именно поэтому перед приготовлением растения не должны подвергаться термической обработке, а только тщательному мытью в теплой воде.
Высокоэффективными считаются ингаляции пара над очищенной свежесваренной картошкой. Усилить эффект можно слив воду, в которой варилась картошка, и добавив в нее несколько грамм экстракта ментола. При проникновении в легкие такая смесь обладает выраженным муколитическим, отхаркивающим и бронходилатационным эффектом.
Определенным иммуностимулирующим эффектом обладают отвары зверобоя и чабреца. При поражении печени улучшение состояния отмечается после употребления отваров трав, обладающих желчегонным действием за счет уменьшения вязкости желчи. Среди таких трав, определенно лидирующие позиции занимает тысячелистник.
Важным условием применения средств народной медицины является то, что использование их должно быть второстепенным и ни в коем случае не препятствовать или замещать традиционную медикаментозную терапию. При изготовлении отваров не следует создавать высоких концентраций, поскольку эффект от используемых растений может отличаться от ожидаемого. Низкие и средние концентрации отваров способствуют более мягкому эффекту, меньшей вероятности развития побочных эффектов и способности более длительного использования таких сборов.
Профилактика боррелиоза (болезни Лайма)
Профилактика боррелиоза подразделяется на первичную и вторичную. Первичная профилактика подразумевает предотвращение заражения, а вторичная – лечение заболевания на ранних стадиях во избежание его прогрессирования и развития осложнений со стороны нервной, сердечно-сосудистой системы и суставного аппарата.
К методам первичной профилактики относят:
К методам вторичной профилактики относят:
Опасен ли боррелиоз у беременных?
Определенно можно сказать, что боррелиоз для беременных более опасен, чем для остальных категорий пациентов. Причем течение заболевания у самой беременной практически не отличается от общераспространенной клинической картины, однако влияние на растущий плод вероятнее всего будет отрицательным, причем степень данного влияния напрямую зависит от сроков персистирования заболевания в организме будущей матери.
Одной из основных особенностей боррелий является небольшой размер относительно других видов бактерий. В совокупности со спиралевидной формой данный микроорганизм обладает парадоксальной способностью проникать все гистогематологические барьеры в ближайшие сроки после заражения. В частности, боррелии без больших затруднений проникают в замкнутую систему кровообращения плода, а впоследствии и во все его внутренние органы или очаги их закладки.
Если беременная вовремя обратилась к врачу и начала лечение соответствующими антибактериальными препаратами, то с высокой степенью вероятности можно утверждать, что все боррелии, успевшие попасть в организм плода, также погибают, как и в организме беременной. При таком развитии событий отрицательное влияние на будущий плод является минимальным.
Таким образом, ребенок, рожденный от матери, заболевшей и не лечившей боррелиоз, может обладать умственной отсталостью, пороком сердца, почечной недостаточностью или печеночной недостаточностью. В наиболее плачевных случаях данные нарушения несовместимы с жизнью и плод умирает через некоторое время после родов. Отмечены даже единичные случаи мертворождений, вызванных тяжелым внутриутробным течением боррелиоза.
В связи с вышесказанным, всем беременным настоятельно рекомендуется избегать мест, где они могли бы быть укушены клещами. Если же это в итоге произошло, то не стоит ожидать появления признаков заболевания, а следует как можно скорее определить, имело ли место заражение или нет. При использовании методики ПЦР (полимеразной цепной реакции) проводить исследование можно в первые дни с момента потенциального заражения. Если ПЦР по каким-либо причинам недоступно, то требуется сдать анализ на специфические иммуноглобулины М – свежие антитела к боррелиям. Однако следует отметить, что сдавать данный анализ ранее двух недель с момента потенциального заражения не имеет смысла, поскольку это минимальный срок, необходимый, для того чтобы иммунная система сформировала достаточный титр антител для борьбы с патогенным микроорганизмом.
Если и иммуноглобулины М к боррелиям невозможно исследовать, то остается вариант с исследованием клеща (которого желательно сохранить в целостности после извлечения). Некоторые государственные бактериологические лаборатории на базе санэпидстанций и медицинских университетов способны изучить клеща, взять образцы его тканей и ответить на вопрос – был ли он инфицирован боррелиями или нет. Если в теле клеща отсутствуют данные микроорганизмы, то, соответственно, заражение не могло иметь место. Однако если бактерии были обнаружены, то это не означает, что заражение определенно произошло, поскольку для этого необходимо, чтобы бактерии были не в кишечнике паразита, а именно в слюнных железах, что отмечается лишь у небольшой части инфицированных клещей. Таким образом, при данном исследовании, которое, кстати, занимает не менее недели, а может и более, положительный результат в конечном итоге отвечает на вопрос – был ли инфицирован клещ, но не отвечает на вопрос – передалась ли клещом инфекция беременной, что не совсем информативно. Однако отрицательный его результат полностью исключает инфицирование.
После постановки диагноза следует незамедлительно начать антибактериальную терапию. Поскольку препараты из группы тетрациклинов при беременности противопоказаны, то вероятнее всего врач назначит курс препаратов пенициллинового, цефалоспоринового или макролидного ряда. Данный курс необходимо пройти полностью, даже если симптомы заболевания исчезают до его окончания. Связанно это с тем, что у пациентов, прошедших неполный курс лечения отмечается более высокая частота хронизации инфекции.
Каковы отличия боррелиоза у детей?
При ответе на данный вопрос следует различать боррелиоз врожденный и приобретенный. Врожденный боррелиоз может наблюдаться у новорожденного, мать которого во время беременности болела манифестной (с явными признаками) или бессимптомной формой заболевания. Приобретенный боррелиоз возникает при передаче инфекции посредством присасывания инфицированного боррелиозом клеща.
Врожденный боррелиоз может протекать как бессимптомно, так и становиться причиной тяжелых пороков внутренних органов, а в некоторых случаях и причиной мертворождений. Во время протекания беременности данная бактерия проникает во все ткани тела новорожденного, наиболее тяжело поражая нервную и сердечно-сосудистую систему. Формирующиеся в тканях лимфоплазматические инфильтраты препятствуют нормальному развитию внутренних органов, отчего те не формируются полноценными к моменту рождения, снижая, тем самым, жизнеспособность новорожденного. Клинически врожденный боррелиоз может проявляться отставанием в умственном и физическом развитии, деформацией опорно-двигательного аппарата, сопутствующими аутоиммунными заболеваниями и др.
Приобретенный боррелиоз у детей во многом схож с таковым у взрослых. Некоторые исследователи отмечают несколько более раннюю подверженность поражению мозговых оболочек с развитием менингита. Также у детей чаще отмечаются явления менингизма – клиническая картина менингита при стерильной спинномозговой жидкости.
Передается ли боррелиоз через грудное молоко, слюну и половые жидкости?
Возбудитель боррелиоза является одной из бактерий, наиболее склонных к распространению по всем органам и тканям. Тем не менее, случаи передачи данной инфекции от человека к человеку не были зарегистрированы.
Несмотря на то, что зараженный боррелиозом пациент может содержать возбудителя во всех биологических жидкостях (кровь, грудное молоко, слюна, сперма, половые железы и др.), заражения при переносе данных жидкостей на кожу и слизистые оболочки не происходит. Происходит это благодаря тому, что средства неспецифической защиты кожи и слизистых оболочек являются практически непреодолимой преградой для боррелий. Даже если на данных оболочках присутствуют повреждения (царапины, эрозии, язвы и др.) возбудитель не может проникнуть достаточно глубоко и в достаточном количестве, для того чтобы способствовать дальнейшему развитию заболевания.
Единственный вариант, при котором гипотетически может происходить передача инфекции от одного человека к другому – это прямое переливание крови, являющееся на сегодняшний день пережитком прошлого в связи с огромными рисками для реципиента (пациента, которому переливается кровь).
Существует ли прививка от боррелиоза?
На сегодняшний день прививки или сыворотки против боррелиоза не существует. По всей вероятности необходимость в прививании против данного заболевания не столь высока из-за того, что инвалидизации оно достигает в редких случаях, а методы его лечения на ранних стадиях высокоэффективны.
Кроме того, вероятные риски от побочных эффектов потенциальной вакцины при массовом ее применении могли бы уравняться или даже превысить показатели тяжелых случаев боррелиоза. Таким образом, целесообразность разработки вакцины против данного заболевания на сегодняшний день находится под вопросом.
Создается ли иммунитет после перенесенного боррелиоза?
Таким образом, если пациент, переболевший боррелиозом, вызванным, например, B. garinii будет укушен клещом, инфицированным B. burgdorferi s.s., то вероятнее всего он заново перенесет заболевание. Клинические проявления в данном случае могут быть такими же, как и в предыдущие разы, поскольку иммунитет является видоспецифическим, однако чаще заболевание проявляется менее ярко в связи с тем, что существующие в крови антитела и Т-лимфоциты памяти все-таки частично связывают некоторые общие фрагменты бактерий. В некоторых случаях заражение боррелиозом на фоне уже существующего иммунитета приводит даже к бессимптомному течению, которое, как известно, проявляется только во второй и третьей фазе заболевания, которая, к сожалению, на данных этапах значительно хуже поддается лечению.
Через какое время после укуса клеща сдавать анализ на боррелиоз?
Для ответа на данный вопрос следует уточнить, о каком анализе идет речь. Наиболее часто прибегают к серологическому анализу, то есть к определению в крови специфических антител (иммуноглобулинов класса М). Реже, когда того требуют сжатые сроки, как, например, у беременных или у новорожденных, необходимо определить в крови наличие непосредственно самих бактерий. Осуществляется эта задача при помощи ПЦР (метода полимеразной цепной реакции).
При исследовании крови на специфические антитела необходимо дождаться срока, когда данные антитела достигнут достаточного титра (концентрации), при котором результаты анализа были бы наиболее показательны. Как правило, это время равняется двум полным неделям с момента заражения. Проведение данного исследования на более ранних сроках чревато ложноотрицательными результатами.
Метод ПЦР основывается на механизме выявления фрагментов ДНК, которыми обладает искомая бактерия или вирус. Чувствительность метода настолько высока, что даже при наличии в образце всего одной клетки результат исследования окажется положительным. Таким образом, данный метод применим с первых дней заболевания. В качестве образца может подойти любая ткань, гипотетически содержащая возбудителя (кожа, кровь, биоптат лимфатического узла, соскоб слизистой, слюна и др.). В первую фазу заболевания чаще всего в качестве образца выбирают кровь и кожу с края кольцевой эритемы. В остальные фазы заболевания в качестве образцов могут использовать спинномозговую жидкость, биоптаты тканей внутренних органов и др.

 Боррелии названы в честь их первооткрывателя — французского микробиолога Амедея Борреля (1867–1936), изучавшего в начале ХХ века этот род спирохет.
Боррелии названы в честь их первооткрывателя — французского микробиолога Амедея Борреля (1867–1936), изучавшего в начале ХХ века этот род спирохет.