Что такое парез
Что такое парез
Парез
Парез гортани
Парез гортани возникает при заболеваниях и опухолях средостения, патологии пищевода и желудка, аневризматическом выбухании стенки аорты и расширении полостей сердца, после операций на щитовидной железе и сердце. В месте прохождения к гортани возвратного нерва на небольшой площади располагается несколько органов и крупных сосудов, поэтому воспалительные изменения одного вовлекают соседние органы, лимфатические пути и узлы, нервные волокна.
Парез седалищного нерва
Симптомы пареза
При локализации патологии в ЦНС развиваются значительные повреждения, так как вовлекаются проводящие нервные импульсы волокна ко всей руке или ноге. При повреждении отходящих от спинного мозга корешков может нарушаться иннервация только одной мышцы или группы мышц, все остальные мышцы конечности остаются в нормальном состоянии.
Симптомы при центральном поражении
Повреждение ЦНС при различных сосудистых нарушениях вызывает спастическое сокращение мышц и повышение их тонуса. При нарушении иннервации конечности движения сохраняются, но они резкие из-за напряженности мышц, походка неплавная, а «дерганая». Нарушение чувствительности проявляется неприятными ощущениями в виде щекотаний и ползании «мурашек», снижении порога боли или, наоборот, резкой болезненностью при прикосновении одежды.
Симптомы при периферическом поражении
При периферической форме, наоборот, мышца будет слабой, такой вариант называют «вялый». К примеру, при парезе лицевого нерва мышцы лица слабеют, что ведет к отвисанию угла рта и век, сухости глаза и повышенному слюноотделению, нарушению чувствительности части языка и изменением вкуса.
В любом клиническом случае, быстрая постановка правильного диагноза врачом помогает остановить или замедлить прогрессирование процесса, и в Международной клинике Медика24 для этого есть все условия.
Парезы
Парез – это снижение мышечной силы, обусловленное повреждением нервных путей, соединяющих головной мозг с мышцей или группой мышц. Этот симптом возникает в результате тех же причин, что и паралич.
У пареза нет одной четкой причины. Он может возникать при любых видах повреждения головного и спинного мозга, периферических нервов. В зависимости от уровня повреждения, различают центральные (на уровне головного и спинного мозга) и периферические (на уровне периферических нервов) парезы.
Центральный парез
Центральный парез возникает при повреждении головного или спинного мозга. Нарушения развиваются ниже места повреждения и захватывают, как правило, правую или левую половину тела (такое состояние называется гемипарезом). Чаще всего такую картину можно наблюдать у больного, перенесшего инсульт.
Иногда центральный парез вызывает нарушения в обеих руках или обеих ногах (парапарез), а в наиболее тяжелых случаях – во всех 4 конечностей (тетрапарез).
Основные причины центральных парезов:
При центральном парезе снижение мышечной силы бывает выражено в разной степени. В одних случаях оно проявляется в виде быстрой утомляемости и неловкости, а в других происходит практически полная утрата движений.
При центральных парезах часть спинного мозга ниже места повреждения остается сохранной – она пытается компенсировать нарушения. Это приводит к повышению тонуса пораженных мышц, усилению нормальных рефлексов и появлению новых, патологических, которых не бывает у здорового человека. Так, у пациента, перенесшего инсульт, повышается тонус мышц-сгибателей предплечья. Поэтому рука всегда согнута в локте. На ноге, напротив, повышается тонус разгибателей – за счет этого она хуже сгибается в колене. У неврологов даже есть образное выражение: «рука просит, а нога косит».
Из-за повышения тонуса мышц и нарушения движений центральные парезы могут приводить к контрактурам (ограничению движений в суставах).
Периферический парез
Периферический парез возникает при непосредственном повреждении нерва. При этом нарушения развиваются в одной группе мышц, которые иннервирует данный нерв. Например, мышечная слабость может отмечаться только в одной руке или ноге (монопарез). Чем более крупный нерв поврежден, тем большую часть тела охватывает парез.
Основные причины периферических парезов:
Периферические парезы еще называют вялыми. Возникает мышечная слабость, снижение тонуса, ослабление рефлексов. Отмечаются непроизвольные подергивания мышц. Со временем мышцы уменьшаются в объеме (развивается атрофия), возникают контрактуры.
Диагностика пареза
Парезы и параличи выявляет невролог во время осмотра. Врач просит пациента совершить разные движения, затем пытается согнуть или разогнуть пораженную конечность и просит больного сопротивляться. Проводится проба, во время которой пациент должен удерживать обе ноги или руки на весу. Если в одной из конечностей снижена мышечная сила, то через 20 секунд она заметно опустится вниз.
После осмотра врач назначает обследование, которое помогает выявить причину пареза.
Лечение и реабилитация при парезах
Лечение зависит от причины пареза. Большое значение для восстановления движений и профилактики контрактур имеет реабилитационное лечение. К сожалению, сегодня во многих российских клиниках этому вопросу уделяется мало внимания ввиду отсутствия специального оснащения, обученных специалистов.
Реабилитационное лечение при парезах включает:
В Юсуповской больнице реабилитации больных неврологического профиля уделяется повышенное внимание. Ведь от этого зависит восстановление функции, работоспособности, качество жизни пациента в будущем.
Преимущества Юсуповской больницы
Всё это служит одной цели – достичь максимального терапевтического эффекта у каждого пациента, наиболее быстрого и полноценного восстановления нарушенных функций, повышения качества жизни.
Парез
Парезом или параличем называется частичная или полная потеря работоспособности разных групп мышц. Это могут быть мышцы лица, голосовых связок или различных конечностей.
Основные причины
Симптомы пареза
При периферической форме паралича наблюдается расстройство двигательной функции. К другим симптомам относится снижение тонуса и атрофия мышц. Также возможно дисфункционирование рефлекторной системы, при котором чувствительность сохраняется. Основным проявлением центрального паралича считается повышенный мышечный тонус.
Иногда отмечается переходящий характер потери работоспособности мышцы. Это возможно при нарушенном обмене веществ или нервно-мышечной передаче, а также при повреждении системы кровоснабжения.
При болезнях нервной системы, сопровождающихся образованием опухолей, либо при серьезном воспалении часто наблюдается прогрессирование пареза. В патологический процесс начинают вовлекаться другие группы мышц, что чревато нарушением дыхания и потерей способности самообслуживания.
Лечение пареза
При подозрении на парез следует обратиться к невропатологу. Опытный специалист назначит анализы и подберет схему лечения.
Парез лицевого нерва и другие виды болезни протекают намного легче, если будет назначено комплексное лечение. Врач должен установить основное и сопутствующее заболевание. Чаще всего это инсульт, энцефалит, сахарный диабет или ревматизм. Благодаря грамотному лечению этих болезней двигательный дефект исчезнет.
В запущенных случаях показаны такие виды специального лечения, как:
Медикаментозное лечение заключается в приеме лекарств, основное действие которых состоит в улучшении кровоснабжения и проведении возбуждения по поврежденному нерву. Если у пациента наблюдается повышенный мышечный тонус, назначаются блокаторы нервно-мышечной передачи.
Парезы: симптомы и лечение
Парезы — потеря мышечной силы, связанная с поражением нервной системы. При парезах у человека нарушается походка и координация, появляется тремор в руках и ногах, ему становится сложно менять положение тела. Если человек полностью теряет возможность двигаться, то речь идет о параличе.
Одна из частых последствий парезов — образование контрактур (ограничение движений в суставах). Чтобы снизить риск их возникновения, при первых признаках нужно обратиться к врачу.
Типы парезов и их причины
Парез — это симптом, проявление которого связано с патологиями в организме, такими как опухоль головного или спинного мозга, инсульт, энцефалит, полиомиелит, а также процессами, вызывающими разрушение белка, отвечающего за передачу нервных импульсов. Парезы могут быть следствием энцефалита, рассеянного склероза, черепно-мозговой травмы и травмы позвоночника.
Парезы бывают центральные (на уровне головного и спинного мозга) и периферические (на уровне периферических нервов). Для центрального пареза характерно повышение тонуса пораженных мышц. Периферический парез развивается в группе мышц, связанных с поврежденным нервом, и выражается в мышечной слабости и непроизвольных подергиваниях мышц.
Парезы могут поражать либо одну сторону тела (парез руки и ноги с одной стороны), либо обе конечности (руки или ноги одновременно, например, парез / парапарез нижних конечностей), либо одну руку или ногу (парез руки или парез ноги). Наиболее часто пациенты сталкиваются с проявлением гемипареза — пареза одной половины тела. При гемипарезе пациента беспокоит снижение кожной чувствительности, болезненность и отечность мышц, слабость, нарушение сгибания и разгибания сустава, тремор, шаткость походки, раскоординированность движений. Правосторонний гемипарез встречается у пациентов значительно чаще, чем левосторонний. У таких пациентов часто возникают сложности во время чтения, письма, счета.
У пациентов после травмы гортани, операции на органах шеи (щитовидной железе, сонной артерии, шейном отделе позвоночника), при онкологических заболеваниях может возникнуть парез гортани — временное нарушение подвижности мышц гортани. Этот диагноз устанавливается пациентам с длительностью заболевания до 6 месяцев. В клинических рекомендациях Минздрава сказано, что восстановить подвижность мышц гортани возможно в срок от нескольких месяцев до двух лет.
После инсульта может возникнуть парез лицевого нерва. При парезе наблюдается: опущение угла рта, нарушение акта глотания, ограничение подвижности брови, невозможность полного закрытия глаза, нарушение лицевой мимики. По данным ВОЗ, поражение лицевого нерва занимает второе место по частоте среди заболеваний периферической нервной системы. Парез мимических мышц приводит не только к косметическим недостаткам и тягостным переживаниям пациента, но и к нарушению функций глотания и жевания, нарушению произношения и даже потере зрения (при выявлении нейропаралитического кератита).
Парез нижних конечностей
Заболевание представляет собой слабость определенной группы мышц, причинами которой являются нарушения в нервной системе. Парезы подразделяются на несколько видов, одни появляются в результате нарушения проведения нервных импульсов в мышцы, а другие из-за расстройств в нервных процессах. Двигательные расстройства могут проявляться как увеличенный двигательный рефлекс или тонус.
Причины пареза нижних конечностей
Парез не может появиться как самостоятельное заболевание, он всегда связан с какой-либо болезнью, парез может вызывать многие болезни.
В зависимости от вида заболевания и расположения на теле парез следует разделить на некоторые группы:
По локализации выделяют несколько видов пареза:
Парезы конечностей у детей
У ребенка выявить патологическое состояние тяжело, потому, что оно не будет иметь выраженные симптомы. Обычно диагноз ставят на основании родовой травмы, после взросления ребенка парез может пройти или можно определить точную локализацию и классификацию болезни. Маленькие дети, умеющие ходить, незаметно переносят заболевание, обнаружить его можно по ходьбе на носочках, этот признак служит неправильным тонусом мышц. Кроме того, этот признак может быть симптомом другого заболевания.
Лечение
При лечении обязательно нужно учитывать причину или болезнь, которая привела к патологическому состоянию. Например, при травматическом поражении нерва применяется сшивание поврежденного участка, при геморрагическом инсульте проводится комплексное лечение, позволяющее уменьшить проявление болезни, если в голове имеется опухоль, то нужно избавиться от нее с помощью хирургического вмешательства. Кроме основного лечения, необходимо лечение симптомов и другие лечебные комплексы, которые не позволяют обездвиженным мышцам атрофироваться. На нижних конечностях в большинстве случаев применяются гимнастические упражнения и массаж.
Гимнастика
Лечебная гимнастика — это обязательная часть лечения, ее назначают даже при сильных и глубоких поражениях конечностей. С помощью движений можно равномерно воздействовать на все части тела: на кости, суставы мышечную ткань. Специально подобранные упражнения избавляют от боли, нормализуют и держат в тонусе давление, помогают справиться с тошнотой и головокружением. Движения должны выполняться одинаково двумя конечностями даже на здоровой стороне.
Параличи и парезы
1. Общие сведения
Прежде всего определимся, как всегда, с терминологией. Паралич – это полная и безусловная неподвижность органа или системы, для которых двигательная активность является основной природной функцией. Это неспособность пациента вызвать такую активность «изнутри» – ни сознательным, не бессознательным усилием воли, тогда как извне, например, парализованная нога может быть повернута в тазобедренном суставе или согнута в колене с помощью собственных рук либо руками другого человека. В этом отличие паралича, скажем, от мышечного судорожного спазма или суставной контрактуры, когда такое движение невозможно в принципе; термином «паралич» подчеркивается именно неспособность пораженного органа выполнить команду центральной нервной системы.
Парез в переводе с греческого означает «ослабление, утрата силы»; этим термином называют неполный паралич (который, к слову, тоже переводится как «расслабление»), когда доступное мышечное усилие или изначальный диапазон возможных движений частично сохраняются; степень этой сохранности может варьировать в широких пределах.
В качестве синонима к понятию «паралич» часто употребляется термин «плегия» («удар»), семантически близкий также к понятиям «апоплексия» и «инсульт», – что и составило, по-видимому, этимологическую основу устаревших русских фразеологизмов «хватил удар», «после удара разбил паралич», «апоплексический удар» и пр. Однако в современной медицинской терминологии слово «плегия» употребляется обычно с уточняющими приставками: гемиплегия (односторонний паралич), моно-, пара- или тетраплегия (соотв., паралич одной, обеих одноуровневых либо всех четырех конечностей).
2. Причины
В самом общем виде причина параличей и парезов может быть сформулирована как нарушение взаимодействия между ЦНС (головной и спинной мозг) и периферической системой-исполнителем (скелетная, кишечная, пузырная, сфинктерная и другие системы мышц).
Как относительно самостоятельную форму иногда рассматривают т.н. «сонный», или гипнопомпический («при пробуждении») паралич. Такое состояние, обусловленное нарушением или сбоем фазности сна, может продолжаться до нескольких минут и обычно сопровождается паническим витальным ужасом (внезапное осознание наяву своей абсолютной неподвижности, беззащитности и беспомощности), а также яркими устрашающими галлюцинациями («пришельцы», «злоумышленники», «насильники», «убийцы» и т.п.), порой с полной тактильной иллюзией совершаемых в отношении парализованного действий. Преимущественно отсюда, заметим, проистекает небольшой, но устойчивый поток вполне искренних заявлений о «похищениях инопланетянами», «контактах с демонами», а также абсурдных (однако порой доставляющих весьма реальные и серьезные неприятности) обвинений в ограблениях и изнасилованиях. Механизм развития такого состояния связан с тем, что в фазе быстрого сна двигательная активность должна отключаться автоматически; это нормальный, физиологически оправданный, предохранительный паралич (в противном случае развивается сомнамбулизм, – уст. «лунатизм», – т.е. снохождение в различных вариантах и формах). Однако при неблагоприятных условиях (ситуации хронического стресса в сочетании с дефицитом сна, некоторые психические расстройства, нарколепсия, т.е. патологическая сонливость, и т.д.) обратная активация двигательных функций запаздывает, и пробуждение наступает раньше, в «быстрой» фазе.
3. Симптомы и диагностика
Основные симптомы параличей и парезов, собственно, уже описаны во вводной части. Однако существует масса клинических нюансов и существенных типологических особенностей, которые вызвали к жизни ряд классификаций. Так, диагностически важными показателями являются степень обездвиженности (от легкого до глубокого пареза и полного паралича), локализация поражений нервной системы (центральные, периферические) или мышечных групп (напр., только разгибатели, только гладкая мускулатура и пр.), степень сохранности чувствительности (полное отсутствие, парестезии, боль, онемение), сохранность и характер рефлексов и т.д. Однако суть остается прежней: движений нет ни во сне, ни наяву, ни под действием седативных препаратов, ни в каких-то определенных, т.н. условно-желательных ситуациях (что и отличает истинный паралич или парез, скажем, от истерической астазии-абазии, которая развивается по совершенно иному этиопатогенетическому «алгоритму»).
Сам по себе диагноз «паралич» или «парез», даже в самой легкой форме последнего, может быть установлен и достоверно подтвержден опытным неврологом уже в ходе стандартного клинического осмотра: с этой целью разработан и применяется ряд диагностических критериев, а также динамических, статических, рефлексологических проб. Установление же причин паралича порой занимает достаточно много времени и требует применения той или иной комбинации методов, существующих в обширном диагностическом арсенале современной медицины – от высокотехнологичной визуализирующей и лабораторно-аналитической аппаратуры до экспериментально-психологического, медико-генетического и других видов специального исследования.
4. Лечение
Готовые рецепты, протоколы, схемы лечения парезов и параличей, универсальные для всех возможных случаев и клинических ситуаций, – разумеется, невозможны. Терапевтическая стратегия всегда определяется результатами диагностики и множеством индивидуальных показателей; она всегда является по возможности этиопатогенетической (нацеленной на устранение причины) и, по возможности же, минимально-инвазивной. Но даже при таком, – единственно верном, – подходе далеко не всегда результат можно уверенно прогнозировать. Иногда подвижность постепенно восстанавливается практически без лечения, но случается и наоборот: самое интенсивное и, казалось бы, стопроцентно обоснованное лечение, давно доказавшее свою эффективность, не приносит желаемого результата: паралич полностью или частично сохраняется до конца жизни, а иногда и прогрессирует, вовлекая все новые структуры и системы (что наблюдается, например, при боковом амиотрофическом склерозе и других атрофических процессах). В одних случаях методом выбора является консервативная терапия, в других наиболее простым, эффективным и, как ни странно, безопасным лечением служит нейрохирургическое вмешательство. Особо следует сказать о группе физиотерапевтических и «нетрадиционных» методов. Именно в данной области, т.е. в реабилитации больных с параличами и парезами, исключительно велика роль массажа, ЛФК, физиотерапевтических, иглорефлексотерапевтических и других подобных процедур. Однако их возможности следует оценивать здраво, не возводя в ранг чудес и не форсируя их применение: результат может оказаться ничтожным или прямо противоположным желаемому. Столь же важно критически относиться к бесчисленным целителям, знахарям, самородкам, энтузиастам и просто откровенным шарлатанам, которые подвизаются под лозунгами чудодейственного исцеления.
Но главное: при первых признаках необычной мышечной слабости, онемения, снижения чувствительности, любого ограничения подвижности и/или объема привычных движений – немедленно обратиться к врачу. Не стоит, право, дожидаться, пока легкий и, возможно, транзиторный (по крайней мере, курабельный) «парезик» обратится в полновесный и необратимый паралич.
Парез
Парез представляет собой частичный паралич. Другими словами, его можно охарактеризовать как определённая невозможность выполнения различных действий и движений из-за серьёзных поражений немаловажной центральной и периферической нервных систем.
Причины пареза
Основными причинами дистального пареза можно отметить родовую травму в немаловажной области плечевого сплетения. Другими причинами являются кровоизлияния, инсульты, опухоли, длительные мигрени, типичный рассеянный склероз, значительные поражения полушарий верхнего шейного отдела спинного мозга и головного мозга, а также и другие травмы.
Причины возникновения парезов гортани кроются в полиэтиологической патологии. нередко данный вид заболевания развивается и на фоне других инфекционных заболеваний. Нередко парезы гортани могут диагностироваться при таких воспалительных заболеваниях, как ларинготрахеит, брюшной тиф. сифилис, ботулизм и сирингомиелия.
Причины пареза лицевого нерва заключаются в наличии таких недугов, как герпес, грипп, краснуха, аденовирусы, ЦМВ и ветряная оспа. Однако полностью не доказана связь этих заболеваний с парезом лицевого нерва.в большинстве случаев парезов конечностей причинами могут быть различные травмы и несчастные случаи.
Симптомы пареза
При парезах конечностей наблюдается не только повышение тонуса мышц, но и существенное нарушение рефлексов, а также отмечается гиперрефлексия. При парезах лицевого нерва ощущается сильная болезненность и довольно неприятные ощущения. Асимметричность или частичная неподвижность лица являются главными признаками этого вида заболевания. При этом пациенту сложно просто улыбнуться и он испытывает колоссальные трудности при обычном разговоре.
При парезах гортани заметны серьёзные нарушения дыхания, поскольку воздуху трудно поступать в дыхательные пути пациента. В некоторых больных случается опасная асфиксия. Типичный миопатический парез гортани с опасным двусторонним поражением проявляется значительными нарушениями фонации При нейропатическом парезе гортани зачастую отмечаются слабости вначале мышцы, а также расширяющаяся голосовая щель, раздражительность, нарушения сна и утомляемость присущи всем видам пареза.
Диагностика пареза
При диагностике парезов обычно требуется участие таких специалистов, как психоневрологи, отоларингологи, нейрохирурги, психиатры и пульмонологи. При диагностировании такого заболевания немаловажную роль играет тщательный сбор анамнеза, и также выявление склонности каждого конкретного пациента к типичным психогенным реакциям.
В большинстве случаев современное обследование пациентов с парезами гортани всегда осуществляется с микроларингоскопии. Также проводится обязательная рентгенография и КТ гортани. Затем необходима оценка нейро-мышечной передачи и сократительной способности мышц. Диагностика пареза лицевого нерва практически всегда специфична и вопросов не возникает, анализ сопутствующих травм даёт необходимую точность. Можно провести рентгенологическое исследование для подтверждения диагноза.
При диагностике конечностей всегда специалисты учитывают распространение имеющейся мышечной слабости и её локализацию.
Лечение
Обычно первичным проявлением пареза всегда считается определённый дискомфорт в мышцах. При отсутствии необходимого лечения не исключено, что такое серьёзное заболевание как парез перерастёт в полный паралич. В большинстве случаев в местах образования частичной обездвиженности пациенты ощущают сильную боль. При этом, если недуг сопровождается и другими острыми заболеваниями, то его развитие происходит довольно быстро, исходя из чего и назначают лечение.
Основное лечение обычно заключается в первоначальном выявлении и дальнейшем устранении главной причины возникновения заболевания. Нередко различные патологии перерастают в парезы. При инсультах всегда эффективна особая восстановительная терапия. При повреждениях и других травмах специалисты проводят неизбежное сшивание периферических нервов. Если обнаружены опухоли или иные новообразования, которые оказывают значительное давление на нервы, то назначаются операции по их обязательному удалению.
Помимо прочего нередко показаны специальные курсы массажей, которые призваны помочь в поддержке мышц в тонусе, поскольку от постоянного частичного обездвижения они могут быть атрофированы. При лечении различных видов пареза немаловажное значение имеет сила воли каждого пациента и его решительность. Больной должен желать выздороветь, чтобы активизировать внутренние силы организма.
Профилактика парезов
Основной профилактикой парезов является нормирование нагрузки после восстановления функций мышц. Также рекомендуется избегать переохлаждения. При парезах гортани необходимо исключить длительное пребывание человека в запыленных помещениях. Чтобы полностью исключить рецидивы, необходимо беречься особенно в первое время от различных инфекционных заболеваний и различных неврозов.
Парезы и параличи
Что такое парезы и параличи
Состояние, при котором полностью утрачивается двигательная сила (паралич) или ослаблена (парез) двигательная функция из-за патологий нервной системы, вызывающих нарушения двигательного анализатора.
В отличие от пареза, при параличе больной не может ни сознательно и ни физически двигать конечностями. Пораженный орган не выполняет команды центральной нервной системы.
Причины возникновения
Причина двух патологических состояний в утрате мышечной силы из-за поражений центральной и периферической нервной системы. В зависимости от степени тяжести обездвиживается одна или обе конечности сразу.
Провокатором является нарушение сосудистого питания спинного или головного мозга. Иногда парезы или параличи возникают из-за травм, кровоизлияния, воспалительных процессов мозга. Реже причиной становится рассеянный склероз.
Специалисты сформулировали причины парезов и параличей следующим образом:
Данные состояния зачастую диагностируются вследствие запущенных форм радикулита, васкулита, травм периферических нервов, заболеваний нервной системы демиелинизирующего типа.
Симптомы и виды

Нужно отметить отдельный вид паралича – сонный. Он обусловлен нарушениями фаз сна. Сонный паралич длится несколько минут и связан с тем, что двигательная активность еще отключена и запаздывает, а пациент уже пробудился в фазе быстрого сна. Симптомы таковы – пациент во сне осознает свою неподвижность, сон дополняется галлюцинациями, иллюзиями.
Парез распространяется на одну конечность (монопарез), на обе конечности (парапарез), на руки и ноги одновременно (тетрапарез), на одну половину тела (гемипарез).
К какому врачу обращаться при парезах и параличах
Лечение парезов и параличей в компетенции невролога. Специалист проведет обследование на базе Кунцевского лечебно-реабилитационного центра и назначит терапию. Чем быстрее больной обратится за медицинской помощью, тем больше шансов на быстрое выздоровление.
Методы лечения

Обязательным этапом является гимнастика и лечебный массаж, а также физиотерапия. Если форма патологии вялая, то сеансы назначаются сразу. При острой форме пареза или паралича физиолечение проводят после курса антихолинэстеразных препаратов.
Наиболее эффективны следующие методики:
Физиотерапия подключается, когда появляются признаки функционирования парализованных нервов и мышц. В это же время выполняется массаж для улучшения кровообращения и быстрого оттока лимфы от участка парализованного нерва, предотвращения атрофии мышц, стимулирования нервных импульсов. Параллельно устраняется риск осложнений на глаза, сердце и сосуды.
Результаты
На благоприятный прогноз лечения парезов и параличей влияет характер повреждения нервов. Сотрясение, ишемия, растяжения, ушибы нервов при правильном лечении устраняются полностью. Парезы и параличи при длительном сдавливании, надрыве, разрыве, размозжении нервов лечатся дольше.
Первые улучшения заметны спустя несколько недель неуклонного выполнения предписаний невролога, а выраженная положительная динамика наступает не ранее, чем через 2-4 месяца. Точные сроки восстановления парализованных органов и мышц назвать невозможно.
Реабилитация и восстановление образа жизни
Наряду с лечением в клинике нужно больше двигаться, разрабатывать пораженные мышцы. Доктор показывает ряд упражнений лечебной физкультуры, который больной должен выполнять дома самостоятельно. Важно полностью следовать указаниям невролога и не предпринимать попыток самостоятельного лечения.
В течение года сохраняется риск рецидива, поэтому нужно вести активный образ жизни, полностью отказаться от курения и алкоголя, дозировать физические нагрузку и соблюдать режим дня и ночи. Любые заболевания нужно лечить своевременно, поскольку они могут послужить толчком к вторичному парезу или параличу.
Парез конечностей
Не тяните с постановкой правильного диагноза и лечением.
Обратитесь к опытному специалисту.
Основные предпосылки появления и трансформации парезов — кровоизлияние либо ишемия сосудов спинного и головного мозга. Парез конечностей — прогрессирующая длительная болезнь. Без адекватного лечения она может окончиться серьезными осложнениями вплоть до полного исчезновения способности к движению. Поэтому важно в самые ранние сроки обратиться в специализированную клинику, выявить парез и правильно лечить его.
Причины возникновения парезов.
Различают 2 вида нейрофизических специфических проявлений: органические и функциональные. При парезе органической природы физическая взаимосвязь мышц и головного мозга разрывается, из-за чего снижается подвижность конечностей. Для функционального пареза отличительным признаком считается выявленное разрушение субстанции серого вещества.
В зависимости от зоны воздействия и выраженности заболевания классифицированы по типу локализации:
Тетрапарез: приводит к ослаблению мышц. Выражается повышенным тонусом, вследствие чего больной не может передвигаться.
Формированию этой разновидности могут способствовать хронические заболевания, нарушение кровообращения, наличие травм после нейрохирургического лечения.
Ослабление всех конечностей происходит вследствие ухудшения кровоснабжения нервных волокон. Иногда наблюдается ухудшение обмена веществ в нейронных путях серого вещества.
Парапарез: затрагиваются одновременно руки или ноги по обеим сторонам тела с поражением мозга. Провоцируют его опухоли: они также являются производными остеохондроза и спондилеза.
Гемипарез: при этом виде отказывает только половина тела. Затем уменьшается мощь: на смену приходит порок мышц верхних и нижних конечностей.
Гемипарез обладает особенностью усиливаться под влиянием таких заболеваний, как кровоизлияние, опухоль, травмы головы, диабетическая энцефалопатия.
Монопарез: при этом нарушении возникает затухание активности мышц в одной из конечностей. Расстройства похожей разновидности несет синдром Броун-Секара.
Причины деструкций этого типа — воспаление внутричерепных субстанций, отравления ботулотоксином, повреждение черепа, позвоночника, абсцесс, инсульт.
Парез ступней.
Появляется при попытке согнуть колено. Невооруженным глазом видны трудности сгибательно-разгибательных функций бедренной части и голени. Связано это со слабостью определенных групп мышц при нормальной динамике в дистальных отделах. Травмирующие факторы, поражающие целостность волокон бедра, зачастую вызывают периферический проксимальный односторонний парез.
При мононейропатии бедренных нервов может наблюдаться исчезновение чувствительности на внешних поверхностях ноги, а также голени спереди. Мышцы очень сильно напрягаются, из-за чего ограничивается их подвижность. Разгибание голенной части затруднено.
По мере прогрессирования такой разновидности пареза поражается персональная или тибиальная группа мышц. Невозможно двигать ступней, а после дисфункции малоберцовых нервов трудно ходить. Ступая на пятку, больной лишается возможности отводить стопу и поднимать ее внешний край. Снижается острота сенсорного восприятия на внутренней стороне. Из-за отсутствия своевременного квалифицированного лечения развивается «петушиная походка».
Серьезные травматические последствия могут повлечь значительные неприятности в отношении большеберцового нерва. Симптомы — затруднение сгибания подошвы, ступни и кисти. Человек не может стоять «на носочках», исчезает ахиллов рефлекс. С течением пареза могут появиться трофические язвы. Также нарушается сенсорная восприимчивость в подошвенной части, а также в области наружного края подошвы.
Болезнь седалищного нерва зачастую является итогом травмы. Если площадь и глубина повреждения велика, то трудно избежать потери кости бедра. Вследствие деструкции прогрессирует мононейропатия седалищного нерва. При полной утрате нервноволоконных окончаний может прийти абсолютная обездвиженность. Однако наружная бедренная поверхность остается неповрежденной и чувствительной. Существенно снижается способность воспринимать тактильные раздражители на задней поверхности, а также подошве.
Клиническая картина паралича руки.
С углублением пареза вариативность и динамический уровень моторики уменьшается, что легко определяется простым рукопожатием. Нередко нарушение мышечной моторики заявляет о себе без каких-нибудь определенных первопричин. Острое течение недуга сигнализирует о беде ярко выраженным болевым синдромом. Заболевания, при которых происходит разрыв нервных волокон, часто являются следствием травматического осложнения.
Сбой в дистальном отделе носит название «паралич Дежерин-Клюмпке». Вопросы подобного рода могут появиться из-за травмирования плечевого сустава ребенка в момент родов. При таком стрессе обездвиживание распространяется и на кисти. У пострадавшего не получается нормально сжимать кулак, складывать и открывать ладонь, т.к. распадаются мелкие мягкие структуры кисти.
При парезе из-за разрыва локтевых волокон беспокоят острые боли мышц, участвующих в распрямлении кисти и отведении в сторону локтя, теряется работоспособность. Обездвиживается мизинец.
Если лечение несвоевременно, это может привести к атрофии и гипотенару.
По внешнему виду кисть напоминает когтистую лапу. В основных фалангах пальцы находятся в разогнутом состоянии, а в других — согнуты, парализованные мышцы доминируют.
Проявление недуга сопровождается выраженным прогрессированием полинейропатии (поражением нервов).
Диагностика пареза.
Если появляются симптомы, хоть отдаленно напоминающие парезы верхних или нижних конечностей, может помочь только специалист с большим опытом клинической работы.
Исследование может заключаться в сборе анамнеза и установке склонности к определенным психогенным реакциям.
В период диагностирования заболевания пациенту необходимо ответить на вопросы: как давно он впервые ощутил сужение физических возможностей, есть ли у него в анамнезе доброкачественные или злокачественные опухоли головного мозга, гнойные абсцессы, отравления (или подобная картина встречалась у кого-либо из близких членов семьи).
Необходимо обследование, в котором предоставляется возможность узнать количество баллов, набранных во время оценки качества мышцы (0 — 3 баллов означает силу ниже нормы).
Для обнаружения возможного воспаления дополнительно сдают общий анализ крови. Чтобы составить анамнез, заболевший получает направление на токсикологический анализ. Важно оценить электрическую активность: для этого врач назначает электроэнцефалографию. Чтобы подробно изучить структуры, выявить специфику заболеваний, а также определить наличие абсцессов, кровоизлияний, новообразований различной этиологии, нужно пройти компьютерную и магниторезонансную томографию и запустить нормальное лечение.
Остеопатические методы.
Остеопатия рассматривает организм в качестве целостной системы, способной к саморегулированию и самовосстановлению.
Задача лекаря — запустить механизм, который активизирует скрытые резервы.
В связи с выраженным регрессом при парезе, в коррекции и лечении задействованы все методы остеопатии.
врач применяет его в случае наличия вопросов, связанных с костями и связочной системой. Остеопат прибегает к разным техникам, имеющим сходство с мануальной терапией.
работает с мягкими тканями конечностей. Осуществляется восстановление затронутых патологией органов посредством их синхронизации, улучшается кровоток.
гармонизирует импульсы головного и спинного мозга в соответствии с биологическим ритмом. Используется при регулировании нейрофизиологических проблем конечностей.
Вспомогательный раздел остеопатического метода — лечебная физкультура. Она показана с любой тяжестью пареза (даже если симптомы таковы, что мышечная проблема мешает нормально двигаться).
Упражнения поддерживают функционирование вестибулярного аппарата, сердца, сосудов, нормализует опорно-двигательную систему, сухожильно-связочные структуры, суставы.
Врачу важно подобрать комплекс упражнений, чтобы одновременно задействовать обе руки и ноги. Нет разницы, присутствует односторонняя или двусторонняя скованность.
Врач-остеопат выбирает наиболее эффективные как современные, так и зародившиеся в древности способы лечения. Чтобы сформировать более расширенный восстановительный курс, необходимо иметь в виду разные подходы. Иглоукалывание – акупунктурная терапия; Су Джок (в переводе – «кисть – стопа») – методика воздействия на рефлекторные зоны; тейпирование – фиксирование суставов с помощью специальных пластырей (используются кинезио тейпы – пластичный материал для регенерации суставов, позволяющий сгибать и разгибать зафиксированные суставы).
Массаж – вспомогательное консервативное остеопатическое лечение, предусматривает восстановительные меры посредством воздействия на органы через поверхность тела. С помощью специальных манипуляций удается нормализовать кровоснабжение клеток и облегчить состояние при спазмах. Человек чувствует себя лучше. Процедура, выполняемая опытным специалистом, предупреждает дегенеративно-дистрофические перспективы. Чтобы эффект от манипуляций получился максимальным, иногда дополнительно прописываются витаминные препараты.
Лечение осуществляется курсами. Массажирование выполняется на обеих сторонах — здоровой и той, что надо лечить. Специалист аккуратно массирует каждую снизу вверх.
Человек, страдающий таким расстройством, может самостоятельно расслаблять спазмирующую мускулатуру. Эти навыки возможно освоить в клинике.
Чтобы уменьшить спазм мышц, нужно аккуратно прокатывать ступней валик. Облегчить симптоматику помогут щадящие движения. Амплитуду нужно понемногу увеличивать.
Немаловажно учесть, что при этом лечение проводиться комплексно с подключением резервных запасов всего организма.
Ошибочно ограничиваться одним массажем или спортом без наблюдения врача: получить ожидаемый лечебный эффект все равно не удастся.
Последствия игнорирования синдрома.
Если лечение назначено несвоевременно или некорректно, возрастает риск формирования стойкого невралгического дефекта. Его признаки очевидны: уход мускульной мощи в неблагополучных участках. Вскоре это приводит к абсолютному обездвиживанию. Несчастный становится глубоким инвалидом, не способным обеспечивать личные потребности. Также возрастает угроза прогрессирования других серьезных болезней, связанных со сбоем в функционировании сердечно-сосудистой, дыхательной и опорно-двигательной системы.
Чтобы предотвратить выход нижних конечностей из строя, необходимо своевременное лечение и выявление факторов, способствующих зарождению неврологического синдрома. Терапия проводится комплексно, при строгом наблюдении медика. Кроме того, стоит отказаться от плохих привычек, стараться вести активный и здоровый жизненный уклад. Результата не достичь, относясь к своему организму невнимательно и небрежно.
Полезно каждый день гулять на улице, закаливаться, хорошо отдыхать и высыпаться, исключить стрессовый фактор и психо-эмоциональные перегрузки. Следить за качеством и сбалансированностью питания, чтобы в меню присутствовали продукты, богатые на витамины, макро- и микроэлементы. Не стоит забывать об активных движениях, ежедневно выполнять гимнастику. При обнаружении возникновения конкретной симптоматики не заниматься самостоятельными действиями, а как можно скорее обратиться в клинику, пройти удовлетворительное обследование и выяснить диагноз.
Остеопатия: меры предосторожности.
Что такое парез лицевого нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ефименко Владимира Николаевича, невролога со стажем в 44 года.
Определение болезни. Причины заболевания
Парез лицевого нерва — это полиэтиологичное патологическое состояние, которое проявляется слабостью мимических мышц лица, иннервируемых лицевым нервом. Встречается в различном возрасте, как у взрослых, так и у детей.
Причины слабости лицевой мускулатуры: [4]
1. Причины, обусловленные поражением центрального двигательного нейрона:
2. Причины, обусловленные поражением периферического двигательного нейрона:
3. Заболевания, при которых поражаются нервно-мышечные синапсы:
4. Заболевания, при которых поражаются лицевые мышцы:
Из наиболее частых причин в 2/3 случаев пареза лицевых мышц выявляется идиопатическая невропатия лицевого нерва (паралич Белла). Инфекционное поражения нерва вирусом опоясывающего герпеса может быть при синдроме Рамсея Ханта. Из других инфекций невропатия лицевого нерва может встречаться при Лайм-боррелиозе и паротите. При понтинной форме полиомиелита может поражаться двигательное ядро лицевого нерва. Кроме того, поражение лицевого нерва может быть при многих системных инфекциях (сифилис, туберкулез, ВИЧ-инфекция и другие). При синдроме Гийена-Барре парез лицевой мускулатуры входит в клиническую картину болезни. Двухстороннюю невропатию лицевого нерва многие авторы рассматривают как стёртую форму данного синдрома. [2] [6] Вовлечение лицевого нерва может встречаться и при системных заболеваниях соединительной ткани (нодозном периартериите, системной красной волчанке, синдроме Шегрена и других), а также саркоидозе, амилоидозе и т. д.
На лицевой нерв могут распространяться воспалительные процессы в среднем ухе. Рецидивирующая невропатия лицевого нерва у молодых лиц может быть проявлением синдрома Мелькерсона — Россолимо — Розенталя, который имеет наследственный характер с локализацией в гене 9p14. [6] [9]
Из других причин можно назвать опухолевый процесс, например, поражение лицевого нерва при невриноме слухового нерва, канцероматозе оболочек мозга, арахноидэпителиоме основания черепа и других. Травматические поражения возникают при переломах основания черепа. Также повреждения нерва могут возникнуть после операций на среднем ухе, пирамидке височной кости, слюнной железе.
Метаболические расстройства при сахарном диабете могут проявляться в том числе и вовлечением лицевого нерва со сложным механизмом, характерным для диабетических нейропатий. У больных старшего возраста поражение лицевого нерва может встречаться при гипертонической болезни, церебральном атеросклерозе и других ангиопатиях, когда в процесс вовлекаются мелкие сосуды, питающие нервы.
Парез лицевых мышц может развиваться и при надъядерном поражении кортиконуклеарных путей при очаговых процессах в полушариях и стволе головного мозга выше ядра лицевого нерва. Возникает так называемый «центральный парез лицевого нерва». В редких случаях возможны и другие причины пареза мышц лица (например, миастения, лицевые формы миопатий и другое).
Симптомы пареза лицевого нерва
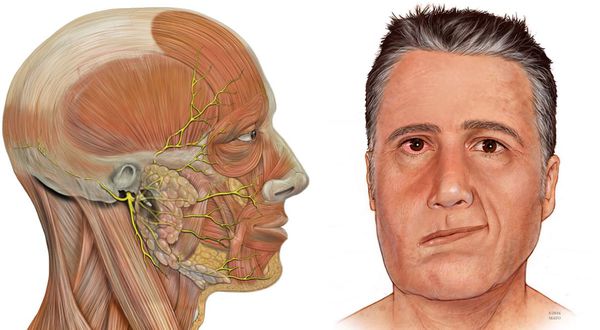
Практическому врачу очень важно не только выявить симптомы поражения лицевого нерва, но и определить топический (локальный) уровень его поражения, что важно для установления причин и механизма возникновения заболевания (этиопатогенеза) и целенаправленного лечения.
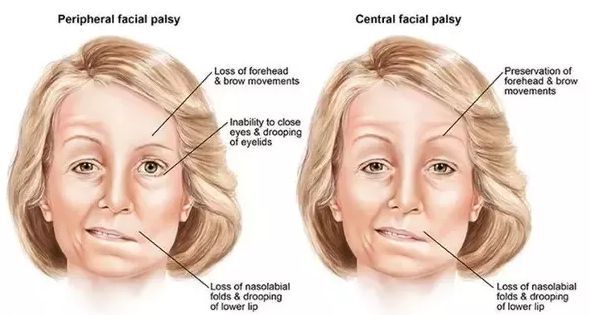
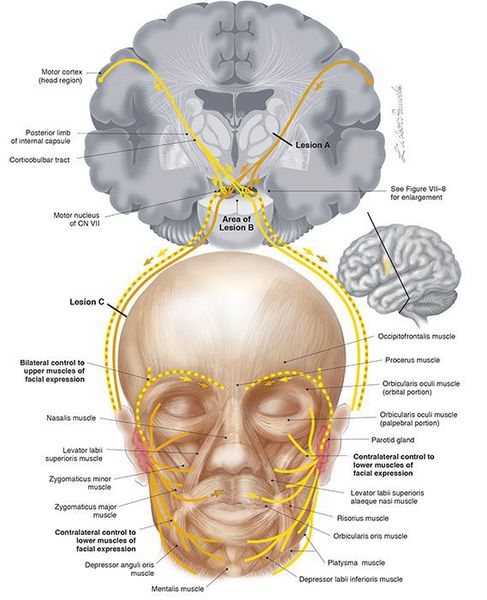
Выделяют центральный и периферический парез лицевого нерва. Центральный парез отличается тем, что при нём возникает слабость мышц только нижней части лица (сглаженность носогубной складки, опущение угла рта и другие), а верхняя остаётся интактной (неповреждённой). Это связано с тем, что верхняя часть ядра нерва имеет двухстороннее корковое представительство. Кроме того, на стороне пареза могут быть и симптомы поражения пирамидного пути в руке и ноге (центральный гемипарез, гиперрефлексия, патологические рефлексы и другие).
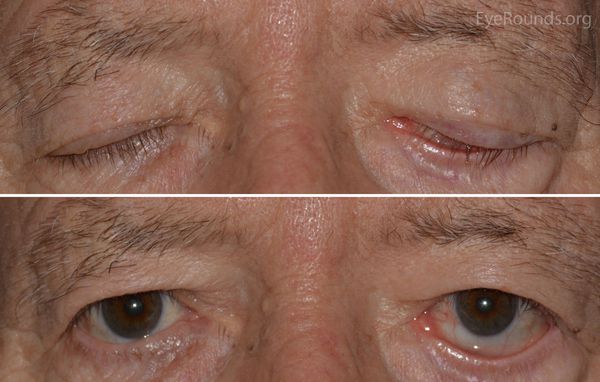
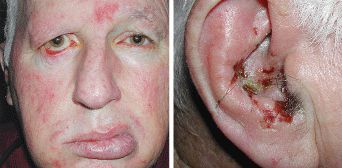
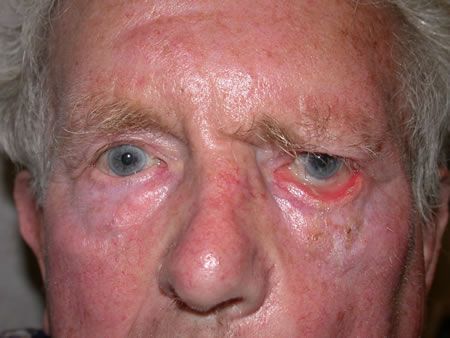
Во всех случаях периферического поражения страдают мимические мышцы лица: возникает прозопарез или прозоплегия (снижение или утрата силы мимических мышц лица). У больного на стороне поражения уменьшено количество складок на лбу, ограничена подвижность брови, полностью не закрывается глаз, а при закрывании глазное яблоко движется вверх (симптом Белла), сглажена носогубная складка, при надувании «парусит» щека, невозможно свистеть, жидкость выливается изо рта, не участвует в движении подкожная мышца шеи.
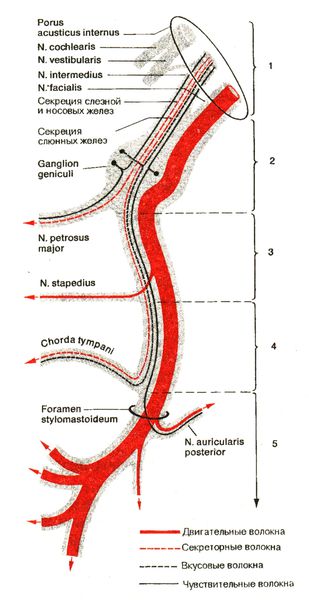
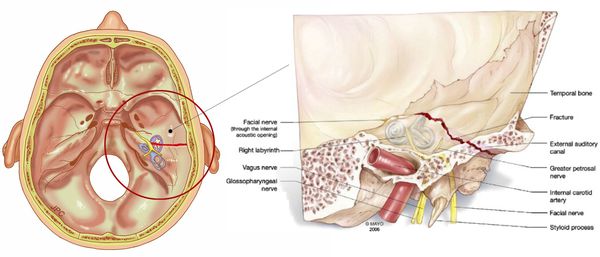
Уровень поражения нерва помогают установить сопутствующие симптомы. [5] Наиболее часто нерв повреждается в канале лицевого нерва пирамидки височной кости. При этом к прозопарезу присоединяются симптомы поражения промежуточного нерва (n. intermedius).
Симптомы поражения нерва в зависимости от уровня поражения представлены следующим образом:
Слезотечение при поражении лицевого нерва можно объяснить несколькими причинами. С одной стороны, при неполном закрытии глаза слизистая постоянно раздражается, что при сохранении слезовыделительной иннервации приводит к повышенному слезообразованию. С другой, при расслаблении круговой мышцы глаза нижнее веко несколько опущено, и слеза, не попадая в слёзный канал, выливается через веко.
Невралгия Рамсея Ханта, которая возникает вследствие герпетического поражения коленчатого узла, проявляется сочетанием пареза мимических мышц лица с герпетическими высыпаниями на барабанной перепонке, коже ушной раковины и/или наружного слухового прохода. Иногда отмечается шум в ушах и снижение слуха.
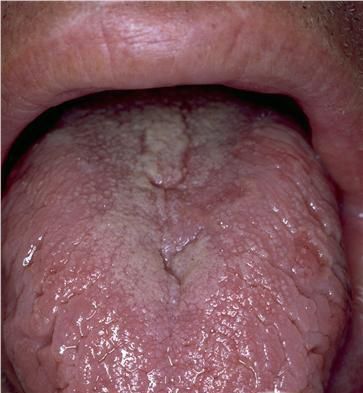
Для синдрома Мелькерсона — Россолимо — Розенталя характерна триада: рецидивирующий ангионевротический отёк лица, складчатый («географический») язык и периферический (иногда рецидивирующий) паралич мимических мышц лица.
Патогенез пареза лицевого нерва
Центральный парез лицевого нерва возникает вследствие поражения волокон кортико-нуклеарного пути при процессах в полушарии или стволе мозга (инсульт, опухоль, абсцесс или травма).
При поражении нерва в канале пирамиды височной кости патогенетическими механизмами могут быть ишемия, отек и компрессия участка лицевого и структур промежуточного нервов в канале. Это одна из моделей компрессионно-ишемической невропатии. [6] [9] При синдроме Гийена — Барре и рассеянном склерозе в патогенез включаются аутоиммунные механизмы. [1] [2] При синдроме Ханта может быть непосредственное поражение структур нерва вирусом герпес-зостер, что может быть причиной плохого восстановления функций нерва.
В патогенезе пареза лицевого нерва отдельное место отводится травматическим повреждениям при черепно-мозговых травмах, которые сопровождаются переломом пирамиды височной кости, и оперативных вмешательствах, например, нейрохирургическом удалении невриномы слухового нерва или операциях на околоушной железе.
Возможно поражение мелких сосудов, питающих нерв (vasa nervorum) при сахарном диабете, гипертонической болезни, атеросклерозе, васкулитах и васкулопатиях. При полиомиелите возникает поражение двигательных мотонейронов ядра лицевого нерва.
Классификация и стадии развития пареза лицевого нерва
Выделяют центральный и периферический парез лицевого нерва.
Кроме того, заболевание подразделяется на первичную невропатию лицевого нерва (идиопатическая невропатия лицевого нерва, паралич Белла) и вторичную невропатию (при герпетической инфекции, опухолях, мезотимпаните, травме и других процессах).
Некоторые авторы выделяют три периода течения невропатии лицевого нерва: [10]
Выделенные течения заболевая имеют значение при выборе метода лечения и реабилитации (например, рефлексотерапии, электростимуляции и других).
Осложнения пареза лицевого нерва
К осложнениям в остром периоде относят поражение слизистой оболочки глаза, особенно при высоком поражении нерва в канале, до отхождения слезоотделительных волокон и развития кератоконъюнктивита.
К поздним осложнениям относятся спазмопарез мимической мускулатуры, развитие патологических синкинезий (непроизвольных мышечных сокращений) и синдрома «крокодиловых слёз» (слезотечение во время еды).
Некоторые авторы считают спазмопарез ятрогенией, возникающей вследствие неправильного ведения больного, например, назначения антихолинэстеразных препаратов и стимуляции нерва в остром периоде. [6]
Диагностика пареза лицевого нерва
Изучается анамнез и выявление возможных факторов риска и предполагаемых причин. Например, заболеваемость невропатией лицевого нерва выше у лиц, страдающих артериальной гипертензией, сахарным диабетом (примерно в 4 раза) и у беременных, особенно в третьем триместре (приблизительно в 3,3 раза). [6] При идиопатической невропатии лицевого нерва могут быть указания на переохлаждение (езда в транспорте с открытым окном, кондиционер и прочее). Кроме того, важно выявление сопутствующих симптомов, таких как повышение температуры и других инфекционных проявлений, поражение других органов и тканей, а также изменений в лабораторных исследованиях.
Начало заболевания, как правило, острое, медленное развитие симптомов может указывать на опухолевый процесс. При синдроме Рамсея Ханта или мастоидите в начале заболевания могут быть жалобы на боли в заушной области.
Неврологический осмотр позволяет отличить центральный парез мимической мускулатуры (страдает преимущественно нижняя часть лица) от периферического, а также уточнить уровень поражения нерва. Для этого необходимо выявлять сопутствующие симптомы, такие как слезотечение или сухость глаза, гиперакузия, снижение вкуса на передних 2/3 языка.
Необходима консультация отоларинголога для исключения воспалительных процессов в ухе или пирамидке височной кости, а также герпетических высыпаний на барабанной перепонке или в слуховом проходе. При подозрении на Лайм-боррелиоз или другое инфекционное заболевание показана консультация инфекциониста, при подозрении на саркоидоз или туберкулез — консультация фтизиатра.
Из лабораторных методов необходим общий анализ крови, а также анализ крови на сахар. Исследование на Лайм-боррелиоз в некоторых странах является обязательным при моно- и полиневропатиях. Кроме того, проводится обследование на сифилис и ВИЧ-инфекцию.
МРТ головного мозга особенно показана при подозрении на поражение ствола головного мозга или основания мозга (например, невринома кохлео-вестибулярного нерва).Компьютерная томография по своей диагностической ценности превосходит МРТ при визуализации переломов основания черепа. Исследование спинномозговой жидкости показано при симптомах, свидетельствующих о возможности менингита, энцефалита, васкулита и других заболеваний.
Электронейромиография (игольчатая и стимуляционная), помимо подтверждения диагноза, необходима для оценки динамики процесса реиннервации в мимических мышцах.
Лечение пареза лицевого нерва
Задачи лечения направлены на скорейшее восстановление функции нерва и паретичных мышц, а также профилактику осложнений. Лечение должно начинаться как можно раньше.
При идиопатической невропатии в лечении традиционно используют короткий курс глюкокортикоидов в высоких дозах, например, приём преднизолона перорально по 1 мг/кг в сутки на протяжении семи дней с последующей быстрой отменой. [6] Своевременно проведённое лечение глюкокортикоидами увеличивает частоту полного функционального восстановления на 17%. [11]
При подозрении на герпетическую инфекцию, в том числе и на синдром Ханта, назначают противовирусные препараты: 200 мг ацикловира по 5 раз в сутки, или 500 мг валацикловира по 3 раза в день, или 500 мг фамацикловира по 3 раза в день. [6] [12] [13] При гнойном отите и мастоидите назначается антибактериальная терапия.
Лечение пареза лицевых мышц при синдроме Гийена — Барре или рассеянном склерозе проводится в соответствии с рекомендациями по лечению этих заболеваний. [1] [2] [7] При сахарном диабете важное значение имеет регуляция углеводного обмена и микроциркуляции.
Из немедикаментозного лечения применяется мимическая гимнастика. Эффективность физиотерапевтических методов и рефлексотерапии не доказана. [6] Но в ряде случаев при медленном восстановлении правильно проведённая рефлексотерапия ускоряет процесс восстановления. [10]
При появлении первых признаков спазмопареза или синкинезий необходимо отменить антихолинэстеразные препараты и стимулирующие методы физиотерапии. В этой ситуации применяют тепловые процедуры на лицо и упражнения на релаксацию мышц, включая постизометрическую релаксацию мышц (ПИРМ) и биологическую обратную связь (БОС).
Оперативное лечение может быть использовано при врождённой узости фалопиевого канала и глубоком парезе мимических мышц лица в остром периоде. Эффективность операции выше при проведении её в первые две недели заболевания. Такие операции проводятся крайне редко в специализированных центрах. Оперативное лечение также проводится при невриноме VIII пары или гнойном мастоидите. [14]
Прогноз. Профилактика
Прогноз для жизни благоприятный. Приблизительно в 2/3 случаев, особенно в молодом возрасте, наступает полное восстановление функций. В 13% случаев сохраняется минимальная резидуальная симптоматика, у 16% больных восстановление неполное с развитием спазмопареза и синкинезий. Хуже прогноз при герпетическом поражении коленчатого узла (синдроме Рамсея Ханта), а также у лиц пожилого возраста, при сахарном диабете, артериальной гипертензии, у лиц с выраженным параличом мимических мышц в остром периоде, в случаях повреждения нерва вследствие операций. Также хуже прогноз при рецидивирующей невропатии лицевого нерва (например, при врождённой узости канала нерва или при синдроме Мелькерсона — Россолимо — Розенталя). [6] [9] [15]
Первичной профилактики заболевания не существует. В случаях выявления врождённой узости канала, возможно оперативное лечение. Также оправдано назначение адекватной противоотёчной терапии в самом начале прозопареза при синдроме Мелькерсона — Россолимо — Розенталя.
Нарушение функции органов, двигательные расстройства при болезнях нервной системы
Наша клиника специализируется в неврологии, мы занимаемся диагностикой и лечением различных нарушений функций органов, двигательные расстройств. Основные усилия мы направляем на поиск и лечение причины, вызвавшей нарушение, чтобы предложить Вам целенаправленное лечение.
Нарушение функции тазовых органов при болезнях нервной системы
Нарушение тазовых функций (функций тазовых органов) появляется при повреждении связей головного мозга с органами таза (паралич или парез) или связей органов таза с головным мозгом (нарушение чувствительности). Основные усилия мы направляем на поиск и лечение причины, вызвавшей нарушение функций тазовых органов.
Возможны следующие симптомы:

Ускорить восстановление помогают:
Если расстройства сохраняются длительно – возможно присоединение вторичной инфекции мочевыводящих путей (цистит, пиелонефрит) и воспаления нижних отделов толстого кишечника (сигмоидит, проктит). В этих мы предложим выполнить лабораторное исследование на предмет наличия микроба-возбудителя, с подбором антибиотика. Одновременно мы рекомендуем курс иммуномодулирущего лечения для предотвращения повторного инфицирования.
Паралич, парез, гемипарез, парапарез, монопарез
Мы занимаемся лечением параличей, парезов, гемипарезов, парапарезов, монопарезов. В первую очередь, речь идет о поиске и лечении причины пареза (паралича). Это основное условие успеха. По мере регенерации нервной системы возобновляется подчиненность мышц сигналам, исходящим из головного и спинного мозга и симптомы паралича постепенно ослабевают. Мы применяем хорошо зарекомендовавшие себя методики лечения пареза (паралича), многие из которых Вы сможете выполнять самостоятельно на дому. Это
Паралич, парез – это состояние слабости тех или иных групп мышц, связанное с отключением мышц от нервной системы. Причиной паралича, пареза может быть страдание головного, спинного мозга или периферических нервов, с утратой способности передавать нервные импульсы от мозга к мышцам.
Парез – это паралич конечностей различной степени выраженности. Степень пареза (паралича) определяется в баллах:
Гемипарез (гемиплегия) – это ослабление мышечного тонуса в одной (правой или левой) половине тела. Соответственно различают правосторонний и левосторонний гемипарез конечностей.
Верхний парапарез (верхняя параплегия) – это мышечная слабость или потеря функций верхних конечностей.
Нижний парапарез (нижняя параплегия) – проявляется в виде слабости или утраты функции мышц нижних конечностей.
Монопарез (моноплегия) – это слабость мышц одной из конечностей.
Вялый парез (паралич) – это состояние патологической расслабленности мышц, без их напряжения или укорочения.
Спастический парез (паралич) – это сочетание слабости движений в конечности с одновременным непроизвольным напряжением мышц. Подробнее о лечении спастичности…
Возбуждение передается мышцам от головного мозга по «двухэтажному» двигательному пути:
Верхний этаж двигательного пути- головной мозг, оттуда нервный импульс отправляется к спинному мозгу. При поражении головного мозга возникает центральный парез (паралич). Для него характерно:
Нижний этаж двигательного пути находится в спинном мозге. От спинного мозга возбуждение передается на периферические нервы, обеспечивающие движения мышц. С поражением нижнего этажа двигательного пути связан периферический парез (паралич). Такой паралич характеризуется:
Мышечная спастичность. Напряжение мышц
Спастичность – это непроизвольное напряжение мышц конечностей из-за нарушения влияния нейронов головного мозга на нейроны спинного мозга. По этой причине клетки спинного мозга работают более автономно и повышают тонус мышц, которыми они управляют.
Причины и последствия спастичности
Причина спастичности – разрушение двигательных клеток головного мозга или их проводящих путей (аксонов), ведущих от головного мозга в спинной мозг.
Такое возможно при различных заболеваниях, например:
Спастика в ногах при хождении без специальной обуви (стелек) может приводить к деформации и ущемлению нервов стоп.
Контрактуры, т.е. укорочение и дегенерация мышц, когда спастичность присутствует длительное время, приводят к фиксации суставов в нефизиологичномположении, препятствующем ходьбе и другим нормальным движениям. Подробнее о лечении контрактур…
Признаки спастичности
Признаки спастичности мышц ног:
Признаки спастичности мышц рук. В легких случаях ощущается затруднение при разгибании пальцев и локтевого сустава. В тяжелых случаях одна или обе руки фиксируются в положении сгибания пальцев и суставов.
В восстановительном лечении хорошо зарекомендовали себя:
Судороги в ногах, судороги пальцев ног. Как избавиться от судорог в ногах. Что делать при судорогах?
Судороги –симптом нарушения работы нервной системы или мышц. Судороги могут быть неэпилептической природы (нарушение кальциево-фосфорного обмена, крампи-синдром и др.) или проявлением эпилепсии. Наша задача – найти причину судорог.
Неэпилептические судороги в ногах или других частях тела и непроизвольные подергивания отдельных пучков мышц (фасцикуляции) характерны для
Они связаны с повышенной спонтанной активностью мышц и моторных нейронов спинного мозга.
Симптоматическая эпилепсия – симптом страдания коры головного мозга. Судорогами могут сопровождаться многие заболевания нервной системы, в т.ч. нейроинфекций, рассеянного склероза, алкоголизма, ревматических заболеваний. В поврежденном участке коры нарастает патологическая биоэлектрическая активность, очаг возбуждения захватывает все более обширный участок коры, вплоть до генерализации (распространение практически на всю кору головного мозга). Врожденная эпилепсия – это судорожные состояния, возникающие из-за врожденных особенностей строения и функции головного мозга.
Эпилептическая активность в различных отделах коры вызывает различные симптомы:
При появлении каких-либо повторяющихся симптомов эпилепсии мы предложим Вам выполнить обследование:
Эпилепсия без лечения может прогрессировать, с расширением эпилептогенного участка коры. На основании данных обследования мы подберем подходящий в данном лучае противосудорожный препарат. При правильном подборе и регулярной приеме препарата приступы прекращаются и в большинстве случаев со временем эпилептическая активность снижается. При оптимальном исходе через 1-3 года противосудорожную терапию можно отменить.
Судороги при нарушении кальциево-фосфорного обмена не являются эпилепсией.
Судорожные сокращения мышц встречаются в основном при отклонениях в работе паращитовидных желез: гиперпаратиреозе и гипопаратиреозе. В легких случаях наблюдаются судороги в ногах (днём или ночью), выраженные в спазмах икроножных мышц и мышц стоп (крампи-синдром). В тяжелых случаях – вплоть до генерализованных судорог. Эффективное лечение возможно после точно установленного диагноза. Подробнее…
Судороги в ногах при беременности могут возникнуть из-за дефицита питательных веществ. В таком случае мы подберем мягкие и щадящие препараты для восполнения дефицита кальция и фосфора, которые можно применять во время беремености.
При появлении судорог ног или других частей тела основная задача предотвратить травмы, которые он может получить. При этом не рекомендуется препятствовать судорогам, удерживая ноги, руки, голову и другие части тела неподвижно.
При судорожном приступе порядок оказания помощи следующий:
Нарушения зрения, слуха, обоняния
Страдание нервной системы часто сопровождается нарушениями зрения (в т.ч. атрофией зрительного нерва), слуха и обоняния. Наша основная задача – диагностика и лечение причины, вызвавшей нарушение зрения, слуха и обоняния. Для лечения мы предложим вам, кроме лечения основного заболевания, еще и различного рода восстановительное лечение: препараты, способствующие регенерации и ремиелинизации, магнитная стимуляция, гимнастика и массаж.
Нарушение работы органов чувств связано обычно с:
Уточнить место повреждения связи органов чувств с мозгом нам помогает исследование вызванных потенциалов.
Особенности нарушения зрения (Атрофия зрительного нерва):
Особенности нарушения слуха:
Особенности нарушения обоняния:
Парез нижних конечностей
Парез нижней (-их) конечности (-тей) — это комплекс симптомов, характеризующийся чаще всего гипотонией, гипорефлексией (или арефлексией), гипестезией мышц нижней (-их) конечности (-ей), вследствие поражения невральных структур. Это может быть как центральная нервная система, то есть головной и спинной мозг, так и, что значительно чаще, периферическая: спинномозговые корешки, нервные сплетения, нервные стволы. В простом, житейском понимании этого слова, парез нижней конечности — это выраженная слабость в ноге или ее части с невозможностью опираться на эту ногу или передвигаться. Также это онемение в ноге, боль в ней.
Боль в ногах
В практике неврологов и мануальных терапевтов это весьма частая патология дегенеративно-дистрофического заболевания позвоночника. Как уже было сказано, чаще всего в этом страдании «виновата» периферическая нервная система, а среди патологии ее значительно преобладает грыжа межпозвонкового диска с компрессией на невральные корешки, так называемая компрессионная радикулопатия.
Если говорить о таком симптоме, как боль в ноге, то она может встречаться и при других патологиях. Это может быть миогенная (мышечная) боль, боль при разрыве фиброзного кольца диска, боль при поясничном стенозе (сужение позвоночного канала), при фасеточной артропатии. Но при парезе нижней конечности вследствие компрессионной радикулопатии боль — не единственное проявление заболевания. Возникают симптомы выпадения чувствительности. Пациент жалуется, что не чувствует часть ноги, не может стоять на ней, уверенно двигаться. Это весьма опасное состояние, которое может повлечь за собой стойкую потерю функции ноги.
Ни в коем случае нельзя заниматься самолечением (сюда относится лечение медикаментами, «советы» друзей, обращение к знакомому массажисту в бане или просто банальное «авось все пройдет»). Ваше здоровье действительно в немалой степени в ваших руках, что подразумевает ваше понимание его значения и ответственности за него.
Будьте здоровы и счастливы!
Врач-невролог, мануальный терапевт
Трофимов Максим Валерьевич.
Лечение пареза
Автор: 
Редактор: 
Дата публикации: 13.05.2014
Дата обновления: 10.07.2022
Одним из наиболее частных неврологических заболеваний является парез – частичное нарушение двигательной функции мышц различных участков тела вследствие поражения нервов. Недуг может коснуться как мышц рук, ног, лица, так и мышц внутренних органов. Болезнь может проявиться одинаково часто и мужчин, и женщин. Нередки случаи заболевания и у детей, у которых, как правило, болезни носят врожденный характер.
Это заболевание, которое напрямую не угрожает жизни человека, но, тем не менее, может существенно усложнить ее, приведя к потере работоспособности. Кроме того, если вовремя не диагностировать и не начать лечение пареза, то частичная потеря функций может перерасти в полную недееспособность, то есть в паралич.
Причины пареза
Описывая причины пареза, следует сказать, что это не самостоятельное заболевание, а скорее последствие другого. Поскольку недуг может быть и врожденным, и приобретенным, то причины у них различны. Фактором, приводящим к врожденному заболеванию, является патология развития головного и спинного мозга. Кроме того, причиной заболевания у детей после года могут стать травмы, которые возникли еще при рождении. Среди причин приобретенного вида недуга могут быть:
Виды пареза
Выделяют следующие виды недуга, среди которых парез:
Кроме того, существует 4 основные типа болезни:
Симптомы пареза
Характеризуя симптомы пареза, можно заметить, что все они, так или иначе, связаны с нарушением работы мышц и с их слабостью. При этом в зависимости от стадии протекания, эти признаки болезни могут проявляться с различной интенсивностью, причем на самой ранней стадии человек может даже не подозревать у себя наличие такого недуга, а списывать все на усталость и перенапряжение мышц.
Методы лечения
Необходимо незамедлительно обращаться в клинику для диагностики и начинать лечение пареза. Игнорирование симптомов может привести к полному параличу, а при заболеваниях гортани – к потере голоса. Восточные методики уже давно зарекомендовали себя, как эффективные и безопасные способы лечения этого заболевания. Среди процедур, помогающих преодолеть недуг и восстановить работоспособность, мы предлагаем наиболее результативны6:
Лечение Пареза в клинике «Парамита»
Основное лечение пареза, в зависимости от стадии и причин возникновения недуга, мы осуществляем в соответствии с комплексным индивидуальным подходом к каждому пациенту. Основной упор делается не только на восстановление двигательной функции, но и на лечение заболевания, которое его вызвало. Наша задача не просто вылечить болезнь, но и простимулировать организм на борьбу с недугом в дальнейшем.
Опыт работы и эффективные методики, применяемые нашими специалистами, предоставляют уверенность в том, что такое заболевание, как парез, будет излечен быстро и без последствий. Сопутствующим благоприятным эффектом от лечения в нашей клинике станет повышение иммунитета и жизненных сил организма.
Стоимость лечения пареза
Парез кишечника
Парез кишечника – состояние, сопровождающее многие тяжелые заболевания и характеризующееся постепенным уменьшением тонуса кишечной стенки и параличом мускулатуры кишечника. Основные проявления пареза кишечника: равномерное вздутие живота, тошнота, рвота, отсутствие кишечных шумов, эксикоз, тахикардия, вторичная дыхательная недостаточность. Диагностика включает обзорную рентгенографию, УЗИ и КТ органов брюшной полости, колоноскопию, ирригоскопию. Лечение пареза кишечника комплексное: консервативная стимуляция моторики, симптоматическая терапия, декомпрессия кишечника, хирургические мероприятия.
Общие сведения
Причины
Парез кишечника может развиться в результате интраперитонеального либо ретроперитонеального воспалительного процесса (при перитоните, забрюшинных флегмонах и других заболеваниях). Причиной данной патологии может быть нарушение кровоснабжения кишечника с развитием ишемии (при разрыве аневризмы брюшного отдела аорты, острой коронарной недостаточности и необратимой ишемии миокарда) или нарушение иннервации (при травматическом или опухолевом повреждении спинного мозга, угнетении синтеза ацетилхолина в нервных окончаниях, приеме блокаторов кальциевых каналов). Рефлекторный парез развивается при почечной колике, осложненном течении пневмонии. Также возможно нарушение моторики при эндогенных и экзогенных интоксикациях, оперативных вмешательствах.
В патогенезе пареза кишечника выделяют несколько стадий. На первом этапе формируется паралич гладкой мускулатуры кишечника, перистальтика постепенно замедляется, вплоть до полной остановки моторики кишечной стенки. Вторая фаза характеризуется застоем жидкого содержимого и газов в просвете тонкого и толстого кишечника, за счет чего прогрессивно растет внутрикишечное давление, а также диаметр кишки. Третий этап связан с нарастанием интоксикации, формированием полиорганной недостаточности. Парез кишечника может локализоваться как в определенном отделе кишечника, так и поражать всю тонкую и толстую кишку.
Риск развития пареза кишечника выше у пациентов, принимающих определенные медикаменты (способные угнетать перистальтику), имеющих серьезные дисэлектролитные и метаболические расстройства, особенно на фоне тяжелой инфекционной и интеркуррентной патологии.
Симптомы пареза кишечника
Пациенты с парезом кишечника предъявляют жалобы на вздутие живота; умеренные распространенные боли в животе, не имеющие четкой локализации и не склонные к иррадиации; тошноту и рвоту. В начале заболевания в рвотных массах содержится съеденная пища, желудочный сок; с течением времени рвотные массы приобретают каловый характер. Около 40% пациентов жалуются на запоры и отсутствие отхождения газов, однако у другой половины газы и кал могут отходить даже после развития клиники пареза кишечника. То же касается и повышения температуры – субфебрильная лихорадка отмечается не более чем у половины больных, чаще всего это говорит о наличии осложнений (перфорация кишечной стенки, перитонит).
Значительное вздутие живота на фоне пареза кишечника приводит к смещению диафрагмы и сдавлению органов грудной полости. Клинически это проявляется одышкой, поверхностным дыханием, тахикардией, артериальной гипотензией. Кроме того, длительная рвота на фоне пареза кишечника может приводить к обезвоживанию, проявляющемуся сухостью слизистых и кожи, снижением темпа диуреза.
При осмотре обращает на себя внимание прогрессирующее увеличение окружности живота (в некоторых случаях гастроэнтерологи и хирурги учитывают этот признак при оценке степени тяжести пареза кишечника). При пальпации живот умеренно болезненный (как при наличии ишемических процессов в стенке кишки, так и без них); аускультативно обращает на себя внимание значительное уменьшение интенсивности или полное отсутствие кишечных шумов. Определяется положительный симптом Лотейссена – на фоне полной тишины в брюшной полости выслушиваются дыхательные шумы, сердечные тоны. Пальцевое исследование прямой кишки выявляет расширенную и пустую ректальную ампулу.
К осложнениям пареза кишечника относят ишемию кишечной стенки с последующей перфорацией и перитонитом. Самопроизвольные перфорации случаются редко, но частота этого осложнения значительно возрастает при проведении колоноскопии и других вмешательств. Существует несколько признаков, указывающих на высокую вероятность прободения кишки: увеличение диаметра начальных отделов толстого кишечника (слепая кишка) более 120 мм, длительность пареза кишечника более шести суток. Летальность увеличивается в два раза при увеличении диаметра более 140мм, в пять раз – при длительности заболевания более семи суток.
Кровотечения встречаются довольно редко, в основном связаны с предшествующей патологией кишечника, тяжелой ишемией кишечной стенки. Если ишемия прогрессирует, формируется некроз, проявляющийся появлением пузырьков газа, как в толще кишечной стенки, так и в портальной вене. После регресса патологических изменений возможно формирование дивертикулов кишечника.
Диагностика пареза кишечника
Консультация гастроэнтеролога и хирурга позволяет установить клинические критерии пареза кишечника: наличие кишечной непроходимости, исключение механических причин этого состояния, установление этиологических факторов пареза.
Наименее чувствительным методом диагностики пареза кишечника считается обзорная рентгенография органов брюшной полости в трех позициях (вертикально, горизонтально, латеропозиция). На снимках визуализируются равномерно заполненные газом петли тонкой и толстой кишки, горизонтальные уровни жидкости (при этом типичные чаши Клойбера отсутствуют), расположенные на одном уровне. Основным критерием является отсутствие механических факторов непроходимости.
УЗИ и МСКТ органов брюшной полости являются более специфическими и чувствительными методиками, во время которых выявляются растянутые кишечные петли, горизонтальные уровни жидкости, повышенная пневматизация кишки. КТ позволяет точно определить наличие или отсутствие причин для пареза и непроходимости кишечника, выявить газ в толще его стенки, определить степень ишемии тонкой и толстой кишки.
Дифференцировать механическую и динамическую непроходимость (парез кишечника) позволяет ирригоскопия – в пользу пареза говорит полное заполнение толстого кишечника контрастом менее чем за четыре часа. Более безопасным и эффективным является выполнение колоноскопии с последующей декомпрессией кишечника. Дифференцировать парез кишечника следует с механической кишечной непроходимостью, копростазом, некоторыми инфекционными и паразитарными заболеваниями.
Лечение пареза кишечника
Лечение пациентов с парезом кишечника должно проводиться в отделении интенсивной терапии либо хирургии, с переводом в отделение гастроэнтерологии после улучшения состояния. Начинают терапию с консервативных мероприятий: разгрузки кишечника путем выведения газов (толстый желудочный зонд, газоотводная ректальная трубка), отмены энтеральной нагрузки, терапии основного заболевания (причины развития пареза кишечника), коррекции водно-электролитных и метаболических нарушений. В качестве мероприятий, улучшающих состояние пациента и ускоряющих разрешение пареза, рекомендуют использование жевательной резинки (существует ряд научных работ в области гастроэнтерологии, указывающих на стимуляцию перистальтики при жевании), умеренную физическую активность, коленно-локтевое положение больного.
Консервативная терапия включает медикаментозную стимуляцию перистальтики неостигмином. Первое введение препарата осуществляется под тщательным контролем гемодинамики, в случае развития брадикардии вводят атропин. Если после первого введения неостигмина перистальтика не усилится, рекомендуется начать его непрерывное инфузионное введение в течение как минимум суток – эффективность такой тактики не менее 75%. Введение неостигмина запрещено при констатации механической непроходимости кишечника, ишемических изменений или перфорации стенки кишки, а также при наличии беременности, тяжелых некорректируемых нарушений ритма, бронхоспазма и почечной недостаточности. Использование других препаратов для стимуляции перистальтики не рекомендовано, так как они обладают низкой эффективностью и повышенной частотой осложнений.
Существует три методики нехирургической декомпрессии кишечника: введение толстого зонда под рентгенологическим контролем, колоноскопия с последующим введением дренажа, чрескожная пункция слепой кишки и цекостомия. Показаниями к применению данных методик являются: увеличение диаметра толстого кишечника более 100 мм; длительность пареза кишечника более трех суток в сочетании с отсутствием эффекта от консервативной терапии на протяжении 48 часов; отсутствие положительной динамики от лечения неостигмином или наличие противопоказаний к его назначению. Методом выбора является колоноскопия, однако ее проведение запрещено при перитоните, перфорации кишки. Следует отметить, что изолированная колоноскопия эффективна у четверти пациентов, в то время как сочетание колоноскопии с введением дренажных трубок – практически в 90% случаев.
Прогноз и профилактика пареза кишечника
Прогноз при парезе кишечника значительно варьирует в зависимости от возраста пациента и наличия осложнений. Наибольшая летальность отмечается при наличии такого осложнения, как перфорация кишки – до 40%. У больных старше 65 лет возможно рецидивирование пареза кишечника (у каждого пятого) с формированием хронического илеуса. Специфической профилактики пареза кишечника не существует, вторичная профилактика заключается в своевременном выявлении и лечении патологии, которая может осложниться данным состоянием.
Публикации в СМИ
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).
Код вставки на сайт
Нарушения двигательные при заболеваниях НС
Двигательные нарушения могут возникать как при центральном, так и при периферическом повреждении нервной системы.
Терминология • Паралич — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся полным отсутствием произвольных движений • Парез — нарушение двигательной функции, возникающее вследствие патологии иннервации соответствующих мышц и характеризующееся уменьшением силы и/или амплитуды произвольных движений • Моноплегия и монопарез — паралич или парез мышц одной конечности • Гемиплегия или гемипарез — паралич и парез обеих конечностей, иногда и лица с одной стороны тела • Параплегия (парапарез) — паралич (парез) обеих конечностей (либо верхних, либо нижних) • Тетраплегия, тетрапарез (также квадриплегия, квадрипарез) — паралич или парез всех четырёх конечностей • Гипертонус — повышение мышечного тонуса. Различают 2 вида: •• Мышечная спастичность — повышение тонуса мышц (преимущественно сгибателей руки и разгибателей ноги), характеризующееся неравномерностью их сопротивления в различные фазы пассивного движения; возникает при поражении пирамидной системы •• Экстрапирамидная ригидность — диффузное равномерное воскоподобное повышение мышечного тонуса, одинаково выраженное во всех фазах активных и пассивных движений (поражаются мышцы агонисты и антагонисты), обусловлено поражением экстрапирамидной системы • Гипотония (мышечная вялость) — снижение тонуса мышц, характеризующееся чрезмерной их податливостью при пассивных движениях; обычно связана с поражением периферического двигательного нейрона • Арефлексия — отсутствие одного или нескольких рефлексов, обусловленное нарушением целостности рефлекторной дуги или тормозящим влиянием вышестоящих отделов нервной системы • Гиперрефлексия — повышение сегментарных рефлексов вследствие ослабления тормозящих влияний коры головного мозга на сегментарный рефлекторный аппарат; возникает, например, при поражении пирамидных путей • Патологические рефлексы — общее название рефлексов, обнаруживаемых у взрослого человека при поражении пирамидных путей (у детей раннего возраста такие рефлексы считают нормальным явлением) • Клонус — крайняя степень повышения сухожильных рефлексов, проявляющаяся серией быстрых ритмичных сокращений мышцы или группы мышц, например, в ответ на их однократное растяжение.
Этиология • Спастичность — поражение центрального мотонейрона на всём его протяжении (кора мозга, подкорковые образования, стволовая часть головного, спинного мозга), например, при инсульте с вовлечением двигательной зоны коры больших полушарий или кортикоспинального тракта • Ригидность — свидетельствует о дисфункции экстрапирамидной системы и обусловлена повреждением базальных ядер: медиальной части бледного шара и чёрной субстанции (например, при паркинсонизме) • Гипотония возникает при первично-мышечных заболеваниях, поражениях мозжечка и некоторых экстрапирамидных расстройствах (болезнь Хантингтона), а также в острой стадии пирамидного синдрома • Координация двигательной активности может быть нарушена за счёт слабости мышц, чувствительных расстройств или поражения мозжечка • Рефлексы снижаются при поражении нижнего мотонейрона (клеток передних рогов, спинальных корешков, двигательных нервов) и усиливаются при поражении верхнего мотонейрона (на любом уровне выше передних рогов, за исключением базальных ганглиев).
Клиническая картина
Анамнез • Жалобы: слабость, потеря мышечной силы, тяжесть, тугоподвижность, неуклюжесть, нарушение мышечного чувства (контроля) или трудность исполнения движения • Начало заболевания: острое начало предполагает сосудистые нарушения (инсульт, токсические или метаболические нарушения), слабость, нарастающая медленно в течение месяцев или лет, часто имеет наследственную, дегенеративную, эндокринную, или паранеопластическую природу.
Другие патологические рефлексы разгибательного типа также выражаются разгибанием I пальца; различаются они характером и местом приложения раздражителя: рефлексы Оппенхайма, Гордона, Шефера, Чаддока, Гроссмана и др. Сгибательные патологические рефлексы на нижних конечностях • Рефлекс Россолимо — быстрое подошвенное сгибание всех пальцев стопы в ответ на отрывистые удары по дистальным фалангам пальцев с подошвенной стороны • Рефлекс Бехтерева–Менделя — быстрое подошвенное сгибание II–V пальцев при постукивании молоточком по тылу стопы в области III–IV плюсневых костей.• Рефлекс Жуковского–Корнилова — быстрое подошвенное сгибание II–V пальцев стопы при ударе молоточком по подошвенной стороне стопы ближе к пальцам.
На верхних конечностях патологические рефлексы возникают при поражении центрального мотонейрона ••• Рефлекс Тромнера (также называемый кистевым аналогом рефлекса Россолимо), возникают наиболее часто ••• Рефлекс Бехтерева — быстрое кивательное движение II–V пальцев при ударе молоточком по тылу кисти в области II–IV пястных костей ••• Рефлекс Жуковского — сгибание II–V пальцев при ударе молоточком по ладонной поверхности кисти в области III–IV пястных костей ••• Рефлекс Хоффманна — сгибательное движение пальцев в ответ на щипковое раздражение ногтевой пластинки III пальца пассивно свисающей кисти •• Для центральных параличей характерны защитные рефлексы (рефлексы спинального автоматизма) — непроизвольные тонические синергические движения в парализованной конечности, возникающие в ответ на интенсивные раздражения рецепторов кожи и подлежащих тканей ••• Защитный (укоротительный) рефлекс Бехтерева–Мари–Фуа заключается в синергичном тройном сгибании нижней конечности в тазобедренном, коленном и голеностопном суставах (тыльное сгибание стопы) ••• Защитный бедренный рефлекс Ремака, защитный укоротительный (удлинительный) рефлекс верхней конечности, укоротительный рефлекс Давиденкова и т.д. • Походка •• Больные с мозжечковой атаксией для поддержания равновесия шире расставляют ноги при ходьбе •• При парезе разгибателей стопы больные вынуждены выше поднимать ноги (степпаж) •• При парезе мышц тазового пояса может появиться переваливающаяся («утиная») походка •• В случае спастического пареза нога описывает полукруг (циркумдукция, косящая походка) •• При нарушении проприоцепции больному приходится постоянно контролировать положение своих ног зрением, ухудшение походки в темноте.
Основные клинические синдромы
• Синдром центрального спастического паралича (поражение центрального двигательного нейрона) •• Снижение силы в сочетании с утратой способности к тонким движениям •• Спастическое повышение мышечного тонуса •• Повышение проприоцептивных рефлексов с клонусом или без него •• Появление патологических рефлексов Бабински, Оппенхайма, Гордона и др. •• Снижение или выпадение экстероцептивных рефлексов (брюшных, кремастерного, подошвенного) •• Отсутствие мышечной атрофии или минимальная её выраженность.
• Синдром вялого паралича (поражение периферической части двигательного нейрона) •• Снижение силы •• Гипотония или атония мышц •• Гипорефлексия или арефлексия •• Неврогенная мышечная дегенерация •• Атрофия мышц и фасцикулярные подёргивания.
• Синдром мозжечковой недостаточности •• Гипотония •• Атаксия •• Нарушение походки •• Нарушение функций глазодвигательных мышц •• Дизартрия.
• Нарушение нервно-мышечной передачи •• Нормальный или пониженный мышечный тонус •• Нормальные или сниженные сухожильные рефлексы •• Отсутствие чувствительных расстройств •• Слабость часто в разных группах мышц; часто вовлекает мимическую мускулатуру и колеблется в течение короткого периода, особенно в зависимости от активности.
• Миопатические расстройства •• Слабость обычно более выражена в проксимальных отделах •• Мышечная гипотрофия может отсутствовать, в некоторых случаях возникает псевдогипертрофия мышц •• Сухожильные рефлексы могут быть сниженными или нормальными •• Отсутствие чувствительных или сфинктерных нарушений.
Специальные исследования • Рентгенография позвоночника • Миелография • КТ, МРТ • Поясничная пункция • Электромиография • Ферментная активность (КФК, альдолаза, ЛДГ, трансаминазы) • Гистологическое исследование — биопсия мышц.
Лечение симптоматическое.
Течение • Прогрессивное нарастание двигательного дефицита свидетельствует о продолжающейся активности первичного процесса • Эпизодическое нарастание — при сосудистом или воспалительном процессе • Постепенное нарастание характерно для паранеопластического процесса или дегенеративного состояния • Быстрая смена симптомов за короткий период характерна для миастении.
МКБ-10 • G81 Гемиплегия • G82 Параплегия и тетраплегия • G83 Другие паралитические синдромы
ПРИЛОЖЕНИЕ
Параплегия спастическая семейная — наследственная миелопатия (заболевание спинного мозга), проявляющаяся прогрессирующими слабостью и спастичностью ног, в ряде случаев дисфункцией сфинктеров и нарушениями вибрационной чувствительности; начало в любом возрасте; гистологически — дегенерация аксонов спинного мозга и утрата толстых миелиновых волокон в икроножном нерве; электрофизиологически — сенсорная полиневропатия. Синонимы • Болезнь Штрюмпелля • Параплегия спастическая Штрюмпелля • Эрба–Шарко–Штрюмпелля болезнь.
Другие формы. Известно не менее 19 отдельных типов спастической параплегии, а также десятки сочетаний с другими заболеваниями. Примеры: параплегия спастическая 2; • также Мерцбахера Пелицеуса болезнь, 312920, PLP, PMD (протеолипидный белок миелина липофилин, 312080, Xq22); • 3A, SPG3A, 182600, 14q11.2 q24.3; • 4, SPG4 (спастин) 182601, 2p24 p21; • 5A, SPG5A, 270800, 8p12 q13; • 6, SPG6, 600363, 15q11.1; • 312900, L1CAM, CAML1, HSAS1 (молекула адгезии клеток L1, 308840, Xq28).