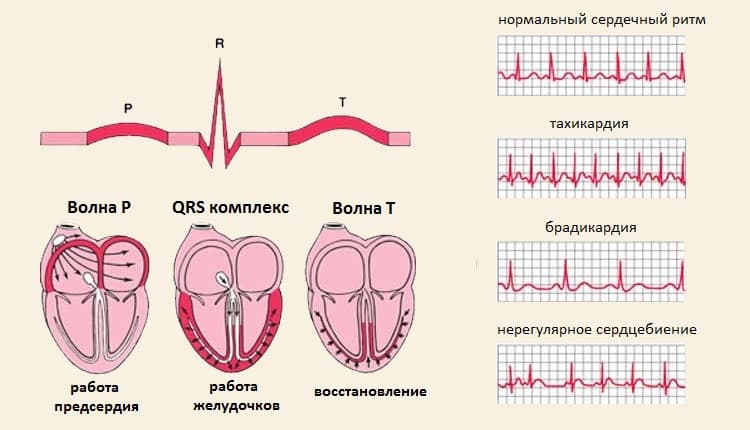
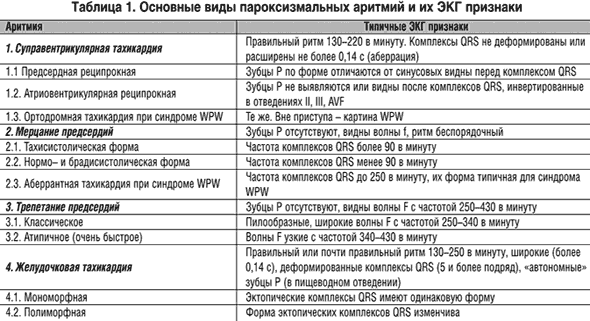
Что такое пароксизм
Что такое пароксизм
Значение слова «пароксизм»
1. Мед. Внезапное обострение какой-л. болезни. Лихорадочный пароксизм. Пароксизм кашля.
2. перен. Книжн. Сильный приступ какого-л. душевного возбуждения, чувства и т. п. Жюли была в восторге, обнимала ее, целовала, плакала. Когда пароксизм прошел, Вера Павловна стала говорить о цели своего визита. Чернышевский, Что делать? Пароксизмы смеха все еще схватывали его, он надувал щеки, таращил глаза и вдруг снова разражался хохотом. М. Горький, Мой спутник.
[От греч. παροξυσμός — обострение, раздражение]
Источник (печатная версия): Словарь русского языка: В 4-х т. / РАН, Ин-т лингвистич. исследований; Под ред. А. П. Евгеньевой. — 4-е изд., стер. — М.: Рус. яз.; Полиграфресурсы, 1999; (электронная версия): Фундаментальная электронная библиотека
Лечение прежде всего причинное. Нормализация эмоциональных расстройств (см. Неврозы), десенсибилизация, снижение вестибулярной возбудимости. При применении вегетотропных средств следует ориентироваться на характер вегетативного тонуса в межкризовом периоде: симпатолитические средства при напряжении симпатической системы (аминазин, ганглиоблокаторы, производные эрготамина), холинолитические средства при усилении парасимпатических проявлений (амизил, препараты атропинового ряда). В случае амфотропных сдвигов — комбинированные средства: беллоид, белласпон. В период приступа — успокаивающие, транквилизирующие препараты, мышечная релаксация, глубокое замедленное дыхание и симптоматические препараты (при симпатико-адреналовых кризах — дибазол, папаверин, аминазин, при ваго-инсулярных — кофеин, кордиамин).
Вегетативно-сосудистые пароксизмы начинаются либо с головной боли, либо с боли в области сердца и сердцебиения, покраснения лица. Поднимается кровяное давление, учащается пульс, повышается температура тела, начинается озноб. Иногда возникает беспричинный страх. В других случаях наступает общая слабость, появляются головокружение, потемнение в глазах, потливость, тошнота, снижается кровяное давление, урежается пульс. Приступы длятся от нескольких минут до 2-3 часов и у многих проходят без лечения. При обострении вегетососудистой дистонии кисти и стопы становятся багрово-синюшными, влажными, холодными. Участки побледнения на этом фоне придают коже мраморный вид. В пальцах появляются онемение, ощущение ползания мурашек, покалывание, а иногда боли. Повышается чувствительность к холоду, руки и ноги сильно бледнеют, иногда пальцы становятся одутловатыми, особенно при длительном переохлаждении кистей или стоп. Переутомление и волнение вызывают учащение приступов. После приступа на несколько дней может остаться чувство разбитости и общего недомогания.
Одной из форм вегето-сосудистых пароксизмов является обморок. При обмороке внезапно темнеет в глазах, бледнеет лицо, наступает сильная слабость. Человек теряет сознание и падает. Судорог обычно не бывает. В положении лёжа обморок проходит быстрее, этому способствует также вдыхание через нос нашатырного спирта.
ПАРОКСИ’ЗМ, а, м. [греч. paraxysmos, букв. раздражение] (книжн.). 1. Периодически возвращающийся приступ болезни (мед.). П. лихорадки. 2. перен. Внезапный приступ какого-н. сильного душевного возбуждения и его внешнее проявление. В пароксизме страсти. Пароксизмы смеха все еще схватывали его. М. Горький.
Источник: «Толковый словарь русского языка» под редакцией Д. Н. Ушакова (1935-1940); (электронная версия): Фундаментальная электронная библиотека
парокси́зм
1. мед. сильный приступ, припадок; внезапное обострение какой-либо болезни ◆ Но в самый день свадьбы, под венцом уже, опять посетил меня пароксизм, и с тех пор нет отдыха, я так исхудал, пожелтел и ослабел, что, думаю, капли крови здоровой во мне не осталось А. С. Грибоедов, Письма, 1828 г. (цитата из НКРЯ)
2. перен. приступ какого-либо сильного душевного возбуждения, чувства, также внешнее проявление его ◆ Страшное жёлтое марево сгущается в воздухе, и на людей нападает безумие, и они уничтожают друг друга в пароксизме ненависти. Аркадий и Борис Стругацкие, «Град обречённый»
3. геол. резкое усиление деятельности внутренних сил Земли, вызывающее горообразование, магнетизм и т. п.
Делаем Карту слов лучше вместе

Спасибо! Я стал чуточку лучше понимать мир эмоций.
Вопрос: безмолвно — это что-то нейтральное, положительное или отрицательное?
Пароксизм — что это?
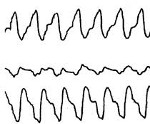
Пароксизм фибрилляции предсердий
Фибрилляция предсердий (I 48.0 — код по МКБ-10) ― один из наиболее распространенных видов нарушения частоты и ритмичности сердечных сокращений. Фибрилляцию предсердий также называют мерцательной аритмией. Характеризуется «дрожанием» предсердий.
Причины
Причины пароксизмальной фибрилляции предсердий можно разделить на две группы: сердечные и внесердечные.
| Сердечные | Внесердечные |
|---|---|
| Инфаркт миокарда | Заболевания щитовидной железы | Артериальная гипертензия | Алкогольная и наркотическая интоксикация |
| Хроническая сердечная недостаточность | Передозировка различных лекарств |
| Кардиосклероз | Снижение уровня сахара |
| Воспаления миокарда | Стресс |
| Пороки сердца |
Симптомы
Важно: если у вас появились нижеперечисленные симптомы, стоит обязательно записаться на прием к специалисту. Пароксизм фибрилляции предсердий может привести к серьезным последствиям.
Диагностика
Лечение
Вегетативные пароксизмы
Вегетативные пароксизмы (кризы) — это приступообразные проявления расстройств нервной системы. Характеризуются высокой длительностью (до нескольких часов), что позволяет отличить вегетативный пароксизм от схожего по симптомам эпилептического припадка.
Причины
Симптомы
Сочетание трех и более нижеперечисленных симптомов и приступообразный характер их проявления ― повод обратиться к неврологу.
Диагностика
Лечение
Лечение вегетативных пароксизмов и их причин является сложным мероприятием и возможно лишь при комплексной и дифференцированной терапии. Одна из основных задач врача ― определение степени поражения вегетативной нервной системы, общей структуры и динамики приступов, психологических особенностей пациента.
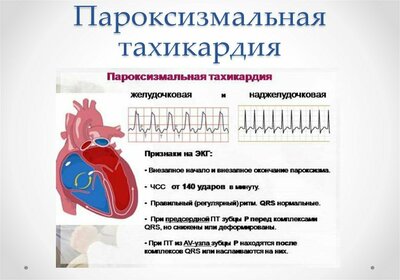
Пароксизм тахикардии
Пароксизмальная тахикардия – это патология сердечного ритма, при которой у больного присутствуют пароксизмы сердцебиения с высокой частотой сердечных сокращений: от 150 до 250 и более в минуту.
Причины
У здорового человека источником сердечного ритма служит синусовый узел. Если же ритм сердца задается очагом возбуждения, расположенном в нижележащем отделе сердца, то возникает аритмия с приступами, получившая название пароксизмальной тахикардии.
Симптомы
Если у вас часто наблюдаются приступы тахикардии, то есть внезапного повышения пульса, то стоит незамедлительно обратиться к кардиологу. Верный и своевременно поставленный диагноз станет залогом успешного лечения.
Основной симптом пароксизмальной тахикардии ― сильное и внезапное повышение сердечного ритма. Пароксизм имеет четкое начало, которое больной ощущает как задержку пульса и последующий сильный толчок. Иногда на этом приступ заканчивается, но общая длительность пароксизма может достигать нескольких часов и, в редких случаях, суток.
Диагностика
Лечение
Лечение пароксизмов тахикардии назначается с учетом формы заболевания и его интенсивности. Из-за высокой опасности возникающих пароксизмов в большинстве случаев требуется госпитализация больного. Самолечение и игнорирование симптомов строго противопоказаны!
Для купирования (прерывания) приступа применяются методики, оказывающие механическое воздействие на блуждающий нерв, идущий от мозга до брюшной полости и снабжающий нервными окончаниями голову, шею, грудную и брюшную полость. Также для оказания неотложной помощи применяются универсальные антиаритмические средства, вводящиеся внутривенно.
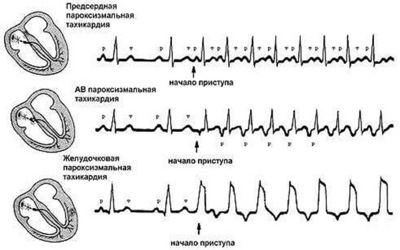
Пароксизмальная тахикардия
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
МКБ-10
Общие сведения
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
Пароксизмальная тахикардия этиологически и патогенетически сходна с экстрасистолией, и несколько экстрасистол, следующих подряд, расцениваются как непродолжительный пароксизм тахикардии. При пароксизмальной тахикардии сердце работает неэкономно, кровообращение осуществляется неэффективно, поэтому пароксизмы тахикардии, развивающиеся на фоне кардиопатологии, приводят к недостаточности кровообращения. Пароксизмальная тахикардия в различных формах выявляется у 20-30% пациентов при длительном ЭКГ-мониторировании.
Классификация пароксизмальной тахикардии
По месту локализации патологических импульсов выделяют предсердную, предсердно-желудочковую (атриовентрикулярную) и желудочковую формы пароксизмальной тахикардии. Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
По характеру течения встречаются острая (пароксизмальная), постоянно возвратная (хроническая) и непрерывно рецидивирующая формы пароксизмальной тахикардии. Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения. По механизму развития различаются реципрокная (связанная с механизмом re-entry в синусовом узле), эктопическая (или очаговая), многофокусная (или многоочаговая) формы наджелудочковой пароксизмальной тахикардии.
В основе механизма развития пароксизмальной тахикардии в большинстве случаев лежит повторный вход импульса и круговая циркуляция возбуждения (реципрокный механизм re-entry). Реже пароксизм тахикардии развивается в результате наличия эктопического очага аномального автоматизма или очага постдеполяризационной триггерной активности. Вне зависимости от механизма возникновения пароксизмальной тахикардии всегда предшествует развитие экстрасистолии.
Причины пароксизмальной тахикардии
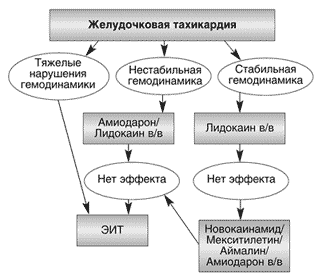
При желудочковой форме пароксизмальной тахикардии очаг возникновения эктопического возбуждения располагается в желудочковых отделах проводящей системы — пучке Гиса, его ножках, а также волокнах Пуркинье. Развитие желудочковой тахикардии чаще отмечается у мужчин пожилого возраста при ИБС, инфарктах миокарда, миокардитах, гипертонической болезни, пороках сердца.
Важной предпосылкой развития пароксизмальной тахикардии служит наличие дополнительных путей проведения импульса в миокарде врожденного характера (пучка Кента между желудочками и предсердиями, обходящего атриовентрикулярный узел; волокон Махейма между желудочками и атриовентрикулярным узлом) или возникших в результате поражений миокарда (миокардита, инфаркта, кардиомиопатии). Дополнительные пути проведения импульса вызывают патологическую циркуляцию возбуждения по миокарду.
В некоторых случаях в атриовентрикулярном узле развивается, так называемая, продольная диссоциация, приводящая к нескоординированному функционированию волокон атриовентрикулярного соединения. При явлении продольной диссоциации часть волокон проводящей системы функционирует без отклонений, другая, напротив, проводит возбуждение в противоположном (ретроградном) направлении и служит основой для круговой циркуляции импульсов из предсердий в желудочки и затем по ретроградным волокнам обратно в предсердия.
В детском и подростковом возрасте иногда встречается идиопатическая (эссенциальная) пароксизмальная тахикардия, причину которой не удается достоверно установить. В основе нейрогенных форм пароксизмальной тахикардии лежит влияние психоэмоциональных факторов и повышенной симпатоадреналовой активности на развитие эктопических пароксизмов.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии всегда имеет внезапное отчетливое начало и такое же окончание, при этом его продолжительность может варьировать от нескольких суток до нескольких секунд.
Начало пароксизма пациент ощущает как толчок в области сердца, переходящий в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма достигает 140-220 и более в минуту при сохраненном правильном ритме. Приступ пароксизмальной тахикардии может сопровождаться головокружением, шумом в голове, чувством сжимания сердца. Реже отмечается преходящая очаговая неврологическая симптоматика – афазия, гемипарезы. Течение пароксизма наджелудочковой тахикардии может протекать с явлениями вегетативной дисфункции: потливостью, тошнотой, метеоризмом, легким субфебрилитетом. По окончании приступа на протяжении нескольких часов отмечается полиурия с выделением большого количества светлой мочи низкой плотности (1,001-1,003).
Затянувшееся течение пароксизма тахикардии может вызывать падение артериального давления, развитие слабости и обмороков. Переносимость пароксизмальной тахикардии хуже у пациентов с кардиопатологией. Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и имеет более серьезный прогноз.
Осложнения пароксизмальной тахикардии
При желудочковой форме пароксизмальной тахикардии с частотой ритма более 180 уд. в минуту может развиться мерцание желудочков. Длительный пароксизм может приводить к тяжелым осложнениям: острой сердечной недостаточности (кардиогенному шоку и отеку легких). Снижение величины сердечного выброса во время пароксизма тахикардии вызывает уменьшение коронарного кровоснабжения и ишемию сердечной мышцы (стенокардию или инфаркт миокарда). Течение пароксизмальной тахикардии приводит к прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
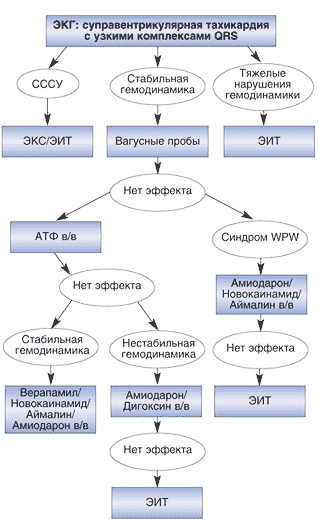
Пароксизмальная тахикардия может быть диагностирована по типичности приступа с внезапным началом и окончанием, а также данным исследования частоты сердечных сокращений. Суправентрикулярная и желудочковая формы тахикардии различаются по степени учащения ритма. При желудочковой форме тахикардии ЧСС обычно не превышает 180 уд. в минуту, а пробы с возбуждением блуждающего нерва дают отрицательные результаты, тогда как при суправентрикулярной тахикардии ЧСС достигает 220-250 уд. в минуту, и пароксизм купируется с помощью вагусного маневра.
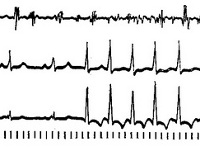
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, а также его расположения относительно желудочкового комплекса QRS, позволяющие различить форму пароксизмальной тахикардии. Для предсердной формы типично расположение зубца Р (положительного или отрицательного) перед комплексом QRS. При пароксизме, исходящем из предсердно-желудочкового соединения, регистрируется отрицательный зубец Р, расположенный позади комплекса QRS или сливающийся с ним. Для желудочковой формы характерна деформация и расширение комплекса QRS, напоминающего желудочковые экстрасистолы; может регистрироваться обычный, неизмененный зубец Р.
Если пароксизм тахикардии не удается зафиксировать при электрокардиографии, прибегают к проведению суточного мониторирования ЭКГ, регистрирующего короткие эпизоды пароксизмальной тахикардии (от 3 до 5 желудочковых комплексов), субъективно не ощущаемые пациентами. В ряде случаев при пароксизмальной тахикардии проводится запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов. Для исключения органической патологии проводят УЗИ сердца, МРТ или МСКТ сердца.
Лечение пароксизмальной тахикардии
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата. При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению.
Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях. Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия.
В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (бисульфатом хинидина, дизопирамидом, морацизином, этацизином, амиодароном, верапамилом и др.), а также сердечными гликозидами (дигоксином, ланатозидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента.
Применение β-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование β-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии. Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов.
К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.
Прогноз при пароксизмальной тахикардии
Прогностическими критериями пароксизмальной тахикардии являются ее форма, этиология, длительность приступов, наличие или отсутствие осложнений, состояние сократительной способности миокарда (так как при тяжелых поражениях сердечной мышцы велик риск развития острой сердечно-сосудистой или сердечной недостаточности, фибрилляции желудочков).
Наиболее благоприятна по течению эссенциальная суправентрикулярная форма пароксизмальной тахикардии: большинство пациентов не утрачивают трудоспособности на протяжении многих лет, редко наблюдаются случаи полного спонтанного излечения. Течение суправентрикулярной тахикардии, обусловленной заболеваниями миокарда, во многом определяется темпами развития и эффективностью терапии основного заболевания.
Худший прогноз отмечается при желудочковой форме пароксизмальной тахикардии, развивающейся на фоне патологии миокарда (острого инфаркта, обширной преходящей ишемии, рецидивирующего миокардита, первичных кардиомиопатий, тяжелой миокардиодистрофии, обусловленной пороками сердца). Поражения миокарда способствуют трансформации пароксизмов тахикардии в мерцание желудочков.
Профилактика пароксизмальной тахикардии
Меры профилактики эссенциальной формы пароксизмальной тахикардии, как и ее причины, неизвестны. Предупреждение развития пароксизмов тахикардии на фоне кардиопатологии требует профилактики, своевременной диагностики и терапии основного заболевания. При развившейся пароксизмальной тахикардии показано проведении вторичной профилактики: исключение провоцирующих факторов (психических и физических нагрузок, алкоголя, курения), прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.
Психиатрия Психиатрия и психофармакотерапия им. П.Б. Ганнушкина
№1 2004 Приложение
Пароксизмальные состояния неэпилептической природы детского возраста №1 2004 Приложение
П рактикующему детскому неврологу регулярно приходится сталкиваться с пароксизмальными расстройствами, весьма напоминающими эпилептические приступы.
Возникают серьезные вопросы дифференциальной диагностики схожих по внешним проявлениям состояний, что имеет принципиальное значение для дальнейшей лечебной тактики и прогноза. Диагностические ошибки распространены достаточно широко, так, еще в 1975 г. Jeavons выявил в двух эпилептических центрах г. Бирмингема (Великобритания), что 20% детей, имеющих диагноз эпилепсии и получающих антиконвульсанты, имеют другие заболевания и не нуждаются в противоэпилептической терапии. Ситуация не слишком изменилась и в последние годы, особенно в связи с активной разработкой проблемы эпилепсии, что помимо положительного значения имеет и неизбежные недостатки – гипердиагностику эпилепсии. Нередко недооценивается тот факт, что потеря сознания, тонические и клонические судорожные сокращения мышц, в том числе сопровождающиеся недержанием мочи (кала), не являются прерогативой эпилептических судорог. Не следует переоценивать наличие в прошлом фебрильных судорог, а также придерживаться бытующего мнения о “малых эпилептических признаках” – энурезе и снохождении.
Допускается переоценка и “аномальных” электроэнцефалограмм (ЭЭГ) – такие изменения ЭЭГ, как позитивные спайки частотой от 6 до 15 в 1 с, низкоамплитудные острые волны, единичные тета-волны, рассеянное 5–6-секундное замедление фоновой активности – патологической активностью не являются. Расположение спайков в центральных, теменных и средневисочных отведениях следует интерпретировать осторожно, так как они могут иметь доброкачественный характер. Также большое значение для адекватной оценки ЭЭГ имеет техника проведения исследования, учет возраста исследуемого и его функционального состояния. А между тем диагноз эпилепсии – очень серьезный, его необходимо уточнять в течение определенного времени наблюдения и повторных ревизий диагностических критериев, так как прием антиконвульсантов небезразличен для организма; к тому же можно не диагностировать серьезное конкурирующее заболевание [1–5]. Неэпилептические пароксизмы следует отличать как от генерализованных, так и от парциальных эпилептических приступов. В детском возрасте чаще всего за эпилептические расстройства ошибочно принимаются обмороки, пароксизмальные дискинезии, отдельные парасомнии и псевдоэпилептические (психогенно обусловленные) приступы.
При синкопах потеря сознания обусловлена острой преходящей ишемией мозга.
Диагностические сложности вызывает нередкий у детей “судорожный синкоп (обморок)” – протекающий не только с утратой сознания, но и тоническим напряжением мышц, клоническими или миоклоническими подергиваниями, упусканием мочи (иногда кала) и последующей постприступной вялостью или сном [1, 2, 5–10]. Данные пароксизмы обычно наблюдаются при рефлекторных и кардиальных обмороках. К рефлекторным синкопам относятся часто встречающиеся в раннем детском возрасте “бледный” (“аноксический”) и “синий” (“аффективно-респираторный”) пароксизмы с задержкой дыхания. Второй вид пароксизма диагностируется достаточно хорошо, но первый очень часто представляет трудности в дифференцировании с эпилептическим приступом.
“Бледный” обморок [7, 10] обусловлен рефлекторной вагальной брадикардией, как правило, он наблюдается со 2-го года жизни и не отмечается после 3,5 лет. Пароксизм развивается быстро, но не одномоментно (в течение нескольких секунд, реже минут), после неожиданного, неприятного и относительно слабого стимулирующего воздействия. К последним относятся: неожиданное погружение ног и нижней части тела в горячую или холодную воду, обливание головы горячей или холодной водой, новый неожиданный и не слишком приятный вкусовой раздражитель и т.д. Ребенок делает резкий “вдох удивления”, затем наступает апноэ с потерей сознания; выражена резкая бледность лица и посинение носогубного треугольника; родителям ребенок кажется “умершим”. Затем часто возникает тоническое напряжение мышц, заведение глаз вверх и единичные клонические судороги. Редко, но может быть недержание мочи или кала. Приступ оканчивается быстро, однако после пароксизма ребенок бывает сонливым и может заснуть. Внешние проявления пароксизма нередко служат основанием для ошибочной диагностики эпилепсии, хотя ЭЭГ эпилептических феноменов не выявляет и развитие ребенка не страдает. Данное состояние является доброкачественным и не требует лечения. Из других рефлекторных синкоп в детском возрасте дифференцирования с эпилептическим судорожным приступом могут потребовать синкопы, возникающие в ответ на болевое раздражение (взятие крови из пальца, манипуляции в ушном проходе, зеве и т.д.) [2, 5, 7].
Потеря сознания обусловлена рефлекторной вагальной брадикардией. Приступ развивается быстро, и потеря сознания может быть глубокой; нередко наблюдаются тоническое напряжение мышц, клонические и миоклонические подергивания; возможно упускание мочи или кала. Поскольку ситуации, сопровождающиеся раздражением рефлексогенных зон, в дальнейшем могут повторяться, при прогнозируемой ситуации может потребоваться превентивное однократное применение холинолитиков (атропина, аналогично атропинизации при ларингоскопии). Реже глубокий синкоп, в том числе и судорожный, может возникать при воздействии на каротидный синус, глазные яблоки, область солнечного сплетения и др. Тяжелый рефлекторный синкоп следует рассматривать как серьезное расстройство, угрожаемое по развитию желудочковой асистолии.
Синкоп (в том числе и глубокий, “судорожный”) может быть обусловлен кардиальной патологией [1, 5, 9]. Причинами являются нарушения сердечного ритма и проводимости, пороки сердца, кардиомиопатии, миксома сердца.
Гиперкинезы могут иногда потребовать дифференцирования с эпилептическими пароксизмами. Диагностические сложности вызывают периодическое, приступообразное (пароксизмальное) возникновение некоторых гиперкинезов, особенно в младенческом возрасте, когда трудно адекватно оценить уровень сознания в момент пароксизма. Гиперкинез, начавшийся в определенном участке тела и быстро распространяющийся на соседние мышцы, иногда на всю одну половину тела, переходящий на другую половину тела, может напоминать эпилептический “джексоновский марш”. В отличие от эпилептических пароксизмов сохранность сознания, провокация расстройств позными, кинетическими и эмоциональными нагрузками позволяют определять гиперкинетический феномен достаточно четко.
Пароксизмальная кинезиогенная дискинезия [1, 2, 7, 11] – дистония, хореоатетоз, миоклонус – короткие пароксизмы движений, длящиеся от нескольких секунд до минут (реже – более 5 мин). Провоцируется началом произвольного движения – иногда определенного (соответственно запоминаемого пациентом), иногда любого. Особенно часто пароксизм возникает после пребывания больного в состоянии покоя. Физические и эмоциональные нагрузки способствуют проявлению пароксизмов. Начавшись в определенном участке тела, гиперкинез способен быстро распространиться на соседние части, иногда на половину тела, иногда перейти и на другую сторону. Сознание в момент пароксизма всегда сохранено. После окончания приступа типичен так называемый рефрактерный период (несколько минут), когда любая нагрузка не в состоянии спровоцировать пароксизм.
Возраст начала заболевания 5–15 лет, чаще страдают мальчики, отмечена семейная отягощенность; в пубертатном периоде частота приступов может достигать до 100 в сутки.
ЭЭГ имеет определенные особенности: в центральных отведениях часто может регистрироваться пароксизмальная эпилептическая активность, что является поводом для дискуссии о возможности выделения пароксизмальных дискинезий в особую форму эпилепсии. Тем не менее прочих эпилептических приступов у пациентов никогда не наблюдается и сознание при пароксизме никогда не изменяется. Патофизиология пароксизмальных дискинезий остается невыясненной; развитие расстройств связывают и с дисфункцией базальных ганглиев мозга. В пользу экстрапирамидной природы приступов свидетельствует наблюдаемый в ряде случаев эффект леводопы, а также данные позитронной эмиссионной томографии. Пароксизмы хорошо поддаются контролю бензодиазепинами – седуксеном, клоназепамом (даже при чрездневном приеме), дифенином, карбамазепином, а также диакарбом. Доза препарата подбирается индивидуально. Пароксизмальная некинезиогенная дискинезия, промежуточная форма пароксизмальной дискинезии встречаются значительно реже кинезиогенных; пароксизм не провоцируется началом движения, но физические и эмоциональные нагрузки способствуют его возникновению.
Гипногенная пароксизмальная дискинезия [1, 2, 7, 11] возникает в медленноволновом сне, чаще длится в течение нескольких секунд и реже от 15 до 45 мин. Частота пароксизмов различная – от нескольких раз в год до нескольких раз в течение ночи. Может быть представлена как местными, так и генерализованными (от гемитипа до двусторонних) дискинезиями: мышечной дистонией, хореоатетозом. Распространенная дистония напоминает опистотонус. Возможна вокализация в момент пароксизма. Своеобразие феномена обусловливает продолжающуюся дискуссию о его родстве с лобной эпилепсией. Часто может потребоваться ЭЭГ и видеомониторирование. Дневных пароксизмальных расстройств не наблюдается, и развитие ребенка не страдает. Короткие пароксизмы гипногенной дискинезии поддаются лечению карбамазепином, диакарбом. Пролонгированные расстройства значительно слабее реагируют на медикаменты, некоторый эффект возможен от применения бензодиазепинов (клоназепам и др.) и диакарба.
Первичная гиперэксплексия [2, 7, 11, 12]. Редкое аутосомно-доминантное и спорадическое заболевание. Проявляется с периода новорожденности необычайно повышенным мышечным тонусом, в результате усиленных врожденных столовых рефлексов и рефлексов на растяжение мышц. В ответ на неожиданное раздражение (звуковое, тактильное) возникает резкое вздрагивание и тоническое напряжение мышц по типу стартового рефлекса (первая фаза рефлекса Моро). Необычайное повышение мышечного тонуса может представлять трудности ухода за ребенком (пеленание и др.), может приводить к образованию грыж прямых мышц живота и паховых. При освоении навыков ходьбы у детей первых лет жизни и в более старшем возрасте неожиданные чувствительные стимулы приводят к мгновенному “застыванию”, вздрагиванию с экстензией мышц и падению. Изменения сознания отсутствуют, после падения больной тут же поднимается. ЭЭГ при стимуляционных нагрузках регистрирует спайки с последующей позитивной острой волной или несколькими дельта-волнами в центрально-лобных отведениях. В дифференциальной диагностике с эпилепсией помогает то, что при последней всегда имеются помимо индуцированных и неиндуцированные эпилептические приступы. Вздрагивания (и значительно меньше тонус) реагируют на препараты бензодиазепиновой группы – седуксен, клоназепам, хлордиазопоксид и 5-гидрокситриптофан.
Нередко за эпилептические расстройства принимаются парасомнии – двигательные, чувствительные, вегетативные, психические и поведенческие феномены, отмечающиеся во время сна. В детском возрасте наблюдаются ночные страхи (night mares, pavor nocturnus) [1, 7, 13] – они представлены возникающим во время медленноволнового сна двигательным беспокойством, затрудненным дыханием, выражением страха на лице; разбудить ребенка трудно, при пробуждении отмечается крик, плач, аффект страха и спутанность сознания. Пароксизмы полностью амнезируются. Днем расстройств не наблюдается и развитие не страдает. Такие состояния характерны для возраста 3–5 лет, затем проходят самостоятельно; однако при частых пароксизмах может потребоваться лечение – удовлетворительный эффект оказывают бензодиазепины (седуксен, клоназепам).
У ряда детей наблюдаются расстройства поведения (неадекватное поведение) в быстром сне (REM-сне) [1, 7, 14] – во время быстрого сна возникает внезапное пробуждение с выраженным аффектом страха, спутанностью сознания и неадекватным поведением, носящим характер активного избегания чего-то угрожающего или недифференцированной паники. Ребенок может залезть на стол, под кровать, метаться по комнате и т.д. Характерна амнезия таких пароксизмов. От лобных эпилепсий данный пароксизм отличается значительно более сложным и нестереотипным поведением; от височных – отсутствием пароксизмальных расстройств в дневное время. ЭЭГ не выявляет эпилептической активности, развитие ребенка не страдает. Единичные эпизоды лечения не требуют; при частых пароксизмах хороший эффект оказывают бензодиазепины (седуксен, клоназепам). Диазепам (седуксен) также оказывает влияние на формулу и глубину сна; он может применяться в детской практике с учетом возраста и массы тела пациента. Использование препарата проводится короткими курсами.
Нередко наблюдаются в детском возрасте псевдоэпилептические приступы (псевдосудороги) – психогенные пароксизмальные состояния [1, 15]. Ни один признак, рассмотренный в отдельности, не позволяет достаточно точно дифференцировать данные состояния от эпилептических приступов. Диагностика возможна только при комплексной оценке как клинических проявлений, так и анамнеза (особенно психологического) и особенностей личности родителей и ребенка. В возникновении псевдоэпилептических приступов имеют значение нерешенные психологические проблемы ребенка – обращение на себя дополнительного внимания; психотравмирующие ситуации, как имевшие место в прошлом, так и перманентные; нераспознанные трудности в обучении; а также неправильная интерпретация родителями поведения ребенка и индуцирование заболевания родителями (синдром Мюнхгаузена). Встречаются и ситуации, когда не удается найти приемлемое объяснение возникновению данных пароксизмов.
Клинической диагностике псевдоэпилепсии способствуют следующие моменты: падение в момент пароксизма – если происходит, то крайне редко ведет к травматизации; пациент может прикусить слизистую оболочку рта, укусить окружающих, но не прикусить язык; реакция зрачков во время приступа сохранена; непроизвольное моче-(кало-)выделение – никогда не наблюдается; после приступа могут быть жалобы на слабость и сонливость, но внезапного постприступного сна не наблюдается; пациент активно сопротивляется осмотру; часто попытки осмотра или оказания помощи пролонгируют приступ.
Учитывая сложности клинической диагностики, большое значение приобретают валидные параклинические исследования: ЭЭГ-видеомониторирование; исследование пролактина крови в период от 0 до 10 мин после приступа и через последующие 20 мин (повышение уровня более 500 mU/л свидетельствует в пользу эпилептического генеза пароксизма).
Ведущая роль в лечении псевдоэпилепсии принадлежит психологу.
Таким образом, вышеизложенные нарушения (отнюдь не все, но наблюдаемые наиболее часто), отдельными симптомами напоминающие эпилепсию, следует отличать от последней и, что особенно важно, не назначать противоэпилептическое лечение, так как они либо являются доброкачественными состояниями (проходящими с возрастом и не отражающимися на развитии ребенка), либо относятся к проявлениям другой патологии, требующей иной лечебной тактики.
пароксизм
Полезное
Смотреть что такое «пароксизм» в других словарях:
Пароксизм — Пароксизм. Против присвоения «Письма» Чупрынского творчеству Пушкина говорит [. ] применение [. ] слов, несвойственных языку Пушкина. Таково расширенное употребление медицинского термина того времени пароксизм. В письме Калиника Чупрынского… … История слов
ПАРОКСИЗМ — (греч.). Приступ, припадок болезни, или же сильной страсти. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. ПАРОКСИЗМ [гр. paroxysmos раздражение] сильный приступ (болезни), острое переживание. Словарь иностранных… … Словарь иностранных слов русского языка
пароксизм — См … Словарь синонимов
ПАРОКСИЗМ — (от греческого paroxysmos раздражение, возбуждение), 1) приступ или внезапное обострение болезни. 2) Бурная эмоция (например, пароксизм гнева, смеха) … Современная энциклопедия
ПАРОКСИЗМ — (от греч. paroxysmos раздражение возбуждение), 1) приступ или внезапное обострение болезни.2) Бурная эмоция (напр., пароксизм гнева, смеха) … Большой Энциклопедический словарь
ПАРОКСИЗМ — ПАРОКСИЗМ, пароксизма, муж. (греч. paraxysmos, букв. раздражение) (книжн.). 1. Периодически возвращающийся приступ болезни (мед.). Пароксизм лихорадки. 2. перен. Внезапный приступ какого нибудь сильного душевного возбуждения и его внешнее… … Толковый словарь Ушакова
ПАРОКСИЗМ — муж. греч. Приступ, припадок болезни, или | сильной страсти. Пароксизм лихорадки у него через день. Он в пароксизме исступленья. Толковый словарь Даля. В.И. Даль. 1863 1866 … Толковый словарь Даля
пароксизм — (от греч. paroxusmуs раздражение) 1) обострение, усиление какого либо болезненного процесса, иногда принимающего форму припадка, наступающего внезапно; 2) острая форма переживания какой либо эмоции (например, отчаяния, ярости, ужаса и т. п.).… … Большая психологическая энциклопедия
ПАРОКСИЗМ — ПАРОКСИЗМ, а, муж. (спец. и книжн.). Внезапный и сильный приступ (болезни, чувства). П. малярии. П. смеха. В пароксизме отчаяния. | прил. пароксизмальный, ая, ое. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
Пароксизм — усиление какого либо болезненного припадка (лихорадка,боли, одышка) до наивысшей степени; иногда этим словом обозначают такжепериодически возвращающиеся приступы болезни, напр. болотной лихорадки,подагры … Энциклопедия Брокгауза и Ефрона
пароксизм
Полезное
Смотреть что такое «пароксизм» в других словарях:
Пароксизм — Пароксизм. Против присвоения «Письма» Чупрынского творчеству Пушкина говорит [. ] применение [. ] слов, несвойственных языку Пушкина. Таково расширенное употребление медицинского термина того времени пароксизм. В письме Калиника Чупрынского… … История слов
ПАРОКСИЗМ — (греч.). Приступ, припадок болезни, или же сильной страсти. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. ПАРОКСИЗМ [гр. paroxysmos раздражение] сильный приступ (болезни), острое переживание. Словарь иностранных… … Словарь иностранных слов русского языка
пароксизм — а, м. paroxisme m. <гр. paroxysmos раздражение. 1. Сильный приступ, внезапное обострение какой л. болезни. БАС 1. Не болела она <голова> во время жития нашего в Монпелье, а за день до отъезда из него пришел ко мне такой пароксизм, что я… … Исторический словарь галлицизмов русского языка
пароксизм — См … Словарь синонимов
ПАРОКСИЗМ — (от греческого paroxysmos раздражение, возбуждение), 1) приступ или внезапное обострение болезни. 2) Бурная эмоция (например, пароксизм гнева, смеха) … Современная энциклопедия
ПАРОКСИЗМ — (от греч. paroxysmos раздражение возбуждение), 1) приступ или внезапное обострение болезни.2) Бурная эмоция (напр., пароксизм гнева, смеха) … Большой Энциклопедический словарь
ПАРОКСИЗМ — ПАРОКСИЗМ, пароксизма, муж. (греч. paraxysmos, букв. раздражение) (книжн.). 1. Периодически возвращающийся приступ болезни (мед.). Пароксизм лихорадки. 2. перен. Внезапный приступ какого нибудь сильного душевного возбуждения и его внешнее… … Толковый словарь Ушакова
ПАРОКСИЗМ — муж. греч. Приступ, припадок болезни, или | сильной страсти. Пароксизм лихорадки у него через день. Он в пароксизме исступленья. Толковый словарь Даля. В.И. Даль. 1863 1866 … Толковый словарь Даля
ПАРОКСИЗМ — ПАРОКСИЗМ, а, муж. (спец. и книжн.). Внезапный и сильный приступ (болезни, чувства). П. малярии. П. смеха. В пароксизме отчаяния. | прил. пароксизмальный, ая, ое. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
Пароксизм — усиление какого либо болезненного припадка (лихорадка,боли, одышка) до наивысшей степени; иногда этим словом обозначают такжепериодически возвращающиеся приступы болезни, напр. болотной лихорадки,подагры … Энциклопедия Брокгауза и Ефрона
Пароксизмальная тахикардия
Пароксизмальная тахикардия представляет собой одну из разновидностей аритмии, для которого характерны приступы сердцебиения (пароксизмы) с частотой сердечных сокращений от 140 до 220 и более в минуту. Они возникают под влиянием эктопических импульсов, приводящих к замещению нормального синусового ритма
Причины пароксизмальной тахикардии
Причин возникновения пароксизмальной тахикардии немало, основные из них:
Симптоматика пароксизмальной тахикардии
Приступ такой тахикардии всегда имеет внезапное начало и такое же окончание, а продолжительность может варьировать от нескольких секунд до нескольких суток.
Начало пароксизма по ощущениям напоминает толчок в области сердца, который переходит в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма может достигать 220 и более ударов в минуту, ритм при этом сохраняется. Приступ может сопровождаться шумом в голове, головокружением, ощущением сжимания сердца. Некоторые пациенты жалуются на тошноту, вздутие живота, потливость и даже небольшое повышение температуры тела. По окончании приступа отмечается повышенное выделение мочи.
Длительный приступ пароксизмальной тахикардии может привести к снижению артериального давления, выраженной слабости и обмороку.
Диагностика пароксизмальной тахикардии
Диагноз пароксизмальной тахикардии может быть поставлен на основании клинической картины – типичный приступ с внезапным началом и окончанием, с учащение частоты сердечных сокращений.
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, его расположения относительно желудочкового комплекса QRS – эти признаки позволяют доктору различить форму пароксизмальной тахикардии.
Если приступ не удается зафиксировать при электрокардиографии, назначается проведение суточного мониторирования ЭКГ, которое регистрирует короткие эпизоды пароксизмальной тахикардии, которые не ощущает сам пациент.
В некоторых случаях назначается запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов.
Для исключения органической патологии сердца назначают УЗИ сердца, МРТ или МСКТ сердца.
Что можете сделать Вы
Отказаться от алкоголя и курения, вести здоровый образ жизни.
Лечение
Что может сделать врач
В качестве оказания неотложной помощи во время приступов пароксизмальной тахикардии показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов. При длительных пароксизмах в отсутствии эффекта от консервативного лечения назначается проведение электроимпульсной терапии.
Назначение противорецидивного антиаритмического лечения тахикардии производится с учетом частоты и переносимости приступов. Подбор препарата и дозировки осуществляется под контролем самочувствия пациента и ЭКГ.
Применение β-адреноблокаторов в комплексном лечении пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков, опасное для жизни состояние.
В тяжелых случаях и при отсутствии эффекта от консервативного лечения назначается хирургическое вмешательство – криогенная, электрическая, механическая, лазерная и химическая деструкция, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами.
Профилактика пароксизмальной тахикардии
Профилактика приступов пароксизмальной тахикардии на фоне патологии сердца требует своевременной диагностики и терапии основного заболевания. Важно исключение провоцирующих факторов, таких как психические и физические нагрузки, алкоголь и курение, переедание.
Доктор может назначить прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.
Пароксизмальные нарушения ритма сердца (тахикардии, тахиаритмии)
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
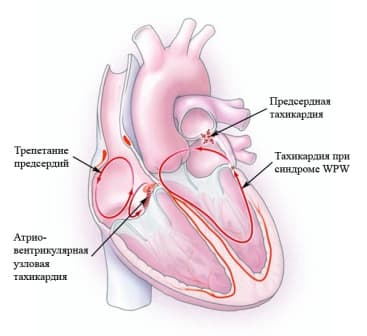
Тахиаритмии могут возникать в любой части сердца.
В зависимости от расположения очага, тахиаритмии чаще всего бывают:
Наиболее часто в популяции встречаются:
Основные симптомы проявления тахиаритмий (см. нарушения ритма сердца и проводимости)
Диагностика тахиаритмий
Обычно диагностика тахиаритмий осуществляется врачом поликлиники, кардиологом, врачом скорой помощи. Важным является сбор анамнеза, физикальное обследование, и различные инструментально-диагностические методы. Особенно необходима регистрация приступа тахиаритмии на ЭКГ (для предъявления аритмологу). В Клинике есть все возможные способы диагностики и лечения тахиаритмий.
К основным из них относят:
1. ЭКГ в 12 отведениях.
2. Суточное, трехсуточное и семисуточное мониторирование ЭКГ.
3. Эндокардиальное электрофизиологическое исследование сердца (эндо-ЭФИ) – проводят в стационаре. Эндокардиальное ЭФИ сердца осуществляется в рентгеноперационной. Этот метод позволяет произвести оценку функционального состояния проводящей системы сердца и выяснить механизм возникновения аритмии, определить показания к проведению радиочастотной катетерной аблации (РЧА) дополнительных путей проведения и аритмогенных зон.
Лечение тахиаритмий
При любом нарушении ритма следует учитывать и исключать влияние таких состояний как: наличие тиреотоксикоза, злоупотребление алкоголя, курение, нарушение водно-электролитного баланса и др., а также наличие заболеваний сердца, которые могут вызывать и поддерживать тахиаритмии.
Существует несколько способов лечения тахиаритмий:
1. Антиаритмическая терапия (при постоянном приеме медикаментов).
2. Электрофизиологические методики:
катетерная аблация очага аритмии.
Достаточно эффективным и радикальным методом лечения является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится около 1 часа, и через сутки пациент может быть выписан из стационара.
Выбор способа лечения пациента осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Всероссийского научного общества аритмологов, Всероссийского научного общества кардиологов. Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным с учетом неизвестного характера, механизма и причин тахикардий.
В кабинете рентгенэндоваскулярной диагностики и лечения Клиники высоких медицинских технологий им. Н. И. Пирогова проводится диагностика данного вида НРС и катетерная аблация при всех видах тахикардий.
Пароксизм, заболевания вегетативной нервной системы
Общие сведения
Руководство по заболеваниям вегетативной нервной системы определяет пароксизмы как приступообразные проявления вегетативных, эмоциональных, поведенческих и когнитивных расстройств за относительно короткий промежуток времени.
Вегетативная нервная система регулирует работу внутренних органов, желёз внешней и внутренней секреции, лимфатических и кровеносных сосудов. Автономный отдел нервной системы отвечает за деятельность всех органов и системы в целом. Воля человека неспособна повлиять на работу вегетативного отдела. Абсолютно все вегетативные функции находятся в подчинении центральной нервной системы и в первую очередь – коры больших полушарий.
Основные функции вегетативного отдела:
Строение вегетативного отдела
Функционально и анатомически вегетативная нервная система подразделяется на несколько отделов:
Пароксизмальная активность головного мозга — это электрическая активность коры больших полушарий, при которой регистрируется превышение процессов возбуждения над процессами торможения на одном из участков головного мозга. Пароксизмальное состояние характеризуется внезапным, резким началом, крайне быстрым течением и таким же внезапным завершением.
Пароксизмальные расстройства подразделяют на 2 вида пароксизмальной активности:
Периодический паралич (пароксизмальная миоплегия) это нервно-мышечная патология, для которой характерны периодически запускающиеся приступы (пароксизмы) преходящего паралича.
Патогенез
Главную роль в патогенезе пароксизмов играет вегетативный дисбаланс, возникающий в результате нарушения вегетативной регуляции. Согласно распространённой концепции Selbach между парасимпатическим отделом нервной системы и симпатическим есть своеобразное «качающееся равновесие»: при повышении тонуса одного отдела повышается активность и другого. Благодаря такому равновесию удаётся поддерживать гомеостаз и создавать определённые условия, обеспечивающие лабильность физиологических функций.
Экспериментальным методом удалось доказать лабильность всех систем: кровяное давление, вариация сердечного ритма, температурный режим и т.д. Вегетативная система становится уязвимой при выходе данных колебаний за пределы гомеостатического диапазона. Эндогенные и экзогенные стимулы перенапрягают регуляторные системы, что приводит к их поломке, «дезинтеграции» с особой клинической симптоматикой в виде вегетативных пароксизмов.
Классификация
По течению принято выделять:
Если присутствуют признаки, характерные для обоих типов, то говорят о перманентно-пароксизмальном течении, при котором на фоне вяло текущей симптоматики происходят пароксизмы.
Принято выделять несколько типов кризов:
Причины
Пароксизмы чаще всего — это лишь проявление некоторых заболеваний. Пароксизмы могут быть отражением дисфункции вегетативного отдела нервной системы.
Пароксизмы запускаются на фоне неврозов и некоторых органических поражений головного мозга:
В некоторых случаях приступы сопровождают мигрень и височную эпилепсию. Индуцируют пароксизмальную аффекцию и аллергические реакции.
Симптомы заболеваний вегетативной нервной системы
Для симпато-адреналовых пароксизмов характерно внезапное начало, без предвестников. Чаще всего приступ случается после бессонной ночи или перенапряжения (эмоциональное, физическое, умственное). Основные проявления:
Пароксизм начинается и завершается выраженными нарушениями в работе сердечно-сосудистой системы (нестабильность кровяного давления, тахикардия, одышка). Пациент выходит из пароксизма медленно, в течение нескольких часов.
Для ваго-инсулярных пароксизмов характерно:
Пациенты довольно быстро выходят из пароксизма и восстанавливаются после приступа. В течение первых двух часов после криза может быть адинамия, сонливость, потливость и сосудодвигательные расстройства.
При смешанной форме регистрируются симптомы, характерные для двух вышеописанных приступов.
Гипоталамическое происхождение приступов определяется такими проявлениями, как:
В межприступном периоде могут регистрироваться эндокринологические заболевания и невротическая симптоматика. К нерезко выраженным неврологическим симптомам относятся:
Поведенческий статус пациента во время приступа зависит от его социального облика, культуры и структуры личности. У каждого пациента выраженность вегетативных нарушений разная. У некоторых лиц отмечается углубление невротических симптомов во время пароксизма и после него. При гипоталамической дисфункции (динамическая и морфологическая форма) чаще регистрируются симпатико-адреналовые и крайне редко – смешанные пароксизмы.
Анализы и диагностика
Крайне важно провести дифференциальную диагностику между пароксизмом вегетативной нервной системы и диэнцефальной (гипоталамической) эпилепсией или другой патологией гипоталамуса. В некоторых случаях это бывает крайне сложно, необходимо учитывать сразу несколько факторов и обстоятельств.
Во время гипоталамической эпилепсии наблюдаются судороги, происходит потеря сознания (даже кратковременная). Для эпилептических приступов характерны частые и короткие повторы, обычно в ночное время суток. Они не связаны с переутомлением, перенапряжением.
Важное значение в дифференциальной диагностике имеет проведение электроэнцефалографии. У лиц с гипоталамической эпилепсией на ЭЭГ в межприступном периоде выявляются специфические изменения в виде эпилептических разрядов в оральном отделе ствола головного мозга. Описанный электро-энцефалографический критерий считается основным для подтверждения гипоталамической эпилепсии.
Для установки точной природы вегетативного приступа (эпилептическая или неэпилептическая) врачу необходимо также изучить поведение больного после приступа, разобраться в личности пациента, познакомиться с его семьёй для выявления «малых» эпилептических признаков.
Вегетативный пароксизм может случиться в результате вовлечения лимбической системы при височной эпилепсии и быть аурой. В таких случаях приступы стереотипны, кратковременны и часто проявляются изолированными нарушениями какой-либо висцеральной функции. Также диагностика вегетативных приступов требует исключения патологии внутренних органов (особенно в работе сердца). Важно исключить истерию и артериальную гипертензию.
Лечение
Пароксизмы требуют комплексного подхода и плохо поддаются терапии. Важно не только своевременное оказание медицинской помощи, но и ведение пациента между приступами. Для пароксизмов как правило характерна определённая периодичность, зная её легче подобрать адекватную комплексную терапию.
Учитывая клиническую картину, патогенез, данные нейрофункциональной диагностики терапия пароксизмов вегетативной нервной системы должна включать основные направления:
Что такое пароксизм
Московский государственный медико-стоматологический университет
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2010;110(3): 4‑9
Карлов В.А. Пароксизмальный мозг. Журнал неврологии и психиатрии им. С.С. Корсакова. 2010;110(3):4‑9.
Karlov VA. The paroxysmal brain. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2010;110(3):4‑9. (In Russ.).
Московский государственный медико-стоматологический университет
В статье рассматриваются основные аспекты проблемы: дефиниции, классификация, клинический, нейрофизиологический, биологический аспекты. Выделены общие механизмы, предрасполагающие мозг к реализации различных пароксизмов, в том числе у одного и того же больного. Представлена концепция пароксизма с точки зрения его биологической сущности.
Московский государственный медико-стоматологический университет
Основные аспекты проблемы пароксизмального мозга: дефиниция, классификация, клинический, нейрофизиологический и биологический аспекты.
Дефиниция
Этот аспект включает в себя клинический аспект: классификацию пароксизмальных событий в неврологии, их семиотику, диагноз, лечение, прогноз.
Классификация является «твердым орешком» любой клинической проблемы. Она может быть различной в зависимости от критериев, положенных в ее основу. Здесь приводятся основные классификационные подходы, основанные на наиболее общих критериях.
Классификация пароксизмальных событий (приступов) в неврологии.
При заболеваниях нервной системы
При соматических заболеваниях
При эндокринных заболеваниях
При других заболеваниях
По преимущественным механизмам реализации:
Нейрональные (каналопатии и др.)
Синаптические (миастения и др.)
Системные (постуральный обморок и др.)
Органные (кардиогенный обморок и др.)
Организменные (паническая атака и др.)
В рамках клинического аспекта проблемы первой и, как правило, главной задачей является доказательство или, наоборот, исключение эпилептической природы приступа.
Фактически в практической работе врачу приходится проводить дифференциальную диагностику эпилептических припадков с десятком различных других приступов. Здесь выделено пять наиболее частых из них, именно они нередко сочетаются с эпилептическими приступами: вегетативные пароксизмы, парасомнии, мигрень, обмороки и конверсионные приступы.
Так, по нашим данным, у каждой 7-й пациентки с височной эпилепсией эпилептические припадки сочетаются с паническими атаками. Так же не менее 7% пациентов страдают вегетативными эпилептическими припадками, семиотически мало отличимыми от панических атак.
Что касается парасомнии, то с эпилепсией сна их объединяет частота проявления в детском возрасте (9% случаев), общность факторов провокации и схожесть клинической картины с эпилептическими автоматизмами (снохождения) и паническими атаками (ночные страхи и кошмары).
Мигрень объединяет с эпилепсией наличие в детском возрасте форм эпилепсии с мигренозными приступами (затылочная эпилепсия Гасто), мигреноподобные атаки при эпилепсии, мигрень-эпилепсия.
Наконец, конверсионные приступы в виде псевдоэпилептических пароксизмов не только по клиническим данным, но даже по результатам современных методов исследований, включая полиграфию ночного сна, могут быть трудно отличимы от эпилептических. Сочетание обоих видов приступов обнаружено у 13% больных с труднокурабельной симптоматической эпилепсией.
Нейрофизиологический аспект
Нейрофизиологический аспект данной проблемы может раскрыть общие механизмы патогенеза припадков, т.е. приступов церебрального генеза. Наличие общих механизмов пароксизмальных церебральных событий вытекает из самого фактора пароксизмальности: частого сочетания различных видов пароксизмов у одного и того же больного, эффективности антиэпилептических препаратов при разных типах пароксизмов.
Нами проведено три блока наблюдений.
Первый блок. Совместно с РНПКЦ МЗ РФ изучено 52 пациента, у которых при клиническом осмотре, холтеровском мониторинге и рутинной ЭЭГ дифференциальный диагноз между эпилептическим характером приступов и синкопальными событиями оказался неразрешенным [8]. Применялись следующие специальные методы исследования: длительная пассивная ортостатическая проба (ДПОП), ЭЭГ после ДС и видео-ЭЭГ-мониторинг (ВЭМ).
ДПОП проводилась в утренние часы (с 10 до 12 ч) натощак и на фоне отмены всех кардиоактивных и психотропных препаратов. При проведении теста регистрировалась: ЭКГ во II стандартном отведении; ЭЭГ в 4 биполярных отведениях, а также АД каждые 2-3 мин. Пациента укладывали на ортостатический стол, фиксировали ремнями безопасности и первоначально в течение 15 мин проводили измерения и регистрацию фоновых значений показателей. Затем производили перевод больного в вертикальное положение с опорой на подставку. В реальном режиме времени производили контроль основных регистрируемых показателей в течение 45 мин или до развития синкопального события (СС). Критерием досрочного прекращения пробы являлось развитие приступа потери сознания. После перевода больного в горизонтальное положение продолжали регистрацию данных вплоть до полного восстановления гемодинамических показателей.
Оценка результатов проводилась по классификации положительных ответов при ДПОП [12]:
Оценка биоэлектрической активности головного мозга во время ДПОП включала визуальный анализ ЭЭГ, анализ суммарной мощности всего спектра ЭЭГ и каждого отдельного ритма: Δ- (от 1 до 4 Гц), θ- (от 4 до 8 Гц), α- (от 8 до 13 Гц) и β- (от 13 до 32 Гц) диапазонов.
ЭЭГ после 24-часовой ДС включала 20-канальную запись по общепринятой методике. Анализ ЭЭГ проводили в соответствии с практическими рекомендациями для клинической нейрофизиологии с использованием общепринятых критериев и приемов описания и анализа.
ВЭМ: больным проводили длительный ЭЭГ-мониторинг (от 5 до 11 ч) с синхронной записью на жесткий диск компьютера следующей информации: 21-канальной ЭЭГ в состоянии сна, активного и пассивного бодрствования с выполнением общепринятых функциональных проб (ритмическая фотостимуляция, гипервентиляция) и одновременной регистрацией ЭКГ, электроокуло-, электромиограммы, а также видеоинформации с двухцветных видеокамер с дистанционно управляемым, поворотным устройством и аудиоинформации с двух микрофонов.
Биологический аспект
Итак, припадок есть острый срыв перенапряженных гомеостатических механизмов, вызывающих мобилизацию витальных резервов, в результате чего не только купируется приступ, но и в ряде случаев состояние больного может быть лучше исходного.
Пароксизм
Пароксизм: что это такое
Причины возникновения
Факторами, вызывающими патологию являются:
Симптомы этого состояния
Выход из этого состояния занимает несколько часов. При обнаружении таких симптомов надо проконсультироваться с неврологом.
Как диагностировать патологию
Лечение пароксизма может потребовать госпитализации.
Поддается ли пароксизм лечению
Терапия этой патологии требует комплексного подхода, который включает назначение:
Также потребуется консультация психотерапевта.
Опасность этого состояния
Осложнениями этой патологии являются:
Меры профилактики
Специальных мер для профилактики пароксизма не существует. Для улучшения общего состояния организма рекомендуется избегать стрессовых ситуаций и своевременно проходить диспансеризацию.
Пароксизм
* * *
(греч. paroxysmos «раздражение, озлобление») – внезапный приступ гнева или ярости, другого чувства.
Страсть моя, достигнув крайнего своего предела, разразилась пароксизмом невероятной силы. Я плакал первый раз перед человеческим лицом (А. Дружинин, Полинька Сакс).
Ср. эпизод, когда Войницкий стреляет в Серебрякова в пьесе А. Чехова «Дядя Ваня».
* * *
острая форма переживания какой-либо эмоции (например, ярости, ужаса, отчаяния).
* * *
Син.: Припадок. Внезапное, обычно повторяющееся возникновение или усиление признаков болезни на относительно короткий временной период.
Полезное
Смотреть что такое «Пароксизм» в других словарях:
Пароксизм — Пароксизм. Против присвоения «Письма» Чупрынского творчеству Пушкина говорит [. ] применение [. ] слов, несвойственных языку Пушкина. Таково расширенное употребление медицинского термина того времени пароксизм. В письме Калиника Чупрынского… … История слов
ПАРОКСИЗМ — (греч.). Приступ, припадок болезни, или же сильной страсти. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910. ПАРОКСИЗМ [гр. paroxysmos раздражение] сильный приступ (болезни), острое переживание. Словарь иностранных… … Словарь иностранных слов русского языка
пароксизм — а, м. paroxisme m. <гр. paroxysmos раздражение. 1. Сильный приступ, внезапное обострение какой л. болезни. БАС 1. Не болела она <голова> во время жития нашего в Монпелье, а за день до отъезда из него пришел ко мне такой пароксизм, что я… … Исторический словарь галлицизмов русского языка
пароксизм — См … Словарь синонимов
ПАРОКСИЗМ — (от греческого paroxysmos раздражение, возбуждение), 1) приступ или внезапное обострение болезни. 2) Бурная эмоция (например, пароксизм гнева, смеха) … Современная энциклопедия
ПАРОКСИЗМ — (от греч. paroxysmos раздражение возбуждение), 1) приступ или внезапное обострение болезни.2) Бурная эмоция (напр., пароксизм гнева, смеха) … Большой Энциклопедический словарь
ПАРОКСИЗМ — ПАРОКСИЗМ, пароксизма, муж. (греч. paraxysmos, букв. раздражение) (книжн.). 1. Периодически возвращающийся приступ болезни (мед.). Пароксизм лихорадки. 2. перен. Внезапный приступ какого нибудь сильного душевного возбуждения и его внешнее… … Толковый словарь Ушакова
ПАРОКСИЗМ — муж. греч. Приступ, припадок болезни, или | сильной страсти. Пароксизм лихорадки у него через день. Он в пароксизме исступленья. Толковый словарь Даля. В.И. Даль. 1863 1866 … Толковый словарь Даля
пароксизм — (от греч. paroxusmуs раздражение) 1) обострение, усиление какого либо болезненного процесса, иногда принимающего форму припадка, наступающего внезапно; 2) острая форма переживания какой либо эмоции (например, отчаяния, ярости, ужаса и т. п.).… … Большая психологическая энциклопедия
ПАРОКСИЗМ — ПАРОКСИЗМ, а, муж. (спец. и книжн.). Внезапный и сильный приступ (болезни, чувства). П. малярии. П. смеха. В пароксизме отчаяния. | прил. пароксизмальный, ая, ое. Толковый словарь Ожегова. С.И. Ожегов, Н.Ю. Шведова. 1949 1992 … Толковый словарь Ожегова
Пароксизм — усиление какого либо болезненного припадка (лихорадка,боли, одышка) до наивысшей степени; иногда этим словом обозначают такжепериодически возвращающиеся приступы болезни, напр. болотной лихорадки,подагры … Энциклопедия Брокгауза и Ефрона
Что такое пароксизм
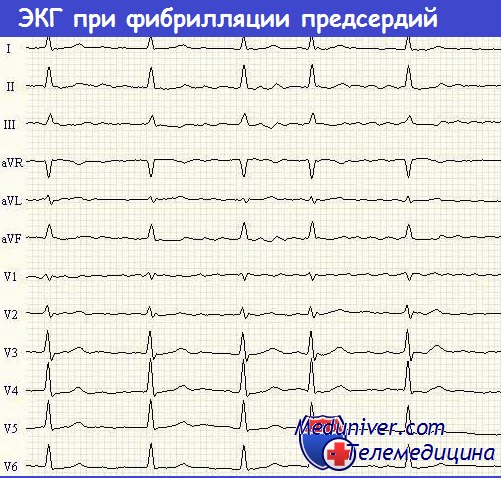
Фибрилляция предсердий. Лечение пароксизма фибрилляций предсердий
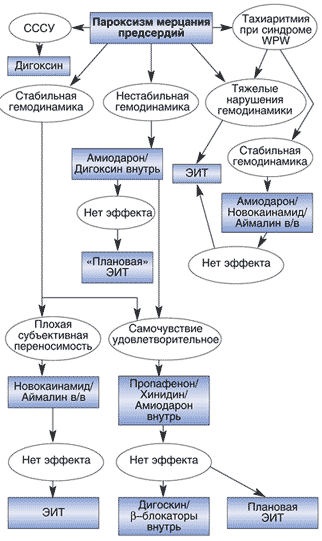
Фибрилляция предсердий (ФП) (с частотой сокращения желудочков более 150 уд/мин) — маркер плохого прогноза и независимый фактор, повышающий внутрибольничную летальность.
Пароксизм фибрилляции предсердий (ФП) связан с тяжелым поражением ЛЖ (обширным ИМ) и наличием СН (со значимыми гемодинамическими проявлениями).
Прогностическое значение фибрилляций предсердий при инфаркте миокарда определяется частотой сокращения желудочков, размерами ЛПр и временем купирования приступа.
В период пароксизма тахисистолической формы фибрилляций предсердий могут усилиться ишемия и ИМ, возникнуть серьезные гемодинамические последствия (аритмогенный КШ, ОЛЖН, снижение мозгового кровотока) не только вследствие быстрого и малоэффективного сокращения желудочков, но и из-за потери транспортной функции предсердиями.
Появление фибрилляции предсердий (ФП) на фоне ИМ часто чревато системной эмболизацией инсультами и летальностью, особенно у больных с ИМ передней стенки.
Лечение пароксизма фибрилляций предсердий на фоне ИМ проводится по общим правилам При хорошей переносимости и отсутствии тахисистолии можно воздержаться от специального лечения, так как СР часто восстанавливается спонтанно.
При плохой переносимости фибрилляции предсердий (ФП) проводят электрическую кардиоверсию (но велика вероятность возобновления ФП) или внутривенно вводят амиодарон (лучший препарат для купирования ФП при ИМ), который в последующем назначают в течение 6 недель для снижения риска повторного развития фибрилляции предсердий (ФП).
Показания к экстренному восстановлению сердечного ритма с помощью электроимпульсной терапии выраженные нарушения гемодинамики (больной задыхается, не может лежать, а сидит, имеется гипотензия), рецидивирующие боли в сердце, расширение зоны инфаркта или ишемии. В этом случае нельзя терять время, так как возможно быстрое развитие отека легких.
При фибрилляции предсердий и трепетании предсердий имеется высокая частота сокращения желудочков и гипотензия, что способствует расширению зоны некроза миокарда Лечение этих наджелудочковых тахиаритмий должно быть быстрым, особенно если частота сокращений желудочков более 100 уд/мин.
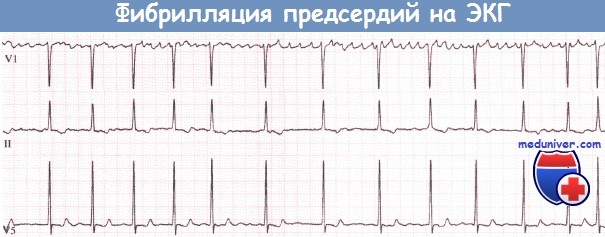
При стабильном состоянии больного и отсутствии выраженных нарушений гемодинамики проводят фармакологическую терапию.
Первый шаг (когда восстановление сердечного ритма не показано) — урежение частоты сокращения желудочков при высокой исходной тахикардии и перевод тахисистолической формы ФП в брадисистолическую (с частотой сокращения желудочков менее 60 уд/мин).
Используют внутривенно антиаритмические препараты, блокирующие проведение импульса в АВ-узле пропранолол, амиодарон, дигоксин и с осторожностью — верапамил (из-за его кардиодепрессивного действия).
Дигоксин и амиодарон являются препаратами выбора у больных с наличием явной сердечной недостаточности (СН). Вводят:
• Амиодарон — по 300—400 мг (5 мг/кг) без разведения за 5— 10 мин, суточная доза до 1200 мг;
• Адреноблокаторы (уменьшающие ишемию миокарда и симпатический тонус) — пропранолол (внутривенно по 5 мг за 5 мин) тиметопролол (болюс— 5 мг, затем каждые 5—10 мин до достижения общей дозы 20 мг), потом его же назначают внутрь (каждые 6 ч по 25—50 мг). Бета-адреноблокаторы не показаны при тяжелой СН и ХОБЛ.
В отсутствие противопоказаний большая часть больных может после перенесенного ИМ принимать амбулаторно АБ (снижающие частоту сокращений желудочков и рецидивы ФП);
• Сердечные гликозиды, единственное показание для назначения которых при ИМ — это пароксизмы фибрилляций предсердий. Дигоксин вводят внутривенно болюсом в насыщающей дозе по 1 мг (0,6—1 мг для больного с массой тела 70 кг) за 5 мин. Но начало эффекта дигоксина проявляется лишь через несколько часов.
В ряде случаев дигоксин в малой дозе добавляют к бета-адреноблокатору (удлиняющим рефрактерность АВ-узла), если у больного имеется быстрый желудочковый ритм и легкая ХСН.
При отсутствии эффекта (но после урежения сокращения желудочков), через 1 час для восстановления сердечного ритма (это не всегда надо) вводят амиодарон;
• всем больным с фибрилляциями предсердий показано внутривенное введение гепарина (доза зависит от длительности фибрилляций предсердий). Так, при длительности ФП более 48 ч необходим прием антикоагулянтов, особенно при крупноочаговых передних ИМ. Больной с повторными эпизодами ФП должен принимать оральные антикоагулянты (чтобы снизить риск развития инсульта), даже если у него имеется СР при выписке из больницы.
Пароксизмальная тахикардия
Что такое пароксизмальная тахикардия?
Пароксизмальная тахикардия — это вид аритмии, проявляющийся пароксизмами (приступами сердцебиения с частотой сердечных сокращений 140-220 и более уд./мин). Развивается под влиянием эктопических импульсов в предсердиях, желудочках или атриовентрикулярном соединении, провоцирующих замещение нормального синусового ритма.
Как правило, приступы пароксизмальной тахикардии начинаются и оканчиваются внезапно, имеют разную продолжительность. Они делают работу сердца неэкономной, снижают эффективность кровообращения, приводят к его недостаточности.
По механизму развития и этиологии пароксизмальная тахикардия напоминает экстрасистолию. Поэтому кардиологи расценивают следующие друг за другом экстрасистолы, как непродолжительный приступ тахикардии.
Классификация пароксизмальной тахикардии
1. По месту локализации эктопических импульсов врачи выделяют:
В свою очередь предсердно-желудочковую и предсердную тахикардию объединяют в суправентрикулярную или наджелудочковую форму.
2. С учетом характера течения различают следующие виды пароксизмальной тахикардии:
3. По особенностям механизма развития пароксизмальную наджелудочковую тахикардию классифицируют на:
У детей пароксизмальная тахикардия проявляется так же, как у взрослых.
Причины пароксизмальной тахикардии
Наджелудочковая пароксизмальная тахикардия возникает в результате повышения активации симпатического отдела нервной системы. Желудочковая является следствием некротического, воспалительного, склеротического или дистрофического поражения сердечной мышцы.
При желудочковой форме очаг эктопического возбуждения находится в пучке Гиса, его ножках и волокнах Пуркинье, то есть в желудочковых отделах проводящей нервной системы. Наиболее часто патология диагностируется у пожилых мужчин, перенесших инфаркт миокарда, ишемическую болезнь сердца, болеющих гипертонией, миокардитами, пороками сердца.
К главным причинам развития пароксизмальной тахикардии относятся также:
1. Наличие в миокарде дополнительных врожденных путей проведения импульса. То есть:
2. Наличие в миокарде дополнительных путей проведения импульса, ставших следствием поражения миокарда (инфаркт, миокардит, кардиомиопатия).
3. Дополнительные проводящие пути вызывают патологическое движение возбуждения по миокарду.
Кардиологии известны случаи, когда в атриовентрикулярном узле появляется продольная диссоциация, обуславливающая нескоординированное функционирование волокон атриовентрикулярного соединения. Тогда часть волокон функционирует нормально, а другая, — наоборот, проводит возбуждение в ретроградном (противоположном) направлении и выступает в качестве основы для круговой циркуляции импульсов из предсердий в желудочки и по противоположным волокнам обратно в предсердия.
У маленьких детей иногда диагностируется эссенциальная (идиопатическая) пароксизмальная тахикардия неясной этиологии.
Симптомы пароксизмальной тахикардии
Приступ пароксизмальной тахикардии всегда начинается и оканчивает внезапно. Его продолжительность может составлять от нескольких минут до нескольких суток. Больной ощущает непонятный «толчок» в области сердца. Затем сердцебиение резко усиливается и достигает 120-220 уд./мин. Правильный сердечный ритм сохраняется.
Пароксизм может сопровождаться:
В некоторых случаях имеет место неврологическая очаговая симптоматика — гемипарезы, афазия.
Пароксизм наджелудочковой тахикардии нередко проявляется вегетативной дисфункцией, которую характеризуют:
Когда приступ заканчивается, через несколько часов наблюдается полиурия (увеличенное образование мочи). Если пароксизмальная тахикардия затягивается, может снизиться артериальное давление, возникнуть сильная слабость, обморочное состояние.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика пароксизмальной тахикардии
Пароксизмальную тахикардию распознают по типичности приступа (внезапное начало и внезапное окончание) и данным, полученным в результате исследования сердца. Наджелудочковая и желудочковая формы различаются по степени учащения сердечного ритма:
ЭКГ при пароксизмальной тахикардии показывает изменение полярности и формы зубца Р, а также нарушение его расположения по отношению к желудочковому комплексу QRS. Данные признаки позволяют судить, о какой форме заболевания идет речь.
Так, ЭКГ при предсердной пароксизмальной тахикардии показывает расположение положительного/отрицательного зубца Р перед комплексом QRS. Если пароксизм исходит из предсердно-желудочкового соединения, фиксируется отрицательный зубец Р, находящийся позади/сливающийся с комплексом QRS. ЭКГ при желудочковой пароксизмальной тахикардии регистрирует расширение и деформацию комплекса QRS, также может регистрироваться неизмененный зубец Р.
Пароксизм тахикардии не всегда удается зафиксировать с помощью ЭКГ. Тогда кардиологи прибегают к суточному мониторированию ЭКГ, позволяющему наблюдать короткие эпизоды приступов, субъективно не ощущаемых больным.
С целью исключения органической сердечной патологии дополнительно проводятся:
В ряде случаев осуществляется запись эндокардиальной электрокардиограммы путем введения электродов в сердце.
Лечение пароксизмальной тахикардии
Схема лечения пароксизмальной тахикардии зависит от:
Приступы пароксизмальной тахикардии требуют экстренной госпитализации (за исключением идиопатических вариантов с доброкачественным течением, которые легко купируются путем введения кого-либо антиаритмического лекарственного средства).
Для лечения наджелудочковой формы, осложненной сердечно-сосудистой или сердечной недостаточностью, больных госпитализируют в кардиологическое отделение. Плановая госпитализация проводится, если приступы повторяются чаще, чем 2-3 раза в месяц. Тогда решается вопрос об актуальности хирургического вмешательства.
Неотложная помощь при пароксизмальной тахикардии включает внутривенное введение антиаритмических препаратов (Пропранолол, Аймалин, Ритмодан, Хинидин, Этмозин, Кордарон, Изоптин и др.). Если приступ длительный и не купируется лекарственными препаратами, проводится электроимпульсная терапия. Затем больной проходит амбулаторное кардиологическое лечение, в ходе которого осуществляется подбор эффективных антиаритмических средств.
Врачи для купирования пароксизма тахикардии нередко используют вагусные маневры — приемы, которые оказывают выраженное механическое воздействие на блуждающий нерв. К ним относятся:
Если приступы пароксизмальной тахикардии возникают несколько раз в месяц, пациенту назначается длительная противорецидивная терапия:
Подбор эффективной дозировки осуществляется с учетом самочувствия пациента и результатов ЭКГ.
Хирургическое лечение пароксизмальной тахикардии используется только, если болезнь протекает тяжело и не поддается купированию лекарственными препаратами. Среди наиболее распространенных хирургических методов:
Если пациент хочет провести лечение пароксизмальной тахикардии народными методами, ему предварительно следует проконсультироваться с кардиологом, так как отказ от приема назначенных антиаритмических лекарств может привести к серьезным осложнениям.
Диета при пароксизмальной тахикардии
Больные пароксизмальной тахикардией должны следить за уровнем сахара и холестерина в крови, поддерживать нормальный вес тела. Пищу им рекомендуется принимать небольшими порциями 4-5 раз в день. Это объясняется тем, что переедание приводит к раздражению рецепторов нервов, которые отвечают за работу сердца, а это чревато приступами тахикардии.
Нельзя есть поздно вечером. Последний прием пищи должен быть не позднее, чем за 2-3 часа до отхода ко сну. Из рациона исключить:
Опасность
Длительный пароксизм приводит к опасным осложнениям:
Профилактика пароксизмальной тахикардии
Профилактика пароксизмальной тахикардии включает:
Что такое пароксизм
Клиническая картина церебральных пароксизмов как эпилептического, так и неэпилептического генеза отличается многообразием проявлений, что приводит порой к диагностическим ошибкам и назначению неадекватной терапии. Следует помнить, что гипердиагностика эпилепсии в перспективе может причинять не меньше вреда пациенту, чем пропущенные случаи. Большинства диагностических ошибок можно избежать благодаря тщательному и подробному сбору анамнестических сведений, грамотному подходу к наблюдению пациента и адекватной оценке инструментальных методов обследования. Описываемый нами случай демонстрирует полиморфизм пароксизмальных состояний в детском возрасте.
Клинический случай
Пациентка В., поступила в неврологическое отделение 3-й ГДКБ Минска в возрасте 1 год 6 месяцев с жалобами на эпизодическое «закатывание» глаз в сторону в течение нескольких секунд, при этом в момент реализации данного пароксизма у ребенка отсутствовала реакция на обращение и звуковые раздражители. Подобные состояния отмечались мамой девочки в течение недели до момента поступления в стационар. Заболевание началось с 2-х эпизодов в течение суток, затем количество пароксизмов увеличилось до 10–15 раз. Предшествующее заболеванию травматическое повреждение центральной нервной системы мамой отрицалось; ранее у ребенка в анамнезе также не отмечалось черепно-мозговых травм, нарушений сознания либо пароксизмальных состояний эпилептического и неэпилептического генеза.
Из анамнеза: ребенок от 2-й беременности, первых срочных родов. Родоразрешение было осуществлено путем вакуум-экстракции в сроке 41 неделя гестации. Беременность протекала на фоне угрозы прерывания по причине ОРВИ в 1-м и 2-м триместрах. Вес при рождении составлял 3 810 г, длина 51 см. Вскармливание искусственное. Развитие ребенка до госпитализации соответствовало возрастной норме, прививки выполнены. За предшествующий период ребенок переносил только простудные заболевания. Хроническую соматическую патологию и оперативные вмешательства мама отрицала. Наследственность и трансфузионный анамнез не отягощены, однако у девочки наличествовала аллергологическая патология (пищевая аллергия на белок коровьего молока).
При поступлении соматический статус без особенностей. Физическое развитие среднее дисгармоничное по весу. Неврологический статус: девочка в сознании, эмоционально лабильна, в поведении адекватна, доступна осмотру и соответствующему возрасту контакту. Сон, со слов матери, спокойный. Со стороны черепных нервов отмечалась легкая асимметрия носогубных складок. Верхние конечности: объем движений и мышечный тонус физиологический. Мышечная сила соответствует возрасту. Трофика мышц без особенностей. Гиперкинезов нет. СПР D=S, оживлены, рефлексогенные зоны не расширены. Брюшные рефлексы D=S, средней живости. Нижние конечности: объем движений физиологический. Мышечная сила соответствует возрасту. Трофика мышц без особенностей. Мышечный тонус ближе к физиологическому, слегка повышен. Гиперкинезов нет. Рефлексы коленные D=S, ахилловы D=S. Патологических стопных знаков нет. Координаторная сфера без особенностей. Ходит самостоятельно с 1 года 1 месяца, несколько ротирует внутрь правую стопу, опора с тенденцией на передний отдел стоп (эпизодическая доброкачественная дистоническая реакция опоры на стопу). Менингеальных симптомов нет. Тазовые органы без патологии.
На вторые сутки пребывания в отделении количество эпизодов отведения глаз в сторону составило порядка 10. Длительность эпизодов колебалась от 5–10 секунд до нескольких минут. Эпизодам отведения глаз сопутствовало расстройство координации легкой степени выраженности, которое исчезало через 5–10 минут после окончания окуломоторного пароксизма.
Выставлен предварительный диагноз: пароксизмальные состояния с наличием эпизодов тонического отведения глаз в сторону неуточненного генеза.
До проведения обследования с целью снижения возбудимости центральной нервной системы ребенку назначен громецин в дозе 0,1 г по 1 таблетке 2 раза в день.
Проведенное электроэнцефалографическое (ЭЭГ) обследование выявило легкие диффузные изменения с признаками нейрофизиологической незрелости. Пароксизмальной активности не зарегистрировано (см. рис. 1). Общий и биохимический анализы крови без патологии.
Рисунок 1. Первичное ЭЭГ-обследование. Легкие диффузные изменения с признаками нейрофизиологической незрелости.


На пятые сутки эпизоды отведения глаз полностью прекратились и в последующие дни пребывания в стационаре не повторялись.
Повторные ЭЭГ-обследования, проведенные на третьи и шестые (см. рис. 3а, 3б) сутки от момента госпитализации, региональных и патологических форм биоэлектрической активности не выявили.
Исследование крови на вирусы, бактерии и простейшие не позволило выявить значимого инфекционного фактора в развитии текущего заболевания.


Окончательный диагноз: пароксизмальные состояния по типу доброкачественных эпизодов тонического отведения глаз в сторону неэпилептического генеза.
Противоэпилептическая терапия не назначалась. Ребенок выписан домой в удовлетворительном состоянии.
При контрольном осмотре через 2 месяца после выписки из стационара было установлено, что пароксизмальные состояния не повторялись, неврологический статус сохранялся прежним. Девочка продвинулась в психоречевом развитии: увеличился активный и пассивный словарный запас, стала говорить предложениями из двух слов. ЭЭГ-обследование существенных изменений не выявило.
Комментарий
Доброкачественные тонические отведения глаз в сторону у детей — это гетерогенная группа состояний с пролонгированными эпизодами постоянных или преходящих девиаций глазных яблок в противоположное желаемому направление с быстрым возвратом в исходное положение.
Этиология описываемого пароксизмального состояния неоднородна, а патогенез до настоящего времени остается до конца не установленным. По результатам исследований некоторых авторов, заболевание может иметь аутосомно-рецессивную и аутосомно-доминантную природу наследования. У таких пациентов могут выявляться мутации в гене кальциевого канала CACNA1A. Нельзя исключить вариант функционального генеза доброкачественного тонического отведения глаз в сторону вследствие незрелости мозговых структур и нарушения межнейронной коммуникации.
Наиболее часто исследователями рассматривается гипотеза возраст-зависимой дисфункции супрануклеарных путей. Этиологическими факторами симптоматических форм заболевания могут служить повреждения мезенцефальной области — мальформация вены Галена, пинеалома, гидроцефалия, опухоль гипофиза. Возможна также ятрогенная природа данного пароксизмального состояния. Ряд авторов указывает на более частое его развитие у тех детей, матери которых во время беременности принимали препараты вальпроевой кислоты.
Клинические проявления доброкачественного тонического отведения глаз в сторону отличаются некоторым разнообразием. Дебют заболевания, как правило, возникает в возрасте 4–10 месяцев. В наиболее крупном исследовании данной патологии возраст дебюта варьировал от 1 недели до 26 месяцев жизни (в среднем 5,5 месяца). Частота приступов вариабельна в течение суток от единичных до ежечасных. Характерно учащение и усиление выраженности пароксизмов при инфекционных заболеваниях, сопровождающихся лихорадкой, а также при физическом и психоэмоциональном переутомлении. Как правило, в течение всего периода заболевания модификации вида пароксизмов не происходит. Считается, что продолжительность заболевания и срок достижения ремиссии (спонтанного исчезновения отведения глаз) в среднем могут варьировать от нескольких дней до 5 лет.
При доброкачественных тонических отведениях глаз в сторону и вверх у ряда детей отмечаются эпизоды дополнительного наклона подбородка вниз, однако ряд авторов полагает, что это компенсаторный механизм с целью коррекции неправильной позиции глазных яблок. При существующем стереотипе отведения глаз в определенном направлении противоположное движение обычно не изменено. Тем не менее, у части пациентов во время пароксизма может иметь место однонаправленный нистагм с быстрым компонентом в обратную сторону.
Кроме того, некоторыми исследователями описаны гипометрические саккады и расходящееся косоглазие, которые могут сохраняться в течение некоторого времени (в отдельных случаях — длительно) после прекращения тонических отведений глаз.
Описываемое неэпилептическое пароксизмальное состояние периодически сопровождается моторной неловкостью и атаксией различной степени выраженности, продолжительностью от нескольких часов до нескольких дней. Координаторная дисфункция легкой степени выраженности также может иметь тенденцию к сохранению после разрешения основного заболевания.
По данным различных авторов, около 50 % детей с доброкачественным тоническим отведением глаз в сторону имеют нормальное психическое развитие, приблизительно 40 % — легкий интеллектуальный дефицит, 10 % — нарушения интеллекта от умеренной до выраженной степени. В подавляющем большинстве случаев нормальный психоневрологический статус у пациентов с описываемым вариантом пароксизмов коррелирует со спонтанной ремиссией в течение 2 лет от начала заболевания. Если же имеет место сочетание данного состояния и неврологического и/или когнитивно-мнестического дефицита, то необходимо дополнительное обследование ребенка на предмет симптоматической природы этиологии патологического процесса.
Инструментально-диагностические и лабораторные исследования чаще всего демонстрируют нормальные показатели нейровизуализации, электроэнцефалографии и метаболических параметров крови и ликвора у детей с идиопатическими (генетическими) формами заболевания. Золотой стандарт нейровизуализационного обследования — МРТ головного мозга, как правило, не выявляет патологических изменений.
Дифференциальный диагноз доброкачественных тонических отведений глаз в сторону проводят с эпилептическими пароксизмальными состояниями, в частности с окуломоторными приступами и атипичными абсансами.
Специфическое лечение данного состояния не разработано, попытки терапевтического воздействия чаще всего оказываются неэффективными. По данным наиболее крупного исследования, терапия антиконвульсантами, ацетазоламидом и адренокортикотропным гормоном не оказала влияния на течение заболевания. Тем не менее ряд авторов указывает на достижение положительного эффекта в отношении частоты и выраженности пароксизмов при применении дигидроксифенилаланина (леводопы).
Купирование и предупреждение пароксизмальных аритмий сердца
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
П ароксизмальные нарушения ритма сердца являются одним из частых проявлений сердечно–сосудистых заболеваний. Такие аритмии, как желудочковая и суправентрикулярная тахикардия, пароксизмы мерцания и трепетания предсердий, могут вызывать тяжелые расстройства гемодинамики, приводить к развитию отека легких, аритмогенного шока, острой коронарной недостаточности и т.д. Некоторые виды аритмий, в частности, желудочковая тахикардия, особенно полиморфная, «пируэтная», мерцание предсердий при синдроме WPW, могут трансформироваться в трепетание и фибрилляцию желудочков и быть причиной внезапной остановки кровообращения. Поэтому больные с опасными видами аритмий нередко нуждаются в оказании помощи, направленной на экстренное купирование и профилактику пароксизмов. В то же время известно, что при проведении антиаритмической терапии возможны серьезные осложнения. Поэтому вопросы лечения и профилактики пароксизмальных аритмий весьма актуальны, но их решение нередко вызывает затруднения у врачей. Имеющиеся в литературе данные относительно тактики неотложной терапии пароксизмальных аритмий [1–7] не лишены противоречий.
Для успешного купирования пароксизмальных аритмий необходима точная идентификация их разновидностей по данным ЭКГ. Основные виды этих аритмий, разделенные по принципу дифференцированной тактики лечения, и их ЭКГ признаки представлены в таблице 1.
Экспресс–диагностика пароксизмальных аритмий может вызывать затруднения. В частности, пароксизмальную суправентрикулярную тахикардию или трепетание предсердий с аберрантными желудочковыми комплексами бывает трудно отличить от желудочковой тахикардии. В ряде случаев точная диагностика возможна лишь при помощи регистрации пищеводного отведения ЭКГ, позволяющего выявить зубцы Р или волны F, не различающиеся в стандартных отведениях.
При определении тактики и методов лечения аритмий важно учитывать, каким заболеванием страдает больной, какие факторы способствуют возникновению и купированию аритмии. Например, у больных ишемической болезнью сердца для купирования пароксизмов, сопровождающихся признаками ишемии миокарда, более оправдано применение верапамила или пропранолола, которые обладают антиангинальным действием; при наличии признаков сердечной недостаточности целесообразно использование амиодарона или дигоксина; при аритмиях, развившихся на фоне нарушений электролитного баланса, лечение должно включать в себя препараты магния. Среди антиаритмиков, применяющихся для нормализации ритма при нарушении электролитного баланса, эффективно назначение препарата Магнерот, содержащего в своем составе 500 мг оротата магния. Оротат магния не усугубляет внутриклеточный ацидоз (в отличие от препаратов, содержащих лактат магния), который часто встречается у пациентов при сердечной недостаточности. Кроме того, входящая в состав Магнерота оротовая кислота участвует в процессе обмена веществ в миокарде и фиксирует магний на АТФ в клетке, что необходимо для проявления его действия. Препарат назначают по 2 т. 3 р/сут в течение 7 дней, затем по 1 т. 2–3 р/сут. Продолжительность курса лечения 4–6 недель.
При выборе антиаритмического препарата важное значение может иметь учет результатов предшествующей терапии, а также субъективного отношения пациента к назначаемому лечению. Оценка всех этих данных играет важную роль в подборе эффективной терапии и уменьшении риска побочных эффектов. Последнее обстоятельство особенно существенно, т.к. антиаритмическая терапия может привести к более тяжелым последствиям, чем сама аритмия. По нашим данным [2], при проведении экстренной медикаментозной антиаритмической терапии серьезные, угрожающие жизни осложнения наблюдаются в 3,5% случаев. В связи с этим следует тщательно взвешивать целесообразность попыток быстро купировать аритмию внутривенным введением антиаритмиков на догоспитальном этапе. По нашему мнению, такие попытки допустимы в двух ситуациях: 1 – если гемодинамика стабильна, пароксизм субъективно плохо переносится, вероятность восстановления нормального ритма высока и в случае успеха госпитализация не потребуется; 2 – если имеются тяжелые расстройства гемодинамики или высока вероятность развития фибрилляции (асистолии) желудочков и транспортировка пациента в таком состоянии представляет высокий риск. В последнем варианте, который встречается довольно редко, допустимо использование электроимпульсной терапии (ЭИТ). Значительно чаще состояние больного позволяет его госпитализировать с учетом того, что антиаритмическая терапия в условиях стационара менее рискована.
Учитывая все перечисленные факторы, при определении тактики лечения необходимо иметь в виду, что одним из основных является характер аритмии.
Пароксизмальная суправентрикулярная тахикардия
Этот собирательный термин обобщает различные виды предсердной и атриовентрикулярной тахикардии. Наиболее частыми из них являются атриовентрикулярная реципрокная тахикардия, ортодромная тахикардия при скрытом или явном синдроме WPW и реципрокная предсердная (табл. 1). Данные аритмии имеют различия в тактике купирования.
При атриовентрикулярной реципрокной и ортодромной тахикардии, связанной со скрытым синдромом предвозбуждения желудочков, купирование следует начинать с механических приемов раздражения блуждающего нерва, среди которых наиболее действенны натуживание на высоте глубокого вдоха и массаж каротидного синуса. Не следует применять рекомендуемое рядом авторов давление на глазные яблоки из–за опасности повреждения глаз, болезненности этой манипуляции и меньшей, по сравнению с указанными выше пробами, эффективности. При отсутствии эффекта от указанных механических приемов следует ввести аденозинтрифосфат (АТФ) внутривенно быстро струйно в дозе 20 мг, если нет указаний на синдром слабости синусового узла (СССУ) и типичный синдром WPW. Этому препарату отдается предпочтение из–за относительно малого риска побочных действий. При отсутствии эффекта в случае стабильной гемодинамики можно прибегнуть к внутривенному введению верапамила в дозе 10 мг быстро струйно. В качестве альтернативных препаратов могут быть использованы новокаинамид, аймалин или амиодарон. Возможно применение и других препаратов, в частности, пропранолола, пропафенона, дизопирамида, которые по ситуации могут быть использованы не только внутривенно, но и перорально. При отсутствии эффекта показана ЭИТ. Последняя является средством выбора при атриовентрикулярной тахикардии с тяжелыми нарушениями гемодинамики (аритмогенный шок, отек легких, церебральная дисциркуляция).
При умеренно выраженных гемодинамических расстройствах (так называемой нестабильной гемодинамике) в случае неэффективности вагусных проб и АТФ можно ввести внутривенно амиодарон или дигоксин, а после улучшения состояния, если ритм не восстановился, прибегнуть к плановой пероральной терапии или ЭИТ.
У больных с тяжелыми формами СССУ (синдром бради– и тахикардии, приступы асистолии) средством выбора при купировании пароксизмов тахикардии является электрокардиостимуляция (ЭКС), возможно также проведение ЭИТ в условиях блока интенсивной терапии.
У больных с типичным синдромом WPW при купировании приступов тахикардии (в том числе с узкими комплексами QRS) не следует использовать верапамил, АТФ и сердечные гликозиды из–за опасности развития антидромной тахикардии с широкими комплексами QRS и высокой частотой ритма с возможным переходом в трепетание желудочков. В таких случаях можно применять вагусные пробы, новокаинамид или амиодарон внутривенно, могут быть эффективны также аймалин и пропафенон. При антидромной тахикардии с широкими желудочковыми комплексами эффективны те же препараты и ЭИТ (проведение вагусных проб нецелесообразно).
Обобщенный алгоритм купирования пароксизмов атриовентрикулярной тахикардии представлен на рисунке 1.
Рис. 1. Алгоритм купирования пароксизмов суправентрикулярной тахикардии
При пароксизмах предсердной реципрокной тахикардии для купирования атак и для урежения сердечного ритма можно использовать верапамил, бета–адреноблокаторы, амиодарон или дигоксин, а также ЭИТ. Автоматическая и хаотическая предсердные тахикардии чаще требуют не экстренной, а плановой терапии.
Пароксизмальное мерцание предсердий
Этим термином обозначают мерцание предсердий давностью не более 7 суток с возможностью спонтанного купирования. Приступы мерцания предсердий, особенно нормо– и брадисистолической формы, нередко не вызывают выраженных гемодинамических расстройств, могут не сопровождаться заметным ухудшением состояния и самочувствия больного. При этих обстоятельствах экстренная антиаритмическая терапия не требуется, т.к. она может ухудшить состояние пациента. Однако попытки восстановить нормальный ритм целесообразны, и делать это лучше с помощью назначаемых внутрь антиаритмических препаратов. Среди последних в первую очередь можно назвать пропафенон в дозе 450–600 мг однократно и хинидин по 200 мг через 4 часа в суммарной дозе до 1,2 г. Восстановлению синусового ритма могут способствовать также пропранолол (20 мг на прием), Магнерот (1000 мг 3 раза в сутки). У больных с выраженной органической патологией сердца, с клиническими признаками сердечной недостаточности или артериальной гипотензией хинидин, пропафенон и пропранолол не показаны. В таких случаях можно использовать амиодарон в дозе 1,2–1,8 г в сутки или дигоксин в сочетании с препаратами калия и магния (Магнерот). При плохо субъективно переносимой тахисистолической форме аритмии со стабильной гемодинамикой могут быть целесообразны попытки восстановить синусовый ритм с помощью внутривенного введения антиаритмиков. В нашей стране для этой цели чаще всего используют новокаинамид в дозе до 1,0 г, вводимый в течение 10–20 минут. Большей эффективностью обладает аймалин, который вводится внутривенно в течение 10–15 минут в дозе до 100 мг. В зарубежной литературе имеются указания на высокую купирующую эффективность препарата класса IC флекаинида, а также препаратов III–го класса дофетилида и ибутилида [8]. Представителем последнего класса является отечественный препарат нибентан, купирующая эффективность которого при данной аритмии составляет около 80% [9]. При приступах, сопровождающихся критическими нарушениями гемодинамики, а также при пароксизмах с резко выраженной тахикардией и широкими комплексами QRS у больных с синдромом WPW показана экстренная ЭИТ, однако такие случаи встречаются нечасто. При менее выраженных нарушениях гемодинамики может быть использован амиодарон внутривенно струйно и капельно в дозе до 1,5 г в сутки или дигоксин с последующей (при необходимости) плановой антиаритмической терапией или ЭИТ.
Имеется ряд состояний, при которых попытки экстренного купирования пароксизмов мерцания предсердий не показаны. К таким состояниям относятся тяжелые формы СССУ, высокий риск тромбоэмболий, выраженные хронические расстройства гемодинамики, приступы аритмии, продолжающиеся более двух суток, и некоторые другие. В таких случаях лечение должно быть направлено на стабилизацию гемодинамики, урежение ритма сердца и профилактику тромбоэмболий.
Алгоритм антиатирмической терапии при пароксизмах мерцания предсердий тахисистолической формы представлен на рисунке 2.
Рис. 2. Алгоритм лечения пароксизмов мерцания предсердий (с тахисистолией желудочков)
При пароксизмах мерцания предсердий с брадисистолией желудочков антиаритмическая терапия, как правило, не показана.
При персистирующей и постоянной формах мерцания предсердий неотложная помощь может требоваться лишь в случаях резкого учащения ритма желудочков и имеет целью урежение последнего, улучшение состояния и самочувствия больного. Это обычно достигается внутривенным введением верапамила или дигоксина.
При лечении мерцания предсердий наряду с антиаритмическими препаратами следует назначать антитромботические средства, которые являются важной составной частью плановой терапии таких больных.
Пароксизмальное трепетание предсердий
Трепетание предсердий. являясь одной из форм мерцательной аритмии, по клиническим проявлениям мало отличается от мерцания предсердий, однако характеризуется несколько большей стойкостью пароксизмов и большей резистентностью к антиаритмическим препаратам. Различают правильную (ритмичную) и неправильную формы данной аритмии. Последняя по клинике имеет большее сходство с мерцанием предсердий. Кроме того, выделяют два основных типа трепетания предсердий: 1 – классическое (типичное); 2 – очень быстрое (атипичное). Их отличительные признаки представлены в таблице 1.
Тактика лечения пароксизмов трепетания предсердий в значительной мере зависит от степени выраженности гемодинамических расстройств и самочувствия больного. Данная аритмия, даже при значительной тахисистолии желудочков, нередко не вызывает резких нарушений гемодинамики и мало ощущается пациентом. К тому же такие пароксизмы обычно трудно купируются внутривенным введением антиаритмиков, которые могут даже вызвать ухудшение состояния больного. Поэтому в таких случаях экстренная терапия, как правило, не требуется. При плохой переносимости аритмии можно ввести внутривенно верапамил или пропранолол, а при наличии гемодинамических расстройств – дигоксин, что позволит уредить ритм желудочков и улучшить состояние больного. Таким образом, приступы трепетания предсердий чаще следует купировать не в экстренном, а в плановом порядке. Исключение составляют нечасто встречающиеся случаи, когда приступы данной аритмии вызывают критические расстройства гемодинамики. В таких ситуациях показана экстренная ЭИТ.
Говоря о медикаментозном лечении данной аритмии, следует иметь в виду, что, по данным авторов концепции «Сицилианского гамбита», пароксизмы трепетания предсердий 1–го типа лучше купируются препаратами класса IA (хинидином, новокаинамидом, дизопирамидом), однако при использовании препаратов этого класса имеется риск парадоксального учащения ритма желудочков, поэтому лучше в первую очередь применять верапамил или b–адреноблокаторы. Пароксизмы трепетания предсердий 2–го типа лучше купируются препаратами III–го класса, в частности, амиодароном. Отечественными авторами [9] отмечена высокая эффективность нибентана при купировании трепетания предсердий.
Трепетание предсердий, рефрактерное к лекарственным средствам, устраняют с помощью частой стимуляции предсердий через пищеводный электрод или посредством ЭИТ.
Пароксизмальная желудочковая тахикардия
Этим термином обозначают ритмы, исходящие из эктопических очагов, расположенных дистальнее бифуркации пучка Гиса с частотой импульсации 130–250 в минуту, а также залпы желудочковых экстрасистол более 5 подряд. Эпизоды, длящиеся более 30 сек., называют стойкой, а менее – нестойкой желудочковой тахикардией. Кроме того, в зависимости от постоянства или изменчивости формы желудочковых комплексов, различают моно– и полиморфную желудочковую тахикардию. Кратковременные эпизоды желудочковой тахикардии могут протекать бессимптомно, стойкая тахикардия, как правило, вызывает гемодинамические нарушения. Известно, что у больных с органическими заболеваниями сердца, особенно при снижении сократительности левого желудочка, желудочковая тахикардия может быть самостоятельным фактором, отягощающим жизненный прогноз. Некоторые виды пароксизмальной желудочковой тахикардии, особенно полиморфная («пируэтная»), могут непосредственно переходить в трепетание и мерцание желудочков, быть причиной остановки кровообращения и внезапной аритмической смерти. Поэтому пароксизмальная желудочковая тахикардия почти всегда требует специальной терапии, направленной на устранение и предупреждение приступов.
Тактика экстренного купирования пароксизмов желудочковой тахикардии в значительной мере зависит от степени выраженности гемодинамических расстройств. При наличии тяжелых нарушений гемодинамики (их варианты указаны выше) показана экстренная ЭИТ. При умеренно выраженных признаках нестабильной гемодинамики следует отдать предпочтение внутривенному введению амиодарона в дозе 150 мг за 10 минут, затем 300 мг в течение 2 часов с последующей медленной инфузией до 1800 мг в сутки. Альтернативой может служить струйное введение лидокаина в дозе до 200 мг в течение 5 минут. При отсутствии эффекта и усугублении гемодинамических нарушений показана ЭИТ. При стабильной гемодинамике купирование лучше начинать с введения лидокаина в указанной выше дозе, а при отсутствии эффекта использовать новокаинамид в дозе до 1,0 г в течение 10–20 минут. При снижении систолического артериального давления ниже 100 мм этот препарат можно сочетать с мезатоном. Помимо новокаинамида, можно применять мексилетин в дозе до 250 мг или аймалин до 100 мг внутривенно в течение 10–20 минут, а также амиодарон в указанной выше дозе. При отсутствии эффекта показана ЭИТ. Алгоритм купирования пароксизмов желудочковой тахикардии представлен на рисунке 3.
Рис. 3. Алгоритм купирования пароксизмов желудочковой тахикардии
Для купирования пароксизмов полиморфной желудочковой тахикардии типа «пируэт» можно использовать лидокаин или сернокислую магнезию внутривенно, а также ЭИТ. При наличии синдрома удлиненного интервала QT не следует применять препараты, замедляющие реполяризацию желудочков, в частности, амиодарон, новокаинамид, аймалин и др., хотя при полиморфной желудочковой тахикардии без удлинения интервала QT использование этих препаратов допустимо. Различают врожденное и приобретенное удлинение интервала QT. Врожденный синдром удлиненного QT–интервала представляет собой сочетание увеличения длительности QT–интервала на обычной ЭКГ с пароксизмами желудочковой тахикардии «пируэт», клинически проявляющимися синкопальными состояниями и нередко заканчивающимися «внезапной смертью» у детей и подростков. Приобретенное удлинение QT интервала может возникнуть при атеросклеротическом или постинфарктном кардиосклерозе, при кардиомиопатии, на фоне и после перенесенного мио– или перикардита. Увеличение дисперсии интервала QT (более 47 мс) может также являться предиктором развития аритмогенных синкопальных состояний у больных с аортальными пороками сердца. Пациентам с врожденным удлинением интервала QT необходим постоянный прием b–блокаторов в сочетании с препаратами Магнерота (2 табл. 3 раза в день). Для купирования приобретенного удлиненного интервала QT применяется внутривенное введение Кормагнезина–400 из расчета 0,5–0,6 г магния в 1 час в течение первых 1–3–х суток с последующим переходом на ежедневный пероральный прием Магнерота 2 табл. 3 раза не менее 4–12 недель. Имеются данные, что у больных острым инфарктом миокарда, получавших подобную терапию, отмечены нормализация величины и дисперсии интервала QT и частоты желудочковых нарушений ритма.
Недавно было проведено исследование 26 школьников с удлинением QT–интервала (QTдолж= 0,329±0,005 с, QTизм = 0,362±0,006 с) и пролапсом створок митрального клапана, которые получали пропранолол 10 мг два раза в сутки и препараты магния из расчета 200 мг в сутки. В этой группе пациентов значительное увеличение QTдолж на ЭКГ – на 9,1% после лечения (до лечения – 0,329±0,005 сек, после лечения – 0,359±0,005, р 0,05).
Профилактика пароксизмальных аритмий
При пароксизмальных суправентрикулярных аритмиях (мерцание и трепетание предсердий, наджелудочковая тахикардия) профилактическую терапию целесообразно назначать главным образом при наличии частых (возникающих несколько раз в месяц) приступах. Исключение составляют больные со злокачественными, тяжело протекающими или угрожающими жизни пароксизмами, когда такое лечение необходимо и при более редких атаках. Обычно же при редких пароксизмах для больного выгоднее купировать их разовыми приемами антиаритмиков, чем принимать последние длительно для профилактики. Такой же тактики рекомендуется придерживаться при редких приступах доброкачественной желудочковой тахикардии.
Для профилактики пароксизмов наджелудочковых аритмий наиболее эффективны амиодарон, соталол и пропафенон; могут быть эффективны также этацизин, аллапинин и дизопирамид. Последние четыре препарата, относящиеся к классу IC, целесообразно назначать лишь больным с нерезко выраженной органической патологией сердца, при отсутствии снижения сократительной способности миокарда. При наличии выраженных изменений миокарда и снижения сократительности левого желудочка предпочтительно использование амиодарона; возможно назначение b–адреноблокаторов (атенолола, метопролола и др.), начиная с малых доз.
Учитывая возможность развития побочных действий и привыкания к антиаритмическим препаратам при длительном непрерывном их приеме, мы рекомендуем проводить профилактическую терапию в виде прерывистых курсов, прекращая лечение по достижении эффекта и возобновляя его по мере необходимости.
При злокачественных видах желудочковой тахикардии профилактическая терапия необходима вне зависимости от частоты приступов, и проводиться она должна непрерывно. Однако для уменьшения вероятности развития побочных эффектов и привыкания возможно чередование эффективных антиаритмиков, например, амиодарона и соталола. По данным рандомизированных исследований [10,11], последние два препарата наиболее эффективны при профилактике угрожающих жизни желудочковых аритмий.
В последние годы в клиническую практику все шире входит использование имплантируемых кардиовертеров–дефибрилляторов для снижения риска смерти больных, имеющих злокачественные желудочковые аритмии [12]. Изучаются возможности сочетанного применения этих аппаратов и медикаментозных антиаритмических средств.
В заключение необходимо подчеркнуть, что целью антиаритмической терапии является не только устранение и предупреждение пароксизмальных аритмий, но и улучшение жизненного прогноза, а для этого очень важно не допустить негативного гемодинамического и проаритмического действия назначаемых препаратов.
1. Дощицин В.Л. Лечение аритмий сердца. М.,»Медицина», 1993.– 320 с.
2. Дощицин В.Л., Чернова Е.В. Неотложная помощь больным с нарушениями сердечного ритма. Российский кардиологический журнал, 1996, №6, с.13–17
3. Кушаковский М.С. Аритмии сердца (2–е издание). Санкт–Петербург, «Фолиант»,1998.–640 с.
4. Ардашев В.Н., Стеклов В.И. Лечение нарушений сердечного ритма. М.,1998.,165 с.
5. Фомина И.Г. Нарушения сердечного ритма. М., «Русский врач», 2003. – 192 с.
6. Бунин Ю.А. Лечение тахиаритмий сердца. М. 2003.– 114 с.
7. Прохорович Е.А., Талибов О.Б., Тополянский А.В. Лечение нарушений ритма и проводимости на догоспитальном этапе. Лечащий врач, 2002, №3, с. 56–60
8. ACC/AHA/ESC guidelines for management of patients with atrial fibrillation. European Heart J., 2001, 22, 1852–1923
9. Руда М.Я., Меркулова И.Н., Драгнев А.Г. и др. Клиническое изучение нового антиаритмического препарата Ш–го класса нибентана. Сообщение 2: эффективность у больных с суправентрикулярными нарушениями ритма. Кардиология, 1996, №6, с.28–37
10. The CASCADE Investigators. Randomized antiarrhythmic drug therapy in survivors of cardiac arrest. Amer. J. Cardiol.,1993, 72, 280–287