Что такое язва желудка
Что такое язва желудка
Язвенная болезнь желудка ( Язва желудка )
Язвенная болезнь желудка – это хроническая полиэтиологическая патология, протекающая с формированием язвенных повреждений в желудке, склонностью к прогрессированию и формированию осложнений. К основным клиническим признакам язвенной болезни относят боль в области желудка и диспепсические явления. Стандартом диагностики является проведение эндоскопического исследования с биопсией патологических участков, рентгенографии желудка, выявление H. pylori. Лечение комплексное: дието- и физиотерапия, эрадикация хеликобактерной инфекции, оперативная коррекция осложнений заболевания.
МКБ-10
Общие сведения
Язвенная болезнь желудка (ЯБЖ) – циклично рецидивирующая хроническая болезнь, характерным признаком которой служит изъязвление стенки желудка. ЯБЖ является наиболее распространенной патологией желудочно-кишечного тракта: по разным данным, в мире этим недугом страдают от 5 до 15% населения, причем среди жителей городов патология встречается в пять раз чаще. Многие специалисты в области гастроэнтерологии объединяют понятия язвенной болезни желудка и двенадцатиперстной кишки, что является не совсем корректным – изъязвления в 12-перстной кишке диагностируют в 10-15 раз чаще, чем язвы в желудке. Тем не менее, ЯБЖ требует тщательного изучения и разработки современных методов диагностики и лечения, так как это заболевание может приводить к развитию летальных осложнений.
Около 80% случаев первичного выявления язвы желудка приходится на трудоспособный возраст (до 40 лет). У детей и подростков язвенную болезнь желудка диагностируют крайне редко. Среди взрослого населения отмечается преобладание мужчин (женщины болеют ЯБЖ в 3-10 раз реже); но в пожилом возрасте половые различия заболеваемости сглаживаются. У женщин заболевание протекает легче, в большинстве случаев бессимптомно, редко осложняется кровотечениями и прободением.
Язвенная болезнь желудка занимает второе место среди причин инвалидизации населения (после сердечно-сосудистой патологии). Несмотря на длительный период изучения данной нозологии (более столетия), до сих пор не найдены терапевтические методы воздействия, способные остановить прогрессирование болезни и полностью излечить пациента. Заболеваемость ЯБЖ во всем мире непрерывно растет, требуя внимания терапевтов, гастроэнтерологов, хирургов.
Причины
Заболевание является полиэтиологичным. По степени значимости выделяют несколько групп причин.
Патогенез
Основное значение для формирования язвенной болезни желудка имеет нарушение баланса между защитными механизмами слизистой оболочки и воздействием агрессивных эндогенных факторов (концентрированная соляная кислота, пепсин, желчные кислоты) на фоне расстройства эвакуаторной функции ЖКТ (гипокинезия желудка, дуодено-гастральный рефлюкс и т. д.). Угнетение защиты и замедление восстановления слизистой оболочки возможно на фоне атрофического гастрита, при хроническом течении хеликобактерной инфекции, ишемии тканей желудка на фоне коллагенозов, длительном приеме НПВС (происходит замедление синтеза простагландинов, что приводит к снижению продукции слизи).
Морфологическая картина при язвенной болезни желудка претерпевает ряд изменений. Первичным субстратом возникновения язвы является эрозия – поверхностное повреждение эпителия желудка, формирующееся на фоне некроза слизистой оболочки. Эрозии обычно выявляют на малой кривизне и в пилорическом отделе желудка, дефекты эти редко бывают единичными. Размеры эрозий могут колебаться от 2 миллиметров до нескольких сантиметров. Визуально эрозия представляет собой дефект слизистой, не отличающийся по виду от окружающих тканей, дно которого покрыто фибрином. Полная эпителизация эрозии при благоприятном течении эрозивного гастрита происходит в течение 3 суток без формирования рубцовой ткани. При неблагоприятном исходе эрозии трансформируются в острую язву желудка.
Острая язва образуется при распространении патологического процесса вглубь слизистой оболочки (дальше ее мышечной пластинки). Язвы обычно единичны, приобретают округлую форму, на срезе имеют вид пирамиды. По внешнему виду края язвы также не отличаются от окружающих тканей, дно покрыто фибриновыми наложениями. Черная окраска дна язвы возможна при повреждении сосуда и образовании гематина (химическое вещество, образующееся при окислении гемоглобина из разрушенных эритроцитов). Благоприятный исход острой язвы заключается в рубцевании в течение двух недель, неблагоприятный знаменуется переходом процесса в хроническую форму.
Прогрессирование и усиление воспалительных процессов в области язвенного дефекта приводит к повышенному образованию рубцовой ткани. Из-за этого дно и края хронической язвы становятся плотными, по цвету отличаются от окружающих здоровых тканей. Хроническая язва имеет склонность к увеличению и углублению в период обострения, во время ремиссии она уменьшается в размерах.
Классификация
До сегодняшнего дня ученые и клиницисты всего мира не смогли достигнуть согласия в классификации язвенных дефектов желудка. Отечественные специалисты систематизируют данную патологию по следующим признакам:
Симптомы язвенной болезни желудка
Клиническое течение язвенной болезни желудка характеризуется периодами ремиссии и обострения. Обострению ЯБЖ свойственно появление и нарастание боли в эпигастральной области и под мечевидным отростком грудины. При язве тела желудка боль локализуется слева от центральной линии тела; при наличии изъязвления пилорического отдела – справа. Возможна иррадиация боли в левую половину груди, лопатку, поясницу, позвоночник.
Для язвенной болезни желудка характерно возникновение болевого синдрома непосредственно после еды с нарастанием интенсивности в течение 30-60 минут после приема пищи; язва пилоруса может приводить к развитию ночных, голодных и поздних болей (через 3-4 часа после еды). Болевой синдром купируется прикладыванием грелки к области желудка, приемом антацидов, спазмолитиков, ингибиторов протонной помпы, блокаторов Н2-гистаминовых рецепторов.
Помимо болевого синдрома, ЯБЖ присущи обложенность языка, неприятный запах изо рта, диспепсические явления – тошнота, рвота, изжога, повышенный метеоризм, неустойчивость стула. Рвота преимущественно возникает на высоте боли в желудке, приносит облегчение. Некоторые пациенты склонны вызывать рвоту для улучшения своего состояния, что приводит к прогрессированию заболевания и появлению осложнений.
Атипичные формы язвенной болезни желудка могут проявляться болями в правой подвздошной области (по типу аппендикулярных), в области сердца (кардиальный тип), поясницы (радикулитная боль). В исключительных случаях болевой синдром при ЯБЖ может вообще отсутствовать, тогда первым признаком болезни становится кровотечение, перфорация либо рубцовый стеноз желудка, по причине которых пациент и обращается за медицинской помощью.
Диагностика
При подозрении на язву желудка проводится стандартный комплекс диагностических мероприятий (инструментальных, лабораторных). Он направлен на визуализацию язвенного дефекта, определение причины болезни и исключение осложнений.
Вспомогательное значение при язвенной болезни желудка имеют:
Если пациент поступил в стационар с клинической картиной «острого живота», может потребоваться диагностическая лапароскопия для исключения перфорации желудка. Язвенную болезнь желудка надлежит дифференцировать с симптоматическими язвами (особенно лекарственными), синдромом Золлингера-Эллисона, гиперпаратиреозом, раком желудка.
Лечение язвенной болезни желудка
Консервативное лечение
К основным целям терапии при ЯБЖ относят репарацию язвенного дефекта, предупреждение осложнений заболевания, достижение длительной ремиссии. Лечение язвенной болезни желудка включает в себя немедикаментозные и медикаментозные воздействия, оперативные методы.
Хирургическое лечение
При своевременном обращении за медицинской помощью и проведении полной схемы антихеликобактерного лечения риск осложнений язвенной болезни желудка сводится к минимуму. Экстренное хирургическое лечение ЯБЖ (гемостаз путем клипирования либо прошивания кровоточащего сосуда, ушивание язвы) обычно требуется только пациентам с осложненным течением патологии: перфорацией либо пенетрацией язвы, кровотечением из язвы, малигнизацией, формированием рубцовых изменений желудка. У пожилых пациентов, при наличии в анамнезе указаний на осложнения ЯБЖ в прошлом, специалисты рекомендуют сократить сроки консервативного лечения до одного-полутора месяцев.
Абсолютные показания к хирургическому вмешательству:
К условно абсолютным показаниям причисляют:
Прогноз и профилактика
Прогноз при язвенной болезни желудка во многом зависит от своевременности обращения за медицинской помощью и эффективности антихеликобактерной терапии. ЯБЖ осложняется желудочным кровотечением у каждого пятого пациента, от 5 до 15% больных переносят перфорацию либо пенетрацию язвы, у 2% развивается рубцовый стеноз желудка. У детей частота осложнений язвенной болезни желудка ниже – не более 4%. Вероятность развития рака желудка у пациентов с ЯБЖ в 3-6 раза больше, чем среди людей, не страдающих этой патологией.
Первичная профилактика язвенной болезни желудка включает в себя предупреждение заражения хеликобактерной инфекцией, исключение факторов риска развития данной патологии (курение, стесненные условия проживания, низкий уровень жизни). Вторичная профилактика направлена на предупреждение рецидивов и включает в себя соблюдение диеты, исключение стрессов, назначение антихеликобактерной схемы препаратов при появлении первых симптомов ЯБЖ. Пациенты с язвенной болезнью желудка требуют пожизненного наблюдения, эндоскопического исследования с обязательным проведением тестов на H. pylori один раз в полугодие.
Язва желудка. Хроническая без кровотечения или прободения (K25.7)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Общепринятой классификации язвенной болезни не существует.
С точки зрения нозологической самостоятельности различают следующие виды заболевания:
— язвенная болезнь, ассоциированная с Н. pylori ;
— язвенная болезнь, не ассоциированная с Н. pylоri;
— симптоматические гастродуоденальные язвы.
В зависимости от локализации выделяют:
— язвы желудка (кардиального и субкардиального отделов, тела желудка, антрального отдела, пилорического канала);
— язвы двенадцатиперстной кишки (луковицы или постбульбарного отдела);
— сочетанные язвы желудка и двенадцатиперстной кишки.
Язвы могут располагаться на малой или большой кривизне, передней и задней стенках желудка и двенадцатиперстной кишки (ДПК).
По количеству язвенных поражений принято различать: одиночные язвы и множественные язвы.
В зависимости от размеров язвенного дефекта существуют:
— язвы малые (до 0,5 см в диаметре);
— средние (0,6-2 см);
— большие (2-3 см);
— гигантские (более Зсм).
Этиология и патогенез
В качестве наиболее частой причины ЯБЖ выступает бактерия H.pylori (75-80%).
Второй по распространенности причиной является прием нестероидных противовоспалительных препаратов (НПВС).
К редким причинам относятся синдром Золлингера-Эллисона, циррозы печени, коллагенозы, ВИЧ-инфекция; заболевания легких, сердца, почек и стрессорные язвы, которые объединены в группу так называемых симптоматических язв.
Важным фактором развития язвенной болезни желудка считают наследственную предрасположенность. Показатель семейной отягощенности при язвенной болезни у детей составляет около 15-40%.
Эпидемиология
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Распространено
Соотношение полов(м/ж): 2
Язвенной болезнью страдают от 5 до 14% населения в разных возрастных и социальных группах.
По мнению ряда авторов, инфицирование H. pylori (как основная потенциальная причина возникновения ЯБЖ) значительно выше и составляет от 25 до 80% в различных странах. Уровень инфицирования коррелирует в первую очередь с социально-экономическим уровнем. Среди городских жителей заболевание регистрируется чаще в 2-3 раза, чем среди сельских. Мужчины до 50 лет болеют чаще, чем женщины. ЯБЖ является более редкой формой по сравнению с язвой ДПК.
В структуре язвенных поражений желудочно-кишечного тракта у детей я звенная болезнь желудка составляет около 13% и встречается примерно у 2 из 10 000 детей. Язвенная болезнь ДПК встречается в 8 раз чаще. Заболеванию подвержены дети в возрасте от 7 лет. Мальчики и девочки болеют одинаково часто.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Боли при обострении язвенной болезни обычно связаны с приемом пищи. Они могут возникать сразу после еды (при язвах кардиального и субкардиального отделов желудка), спустя 0,5-1 час после приема пищи (при язвах тела желудка).
Для язв пилорического канала и луковицы ДПК типичны поздние боли (через 2-3 часа после еды), «голодные» боли (возникают натощак и купируются приемом пищи), а также ночные боли.
Боли уменьшаются и исчезают после приема антацидов, антисекреторных и спазмолитических препаратов, применения тепла.
Течение болезни обладает рядом особенностей у женщин, в юношеском и подростковом возрасте, а также в старческом и пожилом возрасте.
Клиника язвенной болезни при атипичном течении или атипичных формах:
1. Боли зачастую локализуются преимущественно в области правого подреберья или в правой подвздошной области.
2. Возможна атипичная локализация боли в области сердца («сердечная маска») или в поясничной области («радикулитная маска»).
3. Наличие «немых» язв, которые имеют только диспепсические проявления при отсутствии болевого синдрома. «Немые» язвы могут проявиться желудочным кровотечением или перфорацией. Часто они приводят к развитию рубцового стеноза привратника, и больные обращаются за медицинской помощью лишь в случае появления симптоматики самого стеноза.
У детей
Клиническая картина ЯБЖ у детей отличается от взрослых в некоторых деталях. Наиболее выраженные клинические особенности имеют место у детей с локализацией язвы в кардиальном или субкардиальном отделе желудка.
Среди особенностей проявлений язв верхнего отдела желудка отмечают слабую выраженность болевого синдрома, атипичную локализацию и иррадиацию боли. Дети часто жалуются на ощущение жжения и давления под мечевидным отростком, за грудиной или слева от нее. Боль может иррaдиировать в область сердца, левое плечо, под левую лопатку; появляется через 20-30 минут после еды и уменьшается при приеме антисекреторных средств.
Диагностика
Диагностика язвенной болезни базируется на совокупности данных клинического обследования, результатов инструментальных, морфологических и лабораторных методов исследования.
Инструментальная диагностика. Диагностика факта наличия язвы
Обязательные исследования
Основное значение имеет эндоскопическое исследование, которое позволяет уточнить локализацию язвы и определить стадию заболевания. Чувствительность метода составляет около 95%. Язва представляет собой дефект слизистой оболочки, достигающий мышечного и даже серозного слоя. Хронические язвы могут быть округлой, треугольной, воронкообразной или неправильной формы. Края и дно язвы могут быть уплотнены за счет соединительной ткани (каллезная язва). При заживлении хронической язвы происходит образование рубца, часто с деформацией желудка.
В случае невозможности проведения ЭГДС осуществляется рентгеноскопия желудка, которая позволяет обнаружить язву примерно в 70% случаев. Диагностическую точность повышает метод двойного контрастирования. Кратер язвы (ниша) имеет вид углубления на контуре стенки желудка или стойкого контрастного пятна. Складки желудка конвергируют к основанию язвы, окруженному широким воспалительным валом (линия Хемптона). Кратер язвы гладкий, округлой или овальной формы.
Рентгеновское исследование чаще используется с целью выявления осложнений (рубцовых деформаций, пенетрации).
Диагностика H.pylori (хеликобактериоза), как основной причины ЯБЖ, имеет большое значение.
Неинвазивные методы:
— определение антигена в стуле (хроматография с моноклональными антителами);
— дыхательный тест с мочевиной меченой изотопом углерода (С13-14);
— серологические методы (определение антител к H.pylori).
Дополнительные исследования
Проводят суточную рН-метрию, исследование интрагастральной протеолитической активности желудка. Для оценки моторной функции желудка применяют ультразвуковое, электрогастрографическое, рентгенологическое исследования, антродуоденальную манометрию.
УЗИ органов брюшной полости проводят для диагностики сопутствующей патологии гепатобилиарной системы и поджелудочной железы.
Лабораторная диагностика
Дополнительные исследования (проводятся для диагностики так называемых «эндокринных и симптоматических» язв): определение уровня паратгормона, щелочной фосфатазы, печеночных проб, креатинина.
Также рекомендуется определение кальция и фосфора в моче и крови.
Дифференциальный диагноз
Поскольку в клинической картине язвенной болезни желудка отсутствуют специфические симптомы, у детей необходимо проводить дифференциальную диагностику с другими заболеваниями пищеварительного тракта, которые проявляются сходными болевым и диспептическим синдромами.
В случае выявления язвенного дефекта слизистой оболочки желудка дифференциальная диагностика проводится с симптоматическими язвами, среди которых у детей наиболее часто (значительно чаще язвенной болезни желудка) встречаются острые язвы:
— стрессовые язвы, которые возникают при ожогах, после травм, при обморожениях;
— аллергические изъязвления, в основном развивающиеся при пищевой аллергии;
— медикаментозные язвы, возникающие в результате приема средств, нарушающих барьерные функции слизистой оболочки (нестероидные и стероидные противовоспалительные препараты, цитостатики и др.)
Осложнения
Примерно у 4% больных язвенной болезнью желудка детского возраста развиваются такие осложнения, как кровотечения, перфорация, пенетрация, изредка малигнизация.
Лечение
С учетом этих сведений, рекомендации последнего согласительного совещания «Маастрихт-III» (Флоренция, 2005) предусматривают в качестве терапии первой линии единую тройную схему эрадикации, включающую ИПП (в стандартных дозах 2 раза в сутки), кларитромицин (в дозе 500 мг 2 раза в сутки) и амоксициллин (в дозе 1000 мг 2 раза в сутки). Кроме того, данные рекомендации содержат важное уточнение, что указанную схему назначают, если доля штаммов H. pylori резистентных к кларитромицину, в данном регионе не превышает 20%.
Протокол эрадикационной терапии предполагает обязательный контроль эффективности, который проводится через 4-6 недель после ее окончания (в этот период больной не принимает никаких антибактериальных препаратов и ИПП).
Вариант 1
Трехкомпонентная терапия, включающая перечисленные ниже препараты, которые принимаются в течение 10-14 дней:
Вариант 2
Четырехкомпонентная терапия, включающая в дополнение к препаратам Варианта 1 препарат висмута. Продолжительность также 10-14 дней:
Вторая линия
Третья линия
У детей
Немедикаментозное лечение
В период интенсивных болей рекомендуется постельный режим. Диета должна быть механически, химически и термически щадящая для слизистой оболочки желудка. Из рациона питания исключаются острые приправы, ограничивается потребление поваренной соли и продуктов, богатых холестерином. Прием пищи необходимо осуществлять 4-5 раз в день. При обострении, которое сопровождается выраженными болями в животе, целесообразно назначение диеты №1 с последующим переходом на диету №5.
Медикаментозное лечение
Медикаментозное лечение назначается в зависимости от ведущего патогенетического фактора.
При адекватном лечении у детей заживление язв желудка происходит в течение 20-23 дней. На 2-3-й неделе терапии проводится контрольное эндоскопическое исследование. В случае отсутствия положительной динамики или медленного заживления дополнительно назначается даралгин. Этот препарат стимулирует процессы регенерации, улучшает микроциркуляцию в слизистой оболочке желудка и обладает антистрессорным действием.
В процессе проведения эндоскопии применяются также местная лазеротерапия, орошение язвы солкосерилом, аппликации фибринового клея.
Язва желудка
Хроническое страдание, проявляющееся то возникающим, то заживающим дефектом внутренней стенки желудка и двенадцатиперстной кишки, объединённые под названием «язвенная болезнь». В ХХI веке заболеваемость пошла на убыль, но всё равно она больше, чем следовало: 7–10 человек на сотню взрослых. В России проживает сегодня чуть больше полутора миллионов язвенников. Причём в больших городах язвой болеют реже, чем в маленьких городках и на селе.
В столице заболеваемость язвой желудка в два раза ниже среднероссийских показателей, считают, что именно доступность медицинской помощи способствует регрессу. Народы Крайнего Севера болеют реже всех, их слизистая оболочка генетически приспособлена к неимоверно тяжёлой жизни, потому что для переваривания традиционной пищи северян вынуждена вырабатывать очень много соляной кислоты. Аналогично работает желудок у большинства представителей монголоидной расы, которые привычны к изобилию животного жира в еде.
На одну язву желудка у россиян приходится четыре язвы в двенадцатиперстной кишке. В молодости язва чаще развивается у мужчин, в зрелом возрасте язвой желудка одинаково часто болеют мужчины и женщины, но вот в двенадцатиперстной кишке на одну больную женщину приходится до пяти язвенников мужского пола. В пожилом возрасте на одного болеющего мужчину — уже три женщины с хроническими язвами. Почему происходит так, никто не скажет, поскольку и про то, отчего возникает язвенный дефект в желудке, определённости тоже нет.
Как возникает язва
Язва возникает из-за нарушения баланса между продукцией соляной кислоты — основного компонента желудочного сока и устойчивостью — защитой слизистой оболочки от родного ей внутреннего продукта, который вырабатывается слизистой оболочкой. Конечно, не вся слизистая вырабатывает желудочный сок, а только специальные обкладочные клетки, а вся слизистая защищается от его обжигающего свойства. Мешают защите и даже подрывают её некоторые факторы — курение, нервные стрессы, приём «вредных для слизистых» лекарств и бактерия хеликобактер пилори или коротко H.pylori.
Эта бактерия продуцирует ферменты, разрушающие защитный барьер слизистой оболочки, вынуждая клетки оболочки вырабатывать биологически активные продукты, вызывающие её воспаление. Хеликобактер заселяется целыми колониями, поддерживая постоянное воспаление — гастрит. При гастрите уменьшается выработка защитной слизи, зато усиливается производство соляной кислоты, которая в избытке утекает в двенадцатиперстную кишку, вызывая там воспаление — дуоденит. Из-за несвойственной среды эпителий кишки начинает частично меняться на желудочный эпителий, этот процесс называется «метаплазия», вот на этом неродном для кишки эпителии и предпочитает жить бактерия.
Но Н.pylori виновна не в 100% случаев язвенной болезни, а только в восьми из десяти язв двенадцатиперстной кишки и в шести язвенных дефектах желудка. Но есть и язвы, которые развиваются без бактериального участия — это Н.pylori- негативные дефекты. Их относят на долю негативного влияния нестероидных противовоспалительных препаратов (НПВС), принимаемых в качестве обезболивающих, к примеру, нурофен. Только такой механизм должен бы вызывать «одноразовую» язву, которой переболел и забыл, но Н.pylori-негативные язвы протекают много лет с сезонными обострениями, что пока не удаётся объяснить.
Существует около десятка теорий на разный лад объясняющих не связанную с хеликобактерной инфекцией язвенную болезнь. И несбалансированное питание, и действие неправильно вырабатывающихся гормонов, и хроническая интоксикация, и нервные срывы, и травматизация оболочки желудка. Понятно, что-то сбивает с ритма выработку желудочного сока и нарушает защитные свойства слизистой оболочки, но как это происходит в деталях, не совсем понятно. В общем, развитие язвенной болезни разгадано, но не до конца, есть ещё тайны.
Как обнаружили хеликобактер?
Почти одновременно полтора века назад один учёный нашёл в желудке собаки живые бактерии, а другие учёные выделили в желудочном соке слишком много фермента уреазы. Но никто не догадался связать оба объективных события в одно, потому как заинтриговало присутствие живого там, где принципиально ничего выжить не могло, долгое время считалось, что в здоровом желудке стерильная обстановка. Посему увлёк именно поиск желудочных бактерий, коим занимались чуть ли не полстолетия.
Ровно 90 лет назад датчанин Йоханнес Фибигер получил Нобелевскую премию за то, что создал «искусственный» рак желудка, просто добавляя в корм мышек одну бактерию, которую он назвал раковой спироптерой. Но инфекционная теория язвенной болезни как то не прививалась, хоть уже точно знали про присутствие в желудке всяческой не вполне добропорядочной флоры и вдруг возникающие «моря и океаны» уреазы, искали более «пристойный» механизм язвообразования.
Но 35 лет назад один любопытный молодой австралиец Роберт Уоррен в чашке с питательным раствором вырастил из кусочков слизистой, взятой у язвенников, целую колонию бактерий. Ему помог второй любопытный молодой доктор Маршалл, и вместе они исследовали и явили миру спиралеобразную с пятью жгутиками бактерию, которая всю свою жизнь проводила на слизистой оболочке желудка.
Научный мир не очень потакал молодым австралийцам: «Подумаешь, нашли то, что находили и до них, доказательства вредоносности бактерии извольте предъявить». И доктора искали бактерию у язвенников и находили, лечили и она пропадала. Доктор Маршалл даже заразил себя бактерией и долго маялся язвой желудка, подробно конспектируя весь процесс и регулярно отдаваясь на анализы, что позволило двум учёным разработать систему диагностики и даже лечение. Итогом всему стала Нобелевская премия 2005 года.
Какой бывает язва желудка?
Нет одной единообразной классификации, их несколько. По причине язвенная болезнь может развиться сама по себе и быть осложнением другого патологического процесса или хронического заболевания — это симптоматическая язва. Осложнение в виде язвы желудка и двенадцатиперстной кишки возникает при некоторых эндокринных заболеваниях и опухолях, чаще поджелудочной железы или гипофиза, тяжёлой черепно-мозговой травме и остром инфаркте.
Разделяют язвы по локализации язвенного дефекта: в желудке и двенадцатиперстной кишке, и их отделах. Классифицирование по расположению, что в принципе идентично «локализации», но на самом деле предполагает указание на конкретное место, а именно стенки — переднюю и заднюю, а в теле желудка ещё и кривизны малой и большой. Подразделяют язвы по количеству и по размеру дефекта: малая — около полсантиметра, большая — 2-3 см, а дальше уже гигантская язва.
Еще градуируют по стадии: обострение, рубцевание, ремиссия и рубцово-язвенная деформация желудка. Но главное подразделение, определяющее лечебную тактику — по присутствию бактерии: ассоциированную и не ассоциированную с Н.pylori.
Симптомы язвенной болезни
Язву чувствуют только в период обострения, потому что она болит. Болит, как правило, под ложечкой и после еды. Боли могут распространяться на левую лопатку, грудь слева, в позвоночник. Но боль может возникать и через пол часика после еды, и через пару часов и даже на голодный желудок. На время возникновения болевого синдрома влияет расположение дефекта, чем ниже в желудке находится дефект, тем позже возникают боли.
Боли могут быть очень интенсивными, но их серьёзно уменьшает приём специальных лекарств. Боли разные: давящие, режущие, колющие, сжимающие, тянущие и любые. На высоте боли пациент может побледнеть, что связано со спазмом мелких сосудиков кожи, может обильно вспотеть, но чаще потеют только ладошки. Поскольку болевой синдром чётко связан с приёмом пищи, опасаясь боли, часто пациенты начинают ограничивать себя в еде, хотя аппетит при язве не страдает совсем, и худеют.
Пациенты жалуются на отрыжку кислятиной, первый признак начинающегося обострения язвы — изжога после еды из-за повышенной выработки желудочного сока. При переполнении желудка может быть рвота, чему помогает выработка большого количества желудочного сока. Рвота приносит некоторое облегчение. Рефлекторно язва отражается на функции кишечника склонностью к запорам. Обострения, как правило, развиваются весной и осенью. Обострение длится от трёх до восьми недель, а ремиссии могут продолжаться и месяцы и годы.
Диагностика язвы желудка
Главный метод диагностики и контроля лечения — эндоскопическое исследование желудка, при котором язва видна, как «на ладони». Всегда для микроскопического исследования берётся кусочек ткани с края язвы, потому что рак желудка может иметь внешность язвы. Причём биопсию берут при каждой эндоскопии, известны случаи благополучного рубцевания раковой язвы на фоне лечения.
В кусочке слизистой очень быстро определяют наличие бактерий Н.pylori, это исследование называется CLO-тест. После окраски в кусочке ткани видны бактерии, их даже можно подсчитать. Бактрию могут определить по выделению мочевины при дыхании пациента, это уреазный дыхательный тест. Недостатки всех методик в необходимости прекращения лечения за две недели до исследования.
Рентген желудка сегодня выполняется только при невозможности эндоскопического обследования или для выяснения некоторых особенностей функционирования больного желудка.
Лечение язвы
Без комплексного подхода с изменением образа жизни язва зарубцуется очень нескоро. В обязательном порядке необходимо отказаться от курения и алкоголя. Диета обязательна: шесть приёмов пищи маленькими порциями. Перетёртая и нежная еда, ничего раздражающего острого, никаких специй и маринадов, газировок и соусов. Показаны нормальный сон и жизнь «без нервов».
Лекарственные препараты назначаются врачом, потому как терапия при наличии Н.pylori имеет существенные отличия от язвы, не ассоциированной с хеликобактерной инфекцией. В зависимости от устойчивости бактерии к лечению имеется три последовательных линии терапии, в которые включены антибактериальные препараты и содержащие висмут средства. Требуется регулярный — каждые 2 недели эндоскопический контроль состояния язвы.
Сегодня уже ясно, что способствуют рубцеванию язвы только ингибиторы протонной помпы — ИПП (париет, омепразол), все остальные антацидные препараты (фосфалюгель, алмагель, маалокс, гевискон), Н2-блокаторы (циметидин, ранитидин) имеют чисто симптоматическое значение. Эти препараты нравятся пациентам, но не способны быстро и качественно залечить язву.
Антацид лучше принимать через час после еды, средство дольше задерживается в желудке и обеспечивает более продолжительный обезболивающий эффект. Суспензии действуют быстрее таблеток. Можно принимать на ночь, но они мешают всасыванию других лекарств, поэтому прочие препараты должны приниматься через 2 часа после антацида.
Хирургическое лечение язвенной болезни сегодня проводится при развития осложнений и рубцовой деформации желудка.
Чем опасна язва желудка?
Значительная распространённость язвенной болезни, конечно, не очень хорошо, но это не повод для беспокойства. Вон, вирусные респираторные инфекции посещают каждого человека до шести раз в год, но особых волнений государств и правительств не удостаиваются. Другое дело язвенная болезнь, она чревата серьёзными осложнениями. В первую очередь, кровотечение из язвенного дефекта может довести не только до больницы и операционного стола.
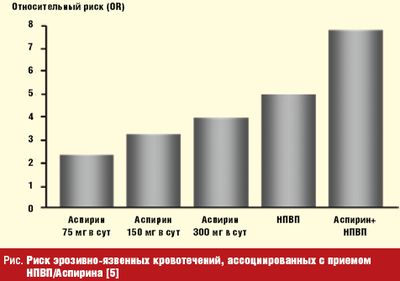
Если последние два десятилетия привели к некоторому уменьшению частоты ЯБ, то частота кровотечений, наоборот, выросла. Виной всему доступность лекарственных препаратов, повреждающих слизистую оболочку, и первую очередь, универсальных по спектру применения нестероидных противовоспалительных препаратов (НПВС). Опасно сочетание аспирина и других разжижающих кровь лекарств с НПВС, когда оба портят слизистую желудка, а кровь плохо сворачивается, обещая долгое кровотечение.
Есть ещё такое тяжкое осложнение язвы, как перфорация — образование дырочки сквозь всю стенку желудка, и содержимое желудка может просочиться в стерильную брюшную полость, вызывая воспалительный процесс — перитонит. Если такая дырочка открывается не просто в живот, а в другой орган, к которому прилежит желудок, то это уже будет пенетрация. Что хуже: перфорация или пенетрация? Конечно, ограниченное воспаление при пенетрации вроде бы лучше, чем разлитое при перитоните, но если оба осложнения не стали фатальными, то выливаются в тяжкие и продолжительные страдания.
Многолетнее течение язвы с регулярными обострениями весной и осенью, приводит к образованию на месте зажившего язвенного дефекта грубого рубчика, как говорят «звёздчатой формы». Эти рубцы могут деформировать желудок, особенно, зону перехода желудка в двенадцатиперстную кишку — привратник, нарушая прохождение пищи по нему. Эти деформации мешают жить, может возникнуть необходимость в оперативной коррекции. В общем, язвенная болезнь всегда — повод для беспокойства.
Сегодня наверняка можно утверждать, что язва хорошо лечится и обострения предотвратимы.
Что надо знать о язве желудка и двенадцатиперстной кишки?
Меня зовут Ухова Мария Владимировна, я гастроэнтеролог-эндоскопист, работаю в медицинском центре, специализирующемся на диагностике и лечении заболеваний желудочно-кишечного тракта.
Сегодня я бы хотела поговорить с вами об одной из распространенных проблем, с которой мне часто приходится встречаться в своей практике. Это язва желудка и двенадцатиперстной кишки.
Как возникает язва желудка или двенадцатиперстной кишки?
В глобальном смысле появление язвы желудка или двенадцатиперстной кишки (ДПК) говорит о смещении этого равновесия в сторону факторов агрессии. К таким факторам относятся
Помимо всего прочего стоит помнить о наследственности, которая тоже играет существенную роль в механизме формирования язвы желудка и ДПК.
К факторам “защиты” относятся: покрывающий слизистую бикарбонатно-слизистый барьер; регулярная восстановление клеток поверхностного слоя слизистой (эпителия); нормальное кровоснабжение тканей; хорошее состояние иммунной системы организма.
Роль Helicobacter Pillory при возникновении язвенной болезни

В результате вновь происходит смещение равновесия в пользу факторов агрессии.
Прежде чем перейти к описанию основных симптомов язвенной болезни, я хотела бы отметить, что чем раньше пациент получит квалифицированную помощь, тем меньше времени займет лечение, и оно будет более эффективным.
Симптомы язвенной болезни желудка
Также пациентов часто беспокоят кислая или горькая отрыжка, тяжесть в области желудка, тошнота и рвота, неприятный запах изо рта, налет на языке.
Симптомы язвенной болезни двенадцатиперстной кишки (ДПК)
Отдельно хочу отметить, что обострение язвы любой локализации чаще всего происходит в весенне-осенний период, а также, напомнить, что при появлении стула черного цвета и/или коричневой рвоты стоит незамедлительно обратиться к врачу. Данные симптомы указывают на скрытое желудочно-кишечное кровотечение, которое может угрожать жизни человека.
Какие обследования нужны для постановки диагноза?

Анализы крови (клинический анализ крови, биохимический анализ крови) информативны, но они носят скорее вспомогательный характер. Благодаря им можно отслеживать динамику осложнений язвенной болезни.
Для диагностики инфекции, вызванной Helicobacter pylori, можно использовать выдыхаемый воздух (С13- уреазный дыхательный тест), кал (ПЦР кала на антигены Н.pylori), гистологическое исследование биоптата, забранного во время гастроскопии. При получении двух положительных подтверждающих тестов диагноз хеликобактера считается полностью подтвержденным.
Способы лечения язвы желудка и двенадцатиперстной кишки

Что же такое эрадикационная терапия? Это комбинация двух антибиотиков и антисекреторного препарата. Длительность терапии определяет лечащий врач, но она однозначно не может быть менее 7-ми дней. Подбор подходящих медикаментов зависит от многих факторов (прошлая история приема антибиотиков, ожидаемая резистентность, то есть устойчивость микроорганизма к препаратам). Эрадикационная терапия приводит к успешной ликвидации Helicobacter pylori и защищает организм от возникновения новых язв в будущем.
Как правильно питаться при язвенной болезни верхних отделов ЖКТ?
Существует достаточно много продуктов, которые разрешено есть людям с язвой желудка и ДПК. Главное, чтобы система питания была сбалансированной по питательным веществам и витаминам. Можно употреблять все овощи, тушеные или приготовленные в духовке, за исключением тех, что вызывают газообразование; всевозможные блюда из картофеля: например, пюре, суп, запеканка; нежирное мясо на пару и запеченную диетическую рыбу.
Из напитков подойдут компоты, кисели, некислые отвары шиповника, некрепкий чай, вода. Однако нужно тщательно следить за их температурой: нельзя употреблять слишком холодное или горячее питье.
Диета при язвенной патологии подразумевает отсутствие в рационе продуктов, которые провоцируют чрезмерное выделение соляной кислоты, во избежание раздражения слизистой оболочки. Необходимо воздержаться от приема жирной и грубой пищи, острых, маринованных, очень холодных или слишком горячих блюд, газированных напитков и алкоголя. Лучше всего готовить блюда отварные или на пару в жидком состоянии: супы, пюре, каши, суфле.
Также очень важно при острой форме заболевания питаться небольшими порциями, чтобы не растягивать желудок и двенадцатиперстную кишку.
К концу периода обострения разрешается есть муссы, желе, пюре из картофеля, сладкие соки, блюда из творога и других щадящих желудок продуктов.
Свежую или слоеную выпечку лучше не употреблять во время всего периода обострения заболевания.
Профилактика обострений
Организация правильного режима и рациона питания. Следует выработать привычку принимать пищу ежедневно в одно и то же время. Кроме того, рекомендуется исключить из рациона или же ограничить употребление копченостей, чрезмерно острой, пряной и соленой пищи, жареных продуктов. Газированные напитки, очень горячую или, наоборот, очень холодную пищу также следует исключить.
Отказ от вредных привычек (курение, употребление алкоголя) в комментариях не нуждается.
Отказ от частого и бесконтрольного приема лекарственных препаратов (по возможности), особенно, самоназначения лекарств.
И разумеется, своевременное обращение за специализированной медицинской помощью с целью установления наличия инфекции Helicobacter pylori и проведения эрадикационной терапии. После установления диагноза язвенной болезни пациенту стоит регулярно проходить эндоскопическое обследование для уточнения статуса состояния слизистой желудка и двенадцатиперстной кишки. Благо в настоящее время есть возможность выполнить это исследование абсолютно безболезненно под медикаментозным сном.
Чем опасны осложнения язвенной болезни желудка и двенадцатиперстной кишки?
Опаснейшее для жизни и дальнейшего прогноза пациента осложнение – это превращение язвы в злокачественную опухоль (малигнизация). Именно поэтому никогда нельзя откладывать лечение язвы или прерывать терапию.
Диагностика и лечение язвенной болезни в Гастроэнтерологическом центре Эксперт
При наличии симптомов тревоги в центре Эксперт вы можете пройти полный курс современной медицинской диагностики, необходимой для уточнения диагноза язвенной болезни, включая “золотой стандарт” – видеогастроскопию и дыхательный текст 13С на хеликобактер. 
Записаться на консультацию гастроэнтеролога или видеогастроскопию можно по тел. + 7 (812) 426-33-88 или через форму на сайте.
Язва желудка. Острая с кровотечением (K25.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Под острой язвой желудка (ОЯЖ) следует понимать ЯЖ любой этиологии, имеющую морфологию острой язвы. ОЯЖ следует отличать от эрозии и хронической язвы желудка. Некоторые авторы также понимают под этим термином впервые выявленную ЯЖ или стадию протекания язвенной болезни желудка и двенадцатиперстной кишки ( в т.ч. и хеликобактерной этиологии).
Эрозия – неглубокий дефект, повреждение слизистой оболочки в границах эпителия. Образование эрозии связано с некрозом участка слизистой оболочки. Как правило, эрозии множественны и локализуются преимущественно по малой кривизне тела и пилорического отдела желудка, реже – в двенадцатиперстной кишке (ДПК). Эрозии могуть иметь различную форму при размере от 1-2 мм до нескольких сантиметров. Дно дефекта покрыто фибринозным налетом, края мягкие, ровные и не отличаются от окружающей слизистой оболочки по виду.
Заживление эрозии происходит за 3-4 дня путем эпителизации (полная регенерация) без образования рубца. При неблагоприятном течении возможен переход в острую язву.
Острую язву желудка отличает от хронической хеликобактерассоциированной язвы помимо морфологических особенностей еще и то, что почти всегда удается выявить провоцирующий фактор, при исключении которого заживление язвы и выздоровление происходит достаточно быстро.
Примеры диагнозов:
1. Острый калькулезный холецистит, холецистэктомия (дата); острые стрессовые множественные эрозии и небольшие острые язвы антрального отдела желудка, осложненные кровотечением средней степени тяжести.
2. Ревматоидный артрит; три крупные острые лекарственныеязвы передней стенки тела желудка (прием НПВС Нестероидные противовоспалительные препараты (нестероидные противовоспалительные средства/агенты, НПВП, НПВС, НСПВП, NSAID) — группа лекарственных средств, обладающих обезболивающим, жаропонижающим и противовоспалительным эффектами, уменьшают боль, лихорадку и воспаление.
— индометацина).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
В 1974 г. Forrest и соавторы описали эндоскопические признаки кровотечения из пептической язвы и систематизировали их.
В настоящее время эта классификация получила признание во всем мире.
Классификация Forrest:
Тип F I – активное кровотечение:
— I a – пульсирующей струей;
— I b – потоком.
Тип F II – признаки недавнего кровотечения:
— II а – видимый (некровоточащий) сосуд;
— II b – фиксированный тромб-сгусток;
— II с – плоское черное пятно (черное дно язвы).
Тип F III – язва с чистым (белым) дном.
Этиология и патогенез
Общие сведения
Все симптоматические язвы желудка объединены таким общим признаком, как образование язвенного дефекта слизистой оболочки желудка в ответ на воздействие ульцерогенных факторов (факторы, приводящие к образованию язвы).
1. Симптоматические язвы желудка (чаще стрессовые)
SRMD в ЖКТ проявляется двумя типами поражения слизистой:
— связанная со стрессом гипоксическая травма, которая проявляется диффузным поверхностным повреждением слизистой оболочки (некровящие эрозии, петехиальные кровоизлияния в слизистую);
— дискретными стрессовыми язвами, для которых характерны глубокие очаговые поражения, с проникновением в подслизистую, чаще всего в области дна желудка.
Стресс-индуцированные поражения слизистой в конечном итоге влияют на многие области верхних отделов пищеварительного тракта.
Возникновение симптоматических язв ранее связывали с активацией гипоталамо-гипофизарно-надпочечниковой системы с последующим увеличением выработки кортикостероидных гормонов. Действие последних вызывает повреждение защитного слизистого барьера, острую ишемию слизистой оболочки желудка и ДПК, повышение тонуса блуждающего нерва, нарушения гастродуоденальной моторики.
Современные подходы к патофизиологии процесса не исключают этот механизм, однако представляются многофакторными и связаны, прежде всего, с гипоксией слизистой ЖКТ.
Основные факторы SRMD, признанные на сегодняшний день:
— снижение кровотока;
— повреждения, связанные с ишемией, гипоперфузией и реперфузией.
Приемлемый уровень SaO2 не свидетельствует об адекватности перфузии слизистой. Чаще всего у пациентов в критическом состоянии, находящихся на искусственной вентиляции легких, периферическая сатурация не страдает или страдает умеренно, что не свидетельствует об отсутствии ишемии слизистой желудка и ДПК.
Язвы Кушинга изначально описаны у пациентов с опухолью головного мозга или церебральной травмой, то есть у группы пациентов с высоким внутричерепным давлением. Это, как правило, одиночные глубокие язвы, склонные к перфорации и кровотечению. Они связаны с высоким дебетом соляной кислоты в желудке и расположены обычно в ДПК или желудке.
Обширные ожоги связаны с так называемыми «язвами Курлинга«.
Перечисленные выше факторы возникновения стрессовых язв особенно актуальны у детей и пожилых пациентов.
3. Острые язвы ассоциированные с приемом нестероидных противовоспалительных препаратов (НПВП).
Прием НПВП чаще приводит к образованию хронических язв желудка. Многими авторами по отношению к таким язвам и другим процессам, ассоциированным с приемом НПВП, применяется термин «НПВП-ассоциированная гастропатия». Однако в отдельных случаях, на фоне тяжелой интеркуррентной патологии, прием НПВП прямо провоцирует развитие стрессовых язв и усугубляет кровотечение из них.
В качестве этиопатогенетических факторов развития НПВП-гастропатии рассматриваются следующие:
— локальное раздражение слизистой оболочки желудка (СОЖ) и последующее образование язвы;
— ингибирование синтеза простагландинов (ПГЕ2, ПГI2) и их метаболитов простациклина и тромбоксана А2 в СОЖ, выполняющих функцию цитопротекции;
— нарушение кровотока в слизистой оболочке на фоне предшествующего повреждения эндотелия сосудов после приема НПВП.
Топический повреждающий эффект НПВП проявляется тем, что спустя некоторое время после введения этих препаратов наблюдается повышение проникновения ионов водорода и натрия в слизистую оболочку. НПВП подавляют продукцию простагландинов не только в очагах воспаления, но и на системном уровне, поэтому развитие гастропатии – своеобразный запрограммированный фармакологический эффект этих препаратов.
При приеме НПВП снижается уровень простациклина и оксида азота, что неблагоприятно сказывается на кровообращении в подслизистом слое ЖКТ и создает дополнительный риск повреждения СОЖ и ДПК. Изменение баланса защитных и агрессивных сред желудка приводит к формированию язв и развитию осложнений: кровотечения, перфорации, пенетрации.
4. Прочие механизмы и условия возникновения.
Острая язва желудка, осложненная кровотечением, встречается у пациентов с гипергастринемией, гиперкальциемией (единичные случаи).
Эпидемиология
Возраст: кроме детей младшего возраста
Признак распространенности: Редко
Соотношение полов(м/ж): 2
Болезнь Дьелафуа является относительно редкой причиной кровотечения из верхних отделов желудочно-кишечного тракта.
Факторы и группы риска
I. Для стрессовых язв желудка и для стресс-индуцированных повреждений слизистой желудочно-кишечного тракта (ЖКТ) были сформулированы перечисленные ниже факторы риска (согласно ASHP Commission on Therapeutics and approved by the ASHP Board of Directors, 1998, с дополнениями и изменениями от 2012 г.)
2. Другие факторы риска:
— повреждения спинного мозга;
— множественные травмы : травма более чем одной области тела;
— печеночная недостаточность: уровень общего билирубина > 5 мг/дл, АСТ > 150 Ед/л (или более чем 3-кратное превышение нормальных показателей по верхней границе) или ALT> 150 Ед/л (или более чем 3-кратное превышение нормальных показателей по верхней границе);
Примечание. Некоторые исследователи из США указывают в группе других факторов риска почечную недостаточность (уровень креатинина сыворотки более 4 mg/dL).
II. Язвы, ассоциированные с приемом НПВП
Согласно рекомендациям American College of Gastroenterology (2009 г.) по предотвращению осложнений гастропатии, индуцированной НПВП, всех пациентов можно разделить на следующие группы по степени риска токсического воздействия НПВП на пищеварительный тракт:
1. Высокий риск:
— в анамнезе имеется осложненная язва, особенно недавняя;
— множественные (более 2-х) факторы риска.
3. Низкий риск: отсутствие факторов риска.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Диагностика
Предварительное введение назогастрального зонда для эвакуации сгустков крови и повышения точности эндоскопии не получило всеобщего признания.
Лабораторная диагностика
Анализ кала: определение скрытой крови.
Дифференциальный диагноз
Осложнения
Возможные осложнения:
— шок;
— анемия;
— коагулопатия потребления;
— рецидивы кровотечения.
В соответствии с современными представлениями, риск развития рецидива кровотечения и/или летального исхода ассоциирован со следующими эндоскопическими признаками:
— обнаружение на дне язвы обнаженного сосуда (риск 90%);
— обнаженный сосуд на дне язвы без видимого кровотечения (риск 50%);
— большой несформированный «красный» тромб, закрывающий дефект и не смыкающийся при орошении язвы изотоническим раствором натрия хлорида (риск 25%).
Согласно Международным клиническим рекомендациям по ведению пациентов с неварикозными кровотечениями из верхних отделов желудочно-кишечного тракта (согласительное совещание было проведено в июне 2002 г. под эгидой Канадской ассоциации гастроэнтерологов), риск рецидива кровотечения можно определить согласно представленной ниже таблице.
Статистически достоверные предикторы рецидива кровотечения
Факторы риска
Показатели повышения риска
Язва желудка
Обзор
Язвенная болезнь желудка (язва желудка) — это появление глубоких повреждений на слизистой (внутренней) оболочке желудка.
Наиболее частый симптом язвенной болезни желудка — это жгучая или грызущая боль в центре живота.
Существует две основные причины появления язв. Это бактерия Helicobacter pylori (H. pylori), которая вызывает раздражение желудка или слизистой оболочки начальных отделов тонкого кишечника. А также прием нестероидных противовоспалительных средств (НПВС), таких как ибупрофен или аспирин, которые могут вызвать образование язвенных дефектов.
Язвенная болезнь желудка — распространенное заболевание. Среди взрослого населения нашей страны им страдают около 7–10 человек из ста. Болеть могут люди любого возраста, в том числе и дети, но чаще язва желудка встречается у людей до 50 лет.
Заболевание можно лечить медикаментозно. Обычно используются препараты из группы ингибиторов протонной помпы. Эти средства снижают выработку кислоты в желудке, что создаёт благоприятные условия для заживления язвенного дефекта. В случае, если причиной болезни является бактерия H. pylori, назначается комбинация антибиотиков, которая уничтожает инфекцию, тем самым предотвращая повторное образование язв.
Если язвенная болезнь связана с приемом НПВС, то необходима отмена этих препаратов и назначение ингибиторов протонной помпы, на фоне чего происходит заживление язвы. В исключительных случаях, по состоянию здоровья, бывает необходимо продолжить приём препарата, вызвавшего образование язвы, например, аспирина. Вопросы лечения в такой ситуации решаются индивидуально с лечащим врачом.
Осложнения встречаются у 1 человека из 50 или у 20% больных язвенной болезнью. Наиболее опасными осложнениями язвенной болезни являются: кровотечение из язвы, разрыв всех слоев желудочной стенки в месте язвы — так называемая перфорация, непроходимость выходного отверстия желудка (стеноз привратника) — состояние, когда язва блокирует дальнейшее продвижение еды по пищеварительному тракту. Некоторые из этих осложнений представляют опасность для жизни, поэтому требуют неотложной медицинской помощи. В возрасте старше 70 лет риск смертельных осложнений возрастает.
Если обнаружены причины, вызвавшие появление язвы, то болезнь хорошо поддаётся лечению. Чтобы избежать повторного появления язв, важно правильно оценить причину и назначить необходимое лечение.
Симптомы язвенной болезни
Наиболее распространенным симптомом язвы желудка является жгучая или грызущая боль в верхней части или центре живота. Однако, боль может иметь другую локализацию и распространяться вверх к шее или вниз до пупка.
Боли при язвенной болезни обусловлены:
Длительность боли может быть различной: от минут до нескольких часов. При расположении язвы непосредственно в желудке, боль возникает сразу после приёма пищи. При язвах в двенадцатиперстной кишке (дуоденальных язвах), боль может начаться через два или три часа после еды, так что она может разбудить вас даже среди ночи. Приём пищи и антацидов (лекарств от изжоги, таких как «Маалокс», «Алмагель») обычно облегчает боль при дуоденальной язве, но редко, — при язве желудка.
Более редкими симптомами язвенной болезни являются:
Некоторые больные отмечают, что больше не переносят жирную пищу. Язвенная болезнь желудка часто не вызывают типичных симптомов, а иногда может и вовсе протекают без болей. Поэтому, такое осложнение как желудочное кровотечение, может развиваться без предшествующих болевых ощущений в животе.
Вы обязательно должны обратиться к лечащему врачу, если подозреваете у себя наличие язвенной болезни. В аптеках продается без рецепта ряд средств, которые могут избавить вас от симптомов на короткое время, однако они не устраняют причину заболевания.
Признаками серьезных осложнений язвенной болезни, таких как внутреннее кровотечение или перфорация желудка могут быть:
Если вы испытываете из вышеописанных симптомов, необходимо как можно скорее обратиться к врачу.
Причины язвенной болезни желудка
На развитие язвенной болезни желудка могут повлиять различные факторы: образ жизни, питание, стрессоустойчивость и другие. Однако, основные причины: инфекция и побочные действия лекарств.
В прошлом считалось, что причиной язвенной болезни желудка являются некоторые факторы образа жизни: употребление острой пищи, стресс, курение, злоупотребление алкоголем. Однако, в пользу этого убеждения, на сегодняшний день, мало научных доказательств. И, хотя эти факторы сами по себе не приводят к образованию язв, они могут существенно утяжелять течение болезни.
Кислота и желудочная слизь 
В желудке вырабатывается соляная кислота для переваривания пищи. Стенки желудка покрыта слизью, которая защищает его от агрессивного действия кислоты. H. pylori и НПВС могут разрушать защитную систему желудка, что приводит к образованию язвы.
Независимо от уровня кислотности желудочного сока, медикаментозное торможение выработки соляной кислоты создает оптимальные условия для заживления язвы, позволяет устранить ее причину и предотвратить рецидив болезни.
Инфекция Helicobacter pylori (H. pylori) очень распространена и чаще протекает бессимптомно. Остается неизвестным, почему инфицирование H. pylori у некоторых из нас вызывает развитие болезни, в то время как большинству людей не причиняет вреда.
Доказано, что курение является важным фактором риска, который под силу изменить самому больному. Известны семейные случаи язвенной болезни, что говорит о возможной генетической предрасположенности определенных людей к хеликобактерной инфекции. Некоторые штаммы бактерии являются более агрессивными, чем другие.
Может ли H. pylori вызывать рак?
Риск рака желудка при бессимптомном носительстве Н. pylori (бактерия выявляется при обследовании, но не вызывает симптомов) лишь незначительно больше, чем в среднем в популяции, и лечение инфекции только по этой причине не рекомендовано.
Остается неизвестным, снижается ли этот риск при проведения курса лечения от H. Pylori, если у человека отсутствуют заболевания желудка.
Нестероидные противовоспалительные средства (НПВС) — это лекарственные вещества, которые чаще всего используются для лечения:
Многим пациентам с заболеваниями назначается аспирин. Его постоянный прием позволяет снизить риск инфаркта и инсульта.
НПВС, отпускаются в аптеке без рецепта врача. Наиболее распространённые из них:
При язве желудка не рекомендуется принимать НПВС, так как эти препараты увеличивают риск обострения или рецидива болезни. В качестве альтернативы болеутоляющим можно использовать парацетамол как более безопасное для желудка средство.
Однако, бывают ситуации, когда польза от приема НПВС превышает риск развития язв в желудке. Например, назначение аспирина в низких дозах после недавнего сердечного приступа необходимо для предотвращения повторного инфаркта. В таких случаях для снижения риска язвообразования дополнительно назначают препараты из группы ингибиторов протонной помпы, которые снижают продукцию соляной кислоты в желудке.
Диагностика язвы желудка
На основании симптомов терапевт может заподозрить, что у вас имеется язвенная болезнь желудка. В большинстве случаев вас проверят на H. Pylori, после чего будет назначено соответствующее лечение.
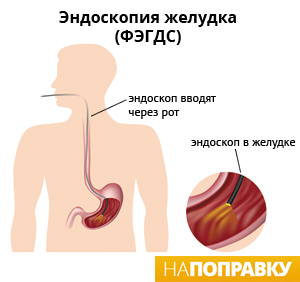
Во время этой манипуляции специалист может взять из желудка или двенадцатиперстной кишки образцы тканей, которые затем исследуют на наличие H. pylori. Процедура ФГДС безболезненная, однако может вызывать значительный дискомфорт. Для снижения негативных ощущений перед исследованием полость глотки обрабатывают спреем с анестетиком. Иногда ФГДС может быть проведена под действием седативных (успокаивающих) препаратов.
После седации (введения седативных препаратов) на протяжении всего исследования вы будете находится в сонном состоянии, останутся лишь лёгкие ощущения происходящего. По окончанию процедуры нельзя садиться за руль, необходимо, чтобы в течение 12 часов с вами находился близкий человек. Если ФГДС была выполнена под местной анестезией, вы можете покинуть клинику сразу по завершению исследования. Садиться за руль можно через 1–2 часа.
Диагностика инфекции H. pylori
Если врач предполагает, что болезнь связана с инфекцией H. pylori (что вероятно, если исключён недавний приём нестероидных противовоспалительных средств), вам могут рекомендовать дополнительное обследование. Методы диагностики H. pylori включают:
При положительном тесте на H. pylori, вам необходимо пройти антихеликобактерное лечение, чтобы избавиться от язвы и предупредить ее повторное появление.
Лечение язвенной болезни
Язвенная болезнь лечится медикаментозно. Выбор лекарственных средств будет зависеть от причины, вызвавшей заболевание: инфекции H. pylori, приема нестероидных противовоспалительных средств (НПВС), либо обеих причин одновременно.
При инфекции H. pylori для уничтожения бактерии и профилактики повторного язвообразования назначается комбинация антибиотиков. Специалисты также называют это лечение эрадикационной терапией.
Если появление язвы вызвано приемом НПВС, и у вас нет инфекции H. pylori, рекомендуется курс ингибиторов протонной помпы(ИПП) длительностью 1–2 месяца. Это снизит выработку соляной кислоты в желудке и позволит язве зажить. Препарат, вызвавший образование язвы необходимо отменить или заменить его на более безопасный. Если отмена препарата не возможна (например, в случае приёма аспирина при заболеваниях), назначается длительное лечение ингибиторами протонной помпы.
Если язва возникла инфекции H. pylori и приема НПВС одновременно, то вам будет назначен курс эрадикационной терапии и двухмесячный прием ИПП. Иногда вместо ИПП назначается другая группа препаратов — блокаторы рецепторов.
Эрадикационная терапия
Эрадикационная терапия заключается в приеме комбинации из 2 или 3 разных антибиотиков с ингибитором протонной помпы (ИПП), так как доказано, что один антибиотик не способен устранить инфекцию. Как правило, назначается двухразовый приём лекарств на протяжении 7–14 дней.
Наиболее распространёнными для эрадикации антибиотиками являются:
Побочные эффекты обычно выражены незначительно и включают:
При умеренно выраженном побочном действии препаратов постарайтесь не прерывать курс лечения. Если у вас появилась частая водянистая диарея или ярко выраженная аллергическая реакция — прекратите приём лекарств.
Не менее чем через 4 недели после завершения курса эрадикационной терапии вам необходимо пройти повторное исследование на наличие H. pylori в желудке. Если тест будет снова положительным, вам назначат дальнейшее лечение — повторный курс эрадикационной терапии с использованием других антибиотиков в комбинации с ИПП.
Ингибиторы протонной помпы (ИПП)
Лекарства из группы ингибиторов протонной помпы(ИПП) блокируют протонные насосы, которые находятся в слизистой желудка и частично отвечают за продукцию соляной кислоты. Снижение количества кислоты в желудке снимает постоянное раздражение язвы и позволяет ей зажить естественным образом.
Омепразол и лансопразол чаще других используются в лечение язвенной болезни. Побочные эффекты обычно выражены незначительно и могут включать:
Побочные эффекты должны прекратиться с окончанием лечения.
Блокаторы рецепторов
Блокаторы рецепторов устраняют эффекты гистамина — белка, стимулирующего выработку соляной кислоты в желудке. Наиболее часто в лечении язвенной болезни используют ранитидин. Побочные эффекты встречаются редко и могут проявляться:
Антациды и альгинаты
Может пройти некоторое время до тех пор, пока вышеупомянутые лекарственные средства начнут действовать в полную силу. Поэтому, для быстрого облегчения состояния, врач может порекомендовать дополнительные препараты из двух групп:
Полагают, что бананы так же способны защищать желудок от действия кислоты. Можете попробовать использовать их вместо антацидов и альгинатов для снятия симптомов.
Необходимость приема НПВС
Если язва в желудке появилась на фоне приема НПВС, необходимо рассмотреть возможность отмены этих лекарственных средств совместно с вашим лечащим врачом. В качестве более безопасной альтернативы обезболивающим может быть назначен парацетамол или наркотический анальгетик в низкой дозе.
Если вы принимаете аспирин в низких дозах для снижения риска тромбообразования, то ваш лечащий врач может отменить его на несколько дней или рекомендовать продолжение терапии под защитой ИПП.
Если врач считает, что дальнейший прием НПВС абсолютно необходим, то вам будет назначен длительный курс ИПП или антагониста рецепторов. Очень важно оценивать потенциальные недостатки и риски, связанные с продолжением приема НПВС, в частности, опасность образования новых язв и повышенный риск осложнений, таких как внутреннее кровотечение и прочих.
Если устранена причина язвенной болезни и проведено своевременное и полное лечение, язва обычно заживает и больше не доставляет беспокойства.
Осложнения язвенной болезни
Осложнения язвенной болезни, вызванной H. pylori, стали встречаться редко с введением эрадикационной терапии. Чаще осложняются язвы, связанные с приёмом НПВС (нестероидных противовоспалительных средств), так как они нередко протекают бессимптомно и своевременно не лечатся.
Осложнения язвенной болезни желудка могут быть опасными и включают:
Некоторые из этих осложнений представляют опасность для жизни, поэтому требуют неотложной медицинской помощи. В возрасте старше 70 лет риск смертельных осложнений возрастает.
Советы по изменению образа жизни
Считается, что такие факторы как питание и стресс напрямую не влияют на появление язв, однако они могут утяжелить течение болезни.
Постарайтесь придерживаться следующих рекомендаций:
Внутреннее кровотечение
Кровотечение является наиболее частым осложнением и наблюдается у 15–20% страдающих язвенной болезнью. Кровотечение может развиться, если язва появляется на месте кровеносного сосуда. Наиболее высокий риск язвенного кровотечения:
Тип кровотечения зависит от расположения и вида повреждённого кровеносного сосуда. Иногда это слабое, но длительное кровотечение, приводящее к развитию анемии (состояние, при котором снижается количество красных кровяных телец (эритроцитов), переносящих кислород).
В других случаях может внезапно развиться обильное кровотечение, проявлениями которого является рвота в виде кофейной гущи и черный дегтеобразный стул.
Пациентам, у которых развилось массивное желудочное кровотечение, всегда требуется проведение эндоскопического исследования (ФГДС) для уточнения источника кровотечения. Нередко кровотечение можно остановить во время процедуры.
После остановки кровотечения, пациенты остаются под медицинским наблюдением в больнице, им проводится курс внутривенных инъекций ИПП (ингибиторов протонной помпы). Такое лечение снижает количество кислоты в желудке, способствует образованию кровяного сгустка и окончательной остановке кровотечения.
Массивное кровотечение может потребовать переливания крови. Иногда необходимо оперативное лечение: ушивание кровоточащего сосуда.
Перфорация (прободение) язвы
Более редким осложнением язвенной болезни является перфорация, то есть образование сквозного отверстия в стенке желудка. Перфорация встречается у 5–15% страдающих язвенной болезнью желудка.
Перфорация потенциально опасна для жизни: бактерии через отверстие в стенке желудка попадают в брюшную полость и инфицируют брюшину (оболочку, покрывающую внутренние органы). Это состояние называется перитонитом. Наиболее характерным симптомом перитонита является внезапная боль в животе, которая неуклонно нарастает.
Перитонит часто осложняется сепсисом, когда инфекция попадает в кровь и быстро распространяется на другие органы. Это несет в себе риск развития недостаточности многих органов и может закончится смертью, если своевременно не начать лечение. Перитонит является неотложным состоянием, потому что в брюшине нет защитных механизмов для борьбы с инфекцией. При перитоните необходима госпитализация, введение антибиотиков, чтобы своевременно устранить инфекцию и хирургическое ушивание прободной язвы в желудке.
Непроходимость выходного отверстия желудка (стеноз привратника)
В некоторых случаях воспаление или рубец на месте язвы желудка могут препятствовать нормальному прохождению пищи по тракту. Это состояние называется непроходимостью выходного отверстия желудка или стенозом привратника.
Стеноз привратника встречается в 6–15% случаев язвенной болезни желудка. Симптомы стеноза привратника включают:
Для подтверждения места и вида стеноза необходимо провести эндоскопическое исследование. Если нарушение проходимости вызвано воспалением, то в лечении используются ИПП (ингибиторы протонной помпы) или блокаторы рецепторов.
Если непроходимость вызвана рубцовой тканью, требуется хирургическое вмешательство. В некоторых случаях возможно расширение места сужения с помощью раздувающегося баллончика, который вводят в желудок с помощью эндоскопа. При более выраженных рубцовых изменениях, требуется хирургическое удаление пораженной части желудка с восстановлением его целостности.
К какому врачу обратиться при язве желудка и двенадцатиперстной кишки?
С помощью нашего сервиса вы можете найти хорошего гастроэнтеролога или выбрать гастроэнтерологическую клинику, где можно пройти всестороннюю диагностику и лечение.
Язвенной болезнью желудка болеют, примерно около 10-12% взрослого населения, около 400-500 случаев заболевания, приходится на 100 тысяч населения. В странах СНГ около 12 случаев, приходится на 10 тысяч населения. Чаще, заболевание встречается среди городского населения, возможно, это связанно с психоэмоциональным фактором и питанием. Мужчины, болеют язвенной болезнью чаще, чем женщины. Женщины, чаще заболевают в среднем возрасте (во время менопаузы), связанно с гормональной перестройкой организма.
Анатомия и физиология желудка
Механизм образования язвы желудка
Язва желудка, представляет собой дефект слизистой оболочки желудка, редко ˃1см (иногда подслизистой), окружённый воспалительной зоной. Такой дефект образуется, в результате действия некоторых факторов, которые приводят к дисбалансу между защитными факторами (желудочная слизь, гастрин, секретин, гидрокарбонаты, слизисто-эпителиальный барьер желудка и другие) слизистой желудка и факторами агрессии (Helicobacter Pylori, соляная кислота и пепсин). В результате действия некоторых причин, происходит ослабление действия и/или снижение выработки защитных факторов и усиление выработки факторов агрессии, в результате чего не резистентный участок слизистой желудка, подвергается воспалительному процессу, с последующим образованием дефекта. Под действием лечения, дефект зарастает соединительной тканью (образуется рубец). Участок, на котором образовался рубец, не обладает функциональной способностью (секреторной функцией).
Подпишитесь на Здоровьесберегающий видеоканал

Причины язвы желудка
Факторы, приводящие к образованию язвы желудка
Симптомы язвы желудка в период обострения
Осложнения язвы желудка, прободная язва желудка (перфорация язвы)
Диагностика язвенной болезни желудка
Для диагностики язвенной болезни желудка очень важно тщательно собрать анамнез (жалобы больного, появление боли связанные с приёмом пищи, наследственную предрасположенность, сезонность).
При объективном обследовании больного – пальпация живота, наблюдается напряжение брюшной стенки в подложечной области и в левом подреберье.
Лечение язвы желудка
Диета при язве желудка
При лечении язвы желудка, диетотерапия должна быть обязательным компонентом. В первую очередь необходимо исключить употребление алкоголя, крепкий кофе. Пища должна быть щадящей для слизистой желудка (термически и механически), и не вызывающая усиление секреции желудочного сока. Поэтому из рациона необходимо исключить грубую пищу, холодную или горячую, острая, горькая, а так же жареная еда. Запрещается жирная и солёная еда, консервы, колбасы. Продукты (чеснок, лук, редиска и другие), повышающие аппетит, так же приводят к усиленному выделению желудочного сока, поэтому их так же необходимо исключить.
Пища для больного язвой желудка, должна быть тёплой, в жидком или протёртом виде, варенная или приготовленная на пару. Больной должен соблюдать режим питания, кушать маленькими порциями 5 раз в день, снизить общую суточную калорийность до 2000 ккал/сут. Очень хорошим вяжущим эффектом обладает молоко, поэтому рекомендуется каждое утро и на ночь, выпить стакан молока. Так же хорошим эффектом обладают гидрокарбонатные минеральные воды, которые способствуют ощелачиванию желудочного содержимого, к ним относятся Боржоми, Ессентуки №4, Аршан, Буркут и другие.
Так же рекомендуется больному употреблять успокоительные чаи (из мелиссы, мяты). Еда должна быть богата витаминами, минералами и белками, поэтому в рационе обязательно должны присутствовать блюда, приготовленные из овощей. Молочные продукты: творог, кефир, сливки, не жирная сметана, регулируют восстановительные процессы в организме. Рыбные и мясные блюда можно употреблять, из не жирных сортов (мясо курицы, кролика, окунь, судак). Для более быстрого заживления язвенной поверхности, в рацион включают жиры растительного происхождения (например: оливковое масло, облепиховое). Очень хорошо каждое утро в рацион включить молочную кашу (овсяную, рисовую, гречневую). Хлеб белый или серый, лучше употреблять не свежий (вчерашний), а так же сухарики.
Что такое язва желудка
Советы при язве желудка
1. О чем надо помнить в первую очередь при лечении язвы желудка?
Во всех случаях язвы желудка необходимо исключить злокачественную опухоль. Ее обнаруживают примерно в 10% случаев.
2. Какие исследования выполняют при подозрении на язву желудка?
Наилучшим методом является ЭГДС, при которой выполняют множественные биопсии кратера язвы. Рентгенологическое исследование верхнего отдела ЖКТ может помочь в установлении диагноза, однако не является определяющим. Диагноз ставится на основании результатов биопсии. Во время ЭГДС также можно выполнить тест CLO для выявления Я. pylori.
3. Как классифицируют язвы желудка?
— I тип. Язва вырезки желудка или самой нижней части малой кривизны
— II тип. Язва желудка + язва двенадцатиперстной кишки
— III тип. Язва препилорического отдела
— IV тип. Язва желудочно-пищеводного перехода/проксимальной кардии
— V тип. Любая язва вследствие приема НПВП или аспирина
4. Какой тип язвы желудка встречается чаще всего?
5. Чем доброкачественные язвы желудка отличаются от язв двенадцатиперстной кишки?
Доброкачественные язвы желудка плохо поддаются лечению, чаще рецидивируют и приводят к осложнениям. Вероятно, что у язвенной болезни желудка и рака желудка общая причина — атрофический гастрит, вызванный H. pylori. В то же время те факторы, что ведут к развитию язвы двенадцатиперстной кишки, препятствуют развитию рака желудка.
6. Каким образом язвенная болезнь желудка связана с H. pylori?
H. pylori вызывает хронический активный гастрит, который считают причиной образования язвы, хотя причинно-следственная связь здесь четко не установлена. Важную роль также могут играть другие факторы, такие как местное нарушение нейтрализации кислоты, что ведет к диффузии кислоты в слизистую желудка, или к гиперсекреции кислоты (при язвах II и III типов).
7. Как долго можно лечить язву консервативно?
Комбинацию антагониста Н2-рецепторов или ингибитора протонового насоса со средствами против Н. pylori можно применять в течение 6-12 педель по показаниям. Затем выполняют повторную ЭГДС для оценки язвы. Если не обнаружено злокачественного новообразования, то лечение можно продлить еще на 12 педель.
8. Зачем уничтожать Н. pylori при язве желудка?
11. Назовите показания к оперативному лечению при доброкачественных язвах желудка.
Показаниями являются кровотечение, перфорация, обструкция или неудовлетворительный результат консервативного излечения.
12. Какая операция является основной при доброкачественной язве желудка?
Стандартными операциями являются резекция 50% желудка или антрумэктомия (включая зону язвы).
13. Что предпринять в экстренной ситуации (кровотечение/перфорация)?
При стабильной гемодинамике: стволовую ваготомию и дистальную резекцию. При нестабильной гемодинамике: стволовую ваготомию и дренирующую операцию с биопсией и иссечением/прошиванием язвы.
14. Как часто повторяется кровотечение, если язва не иссечена?
15. Что такое гигантская язва желудка?
Язва > 3 см в диаметре, обычно расположенная по малой кривизне. В этом случае вероятность злокачественного новообразования составляет около 30%; и эта вероятность тем больше, чем больше диаметр. В связи с риском злокачественной опухоли показана ранняя операция, которую можно дополнить ваготомией.
16. Что такое язва Кушинга (Cushing)?
Язва, образующаяся у тяжелобольных людей с поражением центральной нервной системы.
17. Что такое язва Курлинга (Curling)?
Язва, которая развивается у тяжелобольных с ожогами.
18. Что такое язва Дьелафуа (Dieulafoy)?
Эрозия слизистой желудка, возникающая над сосудистой мальформацией, и поэтому язва Дьелафуа осложняется кровотечением. Появление такой язвы никак не связано с хроническим воспалением.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в оглавление раздела «Хирургия»
Труднорубцующиеся гастродуоденальные язвы

Вопросы клиники, диагностики и лечения труднорубцующихся язв (ТРЯ) желудка и двенадцатиперстной кишки (ДК) сохраняют свою актуальность, несмотря на достигнутые успехи в лечении язвенной болезни (ЯБ).
Вопросы клиники, диагностики и лечения труднорубцующихся язв (ТРЯ) желудка и двенадцатиперстной кишки (ДК) сохраняют свою актуальность, несмотря на достигнутые успехи в лечении язвенной болезни (ЯБ). Их частота после введения в клиническую практику ингибиторов протонной помпы (ИПП) существенно сократилась, однако проблема ТРЯ по-прежнему не исчезла с повестки дня. Это относится и к лечебно-диагностическим аспектам и к определению самого понятия ТРЯ.
По мнению А. А. Шептулина к труднорубцующимся (торпидным, резистентным, длительно не заживающим) гастродуоденальным язвам относят язвы, не рубцующиеся в течение 12 недель. По другим данным, к длительно нерубцующимся язвам относят язвенные дефекты, срок заживления которых на фоне стандартной терапии превышает 6 недель при локализации в желудке и 4 недели при локализации в ДК [1]. Существует точка зрения, согласно которой ТРЯ считаются язвы ДК, не рубцующиеся в течение 6–8 недель, язвы желудка — в течение 10–12 недель [2]. Таким образом, в настоящее время нет единого мнения о том, какие язвы следует считать труднорубцующимися. Это приводит к тому, что данные о частоте ТРЯ варьируют от 1% до 10% и даже 22–23% [3–5]. С другой стороны, определение ТРЯ, основанное только на сроках заживления, не дает представления о проводимом лечении (блокаторы Н2-рецепторов гистамина, ИПП, комбинированная терапия с использованием гастропротекторов), которое и было неэффективным. В настоящее время препаратами выбора в лечении ЯБ являются ИПП, поэтому резистентность к этой группе препаратов и должна присутствовать в определении. Вопрос о дозе ИПП, в контексте рефрактерности к терапии, также является дискутабельным: доза препарата должна быть достаточной для подавления желудочной секреции и купирования симптомов, при этом она может быть как стандартной, так и двойной или большей. А. Lanas и соавт. к рефрактерным дуоденальным язвам относят те, которые не зажили при использовании полной дозы Н2-блокаторов за 8 недель или ИПП — за 6 недель; к рефрактерным желудочным язвам — язвы, не зарубцевавшиеся за 12 недель лечения Н2-блокаторами или за 8 недель терапии ИПП [6]. По мнению J. J. Kim и соавт. (2007) рефрактерными следует считать язвы, не зажившие за 12 недель лечения ИПП или быстро рецидивировавшие после прекращения антисекреторной терапии.
По нашему мнению, к ТРЯ следует относить язвы, которые не зарубцевались или не показали существенной динамики заживления при эндоскопическом исследовании при адекватной антихеликобактерной и антисекреторной терапии (ИПП) в течение 4 и 6 недель (для дуоденальных и желудочных язв соответственно) при исключении их симптоматического характера.
Последнее дополнение представляется важным, так как причин и факторов, ассоциированных с пептической язвой, достаточно много. Так, A. H. Soll выделяет следующие [7] (табл.).
Более привычным представляется выделение симптоматических язв в отдельную (от ЯБ) категорию. К ним относят:
Cимптоматические язвы следует иметь в виду при плохом заживлении язвенного дефекта, так как в ряде случаев они характеризуются резистентностью к противоязвенной терапии [12].
Многочисленные данные, полученные за последние годы, позволяют считать хеликобактерную инфекцию ключевым фактором в патогенезе ЯБ. Использование современных стандартизованных схем эрадикационной терапии способствовало снижению частоты ТРЯ и рецидивов в последнее десятилетие. Известно, что Нelicobacter pylori замедляет заживление язвенного дефекта, нарушая миграцию эпителиоцитов, реэпителизацию, усиливая апоптозную активность фибробластов lamina propria и снижая кровоток в краях и дне язв, активизируя матриксные металлопротеиды [13–16]. H. pylori вырабатывает целый ряд ферментов, повреждающих защитный барьер слизистой оболочки, а также цитокины, которые активируют иммунокомпетентные клетки, обуславливая развитие хронического воспаления [17, 18]. К факторам, обуславливающим рефрактерность к терапии, ряд авторов относят: реинфекцию и большую устойчивость кокковых форм к воздействию внешней среды, суперинфекцию, полиморфизм бактерий, распространение различных мутантов с различной генетической структурой, обладающих устойчивостью к химиотерапевтическим препаратам [19, 20–23].
Существует точка зрения, согласно которой тяжесть ЯБ не зависит от наличия инфекции H. pylori (ей отводится ведущая роль в затяжном течении заболевания), а замедляет репарацию мукозная микрофлора за счет усиления воспалительно-дистрофических процессов в тканях. Мукозная флора (более 20 видов и родов), обладающая патогенными свойствами, выявляется в 72,3% при ТРЯ и приводит к формированию патомикробиоциноза, соответствующего дисбактериозу 3–4 степени [13, 32, 38–40].
Также не достаточно изучено влияние вирусной инфекции (вирус герпеса 1-го типа, цитомегаловирус) на формирование ТРЯ, хотя определенная роль вирусов в образовании язв и признается [7]. Так, висцеральная форма герпетической инфекции мигрирует в верхние отделы желудочно-кишечного тракта со слизистой ротоглотки, в слизистую пищевода и далее либо по блуждающему нерву. Характер течения воспаления носит хронический рецидивирующий характер на фоне развивающейся иммуносупрессии, что является провоцирующим фактором реактивации инфекционного процесса. На слизистой появляются множественные овальные эрозии с гиперемированным дном, часть из которых покрыта фибринозными пленками. С помощью рентгенологического исследования с бариевой взвесью выявить ранние изменения пищевода и отличить герпетическое поражение от воспаления, вызванного другими возбудителями, невозможно. При эзофагогастроскопии находят на слизистой везикулы и мелкие эрозии с отвесными краями, нередко покрытые фибринозными пленками. Впоследствии эрозии увеличиваются в размерах и сливаются с образованием множественных язв. Для постановки диагноза нужна биопсия — обычная (из края язвы) или щеточная. На цитологической картине отмечаются характерные признаки: баллонная дистрофия эпителия и внутриядерные эозинофильные включения, окруженные зоной просветления; в мазках обнаруживаются гигантские эпителиальные клетки. Диагностическое значение имеет выделение вируса в культуре клеток, что занимает несколько дней. Противовирусные средства облегчают состояние больного и ускоряют заживление эрозий, однако необходимо иммунокоррегирующее действие для увеличения продолжительности периода ремиссии. В этом плане определенный практический и теоретический интерес представляют полученные нами данные при испытании препарата Панавир в рубцевании язвы вообще и рубцевании длительно не заживающих язв в частности.
Панавир — российский противовирусный и иммуномодулирующий препарат растительного происхождения, состоящий из гексозных гликозидов, назначали в дозе 5 мл 0,004% раствора для внутривенного введения в ампулах через день в течение 10 дней. На период болей в животе назначался Альмагель в дозе 15 мл 4 раза в день за 1 час до еды. В исследование были включены 30 пациентов с ЯБ (21 мужчина и 9 женщин), ассоциированной с H. pylori, в стадии обострения, язвенная болезнь желудка (ЯБЖ), 8 пациентов) с локализацией язв в теле или в антральном отделе желудка (АЖ) (по 4 больных в каждой), язвенная болезнь двенадцатиперстной кишки (ЯБДК, 22 пациента). Возраст пациентов колебался в пределах от 18 до 65 лет (средний возраст 42,3 ± 4,1 года). Длительность заболевания у больных составила в среднем 6,8 ± 0,5 года. Оценивались сроки заживления и НР-статус пациентов. Следует отметить, что до лечения у 4 больных (2 — с язвой в теле желудка и 2 — с язвами в антральном отделе) язвы носили торпидный характер: терапия блокаторами протонной помпы и гастропротекторами в адекватной дозе в течение 2–4 месяцев не привела к заживлению язв. Назначение Панавира сопровождалось полным рубцеванием язв тела желудка через две недели и язв АЖ через три недели от начала терапии. Оценивая влияние Панавира на H. pylori, обнаружили, что у 4 больных зафиксировано исчезновение H. pylori, a y 6 пациентов — уменьшение степени обсемененности H. pylori в слизистой оболочке. Причем противомикробной активностью препарат не обладает, следовательно, этот эффект можно связать с влиянием на иммунную систему. У тех больных с персистенцией H. pylori, у которых иммунная система была «готова» к тому, чтобы справиться с HP-инфекцией, влияние препарата оказалось достаточным для того, чтобы либо уменьшить степень обсемененности H. pylori слизистой оболочки, либо элиминировать H. pylori полностью.
Особое внимание привлекает возможность использования Панавира в лечении больных с ТРЯ, у которых на его фоне произошло рубцевание язвы в течение ближайших двух недель. Это вселяет надежду на то, что у больных с ТРЯ Панавир окажется препаратом выбора. Возможной точкой приложения препарата в терапии ТРЯ может оказаться иммунная система/вирусная инфекция, а также выявленные антиульцерогенное и репаративное свойства Панавира, которые позволят на раннем этапе ускорить защитные факторы слизистой желудка и значительно сократить период рубцевания хронической язвы.
В последнее десятилетие отмечено увеличение НР-негативных форм ЯБДК, при этом исходы лечения достоверно хуже у НР-негативных пациентов, особенно если эрадикационная терапия назначается эмпирически [24]. Распространенность ЯБДК, не ассоциированной с H. pylori, стала увеличиваться: от 2–3,0% в Японии и Великобритании до 45,0% в Австралии (цит. по В. А. Исакову, И. В. Доморадскому, 2003). В России H. pylori не выявляется у 13,0–30,0% больных ЯБ; у 15,0% больных ЯБДК и 41,0% больных ЯБЖ отсутствуют значительные титры всех фракций Ig к H. pylori [25, 26].
К причинам рефрактерности может быть отнесена неэффективность антисекреторной терапии ИПП вследствие резистентности, быстрой метаболизации: у 9–18% пациентов не удается достичь адекватного снижения уровня кислотообразования, что способствует сохранению болевого синдрома и увеличению сроков рубцевания язвенного дефекта [12, 28]. Недостаточность подавления желудочной секреции может наблюдаться вследствие резкого увеличения кислотной продукции при гастриноме, множественной эндокринной неоплазии 1-го типа, мастоцитозе, гиперплазии/гиперфункции антральных G-клеток. В этой ситуации показано проведение суточной рН-метрии на фоне приема ИПП с подбором адекватной дозы препарата, изучение уровня гастрина и количества пилорических G-клеток.
Таким образом, у части пациентов рефрактерность гастродуоденальных язв может быть связана с неэффективностью эрадикации вследствие формирования резистентности к антибактериальным средствам, замедлением репарации мукозной флорой или вирусной инфекцией, недостаточным угнетением секреции соляной кислоты и формированием HP-негативных язв.
К факторам, замедляющим рубцевание язвы, относят пожилой возраст и мужской пол: среди больных с ТРЯ преобладают лица старше 40 лет — 72,2–80,0%, соотношение женщины и мужчины составляет 1:6–8 [29–31]. Это связывают с большой распространенностью среди мужчин вредных привычек (курение, злоупотребление алкоголем) и более высокими показателями кислотообразующей функции желудка, большей площадью язвенного дефекта [31, 33]. Другие исследователи указывают, что у женщин в 53,8% случаев формируется атипичное течение ЯБ с медленным рубцеванием язвы в 18,0% случаях в климактерическом периоде в связи с угасанием гормональной активности яичников [34].
Из других факторов важная роль в формировании ТРЯ придается сопутствующей патологии других органов пищеварения, дыхательной, эндокринной и сердечно-сосудистой систем. Сочетание ЯБ с другой патологией создает определенные трудности в диагностике и снижает эффективность базисной терапии. При выборе терапии возникает необходимость учитывать ее влияние, как положительное, так и отрицательное, на развитие полиморбидной причинно-следственной трансформации [35–37].
Нарушение кровообращения в серозной оболочке желудка и ДК считают одним из важных патогенетических факторов развития длительных трофических нарушений в гастродуоденальной зоне вследствие гипоксии [41, 42]. Гипоксически-дистрофические изменения связаны с нарушением центральной и периферической гемодинамики, влиянием продуктов перекисного окисления липидов (ПОЛ), которые способны вызывать повышение тонуса сосудов, снижение скорости кровотока примерно на 24,4%, усиление существующей гипоксии и как следствие — снижение уровня гастральных муцинов [43]. У больных с ТРЯ ДК выявлены нарушения микроциркуляции различной степени выраженности в 86,4% случаях, у больных с ТРЯ желудка — в 81,2– 90,85% [32].
Традиционный подход к лечению ЯБ не всегда решает проблему, о чем свидетельствует сам факт существования длительно незаживающих язв. В то же время отмечают, что при эрадикации H. pylori язвы рубцуются быстрее и качественнее [44]. В условиях нарастания экспансии мутагенных штаммов H. pylori, обладающих резистентностью к действию эрадикационных средств, необходимым условием эффективного лечения является подавление хеликобактерной инфекции, что достигается использованием эффективных ИПП, иногда высокими дозами их, использованием достаточных доз антибактериальных препаратов и достаточной продолжительностью лечения [45–47].
Центральное место в лечении ЯБ занимают ИПП. Представляется целесообразным использование следующей тактики их применения. При сохранении болевого синдрома на 3–5 сутки от начала лечения ИПП необходимо проведение суточной внутрижелудочной рН-метрии и фармакологической пробы с антисекреторными препаратами для исключения рефрактерности или быстрого метаболизирования ИПП [12]. При невозможности осуществления рН-метрической пробы у пациентов с сохраняющимся болевым синдромом необходима смена антисекреторного средства с назначением препарата следующего класса [48, 49]. Согласно другой точке зрения, терапия ТРЯ должна осуществляться более высокими дозами ИПП до полного заживления язв с поддерживающей терапией в течение года [29].
С целью оптимизации регенераторно-репаративных процессов применяют даларгин, различные методы низкоинтенсивной лазерной терапии [50–52]. Под влиянием лазерного излучения возрастают реологические параметры желудочной слизи: предел упругости геля повышается в 1,5 раза, его эффективная вязкость в 1,6 раза, отмечается рост фагоцитарной активности нейтрофилов и нормализация показателей гуморального иммунитета с достоверным улучшением микроциркуляции в области язвенного дефекта [52, 54, 55]. Для преодоления резистентности и повышения эффективности лечения проводят коррекцию дисбиоза Лактобактерином, Бифиформом [53].
При сочетанной патологии снижается эффективность базисной терапии, исключается возможность использования монотерапии, что диктует необходимость целенаправленного подбора медикаментов. Наиболее универсальными лекарственными средствами считают антагонисты кальция и бета-адреноблокаторы, поскольку они оказывают лечебное воздействие не только на сердечно-сосудистую систему, но и на желудочно-кишечный тракт. Включение в терапию Коринфара и ингибиторов ангиотензинпревращающего фермента, особенно в сочетании с внутривенным лазерным облучением, является патогенетически оправданным и клинически эффективным, т. к. ускоряет ликвидацию болевого и диспептического синдромов, сокращает сроки и увеличивает процент рубцевания язв, способствует нормализации гемостатической, микроциркуляторной, секреторной и моторной функции желудка [52, 56]. При ЯБ, протекающей с артериальной гипертензией, рекомендуют Ангинин, Трентал (пентоксифиллин), Курантил, Дипиридамол, Танакан с целью улучшения микроциркуляции.
В заключение следует отметить следующие моменты.
Необходимо общепринятое определение ТРЯ, которое может быть выработано на основе консенсуса, широкого обсуждения в периодической печати, на очередном съезде гастроэнтерологов. Это позволит выработать конкретный диагностический алгоритм, сравнить предлагаемые способы лечения, разработать и оценить новые.
Лечебно-диагностические подходы на первом этапе должны опираться на определение и эрадикацию H. pylori и адекватную кислотосупрессию, с использованием при необходимости суточной рН-метрии. При отсутствии эффекта от этих мероприятий вторым этапом является проведение дифференциальной диагностики с симптоматическими язвами.
Сообщения о возможности использования новых (медикаментозных и немедикаментозных) способов лечения (репарантов, пробиотиков, лазерной терапии, иммуномодулирующей, противовирусной терапии и пр.) по существу не выходят за рамки пилотных исследований. Это не позволяет рекомендовать их к использованию вне рамок подобных испытаний.
При наличии сопутствующей патологии выбор препаратов для ее лечения должен учитывать их возможное как негативное, так и позитивное действие на течение ЯБ.
Литература
О. Н. Минушкин, доктор медицинских наук, профессор
Л. В. Масловский, доктор медицинских наук, доцент
ФГУ Учебно-научный медицинский центр УД Президента РФ, Москва
Язвенная болезнь:современные подходы к диагностике и терапии
В 1586 году Марцелл Донатус Мантуи при вскрытии впервые описал язву желудка, а почти век спустя, в 1688 году, Йоханнес фон Мараульт — язву двенадцатиперстной кишки [1].
В 1586 году Марцелл Донатус Мантуи при вскрытии впервые описал язву желудка, а почти век спустя, в 1688 году, Йоханнес фон Мараульт — язву двенадцатиперстной кишки [1]. Однако, несмотря на совершенствование профилактических и лечебно-диагностических методов, среди болезней органов пищеварения язвенная болезнь (ЯБ) продолжает оставаться одной из наиболее частых причин обращения больных за медицинской помощью, и сегодня сложно представить себе практикующего врача, который бы не был знаком с данной патологией.
В Международной классификации болезней X пересмотра термин ЯБ отсутствует, что отражает два современных подхода к пониманию сути заболевания: с одной стороны, рассмотрение пептической язвы как гетерогенной группы заболеваний, объединенных наличием хронического язвенного дефекта в гастродуоденальной зоне, а с другой — как нозологической единицы (болезни) с неким обобщенным взглядом на патогенез, клинические проявления и стандартизованную терапию. Оба эти подхода отражены и в определении заболевания: «Пептическая ЯБ (синонимы: дуоденальная язва, желудочная язва) — образование язвы в желудке или двенадцатиперстной кишке, являющееся результатом дисбаланса между протективными факторами слизистой оболочки и разнообразными факторами, повреждающими слизистую оболочку, понимаемыми как «этиология» [2].
Среди этиологических факторов ульцерогенеза гастродуоденальной зоны (табл.) доминируют инфицирование Нelicobacter pylori и прием нестероидных противовоспалительных средств (НПВП). Собственно сама бактерия вызывает сравнительно скромные повреждения эпителия — уплощение и местами исчезновение микроворсинок в местах контакта с H. pylori, уменьшение количества и объема секреторных гранул с соответствующим уменьшением секреции слизи. Однако главное в ульцерогенезе — обусловленные инфектом изменения сигнальных систем. В ответ на действие сигнальных молекул (прежде всего, провоспалительных цитокинов) в слизистую оболочку проникают нейтрофильные лейкоциты, которые в свою очередь разрушают межклеточные контакты своими ферментами и свободными радикалами кислорода с нарушением целостности слизистой оболочки и образованием поверхностного дефекта. Однако хорошо известно, что такие дефекты слизистой оболочки могут очень быстро заживать, не оставляя не только последствий, но и следов.
При поверхностных повреждениях происходит их аварийное закрытие за счет миграции эпителия из краев, притом даже без усиления пролиферации. Однако персистирование инфекции задерживает заживление язв, являясь главной причиной рецидивов. H. pylori тормозит первую — аварийную реакцию слизистой оболочки на повреждение — миграцию эпителия, необходимую для скорейшего закрытия дефекта; стимулирует апоптоз, тем самым усиливая гибель клеток в краях язв и затрудняя заживление, а также подавляет синтез эпидермального фактора роста с блокадой рецепторов к нему; вызывает нарушение микроциркуляции и трофики ткани.
Основной механизм развития язв желудка и двенадцатиперстной кишки, ассоциированных с приемом НПВП, связан с блокированием синтеза простагландинов. Снижение синтеза простагландинов приводит к уменьшению синтеза слизи и бикарбонатов, являющихся основным защитным барьером слизистой оболочки желудка от агрессивных факторов желудочного сока. В свою очередь снижение синтеза простациклина и оксида азота неблагоприятно сказывается на микроциркуляции и создает дополнительный риск повреждения слизистой оболочки желудка и двенадцатиперстной кишки. Изменение баланса защитных и агрессивных сред желудка приводит к формированию язв и развитию осложнений: кровотечений, перфорации, пенетрации.
Уровень распространенности в популяции этиологических факторов ЯБ определяет и современные эпидемиологические тенденции заболевания. Так, если еще в 70–80-е годы прошлого столетия считалось общепризнанным, что каждый десятый человек в своей жизни может заболеть ЯБ, то сейчас распространенность ЯБ снизилась в несколько раз и составляет, например, в США 2,5% [3]. В то же время при сохранении на прежнем уровне частоты перфорации язв существенно возросла частота язвенных кровотечений (причем за счет язв желудочной локализации), что обусловливается растущим приемом НПВП и Аспирина (рис.). Однако только инфицированием H. pylori и приемом НПВП не исчерпываются все этиологические факторы ЯБ. Около 5% язвенных дефектов гастродуоденальной зоны в восточной популяции и около 30% — в западной не ассоциированы с H. pylori/НПВП [4].
Рассмотрению причинных факторов язвообразования гастродуоденальной зоны посвящены тысячи исследовательских работ и обзоров, и лишь беглое описание особенностей ульцерогенеза потребовало бы отдельной публикации. Лечащий врач в каждом клиническом случае должен стремиться к максимально полному выяснению этиологических факторов, их влияния либо на усиление факторов агрессии (усиление воздействия кислотно-пептического фактора, связанное с увеличением продукции соляной кислоты и пепсина; нарушение моторно-эвакуаторной функции желудка и двенадцатиперстной кишки: задержка или ускорение эвакуации кислого содержимого из желудка, дуоденогастральный рефлюкс), либо на угнетение факторов защиты (резистентность слизистой оболочки к действию агрессивных факторов; слизеобразование; адекватная продукция бикарбонатов; активная регенерация поверхностного эпителия слизистой оболочки; достаточное кровоснабжение слизистой; нормальное содержание простагландинов в стенке слизистой оболочки; иммунная защита).
Важно отметить, что многие из указанных факторов агрессии и защиты генетически детерминированы, а равновесие между ними поддерживается согласованным взаимодействием нейроэндокринной системы, включающей кору головного мозга, гипоталамус, периферические эндокринные железы и гастроинтестинальные гормоны и полипептиды.
Сегодня установлен ряд генетических факторов, наличие которых способствует возникновению язвенной болезни:
Диагностический процесс ЯБ включает анализ клинических проявлений заболевания, сбор анамнеза, осмотр пациента, проведение общеклинических лабораторных тестов, эзофагогастродуоденоскопии с биопсийным исследованием, диагностику инфекции H. pylori, а также (при необходимости) других тестов. В российской популяции, где уровень инфицированности взрослого населения в ряде регионов достигает 90%, необходимо убедиться в отсутствии бактерии в данной клинической ситуации, критично оценить как примененные методы диагностики, так и оценить вероятность ложноотрицательного результата в данном клиническом случае. Если все же отсутствие инфекта доказано, врач получает дополнительный стимул к поиску других этиологических факторов язвообразования гастродуоденальной зоны.
При всей кажущейся простоте вопроса клинические симптомы ЯБ требуют особого внимания. Кому из врачей, прошедших стажировку, не знакомо описание классических стигм гастродуоденальной язвы? Традиционное описание болевого синдрома — это ночные, голодные, поздние боли локализации язвы в двенадцатиперстной кишке и ранние боли при желудочной локализации. Однако в последние десятилетия симптомы и течение ЯБ стали полиморфны, маскируясь диспептическими явлениями неопределенного характера, а в определенном проценте случаев (около 10%) заболевание не имеет клинических проявлений [6]. Гастродуоденальные язвы у большинства пожилых больных протекают со стертой клинической картиной и нередко манифестируют осложнениями, частота которых увеличивается от 31% в возрасте 60–65 лет до 76% в возрасте 75–80 лет. Более 60% кровотечений из язвенных дефектов гастродуоденальной зоны возникает у лиц старше 60 лет, которые чаще страдают хроническими заболеваниями, чаще, чем лица молодого возраста, принимают НПВП/Аспирин.
После установления диагноза ЯБ необходимо принять решение о том, где лечить пациента. Соблюдение стандартов терапии с применением высокоэффективных и безопасных средств позволяет достичь сходных результатов терапии как при амбулаторном, так и при стационарном лечении [7, 8]. Показаниями к госпитализации являются: впервые выявленная ЯБ (исключение симптоматических язв) и/или глубокие язвы; стойкий и выраженный болевой синдром продолжительностью более 7 дней; проведение дифференциального диагноза с опухолевым процессом); большие (более 2 см) и длительно (более 4 недель) не рубцующиеся язвы (необходимость дообследования, индивидуального подбора медикаментозных и немедикаментозных средств лечения); ослабленные больные или ЯБ на фоне тяжелых сопутствующих заболеваний. Если терапия в период обострения заболевания проводится в амбулаторных условиях, пациент должен ограничить физическую активность и соблюдать рекомендации по питанию и образу жизни.
Каких же целей при лечении пациентов с ЯБ мы стремимся достичь? Ведь важно не только купировать симптомы (при их наличии), но и профилактировать осложнения и рецидивы заболевания, улучшение качества жизни пациентов.
В зависимости от механизма действия выделяют следующие группы лекарственных средств, применяемых при лечении больных ЯБ:
Первая составляющая терапии — проведение эрадикации при выявлении H. pylori. Целесообразность эрадикации H. pylori у больных ЯБ сегодня не вызывает сомнения. Эрадикация бактерии приводит к более быстрому и качественному рубцеванию язвенных дефектов, а также снижает риск рецидивов заболевания в течение года с 70% до 4–5% и вероятность осложнений. Эти факты, полученные в исследованиях, отвечающих требованиям медицины, основанной на доказательствах, послужили основанием для включения в заключительный документ Маастрихтского консенсуса как 2000 года, так и 2006 года в качестве настоятельно рекомендуемого показания для проведения эрадикационной терапии с максимальной степенью доказанности научных данных, H. pylori-ассоциированной ЯБ как в стадии обострения, так и в ремиссии, включая осложненные формы. Этим же соглашением установлены и очень жесткие требования к комбинированной эрадикационной терапии, способной в контролируемых исследованиях уничтожать бактерию, как минимум, в 80% случаев и не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимых менее чем в 5% случаев), или прекращения пациентом приема лекарств по схеме, рекомендованной врачом. Согласно консенсусу, терапию проводят по стандартным схемам, в которых базисными препаратами являются ИПП.
Терапия первой линии (продолжительность 10–14 дней):
Приступая к лечению ЯБ, ассоциированной с инфицированием H. pylori, следует планировать контроль эрадикации инфекта, при этом проведение диагностических тестов в отношении хеликобактера должно быть выполнено не ранее чем через 4–6 недель от окончания приема препаратов.
Вторая составляющая терапии — подавление кислотно-пептического фактора [9]. При обострении заболевания важно удерживать определенный уровень рН, поскольку заживление дефекта слизистой оболочки при язве двенадцатиперстной кишки в среднем происходит за 3–4 недели, язве желудка — за 4–6 недель при условии, что удается поддерживать в течение суток рН в желудке > 3 не менее 18 ч [10]. Выполнение этого правила невозможно без применения ИПП. По химической структуре ИПП относятся к классу замещенных пиридин-метил-сульфонил-бензимидазолов, различающихся радикалами в пиридиновом и бензимидазольных кольцах. Различия в химической структуре определяют различия фармакокинетических свойств. Имеют ли клиническое значение эти различия? Да, имеют. Например, пантопразол (Контролок) вызывает самое длительное угнетение секреции кислоты по сравнению с другими ИПП, что обусловлено специфическим связыванием его с расположенным в 822 положениях цистеином, который погружен в транспортный домен желудочного кислотного насоса.
Это является важным фактором, поскольку восстановление продукции кислоты полностью зависит от самообновления белков протонного насоса. Эти же фармакокинетические особенности определяют и низкий уровень лекарственного взаимодействия, что особенно важно при проведении профилактической антисекреторной терапии у лиц, принимающих НПВП, Аспирин, антикоагулянты [11]. Так, в последние годы было установлено, что длительный прием ИПП, за исключением пантопразола, ассоциирован со снижением эффективности клопидогреля и увеличением на 40% коронарной смертности [12].
Третья составляющая терапии — цитопротекция, что реализуется назначением средств, стимулирующих синтез простагландинов, бикарбонатов, нормализующих моторику и микроциркуляцию. Выбор препарата (препараты висмута, антациды, спазмолитики, прокинетики и пр.) определяется конкретной клинической ситуацией. Например, в отсутствии инфицирования H. pylori основу терапии составляет выбор препаратов, максимально подавляющих факторы агрессии при обязательном назначении цитопротективных средств [13].
При неосложненной пептической язве малых и средних размеров контроль эндоскопии с оценкой рубцевания язвенного дефекта выполняется через 14 дней, а при более крупных язвенных дефектах — через 21 день от начала терапии.
Если рубцевание язвенного дефекта не достигнуто, важно исключить наиболее частые причины неудач (медленное рубцевание язвенного дефекта):
Если же рубцевание язвы состоялось, а симптоматика персистирует, необходимо пересмотреть диагностическую стратегию в отношении пациента с активным поиском других заболеваний (синдром раздраженного кишечника, патология билиарного тракта, поджелудочной железы и пр.).
Следующий после достигнутого рубцевания язвенного дефекта и купирования симптоматики этап курации больного — принятие решения о необходимости поддерживающей терапии. Кому она нужна? Речь идет о тех пациентах, которые сохраняют этиологические факторы ульцерогенеза гастродуоденальной зоны. Это лица, вынужденные продолжить прием НПВП/Аспирина, цитостатиков, глюкокортикостероидов, с синдромом Золлингера–Эллисона и пр. Профилактика проводится приемом ИПП в половинной дозировке (например, Контролок 20 мг).
Диспансерное наблюдение пациентов с неосложненным течением ЯБ и достигнутой эрадикацией проводится в течение 5 лет с ежегодным эндоскопическим исследованием верхних отделов пищеварительного тракта и оценкой инфицированности H. pylori.
Современный интернист располагает впечатляющими диагностическими и лечебными возможностями, стандартами ведения пациента с ЯБ. Однако их реализация возможна только при осмысленном анализе клинической картины и характера течения заболевания, глубоком изучении причинных факторов ульцерогенеза, назначении схем терапии с максимальной степенью доказанности данных.
Литература
М. А. Ливзан, доктор медицинских наук, профессор
М. Б. Костенко
ПДО ГОУ ВПО ОмГМА Росздрава, Омск






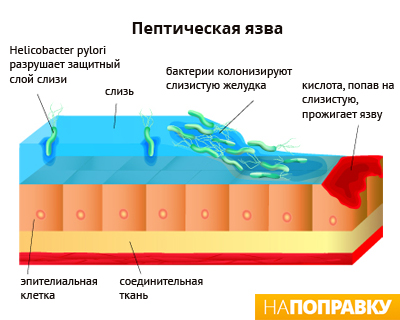

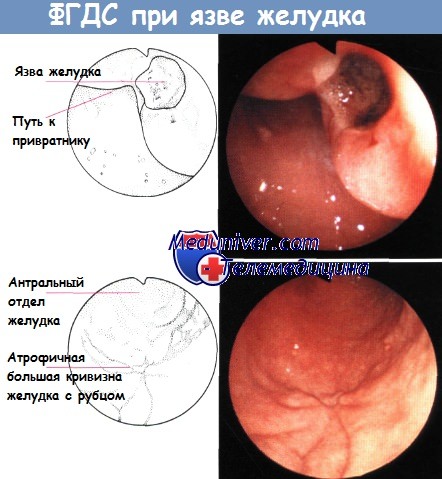
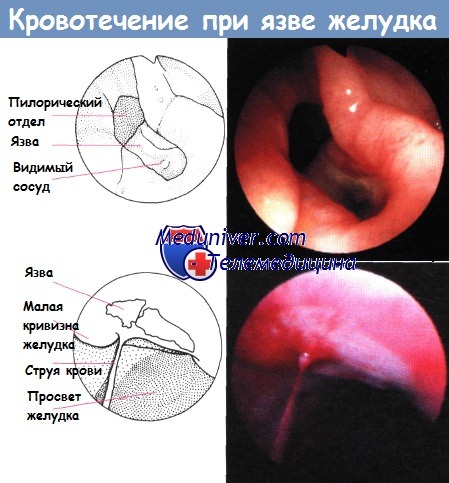
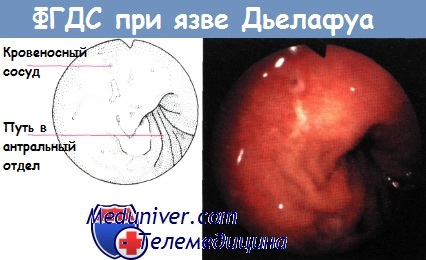
.gif)