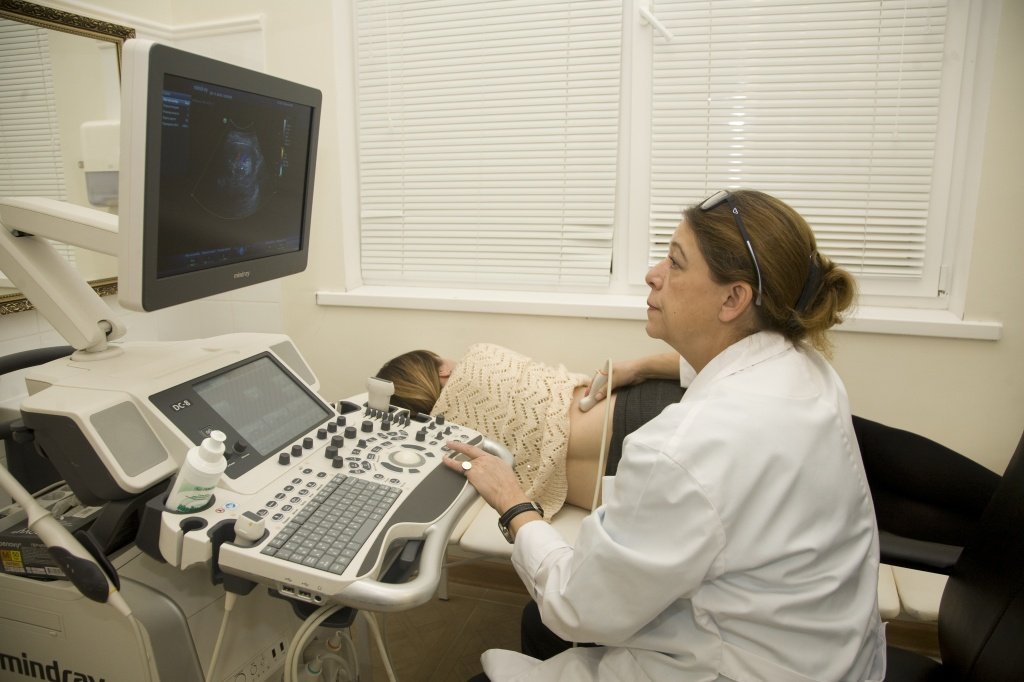
если болит почка правая симптомы и куда отдает
Боль в области почек: причины, диагностика и лечение
Появление острой боли в области почек практические всегда указывает на наличие определенной проблемы со стороны мочевыделительной системы организма человека. Она может возникнуть внезапно, на фоне абсолютного благополучия. Может сопровождать различные хронические заболевания.
Почки – это парный паренхиматозный орган, имеющий бобовидную форму. Многие считают, что почки отвечают только за выработку мочи. На самом деле, они играют гораздо более важную роль в теле человека:
Каждый год в России от болезней почек страдает около 4%-6% населения, причем большинство нефрологических пациентов являются женщинами. Не стоит забывать, что большая часть патологий почек представляют собой реальную угрозу для здоровья пациента и могут приводить к летальному исходу. Зачастую, болезни почек протекает бессимптомно, поэтому, даже появление незначительной боли в области почки слева или справа, должно стать веской причиной для обращения к специалисту.
Специалисты Юсуповской больницы занимаются диагностикой и лечением пациентов с различными заболеваниями органов мочевыделительной системы. Больница оснащена новейшим оборудованием, позволяющим обследовать каждого больного с помощью инновационных методик. В клинике терапии работают врачи высшей категории, являющиеся признанными специалистами в области нефрологии. В сложных медицинских случаях, пациента всегда проконсультирует консилиум докторов больницы во главе с профессором. Юсуповская больница располагает к себе не только своим высококвалифицированным медицинским персоналом, но и комфортными условиями прибивания.
Боль в области почек: причины
Появлению болей в области почек могут предшествовать разнообразные факторы, как инфекционной, так и неинфекционной природы. Среди самых распространенных причин, которые могут вызывать боль в области левой и правой почки следует перечислить следующие:
Боль в области почек: диагностика и лечение
При проведении дифференциальной диагностики различных заболеваний, вызывающих боли в области почек, начальным этапом является сбор подробного анамнеза пациента и общий осмотр. Во время общего осмотра пациента, особое внимание следует уделить отекам. Проверяют симптом Пастернацкого с обеих сторон, чтобы определить насколько сильной проявляется боль в области почек. Также, измеряется артериальное давление и определяется частота сердечных сокращений.
Для постановки точного диагноза используют – дополнительные метод диагностики. К данным методам относятся:
Лечение болей в области почек непосредственно зависит от того, что спровоцировало причину ее возникновения. Если заболевание инфекционной этиологии, то пациенту требуется назначение в терапию антибиотиков и антисептических препаратов. В некоторых ситуациях применяют мочегонные средства. Некоторые тяжелые патологии требуют оперативного вмешательства, например, если речь идет об опухолях почек.
При затяжном приступе почечной колики пациенту выполняют новокаиновую блокаду семенного канатика или маточной связки со стороны поражения.
Врачи Юсуповской больницы индивидуально для каждого пациента подбирают терапию: лекарственные средства, их дозировку, курс лечения. На всех этапах лечения пациента курируют множество специалистов различных узких специальностей. В клинике больному предоставят не только хорошее медицинское обслуживание, но и психологическую поддержку. Запишитесь на прием к врачу-нефрологу по телефону, указанному на сайте.
Как болит бок при разных заболеваниях почек
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?fit=825%2C550&ssl=1″/>
В медицинской практике такой термин, как «бок», не применяется, однако при получении жалоб на боль в боку от пациента специалисты обычно подразумевают локализацию болезненных ощущений в области тела, которая ограничивается сверху ребрами, а снизу оканчивается изгибом подвздошной кости. Как показывает урологическая практика, наиболее распространенная причина развития болевого синдрома в боку — это различные заболевания почек.
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki-825×550.jpg?resize=790%2C527″ alt=»боль в боку почки» width=»790″ height=»527″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/02/bol-v-boku-pochki.jpg?w=897&ssl=1 897w» sizes=»(max-width: 790px) 100vw, 790px» data-recalc-dims=»1″/>
Всегда ли боль в боку — это почки?
Боль, возникающая в этом пространстве не всегда говорит о болезни почек. Она может быть характерным симптомом целого ряда организменных патологий — аппендицита, межреберной невралгии, язвенной болезни желудка, наличия камней в желчном пузыре или желчевыводящих протоках.
Если главный фактор боли действительно относится к нефрологии (отделу почек), то локализация неприятных ощущений смещается в зону спины и поясницы. При этом сильная боль вполне может отдавать и в живот, и носить опоясывающий характер. Поэтому установить истинную причину можно только пройдя диагностику. С этой целью уролог или гинеколог направляют пациентов на УЗИ брюшной полости и почек и на анализы мочи и крови.
Заболевания почек, которые могут сопровождаться болью в боку
Как уже говорилось выше, ощущение болезненности в боку или пояснице — весомая причина для обращения к урологу. Врач до получения результатов УЗИ может предположить следующие заболевания:.
Что делать, если болит бок
При любых болях в животе или спине не нужно терпеть, ставить диагноз и лечиться самостоятельно. Вылечить почки, не зная причины воспаления, нельзя. Поэтому нужно обязательно записаться к врачу.
Даже самого подробного описания болевого синдрома в боку недостаточно для постановки того или иного диагноза, в связи с чем врач назначит пациенту прохождение комплексного исследования функционирования мочевыделительной системы.
Профессиональные урологи медицинского центра «Диана» готовы не только выявить причину болезненности в боку, но и смогут избавить пациента от этой патологии, вернув здоровье и радость жизни.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.
Почечная колика
Почечная колика является самым распространённым комплексом симптомов целого ряда болезней мочевыделительной системы. Она представляет собой интенсивный болевой синдром, развивающийся при нарушении целостности слизистой мочеточника во время выхода конкрементов, а также закупорке верхних мочевыводящих путей. Последнее может возникнуть из-за перекрытия крупным кровяным сгустком или конкрементом, а также вследствие сужения мочеточника.
Приступ почечной колики может развиться без видимых на то причин, в любое время дня и ночи, в период сна и бодрствования. Он может представлять собой опасность для жизни пациента и требует немедленного обращения за неотложной помощью, а нередко — и госпитализации.
Купировать боль при приступе, а также пройти необходимое обследование, позволяющее выявить основное заболевание, можно в многопрофильной клинике ЦЭЛТ. Наши специалисты располагают всем необходимым для того, чтобы точно поставить диагноз и назначить адекватное лечение, которое будет успешным при своевременном обращении.
Этиология почечной колики
Самой распространённой причиной почечной колики является уролитиаз (МЧБ), который характеризуется формированием камней в почках и мочевом пузыре. Исходя из статистических сведений, чаще всего (98%) приступы развиваются в момент, когда камень проходит через мочеточник, несколько реже (50%) — когда он находится в почке. Развитие приступов связано с резким нарушением отвода урины из почки вследствие обструкции или компрессии верхних мочевыводящих путей: мочеточника, чашечки почки и лоханки.
Этиология обструкции
Этиология компрессии ВМП
Помимо этого, помощь при почечной колике может потребоваться пациентам, которые страдают от воспалительных и сосудистых патологий мочевыводящих путей, а также ряда врождённых аномалий.
Патогенез и факторы риска развития почечной колики
Сильнейшая боль при развитии приступов почечной колики возникает вследствие спазмов гладких мышц мочеточника, как ответ на препятствование оттоку урины. Оно является причиной повышенного внутрилоханочного давления и нарушений тока крови в почке. Как результат: поражённая почка увеличивается в размере, и её ткани и структуры начинают растягиваться, что приводит к развитию болевого синдрома. В то же время важно понимать, что приёма обезболивающего при почечной колике недостаточно, поскольку она (помимо того, что вызывает боли) ещё и является симптомом сбоев в работе почки и мочеточника. Это состояние является опасным для здоровья и жизни больного и может привести к развитию таких серьёзных осложнений, как:
Что касается факторов, которые повышают риск развития приступа, то они заключаются в следующем:
Клиническая картина почечной колики
Классический симптом почечной колики — резкая, яркая боль, которая возникла внезапно. Нередко она имеет схваткообразный характер и проявляется в зоне поясницы и рёберно-позвоночном углу. Продолжительность приступа: от нескольких минут до нескольких суток, а в случае если он вызван конкрементом — до недели. Он может развиться в любое время дня и ночи, независимо от того, чем занимается пациент, а боль от него настолько интенсивная, что он не находит себе места.
Боль от почечной колики у мужчин может отдавать в пенис и мошонку, у женщин — в область промежности. Она, также, может распространяться на пупочную область и вбок, в проекции поражённой почки или в наружную поверхность бёдер. Место болевой симптоматики и ряд сопроводительных проявлений зависит от степени закупорки:
| Локализация | Симптоматика |
|---|---|
| Конкремент находится в почечной лоханке | Болевая симптоматика поражает ребёрно-позвоночный угол и иррадиирует в прямую кишку, сопровождаясь болезненными спазмами с позывами к дефекации. |
| Закупорка мочеточника | Болевой синдром поражает поясничную область или бок в проекции поражённой почки и иррадиирует в пах, уретру и половые органы. Может сопровождаться тошнотой и рвотой. |
| Обструкция нижних отделов мочеточника | Болевая симптоматика сопровождается частыми позывами к опорожнению мочевого пузыря. |
Существует и ряд других симптомов, независящих от локализации проблемы. Они заключаются в следующем:
Диагностика почечной колики
Перед тем, как начать лечение почечной колики, наши специалисты проводят комплексную диагностику, которая позволяет правильно поставить диагноз и дифференцировать данный синдром от ряда других состояний:
Ярко выраженная болевая симптоматика является причиной для обращения за медицинской помощью. По сути, оказать первую помощь в данном случае может врач любой специальности — однако, поскольку синдром нужно отличить от ряда других, лучше всего обращаться к урологу. Врачи этой специальности наиболее компетентны в диагностике и лечении почечной колики. Сама по себе диагностика включает следующее:
Методики лечения почечной колики
При развитии приступа лучше всего вызвать неотложную помощь. Специалисты скорой знают, как снять боль при почечной колике, а также проведут предварительную диагностику для того, чтобы знать, в какое отделение нужно госпитализировать пациента. В первую очередь, специалисты клиники ЦЭЛТ направляют усилия на устранение болевого синдрома. Для этого применяют фармакологические препараты в виде анальгетиков или спазмолитиков.
Симптоматика болезней почек
Боли при почечных болезнях расположены в поясничной области. Иррадиация их может быть в живот, паховую область, половые органы.
При разных патологиях интенсивность болей будет разной. Так, самые нестерпимые острые боли дает приступ мочекаменной болезни, когда камнем закрываются мочевыводящие пути. При этом боль будет не только в проекции почки, но также и по ходу мочеточника на передней брюшной стенке. Болевые ощущения чаще не изменяются при изменении положения тела.
Перекрут почечной ножки при блуждающей почке также дает интенсивную боль.
При опущении почки (нефроптозе) боль в пояснице возникает во время физической нагрузки или при подъеме тяжестей.
Воспалительные заболевания, сопровождающиеся отеком почечной ткани, дают длительные ноющие тупые боли в пояснице, которые иногда воспринимаются, как тяжесть в боку. При постукивании по области почек боль усиливается.
Поздние стадии первичных опухолей почки или метастатические ее поражения дают боли разной интенсивности.
Расстройства мочеиспускания (дизурия) — частые первые симптомы заболевания почек, характерные для большинства почечных патологий, это могут быть:
учащения мочеиспускания (пиелонефрит);
болезненность мочеиспускания (пиелонефрит, мочекаменная болезнь);
частые ложные позывы (пиелонефрит, мочекаменная болезнь);
частое ночное мочеиспускание (гломерулонефрит, пиелонефрит).
Также наблюдаются изменения суточного ритма мочевыделения:
полиурия – когда мочи выделяется больше нормы (2-3 литра), например, при выходе из острой почечной недостаточности в полиурическую стадию хронической почечной недостаточности;
олигоурия – снижение объема мочи в одной порции или за сутки при интерстициальном нефрите, гломерулонефритах, ОПН в начале заболевания;
анурия – острая задержка мочи при острой или хронической почечной недостаточности, закупорке мочевыводящих путей камнем, интерстициальном нефрите.
Изменения цвета мочи. Видимое глазом помутнение мочи характерно для воспалительных заболеваний почек (пиелонефрита, гломерулонефрита) за счет появления в моче белка. Аналогичные явления будут наблюдаться при распаде почечных опухолей или прорыве абсцесса или карбункула почки. Такие симптомы заболевания почек у женщин могут маскироваться гинекологическими проблемами.
Моча цвета мясных помоев характерна для кровотечения на фоне мочекаменной болезни, при некоторых формах гломерулонефрита. Аналогичные симптомы у мужчин могут вызывать урологические патологии, поэтому требуется дифференциальная диагностика.
Темная моча – следствие увеличения ее концентрации, такой она может становиться при воспалениях.
Слишком светлая моча может быть при падении способности почек концентрировать ее, это встречается при хроническом пиелонефрите с признаками ХПН.
Подъем температуры. Пиелонефрит будет давать температуру до 38-39 и выше.
Скачки артериального давления характерны для гломерулонефритов, когда поражение сосудов клубочка приводит к спазму артерий. Хронические пиелонефриты с нефросклерозом, мочекаменная болезнь, нефроптоз могут быть причинами артериальной гипертензии.
Тошнота и рвота. Рефлекторная тошнота и рвота сопровождают мочекаменную болезнь, пиелонефрит, скачки артериального давления, хроническую почечную недостаточность, при которой происходит отравление азотистыми шлаками.
Нефритические отеки – результат подъемов артериального давления, на фоне которого жидкая часть крови попадает в межклеточное пространство. Они располагаются на лице, в области век и под глазами. Чаще возникают во второй половине дня, достаточно мягкие и легко снимаются мочегонными Они типичны для интерситциального нефрита или ранних стадий гломерулонефрита.
Нефротические отеки – следствие нарушения баланса белковых фракций. Они развиваются из-за разности онкотического давления после ночного сна. Располагаются такие отеки на лице, позже – на ногах и руках. В запущенных случаях может отекать поясница, передняя брюшная стенка или развиваться сплошной отек (анасарка) с накоплением жидкости полости брюшины, околосердечной сумки, плевральной полости. Эти отеки более плотные, дольше развиваются и труднее убираются. Их можно наблюдать при гломерулонефритах, хронической почечной недостаточности.
Изменения кожи представлены бледностью на фоне анемии из-за нарушения выработки почками эритропоэтина (при гломерулонефритах). Кожный зуд, сухость развиваются на фоне хронической почечной недостаточности из-за накопления в крови азотистых оснований.
Зав. урологическим отделением
Новополоцкой городской больницы
Прокопович А.И.
Приемная главного врача
(+375 214) 50-62-70
(+375 214) 50-62-11 (факс)
Канцелярия
(+375 214) 50-15-39 (факс)