инфаркт миокарда при блокаде правой ножки пучка гиса на экг
Инфаркт миокарда при блокаде правой ножки пучка гиса на экг
Инфаркт миокарда при блокадах ножек пучка Гиса и WPW.
Инфаркт миокарда нередко приводит к появлению блокад ножек пучка Гиса и WPW. Если эти изменения возникают остро, то они сами по себе могут указывать на развитие инфаркта миокарда. Развитие же инфаркта на фоне блокад ножек пучка Гиса и WPW нередко затрудняет его диагностику и требует знания особенностей электрокардиографического его отражения.
1. Инфаркт миокарда при блокаде правой ножки пучка Гиса.
При таком сочетании на ЭКГ имеются признаки как блокады правой ножки, так и признаки инфаркта миокарда: регистрируется патологический зубец Q.
Блокада правой ножки пучка Гиса ухудшает течение и прогноз инфаркта миокарда.
1.1 Передние инфаркты на фоне блокады правой ножки пучка Гиса.
— Инфаркт боковой стенки.
— Инфаркт передней стенки.
При этом признаки блокады правой ножки пучка Гиса имеются в V1-V2 и в V5-V6. Инфаркт миокарда проявляется в V3-V4: регистрируется QS или Qr(QR).В острую фазу инфаркта наблюдается подъем ST V3-V4 в виде монофазной кривой с последующим формированием коронарных зубцов в V3-V4. ( См. ЭКГ )
1.2 Инфаркт задней стенки при блокаде правой ножки пучка Гиса
При неосложненной блокаде правой ножки в отведениях III и aVF ЭКГ имеет вид rs(S)R1 со снижением сегмента ST и отрицательным Т. При развитии инфаркта на фоне блокады зубцы rs(S) в III и aVF заменяются патологическим зубцом Q. ЭКГ в отведениях III и aVF приобретает вид qR или QR. Такая же ЭКГ нередко регистрируется в V7-V9. Амплитуда зубца R в этих отведениях может увеличиться засчет отсутствия противодействия вектора левого желудочка, причем зубец R уширен за счет блокады. В острую фазу сегмент ST в отведениях III и aVF, а иногда и в V7-V9 приподнят над изолинией в виде монофазной кривой; затем формируется коронарные зубцы Т. ( См. ЭКГ )
Для инфаркта задней стенки на фоне блокады правой ножки пучка Гиса характерны также реципрокные изменения в V1-V2: увеличивается первый из зубцов R и ЭКГ приобретает вид Rs(S)R1. Одновременно зубец T в V1-V3 становится положительным, нередко большой амплитуды.
2. Инфаркт миокарда при блокаде левой ножки пучка Гиса
2.1 Инфаркт миокарда передний.
Диагноз ставится на основании следующих признаков:
2.01 Деформация комплекса QRS
2. Ранняя ( =5 мм) ST в отведениях V1-V3.
6. Отрицательный зубец Т в aVR.
7. Снижение сегмента ST в V1-V3.
2.2 Инфаркт задней стенки левого желудочка.
1. ЭКГ типа QS не только в III отведении и aVF, но и во II отведении.
2. Выраженная зазубренность QRS в отведениях II, III, aVF.
3. Зубец q предшествует широкому зубцу R в отведениях II, III, aVF.
4. Ранняя ( =5 мм) подъем ST в II, III, aVF.
6. Сегмент ST ниже изолинии при доминирующих зубцах S или QS в отведениях II, III, aVF.
7. Отрицательный зубец Т в отведениях III, aVF, особенно если они сочетаются с отрицательными Т в отведениях I и aVL.
8. Поздний R в отведении aVR.
9. Отрицательный зубец Т в aVR, особенно при подъеме ST.
Инфаркт миокарда при блокаде правой ножки пучка гиса на экг
Блокада правой ножки пучка Гиса (ПНПГ) и ЛНПГ, а также блокада передней и задней ветвей ЛНПГ встречается достаточно часто.
Полная блокада ножек пучка Гиса приводит к увеличению продолжительности комплекса QRS до 0,12 с и более. При блокаде ПНПГ в отведении V1 появляется второй зубец R, в результате чего формируется М-образный комплекс. При блокаде ЛНПГ М-образного комплекса в отведении V1 не будет, зато в левых грудных отведениях желудочковый комплекс становится зазубренным.
При нижнем ИМ ЭОС также отклоняется влево, однако в этих отведениях будет фиксироваться скорее зубец Q, а не r.
Пучок Гиса делится на левую и правую ножки. Это обеспечивает очень быструю активацию левого (ЛЖ) и правого (ПЖ) желудочков. Блокада проведения по той или иной ножке пучка Гиса приводит к замедлению и нарушению последовательности распространения волны возбуждения по миокарду желудочков, что проявляется на ЭКГ увеличением продолжительности и изменением конфигурации комплекса QRS.
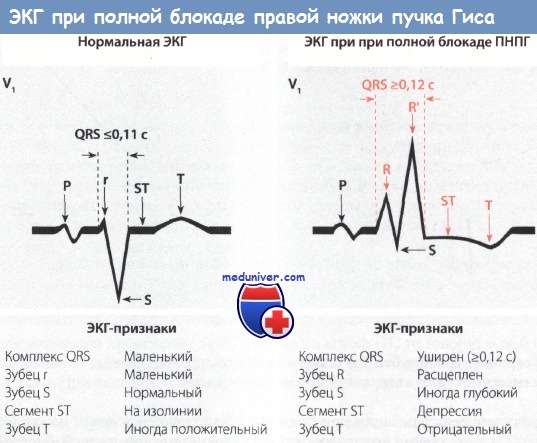
Электрокардиографические проявления блокады правой ножки пучка Гиса (ПНПГ)
При блокаде правой ножки пучка Гиса (ПНПГ) активация ПЖ задерживается, в то время как деполяризация межжелудочковой перегородки и свободной стенки ЛЖ происходит в обычной последовательности, что обеспечивает нормальное формирование начальной части комплекса QRS. Замедление активации ПЖ приводит к:
1) увеличению продолжительности комплекса QRS (>0,12 с);
2) появлению второго зубца R и, следовательно, М-образного комлекса QRS в отведениях, отражающих возбуждение миокарда ПЖ (V1 и V2);
3) расширению зубца S в левых грудных отведениях и отведении I.
Неполная блокада правой ножки пучка Гиса (ПНПГ) характеризуется появлением аналогичных ЭКГ-признаков, однако продолжительность QRS при этом составляет 0,10-0,11 с.
Причины и клиническое значение блокады правой ножки пучка Гиса (ПНПГ)
Блокада правой ножки пучка Гиса (ПНПГ) может быть изолированной врожденной аномалией. Нередко она встречается при врожденных заболеваниях сердца или при наличии других состояний, сопровождающихся гипертрофией или перегрузкой ПЖ (таких как обструктивная болезнь легких), а также при повреждении миокарда. Блокада ПНПГ обычно наблюдается при заболевании специализированной проводящей системы сердца.
На основании ограниченных данных можно полагать, что ни уже существующая, ни впервые возникшая блокада правой ножки пучка Гиса (ПНПГ) не имеет прогностического значения. Однако недавно в одном длительном проспективном исследовании было показано, что у лиц с блокадой ПНПГ в 4 раза возрастает риск развития АВ-блокады.
Импульсы, обусловленные суправентрикулярной экстрасистолией или пароксизмальной суправентрикулярной тахикардией (СВТ), могут «достигать» правой ножки в тот момент, когда она еще рефрактерна к возбуждению; в таких случаях они будут проводиться на желудочки с картиной блокады ПНПГ.
Учебное видео ЭКГ при блокаде ножки пучка Гиса
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфаркт миокарда при блокаде правой ножки пучка гиса на экг
Что такое пучок Гиса
Пучком Гиса (ПГ) называют скопление клеток проводящей системы сердца, расположенное под атриовентрикулярным узлом и межжелудочковой перегородкой. ПГ состоит из правой и левой ножек. Ножки ПГ— это элементы, которые отвечают за передачу электрического возбуждения к сердечным желудочкам. Они, в свою очередь, разделябтся на ветви и располагаются по обе стороны межжелудочковой перегородки. В миокарде желудочков ножки разъединяются на проводящие пучки сердечных миоцитов (волокна Пуркинье).
Опасность блокадыпучка Гиса
Плохая проводимость пучка Гиса — это опасная патология, которая отражается на функциональной работе сердечной мышцы. Неполная блокада правой ножки ПГ приводит к частичным нарушениям передачи импульсов справа. Опасность для жизни представляет полная блокада правой ножки, при которой полностью прекращается передача возбуждения к сердцу.
В клинической практике блокада правой ножки ПГ нехарактерна для молодых людей (не более 0,1%). Данное заболевание развивается с возрастом и чаще поражает сердечно-сосудистый аппарат мужчин.
Причины развития блокады ножки пучка Гиса
Основными причинами заболевания являются кардиальные отклонения:
Среди врожденных дефектов особого внимания заслуживают такие опасные аномалии, как деформация межпредсердной и межжелудочковой перегородок, стеноз устья артерии легкого, недоразвитие сегмента ножки ПГ и другие пороки, вызывающие перегрузки правого желудочка.
Сбои в работе сердца способны спровоцировать и приобретенные заболевания:
На развитие отклонений в проводящей системе сердца также влияют:
Характерная симптоматика блокады ножки пучка Гиса
Сложность диагностики неполных изолированных блокад правой ножки пучка Гиса заключается в отсутствии явных симптомов. Как правило, патология выявляется при аускультации миокарда или на плановом ЭКГ.
Явные клинические отклонения при органическом заболевании характерны для полной блокады правой ножки ПГ. У трети пациентов с сердечной аномалией при аускультации отчетливо слышны изменения сердечных тонов. Наглядный сбой сердечного ритма при блокаде правой ножки пучка Гиса можно увидеть на ЭКГ.
Виды блокады ножки пучка Гиса
Любая блокада ножки пучка Гиса характеризуется замедлением или полной остановкой передачи электрических импульсов по двум или трем ветвям соответственно.
Исходя из анатомического строения проводящей системы сердца различают следующие блокады:
1. Однопучковые — поражению подвергается одна из ветвей пучка.
При любой разновидности однопучковой блокады наблюдается незначительное расширение комплекса QRS (0,08-0,11 с). Для полной блокады правой ножки Гиса этот параметр может увеличиться до 0,12 с или выше. Однопучковые блокады, в свою очередь, подразделяются на:
2. Двухпучковые — когда поражены две или три ветви пучка Гиса.
Две основные ветви ПГ могут блокироваться последовательно или параллельно. Двухпучковые блокады вызывают высокую степень патологии проводниковой системы внутри сердечных желудочков и провоцируют значительно большую площадь поражения миокарда, чем блокада одной ножки. Выделяют следующие виды двухпучковых блокад:
3. Трехпучковые — это блокады, при которых одновременно поражаются все три ветви пучка.
При неполной трехпучковой блокаде электрический импульс передается из предсердий к желудочкам по наименее пораженной ветви ПГ. Атриовентрикулярная проводимость при этом замедляется или блокируется полностью. На ЭКГ неполной трехпучковой блокады видна деформация и область расширения комплекса QRS, по виду схожие с блокадой двух ветвей ПГ с полным отсутствием проводимости импульса.
Неполная блокада— что это такое?
О неполной блокаде кардиологи говорят в случае нарушения передачи импульса в одной из ветвей Гиса, остальные же ветви должны функционировать нормально. При такой клинической картине по физиологически здоровым ветвям возбуждение передается к миокарду обоих желудочков, но отличается некоторым замедлением или отключением определенных комплексов желудочковых сокращений.
Выделяют два вида неполной блокады сердца:
Если ни один импульс не проходит из предсердий в желудочки, речь идет о полной блокаде сердца (опасной третьей степени). В случае такой патологии желудочки начинают самостоятельно сокращаться со скоростью 25-40 ударов в минуту, и это представляет опасность для сердечно-сосудистой системы пациента.
Блокада передней ветви левой ножки пучка Гиса
Заболевание может развиться на фоне:
На ЭКГ блокады передней ветви левой ножки пучка Гиса фиксируется глубокий зубец (S), высокий зубец (R) и отклонение в левую верхнюю часть суммарного вектора QRS. При данной патологии возбуждение к предсердиям и желудочкам передается по правой и задней ветвям левой ножки.
Последствиями заболевания являются:
Блокада задней ветви левой ножки пучка Гиса
Для данной патологии характерно распространение импульсов к левому желудочку по передней ветви ПГ. Это тип блокады, который в большинстве случаев возникает при инфаркте миокардалевого желудочка или в случае острой закупорки легочной артерии (тромбоэмболии).
На фоне блокады могут развиться следующие заболевания:
При блокаде задней ветви левой ножки пучка Гиса на ЭКГ явно выражен направленный вектор QRS, который стремится вверх, затем вперед и вправо. Через несколько секунд конечный и средний векторы QRS отклоняются вправо и вниз. На полученной ЭКГ фиксируется высокий зубец (R) и глубокий зубец (S).
Блокада правой ножки пучка Гиса
При патологии правой ножки ПГ возбуждение в проводящей системе сердца к левой части межжелудочковой перегородки и на желудочек проходит по левым ветвям. Передача импульсов к правому желудочку происходит с опозданием на 0,04-0,06 с. Вследствие перенесенного заболевания часто возникает гипертрофия левого желудочка.
Данная сердечная аномалия возникает при:
На ЭКГ блокады правой ножки пучка Гиса фиксируется увеличенная амплитуда расширенного высокого зубца (R) и увеличенный зубец (S). При этом комплекс QRSрасширяется до 0,12 с и выше и приобретает формуrSR или qRS.
Блокада левой ножки пучка Гиса
В результате заболевания возбуждение к миокарду поступает только по правой ветви пучка Гиса. Левые же ветви получают импульс ниже области блокирования и с задержкой в 0,04-0,06 с.
Причины развития патологии:
На ЭКГ блокады левой ножки пучка Гиса комплекс QRS в ответвлениях повторяет форму зубца R (с уплощенной вершиной или зазубренной), электрическая ось сердца при этом расположена горизонтально и сильно отклонена влево. Период комплекса QRS составляет 0,12 с и выше.
Атриовентрикулярная блокада дистального уровня
При нарушении всех трех путей передачи импульсов в системе сердца говорят о дистальной атриовентрикулярной блокаде или блокаде правой ножки и обеих ветвей левой ножки ПГ.
Характерными признаками заболевания являются:
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика блокад
Кардиолог составляет анамнез заболевания на основании опроса и аускультативного исследования грудной клетки пациента. Для уточнения диагноза «блокада ножек пучка Гиса», выяснения причины патологии и назначения комплексной терапии дополнительно назначают:
Прогнозы и опасность при блокаде ножек пучка Гиса
При отсутствии прогрессирующей блокады правой ножки ПГ типичная симптоматика не представляет опасности и не требует терапевтической коррекции. Пристальный контроль кардиолога и лечение требуется в случае расширения границ заболевания и ухудшения состояния проводящей системы сердца.
Как показывает клиническая практика, если у пациента нет других усугубляющих патологий органов и систем, прогноз лечения всегда благоприятный. Прецедентов перерастания изолированной блокады правой ножки ПГ в полную блокаду не зафиксировано.
При блокадах правой ножки ПГ существует опасность прогрессирующего течения заболевания и перерастания в осложненную предсердно-желудочковую блокаду второй или третьей степени. Когда патология развивается на фоне гипертонической болезни, сердечной недостаточности и кардиомегалии, прогноз достаточно неблагоприятный (в разы увеличивается возможность летального исхода).
Блокада левой ножки пучка Гиса — это атипичное состояние проводящей системы сердца, которое ведет к тяжелым атриовентрикулярным осложнениям или сердечной недостаточности. Заболевание протекает бессимптомно, поэтому диагностика и лечение патологии на ранних сроках в клинической практике встречается достаточно редко. Опасный прогноз — если заболевание развилось на фоне острого инфаркта миокарда. В таком случае параллельно появляется желудочковая аритмия, пароксизмальная тахикардия и мерцание желудочков, что неминуемо приводит к летальному исходу.
Лечение блокад ножек пучка Гиса
При подозрении на патологию элементов проводящей системы сердца необходимо пройти консультацию у аритмолога, кардиолога и в некоторых случаях кардиохирурга. В случае неполной блокады ветвей пучка Гиса основное лечение должно быть направлено на орган или систему органов, которые спровоцировали аномальную работу сосудистого русла и стали причиной развития блокады.
Общей схемы терапии при блокадах ножек пучка Гиса не существует. Если нарушения передачи импульсов вызваны стенокардией, гипертензией или сердечной недостаточностью, то базовое лечение строится на приеме гипотензивных и антиаритмических средств, а также сердечных гликозидов. Для блокад проксимального типа наиболее эффективным считается лечение симпатомиметическими средствами: изадрином или подкожными инъекциямиатропина.
При неполной блокаде, если пациент не испытывает дискомфорт и может вести нормальный образ жизни, требуется исключительно контрольная диагностика и общеукрепляющая терапия.
В случае генетических отклонений или врожденных пороков лечение блокад проводится хирургическим путем. Основаниями к проведению операции являются частые обмороки и угрожающие жизни аномалии работы сердца. В современной кардиохирургии для коррекции работы сосудистых ветвей проводящей системы сердца устанавливают электрокардиостимулятор — прибор, генерирующий сокращения и обеспечивающий заданный сердечный ритм.
При неполной блокаделевой ножки пучка Гисаширина комплекса больше нормы, поэтому для заболевания характерен замедленный импульс. Как правило, такая блокада диагностируется на электрокардиограмме. Опытный кардиолог может при аускультации услышать расщепление тона на верхушке. Частичные нарушения передачи импульса в ветвях пучка Гиса способствуют развитию хронической сердечной недостаточности. Чтобы блокада не переросла в полную, при таком диагнозе противопоказан прием сердечных гликозидов.
Блокады дистального типа плохо поддаются медикаментозному лечению. Самым эффективным средством считаются электростимуляции сердца. Для острых блокад, которые были спровоцированы инфарктом миокарда, показана временная электростимуляция. При стойкой форме блокад назначается постоянная электростимуляция.
Если внезапно возникла полная блокада, снять острое состояние больного поможет инъекция «Эуспирана» или «Изупрела» с раствором глюкозы (5%), можно использовать эти же препараты в форме таблеток. При длительном воздействии медикаментов на нервно-сосудистое заболевание, полная сердечная блокада может переходить в частичную.
Опасность для жизни пациента представляет полная блокада сердца на фоне дигиталисной интоксикации. В таком случае для нормализации состояния отменяют прием гликозидов. Если полная блокада с ритмом в 30-40 ударов в минуту сохраняется, назначают инъекции «Атропина»внутривенно и «Унитола»внутримышечно (2-4 раза в день), можно дополнить терапию временной электростимуляцией.
Профилактика блокады ножек пучка Гиса
Для предотвращения развития блокад и других сердечно-сосудистых патологий рекомендуется соблюдать общие правила:
Диагностика и лечение инфаркта миокарда на догоспитальном этапе
Как проводится купирование болевого приступа? В каких случаях показана тромболитическая терапия, а в каких — антикоагулянтная? Как проводится тромболитическая терапия? Что важно уточнить перед проведением тромболитической терапии? Инфаркт миокарда —
Как проводится купирование болевого приступа?
В каких случаях показана тромболитическая терапия, а в каких — антикоагулянтная?
Как проводится тромболитическая терапия? Что важно уточнить перед проведением тромболитической терапии?
Инфаркт миокарда — неотложное клиническое состояние, обусловленное некрозом участка сердечной мышцы, развившимся в результате нарушения ее кровоснабжения. Поскольку в первые часы (а иногда и сутки) от начала заболевания бывает сложно дифференцировать острый инфаркт миокарда и нестабильную стенокардию, для обозначения периода обострения ишемической болезни сердца (ИБС) в последнее время пользуются термином «острый коронарный синдром», под которым понимают любую группу клинических признаков, позволяющих заподозрить инфаркт миокарда или нестабильную стенокардию. Острый коронарный синдром может рассматриваться как первичный диагноз; он диагностируется на основании болевого синдрома (затяжной ангинозный приступ, впервые возникшая, прогрессирующая стенокардия) и изменений ЭКГ. Различают острый коронарный синдром с подъемом сегмента ST или остро возникшей полной блокадой левой ножки пучка Гиса (состояние, требующее проведения тромболизиса, а при наличии технических возможностей — ангиопластики) и без подъема сегмента ST — с его депрессией сегмента ST, инверсией, сглаженностью псевдонормализацией зубца Т, или вообще без изменений на ЭКГ (тромболитическая терапия не показана). Таким образом, диагноз «острый коронарный синдром» позволяет оперативно оценить объем необходимой неотложной помощи и выбрать адекватную тактику ведения пациентов.
С точки зрения определения объема необходимой лекарственной терапии и оценки прогноза представляют интерес три классификации. По глубине поражения (на основе данных электрокардиографического исследования) различают трансмуральный и крупноочаговый («Q-инфаркт» с подъемом сегмента ST в первые часы заболевания и формированием зубца Q в последующем) и мелкоочаговый («не Q-инфаркт», не сопровождающийся формированием зубца Q, а проявляющийся отрицательными зубцами Т); по клиническому течению — неосложненный и осложненный инфаркт миокарда; по локализации — инфаркт левого желудочка (передний, задний или нижний, перегородочный) и инфаркт правого желудочка.
Диагностика инфаркта миокарда на догоспитальном этапе
Наиболее типичным проявлением инфаркта миокарда является приступ боли в грудной клетке. Диагностически значимы такие параметры, как интенсивность болевого синдрома (если аналогичные боли возникали ранее, то при инфаркте они бывают необычно интенсивными), его продолжительность (необычно длительный приступ, продолжающийся более 15-20 мин), неэффективность сублингвального приема нитратов. При анализе клинической картины необходимо получить ответы на следующие вопросы:
По симптоматике острейшей фазы инфаркта миокарда, помимо болевого, выделяют и другие клинические варианты инфаркта миокарда (см. таблицу).
Данные физикального обследования (гипергидроз, резкая общая слабость, бледность кожных покровов, признаки острой сердечной недостаточности) при любом клиническом варианте инфаркта миокарда имеют только вспомогательное диагностическое значение.
Электрокардиографическими критериями инфаркта миокарда являются изменения, служащие признаками:
При инфаркте передней стенки подобные изменения выявляются в I и II стандартных отведениях, усиленном отведении от левой руки (aVL) и соответствующих грудных отведениях (V1, 2, 3, 4, 5, 6). При высоком боковом инфаркте миокарда изменения могут регистрироваться только в отведении aVL, и для подтверждения диагноза необходимо снять высокие грудные отведения. При инфаркте задней стенки (нижнем, диафрагмальном) эти изменения обнаруживаются во II, III стандартном и усиленном отведении от правой ноги (aVF). При инфаркте миокарда высоких отделов задней стенки левого желудочка (заднебазальном) изменения в стандартных отведениях не регистрируются, диагноз ставится на основании реципрокных изменений — высоких зубцов R и Т в отведениях V1-V2.
Кроме того, косвенным признаком инфаркта миокарда, не позволяющим определить фазу и глубину процесса, является остро возникшая блокада ножек пучка Гиса (при наличии соответствующей клиники).
Наибольшей достоверностью обладают электрокардиографические данные в динамике, поэтому электрокардиограммы по возможности должны сравниваться с предыдущими.
Таким образом, на догоспитальном этапе оказания медицинской помощи диагноз острого инфаркта миокарда ставится на основании клинической картины и изменений электрокардиограммы. В дальнейшем диагноз уточняется в стационаре после определения уровня маркеров некроза миокарда в крови и на основании динамики ЭКГ. В большинстве случаев острого коронарного синдрома с подъемом сегмента ST формируется инфаркт миокарда с зубцом Q; при остром коронарном синдроме без подъема сегмента ST при повышении уровня маркеров некроза диагностируется инфаркт миокарда без зубца Q, а при нормальном их уровне — нестабильная стенокардия.
Ведение больных на догоспитальном этапе
Для купирования тошноты и рвоты рекомендуют в/в введение 10-20 мг метоклопрамида (церукала, реглана). При выраженной брадикардии показано использование атропина в дозе 0,5 мг (0,5 мл 0,1%-ного раствора) в/в; терапия артериальной гипотензии проводится по общим принципам коррекции гипотензии при инфаркте миокарда.
Недостаточная эффективность обезболивания наркотическими анальгетиками служит показанием к в/в инфузии нитратов (см. ниже). При низкой эффективности нитратов в сочетании с тахикардией дополнительный обезболивающий эффект может быть получен благодаря введению бета-адреноблокаторов (см. ниже). Боль может быть купирована в результате эффективного тромболизиса (см. ниже).
Продолжающиеся интенсивные ангинозные боли служат показанием к применению масочного наркоза закисью азота (обладающей седативным и анальгезирующим действием) в смеси с кислородом. Начинают с ингаляции кислорода в течение 1-3 мин, затем используют закись азота (20 %) с кислородом (80 %) с постепенным повышением концентрации закиси азота до 80 %; после засыпания больного переходят на поддерживающую концентрацию газов — 50:50. Закись азота не снижает выброса левого желудочка. Возникновение побочных эффектов (тошноты, рвоты, возбуждения или спутанности сознания) является показанием для уменьшения концентрации закиси азота или отмены ингаляции. При выходе из наркоза ингалируют чистый кислород в течение 10 мин для предупреждения артериальной гипоксемии.
А. Показаниями к проведению тромболизиса служит подъем сегмента ST более чем на 0,1 мВ по крайней мере в двух стандартных отведениях ЭКГ и более чем на 0,2 мВ в двух смежных грудных отведениях или остро возникшая полная блокада левой ножки пучка Гиса в период от 30 мин до 12 ч от начала заболевания. Применение тромболитических средств возможно и позднее, если сохраняется подъем ST на ЭКГ, продолжается болевой приступ и/или наблюдается нестабильная гемодинамика.
В отличие от внутрикоронарного системный тромболизис (осуществляется внутривенным введением тромболитических средств) не требует каких-либо сложных манипуляций и специального оборудования. При этом он достаточно эффективен, если проводится в первые часы развития инфаркта миокарда (оптимально — на догоспитальном этапе), поскольку сокращение летальности напрямую зависит от сроков достижения реперфузии.
При отсутствии противопоказаний решение вопроса о проведении тромболизиса принимается на основании анализа фактора времени: при транспортировке более 30 мин или при отсрочке внутрибольничного проведения тромболизиса более чем на 60 мин введение тромболитических средств должно осуществляться на догоспитальном этапе. Во всех остальных случаях оно должно быть отложено до стационара.
Наиболее часто для проведения тромболизиса используется стрептокиназа внутривенно только через периферические вены, попытки катетеризации центральных вен недопустимы; перед инфузией возможно внутривенное введение 5-6 мл 25%-ного магния сульфата либо 10 мл кормагнезина-200 в/в струйно, медленно (за 5 мин); «нагрузочная» доза аспирина (250-300 мг разжевать) дается всегда, за исключением случаев, когда аспирин противопоказан (аллергические и псевдоаллергические реакции); 1 500 000 Ед стрептокиназы разводятся в 100 мл изотонического раствора хлорида натрия и вводятся внутривенно за 30 мин.
Одновременного назначения гепарина при использовании стрептокиназы не требуется — предполагают, что стрептокиназа сама обладает антикоагуляционными и антиагрегационными свойствами. Показано, что внутривенное введение гепарина не снижает летальности и частоты рецидивов инфаркта миокарда, а эффективность подкожного введения препарата сомнительна. Если гепарин по каким-либо причинам был введен ранее, это не является препятствием к проведению тромболизиса. Рекомендуется назначение гепарина через 12 ч после прекращения инфузии стрептокиназы. Практиковавшееся ранее использование гидрокортизона для профилактики анафилаксии признано не только малоэффективным, но и небезопасным в острейшей стадии инфаркта миокарда (глюкокортикоиды увеличивают риск разрыва миокарда).
Основные осложнения тромболизиса:
Клинические признаки восстановления коронарного кровотока: прекращение ангинозных приступов через 30-60 мин после введения тромболитика, стабилизация гемодинамики, исчезновение признаков левожелудочковой недостаточности, быстрая (в течение 2-3 ч) динамика ЭКГ с приближением сегмента ST к изолинии на 50% от исходного уровня подъема и ранним формированием патологического зубца Q и/или отрицательного зубца Т, появление реперфузионных аритмий (ускоренного идиовентрикулярного ритма, желудочковой экстрасистолии и др.), быстрая динамика МВ-КФК.
Для решения вопроса о возможности использования тромболитических средств следует уточнить ряд моментов:
Следует также обратить внимание на другие состояния, чреватые развитием геморрагических осложнений и служащие относительными противопоказаниями к проведению системного тромболизиса: тяжелые заболевания печени и почек; подозрение на хроническую аневризму сердца, перикардит, инфекционный миокардит, тромб в сердечных полостях; тромбофлебит и флеботромбоз; варикозное расширение вен пищевода; язвенная болезнь в стадии обострения; беременность.
В сомнительных случаях проведение тромболитической терапии должно быть отложено до поступления больного в стационар (при атипичном развитии заболевания, неспецифических изменениях ЭКГ, давно существующей блокаде ножки пучка Гиса или ЭКГ-признаках несомненного предшествующего инфаркта миокарда, маскирующих типичные изменения).
Б. При отсутствии показаний к тромболитической терапии (поздние сроки, так называемый мелкоочаговый или «не-Q-инфаркт») проводится антикоагулянтная терапия. Ее цель заключается в предупреждении или ограничении тромбоза венечных артерий, а также в профилактике тромбоэмболических осложнений (особенно часто развивающихся у больных передним инфарктом миокарда, при низком сердечном выбросе, мерцательной аритмии). Для этого на догоспитальном этапе внутривенно болюсно вводится гепарин в дозе до 5000 МЕ. Если в условиях стационара не проводится тромболитическая терапия, то начинается длительная внутривенная инфузия гепарина со скоростью 800-1000 МЕ/ч под контролем активированного частичного тромбопластинового времени. Альтернативой может, по-видимому, служить подкожное введение низкомолекулярного гепарина в «лечебной» дозе. Введение гепарина на догоспитальном этапе не препятствует проведению тромболизиса в стационаре.
В. С первых минут от начала развития инфаркта миокарда всем больным при отсутствии противопоказаний следует назначать малые дозы ацетилсалициловой кислоты (аспирина). Антитромбоцитарный эффект препарата максимально проявляется уже через 30 мин, а своевременное начало применения аспирина позволяет существенно снизить летальность. Назначение ацетилсалициловой кислоты перед проведением тромболизиса дает наибольший клинический эффект. Доза для первого приема на догоспитальном этапе составляет 160-325 мг (разжевать). На стационарном этапе препарат назначается 1 раз в сутки по 100-125 мг.
А. Внутривенное введение нитратов при остром инфаркте миокарда способствует купированию болевого синдрома, гемодинамической разгрузке левого желудочка, снижает АД. Растворы нитратов для внутривенного введения готовят ex tempore: каждые 10 мг нитроглицерина (например, 10 мл 0,1%-ного раствора в виде препарата перлинганит) или изосорбида динитрата (например, 10 мл 0,1%-ного раствора в виде препарата изокет) разводят в 100 мл физиологического раствора (20 мг препарата — в 200 мл физиологического раствора и т. д.); таким образом, 1 мл приготовленного раствора содержит 100 мкг препарата. Нитраты вводят капельно под постоянным контролем АД и ЧСС с начальной скоростью 5-10 мкг/мин и последующим увеличением скорости на 20 мкг/мин каждые 5 мин до достижения желаемого эффекта или максимальной скорости введения — 400 мкг/мин. Обычно эффект достигается при скорости инфузии 50-100 мкг/мин. При отсутствии дозатора приготовленный раствор, содержащий в 1 мл 100 мкг нитрата, вводят при тщательном контроле (см. выше) с начальной скоростью 2-4 капли в минуту, при условии стабильной гемодинамики и сохранения болевого синдрома скорость может постепенно увеличиваться вплоть до максимальной — 30 капель в минуту. Введение нитратов начинают как линейные, так и специализированные бригады СиНМП и продолжают в стационаре. Продолжительность внутривенного введения нитратов — 24 ч и более; за 2-3 ч до окончания инфузии назначается первая доза нитратов внутрь. Передозировка нитратов, вызывающая падение сердечного выброса и снижение САД ниже 80 мм рт. ст., может привести к ухудшению коронарной перфузии и к увеличению размеров инфаркта миокарда.
Б. Внутривенное введение бета-адреноблокаторов, так же как и применение нитратов, способствует купированию болевого синдрома. Ослабляя симпатические влияния на сердце (усиливающиеся в первые 48 ч от начала развития инфаркта миокарда как вследствие самого заболевания, так и в качестве реакции на боль) и снижая потребность миокарда в кислороде, они способствуют уменьшению размеров инфаркта миокарда, подавляют желудочковые аритмии, уменьшают риск разрыва миокарда и повышают таким образом выживаемость пациентов. Очень важно, что, согласно экспериментальным данным, бета-адреноблокаторы позволяют отсрочить гибель ишемизированных кардиомиоцитов (они увеличивают время, в течение которого эффективна реперфузионная терапия).
При отсутствии противопоказаний бета-адреноблокаторы назначаются всем больным острым инфарктом миокарда. На догоспитальном этапе показаниями к их внутривенному введению для линейной бригады служат соответствующие нарушения ритма, а для специализированной — упорный болевой синдром, тахикардия, артериальная гипертензия. В первые часы заболевания показано дробное внутривенное введение пропранолола (обзидана) по 1 мг в минуту каждые 3-5 мин под контролем АД и ЭКГ до достижения ЧСС 55-60 в минуту или до достижения общей дозы 0,1 мг на кг массы тела пациента. При брадикардии, признаках сердечной недостаточности, AV-блокаде и снижении САД менее 100 мм рт. ст. пропранолол не назначается, а при развитии указанных изменений на фоне его применения введение препарата прекращается.
Отсутствие осложнений терапии бета-адреноблокаторами на догоспитальном этапе служит показанием для обязательного ее продолжения в условиях стационара с переходом на прием пропранолола внутрь в суточной дозе 40-320 мг в 4 приема (первый прием — спустя 1 ч после внутривенного введения).
В. Внутривенная инфузия магния сульфата проводится у больных с доказанной или вероятной гипомагнезиемией или при синдроме удлиненного QT, а также в случае осложнения инфаркта миокарда некоторыми вариантами аритмий. При отсутствии противопоказаний магния сульфат может служить определенной альтернативой применению нитратов и бета-адреноблокаторов, если их введение по какой-то причине невозможно (из-за противопоказаний или отсутствия препаратов). Согласно результатам ряда исследований, он снижает летальность при остром инфаркте миокарда, а также предотвращает развитие аритмий (в том числе реперфузионных при проведении системного тромболизиса) и постинфарктной сердечной недостаточности.
Этой же цели служит оксигенотерапия, показанная при остром инфаркте миокарда всем больным в связи с частым развитием гипоксемии даже при неосложненном течении заболевания. Ингаляция увлажненным кислородом проводится (если это не причиняет чрезмерных неудобств) с помощью маски или через носовой катетер со скоростью 3-5 л/мин и целесообразна в течение первых 24-48 ч от начала заболевания (начинается на догоспитальном этапе и продолжается в стационаре).
Тактика ведения больного с различными вариантами инфаркта миокарда на догоспитальном этапе представлена на рис. 1 и рис. 2.
Острый инфаркт миокарда является прямым показанием к госпитализации в отделение (блок) интенсивной терапии или кардиореанимации. Транспортировка больного осуществляется на носилках.
А. Л. Верткин, доктор медицинских наук, профессор
В. В. Городецкий, кандидат медицинских наук
О. Б. Талибов, кандидат медицинских наук