ишемический инсульт головного мозга правая сторона последствия как лечить
Инсульт правой стороны: последствия, чего ждать, лечение, реабилитация, прогноз
Из статьи вы узнаете особенности правостороннего инсульта, осложнения и последствия мозгового удара, методы лечения и реабилитации, прогноз жизни.
Причины мозгового удара справа
Правосторонний инсульт отличается от нарушения мозгового кровотока слева, поскольку функции двух полушарий различны. В правом – локализуются центры, которые отвечают за чувствительность, моторику, координацию, с помощью правого полушария человек понимает слова, пользуется слухом, осязанием, интуицией, оценивает окружающее пространство, воспринимает музыку, читает, пишет, распознает геометрические фигуры. Кроме того, здесь осуществляется контроль за всей левой стороной тела, при этом информация анализируется вместе с данными левого полушария, чтобы целиком решить любую проблему.
При инсульте нарушаются любые из перечисленных функций, причем, триггером может выступить как эндогенный, так и экзогенный фактор. Наиболее опасны:
В группе особого риска по правостороннему инсульту находятся дети с пороками сердца, генетическими заболеваниями крови, эндокринными нарушениями.
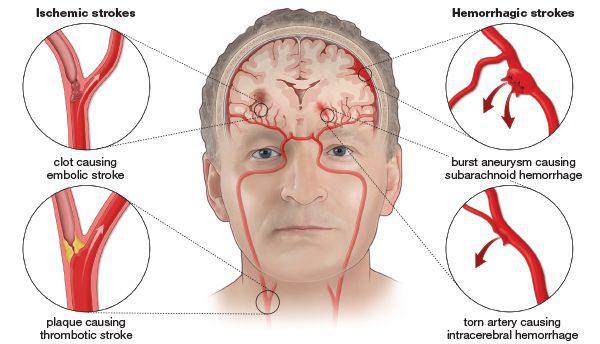
Что такое ишемический и геморрагический инсульт
По этиологии правосторонний инсульт делят на ишемический и геморрагический. Первый развивается из-за нарушенного мозгового кровотока справа по причине сужения сосудов или их полной закупорки, играет роль и скорость движения крови, ее вязкость. Как итог, провоцируется гипоксия мозговых клеток с их гибелью, некрозом определенного участка мозга. Симптомы ишемического инсульта нарастают постепенно, поэтому ишемия развивается нескольких часов или даже суток, что дает возможность своевременно обратиться к врачу и избежать летальных последствий. На прогноз при этой форме болезни влияет только обширность поражения (некроза).
Геморрагический инсульт – это кровоизлияние в ткани мозга на фоне разрыва сосудов. Часто такая ситуация ведет к отеку мозга, коме и летальному исходу. Разрыв сосудов происходит значительно реже, но имеет более тяжелые последствия, поскольку время на «раскачку» нет. Излившаяся кровь пропитывает ткани, сдавливает жизненно важные структуры, иногда полностью разрушая их. Независимо от размеров пораженного участка головного мозга, нервные клетки восстанавливаются медленно, не все утраченные функции нервной системы можно вернуть.
Последствия ишемии
При небольшом участке некроза тканей головного мозга или микроинсульте справа прогноз для жизни пациента благоприятный: неврологические изменения минимальны, не криминально нарушают функции мозга. Исключением является ишемия ствола, поскольку здесь сконцентрированы жизненно важные центры – дыхательный и сердечно-сосудистый. Поэтому даже микроинсульт ствола мозга практически в 100% заканчивается смертью в первые часы. Остальных пациентов ждет инвалидность, поскольку, они, хотя и не прикованы полностью к кровати, утрачивают даже небольшую способность адекватно, в полном объеме воспринимать окружающую действительность, понимать, что с ними происходит, способность мыслить логически. У левшей – все, наоборот. Для них последствия правостороннего инсульта аналогичны ишемии левого полушария у правшей.
Основные последствия представлены в таблице. Надо понимать, что последствия ишемического инсульта со временем при полноценном лечении уменьшаются. Около четверти пациентов, которые не достигли 55 лет, при микроинсульте полноценно восстанавливаются без видимых признаков каких-либо неврологических нарушений. При этом, сколько функций будет реабилитировано за первых два года после микроинсульта, столько их и останется до конца дней. Нервные клетки практически не восстанавливаются.
| Итог инсульта справа | Последствия микро и макро ишемического инсульта |
|---|---|
| Полный паралич левой стороны туловища | Минимизированы движения левых конечностей, положение – полусогнутое, пациент способен сидеть, но без посторонней помощи не способен ходить, брать предметы рукой (гемиплегия) |
| Дисбаланс чувствительности слева | Усиливается болевой, температурный порог (гипестезия) |
| Утрачивается чувство пространственного расположения рук и ног | |
| Расстройства психики | Снижается критика, возникает дурашливое поведение, речь становится неадекватной, человек – агрессивным |
| Снижение памяти | Пациенты помнят прошлое, но забывают о том, что делала час назад, возможна временная полная амнезия, дезориентации в пространстве и времени |
| Расстройства зрения слева | Снижение зрения вплоть до слепоты, двоение, поворот головы и левого глаза влево |
Если участок некроза головного мозга большой (массивный инсульт), прогноз неутешительный: до 70% пациентов погибают в первые несколько дней, другие становятся глубокими инвалидами. Последствиями становятся:
Что ждет после кровоизлияния?
О последствиях геморрагического инсульта имеет смысл говорить только, ели речь идет о небольшие кровоизлияния справа. Инсульт-гематома или большое кровоизлияние правого полушария почти в 100% заканчивается фатально. Не более 10% таких пациентов может спасти экстренное удаление сгустков крови с дренированием полости черепа, но выжившие останутся глубокими инвалидами до конца дней. Продолжительность жизни при этом совсем небольшая – от нескольких дней до нескольких месяцев.
При небольшом кровоизлиянии справа прогноз неоднозначный: 75% выживают, но становятся инвалидами, причем, степень инвалидизации выше, чем при ишемии. Больные в 10% могут полностью восстановиться, в 70% способны ходить с трудом, сами себя обслуживают, обездвижены – до 20%.
Отличия последствий геморрагического инсульта правого полушария:
У тяжелобольных пациентов после инсульта с правой стороны, независимо от формы, встречаются отсроченные осложнения: застойная пневмония, пролежни, истощение из-за больших трудностей в уходе за такими пациентами. Именно осложнения такого характера становятся причиной смерти пациентов в первые два года постинсультной жизни. Около15% живут 10 лет и более.
Особенности терапии
Комплексная терапия правостороннего инсульта делится на коррекцию острого периода и реабилитацию. На протяжении острого периода при риске развития тяжелых последствий может потребоваться хирургическое вмешательство. Весь острый период пациент находится в отделении реанимации. Лечение правостороннего инсульта любого генеза проводят по нескольким направлениям:
В острой фазе важно контролировать дыхание, ЧСС, температуру тела. Наиболее эффективно лечение на протяжении первых трех, максимум – пяти часов после приступа. Уже через сутки происходят необратимые процессы в нейронах.
Реабилитация
Период восстановления начинается примерно через неделю после интенсивной терапии, разрабатывают его врачи разных специальностей: реабилитологи, неврологи, психологи, физиотерапевты, логопеды, рефлексотерапевты, эрготерапевты (специалисты по восстановлению социальных, бытовых, функциональных, двигательных навыков), нейродефектологи.
На Youtube есть целый плейлист по этой теме https://www.youtube.com/playlist?list=PLb9qc1uRvT8oorWN7lanTWl2BVkTJGm3v
Первый этап – стационарный, второй – санаторный, но полный курс проводится в домашних условиях, что может растянуться на несколько лет. Комплекс мер включает в себя: лекарственные препараты, ЛФК, иглоукалывание, рефлексотерапию, физиопроцедуры, кинезиотерапию (ЛФК на основе восточных практик), массаж, диету. Схема лечения строго индивидуальна.
В домашних условиях необходимо:
Особое внимание к недопущению пролежней, гнойной язвы роговицы, гипостатической пневмонии, контрактур. Для этого выполняют специальные упражнения, очищают верхние дыхательные пути, при необходимости – обеспечивается парентеральное питание, катетеризация мочевого пузыря.
Длительность реабилитации может быть всего месяц (при легкой форме) или до двух и более лет (при тяжелом варианте). Средняя реабилитация – полгода.
Прогноз
Продолжительность жизни после инсульта в правом полушарии зависит от множества факторов, которые перечислены в таблице:
Инсульт: парализована правая сторона
Инсульт, или острое нарушение мозгового кровообращения, остается одной из главных причин смертности. Практика показывает, что в 60% случаев очаг поражения локализуется в левых мозговых структурах, которые контролируют деятельность правой половины тела, где и происходит паралич. Всего нескольких минут остановки кровотока достаточно для гибели миллионов нейронов и образования мертвой зоны в нервной ткани. В патологический процесс вовлекаются проводящие пути сигналов ЦНС к системам и органам справа.
Неврология определяет два вида инсульта с парализацией правой стороны:
Практика неврологии показывает, что инсульты с парализацией правой стороны протекают легче, последствия устраняются быстрее. Это объясняется тем, что ишемический инсульт ярче манифестирует начало болезни характерными признаками.
Виды паралича правой стороны
По характеру, локализации сосудистых катастроф классифицируют виды и подвиды параличей:
Причины
Основная причина правостороннего паралича — инсульты, хронические, а затем острые нарушения кровоснабжения в структурах левого полушария.
Инсульт — не та болезнь, которая случается вдруг. Ее причины скапливаются годами, десятилетиями, чтобы при достижении критической отметки, однажды развернуть сценарий «сосудистой катастрофы». К этому приводят:
Устранение хотя бы половины этих причин позволит вычеркнуть инсульт из списка основных заболеваний, от которых чаще всего страдают в наше время.
Мнение эксперта
Автор: Екатерина Дмитриевна Абрамова
Врач-невролог, руководитель клиники хронической боли
По данным Федеральной службы государственной статистики инсульт занимает второе место в структуре смертности. Это опасное неврологическое заболевание, частота возникновения которого увеличивается с каждым годом. Статистика свидетельствует о том, что острое нарушение мозгового кровообращения возникает у каждого третьего человека на 1000 населения. Инсульт в 60% случаев приводит к инвалидизации. Из-за тяжелых осложнений 10% пациентов полностью теряют способность к самообслуживанию. Появление стойкого паралича связано с обширным поражением головного мозга.
Инсульт требует немедленной диагностики и проведения корректного лечения. В Юсуповской больнице обследование проводится с использованием новейшего медицинского оборудования: КТ, МРТ. Благодаря им удается точно определить локализацию патологического очага. Врачи Юсуповской больницы для каждого пациента разрабатывают индивидуальный план терапии и реабилитации. Препараты подбираются в соответствии с последними европейскими рекомендациями по лечению инсультов. Консервативное лечение может быть дополнено оперативным вмешательством при наличии показаний. Помимо этого, для ускорения восстановления назначается физиотерапия и курс лечебной физкультуры.
Симптомы
Признаки начавшегося недуга не вызывают сомнений, их должны знать не только медики, но и обычные люди, чтобы вовремя помочь своим близким, знакомым, просто человеку на улице, которому стало плохо. Немедленно следует вызвать неотложку при следующих симптомах:
Постинсультная речевая дисфункция
Речь играет одну из важнейших ролей в жизни человека. За речевой аппарат отвечают определенные зоны мозговой коры. Поражения структур головного мозга, к которым относится и острое нарушение кровообращения, приводят к серьёзным расстройствам. Человек, у которого случился инсульт:
Речевое нарушение носит долговременный характер, но поддается коррекции. Также бывают случаи, когда речь восстанавливается постепенно сама по себе. К сожалению, это происходит крайне редко, и пациенту не обойтись без реабилитации под присмотром врачей и близких.
Почему нарушается речевая функция
Неспособность человека после инсульта чётко говорить называется афазией. Это состояние является результатом:
Исходя из сложности поражения, можно спрогнозировать, насколько быстро у пациента после инсульта восстановится речь. Обширность поражения также играет ключевую роль: чем она больше, тем сложнее афазия. Кроме того, к основным критериям, влияющим на восстановление артикуляции, относятся:
Разновидности речевых расстройств
Когда в головном мозге происходит разрыв сосуда, в первую очередь нарушаются речевые функции. При кровоизлиянии появляются различные нарушения артикуляции. Кроме афазии, существуют и другие виды дисфункции речи:
Как восстановить речевые способности после инсульта
Одну из главных ролей в процессе приобретения утраченных речевых способностей играет раннее обращение к врачу. Помощь пациенту должна быть оказана в первые часы после инсульта. Также важно установить, какие именно речевые аспекты были повреждены. Специалист должен провести диагностические тесты, на основе которых делает заключение.
Реабилитационные методы улучшения речи после кровоизлияния в мозг представлены:
Успех реабилитации зависит также от общей обстановки, в которой пребывает пациент. Ему необходима умиротворенная атмосфера, вдали от шума и резких звуков. Стрессы и беспокойства только замедлят ход выздоровления.
Лечение
Усилиями организаторов здравоохранения система лечения инсультов в России претерпела положительные изменения. Стало нормой доставлять пациентов с подозрениями на расстройство церебрального кровообращения в течение трех часов на реанимационную койку или на стол нейрохирурга.
Лечение инсульта, когда правая сторона парализована, начинается в реанимационном отделении, куда пациенты госпитализируются в срочном порядке. Схема терапии предусматривает нормализацию кровообращения мозга, восстановление дыхательных, глотательных функций, устранение угрозы судорожных явлений.
Несколько отличается схема терапии при геморрагическом инсульте с парализацией правой стороны. На первый план в данном случае выдвигаются препараты, устраняющие тромбоэмболию. Если лечение начато вовремя, тромб уничтожается, восстанавливается нарушенный кровоток. Благодаря современным лекарственным препаратам нередко удается полностью избежать последствий инсульта.
Состояние пациентов требует нормализации гомеостаза, снижения степени проницаемости стенок сосудов и образования плазмина. В ряде случаев тромбы из сосудов мозга удаляются оперативным путем в отделениях нейрохирургии.
Лекарственная терапия
Последующее лечение происходит с помощью лекарственных средств: нейропротекторов, антиагрегантов, антикоагулянтов, тромболитиков, дефибринизирующихэнзимов, гипотензивных средств. Состав, длительность приема лекарств могут варьироваться врачом. Но несколько препаратов для предотвращения инсульта приходится принимать пожизненно.
Образ жизни
Инсульт — заболевание, при котором человек должен начать жизнь в новых условиях. Большинству трудно принять свое состояние, поэтому глубокая депрессия — такое же опасное осложнение, как и физические проявления. Уже на первых этапах восстановления этому аспекту уделяется большое внимание.
Научная и материально-техническая база Юсуповской больницы позволяет пациентам пройти реабилитационные процедуры с использованием современного оборудования, соответствующего европейским стандартам.
Массаж правой стороны
Восстановление после инсульта с парализацией правой стороны с помощью массажа начинается на 20-ый день болезни. Это усредненная дата, учитываются тяжесть состояния больного, возраст, сопутствующие заболевания и т.д.
Первые сеансы массажа начинают с осторожного поглаживания конечностей, области мышц спины и шеи. Интенсивность воздействия наращивается от сеанса к сеансу, действия массажиста направлены на восстановление нормального кровообращения и чувствительности в пораженной части тела.
Борьба с пролежнями
Пролежни — опасный враг лежачих больных, которым приходится соблюдать длительный постельный режим. Пролежни появляются на участках, которые подвергаются наибольшему давлению, — копчике, лопатках, ягодицах, голенях, предплечьях.
Пролежни в запущенных стадиях требуют хирургического лечения. Известны случаи, когда больного спасали в реанимации, но затем при плохом уходе он погибал от сепсиса, развившегося от банальных пролежней. Выхаживание после инсульта — это именно тот случай, когда опытная и добросовестная сиделка так же важна, как и врач. А иногда еще важнее.
Реабилитация
При парализации правой стороны врач назначает комплексную программу реабилитационных мероприятий. Сюда включаются курсы массажа и мануальной терапии, лечебная физкультура, диетотерапия, физиотерапевтические процедуры, кинезиотерапия, иглоукалывание, на более поздних этапах возможны занятия в бассейне, в залах на специальных тренажерах. Важно нацелить больного на упорный труд совместно с медиками. Для восстановления потребуется не месяц и не год, а вся оставшаяся жизнь.
Через сколько восстанавливается речь
Реабилитация речевых функций обычно начинается через неделю после разрыва сосуда в мозге при условии, что состояние пациента стабильно. Однако бывают ситуации, когда больной не способен приступить к упражнениям даже спустя месяц. Так или иначе восстановительную терапию следует начать не позднее, чем через два месяца. В противном случае вернуть утраченные способности будет гораздо труднее.
Точный прогноз касательно времени восстановления речи после инсульта дать очень сложно. Реабилитация представляет собой поэтапный процесс с четкой последовательностью. Продолжительность каждого этапа варьируется и является индивидуальной для всех пациентов. В среднем максимальное улучшение речевых способностей наблюдается в первые полгода после болезни. Весь восстановительный период продолжается от трёх до пяти лет.
Осложнения
Неврологам приходится сталкиваться с многочисленными осложнениями физического и психологического состояния при инсульте, которые представляют:
Эти проявления требуют самого пристального внимания и активной терапии специалистов разного профиля.
Юсуповская больница располагает всем комплексом реабилитационного оборудования, в том числе и инновационного, штатом высококвалифицированных специалистов, владеющих современными методиками и видами массажа и лечебной физкультуры. Их усилия под руководством лучших неврологов страны помогают восстановиться после парализации при инсульте.
Правосторонний ишемический инсульт
Часто ишемический инсульт врачи называют «инфарктом мозга». Сегодня этот вид инсульта утратил возраст. Пострадать могут как люди пожилого возраста, так и молодежь. Правосторонний ишемический инсульт возникает вследствие тромба кровеносного сосуда в коре головного мозга. Такой тромб может спровоцировать холестериновая бляшка или опухоль, сдавливающая стенки сосуда. Опасность правостороннего инсульта заключается в том, что у трети больных в острой стадии возможен летальный исход. Прогнозы на восстановление пострадавших малоблагоприятны, так как нейроны правого полушария мозга имеют меньшую способность к выживанию по сравнению с нейронами левого полушария. Основными причинами возникновения этого вида инсульта являются:
Признаки и симптомы ишемического инсульта правой стороны
Симптомы острого периода
Терапия после правостороннего ишемического инсульта
К группе риска в первую очередь относят людей, страдающих гипертонией. Высокое артериальное давление должно находиться под постоянным контролем: своевременное измерение, прием контролирующих давление препаратов, измерение уровня холестерина в крови, соответствующая диета. В эту же категорию попадают и пациенты с диагнозом сахарного диабета, ревматизма, сердечно-сосудистой недостаточностью.
Часто ишемический инсульт является страшным финалом уже имеющихся проблем, поэтому начинать лечение необходимо задолго до его возникновения. Частые головокружения, гипертонические кризы, длительные головные боли, усталость и слабость – все это веские причины для визита к врачу и началу лечения. Вовремя начатое лечение даст все шансы на благоприятные результат до того, когда начавшиеся патологические изменения станут необратимыми.
Если инсульт уже случился, то пострадавшего срочно госпитализируют. Первые 6 часов проводится интенсивная терапия с введением фибринолитических смесей внутривенно, нормализуется артериальное давление, вводятся сосудорасширяющие препараты, улучшающие питание клеток головного мозга.
Последствия
Полного восстановления после перенесенного правостороннего инсульта достичь очень сложно. Эти люди должны заново учиться жить. Длительная и поэтапная работа с психологами помогает изучить новые возможности своего тела, аутогенная тренировка внушает веру в себя и желание вернуться в активную жизнь. Пациенты обязаны соблюдать специальную диету, способствующую снижению холестерина в крови. Для восстановления движений рекомендуют занятия лечебной гимнастикой, пешеходные прогулки, упражнения на развитие мелкой моторики. Назначаются физиопроцедуры и массаж.
У пациентов, перенесших правосторонний ишемический инсульт, достаточно много шансов на выздоровление.Последствия зависят от степени тяжести поражения и типа инсульта. Большинство пострадавших утрачивают былую трудоспособность навсегда. Но успехом является даже просто способность самостоятельно себя обслужить. Сильная воля и любовь к жизни помогает людям после инсульта вернуться в общество и продолжать трудиться, но в гораздо более спокойном ритме.
Что такое ишемический инсульт (инфаркт мозга)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцов В. Л., кинезиолога со стажем в 31 год.
Определение болезни. Причины заболевания
Инсульт — это собирательный термин, обозначающий несколько типов нарушения мозгового кровообращения: ишемический инсульт (он же инфаркт мозга), геморрагический инсульт (кровоизлияние в мозг), венозный инфаркт, субарахноидальное кровоизлияние (кровотечение в пространство между внутренним и средним слоем тканей, покрывающих головной мозг).
Первая помощь при инсульте
Помощь человеку с подозрением на инсульт необходимо оказать как можно скорее.
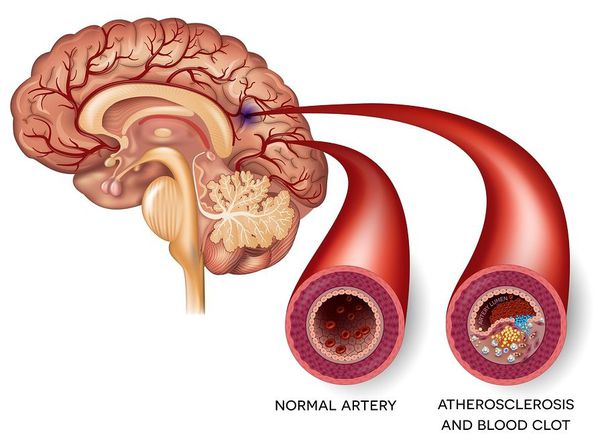
Ишемический инсульт — это отмирание участка ткани головного мозга в результате недостаточного снабжения головного мозга кровью и кислородом вследствие закупорки артерии.
Поражения сосудов головного мозга принято делить на две группы:
Далее в этой статье будет рассмотрена первая группа — ишемические инсульты.
Атеротромботический ишемический инсульт — этот инсульт возникает вследствии закупорки сосуда головного мозга тромбом.
Тромбоэмболический ишемический инсульт — развивается в случае закупорки сосуда тромбом из периферического источника. Тромб чаще образуется в сердце.
Причины инсульта
Причины возникновения ишемического инсульта:
Причины инсульта в молодом возрасте: диссекции артерий, коагулопатии на фоне, например, антифосфолипидного синдрома или приёма оральных контрацептивов, церебральные артерииты на фоне системных ревматических заболеваний или инфекционных процессов, тромбоэмболы от вегетаций на клапанах сердца у наркоманов с эндокардитом.
Симптомы ишемического инсульта
Инсульт всегда внезапен и скоротечен, к нему нельзя быть готовым. Очаговые (нарушения движения, чувствительности, речи, координации, зрения) и общемозговые (нарушение сознания, тошнота, рвота, головная боль), неврологические симптомы ишемического инсульта возникают неожиданно и мгновенно, длятся более суток, могут стать причиной смерти.
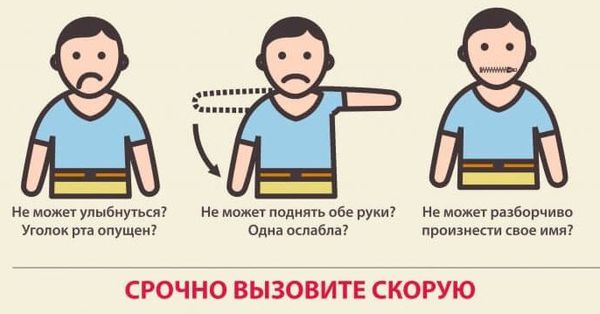
Как распознать инсульт у человека
Первые признаки инсульта:
При появлении любого из перечисленных признаков следует вызвать скорую помощь. С момента появления первых симптомов инсульта до введения препаратов должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Изменения глаз:
Также при инсульте могут наблюдаться и другие симптомы:
В тяжёлых случаях врачи отмечают такие признаки инсульта, как кратковременная потеря памяти и коматозное состояние.
По глубине неврологического дефекта и времени регрессирования неврологической симптоматики выделяют:
Клиническая картина инсульта зависит от пострадавшего сосуда и уровня развившейся закупорки.
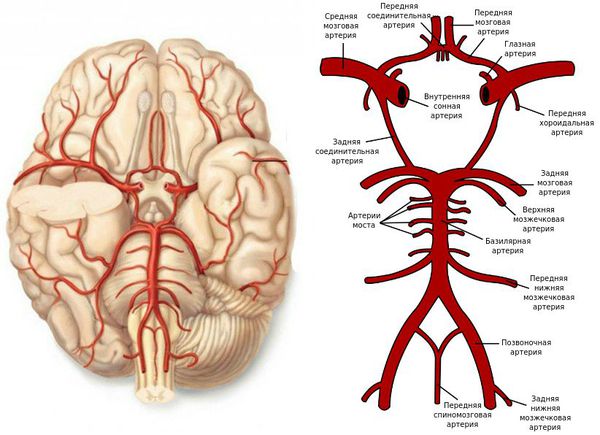
Поражение средней мозговой артерии (СМА)
Непроходимость СМА по причине эмболии или стеноза нарушает движение крови во всём регионе данной артерии и выражается:
Если непроходимы нижние ветви СМА, то развивается нарушение восприятия речи (афазия Вернике) с нарушением движений руки и мимических мышц нижней трети лица контрлатерально от поражённого полушария головного мозга.
Поражение передней мозговой артерии (ПМА)
Эмболия ПМА вызывает:
Иногда обе ПМА отходят от единого ствола, и если происходит его закупорка, то развиваются тяжёлые неврологические расстройства.
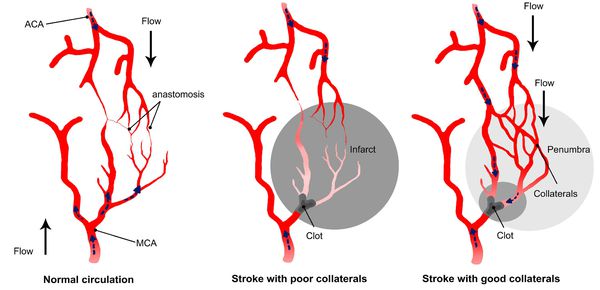
Бывают клинические случаи, когда непроходимость ПМА не проявляется неврологической симптоматикой, так как есть анастомоз (соединения артерий внутри черепа между собой и соединение внутренних и наружных артерий).
Поражение сонной артерии (СА)
Стенозирование СА и разрушение атеросклеротических бляшек становится причиной эмболов.
Иногда окклюзия СА не вызывает неврологическую симптоматику по причине компенсированного коллатерального кровообращения.
Если же очаговые неврологические нарушения возникли, то они являются следствием падения кровотока в бассейне СМА или её части.
Выраженный стеноз ВСА и дефицит коллатерального кровообращения поражают конечные отделы СМА, ПМ, а иногда и ЗМА.
Поражение задней мозговой артерии (ЗМА)
Причиной закупорки ЗМА может быть как эмболия, так и тромбоз. Чаще возникают неврологические симптомы:
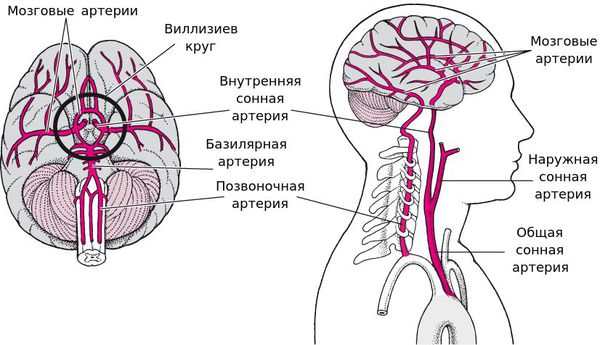
Поражение артерий вертебро-базилярного бассейна (ВББ)
Причиной ухудшения кровотока в ВББ становится атеросклероз, тромбоз или эмболия.
Окклюзия ветвей основной (базилярной) артерии (БА) вызывает дисфункцию моста ствола мозга и мозжечка с одной стороны.
На стороне инсульта развивается атаксия, слабость мимических мышц лица, мышц глаза, нистагм (неконтролируемые колебательные движения глаз), головокружение, гиперкинез мягкого нёба, ощущение движения предметов в пространстве, а противоположно — слабость конечностей и гипестезия. При полушарном инсульте на своей стороне — парез взора, с противоположной — слабость конечностей, на стороне очага — слабость мимических мышц лица, мышц глаза, нистагм, головокружение, тошнота, рвота, потеря слуха или шум в ушах, гиперкинез мягкого нёба и ощущение движения предметов в пространстве.
Стенозирование и закупорка позвоночных артерий(ПА), проходящих в черепе, даёт неврологическую очаговую симптоматику, свойственную клинике дисфункции продолговатого мозга, в виде головокружения, дисфагии (расстройства глотания), сиплости голоса, симптома Горнера и падением чувствительности на своей стороне, а с противоположной стороны нарушена болевая и температурная чувствительность. Похожая симптоматика возникает и при поражении задненижней мозжечковой артерии (ЗМА).
Инфаркт мозжечка (ИМ)
Инфаркт мозжечка проявляется нистагмом ( неконтролируемыми колебательными движениями глаз ), нарушением координации движений, головокружением, тошнотой, рвотой.
Лакунарные инфаркты (ЛИ)
ЛИ в большинстве случаев возникают у людей, страдающих сахарным диабетом и гипертонической болезнью, по причине липогиалинозного поражения с закупоркой лентикулостриарных артерий головного мозга.
Закупорка таковых сосудов ведёт к формированию небольших глубинно расположенных ЛИ с последующим образованием кисты на этом месте.
Эмболия или атеросклеротическая бляшка может также перекрыть сосуд. Течение ЛИ может быть бессимптомным или проявляться собственным симптомокомплексом.
Инсульт спинного мозга
Состояние, при котором нарушается кровообращение спинного мозга, называют инсультом спинного мозга. Это заболевание редкое, также имеет геморрагическую и ишемическую разновидности. Предвестники инсульта:
Признаки комы
В некоторых случаях после болезни развивается кома, её симптомы:
Инсульт может привести к непоправимым последствиям, свидетельствовать о которых будут:
Патогенез ишемического инсульта
Главным фактором, определяющим последствия окклюзирующего процесса питающих мозг артерий, является не величина выключенной артерии и даже не её роль в кровоснабжении мозга, а состояние коллатерального кровообращения.
При хорошем его состоянии полная закупорка даже нескольких сосудов может протекать почти бессимптомно, а при плохом стеноз сосуда вызывает выраженные симптомы. [11]
Последовательность изменений ткани мозга после инсульта принято некоторыми авторами рассматривать как «ишемический каскад», который заключается в:
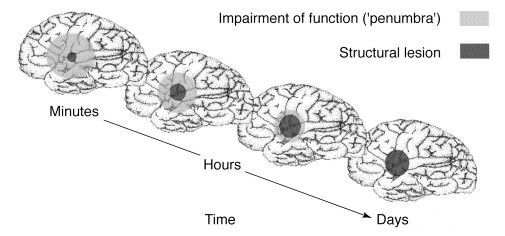
При локальной ишемии мозга происходит формирование зоны вокруг участка с необратимыми изменениями — «ишемической полутени» (пенумбра). Кровоснабжение в ней ниже уровня, который необходимим для нормального функционирования, но выше, чем критический порог необратимых изменений. Морфологические изменения в области пенумбры не наблюдаются. Гибель клеток приводит к расширению зоны инфаркта. Однако эти клетки на протяжении определённого времени способны сохранять свою жизнеспособность. Окончательно зона инфаркта формируется спустя 48-56 часов.
Классификация и стадии развития ишемического инсульта
Согласно МКБ-10 выделяют следующие виды ишемического инсульта (по причине):
По локализации инсульта выделяют:
По стороне поражения:
По характеру поражения:
Осложнения ишемического инсульта
Возникающие осложнения при инсульте определены тяжёлым состоянием больного и ограниченной его возможностью к самостоятельному обслуживанию и передвижению.
Возможные осложнениями ишемического инсульта:
Также необходимо следить за мочеиспусканием, вовремя катетеризировать мочевой пузырь. В случае запора назначают клизму.
При стабилизации общего состояния проводят пассивную гимнастику, общий массаж мышц. По мере стабилизации переходят к обучению больных сидению, самостоятельному стоянию, ходьбе и навыкам самообслуживания.
Диагностика ишемического инсульта
Анамнез и клиническая картина дают достаточно данных для постановки диагноза, но для дифференциального диагноза необходимы дополнительные исследования, так как правильно выставленный диагноз в случае инсульта — залог своевременной и квалифицированной помощи.
Важно на ранней стадии заболевания отличить ишемический инсульт от кровоизлияния, а также от кровоизлияния в область ишемического инсульта. Для достижения этих целей проводят компьютерную томографию (КТ).
Высокочувствительным методом диагностики ишемического инсульта в начале заболевания является магнитно-резонансная томография (МРТ), но, по сравнению с КТ, она менее чувствительна к острым состояниям, особенно если есть кровоизлияние. С помощью МРТ можно увидеть артерии головного мозга, не используя контраст, что значительно безопасней, чем контрастная ангиография.
КТ в остром периоде (до суток) ишемического инсульта менее чувствительна, так как с её помощью в этом периоде невозможно оценить ишемический инсульт, его часто просто не видно. КТ при поступлении пациента в стационар проводят с целью исключения геморрагического инсульта и проведения тромболитической терапии. А вот с помощью МРТ можно распознать как ишемический, так и геморрагический инсульты на любых сроках.
Спинномозговая пункция может дать диагностическую информацию, если нет аппаратов МРТ или КТ. Субарахноидальные кровоизлияния и внутримозговые кровоизлияния могут дать кровь в спинномозговой жидкости (СМЖ). Однако она не всегда попадает в СМЖ. Например, при небольших паренхиматозных или геморрагических кровоизлияниях кровь появится в СМЖ через двое-трое суток. Иногда при спинномозговой пункции в ликвор попадает сопутствующая кровь, поэтому при сомнении следует набрать ликвор в несколько пробирок. При лабораторном анализе выявится уменьшение эритроцитов в каждой последующей пробирке.
При планировании операции используют церебральную ангиографию. Это надёжный и хорошо апробированный метод, особенно если используется доступ через плечевую или бедренную артерии.
Позитронно-эмиссионная томография позволяет увидеть инсульт до КТ по мозговому метаболизму, но метод малодоступен.
Чреспищеводная ЭхоКГ (исследование сосудов и сердца посредством ввода специального датчика в пищевод) обнаруживает источник эмболии в крупном сосуде: изъязвленную бляшку, пристеночный тромб.
Мерцательная аритмия с пароксизмами может спровоцировать эмболию, но не проявляться клинически — выявляется холтеровским мониторингом ЭКГ.
Лечение ишемического инсульта
Общие мероприятия
При лечении ишемического инсульта принято не снижать артериальное давление быстро, если оно высокое, особенно в первые дни заболевания. Низкое артериальное давление следует повысить — этим занимаются врачи, не давайте самостоятельно пациенту никаких лекарств.
Несдерживаемая сильная рвота — частая проблема в периоде сразу после инсульта, особенно при поражении в бассейне основной артерии. Это создаёт проблемы в питании больного. Если рвота не прекращается, или есть дисфагия, то ставят зонд для питания. Нехватку электролитов восполняют инфузионной терапией. Следует внимательно отслеживать проходимость дыхательных путей.
Тромболитическая терапия
Тромболитическая терапия — это единственная терапия ишемического инсульта в о стром периоде, эффективность которой доказана в крупных исследованиях.
С момента появления первых симптомов инсульта до введения тромболитика должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Окклюзия сосудов происходит в артериальном или венозном русле. Тромботические лекарства растворяют тромб, но препарат необходимо доставить в зону тромбоза.
Тромболитические средства впервые появились в 40-х годах XX века. Активная разработка лекарств этой группы привела к тому, что в настоящее время выделяют пять поколений тромболитиков:
В фазе восстановления, когда состояние больного практически всегда в той или иной степени улучшается, важное значение имеет логопедическая помощь, а также трудотерапия и ЛФК.
Инфузионная терапия
Антикоагулянты
Лечение антикоагулянтами может быть начато только после исключения внутримозгового кровотечения.
Прямые коагулянты: гепарин и его производные, прямые ингибиторы тромбина, а также селективные ингибиторы фактора Х (Фактор Стюарта — Прауэра — одного из факторов свёртывания крови).
Непрямые антикоагулянты:
Антиагреганты
Антиагреганты не позволяют тромбоцитам склеиваться, тем самым препятствуют формированию тромбов.
Классификация антиагрегантов по механизму действия:
Аспирин — часто используемый препарат из этой группы. Если антикоагулянты противопоказаны, то можно использовать антиагреганты.
Хирургическое лечение
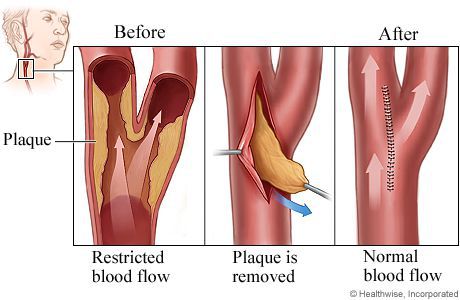
Каротидная эндартерэктомия — это профилактическая хирургическая операция, которая проводится с целью удаления атеросклеротических бляшек из arteria carotis communis (общей сонной артерии).
При развитии мозжечкового инсульта со сдавлением ствола мозга с целью сохранить жизнь больного выполняют хирургическую операцию для снятия внутричерепного давления в задней черепной ямке.
Противоотёчная терапия
По поводу применения кортикостероидов при ишемическом инсульте существуют разные и достаточно противоположные мнения, но всё же они активно пользуются врачами для уменьшения отёка мозга: назначают дексаметазон 10 мг внутривенно струйно или внутримышечно, затем по 4 мг внутривенно или внутримышечно каждые 4-6 часов.
Осмотические средства. Маннитол — повышает осмолярность плазмы, тем самым жидкость из тканей, в том числе и из головного мозга, перемещается в кровяное русло, создаётся выраженный мочегонный эффект, и из организма выводится большое количество жидкости. Отмена может дать рикошетный эффект.
Противосудорожные средства
Их необходимо назначать при развитии ишемического инсульта с эпилептическими припадками.
Реабилитация после инсульта
Реабилитационные мероприятия начинают уже в раннем периоде заболевания и продолжают после выписки из стационара. Они включают в себя не только проведение медикаментозного лечения, массажа, лечебной физкультуры, логопедических занятий, но и требуют привлечения других специалистов по психологической, социальной и трудовой реабилитации.
Наряду с восстановлением нарушенных функций, реабилитация включает:
Основные принципы реабилитации после инсульта:
Длительность реабилитации определяется сроками восстановления нарушенных функций. Восстановление двигательных функций происходит в основном в первые 6 месяцев после инсульта. В этот период проведение интенсивной двигательной реабилитации наиболее эффективно. Восстановительное лечение больных с афазией должно быть более длительным и проводиться в течение первых 2-3 лет после инсульта.
Комплексность реабилитации состоит в использовании не одного, а нескольких методов, направленных на преодоление дефекта.
При двигательных нарушениях комплекс реабилитации включает:
При речевых нарушениях основным являются регулярные занятия со специалистом по восстановлению речи, чтения и письма (логопедом-афазиологом или нейропсихологом).
Наиболее оптимальна следующая модель этапной реабилитации после инсульта:
1-й этап — реабилитация начинается в ангионеврологическом (или в обычном неврологическом отделении клинической больницы), куда больной доставляется машиной скорой помощи;
2-й этап — по окончании острого периода (первые 3-4 недели) возможны следующие варианты направления больных:
3-й этап — амбулаторная реабилитация: реабилитация в специальных реабилитационных санаториях и на дому.
Амбулаторную реабилитацию осуществляют на базе реабилитационных отделений поликлиник или восстановительных кабинетов или в форме «дневного стационара» при реабилитационных отделениях больниц и реабилитационных центрах. В реабилитационных санаториях могут находиться больные, полностью себя обслуживающие и самостоятельно передвигающиеся не только в помещении, но и вне его. Тем больным, которые не могут самостоятельно добраться до поликлиники или дневного стационара, реабилитационную помощь (занятия с методистом лечебной физкультуры и занятия по восстановлению речи) оказывают на дому, обязательно обучая родственников.
Противопоказания и ограничения к проведению активной реабилитации
Следующие сопутствующие заболевания ограничивают или препятствуют проведению активной двигательной реабилитации:
Психозы, выраженные когнитивные нарушения (деменция) являются ограничением для проведения не только двигательной, но и речевой реабилитации.
Существуют ограничения для восстановительного лечения в обычных реабилитационных центрах: крайне ограниченная подвижность больных (отсутствие самостоятельного передвижения и самообслуживания), нарушение контроля функций тазовых органов, нарушение глотания. Реабилитацию таким больным, а также пациентам с выраженными сердечной и лёгочной патологиями проводят в реабилитационных отделениях, расположенных на базе крупных клинических многопрофильных больниц, по специальным реабилитационным программам.
Прогноз. Профилактика
Прогноз для жизни больного зависит от:
Профилактика. Принято считать, что здоровый образ жизни, нормированный труд и своевременный отдых значительно снижают риск заболевания ишемическим инсультом.
К факторам, провоцирующим инсульт, относят гипертоническую болезнь, курение табака, атеросклероз, сахарный диабет, кардиальную патологию, боле зни свёртывающей системы крови, системные заболевания соединительной ткани.
Своевременно начатая реабилитация, снижает риск инвалидизации и значительно улучшает качество жизни.