Как передается чесотка
Как передается чесотка
Чесотка
Основные факты
Чесотка человека – это паразитарная инвазия, вызванная Sarcoptes scabiei var hominis. Микроскопический клещ проникает в кожу и откладывает яйца, в конечном итоге вызывая иммунную реакцию у хозяина, которая приводит к сильному зуду и сыпи. Чесотка может усугубляться бактериальными инфекциями, ведущими к развитию кожных язв, которые, в свою очередь, могут приводить к развитию более тяжелых осложнений, таких как сепсис, болезни сердца и хронические заболевания почек. В 2017 г. чесотка и заболевания, вызванные другими эктопаразитами, были причислены к забытым тропическим болезням (ЗТБ) в ответ на просьбы государств-членов и рекомендации Стратегической и технической консультативной группы ВОЗ по ЗТБ.
Масштабы проблемы
Чесотка является одним из наиболее распространенных кожных заболеваний, и в развивающихся странах на нее приходится значительная доля кожных болезней. Предположительно, более 200 миллионов человек в мире заражены чесоткой в любой момент времени, но для более точной оценки этого бремени необходимы дополнительные усилия. По данным из последних публикаций о чесотке, уровни ее распространенности варьируются от 0,2% до 71%.
Чесотка является эндемической болезнью во многих тропических районах с ограниченными ресурсами, где средние уровни ее распространенности среди детей составляют предположительно 5-10%. Широко распространены повторные заражения. Тяжелое бремя чесотки и ее осложнений сопряжено с большими расходами для систем здравоохранения. В странах с высоким уровнем дохода происходят отдельные случаи заболевания, однако вспышки чесотки в медицинских учреждениях и уязвимых сообществах приводят к значительным экономическим издержкам для национальных служб здравоохранения.
Чесотка распространена во всем мире, однако особо подвержены заражению чесоткой и развитию вторичных осложнений наиболее уязвимые группы населения – дети раннего возраста и пожилые люди в сообществах с ограниченными ресурсами. Самые высокие показатели заражения наблюдаются в странах с жарким тропическим климатом, особенно в тех сообществах, где люди живут в условиях скученности и нищеты, а доступ к лечению ограничен.
Симптомы
Чесоточные клещи проникают в верхний слой кожи, где взрослые самки откладывают яйца. Через 3-4 дня из яиц появляются личинки, которые за 1-2 недели развиваются во взрослых клещей. Через 4-6 недель у пациента развивается аллергическая реакция на белки и фекалии клещей в чесоточных ходах, что вызывает сильный зуд и сыпь. Большинство людей инфицированы 10-15 клещами.
Пациенты, как правило, испытывают сильный зуд, а в межпальцевых промежутках, на запястьях, на верхних и нижних конечностях и в области поясницы появляются клещевые ходы и везикулы. У детей грудного и раннего возраста сыпь может распространяться более широко и охватывать ладони, подошвы ног, щиколотки, а иногда и волосистую часть кожи головы. Воспалительные чесоточные узелки могут обнаруживаться у взрослых мужчин на пенисе и мошонке, а у женщин – в области молочных желез. В связи с тем, что симптомы развиваются через какое-то время после первоначального инфицирования, чесоточные ходы могут выявляться у лиц, имевших тесные контакты с инфицированным человеком, у которых еще не появился зуд.
У людей с корковой чесоткой на коже появляются толстые, отшелушивающиеся корки, которые могут распространяться более широко, в том числе и на лице.
У людей с ослабленным иммунитетом, включая людей с ВИЧ/СПИДом, может развиваться особая форма заболевания, называемая корковой (норвежской) чесоткой. Корковая чесотка представляет собой гиперзаражение, при котором число клещей достигает нескольких тысяч и даже миллионов. Клещи широко распространяются и приводят к образованию корок, но часто не вызывают значительного зуда. При отсутствии лечения для этого заболевания характерна высокая смертность от вторичного сепсиса.
Воздействие клещей на иммунитет, а также прямые последствия расчесывания могут приводить к бактериальному заражению кожи, что приводит к развитию импетиго (кожных язв), особенно в тропических условиях. Импетиго может осложняться более глубокими кожными инфекциями, такими как абсцессы, или тяжелыми инвазивными болезнями, включая сепсис. В тропических условиях кожная инфекция, связанная с чесоткой, является распространенным фактором риска развития заболеваний почек и, возможно, ревматической болезни сердца. Признаки острого поражения почек можно обнаружить у 10% зараженных чесоткой детей в районах с ограниченными ресурсами, и во многих случаях эти симптомы сохраняются в течение многих лет после заражения, что приводит к необратимому повреждению почек.
Передача инфекции
Чесотка, как правило, передается от человека к человеку при тесном кожном контакте (например, при совместном проживании) с зараженным человеком. Риск передачи зависит от уровня заражения, причем наиболее высокий риск представляют контакты с лицами, страдающими корковой чесоткой. Вероятность передачи инфекции в результате контакта с зараженными предметами личного обихода (например, с одеждой и постельным бельем) в случае обычной чесотки низкая, а в случае корковой чесотки может быть высокой. С учетом бессимптомного периода заражения передача инфекции может произойти до появления симптомов у первоначально зараженного человека.
Лечение
Первичное лечение зараженных лиц включает использование скабицидов для наружного применения, таких как 5%-ный перметрин, 0,5%-ный малатион на водной основе, 10-25%-ная эмульсия бензилбензоата или 5-10%-ная серная мазь. Пероральный ивермектин также высокоэффективен, и его применение одобрено в ряде стран. Безопасность ивермектина для беременных женщин или детей с массой тела до 15 кг не установлена, поэтому ивермектин не должен применяться в этих группах населения до получения дополнительных данных о безопасности. При эффективном лечении в течение 1-2 недель зуд обычно усиливается, и лиц, проходящих лечение, следует информировать об этом.
С учетом того, что на ранней стадии нового заражения симптомы могут отсутствовать и поскольку препараты против чесотки не убивают яйца паразита, наилучшие результаты достигаются путем одновременного лечения всех членов семьи и повторного лечения в сроки, соответствующие выбранному лекарственному препарату.
Деятельность ВОЗ
ВОЗ сотрудничает с государствами-членами и партнерами в разработке стратегий борьбы с чесоткой и планов реагирования на вспышки этой болезни. ВОЗ признает, что необходимо более четко определить бремя болезни и риск долговременных осложнений и что стратегии борьбы с чесоткой должны быть увязаны с проводимыми мероприятиями, с тем чтобы содействовать их быстрому и экономически эффективному осуществлению. ВОЗ работает над тем, чтобы ивермектин был включен в Примерный перечень основных лекарственных средств ВОЗ при его следующем обновлении. Кроме того, ВОЗ принимает меры для обеспечения того, чтобы качественные и эффективные лекарственные препараты были доступны для нуждающихся в них стран.
Профилактика чесотки у человека: предупреждение болезни
Чесотка (лат. scabies) – это заразное кожное заболевание, которое вызывается паразитами (клещами) или чесоточным зуднем (лат. Sarcoptes scabiei var. hominis). Это распространенная болезнь и при своевременном проведении лечения, мер профилактики и дезинфекции, выздоровление наступает в 100% случаев.
Чесотка носит паразитарный характер и передается контактным путем. Характерный признак болезни, это зуд кожи и папулезно-везикулярная сыпь. Возбудителем является чесоточный клещ. В некоторых случаях на теле возникают вторичные гнойничковые элементы, если инфицирование произошло, к примеру, при расчесывании. Зуд кожи начинает усиливаться в вечернее и ночное время. В этот период клещи наиболее активны. Передается чесотка от человека к человеку контактным путем.
Чесотка является заболеванием, которое не проходит самостоятельно и она способна принять хроническую форму. Вылечиться от болезни можно только тогда, когда убиты все клещи и уничтожены их яйца.
Как передается чесотка?
Чтобы здоровому человеку заразиться чесоткой, необходимо иметь тесный контакт с больным человеком по типу «кожа-кожа». Чесоточный клещ не способен ни прыгать, ни летать. По статистике передается чесотка больше всего через длительные прикосновения руками к коже инфицированного человека. Именно поэтому, первичные симптомы чаще всего возникают на руках. Зная пути заражения и пути передачи болезни, можно принять правильные и эффективные меры профилактики против клещей.
Чесотка может передаваться через частые рукопожатия.
Другой не менее распространенный способ заражения чесоткой, это тесный контакт кожа-к-коже после секса. Тесный контакт должен занимать определенное время, прежде чем чесоточный клещ попадет на здоровую кожу. Высокий риск заражения возможен в местах, где находится очень много людей: детские сады, казармы, общественный транспорт в час пик, после длительного ручного массажа, какого-либо контактного вида спорта и т.п.
Менее распространенные способы передачи чесотки от больного человека, это: бытовые вещи, предметы личного пользования. Причин заражения заболеванием может быть множество – кожный чесоточный зуд может передаваться через постельное белье, мягкие игрушки, полотенце, спортивный инвентарь. Есть вероятность подцепить заразу через общественные дверные ручки, перила, поручни в общественном транспорте. Процесс заражения заключается в переносе женских особей и личинок от больного человека к здоровому. Самцы клещей заразными не являются и необходимы только для оплодотворения.
Однако, много лет исследуя причины возникновения чесотки, дерматологи всё чаще склоняются к тому, что все-таки, чесоточный клещ передается после прямого соприкосновения с кожей больного. Отвечая на вопрос, как может передаваться чесотка, мнения экспертов будут отличаться. Паразитарный клещ живет только в коже человека и без благоприятной среды способен выжить максимум 36 часов. Именно поэтому непрямой контакт – это маловероятный фактор передачи заболевания для человека. Конечно, бывают и исключения, к примеру, норвежская чесотка, когда на теле человека одновременно может находиться до нескольких миллионов клещей.
Через кошку или собаку в семье можно заразиться в том случае, если до этого животное гладил зараженный человек. В данной ситуации паразитарный клещ использует животное, как переносчика или как своеобразный «транспорт» с последующей пересадкой на эпидермис человека. Если есть подозрения на передачу чесотки от животного, то профилактику необходимо провести и в отношении последних.
Профилактические мероприятия по недопущению распространения чесотки могут зависеть и от того, какой вид чесотки присутствует на коже человека. Имеются разные разновидности чесотки и болезнь у каждого человека может протекать по-разному.
1.Наиболее распространенная, это типичная чесотка. Для неё характерны кожный зуд, чесоточные ходы, появление гнойничковых элементов, корок с полиморфным высыпанием.
2.Чесотка без ходов. Отличительная черта данной патологии в том, что на коже человека не наблюдается чесоточных ходов, но есть небольшие пузырьки, примерно 2-3 мм в диаметре. Чесотка без ходов появляется на теле в результате контакта с больным, но заражение происходит не с взрослыми клещами, а с их личинками, которым необходимо время, чтобы развиться.
3.Чесотка чистоплотных очень похожа на типичную чесотку, но развивается у тех людей, которые очень часто моются и в процессе удаляют часть паразитов. В этом случае, заболевание может протекать не так выражено, как типичная.
4.Норвежская чесотка может развиваться у больных, имеющих слабый иммунитет. Это могут быть СПИД или туберкулез. Данная разновидность болезни появляется у людей с синдромом Дауна или наркоманов. Чесотка норвежская является очень заразной и протекает она достаточно тяжело, поражая всё тело и даже голову.
5.Псевдочесотка или псевдосаркоптоз появляется у человека, который заразился от животных. Чесоточный клещ от животного не способен выжить на человеческом теле и самостоятельно исчезает через некоторое время, если после этого отсутствует контакт с животным. Такая чесотка проявляется только сильным кожным зудом и не более.
6.Чесотка осложненного характера способна развиваться при типичной чесотке, если нет должного лечения. В результате присоединяется инфекция, а места поражения и воспаления имеют красный вид, влажные и довольно неприятно пахнут. Кроме того, имеются болезненные ощущения.
Какие симптомы у чесотки?
Основной признак появления чесотки – это возникновение кожного зуда на теле человека. Раздражение и зуд возникают примерно через месяц после попадания клещей. Зуд является ответной реакцией на вторжение паразитов. Явный зуд кожи в большинстве случаев ощущается в вечернее и ночное время. Именно в темное время суток клещи максимально активны.
Следующий явный симптом – это возникновение чесоточных ходов, которые проделывает самка клеща. Ход выглядит, как тонкая припухлая полоска длиной примерно сантиметр. Наиболее распространенные места поражения чесоткой – это складки локтевого и коленного сгибов, ладони, запястья, паховая область, подмышки, промежутки между пальцев, стопы.
Кроме этих симптомов чесотка проявляется в виде небольших корочек, сухих трещин или пузырьков, которые постоянно чешутся. Наличие кожного зуда, первичной сыпи и чесоточных ходов – это основной комплекс симптомов типичной формы чесотки.
Общие меры профилактики чесотки у человека.
Для того чтобы избежать заражения паразитами, следует придерживаться несколько правил.
— Как можно чаще мойте руки и принимайте душ, особенно перед тем, как лечь спать;
— Меняйте свое постельное белье минимум раз в неделю и никогда не используйте чужое;
— Регулярно стригите и чистите ногти;
— Наволочки, простыни, пододеяльники всегда стоит проглаживать горячим утюгом с функцией пара;
— Старайтесь избегать здороваться за руку. Если все-таки это необходимо делать, то используйте после рукопожатий влажные салфетки;
— Используйте только личные средства гигиены. Это мыло, мочалка, расчёска, полотенце, зубная щетка и т.п.;
— Своевременно меняйте нательное бельё;
— Если в доме больной, то первичной профилактикой будет стирка своей одежды в горячей воде. Также белье следует прокипятить;
— Носите только свою обувь;
— Регулярно делайте влажную уборку в жилых помещениях;
— Всегда будьте осторожны в общественных заведениях, так как: бассейны, бани, сауны;
— Для взрослых и молодых людей на первом месте должна быть разборчивость в выборе половых партнеров.
Перечисленные выше методы профилактики чесотки необходимо соблюдать и после перенесенной болезни.
Профилактика чесотки после контакта с больным.
Паразитарные чесоточные клещи не могут сразу проникнуть под эпидермис человека, и чтобы болезнь не стала вашей серьезной проблемой, необходимо соблюдать простые, но эффективные методы профилактики от клещей. Если дома или в рабочем коллективе обнаружен больной человек, то в первую очередь необходимо как можно скорее пройти обследование у врача-дерматолога, чтобы определить наличие паразитов и своевременно вылечиться при необходимости. Кроме того, посетить врача нужно и половым партнерам заболевшего.
Если в доме больной, необходимы следующие виды профилактических действий:
— Необходимо тщательно продезинфицировать все вещи, включая сумочки, рюкзаки, ремни, обувь и т.п.;
— Максимально эффективно подвергнуть кипячению всё нижнее белье. Обязательно примите душ;
-Обработайте свое тело средствами и препаратами от чесоточных клещей;
— Обязательно изолируйте больного от остальных членов семьи. Заразившийся должен пользоваться исключительно своими отдельными вещами;
— Следует знать, что кипятить можно не все вещи. Нужно использовать специальные препараты для обработки мебели, игрушек, перчаток, верхней одежды и головные уборы;
— Есть вещи, которые невозможно подвергнуть термической обработке или прокипятить. Это изделия из замши, кожи, плащи или пальто. Для этого нужно вынести их на свежий воздух. Если это теплое время года, то вещи должны находиться на воздухе около пяти дней, если на улице мороз, то для профилактики хватит и одних суток;
— В квартире, доме или офисе обязательно нужно первое время проводить регулярную влажную уборку. Стены и полы тщательно протираются с добавлением соды или мыла. При уборке особое внимание нужно обратить на дверные ручки, подоконники, подлокотники и другие предметы, с которыми часто контактируете. Даже если прошла чесотка, после болезни нужно регулярно уборку и чистку помещений;
— Партнеры, с которыми больной занимался сексом, обязательно должны посетить дерматолога. Помните, что презерватив не защищает от заражения чесоточным зуднем;
— Личные вещи заболевшего чесоткой нужно прокипятить в воде с содой (1-2% раствор);
— Те вещи, которые нельзя простирать обрабатывают специальным спреем-дезинфектором «А-ПАР»;
— В школах и детских садах детей обязательно изолирую до полного выздоровления.
Стоит понимать, что для обработки и предупреждения появления чесотки нужно приобрести специальные средства из аптеки и не делать попыток вывести клещей народными средствами. В аптеке достаточно много лекарственных препаратов и врач быстро подберет для вас необходимый профилактический препарат. Обработка вещей при чесотке ответственное мероприятие и здесь не допустима халатность и небрежное отношение.
Чесотка: диагностика и лечение
Какие пациенты чаще всего встречаются с чесоточным клещом? Как пройти через «минное поле» запутанных симптомов? Какая терапия и последующие профилактические мероприятия позволяют избежать рецидива инфекции? Рисунок 1. Чесотка перед
Какие пациенты чаще всего встречаются с чесоточным клещом?
Как пройти через «минное поле» запутанных симптомов?
Какая терапия и последующие профилактические мероприятия позволяют избежать рецидива инфекции?
 |
| Рисунок 1. Чесотка передается контактным путем при длительном или частом соприкосновении с кожей больного |
Пик последнего циклического увеличения заболеваемости чесоткой в общей популяции уже прошел, но ее уровень остается высоким в домах престарелых и в других местах длительного пребывания людей.
Хотя чесотка — заболевание молодых (именно они, как правило, оказываются источником заражения семьи) [1,2], по последним сообщениям, главным резервуаром инфекции становятся пожилые люди в домах престарелых. В этих учреждениях проблемы возникают в основном из-за недостаточной информированности персонала о симптомах и диагностике заболевания, а также вследствие отсутствия навыков по пресечению распространения инфекции. Кроме того, инфекция часто носит характер эпидемии, поскольку лечение и наблюдение за людьми, с которыми общался больной, зачастую проводятся небрежно.
Чесотка передается контактным путем при длительном или частом соприкосновении с кожей больного. Большинство заражений происходит в тот период, когда у инфицированного человека еще отсутствуют проявления заболевания, а количество клещей максимально. Классическая чесотка, как правило, не передается через полотенца и другие предметы домашнего обихода, хотя изредка при гиперкератозной форме бывают случаи такого заражения.
Классическая чесотка у молодого и здорового человека развивается как аллергическая реакция на продукты жизнедеятельности клеща Sarcoptes scabiei, которые образуются по мере того, как клещ прокладывает ход в коже. Это проявляется сильным зудом, обычно по ночам, охватывающим область диафрагмы и конечности — особенно внутреннюю поверхность бедер и области опрелостей.
Вскоре после появления зуда в тех же местах можно обнаружить умеренную преходящую сыпь, которая не всегда выявляется при осмотре.
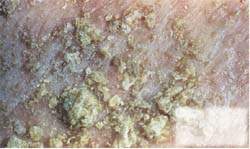 |
| Рисунок 2. Гиперкератозная форма чесотки преимущественно развивается у людей с ослабленной иммунной системой и/или при нечувствительности к зуду |
Вследствие такого стертого начала пациенты не сразу обращаются за помощью. За это время у большинства больных образуется выраженная папулезная сыпь, гнойники, расчесы вокруг тех мест, где клещи проникают в кожу, так что диагноз становится очевидным. (В этот же период растет число людей, с которыми инфицированный продолжает общаться.) Повреждения на коже образуются после начала зуда — это время наиболее активного иммунного ответа.
У пожилых людей признаки заболевания менее выражены. Частично это обусловлено тем, что у одних бывает зуд и без какой-либо инфекции, а у других из-за иммунной недостаточности зуд отсутствует и при наличии инфекции [3].
Есть и еще одно обстоятельство. В домах престарелых, как правило, поддерживаются параметры окружающей среды, близкие к субтропическому климату, что само по себе искажает обычную клиническую картину чесотки. Например, трудно обнаружить характерные ходы, проделанные плодовитыми самками клещей в типичных местах — на подушечках пальцев, кистях рук и сгибательных поверхностях, в то время как выявление клещей, живущих на голове, в особенности за ушами, увеличивается.
Соскоб кожи для обнаружения клещей и продуктов их жизнедеятельности
Конечно, высокая степень настороженности при диагностировании чесотки — это важно, но постарайтесь не впасть в другую крайность и не ищите клещей при любой зудящей сыпи.
Изолированные красноватые папулы, разбросанные по всему телу, особенно на ногах, животе и спине, скорее всего, не связаны с чесоткой. Их появление может быть обусловлено аллергической реакцией на продукты жизнедеятельности других окружающих человека клещей, например фекалиями домашнего пылевого клеща или волосками личинок ковровых жуков, частичками хищных клещей и насекомых, а также аллергенами неживотного происхождения. При этом локазизация сыпи и места нахождения клещей не всегда совпадают. Сыпь, как правило, обнаруживается на кистях, лодыжках, в подмышечных впадинах и паху.
Истинная чесотка всегда имеет локализацию, описанную выше. В затяжных случаях можно обнаружить темно-розовые узлы на передних поверхностях лодыжек, вокруг пупка, на половом члене или мошонке. Такая гранулемоподобная реакция строго патогномонична для чесотки и может сохраняться и вызывать зуд еще многие месяцы после излечения.
Единственный способ убедиться, что вы действительно имеете дело с чесоткой, — это обнаружить клеща, его яйца или фекалии. Сделать это не так легко, как утверждается в некоторых руководствах.
В них рекомендуется традиционный способ открытия начала хода иглой, если, конечно вы можете найти ход. Однако более приемлемым оказывается метод кожного соскоба (см. таблицу) [4].
В этом случае нет необходимости искать ход или клеща, нужно только обнаружить наиболее часто встречающиеся в коже фекалии. Не используйте для закрепления образца гидроксид калия, как сказано в некоторых руководствах, поскольку он растворит фекалии раньше, чем вам удастся их рассмотреть.
В настоящее время имеется только два доступных средства: 0,5-процентный водный раствор малатиона и 5-процентная перметриновая мазь.
Советы пациентам
Можно использовать и 25-процентную бензилбензоатную эмульсию, хотя ее недостатки перекрывают преимущества. Однако при развитии устойчивости к любому из названных выше акарицидных препаратов, обычно довольно эффективных, бензилбензоат может оказаться полезным.
Идеальным было бы лекарственное средство, однократное использование которого приводило бы к полному выздоровлению. К сожалению, достичь идеала трудно, хотя некоторые пациеты действительно излечиваются после однократного применения препарата. Наиболее трудно решить вопрос, точно ли пациент здоров, поскольку зуд может оставаться в течение двух недель после излечения.
 |
| Рисунок 3. Заболеваемость чесоткой остается высокой в домах престарелых |
В этом случае главным критерием является локализация повреждений. Во время обследования нужно сделать подробную карту распределения папул, везикул и пустул. Поскольку у большей части больных повреждения локализуются только на руках, в основном на кистях, этот процесс не занимает много времени, кроме того, время, потраченное на этой стадии сэкономит больше усилий на последующих этапах.
При успешной терапии через 7 — 10 дней все повреждения должны либо исчезнуть, либо сократиться в размерах. Любой свежий расчес указывает на продолжение заболевания [5].
У маленьких детей и стариков клещи часто прячутся в складках кожи на шее, а по некоторым сообщениям о терапевтических неудачах, подобное иногда происходит и в других возрастных группах. Выявлено около 30% пациентов, у которых клещи обитают на голове, поэтому в некоторых клиниках эта область обрабатывается в любом случае, независимо от локализации патологического процесса [7]. Такой подход позволяет добиться более надежных результатов, при этом расходуется 150 мл раствора малатиона или два-три 30-граммовых тюбика перметриновой мази.
Лечение может быть неудачным по нескольким причинам. Назовем главные из них.
Пациент должен получить четкие инструкции по составлению списка контактов. Большинство упоминают тех, у кого уже есть зуд, и забывает о тех, у кого еще нет признаков заболевания. Все, кто тесно контактировал с больным на протяжении последнего месяца, имеют вероятность заболеть и должны пройти соответствующее обследование.
Литература
1. Burgess I. Sarcoptes scabiei and scabies. Adv Parasitol 1994;33:235— 292.
2. Church R. E., Knowlesden J. Scabies in Sheffield: a family infestation. Brit. J. Dermatol 1978; 9: supplement 10, 13 — 14
3. Greaves M. W., Wall P. D. Pathophysiology of itching. Lancet 1996; 348:938-940.
4. Burgess I. Scin scraping for scabies mites. Horizons 1993;5:193 — 194.
5. Burgess I. Managment guidelines for lice and scabies. Prescriber 1996; 7:87 — 99.
6. Taplin D. Personal communication.
7. Taplin D, Porcelain SL, Meinking TL, Athey RL, Chen JA, Castillero PM, Sanchez R. Community control of scabies: a model based on use of permethrin cream. Lancet 1991;337:1016 — 1018
8. Corbett EL, Crossley I, Holton J, Levell N, Miller RF, De Cock KM. Crusted (Norwegian) scabies in a specialist HIV unit: successful use of ivermectin and failure to prevent nosicomial transmission. Genitorin. Med. 1996; 72: 115 — 117.
9. Antony R. Control of scabies. Ind. J. Publ. Hlth. 1982; 26:108 — 11.
Гиперкератозная форма чесотки
Форма чесотки, при которой образуются корочки (печально известная как «норвежская» чесотка), обычно развивается у людей с ослабленной иммунной системой и/или потерей чувствительности к зуду. Это может быть при затяжном течении чесотки. Факторы риска: пожилой возраст, некоторые психозы, алкоголизм, синдром Дауна и ВИЧ-инфекция.
Во всех случаях пониженный иммунитет и расчесывание приводят к гиперкератозу кожи, в которой размножается клещ. Чешуйчатые корочки могут появляться в любом месте на поверхности тела, их излюбленная локализация — за ушами, где их легко спутать с корочками при себорейном дерматите.
Пациенты с гиперкератозной формой чесотки не всегда вовремя направляются к дерматологу. Как правило, это объясняется очередями в большинстве районов, к тому же некоторые дерматологи разбираются в этой форме чесотки не лучше, чем другие врачи.
Необходимо объяснить больным, как пользоваться лекарственными средствами Важно наносить препараты несколько раз в день, добиваясь обязательного их проникновения сквозь слой корок. Осмотр, проведенный через неделю, может выявить новые повреждения или, при наличии предшествующих корочек, определить, есть ли под ними живые клещи. Литература не особенно информативна в данном случае, поскольку каждый дерматолог имеет, как правило, свои излюбленые подходы, которые могут быть непригодны для широкого применения и критического обсуждения.
Обратите внимание!
Дальнейшие перспективы
В настоящее время не проводится постоянных наблюдений за эффективностью лечения чесотки, но по эпизодическим свидетельствам можно заключить, что устойчивость к мелатиону, равно как и к перметрину, отсутствует. Правда, некоторые сообщения о терапевтической неэффективности этих препаратов вызвали было сомнение в их универсальности, однако при внимательном рассмотрении все упомянутые неудачи оказались следствием неправильного применения лечебных средств.
Избегать неудач в лечении — лучший способ предотвращения резистентности, поскольку она развивается только в том случае, если клещ выживает, несмотря на акарицид. К сожалению, местное применение препаратов предоставляет широкое поле для ошибок, поэтому со временем развитие устойчивости к акарициду неизбежно. Однако в связи со снижением заболеваемости чесоткой, в ближайшие годы ожидается некоторое уменьшение интенсивности применения акарицидов.
Лучший терапевтический подход — пероральные средства, практически исключающие неправильное применение или недостаточную дозировку. К ним относятся такие препараты, как авермектины, проходящие в настоящее время клинические испытания. Но все же самым эффективным способом борьбы с чесоткой остается просветительная работа в соответствующих коллективах.
Чесотка – пути заражения, симптомы и лечение
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Чесотка-–-пути-заражения-симптомы-и-лечение.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Чесотка-–-пути-заражения-симптомы-и-лечение.jpg?fit=825%2C550&ssl=1″/>
Чесотка, в просторечии известный как «семилетний зуд», представляет собой заразное заболевание поверхностного слоя кожи, вызываемое микроскопическим паразитическим клещом Sarcoptes scabiei var. hominis.
Зуд поражает всех, независимо от возраста, пола и социального положения. Из-за быстрого распространения болезнь часто возникает в форме семейных эпидемий или среди людей, проживающих в коллективных жилищах.
Причины зуда
Sarcoptes scabiei — это членистоногие, обитающие на коже млекопитающих. Чаще всего поражаются участки кожи, не содержащие большого количества сальных желез, поскольку кожный жир препятствует размножению паразитов. Помимо человека, он может заразить других млекопитающих – собак, кошек, кабанов, обезьян, коал и других.
Он меньше 0,5 мм, поэтому едва заметен невооруженным глазом и не имеет глаз. Самка сверлит коридоры в поверхностных слоях кожи, в которых откладывает 20-30 яиц. Затем через несколько дней (обычно от 3 до 10) вылупляются молодые клещи (личинки), которые ползают по коже, развиваются в нимф, а затем во взрослую форму.
Передача чесотки
Наиболее частый источник инфекции – это человек в конце инкубации, у которого еще нет выраженного заболевания, или пациент с явными признаками болезни.
Зуд передается от одного человека к другому:
Заболевание чаще возникает в более холодное время года. Регулярное соблюдение личной гигиены не предотвращает заражение при контакте с инфицированным человеком.
Научный журнал Clinical Infectious Diseases приводит исследование, подтверждающее частоту кожных высыпаний, вызванных чесоткой. Они передаются от человека к человеку, но не получили широкого распространения среди населения. К счастью, их успешно лечат с помощью местных средств (например, линдана и перметрина).
Симптомы чесотки
Средняя продолжительность инкубации кожного зуда от 2 до 6 недель, максимум 8 недель. Важно знать, что в это время человек является источником заражения окружающих.
Это может проявляться как классический или гиперкератотический (норвежский) зуд. Классическая форма встречается у большинства пациентов, тогда как норвежская форма встречается очень редко, в основном у немощных, хронических больных, менее резистентных пожилых людей и людей с иммунодефицитом.
Классическая форма зуда
Классическая форма встречается гораздо чаще и характеризуется следующими изменениями:
Гиперкератотический (норвежский) зуд
Чесотка, ранее известная как норвежская чесотка, представляет собой более серьезную форму инфекции, часто связанную с подавлением иммунитета. При этой форме заболевания могут отсутствовать типичные кожные изменения или обычный зуд.
Из-за большого количества паразитов в коже эти люди очень заразны, поэтому необходимо проводить быстрое и эффективное лечение, чтобы предотвратить распространение заболевания.
Диагностика чесотки
Диагноз ставится на основании имеющихся клинических нарушений и подтверждается свидетельством наличия возбудителя в коже с подозрительными изменениями. Отрицательный результат не исключает зуда, потому что у инфицированных людей обычно присутствует небольшое количество паразитов – от 10 до 15.
Человек считается заразным до полного завершения лечения.
В своем научном исследовании, опубликованном в The Lancet, ученый Оливье Чойсдов указывает: «Чесотка или зуд – широко распространенное инфекционное заболевание, известное много лет во всем мире. Чаще всего она поражает людей с ослабленным иммунитетом или пациентов, персонал в больницах и домах престарелых. Она может принимать различные специфические формы, например, в виде бородавок или болезненных струпьев. Часто неправильно диагностируется, поэтому особое внимание уделяется изучению ценности новых методов, которые могут точно диагностировать и лечить этот тип заболевания. «
Несколько лет спустя ученый Оливье Чойсдов пошел еще дальше в своих исследованиях и опубликовал статью в известном журнале New England Journal of Medicine. В ней подчеркивается следующее: «Чесотка может протекать в атипичных формах. Их труднее диагностировать, чем классические формы. и поэтому более вероятно, что ряд симптомов продолжит развиваться. Атипичные зудящие проявления могут возникать на лице, ладонях или ступнях (особенно у младенцев), у пожилых. Чаще всего у пациентов с ослабленным иммунитетом. Своевременная диагностика и лечение могут предотвратить многие осложнения».
Чесотка – лечение
В лечении используются различные противочесоточные средства. Требуется строгое соблюдение указаний врача.
Следует знать, что после успешного лечения зуд может сохраняться до 2 недель. Если зуд длится более 2-4 недель после окончания лечения или появились новые кожные изменения, следует обратиться к врачу.
При норвежской форме кожного зуда пациентов следует изолировать.
Чесотка
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ЧЕСОТКОЙ
Шифр по Международной классификации болезней МКБ-10
B86
ОПРЕДЕЛЕНИЕ
Чесотка (скабиес) – распространенное паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei (L.).
Заболевание, возникающее у человека при нападении чесоточных клещей животных, называется псевдосаркоптозом.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Возбудитель – чесоточный клещ Sarcoptes scabiei (L.). По типу паразитизма чесоточные клещи являются постоянными паразитами, большую часть жизни проводящими в коже хозяина и лишь в короткий период расселения ведущими эктопаразитический образ жизни на поверхности кожи.
Суточный ритм активности чесоточного клеща объясняет усиление зуда вечером, преобладание прямого пути заражения при контакте в постели в вечернее и ночное время, эффективность назначения противочесоточных препаратов на ночь.
Интенсивный показатель заболеваемости чесоткой в Российской Федерации в 2011 году составлял 45,9 случаев на 100000 населения. Фактический уровень заболеваемости значительно выше.
Заражение чесоткой происходит преимущественно при тесном телесном контакте, обычно при совместном пребывании в постели и интимной связи. Инвазионными стадиями являются самки и личинки клеща.
Очаг при чесотке определяется как группа людей, в которой имеется больной – источник заражения и условия для передачи возбудителя. В иррадиации очага решающую роль играет контакт с больным в постели в ночное время в период максимальной активности возбудителя (прямой путь передачи инфекции).
Второе место по эпидемической значимости занимают инвазионно-контактные коллективы – группы лиц, проживающие совместно, имеющие общую спальню (общежития, детские дома, интернаты, дома престарелых, казармы, «надзорные» палаты в психоневрологических стационарах и др.) при наличии тесных бытовых контактов друг с другом в вечернее и ночное время.
Непрямой путь заражения (через предметы обихода, постельные принадлежности, одежду и т.п.) реализуется при высоком паразитарном индексе (обычно 48–60), определяемым числом чесоточных ходов у одного больного (потенциальный очаг) или суммарно в очаге на всех больных (иррадиирующий). Псевдоиррадиацией обозначаются случаи наличия двух и более больных в одном очаге, заражение которых произошло вне этого коллектива и независимо друг от друга. Внеочаговые случаи заражения чесоткой (транзиторная инвазия) в банях, поездах, гостиницах редки и реализуются непрямым путем при последовательном контакте потока людей, с предметами (постельные принадлежности, предметы туалета), которыми пользовался больной чесоткой.
Клиническая картина
Cимптомы, течение
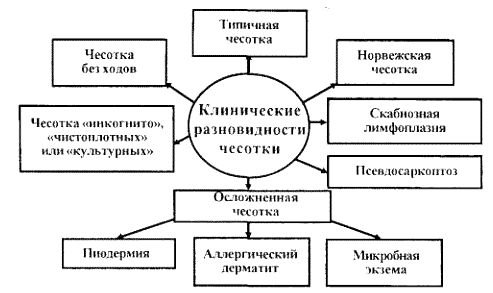
Выделяют следующие клинические разновидности чесотки:
— типичная;
— чесотка без ходов;
— чесотка «чистоплотных» или «инкогнито»;
— скабиозная лимфоплазия кожи;
— скабиозная эритродермия;
— норвежская чесотка;
— осложненная чесотка (вторичной пиодермией, аллергическим дерматитом, реже – микробной экземой и крапивницей);
— псевдосаркоптоз.
Типичная чесотка встречается наиболее часто, ее клиническая картина представлена различными вариантами чесоточных ходов, фолликулярными папулами на туловище и конечностях, невоспалительными везикулами вблизи ходов, расчесами и кровянистыми корочками, диссеминированными по всему кожному покрову. Для типичной чесотки характерно отсутствие высыпаний в межлопаточной области.
Зуд – характерный субъективный симптом чесотки, обусловленный сенсибилизацией организма к возбудителю. При первичном заражении зуд появляется через 7–14 дней, а при реинвазии – через сутки после заражения. Усиление зуда в вечернее и ночное время связано с суточным ритмом активности возбудителя.
Высыпания при чесотке обусловлены деятельностью клеща (чесоточные ходы, фолликулярные папулы, невоспалительные везикулы), аллергической реакцией организма на продукты его жизнедеятельности (милиарные папулы, расчесы, кровянистые корочки), пиогенной микрофлорой (пустулы).
Чесоточные ходы являются основным клиническим симптомом чесотки. Выделяют три группы ходов, включающих их различные клинические варианты:
1. Исходный (интактный) тип хода и варианты ходов, образование которых связано со способностью кожи реагировать возникновением тех или иных первичных морфологических элементов на внедрение самки клеща.
2. Ходы, образующиеся из клинических вариантов ходов первой группы в процессе естественного регресса самих ходов и/или превращения приуроченных к ним первичных морфологических элементов во вторичные.
3. Ходы, обусловленные присоединением вторичной инфекции к экссудату полостных элементов ходов первой группы.
Типичные ходы имеют вид слегка возвышающейся линии беловатого или грязно-серого цвета, прямой или изогнутой, длиной 5–7 мм. Так называемые «парные элементы» нельзя отождествлять с ходами и рассматривать, как диагностический признак заболевания.
Практически у всех больных ходы можно обнаружить на кистях, несколько реже они локализуются на запястьях, стопах и половых органах у мужчин. Наличие чесоточных ходов на стопах типично для пациентов с большой давностью заболевания, лиц, контактирующих с нефтепродуктами, а также при первичном внедрении самки клеща в кожу подошв, что чаще происходит в банях и душевых, если незадолго до этого их посещали больные чесоткой с высоким паразитарным индексом.
Папулы, везикулы, расчесы и кровянистые корочки нередко преобладают в клинической картине заболевания. Неполовозрелые стадии развития чесоточного клеща, молодые самки и самцы обнаруживаются в 1/3 папул и везикул. Для папул с клещами характерно фолликулярное расположение и небольшие размеры (до 2 мм). Везикулы обычно мелкие (до 3 мм), без признаков воспаления, располагаются изолированно преимущественно на кистях, реже – на запястьях и стопах.
Диагностическими симптомами при чесотке являются:
— симптом Арди – пустулы и гнойные корочки на локтях и в их окружности;
— симптом Горчакова – кровянистые корочки в области локтей и в их окружности;
— симптом Михаэлиса – кровянистые корочки и импетигинозные высыпания в межъягодичной складке с переходом на крестец;
— симптом Сезари – обнаружение чесоточного хода пальпаторно в виде легкого полосовидного возвышения.
Чесотка без ходов регистрируется реже типичной чесотки, выявляется преимущественно при обследовании лиц, бывших в контакте с больными чесоткой, возникает при заражении личинками, существует в первоначальном виде не более 2 недель, клинически характеризуется единичными фолликулярными папулами и невоспалительными везикулами.
Чесотка «чистоплотных» или «инкогнито» возникает у лиц, часто принимающих водные процедуры, особенно в вечернее время, соответствует по своей клинической картине типичной чесотке с минимальными проявлениями.
Скабиозная лимфоплазия кожи клинически проявляется сильно зудящими лентикулярными папулами, локализуется на туловище (ягодицы, живот, подмышечная область), половых органах мужчин, молочных железах женщин, локтях. Скабиозная лимфоплазия кожи персистирует после полноценной терапии чесотки от 2 недель до 6 месяцев. Соскоб эпидермиса с ее поверхности ускоряет разрешение. При реинвазии она рецидивирует на прежних местах.
Скабиозная эритродермия возникает в случаях длительного (2–3 месяца) использования системных и топических кортикостероидов, антигистаминных препаратов, психотропных средств. Зуд слабый и диффузный. Больные, как правило, не расчесывают, а растирают кожу ладонями. Основным симптомом заболевания является выраженная эритродермия. Чесоточные ходы возникают не только в местах типичной локализации, но и на лице, шее, волосистой части головы, в межлопаточной области. В этом случае они, как правило, короткие (2–3 мм). В местах, подверженных давлению (локти и ягодицы), выражен гиперкератоз.
Норвежская (корковая, крустозная) чесотка – редкая и очень контагиозная форма заболевания. Она возникает при иммуносупрессивных состояниях, длительном приеме гормональных и цитостатических препаратов, нарушении периферической чувствительности, конституциональных аномалиях ороговения, у больных сенильной деменцией, болезнью Дауна, у больных СПИДом и т.п. Основным симптомом заболевания является эритродермия, на фоне которой образуются массивные серовато-желтые или буро-черные корки толщиной от нескольких миллиметров до 2–3 см, ограничивающие движения и делающие их болезненными. Между слоями корок и под ними обнаруживается огромное количество чесоточных клещей. На кистях и стопах наблюдается множество чесоточных ходов. Нередко поражаются ногти, увеличиваются лимфатические узлы, выпадают волосы, повышается температура тела. От больных исходит неприятный запах. Часто в окружении таких больных возникают микроэпидемии – заражаются члены семьи, медицинские работники, больные, находящиеся в одной палате.
Осложненная чесотка. Чесотка часто осложняется вторичной пиодермией и дерматитом, реже – микробной экземой и крапивницей. Среди нозологических форм пиодермии преобладают стафилококковое импетиго, остиофолликулиты и глубокие фолликулиты, реже возникают фурункулы и вульгарные эктимы. Импетиго преобладает в местах частой локализации ходов (кисти, запястья, стопы), остиофолликулиты – в местах метаморфоза клещей (переднебоковая поверхность туловища, бедра, ягодицы). Микробная экзема чаще наблюдается в местах локализации скабиозной лимфоплазии кожи, особенно в области ягодиц.
Чесотка у детей характеризуется большей распространенностью процесса с вовлечением кожи лица и волосистой части головы. Преобладают реактивные варианты чесоточных ходов вблизи экссудативных морфологических элементов, часто встречается скабиозная лимфоплазия кожи, нередки осложнения заболевания. В процесс, особенно у грудных детей, могут вовлекаться ногтевые пластинки.
Особенности течения чесотки при сочетании с другими дерматозами. При чесотке на фоне атопического дерматита, вульгарного ихтиоза (выраженная сухость кожи) наблюдаются единичные чесоточные ходы; на фоне гипергидроза, дисгидротической экземы, эпидермофитии (повышенная влажность кожи) – множественные. При чесотке на фоне псориаза и красного плоского лишая, как правило, резко выражена изоморфная реакция Кебнера.
Псевдосаркоптоз – заболевание, возникающее у человека при инфестации чесоточными клещами животных (собак, свиней, лошадей, кроликов, волков, лисиц и др.). Инкубационный период заболевания составляет несколько часов, чесоточные ходы отсутствуют, так как клещи не размножаются на несвойственном им хозяине и лишь частично внедряются в кожу, вызывая сильный зуд. Высыпания локализуются на открытых участках кожного покрова, представлены уртикарными папулами, волдырями, кровянистыми корочками и расчесами. От человека к человеку заболевание не передается.
Диагностика
Диагноз чесотки устанавливается на основании комплекса клинических и эпидемиологических данных, подтвержденных инструментальными и лабораторными исследованиями, направленными на обнаружение возбудителя.
Диагноз чесотки должен подтверждаться обнаружением возбудителя.
Метод прокрашивания применяют для верификации чесоточных ходов. Подозрительный на чесоточный ход элемент смазывают спиртовым раствором йода или анилиновыми красителями.
Метод масляной витропрессии позволяет быстро обнаружить чесоточный ход. За счет обескровливания капиллярного русла при надавливании предметным стеклом улучшается визуализация поверхностных кожных включений. Просветляющий эффект усиливается после предварительного нанесения минерального масла на предполагаемый чесоточный ход.
Метод извлечения клеща иглой. Для этой цели используют стерильные одноразовые инъекционные иглы. Иглой вскрывают слепой конец хода на месте буроватого точечного включения, соответствующего локализации самки чесоточного клеща. Острие иглы продвигают по направлению хода. Клеща, который своими присосками фиксируется к игле, извлекают и помещают на предметное стекло в каплю воды или 40% молочной кислоты, накрывают покровным стеклом и проводят микроскопическое исследование.
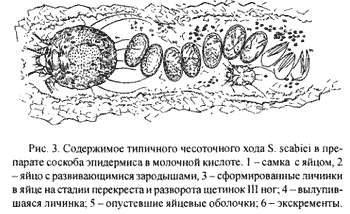
Метод соскобов позволяет обнаружить содержимое чесоточного хода, папул и везикул. Каплю 40% молочной кислоты наносят на чесоточный ход, папулу, везикулу или корочку. Через 5 минут разрыхленный эпидермис соскабливают скальпелем до появления капли крови. Материал переносят на предметное стекло в каплю той же молочной кислоты, накрывают покровным стеклом и проводят микроскопическое исследование. Результат лабораторной диагностики считается положительным, если в препарате обнаруживают самку, самца, личинку, нимфу, яйца, опустевшие яйцевые оболочки, линечные шкурки. Наличие экскрементов свидетельствует о необходимости исследования соскобов с других участков кожного покрова.
Дифференциальный диагноз
Чесотку дифференцируют с псевдосаркоптозом, контактным аллергическим дерматитом, крапивницей, токсикодермией, крысиным клещевым дерматитом, педикулезом, флеботодермией, дисгидротической экземой, атопическим дерматитом, кожным зудом, у детей – с почесухой, ветряной оспой и т.п. Для проведения дифференциального диагноза следует учитывать все указанные выше клинические, эпидемиологические и лабораторные критерии диагностики чесотки.
Лечение
— уничтожение возбудителя на всех стадиях его развития;
— устранение клинических проявлений заболевания;
— предупреждение развития осложнений;
— предупреждение заражения других лиц.
Неспецифические методы терапии используют для лечения осложнений, сопутствующих чесотке, и снижения интенсивности кожного зуда.
Общие замечания по терапии
Лечение при чесотке подразделяется в зависимости от цели, которую преследует врач. Выделяют три вида терапии:
— специфическое;
— профилактическое;
— пробное (ex juvantibus).
Специфическое лечение проводится при наличии у больного чесотки, диагноз которой подтвержден клинически и лабораторно путем обнаружения возбудителя.
Профилактическое лечение проводится по эпидемиологическим показаниям в очагах чесотки лицам, у которых клинические проявления заболевания отсутствуют.
1. Члены семейных очагов (родители, дети, бабушки, дедушки, прочие родственники), а также няни, гувернантки, сиделки;
— при наличии условий для передачи возбудителя (тесный телесный контакт, половой контакт, совместное пребывание в постели в вечернее и ночное время и т.п.);
— при наличии больных чесоткой детей младшей возрастной группы, с которыми обычно контактирует большинство членов семьи;
— при выявлении в очаге двух и более больных (иррадиирующий очаг).
2. Члены инвазионно-контактных коллективов:
— лица, имеющие общие спальни, при наличии тесного телесного контакта с больным чесоткой;
— все члены групп/классов/подразделений, где зарегистрировано несколько случаев заболевания чесоткой или в процессе наблюдения за очагом выявляются новые больные.
Пробное лечение (ex juvantibus) проводится только в тех случаях, когда врач по клиническим данным подозревает наличие чесотки, но диагноз не подтвержден обнаружением возбудителя. При положительном эффекте от использования скабицидов проводится регистрации случая чесотки.
Принципы терапии должны соблюдаться врачом независимо от скабицида, выбранного для лечения чесотки:
— одновременное лечение всех больных, выявленных в очаге, для предотвращения реинвазии;
— нанесение противочесоточных препаратов в вечернее время для повышения эффективности терапии, что связано с ночной активностью возбудителя;
— нанесение противочесоточных препаратов, разрешенных к применению у детей в возрасте до 3 лет на весь кожный покров, у остальных больных исключение составляют лицо и волосистая часть головы;
— нанесение скабицидов голыми руками, а не салфеткой или тампоном, особенно тщательно препараты втирают в кожу ладоней и подошв;
— если после нанесения препарата возникла необходимость вымыть руки, то их необходимо повторно обработать скабицидом;
— проведение мытья перед первым нанесением скабицида и после завершения лечения; смена нательного и постельного белья – после курса терапии;
— экспозиция препарата на коже должна быть не менее 12 часов, включая весь ночной период, утром его можно смыть;
— проведение лечения осложнений одновременно с лечением чесотки;
— персистирующая скабиозная лимфоплазия кожи не является показанием для продолжения специфической терапии;
— при наличии постскабиозного зуда вопрос о повторной обработке скабицидом решается в индивидуальном порядке после тщательного обследования больного;
— после завершения терапии необходимо провести дезинсекцию нательного и постельного белья, полотенец, одежды и обуви, провести влажную уборку в помещении, где находился больной.
Схемы лечения
1. Эмульсия (С) и мазь бензилбензоата (С) – препараты на основе бензилового эфира бензойной кислоты [1–7].
Для детей в возрасте от 3 до 7 лет применяют 10% эмульсию и мазь, для лиц старших возрастных групп – 20% эмульсию и мазь бензилбензоата. Перед началом лечения больному рекомендуется вымыться с мылом. Эмульсия перед употреблением взбалтывается. Препараты наносят на кожу двукратно – в 1-й и 4-й дни лечения. После 12-часовой экспозиции на коже препарат можно смыть. Смену нательного и постельного белья проводят на 5-ый день. При нанесении на кожу нередко возникает жжение, которое проходит через несколько минут, о чем следует предупредить больного. Следует избегать попадания бензилбензоата на слизистые оболочки. Бензилбензоат противопоказан беременным и детям до 3 лет.
2. Перметрин 5% концентрат эмульсии в этаноле (С) [6–13].
Водная 0,4% эмульсия готовится ex tempore путем разбавления 8 мл 5% концентрата эмульсии перметрина водой комнатной температуры до объема 100 мл. Втирание препарата проводится 1 раз в день на ночь 3 дня подряд или в 1-ый и 4-ый дни курса. Не рекомендуется при лактации, детям в возрасте до 1 года, пожилым людям с недостаточностью функции печени, почек.
3. Серная мазь (С) – препарат на основе осажденной серы (33% серы) (sulphur praecipitatum) [2, 3, 6, 7].
Серная мазь наносится на кожу после мытья с мылом 1 раз в день на ночь в течение 5–7 дней. Препарат тщательно втирают в кожу рук, затем туловища и ног, включая подошвы и пальцы. Не рекомендуется применять во время беременности и детям до 3 лет.
4. Пиперонилбутоксид + эсбиол аэрозоль для наружного применения (С) [6, 7, 11–16].
После мытья больного препарат распыляют на расстоянии 20–30 см от кожи. Обработку кожи проводят, начиная с верхней части тела. Детям на лицо препарат наносят ватным тампоном, смоченным препаратом. Через 12 часов больной моется и меняет постельное и нательное белье. При чесотке без ходов и отсутствии осложнений проводят однократную обработку, при осложненной чесотке обработку повторяют через 3–5 суток. Следует избегать попадания лекарственного препарата на слизистые оболочки. Метод рекомендуется при лечении чесотки на фоне атопического дерматита.
Особые ситуации
Лечение беременных.
Для лечения чесотки у беременных с осторожностью используют аэрозоль для наружного применения пиперонилбутоксид + эсбиол и раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле.
Лечение детей.
Для лечения детей в возрасте до 1 года применяют аэрозоль для наружного применения пиперонилбутоксид + эсбиол; для лечения детей в возрасте от 1 года до 3 лет – аэрозоль для наружного применения пиперонилбутоксид + эсбиол и 5% концентрат эмульсии перметрина в этаноле; для лечения детей в возрасте от 3 до 7 лет – к указанным средствам добавляется 10% эмульсия и мазь бензилбензоата, 5% серная мазь; терапия детей в возрасте старше 7 лет проводится по схемам лечения взрослых лиц [18].
Лечение скабиозной лимфоплазии кожи (СЛК) может быть длительным. После полноценного курса любым скабицидом клещи погибают. СЛК разрешается значительно быстрее, если перед началом специфической терапии эпидермис с поверхности папул соскоблить стерильным скальпелем до появления капелек крови. Дефект кожи обрабатывают антисептическими препаратами (анилиновые красители, 5% раствор перманганата калия, раствор повидон-йод, хлоргексидина биглюконат и т.п.). Специфическое лечение скабицидами (в вечернее время) сочетают с втиранием в папулы (утром и днем) топических комбинированных глюкокортикостероидных препаратов: дифлукорталон + изоконазол, бетаметазон + гентамицин + клотримазол, гидрокортизон + неомицин + натамицин, клиохинол + флуметазон и др.
Если после разрешения основных клинических проявлений чесотки наблюдается СЛК, лечение продолжают однокомпонентными топическими кортикостероидами под окклюзионную повязку: метилпреднизолона ацепонат, гидрокортизона бутират, мометазона фуроат и др. Можно использовать фоно- или фотофорез с данными препаратами, за исключением случаев, когда СЛК локализуется на половых органах. Также применяют поверхностную криодеструкцию очагов СЛК с последующим нанесением топических комбинированных глюкокортикостероидных препаратов.
Лечение чесотки, осложненной вторичной пиодермией.
Лечение начинают с втирания скабицида для устранения зуда, способствующего нарушению целостности кожных покровов. Предпочтение отдается скабицидам, нанесение которых не требует интенсивного втирания и не способствует распространению инфекции по коже (аэрозоль для наружного применения пиперонилбутоксид + эсбиол и раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле). Скабицид втирают в 1-ый и 4-ый дни курса, при этом во 2-ой и 3-ий дни проводят лечение пиодермии. Вопрос о мытье больного перед втиранием скабицида решается врачом индивидуально, учитывая возможность диссеминации инфекции.
При поверхностной пиодермии (импетиго, остиофолликулиты, турниоль и др.) применяют наружную терапию. Пустулы тушируют растворами анилиновых красителей, 5% раствором перманганата калия, раствором повидон-йода и другими антисептическими препаратами. При наличии импетиго его покрышку прокалывают стерильной иглой. После подсыхания пустул назначают мази/кремы с антибактериальным действием: бацитрацин + неомицин, мупироцин, фузидовая кислота; с антисептиками: повидон-йод, сульфатиазол серебра, хлоргексидина биглюконат и др.; комбинированные препараты: диоксометилтетрагидропиримидин + хлорамфеникол и др. Показаны топические комбинированные глюкокортикостероидные препараты: гидрокортизон + неомицин + натамицин, гидрокортизон + фузидовая кислота, бетаметазон + гентамицин + клотримазол, клиохинол + флуметазон и др.
При глубоких формах пиодермии (вульгарная эктима, глубокие фолликулиты, фурункулы) лечение дополняется назначением системных антибактериальных препаратов широкого спектра действия.
Лечение чесотки, осложненной аллергическим дерматитом. Перед началом специфической терапии целесообразно рекомендовать больному мытье с мылом для улучшения доступа противочесоточного препарата в ходы. Лечение начинают с втирания скабицида для устранения деятельности чесоточного клеща, продуцирующего аллергены. Предпочтение отдается скабицидам, нанесение которых не требует интенсивного втирания и не способствует распространению инфекции по коже (аэрозоль для наружного применения пиперонилбутоксид + эсбиол и раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле). Скабицид втирают в 1-ый и 4-ый дни курса, а во 2-ой и 3-ий дни проводят лечение аллергического дерматита.
При ограниченном процессе целесообразна только местная терапия. Для этой цели используются комбинированные топические глюкокортикостероидные препараты, например, флукорталон + изоконазол, бетаметазон + гентамицин + клотримазол, гидрокортизон + неомицин + натамицин, клиохинол + флуметазон и др.
При распространенном аллергическом дерматите обязательно назначение антигистаминных препаратов внутрь (левоцитеризин, хлоропирамина гидрохлорид, клемастин, цетиризин, дезлоратадин и др.). Наружную терапию в этом случае начинают водной взбалтываемой смесью, циндолом и другими индифферентными средствами, включая средства для ухода за сухой раздраженной кожей. После трансформации распространенного процесса в локальный лечение можно продолжить однокомпонентными топическими глюкокортикостероидными препаратами: метилпреднизолона ацепонатом, гидрокортизона бутиратом, мометазона фуроатом.
Лечение чесотки, осложненной микробной экземой. Учитывая, что микробная экзема чаще развивается на участках кожного покрова, где локализуется СКЛ, ее лечение включает три этапа:
— лечение чесотки одним из скабицидов;
— лечение микробной экземы по общепринятой схеме, после разрешения инфильтрации и отхождения корок на ее месте обычно остаются лентикулярные папулы (СЛК), чаще множественные;
— лечение СЛК по схеме, указанной выше.
Лечение норвежской чесотки имеет специфические особенности. Вечером больного обрабатывают скабицидом для уничтожения активных стадий возбудителя и снижения контагиозности пациента, утром – одним из кератолитических препаратов – средствами с салициловой кислотой (5% серно-салициловая мазь, 5–10% салициловая мазь) и с мочевиной. Такое лечение проводят до полного отхождения корок. Далее больного в течение 2–3 дней обрабатывают в вечернее время только скабицидом. После завершения специфической терапии для устранения сухости кожного покрова используют смягчающие или увлажняющие средства. Важным условием является регулярное исследование соскобов эпидермиса для выявления чесоточного клеща. При обнаружении подвижных особей курс специфической терапии повторяется со сменой скабицида.
Лечение скабиозной эритродермии проводится также как норвежской чесотки, но без использования кератолитических средств.
Постскабиозный зуд (ПЗ) – сохранение зуда у больных после полноценной специфической терапии одним из скабицидов. Основной объективный клинический симптом ПЗ – наличие чесоточных ходов, длина которых достигает нескольких сантиметров. Отсутствие отверстий в крыше таких ходов затрудняет проникновение в них скабицида. Продолжительность ПЗ соответствует продолжительности жизни самок и зависит от их возраста на момент начала терапии. При сохранении ПЗ на фоне лечения антигистаминными и топическими глюкокортикостероидными препаратами в течение недели (время, необходимое для отшелушивания эпидермиса с погибшими клещами), необходима повторная обработка скабицидом, проводимая после тщательного мытья пациента с мылом и мочалкой. Другой причиной ПЗ может быть сухость кожных покровов. В этом случае назначают эмолиенты.
Лечение чесотки в жаркое время года. Предпочтение отдается препаратам в жидкой лекарственной форме (аэрозоль для наружного применения пиперонилбутоксид + эсбиол и раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле), не требующим интенсивного втирания. Использование мази при высокой температуре воздуха может привести к перегреванию больного, возникновению дерматита или появлению пиодермии.
Требования к результатам лечения
— уничтожение возбудителя на всех стадиях его развития;
— устранение зуда и исчезновение клинических проявлений заболевания.
Сроки наблюдения за больными индивидуальны и зависят от его клинической формы. При чесотке без ходов, типичной чесотке, чесотке «инкогнито» после полноценного курса терапии и проведения полного комплекса профилактических мероприятий в очаге срок наблюдения за больными составляет 2 недели. Длительность диспансерного наблюдения увеличивается при чесотке, осложненной пиодермией, дерматитом, микробной экземой, при скабиозной лимфоплазии кожи, скабиозной эритродермии и норвежской чесотке. Больной снимается с учета после полного разрешения всех клинических проявлений. Прогноз при чесотке благоприятный.
Причины неэффективности лечения:
1. Несоблюдение схем лечения:
— использование препаратов в заниженных концентрациях;
— несоблюдение кратности и сроков обработки;
— нанесение препарата без учета суточного ритма активности чесоточного клеща;
— частичная обработка кожного покрова;
— использование скабицидов с просроченным сроком годности.
2. Реинвазия при отсутствии или неполном объеме противоэпидемических мероприятий в очаге.
3. Резистентность клещей к скабицидам.
Медикаментозные осложнения от скабицидов, проявляющиеся зудом и дерматитом, нередко ошибочно расценивают как персистенцию чесотки.
Госпитализация
— пациенты с психическими, неврологическими или иными заболеваниями, при которых пациент при отсутствии ухаживающего за ним лица не может самостоятельно полностью выполнить все необходимые назначения;
— больные из организованных коллективов при отсутствии возможности изоляции их от здоровых лиц (например, при наличии чесотки у лиц, проживающих в интернатах, детских домах и т.д.).
Показанием для направления в стационар также может служить чесотка, осложненная вторичной пиодермией с множественными, чаще глубокими пустулами (фурункулы, карбункулы, эктимы), особенно у детей, а также чесотка, сопровождающаяся лимфаденопатией, высокой температурой и т.п.
При выявлении чесотки у больного в соматическом отделении перевод в специализированный дерматовенерологический стационар не требуется. Лечение проводят в отделении, где пациент находится в связи с основным заболеванием. Пациент теряет контагиозность после первой обработки скабицидом. При распространенном процессе, норвежской чесотке и скабиозной эритродермии необходима временная изоляция больного в отдельной палате на время лечения чесотки (4 дня). В этих случаях профилактическому лечению подлежат все больные, находящиеся в одной палате с больным чесоткой.
Поступающий на лечение из приемного отделения (либо выявленный в отделении) больной чесоткой изолируется в отдельную палату (изолятор). После консультации врача-дерматовенеролога и подтверждения диагноза больному (взрослые лица и дети старше 1 года) проводится лечение и выдаются предметы индивидуального пользования (полотенце, мочалка, мыло в мелкой фасовке). Прием пищи организуется в палате. Нательное и постельное белье больного подвергается обработке.
Манипуляции в отношении больных чесоткой, а также уборка помещений проводятся с использованием средств индивидуальной защиты – резиновых перчаток, отдельных халатов. Резиновые перчатки и уборочный инвентарь после окончания уборки подвергаются дезинфекции.
Профилактика
Выявление больных чесоткой осуществляют медицинские работники всех организаций здравоохранения, независимо от организационно-правовых форм и форм собственности (в том числе в дошкольных и общеобразовательных учреждениях, учреждениях начального, среднего и высшего профессионального образования, в период призыва и т.д.), а также лица, занимающиеся частной медицинской практикой при обращении, предварительных при поступлении па работу и периодических, плановых, профилактических медицинских осмотрах и по эпидемиологическим показаниям.
Профилактика чесотки включает несколько направлений.
1. Регистрация всех выявленных больных чесоткой.
2. Осуществление диспансерного наблюдения за переболевшими и контактными лицами.
3. Выявление источника заражения и контактных лиц, в том числе половых партнеров.
4. Выявление очагов чесотки и работа по их ликвидации. Члены организованных коллективов осматриваются медицинскими работниками на местах.
5. Определение групп людей, подлежащих обязательному профилактическому лечению (см. выше).
6. Активное выявление больных при профилактических медицинских осмотрах различных групп населения (декретированные контингенты, детские коллективы, лица призывного и приписного возраста, школьники в начале учебного года, абитуриенты, военнослужащие и т.п.).
7. Осмотр на чесотку больных, обратившихся в поликлиники, амбулатории, медсанчасти, госпитализированных в медицинские организации любого профиля и т.п.
8. При обнаружении чесотки у школьников и детей, посещающих детские ясли, сады и школы, их не допускают в детские коллективы на время проведения полноценного лечения. Скабиозная лимфоплазия кожи не является противопоказанием для допуска детей в организованные коллективы, так как пациент после качественной терапии утрачивает контагиозность для окружающих.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Чесотка у взрослых и детей
Заболевание, при котором поражаются кожные покровы с характерным интенсивным зудом и которое вызывается паразитом – чесоточным клещом, называется чесоткой.
Чесотка по праву считается высококонтагиозным (заразным) заболеванием. Принято думать, что чесотка – это болезнь людей, ведущих асоциальный образ жизни, но статистика утверждает, что заразиться ею могут представители самых разных слоев общества.
Данным заболеванием страдают как взрослые, так и дети. Однако чаще всего чесотка диагностируется у детей.
По течению заболевания различают несколько видов чесотки:
Чесотка без ходов;
Вызывает заболевание кожный паразит, его возможно разглядеть только под микроскопом, – чесоточный клещ. Свое название клещ получил от древнегреческого слова, которое переводится как «грызть мясо».
Заражение происходит только от больного человека или его личных вещей, поэтому основным путем передачи чесотки является контактно-бытовой, то есть можно заразиться при пожатии руки инфицированного или при использовании его одежды и личных вещей. Дети нередко заболевают, спя в одной постели с зараженными родителями, общаясь со сверстниками в тесных играх.
Заболевание имеет сезонность, частота чесотки возрастает в осенне-зимний период. Это связано с двумя факторами:
Особое значение в способах передачи клеща придается половому контакту, и некоторые источники в связи с этим относят заболевание к инфекциям, передающимся половым путем.
Заболевание развивается либо через несколько часов после инфицирования (если на кожу попадают взрослые особи), либо через 7-12 дней после этого. Также на скорость развития клинических проявлений чесотки влияют:
Патогномичными признаками чесотки являются:
Зуд возникает или усиливается ночью, это обусловлено активностью чесоточного клеща, именно в данное время самка выползает на поверхность кожи для спаривания, рытья новых ходов и откладывания яиц. Чем дольше протекает заболевание, тем выше становится численность клещей, и, соответственно, тем сильнее становится зуд.
Другим характерным симптомом чесотки считается наличие чесоточных ходов. Выглядят ходы как возвышающиеся над поверхностью прямые (возможно, и кривые) линии, имеющие беловатый или грязно-серый цвет, длиной 1-10 мм. Ходы, как правило, парные. В том месте, где ход заканчивается (слепой конец), визуализируется пузырек, в котором локализуется самка. Через пузырек она похожа на темную точку. Если присоединяется вторичная инфекция, пузырьки нагнаиваются и превращаются в пустулы. При расчесывании ходов и пустул они покрываются корочками, которые могут быть серозными или гнойными, реже – геморрагическими.
Чесотка в детском возрасте
Клиника чесотки у детей практически ничем не отличается от проявлений заболевания у взрослых, но протекает тяжелее, а поражение кожных покровов происходит быстрее. Очень скоро вся кожа ребенка покрывается чесоточными ходами и корочками, включая лицо и волосистую часть головы. При заболевании малыша до года чесотка распространяется даже на ногтевые пластинки: они становятся толстыми, разрыхленными и имеют тенденцию к растрескиванию. Кроме того, у детей более высок процент присоединения вторичной инфекции, что связано с несформированным иммунитетом.
Как передается чесотка
Поговорим о чесотке – известном кожном паразитарном заболевании, которое вызывается чесоточным клещом (Sarcoptes scabei).
Чесоточные клещи – внутрикожные паразиты человека. Они настолько малы, что разглядеть их невооруженным глазом невозможно: размеры самки около 0,3 мм в длину и 0,25 мм в ширину, размеры самца еще меньше.
После оплодотворения, которое происходит на поверхности кожи, самец погибает, а самка внедряется в поверхностные слои эпидермиса и прокладывает в них ходы, где откладывает яйца. В покрышке ходов самки прогрызают «вентиляционные шахты» для доступа воздуха и последующего выхода личинок, которые вылупляются из яиц через 3-5 дней. Последующее созревание личинок и превращение их в половозрелые особи длится в среднем 3-7 дней.
Заражение чесоткой происходит при передаче клещей от больного человека здоровому при непосредственном контакте или в случае пользования общими вещами, например, одеждой или постельными принадлежностями.
Распространению чесотки способствуют скученность населения, неудовлетворительные санитарно-гигиенические условия жизни (например, отсутствие горячей воды), низкий уровень санитарной культуры населения (нерегулярное редкое мытье и смена белья).
Характерный признак чесотки – усиление зуда в ночное время. Это связано с наличием суточного ритма активности клещей и усилением ее ночью.
Кроме сильного зуда, который усиливается ночью и может мешать заснуть, на коже появляются парные и рассеянные точечные узелково-пузырьковые высыпания, корочки, чесоточные ходы – линии сероватого цвета и ссадины от расчесов. Расчесывая кожу больные нередко заносят инфекцию, что приводит к осложнениям.
Локализация поражений разнообразна: кисти рук, сгибательная поверхность верхних и нижних конечностей (локтевые, лучезапястные сгибы, подколенные ямки), передняя поверхность бедер, живот, грудная клетка, поясница, ягодицы, молочные железы у женщин, область гениталий.
У детей проявления чесотки могут быть локализованы на любых участках кожи, а у взрослых они отсутствуют на лице, шее, волосистой части головы, в межлопаточной области. Это связано с активной выработкой кожного сала железами на перечисленных участках и закупоркой «вентиляционных шахт», обеспечивающих выживание личинок клещей.
Если вы подозреваете, что у вас или вашего ребенка чесотка, обратитесь к врачу.
Без лечения эти микроскопические клещи могут жить на коже месяцами и годами, приводя ч генерализации болезни и развитию осложнений. Кроме того, в этом случае больной будет продолжать распространять чесотку среди других людей.
Если у одного из членов семьи или в организованном коллективе обнаружена чесотка, врач принимает решение о необходимости обследования контактных лиц и одновременном лечении всех заболевших.
Детей дошкольного и школьного возраста при обнаружении чесотки отстраняют от посещения дошкольных образовательных организаций и общеобразовательных организаций на время проведения лечения.
Профилактика чесотки заключается в соблюдении элементарных санитарно-гигиенических правил:
Важно! Чесоткой можно заболеть повторно в случае контакта с инфицированным человеком. Поэтому меры профилактики чесотки актуальны всегда!
Чесотка: новый подход к старой проблеме
Т.В. Соколова
ГИУВ МО РФ, Москва
SCABIES: A NEW APPROACH TO OLD PROBLEM
Т. V. Sokolova
State institute for farther medical education, Moscow.
Рис. 1.
Самка чесоточного клеща S. scabiei человека. Растровый электронный микроскоп, X 200.
Рост заболеваемости чесоткой обычно сопровождает войны, стихийные бедствия, социальные потрясения, что обусловлено миграцией населения, экономическим спадом, ухудшением социально-бытовых условий. Аналогичная ситуация сложилась и в настоящее время. Локальные войны в различных регионах России и соседних государствах, перемещение населения по политическим и иным соображениям поставили на повестку дня проблемы беженцев, вынужденных переселенцев, детской беспризорности, увеличения числа лиц без определенного места жительства и занятости, уголовного контингента. Неконтролируемой миграции населения способствуют также широкое развитие национального и международного туризма, коммерческие и деловые поездки в различные регионы страны и за рубеж. Широкое распространение эротической и порнографической литературы, видеофильмов, пропаганда насилия, алкоголизм, наркомания, преступность приводят к расширению контингента социально-неадаптированных лиц, которые наиболее часто заболевают чесоткой и создают вокруг себя неконтролируемые очаги инфекции. Не секрет, что и учреждения здравоохранения резко ослабили работу по выявлению и профилактике чесотки среди населения.
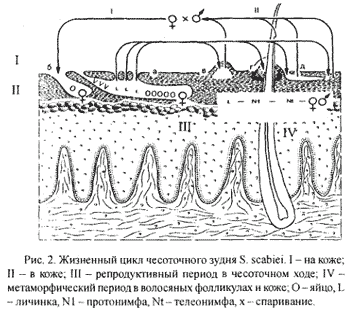
Морфология, жизненный цикл возбудителя.
Жизненный цикл чесоточного клеща (рис. 2) отчетливо делится на две части: кратковременную накожную и длительную внутрикожную. Внутрикожная часть цикла представлена двумя топически разобщенными периодами: репродуктивным и метаморфическим. Репродуктивный период осуществляется самкой в прогрызаемом ею чесоточном ходе, где она откладывает яйца. Вышедшие из яиц личинки попадают на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, расселяются на ней и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадии прото- и телеонимфы образуются взрослые особи (самки и самцы). Самки и самцы нового поколения выходят на поверхность кожи, где происходит спаривание. Дочерние самки мигрируют на кисти, запястья и стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца. В редких случаях внедрение самок возможно в кожу других участков кожного покрова (ягодицы, подмышечные области, живот и др.) за счет механического прижатия. В дальнейшем, клинически это может проявиться в виде скабиозной лимфоплазии кожи. В инвазии и заражении принимают участие только самки и личинки. При комнатной температуре и относительной влажности воздуха не менее 60% самки сохраняют подвижность до 6 суток. Даже при 100% влажности самки в среднем выживают до 3 суток, личинки до 2.
Рис. 2.
Инкубационный период при чесотке в случае заражения самками практически отсутствует, т.к. внедрившаяся самка обычно практически сразу начинает прогрызать ход и откладывать яйца, а при заражении личинками он соответствует времени метаморфоза клещей — около 2 недель, что определено экспериментально и рассчитано клинически. Теоретически популяция к 2 месяцам достигает 10 000 особей, а число ходов 680. Опытным путем, при подсчете ходов на коже больного установлено, что их среднее число к 2 месяцам достигает 28. Эта разность отражает смертность клещей на всех стадиях, т.е. до размножения доживает только 4,5% самок, что свидетельствует о регуляции отношений паразит-хозяин. Регулярное применение наружных и системных противозудных препаратов, назначаемых в результате диагностической ошибки, снижает зуд и приводит к быстрому нарастанию числа ходов (в среднем 75 к 2 месяцам), способствуя возникновению норвежской чесотки.
Клинические проявления. Высыпания при чесотке обусловлены деятельностью клеща, аллергической реакцией организма на воздействие возбудителя и продукты его жизнедеятельности, пиогенной флорой. Основными клиническими симптомами чесотки являются чесоточные ходы, полиморфные высыпания вне ходов, характерная локализация тех и других на теле больного, атак же симптомы Арди, Горчакова, Михаэлиса, Сезари.
В соответствии с предложенной классификацией существует до 15 разновидностей чесоточных ходов [2]. Преобладает типичный или интактныи вариант, что свидетельствует о высокой взаимной адаптации паразита и хозяина. Внешне он имеет вид слегка возвышающейся линии грязно-серого цвета, прямой или изогнутой, длиной 5-7 мм. В других случаях кожа реагирует образованием под ходами полостных элементов (везикул и пузырей), особенно у детей, или лентикуляр-ных папул. На протяжении хода могут возникать пустулы, трещины, точечные или линейные корочки, эрозии. Иногда он принимает вид «ракетки» или «веретена». Встречаемость и обилие чесоточных ходов наибольшие на кистях (96% и 10,5), запястьях (59% и 2), половых органах мужчин (49% и 2) и стопах (29% и 1). На других участка кожного покрова ходы встречаются реже.
Рис. 3.
Существует несколько клинических разновидностей чесотки: типичная, без ходов, норвежская, чесотка «чистоплотных» или чесотка «инкогнито», осложненная чесотка, скабиозная лимфоплазия кожи, псевдосаркоптоз (рис. 4). Типичная чесотка преобладает. Для нее характерно наличие чесоточных ходов, фолликулярных папул и везикул. Чесотка без ходов встречается редко и возникает при заражении личинками, для превращения которых во взрослых самок, способных прокладывать ходы и откладывать яйца необходимо 2 недели.
Рис. 4.
Клинические разновидности чесотки.
Норвежская (корковая, крустозная) чесотка возникает при устранении зуда, как защитной реакции организма человека на беспрепятственное размножение чесоточных клещей. Она наблюдается на фоне иммунодефицитов и иммуносупрессивных состояний, при длительном приеме гормональных препаратов, нарушении периферической чувствительности (проказа, сирин-гомиелия, параличи, спинная сухотка), конституциональных аномалиях ороговения, у ВИЧ-инфицированных пациентов и больных СПИДом. Основными симптомами заболевания являются массивные корки, чесоточные ходы, полиморфные высыпания (папулы, везикулы, пустулы) и эритродермия.
Чесотка «чистоплотных» или чесотка «инкогнито» выявляется у лиц, часто моющихся в быту или по роду своей производственной деятельности. При этом большая часть популяции чесоточного клеща механически удаляется с тела больного. Клиника заболевания соответствуют типичной чесотке при минимальной выраженности проявлений. Осложнения нередко маскируют истинную клиническую картину чесотки. Наиболее распространенными являются пиодермия и дерматит, реже встречаются микробная экзема и крапивница.
Скабиозная лимфоплазия кожи представляет собой особый вариант чесоточного хода в виде лентикулярной папулы [5]. Причиной ее возникновения является особая предрасположенность кожи отвечать на воздействие раздражителя реактивной гиперплазией лимфоидной ткани в местах наибольшего ее скопления. Она преобладает на мошонке, половом члене, ягодицах, локтях. В случаях реинвазии наблюдается рецидив скабиозной лимфоплазии на старых местах уже без наличия хода, что подтверждает ее иммуно-аллергический генез. Псевдосаркоптозом называю заболевание, возникающее у человека при заражении чесоточными клещами от животных. Для заболевания характерен короткий инкубационный период, отсутствие чесоточных ходов (клещи не размножаются на несвойственном хозяине), уртикарные папулы на открытых участках кожного покрова. От человека к человеку заболевание не передается.
Лабораторная диагностика.
Лечение чесотки направлено на уничтожение возбудителя с помощью акарицидных препаратов. Арсенал их значителен. В нашей стране используют отечественные (серная мазь, бензилбензоат) и импортные препараты (спрегаль). Независимо от выбранного врачом препарата существуют общие принципы лечения чесотки, соблюдение которых обязательно:
Профилактика чесотки включает активное выявление больных, установление очагов чесотки и работа по их ликвидации, выявление источника заражения, контактных лиц и их профилактическое лечение, правильную регистрацию и диспансеризацию больных чесоткой, установление критерия излеченности, организацию и проведение текущей дезинфекции. Для дезинфекции одежды, обуви, мягких игрушек, постельных принадлежностей, нательного белья используют аэрозоль А-Пар.
Чесотка (Н.Г. Кочергин)
Опубликовано в журнале:
«Качество жизни. Медицина.» »» №1(8)/2005, стр.73, Москва, 2005
Н.Г. Кочергин, доктор медицинских наук, профессор
Московская медицинская академия им И.М. Сеченова
Из всех заразных кожных болезней человека чесотка является самой заразной. Легко передаваемая при прямом контакте (бытовом, половом) чесотка в силу этого имеет широкое распространение. Время от времени отмечаются отдельные вспышки заболевания, вызываемые разными причинами как биологического, так и социального характера. Среди этих причин заметное место занимают врачебные ошибки в виде гиподиагностики или неправильного лечения [1]. И это несмотря на характерную в большинстве случаев клиническую картину, простоту и доступность лабораторной диагностики и наличие современных высокоэффективных про-тивочесоточных средств. В связи с этим необходимо умение врачей-клиницистов всех специальностей своевременно распознавать чесотку и проводить соответствующие терапевтические мероприятия.
На рубеже XX и XXI веков официальный интенсивный показатель заболеваемости чесоткой в России находился на уровне 150-220 на 100 000 населения [3], что не отражает истинной заболеваемости, которая может быть значительно выше. Благодаря предпринимаемым в настоящее время усилиям в борьбе с чесоткой к концу первого десятилетия текущего века прогнозируется снижение показателя заболеваемости в России до 14-33 на 100 000 населения.
В структуре заболеваний кожи в разных регионах мира доля чесотки колеблется в значительных пределах. Так, в Эфиопии среди обратившихся за дерматологической помощью сельских жителей чесотка составляет 9,8%, занимая третье место по частоте после всех кожных инфекций и аллергодермато-зов [4], а в некоторых странах Западной Африки это заболевание стоит на первом месте по частоте обращений и достигает одной трети всех дерматозов [2].
Этиология и эпидемиология
Чесотка (scabies) — заразное паразитарное заболевание, вызываемое чесоточным клещом (Sarcoptes scabiei hominis). Чесоточный клещ — это постоянный паразит, большую часть своей жизни проводящий в коже человека и лишь короткое время в период расселения пребывающий на поверхности кожи. Вне кожи человека клещи живут всего несколько дней и быстро погибают.
Чесоточный клещ визуально имеет вид беловатой, величиной с маковое зернышко точки, при этом размер самки, которая и является непосредственной причиной всех симптомов заболевания, составляет 0,25-0,35 мм. Основным местом пребывания самок является эпидермис, чешуйками которого они и питаются, захватывая клетки зернистого слоя, то есть являются кератофагами. Скорость продвижения самки в роговом слое при прокладывании хода составляет 0,5-2,5 мм/сут, а на поверхности кожи — 2-3 см/мин.
Для чесоточных клещей характерен строгий суточный ритм. Днем самка находится в состоянии покоя, а вечером и ночью прогрызает чесоточные ходы, интенсивно питаясь и откладывая яйца с тем, чтобы днем вновь перейти в состояние покоя. Такая суточная программа выполняется всеми самками синхронно, что и объясняет вечерний и ночной характер зуда при чесотке.
В коже клещи быстро размножаются. Оплодотворенная самка пробуравливает в верхних слоях эпидермиса чесоточный ход — галерею, где откладывает яйца. В среднем за жизнь, которая продолжается до 1,5 мес, самка откладывает около 40-50 яиц. Через несколько дней после яйцекладки из них выводятся личинки, вскрывающие покрышку хода и выходящие на поверхность кожи, где после двух линек превращаются во взрослых клещей — самцов и самок, которые дают начало новому циклу с расселением на новые участки кожного покрова.
Заражение чесоткой происходит, как правило, при непосредственном тесном телесном контакте больного со здоровым, чаще всего в постели. Значительно реже чесоткой заражаются через предметы, бывшие в употреблении больного (общее постельное и носильное белье, верхняя одежда, рукавицы, перчатки и т.д.), если прошло не более нескольких часов или, максимум, сутки—двое до контакта с предметами, так как чесоточные клещи вне кожи человека нежизнеспособны.
Эпидемиология чесотки определена облигатно антропонозным характером заболевания, постоянным типом паразитирования возбудителя и при прямом пути передачи инфекции носит ярко выраженный очаговый характер. Выделяют семейные очаги и так называемые коллективные (общежития, детские дома, соматические стационары и пр.). Внеочаговое заражение чесоткой в банях, поездах, гостиницах происходит редко при последовательном контакте людей с зараженными предметами (постельное белье, предметы туалета).
Клиническое течение
Инкубационный период при чесотке неопределенен и зависит от ряда обстоятельств. Например, при заражении оплодотворенными самками он может практически отсутствовать, так как самка сразу начинает рыть ход и откладывать яйца, что и обеспечит быстрое возникновение главного симптома заболевания — зуда. При заражении личинками первые симптомы заболевания могут появиться через 10-14 дней — время, необходимое для метаморфоза клещей. Наконец, стертое, невыраженное развитие клинической симптоматики может оказаться незамеченным самим больным, и он будет указывать на начало заболевания, значительно отстоящее по времени от возможного момента заражения.
Так или иначе, в конце инкубационного периода появляются первые симптомы чесотки, для развернутой клинической картины которой типичны: зуд, особенно усиливающийся вечером и ночью; папулезно-везикулезная сыпь; чесоточные ходы и расчесы; локализация высыпаний в определенных местах.
Внешне чесоточный ход выглядит как едва возвышающиеся над уровнем нормальной кожи тонкие, как ниточка, полоски — прямолинейные, дугообразные или зигзагообразные. Обычная длина ходов 0,5-1 см, но они могут быть и длиннее. Окраска их различна и зависит от чистоплотности больного. У людей с чистой кожей ходы белого цвета и усеяны чуть заметными сероватыми точками, соответствующими месту выхода из хода молодых клещей. На загрязненной коже ходы темно-серые с черными точками или совсем черные от попадания пыли и грязи непосредственно в ход. Нередко ход заканчивается прозрачным пузырьком, сквозь покров которого порой удается видеть белую точку (тело клеща). На другом конце хода часто имеется узелок — место внедрения клеща в кожу, что может создавать вид парного расположения элементов, соединенного чесоточным ходом. Помимо ходов, на месте укусов молодых клещей и самцов возникают мелкие, диаметром до 1 мм или несколько больше, уртикоподобные узелки, которые вследствие расчесов покрываются точечными кровянистыми корочками. Возможны и более крупные расчесы, оставляющие после себя линейные черные корочки, как правило симметричные.
Излюбленной локализацией чесоточной сыпи являются пальцы кистей, особенно межпальцевые складки и боковые поверхности; боковые поверхности ладоней; запястья с ладонной стороны; сгибательные поверхности предплечий и плеч; передняя складка подмышечной впадины; боковые поверхности груди и живота; область вокруг пупка; кожа вокруг сосков молочных желез у женщин; поясница и ягодицы; кожа полового члена; внутренняя поверхность бедер; подколенные впадины; область лодыжек; у маленьких детей — ладони и подошвы (см. рисунки на с. 86). Сыпь при чесотке, как правило, симметричная. У детей младшего возраста, особенно грудных, проявления чесотки нередко рассеяны по всему телу, могут быть даже на лице и волосистой части головы.
Помимо описанной выше типичной чесотки, выделяют чесотку «чистоплотных», чесотку, осложненную вторичной пиодермией, экзематизиро-ванную чесотку, чесоточную лимфоплазию и норвежскую чесотку.
Чесотка «чистоплотных» регистрируется преимущественно у людей часто практикующих многократное мытье, особенно по вечерам. Это приводит к тому, что значительная часть популяции клеща механически удаляется с кожи, что обеспечивает минимизацию клинических проявлений заболевания и, соответственно, долгое «необращение» к врачу. При этом сам больной продолжает оставаться источником заражения для людей, бывших с ним в контакте.
Постоянные расчесы при типичной чесотке, повреждая кожу, способствуют внедрению в нее кокковой флоры, что нередко сопровождается появлением различных видов гнойничковой сыпи (импетиго, эктима, фурункулы). При затяжном течении вторичной пиодермии возможно развитие лимфангитов, лимфаденитов и даже общих явлений интоксикации.
Длительно недиагностированная чесотка у людей, склонных к аллергии вообще, может привести к развитию типичных проявлений экзематозного процесса в виде везикуляции, мокнутия, постоянного зуда, что еще больше затрудняет диагностику чесотки.
Чесоточная лимфоплазия, не являясь редкостью, представлена обычно сильно зудящими узелками величиной с мелкую горошину, локализующимися на мошонке, половом члене, ягодицах, локтях, реже в других местах. Причиной ее считается особая индивидуальная предрасположенность кожи больного отвечать на паразитарный раздражитель лимфоидной инфильтрацией. После полноценного противочесоточного лечения и этиологического излечения чесоточная лимфоплазия имеет склонность длительно персистировать, давая больному повод думать о неэффективности проведенной терапии и толкая его на повторные курсы уже необоснованного самолечения.
Наконец, норвежская чесотка встречается крайне редко. Клинически проявляясь массивными корками, папулезно-везикулезно-пустулезны-ми высыпаниями на фоне эритродермии, норвежская, или крустозная чесотка развивается при им-мунодефицитных или иммуносупрессивных состояниях различной природы. Из-за огромного числа паразитов, которые «кишат» под корками, норвежская чесотка крайне контагиозна, при этом у контактных развивается типичная чесотка.
Общее состояние больных при чесотке обычно мало страдает. Однако долго существующая чесотка, экзематизация, постоянный зуд, бессонница в связи с этим могут приводить к невротическим реакциям, вплоть до случаев чесоточного маразма.
Диагностика
Диагноз чесотки устанавливают на основании характерной клинической картины, а также обнаружения чесоточного клеща при лабораторном исследовании. Материал для исследования можно получить двумя способами: путем вскрытия пузырьков иглой или методом поверхностного срезания безопасной бритвой всего элемента (поверхностная биопсия эпидермиса). Указанные манипуляции желательно проводить под контролем лупы. Для лучшего определения хода его можно покрасить йодной настойкой, при этом он окрашивается в коричневый цвет.
При первом соскобе для извлечения клеща следует под основание пузырька ввести гистологическую иглу и продвинуть ее вглубь в сторону чесоточного хода. Затем необходимо слегка приподнять острие иглы кверху и извлечь ее. На кончике иглы даже невооруженным глазом будет заметна беловатая точка — самка клеща.
Микроскопирование проводят в изотоническом растворе натрия хлорида. Извлеченный иглой материал переносят на предметное стекло, заливают указанным раствором, накрывают покровным стеклом и исследуют под малым увеличением.
Рекомендуются и другие методы лабораторного подтверждения чесотки. На элемент кожной сыпи наносят одну каплю 10% раствора едкой щелочи, через 2 мин соскабливают мацерированный роговой слой и исследуют его под микроскопом. Соскоб с элементов можно производить и после нанесения на них на 15 мин молочной кислоты. На очаг, протертый эфиром, можно наложить целлофановую ленту и быстрым движением сдернуть ее. Затем несколько полосок ленты монтируют на стекло и микроскопируют при малом увеличении.
У детей рекомендуется применять так называемый чернильный тест. Обратной стороной пера авторучки осторожно касаются чесоточной папулы, покрывая ее чернилами. Затем тампоном, смоченным спиртом, немедленно стирают чернила с поверхности кожи. В случае чесотки чернила распространяются по чесоточному ходу, образуя характерную зигзагообразную линию, идущую от папулы. При этом тесте могут быть получены и ложнополо-жительные результаты, что в ряде случаев требует применения поверхностной биопсии.
У больных чесоткой обнаруживают яйца самок паразитов, личинки, нимфы, экскременты. При исследовании в изотоническом растворе натрия хлорида клещ подвижен, так как остается живым.
Лечение
Самопроизвольно чесотка не проходит, может протекать, периодически обостряясь, многие месяцы и годы, и такой больной представляет постоянный очаг инфекции. Для того чтобы излечить больного чесоткой, достаточно уничтожить клеща и его яйца с помощью наружных акарицидных средств. Общего лечения не требуется. Наружное лечение проводит сам больной, а в стационаре — средний медицинский персонал.
В настоящее время существует несколько методов лечения чесотки различными акарицидными средствами. Однако вне зависимости от препарата для эффективного избавления от чесотки необходимо соблюдение ряда общих принципов [1]. Прежде всего, нужно лечить одновременно всех контактных в очаге, даже при наличии лишь одного больного (например, всех членов семьи); акарицидное средство следует втирать во все участки кожного покрова, кроме лица и головы (а у маленьких детей и без этого исключения); выбранное средство втирают только руками, без использования тампонов или салфеток; наносить акарицид-ный препарат лучше в вечернее время после предварительного мытья; лечение осложнений следует проводить одновременно с терапией чесотки.
Исторически самое раннее средство лечения чесотки — серная мазь (20-33%), которую втирают во все тело, кроме головы, перед сном в течение 4-5 дней. Затем 1-2 дня мазь не втирают, больной все это время остается в том же белье, которое пропитывается мазью. Далее больной моется и надевает чистое белье. У людей с повышенной чувствительностью нередко развиваются дерматиты, поэтому втирать серную мазь в участки с тонкой и нежной кожей следует осторожно, а у детей применять 10-20% мазь. Предложено и одноразовое втирание серной мази. Больной при этом вначале увлажняет тело мыльной водой и досуха втирает в пораженные места 15-20% серную мазь в течение 2 ч, после чего припудривает кожу тальком или крахмалом. Мазь не смывают в течение 3 дней, затем больной моется и меняет белье, и на этом лечение заканчивается.
Существует также способ лечения чесотки по Демьяновичу. Для этого готовят два раствора: №1 — 60% раствор натрия тиосульфата и № 2 — 6% раствор хлористоводородной кислоты.
Раствор №1 энергично втирают в кожу в следующей последовательности: в левое плечо и левую руку, правое плечо и правую руку, в туловище, левую ногу, правую ногу — по 2 мин, особенно тщательно в те места, где имеются чесоточные высыпания. Через нескольких минут, когда раствор подсохнет, а кожа станет белой, как бы припудренной кристаллами натрия тиосульфата, его втирают в той же последовательности повторно также по 2 мин в каждую область. Во время второго цикла втираний оставшиеся на коже после первой процедуры кристаллы соли разрушают покрышки чесоточных ходов, что облегчает поступление препарата прямо в них.
После второго втирания раствора натрия тиосульфата и обсыхания приступают к обработке кожи раствором №2 вымытыми водой ладонями. При втирании хлористоводородная кислота не должна стекать с кожи, чтобы не смывать натрия тиосульфат. Раствор втирают в той же последовательности быстрыми и энергичными движениями, но в каждую область — лишь по 1 мин. После подсыхания кожи хлористоводородную кислоту втирают еще 2 раза.
По окончании процедуры больной надевает чистое белье и не смывает оставшееся на теле средство в течение 3-х дней, а затем моется.
В результате взаимодействия на коже двух растворов выделяются сернистый газ и сера, которые и убивают чесоточного клеща, его яйца и личинки. У детей, больных чесоткой, обработку по способу Демьяновича проводят теми же растворами в половинной концентрации.
Как правило, один курс лечения обеспечивает выздоровление. Успех целиком зависит от правильного выполнения процедуры. Если после первого курса лечения полного выздоровления не наступило, то через 3-5 дней обработку повторяют. Неудобствами метода Демьяновича являются некоторая громоздкость технологии и неприятный запах выделяющегося сернистого газа.
Одним из наиболее популярных современных средств лечения больных чесоткой является бен-зилбензоат: 20% эмульсия (или мазь) для взрослых и 10% — для детей. Лечение проводят по следующей схеме: в 1-й день препарат втирают ватным тампоном последовательно во все очаги поражения дважды по 10 мин с 10-минутным перерывом. После этого больной надевает обеззараженную одежду и меняет постельное белье. На 2-й день втирание повторяют. При проведении обработки тела бензилбензоатом нужно оберегать глаза. Через 3 дня после этого больной моется в бане или под душем и меняет белье.
При наличии осложнений чесотки в виде вторичной пиодермии или экзематизации лечение их проводят одновременно с основной акарицидной терапией и при необходимости продолжают после ее окончания. Средства для лечения осложнений подбирают индивидуально в зависимости от показаний. Это могут быть антибиотики системного и местного действия, антигистаминные средства, кортикостероидные препараты для наружного применения и др.
Независимо от вида терапии, борьба с чесоткой не может быть ограничена только лечебными процедурами. Обязательны дополнительные мероприятия. Сразу же после окончания лечения все белье больного (как носильное, так и постельное) необходимо тщательно выстирать, лучше с кипячением. Верхнее платье и одежду, которые нельзя стирать, следует обработать в химчистке или путем проглаживания горячим утюгом, особенно с внутренней стороны, или проветрить на воздухе в течение 5-7 дней. Так же обрабатывают матрас, одеяло и другие вещи больного. Исключительно важно одновременное лечение всех заболевших в одной семье, школе, общежитии и т. д. Поэтому необходим осмотр всех, кто находился в тесном, особенно бытовом, или половом контакте с заболевшим. Несоблюдение этого важного правила может привести к тому, что один из членов семьи, излечившись от заболевания, вскоре вновь заболевает, заразившись от других членов семьи, которые до этого не лечились.
На каждого выявленного больного чесоткой медицинский персонал заполняет экстренное из вещение об острозаразном заболевании, которое направляют в учреждения санитарно-эпидемио логического надзора. При неблагоприятной эпи демической обстановке большое значение приоб ретают медицинские осмотры населения, особен но в организованных коллективах, усиление кон троля за банями и душевыми, организация скабиозориев, в которых проводят массовые де зинфекционные и лечебные мероприятия.
Список литературы
1. Белоусова Т.А., Кочергин Н.Г. Человек и лекарство (тез. докл.).- М., 1995.- С. 45.
2. Кочергин Н.Г., Толчина Л.В. Актуальные пробле мы дерматологии: Материалы конференции.— М., 2003.-С. 59.
3. Соколова Т.В., Лопатина Ю.В. Паразитарные дер матозы.-М., 2003.
4. PadoveseV. et al. / JEADV.- 2004.- V.18, Suppl. 2.- P. 181-182.