Как прекратить месячные
Как прекратить месячные
Долгие месячные
Долгие месячные – менструации, продолжающиеся более 7 дней. Чаще всего выявляются при заболеваниях матки, дисфункции яичников и гиперэстрогении. У некоторых женщин наблюдаются в пубертате и преклимактерии, иногда становятся следствием использования определенных средств контрацепции или патологий, сопровождающихся нарушением свертывания крови. Установление причины появления симптома производится по данным опроса, гинекологического осмотра, УЗИ, гистероскопии, лабораторных методик. Лечение – гормонотерапия, физиотерапия, хирургические вмешательства.
Почему возникают долгие месячные
Физиологические причины
Эпизодические длительные менструации отмечаются в периоды гормональной перестройки – в пубертате и в преддверии климакса. Сочетаются с колебаниями продолжительности цикла, могут чередоваться с короткими скудными месячными. В репродуктивном возрасте причиной иногда становится внутриматочная спираль.
Кратковременное увеличение длительности цикла возможно при адаптации к изменившимся условиям жизни, например, переходе на новую работу, переезде в другую климатическую зону. Более продолжительные нарушения отмечаются при затяжных стрессах, неправильном питании, резком увеличении массы тела. У некоторых женщин симптом имеет наследственный характер, сохраняется в течение всей жизни.
Миомы
Одной из самых распространенных патологических причин нарушения являются миомы. Долгие месячные с выделением кровяных сгустков считаются самым частым проявлением заболевания, сочетаются с ациклическими маточными кровотечениями, при росте образования дополняются периодической или постоянной болезненностью внизу живота. Особенности клинической картины несколько различаются в зависимости от типа миомы:
Симптоматика множественных миом определяется их типом. Проявления нередко выражены ярче, чем при одиночных узлах. Отмечаются сильные боли, сдавление близлежащих органов.
Фибромы и полипы
При фиброме наблюдается клиническая картина, включающая метроррагии, меноррагии, альгоменорею, схваткообразные или тянущие боли в животе. Как и в случае с миомами, проявления варьируются в зависимости от расположения образования. Долгие менструации выходят на первый план при подслизистой локализации узла. Сочетаются с признаками сдавления прямой кишки и мочевых путей при интерстициальной опухоли, менее выражены или позднее появляются при межсвязочной фиброме. Возможно бесплодие.
Наряду с длительными месячными, при полипах отмечаются ациклические кровотечения, предменструальные сукровичные выделения, появление кровянистого отделяемого после сексуальных контактов. При крупных полипах клиника дополняется схваткообразными болями в нижней части живота, неприятными ощущениями во время соития, слизистыми белями. Часто развивается бесплодие, у беременных существует высокий риск выкидыша.
Гиперплазия эндометрия
Патология наблюдается в двух вариантах. Нередко сочетается с воспалительными поражениями внутренних гениталий, мастопатией, аденомиозом, ожирением. В обоих случаях развиваются долгие месячные, метроррагии. Детали различаются с учетом типа болезни:
Другие болезни матки
Долгие, крайне обильные, резко болезненные менструации являются наиболее характерным симптомом аденомиоза (эндометриоза матки). Возможны выделение сгустков, появление мажущего отделяемого в середине цикла, до и после месячных. Нередко наблюдается выраженный предменструальный синдром. Нарушение также сопровождает хронические воспалительные заболевания матки:
Еще одной возможной причиной долгих месячных являются аномалии положения матки. Симптом чаще всего обнаруживается при ретрофлексии, может сопровождаться тяжестью в животе, патологическими белями, диспареунией, нарушениями функций кишечника и мочевого пузыря.
Гиперэстрогения
Менструации обильные, болезненные, бывают как долгими, так и короткими. Болевой синдром лишь на непродолжительное время устраняется анальгетиками. Выделения ярко-алые, со сгустками. Определяется набор массы тела с отложением жира преимущественно в зоне бедер, предменструальный синдром с ярким эмоциональным компонентом и развитием отеков. Состояние наблюдается при следующих патологиях:
Дисфункция яичников
Долгие, скудные или нерегулярные менструации в сочетании с тяжелым предменструальным синдромом, ациклическими кровотечениями, бесплодием и периодической аменореей характерны для дисфункции яичников, возникающей на фоне следующих патологических процессов:
Нарушения свертывания
Симптомом сопровождаются следующие нарушения со стороны свертывающей системы крови:
Диагностика
Этиологию долгих месячных устанавливает врач-гинеколог. При подозрении на болезни крови, соматическую и эндокринную патологию пациенток направляют на консультации к соответствующим специалистам. При сборе анамнеза подробно выясняют, как проходило половое созревание, когда изменилась продолжительность цикла, как симптом трансформировался с течением времени. Устанавливают другие жалобы. Назначают следующие диагностические процедуры:
Лечение
Консервативная терапия
Лечебную тактику определяют с учетом причины возникновения долгих месячных:
Женщинам с гиперэстрогенией и больным с дисфункцией яичников также проводят гормональную терапию. По возможности устраняют провоцирующие факторы, осуществляют лечение основного заболевания.
Хирургическое лечение
Пациенткам с долгими месячными выполняются следующие операции:
Как уменьшить боли во время критических дней
Ощущая боли при менструации, многие женщины переносят их крайне тяжело. Во время болезненных критических дней раздражает буквально все. Боли при менструации имеют свои различные причины. К слову сказать, данное явление в медицине получило свое название – альгоменорея.
С чем связана альгоминорея?
В чем же заключается причина боли при менструации? На самом деле болезненные критические дни могут быть связаны с гинекологией: аномальное развитие и положение матки, заболевания, сопровождающиеся воспалением, дисбаланс гормонов, эндометриоз, недостаточное количество магния и кальция, наличие спирали, а так же фибромиома матки, как следствие аборта.
Во время критических дней в организме женщины вырабатывается особое вещество под названием простагландин, которое в свою очередь провоцирует сокращение матки, спазмы артерий и ишемию тканей. Именно по этой причине, женщины могут испытывать головную боль, тошноту, озноб и другие неприятные симптомы.
Стоит сказать, что сильные боли при менструации пройдут только после ее окончания, но уменьшить проявления синдрома можно.
Как уменьшить болевые ощущения?
Во время критических дней ваше тело и организм должны находиться в постоянном покое. Избавьте себя как от физических, так и от моральных нагрузок;
Что касается рациона, то во время критических дней не рекомендуется употреблять острую и соленую пищу. Лучше всего есть как можно больше овощей и фруктов, а так же шоколад в умеренных количествах;
Помимо всего перечисленного, улучшить состояние помогут специальные упражнения. Лягте так чтобы ваши стопы и ягодицы уперлись в стену. В таком положении необходимо оставаться 5 минут. Встаньте на коленки и локти, опустите голову. В такой позе постойте примерно 2 минуты;
Хорошим средством для снятия боли при менструации является чай с добавлением ромашки, шалфея, мелиссы или иных трав, которые успокаивают нервную систему и сводят к минимуму болевой синдром;
Препараты, помогающие уменьшить менструальную боль
С болями при менструации помогут справиться различные таблетки. К данным препаратам можно отнести Но-шпа, Спазмолгон, Баралгин, а так же Спазган.
В настоящее время подробное изучение патогенеза боли позволило специалистам сделать вывод о том, что облегчить менструальную боль под силу таким препаратам как Ибупрофен, Нимесил и т.д. Для получения положительного эффекта, прием перечисленных лекарств необходимо начинать за пару дней до начала менструации, для того чтобы предотвратить выработку простагландинов.
Существует огромное количество лекарственных средств, которые способны уменьшить боли при менструации. Но в любом случае перед приемом необходимо проконсультироваться с врачом, который изначально сможет правильно установить причину и назначить соответствующее лечение.
Восемь причин сбоя в менструальном цикле
Согласно исследованию 2017 года, посвященному вопросу отсутствия менструаций, опубликованному в журнале о клинической эндокринологии и метаболизме, частая задержка месячных на протяжении длительного времени является относительно распространенным явлением для 5% женщин детородного возраста, случается у них в тот или иной период жизни. Еще у большего числа женщин время от времени происходит сбой в менструальном цикле.
Гипоталамус и мозг, гипофизарная, овариальная, надпочечная и щитовидная железы помогают регулировать менструальный цикл и естественным образом нормализовать уровень гормонов, поэтому так важно следить за своими вредными привычками, которые могут негативно сказаться на уровне гормонов.
Опасность задержки или нерегулярных менструальных циклов
У женщин с регулярным менструальным циклом овуляция происходит каждые 25-28 дней. Хотя промежуток между периодами у каждой женщины индивидуален и может отличаться, особенно в период полового созревания и пременопаузы, но в любом случае менструация происходит раз в месяц, если женщина здорова.
Если у женщины прекращаются месячные, что называется «аменореей», то это однозначный признак, что у Вас какая-то проблема со здоровьем. Первичной аменореей называют отсутствие менструации у девочек, когда у них еще ни разу не было месячных, которые начнутся при достижении возраста полового созревания. Вторичная аменорея — это когда у женщины уже были месячные, но внезапно прекратились и отсутствуют уже в течение трех и более месяцев.
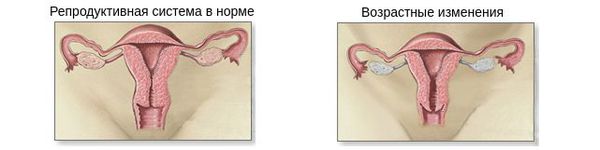
Наличие регулярных умеренно болезненных или безболезненных менструаций каждый месяц — верный признак, что гормональный фон в норме, а репродуктивная система в порядке. Противоположная картина наблюдается, если фиксируются нерегулярные менструации, задержка месячных либо очень болезненные и интенсивные месячные. Они указывают, что уровень одного или более гормонов слишком высок либо тот или иной гормон отсутствует вообще. Если у Вас возникли какие-то нарушения здоровья, присутствует хронический стресс, плохое питание, большие физические нагрузки, частые задержки месячных, то такие проблемы ни в коем случае нельзя пускать на самотек (если Вы точно уверены, что не беременны).
К сожалению, согласно последним данным, многие женщины предпочитают не говорить с врачом о частых задержках или нерегулярных месячных, что является достаточно большим риском, поскольку нарушение гормонального фона и аменорея связаны с рядом серьезных заболеваний, а также повышают риски развития остеопороза, болезней сердца, бесплодия и других гормональных осложнений.
Согласно исследованиям отделения эндокринологии при клинике Майо, «аменорея может указывать на широкий спектр анатомических и эндокринных нарушений. Аменорея может привести к ослаблению способности к воспроизведению. Когда уровень эстрогенов низкий, то аменорее часто сопутствуют дисбаланс минералов, глюкозы в крови и нарушение жирового обмена. Подобные метаболические изменения влияют на кости и сердечнососудистую систему, включая повышение риска развития остеопороза и ишемической болезни сердца в более позднем возрасте».
Что представляет из себя менструальный цикл. Природные способы защиты организма от нерегулярных менструаций
Ановуляция — это нарушение овуляционного цикла, в результате которого яйцеклетка (или «ovium») не созревает и не выходит из фолликула. Обычно заболевание признают, если это явление продолжается в течение определенного периода времени, как правило, превышающее три месяца подряд. Один из основных признаков ановуляции — задержка или нерегулярные месячные. Для небеременной женщины репродуктивного возраста (между 15-40 годами) ановуляция является отклонением от нормы и считается главной причиной бесплодия примерно у 30% пациентов детородного возраста. Олигоменорея — еще одно название для нерегулярных, но при этом полностью непрекращающихся месячных. Характеризуется длительным промежутком между месячными, который составляет более 36 дней, или когда менструации происходят реже восьми раз в год.
Эта предсказуемая схема овуляционого и менструального цикла вызвана определенным набором изменений в ряде половых гормонов, в особенности эстрогенов. В организме женщины достаточно большое разнообразие эстрогенов, три основных из которых — это эстрадиол, эстриол и эстрон.
Эстрадиол вырабатывается в яичниках и в надпочечных железах. Он считается наиболее активным из трех главных эстрогенов и тесно связан с менструальным циклом, в то время как остальные типы эстрогенов больше отвечают за беременность. При достижении 50-летнего возраста яичники начинают вырабатывать меньшее количество эстрогенов, и основная нагрузка по их выработке либо биохимического вещества их предшественника, используемого для синтеза эстрогенов, возлагается на надпочечную железу. По этой причине у женщин естественным путем прекращаются менструации по достижении климакса.
У многих женщин репродуктивного возраста низкий уровень эстрогенов может быть причиной задержки или нерегулярных месячных. Так, аменорея у молодых женщин — один из верных клинических признаков нехватки эстрогенов. С наличием современных источников аномального доминирования эстрогенов, таких как токсины и нездоровое питание, сложно представить, что у кого-то может быть их нехватка, но такие женщины встречаются.
Полагают, что низкий уровень эстрогенов может быть вызван не только неспособностью вырабатывать достаточное количество половых гормонов из-за наследственных гормональных проблем, но во многих случаях из-за влияния на организм повышенного уровня гормона стресса. Если у Вас часто случаются нерегулярные менструации, то Вам следует стараться избегать стрессов, т.к. на половые гормоны негативное влияние оказывают метаболические, физические и психологические стрессогенные факторы.
Гормоны стресса могут доминировать из-за многих факторов, при этом неправильное питание и хронические эмоциональные стрессы являются основными причинами. Нам требуется всплеск гормонов стресса в опасных для жизни ситуациях, чтобы найти из них выход, но современные женщины испытывают постоянное напряжение, который считают стрессом низкого уровня, и по этой причине на него часто не обращают внимания, хотя в действительности такой стресс достаточно сильный, чтобы повлиять на наше здоровье.
Наиболее распространенные причины задержек или нерегулярных месячных
В отличие от беременности и наступления периода менопаузы, которые естественным образом прекращают менструации, представленные далее причины аменореи и нерегулярных менструаций весьма нежелательны и негативно сказываются на нашем здоровье, но их можно постараться устранить.
1. Повышенный уровень стресса
Если женщина испытывает сильный стресс на протяжении продолжительного времени, то ее организм начинает сохранять энергию, не производя овуляцию. Если женщина пережила внезапное травмирующее событие, то это может вызвать повышенную нагрузку на надпочечники, что ведет к прекращению выработки эстрогенов и других репродуктивных гормонов (состояние, называемое гипоталамической аменореей). Когда у женщины недостаточное количество эстрогенов, то у нее не сможет поддерживаться в нормальном состоянии слизистая оболочка матки, в результате происходит задержка менструаций.
Почему так происходит? Ваш организм реагирует на экстренные ситуации. Удобство — это очень хорошо, и детородная функция очень важна, но все же с точки зрения выживания они вторичны. Врожденный природный механизм выживания у всех у нас предполагает постоянную выработку жизненно важных гормонов стресса, иначе называемых реакцией «дерись или убегай», таких как кортизол и адреналин. Адреналин и кортизол — два основных гормона, отвечающих за реакцию организма на стресс, помогающих нам спасаться от угроз (будь то реальные внезапные либо мнимые угрозы). Эти гормоны жизненно необходимы и иногда очень полезны, поскольку помогают нам убегать, лазать, прибавляют сил, заставляют потеть и регулируют сердцебиение, но большое их количество может привести к проблемам со здоровьем.
Организм всегда отдавал преимущество производству гормонов стресса, помогающих пережить критические ситуации, считая половые гормоны второстепенными в периоды, рассматриваемые им как трудные. При хроническом стрессе происходит недостаток полезных веществ, таких как аминокислоты, способствующих нормальной работе нейромедиаторов, и их не хватает для выработки достаточного количества гормонов, поэтому организму приходится выбирать между гормонами стресса и половыми гормонами, и предпочтение всегда отдается первым. В условиях сильного стресса, таких как соблюдение диеты, тяжелые физические нагрузки или же эмоционально насыщенные события, все подобные ситуации могут спровоцировать аменорею с потерей или без потери веса.
2. Неправильное питание
Пища с низким содержанием питательных веществ, антиоксидантов и пробиотиков и при этом с высоким содержанием возбуждающих средств может привести к повышенной нагрузке на щитовидную и надпочечную железы. Например, уровень кортизола может повыситься при наличии следующих факторов:
Повышенный уровень кортизола мешает оптимальной выработке многих других важных гормонов, в том числе и половых гормонов. Если повышенный уровень кортизола держится долгое время, то это может привести к проблемам с кожным покровом, повреждениям костной и мышечной, а также мозговой тканей. Такой цикл повышенного кортизола может послужить нехватке протеинов, а в результате потере мышечной массы и остеопорозу.
Если у Вас проблемы с менструациями, проверьте, насколько правильно Вы питаетесь. Следует выбирать продукты с высоким содержанием антиоксидантов и питательных веществ, в особенности с большим содержанием жиров (даже насыщенных жиров, в Вашей ситуации они будут полезны) и протеинов. Также можно употреблять высококалорийные добавки к пище, если у Вас недостаточный вес, нехватка жировой ткани, Вы активно занимаетесь спортом.
3. Чрезмерная потеря массы тела и низкий вес
Когда индекс массы тела (ИМТ) опускается ниже отметки 18-19, может начаться задержка месячных из-за слишком малой жировой ткани. Телесный жир важен для выработки достаточного количества эстрогенов, по этой причине слишком худые женщины либо имеющие серьезное заболевание, наподобие анорексии и булимии, могут страдать отсутствием или задержкой месячных. Повышенная физическая активность и, следовательно, высокая потребность в питательных веществах из-за интенсивных нагрузок могут иногда привести к снижению веса и подвергнуть вас риску развития гормональных нарушений.
Низкокалорийная, с низким содержанием жиров пища также может вызвать нехватку питательных веществ и уменьшение жировой ткани и способствовать нерегулярным менструациям и потере костной массы. Согласно некоторым данным, очень худые строгие вегетарианки, включая тех, кто употребляет исключительно сырую пищу без термической обработки, и вегетарианки, не употребляющие только мясо, тоже находятся в группе риска, вероятней всего, потому что более подвержены иметь недостаточную массу тела и нехватку жизненно важных полезных веществ.
4. Повышенная физическая нагрузка
Хотя умеренные физические нагрузки очень важны для здоровья сердца, контроля настроения, сна и поддержания стабильного веса тела, повышенная физическая активность увеличивает нагрузку на надпочечную, щитовидную и питуитарную железы. Поэтому у женщин, резко начинающих интенсивные физические тренировки, например, готовясь к марафону или подобному важному событию, требующему высокой физической экскреции, могут внезапно прекратиться менструации.
Как и у других гормонов стресса, всплеск кортизола происходит в ответ на любой реальный или ожидаемый стресс. Последний может быть физическим (включая занятия спортом) или эмоциональным. К таким стресс-факторам относятся переутомление и физическое истощение от повышенных физических нагрузок, которым могут сопутствовать недосыпание, постоянная спешка, инфекционные заболевания и эмоциональное истощение. В наше время с постоянным стремлением быть стройными и поддерживать хорошую физическую форму некоторые женщины полагают, что им нужно интенсивно заниматься спортом, им кажется, что обильное потение полезно, и так они изматывают себя постоянно.
Подобная физическая перегрузка может усилить стресс и отнять у организма энергию, необходимую для регулирования половых гормонов. Так, в одном из докладов Мичиганского университета сообщается, что бег и балет относятся к числу физических занятий, где встречается наибольшее количество женщин, страдающих аменореей. Почти у 66% женщин, занимающихся бегом на длинные дистанции или балетными танцами, случается аменорея в тот или иной период их жизни. Еще хуже дела обстоят у женщин, занимающихся бодибилдингом. Почти 81% среди них время от времени страдают аменореей, при этом они придерживаются диеты с низким содержанием питательных веществ.
«Вызванная физической нагрузкой аменорея» может указывать на общее истощение организма, понижение жизненных сил и больше свойственна девушкам юного возраста. Так, количество занимающихся женской легкой атлетикой в детском и подростковом возрасте возросло на 800% за последние 30 лет, в то же время увеличилось число страдающих нарушениями гормонального фона. К другим проблемам, часто сопровождающим аменорею, относятся уменьшение плотности костей и расстройство пищевого поведения. Поэтому у врачей вызывает беспокойство подверженность этой категории пациентов осложнениям с сердцем, проблемам с костями и дефициту полезных веществ.
5. Расстройства щитовидной железы
Вы можете даже не подозревать о том, что причиной гормональных нарушений может быть щитовидная железа.
Согласно последним исследованиям, проблемы с щитовидной железой являются одной из основных причин задержек менструации, почти 15% пациентов с аменорей страдают отклонениями в работе щитовидной железы.
Щитовидная железа, считающаяся главным регулирующим механизмом эндокринной системы, отвечает за метаболизм и влияет на многие половые гормоны.
Проблемы с щитовидной железой, включая гипофункцую или эндемический зоб и гиперфункцию, могут вызвать широкий спектр проблем со здоровьем, таких как изменение уровня эстрогенов и кортизола, задержка менструаций. Повышение уровня кортизола может привести к общей гормональной нечувствительности, включая невосприимчивость к ним щитовидной железы. Это означает, что организм становится десентизированным к эстрогенам и кортизолу, что может вызвать их повышенную выработку.
6. Прекращение употребления пероральных гормональных средств
Некоторые женщины намеренно прерывают менструальный цикл с целью предотвращения беременности, но когда они перестают пить противозачаточные таблетки, месячные не начинаются. Хотя некоторые врачи уверяют, что менструации должны возобновиться и войти в норму в течение нескольких месяцев после прекращения употребления гормональных таблеток, у многих женщин задержка или нерегулярные менструации длятся в течение нескольких лет после этого.
Естественный менструальный цикл женщины состоит из подъема и падения уровня эстрогена и прогестерона, но употребление противозачаточных таблеток удерживает эстроген на достаточно высоком уровне, что сбивает организм с толку, создавая ощущение, что Вы беременны, таким образом, происходит сбой менструального цикла. У организма уходят многие месяцы и даже годы, чтобы исправить эту ситуацию и вернуть гомеостаз.
Так, в докладе, опубликованном в одном из американских журналов, посвященном родовспоможению и гинекологии, сообщается, что около 29% женщин страдают задержкой месячных более трех месяцев после употребления противозачаточных средств. Отсюда наш совет: откажитесь от контрацептивов при наличии признаков сбоя менструального цикла.
7. Хронический гормональный дисбаланс и другие гормональные нарушения
Синдром поликистозных яичников (СПЯ) — это дисбаланс гормонов у женщин, который отрицательно влияет на овуляцию. Когда женщина страдает поликистозом яичников, это означает, что у нее нарушен уровень гормонов, включая эстроген, прогестерон и тестостерон, что может выражаться в разных проявлениях:
Диагностировать поликистоз яичников может гинеколог, который должен проверить уровень гормонов у женщины, проанализировать симптомы и проверить Вашу генетическую предрасположенность к заболеванию, а также обследовать яичники и узнать, происходит ли рост кист или нет.
Также у женщин с поликистозом часто наступает преждевременная менопауза в возрасте до 40 лет, которая может сопровождаться не только отсутствием месячных, но и приливами, ночным потением, вагинальной сухостью. Хотя это наиболее редко случающаяся причина нерегулярных месячных.
8. Пищевая аллергия и чувствительность к определенному виду продуктов
Недиагностированная чувствительность к глютену, или глютеновая энтеропатия, также может повлиять на уровень гормонов. Поскольку подобные проблемы могут вызвать дефицит питательных веществ, негативно сказаться на пищеварении и способствовать повышенной нагрузке на надпочечную железу, то они, разумеется, влияют на выработку половых гормонов.
Маточное кровотечение
Аномальное маточное кровотечение — симптом многих заболеваний и острых состояний, которые в ряде случаев требуют экстренной госпитализации и оказания быстрой медицинской помощи.
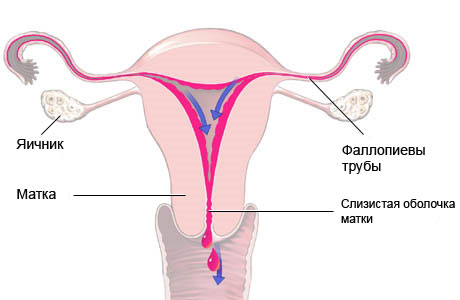
Матка состоит из трех слоев — внешнего (периметрия), среднего мышечного (миометрия) и внутреннего слизистого (эндометрия).
Эндометрий состоит из основного (базального) и поверхностного (функционального) слоев. Последний отторгается ежемесячно при менструациях. Если он отторгается не полностью, это становится причиной кровотечений, которые называются дисфункциональными.
Но это далеко не единственный сценарий, по которому возникают и развиваются маточные кровотечения.
В зависимости от возраста, в котором они возникают, аномальные маточные кровотечения бывают:
Меноррагии, метроррагии
Маточное кровотечение может возникнуть во время менструации или между менструациями.
В первом случае это означает избыточную кровопотерю. В норме объем менструальной крови составляет 30 — 40 мл. Если он превышает 100 м, это аномальное меноррагическое кровотечение, которое требует диагностики и лечения.
Если выделение крови не связано с менструальным циклом, оно называется метроррагией.
Полименорея означает сокращение интервалов между менструациями и приводит к частой потере крови (разновидность меноррагии).
Менометроррагия означает продолжительные и нерегулярные выделения крови (разновидность метроррагии).
Типы маточных кровотечений
Аномальные маточные кровотечения бывают нескольких типов:
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, патологий системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач международной клиники Медика24 выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Закажите обратный звонок. Мы работаем круглосуточно
Цикл и кровотечения при приеме гормональных контрацептивов
Есть также сезонный способ, в котором таблетки принимаются каждый день в течение 12 недель с пропуском на 7 дней.
Эти схемы без кровотечений очень подходят женщинам с болезненными месячными, которые испытывают сильную боль и дискомфорт. Ведь при приеме гормональных контрацептивов месячные отмены нужны только для того, чтобы удостоверится, что вы не беременны.
Обычно кровотечение при приеме противозачаточных препаратов характеризуется описанными выше особенностями. Однако иногда на фоне использования гормональной контрацепции у женщины могут возникать и кровотечения другого рода, о которых ей следует знать.
Бояться кровотечений при приеме гормональных контрацептивов не нужно, однако каждый такой случай необходимо детально обсудить с врачом. Хотя у современных препаратов все меньше побочных эффектов, их появление, в том числе и обильных кровотечений, служит поводом для незапланированного визита. Любая женщина, принимающая оральные контрацептивы, должна посещать своего гинеколога хотя бы один раз в полгода.
Womenfirst
получи консультацию специалиста рядом со своим домом
ПРОЙДИ ТЕСТ И УЗНАЙ СВОЕ СОСТОЯНИЕ
ПРОЙДИ ТЕСТ И УЗНАЙ СВОЕ СОСТОЯНИЕ
Климакс сексу не помеха
Эстетические моменты беременности
Эрозия шейки матки: симптомы и лечение
Бактериальный вагиноз — заболевание женской половой сферы, которое может протекать бессимптомно или с появлением зуда, выделений, неприятного запаха. Вагиноз – довольно частое явление, от которого страдают до 60% женщин в репродуктивном возрасте. Развивается инфекция на фоне изменения микрофлоры влагалища под воздействием приема лекарственных препаратов, нарушений гигиены, гормональных изменений и по другим причинам. Вагиноз возникает, когда естественные лактобактерии подавляются условно-патогенной микрофлорой — простейшими или грибковыми микроорганизмами, но чаще с преобладанием Gardnerella vaginalis.
© 2022 OOO «Эбботт Лэбораториз»,
125171, Россия, Москва, Ленинградское
шоссе, дом 16А, строение 1
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами. При использовании интернет-ресурса https://womenfirst.ru в порядке ст. 9 Федерального закона от 27.07.2006 N 152-ФЗ «О персональных данных» (далее – ФЗ «О персональных данных») пользователь сайта https://womenfirst.ru даёт согласие ООО «Эбботт» на автоматизированную обработку в т.ч., но, не ограничиваясь на передачу в сторонние сервисы анализа посетителей Yandex.Metrika; Yandex Webmaster; GoogleAnalytics; Google Tag Manager обработку данных о посетителе (а именно cookies, IP-адрес, URL страницы, заголовок и реферер страницы, предполагаемое географическое положение, часовой пояс, возраст, пол, версия и язык браузера, разрешение дисплея, версия операционной системы и вспомогательного программного обеспечения, учет взаимодействия с сайтом, модель устройства, поисковые системы, глубину просмотра, список скачанных файлов, интересы посетителя, список посещённых страниц и проведённое время на сайте).
Программа «Women First» разработана при поддержке ООО «Эбботт Лэбораториз» в целях повышения осведомлённости общественности о вопросах состояния здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.

© 2000 – 2022 «Образовательный портал о женском здоровье Women First»
Нерегулярные или избыточные маточные кровотечения
Во время фолликулярной фазы (1 фаза) менструального цикла под действием эстрогенов толщина эндометрия увеличивается. На гистологическом уровне этот процесс проявляется возрастанием количества митозов в железах, то есть происходит рост эндометрия. Во время лютеиновой фазы (2 фаза), продуцируемый желтым телом прогестерон останавливает рост эндометрия, вызывает в нем секреторную трансформацию, обеспечивая условия для имплантации оплодотворенной яйцеклетки. В конце менструального цикла, если не наступила беременность, вследствие регресса желтого тела в крови падают уровни женских половых гормонов, что приводит к началу менструальных кровотечений.
Начало и завершение нормального менструального кровотечения требует четкого взаимодействия между гормональными влияниями и эндометрием. Во время лютеиновой фазы менструального цикла эндометрий состоит из трех слоев: базального, губчатого слоя и компактного слоя. Базальный слой находится на границе между миометрием и эндометрием и именно из него в каждом новом цикле обновляется эндометрий. Губчатый слой, следующий после базального, является самым толстым слоем, занимающим половину всей толщины эндометрия во второй фазе цикла. В губчатом слое располагаются спиральные артерии.
Сосудистая структура эндометрия является продолжением сосудов миометрия. Аркуатные артерии миометрия, разветвляясь, формируют радиальные и базальные артерии, которые начинают извиваться и создают так называемые спиральные артерии, проникающие в эндометрий. Спиральные артерии, в отличие от базальных, чувствительны к колебаниям эстрогенов и прогестерона, что обеспечивает процесс десквамации функционального слоя эндометрия вследствие вазоконстрикции, приводящей к ишемии и некрозу. После завершения десквамации начинается регенерация базальных артерий. На микроскопическом уровне в этом процессе выделяют 4 стадии: а) разрушение базальной мембраны; б) миграция эндотелиальных клеток; в) пролиферация эндотелиальных клеток и г) формирование капилляра. В процессе деградации базальной мембраны специфические ферменты (стромелизин, коллагеназа и др.) разрушают элементы экстацеллюлярного матрикса. Затем эндотелиальные клетки мигрируют в конец сосуда, чему способствуют среда, богатая коллагеном I и III типа и стимулирующее действие bFGF. Дальнейшая пролиферация эндотелиальных клеток и формирование просвета, вероятно, тоже зависят от компонентов экстацеллюлярного матрикса.
Таким образом, механизм, посредством которого осложнения беременности могут привести к появлению маточного кровотечения, становится очевидным. Процесс имплантации эмбриона включает в себя инвазию трофобласта в эндометрий, в чем существенную роль играет развитие локальной сосудистой сети в эндометрии, обеспечивающей условия для дальнейшего протекания беременности. В случаях, когда беременность по той или иной причине начинает прерываться, материнские сосуды открываются в полость матки, что приводит к развитию кровотечения.
Опухоли матки вызывают кровотечение за счет разрушения нормальной целостности структуры эндометрия. Маточные кровотечения, вызванные эндометритом, являются следствием разрушения сосудов и желез эндометрия веществами, продуцирующимися при воспалении.
Первым этапом в формировании тромба является агрегация тромбоцитов, поэтому любые заболевания, сопровождающиеся нарушением агрегации тромбоцитов (тромбофилии, нарушения в системе гемостаза, тромбоцитопеническая пурпура и др.), могут привести к маточным кровотечениям.
Среди гормональных нарушений, приводящих к патологическим маточным кровотечениям, ведущее место занимает ановуляция. Суть ановуляторных кровотечений заключается в длительной стимуляции эндометрия эстрогенами в отсутствии прогестерона, что приводит к избыточному росту эндометрия и периодическому его отторжению за счет дистрофических процессов в поверхностных слоях.
Гормональные нарушения, приводящие к патологическим маточным кровотечениям
Причин для нарушения овуляции множество. В большинстве случаев первые менструальные циклы после менархе – ановуляторные, однако, в дальнейшем при нормальном функционировании всех систем, циклы становятся овуляторными. В норме, 2-3 года после менархе менструальный цикл может быть ановуляторным с характерной этому состоянию нерегулярностью. Среди наиболее распространенных причин, препятствующих овуляции на ранних этапах можно выделить нарушение функции гипоталамо-гипофизарного комплекса вследствие перенесенных нейроинфекций, травм, пороков развития, эндокринопатий, а также другие причины, обусловленные недостаточной массой тела и психическими факторами и др.
Наибольший риск развития гиперпластических процессов эндометрия и карцином эндометрия (рака) наблюдается у женщин пременопаузального возраста в особенности на фоне повышенной массы тела. Предполагается, что внеяичниковый синтез эстрогенов в жировой клетчатке, за счет ферментации андрогенов в эстрогены, суммируясь с эстрогенами яичникового происхождения, приводит к усилению пролиферативных процессов в эндометрии, что в условиях отсутствия адекватной продукции прогестерона создает фон для формирования гиперплазии. Однако, помимо гиперэстрогении и недостаточности прогестерона необходимы другие факторы для развития гиперпластического процесса. Интересно, почему у молодых девушек с повышенной массой тела и ановуляторным менструальным циклом гиперпластические процессы эндометрия развиваются крайне редко? Принимая во внимание результаты нескольких последних исследований, вероятнее всего большую роль в формировании гиперпластических процессов эндометрия играет хронический эндометрит, возникающий вследствие инфекций, передающихся половым путем, большого числа инвазивных гинекологических вмешательств, эндометриоза матки (аденомиоз).
Диагностировать ановуляторный менструальный цикл довольно просто. Клинически для него характерна олигоменорея, то есть пациентка пожалуется на «нерегулярный менструальный цикл с задержками». Проведение УЗ исследования в зависимости от фазы цикла может подтвердить диагноз. В целом при УЗ исследовании на фоне ановуляции в яичниках можно обнаружить мелкие фолликулы (дисфункиональное маточное кровотечение вследствие атрезии фолликулов), персистирующий фолликул (дисфункциональное маточное кровотечение вследствие персистенции фолликулов). Толщина эндометрия будет зависеть от времени, прошедшего после последней менструации и количества эстрогенов, продуцируемых яичниками. Также важным критерием будет отсутствие желтого тела.
Для дисфункциональных маточных кровотечений, причиной которых является недостаточность желтого тела (НЛФ), характерна полименорея, то есть менструации у такой пациентки будут приходить регулярно, но менее, чем через 21 день. Диагностическими критериями для этого состояния могут быть: низкий уровень прогестерона во второй фазе менструального цикла при установленном факте овуляции, короткая (менее 10 дней) гипертермическая фаза на графике базальной температуры.
Лечение
Кровотечения в первой фазе менструального цикла чаще всего связаны с недостатком эстрогенов, который можно восполнить их введением извне, к примеру, в виде оральных контрацептивов.
К наиболее часто выявляемым органическим причинам маточных кровотечений относятся полипы эндометрия и цервикального канала, гиперпластический процесс эндометрия и кровотечения, обусловленные наличием миомы матки или внутреннего эндометриоза (аденомиоза). Все эти состояния с большой вероятностью можно выявить при УЗ исследовании в сочетании со стандартным клиническим обследованием.
Если механизм развития маточных кровотечений на фоне полипов и гиперплазии эндометрия очевиден, то в отношении причин маточных кровотечений, вызванных миомой матки, до сих пор нет однозначных мнений.
Таблица№1 Нормальные показатели менструального цикла
Маточное кровотечение
Кровотечение из полости матки у женщин — это физиологическое состояние, характерное для периода менструации и послеродового восстановления. Также в норме может наблюдаться после аборта, гистероскопии или удаления внутриматочной спирали. В каких же случаях оно становится аномальным? Какие заболевания могут его вызывать и как с этим справиться?
Маточное кровотечение или месячные: как отличить
Основной симптом обоих состояний один — кровянистые выделения из влагалища. Но чтобы не спутать их, обратите внимание на 3 показателя:
| Менструация | Маточное кровотечение | |
|---|---|---|
| Длительность | 3-7 дней | Более 7 дней |
| Объем выделений | 50-80 мл | Больше 80 мл |
| Регулярность | Цикл в норме — от 24 до 35 дней | Отсутствует |
Беспорядочное кровотечение или регулярное, но чрезмерно обильное считается патологией. Об обильности выделений можно судить по количеству используемых гигиенических средств: если вам приходится менять прокладку каждые 0,5-2 часа, это тревожный знак.
Среди сопутствующих признаков отметим анемию, на фоне которой возникает слабость, головокружение, бледность кожи.
Причины кровотечения из матки
АМК может быть обусловлено различными состояниями, некоторые из них характерны для определенного возраста женщины.
До наступления полового созревания
Маточное кровотечение до менархе — всегда патология. Она может быть вызвана травмой, раздражением из-за средств гигиены, инородным телом в половых путях, болезнями мочевых путей.
В пубертатный период
Для девочек-подростков нерегулярные менструации в течение нескольких месяцев после первых месячных считаются нормой. Проходят самостоятельно после нормализации гормонального цикла и овуляции. Если же состояние сохраняется длительное время или выделения чересчур обильны, необходима дополнительная диагностика, чтобы исключить такие возможные причины, как беременность, инфекции, аномалии в строении внутренних органов.
У пациенток репродуктивного возраста
Самые частые причины обильных менструаций и межменструальных маточных кровотечений в этот период — это:
И у девочек, и у женщин, выбирающих гормональные средства контрацепции, возможны прорывные кровотечения между месячными. В норме они длятся 1-2 месяца, и если после этого срока не прекращаются, рекомендуется сменить контрацептив. Другая возможная причина – нарушение графика приема оральных контрацептивов. В такой ситуации высок риск нежелательной беременности.
В менопаузальный переход
Во время предменопаузы менструальный цикл нарушается, прогестерона вырабатывается меньше, но яичники продолжают производить эстроген. Все это вкупе приводит к обширному росту клеток эндометрия и увеличивает риск появления полипов и гиперплазии — основных факторов аномальных маточных кровотечений.
АМК в менопаузе
Если женщина принимает оральные контрацептивы, циклические кровотечения при климаксе — норма. Аномальные маточные выделения наблюдаются при:
Как проходит лечение
При гормональных нарушениях эффективна медикаментозная терапия гормональными препаратами, которая предотвращает избыточный рост эндометриальных клеток, регулирует менструальный цикл, сокращает объем выделений.
Хирургическое вмешательство актуально при миоме или полипах. При значительных размерах маточных образований, в том числе злокачественных, прибегают к гистерэктомии, когда матка удаляется целиком.
Как остановить внезапное кровотечение
При подозрении на внематочную беременность пациентку нужно как можно быстрее доставить в стационар. Кровотечение в этом случае чаще всего внутреннее, женщина жалуется на резкую боль, падение артериального давления, нарушение сознания. В домашних условиях до приезда скорой важно обеспечить полный покой, допускается положить холод на живот и принять спазмолитик.
При любых проблемах, связанных с нетипичными выделениями из половых путей, вы всегда можете обратиться к специалистам Медицинского женского центра. Мы гарантируем оперативную помощь и сохранение репродуктивных функций.
Транексам раствор для внутривенно введения 50мг/мл 5 мл ампулы 10 шт ➤ инструкция по применению
Описание
Действующие вещества
Форма выпуска
Состав
Фармакологический эффект
Фармакокинетика
Показания
Противопоказания
Меры предосторожности
Применение при беременности и кормлении грудью
Способ применения и дозы
Внутривенно капельно или струйно медленно, скорость введения 1 мл/мин (50 мг/мин). Следует избегать быстрого внутривенного введения!
В случае необходимости длительной (более 48 часов) гемостатической терапии рекомендуется применение препаратов транексамовой кислоты в таблетированной лекарственной форме.
Дети старше 1 года
Опыт применения препаратов транексамовой кислоты у детей ограничен. Рекомендуемая доза препарата при лечении кровотечений, обусловленных локальным и генерализованным фибринолизом, составляет 20 мг/кг/сутки.
Применение препарата у особых групп пациентов
Нарушение функции почек
У пациентов с легким и умеренным нарушением выделительной функции почек необходима коррекция дозы и кратности приема транексамовой кислоты:
Концентрация креатинина в сыворотке крови
Скорость клубочковой фильтрации (СКФ)
Доза транексамовой кислоты
Кратность приема
120-249 мкмоль/л
(1,36-2,82 мг/дл)
60-89 мл/мин/1,73м 2
15 мг/кг массы тела
250-500 мкмоль/л
(2,83-5,66 мг/дл)
30-59 мл/мин/1,73м 2
15 мг/кг массы тела
Нарушение функции печени
У пациентов с нарушением функции печени коррекция дозы не требуется.
У пожилых пациентов при отсутствии почечной недостаточности коррекция дозы не требуется.
Как прекратить месячные
Московский областной НИИ акушерства и гинекологии
Маточные кровотечения в климактерии на фоне заместительной гормональной терапии: эффект прогестогенов
Журнал: Российский вестник акушера-гинеколога. 2013;13(5): 28‑31
Зайдиева Я.З. Маточные кровотечения в климактерии на фоне заместительной гормональной терапии: эффект прогестогенов. Российский вестник акушера-гинеколога. 2013;13(5):28‑31.
Zaĭdieva IaZ. Climacteric uterine bleeding during hormone replacement therapy: effect of progestogens. Russian Bulletin of Obstetrician-Gynecologist. 2013;13(5):28‑31. (In Russ.).
Московский областной НИИ акушерства и гинекологии
Московский областной НИИ акушерства и гинекологии
Согласно «Консенсусу по гормональной терапии» [12], гормональная терапия (ГT) наиболее эффективна для лечения вазомоторных симптомов в период менопаузы, связанных с менопаузой в любом возрасте, но в большей степени у женщин в возрасте до 60 лет или при длительности постменопаузы до 10 лет. ГТ также обеспечивает адекватную профилактику связанных с остеопорозом переломов у женщин с повышенным риском их возникновения в возрасте до 60 лет или в течение 10 лет постменопаузы. Противоречия существуют относительно снижения частоты развития сердечно-сосудистых заболеваний и увеличения риска развития рака молочной железы при использовании ГT женщинами в постменопаузе [10, 25, 29], хотя в исследовании The Framingham study установлено положительное действие ГТ на сердечно-сосудистую систему у женщин с дефицитом эстрогенов при физиологической или хирургической менопаузе (T. Gordon и соавт., 1978). Риск развития рака молочной железы у женщин старше 50 лет, связанный с ГТ, является сложным вопросом. Считается установленным, что повышение такого риска связано с добавлением прогестогена к эстрогенной терапии и с длительностью лечения. Однако риск развития рака молочной железы, обусловленный ГТ, невелик и снижается после прекращения терапии. Снижение риска развития рака молочной железы у женщин некоторые авторы связывают с ранним выключением функции яичников (овариэктомия) (A. Ketcham, W. Sindelar, 1975; L. Brinton и соавт., 1982).
Риск развития рака эндометрия повышается у женщин с интактной маткой, использующих монотерапию эстрогенами [6, 8], непосредственно связан с дозой эстрогена, продолжительностью терапии и может сохраняться в течение 10-15 лет после прекращения лечения [6]. В связи с этим женщинам с наличием матки в пери- и постменопаузе обязательным является добавление прогестогена к терапии эстрогенами, известной как комбинированная терапия эстроген-прогестогенами (EPT).
Многие наблюдательные исследования [1, 6] подтверждают, что у женщин на фоне приема эстрогена в сочетании с прогестогеном в адекватных дозах риск развития рака эндометрия ниже, чем у женщин, никогда не принимавших препараты, содержащие эстрогены. Не только в наблюдательных, но и в проспективном, рандомизированном исследовании «Инициатива во имя здоровья женщин» (WHI) доказано снижение частоты заболевания раком эндометрия среди женщин, принимавших ГТ, по сравнению с числом заболеваний в группе плацебо (относительный риск=0,81 при 95% доверительном интервале от 0,48 до 1,36) [2, 18, 29].
В большинстве случаев у женщин с интактной маткой в периоде перименопаузы циклический режим вызывает ежемесячные закономерные кровотечения. В противоположность этому использование непрерывного комбинированного режима (ccEPT) не вызывает ежемесячных маточных кровотечений [22, 29]. Добавление прогестогена требуется для защиты слизистой оболочки матки от чрезмерной пролиферации на фоне приема эстрогенов.
Таким образом, основным требованием, предъявляемым к комбинированному режиму ГТ, является профилактика развития внутриматочной патологии, в частности, гиперплазии и рака эндометрия [8].
Эпидемиологическими и проспективными клиническими исследованиями доказана безопасность обоих режимов ГТ (scEPT и ccEPT) в отношении увеличения риска развития гипер- и неопластических процессов в эндометрии у женщин в климактерии [3, 6, 20, 22, 23, 33, 34, 37]. Таким образом, длительная низкодозированная пероральная ГТ обеспечивает надежную защиту эндометрия.
Регулирование маточного кровотечения на фоне ГТ
Женщины, использующие циклический режим, имеют предсказуемый эпизод кровотечений, который длится в среднем 4-5 дней (D. Archer и соавт., 1994). Согласно проведенным клиническим испытаниям, чем ниже доза эстрогена, тем меньше частота нерегулярных кровотечений [4, 7, 30-32]. Многие женщины в периоде постменопаузы предпочитают не иметь маточных кровотечений вообще, и непрерывный комбинированный режим ГТ (ccEPT) был разработан именно с этой целью [7, 22, 30, 32]. При использовании данного режима ГТ в течение первых нескольких циклов число случаев аменореи колеблется от 60 до 80% и нарастает при длительном применении [7, 30-32].
Патофизиология кровотечения у женщин в постменопаузе на фоне ГТ
До настоящего времени нет полного понимания патофизиологических основ ациклического маточного кровотечения, возникающего у женщин в постменопаузе на фоне использования непрерывного режима ГT. Кровотечение «прорыва» может встречаться как при приеме эстрогена, так и при применении комбинации эстрогена с прогестогеном (EPT), хотя при добавлении прогестогена вероятность возникновения кровотечения более высока 28.
Кроме того, сосудистый эндотелиальный фактор роста (VEGF) и тромбоспондин (TSP-1), действующие соответственно как про- и антиангиогенные факторы, являются важными регуляторами нормального ангиогенеза. Возможно, что дисбаланс этих факторов может повлиять на структуру капилляров и привести к дисфункции капилляров, нарушая их целостность, что способствует повышению проницаемости и/или кровоточивости мелких сосудов [26].
Вторая возможная причина состоит в том, что в тканевых факторах роста, вовлеченных в гемостаз в слизистой оболочке матки, происходят изменения, обусловленные воздействием прогестогенов [24]. Это было доказано при прицельной биопсии кровоточащих областей эндометрия у женщин, принимавших противозачаточные средства, содержащие только прогестоген. Было установлено снижение тканевого фактора роста в кровоточащих участках по сравнению с участками с нормальной структурой эндометрия. Вероятнее всего, именно этот фактор приводит к изменениям местной сосудистой проницаемости или целостности маточных сосудов и их кровоточивости.
Третья причина состоит в том, что прогестогены способны подавлять индукцию металлопротеиназ (MMP) [35, 36]. Повреждение внутриматочных MMP приводит к деструктуризации внеклеточного матрикса слизистой оболочки матки. MMP и тканевые ингибиторы металлопротеиназы (TIMP) имеют характерные изменения в эндометрии у женщин, использующих ГT в постменопаузе [38]. Изменения в соотношении MMP к TIMP могут свидетельствовать о нарушении целостности капиллярной эндотелиальной клетки [17].
Наконец, не исключено, что лейкоцитарная инфильтрация, особенно естественные клетки-киллеры (uNK), под влиянием хемотаксического эффекта прогестогена могут быть инициатором кровотечения. Доказано, что с естественными клетками-киллерами связана высокая частота кровотечений у женщин, использующих левоноргестрелсодержащую внутриматочную систему. Цитокины, секретируемые клеткой-киллером или стромальной клеткой, могут привести к изменениям целостности капиллярного русла в слизистой оболочке матки у женщин в постменопаузе, использующих ГT [16].
Практикующий врач сталкивается с трудностями при решении вопроса относительно того, что делать при неожиданном, нерегулярном маточном кровотечении у женщин, использующих ГТ, так как точная их причина пока неизвестна.
Терапевтические вмешательства
Как описано выше, в настоящее время нет четкого патофизиологического механизма, объясняющего маточное кровотечение, которое возникает у женщин, принимающих ГТ, что, вероятно, связано с индивидуальными особенностями каждой женщины. В связи с этим до сих пор не разработана адекватная единая стратегия ведения пациенток с данной патологией. Очевидно, что отмена ГT приведет к прекращению кровотечения.
Практический опыт показывает, что снижение дозы эстрогена снижает частоту кровотечений [7, 30]. Возможно, это обусловлено тем, что при низких дозах эстрогена число рецепторов прогестерона в слизистой оболочке матки также снижено, что в свою очередь приводит к гипоэстрогении и атрофии слизистой оболочки матки. Это действительно подтверждает, что кровотечение возникает вторично и обусловлено комплексом механизмов, вызванных на локальном уровне прогестогеном, который в настоящее время до конца не изучен. Любой подход, который снизит число рецепторов прогестерона или уменьшит прогестиновую активность, мог бы привести к снижению риска возникновения кровотечения. Этим также можно объяснить уменьшение кровотечения, связанного с увеличением дозы прогестогена. В свою очередь это привело бы к сокращению количества рецепторов эстрадиола и способствовало бы получению гистологических результатов исследования, подтверждающих наличие слизистой оболочки матки в стадии атрофии (M. Whitehead и соавт., 1979; M. Whitehead и соавт., 1981). Однако никакой корреляции между результатом гистологического исследования соскоба эндометрия из полости матки и механизмом возникновения маточного кровотечения не выявлено. В настоящее время не существует никакая другая успешная альтернативная терапия. Нет никаких практических руководящих рекомендаций, чтобы помочь практикующему врачу в определении адекватного лечения пациенток.
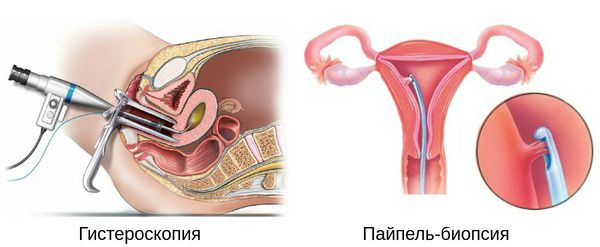
Исследование с помощью ультразвукового аппарата с влагалищным датчиком (TVUS) показало, что толщина «маточного эха» может быть критерием оценки состояния эндометрия у женщин, использующих ГT, но она не коррелирует с гистологическим результатом исследования соскоба эндометрия [5]. Принято считать, что толщина «маточного эха» ≤4,0 мм свидетельствует об отсутствии патологии в слизистой оболочке матки у женщин, не принимающих ГT в периоде постменопаузы, но этот критерий не может быть применим для оценки эндометрия у женщин, использующих ГT [13]. В связи с этим женщины, получающие ГТ, должны находиться под пристальным наблюдением врача с момента начала лечения. С целью оценки причины маточного кровотечения, которое является нерегулярным, профузным и длительным, используют УЗИ (TVUS), внутриматочную биопсию (Pipelle-кюретаж, офисную или стационарную гистероскопию). Каждая пациентка нуждается в оценке, направленной на идентификацию возможной причины кровотечения.
В заключение следует подчеркнуть, что врач должен знать, что в отсутствие признаков неоплазии эндометрия по данным гистологического исследования кровотечение, возникающее на фоне приема гормональных препаратов, чаще всего обусловлено локальными изменениями в эндометрии, связанными с приемом прогестогена.
После противозачаточных таблеток нет месячных
Предотвратить нежелательное зачатие, нормализовать цикл можно с помощью гормональных средств. Но, прекратив их употребление, многие сталкиваются с тем, что нет месячных после отмены противозачаточных. При возникновении такой ситуации необходима консультация гинеколога, УЗИ. Ведь противозачаточные препараты влияют на естественный гормональный фон, меняют его, поэтому существует вероятность осложнений после их отмены.
Как противозачаточные таблетки влияют на месячные
Под влиянием оральных контрацептивов в женском организме подавляется овуляция. Противозачаточные средства блокируют продуцирование гонадотропных гормонов. Под их действием фолликулы прекращают расти, а яйцеклетки развиваться. Параллельно сгущается слизь в шеечном канале. Спермии не могут попасть через шейку в матку.
В составе противозачаточных средств содержатся синтетические заменители половых гормонов. Таблетки производятся на основе разных действующих веществ. Также они отличаются по количеству синтетических гормонов, включенных в их состав. Противозачаточные бывают:
Подбирать препарат должен врач, ориентируясь на принцип действия медикаментов, состояние здоровья женщины и показания, по которым назначаются гормоны.
Месячные во время приема противозачаточных таблеток
При употреблении правильно подобранных противозачаточных средств месячные идут регулярно. В первые 3-6 месяцев терапии допускается появление периодических мажущих выделений. Так происходит адаптация к препарату.
При приеме противозачаточных месячные начинаются каждые 28 дней. На протяжении 21 дня пациентка принимает гормоны, а затем делает недельный перерыв. В этот период и начинается менструальноподобное кровотечение. Из-за снижения уровня гормонов, вызванного отменой препарата на неделю, эндометрий начинает отторгаться.
Пациентки, принимающие оральные контрацептивы (ОК), отмечают, что месячные проходят легче. Уменьшается объем выделяемой крови, сокращается продолжительность менструации, исчезают боли.
Нет месячных при приеме противозачаточных таблеток
Отсутствие менструации на фоне употребления препаратов является поводом для внепланового обращения к гинекологу. Если на протяжении 6 дней после завершения приема противозачаточных не начинаются месячные, надо исключить беременность. Если тест окажется положительным, то следующую упаковку начинать не стоит. Делать аборт из-за того, что при наступлении беременности женщина пила оральные контрацептивы, необязательно. В первые дни после оплодотворения они не оказывают негативного влияния на эмбрион.
В редких случаях после начала использования противозачаточных средств прекращаются месячные. Это индивидуальная реакция организма на синтетические гормоны, поступающие в организм извне.
Не заканчиваются месячные при приеме противозачаточных
Одним из распространенных побочных эффектов, который возникает после начала лечения противозачаточными, являются межменструальные кровотечения. Мажущие выделения могут быть у женщин на протяжении 3-6 месяцев употребления оральных контрацептивов.
Появление крови не снижает эффективности средства, но качество жизни пациентки ухудшается. Такая ситуация возникает чаще всего при приеме микродозированных ОК. Продолжение межменструальных кровотечений на 4 месяц после начала терапии свидетельствует о том, что выбранные контрацептивы лучше заменить.
Если женщина приходит к гинекологу с жалобами, что она начала пить противозачаточные, а месячные не заканчиваются, то требуется осмотр и обследование.
Насторожить должна ситуация, когда выделения, идущие на протяжении всего цикла, по обильности не отличаются от обычных месячных. Опасным считается состояние, когда обильность выделений увеличивается, появляются боли в нижних сегментах живота, общее состояние ухудшается.
Внимание! Самостоятельно прекращать использование противозачаточных в середине упаковки запрещено. Это приведет к усилению кровотечения и нарушению гормонального фона.
Скудные месячные при приеме противозачаточных таблеток
При приеме ОК интенсивность месячных снижается. При гормональной терапии стандартный объем месячных за все дни менструации составляет 40-80 мл.
Скудные месячные являются нормой. Одновременно с уменьшением объема выделений сокращается их продолжительность. Это обусловлено тем, что после начала использования гормонов месячные исчезают. Выделение крови при отмене ОК – это менструальноподобное кровотечение, вызванное отторжением эндометрия.
Кровотечение в середине цикла при приеме противозачаточных
Если начались месячные во время приема противозачаточных таблеток, это является признаком недостатка гормонов в выбранном препарате. Ведь в КОК содержится минимально допустимое количество гормонов. Появление крови свидетельствует, что дозы, содержащейся в таблетках, не хватает для подавления выработки в организме эстрогенов и гестагенов.
Если выделения, похожие на месячные, начинаются в начале или середине пачки противозачаточных, то это свидетельствует о недостатке эстрогена. Появление крови к окончанию упаковки является признаком нехватки гестагенов.
Но менять КОК следует после прохождения адаптационного периода. У большинства пациенток мазня исчезает спустя 3 месяца регулярного употребления таблеток.
Обильные месячные при приеме противозачаточных таблеток
Интенсивные менструальноподобные выделения на фоне применения гормональных контрацептивов – это прорывные кровотечения. Они возникают из-за атрофии эндометрия под влиянием прогестагенов. Патологическое состояние развивается в процессе адаптации матки к гормональным лекарствам. Незначительного количества эстрогенов, содержащегося в КОК, не хватает для выполнения кровоостанавливающей функции.
В такой ситуации рекомендуют удвоить дозу гормонов до стабилизации состояния.
Болезненные месячные при приеме противозачаточных таблеток
При использовании оральных контрацептивов месячные прекращаются. Кровянистые выделения возникают после временной отмены гормонов. Отслойка эндометрия проходит практически незаметно. Возможны незначительные тянущие ощущения, связанные с сокращением матки и открытием ее шейки.
Месячные после отмены ОК
После прекращения употребления противозачаточных средств при отсутствии проблем со стороны гормональной системы и репродуктивных органов цикл сразу нормализуется. На протяжении 3 месяцев повышается вероятность зачатия.
Но у некоторых пациенток наблюдается обратная ситуация: после прекращения приема противозачаточных нет месячных. Так проявляется синдром гиперторможения яичников.
Когда наступают месячные после отмены противозачаточных
После завершения курса применения гормональных контрацептивов менструальноподобное кровотечение начинается в течение недели. Его появление считается первым днем следующего цикла. В норме месячные должны начаться через 28 дней. После продолжительного застоя яичники начинают активно работать.
Если до начала применения противозачаточных продолжительность цикла была 35 суток, то после отмены КОК следующую менструацию надо ожидать через такой же промежуток времени.
В зависимости от вида используемого препарата и состояния репродуктивных органов месячные начинаются в период от 2 недель до 3 месяцев.
Задержка месячных после отмены противозачаточных таблеток
Практически 70% пациенток сталкивается с задержками месячных после отмены противозачаточных средств. После длительного приема на восстановление работы яичников, органов, вырабатывающих половые гормоны, уходит около 2-3 месяцев. Но у некоторых для возобновления нормального цикла при отмене гормонов требуется до 6 месяцев.
На продолжительность восстановления влияют:
Если месячных нет более 10 дней или за полгода цикл не восстановился, надо проверить гормональный фон.
Скудные месячные после отмены ОК
После прекращения употребления гормональных таблеток у большинства пациенток обильность менструаций увеличивается. Объем выделений может вернуться на тот уровень, который был до начала приема ОК. Но на фоне скудных менструаций при употреблении комбинированных контрацептивов кажется, что месячные стали обильными.
Скудные месячные на фоне отмены противозачаточных медикаментов возникают редко. Заметное уменьшение объема и их продолжительности может быть признаком гормонального дисбаланса.
Почему нет месячных после противозачаточных таблеток
Если после отмены гормональных таблеток нет месячных на протяжении нескольких месяцев, то без визита к гинекологу не обойтись. Одной из возможных причин является беременность. У некоторых пациенток после отмены развивается аменорея. Вероятность возникновения указанной патологии выше у девушек, которые принимали гормоны в период полового созревания.
Отсутствие менструации после отмены КОК может быть вызвано:
Установить причину нарушений и определиться с тактикой дальнейшей терапии можно после комплексного обследования.
Что делать, если после отмены ОК нет месячных
Отсутствие менструации на фоне отказа от продолжения приема гормонов является поводом для внеочередной консультации с гинекологом. В первую очередь необходимо исключить вероятность беременности.
Если беременность не наступила, то врач советует для установки причины:
Тактика терапии врачом подбирается индивидуально в зависимости от причин, спровоцировавших проблемы. Для вызова месячных врач может назначить прогестерон, на фоне его отмены должно начаться кровотечение.
Как восстановить цикл после отмены ОК
Если после отмены таблеток на протяжении 6 месяцев цикл не восстановился, то пациентке требуется лечение. О нарушениях свидетельствует не только отсутствие менструаций, появление ациклических кровотечений, но и мазня после месячных после отмены ОК.
Назначать лечение необходимо по результатам комплексного обследования. Если причиной нарушений являются инфекционные заболевания, то следует пройти соответствующую терапию. При появлении фолликулярных либо лютеиновых кист используют выжидательную тактику.
Пациенткам, у которых по результатам обследования выявили гормональный сбой, подбирается индивидуальная схема терапии в зависимости от обнаруженных нарушений.
Заключение
Женщины, у которых нет месячных после отмены противозачаточных таблеток, должны пройти комплексное обследование. В некоторых случаях отсутствие менструации вызвано длительным восстановлением работы яичников либо беременностью. Иногда нарушения цикла провоцируются инфекционными заболеваниями, гормональным дисбалансом, опухолями.
Обильные месячные: что делать?
Обильные месячные — менструальные выделения в количестве большем, чем индивидуальная или общая норма; обычно идут с комками (сгустками). Это распространенная проблема, которую отмечают примерно у 30% и больше девушек и женщин.
Что такое сгустки? Это избыток менструальной крови, который не успел выделиться из матки и начал сворачиваться. Если у вас есть такая проблема, нужно определить ее причины как можно раньше.
Как определить?
Критерии оценки критических дней (месячных):
По выше перечисленным критериям вы сами можете понять, у вас нормальные или обильные месячные. Обильность является синдромом, причины которого разнообразны. Это может быть гинекологическая или другая патология. Именно поэтому важно обратиться к квалифицированному врачу для назначения исследований с целью обнаружения истинной причины. Тогда можно будет решать, что делать.
Признаки
Обильные критические дни называют также меноррагией или гиперполименорей. Они характеризуются такими проявлениями:
Причины обильных месячных
Причина может скрываться в общем состоянии здоровья женщины, в ее эмоциональных излишних нагрузках, в наследственных факторах или состоянии репродуктивной системы. Наиболее распространенные причины:
Обильные менструации у подростков
У подростков такая проблема встречается в 37 случаях из 100. В основном такое бывает в первые 3 года после менархе (первой менструации). Возможные причины:
Выше перечисленные факторы влияют на монотонное продуцирование эстрогенов, а также нехватку прогестерона в организме. Результатом становятся процессы гиперплазии в матке без стадии секреторной трансформации (как должно быть в норме). Застой крови и расширение капилляров становится причиной обильных месячных. Играет роль и неравномерное отторжение эндометрия, отмирание его некоторых зон. Также способствует обильности месячных гипоплазия матки и снижение ее сократительной способности.
У подростков (в пубертатном возрасте) менструации могут быть разной длительности и разной интенсивности. Последствиями могут стать:
Обильные месячные в пременопаузе
Возраст пременопаузы начинается в период с 45 лет и заканчивается примерно в 55. Вероятность зачать ребенка в этот возраст становится всё меньше и меньше, приближается окончание менструаций. По прошествии года со дня последних месячных без выделений крови этот промежуток времени называется «менопауза».
Этап, который наступит после, называется постменопаузой. Половые гормоны вырабатываются по минимуму. И тогда выделения крови из матки считаются заболеванием. Яичники, гипофиз и гипоталамус в этот период стареют, потому не функционируют, как раньше. Нарушается циклическая выработка гонадотропинов, созревание фолликулов и продуцирование половых гормонов. Следствием становится относительная гиперэстрогенемия и абсолютная гиперпрогестеронемия. Далее следует гиперплазия слизистой оболочки матки.
В пременопаузальный период менструации становятся более обильными и проходят дольше, чем в возрасте 30 или 35 лет. Вероятны в данном возрасте и ациклические кровотечения (течения крови из матки в середине цикла). Могут формироваться опухолевидные образования и опухоли, которые меняют мышечный маточный слой на эндометриоидную или соединительную ткань. Следствием становится потеря сократительной способности матки, что и приводит к обильным месячным или кровотечениям после стрессов, излишней физической нагрузки или полового акта.
Обильные месячные после родов
После рождения ребенка месячные становятся более длительными и интенсивными. Причина в анатомических изменениях шейки матки и самой матки. Канал шейки становится более широким и коротким. Матка также становится больше, то есть во время месячных крове выделяется больше за счет увеличение площади слизистой.
Но иногда меноррагии после родов, в том числе, после кесарева, являются патологией. Причины в основном кроются в перерастяжении матки или аномалиях родовых сил. Эти причины ведут к нарушению способности органа сокращаться, как обычно.
На возникновение обильных месячных после родов влияет и течение беременности. Сказываются такие факторы:
Если было сделано кесарево сечение по каким-то причинам, оставшийся на матке шов нарушает в определенной степени ее сократительную способность. Рубец состоит, как известно, из соединительной ткани.
Обильные месячные после аборта
При беременности в организме женщины меняются уровни гормонов. Потому организм попадает в условия стресса, если беременность по каким-то причинам прерывается. Это сказывается на балансе гормонов. Кровь появляется после внутриматочных вмешательств (выскабливание или гистероскопия). Но это не считается менструацией.
После внутриматочных вмешательств менструации начинаются примерно через 30 дней. Кровь из половых путей после кюретажа матки будет идти от 3 до 7 дней, максимум составляет 10 суток. Выделения у большинства девушек / женщин после операций внутри матки скудные, болей нет. Если же после аборта или внутриматочных вмешательств у вас появились обильные выделения крови, срочно нужно бежать к доктору.
Причина может скрываться в воспалительных внутриматочных процессах. Если это так, месячные будут напоминать мясные помои или будут темно-красными. Боль внизу живота может носить схваткообразный характер. Температура тела может повыситься. Также могут присутствовать проявления интоксикации организма, в том числе, диспепсические.
При неподтверждении диагноза эндометрита подозревают сбои в системе яичники-гипофиз-гипоталамус. Врач назначает комбинированные оральные контрацептивы. Срок лечения составляет от 3 до 6 мес.
Обильные менструации от приема лекарств
Обильные месячные бывают от лечения некоторыми препаратами.
Причиной может стать прием данных препаратов, потому что они делают кровь более жидкой. К антикоагулянтам относят, в первую очередь, фенилин, гепарин и синкумар. Антиагреганты: курантил, трентал, аспирин и т. д. Если вы лечитесь данными препаратами, и страдаете обильными месячными, попросите доктора уменьшить дозировку или отменить препарат.
Обильные критические дни могут быть вызваны приемом комбинированных оральных противозачаточных средств. Такое может быть, если вы нарушили схему приема, или если средство было неправильно подобрано врачом. Не пользуйтесь гормональными средствами по собственному решению, их обязательно должен назначить врач. Дозировка также может отличаться от той, которая была назначена вашей подруге, или которую вы нашли в интернете.
Прием гормональных средств после незащищенного полового акта (экстренная контрацепция) может стать причиной меноррагии. Эти препараты действуют за счет огромной дозы гормонов, потому врачи не советуют ими злоупотреблять. Иногда, чтобы восстановить нормальный цикл, нужно специальное лечение.
Лечение дюфастоном может также привести к удлинению критических дней и их обильности. В части случаев кровь также продолжается после прекращения менструации. Причина совершенно типична — изменение гормонального баланса. Менструация станет нормальной через 2 или 3 мес.
Лечение
Если у вас обильные месячные, что делать в таком случае? Нужно обнаружить причину, чтобы адекватно устранить причину. А для этого вам нужно записаться на прием к гинекологу. Понадобится осмотр и назначение других методов исследования. На выбор метода лечения влияет не только причина патологии, но и возраст больной, выраженность симптоматики и т. д.
Если причиной обильных месячных являются болезни щитовидки, печени или крови, то нужно лечить главное заболевание. При обнаружении такой причины как влияние внутриматочной спирали, ее придется удалить. И эту процедуру должен проводить квалифицированный специалист, чтобы пациентка еще больше себе не навредила.
Если обильные месячные являются следствием приема лекарств, нужно выбрать другую дозировку, схему лечения. Врач может и вовсе отменить данный препарат, особенно, если есть и другие побочные действия.
Обильные критические дни лечат двумя путями: консервативный или хирургический. Хирургическое лечение проводят в крайних случаях тем, кто еще не рожал. В основном для молодых девушек актуальна консервативная терапия. Она направлена на нормализацию баланса гормонов в организме. Чтобы убрать симптомы, врач может назначить кровоостанавливающий препарат. Дицинон, который часто назначается при рассматриваемой проблеме, выпускается в форме таблеток и инъекций. Помогают остановить кровь также транексамовая и аминокапроновая кислоты. Другие средства для лечения обильной менструации у девушек и женщин:
Нестероидные противовоспалительные препараты:
Если есть необходимость, врач может назначить терапию анемии. Прописывают препараты железа. Гормональные лекарства при обильных месячных врач назначает после окончания выделений крови. Срок лечения составляет минимум 3, максимум 6 мес. В основном назначают мерсилон, марвелон, логест. Соблюдайте схему приема!
Для терапии меноррагии гинеколог может назначить внутриматочную спираль Мирену. Под ее влиянием уменьшается толщина, кровоснабжение и эндометрия. Но, если обильные месячные вызваны спиралью, этот метод не актуален.
Хирургическое лечение актуально, если консервативная терапия не дала ожидаемых результатов. Также показанием является значительное кровотечение, сильная анемия, физиологические расстройства половой системы. После гистероскопии и выскабливание полости матки применяют терапию гормональными препаратами. Если случай запущен, могут прибегнуть к удалению матки. Операция называется гистерэктомией. Но такие случаи крайне редки.
Маточные кровотечения – причины и профилактика при климаксе. Эффективные препараты для лечения
Маточное кровотечение является одним из основных признаков дисфункции яичников. В этой статье рассматриваются симптомы и причины заболевания, распространённые вопросы об изменениях в репродуктивной системе женщины в период менопаузы, а также препараты для лечения маточного кровотечения в период гормональной перестройки.
Маточное кровотечение при климаксе
Одним из очень опасных проявлений синдрома климакса является маточное кровотечение. Этот нежелательный симптом может быть вызван как физиологическими, так и патологическими изменениями в организме женщины.
Если эти симптомы появляются, то женщине необходима госпитализация. Возраст пациенток обычно колеблется от 45 до 55 лет. Лечение в больничных условиях необходимо для определения причин маточного кровотечения, которые могут быть связаны с миомой и полипами матки, а также эндометриозом.
Причины маточного кровотечения при климаксе
Наиболее частыми причинами маточных кровотечений при климаксе являются физиологические изменения на фоне гормональной перестройки организма женщины при угасании работы яичников. В этом случае волнения излишни, так как это является нормой.
Климактерический период подразделяется на три этапа:
Непосредственно климактерический синдром развивается в период перименопаузы, когда к пременопаузе прибавляется еще один год после того, как менструации закончились. Во время этого периода могут проявляться следующие особенности:
Практически 70 процентов женского населения испытывают на себе этот неприятный синдром.
Гормональные кровотечения
При климаксе обильное выделение крови, вызванно не гормональными нарушениями, встречается редко. Обычно это бывает после 50 лет. Чаще просто наблюдается постепенное уменьшение объёма выделений при менструациях. Медики утверждают, что после 40 лет проявления климактерических симптомов является нормальным процессом. А вот до этого времени наличие таких симптомов является преждевременным.
Почему во время кровотечений есть сгустки?
Причина присутствия сгущения в том, что кровотечения при климактерическом синдроме вызваны изменениями в содержании гормонов. Это означает, что яичники работают не в полную силу. Это является основной причиной видоизменённых кровянистых выделений.
Женщинам любого возраста необходимо помнить, что маточные кровотечения могут возникать на фоне:
Признаки маточного кровотечения при климаксе
Чтобы говорить о признаках маточных кровотечений, для начала их нужно отличить от физиологических выделений, которые являются нормальным физиологическим процессом организма женщины. Патологиями кровотечений для женщин, находящихся в климактерическом периоде, являются следующие симптомы:
Со стороны общего самочувствия наблюдаются усталость, бледность кожных покровов, ощущение слабости и случаи потери сознания, а также болезненность и кровотечение во время полового акта.
В случае возникновения перечисленных симптомов, врачи рекомендуют неотложное диагностическое исследование. Обычно доктор определяет основные виды исследований, в том числе клинические, к которым относятся:
Как остановить маточное кровотечение при климаксе?
В случаях, когда наблюдаются патологические кровотечения при климаксе, пациентка нуждается в неотложной помощи врача. Это необходимо из-за опасности большой потери крови за относительно небольшой период времени.
Таким образом, сначала необходимо оказать первую помощь, чтобы остановить кровотечение. Только потом проводятся необходимые лабораторные и другие исследования и назначается лечение.
Маточные кровотечения и гормональные препараты
Итак, основная задача до вмешательства гинеколога – остановка кровотечения. Это необходимо для того, чтобы максимально нормализовать состояние женщины. Советы медиков сводятся к следующим действиям:
Такая первая помощь является основным способом остановки при обильном выделении крови, произошедшем во время климакса. Медицинские работники призывают с осторожностью оказывать первую помощь и избегать ошибок.
Все эти манипуляции только усугубят состояние и могут нести опасность для жизни пациентки. Первая неотложная помощь должна сопровождаться неотложным вызовом скорой помощи. В этом случае медики диагностируют состояние пациентки и проводят медицинские манипуляции: инъекции, капельницы и т.д. В условиях госпитализации выясняются причины, спровоцировавшие маточное кровотечение и назначается лечение.
Лечение маточного кровотечения при климаксе
Процесс лечения патологических изменений начинается после обследований и постановки диагноза. Основные методы лечения при маточных кровотечениях, возникших в климактерическом периоде, в зависимости от заболевания:
Дополнительной поддержкой для пациенток является назначение витаминных препаратов. Сюда также присоединяются минералы, вещества с содержанием железа, минералы, противовоспалительные лекарства нестероидного направления. Полная терапия для лечения пациентки выбирается в зависимости от поставленного диагноза.
Кровоостанавливающие препараты при маточных кровотечениях при климаксе
Врачами выделены основные кровоостанавливающие медикаменты, действие которых направлены на остановку маточного кровотечения при климаксе. Вот некоторые из них:
Пинеамин при климаксе
Одним из эффективных инновационных препаратов, который поддерживает и нормализует состояние женщины в климактерический период, является Пинеамин. Это лекарственное средство устраняет симптомы, которые существенно ухудшают качество жизни женщины, такие как:
И это еще неполный список симптомов, которые делают жизнь пациенток невыносимой. Пинеамин существенно облегчит состояние пациенток и позволит им жить полноценной жизнью во время возрастных изменений. Основными достоинствами препарата являются:
Перед покупкой любых медикаментов необходимо проконсультироваться с гинекологом, так как только врач может подобрать препарат, опираясь на результаты исследований и состояние пациентки.
Что такое климакс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пенкиной Анны Евгеньевны, гинеколога со стажем в 26 лет.
Определение болезни. Причины заболевания
Климактерический синдром или климакс — это комплекс симптомов (эндокринных, вегето-сосудистых, психоэмоциональных нарушений), осложняющих период угасания репродуктивной функции у некоторых женщин. [1] [2]
В основе данного патологического состояния лежит неудовлетворительная адаптация организма к снижению уровня половых гормонов, которые вырабатываются яичниками.
Считается, что с проявлениями климактерического синдрома сталкивается около 30-60% женщин. В каждом отдельном случае набор симптомов, их выраженность и продолжительность различны: проявления климакса иногда могут беспокоить женщину менее 5 лет (35% случаев), 5-10 лет (55%) и редко свыше 10 лет (10%).
В большинстве случаев развёрнутая симптоматика отмечается в ближайшие 2-3 года после прекращения менструаций (менопаузы). До этого момента — в пременопаузе — патологические проявления встречаются в 1,5-2 раза реже. [1] [2] [3]
От чего зависит время наступления климакса
На время наступления климакса могут влиять:
Что такое приливы при климаксе
Приливы крови к поверхности кожи лица, шеи, груди, верхней части туловища — один из основных симптомов климакса. Приливы сопровождаются покраснением и чувством жара.
Можно ли забеременеть при климаксе
Вероятность наступления беременности при климаксе крайне низкая, однако полностью не исключена. Если менопауза наступила до 50 лет, то рекомендуется применять методы контрацепции в течение двух лет, если в возрасте старше 50 лет — то в течение года.
Симптомы климакса
Симптомы климактерического синдрома условно подразделяют на нейровегетативные, обменно-эндокринные и психоэмоциональные.
Нейровегетативные:
Обменно-эндокринные:
Психоэмоциональные:
Зачастую обилие и многообразие проявлений имеют психосоматическое происхождение. Они во многом зависят от отношения самой пациентки к изменениям, происходящим в её организме (в частности, от повышенной тревожности по этому поводу).
Что происходит с менструацией перед климаксом
Как правило, менструации становятся более скудными и короткими, а промежутки между ними увеличиваются вплоть до полного прекращения менструаций.
Признаки раннего климакса в 30-40 лет и в более позднем возрасте
Признаки климакса одинаковы в любом возрасте — это прекращение менструаций и изменение уровня гормонов. Разница лишь в том, что в 30-40 лет климакс нужно более тщательно дифференцировать с другими состояниями, сопровождающимися аменореей.
Патогенез климакса
В основе патогенеза климакса лежит прекращение выработки половых гормонов яичниками. Оно может быть резким при так называемом искусственном климаксе или постепенным при возрастном угасании функции половых желёз.
Наиболее ярко проявляется дефицит эстрогенов — главных женских половых гормонов. Заметное снижение их выработки обычно начинается ещё в пременопаузе — в среднем примерно с 45 лет. Яичники постепенно уменьшаются в размерах и сморщиваются, железистая ткань замещается соединительной.
К моменту наступления менопаузы (прекращения менструаций) яичники уже практически не вырабатывают эстрогены. В организме остаются только эстрогены, продуцируемые надпочечниками, которых значительно меньше.
Некоторое время организм пытается подстегнуть угасающую функцию яичников, например, посредством значительного повышения секреции в передней доле гипофиза фолликулостимулирующего гормона (ФСГ), но приблизительно через год после менопаузы выработка ФСГ тоже начинает постепенно снижаться.
Рецепторы, чувствительные к эстрогенам, имеются не только в тканях матки, влагалища и молочных желёз, но и в мочевом пузыре, мочеиспускательном канале, костной и мышечной ткани, коже, слизистых, сердце и сосудах. Именно поэтому при дефиците эстрогенов в этих органах наблюдаются изменения.
Постепенно организм приспосабливается к снижению уровня эстрогенов, но при определённых условиях эта адаптация проходит с нарушениями, что и проявляется климактерическим синдромом разной степени выраженности.
Некоторые заболевания, не отмечавшиеся ранее, дебютируют именно в климактерическом периоде. Это связано с прекращением защитного действия эстрогенов. Так, например, происходит с сердечно-сосудистыми заболеваниями: у женщин до 50 лет риск их развития существенно ниже, чем у мужчин-ровесников, но по достижении 70-летнего возраста шансы уравниваются. [5] [6]
Классификация и стадии развития климакса
Три этапа климакса
По стадиям развития выделяют ранние, отсроченные и поздние проявления климакса.
Какие признаки появляются первыми
К ранним проявлениям, которые могут иногда начинаться за 2-3 года до наступления менопаузы, относят симптомы нейровегетативной дисфункции, а также некоторые психоэмоциональные (эмоционально-аффективные) отклонения:
Отсроченные симптомы чаще наступают через 1-2 года после менопаузы и в основном затрагивают урогенитальную область, а также касаются состояния слизистых оболочек, кожи и её придатков:
Поздние симптомы развиваются на 2-5 год после менопаузы. К ним относят следующие эндокринно-обменные нарушения:
Осложнения климакса
Климактерический синдром сам по себе осложняет нормальное течение периода гормональной перестройки у женщины. Тем не менее этот синдром может также проходить с дополнительными осложнениями.
Чаще всего периоду климакса сопутствуют сердечно-сосудистые патологии — ишемическая болезнь сердца (ИБС) и артериальная гипертензия. Могут также развиваться сахарный диабет II типа и остеопороз. Нередко эти заболевания у женщин диагностируются именно в климактерическом периоде. При этом существует вероятность того, что заболевание уже присутствовало, но в стёртой, бессимптомной форме, а гормональный дисбаланс лишь привёл к его прогрессированию и более явной симптоматике, послужившей поводом для обращения к врачу.
Развитию ИБС способствует характерное для климакса повышение уровня холестерина в крови, а также ускорение атеросклеротических процессов, в том числе в артериях, кровоснабжающих миокард.
Артериальная гипертензия прогрессирует на фоне атеросклероза, избыточной массы тела и нарушения регуляции сосудистого тонуса. Эти моменты, как правило, присутствуют при климактерическом синдроме. [5]
Нарушенная толерантность к глюкозе (предиабет) или развёрнутая картина сахарного диабета II типа обычно впервые диагностируются в зрелом возрасте, особенно при наличии лишнего веса. Иногда инсулинорезистентность, избыточный вес, гиперхолестеринемия и артериальная гипертензия в комплексе составляют так называемый метаболический синдром, взаимно усугубляя проявления этих состояний. Возраст, близкий к наступлению менопаузы, — один из факторов риска развития данного метаболического синдрома.
Развитие остеопороза [9] очень тесно связано с падением уровня эстрогенов в крови, но скорость его прогрессирования и выраженность проявлений во многом зависят от изначально накопленной костной массы. Если женщина в течение жизни неполноценно питалась, вела малоподвижный образ жизни либо имела заболевания, препятствующие нормальному усвоению кальция, то риск критической потери костной массы повышается. В особо тяжёлых случаях кости становятся настолько хрупкими, что возможно возникновение переломов не только при падении с высоты собственного роста, но и при неловком движении.
Диагностика климакса
Заподозрить наличие климактерического синдрома позволяют такие критерии, как женский пол, возраст старше 45 лет и появление жалоб, которые можно отнести к трём перечисленным выше группам (нейровегетативные, психоэмоциональные, эндокринно-обменные). Однако для уточнения диагноза требуется проведение ряда дополнительных исследований:
Безусловно, необходимы также гинекологический осмотр с выполнением цитологического исследования, консультации невропатолога, кардиолога, эндокринолога и других специалистов (например, психолога, офтальмолога, стоматолога, уролога) в зависимости от присутствующих жалоб и клинических проявлений. Эти специалисты смогут определить, является ли причиной недомогания именно климактерический синдром либо самостоятельные заболевания, требующие отдельного лечения.
При беседе со специалистом необходимо чётко и правдиво отвечать на все вопросы об особенностях менструальной функции, количестве, течении и исходах беременностей, перенесённых заболеваниях, хирургических вмешательствах, вредных привычках, принимаемых лекарственных препаратах. [4] Это во многом определяет эффективность и безопасность назначаемого лечения.
Лечение климакса
Лечение климактерического синдрома обычно требуется при среднетяжёлом и тяжёлом течении. Оно осуществляется по трём направлениям: немедикаментозное, медикаментозное и гормональное.
Немедикаментозное лечение
На первом этапе в основном применяется немедикаментозное лечение:
Питание и диета
Рекомендовано ограничить употребление животных жиров, простых углеводов, поваренной соли и кофеинсодержащих продуктов, а также обогатить рацион клетчаткой, растительными маслами, кисломолочными продуктами.
Негормональные лекарственные препараты
На втором этапе подключают негормональные лекарственные препараты:
Гормональное лечение
Третий этап — гормональное лечение. Основные принципы заместительной гормонотерапии:
Различные гормональные препараты рассчитаны на разные этапы климактерического периода:
Способы введения гормонов могут быть различными: пероральное (внутрь в виде таблеток), вагинальное, внутриматочное, наружное (в виде пластырей или гелей) и инъекционное. [2] [3]
В каждом случае необходим индивидуальный подбор препарата врачом с учётом индивидуальных особенностей пациентки и противопоказаний.
Борьба с вагинальной сухостью при климаксе
На любом этапе климакса возможно применение средств, улучшающих состояние наружных половых органов и слизистой влагалища. Они показаны женщинам, у которых имеются выраженные признаки атрофических изменений в коже и слизистой половых органов, сопровождающихся зудом, чувством сухости, значительными трудностями при половых контактах (вплоть до их невозможности) и недержанием мочи (на ранних стадиях). Речь идёт о местном применении препаратов гиалуроновой кислоты, которая увлажняет кожу и слизистые до глубоких слоёв, повышает упругость и эластичность, улучшает внешний вид.
Также в последние годы применяется так называемое лазерное вульвоомоложение — воздействие особого вида лазерного облучения, вследствие которого улучшаются трофические процессы в коже и слизистой, и устраняется чувство сухости и дискомфорта.
Лечение приливов при климаксе
Помимо гормональных препаратов, назначаемых врачом, при приливах может помочь следующее:
Лечение гипертонии в период климакса
Лечение гипертонической болезни происходит совместно с кардиологом, который назначает соответствующие препараты.
Терапия остеопороза при климаксе
Всем женщинам в постменопаузе рекомендовано проходить скрининг для выявления остеопороза. Ведение пациенток идёт совместно с эндокринологом.
Отказ от табакокурения
Одним из важных компонентов успешной борьбы с негативными проявлениями климактерического синдрома является полный отказ от табакокурения. [4] У курящих женщин климактерический синдром часто протекает особенно тяжело и в более раннем возрасте, а гормонотерапия на фоне курения может привести к тяжёлым побочным эффектам.
Прогноз. Профилактика
В целом климактерический синдром имеет благоприятный прогноз для жизни, хотя он может значительно ухудшать её качество (при тяжёлом течении — вплоть до полной потери трудоспособности).
Ухудшают прогноз климакса такие нарушения, как сердечно-сосудистые заболевания и остеопороз, которые пагубно сказываются на течении синдрома.
Значительно улучшает прогноз своевременное назначение заместительной гормонотерапии. Она должна проводиться под постоянным врачебным контролем при чётком соблюдении показаний и противопоказаний. Лечение гормональными препаратами позволяет сгладить типичные симптомы у абсолютного большинства женщин (90-95%), приблизительно у 85% пациенток существенно уменьшает проявления урогенитальных расстройств, на 30% снижает риск переломов (шейка бедра, позвоночник), связанных с остеопорозом. [3]
Возможно ли остановить наступление климакса
Полностью предотвратить развитие климактерического синдрома, к сожалению, вряд ли удастся, так как во многом это зависит от индивидуальных врождённых и наследственных особенностей женщины. Однако меры профилактики его тяжёлого и осложнённого течения существуют. Они должны предприниматься задолго до наступления климакса (в идеале — с раннего детства) и предполагают: