Как вылечить колит кишечника навсегда
Как вылечить колит кишечника навсегда
Этот грозный колит. Неприятность, которую можно избежать
Колит относят к числу наиболее распространенных патологий желудочно-кишечного тракта. Представляет собой воспалительное заболевание толстого кишечника (вернее, его слизистой оболочки) с ярко выраженной симптоматикой, о которой мы еще скажем. Недуг может осложняться воспалительными процессами в желудке и тонком кишечнике. Он нередко сопутствует некоторым другим острым и хроническим заболеваниям (гриппу, пневмонии, тифу, паротиту, малярии и др.).
Бывает, это заболевание из-за похожих симптомов путают с синдромом раздраженного кишечника и по этой причине порой неправильно диагностируют. Но поскольку синдром раздраженного кишечника с толстой кишкой не связан, то, соответственно, с колитом он ничего общего иметь не может.

«Рука об руку» с дисбактериозом
Выделяют две формы колита – острую и хроническую. И в первом, и во втором случае особую роль в возникновении и развитии заболевания играет инфекционная составляющая – это чаще всего бактериальная дизентерия. Его могут спровоцировать другие представители патогенной микрофлоры (например, коли-бактерии, стафилококки, стрептококки, бактерии группы протея и т.д.). Иными словами, колит идет «рука об руку» с дисбактериозом. Воспаление может быть вызвано и ранее перенесенными кишечными инфекциями и неправильным питанием, а также неадекватной терапией различными лекарствами. Как показывает практика, причины воспаления действительно множественные. Обобщим основные факторы:

Острый колит: причины, симптомы, лечение
Данная форма заболевания вызывается стафилококками, стрептококками, сальмонеллами и дизентерийными микроорганизмами. Она также возникает вследствие общих инфекций (грипп, ОРВИ, ОРЗ, корь), аллергии либо непереносимости некоторых медикаментов (чаще антибиотиков). Нередко при остром колите воспаляются желудок и тонкий кишечник. В результате по «принципу домино» нарушается нормальное функционирование и других органов желудочно-кишечного тракта. В зависимости от характера поражения толстого кишечника медиками диагностируется несколько разновидностей острого колита, а именно: катаральный, язвенный, эрозивный, иногда фибринозный.
К основным симптомам относятся:
Заболевание обычно начинается внезапно и, как правило, с расстройства стула. Больных тошнит, у них нет аппетита. Мучает рвота, постоянно хочется пить. Они жалуются на общую слабость, резкое ухудшение самочувствия и повышение температуры. Однако здесь в рвоте и диарее есть свои плюсы: врачи относят эти проявления к защитным реакциям. То есть, таким способом организм пытается избавиться от попавших внутрь ядов.
Симптомы острого колита могут зависеть от местонахождения очага воспаления. Например, при поражении левой половины толстой кишки боли проявляется наиболее резко. Перед дефекацией они обычно усиливаются и отдают в промежность, крестец. Стул очень частый, до 20 раз в сутки (иной раз и более). Испражнения имеют неравномерную консистенцию: плотные массы «плавают» в крови или обильной слизи. Области нисходящей и сигмовидной ободочной кишок болезненны при пальпации. Здесь же выявляются урчание, шум плеска.

Данная симптоматика может проявляться на протяжении нескольких недель и при отсутствии лечения острая форма обычно переходит в хроническую стадию. Подобное нежелательное развитие событий можно предотвратить своевременно оказанной помощью.
Так, лечение острого колита включает в себя следующие мероприятия:
О причинах, симптомах и лечении хронического колита
Хронический колит является заболеванием, где ведущий провоцирующий фактор – наличие инфекции в желудочно-кишечном тракте. Его проявления «многолики». Протекает в виде периодических обострений. Последние имеют место быть как результат употребления продуктов, оказывающих раздражение на толстую кишку; проявления аллергии; длительного приема различных антибиотиков; общего переутомления.
К основным симптомам хронического колита относят:
Хронический колит, бывает, возникает как следствие функциональных нарушений работы кишечника (например, при длительных запорах). К причинам относят и дискинезию (нарушения двигательной функции), которая связана с воздействиями рефлекторного характера со стороны желчного пузыря, мочевого пузыря, простаты и других органов.
В основе лечения хронического колита (вне зависимости от его этиологии) – диетический режим. Лекарственная терапия эффективна лишь в тех случаях, когда точно установлена причина. При построении диеты учитывается характер диспепсии (гнилостная или бродильная) и состояние поджелудочной железы, ее секреторной функции. Слишком строгая диета не нужна, так как есть риск истощения и развития гиповитаминоза, что только осложнит протекание колита.
Строгие ограничения в пище допускаются лишь в период обострения заболевания. Тогда из рациона исключаются продукты, раздражающие кишечник как механически, так и химически. Пища употребляется в варёном либо протертом виде. Питание дробное (6-7 раз в течение дня). Ограничивается употребление поваренной соли (до 8-10 г). Разрешены: не наваристый мясной бульон, приготовленные на пару котлеты из нежирных сортов мяса, отварная рыба (тоже нежирная), некислый творог, каши на воде, соки, кисели. Строгое табу на чёрный хлеб, острые блюда, различные копчености. Нежелательно употреблять в пищу сало и свинину, мясо гуся и молоко, сметану, яйца, консервы и т.д. Склонным к диарее больным не следует принимать пищу в холодном виде, это же относится и к питью.
Если хронический колит сопровождается запорами, то в рацион необходимо включать продукты для стимуляции работы кишечника: мясо в рубленом виде, овощи и фрукты – в отварном.
Профилактика колитов
Говорят, болезнь легче предупредить, чем лечить. Поэтому профилактические меры представляются очень важными.
Профилактика острого колита заключается в следовании нормам правильного питания и здорового образа жизни, соблюдении гигиены и санитарных правил.
В профилактике хронического колита особое внимание уделяется предупреждению и своевременному лечению острого колита и в особенности дизентерии. Большую роль в предотвращении заболеваний желудочно-кишечного тракта играет качественное питание и, соответственно, поддержание микрофлоры кишечника в здоровом состоянии. Не говоря уже о хорошем состоянии жевательного аппарата и укреплении нервной системы.
Как вылечить колит кишечника навсегда
Колит — заболевание, характеризующееся воспалением толстой кишки. Колит может быть следствием поражения кишечника инфекцией, лекарственным препаратом или другим возбудителем, в том числе паразитом.
Типы колита
Выделяют колиты двух типов: острый и хронический. Заболевание начинается, как правило, с острой формы с характерными болями, метеоризмом и тошнотой. Но затянувшийся острый колит может стать причиной развития хронической формы заболевания.
Хронический колит характеризуется наличием патологических изменений в строении слизистой оболочки кишечника. Причиной этих изменений служит продолжительный воспалительный процесс, который приводит к дистрофии поражённых тканей и нарушению функций толстого кишечника. Нередко воспаление толстой кишки может вызвать поражение и тонкого кишечника.
Колиты также разделяют на несколько видов в зависимости от причин возникновения заболевания:
В некоторых случаях воспаление толстого кишечника может быть вызвано сразу несколькими факторами. Тогда врачи диагностируют комбинированный колит.
Симптомы колита кишечника
При хроническом колите больной чувствует боль в животе, часто слева, но иногда локализовать источник боли не получается. Боль усиливается после приёма пищи и уменьшается после дефекации. Возможны чувство тяжести в животе, вздутие и метеоризм. Характерным симптомом колита является расстройство стула со слизью и кровью в кале. Запоры могут сменяться поносами, больной часто ощущает “позывы” к дефекации без выделения кала.
Колит может сопровождаться и более “общими” симптомами, не связанными напрямую с работой ЖКТ, например, лихорадкой, слабостью и болью в суставах. Больной теряет аппетит, что приводит к потере веса. Если колит сопровождается острым воспалительным процессам, то все клинические симптомы проявляются более ярко.
Диагностика колита
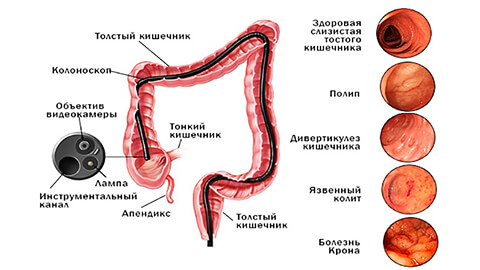
Колит диагностируется в результате целого комплекса анализов. Туда входят: макро и микроскопия кала, общий анализ крови, контрастная ирригоскопия и колоноскопия. Эти анализы позволяют выявить наличие яиц гельминтов, воспаления, а также изучить анатомические и функциональные особенности толстого кишечника и состояние слизистой оболочки толстой кишки. В процессе колоноскопии берутся образцы для дальнейшего гистологического исследования. Осмотр пациента проводит и проктолог, он исследует задний проход, чтобы исключить вероятность геморроя, парапроктита и других патологий.
Расстройство работы кишечника может осложняться воспалением. Кроме того, колит может быть не главным заболеванием, а сопровождать развитие опухоли толстого кишечника. Поэтому врачи берут биопсию подозрительных участков стенок кишечника, чтобы провести дополнительные анализы и исключить вероятность наличия злокачественных новообразований. При подозрении на энтерит или другие заболевания могут назначить ещё ряд диагностических процедур, например, сделать УЗИ органов брюшной полости и взять функциональный пробы, чтобы выявить маркеры воспаления печени и поджелудочной железы.
Лечение колита кишечника
Лечение колита зависит от его типа. Хронические колиты в периоды обострения лучше лечить в стационаре отделения проктологии. Если причиной колита стала инфекция, то лечить его будут в инфекционном отделении.
Большую роль в лечении колита играет правильная диета, её также назначает врач. В рационе больного не должно быть продуктов, которые могут механически или химически раздражать кишечник, например, кисломолочных продуктов. Пищу больной должен будет принимать в протёртом виде, небольшими порциями и не реже 4-5 раз в день. Отказаться придётся и от продуктов, которые способствуют газообразованию, например, от капусты и бобовых.
Разрешён слегка подсушенный несладкий пшеничный хлеб, нежирное мясо и рыба. Пищу лучше готовить на пару. По мере улучшения состояния больного, список разрешённых продуктов увеличивают.
Если природа заболевания была инфекционной, то лечение будет курсовым, лекарства для антибактериальной терапии назначает врач. При любых формах колита полезна умеренная физическая активность и лечебная физкультура.
Профилактика колита
Хорошей профилактикой для предотвращения появления колитов является сбалансированная диета. Правильное питание позволит минимизировать риск различных заболеваний ЖКТ. Рекомендуется исключить употребление алкоголя, пряностей, консервов, перейти на дробное питание.
Люди с выявленными хроническими заболеваниями толстого кишечника должны находиться под контролем специалистов и проходить периодические диспансерные наблюдения. Им лучше избегать избыточных физических нагрузок и стрессов, не работать в ночное время и следить за режимом сна.
Даже если раньше вы не страдали колитом, от этой болезни никто не застрахован. Важна своевременная диагностика и правильное лечение заболевания, поэтому регулярно проходите профилактические обследования и при первых симптомах колита обращайтесь к врачу. Не экспериментируйте с самолечением, злоупотребление лекарствами может вам только навредить.
Хронический колит, диагностика и лечение
Этиология и патогенез
Причиной хронического колита довольно часто являются возбудители кишечных инфекций — шигеллы, сальмонеллы, кампилобактерии, иерсинии, клостридии и др. Хрониче ский колит могут вызывать гельминты, простейшие (амебы, лямблии, трихомонады, балантидии), а также условно-патогенная и сапрофитная флора. При возникновении хронического колита возбудитель может не выявляться, но остаются явления дисбактериоза, усиливаются изменения не только двигательной, ферментовыделительной функций кишечника, но и структуры слизистой оболочки, что способствует хронизации процесса.
Довольно часто встречаются колиты алиментарного происхождения. К ним приводят нарушение режима питания, однообразное, содержащее большое количество углеводов или белков, лишенное витаминоносителей питание, частое употребление трудноперевариваемой и острой пищи, злоупотребление алкоголем. Выделяют также «медикаментозные колиты», которые возникают при длительном и бесконтрольном приеме ряда лекарственных препаратов (слабительные средства, содержащие антрагликозиды, антибиотики, салицилаты, препараты наперстянки и др.).
Возможны колиты аллергической природы (при пищевой и медикаментозной аллергии), причем аллергический компонент присущ и так называемым постинфекционным колитам, при которых появляется повышенная чувствительность к некоторым представителям кишечной микрофлоры, продуктам их жизнедеятельности и распада.
К возникновению колита может привести врожденный дефицит ферментов, в частности дисахаридазная недостаточность, вследствие постоянного раздражения слизистой оболочки толстой кишки продуктами неполного расщепления пищи. Подобный механизм наряду с висцеро-висцеральными рефлексами лежит в основе и некоторых «вторичных» колитов, таких как колиты, сопутствующие атрофическому гастриту, панкреатиту с нарушением внешнесекреторной функции поджелудочной железы, хроническому энтериту. Развивающийся дисбактериоз способствует возникновению воспалительного процесса в толстой кишке, но может быть и его следствием, как и вторичная дисахаридазная недостаточность.
В патогенезе заболевания существенное значение имеет повреждение слизистой оболочки толстой кишки в результате длительного воздействия механических, токсических, аллергических факторов. В патологический процесс вовлекается нервный аппарат кишечника, что приводит к нарушению двигательной и секреторной функций толстой кишки и усугубляет трофические расстройства в кишечной стенке. Огромное значение имеет дисбактериоз, характеризующийся уменьшением количества микроорганизмов, постоянно присутствующих в кишечнике (бифидобактерии, кишечная палочка, лакто-бактерии), нарушением соотношения бактерий в различных отделах кишечника, усиленным размножением условно-патогенной и появлением патогенной флоры. Возникает вторичная ферментопатия. Все это приводит к развитию кишечной диспепсии, иммунных нарушений с появлением аутоантител к антигенам слизистой оболочки толстой кишки. Вероятность аутоиммунизации в прогрессировании и хронизации процесса достаточно велика.
Клиника
Похудание при хроническом колите чаще связано с уменьшением количества потребляемой пищи из-за боязни усиления кишечных признаков заболевания, длительного соблюдения чрезмерно щадящей диеты.
Лечение хронического колита
Лечение должно быть направлено на устранение этиологического фактора, нормализацию функционального состояния кишечника и реактивности организма, коррекцию нарушений водно-электролитного баланса (при поносе) и микробного спектра кишечника, уменьшение воспалительного процесса в кишечнике.
При обострении назначают механически и химически щадящую диеты (№ 6 при частом жидком стуле — № 4 на несколько дней), частое дробное питание (5-6 раз в день). Диета должна быть полноценной и содержать 100-120 г белка, 100 г жиров, кроме тугоплавких, 300-450 г углеводов, 8-10 г поваренной соли. Исключаются цельное молоко и «магазинные» молочнокислые продукты при их плохой переносимости, грубая растительная клетчатка (белокочанная капуста, редис и др.), газообразующие продукты (ржаной хлеб, бобовые и др.), холодные блюда. В рацион вводят продукты и блюда, уменьшающие кишечную перистальтику: слизистые супы, протертые каши, кисели, чернику, черемуху, груши, айву, крепкий чай. Овощи и фрукты дают в отварном, протертом или гомогенизированном виде.
Из медикаментозных средств в период обострения назначают короткие курсы антибактериальных препаратов (сульгин, фталазол, левомицетин или другие антибиотики широкого спектра действия, интетрикс, невиграмон при обнаружении протея и т. п.) с последующим назначением колибактерина, бифидумбактерина, бификола, лактобактерина по 5-10 доз в день для нормализации кишечной микрофлоры. Хороший и более стойкий эффект наблюдается при постепенной отмене данных препаратов. При поносе рекомендуются вяжущие, обволакивающие и адсорбирующие средства. При метеоризме показаны карболен, отвар цветов ромашки, листьев мяты перечной, укроп.
колит Здравствуйте можно ли излечить хронический колит. Дайте пожалуйста рекомендации. Спасибо.
Ответ: Да, методами иглоукалывания и классической гомеопатией возможно справиться с этой проблемой или добиться стойкой клинической ремиссии процесса.
Язвенный колит
Ричард Фарелл, Марк Пепперкорн
Отдел гастроэнтерологии, Центр воспалительных заболеваний кишечника, Медицинский центр имени Диаконисы Бете Исраэль, Гарвардская школа медицины, г. Бостон, штат Массачусетс, США
Lancet, Vol. 359, January 26, 2002.
Достижения в понимании патогенеза
Многие данные из наблюдений за больными, а также из экспериментов с животными указывают на то, что язвенный колит является результатом действия факторов среды, которые у людей с генетической предрасположенностью вызывают срыв регуляторных механизмов, сдерживающих иммунные реакции на кишечные бактерии [2, 3J. Малая величина конкордантности по язвенному колиту у монозиготных близнецов (6-14%), по сравнению с близнецовой конкордантностью при болезни Крона (44-50%) является самым сильным свидетельством того, что для патогенеза язвенного колита факторы местной среды более важны, чем генетические факторы [4, 5]. Из всех факторов среды больше всего удивляет курение, которое препятствует развитию язвенного колита (а при болезни Крона оказывает вредоносный эффект) [6]. В одном исследовании констатировано, что у лиц, ранее куривших помногу, а затем бросивших, а также у всех бросивших курить, у некурящих и у курящих относительный риск развития язвенного колита, составил, соответственно 4,4, 2,5, 1,0 и 0,6 [7]. По-видимому, ингредиентом, вносящим наибольший вклад в эти закономерности, является никотин, но механизм остается неясным. Было показано, что курение влияет на клеточный [8] и гуморальный [9] иммунитет, а также повышает образование слизи в толстой кишке [10]; в то же время, курение и никотин (11) тормозят моторику толстой кишки. Нет данных о том, что курение может влиять на проницаемость кишечной стенки, но концентрация провоспалительных цитокинов интерлейкина-1бета и интерлейкина-8 в слизистой толстой кишки при язвенном колите существенно ниже у курящих, с чем у некурящих [12). Результаты исследований in-vivo показали, что никотин оказывает подавляющее действие на функцию Т-хелперов-2 (Th-2), которые преобладают при язвенном колите, однако, никотин не действует на клетки Th-1[13].
Описания отдельных случаев, наблюдения в динамике и эпидемиологические исследования показывают, что нестероидные противовоспалительные препараты могут спровоцировать обострение язвенного колита и даже иногда вызывать болезнь de novo [14]. В качестве возможных механизмов называются: понижение выработки простагландина, защищающего слизистую, и стимуляция способности лейкоцитов к прикреплению и к миграции. Хотя поначалу такие эффекты объясняли ингибированием цикло-оксигеназы-1 (СОХ-1), но селективные ингибиторы СОХ-2 в этом отношении не менее активны, чем индометацин [15]. Результаты популяционного американского исследования с контрольной группой показали, что применение контрацептивов, приходящееся на 6 месяцев до начала язвенного колита, несло с собой двукратное увеличение риска этого заболевания [16], но длительное применение этих препаратов оказалось несвязанным с повышенным риском, кроме того, в итальянском контролируемом исследовании с большей выборкой было показано, что оральные контрацептивы не являются существенным фактором риска [17].
Психологический стресс часто упоминается как потенциальный триггер язвенного колита (доля таких больных достигает 40%) 118]. Получено достаточно много данных, свидетельствующих в пользу связи психологического стресса с повышенной заболеваемостью, и, возможно, с большей подверженностью инфекциям, которая обусловлена нарушением функциональных иммунных реакций [19]. Было показано, что стресс запускает рецидивы колита у животных, вероятно, посредством уменьшения количества муцина толстой кишки и повышения проницаемости кишечника [20]. Продолжительность стресса также может быть важной, ведь есть сведения, что риск обострении болезни повышается за счет долговременного, но не за счет кратковременного стресса [21]. Эти данные находят параллели в наблюдениях над особой разновидностью приматов тамаринов, у которых колит развивается спонтанно только в условиях длительной неволи [22]. Кроме того, сообщалось о двух видах больных: чувствительных к стрессу и стресс-нейтральных, причем у больных, чувствительных к стрессу, отсутствовали околоядерные антинейрофильные цитоплазмати-ческие антитела (pANCA) [23].
Повышенный риск болезни, как сообщалось, связан с перенесением многих детских инфекций и с искусственным «скармливанием [17, 24). Аппендэктомия в молодом возрасте оказывала самый сильный профилактический эффект в отношении развития язвенного колита [25]. Это наблюдение было подтверждено в исследованиях с группами контроля [26], и очень масштабное популяционное исследование недавно вновь показало обратную зависимость между аппендэктомией и язвенным колитом у больных, которым операция проведена в возрасте до 20 лет [27]. У мышей, лишенных Т-клеточных рецепторов-ос, после удаления цекального сегмента в месячном возрасте [28] наблюдалось подавление развития колита, что указывает на иммунологическую роль аппендикса, либо на то, что находящийся в аппендиксе потенциальный возбудитель инфекции или связанный с этим возбудителем антиген играют роль в патогенезе язвенного колита. В популяционном исследовании [27] риск язвенного колита сокращался только у больных, которые перенесли аппендэктомию по поводу аппендицита или мезентериального лимфаденита, а не у тех, кому аппендикс удален случайно или но поводу неспецифической абдоминальной боли. Такой результат показывает, что, скорее всего, не сама аппендэктомия, а приводящий к аппендэктомии воспалительный процесс в молодом возрасте защищает от последующего развития язвенного колита, и, вопреки некоторым авторам [29], сама аппендэктомия имеет ограниченную профилактическую или лечебную роль. Другое возможное объяснение данной обратной закономерности заключается в том, что генетическая предрасположенность к язвенному колиту, вероятно, защищает от развития аппендицита.
Микробные факторы
Наибольшее число свидетельств о связи микрофлоры толстой кишки с патогенезом язвенного колита накоплено при наблюдениях за животными, подвергнутыми генной инженерии и живущими в искусственной среде, в которой отсутствуют специфические возбудители. У этих животных развивается язвенный колит, если они входят в контакт с непатогенной бактериальной микрофлорой, характерной для толстой кишки, причем эта болезнь не развивается в стерильной среде, лишенной микробов. Более того, экспериментальный колит ослабевает, если животных лечат антибиотиками широкого спектра действия [З].
Защитная иммунная реакция против инвазивиых кишечных микробов-возбудителей является физиологически обязательной, и, в то же время, иммунная система слизистой имеет деликатную задачу сосуществовать с многочисленными представителями комменсальной бактериальной флоры (в каждом грамме фекалий в толстой кишке содержится 1012 бактерий, которые являются представителями 400 разных видов с преобладанием анаэробов). Картина осложняется тем, что некоторые микробы-комменсалы могут стать патогенными и подходящих условиях, и распространенность такого балансирования видна па примере сходства протеинов безвредного комменсала Escherichia coli 11 происходящих от неё патогенных микробов. Burke и Ахоn [30] обнаружили у больных язвенным колитом особые штаммы Е. coli, прикрепляющиеся к слизистой толстой кишки, но это наблюдение не было подтверждено другими авторами [311. При язвенном колите имеются специфические нарушения барьерной функции слизистой [32, 33]. Кроме того, развитие колита у мышей при дефиците кишечного фактора «трилистника» показывает важность местно-продуцируемых факторов роста для поддержания гомеостаза слизистой [34]. Остаётся неясным, предшествует ли нарушение кишечного барьера воспалению слизистой кишки у лиц, предрасположенных к язвенному колиту.
Генетические факторы
Хотя язвенный колит с высокой частотой встречается в некоторых семьях [51], и более распространен среди евреев, чем среди неевреев [52], но при болезни Крона [53], по сравнению с язвенным колитом, выше заболеваемость в семьях, уровень конкордантности для монозиготных близнецов [4, 5] и уровень конкордантности у следующего поколения по форме заболевания. Однако, при язвенном колите, по сравнению с болезню Крона, отмечается более существенная связь с генами пула лейкоцитарных антигенов, регулирующими иммунный отпет [54]. Даже при поправках на этническое происхождение и на гетерогенность болезни, данная снизь проявляется как наиболее сильная среди больных с распространенным язвенным колитом. Сообщалось о положительной связи с DR2 (в особенности с подтипом DRB1*1502) и с редкими аллелями DRB1*0103 и DRB1*12, в то же время отмечалась отрицательная связь с DR4 и DRw6 [2, 54]. И, псе же, гены, обусловливающие подверженность к язвенному колиту, очевидно, лежат за пределами зоны лейкоцитарных антигенов человека, и исследования с обзором всего генома показали связь между язвенным колитом и регионами III, VII и XII хромосом [55J.
Хотя язвенный колит и болезнь Крона имеют некоторые сходные гены подверженности, но, очевидно, разные гены определяют тяжесть этих болезней [54, 56], широту распространенности патологических изменений [57], чувствительность к стероидам [40, 58 J. потребность в стероидах [56] и внекишечные проявления [59J. Хотя нет данных, что полиморфизм антагониста рецензоров интерлейкина-1 и фактора некроза опухолей а являются факторами сильного риска в плане общей подверженности язвенному колиту, но полиморфизм антагониста рецепторов интрелейкина-1 может влиять на тяжесть и распространенность этого заболевания, особенно у лиц, позитивных на pANCA [60]. При молекулярном генотипировании получены предварительные данные, что врожденный полиморфизм по MUCU, то есть, по гену, который кодирует кишечные муцины, также может быть связан с патогенезом язвенного колита [61].
Иммунные факторы
Хотя роль цитокинов при язвенном колите не столь изучена, как при болезни Крона, но есть данные, что при уже развившемся колите, происходит модифицированная реакция Т-2-лимфоцитов, для которой характерно накопление таких цитокинов, как интерлейкин-5 и интерлейкин-10, но не интерлейкина-4 168]. Наоборот, в работах, изучавших цитокины слизистой и модель с двойным выключением в геноме мышей, подчеркивается важность интерлейкина-4 как ключевого фактора в патогенезе активного колита [69, 70]. Результаты исследований мышей с выключениями в геноме также показали, что иммунорегуляторные цитокины, интерлейкин-10 и фактор роста опухолей в, образуемые, соответственно, в Т-лимфоцитах CD4+, в Т-регуляторных клетках 1-го типа (Тг-1) и в Th-3, играют ведущую роль в формировании толерантности к внутрипросветным антигенам [71, 72]. Более того, приём антигена внутрь может вызвать толерантность и разрешение колита посредством стимуляции Th-3-регуляторных клеток, специфических в отношении данного антигена, при этом сдвигается баланс между регуляторными и эффекторными Т-клетками [73], что имеет важные последствия для лечения, и может объяснять эффекты пробиотиков в клинических исследованиях.
Достижения в лечении
Хотя достигнуто общее улучшение результатов лечения язвенного колита, но до сих пор не предложено инновационной терапии, которая бы радикально изменила принципы лечения этой болезни. Самые лучшие результаты лечения все больше опираются на доказательность и все больше разделяются на индукционное и поддерживающее лечение. Лечение язвенного колита в последнее время подробно описывалось в обзорах [1, 74, 75], поэтому мы ограничимся усовершенствованиями существующих методов лечения и новыми действующими началами.
Методы, прочно вошедшие в практику
Изучены эффекты будесонида (budesonide) при язвенном колите. Будесонид представляет собой мощный кортикостероид, системная активность которого мала, так как при всасывании он непосредственно поступает в печень, где метаболизируется. Контролируемые исследования показали, что клизмы с этим препаратом эффективны в индуцировании ремиссии дистального язвенного колита [80], и что оральная форма с контролируемым высвобождением так же эффективна, как преднизолон при лечении активного дисталыюго и распространенного колита, но в отличие от преднизолона, не вызывает-столь выраженного эндогенного подавления кортизола [81]. Хотя первоначальное контролируемое исследование продемонстрировало существенное превосходство клизм с будесонидом над ретенционными преднизолоновыми клизмами при активном дистальном колите [82], но последующие многоцентровые исследования показали сходную эффективность у будесонида и преднизолона в клизмах [83], а также у будесонида и мезалазипа в клизмах [84].
У многих больных с язвенным колитом аминосалицилаты и кортикостероиды оказываются неэффективными, что не зависит от степени распространенности заболевания. Результаты популяциоппого исследования показали, что 16% больных резистентны к стероидам, и спустя 1 год после назначения кортикостероидов только 48% больных язвенным колитом уже прекратили принимать эти препараты и избежали операцию, 22% были зависимы от стероидов, а 29% больным потребовалась операция [85]. Долговременная польза (в виде поддержания ремиссии и снятия необходимости в стероидах) от применения азатиоприна и 6-меркаптопурина [75, 86, 87] значительно перевешивает возможный риск [88]. Фармакогенетические исследования показали, что дозы азатиоприна и 6-меркаптопурина могут определяться по индивидуальным особенностям генотипа [89]. Однако, необходимо проведение проспективных исследований для определения оптимальных доз этих лекарств и терапевтического диапазона активного метаболита 6-тиогуанина, а также стоимости скрининга, при котором можно определять активность тиопурин-метилтрансферазы (латинское сокращение: ТРМР). Контролируемые исследования показали, что, в отличие от ситуации при болезни Крона, при язвенном колите метотрексат не эффективен в качестве индукционного и поддерживающего лечения больных, у которых нельзя применять стероиды [90]. Мофетил микофенолата (Mycophenolate mofetil) является мощным ингибитором инозин-монофосфат-дегидрогеназы и биосинтеза пуринов в лимфоцитах [91]. Этот препарат сравнивался с азатиоприном в небольшом немаскированном исследовании, проведенном в Германии [92]. Получены данные, говорящие в пользу того, что у больных со стероид-зависимым язвенным колитом замена стероидов на азатиоприн более безопасна и более эффективна, чем переход к микофенолату [92J.
Новые методы
Хотя проктколэктомия стала стандартным подходом при рефрактерности язвенного колита к стероидам, риск хронического воспаления сумки-калосборника стимулировал интерес к попыткам спасти сегменты толстой кишки, особенно у больных с рефракторным проктосигмоидитом или с левосторонним заболеванием. Пробиотики представляются наиболее многообещающими из ряда экспериментальных и традиционных средств, изученных в контролируемых клинических испытаниях.
Накожные наклейки никотина могут поставить под контроль активный язвенный колит легкой и средней степени [120, 121]. Однако, их эффективность оказывается меньшей, чем у средних доз кортикостероидов [122], и такие наклейки не поддерживают ремиссию [123]. В некоторых исследованиях, носивших предварительный характер, оценивалась эффективность разных лекарственных форм никотина, в том числе, оральных капсул с рН-зависимым высвобождением, а также клизм [124], которые, направляя никотин на метаболизм первой линии в печени, тем самым могут предотвратить те побочные эффекты никотина, которые характерны для его трансдермальной формы и особенно сильны у некурящих. Следовательно, с клизмами и рН-зависимыми капсулами можно вводить более высокие дозы.
В 1990-х годах накапливались доказательства терапевтической роли нефракционированного гепарина. К возможным механизмам действия относятся: антикоагулянтные эффекты, противовоспалительное действие посредством подавления рекрутирования нейтрофилов и сокращения продукции провоспалительных цитокинов или активных метаболитов кислорода, стимуляция заживления изъязвлений кишечника посредством связывания с фактором роста фибробластов [12Н, 129]. В одном неконтролируемом исследовании 75% больных, поступивших на лечение по поводу тяжелого стероид-резистентного язвенного колита, вошли в ремиссию в течение 1-й недели внутривенного применения гепарина как дополнительного вида лечения, при этом не произошло увеличения трансанального выделения крови [130]. В мультцентровом рандомизированном исследовании больных со среднетяжелым или с тяжелым язвенным колитом обнаружено, что монотерапия гепарином (в дозе, увеличивающей частичное тромбопластиновое время в 1,5-2 раза, по сравнению с контролем) оказалась неэффективной, в сравнении с метилпреднизолоном, и она сопровождалась дополнительной кровопотерей [131]. Впрочем, в другом рандомизированном исследовании, в ходе которого все больные получали аминосалицилаты, было показано, что при тяжелом язвенном колите гепарин был столь же эффективен, как внутривенное введение кортикостероидов, и хорошо переносился [132]. Роль, которую должен играть гепарин, остается неясной. Гепарин мог бы применяться как дополнительная методика при кратковременном лечении рефракторных больных, при этом гепарин мог бы играть роль «моста» для перехода к другому иммуносупрессивному препарату. Необходимы данные долговременного наблюдения, чтобы прояснить исходы и особенности лечения больных, у которых выявляется положительная динамика в ответ на гепарин.
Риск колоректального рака
Техника обследования
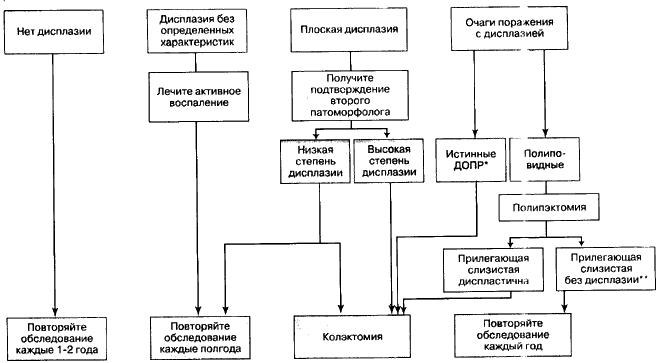
| Колоноскопия до уровня слепой кишки: по меньшей мере, 33 биопсий в случайных локусах, либо 4-квадрантные биопсии через каждые 10 см (максимально возможное общее число образцов); удаление всех диспластичных очагов поражения или разрастании (ДОПР), если позволяет техника |
Кандидаты
Рис. 1. Стратегия регулярных обследований при хроническом язвенном колите для выявления колоректального рака.
* Диспластичный очаг поражения или разрастание (ДОПР = DALM), который не выглядит как аденома, то есть патологическое разрастание слизистой, циркулярное или секторное сужение, либо опухоль на широком основании;
** Диспластические полипы можно без какого-либо опасения лечить эндоскопически. при условии, если прилегающая слизистая не диспластична [153. 154].
Полная библиография к статье находится в редакции журнала
Жизнь с язвенным колитом
Вам только что поставили диагноз – язвенный колит. Что будет дальше?
Вполне вероятно, что вы раньше даже и не слышали об этом заболевании. Большинство людей не знают о болезни, с которой вы теперь боретесь.
Вначале у вас возникнет множество вопросов, например:
Цель этой статьи – ответить на данные вопросы, а также разъяснить основные моменты, связанные с этим заболеванием и перспективами для пациентов. Конечно, по прочтении статьи вы не станете экспертом, но со временем узнаете больше информации. Хорошая информированность поможет лучше контролировать заболевание и активно принимать участие в своем лечении.
Что такое язвенный колит?
Язвенный колит входит в группу заболеваний, называемых воспалительными заболеваниями кишечника (ВЗК).
Язвенный колит – это хроническое воспаление толстой кишки, чаще возникающее у подростков и молодых людей (хотя язвенный колит встречается и у более взрослых пациентов). Симптомы болезни включают боли в животе, недержание кала, диарею и примесь крови в стуле. Воспаление начинается в прямой кишке и впоследствии может поражать всю ободочную кишку. Хотя лекарства, позволяющего излечить пациентов от язвенного колита, пока не существует, есть много препаратов, способных контролировать воспаление.
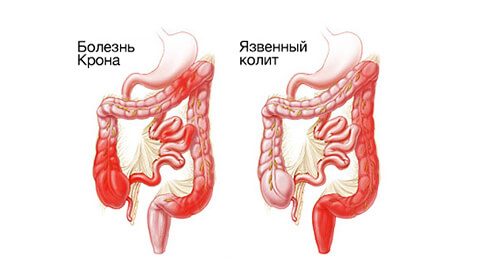
Изучая информацию о ВЗК, нужно помнить, что язвенный колит отличается от другой формы ВЗК – болезни Крона. Симптомы этих двух заболеваний схожи, но они поражают различные части организма. Болезнь Крона может поразить любую часть пищеварительного тракта, а язвенный колит – только толстую кишку. Болезнь Крона затрагивает стенки кишечника по всей их толщине, в то время как язвенный колит поражает только слизистую оболочку толстой кишки. Наконец, воспаление при болезни Крона может быть неравномерным – может наблюдаться чередование здоровых и воспаленных участков кишечника. При язвенном колите такого не бывает. В 10% случаев при пересечении симптомов язвенного колита и болезни Крона наблюдается так называемый «неспецифический недифференцируемый колит».
Излечим ли язвенный колит?
Точная причина возникновения язвенного колита неизвестна. Также невозможно предсказать, как заболевание (как только оно выявлено) поведет себя в каждом конкретном случае. Одни пациенты годами не имеют никаких симптомов, в то время как у других происходят частые вспышки или обострения заболевания. Однако с уверенностью можно сказать одно: язвенный колит – это хроническое заболевание.
Хронические болезни – это неизлечимые заболевания, которые можно контролировать с помощью лечения. Эти болезни являются долгосрочными. Такие заболевания, как сахарный диабет, гипертония, сердечно- сосудистые заболевания поддаются лечению, но не являются полностью излечимыми. У некоторых пациентов могут возникнуть тяжелые осложнения, например, рак толстой кишки, но это случается с малой долей больных ВЗК. Согласно исследованиям, ожидаемая продолжительность жизни пациентов с ВЗК такая же, как и у здоровых людей. Важно помнить, что большинство больных язвенным колитом ведут полную, счастливую и продуктивную жизнь.
Многие не знакомы с устройством желудочно-кишечного тракта, хотя он и занимает достаточно много «места» в нашем организме.
Рассмотрим пищеварительный тракт (см. рис.1), который начинается с ротовой полости, и, будучи длиной в несколько метров, после множества изгибов заканчивается анальным отверстием. Желудочно-кишечный тракт содержит ряд органов, играющих важнейшую роль в процессе переваривания и перемещения пищи в организме.
Первым из таких органов является пищевод, своеобразная узкая трубка, соединяющая ротовую полость с желудком. Пища спускается в желудок и далее следует в тонкую кишку. Именно здесь происходит всасывание большинства питательных веществ. Из тонкой кишки пища поступает в толстую, а затем и в прямую кишку.
При язвенном колите воспаление обычно начинается в прямой кишке и в нижнем отделе толстой кишки, но затем оно может охватить всю толстую кишку. Воспаление оказывает влияние на основные функции кишечника, в частности на способность всасывать жидкость. Поэтому диарея является распространенным симптомом при обострении язвенного колита.
Кто подвержен язвенному колиту?
0,6% населения России (т.е. приблизительно 880 тысяч человек) являются пациентами с ВЗК. При этом, согласно эпидемиологическим исследованиям, проведенным в разных странах мира, а также статистической учетности по госпитализациям в России, число пациентов увеличивается год от года.
Согласно исследованиям, язвенный колит может передаваться по наследству. Риск возникновения ВЗК у близких родственников пациента составляет 5,2-22,5%. Многое зависит от того, у какого конкретно члена семьи обнаружено заболевание, от его расовой принадлежности, а также от выявленного типа ВЗК – болезни Крона или язвенного колита. Генетический фактор определенно играет роль, однако никакой конкретной схемы, по которой заболевание наследуется, выявлено не было. Поэтому на сегодняшний день невозможно точно предсказать, у кого из членов семьи может возникнуть язвенный колит и возникнет ли он вообще.
Что вызывает язвенный колит?
Точные причины заболевания не выявлены.
Наверняка известно только то, что никакие действия пациента не могли вызвать эту болезнь. Ей нельзя заразиться. Никакая пища или напитки, ведение напряженного образа жизни также не могут способствовать ее возникновению. Поэтому, прежде всего, важно, чтобы пациенты не винили себя в произошедшем.
Каковы наиболее вероятные причины заболевания? Большинство экспертов сходится на том, что болезнь возникает под влиянием множества факторов. Основными тремя факторами являются:
Вероятно, что пациент унаследовал один или несколько генов, повышающих восприимчивость к язвенному колиту. Затем, что-то в окружающей среде вызвало ненормальный иммунный ответ (ученые еще не выявили эти «триггеры» в окружающей среде). Каковы бы они ни были, они «включают» работу иммунитета и заставляют его воздействовать на желудочно-кишечный тракт. Именно тогда начинается воспаление. К сожалению, иммунная система не перестает так работать, и воспаление распространяется, поражая органы пищеварения и вызывая симптомы язвенного колита.
Каковы симптомы язвенного колита?
С усилением воспаления и увеличением числа язв на слизистой оболочке кишки, ее способность всасывать жидкости из отходов жизнедеятельности, поступающих в толстую кишку, ухудшается. Это ведет к разжижению стула – т.е. к диарее. Поврежденная слизистая оболочка кишкиа может выделять слизь в фекалии. Язвы являются причиной кровотечений, которые делают стул кровавым. Потеря крови может привести к снижению числа эритроцитов в крови, т.е. анемии.
Многие пациенты с язвенным колитом наряду со спазмами в животе испытывают необходимость срочно испражниться. Часто боль сильнее в левой части брюшной полости, но она может охватывать и весь живот. Это может привести к потере аппетита и, следовательно, снижению веса. Эти симптомы наряду с анемией, ведут к повышенной утомляемости. У детей с язвенным колитом могут наблюдаться нарушения роста и развития.
Кроме симптомов, поражающих непосредственно желудочно-кишечный тракт, ряд пациентов испытывает разнообразные симптомы в других частях тела, которые также могут быть проявлением язвенного колита. Симптомы заболевания могут проявляться в следующих органах:
Примерно у половины пациентов с язвенным колитом наблюдаются относительно слабые симптомы. Однако у некоторых могут возникнуть сильные спазмы в брюшной полости, кровотечение на фоне диареи, тошнота и жар. Данные симптомы являются непостоянными.
Между периодами обострения больные могут не испытывать какого-либо беспокойства вообще. Эти бессимптомные периоды (ремиссия) могут длиться несколько месяцев или даже лет, хотя обычно рано или поздно симптомы все-таки возвращается. Непредсказуемость течения болезни язвенного колита осложняет задачу врача определить природу ремиссии (стала ли она следствием применяемой терапии или же возникла самостоятельно).
Виды язвенного колита и симптоматика
Симптомы язвенного колита будут меняться в зависимости от степени воспаления и расположения очага заболевания в толстой кишке. Соответственно, важно знать, какая часть кишки поражена. Ниже перечислены наиболее распространенные формы язвенного колита
Осложнения не являются неизбежным или даже распространенным явлением, особенно у больных, проходящих курс надлежащего лечения. Однако осложнения достаточно распространены. Их круг достаточно широк для того, чтобы было важно знать о них.
Раннее распознавание ведет к более эффективному лечению. Среди осложнений может быть профузное кишечное кровотечение (сгустки крови при этом могут также выходить со стулом), сильное вздутие живота (отек) и токсический мегаколон (в редких случаях).
Возможность возникновения осложнений нужно обсудить с врачом.
Диагностика
Чтобы поставить диагноз, нужно проанализировать историю болезни пациента и его семьи, включая все детали касательно симптомов заболевания. Также проводится обследование.
Поскольку ряд заболеваний сопровождается симптомами, аналогичными симптомам язвенного колита, врач должен провести определенные анализы и обследования для того, чтобы исключить другие потенциальные причины, вызывающие эти симптомы, например, инфекцию.
Такими исследованиями могут быть:
Необходимо установить тесный контакт с врачом.
Пациентам необходимо наладить контакт с врачами, особенно с гастроэнтерологом, для достижения наилучших результатов в долгосрочной перспективе.
Достаточно часто пациенты забывают задать некоторые критически важные вопросы во время посещения врача. Вот некоторые вопросы, которые нужно задать:
Лечение
Сегодня язвенный колит поддается эффективному лечению, с помощью которого можно контролировать заболевание или даже ввести его в период ремиссии.
Такое лечение основывается на снижении воспаления внутренней стенки толстой кишки. Это способствует ее заживлению. Оно также облегчает такие симптомы, как диарея, ректальное кровотечение, боли в животе.
Двумя основными целями терапии являются достижение ремиссии, а затем, ее сохранение. Если достичь ремиссии не представляется возможным, то целью становится снижение степени тяжести заболевания для того, чтобы улучшить качество жизни пациента. Для этого используются те же препараты, но в других дозах и с другой длительностью курса лечения.
Универсального лечения для пациентов с язвенным колитом не существует. Требуется индивидуальный подход, т.к. течение болезни также индивидуально.
С помощью терапии можно достичь ремиссии длительностью от нескольких месяцев до нескольких лет. Обострения язвенного колита означают необходимость изменения дозы, частоты приема или вида принимаемых препаратов. Хотя препараты, которыми лечат язвенный колит, направлены на контроль воспаления и сохранение ремиссии, с их помощью можно также бороться с симптомами, проявляющимися при обострении.
Одни препараты используются врачами при лечении язвенного колита уже много лет, а другие являются новинками. Все наиболее часто выписываемые лекарства можно разделить на 4 основные категории.
Аминосалицилаты – это препараты, в состав которых входит 5-аминосалициловая кислота (5-АСК). Примерами таких препаратов являются сульфасалазин, месаламин, олсалазин и балсалазид. Данные препараты используются для уменьшения воспаления слизистой оболочки кишечника. Они также эффективны в качестве поддерживающего лечения для профилактики рецидивов заболевания.
Кортикостероиды – эти препараты влияют на способность организма запускать и поддерживать воспалительный процесс. Кроме того, они контролируют действие имунной системы. Они эффективны при краткосрочном контроле заболевания или при обострениях, однако, из-за побочных эффектов не рекомендуется их долгосрочное использование или применение в качестве поддерживающего лечения. Если пациент не может перестать принимать стероиды без рецидива болезни, то врач может выписать дополнительные препараты для лечения.
Иммунномодуляторы – этот класс медикаментов изменяет иммунный ответ человека для того, чтобы предотвратить распространение воспаления. Обычно имунномодуляторы прописывают пациентам, которым аминосалицилаты и кортикостероиды не помогли или помогли только частично. Они полезны при снижении дозы или полном отказе от кортикостероидов. Также они эффективны для достижения ремиссии у тех пациентов, которым в этом не помогли другие препараты. Может потребоваться несколько месяцев для того, чтобы иммунномодуляторы начали действовать.
Биологические препараты – также известные как ингибиторы ФНО (фактора некроза опухоли) – представляют собой новейший вид терапии, используемой для лечения пациентов с язвенным колитом, которым не помогла традиционная терапия. ФНО – это белок, вырабатываемый организмом и вызывающий воспаление. Антитела представляют собой белок, который связывается с ФНО, дает организму возможность его разрушить и, таким образом, снять воспаление.
Даже в случае отсутствия побочных эффектов или при наличии минимальных, может показаться, что это связано с устойчивым курсом лекарств. Ищите поддержку у лечащего врача. Помните, что лекарства могут значительно снизить риск рецидивов язвенного колита. Между вспышками симптомы не проявляются, и большинство людей чувствует себя вполне нормально.
Стоит проконсультироваться с врачом о том, какие безрецептурные препараты (OTC-препараты), можно принимать, чтобы облегчить эти симптомы. В их число могут входить Ломотилl® и лоперамид (Имодиум®), которые должны приниматься по мере необходимости для предотвращения диареи. Большинство препаратов от повышенного газообразования и средств для улучшения пищеварения также может быть безопасно для использования. Для снижения температуры или облегчения боли в суставах, необходимо посоветоваться с врачом о принятии ацетаминофена (Тайленол®), а не нестероидных противовоспалительных средств (НПВС), в число которых входят аспирин, ибупрофен (Адвил®, Мотрин®) и напроксен (Алив®), так как НПВП могут вызвать раздражение пищеварительной системы. При приеме лекарств обязательно следовать рекомендациям и инструкциям.
Международное непатентованное название (торговое название)
Другие аспекты
Большинство людей с неспецифическим язвенным колитом положительно реагирует
на лечение и, возможно, никогда не столкнется с необходимостью хирургического вмешательства. Тем не менее, от 25 % до 33 % пациентов оно все же может потребоваться в определенный момент.
Обычно операция показана при различных осложнениях. К ним относятся тяжелые кровотечения из язв, перфорация (разрыв) кишечника и токсический мегаколон. Оперативное вмешательство также производится для полного удаления толстой и прямой кишок (проктоколэктомии), когда остальные методы лечения уже не помогают или когда в толстой кишке обнаруживаются предраковые изменения. В отличие от болезни Крона, которая может вернуться после операции, язвенный колит «излечивается» после удаления толстой кишки. Тем не менее, так как неспецифический язвенный колит влияет на иммунную систему, внекишечные симптомы, которые появились до операции, такие как боль в суставах или кожные заболевания, могут повториться даже после удаления толстой кишки.
В зависимости от ряда факторов, в том числе степени заболевания, возраста человека,
общего состояния здоровья, может быть рекомендован один из двух хирургических подходов. Первый предполагает использование внешнего резервуара, известного как илеостома, он представляет собой пластиковый мешок для сбора кишечного содержимого и прикрепляется к брюшной стенке поверх стомы. Второй способ является внутренним, предполагает создание тонкокишечного резервуара с илеональным анастомозом путем присоединения тонкой кишки к анальному сфинктеру, что исключает необходимость использования внешнего
калоприемника. Узнать больше об этих операциях можно в статьях «Операции при ВЗК» и «Операции при язвенном колите».
Не существует единственной диеты или плана, способных облегчить течение заболевания всем пациентам с язвенным колитом. Все диетические рекомендации должны быть адаптированы под конкретного человека в зависимости от симптомов и того, какая часть кишечника подвержена заболеванию. Течение язвенного колита варьируется от человека к человеку и изменяется даже в пределах одного человека в разные временные периоды. То, что работало для одного пациента, может не работать для другого. И то, что было эффективно для одного и того же человека в прошлом году, может не быть эффективно сейчас.
Изменение диеты может быть полезно, особенно во время рецидивов. Некоторые
диеты могут быть рекомендованы врачом в различные периоды, в том числе:
Чтобы понять, подходит ли в конкретном случае одна из вышеперечисленных диет, следует проконсультироваться с врачом.
Некоторые пациенты с ВЗК могут иметь дефицит определенных витаминов и минералов (в том числе витамина В-12, фолиевой кислоты, витамина С, железа, кальция, цинка и магния) или проблемы с употреблением достаточного количества еды, которое будет полностью удовлетворять потребность в калориях. Врач может выявить дефицит и устранить его с помощью витаминов и пищевых добавок.
Хорошее питание имеет важное значение при любой хронической болезни, но особенно необходимо для пациентов с ЯК. Боль в животе и лихорадка могут привести к потере аппетита и веса. Диарея и ректальное кровотечение могут лишить организм жидкости, минералов, и электролитов. Все питательные вещества должны находиться в балансе, чтобы организм мог функционировать должным образом.
Некоторые люди, живущие с язвенным колитом, для облегчения симптомов задумываются о комплементарной и альтернативной медицине наряду с обычной терапией. Такое лечение может осуществляться в разных формах. Оно может помочь контролировать симптомы и облегчить боль, повысить чувство благополучия и качество жизни и, возможно, укрепить иммунную систему. В каждой конкретной ситуации возможность применения дополнительных методов лечения следует обсудить с врачом.
Язвенный колит затрагивает практически все аспекты жизни человека. При наличии данного заболевания у пациента непременно должен возникать вопрос, как стресс и эмоциональные факторы связаны с болезнью. Несмотря на возможность повторения болезни после возникновения эмоциональных проблем, нет никаких доказательств того, что стресс вызывает язвенный колит. Гораздо более вероятно, что эмоциональные переживания, которые люди иногда чувствуют, являются реакцией на симптомы самого заболевания. Люди с язвенным колитом должны получать понимание и моральную поддержку от своих родных и врачей.
Так как хронические заболевания могут стать причиной депрессии, врач может порекомендовать антидепрессанты и/или дать направление к специалисту по психическому здоровью. Хотя формальной необходимости в психотерапии обычно не возникает, некоторым пациентам становится значительно легче после разговора с врачом, который хорошо осведомлен о ВЗК или о хронических болезнях в целом.
Осуществлять поддержание общего здоровья чрезвычайно важно.
Во время лечения у гастроэнтеролога нужно также консультироваться с лечащим врачом
о таких важных вопросах, как вакцинация, гигиена полости рта, колоноскопия, маммография и периодический анализ крови.
Известие о диагнозе воспринимается нелегко, и эта новость провоцирует стресс. Со временем это отходит на второй план. В то же время, не нужно скрывать факт болезни от близких людей. Надо обсудить с ними эту проблему, дать им понять, какая от них потребуется поддержка.
Существует ряд стратегий, призванных облегчить жизнь пациентов с язвенным колитом. Способов справиться с болезнью много, они могут быть совершенно разными. Так, диарея или спазмы в животе могут способствовать возникновению страха появляться на публике. Но не нужно этого бояться, нужно всего лишь научиться все планировать заранее.
Следует относиться к повседневной жизни как обычно, заниматься теми же делами, которыми вы занимались до того, как вам поставили этот диагноз. Нет причин отказываться от того, что нравится или чем хочется заниматься в будущем.
Хотя язвенный колит является серьезным хроническим заболеванием, он не смертелен. Без сомнения, жизнь с этим заболеванием непроста – нужно постоянно принимать медикаменты и вносить коррективы в течение своей жизни. Важно помнить, что большинство пациентов с язвенным колитом ведут богатую, насыщенную и продуктивную жизнь.
Также важно не забывать, что поддерживающая терапия способна значительно облегчить периоды обострения язвенного колита. Между рецидивами пациенты чувствуют себя хорошо и не испытывают никаких симптомов.
Ученые всего мира изучают язвенный колит.
Хорошая новость заключается в том, что происходит разработка новейших лекарственных средств. В связи с тем, что множество препаратов от ВЗК проходит клинические испытания, эксперты предрекают появление волны новейших медикаментов против язвенного колита.
С постоянным увеличением числа клинических испытаний новых потенциальных препаратов возрастает необходимость участия пациентов в тестировании этих лекарственных средств.
Ожидается, что генетические исследования также привнесут важные идеи, стимулирующие разработку новых медикаментов, способных обратить повреждения, вызванные воспалениями кишечника, а также обладающих профилактическим действием.
Становится очевидно, что иммунный ответ человека на нормальные кишечные бактерии играет существенную роль в развитии болезни Крона и язвенного колита. В настоящий момент интенсивно изучается анатомия, поведение и роль кишечных бактерий в возникновении симптомов ВЗК. Результатом этих исследований может стать появление новой терапии, направленной на предотвращение и контроль болезни.
Текущие исследования имеют успех в области иммунологии (изучения иммунной системы человека), микробиологии (изучения микроорганизмов, способных провоцировать заболевание) и генетики. С развитием и расширением исследований будет найдено лекарство от язвенного колита.
Найдите ответы на интересующие вопросы и получите необходимую поддержку.
Существует ряд способов, помогающих справиться с симптомами заболевания.
Аминосалицилаты – медикаменты, содержащие соединения с 5-аминосалициловой кислотой (5-АСК). Аминосалицилатами являются сульфасалазин, месаламин, олсалазин, балсалазид.
Антибиотики – лекарственные препараты, такие, как метронидазол и ципрофлоксацин, используемые при инфекционном заражении.
Антиген – любое вещество, вызывающее иммунный ответ организма.
Антитела – иммуноглобулины (иммунологические белки), вырабатывающиеся при наличии в организме антигена.
Анус – отверстие в нижнем конце прямой кишки, через которое из организма удаляются экскременты.
Биологическиепрепараты – препараты на основе антител, способных связываться с молекулами, чтобы снять воспалени
БолезньКрона – хроническое воспалительное заболевание, поражающее преимущественно толстую и тонкую кишки, но способное затронуть и другие органы пищеварительной системы. Названа в честь доктора Баррила Крона, американского гастроэнтеролога, впервые описавшего заболевание в 1932 году.
Внекишечныепроявления – осложнения болезни вне кишечника.
Воспаление – реакция на повреждение ткани, сопровождающаяся краснотой, отеканием, болью.
Вспышка, обострение – приступы воспаления, сопровождающиеся иными симптомами.
Гены – микроскопический участок ДНК, передающий наследственные признаки последующим поколениям.
Диарея – учащенная дефекация, при которой стул становится жидким.
Дополнительная и альтернативная терапия – комплекс разнообразных медицинских методик, подходов и препаратов, не являющийся частью традиционной медицины
Желудочно-кишечный тракт – пищеварительный тракт – система органов пищеварительной системы
Изъявление – процесс формирования язвы
Иммунная система – естественная система, защищающая организм от заболеваний
Иммунномодуляторы – включают азатиоприн, 6-меркаптопурин и циклоспорин. Эти препараты подавляют иммунный ответ человека для того, чтобы уменьшить воспаление.
Кишка – длинный трубкообразный орган пищеварения, расположенный в брюшной полости. Включает в себя толстую и тонкую кишку.
Колит – воспаление толстой кишки
Кортикостероиды – препараты, влияющие на способность организма зарождать и поддерживать воспалительный процесс
Нестероидные противовоспалительные средства – аспирин, ибупрофен, кетопрофен и напроксен.
Оральный прием препаратов – введение препаратов через рот.
Остеопороз – заболевание, при котором кости становятся пористыми и хрупкими
Пищеварительная система – система органов, включающая в себя пищевод, желудок и кишечник
Прямая кишка – нижний отдел толстой кишки
Ректальный прием препаратов – введение препаратов в прямую кишку
Ремиссия – периоды, когда симптомы заболевания отступают или уменьшаются, и сохраняется хорошее самочувствие пациента.
Тенезмы – болезненные, но ложные позывы к дефекации
Толстая кишка – кишка, основной функцией которой является всасывание жидкости и вывод из организма отходов жизнедеятельности.
Тонкаякишка – кишка, соединяющая желудок и толстую кишку. Здесь происходит всасывание питательных веществ.
Хронический – долговременный, долгосрочный
Язва – болячка на коже или на внутренней стенке пищеварительного тракта.
Язвенный колит – заболевание, сопровождающееся воспалением толстой кишки.
Язвенный колит кишечника
Неспецифический язвенный колит (НЯК) кишечника – это хроническое воспаление слизистой оболочки толстой кишки. Характеризуется наличием незаживающих язв, эрозий, кровотечений. Заболевание имеет многофакторную природу развития и связано с нарушением нормальной реакции иммунной системы на клетки кишечника. Полное излечение невозможно, однако при своевременной диагностике и грамотной терапии можно достичь стойкой ремиссии.
Общие сведения о язвенном колите кишечника
Первые признаки заболевания проявляются в области прямой кишки, затем патологический процесс распространяется на весь толстый кишечник.
Согласно статистике, возрастной пик заболеваемости приходится на возраст 20-40 лет, в то время как у пожилых людей болезнь появляется крайне редко.
На заметку! Не так давно язвенный колит кишечника был известен лишь в узком кругу медицинских специалистов. Сегодня наблюдается кратный рост случаев заболеваемости НЯК и его заметное омоложение, вплоть до развития в детском возрасте.
Причины развития язвенного колита кишечника
НЯК относится к заболеваниям с неясной этиологией, поэтому четкого перечня причин его развития не существует. Однако накопленный опыт позволяет связать его с антропогенными факторами развития:
На их фоне активизируются дополнительные факторы, а именно:
Все вместе это формирует мультифакторный набор причин для развития язвенного колита.
На заметку! В медицине НЯК часто рассматривают параллельно с болезнью Крона. В отличие от язвенного колита, она имеет выраженное аутоиммунное проявление, но сходное влияние антропогенных факторов и общая симптоматика позволяют рассматривать заболевания совместно. Нередко язвенный колит диагностируют на фоне болезни Крона.
Классификация язвенного колита кишечника
По локализации патогенного процесса различают 4 базовых вида колита:
На заметку! В 20-30% случаев воспалительный процесс распространяется до аппендикса, при этом общая длина толстой кишки сокращается на треть за счет отека тканей и утолщения складок.
По клиническому течению:
Симптомы и признаки язвенного колита кишечника
На ранних этапах заболевание можно диагностировать по наличию артритных изменений суставов, диареи с кровью, температуры и болезненных ощущений в брюшной полости.
В остальном клиническая картина заболевания очень вариативна. Многое зависит от интенсивности и локализации воспаления. При этом все признаки заболевания можно разграничить на кишечные и некишечные.
При диагностике выявляется отек слизистой, ее изъязвление, гиперемия.
Признаки язвенного колита кишечника у женщин и мужчин проявляются одинаково. В особо тяжелых случаях симптомокомплекс усугубляется поражением костной (остеопороз, остеомаляция), мышечной (миозиты) тканей, аутоиммунным изменением почечных структур (гломерулонефриты), щитовидной железы, клеток крови.
При длительном развитии заболевания наблюдается потеря веса, аппетита, пропадает интерес к жизни.
Последствия и возможные осложнения язвенного колита кишечника
При длительной болезни и отсутствии последовательной терапии развиваются осложнения со стороны различных органов и систем:
Диагностика язвенного колита кишечника
После осмотра и опроса пациента со сбором объективных и субъективных симптомов, врач назначает комплекс инструментальных и лабораторных исследований.
Инструментальная диагностика:
Лабораторные методы:
Лечение: язвенного колита кишечника
При раннем обнаружении и умеренном проявлении симптомов терапию назначают амбулаторно; при тяжелом течении болезни показана госпитализация. Лечение в основном симптоматическое, его основная цель – достижение и поддержание ремиссии. Для этого используют комплекс консервативных методик.
Для закрепления результата используют физиопроцедуры – лечение переменным током, интерференцтерапию, диадинамотерапию.
Внимание! Результат зависит не только от действий врача и назначенных процедур, но и от личных усилий пациента. Позитивный настрой, четкое выполнение рекомендаций, строгая диета позволяют многим людям вернуться к полноценной активной жизни.
Операция язвенного колита кишечника
Хирургическое вмешательство проводят в исключительных случаях, когда степень поражения слизистых тканей не оставляет иного выхода. Показания к операции:
Варианты хирургического вмешательства:
Диета
В процессе лечения пациентов могут переводить на парентеральное питание.
При наступлении ремиссии для поддержания нормального состояния следует придерживаться специальной диеты:
Важно! Есть мнение, что язвенный колит – это проявление индивидуальной чувствительности организма на глютен (своеобразная форма целиакии). В таком случае следует устранить из рациона продукты, которые прямо или косвенно могут содержать этот белок – пшеницу, ячмень, рожь и их производные. Безглютеновая диета не приводит к излечению НЯК, но заметно облегчает проявление симптоматики.
Профилактика язвенного колита кишечника
Заболевания, индуцированные антропогенными факторами и связанные с аномальной активностью иммунной системы, легче предупредить, чем вылечить. Поэтому, если вы находитесь в группе риска и особенно, если у вас есть родственники с диагностированным НЯК, старайтесь следовать следующим рекомендациям:
И не забывайте проходить регулярные профилактические осмотры для выявления кишечной патологии – чем раньше будет диагностировано заболевание, тем выше шансы сохранить здоровье.
Современный взгляд на ведение пациентов с язвенным колитом легкой и средней степени тяжести в амбулаторной практике

В статье рассмотрены современные подходы к лечению язвенного колита. Указывается, что для выбора тактики и алгоритма лечения важное значение имеют протяженность поражения, а также степень тяжести текущего обострения, классифицируемая как легкая, средняя и
Abstract. The article discusses modern approaches to the treatment of ulcerative colitis. It is indicated that for the choice of tactics and treatment algorithm, the extent of the lesion, as well as the severity of the current exacerbation, classified as mild, moderate and severe, are important. The criteria are useful for assessing the need for hospitalization, but do not take into account such important signs as nocturnal symptoms, extraintestinal manifestations, endoscopic activity. The severity of an exacerbation of a disease characterizes its severity at the moment, but may not reflect the long-term cumulative burden of the disease. The extent of the lesion, in turn, may influence the choice of route of administration. There are: proctitis (spread of inflammation to the rectosigmoid angle), left-sided (inflammation is limited to the splenic flexure) and widespread lesion (inflammation extends proximal to the splenic flexure, including pancolitis). To achieve the goals of therapy, the time period from the start of treatment to the expected clinical response, remission and endoscopic healing was determined. The immediate and short-term goals are clinical response and remission, as well as the normalization of the level of C-reactive protein. Reduction of fecal calprotectin to the optimal range is recommended as an official intermediate treatment goal. The degree of increase in the concentration of fecal calprotectin correlates with the severity of inflammation, and with a mild degree of the disease, its values may be normal or borderline. In this situation, repeated monitoring of fecal calprotectin over time can clarify the clinical picture. This was demonstrated in a recent prospective cohort study, where consistent determination of fecal calprotectin at 1-month intervals was the best predictor of exacerbation before the onset of clinical symptoms. Along with endoscopic mucosal healing, the long-term goal is to restore the quality of life and the absence of disability. The article discusses the use of drugs of the mesalazine group, topical and systemic steroids for the treatment of ulcerative colitis, as well as approaches to monitoring the disease and long-term management of patients. For citation: Kharitidis A. M., Shchukina O. B. A modern view on the management of patients with ulcerative colitis of mild and moderate severity in outpatient practice // Lechaschi Vrach. 2022; 2 (25): 25-31. DOI: 10.51793/OS.2022.25.2.004
Резюме. В статье рассмотрены современные подходы к лечению язвенного колита. Указывается, что для выбора тактики и алгоритма лечения важное значение имеют протяженность поражения, а также степень тяжести текущего обострения, классифицируемая как легкая, средняя и тяжелая. Критерии полезны для оценки необходимости госпитализации, но не учитывают такие важные признаки, как ночные симптомы, внекишечные проявления, эндоскопическая активность. Степень тяжести обострения заболевания характеризует его тяжесть в данный момент, но может не отражать долгосрочное совокупное бремя болезни. Протяженность поражения, в свою очередь, может влиять на выбор способа введения препарата. Выделяют проктит (распространение воспаления до ректосигмоидного угла), левостороннее (воспаление ограничено селезеночным изгибом) и распространенное поражение (воспаление распространяется проксимальнее селезеночного изгиба, включая панколит). Для достижения целей терапии определен временной период от начала лечения до ожидаемого клинического ответа, ремиссии и эндоскопического заживления. Непосредственными и краткосрочными целями названы клинический ответ и ремиссия, а также нормализация уровня С-реактивного белка. В качестве официальной промежуточной цели лечения рекомендовано снижение фекального кальпротектина до оптимального диапазона. Степень повышения концентрации фекального кальпротектина коррелирует с тяжестью воспаления, и при легкой степени заболевания ее значения могут быть нормальными или пограничными. В этой ситуации повторный контроль фекального кальпротектина с течением времени может прояснить клиническую картину. Это было продемонстрировано в недавнем проспективном когортном исследовании, где последовательное определение фекального кальпротектина с интервалом в 1 месяц являлось наилучшим предиктором обострения до появления клинических симптомов. Наряду с эндоскопическим заживлением слизистой оболочки, долгосрочной целью названо восстановление качества жизни и отсутствие инвалидности. В статье рассмотрено применение для лечения язвенного колита препаратов группы месалазина, топических и системных стероидов, а также рассматриваются подходы к мониторингу заболевания и долгосрочному ведению пациентов.
«Лечащий врач» осваивает новые пространства и форматы. Вся актуальная информация (и даже больше) – в нашем телеграм канале. Подписывайтесь!
Язвенный колит (ЯК) – хроническое воспалительное заболевание толстой кишки, характеризующееся периодами ремиссии и обострений, с возрастающей частотой и распространенностью во всем мире [1, 2]. Заболевание носит прогрессирующий характер, с риском развития дисплазии, колоректального рака, потребности в колэктомии [1]. С течением времени возможно проксимальное распространение воспаления [3], у 12,5-48% пациентов возможно формирование псевдополипоза [4]. Исходом длительного неконтролируемого хронического воспаления может быть нарушение моторики толстой кишки, формирование симптома «водопроводной трубы», для которого характерна хроническая водянистая диарея [5] и аноректальная дисфункция с императивностью позывов [6]. В настоящее время конечной целью лечения ЯК является поддержание связанного со здоровьем качества жизни (QOL) и предотвращение инвалидности [7]. Для реализации данной цели важно достичь клинической ремиссии и эндоскопического заживления слизистой, что связано с улучшением долгосрочных исходов 8. Препараты 5-аминосалициловой кислоты (5-АСК) являются базисным средством для лечения язвенного колита легкой и средней степени тяжести. Местные или системные стероиды могут быть назначены только для купирования обострения. При средней и тяжелой степени язвенного колита в случае неэффективности стероидов и иммуносупрессоров рекомендованы биологические препараты и малые молекулы. До 15% пациентов с ЯК подвергаются хирургическому лечению [11].
Общие подходы к ведению ЯК
Для выбора тактики и алгоритма лечения важное значение имеет протяженность поражения, а также степень тяжести текущего обострения, оцениваемая с помощью критериев Truelove и Witts [12] и классифицируемая как легкая, средняя и тяжелая. Критерии полезны для оценки необходимости госпитализации, но не учитывают такие важные признаки, как ночные симптомы, внекишечные проявления, эндоскопическая активность.
Важно понимать, что степень тяжести обострения заболевания характеризует его тяжесть в данный момент, но может не отражать долгосрочное совокупное бремя болезни.
Протяженность поражения, в свою очередь, может влиять на выбор способа введения препарата. Согласно Монреальской классификации [13] выделяют проктит (распространение воспаления до ректосигмоидного угла), левостороннее (воспаление ограничено селезеночным изгибом) и распространенное поражение (воспаление распространяется проксимальнее селезеночного изгиба, включая панколит). Важно, что с течением времени болезнь может прогрессировать [14, 15] и являться негативным прогностическим маркером.
Данные определения протяженности поражения несколько произвольны. Поскольку при проктосигмоидите (ЯК, распространенность которого ограничена прямой кишкой и частью сигмовидной кишки) часто применяют местные методы лечения, для описания этой локализации поражения используется термин «дистальный колит».
Естественное течение ЯК
При постановке диагноза у большинства пациентов имеет место левостороннее поражение (40%) легкой и средней степени тяжести [16]. В течение первых 10 лет клиническое течение ЯК чаще бывает хроническим ремиттирующим и рецидивирующим, с риском клинического обострения в 70-80% случаев [2, 17]. Вероятность прогрессирования болезни в проксимальном направлении у пациентов с ЯК через 5 лет составляет 10-19%, а через 10 лет – до 28% [11]. При обострении ЯК в данных условиях увеличивается потребность в назначении иммуносупрессоров, биологических препаратов, малых молекул или хирургическом вмешательстве [18, 19]. Возраст начала болезни, по-видимому, влияет на течение ЯК, поскольку пациенты с дебютом заболевания до 40 лет, как правило, имеют более агрессивное его течение, высокую потребность в назначении иммуносупрессивной терапии и хирургическом вмешательстве по сравнению с дебютом заболевания в более старшем возрасте [20]. У пациентов с ЯК более высокий риск развития колоректального рака, особенно в определенных клинических ситуациях, например, при длительном течении заболевания, первичном склерозирующем холангите и неконтролируемом воспалении [21, 22]. В последние десятилетия снизился риск хирургического вмешательства при ЯК, однако он все еще остается значимым: через 5 лет вероятность хирургического вмешательства составляет 11,6%, а через 10 лет — 15,6% [23].
Предикторы плохого прогноза ЯК
Комплексная оценка тяжести ЯК включает наличие предикторов агрессивного течения заболевания, необходимость колэктомии и ответ на терапию.
Пациенты с предшествующей госпитализацией по поводу ЯК подвергались более высокому риску последующей колэктомии. Данным пациентам может быть полезна более агрессивная начальная терапия. Например, больной, удовлетворяющий критериям ЯК легкой – средней степени тяжести, но с предыдущей госпитализацией и стероидной зависимостью, должен рассматриваться в качестве кандидата на лечение, обычно рекомендуемого больным со средней – тяжелой степенью тяжести, поскольку стероидозависимость и предыдущая госпитализация влияют на исходы заболевания.
Цели терапии
Руководство STRIDE II под эгидой Всемирной организации по изучению воспалительных заболеваний кишечника (ВЗК) обновило рекомендации, опубликованные в 2015 г., и разработало 13 рекомендаций по лечению ВЗК [7]. В зависимости от препарата для достижения целей терапии определен временной период от начала лечения до ожидаемого клинического ответа, ремиссии и эндоскопического заживления. Непосредственными и краткосрочными целями названы клинический ответ и ремиссия, а также нормализация уровня С-реактивного белка (СРБ). В качестве официальной промежуточной цели лечения рекомендовано снижение фекального кальпротектина (ФК) до оптимального диапазона. Наряду с эндоскопическим заживлением слизистой оболочки, долгосрочной целью названо восстановление качества жизни и отсутствие инвалидности. Гистологическое заживление признано важным аспектом при ЯК, однако официально оно пока не одобрено в качестве новой цели лечения.
Достижение комбинированной клинической и эндоскопической ремиссии у пациентов с впервые выявленным ЯК, по сравнению с разрешением только симптомов, связано со снижением частоты клинического обострения, госпитализации и колэктомии после 5 лет наблюдения [24].
Определение клинической ремиссии
Клиническая ремиссия – это разрешение ректального кровотечения, нормализация частоты и характера стула, что является независимым предиктором выживаемости без обострения и колэктомии, а также положительных долгосрочных исходов [25].
Как правило, в клинических исследованиях для оценки активности ЯК и ответа на терапию используется индекс Мейо, который включает клинические и эндоскопические параметры: частоту стула, ректальное кровотечение, признаки эндоскопической активности и общую врачебную оценку [26].
Стандартом для оценки симптомов у взрослых больных ЯК стал опросник по результатам, сообщаемым пациентом (PRO2), который состоит из двух субъективных пунктов оценки Мейо, а именно – частоты/характера стула и ректального кровотечения, и используется в сочетании с эндоскопической оценкой воспаления [27, 28]. Причем отсутствие ректального кровотечения демонстрирует большую чувствительность, чем нормализация стула [28].
Несмотря на достижение клинической ремиссии, пациенты с ЯК нередко имеют остаточные эндоскопические и/или гистологические признаки активности заболевания [29, 30].
Определение эндоскопического заживления слизистой
Эндоскопической ремиссией считается эндоскопическая оценка по шкале Мейо 0 или 1, однако новые данные демонстрируют, что оценка 0 связана с более низким риском клинического обострения в последующем по сравнению с оценкой 1 [31, 32].
Клиническое обострение может произойти у пациентов, у которых была достигнута эндоскопическая ремиссия, так как в отсутствие эндоскопических признаков активности заболевания может сохраняться гистологическое воспаление.
Роль гистологической ремиссии: современный взгляд
Гистологическая активность стала рациональной терапевтической целью в профилактике долгосрочных осложнений [33]. Действительно, при ЯК достижение гистологической ремиссии, по сравнению только с эндоскопической, было ассоциировано с более низкими показателями клинического обострения, применения кортикостероидов, госпитализации и развития неоплазии [34, 35]. Возможно, в будущем гистологическая ремиссия будет представлять собой отдельную цель лечения ЯК.
На сегодняшний день пациентам с ЯК, достигшим клинической и эндоскопической ремиссии, но с сохраняющимся гистологическим воспалением, не рекомендована эскалация лечения. Однако персистирующая гистологическая активность, возможно, должна насторожить в отношении любой деэскалации лечения.
Качество жизни: новая долгосрочная цель
Оба типа ВЗК являются хроническим прогрессирующим заболеванием и часто приводят к ухудшению качества жизни и инвалидности. ВЗК негативно влияют на многие аспекты жизни и на общее благополучие по сравнению с контрольной группой здоровых субъектов 37. От 19% до 22% пациентов с ВЗК являются функционально неполноценными и прекращают активно участвовать в социальной или трудовой деятельности [39].
Группа Всемирной организации по изучению ВЗК – Delphi проголосовала за включение восстановления качества жизни и снижения инвалидности в качестве официальных долгосрочных целей лечения, независимо от других объективных показателей воспаления [7]. Поскольку заживление слизистой также является целью лечения, совместное принятие решений с пациентом имеет первостепенное значение для достижения баланса между различными целями, так как не всегда все цели могут быть достигнуты. Тем не менее качество жизни (в том числе связанное с питанием), инвалидность, усталость, депрессия, беспокойство, сексуальная дисфункция и внешний вид – все это должно в значительной степени регулярно учитываться при оценке состояния пациентов с ВЗК.
В одной из работ определялась взаимосвязь между ФК и связанным со здоровьем качеством жизни [40]. Поддерживая концепцию, что «пациент находится в центре внимания», необходимо независимо от объективных маркеров воспаления регулярно оценивать качество жизни, даже если оно не рассматривается как формальная цель.
Дополнительные методы оценки активности ЯК
Ввиду высокой достоверности, простоты и доступности растет интерес к проведению ультразвукового исследования для оценки активности ЯК. С эндоскопической активностью по шкале Мейо хорошо ассоциировалось утолщение стенки толстой кишки, усиление допплеровского кровотока, гипо-эхогенность стенки и наличие лимфатических узлов [41]. Хотя данное исследование не является методом оценки ремиссии, его доступность у постели больного делает этот инструмент ценным исследованием для интуитивной оценки воспаления кишечника при ЯК.
Препараты группы 5-АСК
Препараты группы месалазина (5-аминосалицилат; 5-АСК) являются первой линией терапии у пациентов с ЯК легкой и средней степени тяжести как для индукции, так и для поддержания ремиссии, вне зависимости от протяженности поражения [29]. Более 90% пациентов получают 5-AСК в течение первого года после постановки диагноза, при этом от 60% до 90% продолжают прием препарата до 15 лет [16]. В течение более чем 30 лет месалазин является эффективным препаратом с хорошим профилем безопасности [42, 42], обладающим противовоспалительной активностью в просвете толстой кишки с минимальной системной биодоступностью [43].
Примечательно, что, несмотря на обсуждение различий в распределении разных препаратов месалазина в толстой кишке, в сравнительных исследованиях не наблюдалось существенных различий в их эффективности [42]. По этой причине пациенты с умеренно активным ЯК, которым не удается достичь ремиссии с помощью адекватной дозы пероральной формы 5-АСК, вряд ли достигнут ремиссии при переходе на альтернативную пероральную форму 5-АСК.
В отличие от других пероральных форм месалазина, Пентаса состоит из микрогранул, покрытых этилцеллюлозой, которые обеспечивают уникальный механизм pH-независимого пролонгированного высвобождения, с доступностью более высоких доз препарата для упрощенного дозирования один раз в день [44]. Было проанализировано 12 исследований, в которых 3674 пациента получали лечение Пентасой, из них 1154 участвовали в рандомизированных клинических исследованиях (РКИ) [45]. Была доказана эффективность и безопасность перорального препарата как в индукции, так и поддержании ремиссии ЯК. Пентаса 2-4 г в день превосходила плацебо в индукции (разница абсолютного риска [ARD] через 8 недель – 0,14, 95% ДИ 0,07-0,21; p 3,0 г/сут) группе пациентов со средней степенью тяжести ЯК, наивных к 5-АСК, с недостаточным ответом на стандартную дозу месалазина, с потребностью в системных стероидах [52].
У пациентов с проктитом в первую очередь для индукции ремиссии рекомендуют топические (ректальные) формы 5-AСК в дозе ≥ 1 г/сут. При дистальном колите показаны пероральные 5-AСК (≥ 2 г/сут) в сочетании с местными (ректальными) формами 5-AСК [51].
Топические стероиды
Пациентов, которые не реагируют или не достигают ремиссии на препаратах 5-АСК, можно лечить кортикостероидами. Ректальные кортикостероиды можно попробовать в качестве дополнительной терапии второй линии для индукции ремиссии при проктите или дистальном колите. Существуют ограниченные доказательства преимущества назначения в некоторых клинических ситуациях комбинации ректального 5-АСК с ректальными формами кортикостероидов. Возможно, это актуально для пациентов, которые не реагируют на начальную ректальную терапию 5-АСК [54].
Пациентам с активным ЯК легкой и средней степени тяжести с непереносимостью и/или неэффективностью 5-АСК рекомендуется назначать кортикостероиды с высвобождением в толстой кишке для индукции ремиссии [51]. Эффективность лечения таким кортикостероидом будесонидом MMX в дозе 9 мг один раз в день для индукции ремиссии у взрослых пациентов с активным ЯК легкой и средней степени тяжести была изучена в трех исследованиях 56. Было проанализировано 542 пациента, получавших будесонид ММХ в течение 8 недель. Кортикостероиды с высвобождением в толстой кишке превосходили плацебо в индукции клинической ремиссии и клинического ответа (RR 2,86; 95% ДИ 1,62-5,04 и RR 1,46; 95% ДИ 1,11-1,93 соответственно).
В двух исследованиях [55, 56] с наблюдением 510 пациентов в течение 8 недель эндоскопический ответ с большей вероятностью был достигнут с помощью будесонида ММХ по сравнению с плацебо (ОР 1,43; 95% ДИ 1,10-1,84). Во всех трех исследованиях показатели серьезных НЯ и любых НЯ не различались между будесонид ММХ и плацебо (RR 0,88; 95% ДИ 0,33-2,41 и RR 1,04; 95% ДИ 0,79-1,37 соответственно).
Объединенный анализ данных обоих исследований третьей фазы показал комбинированную клиническую и эндоскопическую частоту ремиссии 17,7% для будесонида MMX 9 мг/сут против 6,2% для плацебо (отношение шансов [OR] 3,3; 95% ДИ 1,7-6,4). В отличие от других методов лечения, включая 5-АСК, не существует данных о роли будесонида MMX в качестве поддерживающей терапии. Это говорит о том, что наиболее подходящее применение будесонида MMX может быть у пациентов с легким – средней степени тяжести ЯК, которые не реагируют или не переносят оптимизированную терапию 5-AСК.
В РКИ, сравнивающем будесонид MMX 9 мг/сут с плацебо у пациентов с легким или средней степени тяжести ЯК, несмотря на пероральную терапию 5-AСК, выявили значительное улучшение первичной конечной точки комбинированной клинической и эндоскопической ремиссии (13% против 7,5%; р = 0,049), а также гистологическое заживление в группе будесонида ММХ (27% против 17,5%; р = 0,016).
Системные стероиды
Метаанализ показал, что системные кортикостероиды эффективнее плацебо в индукции ремиссии (RR 0,65; 95% ДИ 0,45-0,93) [58]. Типичные стартовые дозы перорального преднизолона составляют 40-60 мг в день, обычно в разовой дозе. Не наблюдалось никаких преимуществ при начальной дозе, превышающей 60 мг/сут [59]. Клинический ответ ожидается в течение 5-7 дней после начала лечения, а затем доза стероидов должна быть постепенно снижена [59, 60]. Общий подход заключается в снижении на 5-10 мг в неделю до достижения 20 мг, а затем в снижении на 2,5-5 мг в неделю до завершения курса лечения и отмены препарата. Кортикостероиды не следует использовать для поддержания ремиссии из-за отсутствия долгосрочной эффективности и риска побочных эффектов [61, 62].
Если ремиссия достигается с помощью кортикостероидов, для поддерживающей терапии у пациентов, которые до обострения не получали 5-АСК или являются вновь диагностированными, обычно используют препараты 5-АСК. Пациентам с плохими прогностическими факторами (молодой возраст начала заболевания, распространенный колит, глубокие язвы), которым требуются два или более курса системных стероидов в год или у которых невозможно эффективное снижение дозы стероидов (т. е. имеет место стероидозависимость), следует оптимизировать терапию назначением тиопуринов, биологических препаратов или малых молекул [63].
Мониторинг заболевания и долгосрочное ведение
Стратегия лечения ЯК превратилась в подход «лечение до цели», при котором пациенты регулярно обследуются, чтобы убедиться, что они достигают строгих целей, касающихся контроля активности заболевания. Пациенты должны наблюдаться регулярно, как минимум каждые 3 месяца, до разрешения симптомов заболевания, а затем по крайней мере каждые 6-12 месяцев с целью контроля за воспалением [64].
Простота и низкая стоимость неинвазивных биомаркеров, таких как СРБ и ФК, позволяют использовать их в качестве мониторинга до достижения ремиссии и последующей регулярной оценки на протяжении всего течения заболевания.
СРБ, СОЭ и ФК коррелируют с эндоскопической активностью, хотя ФК значительно более чувствителен, чем СРБ или СОЭ 65. Высокая корреляция ФК с клинической активностью заболевания, эндоскопическими и гистологическими показателями была описана у детей и взрослых 72. Поэтому ФК был предложен в качестве инструмента мониторинга для оценки ответа на терапию и субклинического обострения [73].
Степень повышения концентрации ФК коррелирует с тяжестью воспаления, и при легкой степени заболевания ее значения могут быть нормальными или пограничными. В этой ситуации повторный контроль ФК с течением времени может прояснить клиническую картину. Это было продемонстрировано в недавнем проспективном когортном исследовании, где последовательное определение ФК с интервалом в 1 месяц являлось наилучшим предиктором обострения до появления клинических симптомов [74].
Показано, что уровень концентрации ФК также коррелирует с гистологической активностью заболевания [75].
Дальнейшие исследования в области оптимальных значений концентрации ФК будут оказывать непосредственное влияние на принятие клинических решений в будущем, однако на сегодняшний день имеющиеся данные рекомендуют его в качестве неинвазивного маркера для оценки и мониторинга воспаления слизистой оболочки.
КОНФЛИКТ ИНТЕРЕСОВ. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
CONFLICT OF INTERESTS. Not declared.
Литература/References
1 Городской центр диагностики и лечения воспалительных заболеваний кишечника, Санкт-Петербургское государственное бюджетное учреждение здравоохранения Городская клиническая больница № 31; 197110, Россия, Санкт-Петербург, пр. Динамо, 3
2 Федеральное государственное бюджетное образовательное учреждение высшего образования Первый Санкт-Петербургский государственный медицинский университет им. акад. И. П. Павлова Министерства здравоохранения Российской Федерации; 197022, Россия, Санкт-Петербург, ул. Льва Толстого, 6-8
Сведения об авторах:
Харитидис Александра Михайловна, гастроэнтеролог, Городской центр диагностики и лечения воспалительных заболеваний кишечника, Санкт-Петербургское государственное бюджетное учреждение здравоохранения Городская клиническая больница № 31; 197110, Россия, Санкт-Петербург, пр. Динамо, 3; akharitidis@gmail.com
Щукина Оксана Борисовна, д.м.н., заведующая кабинетом ВЗК поликлиники c КДЦ, профессор, доцент кафедры общей врачебной практики, Федеральное государственное бюджетное образовательное учреждение высшего образования Первый Санкт-Петербургский государственный медицинский университет им. акад. И. П. Павлова Министерства здравоохранения Российской Федерации; 197022, Россия, Санкт-Петербург, ул. Льва Толстого, 6-8; руководитель Городского центра диагностики и лечения воспалительных заболеваний кишечника, Санкт-Петербургское государственное бюджетное учреждение здравоохранения Городская клиническая больница № 31; 197110, Россия, Санкт-Петербург, пр. Динамо, 3; burmao@gmail.com
Information about the authors:
Aleksandra M. Kharitidis, gastroenterologist, City Center for Diagnosis and Treatment of Inflammatory Bowel Diseases, St. Petersburg City Clinical Hospital No. 31; 13 Dynamo Ave., St. Petersburg, 97110, Russia; akharitidis@gmail.com
Oksana B. Shchukina, Dr. of Sci. (Med.), Head of the office of inflammatory bowel diseases of the polyclinic with consultative and diagnostic center, Professor, Associate Professor of Department of General Medical Practice at the Federal State Budgetary Educational Institution of Higher Education Pavlov First Saint Petersburg State Medical University of the Ministry of Health of the Russian Federation; 6-8 Lev Tolstoy str., St. Petersburg, 197022, Russia; Head of City Center for Diagnosis and Treatment of Inflammatory Bowel Diseases, St. Petersburg City Clinical; 13 Dynamo Ave., St. Petersburg, 97110, Russia; burmao@gmail.com
Современный взгляд на ведение пациентов с язвенным колитом легкой и средней степени тяжести в амбулаторной практике/ А. М. Харитидис, О. Б. Щукина
Для цитирования: Харитидис А. М., Щукина О. Б. Современный взгляд на ведение пациентов с язвенным колитом легкой и средней степени тяжести в амбулаторной практике // Лечащий Врач. 2022; 2 (25): 25-31. DOI: 10.51793/OS.2022.25.2.004
Теги: кишечник, толстая кишка, воспаление, качество жизни
Колит
Содержание статьи:
Что такое колит?
Колит — это воспалительное заболевание толстой кишки, причиной которого является ишемическое, инфекционное, лекарственное или иное поражение слизистой оболочки. Основными признаками колита кишечника являются боли в животе, метеоризм, расстройства пищеварения (диарея, запор).
Как лечить колит? Терапия комплексная, назначается в зависимости от причин развития заболевания и включает прием эубиотиков, ферментов, этиотропное лечение (антигельминтные, антибактериальные препараты), физиотерапию, бальнеотерапию.
Причины и факторы риска развития патологии
Основными причинами развития заболевания являются:
Классификация заболевания
В зависимости от пораженных отделов кишечника выделяют следующие виды заболевания:
В зависимости от причин возникновения выделяют следующие виды колита:
Симптомы колита кишечника
Острая форма заболевания проявляется непроходящими позывы к опорожнению кишечника, метеоризмом и активным газообразованием, урчанием в животе, ощущением дискомфорта во время опорожнение кишечника, нарушением стула в виде диареи, выраженным болевым синдромом, могут быть примеси крови и слизи в каловых массах, быстрой утомляемостью больного, может наблюдаться снижение веса тела, отсутствие аппетита и тошнота после потребления пищи.
При хроническом колите пациент ощущает чувство тяжести в животе, умеренные боли в области живота, возникающие во время физических нагрузок. Ощущение сдавливания и болевая симптоматика чаще всего ноющего характера, проявляющаяся схватками снизу живота с иррадиацией в левое или в правое подреберье подреберье, в поясничную область, могут сопровождаться позывами к опорожнению кишечника, с облегчением после дефекации, частые головные боли и тошнота.
Осложнения
При отсутствии своевременного лечения колит может стать причиной развития следующих осложнений:
Диагностика
Диагноз ставит гастроэнтеролог. На первичном приеме врач проводит опрос и осмотр пациента, выясняет клиническую картину заболевания. Большое значение при диагностике колита имеет характер болей, их локализация и продолжительность.
Для подтверждения первоначального диагноза пациенту могут быть назначены следующие лабораторные и инструментальные исследования:
Лечение колита
Терапия заболевания комплексная. Схема лечения включает в себя:
1. Диета при колите.
Коррекция питания необходима на любой стадии заболевания. Она позволяет минимизировать нагрузку на органы желудочно-кишечного тракта, стимулирует процессы заживления слизистой и нормализует перистальтику. Поэтому из рациона необходимо исключить все трудноусвояемую пищу.
Список запрещенных продуктов:
Количество соли не должно превышать 8-10 граммов. Все блюда необходимо употреблять в вареном, тушеном, протертом виде. Питание должно быть дробным (употреблять пищу нужно часто, но небольшими порциями). Ограничений по приему воды нет, а в первые сутки при диареи рекомендовано увеличить количество потребляемой жидкости.
В периоды обострений необходимо создавать для органов пищеварения максимально щадящие условия и четко выполнять все рекомендации лечащего врача. Для снятия симптомов острой формы болезни обычно достаточно 3-5 дневной диеты.
2. Медикаментозная терапия
направлена на купирование воспалительных процессов и их проявлений. Предусматривает приём следующих фармакологических препаратов:
Особого подхода к терапии требует язвенный неспецифический колит. Данная форма заболевания имеет аутоиммунное происхождение, поэтому для лечения назначаются специфические лекарственные средства (аминосалицилаты, цитостатики, глюкокортикостероиды и ряд других), требует динамического пожизненного наблюдения гастроэнтерологом.
3. Оперативное лечение. Хирургическое вмешательство показано в исключительных случаях, когда лекарства и другие способы лечения не помогают и возникает опасность для здоровья и жизни пациента. Кроме этого, операции проводятся для купирования основных осложнений колита (кишечная непроходимость, внутреннее кровотечение, перитонит и другие).
Прогноз и профилактика
При своевременной диагностике, правильно назначенном лечении и соблюдении всех рекомендаций лечащего врача прогноз благоприятный.
Чтобы свести риск развития колита к минимуму необходимо соблюдать следующие рекомендации:
При появлении первых подозрительных симптомов необходимо немедленно обратиться к специалисту и пройти обследование. Своевременно начатое лечение поможет избежать развития осложнений, что ускорит выздоровление и улучшит прогноз.
Колит
Колит — это общее название для целой группы болезней, которые поражают слизистую оболочку толстой кишки. И у всех таких заболеваний будут свои особенности. Например, есть неспецифический язвенный колит, который относится к аутоиммунным болезням, а потому медики до сих пор не могут сказать, какие точно причины его вызывают. А есть так называемый лекарственный колит, где уже в названии заложен ответ, касающийся его происхождения — то есть он вызывается приемом определенных медикаментов и реакцией организма на них.
Вариантов очень много, поэтому диагностика колита требует очень детального подхода. Важно отделить одну болезнь от другой, потому что от этого будет зависеть эффективность лечения.
Классификация
Мы уже сказали, что колиты делятся на разные виды. Но вместе с этим их разграничивают по течению (есть острые и хронические процессы), а также по локализации. У одних людей воспаление распространяется на всю толстую кишку (тогда речь идет о панколите), а у других захватывает только конкретные части — и тогда выделяют проктит, сигмоидит и другие варианты.
Причины
Назвать причины колита кишечника можно не всегда. Где-то они понятны, потому что часто воспалительный процесс провоцируется разными бактериями: кишечной палочкой, сальмонеллой и т. д. В других случаях в дело вступают аутоиммунные процессы или выявляются аномалии развития ЖКТ. Случаются такие болезни и на фоне серьезных аллергий — например, на коровье молоко у детей. Каждый случай колита необходимо разбирать отдельно и последовательно.
Симптомы
С учетом разнообразия болезней в этой группе постараемся выделить наиболее вероятные симптомы колита кишечника:
Еще раз обращаем ваше внимание на то, что не все признаки колита могут проявляться одновременно. Кроме того, к описанным симптомам могут присоединяться и другие — все зависит от вида заболевания и его особенностей.
Осложнения
В запущенных стадиях колит может грозить перитонитом, кишечными кровотечениями, а также рисками развития колоректального рака. Но если заболевание вовремя взять под контроль и правильно лечиться, ситуация до этого не дойдет.
Диагностика
Чтобы поставить диагноз, при наличии перечисленных выше симптомов необходимо обратиться к гастроэнтерологу. Врач проведет опрос, осмотр, соберет всю необходимую информацию и назначит подходящие исследования. Обычно диагностика колита включает следующее:
Копрограмма. Это исследование кала больного под микроскопом.
Колоноскопия. При таких заболеваниях этот метод исследования является одним из наиболее эффективных. Также он помогает дифференцировать заболевания и обнаружить в кишечнике доброкачественные и злокачественные образования, язвы, эрозии либо какие-то другие повреждения.
Некоторые виды болезни — например, неспецифический язвенный колит — не так просто диагностировать. Это связано с тем, что болезнь маскируется под другие симптомы — вплоть до того, что у пациента могут болеть и воспаляться суставы, а только через несколько лет появятся симптомы, имеющие отношение к кишечнику.
Чем лучше клиника, в которую вы обращаетесь, тем выше шанс, что вам поставят точный диагноз и назначат правильное лечение. Если есть подозрительные симптомы или желание лишний раз проверить состояние своего здоровья, гастроэнтерологи АО «Медицина» в Москве готовы всегда оказать квалифицированную помощь.
Лечение
Поскольку видов болезни много, лечение колита будет зависеть от того, с чем именно приходится иметь дело. Часто это комплекс мер:
Сложнее всего лечить аутоиммунные варианты заболевания — они чаще приводят к осложнениям и периодически возвращаются даже после успешного лечения. С инфекционным процессом дело обстоит проще — если вовремя обнаружить проблему, то прогноз очень благоприятный, а о болезни можно забыть надолго или навсегда.
Особой профилактики колита (особенно аутоиммунного) нет. Просто рекомендуется правильно питаться, избегать стрессов и вести здоровый образ жизни.
Вопросы и ответы
Насколько опасен колит?
Все зависит от вида заболевания. Например, при неспецифическом язвенном колите могут развиваться крайне тяжелые состояния, которые грозят летальным исходом. А при лекарственном нужно просто восстановить работу кишечника, устранить негативные факторы и придерживаться правильной диеты. Все индивидуально — самостоятельно понять, каковы прогнозы болезни, невозможно. Необходимо обратиться к врачу и получить подробную консультацию, которая будет назначена после всестороннего обследования.
Лечится ли колит?
Некоторые виды лечатся полностью, другие можно ввести в длительную ремиссию. В этом вопросе многое зависит и от того, насколько пациент выполняет рекомендации врача.
Можно ли вылечить колит народными способами?
В большинстве случаев вы только сделаете хуже или оттянете необходимый визит к врачу (что тоже крайне плохо). Любой колит кишечника необходимо лечить с помощью методов традиционной медицины. Только в этом случае у пациента есть шанс на высокое качество жизни в будущем.