какие транспортные формы липидов являются атерогенными способствуют развитию атеросклероза
Роль липидов в патогенезе атеросклероза
Роль липидов в патогенезе атеросклероза
Гиперхолестеринемия как фактор риска ИБС
Липидная теория атерогенеза впервые была предложена в 1913 г. отечественным исследователем Н.Н. Аничковым, который совместно с С.С. Халатовым показал, что скармливание кроликам пищи, богатой животными жирами и ХС, приводит к развитию атеросклероза аорты и ее ветвей. В последующем эта теория была подтверждена рядом экспериментальных, эпидемиологических, генетических и клинических исследований. В частности, быстрое развитие атеросклероза было продемонстрировано у кроликов линии Ватанабе с врожденной гиперхолестеринемией (которая является аналогом семейной гиперхолестеринемии человека), получающих обычный растительный рацион. В завершившемся в 1970 г. так называемом Исследовании Семи Стран было показано, что в странах с низким потреблением ХС и насыщенных жиров, таких как Япония и государства Средиземноморья, заболеваемость ИБС и смертность от нее значительно ниже, чем в Финляндии и США, для которых в те годы было характерно высокое потребление насыщенных жиров и ХС. Значение гиперхолестеринемии как независимого фактора риска ИБС было убедительно продемонстрировано во Фремингамском эпидемиологическом наблюдательном исследовании, которое было начато в 1948 г. и продолжается и в наши дни. В него было включено все взрослое население (около 5000 человек) маленького городка Фремингам штата Массачусетс (США). За 30-летний период наблюдения было показано, что лица с уровнем ХС плазмы крови около 6,5 ммоль/л характеризуются вдвое более высокой заболеваемостью ИБС и смертностью от нее по сравнению с теми, у кого уровень ХС не превышал 5,2 ммоль/л.
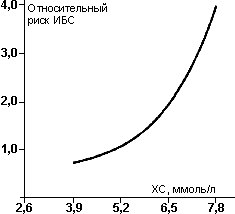
В 1986 г. в США были опубликованы результаты Исследования по Многофакторной Профилактике (MRFIT), в которое было включено более 350000 мужчин в возрасте от 35 до 57 лет, которых наблюдали в течение 6 лет. Оно показало, что связь между уровнем общего ХС плазмы крови и смертностью от ИБС является весьма жесткой и описывается экспоненциальной кривой (рис. 3). Полученные во Фремингамском исследовании и в MRFIT данные позволили определить границы нормы уровня ХС в плазме крови.
Рис. 3. Связь между уровнем XC плазмы крови и заболеваемостью ИБС.
Липидная теория атерогенеза была подтверждена и рядом клинических исследований, проведенных у больных с достаточно редко встречающимися семейными вариантами гиперхолестеринемии. Так, была выявлена высокая заболеваемость ИБС у больных с гетерозиготным вариантом семейной гиперхолестеринемии, при котором уровень XC плазмы крови примерно в два раза превышает границу нормы (5,2 ммоль/л). И наконец было доказано, что снижение уровня XC с помощью как традиционных (никотиновая кислота, холестирамин), так и новых гиполипидемических препаратов (ловастатин, симвастатин, правастатин) приводит к улучшению прогноза у больных ИБС.
Важное теоретическое и практическое значение имеет вопрос о потенциальном риске, связанном с низким уровнем XC плазмы крови. Согласно данным некоторых эпидемиологических исследований, лица с уровнем общего XC крови менее 160 мг/дл (4,1 ммоль/л) характеризуются более высокими показателями смертности, чем обследуемые с «нормальными» значениями XC. По результатам ранних исследований по вторичной профилактике ИБС терапия клофибратом, гемфиброзилом, холестирамином и никотиновой кислотой приводит к снижению коронарной смертности, но сопровождается увеличением смертности от других причин. В связи с этими обстоятельствами возникли сомнения в безопасности холестеринпонижающей терапии.
Однако дальнейшее изучение этой проблемы показало беспочвенность подобных опасений. Так, у взрослого населения Шанхая в связи с низким потреблением продуктов животного происхождения уровень общего ХС в среднем составляет 162 мг/дл (4,2 ммоль/л) и при этом не наблюдается негативных тенденций в отношении уменьшения продолжительности жизни. Весьма показательны данные, полученные у больных с генетическими аномалиями, характеризующимися низким уровнем ХС крови: абеталипопротеидемией и гипобеталипопротеидемией. Они представляют собой аутосомно-рецессивные заболевания с резким уменьшением или отсутствием апо-В-содержащих классов ЛП (главным образом ЛПНП) и крайне низким уровнем ХС крови (20-45 мг/дл). Абеталипопротеидемия и гипобеталипопротеидемия проявляются периферической нейропатией и синдромом малабсорбции жиров. Однако у подобных больных не выявлено тенденции к увеличению частоты онкологических заболеваний и уменьшению продолжительности жизни.
Повторный детальный анализ результатов тех эпидемиологических исследований, в которых была отмечена связь между низким уровнем ХС и высокими показателями смертности, показал ошибочность первоначальных заключений. Так, в известном исследовании, проведенном в Гонолулу (1981 г.), оказалось, что низкий уровень ХС имел место в основном у больных с тяжелыми сопутствующими заболеваниями (циррозом печени, алкоголизмом) и у перенесших гастрэктомию и колонэктомию по поводу злокачественных новообразований.
Выводы в отношении увеличения некоронарной смертности при терапии фибратами и некоторыми другими гиполипидемическими препаратами в исследованиях 60-70 гг. при повторном анализе полученных данных также не подтвердились. Никаких неблагоприятных тенденций не было отмечено в исследованиях с длительной терапией статинами, проведенных в 80-90 гг. с применением современных методов анализа и интерпретации данных.
Патогенез атеросклероза
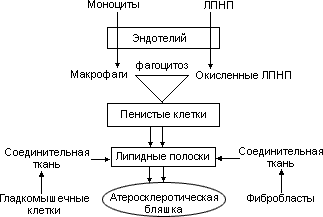
Становится очевидным, что атеросклероз представляет собой процесс, для которого характерны фундаментальные закономерности, свойственные любому воспалению: воздействие повреждающего фактора (окисленных ЛПНП), клеточная инфильтрация, фагоцитоз и формирование соединительной ткани.
Это сходство еще более усилится, если принять во внимание, что в клеточном инфильтрате на любых этапах формирования атеросклеротической бляшки присутствуют Т-лимфоциты, что свидетельствует о роли иммунных, а возможно, и аутоиммунных механизмов. Не исключено, что антигенами, на которые реагируют Т-лимфоциты, являются окисленные ЛПНП.
Миграция из медии в интиму ГМК и фибробластов с их последующей пролиферацией под влиянием стимуляторов (факторов роста), синтезируемых макрофагами, является облигатным этапом атерогенеза. Роль фибробластов очевидна и заключается в синтезе соединительно-тканного матрикса бляшки. Аналогичную роль играют и ГМК. Они способны к синтезу и секреции некоторых форм коллагена, эластических волокон и протеогликанов. Эту функцию выполняют ГМК так называемого синтетического (а не контрактильного) фенотипа, для которых характерны небольшое количество миофиламентов, гипертрофия аппарата Гольджи и эндоплазматического ретикулума. Помимо синтеза соединительной ткани ГМК способны захватывать ЛПНП и, как и макрофаги, трансформироваться в пенистые клетки. Основные этапы атерогенеза представлены на схеме 3.
Схема 3. Патогенез атеросклероза
На ранних стадиях атеросклероз представлен так называемыми липидными полосками, которые содержат пенистые клетки, богатые ХС и его эфирами. В последующем вокруг зоны накопления липидов развивается соединительная ткань и происходит формирование фиброзной атеросклеротической бляшки. Этот процесс обычно занимает несколько десятилетий. У лиц пожилого возраста фиброзные атеросклеротические изменения сосудистой стенки рассматриваются как закономерное, хотя и отнюдь не облигатное явление. В тех случаях, когда клинические проявления этого процесса возникают в возрасте до 60 лет, говорят о преждевременном или раннем атеросклерозе.
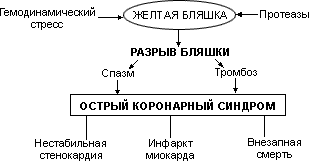
Согласно принятой в настоящее время концепции, клиническое и прогностическое значение коронарного атеросклероза определяется стадией развития и морфологическими особенностями атеросклеротических бляшек. На относительно ранних этапах формирования они содержат большое количество липидов и имеют тонкую соединительно-тканную капсулу. Это так называемые ранимые, или желтые, бляшки, которые занимают лишь небольшую часть окружности сосуда, то есть являются эксцентрическими. Благодаря своей эластичности и небольшим размерам они обычно не вызывают гемодинамически значимого сужения КА и нередко не выявляются при коронароангиографии. На периферии желтых бляшек расположены Т-лимфоциты, секретирующие гамма-интерферон, который ингибирует синтез коллагена ГМК и тем самым препятствует укреплению фиброзной капсулы бляшки. Тонкая соединительнотканная оболочка желтых бляшек может быть повреждена как в связи с воздействием гемодинамических факторов (перепады давления в сосуде, компрессия и растяжение стенки), так и в результате того, что содержащиеся вблизи оболочки макрофаги и тучные клетки вырабатывают протеиназы (коллагеназу, желатиназу, стромелизин), которые способны разрушить защитный интерстициальный матрикс. Эрозия или разрыв соединительно-тканной капсулы желтых бляшек происходят у края бляшки возле интактного сегмента КА.
На поздних стадиях развития фиброзные бляшки представляют собой плотные ригидные образования, имеющие прочную сбединительно-тканную капсулу и содержащие относительно мало липидов и много фиброзной ткани. В отличие от ранимых желтых бляшек, сквозь капсулу которых просвечивают липиды, их называют белыми. Такие бляшки обычно расположены концентрически (по всей окружности сосуда), вызывают гемодинамически значимое (на 75% и более) сужение КА и, таким образом, являются морфологическим субстратом синдрома стабильной стенокардии напряжения.
Возможность разрыва плотной фиброзной капсулы белой бляшки не исключена, однако значительно менее вероятна, чем желтой бляшки. Даже у больных, имеющих стенозирующее поражение нескольких КА, риск возникновения осложнений (инфаркта миокарда, нестабильной стенокардии) связан в основном не с эволюцией фиброзных бляшек, а с возможностью разрыва находящейся на более ранней стадии развития желтой бляшки, которая может не выявляться при коронарографическом исследовании и не вызывать нарушений коронарного кровотока.
Схема 4. Осложнения коронарного атеросклероза
В связи с тем значением, которое в настоящее время придают ранимым (желтым) бляшкам в генезе острого коронарного синдрома, предупреждение их образования рассматривается как основная цель гиполипидемической терапии при первичной и особенно при вторичной профилактике ИБС. В некоторых исследованиях показано, что терапия статинами способна стабилизировать атеросклеротическую бляшку, то есть укрепить ее капсулу и уменьшить вероятность разрыва.
Классификация гиперлипопротеидемий
В зависимости от увеличения в плазме крови содержания ЛП того или иного класса традиционно выделяют 6 основных типов ГЛП в соответствии с классификацией Фредрикксена, принятой ВОЗ (табл. 2).
Таблица 2. Классификация гиперлипопротеидемий (ВОЗ)