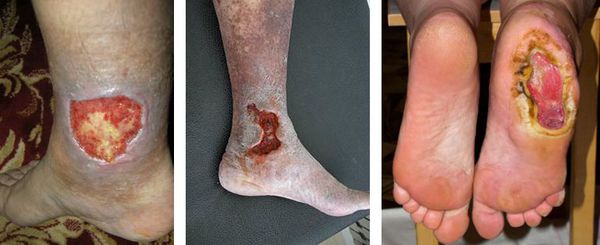
код по мкб 10 трофическая язва правой стопы
Трофическая язва голени, стопы
Трофическая язва не является самостоятельным заболеванием. Она возникает как осложнение при таких заболеваниях, как хроническая артериальная недостаточность (атеросклероз, облитерирующий тромбангиит, неспецифический аортоартериит), сахарный диабет, хроническая венозная недостаточность (варикозная болезнь, посттромбофлебитическая болезнь), периферические полиневропатии конечностей и др. Язвы могут располагаться в различных частях тела. Например, трофические язвы при сахарном диабете развиваются преимущественно на коже стоп. Трофические язвы голени в большинстве случаев возникает на фоне хронической венозной недостаточности.
Причины
Нарушение кровоснабжения участка кожи ведет к развитию расстройств микроциркуляции, недостатку кислорода и питательных веществе и грубым метаболическим нарушениям в тканях. Пораженный участок кожи некротизируется, становится чувствительным к любым травмирующим агентам и присоединению инфекции.
Симптомы трофической язвы
Вначале кожа передне-внутренней поверхности нижней трети голени истончается, становится сухой, напряженной, зеркально-блестящей. На ней появляются характерные пигментные пятна, затем, возникает небольшая язва, которая постепенно увеличивается. Края ее уплотняются, дно покрывается грязным налетом, кровоточит. В дальнейшем любая, даже минимальная травма приводит к расширению язвенного дефекта и присоединению инфекции. Главной жалобой является боль. Наличие дефекта кожных покровов мешает больному правильно подобрать обувь и одежду, соблюдать личную гигиену.
Диагностика
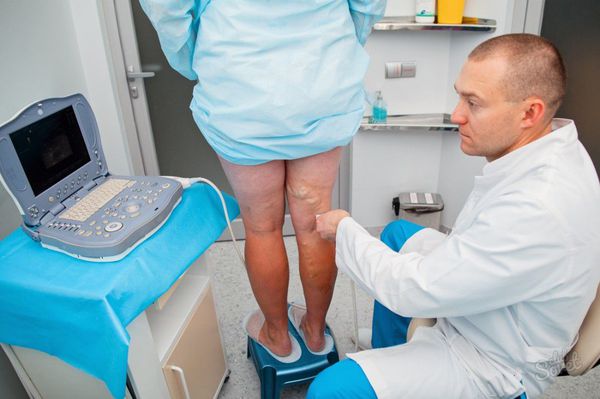
При обнаружении трофической язвы основной задачей врача является установить причину заболевания. Для этого проводят ультразвуковую доплерографию сосудов нижних конечностей, рентгеноконтрастную флебографию, чрезкожное измерение уровня кислорода и другие исследования кровотока нижних конечностей.
Лечение трофической язвы
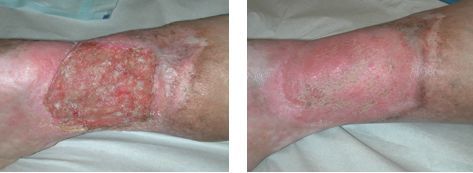
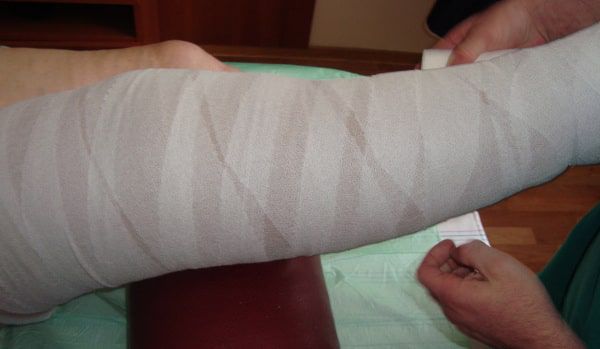
Для венозной трофической язвы характерно длительное рецидивирующее течение. В отсутствие адекватной терапии основного заболевания и при сохранении венозного застоя в тканях голени язва возникает вновь и вновь. Поэтому оптимальная тактика лечения включает закрытие трофической язвы с помощью консервативных мероприятий с последующим выполнением хирургического вмешательства на венозной системе. В зависимости от состояния больного лечение может проводиться в стационаре, на дому или в амбулаторных условиях. Местное лечение включает ежедневный туалет язвенной поверхности с помощью салфеток или губок с антисептическими растворами, наложение повязки с заживляющей мазью и ношение эластического бандажа (повязка из эластического бинта). При заживлении язвы следует надежно защищать рубец от возможной травматизации.
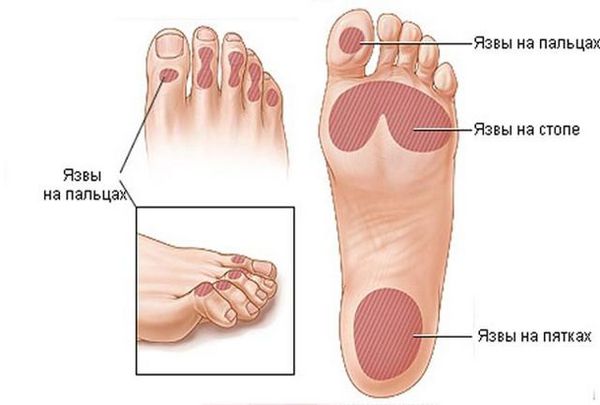
Трофические язвы стопы
Трофическая язва стопы развивается на фоне различных заболеваний: сахарного диабета, эссенциальной тромбоцитопении, облитерирующих заболеваний нижних конечностей, варикозной болезни. В МКБ 10 трофическая язва стопы имеет код L97 (язва нижней конечности, не классифицированная в других рубриках). Флебологи Юсуповской больницы применяют мультидисциплинарный подход к лечению трофических язв нижних конечностей.
В лечебном процессе принимают участие эндокринологи, сосудистые хирурги, ревматологи. Трофические язвы стопы, развившиеся на фоне диабетической ангиопатии, заживают после коррекции уровня глюкозы в крови. Обратное развитие артериальных язв происходит после восстановления кровотока по артериям нижней конечности. Хороший эффект лечения венозных трофических язв наблюдается после малоинвазивных оперативных вмешательств, которые виртуозно выполняют флебологи Юсуповской больницы.
Развитие трофической язвы стопы
Трофические язвы стопы развиваются у больных с сахарным диабетом, который осложнён тяжёлой нейропатией, сопровождающейся полной или частичной потерей чувствительности со стороны нижних конечностей. Они локализуются в основном на подошве и напоминают натоптыши. Вследствие нарушения чувствительности пациенты не обращают на них внимание длительное время, и обращаются к врачам, когда присоединяется инфекция, дефект достигает сухожилий и костей. Некротические изменения тканей при идиопатическом тромбоцитозе обусловлены тромбозом мелких артерий. Они проявляются клинически гангреной конечных фрагментов пальцев или ограниченными по размеру некротическими язвами.
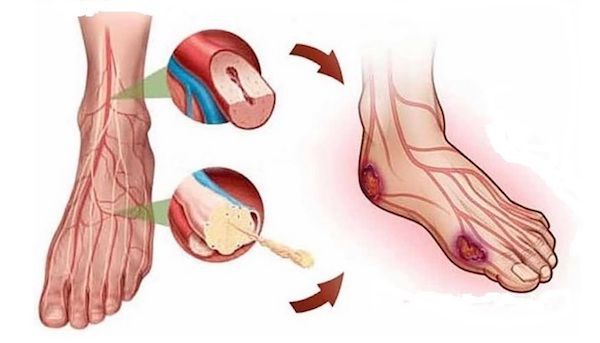
Формирование артериальных язв стопы происходит в результате развивающейся тяжёлой ишемии ткани конечности, особенно в дистальных её отделах на стопе. Основной причиной поражения магистральных артерий является облитерирующий атеросклероз. Трофические язвы на стопе развиваются при резком снижении перфузионного давления (показателя, который характеризует уровень кровоснабжения) в артериальном русле до 40–30 мм рт.ст. Другой возможной причиной появления очагов тяжёлой локальной ишемии являются эмболии с участков артерий, на которых атероматозно изменена внутренняя оболочка или расположены кальцинированные бляшки.
Причинами возникновения трофических язв часто являются нарушения венозного кровообращения, которые возникают при варикозной и посттромбофлебитической болезни. В результате недостаточности клапанов подкожных, прободающих и глубоких вен нарушается отток крови из конечностей, формируется хроническая венозная гипертензия (повышение венозного давления). В последующем происходит цепь патологических реакций, которые приводят к трофическим изменениям и трофической язве.
Симптомы трофических язв стопы
Диабетическая язва стопы характеризуется наличием безболезненного участка дефекта кожи на подошве стопы. При исследовании поверхностной чувствительности у пациента на стопе рядом с участками с отсутствующей чувствительностью определяются зоны, в которых чувствительность полностью сохранена. При присоединении инфекции быстро развивается влажная гангрена.
Трофические язвы при эссенциальной тромбоцитопении локализуются на тыле стопы. Они покрываются гнойно-некротическими массами. На дне раны могут быть омертвевшие сухожилия.
Артериальные трофические язвы стопы развиваются на фоне клинической картины облитерирующих заболеваний артерий нижних конечностей:
При неадекватной терапии появляются сначала ночные, а затем и постоянные боли в ногах, язвенно-некротические изменения на пальцах или в межпальцевых промежутках, на тыле стопы, пятке. Появление язвы провоцирует травматический фактор:
Формирование венозной трофической язвы происходит в несколько этапов. Сначала на стопе формируется участок повышенной пигментации. Спустя некоторое время в центре пигментированного участка появляется уплотнённый участок кожи. Он приобретает белесоватый, лаковый вид, напоминает натёк парафина. В дальнейшем минимальная травма приводит к возникновению язвенного дефекта. Он при своевременно начатом лечении довольно быстро закрывается. В противном случае площадь и глубина трофической язвы прогрессивно увеличиваются, вокруг ней воспаляются мягкие ткани – развивается острый индуративный целлюлит.
Как лечить трофическую язву стопы
Лечение диабетической трофической язвы стопы проводится на фоне адекватной коррекции повышенного уровня глюкозы в крови. Хирурги выполняют следующие операции:
Флебологи Юсуповской больницы индивидуально выбирают лечебные мероприятия в зависимости от особенностей изменений тканей в различные фазы раневого процесса. Довольно часто не представляется возможным одномоментное удаление всех некротических тканей в ране посредством только механической некрэктомии. В таких случаях врачи отделения проводят длительное лечение с использованием медикаментозной некрэктомии ферментными препаратами. Для стимуляции репаративных процессов в ране и борьбы с патогенной микрофлорой применяют различные лекарственные средства, в том числе 0,25% раствора уресултана, левомеколь.
Для коррекции реологических и микроциркуляторных нарушений пациентам назначают препараты сосудистого действия (курантил, трентал, реополиглюкин), антикоагулянты (гепарин) под контролем свёртывающей системы крови. Для терапии диабетической нейропатии используют берлитион.
Лечение трофических язв на стопе у пациентов, страдающих эссенциальной тромбоцитопенией, заключается в сосудорасширяющей, дезагрегантной, венотонической, антибактериальной, симптоматической терапии. Проводят перевязки с растворами антисептиков, повторные хирургические обработки ран под внутривенным наркозом. После этапных хирургических обработок в трофической язве формируются гранулирующие раневые поверхности. Хирурги выполняют повторную хирургическую обработку с удалением всех нежизнеспособных мягких тканей, краевой резекцией поражённых участков большеберцовой кости, резекцию ахиллова сухожилия. После этого проводят лечение мазями, стимулирующими эпителизацию раневого дефекта.
Лечение артериальных трофических язв требует комплексного подхода. Грубые нарушения регионарного кровоснабжения тканей и хроническое инфицирование трофической язвы снижают эффективность раздельного применения разнообразных методик консервативного и хирургического лечения трофических язв ишемического генеза. Сосудистые хирурги Юсуповской больницы для сокращения общих сроков лечения больных с ишемическими язвами конечностей применяют одновременно несколько методик:
Флебологи Юсуповской больницы проводят поэтапную терапию трофических язв стопы венозной природы. Первоочередные мероприятия направлены на закрытие трофической язвы. Последующий комплекс мер направлен на профилактику рецидива и стабилизацию патологического процесса. Лечебную программу подбирают индивидуально каждому пациенту в зависимости от стадии язвенного процесса.
Фаза экссудации трофической язвы стопы характеризуется обильным раневым отделяемым, выраженной воспалительной реакцией мягких тканей вокруг патологического очага и частой бактериальной обсемененностью язвы. В этих условиях врачи проводят санацию трофической язвы от патогенной микрофлоры и некротических тканей, а также мероприятия, направленные на подавление системного и местного воспаления.
Всем пациентам на две недели рекомендуют полупостельный режим в условиях отделения флебологи. Назначают антибиотики широкого спектра действия фторхинолонового (офлоксацин, ципрофлоксацин, ломефлоксацин) или цефалоспоринового ряда (второго и третьего поколений). Учитывая частые ассоциации патогенных микроорганизмов с бактероидной и грибковой флорой, антибактериальную терапию усиливают, включив в неё противогрибковые препараты (итраконазол, флуконазол) и производные нитроимидазола (тинидазол, метронидазол). После заживления язвы назначают эластическую компрессию. Пациенту ежедневно меняют многослойный бандаж из бинтов короткой и средней растяжимости. Флебологи назначают нестероидные противовоспалительные препараты (кетопрофен, диклофенак), внутривенные инфузии антиагрегантов (реополиглюкин с пентоксифиллином), проводят десенсибилизирующую терапию (Н1-гистаминовыми блокаторами).
Местное лечение заключается в следующих процедурах:
Пациентам выполняют гемосорбцию и плазмаферез. Систематическую терапию проводят поливалентными флеботоническими препаратами, антиоксидантами (токоферолом), депротеинизированными дериватами крови телят (актовегином, солкосерилом). Их в народе называют «стоп язва». Для лечения трофических язв применяют ультрафиолетовое или лазерное облучение аутокрови. По показаниям после закрытия трофической язвы стопы производят минивенэктомию в сочетании с эндоскопическим рассечением и перевязкой прободающих вен.
В случае открытых трофических язв применяют в качестве вспомогательного метода склеротерапию. Основными показаниями к ней являются устойчивость язвы к проводимой терапии и профузные аррозивные кровотечения из неё. Обязательно проводят облитерацию основных венозных сосудов, которые подходят к язве, а также недостаточных прободающих вен. Помогает обеспечить точность процедуры дуплексное сканирование. Длительное воздействие препарата на внутреннюю оболочку вены обеспечивают высококонцентрированные растворы склеропрепаратов с плотностью, которая превышает плотность крови (производное тетрадецилсульфата натрия – фибровейна). Для того чтобы пройти эффективный курс лечения трофической язвы стопы, звоните по телефону Юсуповской больницы и записывайтесь на приём к флебологу.
Что такое трофическая язва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 16 лет.
Определение болезни. Причины заболевания
Трофические язвы на ногах:
Причины развития трофических язв:
Почему трофические язвы чаще появляются на ногах
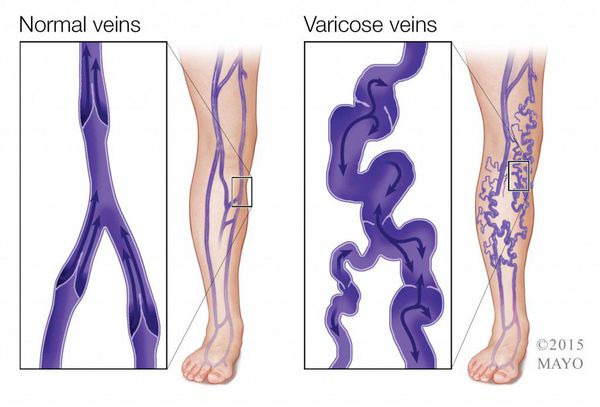
Основная причина возникновения трофических язв — это варикозная болезнь, именно застой крови в ногах приводит к образованию язвы.
Симптомы трофической язвы
К первым симптомам трофической язвы можно отнести синюшность кожи, зуд и жжение, которые усиливаются со временем. Также для болезни характерен отёк мягких тканей, нарастающий к вечеру. Эти изменения происходят на фоне варикозной болезни, поэтому могут возникать тяжесть в ногах, ночные судороги, увеличение и расширение ретикулярных вен.
Трофическая язва при сахарном диабете является следствием диабетической микроангиопатии (поражения мелких сосудов) и нейропатии (поражения артериол и нервов). Особенностью язв на фоне синдрома диабетической стопы является отсутствие боли из-за гибели нервных окончаний. Такие язвы более глубокие и обширные, чем при поражении крупных артерий, и чаще всего формируются в зоне больших пальцев стоп, нередко на месте натоптышей.
Патогенез трофической язвы
Патогенетические механизмы трофических язв имеют стадийный характер: происходит постепенное увеличение размеров зоны поражения с дальнейшим развитием осложнений. Первоначально на мягкие ткани воздействуют инициирующие факторы и запускают весь патологический процесс.
Например, при хронической венозной недостаточности развитие язв провоцирует формирование повышенного давления крови в венозной системе нижних конечностей. Это сопровождается лейкоцитарной инфильтрацией кожи и подкожной клетчатки, их отеком, и далее, нарушением микроциркуляции.
Основным пусковым фактором появления трофических язв нижних конечностей при заболеваниях артерий является атеросклероз, который провоцирует образование внутрипросветных сосудистых бляшек. Резкое уменьшение кровоснабжение из-за суженного просвета артерии приводит к нарушению капиллярного движения крови и гипоксии (кислородному голоданию).
Общим результатом всех инициирующих факторов служит повреждение мягких тканей с постепенным их некрозом. Некроз прогрессирует на фоне замедленного заживления тканей вокруг очага язвы — из-за недостаточности поступления питательных веществ и кислорода. Образовавшийся дефект мягких тканей и есть трофическая язва. Через поврежденную поверхность тела идет потеря плазмы и белков, отмечаются расстройства местного метаболизма, а прогрессирование основного заболевания приводит к увеличению площади и глубины язвы.
Классификация и стадии развития трофической язвы
Классификация трофических язв тесно связана с классификациями основных заболеваний, служащих пусковыми факторами их развития.
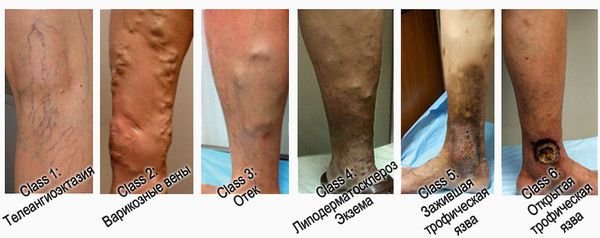
При венозных трофических язвах применяется современная классификация хронических заболеваний вен (ХЗВ) – СЕАР (ранжирование заболевания согласно клиническим, этиологическим, анатомическим и патогенетическим особенностям). Она состоит из 2 частей: непосредственно классификации ХЗВ и шкалы оценки тяжести заболевания. Для классификации язвы имеет значение ее клиническая градация (первая буква названия «С» — clinical). Всего существуют 7 классов:
Шкально-балльная оценка клинической тяжести VCSS включает в себя описание:
Классификация язв по Вагнеру включает пять степеней:
Осложнения трофической язвы
Распространение некроза делает поражение более уязвимым для инфекций. Почти на всех трофических язвах при бактериологическом исследовании обнаруживается сапрофитная, условно-патогенная и патогенная флора. Нередко наблюдаются весьма разнообразные микробиологические сочетания, включающие бактериально-грибковые ассоциации. К самым распространенным инфекционным осложнениям относят:
Диагностика трофической язвы
Одновременно с ультразвуковым ангиосканированием целесообразно определять лодыжечно-плечевой индекс систолического давления (отношение кровяного давления в нижней части ноги или лодыжке, к кровяному давлению в руке).
Лечение трофической язвы
Как вылечить трофическую язву
Воздействие на основное заболевание включает в себя:
Хирургическое лечение
Консервативное лечение
Физиотерапия
При лечении трофической язвы могут применяться физиотерапевтические процедуры, которые дополняют основное лечение. Однако доказать их эффективность крайне затруднительно.
Лечение трофической язвы народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Эти средства могут замедлить процесс заживления и вызвать аллергические реакции.
Лечение диабетической язвы
Прогноз. Профилактика
Сложнее дела обстоят с язвами артериальной этиологии. Как правило их наличие свидетельствует о далеко зашедшем поражении сосудов и их сильной закупорке. Распространённый атеросклероз артерий нижних конечностей с вовлечением артерий голени может стать противопоказанием к хирургическому вмешательству. В подобных случаях назначается консервативная терапия, а при дальнейшем обострении заболевания может потребоваться ампутация.
Профилактика трофических язв
Профилактика рецидивов трофических язв при сахарном диабете — это комплексный подход: организация постоянного врачебного наблюдения, обучение пациентов правилам ухода за стопами, применение специальной ортопедической обуви и специализированные процедуры по уходу за ногами (лечебный педикюр), которые выполняет подиатр.
Синдром диабетической стопы
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «18» апреля 2019 года
Протокол №62
Синдром диабетической стопы объединяет патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы, представляющие непосредственную угрозу развития язвенно-некротических поражений и гангрены стопы.
Вводная часть
Название протокола: Синдром диабетической стопы
Код(ы)МКБ-10
| Код | Название |
| I70.2 | Атеросклероз артерий конечностей |
| I77.8 | Другие уточненные изменения артерий и артериол |
| I79.2 | Периферическая ангиопатия при болезнях, классифицированных в других рубриках |
| G63.2 | Диабетическая полинейропатия |
| G99.0 | Вегетативная невропатия при эндокринных и метаболических болезнях |
Дата разработки протокола: 2018 г.
Сокращения, используемые в протоколе:
| ДН | Диабетическая нейропатия |
| ДОАП | Диабетическая остеоартропатия |
| ДР | Диабетическая ретинопатия |
| ДНф | Диабетическая нефропатия |
| КИНК | Критическая ишемия нижних конечностей |
| ЛПИ | Лодыжечно-плечевой индекс |
| МСКТ | Мультиспиральная компьюторная томография |
| МРТ | Магнитнорезонансная томография |
| СД | Сахарный диабет |
| СДС | Синдром диабетической стопы |
| УД | Уровень доказательности |
| УЗДС | Ультразвуковое дуплексное сканирование |
| ХБП | Хроническая болезнь почек |
| HbA1c | Гликированный гемоглобин А1с |
| MRSA | Methicillin-resistant Staphylococcus aureus |
| MSSA | Methicillin-sensitive Staphylococcus aureus |
| NPWT | Лечение ран отрицательным давлением |
| ТсрО2 | Транскутанное определение напряжения кислорода |
Категория пациентов: взрослые.
Шкала уровня доказательности и рекомендаций:
Уровни доказательности:
| Уровень | Источник доказательств |
| 1 | Проспективные рандомизированные контролируемые исследования. Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных. Крупные мета-анализы. Как минимум, одно хорошо организованное рандомизированное контролируемое исследование. Репрезентативная выборка пациентов |
| 2 | Проспективные с рандомизацией или без исследования с ограниченным количеством данных. Несколько исследований с небольшим количеством пациентов. Хорошо организованное проспективное исследование когорты. Мета-анализы ограничены но проведены на хорошем уровне. Результаты непрезентативны в отношении целевой популяции. Хорошо организованные исследования «случай-контроль» |
| 3 | Нерандомизированные контролируемые исследования. Исследования с недостаточным контролем. Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками. Ретроспективные или наблюдательные исследования. Серия клинических наблюдений. Противоречивые данные, не позволяющие сформировать окончательную рекомендацию |
| 4 | Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные |
| Уровень | Описание | Расшифровка |
| A | Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация 1 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией |
| B | Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация 2 уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений |
| C | Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация 3 уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) | Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии. Рекомендовано при отказе, противопоказании или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов |
| D | Отсутствие убедительных публикаций 1, 2 или 3 уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации 1, 2 или 3 уровня доказательности, показывающие значительное превосходство риска над пользой | Не рекомендовано |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация СДС [1]:
Таблица 1. Классификация по Вагнеру:
| Степень | Проявления |
| 0 | Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии |
| 1 | Поверхностный язвенный дефект без признаков инфицирования |
| 2 | Глубокая язва, обычно инфицированная, но без вовлечения костной ткани |
| 3 | Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита |
| 4 | Ограниченная гангрена (пальца или стопы) |
| 5 | Гангрена всей стопы |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Жалобы: пациенты с СДС предъявляют жалобы на парестезии, онемение, жгучие и колющие боли, нарушения ходьбы, наличие длительно незаживающего раневого дефекта (иногда множественных дефектов) на стопе (возможно на обеих стопах). Длительность существования ран может колебаться от нескольких недель до 2-6 лет. Наличие и выраженность болевого синдрома зависит от состояния периферической чувствительности (возможна гипералгезия или снижение чувствительности, вплоть до полной анестезии, вследствие диабетической сенсорной нейропатии), уровня локальной ишемии и тяжести присоединившейся инфекции.
NB! У каждого пациента с сахарным диабетом необходимо целенаправленно собрать жалобы и анамнез для выявления периферической сенсорно-моторной нейропатии, макроангиопатии, остеоартропатии нижних конечностей.
Анамнез: при сборе анамнеза необходимо обратить внимание на длительность течения СД, наличие других сосудистых осложнений этого заболевания, факторы риска развития СДС (таблица 2).
Таблица 2. Диагностика форм СДС по анамнестическим данным
| Нейропатическая форма | Ишемическая форма |
| длительное течение диабета | артериальная гипертония |
| алиментарная недостаточность | гиперлипидемия |
| злоупотребление алкоголем | курение |
| ранее в анамнезе: трофические язвы стоп, ампутации пальцев или отделов стопы, деформации стоп, ногтевых пластинок | наличие в анамнезе ишемической болезни сердца, цереброваскулярной болезни |
NB! При сборе анамнеза обратить внимание на факты, влияющие на скорость заживления раневых дефектов: коморбидные состояния (онкологические заболевания, хроническая сердечная, дыхательная, почечная недостаточность) и терапия глюкокортикоидами и иммуносупрессантами.
Физикальное обследование: осмотр нижних конечностей
При осмотре стоп и голеней необходимо обратить внимание на состояние и цвет кожных покровов, пальпаторно определить их температуру, оценить состояние ногтевых пластин. Результаты осмотра могут помочь составить первое мнение о возможной клинической форме синдрома диабетической стопы (таблица 3).
Таблица 3. Диагностика форм СДС
| Нейропатическая форма | Ишемическая форма |
| стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах | стопа холодная, кожа бледная и/или цианотичная, атрофичная, часто трещины |
| наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные | «акральные некрозы», чаще с локализацией в концевых отделах (пальцы, пятка), болезненные |
| характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | деформация пальцев стопы носит неспецифичный характер, часто перемежающаяся хромота |
| тактильная и температурная чувствительность нарушены, рефлексы патологические | чувствительность без заметных изменений |
| сохранена пульсация на артериях стоп с обеих сторон | пульсация на артериях стоп снижена или отсутствует |
Инструментальные исследования
Оценка состояния периферического артериального кровотока
Основные:
Определение ЛПИ рекомендовано при обследовании больных СД старше 50 лет, так как снижение ЛПИ является независимым и четким фактором риска развития сердечно-сосудистых заболеваний и смертности. Его однократное определение не менее ценно и информативно, чем определение уровня липидов, холестерина, АД. Критерии оценки ЛПИ представлены в таблице 4.
Таблица 4. Оценка лодыжечно-плечевого индекса
| Оценка | Показатели ЛПИ |
| норма | 0.91-1.30 |
| незначительная обструкция | 0.70-0.90 |
| умеренный стеноз | 0.40-0.69 |
| выраженный стеноз (КИНК) | |
| склероз Мекенберга | >13 |
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| СДС нейропатическая форма | Патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы | Физикальное обследование (стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах, сохранена пульсация на артериях стоп с обеих сторон) | Кожа бледная или цианотичная, атрофична, часто трещины |
| Наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные) | Акральные некрозы, резко болезненные | ||
| характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | Деформация пальцев стопы носит неспецифичный характер | ||
| тактильная и температурная чувствительность нарушены, рефлексы патологические) | Перемежающаяся хромота | ||
| УЗДГ сосудов нижних конечностей (кровоток не нарушен, нет критической ишемии) | отсутствие окрашивания при исследовании в режиме цветного дуплексного картирования | ||
| СДС ишемическая форма | Патологические изменения периферической нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы | Физикальное обследование (стопа холодная, кожа бледная и/или цианотичная, атрофичная, часто трещины, пульсация на артериях стоп снижена или отсутствует) | стопа теплая, отечная, кожа сухая, участки гиперкератоза в областях избыточного нагрузочного давления на стопах, сохранена пульсация на артериях стоп с обеих сторон |
| «акральные некрозы», чаще с локализацией в концевых отделах (пальцы, пятка), болезненные | Наличие язвенных дефектов в зонах избыточного нагрузочного давления, безболезненные | ||
| деформация пальцев стопы носит неспецифичный характер, часто перемежающаяся хромота | характерна специфичная для диабета деформация голеностопных суставов стоп, пальцев | ||
| Определение чувствительности чувствительность без заметных изменений | тактильная и температурная чувствительность нарушены, рефлексы патологические | ||
| ультразвуковое дуплексное сканирование артерий, ангиография (отсутствие окрашивания при исследовании в режиме цветного дуплексного картирования) | кровоток не нарушен, нет критической ишемии |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Алпростадил (Alprostadil) |
| Амитриптилин (Amitriptyline) |
| Амоксициллин (Amoxicillin) |
| Аторвастатин (Atorvastatin) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Ванкомицин (Vancomycin) |
| Гепарин (Heparin) |
| Ибупрофен (Ibuprofen) |
| Клавулановая кислота (Clavulanic acid) |
| Клиндамицин (Clindamycin) |
| Клопидогрел (Clopidogrel) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метронидазол (Metronidazole) |
| Надропарин (Nadroparin) |
| Пиперациллин (Piperacillin) |
| Розувастатин (Rosuvastatin) |
| Симвастатин (Simvastatin) |
| Тазобактам (Tazobactam) |
| Трамадол (Tramadol) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
| Цилостазол (Cilostazol) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эноксапарин натрия (Enoxaparin sodium) |
| Эртапенем (Ertapenem) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Таблица 6. Основные этапы лечения СДС
* Важным условием при выборе антибактериального препарата является предварительная оценка азотовыделительной функции почек (по скорости клубочковой фильтрации, СКФ). При СКФ 2 необходимо дозу антибактериального препарата редуцировать!
Немедикаментозное лечение
| Стадия экссудации | Стадия грануляции | Стадия эпителизации |
| Альгинаты, нейтральные атравматичные повязки, Повязки с антисептиками (ионизированное серебро, повидон-йод) | Нейтральные атравматичные, атравматичные повязки с антисептиками (повидон-йод, ионизированное серебро), повязки на основе коллагена, губчатые/гидрополимерные | Нейтральные атравматичные повязки |
NB! Перед каждой сменой повязки рана должна быть промыта достаточным количеством (20-50 мл в зависимости от размера раны) стерильного физиологического раствора температурой 25-28 С° (УД – 2В).
NB! При наличии признаков ишемии – избегать применения мазевых повязок.
Принципы лечения в зависимости от форм СДС
Сахароснижающие препараты и инсулинотерапия (УД–А) [1,2] применяются с целью коррекции гипергликемии (согласно утвержденным клиническим протоколам «Сахарный диабет 1 типа» или «Сахарный диабет 2 типа»).
Таблица 6. Схема эмпирической антибактериальной терапии
| Степень тяжести | Вероятный возбудитель | Препарат | Дозировка | Длительность |
| Умеренная (применяются пероральные формы антибактериальных средств) | Staphylococcus aureus (MSSA); Streptococcus spp | Амоксициллин/клавулановая кислота |
При аллергии на β-лактамные антибиотики – Клиндамицин
250мг per os каждые 12 ч.
300мг per os каждые 8 ч.
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гиполипидемические препараты | Розувастатин | стартовая доза 5 мг или 10 мг 1 раз в сутки per os, в случае необходимости, доза может быть увеличена после 4 недель приема препарата. | A |
| Аторвастатин | стартовая доза 10 мг или 20 мг один раз в сутки. Пациенты, нуждающиеся в значительном снижении уровня ХС-ЛПНП (более 45 %), могут начинать лечение с дозы 40 мг один раз в сутки. | A | |
| Симвастатин | стартовая доза 20 мг один раз в сутки. Дозировка должна быть в зависимости от уровня ЛПНП и реакции пациента на проводимое лечение. Коррекция дозы проводится через 4 недели. | A | |
| Пенициллины в комбинации с ингибитором β-лактамаз | Амоксициллин/клавулановая кислота | 625 мг per os каждые 8 ч. | A |
| Цефалоспорины II поколения | Цефуроксим | 250мг per os каждые 12 ч. | A |
| Салициловая кислота и ее производные | Ацетилсалициловая кислота | 75-325 мг/сут per os | A |
| Ингибиторы агрегации тромбоцитов | Клопидогрел | 75 мг, 300 мг 1 раз в сутки перорально; | A |
| Цилостазол | 100 мг перорально, 2 раза в сутки, длительно | А | |
| НПВС | Ибупрофен | 400мг 1таб 2-3 раза в сутки; | А |
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Линкозамиды | Клиндамицин | 300мг per os каждые 8 ч. | А |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| Прочие опиоиды | Трамадол | 100мг в/в или в/м, максимальная суточная доза 400мг; | В |
| Антидепрессанты | Амитриптилин | 25 мг 1раз вечером. Дозу можно постепенно увеличить согласно эффекту терапии до максимум 100 мг вечером. | В |
Дальнейшее ведение
Профилактика СДС: необходимым условием профилактики СДС и рецидива язв стопы является обеспечение преемственности и мультидисциплинарного подхода в организации длительного наблюдения за данной категорией пациентов.
Важную роль играют процедуры профессионального подиатрического ухода, осуществляемые специально обученной медицинской сестрой в условиях кабинета диабетической стопы (УД – 2А).
Таблица 7. Категории риска развития СДС и их ведение
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента (алгоритм):
Немедикаментозное лечение: см. Амбулаторный уровень
Медикаментозное лечение
Сахароснижающие препараты и инсулинотерапия (УД–А) [1,2] применяются с целью коррекции гипергликемии (согласно одобренным клиническим протоколам «Сахарный диабет 1 типа» или «Сахарный диабет 2 типа»).
Таблица 8. Схема эмпирической антибактериальной терапии в стационаре
| Степень тяжести | Вероятный возбудитель | Препарат | Дозировка | Длительность |
| Средней степени тяжести (ступенчатая терапия или только парентеральная терапия) | MSSA; Streptococcus spp; Enterobacteriaceae; obligate anaerobes | Цефтриаксон |
Метронидазол (в комбинации с цефтриаксоном, цефтазидимом)
1-2г в/в или в/м каждые 12 ч.
500 мг в/в или per os каждые 12 ч.
500мг в/в каждые 12 ч.
spp;
Enterobacteriaceae;
Pseudomonas spp;
Ванкомицин
(при высоком риске MRSA)
При аллергии на β-лактамные антибиотики
Ципрофлоксацин +
Клиндамицин
1г в/в каждые 8 ч.
4,5г в/в каждые 6ч.
400мг в/в каждые 8ч.
300 мг каждые 8 ч.
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Гиполипидемические препараты | Розувастатин | стартовая доза 5 мг или 10 мг 1 раз в сутки per os, в случае необходимости, доза может быть увеличена после 4 недель приема препарата. | A |
| Аторвастатин | стартовая доза 10 мг или 20 мг один раз в сутки. Пациенты, нуждающиеся в значительном снижении уровня ХС-ЛПНП (более 45 %), могут начинать лечение с дозы 40 мг один раз в сутки. | A | |
| Симвастатин | стартовая доза 20 мг один раз в сутки. Дозировка должна быть в зависимости от уровня ЛПНП и реакции пациента на проводимое лечение. Коррекция дозы проводится через 4 недели. | A | |
| Цефалоспорины III поколения | Цефтриаксон | 1-2г в/в или в/м каждые 24 ч. | A |
| Цефтазидим | 1-2г в/в или в/м каждые 12 ч. | A | |
| Фторхинолоны | Левофлоксацин | 500 мг в/в или per os каждые 12 ч. | A |
| Нитроимидазолы | Метронидазол | 500мг в/в каждые 12 ч. | A |
| Карбапенемы | Эртапенем | 1г в/в каждые 24 ч. | A |
| Меропенем | 1г в/в каждые 8 ч. | A | |
| Пенициллины в комбинации с ингибитором β-лактамаз | Пиперациллин/тазобактам | 4,5г в/в каждые 6ч. | A |
| Гликопептиды | Ванкомицин | 1г в/в каждые 12 ч. | A |
| Салициловая кислота и ее производные | Ацетилсалициловая кислота | 75-325 мг/сут per os | A |
| Ингибиторы агрегации тромбоцитов | Клопидогрел | 75 мг, 300 мг 1 раз в сутки перорально; | A |
| Цилостазол | 100 мг перорально, 2 раза в сутки, длительно | А | |
| Антикоагулянты | Гепарин натрия | начальная доза гепарина составляет 5000 ЕД парентерально или подкожно под контролем АЧТВ | А |
| Эноксапарин натрия | рекомендуемая доза 4 000 МЕ (40 мг), вводится 1 раз в сутки путем подкожной инъекции | А | |
| Надропарин кальция | рекомендуемая доза 2850 анти-Xa МЕ в сутки (0.3 мл) вводится 1 раз в сутки путем подкожной инъекции | А | |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| НПВС | Ибупрофен | 400мг 1таб 2-3 раза в сутки; | А |
| Лекарственная группа | Лекарственные средства | Способ применения | Уровень доказательности |
| Фторхинолоны | Ципрофлоксацин | 400мг в/в каждые 8ч. | А |
| Линкозамиды | Клиндамицин | 300 мг каждые 8 ч. | А |
| Простагландины | Алпростадил | 20-60 мкг в/в 1-2 раза в сутки | В |
| Прочие опиоиды | Трамадол | 100мг в/в или в/м, максимальная суточная доза 400мг; | В |
| Антидепрессанты | Амитриптилин | 25 мг 1раз вечером. Дозу можно постепенно увеличить согласно эффекту терапии до максимум 100 мг вечером. | В |
NB! В периоперационном периоде необходимо проводить профилактику контрастиндуцированной нефропатии. Для этого накануне вмешательства и после его проведения пациентам группы риска (хроническая болезнь почек 2 ст. и выше) отменить метформин, петлевые диуретики и ввести 1000 мл. физиологического раствора внутривенно капельно (УД – 1В).
NB! При наличии гнойно-некротического очага его первичная санация должна быть выполнена до ангиохирургического вмешательства. При наличии критической ишемии конечности не проводить хирургическую обработку раны, т.к. это может привести к расширению зоны некроза.
Дальнейшее ведение: после проведения ангиохирургического вмешательства пациент переводится на амбулаторный уровень (смотрите п. 3.3)
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
Рецензенты:
Еспенбетова Майра Жаксимановна – доктор медицинских наук, профессор кафедры эндокринологии НАО «Медицинский университет Семей».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.