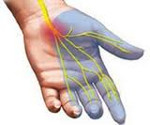
Полиневропатия это что за болезнь симптомы лечение
Полиневропатия это что за болезнь симптомы лечение
Полинейропатия
Периферическая нервная система передает информацию от головного и спинного мозга (центральной нервной системы) к остальным частям тела. Периферическая нейропатия может быть результатом травматических повреждений, инфекций, нарушения обмена веществ, наследственных причин и воздействия токсинов. Одной из наиболее распространенных причин полинейропатии является сахарный диабет.
Пациенты с периферической нейропатией обычно описывают боли, как ощущения покалывания или жжения. Во многих случаях, симптомы снижаются, если возникает компенсация основного заболевания.
Каждый нерв в периферической нервной системе имеет определенную функцию, так что симптомы зависят от типа нервов, которые оказались повреждены. Нервы подразделяются на:
Симптомы
Симптомы полинейропатии, могут включать:
Если задействованы вегетативные нервы, симптомы могут включать:
Причины
Ряд факторов может привести к развитию невропатии, в том числе:
Осложнения полинейропатии могут включать
Диагностика
Врача при диагностике полинейропатии, в первую очередь, могут интересовать ответы на следующие вопросы
Врач может назначить обследование
Лечение
Целью лечения полинейропатии является лечение основного заболевания и минимизация симптомов. Если лабораторные тесты и другие методы обследования указывают на отсутствие основного заболевания, врач может рекомендовать выжидательную тактику, для того чтобы увидеть, есть самостоятельное уменьшение симптомов нейропатии. Если есть воздействие токсинов или алкоголя, врач будет рекомендовать избегать этих веществ.
Медикаментозное лечение
Лекарства, используемые для облегчения болей при полинейропатии включают в себя:
Кроме медикаментозного лечения могут применяться и другие методы лечения.
Полинейропатия (ПНП)
При полинейропатии может происходить как изолированное поражение определенного типа нервных волокон, так и их сочетание, что приводит к появлению разнообразной клинической картины.
Важно как можно раньше уточнить причину полинейропатии, т.к. от этого зависит прогноз и тактика лечения.
В сложных диагностических случаях врач может рекомендовать проведение УЗИ периферических нервов, МРТ сплетений с контрастированием, диагностическую люмбальную пункцию, морфологическое исследование нерва (биопсия).
План обследования составляется индивидуально!
Важно помнить, что в каждом третьем случае после тщательного обследования уточнить причину полинейропатии не удается – в этом случае диагностируется идиопатическая полинейропатия.
Какие методы лечения разработаны при полинейропатии?
С позиций доказательной медицины не для всех полинейропатий разработано патогенетическое лечение.
Так, при диабетической полинейропатии, прежде всего, необходим тщательный контроль уровня глюкозы крови и соблюдение всех рекомендаций лечащего эндокринолога.
При токсической, например, алкогольной полинейропатии, лечение начинается с полного отказа от вредной привычки.
При обнаружении дефицитарной полинейропатии проводят витаминотерапию, а также устраняют причины, вызывающие развитие заболевания.
Патогенетическая терапия (т.е. терапия, направленная на коррекцию механизмов развития заболевания) является основной в лечении дизиммунных полинейропатии (синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полинейропатии, мультифокальная моторная нейропатия и др.). В зависимости от типа дизиммунной нейропатии, в индивидуальном порядке, учитывая все нюансы заболевания, подбирается оптимальный метод лечения или их сочетание. Разработаны следующие методы патогенетической терапии дизиммунных нейропатий: гормонотерапия (применение высоких доз глюкокортикостероидных препаратов), высокообъемный плазмаферез, высокодозная внутривенная иммунотерапия, а также применение цитостатиков и препаратов моноклональных антител.
Симптоматическая терапия используется для устранения неприятных чувствительных ощущений (онемения, жжения, жгучей боли) при полинейропатии. Рекомендованы местные анестетики, антиконвульсанты, антидепрессанты, опиоидные анальгетики, а также психотерапия.
Восстановительно-реабилитационные методы лечения (чрескожная электронейростимуляция, акупунктура, биологическая обратная связь, интервенционные методы, массаж, физиотерапия, баланстерапия, роботизированная терапия) занимает важное место в коррекции неврологических нарушений при полинейропатии.
Если у вас есть симптомы полинейропатии или вам поставлен диагноз «Полинейропатия», вы можете пройти комплексное обследование в центре заболеваний периферической нервной системы ФГБНУ НЦН, где вам помогут уточнить диагноз, выявить причины поражения периферических нервов и назначат терапию с позиций доказательной медицины.
Для ФГБНУ НЦН данное направление издавна является одним из приоритетных. Здесь было создано первое в стране отделение нейрореанимации, которое славилось уникальной методологией ухода за пациентами с тяжелыми формами полинейропатий, нуждающимися в длительной искусственной вентиляцией легких. Несколько десятилетий назад были проведены уникальные работы по диагностике и лечению отдельных форм нейропатий: наследственных, дифтерийной, дизиммунных и др. Здесь впервые в СССР был внедрён плазмаферез как метод лечения аутоиммунных заболеваний нервной системы. Накоплен уникальный отечественный опыт лечения и реабилитации больных с синдромом Гийена-Барре, тяжелыми формами ХВДП и нейропатий другого генеза.
В состав центра заболеваний периферической нервной системы входит 13 специалистов, из них 10 неврологов и 3 эндокринолога. Все неврологи владеют методиками ЭНМГ-исследования.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
ЗАПИСЬ НА ПРИЕМ И ЭНМГ/иЭМГ ПО МНОГОКАНАЛЬНОМУ ТЕЛЕФОНУ
+7 (495) 374-77-76
+7 (495) 374-55-83
Полинейропатия
Полинейропатия – это нарушение, связанное с множественным поражением периферических нервов. Оно может развиваться на фоне интоксикаций или соматических заболеваний и проявляется расстройствами чувствительных и двигательных функций, а также формированием трофических язв. Только своевременное полноценное лечение помогает обратить процесс вспять и восстановить нормальную работу нервных волокон.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Причины
Поражение периферических нервов может возникнуть на фоне следующих состояний:
Кроме того, выделяют наследственные формы заболевания, передающиеся от родственников, а также идиопатическую полинейропатию, причину которой не удается установить.
Полинейропатия делится на несколько видов в зависимости от типа пораженных волокон:
Значительные различия в симптоматике заметны лишь на начальных стадиях развития болезни. В дальнейшем в патологический процесс вовлекаются все нервные волокна, и проявления приобретают смешанный характер.
Существуют и другие виды классификации заболевания:
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.
Лечение полинейропатии конечностей
Лечение направлено на устранение основной причины поражения нервных волокон, восстановление их нормальной работы, а также устранение неприятной для пациента симптоматики.
Экспертное мнение врача
Заместитель главного врача, врач-невролог, иглорефлексотерапевт
В зависимости от причины заболевания может назначаться:
Для восстановления нервных волокон используются:
Симптоматическая терапия включает:
Большое значение в лечении полинейропатии имеет немедикаментозная терапия. Она включает:
Для полноценного лечения требуется длительное комплексное воздействие на пораженную область. Только если пациент досконально выполняет все назначения врача, удается добиться успеха, но даже в этом случае полноценное восстановление функций нервных волокон не гарантировано.
Осложнения
Если вовремя не обратиться к врачу и не устранить причину, повлекшую поражение нервных волокон, нейропатия будет неуклонно прогрессировать. Осложнения заболевания включают:
Избежать осложнений можно, если своевременно обратиться к врачу за помощью, а также соблюдать меры профилактики.
Профилактика
Полинейропатия – это состояние, которое реально предупредить задолго до появления первых симптомов. Для этого необходимо:
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
Преимущества нашей клиники
Полинейропатия – это опасное осложнение многих состояний и заболеваний. Не стоит надеяться, что симптомы ограничиваются простым покалыванием, со временем состояние будет ухудшаться. Не затягивайте с обращением к врачу, запишитесь на консультацию к неврологам клиники «Энергия здоровья».
Полинейропатия
Что такое полинейропатия?
Полинейропатия – это системная патология периферического отдела нервной системы, характеризующееся распространенным поражением периферических нервных волокон с развитием парезов, трофических и вегетососудистых нарушений, а также неправильным восприятием боли и температуры. Чаще всего симптомы присутствуют в дистальных отделах конечностей. Процесс характеризуется симметричностью и постепенным восходящим распространением, в который вовлекаются центральные структуры нервной системы.
Периферический нерв состоит из пучков нервных волокон, представленных аксонами нейронов и миелиновой оболочкой, на основании чего выделяют аксональный и демиелинизирующий тип полинейропатии. Первый характеризуется быстрым появлением атрофии мышц, постепенным развитием неврологической симптоматики и поражением дистальных отделов, а второй – ранним выпадением сухожильных рефлексов и вовлечением проксимального отдела. Также выделяют нейронопатии, обусловленные первичным повреждением периферических нейронов.
Симптомы полинейропатии
По характеру течения заболевание делится на острое, подострое, хроническое и рецидивирующее.
Клинические проявления в большей степени обусловлены типом поражаемых волокон, относительно которых выделяют следующие виды полинейропатий:
Тем не менее, выделяют типичные симптомы полинейропатии:
Нервы туловища преимущественно не вовлекаются, а также не наблюдается нарушение тазовых функций.
При инфекционной, токсической и механической полинейропатии могут наблюдаться вегетативные симптомы, проявляющиеся нарушением температуры тела, потоотделения, трофики, вазомоторной иннервации. Такие симптомы характеризуются выраженной стойкостью и длительным сохранением после устранения патогенетического фактора.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Причины полинейропатии
Этиология развития заболевания чрезвычайно разнообразна.
В зависимости от причины выделяют следующие типы заболевания:
Вегетативно-сенсорному типу нарушения подвержены музыканты, работники животноводства, строительные рабочие, рабочие предприятий легкой промышленности и машиностроительных предприятий. В данном случае предрасполагающим фактором являются постоянные статодинамические нагрузки на кисти и мышцы предплечий, хронические микротравмы, охлаждение и вибрация.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика полинейропатии
При обследовании устанавливается течение заболевания, его причина, тип пораженных волокон, дистальное или проксимальное поражение и степень тяжести.
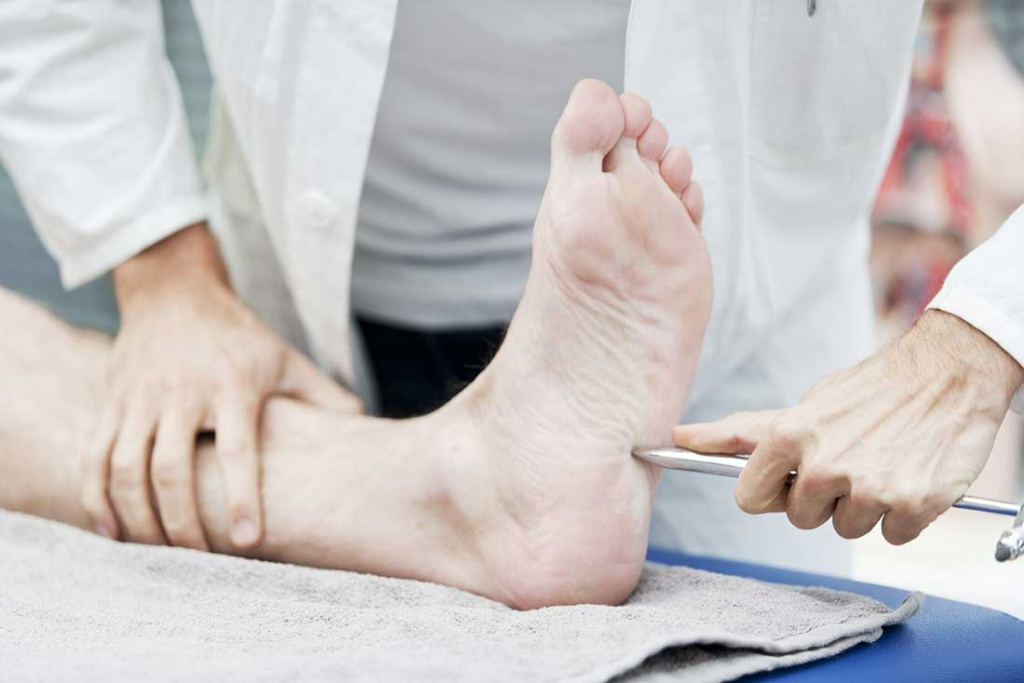
Электронейромиография является базовым методом диагностики при этом заболевании. Проводится регистрация биоэлектрической активности нервно-мышечной системы. Исследование применяется для оценки распространенности поражения.
Лечение полинейропатии
Лечение должно быть комплексным, этиологически и патологически обоснованным. Основополагающим принципом в успешном лечении является устранение или коррекция причинного фактора. Больным необходимо соблюдать режим дня и питания. Пациентам с вегетативной формой рекомендуется спать на высоких подушках, избегать резкого изменения положения тела, носить эластичные чулки.
Кроме того, существуют следующие составляющие комплексного лечения:
При синдроме Гийена-Барре применяется плазмаферез и внутривенная пульс-терапия иммуноглобулина G.
Для лечения полинейропатии большое значение имеют методы физиотерапии: УВЧ, УФ-облучение, электрофорез, грязелечение, электростимуляция мышц, дарсонвализация, парафиново-озокеритные аппликации, рефлексотерапия, бальнеотерапия, лечебная гимнастика и массаж. ЛФК эффективна даже при хроническом характере заболевания.
Врачи-неврологи высшей квалификации медицинского центра «СМ-Клиника» осуществляют диагностику и комплексное лечение всех видов полинейропатий. Для обследования используется современное оборудование, позволяющее правильно поставить диагноз и разработать тактику эффективного лечения, которое может проводиться амбулаторно или в условиях стационара.
Полиневропатия
Как распознать полиневропатию
Причины развития полиневропатии
Заболевание может развиваться в результате:
Этиология и патогенез
Независимо от того, какой этиологический фактор задействован в развитии заболевания, выделяют два типа развития заболевания. Среди них аксональные поражения и демиелинизация нервных волокон.
Для аксонального поражения характерно нарушение транспортной функции осевого цилиндра, которая осуществляется благодаря аксоплазматическому току, несущему биологические субстанции от мотонейронов к мышечным волокнам. Наиболее подвержены полиневропатии длинные аксоны, нарушенный транспорт по которым вызывает денервационные изменения в мышцах.
В результате демиелинизации нарушается сальтаторная передача нервного импульса, в результате чего замедляется скорость проведения нервного импульса. У пациента постепенно снижается тонус мышц и выпадают отдельные сухожильные рефлексы. Атрофии мышечных волокон не наблюдается.
Клиническая картина полиневропатии

Постепенно присоединяется снижение и выпадение сухожильных рефлексов. В первую очередь поражается ахилл.
Сенсорные нарушения носят дистальный характер по типу «перчаток» или «носков». На начальных стадиях пациенты могут отмечать парестезии, дизестезии или гиперестезии с последующим присоединением симптомов выпадения.
Проблемы проводимости в толстых миелинизированных волокнах выражаются нарушенной глубокой мышечной и вибрационной чувствительностью. Если задействованы тонкие волокна выпадает болевая и температурная чувствительность.
Вегетативные расстройства проявляются сухостью кожи, сниженным тонусом в сосудах.
Диагностика
Для постановки диагноза помимо жалоб пациента необходимо выяснить данные анамнеза, информацию о приеме лекарственных средств, профессиональных вредностях. В ходе беседы важно уточнить отношение к алкоголю или наличие сопутствующих патологий.
При осмотре оценивается состояние кожных покровов, слизистых, поверхностных вен, наличие отеков и трофических нарушений.
Врач определяет тонус мышц, сухожильные рефлексы, различные виды чувствительности.
Из дополнительных методов назначают:
Лечение
Терапия предусматривает исключение возможных токсических факторов, воздействие профессиональных вредностей, отказ от употребления алкоголем и лечение сопутствующих заболеваний.
При наследственных полиневропатиях специфического лечения не существует. Назначается лечебная физкультура и приём поддерживающих препаратов, среди которых выделяют витамины и нейротрофические средства.
Кроме того могут применять:
Хирургическое лечение назначается при контрактурах и деформации конечностей.
Воспалительная полиневропатия ( воспалительная полинейропатия )
Воспалительная полиневропатия — множественное поражение нервных стволов, субстратом которого выступает воспалительная реакция аутоиммунного генеза. Проявляется быстро или медленно прогрессирующими вялыми парезами с расстройством чувствительности, иногда с поражением черепных нервов, параличом дыхательной мускулатуры. Диагностика проводится с применением электрофизиологических исследований, анализа цереброспинальной жидкости, анализа крови и иммунологических исследований. Терапия патогенетическая (глюкокортикостероиды, иммуноглобулин G, плазмаферез, цитостатики) и симптоматическая (обезболивающие, антихолинэстеразные, липоевая кислота, физиотерапия).
МКБ-10
Общие сведения
Воспалительная полиневропатия — воспалительный процесс, затрагивающий сразу несколько периферических нервных стволов. Воспалительное поражение нервов имеет преимущественно аутоиммунный характер и зачастую сопровождается демиелинизацией — разрушением миелиновой оболочки нервов. Воспалительная полиневропатия включает несколько нозологий: острые и хронические воспалительные демиелинизирующие полиневропатии, сывороточную невропатию. Заболеваемость распространена среди детей и взрослых. Для воспалительных демиелинизирующих полиневропатий она составляет около 1,7 человек на 100 тыс. населения, хотя некоторые атипичные варианты встречаются гораздо реже — по некоторым данным до 2 случаев на 1 млн. населения. Распространенность сывороточной полинейропатии среди лиц, которым были введены гетерологичные сыворотки, находится на уровне 2-5%. Воспалительная полиневропатия любого типа является серьезным заболеванием с риском летального исхода или инвалидизации, поэтому поиск новых более эффективных методов ее терапии составляет одну из приоритетных задач современной неврологии и иммунологии.
Причины воспалительной полиневропатии
Этиопатогенез полиневропатий воспалительного характера до конца не ясен. Большинство исследователей склонны считать основным патогенетическим механизмом аутоиммунный процесс. В периневральных тканях наблюдаются воспалительные периваскулярные процессы, активация макрофагов, скопления мононуклеаров. В крови обнаруживаются антимиелиновые антитела, на периферических нервах выявляются комплемент и иммуноглобулины, отложения мембранолитических комплексов. Развивающееся аутоиммунное воспаление приводит к отслойке и деструкции миелина с уменьшением толщины нервного ствола почти в 2 раза. Результатом является нарушение проведения нервных импульсов, клинически выражающееся в двигательных и сенсорных расстройствах. Помимо демиелинизации в биоптатах пораженных периферических нервов морфологически определяются множественные воспалительные инфильтраты и расширение подоболочечного пространства.
Острая воспалительная демиелинизирующая полиневропатия (ОВДП)
Характеризуется острым дебютом на фоне субфебрилитета. На первый план выходят двигательные расстройства — вялый тетрапарез различной выраженности: мышечная слабость захватывает все конечности и сопровождается мышечной гипотонией и сухожильной гипорефлексией. У половины пациентов отмечается болевой синдром. С течением времени формируются гипотрофии денервированных мышц. Сфинктерные функции обычно не нарушены. Возможно поражение черепно-мозговых нервов (ЧМН), мимической мускулатуры. Нарушения чувствительности встречаются не во всех случаях. У 30% пациентов наблюдается парез дыхательных мышц с расстройством дыхательной функции, требующим ИВЛ.
Типичным примером острой воспалительной полиневропатии выступает синдром Гийена-Барре. К более редким формам относятся атипичные и симптоматические. Первые отличаются преобладанием избирательного поражения тех или иных видов нервных волокон, в соответствии с которым выделяют вегетативные, моторные, краниобульбарные, сенсорные, ОВДП. К атипичным формам относится также синдром Фишера, представляющий собой сочетание вялого тетрапареза, глазодвигательных расстройств (офтальмоплегии) и атаксии. Симптоматические варианты острой воспалительной полиневропатии могут возникать на фоне интоксикаций и инфекционных заболеваний (например, при дифтерии).
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП)
Имеет постепенное начало с симметричным развитием вялых парезов, сопровождающихся расстройствами чувствительности. В ряде случаев (около 15%) начало более острое, что позволяет некоторым клиницистам считать ХВДП вариантом течения синдрома Гийена-Барре. В типичных случаях мышечная слабость возникает вначале в ногах, затем распространяется на руки. Характерно длительное прогрессирование, занимающее более 2-х месяцев. В тяжелых случаях на пике заболевания отмечается полная обездвиженность пациента с параличом дыхательных мышц. ИВЛ требуется примерно 10% больных. В 15% случаев наблюдается поражение ЧМН (тройничного нерва, бульбарной и/или глазодвигательной групп).
Хроническая воспалительная полиневропатия может иметь несколько вариантов течения. При монофазном варианте клинические симптомы после достижения пика своего проявления частично или полностью регрессируют без дальнейших обострений или рецидивов. При прогрессирующем течении отмечается неуклонное постепенное или ступенчатое нарастание симптоматики. До 30% случаев хронической воспалительной полиневропатии имеют рецидивирующе-ремиттирующее течение, при котором рецидивы (периоды нарастания и регресса проявлений) чередуются с временной стабилизацией состояния — ремиссией.
Атипичные формы ХВДП представлены дистальным вариантом с поражением преимущественно дистальных отделов периферических нервов, асимметричным вариантом (синдром Льюиса-Самнера, мультифокальной моторной или сенсорной невропатией), фокальным вариантом с поражением отдельных нервных стволов (например, с клиникой плечевого плексита, неврита нескольких нервов одной конечности, пояснично-крестцового плексита), изолированным вариантом с избирательным вовлечением в воспалительный процесс только чувствительных или только двигательных нервов. Хроническая воспалительная полиневропатия симптоматического характера может наблюдаться при системных заболеваниях (узелковом периартериите, СКВ, болезни Шегрена, системных васкулитах), хронических инфекциях (ВИЧ, вирусном гепатите С, HTVL-инфекции), онкопатологии (гепатоцеллюлярной карциноме, аденокарциноме толстой кишки), саркоидозе легких, хроническом гломерулонефрите, эндокринной патологии (гипертиреозе, сахарном диабете).
Сывороточная невропатия
Наиболее часто развивается после вакцинации против столбняка. Дебютирует через 7-10 дней от введения вакцины с болей в плечевом поясе, повышения температуры и зудящих высыпаний в области плеча по типу крапивницы. С первых дней заболевания возникает онемение рук, затем постепенно нарастает слабость верхних конечностей, более выраженная в их проксимальных отделах. У большинства больных формируются атрофии проксимальных мышц рук и мышц плечевого пояса. В четверти случаев возникают артралгии, в трети — расстройства чувствительности в зоне иннервации подмышечного нерва. У 30% пациентов выявляется лимфаденит.
Диагностика воспалительной полиневропатии
Ключевой особенностью клинической картины воспалительной полиневропатии выступает поражение как дистальных, так и проксимальных мышечных групп конечностей, что позволяет отдифференцировать ее от полиневропатий другого генеза: токсических, дисметаболических (печеночной, уремической, диабетической нейропатии) и наследственных (болезни Рефсума, невральной амиотрофии Шарко-Мари-Тута, синдрома Дежерина-Сотта). Наличие сенсорных расстройств отличает воспалительную полиневропатию от болезней мотонейрона (БАС, первичного бокового склероза, спинальных амиотрофий) и первично-мышечных поражений (миотоний, миопатий). Внимание диагностов должна привлечь обычно наблюдаемая в клинике воспалительной полиневропатии диссоциация между значительной мышечной слабостью и негрубой атрофией мышц.
Наряду с клиническими признаками установить полиневральный тип поражения позволяет проведение электронейромиографии. Обследование включает как минимум исследование серединного, локтевого, мало- и большеберцового нервов. В пользу диагноза воспалительной полиневропатии свидетельствует обнаружение повышенного содержания белка и белково-клеточной диссоциации при исследовании цереброспинальной жидкости, полученной при люмбальной пункции. При ОВДП содержание белка достигает 5 г/л, белково-клеточная диссоциация более выражена, может наблюдаться лимфоцитоз, однако концентрация лимфоцитов обычно не превосходит 20 шт в 1 мкл. При ХВДП белково-клеточная диссоциация наблюдается в основном в период дебюта и обострения.
В остром воспалительном периоде в крови может иметь место лейкоцитоз и ускорение СОЭ. Анализ на антитела к гликозидам не обладает специфичностью и высокой чувствительностью. Однако при некоторых формах воспалительной полиневропатии (синдроме Фишера, мультифокальной полиневропатии) они могут быть показательны. В затруднительных диагностических случаях неврологи прибегают к биопсии нерва с последующей электронной микроскопией препарата, которая выявляет характерные демиелинизирующие процессы. У отдельных больных ХВДП на МРТ головного мозга определяют расположенные перивентрикулярно и субкортикально демиелинизирующие очаги, свидетельствующие о распространении процесса демиелинизации на ЦНС.
Лечение воспалительной полиневропатии
Терапия складывается из патогенетического и симптоматического лечения. Средствами первой линии патогенетической составляющей лечения выступают глюкокортикостероиды (преднизолон, метилпреднизолон), иммуноглобулин человеческий класса G и плазмаферез. Следует отметить, что в разных клинических случаях эти методы выявляют различную эффективность. Так, при типичных формах воспалительной демиелинизирующей полиневропатии хороший результат показывает кортикостероидная терапия, в атипичных случаях — лечение иммуноглобулином. В случае сывороточной невропатии дополнительно назначают антигистаминные фармпрепараты.
Плазмаферез вызывает существенное улучшение у 80% пациентов и используется в комбинации с кортикостероидами или иммуноглобулином. Однако при мультифокальной моторной невропатии (ММН) плазмаферез не оказывает эффекта, а кортикостероиды могут усугубить выраженность парезов; единственным способом терапии первой линии остается введение иммуноглобулина. Препаратами второй линии являются цитостатики (циклофосфамид, циклоспорин, азатиоприн, метотрексат). Их применение рекомендована при отсутствии желаемых результатов от терапии средствами первой линии. Циклофосфамид успешно используется при ММН.
Симптоматическая составляющая лечения может включать антихолинэстеразные фармпрепараты (галантамин, ипидакрин, неостигмин), средства снятия невропатических болей (амитриптилин, прегабалин, габапентин), препараты липоевой кислоты при чувствительных расстройствах, ИВЛ при дыхательной недостаточности. С целью уменьшения двигательного дефицита и в восстановительном периоде показаны ЛФК, массаж и физиотерапия.
Прогноз воспалительной полиневропатии
ОВДП имеют преимущественно доброкачественное течение с практически полным восстановлением в период от нескольких недель до 12 месяцев. Однако в ряде случаев развивается тяжелая форма с парезом дыхательной мускулатуры и риском смертельного исхода. Летальность составляет около 5%, случаи стойкой резидуальной симптоматики — до 15%. При ХВДП в условиях адекватного лечения стабилизация состояния достигается у 70% пациентов, полное выздоровление — у 10-15%. Остальные 10-15% случаев отличаются слабо поддающимся терапии неуклонным прогрессированием или ремиттирующим течением. Сывороточная невропатия при своевременно начатом лечении, как правило, имеет благоприятный для выздоровления прогноз.
Полиневропатии
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора.
Общие сведения
Полиневропатии — гетерогенная группа заболеваний, характеризующаяся системным поражением периферических нервов. Полиневропатии подразделяются на первично аксональные и первично демиелинизирующие. Независимо от типа полинейропатии ее клиническая картина характеризуется развитием мышечной слабости и атрофии, снижением сухожильных рефлексов, различными нарушениями чувствительности (парестезиями, гипо- и гиперестезией), возникающими в дистальных отделах конечностей, вегетативными расстройствами. Важным диагностическим моментом при установлении диагноза полиневропатии является определение причины ее возникновения. Лечение полинейропатии носит симптоматический характер, основной задачей является устранение причинного фактора или компенсация основного заболевания.
Причины полиневропатий
Независимо от этиологического фактора при полиневропатиях выявляют два типа патологических процессов — поражение аксона и демиелинизацию нервного волокна. При аксональном типе поражения возникает вторичная демиелинизация, при демиелинизирующем поражении вторично присоединяется аксональный компонент. Первично аксональными являются большинство токсических полиневропатий, аксональный тип СГБ, НМСН II типа. К первично демиелинизирующим полиневропатиям относятся классический вариант СГБ, ХВДП, парапротеинемические полиневропатии, НМСН I типа.
При аксональных полиневропатиях страдает главным образом транспортная функция осевого цилиндра, осуществляемая аксоплазматическим током, который несет в направлении от мотонейрона к мышце и обратно ряд биологических субстанций, необходимых для нормального функционирования нервных и мышечных клеток. В процесс вовлекаются в первую очередь нервы, содержащие наиболее длинные аксоны. Изменение трофической функции аксона и аксонального транспорта приводит к появлению денервационных изменений в мышце. Денервация мышечных волокон стимулирует развитие сначала терминального, а затем и коллатерального спраутинга, роста новых терминалей и реиннервацию мышечных волокон, что ведет к изменению структуры ДЕ.
При демиелинизации происходит нарушение сальтаторного проведения нервного импульса, в результате чего снижается скорость проведения по нерву. Демиелинизирующее поражение нерва клинически проявляется развитием мышечной слабости, ранним выпадением сухожильных рефлексов без развития мышечных атрофий. Наличие атрофий указывает на дополнительный аксональный компонент. Демиелинизация нервов может быть вызвана аутоиммунной агрессией с образованием антител к различным компонентам белка периферического миелина, генетическими нарушениями, воздействием экзотоксинов. Повреждение аксона нерва может быть обусловлено воздействием на нервы экзогенных или эндогенных токсинов, генетическими факторами.
Классификация
На сегодняшний день общепринятой классификации полиневропатий не существует. По патогенетическому признаку полиневропатии разделяют на аксональные (первично поражение осевого цилиндра) и демиелинизирующие (патология миелина). По характеру клинической картины выделяют моторные, сенсорные и вегетативные полиневропатии. Однако в чистом виде эти формы наблюдаются весьма редко, чаще выявляют сочетанное поражение двух или трех видов нервных волокон (моторно-сенсорные, сенсорно-вегетативные др.).
По этиологическому фактору полиневропатии разделяют на наследственные (невральная амиотрофия Шарко-Мари-Тута, синдром Русси-Леви, синдром Дежерина-Сотта, болезнь Рефсума и пр.), аутоиммунные (синдром Миллера-Флешера, аксональный тип СГБ, парапротеинемические полиневропатии, паранеопластические невропатии и др.), метаболические (диабетическая полинейропатия, уремическая полиневропатия, печеночная полинейропатия и др.), алиментарные, токсические и инфекционно-токсические.
Симптомы полиневропатии
В клинической картине полиневропатии, как правило, сочетаются признаки поражения моторных, сенсорных и вегетативных волокон. В зависимости от степени вовлеченности волокон различного типа в неврологическом статусе могут преобладать моторные, сенсорные либо вегетативные симптомы. Поражение моторных волокон приводит к развитию вялых парезов, для большинства полиневропатий типично поражение верхних и нижних конечностей с дистальным распределением мышечной слабости, при продолжительных поражениях аксона развиваются мышечные атрофии. Для аксональных и наследственных полиневропатий характерно дистальное распределение мышечной слабости (чаще в нижних конечностях), которая более выражена в мышцах-разгибателях, чем в мышцах-сгибателях. При выраженной слабости перонеальной группы мышц развивается степпаж (т. н. «петушиная походка»).
Приобретенные демиелинизирующие полиневропатии могут проявляться проксимальной мышечной слабостью. При тяжелом течении может отмечаться поражение ЧН и дыхательных мышц, что чаще всего наблюдается при синдроме Гийена-Барре (СГБ). Для полиневропатий характерна относительная симметричность мышечной слабости и атрофии. Асимметричные симптомы характерны для множественных мононевропатий: мультифокальной моторной невропатии, мультифокальной сенсомоторной невропатии Самнера-Льюиса. Сухожильные и периостальные рефлексы при полиневропатии обычно снижаются или выпадают, в первую очередь снижаются рефлексы ахиллова сухожилия, при дальнейшем развитии процесса — коленные и карпорадиальные, сухожильные рефлексы с двуглавых и трехглавых мышц плеча могут оставаться сохранными длительное время.
Сенсорные нарушения при полиневропатии также чаще всего относительно симметричны, сначала возникают в дистальных отделах (по типу «перчаток» и «носков») и распространяются проксимально. В дебюте полиневропатии часто выявляют позитивные сенсорные симптомы (парестезия, дизестезия, гиперестезия), но при дальнейшем развитии процесса симптомы раздражения сменяются симптомами выпадения (гипестезия). Поражение толстых миелинизированных волокон приводит к нарушениям глубокомышечной и вибрационной чувствительности, поражение тонких миелинизированных волокон — к нарушению болевой и температурной чувствительности кожи.
Нарушение вегетативных функций наиболее ярко проявляется при аксональных полиневропатиях, так как вегетативные волокна являются немиелизированными. Чаще наблюдают симптомы выпадения: поражение симпатических волокон, идущих в составе периферических нервов, проявляется сухостью кожных покровов, нарушением регуляции сосудистого тонуса; поражение висцеральных вегетативных волокон приводит к дизавтономии (тахикардия, ортостатическая гипотензия, снижение эректильной функции, нарушение работы ЖКХ).
Диагностика полиневропатий
При выявлении медленно прогрессирующей сенсомоторной полиневропатии, дебютировавшей с перонеальной группы мышц, необходимо уточнить наследственный анамнез, особенно наличие у родственников утомляемости и слабости мышц ног, изменений походки, деформации стоп (высокий подъем). При развитии симметричной слабости разгибателей кисти необходимо исключить интоксикацию свинцом. Как правило, токсические полиневропатии характеризуются, помимо неврологических симптомов, общей слабостью, повышенной утомляемостью и редко абдоминальными жалобами. Кроме того, необходимо выяснить, какие препараты принимал/принимает пациент для того, чтобы исключить лекарственную полиневропатию.
Медленно прогрессирующее развитие асимметричной слабости мышц — клинический признак мультифокальной моторной полиневропатии. Для диабетической полиневропатии характерна медленно прогрессирующая гипестезия нижних конечностей в сочетании с чувством жжения и другими проявлениями в стопах. Уремическая полиневропатия возникает, как правило, на фоне хронического заболевания почек (ХПН). При развитии сенсорно-вегетативной полиневропатии, характеризующейся жжением, дизестезиями, на фоне резкого уменьшения массы тела необходимо исключить амилоидную полиневропатию.
Для наследственных полиневропатий характерны преобладание слабости разгибателей мышц стоп, степпаж, отсутствие ахилловых сухожильных рефлексов, высокий свод стопы. В более поздней стадии заболевания отсутствуют коленные и карпорадиальные сухожильные рефлексы, развиваются атрофии мышц стоп, голеней. Поражение мышц, соответствующее иннервации отдельных нервов, без сенсорных нарушений характерно для множественной моторной полиневропатии. В большинстве случаев преобладает поражение верхних конечностей.
Сенсорные полиневропатии характеризуются дистальным распределением гипестезий. В начальных стадиях заболевания возможна гиперестезия. Сенсомоторные аксональные невропатии характеризуются дистальными гипестезиями и дистальной мышечной слабостью. При вегетативных полиневропатиях возможны как явления выпадения, так и раздражение вегетативных нервных волокон. Для вибрационной полиневропатии типичны гипергидроз, нарушения сосудистого тонуса кистей, для диабетической полиневропатии, напротив, сухость кожных покровов, трофические нарушения, вегетативная дисфункция внутренних органов.
Исследование антител к GM1-гангликозидам рекомендуют проводить у пациентов с моторными невропатиями. Высокие титры (более 1:6400) специфичны для моторной мультифокальной невропатии. Низкие титры (1:400-1:800) возможны при хронической воспалительной демиелинизирующей полирадикулоневропатии (ХВДП), синдроме Гийена-Барре и иных аутоиммунных невропатиях. Следует помнить, что повышенный титр антител к GM1-гангкликозидам выявляют у 5% здоровых людей (особенно пожилого возраста). Антитела к ассоциированному с миелином гликопротеину выявляют у 50% пациентов с диагнозом «парапротеинемическая полиневропатия» и в некоторых случаях других аутоиммунных невропатий.
При подозрении на полиневропатии, связанные с интоксикацией свинцом, алюминием, ртутью проводят анализы крови и мочи на содержание тяжелых металлов. Возможно проведение молекулярно-генетического анализа на все основные формы НМСН I, IVA, IVB типов. Проведение игольчатой электромиографии при полиневропатиях позволяет выявить признаки текущего денервационно-реиннервационного процесса. Прежде всего, необходимо исследовать дистальные мышцы верхних и нижних конечностей, а при необходимости и проксимальные мышцы. Проведение биопсии нервов оправдано только при подозрении на амилоидную полиневропатию (выявление отложений амилоида).
Лечение полиневропатий
При наследственных полиневропатиях лечение носит симптоматический характер. При аутоиммунных полиневропатиях цель лечения заключается в достижении ремиссии. При диабетической, алкогольной, уремической и других хронических прогрессирующих полиневропатиях лечение сводится к уменьшению выраженности симптоматики и замедлению течения процесса. Один из важных аспектов немедикаментозного лечения — лечебная физкультура, направленная на поддержание мышечного тонуса и предупреждение контрактур. В случае развития дыхательных нарушений при дифтерийной полиневропатии может потребоваться проведение ИВЛ. Эффективного медикаментозного лечения наследственных полиневропатий не существует. В качестве поддерживающей терапии используют витаминные препараты и нейротрофические средства. Впрочем, эффективность их до конца не доказана.
Для лечения порфирийной полиневропатии назначают глюкозу, которая обычно вызывает улучшение состояния пациента, а также обезболивающие и другие симптоматические препараты. Медикаментозное лечение хронической воспалительной демиелинизирующей полиневропатии включает в себя проведение мембранного плазмафереза, применение иммуноглобулина человеческого или преднизолона. В ряде случаев эффективность плазмафереза и иммуноглобулина оказывается недостаточной, поэтому, если нет противопоказаний, лечение следует сразу начинать с глюкокортикостероидов. Улучшение наступает, как правило, через 25-30 дней; через два месяца можно начинать постепенное снижение дозы до поддерживающей. При снижении дозы глюкокортикостероидов необходимо проведение ЭМГ-контроля. Как правило, полностью отменить преднизолон удается в течение 10-12 месяцев, при необходимости можно «подстраховаться» азатиоприном (либо циклоспорин, либо микофенолата мофетил).
Лечение диабетической полиневропатии проводится совместно с эндокринологом, основной его целью является поддержание нормального уровня сахара крови. Для купирования болевого синдрома применяют трициклические антидепрессанты, а также прегабалин, габапентин, ламотриджин, карбамазепин. В большинстве случаев применяют препараты тиоктовой кислоты и витамины группы В. Регресс симптомов на ранней стадии уремической полиневропатии достигается нефрологами при коррекции уровня уремических токсинов в крови (программный гемодиализ, трансплантация почки). Из лекарственных средств применяются витамины группы В, при выраженном болевом синдроме — трициклические антидепрессанты, прегабалин.
Основной терапевтический подход в лечении токсической полиневропатии — прекращение контакта с токсическим веществом. При дозозависимых лекарственных полиневропатиях необходимо скорректировать дозу соответствующего лекарственного препарата. При подтвердившемся диагнозе «дифтерия» введение антитоксической сыворотки уменьшает вероятность развития дифтерийной полиневропатии. В редких случаях в связи с развитием контрактур и деформации стоп может понадобиться хирургическое лечение. Однако следует помнить, что длительная обездвиженность после оперативного вмешательства может негативно повлиять на двигательные функции.
Прогноз при полиневропатии
При хронической воспалительной демиелинизирующей полирадикулоневропатии прогноз на жизнь достаточно благоприятный. Летальность очень низкая, однако, полное выздоровление наступает очень редко. До 90% пациентов на фоне иммуносупрессивной терапии достигают полной либо неполной ремиссии. В то же время заболевание склонно к обострениям, применение иммуносупрессивной терапии может быть в виду ее побочных действий, приводящих к многочисленным осложнениям.
При наследственных полиневропатиях редко удается добиться улучшения состояния, так как заболевание медленно прогрессирует. Однако пациенты, как правило, адаптируются к своему состоянию и в большинстве случаев до самых поздних стадий заболевания сохраняют способность к самообслуживанию. При диабетической полиневропатии прогноз на жизнь благоприятный при условии своевременного лечения и тщательного контроля гликемии. Лишь в поздних стадиях заболевания выраженный болевой синдром способен значительно ухудшить качество жизни пациента.
Прогноз на жизнь при уремической полиневропатии полностью зависит от выраженности хронической почечной недостаточности. Своевременное проведение программного гемодиализа либо трансплантация почки способны привести к полному либо почти полному регрессу уремической полиневропатии.
Полинейропатия
Полинейропатия (некорректное название, которое иногда можно встретить – полиневропатия) – болезнь, связанная с массовым поражением периферических нервов. Катализаторами развития обычно становятся соматические заболевания, а также интоксикации. Проявляется в виде расстройств двигательных функций и потерей чувствительности. Полинейропатия излечима – своевременное лечение в большинстве случаев позволяет полностью восстановить функции нервов.
Первичная консультация невролога
Описание и виды полинейропатии
Термин полинейропатия (полиневропатия) имеет древнегреческое происхождение и буквально переводится, как «поражение многих нервов». Название в полной мере выражает суть заболевания. Человеческое тело пронизано нервными волокнами, которые принято разделять на три большие категории:
Поражение нервов того или иного типа становится причиной развития полинейропатии в различных проявлениях и с разными симптомами.
Существует два основных типа классификации полинейропатии на виды
Первый – по типу пораженных нервных окончаний. В его рамках выделяют такие виды полинейропатии:
Второй тип классификации полинейропатии по видам – в зависимости от особенностей болезни:
Диагностированный тип полинейропатии, а также то, насколько сильные ее проявления, определяют выбор способа лечения болезни.
Н.В. Топчий, А.С. Топорков, Н.В. Денисова
Ассоциация врачей общей практики (семейных врачей) РФ ГБОУ ВПО «Первый МГМУ имени И.М. Сеченова» Минздрава России
Таблица 1. Полиневропатии и другие поражения периферической нервной системы
Невропатия может развиться в результате первичного поражения аксона или тела нейрона (аксональная или нейрональная невропатия), шванновских клеток (демиелинизирующая невропатия) и соединительнотканных оболочек нервов (инфильтративная невропатия) либо нарушенного кровоснабжения нервов (ишемическая невропатия). Клинические различия между этими группами не всегда можно четко выделить, и для диагностики могут потребоваться исследование скорости распространения возбуждения по нервам, а также биопсия нерва. По преобладанию поражения нервов с той или иной функцией выделяют следующие формы полиневропатии: сенсорная, моторная, сенсомоторная, вегетативная и смешанная, имеющие различные клинические проявления (табл. 2) [5]. Различные факторы, вызывающие полиневропатию, чаще всего сначала раздражают нервные волокна (вызывая симптомы раздражения), а затем приводят к нарушению функции этих нервов (вызывая так называемые симптомы выпадения), что представлено в таблице 3 [5].
Таблица 3. Симптомы раздражения и выпадения при полиневропатиях
К другим воспалительным полиневропатиям относят полиневропатии от ужаления насекомыми, вакцинальные антирабические, ревматические, при системной красной волчанке, узелковом периартериите, нейроаллергические, коллагенозные.
Полиневропатии, вызванные другими токсическими веществами, возникают в результате острых, подострых и хронических интоксикаций: мышьяковистыми веществами, окисью углерода, свинцом, марганцем, триортокрезилфосфатом, сероуглеродом, гранозаном, хлорофосом (другими фосфорорганическими продуктами), при отравлении соединениями таллия, ртути, золота. Также могут наблюдаться полиневропатии при отравлении растворителями (при профессиональном контакте или умышленном вдыхании) типа гексана (в клеях), метилбутилкетона (в красках и лаках), акриламида (используемого для покрытия бумаги).
При гипотиреозе чаще наблюдаются мононевропатия (например, синдром запястного канала) или, реже, чувствительная полиневропатия, которые исчезают при лекарственной терапии гипотиреоза [2].
Дифтерийная полиневропатия обусловлена не воспалительным процессом, а токсическим влиянием кори-небактерии дифтерии и аутоимунными сдвигами. Разрушение миелина со следующей дегенерацией нервных волокон начинается из конечных разветвлений нервов в мышцах. Генерализированная форма постдифтерийной полиневропатии развивается на 4-7-й нед., в период угасания инфекции. Проявляется периферическим парезом конечностей с арефлексией, затем присоединяются нарушения поверхностной и глубокой чувствительности с развитием сенситивной атаксии [4].
Полиневропатии при системных заболеваниях могут быть обусловлены самим патологическим процессом, а также являться результатом поражения печеночной, почечной систем и проведенного вследствие этого лечения (препараты золота и др.). Могут наблюдаться поражения одного нерва, множественная мононевропатия, симметричная сенсорная или сенсомоторная полиневропатия [5].
Среди других уточненных полиневропатий в работе врача-невролога и врача общей практики могут встретиться алиментарные, алиментарно-токсические и алиментарные витаминные полиневропатии. Указанные поражения обычно вызваны несбалансированным питанием или самостоятельной целенаправленной коррекцией пациентами своей диеты, самостоятельным приемом биологически активных добавок и поливитаминных комплексов [2, 5]. Клиническая картина наиболее распространенных поражений периферических нервов при невропатиях различной этиологии приведена в таблице 4.
Таблица 4. Клиническая картина наиболее распространенных поражений периферических нервов
| Нерв | Двигательные нарушения | Атрофия | Нарушения чувствительности |
| Срединный | Противопоставление большого пальца | Мышцы возвышения большого пальца | Ладонная поверхность большого, указательного и среднего пальцев кисти |
| Лучевой | Разгибание кисти и пальцев | Мышцы лучевой стороны предплечья | Тыльная поверхность большого пальца кисти |
| Локтевой | Отведение и приведение пальцев | Межкостные мышцы, мышцы возвышения V пальца | Мизинец и локтевая сторона безымянного пальца кисти |
| Бедренный | Разгибание голени, сгибание выпрямленной ноги | Четырехглавая мышца бедра | Передняя поверхность бедра |
| Малоберцовый | Разгибание стопы и пальцев ноги | Передняя большеберцовая мышца (большеберцовая кость становится «острой») | Латеральная поверхность ноги, основание I и II пальцев стопы |
| Большеберцовый | Сгибание ступни, ходьба на цыпочках | Мелкие мышцы стопы | Подошва стопы |
| Латеральный кожный нерв бедра | — | — | Переднелатеральная поверхность бедра |
| Примечание. Повышение рефлексов, спастический гипертонус, парез или нарушение чувствительности с не укладывающимся распределением в сегментарные зоны или зоны иннервации периферических нервов указывают на поражение ЦНС | |||
Диагностика полиневропатий основывается на:
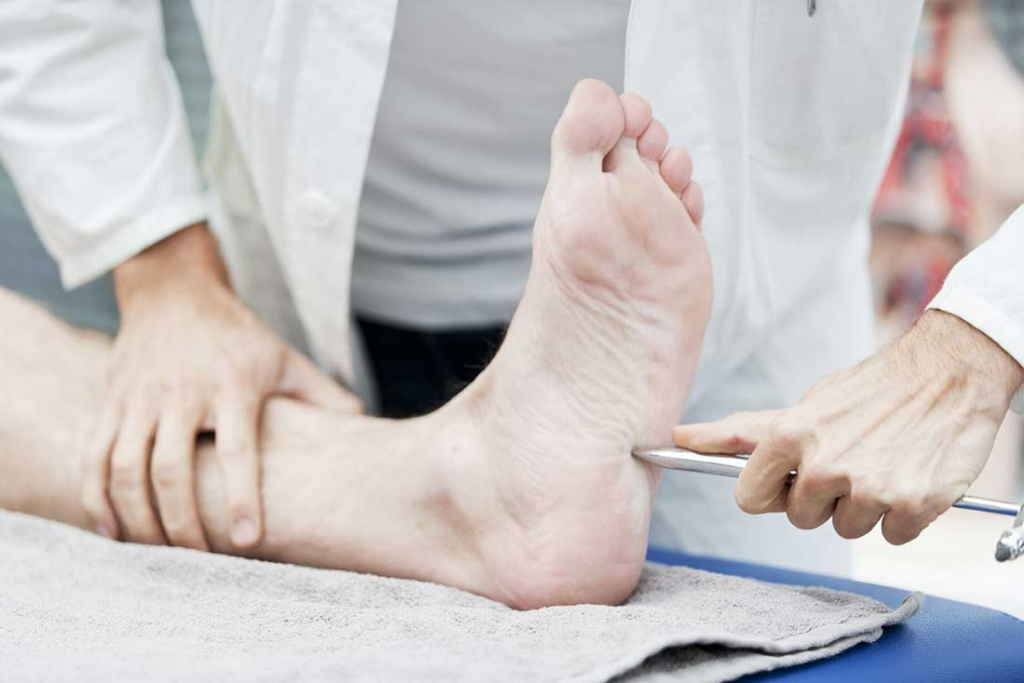
Учитывая тот факт, что наиболее ранним и характерным проявлением ДПН является снижение порога вибрационной чувствительности [6, 8], целесообразно проводить ее исследование при помощи биотензиометра или градуированного камертона с частотой 128 Гц. Необходимо отметить, что существует возрастное увеличение порога вибрационной чувствительности, которое ни в коей мере не свидетельствует о развитии периферической невропатии, и у лиц с сахарным диабетом не дает предпосылок к постановке диагноза ДПН, однако является дополнительным фактором риска поражения стоп у данных пациентов [6, 8]. Исследование тактильной чувствительности выполняют с помощью волосковых монофиламентов весом 10 г. Определение порога болевой и температурной чувствительности проводят с помощью укола иглой и термического наконечника Tipterm в области кожи тыльной поверхности большого пальца стопы, тыла стопы, медиальной поверхности лодыжки и голени [4, 5, 8].
При остро возникшей полиневропатии показана госпитализация в неврологическое отделение. При подострых и хронических формах проводится длительное амбулаторное лечение. Важны лечение основного заболевания, устранение причинного фактора при интоксикациях, лекарственной ятрогении. В случае демиелинизации и аксонопатии предпочтение отдается витаминотерапии, антиоксидантам и вазоактивным препаратам. Эффективны в комплексе мероприятий аппаратная и неаппаратная физиотерапия, курортное лечение. Пациентам противопоказана работа в условиях экстремальных температур, связанная с большими физическими нагрузками, интоксикацией промышленными и химическими ядами [2, 5].
Известно, что тиамин, локализующийся в мембранах нервных клеток, оказывает существенное влияние на процессы регенерации поврежденных нервных волокон, участвует в обеспечении энергетических процессов в нервных клетках, нормальной функции аксоплазматического тока. Витамин B1 устраняет ацидоз, снижающий порог болевой чувствительности; активирует ионные каналы в мембранах нейронов, улучшает эндоневральный кровоток, повышает энергообеспечение нейронов и поддерживает аксоплазматический транспорт белков. Эти эффекты тиамина способствуют регенерации нервных волокон. При нехватке этого витамина происходит избыточное накопление в тканях продуктов метаболизма, в первую очередь пировиноградной и молочной кислот. Это неизбежно приводит к расстройствам деятельности как центральной, так и периферической нервной системы.
Витамин В6 в форме пиридоксаль-5′-фосфата является ферментом, участвующим в неокислительном метаболизме аминокислот. Этот витамин принимает непосредственное участие в химическом синтезе аминов (таких как серотонин, тирамин, дофамин и гистамин), которые играют важную роль как в анаболических, так и в катаболических реакциях обмена веществ, в реакциях синтеза и расщепления аминокислот. Витамин В6 также участвует в 4-х различных реакциях триптофанового метаболизма. Кроме того, этот витамин является катализатором при синтезе амино-b-кетоадениновой кислоты. Пиридоксин поддерживает синтез транспортных белков в осевых цилиндрах; доказано, что витамин В6 имеет антиоксидантное действие. Витамин B6, активируя синтез миелиновой оболочки нервного волокна и транспортных белков в аксонах, ускоряет процесс регенерации периферических нервов, проявляя тем самым нейротропный эффект. Восстановление синтеза ряда медиаторов (серотонина, норадреналина, дофамина, γ-аминомасляной кислоты) и активация нисходящих тормозных серотонинергических путей, входящих в антиноцицептивную систему, приводят к снижению болевой чувствительности (антиноцицептивное действие пиридоксина).
В этой связи данные витамины группы В часто называют нейротропными. Комбинация этих витаминов оказывает положительное действие и на сосудистую систему. Так, например, комбинация различных витамеров пиридоксина угнетает агрегацию тромбоцитов, реализуя свой эффект опосредованно через активацию рецепторов к простагландину Е [6]. Кроме того, недостаток каждого из витаминов группы В может сыграть свою отрицательную роль в формировании клинических проявлений полиневропатий при соматической патологии. При хроническом дефиците тиамина развивается дистальная сенсорно-моторная полиневропатия, напоминающая АПН и ДПН. Дефицит пиридоксина приводит к возникновению дистальной симметричной, преимущественно сенсорной полиневропатии, проявляющейся ощущением онемения и парестезиями в виде «покалывания иголками». Недостаток цианокобаламина проявляется в первую очередь пернициозной анемией. У многих больных с дефицитом витамина В12 развивается подострая дегенерация спинного мозга с поражением задних канатиков, а у относительно небольшого числа больных формируется дистальная сенсорная периферическая полиневропатия, характеризующаяся онемением и выпадением сухожильных рефлексов. Исследования последних лет создали серьезную теоретическую базу, подтверждающую обезболивающий эффект витаминов группы В при ноцицептивной и невропатической боли. Таким образом, применение комплекса витаминов группы В нашло место во многих клинических рекомендациях по лечению полиневропатий [4, 10].
Так, в исследовании M. Eckert, P. Schejbal (1992) при лечении комплексом витаминов группы В (пиридоксин, тиамин, цианокобаламин) в течение 3 нед. 1149 пациентов с болевыми синдромами и парестезиями, обусловленными полиневропатиями, невралгиями, радикулопатиями, мононевропатиями, отмечено значительное уменьшение интенсивности болей и парестезий в 69% случаев [15]. В обзоре работ по изучению антиноцицептивного действия комплекса витаминов В (В1, В6, В12) I. Jurna в 1998 г., подвергнув анализу имевшиеся к тому времени экспериментальные и клинические исследования, пришел к выводу, что применение такого витаминного комплекса способно уменьшить как скелетно-мышечные, так и корешковые боли в спине.
Особо была отмечена эффективность комплекса витаминов группы В в качестве адъювантной терапии при использовании нестероидных противовоспалительных препаратов (НПВП) [17]. В нескольких клинических исследованиях комплекс витаминов В (препарат Нейробион®) использовался как адъювантная терапия при применении НПВП (диклофенак). Основанием для такого применения комплекса витаминов группы В послужили экспериментальные данные о том, что они способны потенцировать антиноцицептивный эффект диклофенака [14]. В 1988 г. показано, что при болях в спине добавление к диклофенаку комбинации витаминов В приводит к лучшему и более быстрому эффекту и позволяет уменьшить дозу НПВП [21]. В 2003 г. аналогичные данные получены в пилотном исследовании при лечении болевого синдрома после тонзилэктомии [20]. В 2009 г проведено рандомизированное двойное слепое сравнительное исследование эффективности добавления комплекса витаминов группы В к диклофенаку у больных с острым люмбаго. Через 3 дня лечения у 46,5% больных (n=187), получавших диклофенак в комбинации с комплексом витаминов В, отмечено исчезновение болей, в то время как при монотерапии диклофенаком боли прошли только у 29% (р=0,0005) [19]. Обезболивающий эффект препарата Нейробион ® подтверждался не только уменьшением интенсивности боли по визуально-аналоговой шкале (ВАШ), но и нормализацией у больных ночного сна и улучшением качества жизни [3, 10].
Аналогичные данные получены в работе Е.Л. Товажнянской и соавт. (2011) по изучению эффективности применения препарата Нейробион® у пациентов с острым вертеброгенным болевым синдромом пояснично-крестцового отдела позвоночника.
Анализ полученных данных позволяет сделать заключение о том, что Нейробион ® :
Полинейропатия
Полинейропатии (полиневропатии) — группа патологий, поражающих периферические нервы. Клиническая картина определяется формой заболевания, диагностированной у пациента. Специфические признаки — слабость и атрофия мышц, снижение сухожильных рефлексов, нарушение чувствительности, вегетативные расстройства. Лечение полиневропатии осуществляется неврологом. Основной задачей врача становится определение причины развития заболевания. Терапия носит симптоматический характер.
Причины
Причины, приводящие к развитию полинейропатии у пациентов, многообразны. Часто повреждения нервных клеток развиваются на фоне тяжелых отравлений метиловым спиртом, мышьяком или угарным газом. Аналогичным образом на состояние аксонов могут повлиять летучие соединения с высоким содержанием фосфора.
В отдельных случаях симптоматика патологии проявляется на фоне хронических интоксикаций человеческого организма, дифтерии, авитаминоза или сахарного диабета. Заболевание может развиться при уремии, циррозе печени, поражения почек, гипотиреозе или раке. Длительный прием пациентом амиодарона, изониазида или метронидазола может привести к манифестации полиневропатии.
Неврологи выделяют два вида полинейропатий на основании патогенетических признаков поражения периферических нервов — аксональный и демиелинизирующий. Первая форма заболевания поражает длинные цилиндрические отростки нервных клеток, называемые аксонами. Вторая провоцирует утрату миелина миелинизированными нервными волокнами. Поздние стадии аксональных расстройств сопровождаются демиелинизацией. Первичные демиелинизирующие полиневропатии осложняются вторичным поражением цилиндрических отростков нервных клеток.
Изучение этиологии заболевания позволяет неврологам выделить наследственные, аутоиммунные, метаболические, алиментарные, токсические и инфекционно-токсические полиневропатии.
Симптоматика патологии
Во время осмотра пациента невролог выявляет признаки поражения моторных, сенсорных и вегетативных волокон. Степень вовлеченности этих структур в патологический процесс определяет клиническую картину заболевания. Так, при обнаружении у мужчин и женщин профессиональной полинейропатии неврологи фиксируют сенсорно-вегетативные симптомы (которые связаны с регулярной фиксацией мышц в состоянии статического напряжения).
Сенсорная симптоматика развивается симметрично, на ранних этапах затрагивая стопы и кисти пациентов. Расстройство чувствительности проявляется по-разному. Пациенты могут ощущать покалывание, жжение, онемение, боль. На поздних стадиях заболевания взрослые и дети сталкиваются с нарушениями болевой и температурной чувствительности кожных покровов.
Вегетативные нарушения сопровождаются иссушением кожи, нарушением регуляции сосудистого тонуса. Со временем у пациентов появляются признаки тахикардии и нестабильной работы желудочно-кишечного тракта. Мужчины могут столкнуться с эректильной дисфункцией.
Диагностика
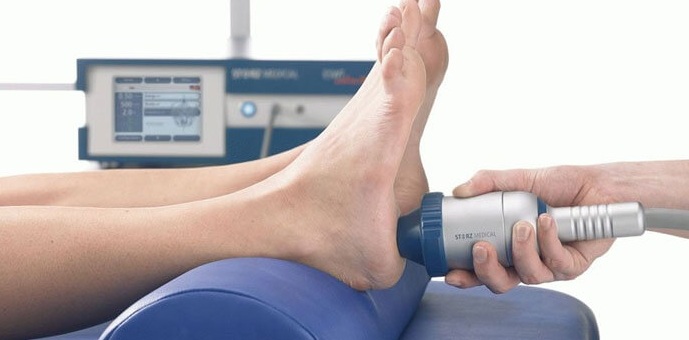
Ключевым аппаратным методом диагностики полиневропатии остается электромиография. В ходе процедуры врачи исследуют биоэлектрические потенциалы мышц пациента. ЭМГ позволяет оценить интенсивность патологического процесса и исключить из анамнеза ребенка или взрослого другие неврологические заболевания.
Лечение
Терапия наследственных форм полинейропатии носит симптоматический характер. Аутоиммунные расстройства доводятся до стадии ремиссии. Диабетический, алкогольный и уремический типы патологии требуют сочетания медикаментозной терапии и ЛФК. На фоне дифтерийной полиневропатии пациентам назначается искусственная вентиляция легких.
Современная фармакология не может предложить страдающим от полинейропатий лицам препараты, эффективно устраняющие повреждения цилиндрических отростков нервных клеток или миелинизированных нервных волокон. Паллиативная терапия включает витаминные комплексы и нейротрофические средства.
Лечение диабетической полинейропатии нижних конечностей осуществляется не только неврологом — пациенту необходима консультация эндокринолога. При интенсивных болях мужчины и женщины получают трициклические антидепрессанты, прегабалин и габанетин.
Симптоматика токсических полиневропатий становится менее явной при исключении контактов ребенка или взрослого с токсином. При интоксикации лекарственными препаратами врач корректируют суточную дозу, получаемую пациентом.
Хирургическое вмешательство на фоне полинейропатии выполняется при деформации стоп и развитии контрактур суставов. В этом случае пациенту предстоит длительный период реабилитации. При лечении уремической полиневропатии ребенку или взрослому может потребоваться трансплантация почки.
Прогноз
При своевременном начале терапии 90% пациентов добиваются полной или частичной ремиссии. Систематические обострения заболевания развиваются у 20–25% детей и взрослых, страдающих от поражений периферических нервов.
Диагностика и лечение полинейропатии в Москве
АО «Медицина» (клиника академика Ройтберга) обладает всем необходимым оборудованием для диагностики и лечения патологий периферических нервов. Прием пациентов осуществляется в современном диагностическом комплексе, построенном с учетом последних достижений медицины.
Вопросы и ответы
Какой врач лечит полинейропатии?
Лечение патологии осуществляется невропатологом. При осложненном течении заболевания пациенту могут потребоваться консультации с другими врачами — терапевтом, токсикологом, эндокринологом, онкологом и т. д.
Существуют ли профилактические меры, позволяющие предотвратить заболевания периферических нервов?
Профилактические меры предполагают отказ пациента от курения и употребления напитков с высоким содержанием алкоголя. В рационе детей и взрослых должны присутствовать витамины, аминокислоты, белки и углеводы. Регулярные прогулки на свежем воздухе и систематическая физическая активность позволят возрастным пациентам сохранить мышечный тонус.
Передаются ли полиневропатии по наследству?
Генетически обусловленные формы заболевания выявляются у 7–10% пациентов. Лицам, страдающим от полиневропатии, следует обратиться в центр планирования семьи. Генетики оценят вероятность развития патологии у будущего ребенка после прохождения потенциальными родителями серии скрининг-тестов.
Полинейропатия
Причины
Симптомы
Классификация
По клиническим признакам выделяют моторную, вегетативную, сенсорную формы в зависимости от нарушений, преобладающих у пациента. По патогенезу выделяют демиелинизирующие и аксональные поражения. По клиническому течению полинейропатии подразделяют на острые, хронические, подострые.
Классификация по этиологическому фактору:
Лечение
В большинстве случаев терапия направлена на снижение или купирование чувствительных и двигательных нарушений нарушений, болевого синдрома. При точной диагностике и правильном лечении можно замедлить прогрессирование заболевания, добиться ремиссии.
В качестве поддерживающей терапии при полинейропатиях применяют препараты, улучшающие обмен веществ в нервных волокнах: витамины группы В, препараты тиоктовой кислоты, сосудистые препараты. Также с целью купирования нейропатического болевого синдрома применяют антиконвульсанты. При поражениях воспалительного генеза эффективны глюкокортикостероиды, иммуноглобулины. При метаболических поражениях главная роль принадлежит лечению основного заболевания. Например, при сахарном диабете важно контролировать уровень глюкозы крови.
Широко используются немедикаментозные методы: иглорефлексотерапия, массаж конечностей или общий, физиотерапия (магнитолазер, магнитотерапия).
Предотвратить атрофию мышц, сохранить их тонус позволяет лечебная физкультура.
При токсических поражениях нужно как можно быстрее прекратить поступление вредного вещества в организм, провести дезинтоксикационную терапию. Хороший результат дает плазмаферез. При дифтерийной полиневропатии вводится противодифтерийная сыворотка.
Токсические полинейропатии (информация для пациентов и врачей)
Что такое «Алкогольная полинейропатия»?
«Алкогольная полинейропатия » – следствие прямого токсического воздействия этанола и его метаболитов на периферические нервы с преимущественным поражением тонких слабо миелинизированных и немиелинизированных волокон, проводящих болевую, температурную чувствительность и обеспечивающие вегетативно-трофические функции.
Как часто встречается это заболевание среди населения России?
В России, согласно официальным данным, злоупотребляет алкоголем около 5% населения в возрасте старше 18 лет, что составляет порядка 7,5 миллионов человек. Согласно отчету ВОЗ, в 2017 г. наша страна находилась на четвертом месте по количеству потребляемого алкоголя на душу населения (13,9 л чистого алкоголя в год), уступая Литве, Белоруссии и Молдове. При этом в России чаще употребляют крепкие спиртные напитки, тогда как в других европейских странах предпочтение отдается пиву и вину. По отношению к полинейропатиям другого генеза, доля алкогольного поражения периферических нервов составляет около 40%. У 76% пациентов, страдающих алкогольной зависимостью более 5 лет, согласно литературным данным, присутствуют явные клинические признаки алкогольной полинейропатии; при этом субклиническое («стёртое», «скрытое») поражение нервов по данным электронейромиографии (ЭНМГ) выявляются у 97–100% больных, хронически употребляющих алкоголь, то есть у подавляющего большинства.
Клиническая картина и «набор» симптомов могут варьировать. У 42% с установленным диагнозом «Алкогольная полинейропатия» выявляется нейропатический болевой синдром.
Какой вид алкоголя повышает риск развития полинейропатии?
Любой вид алкоголя содержит этанол и его метаболиты, преимущественно ацетальдегид, который обладает прямым токсическим воздействием на периферические нервы. Ученые из медицинского центра детоксикации Маугери провели сравнительный анализ употребляемых спиртных напитков у своих пациентов. Было выяснено, что употребление вина, по сравнению с употреблением пива, вызывает больший риск развития полинейропатии. Возможно, это связано с наличием примесей, которые добавляют производители вин в свой продукт. Других сравнительных исследований на данную тематику не производилось.
Каков механизм поражения нервов при употреблении алкоголя?
Алкоголь поступает в кровь уже через 5 минут после приема внутрь и достигает пика после 30–90 минут. Этанол и его токсичные метаболиты влияют на жизнедеятельность нейронов. Свободные кислородные радикалы нарушают функцию клеточных структур, в первую очередь эндотелия сосудов, вызывая эндоневральную гипоксию и приводя к поражению аксонов нервов. Кроме того, этанол снижает синтез и нарушает нормальную конфигурацию белков цитоскелета нервного волокна, замедляет аксональный транспорт.

Основным и главным этапом лечения является полный отказ от употребления алкогольной продукции. Полезным будет наблюдение у нарколога.
Патогенетическая терапия алкогольной полинейропатии на данный момент не разработана. Полноценное сбалансированное питание с достаточным количеством витаминов и белка и другие изменения образа жизни (отказ от курения, нормализация массы тела) сами по себе способствуют значительному улучшению состояния пациентов с алкогольной болезнью.
В случаях сопутствующего дефицита витаминов группы В назначаются витамины В1 (тиамин), В6 (пиридоксин), В9 (фолиевая кислота), В12 (цианокобаламин).
При наличии нейропатического болевого синдрома назначаются препараты по симптоматикой его коррекции: антидепрессанты (амитриптилин, дулоксетин, венлафаксин) и антиконвульсанты (габапентин, прегабалин).
Восстановительно-реабилитационные методы лечения (чрескожная электронейростимуляция, миостимуляция, акупунктура, биологическая обратная связь, массаж, физиотерапия, баланстерапия, роботизированная терапия) занимает важное место в коррекции полиневритических нарушений.
Если у вас есть симптомы полинейропатии и по опроснику GAGE вы набрали 2 и более балла, то вам крайне необходимо обратиться за специализированной медицинской помощью в Центр заболеваний периферической нервной системы ФГБНУ НЦН!
Лекарственно-индуцированная и индуцированная химиотерапией полинейропатии
Что означают эти термины?
Лекарственно-индуцированная полинейропатия – множественное, диффузное, равномерное и симметричное поражение периферических нервов, развивающееся на фоне приема лекарственного препарата с высокой и умеренной степенью нейротоксичности.
Отдельно рассматривается индуцированная химиотерапией полинейропатия развивающаяся на фоне или после химиотерапии.
Как часто встречается это заболевание?
Распространенность всех лекарственно-индуцированных полинейропатий достоверно не определена. При этом распространенность полинейропатии среди больных онкологического профиля, получающих химиотерапию, составляет 77,2%. Примерно у 1/3 пациентов симптоматика сохраняется не менее 6 месяцев после окончания курса химиотерапии. Кроме того, тяжесть полинейропатии может ограничивать дальнейшее применение адекватной дозы препаратов, что потенциально увеличивает заболеваемость и риск смерти от онкологического заболевания.
Какие препараты могут способствовать развитию данного заболевания?
Ниже представлен неполный список препаратов с высокой и умеренной нейротоксичностью:
Витамины:
• пиридоксин (В6)
• ниацин (В3)
Иммуносупрессоры:
• хлорохин
• препараты на основе солей золота
• лефлуномид
• циклоспорин
Сердечно-сосудистые препараты:
• амиодарон
• прокаинамид
• каптоприл
• гидралазин
Противомикробные препараты:
• метронидазол
• нитрофураны
• хлорамфеникол
• фторхинолоны
• стрептомицин
Статины:
• аторвастатин
• ловастатин
• правастатин
Психотропные препараты:
• амитриптилин
• соли лития
• амфетамины
Антигистаминные препараты:
• циметидин
НПВП:
• индометацин
Противоподагрические препараты:
• колхицин
• аллопуринол
Химиотерапевтические препараты:
• препараты на основе платины:
цисплатин, карбоплатин, оксалиплатин
• таксан-содержащие препараты: паклитаксел, абраксан, доцетаксел
• талидомид и его аналоги: леналидомид, ревлимид, метибластан
• алкалоиды барвинка: винкристин, винбластин, винорельбин, виндезин
Анестетики:
• закись азота
Антиалкогольные препараты:
• дисульфирам
Какие симптомы беспокоят пациентов при этих видах полинейропатий?
Симптомы при лекарственно-индуцированной и химиотерапия-индуцированной полинейропатии абсолютно такие же как при алкогольной полинейропатии (см выше).
При этом симптоматика полинейропатии может быть крайне вариабельна, что связано с индивидуальным ответом нервных волокон на повреждающее действие лекарственных препаратов и химиотерапии.
Как быстро развивается полинейропатия при приеме нейротоксичного препарата?
Если говорить про препараты, которые не относятся к группе – химиотерапии, то первые симптомы неврологических нарушений могут появиться через длительное время от начала его приема. Пациенты чаще не видят связи и списывают свои жалобы на другие возможные причины и изменение образа жизни.
Другую картину мы видим после курса химиотерапии, когда симптоматика может нарастать достаточно быстро уже после 1 курса лечения. Но возможно развитие симптомов и отсрочено, через 3-6 месяцев после окончания всего курса химиотерапии.
На основании чего мне установили такой диагноз?
Ключевым в постановке диагноза являются наличие полиневритических жалоб и симптоматики, выявляемой при осмотре, а также наличие в анамнезе факта постоянного или систематического приема препарата из группы риска или проведение химиотерапии с включением препаратов с умеренной и высокой нейротоксичностью. Важно отсутствие анамнестических и клинико-лабораторных признаков других вероятных причин полинейропатии, в том числе отрицательный семейный анамнез.
К одним из критериев правильности установленного диагноза относится улучшение состояния, либо приостановление прогрессирования заболевания на фоне отмены «токсической» терапии.
Для подтверждения диагноза и исключения альтернативных причин полинейропатии врач может назначить исследования указанные выше, в том числе электронейромиографию, которая позволяет оценить функциональное состояние двигательных и чувствительных волокон периферических нервов, определить характер их повреждения.
Какие варианты лечения существуют?
После постановки диагноза совместно с профильными специалистами производится пересмотр медикаментозной терапии: замена «нейротоксического» препарата на иной. При необходимости, назначается симптоматическая терапия нейропатического болевого синдрома (антидепрессанты, антиконвульсанты). Назначение «нейрометаболических» препаратов не целесообразно, в связи с отсутствием доказательной базы.
Важное значение в коррекции неврологических нарушений при полинейропатии имеет восстановительно-реабилитационное лечение: чрескожная электронейростимуляция, акупунктура, биологическая обратная связь, интервенционные методы, массаж, физиотерапия, балансотерапия, роботизированная терапия. Но надо помнить, что некоторые методы противопоказаны при наличии сопутствующего онкологического анамнеза.
Каковы прогнозы при данном заболевании?
Продолжительность жизни не отличается от таковой у людей, не имеющих данное заболевание. Восстановление зависит от течения основного заболевания, при котором назначен «нейротоксический» препарат. Крайне важным для прогноза является своевременное постановка правильного диагноза, отмена «причинного» препарата и тщательное наблюдение за пациентом.
Если у вас есть симптомы полинейропатии и вы принимаете «нейротоксичные» препараты, то вам крайне необходимо обратиться за специализированной медицинской помощью в Центр заболеваний периферической нервной системы ФГБНУ НЦН.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
ЗАПИСЬ НА ПРИЕМ И ЭНМГ/иЭМГ ПО МНОГОКАНАЛЬНОМУ ТЕЛЕФОНУ
+7 (495) 374-77-76
+7 (495) 374-55-83
Полиневропатии (полинейропатии)
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
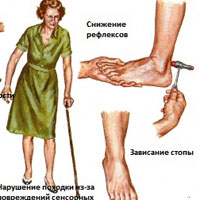
В зависимости от того, какие нервные волокна в большей степени вовлекаются в патологический процесс, возникают следующие жалобы:
чувствительные симптомы: пациента беспокоят онемение, покалывание, жжение, «ползанье мурашек» в кистях и/или стопах; неустойчивость при ходьбе, усиливающаяся в темноте и при закрывании глаз;
двигательные симптомы: развивается неловкость, слабость в кистях и/или стопах; похудание мышц рук и ног; нарушение мелкой моторики (сложности при застегивании пуговиц и молнии, завязывании шнурков и т.д.); затруднения при ходьбе («шлепанье» стоп, трудности при подъеме и спуске с лестницы и т.д.);
вегетативные симптомы: колебание цифр артериального давления, «перебои» в работе сердца, запоры или диарея, сухость кожи или повышенная потливость, снижение либидо, нарушение эрекции.
При полинейропатии может происходить как изолированное поражение определенного типа нервных волокон, так и их сочетание, что приводит к появлению разнообразной клинической картины.
По скорости развития выделяют:
острые полинейропатии развиваются менее чем за четыре недели: наиболее часто это синдром Гийена-Барре;
подострой полинейропатию называют, если болезнь развивается за 4-8 недель;
хроническое течение, когда болезнь развивается более двух месяцев (8 недель). Хроническое течение более характерно при алкоголизме, некомпенсированном сахарном диабете, вегетарианстве, или просто неправильном питании, приводящем к дефициту витаминов группы В, наследственных причинах, воспалительных процессах с вовлечением аутоиммунных механизмов, поражающих преимущественно миелиновую оболочку нервов и др..
Кроме вышеуказанных причиной даннного заболевания могут быть: применение нейротоксичных препаратов, проведение химиотрерапии интоксикация солями тяжелых металлов, некоторые хронические соматические заболевания с явлениями недостаточности печени, почек, заболевания эндокринных органов, например, щитовидной железы.
Также полинейропатия возникает при аутоиммунных болезнях, как поражающих преимущественно периферические нервы (синдром Гийена-Барре, мультифокальная моторная невропатия, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемическая полинейропатия), так и системных болезнях соединительной ткани (ревматоидный артрит, болезнь Съегрена, системная красная волчанка).
В развитии полинейропатии этиологическую роль часто имеют инфекционные факторы как бактериальной природы (боррелиоз, ботулизм, дифтерия,сифилис, Вич-инфекция), так и вирусной( грипп, цитомегаловирус, герпес и др.). Особое место в группе полинейропатий занимают наследственные нейродегенеративные заболевания, такие как транстиретиновая семейная амилоидная полинейропатия, полинейропатия при порфирии, наследственная нейропатия со склонностью к параличам от сдавления.
Важно
Для того, чтобы определить тактику лечения и верно составить прогноз принципиально важно правильно установить причину заболевания.
Естественно начинаться это должно с тщательного сбора анамнеза пациента и подробного неврологического осмотра. Врач-невролог анализирует полученные в процессе консультации сведения и, опираясь на свой опыт и знания, обнаружив симптомы полинейропатии, назначает обследование.
Для диагностики и уточнения причин проводят лабораторные исследования:
Для исключения паранеопластических синдромов выполняется онкоскрининг:
Лечение
Лечение полинейропатии включает в себя максимально возможное устранение причины, приведшей к её развитию.
Для некоторых наследственных полинейропатий также разработана терапия с учетом патогенеза заболевания:
Полиневропатия
Полиневропатия (ПНП) — множественные поражения периферических нервов, которые проявляются вялыми параличами, вегето-сосудистыми и трофическими расстройствами, нарушениями чувствительности. В структуре болезней периферической нервной системы полиневропатия занимает второе место после вертеброгенной патологии. Тем не менее, по тяжести клинических признаков и последствиям полиневропатия — это одно из наиболее серьезных неврологических заболеваний.
Эта патология считается междисциплинарной проблемой, поскольку с ней сталкиваются врачи разных специальностей, но прежде всего неврологи. Для клинической картины полиневропатии свойственно снижение сухожильных рефлексов, мышечная атрофия и слабость, расстройства чувствительности. Лечение болезни симптоматическое и направлено на устранение факторов, которые ее спровоцировали.
Классификация полиневропатий
По преобладающим клиническим проявлениям полиневропатии подразделяют на следующие виды:
В зависимости от распределения поражения выделяют дистальное поражение конечностей и множественную мононейропатию. По характеру течения полиневропатия бывает острой (симптомы проявляются в течение пары суток), подострой (клиническая картина формируется пару недель), хронической (симптоматика заболевания беспокоит от пары месяцев до нескольких лет).
По патогенетическому признаку заболевания разделяют на демиелинизирующие (патология миелина) и аксональные (первичное поражение осевого цилиндра). Выделяют следующие типы заболевания зависимо от его этиологии:
Этиология и патогенез полиневропатий
В основе полиневропатии лежат обменные (дисметаболические), механические, токсические и ишемические факторы, которые провоцируют однотипные морфологические изменения миелиновой оболочки, соединительнотканного интерстиция и осевого цилиндра. Если в патологический процесс помимо периферических нервов включаются также корешки спинного мозга, в таком случае болезнь называют полирадикулоневропатией.
Спровоцировать полиневропатую могут нообразные интоксикации: свинец, таллий, ртуть, мышьяк и алкоголь. Медикаментозные полиневропатии возникают в случае лечения антибиотиками, висмутом, эметином, солями золота, изониазидом, сульфаниламидами, мепробаматом. Причины полиневропатий могут быть различными:
Для полиневропатии характерно два патологических процесса — демиелинизация нервного волокна и поражение аксона. Аксональные полиневропатии возникают из-за проблем с транспортной функции осевого цилиндра, что приводит к расстройству нормального функционирования мышечных и нервных клеток. Из-за нарушений трофической функции аксона происходят денервационные изменения в мышцах.
Для процесса демиелинизации свойственно нарушение сальтаторного проведения нервного импульса. Эта патология проявляется мышечной слабостью и снижением сухожильных рефлексов. Демиелинизацию нервов может спровоцировать аутоиммунная агрессия, которая сопровождается образованием антител к компонентам белка периферического миелина, воздействием экзотоксинов, генетическими нарушениями.
Клиническая картина полиневропатии
Симптоматика полиневропатии зависит от этиологии заболевания. Однако можно выделить общие для всех видов заболевания признаки. Все этиологические факторы, которые провоцируют заболевание, раздражают нервные волокна, после чего происходит нарушение функций этих нервов. Наиболее выраженными симптомами раздражения нервных волокон считаются судороги в мышцах (крампи), тремор (дрожание конечностей), фасцикуляции (непроизвольные сокращения мышечных пучков), боль в мышцах, парестезии (чувство ползания мурашек по коже), повышение артериального давления, тахикардия (учащенное сердцебиение).
К признакам нарушения функций нервов относятся:
Аутоиммунные полиневропатии
Острая воспалительная форма болезни встречается с частотой один-два случая на сто тысяч человек. Ее диагностируют у мужчин в возрасте 20-24 и 70-74 года. Для нее характерно возникновение симметричной слабости в конечностях. Для типичного течения болезни характерны болезненные ощущения в икроножных мышцах и парестезии (онемение и чувство покалывания) в пальцах конечностей, которые быстро сменяются вялыми парезами. В проксимальных отделах наблюдается гипотрофия и слабость мышц, при пальпации обнаруживается болезненность нервных стволов.
Хроническая форма патологии сопровождается медленным (около двух месяцев) усугублением двигательных и чувствительных нарушений. Возникает эта патология зачастую у мужчин (40-50 лет и старше 70 лет). Характерными ее симптомами считаются мышечная гипотония и гипотрофия в руках и ногах, гипо- или арефлексия, парестезии или онемение в конечностях. У трети пациентов болезнь манифестирует с крампов в икроножных мышцах.
Подавляющее большинство пациентов (около 80%) жалуются на вегетативные и полиневритические нарушения. У 20% пациентов отмечаются признаки поражения ЦНС — мозжечковые, псевдобульбарные, пирамидные симптомы. Иногда в процесс вовлекаются также черепно-мозговые нервы. Хроническая форма заболевания имеет тяжелое течение и сопровождается серьезными осложнениями, поэтому спустя год после ее начала половина больных имеют частичную или полную утрату трудоспособности.
Воспалительные полиневропатии
Для дифтерийной формы заболевания характерно раннее появление глазодвигательных расстройств (мидриаз, птоз, диплопия, ограничение подвижности глазных яблок, паралич аккомодации, снижение зрачковых реакций на свет) и бульбарных симптомов (дисфония, дисфагия, дизартрия). Спустя одну-две недели после начала болезни в ее клинической картине становятся выраженными парезы конечностей, преобладающие в ногах. Все эти симптомы нередко сопровождаются проявлениями интоксикации организма.
ВИЧ-ассоциированная полиневропатия сопровождается дистальной симметричной слабостью во всех конечностях. Ее ранними симптомами являются умеренные боли в ногах и онемение. В большей половине случаев наблюдаются следующие симптомы:
Все эти симптомы появляются на фоне других признаков ВИЧ-инфекции — повышение температуры, потеря веса, лимфоаденопатия.
Лайм-боррелиозные полиневропатии считаются неврологическим осложнением болезни. Их клиническая картина представлена выраженными болями и парастезиями конечностей, которые затем сменяются амиотрофиями. Для болезни свойственно более тяжелое поражение рук, чем ног. У пациентов на руках могут полностью выпасть глубокие рефлексы, но ахилловые и коленные при этом сохраняются.
Дисметаболические полиневропатии
Диагностируют у 60-80% пациентов, которые больны сахарным диабетом. Ранними симптомами этой патологии считается развитие в дистальных отделах конечностей парестезий и дизестезий, а также выпадение ахилловых рефлексов. Если болезнь прогрессирует, больные начинают жаловаться на сильные боли в ногах, которые ночью усиливаются, а также нарушение температурной, вибрационной, тактильной и болевой чувствительности. Позже к симптоматике заболевания добавляются слабость мышц стоп, трофические язвы, деформации пальцев. Для этого заболевания характерны вегетативные нарушения: нарушение сердечного ритма, ортостатическая гипотензия, импотенция, гастропарез, расстройство потоотделения, нарушение зрачковых реакций, диарея.
Алиментарная полиневропатия
Алиментарная полиневропатия спровоцирована недостатком витаминов А, Е, В. Для нее характерны такие проявления, как парестезии, ощущение жжения, дизестезии в нижних конечностях. У пациентов снижаются или полностью выпадают ахилловы и коленные рефлексы, а в дистальных отделах рук и ног появляются амиотрофии. Клиническая картина патологии также включает патологию сердца, отеки на ногах, снижение массы тела, ортостатическую гипотензия, анемию, стоматит, хейлез, диарею, дерматит, атрофию роговицы.
Алкогольная полиневропатия
Алкогольная полиневропатия считается вариантом алиментарной полиневропатии. Обусловлена она недостатком витаминов РР, Е, А и группы В, который спровоцирован воздействием на организм этанола. Проявляется это заболевание болью в ногах, дизестезией, крампами. У пациентов наблюдаются выраженные вегетативно-трофические нарушения: изменение оттенка кожи, ангидроз кистей и стоп. В дистальных отделах ног и рук обнаруживается симметричное снижение чувствительности.
Полиневропатии критических состояний
Полиневропатии критических состояний возникают из-за тяжелых травм, инфекций или интоксикации организма. Для таких состояний характерна полиорганная недостаточность. Выраженными признаками заболевания считаются раннее появление в дистальных отделах рук и ног мышечной слабости и контрактур, выпадение глубоких рефлексов, отсутствие самостоятельного дыхания после прекращении ИВЛ, что не обусловлено сердечно-сосудистой или легочной патологией.
Наследственные полиневропатии
Полиневропатия, которая имеет наследственную этиологию, обычно проявляется у пациентов в возрасте 10-16 лет. Для этого заболевания характерна следующая триада симптомов: нарушение поверхностных видов чувствительности, атрофия кистей и стоп, гипо- или арефлексия. У пациентов также наблюдается деформация стоп.
Диагностика полиневропатий
Диагностика полиневропатии начинается со сбора анамнеза заболевания и жалоб пациента. А именно, врач должен поинтересоваться у больного, как давно появились первые симптомы заболевания, в частности мышечная слабость, онемение кожи и другие, как часто он употребляет алкоголь, не болели ли его родственники этим заболеванием, болеет ли он сахарным диабетом. Врач также спрашивает пациента, не связана ли его деятельность с использованием химических веществ, в особенности солей тяжелых металлов и бензина.
На следующем этапе диагностики проводится тщательный неврологический осмотр для обнаружения признаков неврологической патологии: мышечная слабость, зоны онемения кожи, нарушение трофики кожи. Обязательно проводятся анализы крови на выявление всевозможных токсинов, определение продуктов белка и уровня глюкозы.
Для точной постановки диагноза невролог может дополнительно назначить проведение электронейромиографии. Эта методика необходима для выявления признаков повреждения нервов и оценки скорости проведения импульса по нервным волокнам. Проводится биопсия нервов, которая предусматривает исследование кусочка нервов, что берется у пациента с помощью специальной иглы. Дополнительно может также потребоваться консультация эндокринолога и терапевта.
Лечение полиневропатий
Тактика лечения полиневропатии выбирается зависимо от ее этиологии. Для лечения наследственного заболевания выбирают симптоматическую терапию, направленную на устранение наиболее выраженных признаков патологии, которые ухудшают качество жизни пациента. Целью аутоиммунной формы полиневропатии будет достижение ремиссии. Лечение алкогольной, диабетической и уремической полиневропатий сводится к замедлению течения болезни и устранению ее симптоматики.
Важное место в лечении всех типов полиневропатии занимает лечебная физкультура, которая позволяет предотвратить появление контрактур и поддерживать мышечный тонус в норме. Если у пациента наблюдаются дыхательные нарушения, ему показано проведение ИВЛ. Действенного медикаментозного лечения полиневропатии, которое позволило бы от нее навсегда избавиться, на сегодняшний день не существует. Поэтому врачи назначают поддерживающую терапию, направленную на снижение выраженности симптоматики заболевания.
Прогноз при полиневропатии
Пациенты, у которых диагностирована хроническая воспалительная демиелинизирующая полиневропатия, имеют благоприятный прогноз для здоровья. Смертность пациентов с таким диагнозом очень низкая. Однако полностью вылечить патологию невозможно, поэтому лечение предусматривает устранение ее симптомов. Проведение иммуносупрессивной терапии позволяет добиться ремиссии болезни в более чем 90% случаев. Однако необходимо помнить о том, что болезнь полиневропатия сопровождается многочисленными осложнениями.
Наследственная полиневропатия прогрессирует очень медленно, поэтому ее лечение оказывается затрудненным, а прогноз для пациентов неблагоприятным. Тем не менее, многим больным удается адаптироваться и научиться жить со своим заболеваниям. Благоприятный прогноз при диабетической полиневропатии возможен только при условии ее своевременного лечения. Обычно врачам удается нормализовать состояние пациента. Только на поздних стадиях полиневропатии больной может жаловаться на сильный болевой синдром. Прогноз для жизни больного с уремической полиневропатией зависит от тяжести хронической почечной недостаточности.
Полинейропатии в практике врача: особенности патогенеза, клиники и современные подходы к лечению болевых и безболевых форм
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Полинейропатии (ПН) – это гетерогенная группа заболеваний, имеющих различную этиологию и патогенез, общим признаком которых является множественное диффузное поражение нервных волокон в составе периферических нервов. ПН определяется как клиническое состояние, проявляющееся двигательными, чувствительными и вегетативными симптомами, которые возникают при поражении соответствующего типа волокон. Распространенность ПН в настоящее время весьма высока, а гетерогенность патогенетических и клинических форм делает эту патологию весьма актуальной для изучения и поиска методов лечения. Наиболее часто встречаемые в клинической практике формы ПН – диабетическая (ДН) и алкогольная (АП). Подход к их лечению требует анализа клинической картины, учета этиологического фактора и индивидуальных особенностей пациента. Для коррекции осложнений ДН и АП дополнительно применяется ряд лекарственных препаратов. Применяют симптоматическую (антиконвульсанты, антидепрессанты из группы селективных ингибиторов захвата серотонина и норадреналина, трициклические антидепрессанты), патогенетическую (альфа-липоевая кислота, комплекс витаминов В) или комбинированную терапию. В статье приведен обзор данных о патогенезе, клинико-неврологических особенностях ДН и АП, рассмотрены варианты комплексного лечения патологии. Комплексное применение препаратов для симптоматической и патогенетической терапии повышает эффективность лечения и улучшает клиническое состояние пациентов.
Ключевые слова: диабетическая полинейропатия, алкогольная полинейропатия, альфа-липоевая кислота, габапентин, комплекс витаминов группы В.
Для цитирования: Бородулина И.В., Рачин А.П. Полинейропатии в практике врача: особенности патогенеза, клиники и современные подходы к лечению болевых и безболевых форм. РМЖ. 2016;25:1705-1710.
Polyneuropathies: pathogenesis, clinical manifestations, and current treatment approaches to painful and painless conditions
Borodulina I.V., Rachin A.P.
Russian Scientific Center for Rehabilitation Medicine and Balneology, Moscow
Polyneuropathies are a heterogeneous group of disorders with different etiology and pathogenesis which share a common feature – multiple diffuse lesions of nerve fibers of peripheral nerves. Polyneuropathy is a clinical condition manifested with motor, sensory, and vegetative symptoms which result from the damage of certain fiber type. Currently, the occurrence of polyneuropathy is rather high. Considering the heterogeneity of pathogenic and clinical variants, this disorder is an important issue. The most common types are diabetic and alcoholic neuropathy. Treatment approach requires the analysis of clinical manifestations, etiological factors, and patient’s individuality. Various additional medicines are recommended for the complications of diabetic and alcoholic neuropathy. Symptomatic (anticonvulsants, selective serotonin and noradrenalin reuptake inhibitors, tricyclic antidepressants), pathogenic (alpha lipoic acid, B vitamins), or combined therapy is prescribed. The paper summarizes data on the pathogenesis, clinical neurological signs of diabetic and alcoholic neuropathy, and their complex treatment. Symptomatic and pathogenic therapy improves both treatment efficacy and clinical status.
Key words: diabetic polyneuropathy, alcoholic polyneuropathy, alpha lipoic acid, gabapentin, complex B vitamins).
For citation: Borodulina I.V., Rachin A.P. Polyneuropathies: pathogenesis, clinical manifestations, and current treatment approaches to painful and painless conditions // RMJ. 2016. № 25. P.1705 – 1710.
Статья посвящена вопросам полинейропатий
Диабетическая полинейропатия
Наиболее распространенной дисметаболической ПН является диабетическая нейропатия (ДН). По данным анализа эпидемиологических исследований, ДН встречается примерно в 30% случаев у госпитальных больных сахарным диабетом (СД) и в 20% случаев у пациентов, наблюдающихся амбулаторно [9]. Распространенность дистальной ДН составляет от 12 до 95% общей выборки больных СД, что связано с различиями в сроках обследования больных, клинико-инструментальных критериях и чувствительности методов диагностики [9, 10]. По данным мультицентрового исследования DCCT, проведенного в 1999 г., распространенность ДН у адекватно леченных пациентов составила 2% при СД 1-го типа [11]. У 4% больных с СД ДН развивается уже через 5 лет после начала заболевания, а при длительности болезни около 20 лет эта величина возрастает до 15% [11, 12]. Главной задачей лечения больных с осложнением в виде ДН остается достижение и поддержание индивидуальных целевых значений гликемии, что обеспечивается назначением современных сахароснижающих препаратов. Однако наличие ДН в клинической картине пациента с СД требует тщательного мониторинга, междисциплинарного подхода к лечению и профилактике заболевания.
Поражение периферической нервной системы при СД является клинически гетерогенным, что представляет собой определенную трудность в детерминировании ведущего симптома поражения. Наиболее приемлемой в практике остается предложенная в 1997 г. классификация P.K. Thomas, основывающаяся на наличии клинических проявлений ДН [13]:
1. Обратимая нейропатия
• Гипергликемическая нейропатия
2. Генерализованная симметричная ПН (диабетическая ПН)
• Хроническая сенсомоторная нейропатия (дистальная симметричная ПН)
• Острая болевая нейропатия
• Автономная нейропатия
3. Фокальные и мультифокальные нейропатии
• Нейропатия черепных нервов
• Тораколюмбальная радикулонейропатия
• Фокальные нейропатии конечностей
• Проксимальная моторная нейропатия
4. Сосуществующая хроническая воспалительная демиелинизирующая полинейропатия.
Следует уточнить понятие «гипергликемическая обратимая нейропатия». Это патологическое состояние, связанное с декомпенсацией СД и значительным повышением уровня глюкозы крови, характеризуется развитием неврологической симптоматики и транзиторными нарушениями проводимости по периферическим нервным волокнам [14]. После нормализации уровня гликемии наблюдается восстановление функций, но прогноз риска развития в дальнейшем других форм ДН остается невыясненным. Среди всех форм ДН на первом месте по частоте развития находится симметричная дистальная сенсорная нейропатия (34%). Ее распространенность увеличивается до 58% при длительности заболевания более 30 лет [15].
В настоящее время патогенез развития нейропатии при СД представляется сложным каскадным механизмом, включающим различные биохимические звенья. Зарубежными исследователями было предложено условно разделить патогенетические процессы на функциональные и анатомические [16]. Изменение функции развивается на начальной стадии нейропатии и полностью или частично обратимо при поддержании адекватного уровня гликемии. Было показано, что на фоне приема сахароснижающих лекарственных средств, поддерживающих нормальное содержание глюкозы в крови, наблюдается регресс клинических проявлений у пациентов с недавно выявленной ДН [17]. Анатомические нарушения присоединяются позже, и регресс их практически невозможен. В основе патогенеза ДН лежат метаболические нарушения и микроангиопатия, вызывающая изменение трофики нервного волокна. В ходе исследования DCCT, проведенного в 1999 г., убедительно доказана связь гликемии с частотой развития ДН [11]. Однако ряд авторов придерживаются мнения, что длительность и выраженность декомпенсации СД коррелируют только с тяжестью нейропатии, а не с самим фактом ее развития [18].
Транспорт глюкозы в периферическое нервное волокно является инсулиннезависимым процессом, поэтому хроническая гипергликемия приводит к повышению уровня глюкозы в нервной ткани, что в свою очередь ведет к перенасыщению ферментов пути нормального гликолиза. Избыточное количество глюкозы запускает альтернативный путь метаболизма – полиоловый шунт, в котором под действием альдозоредуктазы и сорбитдегидрогеназы глюкоза превращается в сорбитол и фруктозу соответственно. Повышение активности ключевого фермента – альдозоредуктазы и накопление осмотически активных субстратов ведет к нарушению функции нервной проводимости. Показано, что гликирование затрагивает белок аксонального цитоскелета и белковые фракции миелиновой оболочки. Этот процесс оказывается сопряженным с оксидативным стрессом. В литературных источниках упоминается термин «гликоксидация», отражающий взаимосвязь гликирования и окисления. Выявлено, что оксидация потенцирует присоединение глюкозы к протеинам и накопление продуктов полиолового пути. Последнее приводит к снижению уровня миоинозитола и активности Na+/K+-АТФазы, нарушая, таким образом, аксональный транспорт и вызывая некорректное распространение потенциала действия. В то же время ряд авторов выявили отсутствие корреляции между уровнем миоинозитола и глубиной нарушения углеводного обмена [19]. Таким образом, патогенез ДН представляет собой сложный многокомпонентный процесс, обусловливающий гетерогенность клинических симптомов и требующий разностороннего подхода к терапии.
Клиническая картина ДН обусловлена симптомами поражения периферических нервных волокон. Существуют классификации, предложенные разными авторами, отражающие стадийность патологического процесса.
Классификация тяжести ДН по P.J. Dyck [20]:
– 0 – нормальная нервная проводимость;
– 1а – изменения при оценке нервной проводимости в отсутствие симптомов и признаков нейропатии;
– 1b – изменения при оценке нервной проводимости в сочетании с признаками нейропатии, но без клинической симптоматики;
– 2а – изменения при оценке нервной проводимости в сочетании или без признаков нейропатии при наличии клинической симптоматики;
– 2b – изменения при оценке нервной проводимости + умеренная (50%) мышечная слабость при тыльном сгибании стопы при наличии или отсутствии клинической симптоматики.
Характеристика клинических признаков в соответствии со стадией ДН представлена в классификации Boulton A.J.M. (табл. 1) [19].
Как правило, в патологический процесс первыми вовлекаются длинные нервные волокна, что объясняет манифестацию с симптомов в области стоп, затем изменения возникают в более проксимальных отделах. Наблюдаемая клиническая картина характеризуется симптомами поражения разных типов волокон (табл. 2) [15].
Диагностика ДН складывается из оценки жалоб пациента, данных клинико-неврологического осмотра и дополняется результатами электрофизиологической диагностики (электронейромиография (ЭНМГ), количественное сенсорное тестирование (КСТ)) [21].