Полиомиелит это что за болезнь
Полиомиелит это что за болезнь
Роспотребнадзор (стенд)
Роспотребнадзор (стенд)
Полиомиелит и его профилактика
Полиомиелит и его профилактика
Историческая справка
Первая эффективная противополиомиелитная вакцина была создана в 1952 году американскими учеными. В CCCР в НИИ им. Чумакова была разработана и произведена своя отечественная вакцина, благодаря которой именно в СССР впервые в мире полиомиелит был ликвидирован как массовое заболевание. Вакцина широко использовалась в Японии и во всех социалистических странах.
Многолетняя деятельность по борьбе с полиомиелитом позволила Всемирной организации здравоохранения (ВОЗ) в 1988 году начать Глобальную инициативу по ликвидации этой инфекции, ключевым элементом которой является массовая иммунизация детей против полиомиелита. Несколько этапов ликвидации уже пройдено, и большинство регионов мира уже были освобождены от полиомиелита. Южная и Северная Америка были объявлены свободными от полиомиелита в 1994 году. В 2000 году полиомиелит был официально ликвидирован в 36 западных странах Тихоокеанского региона, включая Китай и Австралию. Европа, и в ее составе Россия, была объявлена свободной от полиомиелита в 2002 году.
В настоящее время постоянные очаги полиомиелита сохраняются только в трех странах мира: Афганистане, Пакистане и Нигерии. При этом существуют риски завоза вируса полиомиелита и его распространения на территории других стран, прежде всего для детей, не защищенных от этой инфекции.
Что такое полиомиелит и как им можно заразиться?
Вирус полиомиелита очень устойчив во внешней среде. Хорошо переносит замораживание, высушивание. Не разрушается пищеварительными соками, антибиотиками и химиопрепаратами. В воде может сохраняться до 100 дней, в фекалиях – до полугода. Погибает при кипячении, под воздействием ультрафиолетового облучения и дезинфицирующих средств
Источник инфекции – больной человек (особенно когда болезнь протекает в легкой и стертой форме) или вирусоноситель.
Возбудитель при инфицировании выделяется через рот (несколько суток), а затем с испражнениями (несколько недель, а иногда и месяцев). Заражение может произойти воздушно-капельным путём (при кашле, чихании, разговоре), но чаще — при попадании в рот вируса через загрязнённые руки, пищу, воду. Механическими переносчиками вируса могут быть мухи.
Инкубационный период заболевания (период с момента инфицирования до появления симптомов заболевания) составляет в среднем 10-12 дней, максимально – до 35 дней.
Заболевание, как и при других кишечных инфекциях, чаще всего наблюдается в летне-осенние месяцы.
Что происходит в организме при инфицировании (заражении)?
После попадания в организм вирус полиомиелита размножается в глотке и кишечнике, затем проникает в кровь и достигает нервных клеток. Под действием вируса нервные клетки разрушаются и гибнут, что ведёт к развитию парезов и параличей. Кроме поражения нервной системы в некоторых случаях развивается миокардит.
Какие симптомы заболевания?
Чаще всего после заражения вирусом развиваются легкие или стертые формы заболевания или вирусоносительство, которые имеют основное значение в распространении полиомиелита.
Носители вируса не замечают проявлений заболевания, не обращаются за медицинской помощью, при этом выделяя в большом количестве вирус в окружающую среду.
Легкие или стертые формы полиомиелита сопровождаются симптомами острого респираторного вирусного заболевания (повышение температуры, насморк, боль и покраснение в горле, головная боль, общее недомогание, потеря аппетита) или острой кишечной инфекции (тошнота, жидкий стул). Легкие или стертые формы заболевания вскоре заканчиваются выздоровлением.
Другая форма непаралитического полиомиелита – серозный менингит, течение которого сопровождается лихорадкой, головной болью, рвотой, напряжением мышц шеи, подергиванием и болью в мышцах.
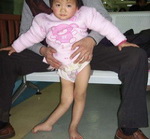
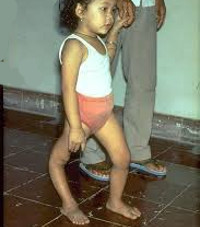
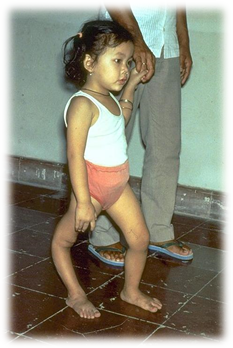
Наиболее тяжелой формой, которая приводит к инвалидности и даже летальному исходу, является паралитический полиомиелит. Болезнь начинается остро, с высокой температуры, недомогания, отказа от еды, в половине случаев появляются симптомы поражения верхних дыхательных путей (кашель, насморк) и кишечника (жидкий стул), а через 1-3 дня присоединяются симптомы поражения нервной системы (головная боль, боли в конечностях, спине), появляются парезы и параличи. Парализована может быть одна или несколько конечностей (руки и ноги). Возможны поражения дыхательной мускулатуры, что приводит к смерти.
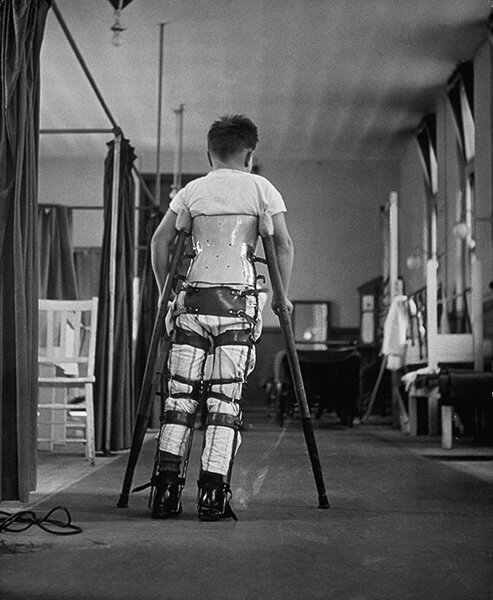
Паралитический период длится до 2-х недель, а затем постепенно начинается восстановительный период, который продолжается до 1 года. В большинстве случаев полного восстановления не происходит, сохраняется атрофия (расстройство питания тканей) и изменение мышц, контрактуры (неподвижность костей в суставах), деформации конечностей.
Сегодня тяжелые паралитические формы возникают только у не привитых детей или у детей с нарушенной схемой иммунизации.
Что делать, если у ребенка появились признаки заболевания?
Больного ребенка срочно госпитализируют. На весь острый период заболевания назначают строгий постельный режим. Боли снимают с помощью обезболивающих препаратов, применяют тепловые процедуры. Специальных лекарств, действующих на вирус полиомиелита не существует.
Для кого опасен полиомиелит?
Полиомиелит преимущественно развивается у детей в возрасте до 6 лет, если им вовремя не были сделаны прививки от полиомиелита.
После перенесенного заболевания вырабатывается стойкий иммунитет, но только к тому типу вируса, который вызвал заболевание. Хотя полиомиелит детская болезнь, заболевают им и взрослые, причем у них он протекает особенно тяжело.
Как можно предупредить заболевание полиомиелитом?
Основным методом профилактики полиомиелита является своевременно проведенная вакцинация.
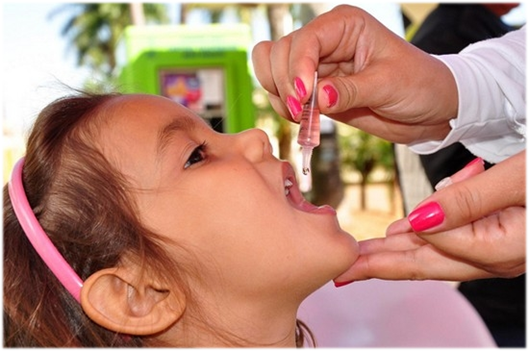
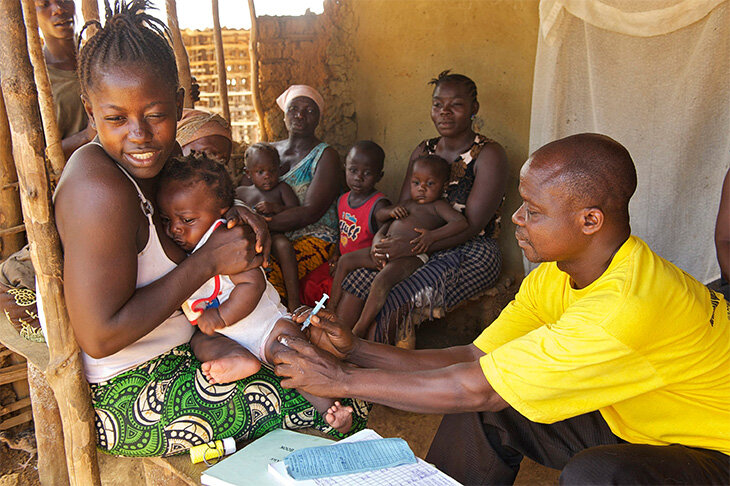
В России прививки против полиомиелита входят в Национальный календарь профилактических прививок, согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита (в 3; 4,5 и 6 месяцев) – вакцинацию, и последующие 3 ревакцинации: в 18, 20 месяцев и в 14 лет. Первые две прививки делают инактивированной полиомиелитной вакциной (независимо от возраста, даже если по каким-то причинам ребенок начал прививаться в срок старше года), которая вводится с помощью инъекции. Последующие прививки (3-ья,4-ая,5-ая и 6-ая) – живой полиомиелитной вакциной, которая закапывается в рот.
Перед прививкой ребенок должен всегда осматриваться врачом (фельдшером), который и назначает прививку.
Какие могут быть реакции и осложнения на введение полиомиелитных вакцин?
Реакции на введение оральной живой вакцины практически отсутствуют. У отдельных привитых, предрасположенных к аллергическим реакциям, чрезвычайно редко могут наблюдаться сыпь типа крапивницы или отек Квинке. Крайнюю редкость, как у привитых (преимущественно при нарушении национального календаря профилактических прививок), так и у лиц, контактных с привитым (не имеющих прививок от полиомиелита), представляет возникновение вакциноассоциированного полиомиелита (ВАПП).
Инактивированная вакцина редко вызывает реакции при аллергии к стрептомицину (сыпи, крапивница, отек Квинке).
Противопоказания к прививкам определяет только врач.
Весь мир объединился в борьбе с вирусом полиомиелита. В мире не должно остаться ни одного ребенка, заболевшего полиомиелитом!
Наиболее эффективным средством защиты от полиомиелита является вакцинация. Прежде чем отказываться от вакцинации против полиомиелита – прочтите, что такое «полиомиелит»!
Отказ от вакцинации может привести к трагическим последствиям.
Полиомиелит
Общие сведения
Последняя эпидемия полиомиелита в Европе и Северной Америке была зафиксирована в середине прошлого столетия. В 1988 г. ВОЗ была принята резолюция, провозгласившая задачу ликвидации полиомиелита в мире. В настоящее время на территории стран, где проводится профилактическая вакцинация против полиомиелита, заболевание встречается в виде единичных, спорадических случаев. До сих пор эндемичными по полиомиелиту остаются Афганистан, Нигерия, Пакистан, Сирия, Индия. Страны Западной Европы, Северной Америки и Россия считаются территориями, свободными от полиомиелита.
Причины полиомиелита
Источником инфекции при полиомиелите может выступать как больной человек, так и бессимптомный вирусоноситель, выделяющий вирус с носоглоточной слизью и испражнениями. Передача заболевания может осуществляться контактным, воздушно-капельным и фекально-оральным путями. Восприимчивость к вирусу полиомиелита в популяции составляет 0,2–1%; абсолютное большинство заболевших составляют дети до 7 лет. Сезонные пики заболеваемости приходятся на летне-осенний период.
Вакцино-ассоциированный полиомиелит развивается у детей с выраженным врожденным или приобретенным иммунодефицитом (чаще ВИЧ-инфекцией), получавших живую оральную аттенуированную вакцину.
Условиями, способствующими распространению вируса полиомиелита, служат недостаточные гигиенические навыки у детей, плохие санитарно-гигиенические условия, скученность населения, отсутствие массовой специфической профилактики.
Входными воротами для вируса полиомиелита в организме нового хозяина служит лимфоэпителиальная ткань рото- и носоглотки, кишечника, где происходит первичная репликация возбудителя и откуда он проникает в кровь. В большинстве случаев первичная вирусемия длится 5-7 дней и при активации иммунной системы заканчивается выздоровлением. Лишь у 1-5% инфицированных развивается вторичная вирусемия с селективным поражением мотонейронов передних рогов спинного мозга и ствола головного мозга. Проникновение вируса полиомиелита в нервную ткань происходит не только через гематоэнцефалический барьер, но и периневральным путем.
Внедряясь в клетки, вирус полиомиелита вызывает нарушение синтеза нуклеиновых кислот и белка, приводя к дистрофическим и деструктивным изменениям вплоть до полной гибели нейрона. Разрушение 1/3-1/4 нервных клеток приводит к развитию парезов и полных параличей с последующей атрофией мышц и контрактурами.
Классификация полиомиелита
В клинической практике различают формы полиомиелита, протекающие без поражения нервной системы и с поражением ЦНС. К первой группе относятся инаппарантная и абортивная (висцеральная) формы; ко второй – непаралитическая (менингеальная) и паралитические формы полиомиелита.
В зависимости от уровня поражения нервной системы паралитическая форма полиомиелита может выражаться в следующих вариантах:
Отдельно рассматривается такое поствакцинальное осложнение, как вакциноассоциированный паралитический полиомиелит. Частота развития паралитических и непаралитических форм полиомиелита составляет 1:200.
В течении паралитических форм полиомиелита выделяют инкубационный, препаралитический, паралитический, восстановительный и резидуальный периоды.
Симптомы полиомиелита
Инкубационный период при различных формах полиомиелита в среднем составляет 8–12 дней.
Инаппарантная форма полиомиелита представляет собой носительство вируса, которое никак не проявляется клинически и может быть обнаружено только лабораторным путем.
Абортивная (висцеральная) форма полиомиелита составляет более 80% всех случаев болезни. Клинические проявления неспецифичны; среди них преобладают общеинфекционные симптомы – лихорадка, интоксикация, головная боль, умеренные катаральные явления, боли в животе, диарея. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
Менингеальная форма полиомиелита протекает по типу доброкачественного серозного менингита. При этом отмечается двухволновая лихорадка, головные боли, умеренно выраженные менингеальные симптомы (Брудзинского, Кернига, ригидность затылочных мышц). Через 3-4 недели наступает выздоровление.
Паралитическая форма полиомиелита имеет наиболее тяжелое течение и исходы. В препаралитическом периоде преобладает общеинфекционная симптоматика: повышение температуры, диспепсия, ринит, фарингит, трахеит и др. Вторая волна лихорадки сопровождается менингеальными явлениями, миалгией, болями в позвоночнике и конечностях, выраженной гиперестезией, гипергидрозом, спутанностью сознания и судорогами.
Примерно на 3-6 день заболевание вступает в паралитическую фазу, характеризующуюся внезапным развитием парезов и параличей чаще нижних конечностей при сохранной чувствительности. Для параличей при полиомиелите характерны асимметричность, неравномерность, преимущественное поражение проксимальных отделов конечностей. Несколько реже при полиомиелите развиваются парезы и параличи верхних конечностей, лица, мышц туловища. Через 10-14 дней наблюдаются первые признаки мышечной атрофии. Поражение жизненно важных центров продолговатого мозга может вызвать паралич дыхательных мышц и диафрагмы и послужить причиной гибели ребенка от острой дыхательной недостаточности.
В восстановительном периоде полиомиелита, который длится до 1 года, происходит постепенная активизация сухожильных рефлексов, восстанавливаются движения в отдельных мышечных группах. Мозаичность поражения и неравномерность восстановления обусловливает развитие атрофии и мышечных контрактур, отставание пораженной конечности в росте, формирование остеопороза и атрофии костной ткани.
В резидуальном периоде отмечаются остаточные явления полиомиелита – стойкие вялые параличи, контрактуры, паралитическая косолапость, укорочение и деформации конечностей, вальгусная деформация стоп, кифосколиозы и пр.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. В препаралитической стадии распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции, серозного менингита другой этиологии.
Главную роль в этиологической диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках). Для дифференциации типов вируса полиомиелита используется ПЦР.
При проведении люмбальной пункции спинномозговая жидкость вытекает под повышенным давлением; исследование цереброспинальной жидкости при полиомиелите выявляет ее прозрачный, бесцветный характер, умеренное повышение концентрации белка и глюкозы. Электромиография подтверждает поражение на уровне передних рогов спинного мозга.
Лечение полиомиелита
Манифестные формы полиомиелита лечатся стационарно. Общие мероприятия включают изоляцию больного ребенка, постельный режим, покой, высококалорийную диету. В правильном уходе за больным полиомиелитом важную роль играет придание конечностям правильного (физиологического) положения, профилактика пролежней, массаж грудной клетки. При дисфагии организуется питание через назогастральный зонд; при нарушении самостоятельного дыхания проводится ИВЛ.
Поскольку специфическое лечение полиомиелита не разработано, проводится, главным образом, симптоматическая и патогенетическая терапия. Назначаются витамины группы В, аскорбиновая кислота, обезболивающие и дегидратирующие препараты, неостигмина, дыхательные аналептики и др.
В восстановительном периоде основная роль в комплексной терапии полиомиелита отводится реабилитационным мероприятиям: ЛФК, ортопедическому массажу, парафинолечению, УВЧ, электромиостимуляции, общим лечебным ваннам, санаторно-курортному лечению.
Лечение полиомиелита проводится при участии детского ортопеда. Для предотвращения развития контрактур может быть показано наложение гипсовых повязок, лонгет, ортопедических шин, ношение ортопедической обуви. Ортопедо-хирургическое лечение остаточных явлений полиомиелита может включать теномиотомию и сухожильно-мышечную пластику, тенодез, артрориз и артродез суставов, резекцию и остеотомию костей, хирургическую коррекцию сколиоза и пр.
Прогноз и профилактика полиомиелита
Легкие формы полиомиелита (протекающие без поражения ЦНС и менингеальная) проходят бесследно. Тяжелые паралитические формы могут приводить к стойкой инвалидизации и летальному исходу. Благодаря многолетней целенаправленной вакцинопрофилактике полиомиелита в структуре заболевания преобладают легкие инаппарантная и абортивная формы инфекции; паралитические формы возникают только у невакцинированных лиц.
Профилактика полиомиелита включает обязательную плановую вакцинацию и ревакцинацию всех детей согласно национальному календарю прививок. Дети с подозрением на полиомиелит подлежат немедленной изоляции; в помещении проводится дезинфекция; контактные лица подлежат наблюдению и внеочередной иммунизации ОПВ.
Полиомиелит
Что такое полиомиелит?
Вирусную инфекцию, поражающую центральную нервную систему и вызывающую параличи, называют полиомиелитом. Лечением этого заболевания и его осложнений занимаются неврологи и ортопеды.
Полиомиелит представляет собой инфекционное заболевание вирусной природы, поражающее нервную систему. Основной мишенью вирусной атаки является спинной мозг, отвечающий за двигательную активность человека, чувствительность и регуляцию деятельности внутренних органов. Кроме того, полиомиелит может осложняться поражением головного мозга, нарушением дыхания и деформацией конечностей. Ранние симптомы инфекции, вроде увеличения температуры тела и слабости, могут напоминать обычную простуду. У некоторых пациентов быстро появляются симптомы поражения центральной нервной системы. При несвоевременном лечении полиомиелит может стать причиной летального исхода.
Полиомиелит крайне редко диагностируется у взрослых людей. Вирусной инфекции в большей степени подвержены дети дошкольного возраста. В период созревания и формирования опорно-двигательного аппарата полиомиелит вызывает самые тяжелые осложнения, делающие пациента инвалидом. Впоследствии человек, перенесший острую инфекцию, всю жизнь страдает от тяжелых двигательных, неврологических и дыхательных расстройств. Врачи могут только предотвратить развитие болезни с помощью своевременно проведенной вакцинации. Если инфекция уже возникла, врачи проводят общеукрепляющую терапию и предотвращают развитие осложнений.
Симптомы полиомиелита
Инкубационный период, характеризующийся отсутствием симптомов, может продолжаться в течение 7-12 суток после заражения. Ранние признаки полиомиелита, вроде лихорадки, слабости и диареи, могут напоминать проявления кишечной инфекции или простуды. В некоторых случаях у пациентов возникает умеренно доброкачественная форма инфекции, при которой наблюдается воспаление оболочек головного мозга или неспецифическая инфекционная симптоматика. Эти формы полиомиелита редко вызывают тяжелые осложнения. Носительство вируса, не сопровождающееся появлением симптомов, также обнаруживается у детей и взрослых людей.
Признаки паралитической формы полиомиелита:
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Позже у пациента могут возникать симптомы осложнений заболевания. Это ощущение удушья, сильное головокружение и психическое возбуждение. При появлении симптомов острой дыхательной недостаточности необходима неотложная медицинская помощь. Опорно-двигательные нарушения проявляются искривлением позвоночника, косолапостью, плоскостопием и другими деформациями.
Причины полиомиелита
Заражение полиовирусом чаще всего происходит при контакте с больным человеком или бессимптомным носителем инфекции. Вирус содержится в носоглоточной слизи и слюне пациента, поэтому основной путь передачи воздушно-капельный. Кроме того, вирус долго сохраняется в каловых массах и воде, поэтому возможна контактно-бытовая передача возбудителя болезни.
Врачам известно три типа полиовируса, отличающиеся строением и течением заболевания. Полиовирус I типа в 80% случаев вызывает тяжелую паралитическую форму инфекции.
Факторы риска инфицирования:
Благодаря совместным усилиям медицинских организаций разных стран полиомиелит постепенно исчезает. В развитых странах эта инфекция возникает редко и спонтанно. Уровень распространения заболевания в той или иной стране напрямую зависит от организации здравоохранения и числа привитых от вируса людей.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика полиомиелита
При подозрении на полиомиелит необходимо записаться на прием к неврологу. Врач нашей клиники во время приема изучает симптомы заболевания и проводит общий осмотр для обнаружения характерных признаков инфекции, вроде нарушения рефлексов и двигательной активности. На этой стадии диагностики невролог исключает наличие любой другой инфекции с похожими ранними симптомами, вроде ротавирусной инфекции или гриппа. Для подтверждения диагноза и оценки тяжести состояния пациента проводятся лабораторные и инструментальные исследования.
Используемые методы диагностики в «СМ-Клиника»:
Современное диагностическое оборудование лаборатории «СМ-Клиника» позволяет врачам быстро проводить исследования и незамедлительно приступать к лечению опасной болезни.
Лечение полиомиелита
Для проведения высокоспециализированного лечения и постоянного врачебного контроля пациента с полиомиелитом госпитализируют. Неврологи нашей клиники проводят терапию, направленную на облегчение симптомов заболевания, предотвращение осложнений и восстановление опорно-двигательной системы. Пациенту назначается специальная диета для поступления достаточного количества питательных веществ, причем в случае затрудненного проглатывания пищи используется специальный зонд. Невролог тщательно оценивает уже возникшие осложнения полиомиелита и подбирает метод поддержки жизненно важных функций организма.
Проводимое лечение в «СМ-Клиника»:
Профилактика полиомиелита
Соблюдение врачебных рекомендаций помогает предотвратить инфицирование полиовирусом.
Основные методы профилактики:
Врачи нашей клиники проводят консультации для объяснения методов профилактики болезни и назначения обследований.
Полиомиелит – кошмар двадцатого столетия
Опасное инфекционное заболевание – полиомиелит – преследует жителей планеты на протяжении многих тысяч лет. Существуют исторические доказательства случаев болезни в Египте и Палестине еще в IV в до нашей эры. К примеру, взгляните на сосуд из захоронения, найденного в Италии (480 г. до н.э.), на рисунке изображен Бог старости Герас с деформированным позвоночником и атрофированными мышцами – признаки, характерные для полиомиелита.
Вирус, который его вызывает, поражает спинной мозг, слизистую кишечника, что в итоге приводит к смертельному исходу или парализации человека. В группу высокого риска входят дети до пяти лет.
На данный момент благодаря вакцинации почти во всех странах мира заболевание можно считать практически истребленным. Тем не менее вирус существует, и, если по какой-либо причине не была сделана прививка, вероятность заболеть остается. Страшные последствия – паралич конечностей, деформация позвоночника, инвалидность, парализация спустя 30 лет после перенесенного заболевания – далеко не все осложнения полиомиелита. Здесь представлен список имен лишь некоторых известных людей, которых постигла эта ужасная участь.
Как был открыт вирус полиомиелита
Самые первые попытки изучить полиомиелит предпринял врач-ортопед из Нидерландов Якоб Гейне. В 1840 году он систематизировал данные о болезни и описал ее характерные особенности. Гейне предположил, что в основе патологии лежит инфекция.
В 1907 году ученый из Швеции Викман классифицировал клинические признаки заболевания, а в 1908 полиомиелит был воспроизведен в опытах с обезьянами – Поппер и Ландштейнер вводили животным препарат, полученный из спинного мозга больного ребенка. Все тесты на бактерии были отрицательными, поэтому исследователи предположили вирусное происхождение болезни.
НА ЗАМЕТКУ! Вирус обладает высокой устойчивостью к внешним факторам. Он отлично переносит высушивание и заморозку, на него не действуют ферменты пищеварительного тракта, химические препараты, антибиотики. Он сохраняет жизнеспособность в течение трех месяцев в водной среде и на протяжении шести месяцев – в фекалиях. Зато он не переносит УФ-лучей, средств дезинфекции и высоких температур.
Главные «объекты» вируса полиомиелита – дети, не достигшие пяти лет. Взрослый не привитый человек тоже может заболеть, но в этом случае патология будет протекать особенно тяжело. Заражение возможно при употреблении воды или пищи, через окружающие предметы. Чаще всего вирус активируется летом и осенью.
Как ни странно, но болезнь стала принимать эпидемический характер при повышении уровня гигиены и комфорта населения. Ученые выяснили, что контактировать с возбудителем человеку лучше в младенческом возрасте – запаса материнских антител достаточно, чтобы при встрече с вирусом сформировался иммунитет. При повышенном стремлении к чистоте и стерильности такой встречи не происходит. В результате в дальнейшем, по мере расходования материнской защиты, вероятность заражения резко возрастает.
В 1949-1951 гг группа ученых обнаружила, что вирус, вызывающий полиомиелит, может размножаться в культурных средах. Такое открытие позволило не только приступить к активной разработке диагностических и профилактических методов, но и начать поиск вакцины. В 1954 г Фредерик Роббинс, Джон Эндерс и Томас Уэллер получили за него Нобелевскую премию.
Действенных способов лечения не было и нет
Как же пытались лечить полиомиелит? В конце XIX — начале XX веков, когда болезнь приобретала характер эпидемий, заболевшие попадали в госпитали надолго: на месяцы и даже годы. К сожалению, последствия паралича в большинстве случаев оставались на всю жизнь и не поддавались лечению.
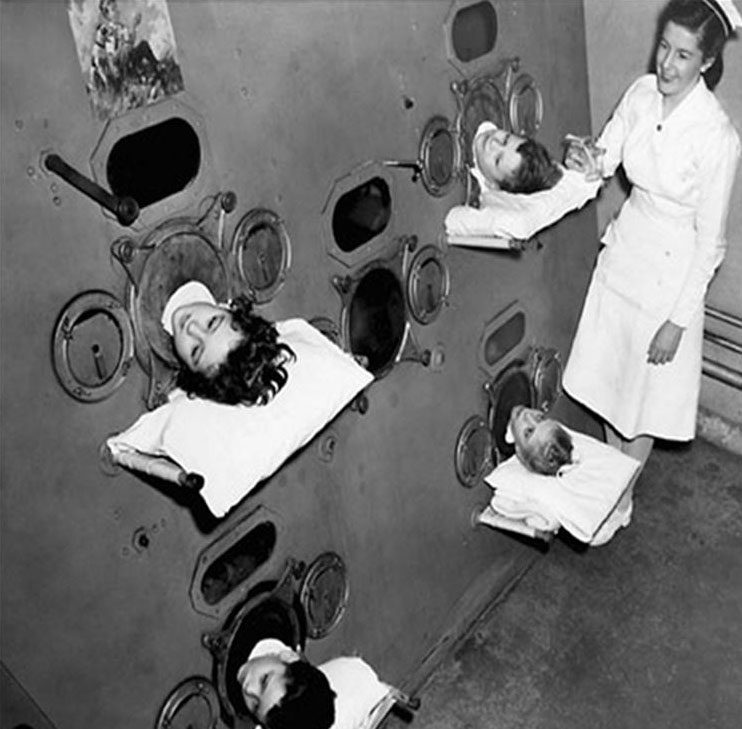
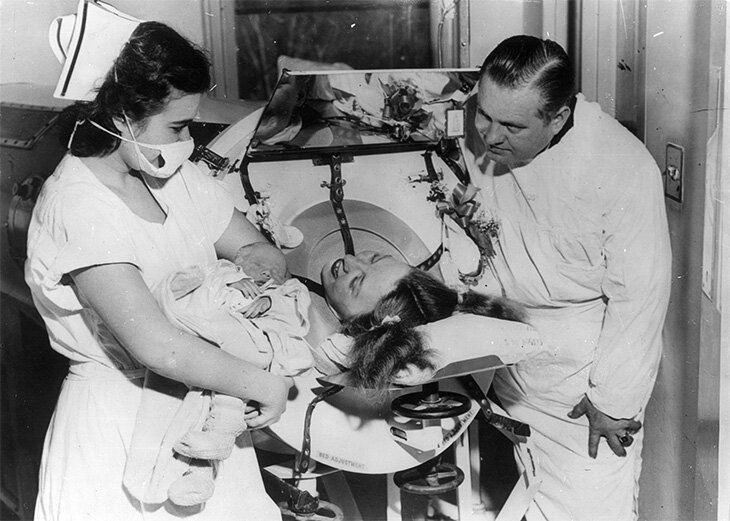
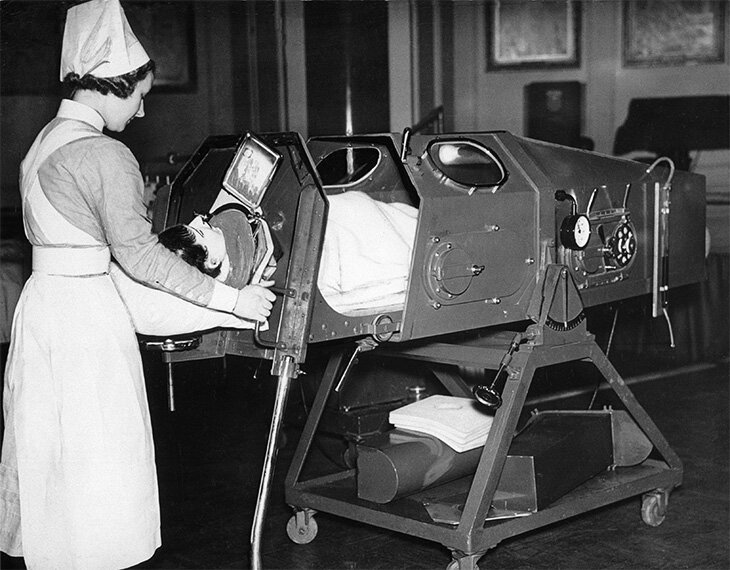
Если вирус затрагивал мышцы диафрагмы, больных помещали в так называемые «железные легкие» – ящики, в которых работе легких помогала смена давления.
Самое плохое то, что такое лечение не помогало. Дети и взрослые, пораженные вирусом, жили и умирали, находясь скованными металлической конструкцией. Проведя в такой камере год, у пациентов атрофировались дыхательные мышцы, их даже нельзя было подключить к современным аппаратам искусственной стимуляции. К слову сказать, до сих пор существуют люди, пользующиеся «железными легкими», к сожалению, вернуться к обычной жизни для них не представляется возможным.
Разработка первой вакцины
Первая вакцина от полиомиелита появилась в начале 1952 г. Ее создателем был вирусолог Джонас Солк из Соединенных Штатов. К тому времени болезнь распространилась по всему Земному шару – только в Америке в течение 1952 году от вируса погибло более 3 000 человек, а остались парализованными более 21 000.
За основу были взяты мертвые вирусы, так как к моменту создания вакцины от полиомиелита Джонас Солк занимался разработкой вакцины от гриппа, и во время испытаний препарата на пациентах он заметил, что убитые вирусы тоже вызывают ответ иммунной системы. В процессе поиска в экспериментах было задействовано почти 20 000 обезьян. Однако ученый понимал, что этого недостаточно, и для масштабного производства необходимо каким-то образом размножать возбудителя в пробирках. Для осуществления идеи Солк воспользовался достижениями Фредерика Роббинса, Джона Эндерса и Томаса Уэллера.
Полученный в итоге препарат ученый, в первую очередь, ввел себе и своим близким – трем сыновьям и жене. Происходящее фиксировали на фото и видеокамеры – в дальнейшем эти материалы использовали для успокоения населения при проведении массовой иммунизации. Оказалось, что вакцина безопасна и эффективна, и уже в 1954 году непроверенный состав ввели пяти тысячам учащихся школ. После вакцинации не заболел ни один ребенок.
Вторая вакцина от полиомиелита
Однако, несмотря на эффективность вакцины Солка, численность заболевших снижалась незначительно. Постепенно выяснилось, что препарат вызывает лишь кратковременный иммунитет к полиомиелиту. Тем не менее, огромный масштаб производства позволял получать средства на продолжение научных исследований: большое внимание уделялось механизму размножения возбудителя.
В 1958 году вирусолог Сэбин обнаружил любопытный факт – если возбудитель размножается в условиях низкого температурного режима, выживает форма, не приводящая к болезни. При оральном введении такого вируса в живой организм в сочетании с чем-то сладким полиомиелит не развивается, но зато к нему образуются антитела. Получается, что вирус живой, но не патогенный, при этом дающий нужный иммунный ответ.
Полученная вакцина Сэбина обладала существенными преимуществами перед препаратом Солка. Во-первых, не требовался укол – было достаточно капнуть ребенку на язык. Во-вторых, ее производство требовало меньших финансовых затрат. В третьих, полученный иммунитет сохранялся длительное время.
Однако Национальный фонд США отверг эту идею, мотивируя это тем, что в Америке уже есть рабочая вакцина, а использовать живой вирус небезопасно.
Победа советских ученых
Судьбу живой полиомиелитной вакцины и её дальнейшей роли в мировой эпидемиологии решила встреча Сэбина с советским ученым Михаилом Чумаковым. На тот момент Михаил Петрович находился в Америке – вместе с женой и коллегой он был командирован в Штаты для обмена опытом. Чумаков быстро ухватился за эту теорию, и спустя некоторое время в СССР было привезено несколько тысяч доз вакцин от полиомиелита.
Препарат, который не был проверен до конца, испытывался на всех – себе, родных, коллегах. Прекрасно понимая опасность таких экспериментов, никто из близких не возражал. Все знали – это необходимо, чтобы защитить своих детей от страшного заболевания.
В Институте полиомиелита началось производство живой вакцины Сэбина. Однако Министерство здравоохранения не одобрило эту идею – «если от препарата отказались в Америке, почему же его должны испытывать и производить мы»? Чумаков решил рискнуть и провел успешную вакцинацию, после которой с эпидемией полиомиелита было покончено всего за полтора года, а вакцина была экспортирована в более чем 60 стран.
Конфета от полиомиелита – вкусно и полезно
Вирус полиомиелита не размножается в полости рта – для этого процесса он должен проникнуть в кишечник. Чтобы обеспечить полную «доставку» возбудителя к нужному отделу ЖКТ, Чумаков придумал выпускать вакцину в виде конфеты-драже.
Противополиомиелитное драже представляло собой маленькие, весом всего один грамм, капсулы. Снаружи их покрывали воском, а внутри помимо вируса был сахар и патока. Выпускали такие конфеты на фабрике Марата с конца 50-х до конца 60-х годов.
Особенности схемы вакцинации детей в России и мире
Существует два типа вакцин от полиомиелита:
Живая может содержать один отдельный или комбинацию штаммов 1-го, 2-го или 3-го типа типов полиовируса. А инактивированная может быть однокомпонентная (только от полиомиелита) или входить в состав комбинированных препаратов от нескольких инфекций.
ИПВ вводится внутримышечно или подкожно и она признана более безопасной, чем ОПВ, т.к. не несет в себе никаких рисков развития вакциноассоциированного паралитического полиомиелита. Возможные побочные эффекты после введения ИПВ: покраснения (0,5–1%), уплотнения (3–11%) и болезненность (14–29%) в месте инъекции.
ОПВ, в отличии от ИПВ, выпускается в форме капель и вводится перорально, то есть через рот. Эффективность ОПВ близка к 100%. Основное преимущество живой вакцины – способность формировать местный иммунный ответ в кишечнике, что делает невозможным размножение диких полиовирусов в организме привитых детей.
НА ЗАМЕТКУ! Привитый ребенок выделяет в окружающую среду вакцинный вирус до нескольких недель. Вакцинный вирус способен передаваться от привитого ОПВ ребенка к непривитым через грязные игрушки, посуду, защищая и их тоже. Ученые также выявили интересный эффект от вакцинации ОПВ – это выработка неспецифического иммунитета, который снижает смертность в общем.
Основной недостаток ОПВ – существующая вероятность осложнения – вакциноассоциированного полиомиелита (ВАПП), который не отличается от дикой инфекции. Заболевание встречается редко (один ребенок из 1-1,5 млн привитых детей и один из 14 млн контактных). В группе риска дети, которые не привиты совсем, с нарушенным графиком или иммунодефицитом, но контактирующие с недавно привитыми, а также получившие сразу живой препарат без предварительного введения инактивированного.
ВНИМАНИЕ! Даже одна доза инактивированного препарата перед вакцинацией живым вирусом исключает возникновение вакциноассоциированного паралитического полиомиелита.
Ученые давно знают о нюансах этих вакцин, и нашли решение. Для снижения рисков возникновения ВАПП сначала от полиомиелита прививают с помощью ИПВ, а только потом включают живую вакцину (ОПВ). Такая тактика действует по рекомендации ВОЗ для всех стран с 2016 года, а в России существует с 2008 года. В нашей стране такая последовательная вакцинация (2 дозы ИПВ + 1 доза ОПВ, последующая ревакцинация ОПВ) помогла снизить количество случаев ВАПП в 2,6 раза.
Изоляция привитых детей – важное условие профилактики. Детей, которые привиты аттенуированной вакциной, следует изолировать от непривитых или тех, которые прошли вакцинацию меньше трех раз. Такое требование закреплено Законодательством РФ в Постановлении Главврача России, и относится ко всем учреждениям, в которых находятся дети.
Срок изоляции составляет 60 дней после того, как была сделана прививка. Каким образом это происходит, кого и от кого нужно изолировать – эти вопросы решаются на месте родителями, воспитателями, врачами и так далее. Несмотря на то, что вакциноассоциированный полиомиелит встречается не так часто, игнорирование рекомендаций по профилактике, согласно утверждению специалистов, может привести к новому росту заболеваемости и вспышкам эпидемии.
Также в 2016 году перестали использовать трехкомпонентную ОПВ, потому как 2-й тип дикого полиовируса был полностью истреблён. Именно этот компонент вызывал бОльший риск ВАПП (40% случаев). Используемая в России вакцина, стала содержать не 3, а 2 штамма (отсюда и частица «Би» (лат. bi. дву(х)) в названии: БиВак-Полио).
Итак, в России вакцинация от полиомиелита происходит по следующей схеме:
1. дважды путем инъекции делают прививку ИПВ в 3 и 4,5 месяца;
2. третью прививку – в полгода живой вакциной в форме капель (ОПВ);
3. в 18 и 20 месяцев проводится первая и вторая ревакцинация живой вакциной (снова ОПВ);
4. в 14-летнем возрасте проводится третья ревакцинация живой вакциной (ОПВ).
При этом, некоторым детям по показаниям все прививки делают инактивированной вакциной.
Важно отметить, что в случае с вакцинацией от полиомиелита, нередки случаи нарушения графика, когда дети в итоге не получают все прививки по утвержденной схеме. Это может быть связано с болезнью ребенка (медотводы), с нежеланием или сомнениями родителей («делать или нет»). Иногда родители приобретают неподходящую вакцину, например, предпочитают вакцинировать сразу от нескольких заболеваний комбинированным препаратом. В этом случае получается, что ребенок не прививается живой вакциной достаточное количество раз.
Современное состояние проблемы
Согласно данным Роспотребнадзора в 2019-2020 гг наблюдались вспышки полиомиелита в Эфиопии, Конго, Филиппинах и ряде других африканских стран. Из-за отсутствия вакцинации по-прежнему сохраняется высокая вероятность эпидемий в Иране, Ираке, Украине, Сирии и многих других.
НА ЗАМЕТКУ! В 2002 году в результате действий антипрививочников жителей Таджикистана «освободили» от прививки от полиомиелита, она стала необязательной. В итоге только незначительная часть детей смогли получить вакцину. В 2010 году страну ожидала вспышка заболеваемости – инфекцию привезли из Индии, более семи сотен детей было заражено, 21 ребенок умер. Только благодаря международной помощи в страну быстро завезли препараты и иммунизировали почти три миллиона детей. (по сообщению РИА Новости)
В России речи о массовом распространении полиомиелита пока не идет, и это только благодаря вакцинации. Однако все чаще в новостях встречаются сообщения о вспышках заболевания среди приезжих (например, из Чечни), а также данные Роспотребнадзора о случаях вакциноассоциированного полиомиелита.
Между тем, ученые прогнозируют в ближайшем будущем эпидемическую ситуацию. Это связано, во-первых, с мутацией вируса, во-вторых, с цикличностью его активации (около 12-15 лет), в-третьих – с недостаточной грамотностью современных молодых родителей. Считая прививку от полиомиелита «пережитком прошлого», а само заболевание давно забытым и искорененным, они отказываются проводить вакцинацию своим детям, подвергая их и окружающих страшной опасности.
В связи с вышесказанным, каждый родитель должен хорошо подумать, перед тем как отказываться от прививки. Такое поведение ставит под угрозу здоровье и жизнь не только вашего ребенка, но и окружающих. Ведь только благодаря вакцинированным детям патология не проявляет себя агрессивно, и непривитые дети растут, не зная, что такое полиомиелит.
Полиомиелит это что за болезнь
Передается полиомиелит фекально-оральным путем, реже – воздушно-капельным.
Профилактика полиомиелита заключается во введении вакцины.
В России прививки против полиомиелита обязательны и входят в Национальный календарь профилактических прививок, утвержденный приказом Министерства здравоохранения Российской Федерации от 21 марта 2014 г. № 125н., согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита. Детей начинают вакцинировать с 3х месяцев с интервалом в 6 недель (далее в 4.5 и 6 месяцев).
Существует 2 типа вакцин против полиомиелита:
Живая (ОПВ – оральная полиомиелитная вакцина) – содержит живые ослабленные вирусы 1,2,3 типов.
Инактивированная (ИПВ) – содержит убитые вирусы 1,2,3 типов.
Все дети первого года жизни вакцинируются инактивированной вакциной, которая вводится с помощью инъекции. Последующие прививки (ревакцинации) проводятся в 18, 20 месяцев и в 14 лет. Для ревакцинации используется живая вакцина, которая закапывается в рот.
Живая полиомиелитная вакцина имеет принципиальное отличие от инактивированной, которое заключается в том, что попадая в желудочно-кишечный тракт, видоизменяется, выделяясь с калом в течение 6 недель после вакцинации. Это может привести к вакциноассоциированному полиомиелиту (ВАП) как у самого привитого (в случае иммунодефицитного состояния), так среди не привитых контактных лиц.
Частота развития вакциноассоциированного полиомиелита невелика, по статистике около 10 случаев в год по стране. Приходится в основном на детей с выраженными нарушениями иммунитета и с тяжелыми хроническими заболеваниями.
В связи с тем, что дети, привитые живой полиомиелитной вакциной, выделяют вирус в окружающую среду, в организованных детских коллективах предусмотрено разобщение непривитых детей от привитых сроком на 60 дней.
Вирус, выделяясь из кишечника и носоглотки, попадает на руки, одежду, игрушки и другие предметы.
Живая полиомиелитная вакцина не применяется у детей из групп риска ( с иммунодефицитными состояниями, кишечными аномалиями), а также в случае, если в семье есть ребенок непривитый против полиомиелита.
Противопоказания к проведению вакцинации определяет только врач.
Если взрослый никогда не был привит против полиомиелита,то выезжая в страны, неблагополучные по полиомиелиту он может пройти трехкратную иммунизацию против полиомиелита. Всемирная организация здравоохранения (ВОЗ) рекомендует путешественникам в страны, эндемичные по полиомиелиту, иметь полную вакцинацию против полиомиелита.
Возможны ли побочные эффекты вакцинации?
Реакция на вакцинацию практически отсутствует. В крайне редких случаях возможно временное повышение температуры тела на 5-14 день после прививки.
Риск, связанный с побочным действием вакцины, в десятки тысяч раз меньше риска заболевания полиомиелитом.
Еще раз о полиомиелите, или Что страшнее: прививка или болезнь?
По данным ВОЗ, Россия, как и большинство других стран мира (за исключением Пакистана, Афганистана и Нигерии) на сегодня являются зонами, свободными от полиомиелита. Так, значит, можно со спокойным сердцем забыть о страшной угрозе и больше не прививать детей от этого заболевания? Давайте разбираться.
Наш эксперт – сотрудник РНИМУ им. Н. И. Пирогова и клинического отделения острых нейроинфекций ФНЦИРИП им. М.П. Чумакова РАН, эксперт ВОЗ по полиомиелиту в РФ Армен Шакарян.
До середины прошлого века полиомиелит – вирусное заболевание, приводящее к необратимому поражению нервной системы, параличу и даже смерти – был широко распространен. Кстати, именно этот недуг на всю жизнь усадил в инвалидную коляску президента США Ф. Рузвельта.
Свободна ли свободная зона?
За время, прошедшее с тех пор, как ВОЗ выступила с глобальной инициативой по ликвидации полиомиелита (ГИЛП), в мире удалось достичь невиданных успехов. Заболеваемость сократилась в десятки тысяч раз! Если еще в 1988 году полиомиелитом болели 300 – 400 тысяч человек в год в 125 странах, то к 2017 году их число снизилось до 22 человек лишь в 3-х государствах. В нашей стране последняя масштабная эпидемия болезни разразилась в середине XX века. А последняя вспышка была зафиксирована в 1996 году в Чечне. Но с тех пор, благодаря масштабной вакцинации почти удалось забыть о страшной угрозе. С 2002 году на территории России была полностью прекращена циркуляция полиовирусов, и соответственно, не было ни одного заболевшего!
В недавнем прошлом полиомиелит снова напомнил о себе: в 2010 году дикий вирус был обнаружен в Таджикистане, вызвав самую крупную вспышку в XXI веке. В 2013 году активизировался «дикий» вирус полиомиелита в ряде стран, ранее считавшихся свободными от этих инфекций — Египте, Израиле, Кении, Сомали. В этой ситуации мы все (не только путешественники, но и домоседы) находимся под угрозой встретиться с переносчиками инфекции. Ведь если в мире есть хотя бы один больной полиомиелитом человек, потенциальный риск существует для всех.
Последствия – на всю жизнь
Этой страшной инфекцией болеют и взрослые, но поскольку заражение происходит фекально-оральным механизмом (иными словами – через грязные руки в рот), основная группа риска – малыши до 5 лет, у которых гигиенические навыки еще не развиты.
Чтобы получить этот кишечный вирус, ребенку достаточно просто взять инфицированную игрушку, а потом засунуть руки в рот. Кстати, риск заразиться повышает удаление аденоидов – это делает проникновение любой инфекции более вероятным. Подхватить полиовирус можно как в детском саду, так и в любом общественном месте: на детской площадке, в развлекательном центре и где угодно. Не обязательно контактировать с болеющим человеком – заразиться можно и от носителя опасного вируса, которых в 100-1000 больше, чем больных.
Да, заразившись, заболеют не все. У большинства детей после такого контакта разовьются лишь признаки кишечной инфекции, но у некоторых могут возникнуть параличи, в том числе дыхательной системы, приводящие к гибели. Распознать заражение на раннем этапе, пока еще не наступили необратимые последствия, к сожалению, невозможно. Да и специфического лечения пока не существует. Инфекционный процесс можно несколько ослабить, максимально уменьшив его негативное воздействие. Но прогноз во многом зависит от свойств конкретного полиовируса и иммунитета самого пациента. При рано начатой терапии и правильной реабилитации удается достичь существенных результатов. Тем не менее, последствия полиомиелита остаются с пациентом на всю жизнь, приводя к инвалидности. И единственную надежную защиту дает лишь вакцинация.
Живую или убитую?
Согласно Национальному календарю прививки детям от полиовирусной инфекции в России проводятся 6-ти кратно. Такая схема позволяет сформировать иммунитет как минимум на 15 лет у более чем 95% привитых. Однако при неполной вакцинации или при нарушении графика прививок иммунитет может выработаться неадекватно, и тогда ребенок также может заболеть. Тем не менее, быть привитым от полиомиелита хотя бы однократно все-таки лучше, чем вовсе не иметь ни одной прививки.
В России используется два вида вакцин – живая и инактивированная (убитая). Инактивированная полиовакцина в инъекционной форме выпускается как в виде отдельного препарата, так и в комбинации с другими вакцинами (от коклюша, дифтерии, столбняка и других инфекций). Это удобно, так как сразу несколько прививок можно сделать за раз.
Живая оральная полиовакцина (в виде капель в ротовую полость для детей) также дает высокий иммунитет, но чревата осложнениями при неправильном применении. У 1 малыша из 2 миллионов привитых может возникнуть вакциноассоциированный полиомиелит. Чтобы свести этот риск к минимуму, в России используется особая схема вакцинации, которая предусматривает, что в первые два раза вводится инактивированная вакцина, и только третья прививка делается «живым» препаратом. Кроме того, дети из групп риска – из закрытых детских коллективов – прививаются только инактивированной вакциной для полного исключения осложнений. Некоторые Европейские страны также используют живые полиовакцины. А вот в странах западного полушария с конца XX века прививают только инактивированными препаратами. Сегодня клинические испытания проходит отечественная инактивированная полиовакцина, и когда она будет разрешена к применению, использование живых вакцин, вероятно, уйдет в прошлое.
Один за всех и все за одного
Проводить вакцинацию от полиомиелита как взрослым, так и детям нужно не только ради защиты от самого заболевания – риск встретиться с вирусом пока, действительно не очень велик, – а главным образом для того, чтобы не дать опасной инфекции вновь пойти в наступление и привести к новым эпидемиям. Это вопрос общей, коллективной ответственности. Считается, что сдерживать инфекцию можно, только если привиты не менее 90-95% населения. Но поскольку сегодня родители все чаще отказываются от вакцинации, ситуация грозит выйти из-под контроля. И тогда опасность нависнет над всеми. Ведь вирус полиомиелита относительно безопасен до тех пор, пока вокруг находится мало носителей инфекции. Но при высокой концентрации вируса в результате значительного повышения числа инфицированных заразиться могут даже полностью привитые люди. К счастью, такие ситуации пока представить сложно. Однако при снижении числа привитых эта угроза может стать вполне реальной.
Другие новости
Пандемия коронавируса заставила медиков и ученых по-новому оценить ситуацию с инфекционными заболеваниями в России. В частности, в последние годы в стране отмечается рост заболеваемости менингококковой инфекцией, что указывает на важность реализации мер по ее предотвращению. О том, какие категории граждан наиболее подвержены менингококковой инфекции, о последствиях ее сочетания с COVID-19, а также в целом о ситуации с коронавирусом в стране рассказал академик РАН, доктор медицинских наук, профессор Николай Брико.
Некоторые люди уверены, что лучше переболеть ветрянкой в детстве, потому что ребенок якобы легче переносит это заболевание, чем взрослый. Поэтому до сих пор встречаются родители, которые пытаются «запланировать» болезнь: ходят в гости к заболевшим знакомым и устраивают «ветряночные вечеринки», отметил в интервью радио Sputnik заместитель директора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов.
В Нижегородской области завершается вакцинация от гриппа, сообщили в пресс-службе правительства региона. Прививочная кампания охватила менее половины населения региона — 1,5 млн человек, включая 388 тыс. детей и подростков.
Помогает ли прививка от пневмококка легче перенести коронавирус в случае осложнений? Важная информация прозвучала на брифинге по итогам деятельности сферы здравоохранения Башкирии в 2020 году. Как сообщил министр отрасли Максим Забелин, действительно, вакцинация от пневмококка уменьшает частоту осложнений при ковиде и развитии бактериальной пневмонии.
В 2020 году «ФОРТ» экспортировал вакцины в Республику Беларусь, Молдову, Киргизию, Туркменистан и Узбекистан. В общей структуре поставок наибольший объем (свыше 90%) пришелся на четырехвалентную вакцину «Ультрикс Квадри». Кроме того, зарубежные партнеры закупали трехвалентную вакцину «Ультрикс».
Премьер-министр Михаил Мишустин поручил включить вакцины от новой коронавирусной инфекции в календарь профилактических прививок по эпидемическим показаниям с учетом приоритетности. Ранее вакцины от COVID-19 были включены в ЖНВЛП. Мишустин отметил, что изменения в приказ Минздрава «Об утверждении Национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям» должны быть внесены до 17 декабря 2020 года.
В Волгоградской области в 2020 году была лабораторно подтверждена корь. Об этом сообщили в региональном управлении Роспотребнадзора. Известно, что опасная болезнь проявляется у тех, кто не сделал прививку. В нынешнем году в регионе подтвердили 1 случай кори.
Полиомиелит это что за болезнь
В настоящее время, когда случаи дикой полиомиелитной инфекции почти не регистрируются (Россия относится к странам, свободным от полиомиелита), эпидемиологическое значение приобрели случаи вакциноассоциированного паралитического полиомиелита (ВАПП или ВАП).
Так, в 2013 году в нашей стране было зарегистрировано 6 случаев острого вакциноассоциированного паралитического полиомиелита у контактных лиц. В пяти случаях имел место контакт с детьми, привитыми ранее оральной полиомиелитной вакциной (ОПВ). В одном из случаев контакт произошел в частном детском саду, где была проведена иммунизация ОПВ, а в группу (против существующих требований) был принят не привитой против полиомиелита ребенок. В 2016 году в результате нарушения действующих требований зарегистрирован 1 случай острого паралитического полиомиелита, ассоциированного с вакциной у ребенка, получившего прививку, в Архангельской области.
Напомним, что в настоящее время применяют два основных типа вакцин против полиомиелита:
1. Оральная полиомиелитная вакцина (OПВ), содержащая ослабленный живой полиовирус в виде горьких капель, которая вводится через рот.
2. Инактивированная полиомиелитная вакцина (ИПВ), содержащая убитый полиовирус, которая вводится внутримышечно.
Следуя рекомендациям ВОЗ, в соответствии с резолюцией Всемирной ассамблеи здравоохранения WHA 68.3 в Российской Федерации в апреле 2016 года осуществлен переход с трехвалентной оральной полиовакцины (тОПВ) на бивалентную оральную полиовакцину (бОПВ) против 1-го и 3-го типов полиовируса.
Дело в том, что дикий полиовирус 2 типа не выявляется в мире еще с 1999 года. В то же время 26-31% случаев возникновение болезни ассоциированы именно с вакцинным вирусом 2 типа, который являлся компонентом трехвалентной ОПВ. Поэтому стало крайне важно перейти от использования трехвалентной ОПВ (содержащей серотипы вируса 1,2 и 3) к бивалентной вакцине (содержащей только серотипы 1 и 3), что и было сделано.
Было доказано, что ОПВ обеспечивает необходимую защиту детей от полиомиелита, она безопасна для беременных женщин и ВИЧ-инфицированных лиц. В случае ее неоднократного применения она защищает ребенка пожизненно – поэтому так важно соблюдать интервалы проведения профилактических прививок. Введение хотя бы одной дозы ИПВ перед вакцинацией ОПВ приводит к исключению возникновения вакциноассоциированного паралитического полиомиелита! Именно поэтому первые две прививки против полиомиелита делаются инактивированной полиовакциной. При использовании ИПВ первую ревакцинацию осуществляют через 1 год после третьего введения вакцины. Последующие ревакцинации осуществляются через каждые 5 лет до достижения пациентом возраста 18-ти лет и затем через каждые 10 лет пожизненно.
Помните, что полиомиелит неизлечим! Даже учитывая вероятность развития ВАП (только 1 на 160 000 прививок), учтите, что в отсутствии вакцинации паралитическая форма заболевания развивается у каждого сотого заболевшего (величина огромная), что представляет собой серьезную угрозу здоровья населения.
Не отказывайтесь от профилактических прививок – защитите своего ребенка!
Материал подготовлен на основе информации
Полиомиелит
Полиомиелит неизлечим, его можно только предотвращать. Полиомиелит поражает, в основном, детей в возрасте до 5 лет. В одном из 200 случаев инфицирования развивается необратимый паралич (обычно ног). 5-10% из числа таких парализованных людей умирают из-за наступающего паралича дыхательных мышц.
С 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99%: по оценкам, с 350 000 до 406 случаев, зарегистрированных в 2013 году. Такое уменьшение стало результатом глобальных усилий по ликвидации этой болезни.
В 2014 году лишь три страны в мире (Афганистан, Нигерия и Пакистан) остаются эндемичными по полиомиелиту, в то время как в 1988 году число таких стран превышало 125.
До тех пор, пока в мире остается хоть один инфицированный ребенок, риску заражения полиомиелитом подвергаются дети во всех странах. Неспособность ликвидировать полиомиелит в этих остающихся устойчивых очагах может привести к тому, что через 10 лет в мире будут ежегодно происходить до 200 000 новых случаев заболевания.
Общие сведения
Полиомиелит является высоко инфекционной вирусной болезнью, поражающей, в основном, детей раннего возраста, и вызывается одним из трех серотипов полиовируса (1,2 или 3). Он поражает нервную систему и за считанные часы может привести к общему параличу. Вирус передается от человека человеку преимущественно фекально-оральным путем или, реже, через какой-либо обычный носитель инфекции (например, загрязненную воду или продукты питания) и размножается в кишечнике. Многие инфицированные люди не имеют симптомов, но выделяют вирус с фекалиями и, таким образом, могут передавать инфекцию другим.
Вероятность заболеть
Полиомиелит поражает, в основном, детей в возрасте до 5 лет. Эта болезнь все еще существует, хотя, по оценкам ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99% или с 350 000 до 359 случаев заболевания, зарегистрированных в 2014 году и далее в 2015 – до 73 случаев. В 1988 году число стран, в которых наблюдалась передача дикого полиовируса (ДПВ), превышало 125, в 2014 – их осталось 9, а в 2015 году только 2 страны регистрировали случаи полиомиелита, вызванного ДПВ (Афганистан и Пакистан).
Но до тех пор, пока в мире остается хоть один инфицированный ребенок, риску заражения полиомиелитом подвергаются дети во всех странах.
Симптомы и характер протекания заболевания
Инкубационный период обычно составляет 7-10 дней (колеблется от 4 до 35 дней). Первыми симптомами являются лихорадка, усталость, головная боль, рвота и боли в конечностях.
Осложнения после перенесенного заболевания
В одном из 200 случаев инфицирования развивается острый вялый паралич (обычно ног). Стойкий необратимый паралич и возникающие в результате него деформации нижних конечностей являются обычным последствием заболевания.
Полиомиелит опасен и другими осложнениями: пневмония, ателектазы легких, интерстициальный миокардит; иногда развиваются острое расширение желудка, тяжелые желудочно-кишечные расстройства с кровотечением, язвами, прободением.
Смертность
5-10% из числа парализованных из-за полиомиелита детей умирают вследствие наступающего паралича дыхательных мышц. Летальность среди заболевших паралитическим полиомиелитом подростков и взрослых составляет от 15 до 30%.
Особенности лечения
Полиомиелит неизлечим, его можно только предотвращать.
Эффективность вакцинации
В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. После широкого применения полиомиелитной вакцины заболеваемость резко сократилась во многих промышленно развитых странах. По данным ВОЗ, с 1988 года число случаев заболевания полиомиелитом уменьшилось более чем на 99%: с 350 000 до 73 случаев, зарегистрированных в 2015 году.
Всего 20 лет назад полиомиелит ежедневно вызывал паралич у 1000 детей. В 2010 году были парализованы 1349 детей. Такое уменьшение стало результатом глобальных усилий по ликвидации этой болезни. В действительности, это самая крупномасштабная за всю историю мобилизация людей в мирное время.
В 2014 году лишь три страны в мире (Афганистан, Нигерия и Пакистан) остаются оставались эндемичными по полиомиелиту, в 2015 году Нигерия была исключена из этого списка, в то время как в 1988 году число таких стран превышало 125. Неспособность ликвидировать полиомиелит в этих остающихся устойчивых очагах может привести к тому, что через 10 лет в мире будет ежегодно происходить до 200 000 новых случаев заболевания. Мир можно освободить от угрозы полиомиелита в случае всеобщей приверженности этому — от родителей до государственных работников и от политических лидеров до международного сообщества.
Вакцины
Имеется два вида вакцин для предотвращения полиомиелита — живая оральная полиовакцина (ОПВ) и инактивированная полиовакцина (ИПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. Все имеющиеся данные указывают на то, что ОПВ не обладает тератогенным эффектом и безопасна для беременных женщин и ВИЧ-инфицированных лиц. Однако, в качестве редких серьезных побочных проявлений, ассоциируемых с ОПВ могут наблюдаться вакциноассоциированный паралитический полиомиелит (ВАПП), среди вакцинированных лиц и их контактов, и появление вакцино-родственных полиовирусов (ВРПВ). Заболеваемость ВАПП, по расчетам, составляет 2-4 случая на миллион родившихся в год в странах, использующих ОПВ. Внедрение хотя бы одной дозы ИПВ перед вакцинацией ОПВ приводит к элиминации ВАПП. Напомним, в Национальном календаре профилактических прививок РФ первые две (!) прививки против полиомиелита делаются инактивированной полиовакциной!
ИПВ считается высоко безопасной вакциной независимо от того, вводится ли она самостоятельно или в комбинации с другими вакцинами. Нет доказательств наличия причинно-следственных связей с побочными проявлениями, кроме небольшой локальной эритемы (0,5-1%), уплотнения ткани (3-11%) и болезненности (14-29%).
Последние эпидемии
Было время, когда полиомиелита боялись во всем мире – как болезнь, поражающую внезапно и приводящую к пожизненному параличу, главным образом, среди детей. В середине XX века рост заболеваемости полиомиелитом принял характер эпидемии в Европе и Северной Америке. В 1988 году, когда была создана Глобальная инициатива по ликвидации полиомиелита, эта болезнь ежегодно вызывала паралич более чем у 350 000 человек.
Исторические сведения и интересные факты
Мнение эксперта
С.М. Харит
профессор, доктор медицинских наук, руководитель отдела профилактики инфекционных заболеваний НИИ детских инфекций
Научные исследования полиомиелита ведут начало с работ немецкого ортопеда Я. Гейне (1840), русского невропатолога А. Я. Кожевникова (1883) и шведского педиатра О. Медина (1890), показавших самостоятельность и заразность этого заболевания.
Аппарат «Железные легкие», приблизительно 1950 год
112 апреля 1955 г. в США успешно завершилось крупномасштабное исследование, подтвердившее эффективность вакцины Джонаса Солка – первой вакцины против полиомиелита. Важность этого события трудно переоценить. В 1954 г. в США было зарегистрировано более 38 тыс. случаев полиомиелита, а спустя 10-летие применения вакцины Солка, в 1965 г., количество случаев полиомиелита в США составило всего 61.
Во всем мире для производства живых полиомиелитных вакцин используются аттенуированные (ослабленные) штаммы, полученные доктором Сэбиным – 1, 2 и 3 серотипы.
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вопросы и ответы
Дочке 3 года и 3 месяца, прививки не ставили. Сейчас идет в сад, где детям в группе капают ОПВ (полиомиелит). Решили тоже привить дочь. В поликлинике предложили сразу привить каплями живой вакцины, ссылаясь на возраст дочери. Насколько безопасно так прививать ребенка? И могу ли я требовать поставить дочери ИПВ (2 укола с перерывом 45 дней)?
Отвечает Харит Сусанна Михайловна
Ребенку 1 г 10 мес. В 6 мес. была сделана прививка Инфанрикс-Гекса, две недели назад прививка корь-краснуха-паротит. Ребенок начал ходить в детский сад, сейчас узнала, что в группе есть дети, которым некоторое время назад сделали живую вакцину от полиомиелита.
Представляет ли пребывание с такими детьми опасность для моего ребенка?
Когда и какую можно сделать прививку от полиомиелита нам сейчас? У меня выбор: поставить комплексную АКДС Инфанрикс или только полиомиелит, можно ли сделать прививку от полиомиелита через две недели после Приорикса?
Отвечает Харит Сусанна Михайловна
Для защиты от любых форм полиомиелита ребенок должен иметь как минимум 3 прививки. При вакцинации других детей живой оральной вакциной против полиомиелита непривитые или не полностью привитые дети высаживаются из детского сада на 60 дней для предупреждения развития вакциноассоциированного полиомиелита.
Нет, через 2 недели вы не можете начать прививки, интервал между прививками не меньше 1 месяца. Вам нужно сделать как минимум 2 прививки против полиомиелита прежде, чем ребенок будет защищен от этой инфекции. Т.е если ребенок привит дважды, то только через 1 месяц после последней прививки выработается достаточный иммунитет. Лучше привиться 2-х кратно с интервалом в 1,5 месяца АКДС+ ИПВ(Пентаксим, ИнфанриксГекса), через 6-9 месяцев делается ревакцинация. АКДС+ИПВ/ОПВ(Пентаксим). Прививка против гепатита В у вас пропала, но если вы будете прививаться ИнфанриксГекса дважды с интервалом в 1,5 месяца, 3ю прививку против гепатита В можно сделать через 6 месяцев от первой. Рекомендую сделать полный курс вакцинации, поскольку ребенок посещает детский сад (организованный коллектив) и практически не имеет никакой защиты от опасных и тяжелых инфекций.
Отвечает Харит Сусанна Михайловна
Ребенку в данный момент 14 мес. ОПВ в городе отсутствует. Вторая вакцинация ИПВ выполнена в 7 месяцев (до этого были мед.отводы). Ждать ОПВ или сделать ИПВ платно? (в поликлинике делать отказываются). И когда нужна будет ревакцинация? Не в 18 месяцев, а позже?
И второй вопрос: вторая вакцинация Превенаром так же была в 7месяцев. Соответственно ревакцинацию делать как по календарю в 15 месяцев или отложить, раз срок вакцинации изменен?
Отвечает Харит Сусанна Михайловна
Вы можете совершенно спокойно сделать 3 вакцинацию против полиомиелита инактивированной вакциной, а через 1 год после 3 прививки выполнить ревакцинацию.
Ревакцинацию Превенаром 13 делайте согласно календарю прививок в 15 месяцев, минимальный интервал составляет 4 месяца, вы в него укладываетесь.
Моей дочери 3 года, мы ни разу ей не делали прививок от полиомиелита. Можно сейчас это начать делать, если да, только по какому календарю (графику)?
Отвечает Харит Сусанна Михайловна
Можете начать прививаться сейчас, в итоге ребенок должен иметь как минимум 5 прививок против полиомиелита. Первичный курс состоит из прививок с интервалом в 1,5 месяца. 1я ревакцинация через 1 год, 2я ревакцинация через 2 месяца. Первые 2 прививки выполняются инактивированными вакцинами.
Ребёнку сейчас 1 год, нам предстоит делать 3 АКДС.
На 1 АКДС была температура 38. Врач сказала, что перед 2 АКДС принимать 3 дня супрастин. И 3 дня после. Но температура была немного выше 39. Приходилось сбивать каждые три часа. И так три дня.
Читала, что супрастин нельзя давать до прививки, а только после, т.к. он снижает иммунитет.
Подскажите, пожалуйста, как быть в нашем случае. Давать заранее супрастин или все же нет? Я знаю, что каждая последующая АКДС переносится тяжелее. Очень боюсь за последствия.
Отвечает Харит Сусанна Михайловна
Добрый день. Моей дочке 2,8г, прививок нет, болеет дцп, спастическая диплегия. Сейчас большой прогресс, начинает ходить и разговаривать, пошли в садик, а там просят сделать полиомиелит, иначе когда другой ребёнок делает эту прививку, мы уходим на 45 дней из садика. У ребёнка склонность к аллергии, по анализам. Вопрос- можно ли нам сделать ипв, чтобы ходить в садик? Или лучше не рисковать?
Отвечает Харит Сусанна Михайловна
Вакцинация инактивированной вакциной против полиомиелита безопасна. Если на момент вакцинации нет обострения основного заболевания, привиться можно. Если ребенок получает базовую терапию, то на фоне этой терапии. ИПВ переносится хорошо, аллергические реакции крайне редки. К сожалению, в мире сохраняется циркуляция дикого полиовируса, поэтому вакцинация необходима не только для того, чтобы посещать детский сад, но для защиты от опасной инфекции.
Прививка от полиомиелита
Информация

Полиомиелит – высококонтагиозное вирусное заболевание, которое приводит к параличу рук, ног и дыхания, а также может стать причиной смерти. Возбудители полиомиелита проникают на слизистую рта преимущественно через загрязненную воду. Возможно также заражение воздушно-капельным путем.
Плохие гигиенические условия благоприятствуют передаче. Инкубационный период составляет от 3 до 35 дней. После того как человек переболеет, у него вырабатывается пожизненный иммунитет (защита от инфекции) к одному вирусному типу (но есть полиовирусы типа 1, 2 и 3). Только вакцинация полностью защищает от инфекций всех трех типов. Сделать прививку от полиомиелита можно в клинике «РебенОК» по лучшим ценам в Москве.
Чем опасен полиомиелит?
Большая часть инфекций (>95%) протекает без симптомов, но при этом образуются антитела. Если есть признаки болезни, существуют различные картины болезни:
· Абортивный полиомиелит: воспаление желудочно-кишечного тракта (гастроэнтерит), лихорадка, тошнота, боль в горле, боли в мышцах и головные боли без участия центральной нервной системы.
· Непаралитический полиомиелит (асептический менингит): воспаление мозговой оболочки без паралича.
· Паралитический полиомиелит (1 из 200 инфекций) с типичными симптомами паралича: при этом самостоятельное дыхание может стать невозможным, может потребоваться пожизненное использование искусственной вентиляции легких. Паралич также может привести к смерти.
Еще через десятилетия после заражения может возникнуть постполиотический синдром. Лечения полиомиелита не существует. Предусмотрено только назначение симптоматической терапии для устранения дискомфорта.
Виды вакцин
Доступны различные вакцины, которые врач вводит с помощью шприца в нескольких разовых дозах. Вакцинация от полиомиелита для младенцев часто сочетается с другими вакцинами. Комбинированная прививка распределяется по четырем разовым дозам: первую получают младенцы в возрасте 3 месяцев, последнюю – на втором году жизни.
Виды вакцин от полиомиелита:
· Прививка ОПВ (оральная полиомиелитная вакцина). Выпускается в форме капель и содержит ослабленные формы двух типов вирусов. Пассивный иммунитет вырабатывается в кишечнике.
· Прививка ИПВ (инактивированная вакцина). Имеет вид однородной суспензии, выпускается в одноразовых шприцах по 0,5 мл. В составе находятся «мертвые» вирусы трех типов.
ОПВ дешевле. Препарат производится в России и имеет хорошие отзывы. Инактивированная вакцина от полиомиелита является импортным продуктом. Препараты имеют определенные отличия, имеют свои побочные реакции и положительные стороны.
В клинике «РебенОК» используется несколько препаратов. Названия вакцины от полиомиелита:
· «Пентаксим». Предназначен для детей с трехмесячного возраста. Национальный график прививок подразумевает проведение трех уколов с промежутком в полтора месяца и дальнейшей ревакцинацией через год. Вторая ревакцинация (пятое введение препарата) проводится ОПВ или ИПВ.
· «Бивак Полио». Живая прививка от полиомиелита, которая состоит из трех доз ослабленной оральной вакцины и двух доз инактивированного препарата. Проводится на первом году жизни. Ревакцинация от полиомиелита осуществляется через год после получения первой дозы.
· «Инфарикс Гекса». Комбинированный препарат, который не имеет жестких требований к подготовке. Вакцина действует против полиомиелита, столбняка, дифтерии, коклюша, гемофильной инфекции, гепатита В.
· «Полимилекс». Монопрепарат, который широко используется для профилактики полиомиелита. Вводится под кожу или внутримышечно. Препарат является «мертвым», поэтому не может стать причиной развития болезни.
Выбор препарата остается за врачом. Многие специалисты предпочитают использовать комбинированные вакцины. Если у ребенка имеются противопоказания, тогда назначаются монопрепараты.
Противопоказания
Как и все прививки, вакцинация от полиомиелита не проводится в период острого инфекционного заболевания или обострения хронической патологии. То же самое относится и к серьезным аллергическим реакциям на вакцинацию против полиомиелита или любого из его компонентов.
Плюсы и минусы
Вакцинация от полиомиелита обычно проводится в младенческом возрасте в рамках базовой иммунизации вместе с пятью другими стандартными прививками. Полиомиелит является серьезным инфекционным заболеванием, которое в стадии развития приводит к инвалидности в случае поражения серого вещества спинного мозга. Преимущества вакцинации от полиомиелита:
· позволяет избежать заражения и предотвратить инвалидность, деформации скелета и паралич;
· у привитого вырабатывается иммунитет от заболевания, поэтому даже при заражении ребенок перенесет болезнь гораздо легче;
· побочные реакции после вакцинации в преимущественном большинстве отсутствуют.
Многие считают, что вакцина имеет недостатки, которые выражены развитием болезни полиомиелит. Но вероятность такого исхода составляет не более 1 случая на 2,7 млн. человек.
Прививка не опасна для жизни и здоровья ребенка. Цель – защита от заражения в будущем путем создания барьера от инфекции. Наиболее безвредной является инактивная вакцина.
Побочные реакции
Комбинированная вакцина против полиомиелита, часто используемая у младенцев, обычно хорошо переносится. В месте инъекции может возникнуть покраснение или болезненный отек. Возможны также аллергические реакции.
Поскольку иммунная система реагирует на вакцину, это может временно вызвать различные недомогания. К ним относятся, например:
· головные боли и ломота;
· лихорадка и усталость;
· раздражительность и озноб.
Эти реакции вакцинации обычно проходят самостоятельно через 1-3 дня.
Возможные осложнения
Прививка от полиомиелита может иметь серьезные последствия для детей. Среди опасных последствий после вакцинации живой прививкой следует выделить вакциноассоциированный полиомиелит. Среди серьезных последствий также следует выделить аллергические реакции в виде зуда, сыпи и отека.
Бывает ли повышенная температура после прививки?
После введения вакцины от полиомиелита детям может повыситься температура тела. Такая реакция считается нормальной и указывает на то, что в организме начали вырабатываться антитела, необходимые для борьбы с вирусом. Небольшое повышение температуры тела наблюдается у 1-4% пациентов. Температура может повыситься до 37,5-38,6 градусов. Если показатели превышают умеренный уровень, тогда следует принять жаропонижающее средство.
Сколько прививок делают от полиомиелита?
· на 1-м году жизни – в 3,4,5 и 6 месяцев;
· на 2-м году жизни – в 18 и 20 месяцев;
· в 14-летнем возрасте – однократно.
В соответствии с календарем РФ, первые две прививки проводятся ИПВ, третья – ОПВ. Курс вакцинации подразумевает использование только инактивированных вакцин. При введении двух доз ОПВ удается обеспечить высокую местную защиту в кишечнике. При дальнейшем использовании живых вакцин снижается риск развития вакциноассоциированного полиомиелита.
В российском национальном календаре прививок предусмотрен следующий график вакцинации от полиомиелита:
В соответствии с календарем РФ, первые четыре прививки проводятся ИПВ, остальные – ОПВ. Курс первичной вакцинации подразумевает использование только инактивированных вакцин. При введении двух доз ОПВ удается обеспечить высокую местную защиту в кишечнике. При дальнейшем использовании живых вакцин снижается риск развития вакциноассоциированного полиомиелита.
Советы родителям
Если у ребенка часто возникают аллергические реакции или же он является аллергиком, то вакцинация возможна только в период ремиссии. Перед введением вакцины нет необходимости в использовании каких-то медикаментозных средств.
Если после вакцинации у ребенка возникают следующие симптомы, следует обратиться к врачу:
· появление признаков ОРЗ (насморк, кашель и пр.);
· дисфункции желудочно-кишечного тракта;
· одышка, снижение мышечного тонуса конечностей.
Речь идет о признаках вакциноассоциированного полиомиелита, которые могут появиться через 4-30 дней после введения ОПВ. Визит к педиатру необходим при нарушении сердечного ритма, появлении крапивницы и сильных головных болей.
После вакцинации рекомендуется отказаться от посещения людных мест. Ребенку нужно давать пить больше очищенной воды, а также исключить из рациона аллергенные продукты.
Предостережение для непривитых
Заявленная цель Всемирной организации здравоохранения (ВОЗ) – искоренить полиомиелит, и Россия также привержена этой цели. Тем не менее, полиомиелит по-прежнему встречается в Пакистане, Афганистане или Нигерии и также может быть перенесен туристами на территорию Российской Федерации. Поэтому вакцинация против полиомиелита по-прежнему рекомендуется, важна и необходима.
Каждый должен быть вакцинирован против полиомиелита, в идеале уже в младенчестве. Люди, которые не были привиты в детстве, или чей статус вакцинации неизвестен, должны наверстать вакцинацию от полиомиелита.
Заключение
В клинике «РебенОК» используется живая и инактивированная вакцина от полиомиелита. Предлагаем лучшие препараты, которые имеют массу положительных отзывов и документы, подтверждающие высокое качество и безопасность. У нас работают специалисты, имеющие большой практический опыт. Перед вакцинацией от полиомиелита ребенок осматривается на наличие противопоказаний, что минимизирует вероятность развития осложнений.
Различные виды полиомиелита
Различные типы полиомиелита (сокращенно полиомиелит) — это инфекционные заболевания, которые в основном поражают нервную систему. Международные источники, такие как Всемирная организация здравоохранения, говорят, что причиной заболевания является полиовирус, вирус, состоящий из РНК и белковой капсулы. Согласно различным исследованиям, специалисты выделили три серотипа (разные разновидности). Последний случай серотипа PV-2 специалисты обнаружили в Индии в 1999 году. Поэтому они считают, что вирус побежден. Однако вирусы серотипов PV-1 и PV-3 все еще циркулируют среди населения. Оба очень заразны и приводят к паралитическому полиомиелиту.
Дополнительная информация о полиомиелите и его распространении.
Всемирная организация здравоохранения экспортирует данные, которые могут помочь людям узнать о распространении полиовируса по всему миру.
Вот некоторые из этих данных:
Как видите, полиомиелит — это болезнь прошлого. Однако необходимо соблюдать меры предосторожности. По оценкам экспертов, если бы вирус не был искоренен, в ближайшие 10 лет появилось бы более 200 000 новых случаев.
Типы полиомиелита
Клинические исследования показывают, что существует четыре основных типа полиомиелита.
Поскольку первые два типа являются доброкачественными, нужно сосредоточиться на непаралитическом асептическом менингите и паралитическом полиомиелите.
Непаралитический асептический менингит
Согласно научным исследованиям, асептический менингит — это инфекционный процесс, поражающий мозговые оболочки центральной нервной системы (ЦНС) и вызывающий их отток. Вызывает следующие симптомы:
Согласно другим библиографическим источникам, вирусный асептический менингит (например, вызванный полиовирусом) имеет хороший прогноз. Но причина его развития не только в полиовирусе. Энтеровирусы, вирусы герпеса и ВИЧ также могут вызывать это заболевание. Несмотря на то, что это заболевание доброкачественное, оно может привести к госпитализации и приемам антибиотиков.
Паралитический полиомиелит
Это наиболее опасное проявление полиомиелита. Согласно источникам, которые упоминались выше, на каждые 200 пациентов один остается парализованным на всю жизнь, и около 10% умирают из-за проблем с дыхательными путями. Обнаружить эту опасную форму заболевания несложно, так как симптомы очень агрессивны. Библиографические источники сообщают, что через пять дней после заражения возникают такие процессы, как сильная миалгия (мышечные боли) и мышечные спазмы, которые переходят в хроническую слабость в конечностях. Пик паралича обычно наступает через неделю после заражения.
Летальность в острой фазе заболевания составляет 5-20%. И самое ужасное, что однажды появившись, болезнь уже не вылечить. Поэтому после этих критических фаз паралич обычно со временем проходит. Это связано с процессом реиннервации нейронов, которые остались нетронутыми.
В зависимости от пораженного участка, различают два типа паралитического полиомиелита, а именно:
50% пациентов, переживших эти тяжелые события, страдают пожизненной слабостью, а у 20–85% пациентов, перенесших полиомиелит в детстве, может развиться постполиомиелитный синдром. Это приводит к прогрессирующей атрофии мышц, ограничивая функциональные возможности пациента.
Паралич — серьезное последствие полиомиелита, от которого пациенты долго выздоравливают благодаря реиннервации нейронов.
Что нужно помнить о разных типах полиомиелита
Как уже объясняли в этой статье, полиомиелит — это заболевание, которое контролируется в большинстве стран мира. 90% случаев протекают бессимптомно, поэтому сегодня для врачей нетипично связывать клинические симптомы пациентов с полиовирусом. С другой стороны, в настоящее время используются эффективные пероральные и внутривенные вакцины против полиомиелита с эффективностью 99% после трех доз. Вот почему говорим, что усилия по борьбе с вирусом и его ликвидации во всем мире продолжаются, и что полиомиелит скоро станет болезнью прошлого.
Пленники «железных легких». История победы над эпидемией полиомиелита, о которой слишком рано забыли
Человек, лежащий в металлическом футляре, похожем на бочку, снаружи только голова – такие жуткие фотографии с закованными в аппараты людьми изредка можно встретить в интернете. Сейчас таких людей (и аппаратов) всего несколько на всю планету, а когда-то это была практически обыденность – так называемые «железные легкие» спасали жизни тысяч людей, пострадавших из-за полиомиелита.
Об изобретении, спасшем многих, о чудовищной инфекции, эпидемия которой сделала инвалидами сотни тысяч человек, и о том, как мир сумел ее победить, рассказывает врач-хирург Светлана Левченко (Институт общей и неотложной хирургии им. В.Т. Зайцева НАМН Украины).
Эпидемии, наводившие ужас
В XX веке в мире свирепствовала пандемия, о которой сейчас почти не вспоминают – полиомиелит. Эта болезнь не может сравниться по смертоносности с бичами человечества: бубонной чумой, холерой, испанкой, тифом. Тем не менее, для людей тех лет полиомиелит был не менее страшен. Во время следовавших одна за другой эпидемий закрывались магазины и кинотеатры, полностью прекращались службы в церквях.
В 1916 году в Нью-Йорке, во время одной из крупных вспышек болезни, жители убили тысячи кошек и собак, посчитав, что они разносят опасную инфекцию. В пятидесятые годы улицы в США щедро поливали токсичным ДДТ, чтобы уничтожить обвиненных в разносе полиомиелита москитов (позднее и насекомые, и четвероногие друзья человека были полностью оправданы: стало известно, что полиомиелит передается только с зараженной водой и пищей, через грязные руки, реже – воздушно-капельным путем). Опасаясь заразиться, люди неделями не выходили из дома, наглухо закрывали окна и двери и даже боялись говорить по телефону: кто-то распространил слух, что вирус переносится по проводам.
Во время только одной, крупнейшей в истории, вспышки 1952 года только в США вирусом заразилось более 58 000 человек, из них более 21 000 выздоровели, но остались инвалидами на всю жизнь, 3145 человек умерли. И такие вспышки, пусть и меньшие по интенсивности, повторялись каждые несколько лет.
Лекарств от полиомиелита не существовало, но сильнее всего страшила неизвестность. Вирус полиомиелита, так же как и COVID-19 сейчас, был настоящей лотереей: никто не знал, как будет протекать болезнь. Кому-то везло и он обходился несколькими днями несильной головной боли. Кто-то на всю жизнь лишался возможности ходить и даже дышать самостоятельно: вирус поражал двигательные нейроны спинного мозга.
Чаще заболевали, оставались инвалидами и умирали дети в возрасте от 6 месяцев до 5 лет. Но и взрослые могли заболеть тяжело. Одна из самых известных жертв полиомиелита – президент США Франклин Делано Рузвельт, заболевший в 39 лет и с тех пор полностью парализованный ниже пояса, он до конца жизни был вынужден передвигаться при помощи коляски.
Несколько слов о полиомиелите
Полиомиелит (от др.-греч. πολιός – серый и µυελός – спинной мозг) – это острое высококонтагиозное инфекционное заболевание, возбудитель которого, полиовирус, поражает центральную нервную систему, в первую очередь спинной мозг. Второе название этого заболевания – детский спинномозговой паралич. Ученым известно три «диких» подтипа вируса полиомиелита – все они вызывают одно и то же заболевание, разница заключается в особенностях генома вируса и местах его распространения.
В наши дни заболевание встречается редко и протекает чаще всего в бессимптомной или стертой форме, для которой характерно полное отсутствие проявлений или же небольшое общее недомогание, головные боли, слабость. В тяжелых случаях полиовирус проникает в ЦНС, размножается в двигательных нейронах, что может даже приводить к их гибели. В таком случае развиваются необратимые параличи иннервируемых ими мышц. Также возможно бессимптомное вирусоносительство: болезнь никак не проявляется, но вирус выделяется во внешнюю среду вместе с выделениями из носа и/или калом.
Восприимчивость к вирусу полиомиелита высокая, поэтому болезнь быстро распространяется среди детей. Пути передачи вируса следующие:
Специфического лечения полиомиелита не существует – применяют только симптоматические средства (обезболивающие, успокаивающие). Если вследствие поражения нервной системы развились параличи, применяют физиотерапевтические процедуры, ортопедическое и санаторно-курортное лечения.
Вернуть возможность дышать
Одним из частых следствий полиомиелита в период эпидемий становился паралич, которым страдал каждый двухсотый инфицированный. В 5-10 процентах этих случаев развивался паралич дыхательных мышц: больной утрачивал возможность дышать и без специальной помощи погибал. И ученые нашли сравнительно простой выход – искусственную вентиляцию легких.
Мы привыкли к тому, что для ИВЛ используется аппарат, который при помощи введенной в трахею трубки подает в дыхательную систему кислородную смесь. Эта смесь заполняет бронхи и альвеолы, насыщая проходящую через ткань легких кровь кислородом. Однако для больных полиомиелитом был необходим аппарат ИВЛ с другим принципом действия, имитирующим естественные движения дыхательных мышц. Прототипом такого аппарата стала камера переменного давления, которую впервые применил в своей работе в 1904 году хирург из города Бреслау Эрнст Фердинанд Зауэрбрух. Пациент помещался в такую камеру полностью, снаружи оставалась только голова. При снижении давления в камере ниже атмосферного воздух поступал в дыхательную систему пациента, при повышении давления он вытеснялся наружу.
Модификация камеры Зауэрбруха, усовершенствованный аппарат, снабженный электродвигателем, был собран Филиппом Дринкером, Луи Агассизом Шоу и Джеймсом Уилсоном в Гарварде и испытан 12 октября 1928 года в Детской больнице Бостона: первой пациенткой стала восьмилетняя девочка, умиравшая от удушья из-за паралича дыхательной мускулатуры. Разумеется, первое устройство не было совершенным: оно было громоздким, сложным в эксплуатации и ремонте, поэтому инженеры продолжили работу над ним, и результатом стали первые настоящие «железные легкие» (iron lung) – именно так назывался запущенный в 1952 году в серийное производство аппарат Энгстрема. Такое устройство благодаря ряду технических инноваций могло работать без остановки долгие годы.
Вспышки полиомиелита продолжались; пациентов, которым были нужны «железные легкие», было много, поэтому производство аппаратов Энгстрема было поставлено на поток – в США, где эпидемии болезни были особенно тяжелыми, под производство периодически задействовали мощности автомобильных заводов. Причем выпускались как одиночные модели, так и «групповые», рассчитанные на одновременное обеспечение дыхания нескольких человек.
«Железными легкими» заполнялись целые залы в больницах – внутри находились тысячи маленьких пациентов, которые могли лишь переговариваться друг с другом. Возможности вести нормальную жизнь, бегать и играть, несчастные малыши были надолго лишены. Некоторые ребята оставались пленниками дыхательного аппарата на всю жизнь. Таких пациентов обычно выписывали из больницы, и они продолжали дышать «железными легкими» дома. К счастью, техническое обслуживание таких аппаратов требовалось редко: они оказались невероятно надежными.
Единственным минусом аппаратов Энгстрема была их зависимость от электроэнергии. Аккумуляторов, способных питать «железные легкие» в случае отключения электричества, в те годы не существовало, поэтому семьи с привязанными к устройству пациентами устанавливали бензиновые электрогенераторы на случай аварийных отключений.
Относительную мобильность для привязанных к аппарату больных подарило создание «железных легких» кирасного типа – устройства, которое надевалось исключительно на торс. Впрочем, значительного облегчения больным это не приносило: аппарат все равно был тяжелым, поэтому ходить в нем было практически невозможно. Перемещаться удавалось только на инвалидной коляске на расстояние, ограниченное длиной шнура электропитания.
Победа над полиомиелитом
Лекарства от полиомиелита так и не нашли, но уносившую тысячи жизней ежегодно инфекцию удалось остановить благодаря созданию полиомиелитной вакцины. Ее история достойна отдельного рассказа.
Разработчиком первой вакцины от полиомиелита стал американский вирусолог Хилари Копровски – уже в 1948 году он сделал первую прививку самому себе. Это была живая вакцина, то есть в ней содержался ослабленный вирус полиомиелита: болезнь он вызвать не мог, но попадая в организм человека стимулировал активное образование антител. В 1950-м вакциной Копровски были привиты 20 детей, находившихся на лечении в психоневрологической клинике: в то время в США свирепствовала очередная эпидемия и дети, вынужденные находиться в лечебном учреждении, с высокой долей вероятности заболели бы. Иммунный ответ оказался стопроцентным: антитела выработались у 17 привитых детей, еще у трех они были и до прививки – видимо, малыши успели вступить в контакт с больными полиомиелитом, но, к счастью для них, не заболели. Спустя 7 лет вакциной Копровски были привиты около миллиона человек в во время тяжелой эпидемии в Конго, а в период с 1958 по 1960 год – семь миллионов детей в Польше.
Параллельно с Копровски над созданием полиомиелитной вакцины работал другой американский вирусолог Джонас Солк. Он разработал в 1950 году инактивированную полиовакцину, то есть такую, в которой находится вирус, предварительно убитый формалином. Эта вакцина была разрешена для массового применения в 1955 году, но начавшаяся массовая вакцинация была омрачена трагедией – «Каттеровским инцидентом». Один из производителей вакцины нарушил технологию, в результате чего в вакцину попал живой вирус. Из 100 тысяч привитых 40 тысяч заболело полиомиелитом, в подавляющем большинстве легко, умерло всего 10 человек. Но этого было достаточно, чтобы жители США начали категорически отказываться от вакцинации. Спас ситуацию кумир Америки Элвис Пресли, который привился вакциной Солка в прямом эфире телевидения в 1956 году. Этот смелый поступок звезды буквально спас прививочную кампанию. Вакцина Солка применяется во всем мире по сей день, а технологию производства с тех пор усовершенствовали таким образом, что повторение подобной трагедии невозможно.
«Каттеровский инцидент» стал причиной долгого неприятия в США третьей полиовакцины – разработки Альберта Сейбина. Это живая пероральная вакцина – ее капают на язык. Сейбин своим примером доказал, что для ученых не существует политики и границ, и в 1956 году совершенно бесплатно передал выведенные вакцинные штаммы вируса полиомиелита советским ученым Чумакову и Смородинцеву, которые создали на их основе советскую полиовакцину – ту самую, которой прививали в детстве нас и прививают сейчас российских детей. Благодаря вакцине Чумакова и Смородинцева уже к 1961 году полиомиелит в Советском союзе был взят под контроль. Успешное применение вакцины в СССР оценили в ВОЗ и ее прототип – вакцина Сейбина – наконец-то получила лицензию и заслуженное признание во всем мире.
Ситуация с полиомиелитом в наши дни
На сегодняшний день в США и Великобритании применяется исключительно вакцина Солка, в России и других развитых странах детей прививают убитой и живой вакцинами. Ранее в СССР использовалась только вакцина Чумакова. Почему так сложилось?
Прививка убитой вакциной дает 100% гарантию того, что после нее не разовьется полиомиелит. Однако такая вакцина защищает исключительно от заболевания паралитическим полиомиелитом и при этом не формирует иммунитет в кишечнике ребенка, то есть не защищает от возможного бессимптомного вирусоносительства. В том случае, если в стране все привиты и нет вероятности завоза вируса извне, этот недостаток не играет роли: вируса просто нет в популяции.
Живая пероральная вакцина позволяет добиться формирования надежного иммунитета в кишечнике. Благодаря этому такая вакцина хорошо защищает от бессимптомного вирусоносительства и эффективна, если высока вероятность завоза вируса в страну. При этом вероятность заболеть самому после прививки есть, но это не будет тяжелая форма полиомиелита с формированием паралича, максимум, что может быть – незначительное недомогание. В СССР из-за территориальной близости к природным очагам полиомиелита, Афганистану и Пакистану, было целесообразнее применять именно живую полиовакцину. Сейчас российских детей прививают и инактивированной, и живой вакцинами, чередуя их на разных этапах вакцинации, благодаря чему удается достичь надежной иммунной защиты.
Благодаря всеобщему охвату прививками населения Земли уже в 60-е годы можно было говорить о победе над полиомиелитом. Окончательно вирус, к сожалению, пока что не побежден – два его «диких» типа объявлены ВОЗ уничтоженными, но один все еще вызывает вспышки болезни, преимущественно в Афганистане, Пакистане и Нигерии.
Периодически также возникают вспышки циркулирующего вируса вакцинного типа – например, в 2015, 2019 и 2021 годах такие вспышки фиксировались на Украине. Причина этих вспышек – массовый отказ от вакцинации. Как мы помним, в пероральной вакцине содержится живой вирус полиомиелита. Он проходит через кишечник и может выделяться во внешнюю среду в течение нескольких дней после прививки. Это безопасно, если окружающие привитого ребенка люди соблюдают нормы гигиены, если ребенок находится в удовлетворительных санитарных условиях и, внимание, если вокруг него находятся вакцинированные люди. Если же вирус выделяется, грубо говоря, в деревенский туалет, а окружающие люди не привиты, могут создаться условия для того, чтобы «прирученный» вакцинный полиовирус начал размножаться и приобрел свойства своего «дикого» предка, в том числе, способность парализовать мышцы.
Для того, чтобы вирус не успевал распространяться и мутировать, охват населения прививками от полиомиелита должен составлять не менее 95%. В таком случае подобных сценариев удастся избежать.
Малыш, заразившийся полиомиелитом осенью 2021 года на Западной Украине, не был привит по религиозным мотивам его родителей. И это оказался тот редкий случай, когда вирус вакцинного типа вызвал паралич, к счастью, не затронувший дыхательные мышцы.
«Железные легкие» становятся историей
«Железные легкие» постепенно освобождались – прикованные к ним пациенты один за другим умирали, а устройства становились жутковатыми экспонатами музеев медицинской техники или списывались в утиль. Впрочем, некоторые аппараты все еще в строю: к 2020 году было известно по крайней мере о двух пациентах, все еще использующих аппараты Энгстрема. Все они американцы, все они провели в дыхательных аппаратах практически всю жизнь. Сумели ли эти люди пережить пандемию COVID-19 – неизвестно.
Вакцина, к сожалению, бессильна в том случае, если мышцы уже необратимо парализованы. Сегодняшняя медицина шагнула далеко вперед, ученые рассматривают возможность установки пострадавшим от полиомиелита специальных электростимуляторов мышц, но такие технологии требуют дальнейшего изучения и совершенствования, поэтому единственным верным решением будет надежно защититься от опасной болезни, сделав все необходимые прививки.
Публикации в СМИ
Полиомиелит
Полиомиелит (болезнь Хайне–Медина, детский спинальный паралич) — острое вирусное инфекционное заболевание, характеризующееся в тяжёлых случаях поражением мотонейронов спинного мозга и ядер черепных нервов в стволе головного мозга с развитием периферических параличей. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Массовая вакцинация против полиомиелита привела к резкому снижению заболеваемости во многих странах мира. Спорадические случаи и локальные вспышки этого заболевания среди невакцинированных регистрируют до настоящего времени (в России — вспышка полиомиелита среди невакцинированных детей в Чеченской Республике в 1994–1996 гг.). ВОЗ планирует ликвидировать полиомиелит в течение первого десятилетия ХХI века.
Классификация • Непаралитические формы •• Абортивная (без поражения нервной системы) •• Менингеальная • Паралитические формы •• Спинальная •• Понтинная •• Бульбарная •• Бульбоспинальная форма •• Понтоспинальная форма •• Бульбопонтоспинальная форма.
Этиология. Возбудитель — РНК-содержащий вирус семейства Picornaviridae рода Enterovirus. Известны 3 серотипа вируса. Возбудитель поражает мотонейроны серого вещества спинного мозга и ядра двигательных черепных нервов. При разрушении 40–70% мотонейронов возникают парезы, свыше 75% — параличи. Возбудитель устойчив во внешней среде.
Эпидемиология. Единственный резервуар и источник инфекции — человек (больной и вирусоноситель). Наиболее опасны в эпидемическом отношении вирусоносители и больные со стёртыми и абортивными формами. Инфекция распространяется контактным и алиментарным путями. Заболевание регистрируют во всех возрастных группах, но чаще у детей до 5 лет. Наиболее подвержены риску развития паралитического полиомиелита: пациенты с иммунодефицитными состояниями (в большей мере В-дефицитные), истощенные и ослабленные дети, неиммунные беременные.
Анамнез: контакт с больным полиомиелитом за 3 нед до появления первых симптомов заболевания, пребывание в регионе, неблагополучном по заболеваемости полиомиелитом. Факт проведения вакцинации живой полиомиелитной вакциной за месяц до появления первых симптомов заболевания или контакт с вакцинированным в течение последних двух месяцев (ситуации, связанные с вакцинассоциированной формой болезни).
Клиническая картина
• Периоды паралитического полиомиелита •• Продолжительность инкубационного периода — 7–21 сут (у пациентов с иммунодефицитом — до 28 дней) •• Препаралитический период (1–6 дней); может отсутствовать при понтинной и бульбарной формах. Характерны интоксикация (лихорадка, головная боль, адинамия, сонливость), катаральное воспаление верхних дыхательных путей, диарея, рвота •• Паралитический период (1–3 дня). Характерны низкий мышечный тонус (гипотония), гипо- или арефлексия поражённых мышц, быстро развивающаяся атрофия поражённых мышц •• Восстановительный период (до 2 лет).
• Признаки непаралитического полиомиелита •• Абортивную форму (80–90% всех случаев полиомиелита) наблюдают у детей раннего возраста. Характерны лёгкое течение и отсутствие поражения ЦНС. Заболевание развивается через 3–5 дней после контакта и протекает с небольшим повышением температуры тела, недомоганием, слабостью, головной болью, рвотой, болью в горле. Выздоровление происходит через 24–72 ч •• Менингеальная форма: симптомы менингита.
• Признаки паралитического полиомиелита •• Внезапное появление (в течение нескольких часов) парезов и параличей на фоне высокой температуры тела или в день её снижения •• Асимметричная локализация парализованных мышц •• Отсутствие расстройств кожной чувствительности над поражёнными мышцами ••• При спинальной форме поражаются проксимальные отделы конечностей, чаще ног. Спинальная форма — наиболее частый вариант паралитического полиомиелита ••• Бульбарная форма возникает при поражении ядер IX и X пар черепных нервов. Препаралитический период непродолжительный или отсутствует. Развиваются нарушения глотания (попёрхивание, попадание жидкой пищи в нос, невозможность проглотить пищу и даже слюну — «фарингеальный паралич») и фонации («смазанная» речь, дизартрия, больной говорит шепотом или хриплым голосом — «ларингеальный паралич»). При поражении дыхательного и сосудодвигательного центров возникают дыхательные расстройства (одышка, нарушения ритма дыхания, скопление мокроты в дыхательных путях, «клокочущее» дыхание), падение АД, сопор и кома. Если больной не погибает в острый период бульбарные расстройства уменьшаются, а затем исчезают.
• Понтинная форма развивается при изолированном поражении ядра лицевого нерва. При осмотре выявляют полную или частичную утрата мимических движений на одной половине лица, лагофтальм, свисание угла рта. Нарушений чувствительности, вкуса, слезотечения из глаза поражённой стороны не бывает. Чаще, чем другие формы, протекает без лихорадки и изменений ликвора.
• Вакцинассоциированные случаи полиомиелита. Согласно определению ВОЗ, к ним следует относить паралитический полиомиелит (с развитием вялых парезов или параличей без нарушения чувствительности) со стойкими остаточными явлениями (сохраняющимися более 2 мес), развившийся в сроки с 4-го по 30-й день после проведения вакцинации у вакцинированного и с 4-го по 60-й день — у контактного с привитым. От таких больных выделяют вирус полиомиелита, сходный с вакцинным, и наблюдают нарастание титров типоспецифических АТ более чем в 4 раза. Вакцинассоциированный полиомиелит развивается у 1 из 6 млн вакцинированных детей, а у контактных с привитыми — в 2 раза реже.
• Постполиомиелитический синдром: мышечная утомляемость, фасцикуляции и атрофии различных групп мышц; наблюдают через много лет после перенесённой паралитической формы.
Методы исследования • Выделение возбудителя с первых дней болезни из слизи носоглотки, кала, ликвора • Обнаружение АТ к возбудителю и прироста их титра в динамике в реакциях нейтрализации и РСК.
Дифференциальная диагностика
• Спинальную форму полиомиелита необходимо дифференцировать с другими заболеваниями, приводящими к развитию острых вялых параличей •• Инфекционно-аллергические полиневропатии (чаще всего острая воспалительная демиелинизирующая полиневропатия), для которых характерно развитие диффузных и симметричных вялых параличей (например, при синдроме Гийена–Барре) •• Острые инфекционные миелиты, для которых характерно развитие симметричных парапарезов. При диссеминированном миелите из-за множественных мелких очагов, разбросанных на различных уровнях спинного мозга, захватывающих как серое, так и белое вещество, парезы могут носить вялый и спастический характер. Возникают расстройства чувствительности по проводниковому или сегментарному типу. В ликворе обнаруживают плеоцитоз и небольшое повышение содержания белка •• Травматические невропатии седалищного и малоберцового нервов. Обычно наблюдают у детей раннего возраста, получавших внутримышечные инъекции (например, антибактериальных препаратов при лечении острых инфекций). Поражаются преимущественно дистальные отделы одной конечности (парез стопы). Ликвор не изменён •• При затруднении в отнесении обследуемого больного к одной из нозологических форм устанавливают диагноз «острые вялые параличи», независимо от этиологии заболевания (Приказ Минздрава России №24 от 25.01.1999).
• Понтинную форму дифференцируют с невропатией лицевого нерва. Последняя кроме двигательных расстройств может сопровождаться нарушениями вкуса на передних 2/3 языка, слезотечением, болью в лице на стороне поражения.
• Бульбарную форму дифференцируют со стволовыми энцефалитами, для которых характерна большая выраженность общемозговой симптоматики, нарушения сознания, судороги, пирамидные знаки.
• Дифференциальная диагностика полиомиелита и полиомиелитоподобных заболеваний энтеровирусной этиологии, а также менингеальной формы полиомиелита и серозных менингитов другой этиологии, возможен только на основании результатов лабораторных исследований.
ЛЕЧЕНИЕ • При паралитических формах — симптоматическая терапия: в остром периоде (первые 2 нед болезни) постельный режим, покой, тепло на поражённую конечность (укутывание, озокеритотерапия, парафиновые аппликации), ортопедический режим (вытянутые нижние конечности, под коленные суставы подкладывают валики, стопы упирают под углом 90° в ножной конец матраца; при поражении верхних конечностей их удерживают в слегка отведённом положении, матрац, на котором лежит больной, должен быть твёрдым и ровным, на кровать под матрац подкладывают фанерный щит) • В восстановительном периоде показаны массаж, физиотерапевтические реабилитационные мероприятия. Назначают антихолинэстеразные препараты, холиномиметики и витамины группы В. Больных паралитическим полиомиелитом лечат в стационаре не менее 40 дней, в периоде остаточных явлений показано санаторное лечение.
Осложнения • Пневмония • Паралич дыхательных мышц • Поражение бульбарных ядер • Постполиомиелитический синдром.
Профилактика • Иммунизацию проводят живой ослабленной вакциной Сейбина, начиная с 3 мес жизни, трёхкратно через 45 дней. Ревакцинацию проводят в 18, 20 мес и в 16 лет. В обычных условиях вакцинацию проводят одновременно с АКДС. Для вакцинации иммунодефицитных детей, а также лиц, их окружающих, используют парентеральную инактивированную (убитую) вакцину Солка. Дети до 15 лет, имевшие тесный контакт с больным полиомиелитом, подлежат немедленной однократной вакцинации живой пероральной поливалентной вакциной. При невозможности её проведения контактных по палате изолируют сроком на 20 дней • Высокая эффективность вакцинопрофилактики полиомиелита позволила ВОЗ в 1988 г. принять решение о возможности ликвидации этой инфекции в мире. В настоящее время принятая программа глобальной ликвидации полиомиелита успешно выполняется. В России разработали и внедряют аналогичную национальную программу. В соответствии с ней помимо плановой (рутинной) 3-кратной иммунизации детей с 3-месячного возраста и последующей 4-кратной ревакцинации также проводят дни туровой (национальной) иммунизации (2 раза в год всех детей до 3 лет независимо от прививочного анамнеза), а также дополнительную массовую иммунизацию в следующих случаях: на территориях с охватом вакцинацией менее 95% населения, по эпидемиологическим показаниям (в очагах инфекции), при отмечающейся циркуляции вируса среди населения.
Синонимы • Болезнь Хайне–Медина • Детский спинальный паралич • Острый передний полиомиелит • Острый боковой полиомиелит
МКБ-10 • A80 Острый полиомиелит
Примечание. Существуют генные дефекты, ведущие к предрасположенности к инфицированию полиовирусами (например, локус 19q13.2–q13.3, ген PVS).
Код вставки на сайт
Полиомиелит
Полиомиелит (болезнь Хайне–Медина, детский спинальный паралич) — острое вирусное инфекционное заболевание, характеризующееся в тяжёлых случаях поражением мотонейронов спинного мозга и ядер черепных нервов в стволе головного мозга с развитием периферических параличей. Заболеваемость: 0,01 на 100 000 населения в 2001 г.
Массовая вакцинация против полиомиелита привела к резкому снижению заболеваемости во многих странах мира. Спорадические случаи и локальные вспышки этого заболевания среди невакцинированных регистрируют до настоящего времени (в России — вспышка полиомиелита среди невакцинированных детей в Чеченской Республике в 1994–1996 гг.). ВОЗ планирует ликвидировать полиомиелит в течение первого десятилетия ХХI века.
Классификация • Непаралитические формы •• Абортивная (без поражения нервной системы) •• Менингеальная • Паралитические формы •• Спинальная •• Понтинная •• Бульбарная •• Бульбоспинальная форма •• Понтоспинальная форма •• Бульбопонтоспинальная форма.
Этиология. Возбудитель — РНК-содержащий вирус семейства Picornaviridae рода Enterovirus. Известны 3 серотипа вируса. Возбудитель поражает мотонейроны серого вещества спинного мозга и ядра двигательных черепных нервов. При разрушении 40–70% мотонейронов возникают парезы, свыше 75% — параличи. Возбудитель устойчив во внешней среде.
Эпидемиология. Единственный резервуар и источник инфекции — человек (больной и вирусоноситель). Наиболее опасны в эпидемическом отношении вирусоносители и больные со стёртыми и абортивными формами. Инфекция распространяется контактным и алиментарным путями. Заболевание регистрируют во всех возрастных группах, но чаще у детей до 5 лет. Наиболее подвержены риску развития паралитического полиомиелита: пациенты с иммунодефицитными состояниями (в большей мере В-дефицитные), истощенные и ослабленные дети, неиммунные беременные.
Анамнез: контакт с больным полиомиелитом за 3 нед до появления первых симптомов заболевания, пребывание в регионе, неблагополучном по заболеваемости полиомиелитом. Факт проведения вакцинации живой полиомиелитной вакциной за месяц до появления первых симптомов заболевания или контакт с вакцинированным в течение последних двух месяцев (ситуации, связанные с вакцинассоциированной формой болезни).
Клиническая картина
• Периоды паралитического полиомиелита •• Продолжительность инкубационного периода — 7–21 сут (у пациентов с иммунодефицитом — до 28 дней) •• Препаралитический период (1–6 дней); может отсутствовать при понтинной и бульбарной формах. Характерны интоксикация (лихорадка, головная боль, адинамия, сонливость), катаральное воспаление верхних дыхательных путей, диарея, рвота •• Паралитический период (1–3 дня). Характерны низкий мышечный тонус (гипотония), гипо- или арефлексия поражённых мышц, быстро развивающаяся атрофия поражённых мышц •• Восстановительный период (до 2 лет).
• Признаки непаралитического полиомиелита •• Абортивную форму (80–90% всех случаев полиомиелита) наблюдают у детей раннего возраста. Характерны лёгкое течение и отсутствие поражения ЦНС. Заболевание развивается через 3–5 дней после контакта и протекает с небольшим повышением температуры тела, недомоганием, слабостью, головной болью, рвотой, болью в горле. Выздоровление происходит через 24–72 ч •• Менингеальная форма: симптомы менингита.
• Признаки паралитического полиомиелита •• Внезапное появление (в течение нескольких часов) парезов и параличей на фоне высокой температуры тела или в день её снижения •• Асимметричная локализация парализованных мышц •• Отсутствие расстройств кожной чувствительности над поражёнными мышцами ••• При спинальной форме поражаются проксимальные отделы конечностей, чаще ног. Спинальная форма — наиболее частый вариант паралитического полиомиелита ••• Бульбарная форма возникает при поражении ядер IX и X пар черепных нервов. Препаралитический период непродолжительный или отсутствует. Развиваются нарушения глотания (попёрхивание, попадание жидкой пищи в нос, невозможность проглотить пищу и даже слюну — «фарингеальный паралич») и фонации («смазанная» речь, дизартрия, больной говорит шепотом или хриплым голосом — «ларингеальный паралич»). При поражении дыхательного и сосудодвигательного центров возникают дыхательные расстройства (одышка, нарушения ритма дыхания, скопление мокроты в дыхательных путях, «клокочущее» дыхание), падение АД, сопор и кома. Если больной не погибает в острый период бульбарные расстройства уменьшаются, а затем исчезают.
• Понтинная форма развивается при изолированном поражении ядра лицевого нерва. При осмотре выявляют полную или частичную утрата мимических движений на одной половине лица, лагофтальм, свисание угла рта. Нарушений чувствительности, вкуса, слезотечения из глаза поражённой стороны не бывает. Чаще, чем другие формы, протекает без лихорадки и изменений ликвора.
• Вакцинассоциированные случаи полиомиелита. Согласно определению ВОЗ, к ним следует относить паралитический полиомиелит (с развитием вялых парезов или параличей без нарушения чувствительности) со стойкими остаточными явлениями (сохраняющимися более 2 мес), развившийся в сроки с 4-го по 30-й день после проведения вакцинации у вакцинированного и с 4-го по 60-й день — у контактного с привитым. От таких больных выделяют вирус полиомиелита, сходный с вакцинным, и наблюдают нарастание титров типоспецифических АТ более чем в 4 раза. Вакцинассоциированный полиомиелит развивается у 1 из 6 млн вакцинированных детей, а у контактных с привитыми — в 2 раза реже.
• Постполиомиелитический синдром: мышечная утомляемость, фасцикуляции и атрофии различных групп мышц; наблюдают через много лет после перенесённой паралитической формы.
Методы исследования • Выделение возбудителя с первых дней болезни из слизи носоглотки, кала, ликвора • Обнаружение АТ к возбудителю и прироста их титра в динамике в реакциях нейтрализации и РСК.
Дифференциальная диагностика
• Спинальную форму полиомиелита необходимо дифференцировать с другими заболеваниями, приводящими к развитию острых вялых параличей •• Инфекционно-аллергические полиневропатии (чаще всего острая воспалительная демиелинизирующая полиневропатия), для которых характерно развитие диффузных и симметричных вялых параличей (например, при синдроме Гийена–Барре) •• Острые инфекционные миелиты, для которых характерно развитие симметричных парапарезов. При диссеминированном миелите из-за множественных мелких очагов, разбросанных на различных уровнях спинного мозга, захватывающих как серое, так и белое вещество, парезы могут носить вялый и спастический характер. Возникают расстройства чувствительности по проводниковому или сегментарному типу. В ликворе обнаруживают плеоцитоз и небольшое повышение содержания белка •• Травматические невропатии седалищного и малоберцового нервов. Обычно наблюдают у детей раннего возраста, получавших внутримышечные инъекции (например, антибактериальных препаратов при лечении острых инфекций). Поражаются преимущественно дистальные отделы одной конечности (парез стопы). Ликвор не изменён •• При затруднении в отнесении обследуемого больного к одной из нозологических форм устанавливают диагноз «острые вялые параличи», независимо от этиологии заболевания (Приказ Минздрава России №24 от 25.01.1999).
• Понтинную форму дифференцируют с невропатией лицевого нерва. Последняя кроме двигательных расстройств может сопровождаться нарушениями вкуса на передних 2/3 языка, слезотечением, болью в лице на стороне поражения.
• Бульбарную форму дифференцируют со стволовыми энцефалитами, для которых характерна большая выраженность общемозговой симптоматики, нарушения сознания, судороги, пирамидные знаки.
• Дифференциальная диагностика полиомиелита и полиомиелитоподобных заболеваний энтеровирусной этиологии, а также менингеальной формы полиомиелита и серозных менингитов другой этиологии, возможен только на основании результатов лабораторных исследований.
ЛЕЧЕНИЕ • При паралитических формах — симптоматическая терапия: в остром периоде (первые 2 нед болезни) постельный режим, покой, тепло на поражённую конечность (укутывание, озокеритотерапия, парафиновые аппликации), ортопедический режим (вытянутые нижние конечности, под коленные суставы подкладывают валики, стопы упирают под углом 90° в ножной конец матраца; при поражении верхних конечностей их удерживают в слегка отведённом положении, матрац, на котором лежит больной, должен быть твёрдым и ровным, на кровать под матрац подкладывают фанерный щит) • В восстановительном периоде показаны массаж, физиотерапевтические реабилитационные мероприятия. Назначают антихолинэстеразные препараты, холиномиметики и витамины группы В. Больных паралитическим полиомиелитом лечат в стационаре не менее 40 дней, в периоде остаточных явлений показано санаторное лечение.
Осложнения • Пневмония • Паралич дыхательных мышц • Поражение бульбарных ядер • Постполиомиелитический синдром.
Профилактика • Иммунизацию проводят живой ослабленной вакциной Сейбина, начиная с 3 мес жизни, трёхкратно через 45 дней. Ревакцинацию проводят в 18, 20 мес и в 16 лет. В обычных условиях вакцинацию проводят одновременно с АКДС. Для вакцинации иммунодефицитных детей, а также лиц, их окружающих, используют парентеральную инактивированную (убитую) вакцину Солка. Дети до 15 лет, имевшие тесный контакт с больным полиомиелитом, подлежат немедленной однократной вакцинации живой пероральной поливалентной вакциной. При невозможности её проведения контактных по палате изолируют сроком на 20 дней • Высокая эффективность вакцинопрофилактики полиомиелита позволила ВОЗ в 1988 г. принять решение о возможности ликвидации этой инфекции в мире. В настоящее время принятая программа глобальной ликвидации полиомиелита успешно выполняется. В России разработали и внедряют аналогичную национальную программу. В соответствии с ней помимо плановой (рутинной) 3-кратной иммунизации детей с 3-месячного возраста и последующей 4-кратной ревакцинации также проводят дни туровой (национальной) иммунизации (2 раза в год всех детей до 3 лет независимо от прививочного анамнеза), а также дополнительную массовую иммунизацию в следующих случаях: на территориях с охватом вакцинацией менее 95% населения, по эпидемиологическим показаниям (в очагах инфекции), при отмечающейся циркуляции вируса среди населения.
Синонимы • Болезнь Хайне–Медина • Детский спинальный паралич • Острый передний полиомиелит • Острый боковой полиомиелит
МКБ-10 • A80 Острый полиомиелит
Примечание. Существуют генные дефекты, ведущие к предрасположенности к инфицированию полиовирусами (например, локус 19q13.2–q13.3, ген PVS).