Синдром поликистозных яичников что это
Синдром поликистозных яичников что это
Синдром поликистозных яичников
Причины возникновения синдрома поликистозных яичников
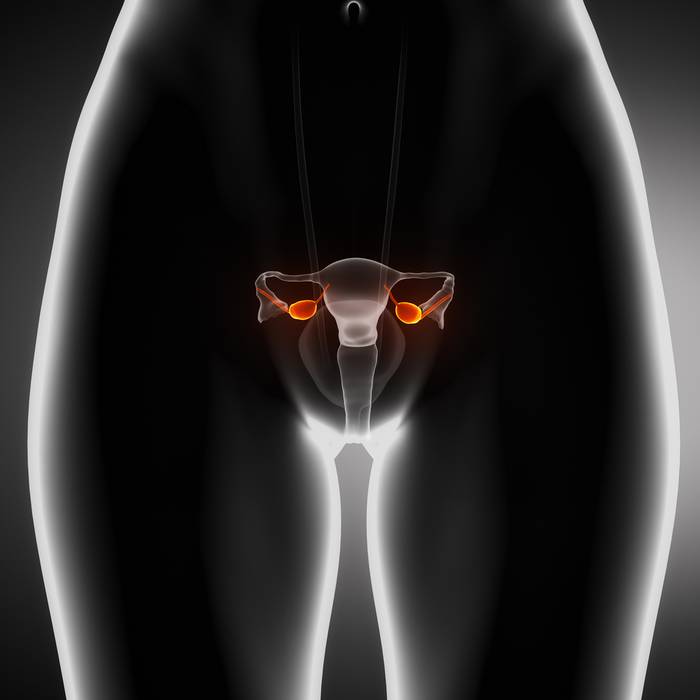
СПКЯ – это дисгормональное заболевание, приводящее к образованию вокруг яичников плотной оболочки, препятствующей выходу яйцеклетки (овуляции). Впервые клиническую картину данной патологии описали Штейн и Левенталь в прошлом веке. В связи с этим СПКЯ также называют синдромом Штейна-Левенталя.
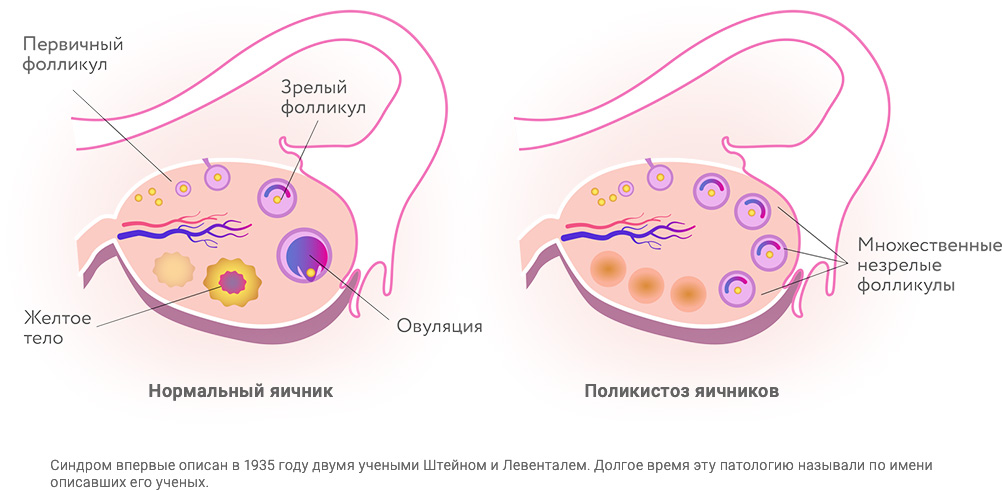
Механизмы развития СПКЯ до конца не изучены. В настоящее время доказана роль наследственных факторов в его возникновении. При СПКЯ в яичниках нарушается превращение мужских половых гормонов в женские. Как результат, в крови появляется избыток андрогенов, в яичниках прекращается созревание фолликулов, образуется множество кист, утолщается их белочная оболочка.
В основе этих нарушений лежит повышенная в период полового созревания активность инсулина, воздействие которого на яичники опосредуется через главный регулирующий центр – гипофиз и его гормоны: фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ).
Как проявляется синдром поликистозных яичников?
Нарушение продукции половых гормонов в яичниках ведет к снижению уровня эстрогенов. Вследствие этого менструации становятся редкими вплоть до их полного исчезновения. В ряде случаев, наоборот, отмечаются маточные кровотечения из-за сформировавшегося гиперпластического процесса эндометрия.
Избыток андрогенов в организме приводит к развитию гирсутизма (избыточный рост волос на теле и лице). В тоже время, может отмечаться даже облысение или выпадение волос с залысинами по бокам лба и на макушке. У многих женщин появляется угревая сыпь, себорея, кожа становится жирной. Одной из основных причин обращения к врачу пациенток с СПКЯ является бесплодие, обусловленное отсутствием овуляции.
Характерным симптомом поликистоза яичников является ожирение по мужскому типу, при котором основная масса жировой ткани откладывается внизу живота и в брюшной полости. В результате быстрой прибавки массы тела на фоне гормонального дисбаланса на коже живота, бёдер, ягодиц возникают полосы растяжения – стрии.
У пациенток с СПКЯ часто отмечаются:
При данной патологии отмечается нарушение функции не только яичников, но и других органов: гипоталамуса, гипофиза, надпочечников, щитовидной железы. Поэтому клиническая картина и выраженность проявлений весьма разнообразные.
Отсутствие овуляции
Также обнаружить ановуляцию можно при помощи домашних тестов, которые проводят, начиная с 17 дня до начала предполагаемой менструации. При СПКЯ все тесты окажутся отрицательными. Отсутствие овуляции по данным БТ и тестов на протяжении нескольких месяцев требует дальнейшего обследования, в первую очередь, УЗИ.
Что покажет узи?
При УЗИ можно выявить следующие признаки СПКЯ:
УЗИ высоко информативно в отношении СПКЯ. Однако данных лишь этого метода недостаточно для установления диагноза. Необходимо лабораторное исследование крови больной.
Нарушения гормонального профиля
Также у пациенток с СПКЯ нередко снижается функция щитовидной железы. Поэтому дополнительно следует оценивать концентрации тиреотропного гормона (ТТГ), тироксина (Т4) и пролактина, которые могут быть изменены.
Важную роль в выявлении СПКЯ играет анализ на антимюллеров гормон (АМГ). В норме его уровень составляет 1–2,5 нг/мл. При поликистозе он увеличивается.
Как отличить спкя от патологии надпочечников?
Для установления диагноза проводят пробы с глюкокортикоидами (преднизолоном, дексаметазоном, кортизоном), дефицит которых имеется при адреногенитальном синдроме и отсутствует при СПКЯ. При патологии надпочечников после введения недостающего глюкокортикоида отмечается нормализация уровней андрогенов, их промежуточных продуктов и метаболитов (ДГЭА, 17-ОК, 17-ОП). При СПКЯ такой эффект отсутствует.
В настоящее время для установления диагноза АГС выполняют генотипирование мутации гена 21-гидроксилазы (CYP21A2), позволяющее выявить дефицит этого фермента, который и является причиной врожденной патологии надпочечников.
Оцениваем толерантность к глюкозе
Отличительной особенностью СПКЯ является инсулинрезистентность – нарушение восприимчивости инсулина тканями. Аналогичное состояние возникает при сахарном диабете 2 типа.
По этой причине пациенткам с СПКЯ тест на оценку толерантности к глюкозе.
При СПКЯ нередко отмечается изменение липидного спектра крови с преобладанием атерогенных компонентов: холестерина, триглицеридов, липопротеидов низкой и очень низкой плотности (ЛПНП и ЛПОНП).
Нормализуем углеводный обмен
Женщинам с СПКЯ и избыточным весом рекомендуется изменить образ жизни и питания. Необходимо соблюдать диету (употребление достаточного количества чистого белка, овощей, ограничение углеводов), заниматься фитнесом и спортом.
Учитывая снижение чувствительности тканей к инсулину, как при сахарном диабете 2 типа, гинекологи-эндокринологи отделения гинекологии «Клиники К+31» при СПКЯ назначают метформин (МФ), повышающий восприимчивость клеток к инсулину. На фоне приема препарата нормализуется углеводный обмен, снижается количество мужских половых гомонов в крови, восстанавливается функция яичников.
Стимулируем овуляцию
Важным этапом лечения СПКЯ является нормализация менструального цикла. С этой целью применяют комбинированные оральные контрацептивы (КОК), в состав которых входят антиандрогены, блокирующие воздействие мужских половых гормонов. Прием КОК предотвращает дальнейшее прогрессирование заболевания. После отмены гормонов у пациентки происходит овуляция и появляется шанс забеременеть.
Если по окончании курса КОК функция яичников не нормализовалась, а женщина заинтересована в беременности, необходимо проведение индукции (стимуляции) овуляции специальными гормональными препаратами (клостилбегитом). Схему подбирает врач. Обычно лечение начинают с низкой дозы и при отсутствии результата ее увеличивают.
Также с целью коррекции гиперандрогении дополнительно используют ципротеронацетат (андрокур) и спиронолактон (верошпирон), обладающие антиандрогенным эффектом. На фоне их приема снижается сальность кожи, исчезает угревая сыпь, улучшается рост волос.
Хирургическое лечение синдрома поликистозных яичников (СПКЯ)
Если, несмотря на проведенную в течение 3–6 месяцев гормональную терапию, овуляция все же отсутствует, выполняется оперативное вмешательство. При выборе доступа предпочтение отдается лапароскопии. Во время операции в плотной оболочке яичников делают либо небольшие надсечки (клиновидная резекция), либо отверстия (каутеризация), через которые яйцеклетка может выйти из яичника и оплодотвориться. После вмешательства менструальный цикл становится овуляторным. Этот эффект сохраняется до года, в течение которого женщина может забеременеть.
Лечение СПКЯ занимает много времени – от 3 до 12 месяцев. Но если оно подобрано грамотно, эффект отмечается хороший, и беременность возникает у большинства пациенток
СПКЯ – это не трагедия, не приговор, а всего лишь барьер, который временно препятствует достижению важной цели в жизни. Однако благодаря современным достижениям медицины вам удастся преодолеть этот барьер. Надо лишь обратиться к ведущим специалистам, запастись терпением, и встреча с малышом состоится!
Поликистоз яичников – это увеличение гонад за счёт кистозной атрезии фолликулов. Является одним из признаков синдрома поликистоза яичников и нередко употребляется как синоним данной патологии. Другие симптомы заболевания включают нарушения менструальной и репродуктивной функции, признаки вирилизации, ожирение. Диагноз основывается на данных анамнеза, результатах общего и гинекологического осмотра, ультрасонографии, гормонального анализа. Лечение комплексное, включает коррекцию обменно-эндокринных нарушений, клиновидную резекцию или каутеризацию яичников.
МКБ-10
Общие сведения
Термин «поликистоз яичников» может трактоваться как УЗ-признак, поликистозные изменения гонад, наблюдающиеся в норме или при ряде патологий, или как конкретное заболевание – синдром поликистозных яичников (СПКЯ, СПЯ, склерополикистоз). Его историческое название – синдром Штейна-Левенталя, по имени чикагских гинекологов, наиболее чётко описавших симптомы классической формы болезни в 1935 году. Поликистоз обнаруживается при УЗИ в 16-30 лет, частота встречаемости составляет до 54% среди женщин фертильного возраста. Склерополикистоз регистрируется у 5-20% женщин.
Причины
Распространённые причины бессимптомного преходящего поликистоза яичников (мультифолликулярных гонад), являющегося нормой, – стресс, физическая нагрузка, приём гормональных контрацептивов. Провоцирующие факторы вторичных поликистозов, возникших на фоне известных заболеваний, различны и связаны с механизмом развития этих патологий. Этиология СПЯ изучена слабо. Предполагается, что в 80% причины имеют врождённый характер, в 20% – приобретённый. Возможные факторы риска:
Особая роль отводится наследственной предрасположенности. Известны случаи семейного склерополикистоза. Высока вероятность патологии у женщин, чьи матери или сёстры страдают этим заболеванием. Генетический риск рождения дочери со склонностью к СПЯ у больной матери усугубляется ввиду ещё одной причины – плод развивается при избытке тестостерона. Фактором риска наследования по мужской линии является раннее облысение у кровных родственников-мужчин.
Патогенез
Поликистоз яичников характеризуется накоплением незрелых фолликулов ввиду ановуляции. При случайных ановуляторных циклах такие «кисты» со временем рассасываются без последствий, при регулярных провоцируют развитие патологии. Патогенез СПКЯ до настоящего времени не выяснен, на этот счёт существует несколько теорий. Первичный дефект механизма обратной связи может исходить из гипоталамо-гипофизарной системы, яичников, надпочечников.
Десинхронизация функций эндокринных желёз приводит к повышенному синтезу гонадами андрогенов без их дальнейшей ароматизации в эстрадиол, отсутствию овуляции (как следствие, к бесплодию), дефициту прогестерона, поликистозному изменению фолликулов, утолщению овариальной капсулы. Андростендиол ароматизируется жировой тканью и надпочечниками в эстрон, возникает относительная гиперэстрогения, ведущая к гиперплазии эндометрия.
В крови повышается уровень свободного тестостерона, результатом гиперандрогении является вирилизация. Развившаяся вследствие инсулинорезистентности гипергликемия усугубляет дисбаланс, способствуя усилению синтеза овариальных андрогенов, нарушению связывания тестостерона, что ещё больше повышает уровень этого гормона и эстрона.
Классификация
По происхождению поликистоз яичников классифицируется как первичный (СПКЯ) и вторичный (сопутствующий известным нозологическим формам). Склерополикистоз разделяют на две формы – с ожирением и с нормальной или сниженной массой тела. Кроме того, выделяют 4 фенотипа СПЯ, в основе которых лежат симптомы, являющиеся критериями диагностики (ESНRE/ASRМ, 2007):
Симптомы поликистоза яичников
Преходящие кистозные изменения обычно протекают без внешних признаков. При склерополикистозе симптомы могут проявляться с менархе, реже – на фоне установившегося цикла. У 85% женщин отмечаются менструальные нарушения: сначала пройоменорея чередуется с опсоменореей, ациклическими кровотечениями, регистрируется гипо- и олигоменорея. Затем интервалы между кровотечениями удлиняются, развивается гипоменструальный синдром и аменорея.
Спустя несколько лет после начала месячных возникает гирсутизм, кожные симптомы гиперандрогении: себорея, акне. У 30-40% пациенток формируется ожирение. Стойкая ановуляция приводит к бесплодию. У 10-15% больных может наступать спонтанная беременность, которая чаще всего заканчивается невынашиванием. Могут наблюдаться такие симптомы, как галакторея, психоэмоциональные и вегето-сосудистые расстройства, сходные с климактерическим синдромом.
Осложнения
Наиболее грозным осложнением нелеченного склерополикистоза является гормонозависимый эндометриальный рак, развивающийся у 19-25% больных. К другим отдалённым последствиям относятся различные виды цереброваскулярной недостаточности (риск повышается в 2,8-3,4 раза), толерантность к глюкозе, возникающая у 40% пациенток после 40 лет и прогрессирующая у половины из них до сахарного диабета второго типа на протяжении шести лет.
Для больных репродуктивного возраста характерны акушерские осложнения – гестационный сахарный диабет, преэклампсия, преждевременные роды (риск этих патологий возрастает втрое, вчетверо и вдвое соответственно). Втрое повышается риск перинатальной смертности. К осложнениям нередко приводят некоторые методы лечения заболевания: после индукции овуляции развивается синдром гиперстимуляции яичников, оперативное вмешательство влечёт за собой трубно-перитонеальное бесплодие.
Диагностика
Дополнительно назначается биохимический анализ крови, гистероскопия с биопсией эндометрия, УЗИ надпочечников, щитовидной железы, рентгенография или МРТ турецкого седла. Некоторые клиницисты рекомендуют отличать поликистоз по данным УЗИ от мультифолликулярных яичников, характеризующихся меньшим размером «кист», неизменённой капсулой и стромой, нормальным объёмом и эхогенной структурой гонад. Такие изменения часто являются вариантом нормы.
Первичный поликистоз яичников следует дифференцировать с вторичным, наиболее частыми причинами которого являются врождённые патологии (адреногенитальный синдром, врождённая гиперплазия коры надпочечников), нейрообменно-эндокринный синдром, болезнь Иценко-Кушинга, а также вирилизирующие опухоли яичников и надпочечников. Для исключения опухолевого процесса может потребоваться консультирование онкогинеколога, онкоуролога.
Лечение поликистоза яичников
Выбор лечебной тактики зависит от причины, вызвавшей данное состояние, и имеющейся симптоматики. Поликистоз яичников, не проявляющийся какими-либо расстройствами, не требует лечения. При вторичном поликистозе назначается коррекция нарушений, обусловленных основным заболеванием. Лечебные мероприятия при СПКЯ определяются клинической картиной патологии.
Консервативная терапия
Лечение СПКЯ включает несколько этапов, направлено на нормализацию метаболических нарушений, восстановление овуляторного цикла и генеративной функции, устранение гиперпластических процессов эндометрия и проявлений гиперандрогении. В первую очередь проводится лечение метаболического синдрома и эндометриальной гиперплазии (при их наличии), затем, если пациентка желает иметь детей, приступают к индукции овуляции.
Хирургическое лечение
В большинстве случаев восстановить менструальную и детородную функцию способно лишь хирургическое лечение. Вмешательства на яичниках осуществляются лапароскопическим доступом, что минимизирует риск спаечного процесса. Оперативное лечение при рецидивирующих гиперплазиях эндометрия также назначается женщинам, не планирующим беременность.
Об успешности хирургического вмешательства свидетельствует восстановление овуляторной функции в первые недели после операции. Если овуляция не происходит в течение двух-трёх циклов, проводится её медикаментозная стимуляция. Беременность обычно наступает в течение 6-12 месяцев. Вероятность благоприятного исхода уменьшается прямо пропорционально времени с момента операции.
Предупреждение рецидива
Существующие методы лечения синдрома поликистозных яичников чаще всего не позволяют добиться стойкого излечения. Причиной является невозможность устранения основных патогенетических звеньев болезни. Симптомы и структурные овариальные изменения возобновляются в течение пяти лет после хирургического вмешательства, что обуславливает необходимость поддерживающего лечения.
Для регуляции менструального цикла, предупреждения эндометриальной гиперплазии, гирсутизма и гиперандрогенной дерматопатии на постоянной основе вплоть до менопаузы пациенткам назначают комбинированные гормональные контрацептивы или гестагены во вторую фазу цикла. Такая тактика также способствует сохранению репродуктивной функции у части больных.
Прогноз и профилактика
При поликистозе яичников прогноз для жизни благоприятный при отсутствии злокачественной трансформации эндометрия. Прогноз реализации репродуктивной функции зависит от того, насколько рано было начато лечение, какие причины лежат в основе патологии. Так, лечение бесплодия наиболее эффективно при отсутствии вирильного и метаболического синдрома, выраженных гипоталамо-гипофизарных нарушений.
Первичная и вторичная профилактика поликистоза яичников заключается в борьбе с ожирением, своевременном выявлении и коррекции гипоталамо-гипофизарной, надпочечниковой, овариальной дисфункции. Женщины, страдающие СПКЯ, входят в группу высокого риска развития рака тела матки, поэтому подлежат диспансерному наблюдению, включающему контрольные исследования (УЗИ, гистероскопию, при необходимости – лечебно-диагностический кюретаж эндометрия).
Синдром поликистоза яичников
Общая информация
Краткое описание
Одобрено Научно-практическим Советом Минздрава РФ
Синдром поликистозных яичников (СПЯ) – полигенное эндокринное расстройство, обусловленное как генетическими, так и эпигенетическими факторами. В зависимости от периода жизни женщины клиническая картина, диагностика, лечебная тактика заболевания различна. СПЯ имеет комплекс репродуктивных, метаболических и психологических особенностей [1].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Диагностика СПЯ основана на результатах клинических и лабораторных проявлений гиперандрогении, оценке менструальной, овуляторной функции, а также оценке морфологического строения яичников с помощью УЗИ. Диагностические подходы отличаются у подростков и женщин репродуктивного возраста. У подростков СПЯ диагностируется при наличии клинической гиперандрогении и нерегулярного менструального цикла, при этом ультразвуковые критерии практически не используются. Также в этом разделе будут рассмотрены диагностические критерии сопутствующей патологии СПЯ, которая может возникать чаще, чем в общей популяции, а также являться следствием СПЯ.
При наличии клинической гиперандрогении (акне, избыточный рост волос на теле и лице, выпадение волос на волосистой части головы) необходимо провести определенные оценочные методики.
У некоторых представительниц европеоидной и негроидной рас патогномоничным является повышение значения суммы баллов по указанной шкале ≥8 У представительниц Юго-Восточной Азии диагностически значимо повышение суммы баллов по данной шкале ≥3 [12].Более выраженный гирсутизм характерен женщин Ближнего Востока, Латинской Америки и Средиземноморья [1].Однако степень гирсутизма при СПЯ не всегда коррелирует со степенью избытка андрогенов. Тяжелый гирсутизм может наблюдаться при незначительном повышении уровня андрогенов в сыворотке крови, а значительное повышение показателей не всегда сопровождается гирсутизмом. Это несоответствие между уровнем гормонов и степенью выраженности гирсутизма отражает разную индивидуальную чувствительность ткани-мишени к этим гормонам.
Наличие акне и алопеции не являются надежными критериями гиперандрогении У подростков в качестве клинического признака гиперандрогении рассматриваются только выраженные акне.
Комментарии: К клиническим маркерам ИР у пациенток с СПЯ относится черный акантоз (папиллярно-пигментная дистрофия кожи в виде локализованных участков бурой гиперпигментации в области кожных складок, чаще шеи, подмышечных впадин, паховой области, которые гистологически характеризуются гиперкератозом и папилломатозом).
Комментарии: При интерпретации показателей тестостерона необходимо руководствоваться референсными интервалами, используемыми лабораторией.
Комментарии: Данные показатели являются вспомогательными маркерами биохимической гиперандрогении при СПЯ ине должны использоваться на первом этапе диагностики.
Комментарии: Если необходимо проведение диагностических проб, то необходима отмена препаратов на 3 месяца. На время отмены КОК (по АТХ – Прогестагены и эстрогены (фиксированные сочетания)) женщинам, не планирующим беременность, необходимо рекомендовать негормональные методы контрацепции.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 5)
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 5)
Дифференциальный диагноз
Наиболее часто встречающиеся нозологии, протекающие под маской СПЯ представлены в приложении Г3.
Лечение
КОК, метформин и другие фармакологические препараты при СПЯ используются off label (без официальных показаний в инструкции), однако имеется множество исследований, подтверждающих их эффективность. Врачи должны информировать пациенток и обсуждать эффективность, возможные побочные эффекты и последствия терапии для выработки персонализированной тактики ведения.
Комментарии: Достижимые цели, такие как потеря веса на 5–10% в течение 6 месяцев у пациенток с избыточным весом, приводят к значительным клиническим улучшениям. Снижение массы тела на фоне модификации образа жизни у пациенток с СПЯ способствует нормализации менструальной функции и улучшению ряда метаболических показателей (преимущественно – углеводного обмена), однако ответ имеет индивидуальный характер. При СПЯ недостаточно доказательств предпочтения какой-либо конкретной диеты. Важно адаптировать диетические изменения в пищевых привычках пациентки с применением гибкого и индивидуального подхода по снижению калорийности питания и избегать излишне ограничительных и несбалансированных диет. Физическая активность у взрослых 18-64 лет должна составлять минимум 150 минут в неделю физической активности средней интенсивности или 75 минут в неделю высокой интенсивности или эквивалентная комбинация обоих, включая упражнения на укрепление мышц в течение 2 дней в неделю, не следующих подряд.
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 1)
Комментарии: #Метформин** назначается в дозе 500мг в сутки с постепенным еженедельным повышением по 500мг, максимальная суточная доза – 1500мг [59,66,68, 69].
Что такое синдром поликистозных яичников или СПКЯ?
В последнее время вызван высокий интерес к синдрому поликистозных яичников (СПКЯ), с одной стороны, его достаточно широкой распространенностью у женщин репродуктивного возраста (каждая 15 женщина), а с другой стороны — не всегда правильным подходом врачей к диагностике и лечению СПКЯ.
СПКЯ — это многофакторный синдром неясной этиологии, характеризующийся изменением структуры и функции яичников. Очень часто выявление синдрома поликистозных яичников основывается только на заключениях УЗИ. Такой подход к постановке диагноза приводит к выявлению заболевания там, где его нет и назначению необоснованного, зачастую дорогостоящего лечения, не редко даже к ненужной хирургической операции.
Чтобы помочь женщинам разобраться в ситуации, считаю необходимым немного подробнее остановиться на диагностике СПКЯ.
Само название этого синдрома указывает, что диагностировать этот недуг на основании только заключения УЗИ нельзя. Ведь синдром — это совокупность разных симптомов. Поэтому для диагностики СПКЯ у женщины должны быть выявлены минимум два критерия из трех.
Согласно исследованиям последних лет (с 2014 г.), стали еще выделять различные фенотипы СПКЯ, когда отсутствует один основной признак.
Такое деление увеличило частоту встречаемости СПКЯ с 5% до 20%.
Обязательные исследования у пациенток с подозрением на СПКЯ:
Если раньше считалось, что нормальный уровень тестостерона исключает СПКЯ, то сейчас отсутствие гиперандрогении не показатель исключения, и необходимо продолжить диагностику.
Тесты функциональной диагностики и тесты.
К чему может привести СПКЯ?
В последнее время все чаще СПКЯ связывают с метаболическим синдромом, когда имеет место избыточная масса тела, инсулинорезистентность с компенсаторной гиперинсулинемией. Частота встречаемости метаболического синдрома у женщин с СПКЯ 1,6–43%.
Симптомы метаболического синдрома:
Нарушения длительное время протекают бессимптомно, нередко начинают формироваться уже в подростковом и юношеском возрасте, задолго до клинической манифестации в виде сахарного диабета, артериальной гипертонии и атеросклеротических поражений сосудов. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и артериальная гипертензия. Разумеется, не все компоненты метаболического синдрома встречаются одновременно:
Возможны жалобы на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Если вовремя не диагностировать и коррегировать метаболический синдром, то у каждой третьей женщины может возникнуть СД 2 типа.
Лечение:
Самое главное при лечении СПКЯ — это правильное питание и здоровый образ жизни. Необходимо из рациона исключить жирную пищу и легкоусвояемые углеводы. Что же касается физических нагрузок, то они должны быть регулярными и дозированными. Женщины, которые имеют СПКЯ и нарушение жирового обмена, должны четко следить за своим весом, и при появлении даже пару лишних килограммов, своевременно избавляться от них, во избежании инсулинорезистентности. Даже сбросив лишних хотя бы 5 килограммов, возможна регуляция гормонального фона и менструального цикла.
Чтобы избавиться или хотя бы частично уменьшить симптомы высыпаний, нежелательных волос, растяжек на коже наряду с медикаментозной терапией, большим успехом пользуются и косметологические процедуры. Ведь пациенты с СПКЯ обращаются к уже с избыточным оволосением по мужскому типу. К большому сожаление, на сегодняшний день нет средств, при приеме которых, возможно было бы избавиться от нежелательных волос. Но можно воспользоваться электроэпиляцией, фотоэпиляцией, лазерным лечением, электролизом и другими современными и эффективными методами при решении данной проблемы.
Медикаментозная терапия:
В настоящее время все реже и реже прибегают к хирургическим методам лечения СПКЯ, своевременная терапия гарантирует предотвращения всех симптомов. Однако, при больших объемах яичников, сопровождающихся дисфункцией яичников и бесплодием, возможно вам предложат лапароскопию с одной из малотравматичных видов операции для яичников.
Самое главное это своевременная диагностика и лечение. Сегодня СПКЯ можно контролировать и лечить в 90% случаях.
Поликистоз яичников
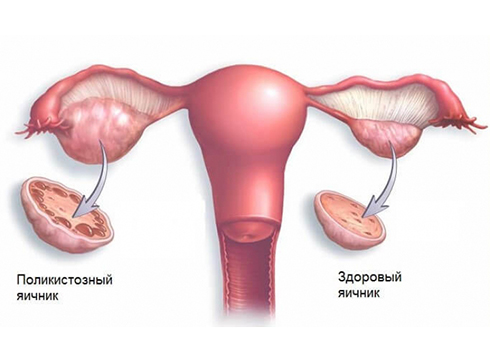
Поликистоз яичников (синдром поликистозных яичников, СПКЯ) – это заболевание, при котором нарушается процесс овуляции, что приводит к формированию в ткани яичников множественных кист. Патология сопровождается нарушением баланса гормонов в организме, изменением обмена веществ и стойким нарушением репродуктивной функции.
Поликистоз яичников также носит название синдром Штейна-Левенталя. Он является одним из самых частых заболеваний желез внутренней секреции и по данным наблюдений встречается у 5-20% половозрелых женщин.
При этой патологии происходит избыточная выработка лютеинизирующего гормона. В результате не происходит полноценного созревания и разрыва фолликула, он преждевременно перерождается в желтое тело, а затем на этом месте остается небольшая полость с жидкостью внутри. С каждым циклом количество кист нарастает, за счет чего происходит увеличение органа в объеме. Поскольку овуляция отсутствует, на фоне СПКЯ забеременеть естественным путем невозможно.
При поликистозе яичников происходит комплексное нарушение работы эндокринной системы. Изменяется баланс половых гормонов, нередко возникает патология выработки инсулина. Этим и обусловлены разнообразные симптомы заболевания.
О центре
Виды поликистоза яичников
Существует несколько вариантов классификации поликистоза яичников. В зависимости от причины заболевания выделяют первичную и вторичную форму патологии. В первом случае она является самостоятельным заболеванием (синдром Штейна-Левенталя), во втором возникает как осложнение других патологических процессов.
Наиболее распространена классификация поликистоза яичников в зависимости от того, какие симптомы заболевания имеются у пациентки. Существует три основных критерия диагностики патологии: отсутствие овуляции, множественные кисты яичников и избыток мужских половых гормонов (гиперандрогения). Врачи выделяют 4 типа СПКЯ:
Симптомы поликистоза яичников
Основные признаки поликистоза яичников:
Выраженность тех или иных симптомов у разных женщин бывает различной в зависимости от преобладающих расстройств.
Причины поликистоза яичников
В настоящее время среди врачей нет единого мнения относительно причин развития СПКЯ. Наиболее распространена гормональная теория возникновения заболевания, согласно которой патология формируется на фоне нарушений в работе гипоталамуса и гипофиза, которые регулируют эндокринную функцию яичников. Это приводит к нарушению баланса гормонов и сопутствующим изменениям в тканях. Важную роль в этом процессе играет устойчивость тканей к воздействию инсулина, которая становится причиной нарушения обмена глюкозы.
Также доказано, что склонность к развитию заболевания передается по наследству. У женщин, чьи ближайшие родственницы (мать, сестра) болеют СПКЯ риск заболеть составляет 30-50%.
Диагностика поликистоза яичников
Диагностика синдрома поликистозных яичников основана на выявлении минимум двух из трех критериев наличия заболевания: избыток мужских половых гормонов, отсутствие овуляции и наличие в яичниках большого количества кистозных образований. Для этого проводится тщательный опрос пациентки, оцениваются конкретные жалобы, особенности менструального цикла, собираются гинекологический и акушерский анамнез, сведения о наследственности. Женщина осматривается визуально на предмет обнаружения признаков избытка андрогенов, резистентности к инсулину. В ходе гинекологического осмотра врач пытается пропальпировать яичники, если это возможно, берет мазки на флору и онкоцитологию.
После постановки предварительного диагноза женщина отправляется на лабораторные и инструментальные обследования, которые включают в себя:
Мы круглосуточно готовы ответить на ваши вопросы!
Синдром поликистозных яичников что это
Частой проблемой женщин молодого возраста являются множественные кисты яичников или поликистозные яичники. Чего стоит опасаться, если поставили такой диагноз и как вернуть яичники в норму.
Синдром поликистоза яичников является одним из самых частых эндокринных нарушений, которые могут развиться у женщин молодого репродуктивного возраста. Распространенность этой патологии достигает 20-25%. Это одна из частых причин бесплодия, лишнего веса, проблем с кожей и волосами. Несмотря на то, что прошло уже более 85 лет с момента открытия этого синдрома, до сих пор не установлены первичные пусковые факторы. Известно, какие звенья страдают, но что первично в этой цепочке, ученые пока не могут ответить. Скорее всего нарушения затрагивают клеточный уровень, что и определяет разный старт заболевания у разных женщин и риск системных нарушений.
Что такое синдром поликистозных яичников?
Синдром поликистозных яичников, или сокращенно СПКЯ – это эндокринная патология, которая может быть связана как с генетическими факторами, так и с неблагоприятным влиянием окружающей среды. У большинства женщин с этим состоянием в яичниках количество антральных (мелких) фолликулов в несколько раз больше нормы. Фолликулы заполнены жидкостью, поэтому по внешнему виду напоминают маленькие кисты, что и дало название этому синдрому.
Как проявляется поликистоз яичников?
Первый симптом, по которому большинство женщин с поликистозом яичников понимают, что произошел сбой в работе репродуктивной системы – нерегулярность менструального цикла. Вначале задержки могут быть всего на 1-2 недели, но постепенно интервал между месячными может достигать 3-6 месяцев и более. Нерегулярность цикла связана с ановуляцией, когда из фолликула так и не выходит яйцеклетка. По этой же причине у женщин с поликистозом развивается бесплодие. Нет овуляции – нет яйцеклетки, которую бы мог оплодотворить сперматозоид.
Развивающиеся при СПКЯ гормональные нарушения приводят к гиперандрогении – избытку мужских половых гормонов. Это состояние может определяться лабораторными методами (повышение уровня тестостерона) или иметь клинические проявления (повышенная сальность кожи и волос, угри, облысение, рост волос по мужскому типу). Гиперандрогения еще больше нарушает способность женщины к зачатию.
Первое, что после осмотра делает врач, когда к нему обращается женщина с жалобами на нерегулярные месячные – направляет пациентку на УЗИ. Для диагностики важно посмотреть морфологию яичников. И если количество фолликулов, из которых развиваются яйцеклетки, больше 20, то это чаще всего указывает на диагноз поликистозных яичников. Триада: ановуляция, гиперандрогения и типичные ультразвуковые признаки – характерна для классического варианта СПКЯ.
Однако примерно у 5-10% женщин синдром поликистозных яичников может иметь атипичное течение, когда одного из трех признаков нет:
Ановуляторный тип — это тот вариант, когда у женщины нерегулярный цикл (ановуляция) и гиперандрогения, а по УЗИ яичники нормальные
Овуляторный тип, когда у женщины, несмотря на наличие СПКЯ, овуляции сохраняются
Неандрогенный тип, при котором отсутствует гиперандрогения
Разнообразие клинических симптомов синдрома поликистозных яичников подчеркивает системность патологического процесса, который зарождается на клеточном уровне и приводит к разнообразным нарушениям. Первыми страдают те звенья, которые наиболее уязвимы – «где тонко, там и рвется».
Чем опасен СПКЯ?
Синдром поликистозных яичников – это локальное проявление системных нарушений, которое говорит о развивающемся в организме дисбалансе. Риски поликистоза могут быть различны. Молодые женщины достаточно часто сталкиваются с бесплодием. Так в структуре эндокринного бесплодия, обусловленного отсутствием овуляции, около 70% случаев приходятся на СПКЯ. Однако это не единственная опасность, которую таит в себе этот диагноз. Неблагоприятные последствия синдрома поликистозных яичников могут отразиться на состоянии различных органов.
Онкологические риски. Синдром поликистоза яичников часто проявляется ановуляцией, в результате чего в организме создается гормональный дисбаланс. Так, в первую фазу менструального цикла вырабатываются эстрогены. Однако в норме их физиологические эффекты должны быть уравновешены прогестероном, который синтезируется в желтом теле. При поликистозе яичников овуляция чаще всего не происходит, поэтому и не образуется желтое тело – временная эндокринная железа, вырабатывающая прогестерон после овуляции. Дефицит прогестерона приводит к относительному избытку эстрогенов, которые стимулируют клеточное деление. Поэтому у женщин с поликистозом яичников повышена вероятность развития злокачественной опухоли груди и гиперплазии эндометрия, которая может трансформироваться в рак тела матки.
Изменения психологического статуса. Совсем недавно доказана связь синдрома поликистозных яичников с развитием депрессии, повышенным уровнем тревожности и нарушением настроения.
Также важно понимать, что СПКЯ тесно связан со снижением чувствительности тканей к инсулину. Аномальная работа яичников может провоцироваться избыточным воздействием на них инсулина при условии инсулинорезистентности других тканей организма. То есть чувствительность яичников к инсулину сохраняется, в то время как у остальных тканей организма она снижается, в результате происходит гиперстимуляция яичников, и они производят больше андрогенов и эстрогенов. В ряде случаев аналогичный эффект провоцируется вследствие особенностей функционирования самих яичников при нормальной реакции на инсулин других тканей организма. В долгосрочном периоде инсулинрезистентность тканей может привести к развитию сахарного диабета 2 типа, поэтому пациенткам с СПКЯ рекомендован регулярный контроль у эндокринолога.
Как заподозрить СПКЯ?
Вот те симптомы, которые позволят вам вовремя обратиться к гинекологу:
Задержки месячных (цикл больше 35 дней)
Менее 8 менструальных циклов в год
Чрезмерное выпадение волос (более 100 в день)
Рост стержневых волос над верхней губой, вокруг сосков, по белой линии живота (продольной линии соединения мышц, проходящей через пупок)
Повышенная сальность кожи
Темное окрашивание внутренней поверхности бедер, подмышек, паха (это состояние является признаком инсулинорезистентности)
Наличие одного или нескольких признаков СПКЯ – весомый повод для обращения. Причем идти нужно сначала к гинекологу, потому что поликистозная структура яичников на УЗИ не всегда показательна. Существуют и другие причины, которые приводят к увеличению численности фолликулов. Гинеколог сможет назначить комплексное обследование, чтобы точно диагностировать причину беспокоящей симптоматики.
Важно! Диагностической ценностью обладает УЗИ, проведенное на 5-7-й день цикла. Обследование позже 8-го дня не позволяет правильно подсчитать количество фолликулов и определить структуру яичников. Если имеется длительная задержка менструации (2-3 месяца и более), то ультразвуковое обследование выполняют в любое время.
Что делать и как лечить?
Нарушения при поликистозе яичников носят системный характер, который тем сильнее выражен, чем больше избыток жировой ткани. Для снижения веса важно рационально и сбалансированно питаться, уделять должное внимание физическим упражнениям. Рекомендуется не менее получаса в день заниматься аэробными нагрузками (на выходные можно сделать перерыв), выпивать около 2 литров несладкой воды, употреблять 3-4 порции овощей, фруктов и зелени в день, сократить или полностью исключить из рациона рафинированные продукты (колбасы, маргарин, майонез, выпечка, сладости и т.п.). Чтобы снижение веса было более эффективным, рекомендуется вести дневник, в который 1 раз в неделю в один и тот же день следует записывать показатели массы тела. Оптимальная скорость похудения – минус 5-10% от исходного веса за 3-6 месяцев.
В 1999 году Гюнтер Блобел получил Нобелевскую премию за открытие транспортного кода в белковой молекуле. Этот участок ДНК определяет, в каком месте и в какой клетке должен находиться тот или иной белок. Открытие Г. Блобела объясняет принцип биорегуляции, согласно которому, при правильной и слаженной работе клеток они способны самостоятельно восстанавливаться и быть устойчивыми к повреждению за счет синтеза коротких белковых соединений под названием петиды. Однако неблагоприятные факторы внешней среды (курение, малоподвижный образ жизни, стрессы, плохая экология) приводят к истощению биорегуляторных пептидов, что может создавать фон для развития различных заболеваний, в т.ч. синдрома поликистозных яичников.
Специально для поддержания функционального состояния яичников был создан биорегуляторный пептид – Овариамин. Это средство содержит пептидные регуляторы, а также витамины и минералы, необходимые для клеток женской репродуктивной системы. Компоненты Овариамина способствуют обновлению и защите клеток, повышают их устойчивость к действию повреждающих факторов, помогают восстанавливать передачу межклеточных сигналов. Негормональное средство создает условия для нормализации гормонального дисбаланса и способствует восстановлению правильной работы яичников, что положительно сказывается на состоянии всего организма.
Специально для поддержания функционального состояния яичников был создан биорегуляторный пептид – Овариамин. Это средство содержит пептидные регуляторы, а также витамины и минералы, необходимые для клеток женской репродуктивной системы. Компоненты Овариамина способствуют обновлению и защите клеток, повышают их устойчивость к действию повреждающих факторов, помогают восстанавливать передачу межклеточных сигналов. Негормональное средство создает условия для нормализации гормонального дисбаланса и способствует восстановлению правильной работы яичников, что положительно сказывается на состоянии всего организма.
Подойти комплексно к решению проблемы
В комплексной терапии синдрома поликистозных яичников гинекологи используют комбинированные оральные контрацептивы или гестагены в зависимости от репродуктивных планов женщины. При доказанной инсулинорезистентности могут также назначаться инсулинсенситайзеры. Для устранения выраженного роста волос по мужскому типу используются антиандрогены, а также косметологические процедуры (наиболее эффективна лазерная эпиляция).
Любой лекарственный препарат должен назначить врач!
Заключение
Синдром поликистозных яичников может быть началом серьезных проблем со здоровьем. В молодости он часто не беспокоит, хотя имеет проявления. Важно начать действовать вовремя, т.к. постепенно патологические процессы могут стать настолько выраженными, что способны привести к серьезным заболеваниям (сахарный диабет, атеросклероз, злокачественные опухоли). Однако снизить эти риски можно еще в молодости, проявляя заботу о яичниках и организме.
Синдром поликистозных яичников
Автор: Волкова А.А., врач-эндокринолог, практический стаж с 2015 года.
Май, 2019
Код по МКБ-10: Е28.2
Синонимы: синдром поликистозных яичников, СПКЯ, гиперандрогенная ановуляция, синдром Штейна-Левенталя
Что это за болезнь
СПКЯ – заболевание, знаменитое разнообразной клинической картиной, трудностями в диагностике и лечении. Однако при любой форме болезни основной ее особенностью является то, что в яичниках начинают активно образовываться кисты – доброкачественные, часто полые образования различного размера. Наличие кист неминуемо приводит к тому, что происходят сбои в работе яичников.
В репродуктивную фазу от СПКЯ страдает в среднем от 5 до 10% женщин. Причем заболевание может в течение длительного промежутка времени ничем о себе не напоминать.
Поликистоз яичников, как заболевание, больше всего опасен с точки зрения бесплодия. Женщины, не способные зачать или выносить ребенка в 25% случаев страдают от данной болезни. И пока СПКЯ не удастся скомпенсировать, вероятность зачатия очень мала.
Причины и факторы риска СПКЯ
Основа, лежащая в развитии СПКЯ – это различные эндокринные нарушения. Причем различные отклонения наблюдаются не в одном, а сразу в нескольких органах. Чаще всего отмечается:
Среди факторов риска, увеличивающих вероятность развития СПКЯ, значатся:
Поскольку яичники, являясь органом эндокринной системы, сами вынуждены подчиняться другим гормонам, вырабатываемым более высоко стоящими органами, получается, что СПКЯ развивается в основном, как мультифакторное заболевание. При этим неверная гормональная регуляция со временем ведет к тому, что капсула яичника становится более плотной, фолликулы перестают правильно развиваться, а это, в свою очередь, приводит к формированию кист.
Причиной эндокринных нарушений, потянувших за собой развитее СПКЯ, могут быть любые негативные воздействия на организм. Стрессы, кардинальная смена климата, остро или хронически протекающие инфекционные заболевания способны привести к тому, что органы эндокринной системы перестанут работать в соответствии с запросами организма.
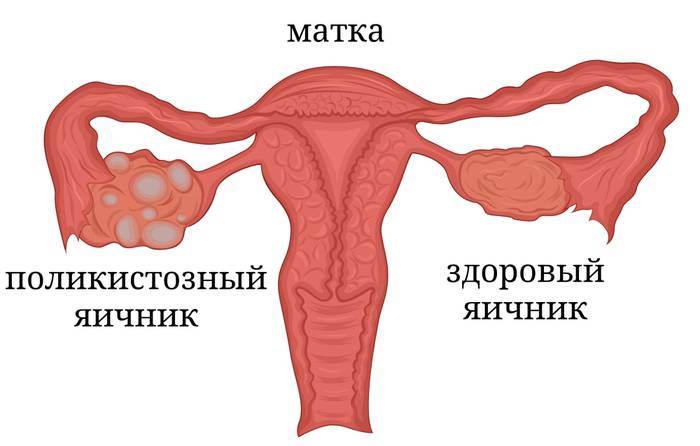
Фото: сравнение здорового яичника и яичника при СПКЯ
Классификация
Синдром поликистоза яичников – заболевание, у которого есть небольшая классификация. Основана она на том, откуда произошла патология. Выделяют:
Первичное заболевание
В эту группу относят, в первую очередь, врожденную форму поликистоза. Она встречается из-за различных нарушений, появляющихся еще на этапе развития плода в утробе. Дополнительно сюда же относят заболевание, при котором структурные нарушения в органе первичны, а вот эндокринные расстройства уже имеют вторичное происхождение. Такая ситуация – редкость.
Вторичное заболевание
Вторичным называют поликистоз, если он развился на фоне уже существующих эндокринных нарушений. В клинической практике вторичная форма поликистоза яичников встречается чаще, чем первичная (95% случаев).
Симптомы, указывающие на синдром поликистоза яичников
СПКЯ – заболевание, которое может протекать бессимптомно. Хотя если признаки болезни все же появляются, игнорировать их женщине довольно сложно. Обращают на себя внимание:
Различные нарушения в менструальном цикле
Большинство женщин относят сюда только нерегулярность менструального цикла. Однако на практике в эту группу нарушений входят также полное отсутствие менструаций или их чрезмерное количество. Бывают ситуации, когда месячных нет в течение длительного промежутка времени, а затем развивается полноценное маточное кровотечение, которое может нести угрозу жизни.
Кожные проблемы
Из-за дисбаланса гормонов женщины часто жалуются на появление угрей, акне, прыщей. Также может отмечаться чрезмерная сухость кожного покрова.
Неадекватная работа сальных и потовых желез
Чрезмерная сальность волосяного покрова, избыточное потоотделение также могут быть следствием СПКЯ.
Набор веса
Ожирение в той или иной форме наблюдается минимум у 40% женщин, страдающих от поликистоза яичников. Причем ожирение – это не только довольно характерный симптом, но и один из факторов риска. Это значит, что женщины и девушки, имеющие лишний вес, имеют больше шансов заболеть СПКЯ.
Гирсуртизм
Под этим термином понимают слишком активный рост волос т.е. появление оволосения по мужскому типу. При этом волосы разрастаются на груди, ногах, могут появляться на лице в виде редких усиков или бородки.
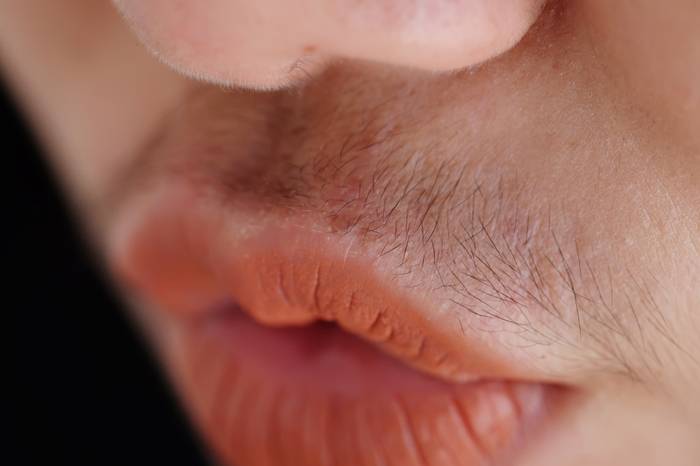
Фото: одно из проявлений гирсутизма у женщин
Проблемы с фертильностью
Как и в случае с нарушением менструального цикла, проблемы с фертильностью могут быть очень разнообразны. Некоторые женщины просто не способны забеременеть на фоне наличия у них СПКЯ, а некоторые забеременеть способны, но выносить плод до сроков, с которых он становится жизнеспособным, не способны.
Омужествление
В этот синдром также входит множество симптомов. Чаще всего это, в первую очередь, изменение фигуры с женского типа на мужской. Также это может быть андрогенная форма алопеции, то есть постепенная потеря волосяного покрова на голове. Залысины в основном определяются на макушке, а также в районе лба, по боковым его сторонам.
Появление стрий
Стрии – полосы, где кожа чрезмерно растянута. Они появляются из-за резкого набора массы тела, а локализуются в основном на животе, бедрах, груди. Способствует образованию стрий гормональный дисбаланс, на фоне которого кожный покров теряет свою эластичность.
Все симптомы могут также дополняться выраженным предменструальным синдромом, депрессией, сонливостью, повышенной нервозностью, снижением работоспособности, затуманенностью мышления.
Важные критерии для постановки диагноза
Для того чтобы поставить женщине диагноз СПКЯ, врач должен понять, соответствует ли клиническая картина ряду показателей. Критериями для выставления конкретного диагноза являются:
Обследования
Диагностика СПКЯ начинается в первую очередь с оценки жалоб пациентки. Дополнительно данные включают картину, полученную при инструментальной и лабораторной диагностике. Проводят:
Какие анализы необходимо сдавать
Оценка гормонального профиля с помощью с помощью анализа крови:
Оценка липидного профиля в составе биохимического анализа крови, призванная показать, есть ли нарушения в липидном обмене.
Принципы лечения
Терапией СПКЯ занимается гинеколог-эндокринолог или гинеколог с эндокринологом в тандеме.
Лечение СПКЯ может сильно варьироваться в зависимости от того, есть ли у женщины ожирение. При его наличии первоначально усилия направляют на то, чтобы ликвидировать лишний вес, как один из факторов риска, а только потом назначают основную терапию. Если лишнего веса у пациентки нет, возможен переход к лечению заболевания сразу.
В лечении поликистоза яичников используют две методики:
На ранних стадиях развития болезни рекомендуется консервативная методика. Она основана на подборе гормональных препаратов, таких как комбинированные оральные контрацептивы (Дюфастон, Ярина, Джес и др.), антиэстрогены (Кломифен), гонадотропины. Также рекомендуется нормализовать рацион питания, чтобы сбросить вес или предотвратить его дальнейший набор, увеличить физическую активность.
Длительность терапии с помощью противозачаточных средств варьируется от 3 до 6 месяцев, чтобы понять, есть ли эффект от консервативного лечения.
Лапароскопия при СПКЯ
Если консервативные методики не дают эффекта (сохраняются симптомы заболевания, не восстанавливается репродуктивная функция, не нормализуется вес), прибегают к оперативному вмешательству. Сегодня в лечении СПКЯ используют малотравматичную лапароскопию, в отличие от более ранних годов, когда использовалась лапаротомия.
Во время лапароскопии предпочтительным вариантом операции является клиновидная резекция яичника с прижиганием. При этом пациентке удаляют часть яичника в форме клина, наиболее сильно пораженную кистами, выполняют прижигание. Как итог, нормализуется частично количество гормонов, удается добиться нормальной овуляции и наступления беременности более, чем в 65% случаев. Однако операция – не панацея, так как решает проблемы только на 1-3 года, а потом из оставшейся ткани яичников снова разрастаются кисты.
При сохранении желания завести ребенка, обратиться к врачу с целью получить подготовительные рекомендации стоит в первые полгода. При этом женщине выписывают таблетки, оказывающие стимулирующее воздействие на созревание яйцеклетки, а также рекомендуется начать половую жизнь без предохранения.
При необходимости операцию можно сделать повторно, но эффект от нее будет выражен уже не так сильно.
Осложнения заболевания
Поликистоз яичников – опасное заболевание, которое при неверном лечении может привести к осложнениям. Среди них:
Из-за большого количества осложнений, которые может вызывать СПКЯ, его лечение самостоятельно, без контроля специалиста, категорически не рекомендуется. Также не рекомендуется использование народных средств в терапии заболевания.
Рекомендации по профилактике и прогноз
СПКЯ – заболевание, в основе профилактики которого лежат регулярные плановые посещения гинеколога. Поликистоз, если его выявить на ранней стадии развития, легче поддается коррекции, что позволяет избежать большинства осложнений, включая бесплодие. Стоит уделять внимание профилактике абортов, правильному использованию контрацептивов, предотвращению воспалительных заболеваний половых органов. Косвенной профилактикой при наличии факторов риска являются избегание стрессовых воздействий, ведение здорового образа жизни.
Поликистоз яичников – заболевание, которое на сегодняшний день полному излечению не поддается. Болезнь можно взять под контроль, снизить выраженность ее проявлений, чтобы улучшить качество жизни пациентки. Также можно пройти курс коррекции, направленный на то, чтобы женщина смогла забеременеть. Однако поскольку СПКЯ прогрессирует с возрастом, стоит планировать беременность как можно раньше.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Синдром поликистозных яичников
Содержание
Симптомы СПЯ
Чаще всего женщины жалуются на:
Диагностика СПЯ
Диагностика поликистоза яичников основывается на сочетании анамнестических, лабораторных и УЗИ данных.
СПЯ является диагнозом исключения и должен быть дифференцирован с другими заболеваниями, приводящими к похожим проявлениям, таким как надпочечниковая гиперандрогенемия, вторичный поликистоз, аутоиммунный оофорит, гиперпролактинемическая недостаточность функции яичников и др.
Лечение
Лечения СПЯ зависит от репродуктивных планов и возраста женщины, индекса массы тела и сопутствующей патологии.
При избытке массы тела рекомендуется снижение веса и нормализация метаболических нарушений. Для лечения бесплодия используются различные схемы индукции овуляции после соответствующей подготовки. При неэффективности медикаментозной терапии предлагаются методы ОВРТ и оперативное лечение. Для профилактики гиперпластических процессов предлагаются определенные варианты гормональной терапии.
Существуют определенные схемы лечения гирсутизма.
Прогноз
С возрастом происходит нивелирование симптомов СПЯ, и женщинам старшей возрастной группы требуется контрацепция.
Если не обращаться к гинекологу по поводу нарушения менструального цикла и возможного поликистоза яичников, то возможные отдаленные последствия: у женщин с СПЯ значительно чаще встречается гипертоническая болезнь, увеличен риск инфаркта миокарда, риск развития сахарного диабета 2 типа, рака эндометрия.
Рекомендации
Часто задаваемые вопросы
Можно ли полностью вылечится от СПЯ?
На сегодняшнем этапе можно компенсировать симптоматику, с большой вероятностью восстановить фертильность, предотвратить развитие негативных последствий.
Насколько вероятно самостоятельное наступление беременности?
Если у женщины есть стойкое отсутствие овуляции, то спонтанное наступление беременности практически невозможно. Однако при правильном лечении таких пациенток, вероятность беременности высокая (70-90%).
Истории лечения
История №1
Пациентка Е.А., 24 года, обратилась по поводу бесплодия в течение 2 лет.
Из анамнеза известно: с 13 лет менструации были нерегулярными, с циклом в 30-60-90 дней. Пациента была обеспокоена ростом волос по мужскому типу, а также высыпаниями на лице и спине, с которыми косметологические средства не справлялись. Последние 2 года пациентка в браке, есть желание завести ребенка. В возрасте 22 лет после задержки менструации произошло маточное кровотечение, закончившееся выскабливанием полости матки.
Пациентке проведено соответствующее обследование, в результате которого выявлено подвешенное соотношение ЛГ\ФСГ (лютеинизирующего и фолликулостимулирующего гормонов), гиперандрогенемия яичникового происхождения, хроническая ановуляция и характерная УЗИ-картина органов малого таза.
Пациентке проведено 3 курса стимуляции овуляции. На 3 цикле наступила маточная беременность, окончившаяся рождением здорового ребенка. Кормила грудью в течение 1 года. После окончания лактации самостоятельно наступила вторая беременность, закончившаяся срочными родами. Кормила грудью в течение 10 месяцев. По окончании лактации пациентка начала прием оральных котрацептивов.
Своевременное обращение к врачу гинекологу помогло пациентке родить двух здоровых детей, отрегулировать менструальный цикл и решить проблему избыточного роста волос (гиперандрогенемии).
СПКЯ (синдром поликистозных яичников)
СПКЯ (синдром поликистозных яичников)
Каждая четвертая женщина детородного возраста, получив от врача заключение по результатам гинекологического обследования, сталкивается с загадочной аббревиатурой – СПКЯ. Что означает этот термин, а главное – что делать женщине, которой поставлен такой диагноз?
Расшифровывается эта аббревиатура – «синдром поликистозных яичников». При этом заболевании в структуре яичников наблюдаются патологические изменения: образуется множество мелких кист. СПКЯ – одна из главных причин бесплодия.
Но лечение СПКЯ необходимо не только женщинам, которые планируют беременность. Это заболевание чревато осложнениями, такими как:
Причины возникновения СПКЯ
Основной механизм развития этого заболевания – нарушение работы эндокринной системы (яичников, надпочечников, гипоталамуса, гипофиза, поджелудочной и щитовидной желез). Часто поликистоз связан с повышенной выработки поджелудочной железой инсулина. Его избыток влияет на надпочечники и заставляет их вырабатывать больше мужского полового гормона андрогена. В результате возникает дисбаланс между андрогенами и эстрогенами (женскими половыми гормонами), что и вызывает СПКЯ.
Важную роль играет фактор наследственности. Доказано, что причиной поликистоза часто является генетическая предрасположенность к этому заболеванию. Поэтому велика вероятность развития поликистоза яичников у женщин, чьи старшие родственники (мама или бабушка) страдали этим заболеванием.
Причиной поликистоза могут быть хронические воспалительные процессы и инфекционные заболевания, в том числе перенесенные в детстве. Например, в анамнезе пациенток с СПКЯ часто встречается тонзиллит или эпидемический паротит (в просторечии – «свинка»).
Факторами риска так же считаются резкие смены климата и экологической обстановки, а так же стрессы, которые могут вызывать гормональные сбои.
Симптомы СПКЯ
Ненаступление беременности, первичное бесплодие – это основной симптом поликистоза яичников. Так же у всех женщин, страдающих синдромом поликистозных яичников, наблюдаются нарушения менструального цикла – нерегулярность или длительные (до полугода) задержки месячных.
У половины женщин с поликистозом происходил резкое – на 10-15 кг – увеличение веса. Вообще, подавляющее число пациенток с СПКЯ имеют повышенную массу тела, при этом излишки жира откладываются в основном на животе («центральный» тип ожирения).
Нередко поликистоз яичников сопровождается у женщин повышенным содержанием андрогенов в крови, что сказывается на внешности. У женщины может развиваться гирсутизм (избыточное оволосение), а на лице, спине и груди проступать угревая сыпь.
Иногда СПКЯ сопровождается тянущими болями внизу живота, впрочем, довольно слабыми, так что многие пациентки их попросту игнорируют.
Лечение синдрома поликистозных яичников
Диагностика
Трансвагинальное УЗИ органов малого таза позволяет увидеть основные клинические признаки СПКЯ – большой объем яичника, находящиеся в нем неовулированные фолликулы.
Биохимический анализ крови. Для СПКЯ характерно повышение уровня холестерина, триглицеридов, глюкозы.
Глюкозотолерантный тест для определения чувствительности к инсулину.
Диагностическая лапароскопия с биопсией яичника необходима, чтобы получить образец ткани для гистологического исследования.
Консервативное лечение
Если женщина страдает ожирением, лечение обязательно начинается с коррекции массы тела, иначе терапия может не дать желаемого результата. На первом этапе пациентке подбирается индивидуальная диета и программа физической активности. Их цель не только в снижении массы тела, но и в повышении чувствительности тканей к инсулину.
На втором этапе проводится медикаментозное лечение гормональных нарушений, нормализация менструального цикла, уменьшение внешних проявлений гиперандрогении, коррекция нарушений углеводного и липидного обмена.
На третьем этапе – если пациентка желает наступления беременности – проводится стимуляция овуляции.
Эффективность медикаментозного лечения СПКЯ со стимуляцией овуляции довольно высока. Однако надо учитывать, что у женщин, которые проходят гормональный терапевтический курс лечения, повышается риск развития онкологических заболеваний, эндометриоза, а также мастопатии. Кроме того, синдром поликистозных яичников – заболевание, склонное к частым рецидивам.
Оперативное лечение
Хирургическое лечение синдрома поликистоза яичников применяется в основном для лечения бесплодия. Основной метод – лапароскопия, при котором делаются несколько небольших проколов в брюшной стенке, куда вводятся инструменты и миниатюрная видеокамера для контроля за ходом операции.
Лапароскопическое лечение СПКЯ проводится тремя способами:
Поликистоз яичников
Еще 75 лет назад Штейн и Левенталь обратили внимание на тот факт, что у части женщин, страдающих бесплодием, помимо признаков поликистоза яичников имеет место еще и ряд клинических симптомов, сопровождающих нарушение их фертильности (способности к зачатию). В характеристику симптома Штейна-Левенталя были включены наряду с признаками нарушения менструального цикла, гирсутизм (повышенное оволосение), акне, ожирение, морфологические изменения в яичниках (симптом «жемчужного ожерелья», утолщение капсулы, увеличение количества фолликулов, образование функциональных кист, признаки текоза и ряд других).
Обратили внимание также и на тот факт, что у пациенток с синдромом поликистозных яичников имеет место предрасположенность к токсикозу во время беременности (в частности, выраженной его форме, преэклампсии), гестационному диабету беременных и рядом других акушерских осложнений.
Проявления поликистоза яичников связаны с гормональными нарушениями на уровне яичников, надпочечников и структур головного мозга (гипофиза, гипоталамуса), как правило, генетически детерминированными.
В последнее время в диагностике и лечении синдрома поликистозных яичников произошли значимые изменения, которые касаются как диагностических критериев, так и некоторых аспектов лечения бесплодия при поликистозе яичников.
В научной литературе в настоящее время представлено по меньшей мере три варианта диагностических критериев синдрома поликистозных яичников:
Наличие нескольких классификаций связано с рядом противоречий и разногласиями в научных «кругах» в отношении репродуктивного статуса женщин с так называемыми «стертыми» формами поликистоза яичников, что подразумевает отсутствие гиперандрогении (повышения содержания мужских половых гормонов) при наличии других признаков синдрома.
Основным источником андрогенов при синдроме поликистозных яичников являются яичники, хотя андрогены в организме женщины образуются также и в надпочечниках. Сложные преобразования эстрогенов и андрогенов также происходят в жировой ткани.
Основными андрогенами являются:
ДГА является основным гормоном надпочечников, андростендион и тестостерон – гормонами яичников.
Причины гормональных нарушений при синдроме поликистозных яичников до настоящего времени неизвестны.
Высокие уровни андрогенов в организме женщины подавляют нормальный рост фолликулов, что приводит к отсутствию овуляции и, соответственно, бесплодию.
Поликистоз яичников является в некотором роде «парадоксальным» заболеванием. С одной стороны, у таких пациенток имеет место повышенный овариальный резерв. Результаты метаанализов 10 исследований показали, что для синдрома поликистозных яичников характерно повышение содержания антимюллерова гормона (АМГ) более 4,7 нг/мл (специфичность – 79,4%, чувствительность 82,8%). Однако, при этом, как правило, отсутствует овуляция и «поликистоз яичников и беременность» становятся несовместимыми понятиями! С одной стороны, количество фолликулов в яичниках женщин с поликистозом значительно повышено! С другой – отсутствует овуляция. И при кажущемся избытке потенциала к зачатию, вероятность беременности становится крайне низкой.
Яичники изменяют свою структуру, в них ежемесячно не созревают доминантные фолликулы, их капсула утолщается, сосудистый рисунок становится более выраженным, они становятся более округлыми и увеличиваются в размерах.
В 2012 году группой экспертов Национального института здоровья США были пересмотрены диагностические критерии синдрома поликистозных яичников и предложены следующие формы (фенотипы) данного заболевания:
Фенотип D относится к «стертой» форме синдрома поликистозных яичников, при которой имеет место нормальное содержание андрогенов при наличии остальных признаков данного заболевания.
В последнее время пересмотрены также и подходы к лечению поликистоза яичников. Основным является вопрос: «Лапароскопия при поликистозе яичников или использование вспомогательных репродуктивных технологий?» Более подробно о подходах к лечению поликистоза яичников.
Синдром поликистозных яичников
И.Б. Манухин, М.А. Геворкян
Кафедра акушерства и гинекологии лечебного факультета Московского государственного медико-стоматологического университета
Представлены современные данные об этиопатогенезе, клинике, диагностике и лечении синдрома поликистозных яичников.
Сокращения:
СПКЯ – синдром поликистозных яичников;
ИПФР – инсулиноподобный фактор роста;
ГИ – гиперинсулинемия;
ИР – инсулинорезистентность;
ПССГ – половые стероиды, связывающие глобулины;
ЛПНП – липопротеины низкой плотности;
ЛПОНП – липопротеины очень низкой плотности;
ЛПВП – липопротеины высокой плотности;
ФКМ – фиброзно-кистозная мастопатия;
АГС – адреногенитальный синдром;
ДМК – дисфункциональные маточные кровотечения;
ИМТ – индекс массы тела;
МФЯ – мультифолликулярные яичники;
КОК – комбинированные оральные контрацептивы;
СГЯ – синдром гиперстимуляции яичников.
Синдром поликистозных яичников (СПКЯ) – патология структуры и функции яичников, основными критериями которых являются хроническая ановуляция и гиперандрогения. Частота СПКЯ составляет около 30% среди пациенток гинекологов-эндокринологов, а в структуре эндокринного бесплодия достигает 75%.
Структурные изменения яичников при этой патологии хорошо изучены и характеризуются:
Патогенез СПКЯ
Суммируя основные современные представления об этой патологии можно выделить следующие основные положения патогенеза. Но сначала напомним основы стероидогенеза в яичниках. Синтез андрогенов происходит в клетках тека фолликулов определенной стадии зрелости диаметром 5–8 мм и в строме. Регулируют синтез андрогенов ЛГ инсулиноподобный фактор роста-I (ИПФР-I) и энзим (цитохром Р450с17). В превращении андрогенов (тестостерона и андростендиона) в эстрогены (эстрадиол и эстрон), так называемый процесс ароматизации андрогенов, участвует цитохром Р450с17. Синтез энзима регулируется ФСГ.
В ПКЯ гиперандрогения является следствием:
Нарушения синтеза половых гормонов при СПКЯ и их клинические проявления представлены на схеме 1.
Основными клиническими проявлениями СПКЯ являются хроническая ановуляция и яичниковая гиперандрогения. Различия в патогенезе, преобладание того или другого механизма, позволяют выделить два основных механизма формирования: СПКЯ с ожирением и СПКЯ без ожирения, представленных на схеме 2.
При ожирении имеет место ИР и, как следствие, ГИ, что повышает ЛГ-зависимый синтез андрогенов в тека-клетках (как было указано выше). У женщин с нормальной массой тела повышенный уровень гормона роста стимулирует синтез ИПФР в клетках гранулезы, что, в свою очередь, паракринным путем осуществляет эффект ИПФР на тека-клетки. В сочетании с увеличением уровня ЛГ это приводит к гиперпродукции андрогенов по тому же механизму, что и при ожирении. Как видно, различия только в пусковом механизме, результатом является увеличение синтеза андрогенов в яичниках.
Итак, СПКЯ – многофакторная патология, возможно, генетически детерминированная, в патогенезе которой участвуют центральные механизмы гонадотропной функции гипофиза (с пубертатного периода), местные яичниковые факторы, экстраовариальные эндокринные и метаболические нарушения, определяющие клиническую симптоматику и морфологические изменения яичников.
Клиническая картина
Для СПКЯ характерны следующие симптомы:
1. Нарушение менструального цикла по типу олигоаменореи. Поскольку нарушение гормональной функции яичников начинается с пубертатного периода, с момента физиологической активации функции яичников, нарушения цикла начинаются с менархе и не имеют тенденции к нормализации. Следует отметить, что возраст менархе соответствует таковому в популяции – 12–13 лет, в отличие от надпочечниковой гиперандрогении при адреногенитальном синдроме (АГС), когда менархе запаздывает. Примерно у 10–15% пациенток нарушения менструального цикла имеют характер ДМК на фоне гиперпластических процессов эндометрия. Поэтому женщины с СПКЯ входят в группу риска развития аденокарциномы эндометрия, ФКМ и рака молочных желез.
2. Ановуляторное бесплодие. Важно отметить, что бесплодие имеет первичный характер в отличие от надпочечниковой гиперандрогении при АГС, при которой возможна беременность и характерно невынашивание.
3. Гирсутизм, различной степени выраженности, развивается постепенно с периода менархе. Отметим, что при АГС гирсутизм развивается до менархе, с момента активации гормональной функции надпочечников в период адренархе.
4. Превышение массы тела отмечается примерно у 70% женщин при ИМТ 26—30, что соответствует II–III степени ожирения. Ожирение чаще имеет универсальный характер, о чем свидетельствует отношение объема талии к объему бедер (ОТ/ОБ) менее 0,85, характеризующего женский тип ожирения. Соотношение ОТ/ОБ более 0,85 характеризует кушингоидный (мужской) тип ожирения и встречается реже.
5. Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия (ФКМ), развивающаяся на фоне хронической ановуляции и гиперэстрогении.
В последние годы было установлено, что при СПКЯ часто имеет место инсулинорезистетность (ИР) и компенсаторная гиперинсулинемия (ГИ) – нарушения углеводного и жирового обмена по диабетоидному типу. Отмечается также дислипидемия с преобладанием липопротеинов атерогенного комплекса (холестерина, триглицеридов, ЛПНП и ЛПОНП). Это, в свою очередь, повышает риск развития сердечно-сосудистых заболеваний во 2–3-м десятилетиях жизни, которым эти заболевания не свойственны.
Диагностика
Характерный анамнез, внешний вид и клиническая симптоматика облегчают диагностику СПКЯ. В современной клинике диагноз СПКЯ можно поставить без гормональных исследований, хотя они также имеют характерные особенности.
Внедрение трансвагинальной эхографии с высокой разрешающей способностью аппаратов значительно улучшило диагностику ПКЯ, приближая ее к морфологической. Последним достижением стало внедрение Dewailly и соавт. (1994) компьютеризированной УЗИ техники для детального исследования стромы и фолликулярного аппарата яичников.
Итак, УЗИ является неинвазивным, высокоинформативным методом, который можно считать золотым стандартом в диагностике СПКЯ.
Гормональная характеристика СПКЯ. Критериями диагностики СПКЯ являются: повышение уровня ЛГ, соотношения ЛГ/ФСГ более 2,5, увеличение уровня общего и свободного Т при нормальном содержании ДЭА-С и 17-ОНП. После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции). Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для АГС. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
Метаболические нарушения при СПКЯ характеризуются: повышением уровня триглицеридов, ЛПНП, ЛПОНП и снижением ЛПВП. В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определение сахара крови натощак и затем в течение 2-х часов после приема 75 г глюкозы. На основании результатов строится гликемическая кривая. Если через 2 часа уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т.е. ИР, и требует соответствующего лечения.
Биопсия эндометрия показана женщинам с ациклическими кровотечениями в связи с большой частотой гиперпластических процессов эндометрия.
Таким образом, диагноз СПКЯ ставится на основании следующих данных:
Дифференциальная диагностика СПКЯ проводится с гиперандрогенией, обусловленной АГС, а также с вирилизирующими опухолями яичников и/или надпочечников.
Лечение
Как правило, пациентки с СПКЯ обращаются к врачу с жалобами на бесплодие. Поэтому целью лечения является восстановление овуляторных циклов.
При СПКЯ с ожирением и с нормальной массой тела последовательность терапевтических мер различается.
При наличии ожирения первый этап терапии – нормализация массы тела. Снижение массы тела на фоне редукционной диеты приводит к нормализации углеводного и жирового обмена. Диета предусматривает снижение общей калорийности пищи до 2000 ккал в день, из них 52% приходится на углеводы, 16% – на белки и 32% – на жиры, причем насыщенные жиры должны составлять не более 1 /3 общего количества жира. Важным компонентом диеты является ограничение острой и соленой пищи, жидкости. Очень хороший эффект отмечается при использовании разгрузочных дней, голодание не рекомендуется в связи с расходом белка в процессе глюконеогенеза. Повышение физической активности является важным компонентом не только для нормализации массы тела, но повышения чувствительности мышечной ткани к инсулину. Самое главное убедить пациентку в необходимости нормализации массы тела как первого этапа в лечении СПКЯ.
Вторым этапом в лечении является медикаментозная терапия метаболических нарушений (ИР и ГИ) в случае отсутствия эффекта от редукционной диеты и физических нагрузок. Препаратом, повышающим чувствительность периферических тканей к инсулину, является метформин – из класса бигуанидов. Метформин приводит к снижению периферической ИР, улучшая утилизацию глюкозы в печени, мышцах и жировой ткани, нормализует липидный профиль крови, снижая уровень триглицеридов и ЛПНП. Препарат назначается по 1000–1500 мг/сутки в течение 3–6 мес под контролем глюкозотолерантного теста.
При СПКЯ на фоне нормальной массы тела начинают с лечения бесплодия, т.е. стимуляции овуляции. Стимуляция овуляции проводится после нормализации массы тела, исключения трубного и мужского факторов бесплодия. В настоящее время большинство клиницистов на первом этапе индукции овуляции применяют кломифен. Надо отметить, что длительно применявшийся метод стимуляции овуляции применением эстроген-гестагенных препаратов, основанный на ребаунд-эффекте после их отмены, не потерял своей популярности. При отсутствии эффекта от терапии эстроген-гестагенами, кломифеном, рекомендуется назначение гонадотропинов или хирургическая стимуляция овуляции.
Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла по 50 мг в день. При таком режиме повышение уровня гонадотропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты считают, что если нет эффекта при назначении 100–150 мг, то дальнейшее увеличение дозы кломифена не целесообразно. При отсутствии овуляции при максимальной дозе в течение 3-х мес пациентку можно считать резистентной к кломифену. Критерием эффективности стимуляции овуляции служит восстановление регулярных менструальных циклов с гипертермической базальной температурой в течение 12–14 дней второй фазы цикла, уровень прогестерона в середине второй фазы цикла 15 нг/мл и более, преовуляторный пик ЛГ; а также УЗИ признаки овуляции на 13–15 день цикла – наличие доминантного фолликула не менее 18 мм, толщины эндометрия не менее 8–10 мм. При наличии этих показателей рекомендуется введение овуляторной дозы 7500–10 000 человеческого хорионического гонадотропина – чХГ (профази, прегнил), после чего овуляция отмечается через 36–48 часов. Важно помнить, что раннее назначение чХГ может привести к преждевременной лютеинизации незрелого фолликула, а позднее назначение чХГ – к лютеолитическому эффекту. При лечении кломифеном следует помнить, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов кломифена рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1–2 мг или синтетические эстрогены (микрофоллин) в дозе 0,05 мг с 10 по 14 день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы (НЛФ) рекомендуется назначить гестагены во вторую фазу цикла с 16 по 25 день. При этом предпочтительнее препараты прогестерона (дюфастон), так как производные норстероидов могут оказывать лютеолитический эффект.
Частота индукции овуляции при лечении кломифеном составляет примерно 60–65%, наступление беременности в 32–35%, частота многоплодной беременности, в основном двойней, составляет 5–6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты – прямые стимуляторы овуляции. Используется чМГ, приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ по 75 ЕД (пергонал, хумигон и др.). В последние годы разработан высокоочищенный препарат ФСГ (метродин) для стимуляции овуляции у женщин с высоким ЛГ. Перспективным является клиническое применение рекомбинантного ФСГ, полученного путем генной инженерии. Этот высокоочищенный препарат вводится подкожно, что удобно для использования самой пациенткой. Однако их высокая стоимость не дает возможности широкого применения в практике. При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции (СГЯ), а также о высокой стоимости лечения. Лечение должно проводиться только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500–10 000 ЕД, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм или 4 фолликулов диаметром более 14 мм введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10–25%, внематочной от 2,5 до 6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12–30% и СГЯ наблюдается в 5–6% случаев.
Клиновидная резекция яичников, хирургический метод стимуляции овуляции, предложенный еще в 30-х годах был наиболее распространенным до 60-х годов, до кломифеновой эры. Из-за спаечного процесса, резко снижающего частоту наступления беременности, большинство клиницистов отказались от резекции яичников при лапаротомии. В последние годы интерес к хирургическому лечению возрос в связи с внедрением операционной лапароскопии, преимуществами которой являются минимальное инвазивное вмешательство и снижение риска спайкообразования. Кроме того, преимуществами лапароскопической резекции являются: отсутствие риска гиперстимуляции, наступления многоплодной беременности и возможность ликвидации часто сопутствующего перитонеального фактора бесплодия. Патофизиологические механизмы клиновидной резекции в стимуляции овуляции основаны на уменьшении объема стероидпродуцирующей стромы яичников. В результате чего нормализуется чувствительность гипофиза к ГнРГ и восстанавливаются гипоталамо-гипофизарно-яичниковые связи.
Помимо клиновидной резекции, при лапароскопии можно производить каутеризацию яичников при помощи различных энергий (термо-, электро-, лазерной), которая основана на разрушении стромы точечным электродом. Производится от 15 до 25 пунктур в каждом яичнике, операция менее травматичная и длительная по сравнению с клиновидной резекцией. При достаточной технической оснащенности и опыте хирурга лапароскопическая резекция яичников занимает 10–15 мин, кровопотеря минимальная. Гемостаз предпочтительнее проводить коагуляцией, так как наложение швов увеличивает риск спайкообразования. Обязательным является тщательное промывание брюшной полости, что снижает риск развития постоперационных спаек. Преимуществами лапароскопии также является косметический эффект и длительность пребывания в стационаре не более 2 суток. При анализе лапароскопических осложнений было показано, что подавляющее большинство их наблюдается на этапах вхождения в брюшную полость. В послеоперационном периоде через 3–5 дней наблюдается менструальноподобная реакция, а через 2 недели овуляция, которая тестируется по базальной температуре. Отсутствие овуляции в течение 2–3 циклов требует дополнительного назначения кломифена. Как правило, беременность наступает в течение 6–12 мес, в дальнейшем частота наступления беременности уменьшается. Отсутствие беременности при наличии овуляторных менструальных циклов диктует необходимость исключения трубного фактора бесплодия.
Частота индукции овуляции после хирургической лапароскопии составляет 84–89%, наступление беременности в среднем отмечается в 72%.
Несмотря на достаточно высокий эффект в стимуляции овуляции и наступлении беременности, большинство клиницистов отмечают рецидив ПКЯ и клинической симптоматики примерно через 5 лет. Поэтому после беременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение комбинированных оральных контрацептивов (КОК), предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон 20 мг с 16 по 25 день цикла, медроксипрогестеронацетат (МПА) по 10—20 мг с 16 по 25 день цикла или 17-ОПК 12,5% в/м на 16 и 21 день цикла по 125–250 мг.
У женщин, не планирующих беременность после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Лечение гиперпластических процессов эндометрия у женщин с СПКЯ. При выявлении гиперплазии эндометрия, подтвержденной гистологическим исследованием, первым этапом проводится терапия эстроген-гестагенными и гестагенными препаратами, при ожирении предпочтительнее гестагены. Гормонотерапия гиперпластических процессов эндометрия предусматривает центральный и местный механизм действия препарата, заключающийся в подавлении гонадотропной функции гипофиза, приводящее к торможению фолликулогенеза в яичниках и, как следствие этого, снижение эндогенного синтеза стероидов; местное действие гормонального препарата сводится к гипопластическим процессам в эндометрии. Из эстроген-гестагенных препаратов применяются биссекурин, марвелон, фемоден, мерсилон, которые назначаются по 1 таблетке в день с 5 по 25 день цикла в течение 6 мес.; из гестагенов – норколут 5–10 мг в день или медроксипрогестерона ацетат – 20 мг в день с 16 по 26 день цикла. При рецидивирующих гиперпластических процессах, аденоматозе показана терапия гестагенами в непрерывном режиме (провера по 250 мг 2–3 раза в неделю) в течение 6 мес с проведением контрольного диагностического выскабливания через 3 и 6 мес от начала лечения. Следует напомнить, что показанием к резекции яичников является не только бесплодие, но и рецидивирующие гиперпластические процессы у женщин с СПКЯ. Перспективным в лечении аденоматоза у женщин репродуктивного возраста, в частности не выполнивших генеративную функцию, является назначение аналогов гонадолиберина (Г.Е. Чернуха, В.П. Сметник, 1998) – золадекс, декапептил и другие в течение 6 месяцев. Однако высокая стоимость лечения ограничивает его широкое применение в практике.
Вторым этапом в лечении гиперпластических процессов является восстановление овуляторных менструальных циклов, что наблюдается часто после отмены гормонотерапии (ребаунд эффект). Можно также назначать кломифен – по общепринятой схеме под контролем базальной температуры.
Непременным условием проведения терапии гиперпластических процессов эндометрия является коррекция метаболических нарушений (гиперинсулинемии, гипергликемии, дислипидемии) на фоне редукционной диеты и медикаментозных препаратов. В противном случае возможен рецидив, что связано с образованием эстрогенов в жировой ткани.
Лечение гирсутизма является наиболее трудной задачей. На уровне волосяного фолликула происходит превращение тестостерона в активный дигидротестостерон под влиянием фермента 5a-редуктазы. Немаловажное значение играет повышение свободного тестостерона, что усугубляет клинические проявления гиперандрогении.
Лечение гирсутизма предусматривает блокирование действия андрогенов различными путями:
Непременным условием лечения гирсутизма у женщин с ожирением является нормализация массы тела. Показана четкая положительная корреляция между уровнем андрогенов и ИМТ.
Комбинированные оральные контрацептивы (КОК) широко используются для лечения гирсутизма, особенно при нерезко выраженных формах. Механизм действия КОК основан на подавлении синтеза ЛГ, а также повышении уровня ПССГ, что снижает концентрацию свободных андрогенов. Наиболее эффективны по клиническим исследованиям КОК, содержащие дезогестрел, гестоден, норгестимат.
Одним из первых антиандрогенов был ципротеронацетат (андрокур) – по химической структуре прогестаген, производное медроксипрогестерон ацетата (МПА). Механизм действия основан на блокаде рецепторов андрогенов в ткани-мишени и подавлении гонадотропной секреции. Антиандрогеном также является Диане-35, сочетание 2 мг ципротеронацетата с 35 мкг этинилэстрадиола, обладающий еще и контрацептивным эффектом. Усиление антиандрогенного эффекта Диане можно получить дополнительным назначением Андрокура по 25–50 мг с 5 по 15 день цикла. Длительность лечения от 6 мес до 2 лет и более. Препарат переносится хорошо, из побочных эффектов иногда в начале приема отмечается вялость, отеки, масталгия, прибавка в весе и снижение либидо (полового чувства).
Спиронолактон (верошпирон) также обладает антиандрогенным эффектом, блокируя периферические рецепторы и синтез андрогенов в надпочечниках и яичниках, снижая активность цитохрома Р450с17; подавляет активность фермента 5a-редуктазы, способствует снижению массы тела. При длительном приеме по 100 мг в день отмечается уменьшение гирсутизма. Побочное действие: слабый диуретический эффект (в первые 5 дней лечения), вялость, сонливость. Длительность лечения от 6 до 24 месяцев и более.
Флютамид – нестероидный антиандроген, используемый для лечения рака простаты. Механизм действия основан в основном на торможении роста волоса путем блокады рецепторов и незначительного подавления синтеза тестостерона. Побочного действия не отмечено. Назначается по 250–500 мг в день в течение 6 мес и более. Уже через 3 мес отмечен выраженный клинический эффект без изменения уровня андрогенов в крови. Поскольку не обладает контрацептивным эффектом, можно сочетать с ОК.
Финастерид – специфический ингибитор фермента 5a-редуктазы, под влиянием которого происходит образование активного дигидротестостерона. Основное назначение препарата — лечение доброкачественной гиперплазии простаты. В России флютамид и финастерид для лечения гирсутизма применяются редко.
Агонисты гонадотропных рилизинговых гормонов (а-ГнРГ) (Золадекс, Люкрин-депо, Буселерин, Декапептил) эффективны в лечении гирсутизма при СПКЯ, особенно при высоком ЛГ. Механизм действия основан на блокаде гонадотропной функции гипофиза и, следовательно, ЛГ-зависимого синтеза андрогенов в тека-клетках яичников. Недостатком является появление характерных для климактерического синдрома жалоб в связи с резким снижением функции яичников. Эти препараты для лечения гирсутизма используются редко.
Медикаментозное лечение гирсутизма не всегда эффективно, поэтому широкое распространение получили различные виды эпиляции (электор-лазерной, химической и механической).
Гиперандрогения и хроническая ановуляция наблюдается при таких эндокринных нарушениях, как АГС, нейрообменноэндокринном синдроме, болезнь Кушинга и гиперпролактинемия. При этом в яичниках развиваются морфологические изменения, сходные с СПКЯ. В подобных случаях речь идет о так называемых вторичных ПКЯ и основным принципом лечения является терапия вышеперечисленных заболеваний.
Новое о патогенезе и лечении синдрома поликистозных яичников
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Синдром поликистозных яичников (СПКЯ) — наиболее частое эндокринное заболевание у женщин репродуктивного возраста, характеризующееся репродуктивными и метаболическими нарушениями. В патогенезе нарушения фертильности у пациенток с СПКЯ рассматриваются психологические проблемы, гипоталамо-гипофизарная дисфункция, дисфункция яичников и митохондрий, ожирение и дефицит витамина D. В обзоре рассмотрены исследования последних лет, посвященные вопросам патогенеза и подходам к лечению этого заболевания Представлены общепризнанные подходы в лечении СПКЯ: рациональное питание, комбинированные гормональные контрацептивы, индукция овуляции с применением кломифена цитрата и/или метформина, дриллинг яичников и вспомогательные репродуктивные технологии, а также альтернативные подходы, накапливающие в настоящее время доказательства, к которым относятся фитотерапия, традиционная китайская медицина, применение витамина D, коэнзима Q, салубринала, комбинации симвастатина и метформина. Перспективным направлением в терапии этого заболевания является применение инозитолов, которые могут способствовать нормализации менструальной и репродуктивной функции (вероятно, путем воздействия на углеводный и липидный обмен), а также улучшению качества ооцитов и эмбрионов.
Ключевые слова: синдром поликистозных яичников, патогенез, лечение, мио-инозитол, индукция овуляции, дриллинг, комбинированные оральные контрацептивы, модификация образа жизни.
Для цитирования: Артымук Н.В., Тачкова О.А. Новое о патогенезе и лечении синдрома поликистозных яичников. РМЖ. Мать и дитя. 2021;4(1):17-22. DOI: 10.32364/2618-8430-2021-4-1-17-22.
N.V. Artymuk, O.A. Tachkova
Kemerovo State Medical University, Kemerovo, Russian Federation
Polycystic ovary syndrome (PCOS) is the most common endocrine disorder in women of reproductive age that is characterized by reproductive and metabolic disorders. Mental issues, hypothalamic-pituitary dysfunction, ovarian dysfunction, mitochondrial dysfunction, obesity, and vitamin D deficiency account for infertility in PCOS. This paper reviews recent studies on pathogenesis and treatment approaches to this disease. Recognized therapeutic modalities for PCOS are addressed, i.e., rational diet, combined hormonal contraceptives, ovulation induction using clomiphene citrate and/or metformin, ovarian drilling, assisted reproductive technology, and alternative approaches (e.g., herbal therapy, traditional Chinese medicine, vitamin D, coenzyme Q, salubrinal, and the combination of simvastatin and metformin). Inositols are a promising therapeutic modality that improves menstrual and reproductive function (presumably via their impact on carbonic and lipid metabolism) and the quality of oocytes and embryos.
Keywords: polycystic ovary syndrome, pathogenesis, treatment, myo-inositol, ovulation induction, drilling, combined oral contraceptives, lifestyle changes.
For citation: Artymuk N.V., Tachkova O.A. New about the pathogenesis and treatment of polycystic ovary syndrome. Russian Journal of Woman and Child Health. 2021;4(1):17–22. DOI: 10.32364/2618-8430-2021-4-1-17-22.
Введение
Синдром поликистозных яичников (СПКЯ) — наиболее частое эндокринное заболевание у женщин репродуктивного возраста Инсулинорезистентность, повышенное содержание свободных жирных кислот и ожирение являются ключевыми факторами, вызывающими метаболическую дисфункцию у женщин с СПКЯ. Более 10% женщин страдают СПКЯ, который характеризуется овуляторной дисфункцией, высоким клиническим уровнем андрогенов и поликистозом яичников. Метаболические последствия, связанные с СПКЯ, включают инсулинорезистентность, сахарный диабет 2 типа (СД2), ожирение и повышенный кардиометаболический риск [1].
Новое о патогенезе СПКЯ
Синдром поликистозных яичников проявляется репродуктивными и метаболическими нарушениями [2]. В патогенезе нарушения фертильности у пациенток с СПКЯ рассматриваются психологические проблемы, гипоталамо-гипофизарная дисфункция, дисфункция яичников и митохондрий, ожирение и дефицит витамина D [3]. Избыток андрогенов — характерный признак СПКЯ, определяющий многие его фенотипические особенности [2].
В 2020 г результаты целого ряда исследований позволили заключить, что изменение метаболизма составляет основу биологического механизма реализации СПКЯ. Это дополнило понимание сложного взаимодействия между метаболическим гомеостазом и репродукцией
Так, в работе M. Dapas et al. [4] продемонстрировано, что СПКЯ имеет генетически различные репродуктивные и метаболические подтипы. Исследование Y.Y. Joo et al. [5], основанное на показателях полигенного риска, выявило общие биологические пути СПКЯ ожирения. M.J. Cox et al. [6] на экспериментальной модели СПКЯ у мышей доказали, что головной мозг и жировая ткань в первую очередь ответственны за развитие андроген-индуцированной репродуктивной дисфункции при СПКЯ В исследовании [7] на модели СПКЯ у овец продемонстрировано, что интраназальное введение инсулина улучшает сниженный адаптивный термогенез
B. Jobira et al. [8] установили, что неблагоприятные изменения в составе микробиома кишечника присутствуют даже у подростков с СПКЯ, независимо от наличия или отсутствия у них ожирения. Метаанализ J. Guo [9] также установил взаимосвязь между микробиомом желудочно-кишечного тракта и метаболическими нарушениями, такими как ожирение, СД2 и СПКЯ. Однако доказать связь между микробиомом кишечника и отдельными симптомами СПКЯ не удалось. Наиболее частые изменения микробиома у пациенток с СПКЯ касались следующих микроорганизмов: Bacteroidaceae, Coprococcus, Bacteroides, Prevotella, Lactobacillus, Parabacteroides, Escherichia/Shigella и Faecalibacterium prausnitzii. По результатам проведенных работ не удалось сформировать единого мнения относительно того, какие бактериальные таксоны наиболее актуальны для этого заболевания Необходимы исследования более высокого уровня доказательств, чтобы определить, являются ли изменения микробиома следствием или причиной СПКЯ.
В исследовании Z. Liang et al. [10] анализ питания показал, что потребление пищевых волокон и витамина D при СПКЯ было значительно снижено. Кроме того, у этих пациенток впервые было обнаружено увеличение видов бактерий, продуцирующих γ-аминомасляную кислоту, включая Parabacteroides distasonis, Bacteroides fragilis и Escherichia coli, что положительно коррелировало с уровнями лютеинизирующего гормона (ЛГ) в сыворотке и соотношением ЛГ и фолликулостимулирующего гормона (ФСГ). То есть дисбактериоз кишечника у женщин с СПКЯ, вероятно, связан с нейроэндокринными изменениями.
R.V. Paris et al. [11] показали, что изменения в диетическом балансе макроэлементов улучшают репродуктивную функцию на экспериментальной модели СПКЯ у мышей, не влияя, однако, на метаболические параметры. В исследовании M. Besenek et al. [12] показано, что гиперандрогения может влиять не только на биохимические параметры, но и на психологический статус пациенток. L Tian et al. [13] выявили мутации генов андрогеновых рецепторов у пациенток с СПКЯ.
Синдром поликистозного яичника широко изучался у женщин репродуктивного возраста Однако накопленные исследования показывают, что СПКЯ может оказывать пожизненное воздействие на многие аспекты женского здоровья: влиять на начало и течение менопаузы, а также на здоровье сердечно-сосудистой системы в пери- и постменопаузе Более того, СПКЯ может увеличить риск развития у женщины как гинекологических, так и негинекологических злокачественных новообразований При лечении пожилых пациенток с СПКЯ врачи должны учитывать долгосрочные последствия синдрома и уникальные потребности этих женщин [14]. Доказано, что особенности СПКЯ, а именно наличие ожирения, повышенный уровень тестостерона, сниженный уровень глобулина, связывающего половые стероиды, могут способствовать развитию сердечно-сосудистых заболеваний и СД2 [15]. Более того, в настоящее время установлено, что женщины с СПКЯ имеют повышенный уровень тестостерона в начале II триместра беременности, что увеличивает риск преэклампсии [16].
Имеются данные, свидетельствующие о том, что наличие генетической предрасположенности и факторов риска внутриутробной или перинатальной жизни повышает риск развития СПКЯ у некоторых женщин. Это означает, что факторы окружающей среды, ассоциированные с риском возникновения СПКЯ, влияют на плод или младенца напрямую или опосредованно через организм матери [17].
Доказано, что СПКЯ — полигенное и многофакторное синдромное заболевание Многие гены, связанные с СПКЯ, прямо или косвенно влияют на фертильность [18]. Генетический фактор выявляется в 70% случаев СПКЯ [19]. Показана роль генов, как считается, предрасполагающих к СПКЯ: FBN3, DENND1A, LHCGR, THADA, C9orf3, FSHR, HMGA2, INSR, RAB5B, SUMO1P1, TOX3, YAP1, ERBB4, FSHB, GATA4, KRR1 и RAD50 [19]. Взаимосвязь полиморфизма генов метаболизма эстрогенов цитохрома Р450 CYP11А1, CYP17A1, CYP19A1 в генезе СПКЯ не установлена [20]. Предлагается междисциплинарная стратегия для выявления взаимосвязей между генами-кандидатами, окружающей средой и заболеваемостью СПКЯ для разработки полезных экспериментальных моделей, которые позволят оценить причинные триггеры и механизмы развития заболевания [17].
Новое в диагностике и лечении СПКЯ
Диагностика СПКЯ в настоящее время основана на выявлении клинических и лабораторных проявлений гиперандрогении, оценке менструальной и репродуктивной функции, а также морфологии яичников по данным ультразвукового исследования (УЗИ) [21]. С 2018 г. согласно рекомендациям ESHRE критериями диагностики поликистозных яичников выступают выявляемое при трансвагинальном УЗИ с частотой 8 МГц число фолликулов в каждом яичнике >20 и/или объем яичников ≥10 мл при отсутствии желтого тела, кист или доминирующих фолликулов УЗИ не следует использовать для диагностики СПКЯ у женщин с гинекологическим возрастом Acknowledgement
Editorial Board is grateful to LLC «UFL» for the assistance in technical edition of this publication.
Сведения об авторах:
Артымук Наталья Владимировна — д.м.н., профессор, заведующая кафедрой акушерства и гинекологии им. проф Г.А. Ушаковой ФГБОУ ВО КемГМУ Минздрава России; 650029, Россия, г. Кемерово, ул. Ворошилова, д. 22а; ORCID iD 0000-0001-7014-6492.
Тачкова Ольга Анатольевна — к.м.н., доцент кафедры госпитальной терапии и клинической фармакологии ФГБОУ ВО КемГМУ Минздрава России; 650029, Россия, г. Кемерово, ул. Ворошилова, д. 22а; ORCID iD 0000-0002-6537-3460.
Контактная информация: Артымук Наталья Владимировна, e-mail: artymuk@gmail.com. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует Статья поступила 11.01.2021, поступила после рецензирования 22.01.2021, принята в печать 29.01.2021.
About the authors:
Natalia V. Artymuk — Doct. of Sci. (Med.), Professor, Head of Prof. G.A. Ushakova Department of Obstetrics & Gynecology, Kemerovo State Medical University; 22A, Voroshilov str., Kemerovo, 650029, Russian Federation; ORCID iD 0000-0001-7014-6492.
Olga A. Tachkova — Cand. of Sci. (Med.), associate professor of the Department of Hospital Therapy & Clinical Pharmacology, Kemerovo State Medical University; 22A, Voroshilov str., Kemerovo, 650029, Russian Federation; ORCID iD 0000-0002-6537-3460.
Contact information: Natalia V. Artymuk, e-mail: artymuk@gmail.com. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 11.01.2021, revised 22.01.2021, accepted 29.01.2021.
Только для зарегистрированных пользователей