Стрептодермия как лечить
Стрептодермия как лечить
Стрептодермия
Стрептодермия – это разновидность пиодермии, гнойное поражение кожных покровов, которое вызывается стрептококками и характеризуется высыпаниями в виде пузырьков и пузырей размером от нескольких миллиметров до нескольких десятков сантиметров.
Чаще всего стрептодермией болеют дети, что связано с высокой контагиозностью (заразностью) заболевания и тесным общением детей (школы, детские сады). У взрослых массовые вспышки заболевания наблюдаются в закрытых коллективах (воинская часть, тюрьма). Инфекция передается контактным путем при тактильном контакте с больным, через постельное белье и личные вещи.
С точки зрения течения болезни выделяют острую и хроническую стрептодермию.
По глубине поражения кожи различают поверхностную (импетиго стрептококковое), язвенную или глубокую, а также сухую стрептодермию (эктима обыкновенная).
Отдельным пунктом стоит интертригинозная форма: сыпь появляется в кожных складках или валиках.
Этиологическим фактором стрептодермии является бета-гемолитический стрептококк группы А, который поражает поврежденные поверхности кожи.
Предрасполагающими условиями для появления заболевания являются:
Зачастую заражение взрослого происходит от больного ребенка. Однако у детей заболевание протекает тяжелее.
Стрептодермия у детей нередко сопровождается:
Инкубационный период заболевания составляет 7-10 дней.
Поверхностная форма
Через данный промежуток времени на коже (особенно в местах, где она тонкая и нежная, часто на лице) появляются красные круглые пятна.
По прошествии 2-3 дней пятна преобразуются в пузыри (фликтены), содержимое которых имеет мутный цвет.
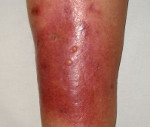
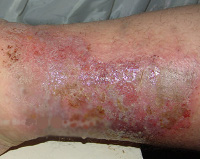
Фликтены очень быстро увеличиваются в диаметре (до 1,5-2 см), после чего лопаются с образованием сухой корочки медового цвета. При этом больной чувствует нестерпимый зуд в пораженных местах, расчесывает корочки, что способствует дальнейшему распространению процесса.
Сухая форма стрептодермии
Сухая форма стрептодермии (эктима) чаще встречается у мальчиков. Характеризуется она образованием белых или розовых овальных пятен размерами до 5 см. Пятна покрыты струпьями и изначально располагаются на лице (нос, рот, щеки, подбородок) и ушах, быстро распространяясь по всем кожным покровам (обычно по рукам и ногам).
Сухая форма относится к глубокой стрептодермии, так как изъязвляется ростковый слой кожи, а после заживления остаются шрамы. Пораженные участки после выздоровления остаются непигментированными и не загорают под действием солнечных лучей. Через некоторое время это явление исчезает.
Стрептококковая заеда (ангулярный стоматит, щелевидное импетиго)
Часто поражаются уголки рта, как правило, это связано с недостатком витаминов группы В. Вследствие сухости кожных покровов там образуются микротрещинки, куда и проникают стрептококки.
Возможно появление щелевидного импетиго в крыльях носа (постоянная заложенность и боль при сморкании) и в наружных уголках глаз.
Поверхностный панариций (стрептодермия кожных валиков)
Развивается у людей, имеющих привычку грызть ногти. Характеризуется турниоль появлением фликтен вокруг ногтевых валиков. Впоследствии они вскрываются, и образуется подковообразная эрозия.
Стрептококковая опрелость (папуло-эрозивная стрептодермия)
Часто данная форма заболевания возникает у грудничков. Поражаются кожные складки: в них возникают мелкие пузырьки, сливающиеся между собой. После их вскрытия в кожных складках формируются мокнущие поверхности розового цвета.
Если лечение стрептодермии неадекватное или у больного снижен иммунитет, заболевание переходит в хроническую форму, которая с большим трудом поддается терапии.
*Узнать специфические подробности протекания стрептодермии можно в Федеральных рекомендациях 2013г., в соответствии с которыми написана эта статья.
Проводят дифференциальную диагностику стрептодермии. Это заболевание важно отличить от аллергических реакций (крапивницы), отрубевидного лишая, стафилококковой пиодермии, экземы и атопического дерматита.
Диагноз «стрептодермия» устанавливают на основании анамнестических данных (контакт с больным человеком, вспышка заболевания в коллективе) и визуального осмотра (характерные пузырьки и желтовато-медовые корочки после их вскрытия).
Из лабораторных методов используют:
Микроскопию и бакпосев необходимо проводить до начала лечения антибиотиками и при условии отсутствия самолечения.
Лечением стрептодермии занимается врач-дерматолог.
В первую очередь, особенно детям, назначается гипоаллергенная диета с ограничением сладкого, острого и жирного.
На период лечения запрещаются водные процедуры (ванна, душ) с целью предупреждения распространения заболевания. Здоровую кожу рекомендуется протирать отваром ромашки.
Важно исключить ношение одежды из синтетики и шерсти, так как это провоцирует потоотделение и способствует увеличению и распространению очагов поражения. Пациентам настоятельно рекомендуется отдавать предпочтение натуральным тканям.
После вскрытия пузырей стерильной иглой и их опорожнения инфицированные участки кожи обрабатывают анилиновыми красителями (метиленовый синий или бриллиантовый зеленый) дважды в день.
Для того чтобы остановить рост очагов, здоровую кожу вокруг них смазывают борным или салициловым спиртом. Чтобы мокнущие поверхности подсохли, их покрывают нитратом серебра (ляписом) или резорцином. Обработка заед и очагов стрептодермии на лице также проводится азотнокислым серебром (ляписом).
На корочки накладывают повязки с антибактериальными мазями:
Через 7, максимум через 14 дней после соответствующего местного лечения симптомы стрептодермии исчезают.
В сложных случаях назначают антибиотики системно (амоксиклав, тетрациклин, левомицитин) сроком на 5-7 дней.
Для снятия зуда прописываются десенсибилизирующие препараты (кларитин, телфаст, супрастин). Иногда проводят иммуностимулирующую терапию (иммунал, пирогенал, аутогемотерапия), назначение витаминов А, С, Р, группы В, но данная терапия не подтвердила свою эффективность в качественных клинических исследованиях.
При высокой температуре показан прием жаропонижающих (парацетамол).
Симптомы стрептодермии при адекватном лечении исчезают через неделю, но в некоторых случаях (при ослабленном иммунитете или наличии хронических заболеваний) возможны осложнения:
Прогноз при данном заболевании благоприятный, но после перенесенной глубокой формы стрептодермии остаются косметические дефекты.
*В основу данной статьи легли Федеральные клинические рекомендации, принятые в 2013г. по ведению больных пиодермиями.
Стрептодермия
Что такое стрептодермия?
Стрептодермия – это инфекционное поражение кожных покровов, вызванное стрептококковой микрофлорой. В результате жизнедеятельности микроорганизмов на коже образуются гнойные шелушащиеся элементы, имеющие округлую форму. Если посмотреть на фото заболевания, можно увидеть воспаленные очаги диаметром от нескольких миллиметров до десятков сантиметров.
Чаще всего стрептодермия возникает у детей. Причина тому – несовершенство защитной функции кожи в детском возрасте и невозможность полностью контролировать соблюдение гигиены ребенком. Вспышки стрептодермии – не редкость в закрытых детских коллективах и дошкольных образовательных учреждениях. На нашем портале собраны проверенные детские дерматологи и отзывы о них, по которым вы сможете выбрать для своего ребенка хорошего специалиста. Стрептодермия у взрослых – следствие контакта родителей с зараженным ребенком.
Как передается стрептодермия
Отвечая на вопрос, заразна стрептодермия или нет, следует отметить, что заражение происходит двумя путями:
Таким образом, болезнь является заразной.
Классификация стрептодермии
По характеру возникновения стрептодермия у детей и взрослых может быть:
Очаги стрептодермии могу появляться:
Локализация зависит от формы патологии. Дерматологи выделяют следующие формы стрептодермии:
Распространению стрептодермии по телу способствует расчесывание болезненных участков кожи, а также попадание воды на очаги (например, во время купания, плавания в бассейне).
Причины развития стрептодермии
К причинам возникновения стрептодермии относят:
Также к стрептодермии склонны пациенты с аллергическими реакциями, проявляющимися дерматитами (крапивница, атопический дерматит, себорейный дерматит).
Лучшие врачи по лечению Стрептодермии
Симптомы стрептодермии
Симптомы стрептодермии у детей и взрослых одинаковые. Продолжительность инкубационного периода при стрептококковой инфекции составляет от 7 до 10 дней. Затем:
Какие-либо субъективные ощущения при заболевании отсутствуют. В редких случаях пациенты жалуются на:
Если патологический процесс принимает диффузный характер, очаги стрептодермии очень быстро распространяются по телу, сливаются друг с другом, образуя более крупные элементы.
Признаки хронической стрептодермии
Перевести заболевание в хроническую форму могут:
Хроническая стрептодермия проявляется:
При затяжном течении заболевание может переходить в микробную экзему.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика стрептодермии
Базовые критерии диагностики стрептодермии у детей и взрослых – наличие характерной для заболевания клинической картины и пребывание пациента в очаге поражения. Чтобы подтвердить предварительный диагноз, проводятся:
В материале соскоба врач обнаруживает стрептококки. Однако, если до консультации пациент самостоятельно пользовался антибактериальными мазями, микроскопия может оказаться неинформативной. Тогда дерматолог опирается только на симптоматику.
Стрептодермию необходимо дифференцировать с:
К дополнительным диагностическим методам при заболевании относятся:
Полноценную диагностику вы можете пройти в любом из представленных на нашем портале дерматологических центров.
Как лечить стрептодермию
Чтобы повысить эффективность лечения стрептодермии, больной должен придерживаться рекомендаций:
То, как быстро больной выздоровеет, зависит от его возраста, индивидуальных особенностей организма, степени тяжести заболевания и наличия сопутствующих патологий. Сегодня, благодаря качественным антибактериальным препаратам, эффективность лечебных мероприятий существенно повысилась – избавиться от недуга удается в среднем за 7-10 дней.
При стрептодермии пациенту назначают:
При распространенной стрептодермии лекарственные препараты вводятся внутримышечно или внутривенно. Поскольку стрептококк наиболее чувствителен к пенициллинам, дерматологи рекомендуют антибиотики пенициллинового ряда (Амоксициллин, Кларитромицин, Ципрофлоксацин, Флемоксин Солютаб, Эритромицин, Аугментин). Продолжительность антибактериальной терапии – от 7 до 14 дней.
Чтобы быстро вылечить стрептодермию у детей и взрослых, показан прием витаминно-минеральных комплексов, способствующих укреплению иммунитета. Среди эффективных иммуномодулирующих препаратов: Неовир, Пирогенал и Левамизол. Они оказывают выраженное противовоспалительное и десенсибилизирующее действие, повышают сопротивляемость организма к инфекционному агенту.
Диета при стрептодермии
Во время лечения стрептодермии важно придерживаться диеты. Больному нельзя есть:
Ежедневный рацион должен содержать большое количество фруктов и овощей, продукты, богатые белками, каши.
Опасность стрептодермии
В целом стрептодермия не является опасным заболеванием. Однако неграмотное ее лечение или несвоевременная диагностика могут привести к осложнениям, переходу болезни в хроническую форму. Это чревато развитием микробной экземы, флегмоны, псориаза, ревматизма, скарлатины, септицемия, образованием на коже фурункулов.
Группа риска
В группу риска по стрептодермии входят:
Профилактика стрептодермии
Чтобы избежать заражения стрептодермией, необходимо:
Хроническая диффузная стрептодермия
Хроническая диффузная стрептодермия – это рецидивирующее рассеянное воспаление кожи кокковой этиологии. Первичными элементами являются плоские буллы, появляющиеся на фоне отёчной эритемы, сливающиеся, образующие крупные очаги с неровными краями. Серозно-гнойные пузыри эрозируются, покрываются корками, рядом появляются новые. Кожа диффузно инфильтрируется. Диагностируют заболевание на основании клиники, микроскопии соскобов и бактериологии мазков с очага поражения. Лечение предполагает улучшение трофики, санацию очагов инфекции. Буллы вскрывают, накладывают влажно-высыхающие антисептические повязки, применяют витаминотерапию и средства, улучшающие периферическое кровообращение.
МКБ-10
Общие сведения
Хроническая диффузная стрептодермия – хроническая поверхностная кокковая инфекция кожных покровов с диффузной инфильтрацией кожи. Особенностью патологии является её излюбленная локализация вокруг незаживающих язв или в местах постоянной травматизации кожи. Заболевание не имеет возрастных, гендерных и сезонных рамок, неэндемично. Точные данные о структуре заболеваемости хронической диффузной стрептодермией отсутствуют, поскольку данная патология в ряде случаев расценивается как экзема или следствие трофических нарушений.
В отечественной дерматологии экземоподобными дерматозами занимался выдающийся представитель петербургской школы кожных болезней профессор С.Т. Павлов. Он первым описал посттравматическую хроническую диффузную стрептодермию, трансформирующуюся в экзему на фоне незаживающей язвы. Он же доказал, что длительно существующий очаг кокковой инфекции в виде хронической диффузной стрептодермии почти в 90% случаев приводит к сенсибилизации дермы и трансформации в микробную экзему. Актуальность проблемы на современном этапе связана с необходимостью своевременной и точной диагностики хронической диффузной стрептодермии при сосудистых заболеваниях нижних конечностей, сопровождающихся выраженными трофическими нарушениями.
Причины
Причиной заболевания является стрептококковая или стрепто-стафилококковая интервенция кожи. Провоцирующими факторами хронической диффузной стрептодермии считают варикоз, тромбофлебит, нерациональную раздражающую терапию.
Патогенез
Механизм возникновения хронической диффузной стрептодермии обусловлен трофическими нарушениями. При первом варианте развития основную роль играет длительное нарушение местного кровообращения. Из-за образования эрозивно-язвенного участка инфицированной кожи возникает ишемия дермы, вызванная спазмом сосудов в результате патогенного действия микробов на их стенку и развитием воспаления. Повреждённые артерии тромбируются, что создаёт дополнительные препятствия локальному кровотоку. Воспаленные ткани вокруг очага хронической диффузной стрептодермии компрессионно сдавливают близлежащие сосуды, а образовавшиеся коллатерали способствуют перераспределению крови, что усугубляет ишемию поражённого участка, нарушает трофику кожи.
Второй вариант развития хронической диффузной стрептодермии связан с гипоксией тканей дермы. Кислородное голодание – следствие ишемии, но не только. Гипоксия дермы развивается в результате инфекционного повреждения ферментов внутриклеточных митохондрий. В результате клетки теряют способность усваивать кислород.
Третий вариант возникновения хронической диффузной стрептодермии – возникновение обменных нарушений. В этом случае воспаление в дерме развивается из-за активации Т-лимфоцитов иммунной системы, что ведёт к усилению клеточной пролиферации с целью восстановления целостности кожных покровов. Для этого, прежде всего, требуется белок – основной строительный материал дермы. Поэтому доставка в кожу белков, жиров и углеводов, обеспечивающих нормальный клеточный метаболизм, меняет свои пропорции в пользу белковой составляющей. Обменный баланс нарушается, а вслед за ним и трофика тканей.
Замедлять метаболизм способно переохлаждение кожи. Кроме того, трофика дермы при хронической диффузной стрептодермии меняется в результате нарушения иннервации кожи. Чаще всего это происходит при ущемлении расположенных в коже многочисленных нервных окончаний рубцами, формирующимися на месте язв.
Симптомы
Заболевание начинается с высыпания серозно-гнойных булл небольших размеров на фоне отёчной и гиперемированной кожи в ответ на действие стрептококковой и стрепто-стафилококковой флоры. При этом нарушаются защитно-барьерные функции кожи, что позволяет микробам закрепиться на поверхности эпидермиса или проникнуть вглубь дермы. Сила ответной реакции организма зависит от состояния иммунной системы пациента, вирулентности кокков, их количества.
Образовавшиеся буллы вскрываются, обнажают эрозивную поверхность, покрывающуюся серозными или серозно-гнойными корками, начинают шелушиться. При хронической диффузной стрептодермии первичные элементы обладают тенденцией к слиянию, поэтому в местах типичной локализации патологического процесса (на нижних конечностях) достаточно быстро возникают крупные очаги с нечёткими контурами, окружённые по периметру отслаивающимся эпидермисом.
Высыпания сопровождаются продромой и неинтенсивным зудом. Цикл существования первичных элементов – 10-12 дней. Рядом с инволюционирующими образованиями появляются свежие, присоединяется мокнутие. Течение хронической диффузной стрептодермии приобретает рецидивирующий характер, кожа диффузно инфильтрируется. В процесс вовлекаются волосяные фолликулы и железистый аппарат дермы, развиваются остиофолликулиты.
С течением времени очаги растут по периферии, регионарные лимфоузлы увеличиваются. На одних участках кожного покрова начинается стихание процесса, появляется крупнопластинчатое шелушение, в соседних очагах возникают мелкоточечные эрозии с серозным наполнением на фоне яркой эритемы, что свидетельствует о сенсибилизации кожи и начале трансформации хронической диффузной стрептодермии в экзему.
Диагностика
Диагностику патологии осуществляет врач-дерматолог на основании анамнеза и клинической симптоматики. Для уточнения диагноза и проведения дифференциальной диагностики выполняют:
Патогистология констатирует отсутствие рогового и зернистого слоя эпидермиса, чередующееся с явлениями паракератоза, лимфоцитарный инфильтрат. Хроническую диффузную стрептодермию дифференцируют с экземой, атопическим дерматитом, пиодермиями.
Лечение хронической диффузной стрептодермии
Лечение заключается во вскрытии булл и их дезинфекции. Осуществляют перевязки. Местно применяют рассасывающие серные мази, при их неэффективности иногда используют рентгенотерапию. Показано УФО. Внутрь назначают витамины, сосудорасширяющие средства, препараты, улучшающие трофику. Рекомендуется консультация сосудистого хирурга.
Прогноз и профилактика
Прогноз хронической диффузной стрептодермии относительно благоприятный. Профилактика состоит в соблюдении правил личной гигиены и регулярном уходе за кожей.
Стрептодермия
Стрептодермия — это заболевание кожи инфекционного характера. Болезнь развивается после внедрения в шары кожи таких патогенных возбудителей, как стафилококки. В данном случае самое большее значение имеет бета-гемолитический стрептококк группы А. Данный патогенный микроорганизм поражает не только кожу, нередко при его воздействии страдают сердце, почки, появляются аутоиммунные заболевания, а также различного характера аллергические дерматиты.
Инкубационный период стрептодермии длится примерно неделю, но из-за влияния таких сопутствующих болезней, как варикозное расширение вен, сахарный диабет, а также длительное охлаждение конечностей, стрептодермия часто перерастает в хроническую форму. Стрептодермия, лечение которой довольно затруднительное, обладает высокой контагиозностью и большой склонностью к быстрому возникновению эпидемических вспышек. Инфекция заразна, передается от тесного контакта инфицированного человека к здоровому человеку. В большинстве случаев данная болезнь возникает у детей, как правило, у мальчиков.
Причины стрептодермии
У здорового человека кожа выполняет защитную функцию и предотвращает проникновение внутрь организма патогенных агентов. Но в случае воздействия некоторых факторов внешней среды, данная защитная функция значительно снижается. К таким факторам можно отнести загрязнение кожи, нарушение местного кровообращения, локальное воздействие различных температур. Различного характера микротравмы кожи: ссадины, укусы, расчесы и потертости также способствуют быстрому проникновению патогенов в кожу. Отягощающими факторами в процессе возникновения стрептодермии считают заболевания и интоксикации, частые переутомления, постоянные стрессы, отказ от пищи и гиповитаминоз.
Предрасполагающими факторами, которые увеличивают вероятность возникновения такого заболевания, как стрептодермия являются:
В организм человека стрептокок попадает бытовым путем от таких предметов как посуда, полотенца и другие средства гигиены. В жаркое время стрептококковая инфекция передается насекомыми. В холодное время рост заболевания стрептодермией совпадает с массовыми заболеваниями ангиной — это можно объяснить тем, что главной причиной становится один и тот самый микроорганизм.
Симптомы стрептодермии
Стрептодермия у взрослых людей бывает поверхностного и глубокого типов. Поверхностная стрептодермия разделяется на такие подвиды: стрептококковое импетиго, белый лишай, поверхностный панариций, стрептококковая опрелость, сифилоподобное папулезное импетиго у детей, острая и хроническая диффузная поверхностная стрептодермия. Глубокие типы стрептодермии включают в себя эктиму вульгарную и проникающую, а также рупию.
Самым распространенным симптомом стрептодермии является импетиго. Чаще всего поражается легкоранимая тонкая кожа лица в районе носа и рта. Импетиго появляется внезапно. На покрасневшей коже появляется пузырь небольшого размера, заполненный желтоватым содержимым. Данный пузырь начинает стремительно увеличиваться в размерах, затем вскрывается и обнажает эрозийную поверхность с кусками эпидермиса по периферии. Подсыхание этого элемента происходит моментально и образуется желтая корка. Весь этот процесс сопровождается сильным зудом. Расчёс раны способствует очень быстрому инфицированию вполне здоровых участков и распространению инфекции по периферии, где образуются новые импетиго. Из-за такой передачи очага распространения на другие места появляются обширные поражения. Дополнительным фактором в распространении инфекции есть такие предметы, как полотенце, наволочка и другие вещи. В этом случае у больного могут появиться множественные инфицированные участки, территориально не связанные друг с другом.
В последнее время врачи фиксируют особенности развития пузырей в процессе болезни. При пузырной форме, элементы сыпи — пузыри появляются с плотной коркой. Этот элемент сыпи не растёт по периферии и не вскрывается. На коже рук и тела отмечают множественные мелкие пузыри с гнойным содержимым. Такая форма инфекционного поражения стрептококком называется турниоль. При импетиго больных постоянно беспокоит зуд и натянутость кожи на пораженных инфекцией участках. У детей в случае обширных поражений кожи может наблюдаться повышение температуры и заметное увеличение лимфатических узлов. После стрептодермии на месте локализации импетиго не остается косметических дефектов и рубцов.
Стрептококк поражает также глубокие слои кожного покрова, это развивается стрептококковая эктима. При этой форме болезни после вскрытия импетиго открывается болезненная язва с неровными краями и обильными гнойным отделяемым. Принимается во внимание тот факт, что эктима поражает ростковый слой кожи, а заживление происходит с дальнейшим образованием заметного рубца. Часто эктима локализуется на нижних конечностях.
Диагностика стрептодермии
Стрептодермия является острым инфекционным поражением кожи и быстро распространяется. Именно поэтому, при появлении такого симптома, как пузырь, необходимо немедленно обратиться к врачу. Для подтверждения диагноза стрептодермия доктор назначит микроскопический и микологический методы исследования взятых с очага заболевания чешуек кожи. Самолечение при стрептодермии недопустимо, поскольку в случае использовании различных антибактериальных мазей, диагноз будет поставлен неправильно. Стрептодермию легко можно перепутать с крапивницей, отрубевидным лишаем, атипическим дерматитом, пиодермиями и экземой, именно поэтому дерматолог детально расспрашивает пациента о симптомах и длительности болезни. Существуют также бактериологические методы исследования — осуществляется забор инфицированного материала из очага болезни с последующим посевом. Это делают с целью выделения этиологических микроорганизмов и дальнейшего определения чувствительности их к антибактериальным препаратам. Иногда делают анализы на наличие в соскобе грибов и проводят диагностику для исключения появления экземы.
Лечение стрептодермии
Чем лечить стрептодермию знает каждый дерматолог. Для того чтобы исключить распространение болезни по периферии, кожу вокруг очага инфекции протирают дезинфицирующими растворами при каждой очередной смене повязки, а конкретно — два раза на день.
В начальном этапе процесса инфицирования, симптомы стрептодермии проявляются в виде эрозии и пузырей, наличие которых требует проведение процедур наружного характера. Положительный эффект оказывают на раны влажные повязки с растворами 1-2% резорцина и 0, 25% нитрата серебра. Терапевтический эффект процедур будет зависеть напрямую от правильности выполнения процедуры. Стерильная марлевая повязка должна состоять из шести слоёв, ее смачивают в лечебном растворе, отжимают и ставят на инфицированную кожу. Через 15 минут ту же самую салфетку смачивают в растворе еще раз, отжимают и снова ставят на участок кожи со стрептодермией. В течение первых нескольких дней лечение подобным образом должно повторяться 3 раза в день. Трещины в уголках ротовой полости необходимо смазывать 1-2% азотнокислым серебром также примерно 3 раза в день.
Покрышки пузырей вскрываются с четким соблюдением правил асептики. В дальнейшем на уже обработанные пузыри ставят повязки с тетрациклиновой или стрептоцидовой мазью. На корки необходимо накладывать повязки с мазями, имеющими дезинфицирующие средства — риванол и эритромициновую мазь.
Для исключения распространения инфекции при сильном зуде назначаются антигистаминные препараты «Кларитин», «Телфаст» в стандартных дозах. В этих самых целях маленьким детям смазывают раствором йода ногти. В случае необходимости, доктор может назначить больному прививки от стрептококка.
При повышении температуры тела и увеличении размеров лимфатических узлов могут также назначить антибиотики. При затяжном процессе болезни назначают витаминотерапию и иммуностимулирующую терапию. После стрептодермии врач может назначить курс ультрафиолетового облучения пораженных участков кожи. Если заболевание проявляется небольшими единичными очагами и не сопровождается существенными признаками интоксикации, лечение инфекции может ограничиваться только местной терапией.
При наружном лечении такой болезни, как стрептодермия, отлично зарекомендовали себя народные средства. Для того чтобы подсушить язвы, рекомендуется применять компрессы на отварах из трав.
На период лечения стрептодермии категорически запрещено использовать гигиенические ванны и совместный душ. Вместо них здоровую кожу время от времени протирают салфетками, смоченными в настое ромашки или коры дуба.
Рекомендуется придерживаться диеты, исключить острое, жирное и сладкое. Для того чтобы избежать повторного заражения, следует помнить, что инфицированная поверхность не должна контактировать с водой, иначе рана не заживет и болезнь будет прогрессировать. Чтобы предупредить рецидивы также следует немедленно устранять микротрещины и травмы на кожных покровах, следить за чистотой прилегающих тканей.
В детских учреждениях детей, что заболели стрептодермией, изолируют и объявляют карантин на 10 дней. Не стоит пренебрегать средствами личной гигиены, необходимо вести здоровый образ жизни и помнить, что здоровая кожа является практически недоступной для внедрения в нее патогенных микроорганизмов.
Мазь для лечения стрептодермии у детей
Краткая характеристика заболевания
Стрептококк у детей чаще заселяется в места частых порезов, ссадин, укусов насекомых. Кожа внешне выглядит целостной, однако на ней присутствуют микротрещины, через которые проникает бактерия, вызывая воспаление. Сначала образуется покраснение, скопление серозного экссудата, затем выделяется гной.
Патологией может страдать 1 ребенок, но нередко она появляется в виде вспышки эпидемии, например, в детском саду.
Патогенные микроорганизмы распространяются от зараженного человека или носителя, предметов быта. У пациента повышается температура тела, ухудшается самочувствие. Происходит интоксикация организма, вызывая головную, суставную, мышечную боль. Главный симптом: страдают кожные покровы, на них появляются обильные нагноения, проникающие до глубоких слоев эпидермиса.
Проведение диагностики перед назначением лечения
Невозможно определить метод терапии, если не установлена точная причина патологии. Применяют несколько видов диагностики, чтобы дифференцировать диагноз. Используют лабораторные и инструментальные методы.
С помощью бактериологического посева находят препараты, к которым микроорганизм имеет чувствительность. Это позволяет врачу назначать верный способ терапии. Устраняется риск использования большого количества антибиотиков, из-за чего может развиться суперинфекция. То есть штамм патогенных бактерий, у которого отсутствует чувствительность к любым видам противомикробных средств.
Правила гигиены при терапии
Помимо употребления лекарственных средств, пациент и родители должны соблюдать правила гигиены, чтобы возбудитель не распространился на окружающих людей. Стрептодермия заразна, поэтому ребенок опасен, может вызвать вспышку эпидемии. Выделяют следующие методы, направленные на нормализацию гигиены пациента.
Применение методов гигиены не устраняет заболевание, но контролирует его, не дает произойти заражению других людей. Если родители продолжают водить ребенка в общественное учреждение, возникает риск эпидемии.
Препараты и средства для местного применения
Пораженные участки и окружающие ткани должны периодически обеззараживаться. Раньше применялись устаревшие препараты для лечения стрептодермии у детей, но больше эти методы не рекомендуются из-за высокого риска побочных эффектов. К ним относится азотнокислое серебро, ртутная мазь.
Часть дерматологов, педиатров советует использовать раствор марганцовки. Она продается не во всех аптеках. Купить ее можно только по рецепту врача. Это вызывает осложнения при продолжительной терапии.
Рекомендуется использовать современные антисептики, антибиотики, обладающие качественным составом. Их наносят курсом не более 10 дней, чтобы у бактерии не возникло резистентности к действующему веществу.
Антисептическая обработка
В отличие от антибиотиков, антисептики содержат компоненты, редко вызывающие побочные реакции. Это снижает риск аллергии, ухудшающей самочувствие человека. Предпочтительно использовать следующие средства:
Когда лекарство наносится первые 1-2 дня, ребенок чувствует боль, жжение. При заживлении кожных покровов дискомфорт исчезает. Рекомендуется обрабатывать пораженные участки и кожу вокруг них в диаметре 5 см каждый день. Когда пораженный участок подсох после нанесения раствора, используют мазь. Она обладает густой консистенцией, поэтому задерживается на тканях, вызывая пролонгированный эффект.
Антисептики нельзя применять в качестве единственного лечения, обязательно используют антибактериальные мази.
Антистатическим действием обладает отвар растений. Они уничтожают часть бактерий, снимают раздражение, зуд, боль. Но в качестве основного способа лечения народные средства не используются. Их эффективности недостаточно.
Местная антибактериальная терапия
Используют мази на основе антибиотика, реже применяют дополнительное вещество стероидного происхождения. Средство уничтожает патогенную микрофлору, снимает воспаление, заживляет ткани. Виды комбинированных лекарственных средств, их цены представлены в таблице.
| Антибактериальная мазь | Цена (руб.) | Мазь с антибиотиком и гормоном | Цена (руб.) |
| Левомеколь | 40 | Тридерм | 750 |
| Эритромициновая | 30 | Акридерм | 420 |
| Тетрациклиновая | 50 | Канизон | 500 |
| Ретапамулин | 120 | Целестодерм | 500 |
| Бактробан | 300 | Лоринден | 320 |
| Мупироцин | 370 | Белогент | 350 |
| Линкомициновая | 50 | ||
| Гентамициновая | 30 | ||
| Синтомицин | 40 |
В комбинированных мазях используют антибактериальные и противовоспалительные компоненты, может присутствовать вещество против грибка. Это связано с тем, что при продолжительной антибактериальной терапии может развиться кандидоз, ухудшающий состояние тканей.
До года использование стероидов, даже местно, не желательно.
Гормональные компоненты негативно влияют на эндокринную систему малыша. Есть риск отклонений состояния здоровья. Дерматолог может назначить препарат, но вызываемый эффект должен превышать риск побочных действий.
Принципы антибактериальной терапии
Перед применением антибиотиков врач предупреждает пациента о риске, возникающего при неправильном применении. Запрещено использовать средства более 10 дней.
Нельзя наносить или пить большие дозы, это вызовет резистентность патогенной микрофлоры. Существует 2 способа употребления антибиотиков.
Бактерия вызывает обширные воспалительные процессы. Это связано с реакцией иммунитета, направляющей в очаг поражения лимфоциты, выделяющая медиаторы воспаления. Чтобы устранить действие, применяют не одни только антибиотики, а комплекс с гормональными веществами.
Для детей до 5-6 лет предпочтительнее препараты в форме суспензии. Они мягче действуют на ЖКТ, реже вызывают нарушение формирования стула. Ребенку старшего возраста или взрослому назначают таблетки. Редко используют инъекции.
Системные антибактериальные лекарства
При распространении стрептококка повышается риск развития осложнений в виде ангины, фронтита, синусита. В тяжелых случаях развивается гнойный перикардит. То есть бактерии вместе с токсинами накапливаются в околосердечной сумке, постепенно образуется поражение миокарда.
Чтобы препятствовать распространению микроорганизма, рекомендуется использовать системные лекарства, то есть влияющие на весь организм. Их назначают после бактериологического посева. Врач использует дозировку, соответствующую весу ребенка. Это исключает риск тяжелых побочных последствий. Рекомендованы препараты следующих групп:
Каждый день пьют препараты, восстанавливающие состав кишечной микрофлоры (для детей подходит Линекс, Нормобакт-L). Это препятствует диарее, воспалительным процессам на слизистой оболочке пищеварительного тракта. Если у ребенка появляются побочные реакции, не дожидаясь привыкания средство отменяют.
Применение лекарства перорально в правильной дозировке предупредит гастрит, обострение язвы, колит, другие воспалительные патологии ЖКТ.
Если ребенок на момент лечения ранее не употреблял противомикробные препараты, начинают с самых легких лекарств. Бактериологический тест к средству должена быть положительным.
Дополнительные правила при антибиотикотерапии
На время антибиотикотерапии самочувствие пациента ухудшается. Это связано с влиянием действующего вещества на внутренние органы. Оно распространяется через системный кровоток, проникая в печень, почки, сердце, головной мозг. Это не только вызывает уничтожение бактерий, но и вредит собственным тканям. Поэтому требуется соблюдать следующие правила:
Несмотря на большое количество побочных эффектов от лечения лекарствами, без антибиотиков обойтись нельзя. Бактерии уничтожаются только этими категориями препаратов. Если использовать лишь антисептики или народные методы, высок риск распространения патогенного микроорганизма в системный кровоток.
Правила профилактики
Легче устранить риск заражения, чем лечить патологию. При обильном заселении кожных покровов и слизистых оболочек терапия затрудняется. Поэтому рекомендуется придерживаться условий профилактики:
Правила профилактики не смогут устранить риск заражения стрептококком. Он распространяется воздушно-капельным, контактно-бытовым путем от больного человека. Поэтому рекомендуется избегать мест со скоплением людей в осенне-зимний период.
Опасности стрептококка
Стрептококк относится к условно-патогенному виду. Если состояние здоровья пациента в норме, он находится на участках тела в нормальном количестве. Но под действием негативных факторов окружающей среды, неправильном лечении, снижении функции иммунитета, развивается бактерионосительство.
Особую опасность представляет гемолитический стрептококк, способный вызвать воспалительные патологии внутренних органов.
Лечение бактериальных поражений кожи у детей
Опубликовано в журнале:
«Практика педиатра», май-июнь 2010, с. 40-43
И.М. Корсунская, О.Б. Тамразова, И.Л. Соркина, З.А. Невозинская, ЦТП ФХФ РАН, ГКБ № 14 им. В.Г. Короленко, КВД № 16
Гнойничковые заболевания кожи наблюдаются довольно часто. Они превалируют в структуре дерматологической заболеваемости (особенно в детской практике) и составляют до 30–40% хирургической патологии.
Причиной гнойничковых заболеваний кожи становятся такие микроорганизмы, как стафилококки, стрептококки, пневмококки, кишечная палочка, вульгарный протей, синегнойная палочка и ряд других.
Пиококки весьма распространены в окружающей нас среде: воздухе, пыли помещений, на одежде и т.д., но далеко не во всех случаях инфекционные агенты способны вызвать заболевание. Естественная защита организма включает ряд особенностей.
Факторы, способствующие возникновению пиодермий
К экзогенным факторам относятся:
К эндогенным факторам, снижающим сопротивляемость организма, относятся:
Патогенез пиодермий
В патогенезе стафилодермий важную роль играет лейкотоксин, повреждающий стенки сосудов, через которые к очагу инфекции проникают сегментоядерные нейтрофильные гранулоциты, а в дальнейшем – лимфоидные клетки, гистиоциты, что создает массивный лейкоцитарный инфильтрат. Продвижение нейтрофильных гранулоцитов и других клеток к очагу инфекции обусловлено положительным хемотаксическим действием стафилококкового лейкоцидина. Нейтрофильные гранулоциты инфильтрата останавливают распространение инфекции не механическим путем, а создают чрезвычайно активный биологический барьер, уничтожая стафилококки с помощью фагоцитоза и с участием соответствующих антител.
Ограничивает распространение инфекции также ранняя (через 1–2 часа после инфицирования) блокада лимфатических сосудов, обусловленная их закупоркой плазмой, свернувшейся под влиянием коагулазы.
В отличие от стафилодермий, в очаге стрептококковой инфекции не образуется лейкоцитарная инфильтрация. В результате действия стрептокиназы, дезоксирибонуклеазы, гиалуронидазы и других ферментов резко повышается проницаемость стенок сосудов, что способствует выходу в окружающие ткани большого количества плазмы крови, которая разжижается под действием стрептокиназы. Это ведет к развитию резкого отека и образованию пузырей, наполненных серозным экссудатом.
Таким образом, для стафилодермии характерен инфильтративно-некротический, нагноительный, а для стрептодермии – экссудативносерозный тип воспалительной реакции.
Реакция макроорганизма при различных формах пиодермий различна. При острых локализованных и распространенных пиодермиях показатели неспецифической резистентности (фагоцитарная активность лимфоцитов, уровень комплемента и лизоцима, бактерицидность кожи), как правило, остаются в пределах нормы или даже повышены. У большинства больных хроническими пиодермиями отмечается выраженное снижение функциональной активности нейтрофильных лимфоцитов и моноцитов, которое проявляется замедлением хемотаксиса, нарушением бактерицидной скорости этих клеток. Электронно-микроскопические исследования очагов поражений кожи при хронических пиодермиях выявляют незавершенный фагоцитоз, утолщение микрокапсулы стафилококков, появление L-форм.
Классификация пиодермий
Пиодермии разделяют на стафилококковые (стафилодермии), стрептококковые (стрептодермии) и атипичные.
Пиодермии могут быть первичными, возникшими на неизмененной коже, и вторичными, осложняющими течение различных дерматозов (атопического дерматита, хронической экземы, болезни Дарье, чесотки и др.). Также пиодермии подразделяют на поверхностные и глубокие формы, в зависимости от того, формируются ли после болезни рубцы.
К стафилококковым пиодермиям традиционно относят остиофолликулит, фолликулит и перифолликулит, сикоз, фурункул, гидроаденит, карбункул, а также стафилодермии детского возраста (везикулопустулез, стафилококковая пузырчатка новорожденных, множественные абсцессы Фингера, синдром стафилококковой обожженной кожи).
Принципы терапии пиодермий
Диагностика не представляет трудностей, и диагноз устанавливается на основании клинической картины. При остро возникших поверхностных формах обычно не требуется микробиологическое исследование, но при часто рецидивирующих формах, при хронических пиодермиях такое исследование провести необходимо, также следует определить чувствительность микрофлоры к назначенным ранее препаратам.
При распространенных поверхностных и глубоких формах пиодермии требуется системная антибактериальная терапия. Это могут быть следующие препараты: – бензилпенициллин внутримышечно, 300 000 ЕД 4 раза в сутки, 7–14 суток;
При возникновении абсцессов, фурункулов, карбункулов, гидраденитов показано их хирургическое вскрытие.
В качестве препаратов для местной терапии поверхностных форм возможно применение следующих антисептиков:
При глубоких, а также при хронических, рецидивирующих формах в отсутствие эффекта от лечения назначают:
При местной терапии глубоких или хронических, рецидивирующих формах сочетают промывание язв калия перманганатом (0,1–0,5%-ный раствор) с наложением на очаги поражения мазей с антибиотиками:
Большинство пациентов с пиодермиями — дети с отягощенным аллергологическим анамнезом, и очень часто назначение антибиотиков вызывает развитие аллергий. Поэтому необходимо применение комбинированных препаратов, содержащих топические глюкокортикоиды и антибиотик.
Фузидовая кислота в лечении пиодермий
В качестве препаратов для местного лечения пиодермий авторами этой статьи были выбраны лекарства, основным компонентом которых является фузидовая кислота.
Фузидовая кислота высокоактивна в отношении грамположительных бактерий (Staphylococcus spp., Streptococcus spp., Corynebacterium minutissimum и т.д.). Ее действие связано с подавлением синтеза белка в бактериальной клетке за счет ингибирования фактора, необходимого для транслокации белковых субъединиц и элонгации пептидной цепи. Итогом становится гибель бактерии. При наружном использовании в виде крема или мази фузидовая кислота легко проникает через здоровые и поврежденные кожные покровы, при этом системная адсорбция препарата очень низкая. Фузидовая кислота может накапливаться в гное, что делает актуальным ее применение при гнойничковых инфекциях.
Кроме фармацевтических форм в виде крема и мази, содержащих фузидовую кислоту, имеются препараты в виде раствора, а также комбинированные средства, содержащие высокоэффективные глюкокортикоиды и фузидовую кислоту (Фуцидин), что особенно актуально при развитии пиодермий на фоне атопического дерматита или в случаях вторичной инфекции при дерматозах.
Проведенное за рубежом исследование 1119 пациентов показало, что, в отличие от неомицина и других антибиотиков, фузидовая кислота практически не вызывает аллергий и может применяться при бактериальных осложнениях контактных и аллегических дерматитов, атопическом дерматите (Stuttgen G., Bauer E., Cassels-Brown G.).
Исследование, проведенное бельгийскими учеными, показало, что тип резистентности бактерий к фузидовой кислоте резко отличается от устойчивости к другим антибактериальным препаратам (Cassels-Brown G.). Фузидовая кислота снижает резистентность микроорганизмов к антибиотикам и при сочетанном назначении антибиотика (в частности, неомицина) и фузидовой кислоты повышается чувствительность микрофлоры к неомицину, что значительно увеличивает эффективность терапии.
Препарат наносится на пораженные участки кожи 2–3 раза в сутки в течение 7 суток, при хроническом процессе или рецидивирующем течении пиодермий необходимо удлинять курс терапии.
Крем и мазь Фуцидин не имеют возрастных противопоказаний, что актуально для детской практики.
Авторы этой статьи применяли крем Фуцидин у 86 пациентов в возрасте от 1 года до 18 лет с диагнозами «импетиго», «фолликулит» и «вульгарные акне».
Курс местной терапии проводился в течение 7–10 суток, препарат наносился на пораженные участки дважды в день. На 3–4-е сутки от начала терапии у 80% пациентов не было отмечено новых высыпаний.
У всех пациентов переносимость была хорошей, полностью патологический процесс разрешался к 7–14-м суткам.
Эффективность терапии 2%-ным кремом Фуцидин гнойничковых процессов на коже была оценена как высокая. Можно с уверенностью рекомендовать данный препарат для практической дерматологии, в том числе в педиатрии.
Список литературы находится в редакции.
Сведения об авторах:
Ирина Марковна Корсунская – профессор, заведующая лабораторией физико-химических и генетических основ дерматологии ЦТП ФХФ РАН, д-р мед. наук
Ольга Борисовна Тамразова – врач-дерматолог, Тушинская ДГБ №7, канд. мед. наук
Ирина Леонидовна Соркина – врач-дерматолог, ГКБ №14 им. В.Г. Короленко
Зульфия Анатольевна Невозинская – врач-дерматолог, КВД № 16, канд. мед. наук
Наружная терапия пиодермии у детей
Показаны клиническая эффективность и безопасность препаратов, содержащих фузидиевую кислоту, в педиатрической практике при лечении пациентов с диффузной стрептодермией, вульгарным импетиго, атопическим дерматитом, осложненном стрептостафилодермией.
Clinical efficiency and safety of the medications containing Fuzidy acid, in pediatric practice in treatment of patients with diffusive streptococcal impetigo, impetigo vulgaris, atopic dermatitis, complicated by streptostaphyloderma.
Пиодермии являются наиболее распространенными кожными заболеваниями во всех возрастных группах. Бактериальные инфекции кожи являются междисциплинарной проблемой, они встречаются в практике хирургов, терапевтов, педиатров, гинекологов. Несмотря на очевидные успехи в разработке методов терапии пиодермий, в педиатрической практике могут возникать определенные трудности при разработке алгоритма лечения, обусловленные особенностями строения детской кожи, распространением сенсибилизации ко многим лекарственным средствам. Кроме того, широкое применение антибиотикотерапии привело к распространению резистентности ко многим препаратам.
В связи с этим особое внимание привлекают лекарственные средства для наружного применения, обладающие достаточной эффективностью и переносимостью. К ним относится фузидиевая кислота [1].
Препарат относится к лекарственным средствам с бактериостатическим типом действия, в высоких дозах в отношении наиболее чувствительных микроорганизмов проявляет бактерицидный эффект. Фузидиевая кислота ингибирует в микробной клетке синтез белка на уровне рибосом, она взаимодействует с так называемым фактором элонгации микробной клетки (фактор элонгации G, у прокариот — белок тип 2), который необходим для процесса транслокации на рибосоме при образовании пептидных связей. Под действием фузидиевой кислоты образуется комплекс фактора элонгации с органическими фосфатами клетки, нарушается функция фактора элонгации, гидролиз гуанозинфосфатов и прекращается процесс удлинения пептидной связи и синтез белка. Фузидиевая кислота не нарушает синтез белка в клетках эукариотов. Резистентность бактерий к фузидиевой кислоте развивается достаточно редко и медленно и, несмотря на длительное использование лекарственных средств, не имеет клинического значения. Среди чувствительных и устойчивых к метициллину стафилококков штаммы, резистентные к фузидиевой кислоте, регистрируются в различных странах в пределах 1–6%. В России, как правило, выделяются чувствительные штаммы. За последние годы препарат приобретает основное значение в терапии инфекций стафилококковой и стрептококковой этиологии, так как эффективен в отношении большинства полирезистентных штаммов.
В ранее представленных наблюдениях показана эффективность фузидиевой кислоты при пиодермиях [1], а в комбинации с топическими глюкокортикоидами — при аллергических дерматозах, сопровождающихся значительным распространением патогенной микрофлоры [2–5]. Представлены доказательства безопасности применения лекарственных средств, содержащих фузидиевую кислоту [4, 5].
В клинической практике используются препараты, содержащие фузидиевую кислоту: мазь и крем Фуцидин, а также комбинированные с топическими стероидами: мазь и крем Фуцикорт (с добавлением бетаметазона валерата), крем Фуцидин Г (с добавлением гидрокортизона).
Целью настоящего исследования было изучение клинической эффективности и безопасности препаратов, содержащих фузидиевую кислоту, в педиатрической практике.
Материалы и методы
Под нашим наблюдением находилось 56 детей в возрасте от 4 до 14 лет, в том числе 32 девочки, 24 мальчика. Диффузная стрептодермия была диагностирована у 12 пациентов, вульгарное импетиго — у 11 (у 6 детей — развившееся на фоне аллергического дерматита, у 5 — на фоне токсидермии), атопический дерматит, осложненный стрептостафилодермией, — у 33 пациентов.
Двум детям, страдавшим диффузной стрептодермией, ранее назначали синтомициновую эмульсию, при этом какого-либо терапевтического эффекта не отмечалось. Пациенты, страдавшие вульгарным импетиго, ранее получали антигистаминные и десенсибилизирующие средства внутрь, наружно — топические глюкокортикоидные средства, без выраженного эффекта. Все пациенты, страдавшие атопическим дерматитом, ранее получали повторные курсы антигистаминных, десенсибилизирующих средств внутрь и парентерально, наружно — топические глюкокортикоидные средства, анилиновые красители — с кратковременным терапевтическим эффектом. Десять пациентов ранее какой-либо терапии не получали.
Во всех случаях имелись характерные внешние клинические признаки перечисленных заболеваний. Пациенты с вульгарным импетиго и атопическим дерматитом предъявляли жалобы на зуд в очагах поражения.
Пациентам, страдавшим диффузной стрептодермией, назначали на очаги поражения на лице — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцидин.
Пациенты, страдавшие вульгарным импетиго, атопическим дерматитом, получали антигистаминные препараты, десенсибилизирующие средства. На очаги поражения на лице наружно назначали — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцикорт.
При проведении терапии оценивалась переносимость и эффективность лечения, а также показатели периферической крови, мочи.
Результаты
Непосредственное нанесение наружных средств, содержащих фузидиевую кислоту, не сопровождалось отрицательными эмоциями, беспокойством детей на протяжении всего курса терапии.
К концу 3-го дня от начала терапии у всех пациентов был отмечен регресс пиококковых высыпаний, уменьшение субъективных ощущений. На 10-й день терапии у всех пациентов, страдавших диффузной стрептодермией и вульгарным импетиго, отмечено выздоровление. У 16 пациентов, страдавших атопическим дерматитом, отмечено значительное улучшение, у 17 — улучшение.
Все наблюдавшиеся нами дети лечение переносили хорошо, побочных реакций и нежелательных явлений отмечено не было. Какого-либо негативного влияния терапии на показатели периферической крови и мочи отмечено не было.
Обсуждение
Представленные результаты подтверждают высокую эффективность и безопасность фузидиевой кислоты при гнойничковых поражениях кожи. Использование различных лекарственных форм, содержащих фузидиевую кислоту, отличалось высокой комплаентностью.
Во всех случаях диффузной стрептодермии в результате монотерапии достигнуто выздоровление.
Использование комбинированных препаратов в комплексной терапии позволило достичь выздоровления при вульгарном импетиго и выраженных положительных результатов при столь тяжелом хроническом дерматозе, как атопический дерматит.
Для педиатрической практики особенно важна возможность выбора различных лекарственных форм препарата. Так, мазь Фуцидин была эффективна при назначении на очаги поражения диффузной стрептодермии на туловище, руках, ногах. Применение негалогенизированного топического стероидного средства с высоким уровнем безопасности — гидрокортизона в сочетании с фузидиевой кислотой (крем Фуцидин Г) позволило достичь положительных результатов при назначении его на очаги поражения на лице у детей при диффузной стрептодермии, вульгарном импетиго, атопическом дерматите. При выраженном зуде, сопровождавшем атопический дерматит, на очаги на туловище, руках, ногах оказалось эффективным использование мази Фуцикорт.
Курс лечения составил 10 дней, для достижения терапевтических результатов не потребовалось дополнительного назначения антибактериальных препаратов внутрь либо парентерально.
С другой стороны, достигнутый терапевтический эффект косвенно доказывает отсутствие резистентности стафилококковой и стрептококковой микрофлоры кожи к фузидиевой кислоте.
Отмечена хорошая переносимость как монотерапии, так и комплексного лечения с использованием фузидиевой кислоты.
Заключение
Анализ данных литературы и собственные наблюдения свидетельствуют о высокой безопасности и эффективности наружных средств, содержащих фузидиевую кислоту. В педиатрической практике целесообразно использовать различные лекарственные формы с учетом клинической картины и локализации процесса.
Выводы
Литература
И. В. Хамаганова, доктор медицинских наук, профессор
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития России, Москва
Причины и симптомы стрептодермии. Лечение стрептодермии у детей
Стрептодермия у детей: как начинается, основные признаки и лечение
Любая форма кожного заболевания, вызванного стрептококками, в медицине классифицируется как стрептодермия. Чаще всего этому заболеванию подвержены дети. По этой причине дерматологи проводят огромную профилактическую работу и разъясняют родителям, как лечить стрептодермию у детей правильно, чтобы избежать неприятных последствий.
Провоцирующие факторы
Провоцирующие факторы – стрептококк и повреждение кожи (достаточно и минимального). Сам по себе болезнетворный микроорганизм находится «в соседстве» с человеком постоянно, но пока кожные покровы целые, то и стрептококк никак себя не проявляет. Достаточно небольшого пореза, ранки, ожога со вскрытым пузырем, чтобы патогенный микроорганизм попал в ткани – так происходит инфицирование. Причины стрептодермии на руках и ногах – частые повреждения кожного покрова этих частей тела.
Но инфицирование не всегда имеет место быть даже при совокупности провоцирующих факторов! Нередко у ребенка настолько крепкий иммунитет, а общая гигиена проводится настолько тщательно, что у стрептококков просто нет шансов на внедрение. Знать о том, заразна ли стрептодермия и как она передается, должны все родители. Это поможет провести своевременную профилактику и избежать проблем.
Заразиться ребенок может и в детском саду, и при общении с любым человеком. Чаще всего отмечается контактный путь инфицирования, когда кожа непосредственно соприкасается с кожей больного человека (например, при объятиях или поцелуях). Немного реже стрептодермия передается бытовым путем через полотенца, игрушки, общие предметы пользования. Воздушно-капельный путь заражения также может быть, но он встречается крайне редко и считается исключением.
Симптомы стрептодермии на разных стадиях
Врачи-дерматологи выделяют несколько общих симптомов рассматриваемого заболевания, которые будут присутствовать в любой стадии развития патологии и при любой ее форме:
Если же рассматривать симптомы стрептодермии на разных стадиях, то они будут следующими:
Стрептококковая инфекция: диагностика и лечение
У каждого инфекционного заболевания есть возбудители — патогенные или условно-патогенные микроорганизмы. Первые вторгаются в организм извне, вторые принадлежат к малочисленной части естественной микрофлоры и активизируются только при благоприятных для размножения условиях.
Этиологию инфекции определяют по ее принадлежности к группе — вирусам, бактериям, протозойным микроорганизмам, грибкам, глистам или простейшим паразитам. Среди большого количества бактерий к категории особо опасных относятся стрептококки. Они провоцируют тяжелые патологии — вплоть до токсического шока с высокой вероятностью летального исхода. Об особенностях стрептококковой инфекции, методах лечения и профилактики расскажем в статье.
Стрептококковые инфекции
Источник инфекции — зараженный ребенок или взрослый. Пути передачи стрептококка:
Из-за высокой контагиозности возбудителей существует риск эпидемии среди социально-организованных детей.
Классификация стрептококков
Streptococcus — грамположительные бактерии факультативно-аэробного вида. В мизерном количестве они обитают на коже, в ЖКТ, на слизистых рта и органов мочеполовой системы. Бактериальное семейство насчитывает 83 представителя. Причинно-значимыми являются:
Бактерии достаточно устойчивы к факторам окружающей среды. Они выдерживают температуру до 60℃, в течение четверти часа способны противостоять антисептикам, санитайзерам. В засохшей мокроте, гное сохраняют жизнеспособность в течение нескольких месяцев.
Факторы вирулентности
Стрептококкам свойственна высокая вирулентность — способность быстро захватить и погубить атакованный организм. Основными факторами служат умения микроорганизмов:
Патогены вырабатывают вещества, разрушающие ткани, а также экзотоксины, которые провоцируют развитие цитокинового шторма. Это главная причина токсического шока и летального исхода. Проникая через слизистые ротоглотки или повреждения на коже, возбудитель образует бактериально-активный очаг, в который включается и условно-патогенная микрофлора. Стрептококки выделяют в кровь ядовитые вещества, вызывающие системный иммунный ответ — выброс цитокинов, гистамина, синтез иммуноглобулинов. При значительной бактериальной нагрузке, ослабленном иммунитете организм не может дать возбудителю достойный отпор. Течение болезни может быть крайне тяжелым, лечение — длительным, а риск постинфекционных осложнений — высоким.
Болезни, вызываемые стрептококками
Активный β-гемолитический Streptococcus группы А вызывает болезни с разной симптоматикой и течением. Клиническая картина стрептококковой инфекции зависит от локализации воспалительного очага, бактериальной нагрузки, преморбидного фона пациента. Из-за «живучести» достаточно сложно подобрать эффективное лекарство от инфекционного заболевания.
Стрептококковый фарингит
Воспаление локализуется на задней стенке глотки — в слизистой оболочке. Инкубационный период длится 2-3 дня, затем появляются острые симптомы — боль при проглатывании слюны, увеличение и болезненность шейных лимфоузлов, гипертермия. Примерно у 20% пациентов в инфекционный процесс вовлекается лимфаденоидная ткань миндалин, развивается фаринготонзиллит. Болезнь характеризуется высокой температурой, образованием серозно-гнойных пробок на слизистой миндалин, нестерпимой болью в горле. Осложнением может стать паратонзиллярный абсцесс.
Скарлатина
Острое воспаление ротоглотки часто диагностируется у детей дошкольного возраста. Скарлатина дебютирует высокой температурой, признаками интоксикации организма. Характерные симптомы — отекший ярко-малиновый язык, мелкоточечные папулезные высыпания, локализующиеся преимущественно на лице и верхней части тела. При легких формах болезни разрешено амбулаторное лечение. Маленьких детей госпитализируют из-за риска гнойно-воспалительных осложнений.
Инфекции кожи
У детей часто встречается стрептодермия, у взрослых — рожистое воспаление или стрептококковая флегмона. Первые признаки стрептодермии — кожные фликтены, наполненные серозной жидкостью. Они трансформируются в гнойные пузырьки, после которых на коже образуются плотные корочки. Дети часто расчесывают зудящие высыпания, перенося стрептококк на здоровые участки кожного покрова, из-за чего лечение усложняется. Ускорить выздоровление помогает принудительное вскрытие фликтен с последующей обработкой кожи Фукорцином, антибактериальными мазями.
Рожистое воспаление — поверхностное воспаление кожи, флегмона — глубокое воспалительное поражение, распространяющееся на подкожно-жировую клетчатку. Заболевания сопряжены с головной болью, лихорадкой, бессонницей, регионарным лимфаденитом.
Некротизирующий фасциит
Гнойное воспаление соединительной ткани, сопряженное с отмиранием клеток кожи и подкожно-жирового слоя на пораженном участке. Характеризуется высокой скоростью развития, тяжестью течения, частыми осложнениями, рисками летальности. Патогенез тесно связан с тромбозом сосудов, из-за которого возникает дефицит кислорода, поступающего к мягким тканям.
Синдром токсического шока (СТШ)
Большая часть случаев СТШ связна с применением суперабсорбирующих гигиенических тампонов во время месячных. Крайне тяжелое соматическое состояние вызывается гиперцитокинемией — перепроизводством цитокинов в ответ на поражение организма токсинами стрептококков. Это приводит к разрыву информационных связей между Т-лимфоцитами, в результате чего они атакуют клетки собственного организма. Резко увеличивается проницаемость сосудов, падает давление, межклеточное пространство заполняется плазмой, развивается полиорганная недостаточность. Страдают легкие, сердце, затем отказывают почки, печень.
Поздние осложнения
Механизм развития поздних осложнений не изучен. К основным патологиям относятся гломерулонефрит, сепсис, некротический миозит, ревматическая лихорадка.
Диагностика
Идентифицировать возбудителя активной формы болезни или выявить носительство инфекции можно с помощью лабораторных исследований биоматериала (соскоба с кожи, мазка из горла). Для диагностики применяют бактериологический посев. При обнаружении колоний стрептококка дополнительно выполняют антибиотикограмму — определение резистентности к разным видам антибиотиков.
Лечение
Препараты для этиотропной терапии детям и взрослым подбирают по результатам лабораторной диагностики. Многие бактерии гемолитического стрептококка проявляют чувствительность к антибиотикам пенициллиновой группы. При неэффективности лечения пенициллины заменяют макролидами — Сумамедом, Азитромицином, Кларитромицином. Для предотвращения дисбаланса микрофлоры параллельно назначают пробиотики и пребиотики. Дополнительно проводят лечение симптомов исходя из клинической картины заболевания. Из современных препаратов рекомендуется использовать Бактериофаг стрептококковый — раствор для орошений слизистых, аппликаций, клизм, спринцевания.
Стрептодермия у детей
Прием дерматолога в клинике и вызов дерматолога на дом
ООО «Доктор Плюс» Лицензия № ЛО-77-01-004801
Услуги дерматолога в клинике +7 (495) 125-49-50

Взрослые также болеют этим заболеванием, однако оно может появиться у закрытой группы общения, например, в воинской части, тюрьме и т.п. Нередко взрослые могут заразиться этой болезнью от инфицированного ребенка.
Что такое стрептодермия
По большому счету, стрептодермия является целой группой заболеваний кожи, вызываемых стрептококком. К стрептодермии относятся:
В зависимости от течения болезни различают хроническую и острую стадию; в зависимости от глубины поражения бывает глубокая, язвенная, а также сухая стадия.
Стрептодермия у детей имеет тяжелую стадию проявления и протекает на много сложнее, чем у взрослых. Отметим, что инфекционный период заболевания составляет от 7 до 10 дней.
Причины появления стрептодермии у детей
Стрептококки — это бактерии, которые находятся везде: в почве, в пыли, на предметах обихода и домашних вещах, а также на слизистых оболочках носовой полости и глотки.
Дети заражаются в основном контактно-бытовым путем, когда пытаются брать в рот грязные предметы или пальцы. Иногда заражение стрептококками происходит при пользовании с ребенком общей посуды: например, если малыш воспользовался чашкой или ложной после носителя данной инфекции.
Стрептодермия у детей развивается тогда, когда имеются следующие благоприятные факторы:
Симптомы и лечение
Лечение этого заболевания назначается в зависимости от уровня поражения кожного покрова, а также от возраста инфицированного. Наиболее часто стрептодермия у детей проявляется следующим образом:
Лечение состоит в назначение специальных антибактериальных, противоаллергических мазей, приему антибиотиков и антигистаминных средств, общеукрепляющее лечение. Из антибиотиков чаще всего назначают препараты группы полусинтетических пенициллинов или цефалоспоринов. Параллельно назначаются средства для профилактики дисбиоза кишечника.

Во время заболевания нужно как можно чаще менять постель и нательное белье, а купание заменить простыми обтираниями отваром ромашки или коры дуба.
Из диеты исключаются острые, жирные продукты и сладости. Если ребенок страдает аллергией к определенным продуктам, то их тоже необходимо убрать из рациона.
| Цены на прием в Москве | |
| Первичный прием | 900 pублей |
| Повторный прием | 700 pублей |
| Анализы крови на RW | 600 pублей |
| Вызов дерматолога на дом | 2800 pублей |
| Назначение схемы лечения | 600 pублей |
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Пиодермии
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
ММА имени И.М. Сеченова
П иодермии (piodermia; синонимы: гнойничковые болезни кожи, пиодермит, пиодерматоз, пиоз) – группа заболеваний кожи, вызываемых гноеродными микроорганизмами, главным образом стафилококками, стрептококками, реже – иными (псевдомонозная инфекция и др.).
Дебют заболевания обычно носит острый характер, иногда впоследствии принимая хроническое рецидивирующее течение. В экономически развитых странах больные пиодермией составляют 1/3 среди пациентов, страдающих инфекционными заболеваниями. В детском возрасте заболеваемость выше, чем у взрослых, и составляет 25–60% от общего числа заболеваний дерматозами в этом возрасте.
Пиодермии наиболее часто встречаются у работников таких отраслей промышленности, как металлообрабатывающая, горнорудная, шахтная, деревообрабатывающая, на транспорте, а также в механизированных отраслях сельского хозяйства.
Заболевание чаще наблюдается в осенне–зимние месяцы в северных широтах, в сухое летнее время года всегда отмечается снижение случаев пиодермии. В жарких странах с влажным климатом гнойничковые заболевания кожи по частоте заболеваемости уступают только микозам.
Основными возбудителями пиодермии являются: стафилококки, стрептококки, вульгарный протей, синегнойная и кишечная палочки. Стафилококки и стрептококки самостоятельно вызывают поражение кожи. При стафилококковой инфекции наблюдается гнойное воспаление, при стрептококковой – серозное. Другие бактерии чаще приводят к поражению кожи в ассоциации друг с другом, а также с иными, анаэробными микроорганизмами, грибами.
Staphylococcus aureus – грамположительный факультативный анаэробный кокк. Он производит два фермента – каталазу и коагулазу, анализ которых используется для идентификации патогенных свойств возбудителя. Стафилококк – комменсал и обычно существует на кожном покрове, особенно в области крупных складок и на слизистой оболочке носа, не вызывая заболевания. Стафилококк обладает многими патогенными факторами: мукопептидами; коагулазой; полисахаридами капсулы; белком А; фибронектином; коллагеназой; энтеротоксинами; эпидермолитическим токсином; токсином, вызывающим шок; гемолизином и лейкоцидином. Источником инфекции являются больные с хронической гнойной инфекцией ЛОР–органов, желудочно–кишечного тракта, женской половой сферы, с хирургической инфекцией, а также больные с пиодермией. Часто встречаются рецидивирующие формы, возникающие в результате аутоинокуляции возбудителя из очагов хронической гнойной инфекции. Путь заражения обычно контактный – через руки, одежду и загрязненные предметы.
Staphylococcus aureus сохраняется после сушки, а также при воздействии солями и нитратами. Он утрачивает свою жизнеспособность под действием препаратов хлора, хлоргексидина, мирамистина и фенола.
Streptococcus pyogenes – грамположительный, факультативный анаэробный кокк. Имеет форму гроздеобразных цепей. Обладает гемолитическими свойствами. Каталазо–отрицательный. Постоянно обнаруживается на слизистой оболочке верхних дыхательных путей и коже. Стрептококк распространяется путем прямого контакта и воздушно–капельно. Может выживать в пыли. Патогенность стрептококка определяется свойствами его ферментов и образующимися токсинами, в результате действия которых развиваются поражения кожи. Ферменты вызывают некроз ткани, оказывают с помощью стрептокиназы противосвертывающее действие на кровь, повреждают ДНК клеток и способствуют распространению инфекции.
У здоровых людей даже при наличии массивной и вирулентной инфекции заболевание не возникает. Решающую роль в развитии гнойничковых болезней кожи играет местная и общая антибактериальная резистентность макроорганизма. От проникновения микробов через кожу организм предохраняют защитные факторы. Так, роговой слой кожи обладает большой плотностью и прочностью. Кератин этого слоя является химически неактивным веществом, а ороговевшие клетки могут быть расплавлены только в очень концентрированных кислотах и основаниях. Постоянно происходит слущивание верхних слоев эпидермиса и механическое удаление микроорганизмов. Кожа и бактериальная клетка имеют положительный электрический заряд, что также способствует удалению микроорганизмов с поверхности эпидермиса.
На рост и размножение пиококков неблагоприятное действие оказывают высокая концентрация водородных ионов (рН 3,5–6,7), бактерицидные, бактериостатические свойства тканевой жидкости и свежевыделенного секрета потовых, сальных желез. Необходимый биохимический состав и количество секрета регулируются центральной и вегетативной нервной системой, эндокринными железами, печенью, кишечником и другими органами.
Бактерицидная функция кожи снижается в результате широкого, подчас нерационального применения антибиотиков, которые способствуют вытеснению нормальной микрофлоры из организма и сводят на нет ее антагонистическое действие на патогенные микроорганизмы, что благоприятствует усиленному размножению последних на коже и слизистых оболочках.
В результате нарушения целостности и функции эпидермиса создаются условия проникновения микроорганизмов в глублежащие ткани. «Входными воротами» для инфекции являются микротравмы кожи. Возникновению их способствуют мацерация и резкое истончение рогового слоя. Неблагоприятными факторами являются переохлаждение и перегревание организма, отрицательно влияющие на обменные процессы в коже. При этом нарушается приток тканевой жидкости к коже, изменяются состав и количество тканевой жидкости, пота и кожного сала, снижаются их антибактериальные свойства.
Возникновению пиодермии способствуют: заболевания центральной и вегетативной нервных систем, перенапряжение, голодание, неполноценное питание (недостаток белков, витаминов, солей), истощающие организм заболевания, облучение рентгеновскими лучами, лечение кортикостероидными и иммунодепрессивными препаратами.
Некоторые больные указывают как на непосредственную причину заболевания наличие у близких родственников в течение длительного времени различных гнойных заболеваний кожи.
При тщательном обследовании больных гнойничковыми заболеваниями кожи выявляются сопутствующие пиодермии поражения многих органов и систем (пародонтоз, гингивит, кариес, хронический тонзиллит и фарингит, сахарный диабет и ожирение и т.д.). Наличие хронической фокальной инфекции в организме способствует развитию у больных последующей специфической сенсибилизации, которая наряду с аутоиммунным компонентом отягощает течение инфекционного процесса.
Более половины больных (52%) хронической пиодермией не соблюдают рациональный пищевой режим. Такие пациенты злоупотребляют углеводами (как правило, легкоусвояемыми), что создает постоянную перегрузку инсулярного аппарата поджелудочной железы и может способствовать расстройствам углеводного обмена той или иной степени, накоплению в тканях углеводов, являющихся благоприятной питательной средой для пиококков.
В возникновении и развитии гнойничковых заболеваний кожи большое значение имеет реактивность организма, его механизмы сопротивления микробной агрессии. Недостаточность иммунокомпетентной системы при этом носит, как правило, вторичный (приобретенный) характер. Она может формироваться в преморбидный период вследствие массивного бактерионосительства (чаще стафилококконосительства), перенесенных или сопутствующих тяжелых заболеваний. Ведущая роль в патогенезе пиодермии принадлежит клеточным иммунологическим реакциям, а именно: быстроте развития и выраженности лейкоцитоза, фагоцитарной активности лейкоцитов и особенно фазе незавершенного фагоцитоза. При хроническом течении заболевания фагоцитоз в очаге поражения имеет незавершенный или замедленный характер, сопровождается внутриклеточной изоляцией микроорганизма. Понижается активность неспецифических защитных сил организма. Степень нарушения систем антиинфекционной защиты организма находится в прямой зависимости от массивности очага поражения, тяжести интоксикации и длительности течения гнойного процесса на коже.
Выраженный угнетающий эффект на механизмы антиинфекционной защиты оказывает однообразный углеводный режим. У больных хронической пиодермией наблюдается также сниженная функциональная активность щитовидной железы, что может влиять на активность регенерационных процессов и способствовать длительному течению обострений хронических гнойничковых заболеваний кожи.
Угнетение фагоцитарной активности лейкоцитов, наблюдаемое у больных пиодермией, может иметь различное происхождение. Функциональные нарушения нейтрофильных гранулоцитов связаны с повреждающим воздействием инфекции и продуктов аутолиза, интоксикацией, наличием сопутствующих заболеваний и др.
В основе расстройств специфических механизмов иммунологической реактивности лежат нарушения Т–системы иммунитета. Уменьшение числа Т–лимфоцитов в периферической крови обусловлено влиянием бактериальной интоксикации на лимфопоэз, что приводит к ослаблению Т–клеточной дифференцировки, а отсюда – и иммунного ответа.
Возникновению и упорному течению пиодермии часто способствует повышенное содержание сахара в крови и коже. Хроническое течение гнойной инфекции кожи должно наводить на мысль о возможности наличия у больного сахарного диабета, и каждый такой пациент должен быть обследован в отношении этого заболевания. Наличие патологии углеводного обмена способствует укорочению периода ремиссии, большей длительности рецидива, устойчивости к лечению, более продолжительной потере трудоспособности. Нормализация углеводного обмена является одним из важнейших звеньев в системе профилактики рецидивов болезни.
1. Остиофолликулит 1. Глубокий фолликулит
1. Остиофолликулит 1. Глубокий фолликулит
2. Фолликулит 2. Фурункул, фурункулез поверхностный 3. Карбункул
3. Сикоз вульгарный 4. Гидраденит
4. Угри обыкновенные
5. Эпидемическая пузырчатка новорожденных
1. Импетиго стрептококковое: 1. Целлюлит:
а) заеда стрептококковая; а) острый
б) интертригинозное; стрептококковый – рожа
в) буллезное; 2. Эктима обыкновенная
г) поверхностный панариций.
2. Сухая стрептодермия
1. Импетиго вульгарное 1. Хроническая язвенная (смешанное) пиодермия
Фолликулит – гнойное воспаление волосяного фолликула. Различают остиофолликулит, фолликулит поверхностный и глубокий.
Остиофолликулит (син. импетиго стафилококковое Бокхарта) характеризуется мелкими (милиарными) фолликулярными поверхностно расположенными конусовидными пустулами с гнойными головками. Локализуются гнойнички в области сально–волосяных фолликулов, пронизаны волоском (который не всегда различим). По периферии пустулы виден розовый ободок шириной 1 мм. Локализуются высыпания на лице, туловище, конечностях. Через 3–5 дней содержимое пустул ссыхается в корочки, которые отпадают, не оставляя следа.
Фолликулит поверхностный отличается лишь несколько большими размерами (0,5–0,7 см в диаметре) и глубиной поражения (захватывает до 2/3 волосяного фолликула). Эритематозная зона вокруг гнойничка составляет 2–З мм. Пустула напряженная, ее покрышка плотная, гной густой, сливкообразный, желтовато–зеленого цвета. В местах высыпаний больными отмечается нерезкая болезненность, которая исчезает после вскрытия пустул и отделения гноя. Общее состояние пациента не страдает.
Фолликулит глубокий храктеризуется гнойничками больших размеров (1–1,5 см в диаметре), захватывающими полностью волосяной фолликул. Высыпания резко болезненные, однако от фурункула их отличает отсутствие некротического стержня. При распространенном процессе ухудшается общее состояние больного: возникают субфебрильная и фебрильная лихорадка, головные боли, в крови отмечаются лейкоцитоз и ускоренная СОЭ.
Сикоз вульгарный – хронический гнойничковый процесс, характеризующийся воспалением волосяных фолликулов области бороды и усов, реже других зон (область лобка и др.). Наблюдается почти исключительно у мужчин.
К развитию сикоза предрасполагают травматизация кожи (наиболее часто – бритье), хронический ринит, различные нарушения со стороны нервной системы, внутренних органов и эндокринных желез (в частности, гипофункция половых желез), повышенная сенсибилизация кожи к стафилококкам и продуктам их жизнедеятельности, наличие фокальной инфекции (кариозные зубы, хронический тонзиллит).
Заболевание характеризуется беспрерывно рецидивирующим высыпанием остиофолликулитов и фолликулитов, содержащих гной, несколько болезненных, иногда сопровождающихся зудом, с небольшой гиперемией по периферии. Очаги сливаются, образуя обширные участки поражения. Процесс принимает хроническое вялое течение. Общее состояние больного не страдает, но пораженная кожа придает ему неопрятный, неухоженный вид. Рубцовых изменений не наблюдается, так как процесс захватывает лишь верхнюю треть волосяного фолликула.
Вульгарные угри представляют собой хронически протекающее заболевание с поражением сальных желез. Возникают обычно в возрасте 14–16 лет при наследственной предрасположенности, снижении иммунологической реактивности организма, нарушении функции гормональной системы с преобладанием андрогенных и недостатком эстрогенных гормонов, фокальной инфекции, заболеваниях желудочно–кишечного тракта, себорее. Немаловажное значение имеют расстройства углеводного обмена, избыточное употребление углеводов, несостоятельность терморегуляционных систем организма.
Клинически вульгарные угри отличаются разнообразием. Излюбленная локализация высыпаний – кожа лица, груди и спины, при тяжелом, распространенном заболевании в процесс вовлекается кожа плечей и верхней трети предплечий. В дебюте болезни в результате закупорки устьев волосяных фолликулов роговыми массами и кожным салом образуются комедоны в виде черных точек, затем развивается болезненный инфильтрат – папулезная форма, проявляющаяся розово–красными, фолликулярно–расположенными милиарно–лентикулярными папулами полушаровидной или конической формы. В дальнейшем (в результате присоединения стафилококковой инфекции) в центре узелков образуется небольшая пустула, подсыхающая с образованием корочки или вскрывающаяся (пустулезная форма). Воспаление может локализоваться на различной глубине, и соответственно его расположению выделяют угри индуративные (обширные инфильтраты с бугристой поверхностью) и угри флегмонозные (глубокие, медленно развивающиеся фолликулярные или перифолликулярные холодные дермо–гиподермальные абсцессы). В тяжелых случаях угри могут сливаться (угри «сливные»). Тяжелую форму болезни представляют некротическое акне, при котором в глубине фолликула возникает некроз и содержимое гнойничков приобретает геморрагический характер. В дальнейшем происходит образование струпа и осповидного рубца. Такие высыпания чаще располагаются на коже лба и висков. Болеют чаще мужчины в возрасте 30–50 лет, особую форму угрей представляет акне–келлоид (сосочковый дерматит головы, склерозирующий фолликулит затылка), который встречается у мужчин в возрасте 20–40 лет в области затылка и на задней поверхности шеи. При этом группы мелких фолликулярных папул располагаются в виде тяжа, кожа вокруг них резко уплотнена. Создается видимость наличия сосочковых опухолей (за счет значительного усиления кожных борозд). Волосы на таких участках растут пучками. Эти элементы не изъязвляются, а при их разрешении остаются келлоидные рубцы.
Своеобразная форма заболевания – угри конглобатные (шаровидные). Болеют преимущественно мужчины молодого возраста, процесс локализуется почти исключительно на спине, реже – на груди и лице. Заболевание начинается с образования крупных, часто множественных комедонов, вокруг которых развивается воспалительный инфильтрат и формируется вялый абсцесс, после вскрытия которого выделяется серозно–гнойно–геморрагический экссудат. Полость абсцесса выполнена вялыми грануляциями, образуются фистулы, длительно незаживающие язвенные поверхности. Рубцевание приводит к образованию характерных мостикообразных рубцов.
Фурункул, фурункулёз – глубокая стафилодермия, характеризующаяся гнойно–некротическим воспалением волосяного фолликула и окружающей ткани с самоограничивающим характером процесса за счет грануляционной ткани.
Фурункулы чаще локализуются на лице (носощечная зона), шее, плечах, бедрах или ягодицах. В начале в области волосяного мешочка возникает нерезко ограниченная краснота и припухлость при пальпации. Постепенно очаг превращается в узел конусовидной формы диаметром 3–5 см, в центральной части которого через 3–4 дня образуется «некротический стержень» с расплавлением ткани на верхушке. После вскрытия фурункула в течение 3–4 дней происходит выделение гноя, отторжение некротического стержня и гнойно–кровянистого отделяемого. Образовавшаяся язвочка постепенно (в течение 4–5 дней) выполняется грануляциями и заживает с образованием рубца. Эволюция фурункула в среднем занимает 2 недели.
Возможно хроническое рецидивирующее течение процесса на протяжении нескольких месяцев или лет, когда различные фурункулы находятся в разных стадиях развития и периодически появляются все новые элементы (фурункулез), что во многом определяется ослаблением иммунного статуса.
Общее состояние больного с одиночными фурункулами обычно не страдает; при множественных фурункулах и фурункулезе могут быть лихорадка, недомогание, головные боли, в крови – лейкоцитоз, повышение СОЭ. Особого внимания и срочного лечения требуют к себе пациенты с локализацией фурункулов на коже лица, на губах и на носу в связи с возможностью развития гнойного тромбофлебита лицевых вен, менингита, сепсиса или септикопиемии с образованием множественных абсцессов в различных органах и тканях, что может привести к смерти больного.
Карбункул – гнойно–некротическое воспаление нескольких волосяных фолликулов с образованием сливного воспалительного инфильтрата, локализованного в дерме и подкожной клетчатке и нескольких гнойно–некротических стержней.
Размеры карбункула значительно больше, чем фурункула, он может достигать 5–10 см в диаметре. Багрово–синего, почти черного цвета, плотный на ощупь, резко болезненный инфильтрат медленно (в течение 10–14 дней) размягчается, образуя несколько свищевых отверстий, через которые выделяется жидкий кровянистый гной. На дне обширной язвы видны множественные некротические стержни, после отторжения которых возникает широкий и глубокий дефект. Язва постепенно выполняется грануляциями и заживает обширным втянутым рубцом. Карбункулы протекают тяжелее, чем фурункулы – чаще и выше (до 40–41°С) повышается температура, болевые ощущения в очаге более выражены, сильнее проявления интоксикации, септические осложнения.
Гидраденит – гнойное воспаление апокриновых потовых желез, вызываемое стафилококками, проникающими в железы через их проток, небольшие травмы кожи, возникающие нередко при бритье подмышечных впадин. Заболевание развивается медленно, возникает после периода полового созревания, одинаково часто у мужчин и у женщин. Процесс локализуется чаще в подмышечных впадинах, несколько реже – около сосков молочных желез, вокруг заднего прохода, т.е. в тех местах, где у половозрелого человека расположены функционирующие апокриновые потовые железы.
Формирование гидраденита начинается с болезненного узла в толще кожи величиной с горошину. Спустя 2–3 дня уплотнение увеличивается до 1–2 см в диаметре, приобретает багрово–красный цвет. Одновременно около основного инфильтрата возникает несколько холмообразных узлов, которые быстро спаиваются в плотный болезненный конгломерат, выбухая полушаровидной поверхностью в виде сосков. В этих случаях отечность и инфильтрация значительно увеличиваются, узлы нагнаиваются и вскрываются перфорационным отверстием, из которого выделяется значительное количество гнойного сметанообразного отделяемого. Созревание гидраденита сопровождается лихорадочным состоянием, болезненностью, недомоганием. Рубцевание происходит через 7–10 дней.
У ослабленных, тучных людей, страдающих диабетом, дисфункцией половых желез, микседемой, гидраденит может принять хроническое течение.
Эпидемическая пузырчатка новорожденных (син. пемфигоид пиококковый) – контагиозная поверхностная стафилодермия, развивающаяся обычно на 3–5–й день жизни новорожденного. Источником заражения могут быть медперсонал, роженицы.
Процесс проявляется множественными диссеминированными буллезными эфлоресценциями, возникающими чаще в течение 1–й недели жизни ребенка. Характерен эволюционный полиморфизм высыпаний. Одновременно можно обнаружить вялые пузыри (фликтены) с серозным содержимым, везикулы с серозно–гнойным экссудатом, отечные эритематозые участки с эрозиями на месте вскрывшихся пузырей. Высыпания чаще локализуются на животе, спине, крупных складках и на конечностях, в основном на разгибательных поверхностях. Ладони и подошвы поражаются исключительно редко. На месте эпителизирующихся эрозий и подсохших пузырей располагаются многочисленные серозно–гнойные корки. Процесс может распространяться и на слизистые оболочки рта, носа, глаз и гениталий. Заболевание сопровождается повышением температуры тела до 38°С, нарушением общего состояния ребенка (плаксивость, отказ от пищи, рвота, диспепсические явления), изменениями крови (лейкоцитоз со сдвигом формулы влево, повышение СОЭ). При благоприятном течении длительность заболевания составляет 2–4 недели.
Импетиго стрептококковое – высококонтагиозное заболевание, возникающее чаще у женщин и детей, имеющих более нежную кожу и тонкий роговой слой. Представляет собой поверхностный нефолликулярный пузырный элемент, наполненный серозно–гнойным содержимым. Поверхность пузыря ненапряженная, вялая, спавшаяся в центре. По периферии фликтены может быть небольшой бордюр отечно–гиперемированного характера, свидетельствующий о тенденции к периферическому росту. Процесс склонен к быстрому распространению в результате аутоинокуляции. Размеры фликтены от 2 до 10 мм. Локализация – преимущественно на лице, реже поражается кожа туловища и конечностей.
К разновидностям стрептококкового импетиго относят щелевидное импетиго, локализующееся в кожных складках: за ушными раковинами, вокруг носа, в углах рта – стрептококковая заеда; буллезное импетиго, которое отличается большими размерами пузыря; кольцевидное импетиго, образующееся при выраженном центробежном росте очага, когда в центре кожа уже эпителизируется, а вокруг сохраняются фликтены; сифилоподобное импетиго, напоминающее сифилитические папулы и локализующееся в области гениталий, ягодиц; поверхностный панариций – импетиго задних валиков ногтей.
Сухая стрептодермия возникает, как правило, у детей и подростков, часто у лиц, посещающих бассейны (в связи со сдвигом рН кожи в щелочную среду). Заболевание может носить эндемичный характер в детских коллективах, особенно в весенний период. Проявляется появлением на коже разгибательных поверхностей конечностей, иногда туловища одного или нескольких розово–красных пятен, покрытых белесоватыми мелкопластинчатыми (муковидными) чешуйками. Пятна 3–4 см в диаметре, склонны к периферическому росту. Больных беспокоит небольшой зуд, сухость кожи в очагах поражения, косметический дефект. По разрешении процесса (особенно после солнечных инсоляций) остаются вторичные депигментированные пятна (псевдолейкодерма). Возможно хроническое, вялое, рецидивирующее течение болезни.
Целлюлит – глубокое воспалительное поражение кожи и подкожной клетчатки, характеризующееся эритемой, отеком тканей и болью. Целлюлит обычно вызывается стрептококками группы А и присоединившимся золотистым стафилококком.
Патологический процесс чаще всего локализуется на нижних конечностях, хотя могут поражаться и другие участки кожи. Ему могут предшествовать травмы, изъязвления кожи, микоз стоп или дерматит, а также отек любой этиологии. Целлюлит может развиваться на месте рубцовых изменений после операций по поводу варикознорасширенных вен, особенно при наличии микоза стоп. Процесс может развиваться и на непораженной коже (рожа).
Проявления заболевания характеризуются разлитой островоспалительной эритемой, плотной, горячей и болезненной при пальпации, с размытыми краями. Размеры эритемы могут быть разными: малыми (локализованными) – целлюлит пальца и обширными, захватывающими все плечо или ягодицу – целлюлит послеинъекционный. Для целлюлита характерны крупные отечные бляшки округлых очертаний с нечеткими границами. На их поверхности могут образовываться пузыри или фликтены. Поверхность их горячая на ощупь, внешне напоминает «кожуру апельсина». Большинство пациентов не предъявляет жалоб на ухудшение общего состояния, хотя изредка могут наблюдаться лихорадка, озноб, головные боли. В крови у больных могут отмечаться лейкоцитоз со сдвигом влево, увеличение СОЭ.
Целлюлит может являться маской некоторых оппортунистических инфекций у ВИЧ–инфицированных пациентов. Бляшечные высыпания саркомы Капоши с отеком нижних конечностей могут рассматриваться, как целлюлит, особенно у темнокожих пациентов, а также при отсутствии опухолевидных образований.
Рожа – острая воспалительная форма целлюлита, характеризующаяся вовлечением в патологический процесс лимфатической ткани, в которой размножается возбудитель. Отличается более поверхностным характером процесса и более ясной демаркацией краевой зоны от непораженной окружающей кожи. Локализация – нижние конечности, лицо, ушные раковины.
Рожа нижних конечностей (наиболее частый вариант локализации) обычно возникает у лиц старше 50 лет на фоне гипостатических явлений (варикозно–расширенных вен, лимфостаза и др.). Наблюдаются продромальные явления в виде недомогания, головной боли, затем температура тела повышается до 38–40° С, в зоне поражения возникает чувство распирания, жжения, боль. На коже возникает покраснение, которое в течение нескольких часов превращается в яркую эритему с отеком и инфильтрацией кожи и подкожной клетчатки с четкими неровными контурами – «языками пламени». Пораженная кожа напряжена, горячая на ощупь, на фоне эритемы могут возникать пузыри, нередко с геморрагическим содержимым. Наблюдаются красные болезненные тяжи лимфангиита, идущие к регионарным лимфатическим узлам. В крови отмечается нейтрофильный лейкоцитоз со сдвигом влево, токсическая зернистость лейкоцитов, повышенная СОЭ. Период реконвалесценции начинается обычно на 8–15–й день болезни.
Рецидивирующее течение заболевания обусловлено формированием у ряда больных очага хронической стрептококковой инфекции, что приводит впоследствии к развитию фиброза и элефантиаза (слоновости). К осложнениям рожи относят: некрозы (при буллезно–геморрагической форме), абсцессы, флегмоны, флебиты, сепсис, отит, мастоидит, гнойный менингит.
Эктима вульгарная – язвенная, глубокая форма стрептодермии. Заболевание начинается с появления на фоне воспалительного инфильтрата фликтены или глубокой эпидермальной пустулы, быстро подсыхающей в корку. Под коркой, в глубине, формируется язвенный дефект. Иногда корка особенно сильно выражена (устрицеобразная), редко приподнимается над окружающей кожей (рупия). Язвенный дефект имеет округлую или овальную форму, крутовозвышающиеся гиперемированные, отечные края, кровоточащее дно с вялыми грануляциями и слизисто–гнойным отделяемым. Язва болезненна. В течение длительного времени (до нескольких месяцев) эктима очищается от гноя и заживает глубоким рубцом. При неблагоприятном течении процесса наблюдается гангренизация в области язвы (эктима гангренозная) или обширный распад подлежащих тканей (вплоть до костей) – эктима проникающая или сверлящая.
Наиболее частая локализация эктим – кожа голеней, обычно элементы эктим единичны (описано не более 10 элементов). Реже эктимы локализуются на ягодицах, бедрах, туловище.
Импетиго вульгарное (смешанное). Заболевание высококонтагиозное (особенно в детских коллективах). Клинически эта форма пиодермии характеризуется проявлениями, свойственными импетиго стрептококковому, остиофолликулитам и фолликулитам. На воспаленной, гиперемированной коже возникают фликтены, остиофолликулиты и фолликулиты, окруженные венчиком гиперемии. Во время развития патологического процесса на коже образуются эрозии округлой и неправильной формы с розово–красным слегка кровоточащим дном, толстые, грубые, соломенно–желтые, «медовые» корки. Очаги вульгарного импетиго склонны к периферическому росту, могут сливаться между собой, захватывая значительные участки кожи, и принимать диссеминированный характер. В таких случаях возможно болезненное увеличение лимфатических узлов, повышение СОЭ, лейкоцитоз. Локализация – кожа лица, открытые участки конечностей. Прогноз заболевания обычно благоприятный: на 5–7 сутки корки отторгаются, оставляя вторичное, эритематозное, слегка шелушащееся пятно, которое бесследно исчезает. В тяжелых случаях у детей может быть осложнение в виде острого нефрита.
Хроническая язвенно–вегетирующая пиодермия. Встречается в любом возрасте, однако чаще у лиц от 40 до 60 лет. Развитию процесса способствуют тяжелые иммунодефицитные состояния, связанные с сопутствующими заболеваниями, интоксикации (язвенный колит, злокачественные опухоли внутренних органов, лимфомы, алкоголизм, наркомании), приводящие к дефициту Т– и В– клеточной системы иммунитета. Для клинической картины заболевания характерно развитие на месте пустул или фолликулитов изъязвленных бляшек синевато–красного цвета мягкой консистенции, резко отграниченных от окружающей здоровой кожи, возвышающихся над ней, имеющих неправильные округлые или овальные очертания. Поверхность бляшек полностью или частично изъязвлена. Кожа вокруг язв воспалена, на ней можно видеть фолликулярные и нефолликулярные поверхностные пустулы, местами сливающиеся в сплошные поля поражения, покрывающиеся гнойными корками, из–под которых отделяется серозно–гнойный экссудат. Процесс расползается, захватывая все новые участки кожного покрова, сопровождаясь болезненностью, ограничениями движений в конечности. Такой процесс расценивается, как ангиит кожи. Течение язвенно–вегетирующей пиодермии очень длительное (месяцы и даже годы), с периодами затухания и обострения.
Шанкриформная пиодермия – форма хронической смешанной язвенной пиодермии, напоминающей твердый шанкр при сифилисе. Может развиваться как у взрослых, так и у детей (независимо от пола). Локализуется в области гениталий и экстрагенитально (слизистая оболочка полости рта и щек, язык, подбородок, веки, брови и др.). Язвенный дефект имеет правильные округлые очертания, безболезненный, плотные валикообразные края и уплотненное инфильтрированное дно, со скудным серозным отделяемым, иногда с гангренозными наслоениями. Сходство с твердым шанкром подчеркивается увеличением регионарных лимфатических узлов, которые, как и при сифилисе, безболезненны, уплотнены, не спаяны между собой и с окружающей кожей. Отличием шанкриформной пиодермии от твердого шанкра является распространение плотного инфильтрата, лежащего в основании язвы, за пределы очертания язвенного дефекта. Кроме того, для дифференциальной диагностики проводят исследования отделяемого язвы на бледную трепонему и серореакции на сифилис.
Диагностика основывается на клинической картине, лабораторных анализах. В сомнительных случаях проводят бактериологические и гистологические исследования.
Фолликулит. Дифдиагноз проводят с обыкновенными и розовыми угрями, эозинофильным фолликулитом (у ВИЧ–инфицированных), лекарственной токсидермией (препараты брома, кортикостероиды, литий), фолликулярным красным плоским лишаем, вросшими волосами. При локализации процесса в подмышечных впадинах – с гидраденитом.
Сикоз дифференцируют с инфильтративно–нагноительной трихофитией, отличающейся выраженной остротой воспалительного процесса с реакцией лимфоузлов (увеличены и болезненны), обнаружением патогенных грибов – трихофитонов и рубцовыми изменениями кожи.
Фурункул и фурункулёз. С карбункулом, гидраденитом.
Угри обыкновенные. Дифференциальный диагноз проводится с пустулёзной стадией розацеа, пустулёзным угревидным сифилидом.
Эпидемическая пузырчатка новорожденных. С сифилитической пузырчаткой, при которой поражаются ладони и подошвы, пузыри плотные, с инфильтрацией в основании, нет выраженных нарушений общего состояния больного. Из содержимого пузырей выявляется бледная трепонема, специфические серореакции на сифилис положительны. Проводится также дифдиагноз с врожденным буллёзным эпидермолизом, проявления которого видны обычно уже при рождении ребенка, а пузыри возникают при малейшей травматизации кожи.
Карбункул. С фурункулом, имеющим один некротический стержень, абсцессом.
Гидраденит. С лимфаденитом, при котором увеличенный лимфоузел пальпируется более глубоко в подкожной клетчатке, колликвативным туберкулезом, протекающим с неостровоспалительными явлениями, поражающим лимфатические узлы (чаще шеи), при вскрытии узлов выделяется небольшое количество гноя.
Импетиго. С экземой, пузырчаткой, кандидозными поражениями кожных складок, ногтевых валиков.
Эктима. С фурункулом, от которого отличается отсутствием гнойно–некротического стержня; сифилитическими эктимами, которые не имеют выраженного островоспалительного компонента. Серологические реакции на сифилис и исследования на бледную трепонему положительны.
Целлюлит. С тромбозом глубоких вен. Отличается тромбоз от целлюлита нормальной или холодной температурой кожи, нормальным или цианотичным цветом кожи, гладкой поверхностью очага поражения. Лимфангит и регионарный лимфаденит при глубоком венном тромбозе обычно отсутствуют.
Хроническая язвенно–вегетирующая пиодермия. С вегетирующей пузырчаткой, йододермой, бромодермой и др.
Шанкриформная пиодермия. С твердым шанкром (см. выше).
Режим больного пиодермией в первую очередь предполагает рациональный уход за кожей как в очаге поражения, так и вне его. При локализованных формах заболевания не рекомендуется мыть кожу в очаге поражения и вблизи него, а при диссеминированном процессе мытье запрещается вообще. Волосы в области расположения пиодермических элементов необходимо состричь (не брить!). Непораженную кожу обрабатывают, особенно тщательно в окружности очага поражения, дезинфицирующими растворами (1–2% спиртовой раствор салициловой кислоты, 0,1% водный раствор перманганата калия и др.). С целью предотвращения распространения инфекции ногти должны быть коротко подстрижены, дважды в день их обрабатывают 2% спиртовым раствором йода. Питание больных должно быть регулярным, полноценным, богатым витаминами; желательно ограничить потребление углеводов, соли; полностью исключить алкоголь.
1. Антисептики. Целью применения антисептиков являетс