жжение в области бедра правой ноги
Боль, жжение и покалывание в ногах: причины, диагностика, лечение

Почему боль сочетается с жжением и покалыванием
Причины болей в ногах могут быть самыми разнообразными, от варикозного расширения вен до банальных травм. Нередко боли сочетаются с жжением и покалыванием, которые называются парестезиями. Сопутствующими симптомами могут быть онемение, снижение тактильной чувствительности кожи в области поражения и отечность.
Причиной возникновения парестезий являются нарушения функционирования нервных окончаний. Раздраженные нервные рецепторы посылают в центральную нервную систему импульсы различной силы, которые мозг расценивает как смешанные ощущения. Отсюда субъективность характеристик дискомфорта пациентами. Некоторые больные описывают ощущения в ногах, как жгучие невыносимые боли. Другие расценивают их, как онемение, чередующееся с покалыванием. В любом случае такая симптоматика говорит о нарушениях функционирования нервных окончаний и волокон, точные причины которых нужно установить.
Функциональные причины организма
Покалывание и боли в ногах могут быть обусловлены следующими причинами:
Если причина покалывания в ногах кроется в одном из перечисленных состояний, то неприятные ощущения возникают периодически, имеют четкую связь с воздействием провоцирующего фактора, а также исчезают при его исключении или по мере восстановления организма (например, после травмы, перелома, ушиба).
Патологические причины дискомфорта в ногах
Болезненными ощущениями и парестезиями в конечностях проявляются следующие заболевания:
Как найти причину болей и покалывания в ногах
Диагностика болей в ногах с целью установления причины требует проведения инструментальных процедур (УЗИ вен и артерий). По результатам исследований выявляют органические изменения в тканях конечностей, которые могут обуславливать наличие патологической симптоматики. Диагностика жжения в ногах и болей также требует проведения лабораторного обследования (анализы крови, мочи, тесты на инфекции, свертываемость крови, маркеры аутоиммунных заболеваний).
Оценивая в совокупности данные анамнеза, физикального осмотра, результатов инструментального и лабораторного обследования, лечащий врач может достоверно установить причины ноющих болей в ногах, лечение которых проводит терапевт или узкий специалист (флеболог-сосудистый хирург, эндокринолог, невролог, вертебролог и др.).
Как избавиться от симптомов
Лечение покалывания в ногах определяется причиной возникновения симптома. Если парестезии и боль спровоцированы венозной недостаточностью, пациенту рекомендуют следующие мероприятия:
При выраженном варикозе вен может быть показано хирургическое лечение с применением безопасных и малотравматичных методик (эндовазальная облитерация вен). Системные эндокринные (диабет, патологии щитовидной железы) и аутоиммунные заболевания (ревматизм, васкулит) требуют комплексного лечения, на фоне которого и уменьшается выраженность парестезий.
Профилактика

Если заметили появление боли, жжения или покалывания в ногах, которые самостоятельно не проходят, обращайтесь в «МедПросвет». Наши специалисты помогут найти первопричину дискомфортного состояния и составят план лечения для скорейшего восстановления здоровья и улучшения качества жизни!
Боли в мышцах бедра и ноги
Боль, онемение, жжение мышцы в области бедра является одним из частых симптомов заболеваний позвоночника, бедренной кости и мышцы, таза. В Юсуповской больнице врачи выявляют причину мышечной боли в бедре с помощью современных методов обследования. Комплексная диагностика позволяет вовремя определить причину и остановить заболевание.
Для лечения пациентов созданы все условия:
Врачи индивидуально подходят к выбору метода лечения каждого пациента. Профессора, врачи высшей категории все случаи сильной боли в мышце бедра обсуждают на заседании экспертного совета, принимают коллегиальное решение в отношении дальнейшей тактики ведения пациента.
Причины боли в бедре
Когда возникает боль в бедренной мышце, причины могут быть разными. Осложнённый межпозвоночными грыжами остеохондроз вызывает выраженную боль, онемение, жжение мышцы бедра. Данные проблемы обычно возникают в молодом и среднем возрасте.
Заболевания тазобедренного сустава проявляются болью в бедре. Она возникает при движениях или нагрузках на сустав. У пациентов возникает ограничение подвижности. При попытках развести ноги, суставы оказываются заблокированными и дальнейшее движение невозможно. Заболевание чаще развивается после 65-ти лет. Лечение в Юсуповской больнице позволяет остановить дегенерацию хрящевой ткани и уменьшить боль в мышцах бедра.
При разной длине ног нагрузка на нижние конечности неодинакова, является причиной боли в бедре. Пациент начинает прихрамывать, происходит перекос туловища, плечи устанавливаются на разной высоте, развивается кривошея, возникает сильная боль в икроножной мышце. Нередко ложное укорочение ноги вызывает перекос таза.
Мышечная боль в бедре возникает при синдроме грушевидной мышцы. Она локализуется между крестцом и ягодицей. Пациенту трудно сидеть. Боль усиливается при движении, со временем возникает онемение ноги, уменьшается её объём. Меняется походка. Проблема возникает на фоне патологии позвоночника или таза.
Синдром подвздошно-поясничной мышцы является одной из причин боли в бедре. Она начинается в глубине живота, реже в глубине поясницы, и распространяется по передней поверхности бедра. У женщин может появляться при половом акте. Происходит выпрямление поясничного лордоза, периодически возникают боли в пояснице. Если не проводить лечение, мышца держит в постоянном напряжении тазобедренный сустав, происходит его разрушение, уменьшается количество хряща, развивается деформирующий артроз.
Причинами боли в мышцах бедра и ноги являются следующие заболевания:
Мышечная боль в бедре может быть симптомом патологии центральной нервной системы, остеомиелита, ушиба, растяжения или разрыва бедренной мышцы. Боль в бедре при подъеме по лестнице возникает при тендините подвздошно-поясничной мышцы.
Лечение боли в мышцах бедра
Прежде чем приступать к лечению, врачи Юсуповской больницы определяют причину мышечной боли в бедре с помощью современных диагностических методов:
Методы лечения боли в мышцах бедра и ноги зависят от причины, вызвавшей её. Врачи Юсуповской больницы, определив причину болевого синдрома, устраняют её, останавливают прогрессирование заболевания, проводят восстановительную терапию, направленную на укрепление позвоночника, мышц и связок.
Как снять боль мышц бедра? Мышечную боль в бедре можно снять, растягивая мышцы на больной конечности по той поверхности, где есть боль, а на противоположной ноге – обратную поверхность. Если боль локализуется по задней поверхности правой ноги, растягиваем справа заднюю поверхность, а слева – переднюю. При артрозах коленных суставов делаем растяжки по всей поверхности бедра. Если беспокоит лампасная боль по наружной поверхности бедра, делайте следующее упражнение: лёжа на спине, не отрывая одноименного плеча от поверхности, перекидывайте больную нижнюю конечность на противоположную сторону и оставляйте её висеть, расслабляя мышцы. Выполняйте упражнение в течение 5-6 минут.
Разотрите кожу бедра согревающей или обезболивающей мазью. Обеспечьте больной конечности покой – примите горизонтальное положение с приподнятой на 30 о ногой (под голень можно положить подушку или валик). Если причиной боли в бедре является варикозная болезнь нижних конечностей, флебологи рекомендуют утром, не опуская ног с постели, надеть компрессионные чулки или колготы. При наличии воспаления мышц бедра боль уменьшается после приёма нестероидных противовоспалительных препаратов (ибупрофена, диклофенака, нимесулида).
При мышечном напряжении и боли в бедре реабилитологи используют тейпы. Для того чтобы наклеить тейп на тазобедренный сустав, пациент должен лежать на спине. Обе ноги разводят в стороны, сгибая их в коленных суставах (поза лягушки). Поворачивают ногу кнаружи, чтобы растянуть область паха (приводящую группу мышц бедра). Накладывают якорь стабилизирующего тейпа на верхней части поверхности бедра и расправляют тейп с внутренней стороны, заканчивая чуть выше колена. Накладывают тейп на бедро практически без натяжения.
Лечебная физкультура при мышечной боли в бедре
Старший инструктор-методист ЛФК Юсуповской больницы индивидуально подбирает каждому пациенту с болью в мышцах бедра и ноги комплекс упражнений, которые направлены на снятие спазма мускулатуры и повышение мышечного тонуса. Существует физиологический рефлекс, который расслабляет мышцу, если она длительно находится в состоянии растяжения. Он включается примерно через 2 минуты при непрерывном натяжении мышцы. Расслабление действует около 6 часов. На эффекте этого рефлекса и основан данный комплекс упражнений. Они не воздействуют на причину заболеваний, а оказывающие симптоматическое действие – снимают мышечную боль в бедре.
Стоя на здоровой ноге, согните больную нижнюю конечность в колене. Возьмите соответствующей рукой за голеностопный сустав и оттягивайте назад, растягивая переднюю поверхность бедра больной ноги. Держите натяжение непрерывно в течение 2-3 минут, затем медленно отпускайте ногу. Данное упражнение помогает при боли в мышцах бедра спереди.
Для растяжения мышц задней поверхности бедра выполните следующее упражнение:
При боли в ногах по задней поверхности бедра помогает растяжение мышц голени. Подойти к стенке или любой вертикальной поверхности. Поставьте стопу больной ноги к стенке – пятка на полу, подошва на стене. Притяните колено больной нижней конечности и всё туловище максимально близко к стенке, растянув икроножную мышцу. Непрерывно держите натяжение в течение 2-3 минут, затем медленно уберите ногу. Это упражнение помогает при боли в ноге ниже колена.
Причину мышечной боли должен определить врач. Если в течение недели, невзирая на проведенное лечение и гимнастику, боль не уменьшается или нарастает, звоните по телефону Юсуповской больницы. После комплексного обследования врачи установят причину боли в мышцах бедра и ноги, проведут медикаментозную терапию заболевания, назначат физиотерапевтические процедуры. Индивидуальный комплекс упражнений, составленный реабилитологами, иглоукалывание, инновационные техники мануальной терапии позволят пациенту избавиться от боли в бедренной мышце, невзирая на причины.
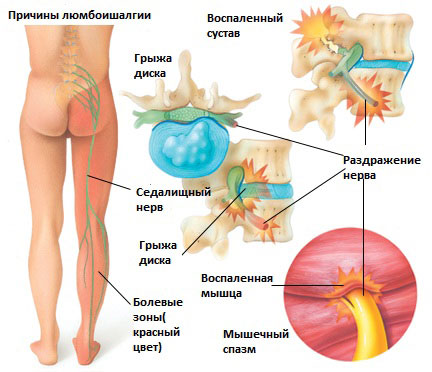
Люмбоишалгия
Для люмбоишалгии характерны один или несколько симптомов:
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
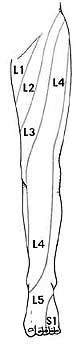
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
Симптомы
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
По результатам консультации будут назначены диагностика и/или лечение.
Жжение в ногах причины, способы диагностики и лечения
Жжение в ногах — раздражающее ощущение жара, чаще ниже коленного сустава, но допускается и выше. Бывает физиологическим, как реакция на чрезмерные физические, психоэмоциональные перегрузки, при этом общее состояние сохраняется в норме. Если жжение в ногах сочетается с чувством покалывания, онемения, болью, другими болезненными симптомами, важно сразу обратиться за врачебной помощью, пройти обследование, так как подобные состояния представляют угрозу и потенциальную опасность для жизни человека.
Причины жжения в ногах
Причины жжения в ногах могут быть связаны, как с неправильным образом жизни, так и с заболеваниями. У здоровых людей симптомы жжения в ногах вызваны ношением неудобной обуви, переутомлением, алкогольной и лекарственной интоксикацией, частыми переохлаждениями, голоданием, мышечным перенапряжением, обезвоживанием, дефицитом витаминов, аллергией, неудобной позой для сна.
Ощущение жжения выше или ниже коленного сустава — симптом широкого круга заболеваний. К таким относят:
Вызывать ощущения жжения нижних конечностей на ранней стадии могут заболевания позвоночника, как межпозвоночная грыжа, остеохондроз пояснично-крестцового отдела, сколиоз. кифоз, лордоз.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 09 Ноября 2021 года
Содержание статьи
Цитата от специалиста ЦМРТ
Цитата от специалиста ЦМРТ
Жжение в ногах может свидетельствовать о чрезмерных физических или психоэмоциональных нагрузках, а также являться симптомом других серьезных заболеваний. Определить причину может только квалифицированный и опытный специалист. Не занимайтесь самолечением и не откладывайте визит к врачу.
Типы жжения в ногах
Ощущения жжения начинаются с незначительного повышения температуры, человек спит с непокрытыми ногами. Иногда, чтобы уменьшить чувство жара прикладывает к конечностям холод или опускает в холодную воду. При ярко-выраженном жжении в ногах непроизвольно изменяется походка, из-за постоянного чувства дискомфорта нарушается ночной сон, человек становится раздраженным, нервным, жалуется на общую слабость, недомогание, тяжесть и боли в ногах.
Методы диагностики
При часто повторяющихся симптомах жжения в ногах необходима консультация флеболога, ортопеда. В зависимости от того, симптомом какого заболевания выступает раздражающее ощущение жара, в диагностический поиск вовлекаются другие специалисты узкого профиля: невролог, сосудистый хирург, эндокринолог, вертебролог, ортопед, травматолог, инфекционист, онколог, кардиолог.
Для выяснения причин жжения в ногах и выбора дальнейшего курса лечения пациента всесторонние обследуют. Изначально врач тщательно осматривает кожу пораженной ноги, всего тела. Из разговора уточнят, когда появился дискомфорт, как проявляется, чем вызван, какие есть еще жалобы. Далее на основании полученных данных в план диагностики включают разные методы:
Для выяснения причин жжения в ногах специалисты клиник ЦМРТ используют следующие методы диагностики:
Жжение в бедре ноги
Лечение в нашей клинике:
Жжение в бедре – это клинический симптом поражения нервного волокна, кровеносных сосудов. Исключение составляют случи термического или химического воздействия на ткани, в результате чего возникают ожоги разной степени. В этой статье рассказано про внутренние причины появления ощущения жжения в области бедра. Разберемся, какие заболевания могут проявляться подобным образом.
Жжение в ноге в бедре могут появляться после длительного нахождения в статичной позе. Еще чаще оно бывает спровоцировано значительными физическими нагрузками. В обоих случаях скорее всего причиной становится поражение нервного волокна или кровеносных сосудов.
Например, если человек длительное время сидел на жёстком стуле и работа. Его мышцы в области ягодиц и поясницы были чрезмерно напряжены. Она сдавливали нервное волокно, отвечающее за иннервацию отдельных участков ноги, кровеносные сосуды, обеспечивающие снабжение кровью.
После того, как он поменял положение тела, ощущает жжение, поскольку начинает восстанавливаться кровоток и кровоснабжение нервного волокна. Если это ощущение сохраняется дольше 20 – 30 минут, то он считается патологическим. Необходимо срочно обратиться на прием к неврологу. Он поможет отыскать потенциальную причину развития подобного клинического симптома. Затем будет разработан индивидуальный курс лечения.
В Москве на первичный бесплатный прием к неврологу можно обратиться в нашей клинике мануальной терапии. Здесь ведут прием пациентов опытные доктора. Они смогут оказать медицинскую помощь в необходимом объеме.
Причины ощущения жжения в бедрах ног
Ощущение жжения в бедре не появляется просто так. За редким исключением это симптом многочисленных патологий, как сосудистых, так и неврологических. Помимо этого подобный признак может сопровождать нарушение целостности разных тканей, гормональные сбои, развитие эндокринных патологий. Для ого, чтобы разобраться во всех этих аспектах, предлагаем узнать некоторые факты из анатомии и физиологии.
Начнем с того, как устроена система иннервации нижних конечностей и за что она отвечает:
При поражении нервного волокна сенсорного типа на любом участке его прохождения возникают неврологические клинические признаки. Ощущение жжения – один из них. Он может возникать на начальной стадии компрессии на фоне туннельного синдрома, рубцовой деформации, образования гематомы или опухоли, при поражении межпозвоночных дисков и т.д.
А теперь поговорим про потенциальные причины жжения в бедре – это могут быть следующие состояния и заболевания:
Это не все возможные причины жжения в бедрах ног, помимо этого таким симптомом часто проявляются нейропатии различного генеза. На первом месте в среднем возрасте стоят токсические поражения нервного волокна. Неприятные ощущения могут возникают у людей, которые увлекаются употреблением алкогольных напитков, курением, приемом некоторых лекарственных препаратов без назначения врача. На втором месте стоит диабетическая нейропатия. Повышенный уровень сахара приводит к токсическому поражению нервного волокна. Он не справляется со своими функциями. Возникает жжение и боль. Отличительная черта диабетической нейропатии – она захватывает одновременно большие участки нижних конечностей и зачастую двухсторонняя (страдают стразу две ноги).
Отдельно стоит рассказать о ангиопатии. Это состояния, при которых кровеносная система не справляется с полноценным кровоснабжением тканей нижних конечностей. Она отличается появлением сосудистой веточки, снижением местной температуры тканей, отечностью, развитием дистрофии мышечного волокна. Среди сосудистых патологий чаще всего диагностируется варикозное расширение вен нижних конечностей (у женщин) и облитерирующий эндартериит (у мужчин), атеросклероз, диабетическая ангиопатия и т.д. Поэтому при появлении жалобы на жжение в разных частях бедра пациенту в обязательном порядке рекомендуется провести УЗДГ кровеносных сосудов. Это обследование позволяет исключить многочисленные проблемы с сосудистым руслом.
Дополнительные симптомы, на которые стоит обратить внимание
Обратите внимание! У многих пациентов в возрасте старше 50-ти лет развивается латентный остеопороз. Это разряжение костной ткани. В первую очередь поражаются ткани позвоночника и нижних конечностей. Это заболевание приводит к тому, что даже при неосторожном приседании на жесткий стул может возникать трещина в теле поясничного позвонка. И проявляется это тем, что возникает жжение поверхности бедра за счет компрессионного воздействия на корешковый нерв, отвечающий за иннервацию этого участка. Последствия же этой травмы могут быть непредсказуемыми, вплоть до паралича нижней части тела.
Если жжение в области бедра у вас сопряжено с появлением сосудистой сеточки или отечностью в области голени, то имеет смысл обратиться на прием к флебологу. Этот специалист исключит вероятность поражения кровеносных сосудов. В случае необходимости назначит эффективное и безопасное лечение.
Жжение кожи на бедре может быть признаком диабетической нейропатии. В этом случае будут присутствовать такие дополнительные симптомы: жажда, увеличение объема отделяемой мочи, сухость кожных покровов, кожный зуд в области туловища и конечностей. При таких признаках не медлите, обратитесь на прием к эндокринологу. Ряд обследований позволит поставить точный диагноз и назначить соответствующе лечение.
Жжение в пояснице и бедрах – это признак поражения хрящевых тканей межпозвоночных дисков. При развитии остеохондроза постепенно снижается высота межпозвоночных дисков (протрузия). Они не справляются с задачей обеспечения защиты корешковых нервов от компрессионного воздействия. При давлении корешковые нервы лишаются возможности полноценно проводить сенсорные нервные импульсы. Субъективно это ощущается как жжение и другие виды неврологических нарушений чувствительности.
При выпадении межпозвоночной грыжи также возникает жжение в бедре при ходьбе, поскольку развивается компенсаторное воспаление в очаге травматического нарушения целостности фиброзного кольца. Для диагностики этого состояния целесообразно сделать МРТ. В процессе обследования врач сможет визуализировать и оценить состояние тканей межпозвоночных дисков и корешковых нервов.
Любое жжение мышц ног бедер, которое не проходит в течение 30 – 40 минут – это повод для как можно более быстрого обращения к врачу. Во всех случаях, когда подозрение падает на поражение тканей позвоночного столба следует обращаться к врачу вертебрологу. При подозрении на развитие нейропатии следует посетить невролога. Если у вас есть боли в области тазобедренного или коленного сустава, то обратитесь к ортопеду. Эти доктора обладают достаточным уровнем профессиональной компетенции для того, чтобы поставить вам точный диагноз и разработать индивидуальный план лечения.
Лечение при чувстве жжения в бедре
Чувство жжения в бедре – это не самостоятельное заболевание. Это клинический симптом разных патологий. Поэтому перед началом лечения следует точно поставить диагноз. Для этого необходимо провести диагностические обследования. Да, опытный врач невролог, вертебролог или ортопед по данным, полученным в ходе осмотра пациента, может поставить предварительный диагноз. Но в дальнейшем его нужно подтвердить или опровергнуть.
Для этого назначается обследование, которое включает в себя рентгенографический снимок позвоночника, тазобедренного и коленного сустава. Затем проводится МРТ обследование, чтобы установить состояние хрящевой, связочной, сухожильной и мышечной ткани. С помощью УЗДГ врач может определить состояние кровеносных сосудов. В ряде случаев также используется УЗИ, электронейрография и электромиография.
Для лечения жжение бедра успешно применяются методы мануальной терапии. Они абсолютно безопасны для здоровья человека и обладают высокой степенью эффективности. В нашей клинике мануальной терапии могут использоваться следующие виды воздействия:
Если вам необходим безопасный и эффективный курс лечения при появлении жжения в бедре, то вы можете прямо сейчас записаться на бесплатный прием к неврологу, вертебрологу и ортопеду в нашей клинике мануальной терапии в Москве.
Помните! Самолечение может быть опасно! Обратитесь ко врачу