если переболеть коронавирусом в легкой форме будет ли иммунитет
Доказанные факты про иммунитет к коронавирусу: Что нас защищает и почему врачи болеют тяжелее
Антитела к коронавирусу сохраняются в организме переболевшего человека до пяти месяцев. Об этом недавно сообщил авторитетный научный журнал Science, основываясь на данных исследователей медицинского центра Маунт Синай в США. Ученые сделали свои выводы по итогам наблюдений за 30 тысячами человек, перенесших ковид в легкой и умеренной (среднетяжелой) форме.
Что еще известно об иммунной защите нашего организма от новой коварной инфекции? О последних данных «КП» рассказал заслуженный врач России, ведущий научный редактор портала Vrachu.ru Михаил Каган.
1. Главную роль в избавлении организма от вируса играют не чудо-лекарства.
Решающую роль в том, избавляется ли пациент от коронавируса или умирает от него, играет иммунная система, поясняет эксперт.
2. Судя по всему, многое зависит от величины вирусной нагрузки, и высокие дозы более опасны.
— У некоторых людей вирус будет реплицироваться и быстро распространяться еще до того, как иммунная система успеет взять его под контроль. Одна из причин, по которой это может произойти, заключается в том, что инфицирующая доза вируса оказалась слишком большой. Существует пока не подтвержденная исследованиями гипотеза, основанная на мнениях ряда экспертов. Она говорит о том, что врачи и медсестры могут иметь более серьезные проявления инфекции, поскольку во время контакта с пациентами подвергаются воздействию огромного количества вируса несколько раз в день.
Почему наиболее уязвимы пожилые люди и хронические больные
Еще одна причина (кроме инфицирующей дозы), по которой организм может потерять контроль над вирусом, заключается в самой иммунной системе, говорит Михаил Каган. Наиболее уязвимы во время пандемии пожилые люди, чей иммунитет естественным образом начинает ослабевать с возрастом. А также люди, чья иммунная система ослабляется из-за других серьезных хронических заболеваний или приема определенных лекарств.
3. «Взбесившийся» иммунитет вызывает гибель собственных клеток.
Болезнь может развиваться в двух направлениях, рассказывает Михаил Каган.
Вариант первый: у человека формируется стабильный иммунный ответ, когда организм устанавливает контроль над вирусом, в конечном итоге устраняя его за счет активности Т-клеток и антител.
Вариант второй: иммунная система при неэффективности некоторых своих механизмов может «взбеситься» и начать чрезмерно реагировать, производя в безумной попытке уничтожить вирус все больше и больше определенных воспалительных белков. Они называются цитокинами.
Именно второй путь вызывает значительную гибель клеток в легких, что приводит к наиболее серьезным проявлениям болезни, острому респираторному дистресс-синдрому и даже к смерти, поясняет врач. У пожилых и людей с серьезными хроническими заболеваниями особенно часто развивается этот тип реакции, поскольку их ослабленная иммунная система внезапно становится сверхактивной.
4. Надо поддерживать иммунную систему, следя за здоровьем в целом, и строго следовать всем рекомендациям по борьбе с вирусом.
По словам эксперта, есть три точно доказанных метода. И среди них не фигурируют лошадиные дозы витамина С, иммуномодуляторы или прочие «волшебные» таблетки.
Для реальной поддержки иммунитета вам нужно:
— полноценно высыпаться (как правило, 7-9 часов),
— правильно питаться (больше овощей, фруктов, рыбы; меньше сахара, соли, избегать фастфуда);
— заниматься умеренной физической активностью, в идеале 30 — 40 минут прогулки быстрым шагом на свежем воздухе ежедневно.
Также очень важно носить маски, соблюдать социальное дистанцирование и мыть руки для того, чтобы не заразиться вообще или подхватить как можно меньшую дозу вируса, советует доктор Каган.
Если переболеть коронавирусом в легкой форме будет ли иммунитет
Как часто следует обследоваться таким пациентам? На какие изменения в состоянии своего здоровья следует обратить самое пристальное внимание и как самостоятельно понять, что вам необходима медицинская помощь?
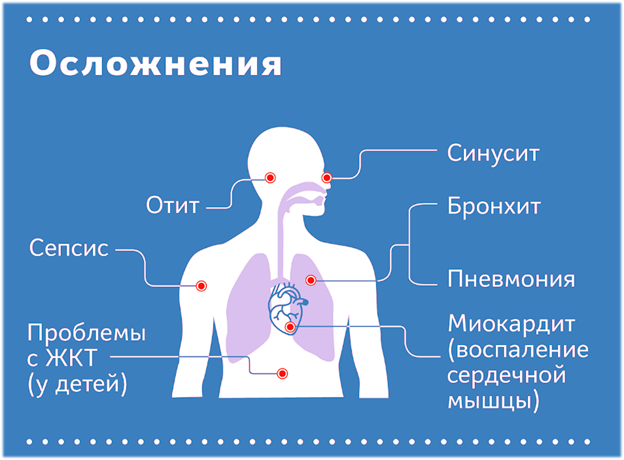
Все вирусные пневмонии могут иметь отдаленные последствия. Прежде всего, это – легочный фиброз, приводящий к значительной потере трудоспособности, вплоть до инвалидности.
Коронавирус очень коварен. Сегодня можно наблюдать такие ситуации: онкологический пациент готовится к плановой операции и обследуется. Ему проводят КТ («никаких изменений»); делают мазок из ротоглотки на коронавирус («вирус не обнаружен»). Ему проводят операцию, и после неё пациенту становится хуже. Снова проводят КТ и обнаруживают в легких картину «матового стекла».
Получается, что методы диагностики не всегда позволяют определить наличие вируса в организме?
Это означает, что всем нам надо пристально следить за своим здоровьем, особенно тем, кто перенес вирусную пневмонию. Участки уплотнения легочной ткани со временем могут превратиться в очаги фиброза – плотную ткань, которая «не дышит». Врачи не исключают, что переболевшие
Российские специалисты заявляют, что SARS-CоV-2, в отличие от вируса иммунодефицита человека, не может размножаться в лимфоцитах. Поэтому сбои в иммунитете могут носить обратимый характер.
К вирусу восприимчивы не только клетки эпителия (слизистой оболочки) органов дыхания, но и клетки тканей ЦНС. Поэтому побочным эффектом такого воздействия оказываются нарушения деятельности ЦНС, неврологические и психические расстройства. Особенно это касается тех пациентов, которых подключали к аппаратам ИВЛ (искусственной вентиляции легких). Так называемый ПИТ-синдром (после интенсивной терапии) проявляется у таких больных нарушениями психики. Человек становится тревожным, у него появляются посттравматическое стрессовое расстройство, депрессия, ухудшается память, внимание, скорость мышления, падает скорость реакций, возникают трудности с обучением, привычной работой и выполнением повседневных задач.
У многих пациентов после полного исчезновения клинических симптомов заболевания сохраняется «озноб» вне зависимости от температуры окружающей среды (даже в жаркую погоду). «Мурашки на теле» часто принимают за повторное заражение. У пациентов в результате действия вируса и частичного нарушения кровообращения из-за спазма кровеносных сосудов в головном мозге страдает центр терморегуляции. Пока невозможно определить, постоянное ли это нарушение или временное. Возможно, часть повреждений может иметь необратимый характер. Таким пациентам можно порекомендовать чаще употреблять теплое питье (особенно ягодные и травяные чаи).
У детей в результате коронавирусной инфекции может развиться синдром Кавасаки (некротизирующий системный васкулит с преимущественным поражением средних и мелких артерий). Наиболее часто ему подвержены младенцы и дети до пяти лет, но возможны и исключения. Новый опасный синдром встречается и у детей старшего возраста, сопровождается повышенной температурой, сыпью, отеками, поражениями кожи, глаз, сердца и сосудов, а также инфекционно-токсическим шоком. Синдром опасен поражением артерий с возможным образованием аневризм, тромбозов и разрывов стенок кровеносных сосудов.
С целью профилактики коронавирусной инфекции и её серьезных осложнений специалисты рекомендуют вести здоровый образ жизни, укреплять иммунитет, соблюдать правила личной и общественной гигиены и четко выполнять предписания в отношении соблюдения масочно-перчаточного режима, дистанцирования в условиях постепенного ослабления введенных на период пандемии строгих ограничительных мер, основанных на глубоком анализе конкретной санитарно-эпидемиологической обстановки в том или ином регионе, и возможностью их ужесточения вновь в случае её ухудшения.
Иммунитет к COVID-19: есть или нет?
По данным на 4 декабря в мире зарегистрировано более 65 миллионов случаев заражения COVID-19. По мере распространения вируса ученые узнают все больше о том, как наша иммунная система реагирует на него. Запоминает ли она вирус? Как быстро возникает такая память и как долго хранится? Можно ли заразиться повторно и к чему это приведет? Собрали информацию, известную на данный момент.
Как появляется иммунитет к вирусам?
Спойлер: Долговременную защиту создают потомки В- и Т-клеток, сумевших справиться с вирусом. Первые вырабатывают антитела, а вторые уничтожают клетки, в которые проник вирус.
За специфический иммунитет к вирусам отвечают защитные клетки крови – Т- и В-лимфоциты. Распознав вирус, они активируются и начинают с ним бороться. Т-лимфоциты убивают уже зараженные клетки, подавляя распространение вируса. В-лимфоциты производят антитела, которые нейтрализуют «свободно плавающие» в крови вирусы, не давая им прикрепиться к клеткам. После уничтожения вируса часть знакомых с ним лимфоцитов сохраняется, становясь клетками памяти. Если им снова встретится тот же вирус, иммунный ответ запустится быстрее. В результате инфекция пройдет легче или даже не вызовет симптомов.
Так возникает иммунитет к вирусам, хорошо известным человеку. Но SARS-CoV-2 с нами меньше года и пока неясно, у всех ли появляется иммунитет к вирусу. Также неизвестно, защитит ли иммунитет от повторного заражения, а если нет – будет ли болезнь протекать легче.
Спасут ли нас антитела к COVID-19?
Спойлер: У большинства переболевших людей вырабатываются антитела к вирусу. Но нет уверенности, что они защитят от повторного заражения.
Какую информацию дают тесты на антитела?
Всегда ли появляются антитела к COVID-19?
У большинства пациентов с COVID-19 независимо от наличия симптомов вырабатываются антитела, среди которых преобладают именно нейтрализующие. При этом у некоторых пациентов с легким течением инфекции таких антител может быть мало или совсем не быть. Как правило, выявить IgM в сыворотке можно, начиная с 5–7 дня после возникновения симптомов, а через 28 дней их уровень начинает падать. Обнаружить антитела IgG можно на 7–10 день, их количество начинает уменьшаться примерно через 49 дней. Падение уровня антител часто вызывает опасения, что защита ослабнет и иммунитет пропадет. Но после острой фазы инфекции антител всегда становится меньше, поскольку производящие их В-клетки живут недолго.
Как долго сохраняются нейтрализующие антитела?
Недавно ученые проанализировали данные 30 082 пациентов, переболевших COVID-19 в легкой и среднетяжелой форме. У большинства из них нейтрализующие антитела сохранялись в течение пяти месяцев. Но для получения более точной картины за пациентами нужно наблюдать и дальше – хотя бы в течение года.
Судя по единичным случаям повторного заражения, антитела не гарантируют пожизненного иммунитета к SARS-CoV-2. И это нормально для респираторных инфекций. Иммунитет к коронавирусам, вызывающим MERS и SARS, длится как минимум пару лет, а к коронавирусам, вызывающим простуду – не больше года. Однако наличие антител с большой вероятностью должно смягчить симптомы в случае реинфекции (повторного заражения).
А если антител мало?
Для защиты от SARS-CoV-2 важно не только количество, но и качество антител. Например, у многих выздоравливающих пациентов мало антител, зато они очень хорошо нейтрализуют вирус. Но определять качество антител сложнее и дольше, чем измерять их уровень, поэтому такой подход встречается редко.
Даже отсутствие антител еще не означает отсутствия иммунитета к вирусу. Защищать могут и выжившие В-клетки памяти. Уже на ранних этапах повторной инфекции они быстро размножаются, что приводит к росту уровня специфичных антител.
Главный вопрос – какой уровень антител необходим для защиты. Зная это, мы сможем проводить вакцинацию более эффективно.
Можно ли надеяться на Т-клетки?
Спойлер: Т-лимфоциты могут защитить от SARS-CoV-2, даже если в организме мало специфичных антител или они еще не появились. Именно Т-клетки, а не антитела, могут быть наиболее важными для возникновения стойкого иммунитета к вирусу.
Как меняется уровень Т-клеток при COVID-19?
Уровень Т-клеток повышается как у переболевших COVID-19, так и у получивших одну из экспериментальных вакцин. Специфичные Т-лимфоциты появляются уже в первую неделю после заражения, а Т-клетки памяти – через 2 недели и остаются в организме более 100 дней с начала наблюдения. Если человек перенес COVID-19 бессимптомно и не выработал антитела, единственный способ подтверждения болезни – определение уровня специфичных Т-лимфоцитов. Но оценивать их количество дольше и сложнее, чем измерять уровень антител, поэтому такой метод практически не используют.
Может ли Т-клеточный иммунитет к SARS-CoV-2 быть у тех, кто не болел?
Способные распознать SARS-CoV-2 Т-клетки есть у множества людей, никогда не встречавшихся с ним (судя по оценкам, у 20–50% популяции). Скорее всего, эти клетки возникают при заражении родственными коронавирусами – виновниками простуды. Структуры этих вирусов схожи, и Т-клетка, знакомая с одним из них, может распознать и другой – так возникает «перекрестная реактивность». При этом неизвестно, могут ли такие Т-клетки защитить от заражения SARS-CoV-2, повлиять на ход инфекции и ответ на вакцину. Нужно долго наблюдать за множеством добровольцев с предсуществующим иммунитетом, чтобы увидеть, кто из них заболеет и насколько серьезно.
Можно ли повторно заразиться COVID-19?
Спойлер: Подтвержденные случаи есть, но их мало, и они не позволяют прогнозировать течение заболевания. Скорее всего, случаев повторного заражения будет все больше.
Многие ли заболевают повторно?
Большинство людей до сих пор не заразилось COVID-19 в первый раз, не говоря о втором. Однако уже сейчас есть ограниченные, но убедительные данные о повторном заражении SARS-CoV-2 после выздоровления. Сообщения о таких случаях появлялись неоднократно с начала пандемии, но большая часть из них не была подтверждена. Важно различать настоящую реинфекцию и следы старого вируса, что не всегда просто из-за особенностей диагностики COVID-19.
Как подтвердить повторное заражение?
Стандартные тесты ищут в мазках и образцах слюны генетический материал SARS-CoV-2 – молекулу РНК. В отличие от самого вируса она может долго – до нескольких недель – сохраняться в организме и стать причиной ложноположительного результата теста. Может показаться, что человек снова заразился, и болезнь протекает бессимптомно, но на самом деле это не так. А бывает и ложноотрицательный результат, когда недостаточно чувствительные тесты не находят вирусную РНК, несмотря на присутствие вируса в организме.
Единственный надежный способ подтвердить реинфекцию – расшифровать вирусный геном. SARS-CoV-2 постепенно мутирует, в результате чего возникают его разновидности с небольшими отличиями в РНК – штаммы. Крайне маловероятно, что человек может снова заразиться тем же штаммом вируса. «Прочитав» РНК вируса из старых и новых образцов, а также оценив иммунный ответ в ходе инфекции, можно подтвердить повторное заражение.
Чего ждать при реинфекции COVID-19?
Повторное заболевание может быть как бессимптомным, так и протекать тяжелее, чем в первый раз. Легкое течение инфекции может быть обусловлено защитой Т-клеток, а осложненное – более агрессивным штаммом вируса, чувствительность которого к антителам уменьшилась из-за мутаций.
Когда у нас будет коллективный иммунитет?
Спойлер: Нескоро. Переболело слишком мало людей, и вакцины пока не появились в широком доступе.
Что такое коллективный иммунитет?
Согласно концепции коллективного иммунитета, распространение заболевания в популяции прекращается, когда большая ее часть приобретает устойчивость к возбудителю. У каждого заболевания свой порог защиты – доля людей, у которых должен выработаться иммунитет. Он может возникать естественным способом – после болезни, или искусственным – в результате вакцинации.
Правда ли, что всем нужно переболеть COVID-19?
Полагаться на возникновение группового иммунитета после свободного распространения SARS-CoV-2 – неэтичная и, возможно, неэффективная стратегия. По мнению ВОЗ, в большинстве стран вирусом инфицировано менее 10% населения – значит, до всеобщей устойчивости еще далеко. При летальности инфекции примерно 0,3–1,3%, цена достижения коллективного иммунитета естественным путем может быть слишком высока. Нельзя не учитывать и риск осложнений у пациентов с COVID-19, а также чрезмерную нагрузку на систему здравоохранения, возникающую при таком подходе. Кроме того, мы мало знаем о надежности естественной защиты: возможно, для возникновения стойкого иммунитета нужно будет переболеть несколько раз.
Последний факт может стать проблемой и для вакцинации – более безопасного способа добиться коллективного иммунитета. Если защитный эффект антител будет недолгим, а SARS-CoV-2 продолжит изменяться, нам придется постоянно модифицировать вакцины и прививаться с определенной периодичностью – как в случае с вирусом гриппа.
Пока никто не знает, как долго сохраняется иммунитет к SARS-CoV-2 и какой уровень антител и Т-клеток необходим для защиты. Но информация о новом коронавирусе постоянно обновляется, и со временем ученые найдут ответ на эти вопросы. Предварительные выводы делают на основе данных о родственных коронавирусах, а также исследований на животных и клинических испытаний вакцин, которые идут прямо сейчас. Кажется, что перенесенная инфекция в целом защищает от повторного заражения, подтвержденные случаи которого пока довольно редки. Но ситуация в любой момент может измениться – и к этому нужно быть готовым.
Благодарим врача-инфекциониста Оксану Станевич за помощь в подготовке текста
Американские ученые уточнили, сколько держится иммунитет после перенесенного COVID-19
Пока длительность вакцинной защиты практически нигде в мире не подтверждена
Повторные заболевания COVID-19 случаются, но не часто. И все же ответы на вопросы, как долго сохраняется иммунитет к ковиду у переболевших, защищает ли он от новых штаммов и от чего он зависит, пока висят в воздухе. Впрочем, вышло несколько обнадеживающих научных работ, которые показали, что часть людей, переболев один раз или получив вакцину, могут надеяться на длительную защиту от ковида в будущем.
Москвичка Ирина 33 лет, переболевшая в апреле прошлого года в легкой форме, совсем недавно сдала тест на антитела. Новая тест-система считает их уровень положительным, если значения превышают 50 единиц и доходят до 40 тысяч. Впрочем, эксперты лабораторной диагностики поясняют, что уровень ниже 1300 все же считается недостаточным для того, чтобы чувствовать себя защищенным.
У Марины для этого есть все основания — ее результат показал 23 тысячи единиц. Эксперты, правда, не особо удивляются. «Вероятно, девушка постоянно бустировалась, то есть получала малые дозы вируса от окружающих, чем стимулировала клеточный иммунитет, который тут же реагировал выработкой новых антител. Скорее всего, последний контакт с вирусом у нее был совсем недавно», — предполагает молекулярный биолог Марина Леонтьева.
«Работая с пациентами, я вижу, что переболевшие значительно лучше защищены, чем привитые. Но это, конечно, не значит, что нужно выбрать способ «переболеть». К сожалению, ковид очень коварен, и часто его протекание представляет большую потерю. Несмотря на то, что в группе риска по тяжелому течению находятся преимущественно хронические больные и пожилые, в реанимациях оказывается немало молодых людей, которые до инфицирования были полностью здоровыми. Поэтому для многих людей идея переболеть ковидом равносильна заболеванию бешенством — прямой путь на кладбище», — рассказывает врач-терапевт Максим Савельев.
И все же получается, что длительный иммунитет к SARS-CoV-2 возможен? Понять это важно и для того, чтобы строить прогнозы дальнейшего развития пандемии. Поэтому работы в этом направлении сегодня ведут разные научные коллективы в мире.
Например, согласно данным работы, опубликованной недавно в журнале Nature, иммунный ответ человека на инфицирование SARS-CoV-2 должен сохраняться в течение года. Ученые Медицинской школы Вашингтонского университета в Сент-Луисе пришли к выводу, что даже после легких форм COVID-19 остаются иммунные клетки, которые могут вырабатывать антитела против коронавируса в течение всей жизни. И столь длительная система обороны значительно снижает риск повторного заражения.
Исследование проводилось в группе из 77 добровольцев (большинство болели легко), которые сдавали кровь каждые три месяца после заражения в течение года. Кроме того, 19 из них согласились пожертвовать для науки образцами своего костного мозга. Через 3–4 месяца уровень антител упал почти у всех, но потом вдруг стал расти. А вот резко упоминаемые клетки иммунной системы, плазматические, которые находятся как раз в костном мозге и задача которых — подавать сигнал на выработку антител при новой встрече с вирусом, сохранялись в образцах костного мозга и через 11 месяцев после заражения у всех участников доноров костного мозга, за исключением одного. Это неудивительно, учитывая, что иммунная память на многие вирусы и вакцины остается стабильной спустя десятилетия, а то и на всю жизнь. И эта работа является доказательством того, что у людей, перенесших COVID-19, в костном мозге образуются долгоживущие плазматические клетки памяти, образующие антитела, которые могут поддерживаться на протяжении многих лет, а возможно, и всей жизни.
Четверть века назад стало понятно, что плазматические клетки способны становиться клетками памяти и секретировать антитела для долгосрочной защиты. Плазматические клетки памяти в костном мозге могут сохраняться десятилетиями, а возможно, и на протяжении всей жизни, считают ученые. Поэтому наличие в костном мозге долгоживущих плазматических клеток памяти, которые вырабатывают антитела, — возможно, наилучший «предсказатель» долговременного иммунитета. Достаточно вспомнить, что в 2020 году ученые доказали, что длительность иммунитета к предыдущему пандемическому коронавирусу, SARS-CoV, вызвавшему вспышку в 2003 году, иммунитет сохраняется на протяжении 17 (!) лет. Ибо в крови переболевших и по сей день сохраняются высокие концентрации нейтрализующих антител. Ученые считают, что есть основания полагать, что долгосрочный иммунитет возможен и в случае SARS-CoV-2.
Впрочем, немало сторонников и среди тех, кто считает иммунитет от вакцины более надежным. Например, как считает известный эпидемиолог Илья Ясный, иммунный ответ на инфекцию формируется в условиях стресса, поэтому может сформироваться неполноценным: «Кроме того, в результате естественного инфицирования формируется очень много пулов клеток памяти, В- и Т-лимфоцитов, большинство из которых не имеет протективного (защитного) значения, а иммунную систему истощает. При вакцинации же формируется нацеленный иммунный ответ только на тот белок, который действительно важен для иммунитета — S-белок. Причем формируется в условиях локальной активации иммунитета и в правильном иммуногенном контексте».
Однако пока длительность вакцинной защиты практически нигде в мире не подтверждена. Кроме того, неизвестно, вызывают ли новые вакцины образование плазматических клеток, роль которых в иммунитете пока недооценивается.
Тем временем коллектив ученых, изучавших плазматические клетки, считает, что иммунитет можно значительно усилить даже у выздоровевших пациентов, если вакцинировать их спустя год. В результате образуется больше плазматических клеток, а уровень антител против SARS-CoV-2 становится до 50 раз выше, чем до вакцинации.
Доказано: иммунитет к коронавирусу сохраняется даже после исчезновения антител
Иммунная система запоминает коронавирус, чтобы противостоять ему в будущем.
Иллюстрация Pixabay
У человека вырабатывается долговременный иммунитет к коронавирусу, выяснили исследователи.
Иллюстрация Pixabay
Иммунная система человека запоминает коронавирус SARS-CoV-2, чтобы противостоять ему при следующей атаке. Поэтому у пациентов появляется долговременный иммунитет. Он сохраняется даже после того, как антитела исчезают из крови переболевшего человека.
К таким выводам пришли авторы научной статьи, опубликованной в журнале Nature Medicine.
Запомнить врага в лицо
Иммунная система человека очень сложно устроена. Но в самом упрощённом виде её реакция на инфекцию выглядит так.
Первый рубеж нашей обороны – врождённый иммунитет. Как только в организм проникает патоген, он атакуется специальными клетками и химическими веществами. Этого хватает, чтобы уничтожить 99% незваных гостей.
Повезло людям, справившимся с инфекцией с помощью врождённого иммунитета, или нет? Это непростой вопрос. С одной стороны, большинство из них переносит инфекцию в лёгкой форме (раз уж организм останавливает возбудитель на первом «оборонительном рубеже»). Но с другой стороны, такие пациенты рискуют заболеть вновь.
Ведь у врождённого иммунитета нет памяти. Эта система организма не опознаёт патоген, с которым уже сталкивалась, и не заготавливает «оружия», направленного исключительно против него. По крайней мере, так считают практически все иммунологи. Хотя альтернативные мнения тоже есть.
Однако наша иммунная система запоминает, какие антитела оказались эффективны против этого конкретного патогена. Для этого у неё есть специальные клетки, которые так и называются: Т-клетки памяти.
К слову, тот же самый механизм запускают и прививки, только вместо опасного патогена иммунная система тренируется на его безопасном «двойнике» – вакцине.
Коронавирус: правило или исключение?
Однако в этой сложной схеме не всегда всё срабатывает как надо. Иногда инфекция наносит организму непоправимые повреждения прежде, чем он успеет выработать эффективные антитела. Иногда патоген мутирует до неузнаваемости, и иммунной системе приходится заново учиться с ним бороться. Бывает и так, что Т-клетки памяти по каким-то причинам не сохраняют нужную информацию. Тогда организм не запоминает «рецепт» нужных антител. А значит, человек может заболеть снова.
Как обстоит дело с коронавирусом SARS-CoV-2 – виновником нынешней пандемии? Учёные уже убедились, что иногда он побеждается врождённым иммунитетом. Это значит, что у пациента не возникает приобретённый иммунитет, и он рискует заболеть вновь.
У большинства переболевших всё-таки вырабатываются антитела. Но их содержание в крови постепенно уменьшается, и обычно сходит на нет уже через несколько месяцев (точные цифры зависят от конкретного пациента). В общем, это лишь временная защита.
А вот сохраняется ли информация о «рецепте» эффективных антител в Т-клетках памяти? И если да, то надолго ли?
Этим вопросом и задались авторы нового исследования. С помощью тонких методов они выявили Т-клетки, хранящие память именно о коронавирусе SARS-CoV-2, а не о других патогенах.
Учёные обследовали 20 выздоравливающих пациентов и почти у всех обнаружили такие клетки. Несколько человек были повторно обследованы через некоторое время. Анализ показал, что уровень одного вида антител упал ниже предела обнаружения через 29 дней после выздоровления, а другого – через 79 дней. Тем не менее «противоковидные» Т-клетки памяти по-прежнему присутствовали в крови испытуемых даже через 104 дня после выздоровления. Скорее всего, они сохраняются и дольше.
«Эти так называемые Т-клетки памяти, [образующиеся] после заражения [вирусом] SARS-CoV-2, похожи на клетки, [образующиеся] после обычного гриппа. Поэтому мы уверены, что большинство людей, переживших инфицирование SARS-CoV-2, имеют некоторую защиту от повторного заражения SARS-CoV-2», – утверждает соавтор статьи Майке Хофман (Maike Hofmann) из Фрайбургского университета.
Если результаты научной группы подтвердятся, это будет веским аргументом в пользу эффективности вакцин от коронавируса. Напомним, что Вести.Ru рассказывали о вакцинах, разработанных в России и за рубежом.