Холедохоэктазия что это такое
Холедохоэктазия что это такое
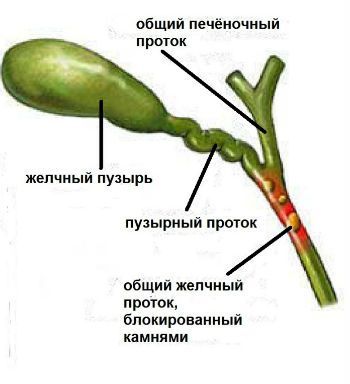
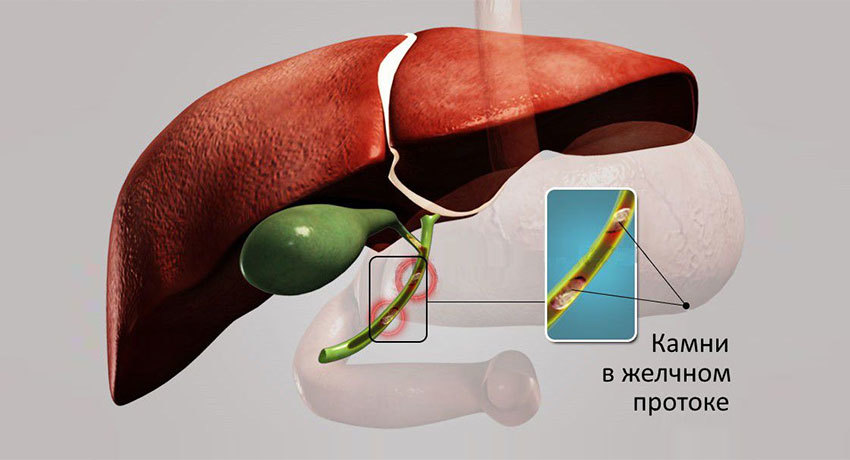
Холедохолитиаз
Холедохолитиаз – это одно из проявлений желчекаменной болезни, образование камней (конкрементов) в просвете общего желчного протока, по которому желчь попадает в двенадцатиперстную кишку.
Как образуются камни в желчном протоке?
Какими симптомами проявляется холедохолитиаз?
1. Приступ желчной колики
Болевые ощущения при желчной колике, вызванной холедохолитиазом, напоминают таковые при колике, спровоцированной калькулезным холециститом. Острая и внезапно появляющаяся боль носит колющий или режущий постоянный характер и локализуется преимущественно в области желудка или правом подреберье. Иногда боль отдает в спину или поясницу. Если перекрытие протока камнем произошло в месте выхода в двенадцатиперстную кишку, боль может иметь и опоясывающий характер.
Окрашивание склер и кожных покровов в желтоватый оттенок при холедохолитиазе обусловлено нарушением оттока желчи. В этом случае компоненты желчи начинают попадать в кровь, разносясь по организму и придавая коже характерный цвет.
Желтуха, которая возникает по причине длительной закупорки желчного протока, сопровождается потемнением мочи и осветлением кала. Кроме того, у пациентов нередко возникают приступы тошноты и рвоты.
Это воспалительный процесс в желчных протоках, обусловленный попаданием в них инфекции. Обычно микробы проникают из полости двенадцатиперстной кишки. Для холангита характерна высокая температура тела, интенсивный болевой синдром, выраженная общая слабость пациента. Отсутствие своевременной терапии этого состояния способно приводить к образованию множественных очагов нагноения в печени, а в перспективе – и к развитию общего сепсиса.
4. Острый панкреатит
Он развивается в ситуациях, когда камень блокирует не только желчный проток, но и проток поджелудочной железы в месте его выхода в просвет двенадцатиперстной кишки. Обычно такое воспаление поджелудочной железы носит очень тяжелый характер и нередко требует немедленного хирургического вмешательства.
Необходимо помнить, что полное перекрытие конкрементом желчного протока и прекращение оттока желчи является острой патологией, угрожающей здоровью, а иногда и жизни больного. Поэтому срочное восстановление всех функций желчных протоков, а также устранение препятствий оттоку желчи является необходимым условием, и успешное лечение холедохолитиаза без этого невозможно.
Также нужно учитывать, что камни в желчных протоках могут никак не проявлять себя довольно длительное время. Их обнаружение может быть случайной находкой при обследовании. Но такие «немые» случаи холедохолитиаза способны внезапно и очень остро проявить себя в будущем.
Как диагностируются камни желчных протоков?
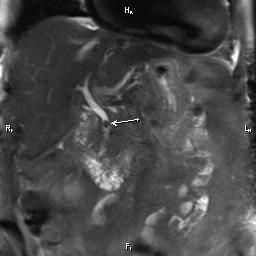
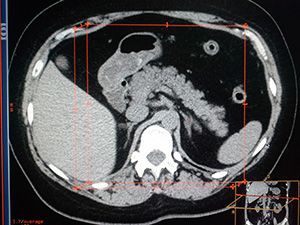
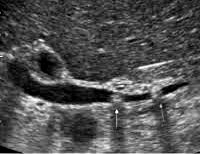
Основной метод выявления конкрементов в путях оттока желчи – это ультразвуковое обследование. Современная аппаратура, которая применяется в клинике ЦЭЛТ, позволяет нашим специалистам с уверенностью диагностировать это заболевание на самых ранних стадиях с определением размера и формы камней. Кроме того, в качестве уточняющих методов обследования применяются лабораторные тесты на содержание в крови печеночных ферментов, а также такие инструментальные исследования, как ретроградная панкреатохолангиорентгенография, МРТ-холангиография и компьютерная томография.
Лечение холедохолитиаза
Холедохолитиаз — состояние, при котором в общем желчном протоке обнаруживаются камни. В 85% случаев они являются вторичными — изначально образуются в желчном пузыре и затем мигрируют в желчевыводящие пути. По статистике, холедохолитиаз имеется у 10% пациентов с камнями в желчном пузыре, вызывающими симптомы.
При холедохолитиазе необходима как можно более ранняя декомпрессия — освобождение просвета желчных протоков, так как данное патологическое состояние вызывает выраженные симптомы и способно приводить к серьезным осложнениям:
В настоящее время для удаления камней из желчных протоков и улучшения оттока желчи применяются разные методики:
После обследования врач выбирает оптимальный вид хирургического вмешательства. В настоящее время чаще всего применяются малоинвазивные эндоскопические методики, так как они обладают высокой эффективностью, и в то же время хорошо переносятся многими пациентами, сопровождаются минимальным риском осложнений.
В международной клинике Медика24 применяются все современные виды лечения холедохолитиаза. У нас можно пройти необходимое обследование на новейшем оборудовании и получить консультацию ведущего врача-специалиста, который порекомендует оптимальный в вашем случае вид хирургического вмешательства.
Закажите обратный звонок. Мы работаем круглосуточно
Обследование перед операцией
Обычно при подозрении на холедохолитиаз пациенту назначают УЗИ и биохимический анализ крови для оценки функции печени. Ультразвуковое исследование помогает выявить камни в желчном пузыре, расширение желчных протоков.
Наиболее точный метод диагностики — холангиопанкреатография (МРХПГ). В большинстве случаев она помогает достоверно обнаружить конкременты в желчных протоках. Если и после нее диагноз остается сомнительным, пациенту назначают эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ). Во время этой эндоскопической процедуры через фиброэндоскоп, введенный в двенадцатиперстную кишку, в желчные протоки заводят тонкий катетер и заполняют их рентгеноконтрастным раствором, после чего проводят рентгенографию. На снимках хорошо видна структура желчных протоков, заполненных контрастом, места сужений. Во время ЭРХПГ можно сразу провести лечебные манипуляции.
ЭРХПГ и сфинктеротомия
Эндоскопическая ретроградная холангиопанкреатография со сфинктеротомией является наиболее распространенным методом лечения холедохолитиаза. Эффективность этого метода достигает 90%. Во время ЭРХПГ хирург рассекает большой дуоденальный сосочек — возвышение на слизистой оболочке двенадцатиперстной кишки, в котором находится сфинктер Одди. Последний представляет собой круговой мышечный жом, регулирующий поступление в кишку желчи и сока поджелудочной железы. Это облегчает отток желчи и выхождение камня.
Затем с помощью специальной корзинки Дормиа или баллона врач удаляет камень. В целом вмешательство продолжается около 1–2 часов. Его выполняют в состоянии легкого наркоза (седации).
Краткосрочные осложнения после эндоскопического удаления камней желчного протока, такие как инфекции, панкреатит, кровотечение, развиваются лишь у 7% пациентов. Несколько чаще встречаются долгосрочные осложнения: повторное образование желчных камней, стеноз желчных протоков в результате образования рубцовой ткани.
Эффективность ЭРХПГ со сфинктеротомией во многом зависит от опыта врача, который выполняет процедуру, его уровня мастерства. В международной клинике Медика24 лечение проводят ведущие специалисты в условиях рентгенооперационной, оснащенной современным оборудованием.
Мы вам перезвоним
Основные противопоказания к ЭРХПГ:
Литотрипсия
Экстракорпоральная литотрипсия применяется в качестве дополнительного метода лечения холедохолитиаза, когда в желчных протоках присутствуют большие камни, которые не получается удалить во время ЭРХПГ механическим способом. Литотрипсию выполняют в амбулаторных условиях, при этом камни разрушают на более мелкие фрагменты с помощью ультразвуковых волн высокой интенсивности. Эта неинвазивная методика эффективна в 80% случаев при единичных камнях диаметром до 2 см.
Преимущество экстракорпоральной литотрипсии в том, что она намного безопаснее по сравнению с любыми хирургическими вмешательствами. Однако, показания к ее применению весьма ограничены, она далеко не всегда способна решить проблему холедохолитиаза.
Холецистэктомия и холедохолитотомия
Хирургическое вмешательство показано пациентам, у которых не получается удалить камни из желчных протоков эндоскопическим способом. Во время операции выполняют следующие манипуляции:
Операция может быть выполнена как открытым способом (через разрез), так и лапароскопически — через проколы в брюшной стенке. Несомненными преимуществами лапароскопической хирургии являются малый травматизм, более низкий риск некоторых осложнений, короткий восстановительный период, хороший косметический эффект (на коже не остается больших рубцов). Однако, во время лапароскопии невозможно исследовать общий желчный проток и выполнить интраоперационную холангиографию. Это является ограничением. Перед лапароскопической операцией проводят ЭРХПГ и выполняют сфинктеротомию.
После хирургического лечения пациент должен соблюдать определенные рекомендации, придерживаться диеты. Сразу после операции или спустя некоторое время в результате удаления желчного пузыря может развиться постхолецистэктомический синдром — комплекс нарушений со стороны тракта, который проявляется в виде периодических приступов боли.
Стентирование желчных протоков
В некоторых случаях при холедохолитиазе показано стентирование желчных протоков. Эта малоинвазивная процедура проводится во время ЭРХПГ. В желчный проток устанавливают стент — короткую трубочку с сетчатой стенкой из металла. В просвете протока стент раскрывается и расширяет его, обеспечивая свободный отток желчи, отхождение камней.
В международной клинике Медика24 доступны наиболее современные методы лечения. Все виды вмешательств выполняют опытные врачи. Запишитесь на консультацию к нашему специалисту, и он порекомендует лечение, оптимальное в вашем случае. Если помощь нужна немедленно — свяжитесь с нами в любое время суток, мы работаем в режиме 24/7.
Материал подготовлен врачом-онкологом, главным хирургом международной клиники Медика24 Рябовым Константином Юрьевичем.
Холедохолитиаз
Холедохолитиаз – это наличие в желчных протоках конкрементов, вызывающих нарушение желчеоттока. Симптомы холедохолитиаза определяются степенью перекрытия протока камнем и включают боль, желтуху, иногда повышение температуры тела. На начальных стадиях заболевание может проходить бессимптомно. Для постановки точного диагноза проводят УЗИ печени и желчного пузыря, холедохоскопию, эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию, МР-холангиопанкреатографию, оценивают биохимические пробы печени. Удаляют камни хирургическим путем либо эндоскопическим методом.
МКБ-10
Общие сведения
Холедохолитиаз – это одна из форм желчнокаменной болезни, при которой камни образуются в холедохе или попадают туда из желчного пузыря. Конкременты в желчном пузыре – явление очень распространенное. Они встречаются приблизительно у трети женщин и у четверти мужчин на территории Европы и Северной Америки. Среди пациентов с желчнокаменной болезнью около 5-15% страдают холедохолитиазом.
После удаления желчного пузыря риск холедохолитиаза увеличивается, но протекает он в таких случаях в основном бессимптомно. Важность этой проблемы также связана с частыми осложнениями, которые требуют неотложной помощи и создают риск для жизни пациента. Диагностику и лечение холедохолитиаза проводят в отделениях гастроэнтерологии и абдоминальной хирургии.
Причины холедохолитиаза
Основная причина холедохолитиаза – миграция камней небольшого размера из желчного пузыря в протоки. По статистике, данное явление провоцирует приблизительно 85% всех случаев заболевания. Перемещение конкрементов осуществляется за счет увеличения давления в желчном пузыре, усиления сократительной функции его стенок. Большое значение имеет размер камня: чем меньше конкремент, тем больше шансов, что он мигрирует в протоки.
Непосредственно в холедохе камни образуются приблизительно у 10-15% пациентов. Предрасполагает к камнеобразованию в желчных путях:
Патогенез
В основе патогенеза холедохолитиаза лежит повышение давления в желчных протоках. В результате камень перемещается из одного отдела в другой, вызывая раздражение стенок, отек и дальнейшее перекрытие просвета холедоха. Если камень небольшой, а в холедохе и в области фатерова сосочка нет стриктур, он может самостоятельно выйти в просвет двенадцатиперстной кишки. В противном случае произойдет полная либо частичная закупорка желчного протока. В результате нарушается эвакуация желчи, холедох выше места закупорки расширяется, возникает воспаление, формируется благоприятная среда для роста бактерий.
Симптомы холедохолитиаза
Около 15% всех случаев холедохолитиаза протекают бессимптомно. Такое течение наблюдается у пациентов с удаленным желчным пузырем и в тех случаях, когда камни небольшого размера быстро эвакуируются из холедоха в двенадцатиперстную кишку, не вызывая закупорки, с которой связаны основные проявления заболевания.
Одним из первых симптомов холедохолитиаза является боль. Она носит глубокий висцеральный характер, частично напоминает боль при остром холецистите; может быть тупой, ноющей или достаточно резкой, с небольшими изменениями интенсивности. Боль локализуется в эпигастрии или в правом подреберье, часто отдает в спину. Когда камень опускается в область фатерова сосочка, болевой синдром может приобрести опоясывающий характер, как при остром панкреатите. Если в этом отделе камень не блокируется, он выходит в просвет двенадцатиперстной кишки, и все симптомы самостоятельно исчезают до следующего приступа.
Второй симптом холедохолитиаза – желтуха. Развивается она приблизительно через 12 часов после появления боли, иногда процесс может затянуться на сутки. При этом болевой синдром уменьшается или исчезает полностью. Особенность желтухи при холедохолитиазе – ее перемежающийся характер. Интенсивность желтизны кожи и слизистых то усиливается, то ослабевает. Это позволяет дифференцировать заболевание с раком головки поджелудочной железы, острыми вирусными гепатитами, лептоспирозом, которые тоже могут иногда протекать с выраженным болевым синдромом. При затяжном течении холедохолитиаза со значительной закупоркой протока у пациентов обесцвечивается кал, вплоть до ахолии, темнеет моча.
Осложнения
Осложняется холедохолитиаз холангитом, панкреатитом, при длительном течении – вторичным билиарным циррозом. При присоединении холангита (воспаления желчных путей), кроме основных симптомов, у больного наблюдается повышение температуры, признаки интоксикации (тошнота, рвота, сильная общая слабость). Иногда пациенты жалуются на интенсивную боль в спине. Панкреатит проявляется сильными болями с левой стороны либо болями опоясывающего характера, непрерывной рвотой, снижением перистальтики или полным парезом кишечника. В крови повышается уровень ферментов поджелудочной железы. Цирроз печени развивается долго, после частых рецидивов холедохолитиаза, осложнявшихся холангитом.
Диагностика
Для уточнения диагноза холедохолитиаза проводят ряд исследований. Начинают с УЗИ печени и желчного пузыря, биохимических проб печени.
Лечение холедохолитиаза
Наиболее часто при холедохолитиазе проводится экстракция конкрементов желчных протоков при РХПГ. Во время эндоскопии через сфинктер Одди вводят специальный баллонный катетер, который расширяет проток и дает возможность легко удалить камень. Если камень большой, проводят холедохотомию или сфинктеротомию. Методика ЭРХПГ позволяет удалить камень в 85% случаев. Конкременты размером больше 18 мм предварительно подвергают дроблению. Делают это с помощью механического литотриптора, методом лазерной либо магнитно-волновой литотрипсии. После дробления эффективность экстракции конкрементов желчных протоков при РХПГ повышается до 90%.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургическому вмешательству. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят холедохотомию или полное удаление желчного пузыря (холецистэктомию). Удалять желчный пузырь рекомендуют во всех случаях повторного возникновения холедохолитиаза. Консервативное лечение холедохолитиаза проводится редко, только в тех случаях, если оперативное вмешательство невозможно.
Прогноз и профилактика
После удаления камня рецидивы на протяжении пяти лет развиваются приблизительно у четверти всех пациентов. При повторном приступе холедохолитиаза рекомендуют удалять желчный пузырь. Для профилактики назначают урсодезоксихолевую кислоту. Принимать ее нужно не меньше, чем шесть месяцев в году, иначе эффективность лечения окажется сомнительной.
Холедохолитиаз
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
Основные проявления холедохолитиаза
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
Подробнее об осложнениях холедохолитиаза
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.
В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
Осложнения после удаления желчного пузыря
Заведующий отделением по оказанию платных медицинских услуг УКБ № 4, Кандидат медицинских наук, хирург высшей категории. Доцент кафедры факультетской хирургии 2 Сеченовского Университета
7 статей
Оптимальный метод лечения желчекаменной болезни
На сегодня золотой стандарт — это лапароскопическая холецистэктомия. Выполняется через три или четыре небольших разреза (прокола) с помощью специальной видеокамеры и инструментов. Есть вариант выполнения через один несколько больший разрез в области пупка, вовсе без разреза (через желудок), и даже с помощью робота, но широкого распространения они не получили (преимущества не очевидны, а стоимость выше).
В подавляющем большинстве случаев срок пребывания в клинике — два дня: госпитализация в день операции, выписка на следующий день после контроля анализов, УЗИ. Безусловно, решение о выписке всегда совместно, если пациенту спокойнее подольше побыть под наблюдением, всегда поддержим.
В течение недели после операции обычно рекомендуем щадящий режим, несмотря на вполне хорошее самочувствие. Первые два–три дня могут беспокоить ноющие боли в плече, связано этой с остаточным газом в брюшной полости и бывает после любой лапароскопической операции.
Диета после холецистэктомии
Вопрос очень дискутабельный, на самом деле. На мой взгляд, слухи о необходимости строгой диеты сильно преувеличены.
Отсутствует резервуарная функция желчного пузыря, желчь в ее изначальном виде постоянно поступает в 12-перстную кишку. В связи с этим есть надо почаще (поступает постоянно), малыми порциями и ограничить жиры (желчи, находящейся в ДПК каждый момент времени, должно «хватить» на эмульгацию жиров). Если нарушить диету, ничего особенно страшного не случится, но пациент это поймет (будет больно, и диарея).
Про осложнения холецистэктомии
Все осложнения можно разделить на два вида: возникающие непосредственно во время или в ближайшее время после операции; и отдаленные (пресловутый постхолецистэктомический синдром).
Большинство возникающих во время или сразу после операции осложнений, к счастью, «малые», не угрожающие жизни и здоровью. Это гематомы, серомы, воспаление — суммарно в районе 5 %, чаще всего не требуют никакого особого лечения, не говоря уже о повторных операциях.
Серьезных осложнений во время операции, по большому счету, четыре – это кровотечение, травма желчных протоков, тромбоэмболия легочной артерии и резидуальный холедохолитиаз.
Несмотря на отработанную методику лапароскопической холецистэктомии, исключить их полностью пока не удается даже в клиниках, где накоплен большой опыт выполнения этих операций.
Кровотечение
С кровотечением понятно — оно может возникнуть во время любой операции. При плановой холецистэктомии риск минимальный.
Повреждение желчных протоков
Страшный сон для любого хирурга. По литературным данным частота 0,15–0,36 % и зависит от многих факторов: плановая или экстренная операция (понятно, что плановой риски значительно ниже), выраженности воспалительных и рубцовых изменений в зоне желчного пузыря, конституциональных и анатомических особенностей. Встречается целый ряд аномалий (взаимоотношений анатомических структур в зоне желчного пузыря), которые иногда ставят в тупик даже очень искушенного хирурга. Основное правило здесь — «не уверен — не обгоняй», в том смысле, что мы должны быть абсолютно уверены в понимании анатомии у конкретного пациента. Всегда. Каждый раз. Даже в самых «банальных» случаях.
Безусловно, большое значение имеет опыт хирурга и качество оборудования. Есть целый ряд приемов, которые позволяют минимизировать риск осложнений — техника critical view of safety(для меня и уже многих коллег — обязательна во время каждой операции), интраоперационная холангиография, и даже использование флюоресцентной лапароскопии (ICG). Думаю, технические особенности не очень интересны для «нехирургов», но тем не менее)
Следующее осложнение — это тромбоэмболия легочной артерии
К счастью, довольно редко при лапароскопической холецистэктомии и правильной профилактике, хотя на 100 % предотвратить его до сих пор невозможно. Очень много факторов влияют, в том числе время операции, объем кровопотери, состояние свертывающей системы, наличие варикозной болезни, возраст. Все это учитывается, определяются риски и подбор оптимального варианта профилактики.
«Забытые» камни в желчном протоке или резидуальный холедохолитиаз
Отдельная большая тема для разговоров типа «Если удалить желчный пузырь, камни продолжат образовываться в протоках». Много раз уже писали — это очень редкая история, разве что в ситуации типа персистирующего холангита или муковисцидоза. Подавляющее большинство камней в протоках после удаления желчного пузыря были там на момент удаления, но никак себя не проявляли. До недавнего времени у нас не было безопасного способа диагностики бессимптомного холедохолитиаза. Последние годы активно пользуемся МРТ (это безопасно и информативно). Думаю, это здорово уменьшит количество «забытых камней».
Отдаленные последствия удаления желчного пузыря или постхолецистэктомический синдром (ПХЭС)
Надо сказать, что мифов и страшилок по этому поводу довольно много. Попробую выразить свою точку зрения, основанную на собственном опыте и анализе мировой литературы.
Как следует из названия, под постхолецистэктомическим синдромом подразумевают любые проблемы со стороны желудочно-кишечного тракта после удаления желчного пузыря.
Напомню, что «после» не всегда означает «вследствие». В большинстве случаев к самой операции эти проблемы не имеют никакого отношения, зачастую при внимательном анализе оказывается, что они были у пациента и до операции. Это еще раз подчеркивает необходимость тщательной оценки клинической картины и индивидуального подхода при принятии решения о необходимости удаления желчного пузыря. На мой взгляд, именно недостаточно внимательная оценка симптомов и желание во что бы то ни стало удалить желчный пузырь приводит к появлению большинства комментариев типа «Удалили — только хуже стало» и пр.
Чаще всего за т.н. «ПХЭС» принимают синдром раздраженного кишечника, гастроэзофагеальную рефлюксную, язвенную болезнь и хронический панкреатит. Мышечные или неврогенные боли тоже нельзя списывать со счетов. Почему же ставят диагноз «ПХЭС»? Доктора тоже люди, а людям свойственно идти по пути наименьшего сопротивления.. «Болит? Желчный убрали? Конечно же это ПХЭС!». Выявить истинную причину не так просто, на самом деле.
Если не принимать во внимание ранее описанные осложнения в ходе операции, к реальным отдаленным последствиям холецистэктомии можно отнести две проблемы: послеоперационную диарею и дисфункцию сфинктера Одди.
Послеоперационная диарея
Мнения по поводу причин ее появления разные, большинство экспертов отводит ведущую роль отсутствии резервуарной функции желчного пузыря. При недостаточном обратном всасывании постоянно поступающей желчи, она в большем, чем обычно количестве поступает в толстую кишку, что и провоцирует диарею. Надо сказать, что при желчекаменной болезни функция пузыря уже нарушена, и часть пациентов жалуются на диарею и до операции.
Очень разные данные о частоте этого симптома, от 1 до 35 %. Большинство исследований говорит о 10–15 %. В моей практике намного ниже, но достоверность личных наблюдений, как известно, невелика. Кроме соблюдения диеты (очень важно есть понемногу несколько раз в день), с диареей помогут справиться секвестранты желчных кислот (колестирамин), иногда приходится назначать лоперамид. В подавляющем большинстве случаев диарея проходит довольно быстро.
Есть мнение, подтвержденное экспериментальными исследованиями, что при сохраненном сфинктерном аппарате, общий желчный проток в течение нескольких месяцев частично компенсирует резервуарную функцию желчного пузыря.
Дисфункция сфинктера Одди или ДСО
Проявляется эпизодами довольно интенсивных болей в правом подреберье, напоминающие боли при желчной колике. Причина — в спазме сфинктера Одди (он регулирует поступление желчи из общего желчного протока в 12-перстную кишку).
ДСО бывает двух типов:
Тип 1 очень эффективно лечится папиллотомией (рассечением большого дуоденального соска)
Эффективность папиллотомии при 2-м типе ДСО намного меньше (около 40 %), но все таки достаточно, чтобы возможность проведения этой процедуры была очень тщательно рассмотрена.
Резюмируя, хочу еще раз подчеркнуть важность взвешенного, индивидуального подхода к такой «банальной» операции, как холецистэктомия. Были желчные колики или острый холецистит? Безусловно надо оперировать, вероятность дальнейших серьезных проблем намного выше, чем осложнений.
«Случайно» нашли камни в желчном пузыре и нет никаких симптомов? Живите спокойно, соблюдая диету. Появятся симптомы — приходите, не дожидаясь осложнений, поможем!
Лечение холедохолитиаза
Лечение холедохолитиаза
Лечение холедохолитиаза
Заболевания желчевыводящих путей нередко сопровождаются нарушением оттока желчи в двенадцатиперстную кишку. Обычно такое осложнение связано с образованием камней в протоках желчного пузыря. Лечение холедохолитиаза способствуют предотвращению развития полной закупорки выводных протоков органа и воспаления желчного пузыря. При этом врачи могут назначить одновременно хирургические и терапевтические процедуры. Консультация гастроэнтеролога поможет пациенту узнать больше о таком заболевании, как холедохолитиаз: клиника и симптоматика, возможные осложнения, лечение и другие важные аспекты.
Основные сведения о патологии
Холедохолитиаз – заболевание желчевыводящих путей, характеризующееся частичной или полной закупоркой выводных протоков желчного пузыря конкрементами. Отмечается, что эта патология может быть осложнением желчнокаменной болезни и причиной возникновения механической желтухи. Наиболее тяжелые проявления холедохолитиаза наблюдаются при полном отсутствии поступления желчи в двенадцатиперстную кишку.
Формирование желчных камней может протекать в бессимптомной форме в течение длительного времени. Постепенно конкременты уменьшают размер просвета выводных протоков желчного пузыря, что приводит к нарушению эвакуации желчи. На фоне недостаточного выхода желчи мышечная оболочка желчного пузыря сокращается с большей силой. При этом больные жалуются на особый тип боли, который в медицинской литературе называют желчной коликой. Отсутствие лечения в первые часы после развития полной закупорки протоков нередко становится причиной возникновения острого воспаления желчного пузыря (холецистита).
В отличие от обычного формирования конкрементов в органе, более специфическая болезнь, холедохолитиаз связана с наличием сразу нескольких камней в протоках и выраженным нарушением оттока желчи. Обычно крупные конкременты формируются уже в общем желчном протоке, что значительно ухудшает клиническую картину. Радикальное лечение холедохолитиаза может быть проведено с помощью удаления желчного пузыря. До формирования обструкции практикуется выжидательная тактика с терапевтическими назначениями.
Длительный застой желчи опасен не только нарушением обмена билирубина и расстройством пищеварения. Одним из возможных осложнений является проникновение бактерий в желчный пузырь. В результате у больных возникает восходящий холангит и острый панкреатит.
Особенности желчи
Желчью называют вязкую коричневую или зеленую субстанцию, выделяющуюся клетками печени. По желчным протокам печени вещество попадает в желчный пузырь, где происходит депонирование и насыщение секрета. Во время пищеварения желчь из пузырного протока забрасывается в двенадцатиперстную кишку для обеспечения функций пищеварения. При этом свежая желчь, формирующаяся в гепатоцитах, отличается по своим свойствам от концентрированной пузырной желчи.
Основные функции вещества:
В химическом составе желчи преобладают желчные кислоты, молекулы холестерина, вода, фосфолипиды, пигментные вещества и ионы. Правильное формирование желчи во многом определяется балансом содержания холестерина и желчных кислот. Нарушение этого баланса является основной причиной формирования желчнокаменной болезни.
Функции печени и желчного пузыря не в последнюю очередь связаны с метаболизмом билирубина. Это вещества, образующееся при разрушении гемоглобина и других белков, содержащих гем. Избыточное содержание билирубина в организме может вызывать повреждение нервной системы и других органов, поэтому печень и желчевыводящие протоки отвечают за удаление этого пигмента из организма. Возникновение желтого оттенка кожи и слизистых оболочек может быть следствием такого заболевания, как холедохолитиаз. Механическая желтуха может быть очень опасной при высоких концентрациях билирубина в тканях.
Причины возникновения
Холецистит, холедохолитиаз и механическая желтуха могут быть связаны с процессами образования желчи и анатомическими особенностями. Конкременты могут образовываться из-за нарушения обменных процессов и преобладания определенных веществ в химическом составе желчи.
Возможные факторы риска:
Эффективное лечение холедохолитиаза возможно после уточнения этиологии болезни.
Методы диагностики
Диагностика холедохолитиаза проводится в отделениях хирургии, гастроэнтерологии и амбулаторных медицинских учреждениях. Во время приема врач спросит пациента о жалобах, изучит анамнестические данные для выявления факторов риска и проведет физикальное обследование. Поздние осложнения болезни, вроде желтухи, легко определяются по внешним признакам. Пациенты жалуются на тупую боль в животе, желтизну кожи, тошноту, диарею и общее недомогание. Для уточнения состояния больного и определения этиологии болезни необходимо получить данные лабораторной и инструментальной диагностики.
Только после подтверждения диагноза может быть назначено хирургическое или терапевтическое лечение холедохолитиаза. Полученные данные визуальной диагностики необходимы для планирования оперативного вмешательства.
Лечение холедохолитиаза и осложнения
В первую очередь врачи планируют различные операции. Холедохолитиаз не всегда требует применения радикального лечения – тактика хирургии зависит от размера камней и степени обструкции. Если камни можно удалить без полостного вмешательства, назначаются малоинвазивные методы лечения холедохолитиаза. Это эндоскопическая операция, предполагающая небольшой разрез и низкую степень травматизации тканей.
Если эндоскопическое лечение холедохолитиаза невозможно, врач удаляет желчный пузырь. Радикальное лечение негативно сказывается на функциях органов пищеварения, однако при соблюдении диеты и медикаментозной терапии качество жизни больного сохраняется на достойном уровне.
Таким образом, лечение холедохолитиаза является важнейшим методом предотвращения опасных осложнений. Своевременное обращение к врачу улучшает прогноз.
Холелитиаз
Распространенность. В 70-80 % случаев в желчных протоках обнаруживаются мигрировавшие холестериновые конкременты. В последние годы наблюдается рост заболеваемости холепитиазом на 40 %.
Симптомы Холелитиаза:
К осложнениям данного состояния относятся закупорка желчного протока, холестаз, вторичный билиарный цирроз, холангит, сепсис, абсцессы печени, острый панкреатит, разрывы желчного протока и формирование свищей, гемобилия, кишечная непроходимость, обусловленная желчным конкрементом, холангиокарцинома. Обструктивная желтуха вследствие холедохолитиаза, как правило, сопровождается болевым синдромом. Желтуха, обусловленная опухолевым процессом в желчных протоках, чаще безболезненна. Клиническая картина холедохолитиаза может проявляться симптомами инфекции. У больных с холан-гиогенным сепсисом наблюдаются лихорадка, лейкоцитоз, ознобы.
Диагностика Холелитиаза:
Лечение Холелитиаза:
Лечение холелитиаза:
В лечении заболевания применяются ЭРХПГ с последующей механической литотрипсией и удалением камня (при конкрементах внепеченочных протоков); чрескожная экстракция камней (при конкрементах внутрипеченочных протоков); экстракорпоральная ударно-волновая литотрипсия (ЭУВЛТ) при наличии ущемленных камней; электрогидравлическая, лазерная, ультразвуковая литотрипсия (при больших размерах конкрементов и ущемленных камнях), литолиз (в случае массивного внутрипеченочного поражения), хирургическое лечение (при неэффективности вышеуказанных методов лечения). Эндоскопическая сфинктеротомия по сравнению с холе-Цистэктомией имеет ряд преимуществ, к которым можно отнести более короткий послеоперационный период, меньшую травматичность, меньшее число осложнений и летальных исходов. Эндоскопическая сфинктеротомия и удаление камней дают возможность освободить желчные протоки от конкрементов у 90 % больных. Осложнениями ЭРХПГ и сфинктеротомии являются панкреатит, кровотечения, перфорация, Инфекция. При удалении крупных конкрементов из холедоха чаще используются механическая, ударно-волновая, электрогидравлическая и лазерная литотрипсия. Существует мнение, что пероральная литолитическая терапия с применением препаратов желчных кислот малоэффективна у больных с холедохолитиазом без сфинктеротомии и наложения стента. В настоящее время установлено, что ЭРХПГ показана больным с высокой вероятностью холедохолитиаза (изменение печеночных функциональных тестов, расширение холедоха по данным УЗИ или КТ, наличие конкрементов в холедохе). В качестве дополнительных мероприятий, сопутствующих основному лечению, назначают анальгетики, антибактериальную терапию и дренирование желчных протоков.
Прогноз. При небольших размерах камней и при своевременном оперативном лечении прогноз благоприятный.
К каким докторам следует обращаться если у Вас Холелитиаз:
Лечение желчнокаменной болезни, осложненной холедохолитиазом
Холедохолитиаз, как самостоятельное заболевание или частое осложнение ЖКБ, характеризуется наличием камней в общем желчном протоке. Причиной их появления в холедохе становится широко распространенная желчнокаменная болезнь и состояние после ее хирургического лечения – холецистэктомии. Патология протекает бессимптомно, отзываясь болью под правым ребром и желтухой при перемещении камней. Лечение заключается в очищении желчевыводящих путей от конкрементов при помощи операции. Консервативная терапия имеет исключительно поддерживающий характер.
Причины появления камней
Желчный пузырь и протоки образуют единую систему, по которой могут легко перемещаться конкременты. Миграция камней из больного органа является основной причиной развития холедохолитиаза. Природу происхождения образований выдает их окрас желтого цвета и острые грани. В редких случаях конкременты перемещаются через внутренний свищ между пузырем и желчным протоком.Первичные конкременты, изначально сформированные в холедохе, коричневого цвета. Они имеют пигментный состав и появляются после удаления желчного пузыря. Способствует резидуальному (постоперационному) камнеобразованию сужение протока с последующим инфицированием желчи. Другими причинами развития холедохолитиаза является:
Как известно, образование камней – длительный процесс. Поэтому если камни обнаружили в течение 3 лет после холецистэктомии, это конкременты, которые были пропущены в ходе операции по удалению желчного пузыря. Рецидивные экземпляры появляются спустя годы после хирургического вмешательства.Причиной нарушения функциональности билиарного тракта и камнеобразования может стать холедохоэктазия. Это патологическое расширение стенок желчного протока, их растяжение. Деформация холедоха появляется после операции или в ходе длительного течения желчекаменной болезни.
Провоцирующие факторы
Резидуальный холедохолитиаз, когда появление камней расценивается, как рецидив желчнокаменной болезни, может спровоцировать «поведение» больного. Считая, что болезнь уже позади, человек отказывается от диеты и принципов дробного питания. Но отсутствие желчного пузыря меняет работу билиарного тракта, и протоки со сфинктерами не справляются с нагрузкой.В результате неправильное питание приводит к застойным явлениям и воспалению. Желчь задерживается в холедохе и становится отличной средой для размножения патогенной микрофлоры. Желчный секрет уже имеет измененный состав, поэтому постепенно образуются новые конкременты.Способствует развитию холедохолитиаза и малоподвижный образ жизни. По сути, во время выполнения физических упражнений в действие приходят не только мышечные волокна скелетной мускулатуры, но и стенки билиарного тракта, кишечника. Усиливается их моторика, что улучшает выведение желчи и перистальтику.
Основные симптомы
В отличие от желчного пузыря, в холедохе камни не стоят на месте. Если образования маленьких размеров, они не вызывают клинических проявлений. Конкременты выходят с током желчи в 12-перстную кишку, не вызывая боли и раздражения слизистой пищеварительного тракта.В случае появления конкрементов средних размеров, которые способны частично или полностью перекрыть проток, холедохолитиаз переходит в стадию обострения с характерными для этого состояния симптомами:
Болевой приступ при холедохолитиазе может сохраняться в течение суток, после чего исчезать и сменяться признаками желтухи:
Живот не напряжен, но при пальпации болезненный. Желтуха носит непостоянный характер, ее выраженность то нарастает, то становится менее заметной. Этот симптом при холедохолитиазе имеет различное течение и классифицируется на несколько клинических форм:
| Разновидность | Проявления |
|---|---|
| Желтушно-болевая | Классический вид с характерной болью, тошнотой, рвотой, желтухой и гипертермией (лихорадочным состоянием). |
| Желтушно-панкреатическая | Данный вид развивается при вклинивании конкремента в просвете сфинктера Одди чаще всего при его сужении после операции при появлении спайки или рубца в области круговой замыкательной мышцы. Клиника, сопутствующая желтухе, напоминает острый панкреатит – боль опоясывающего характера, сильная рвота с примесью желчи, тошнота. |
| Желтушно-холециститная | Если холедохолитиаз появился при желчном пузыре, перекрытие камнем протока может сочетаться с острым холециститом. |
| Желтушно-септическая | Тяжелое состояние, развивающееся при гнойном холангите, абсцессе печени или эмпиема желчного пузыря. При данной форме заболевание протекает на фоне сильной интоксикации организма. |
| Желтушно-безболевая | Постепенное усиление клинических проявлений желтухи без болевых ощущений. |
Безболезненную форму механической желтухи важно дифференцировать с опухолевыми процессами, клиника которых очень схожа с холедохолитиазом.
Возможные осложнения
Холедохолитиаз представляет большую опасность для здоровья человека. Оставлять без внимания болезнь нельзя. Затяжное течение патологии может стать причиной тяжелых осложнений:
Тотальная закупорка желчного протока сопровождается сильной интоксикацией. Камень нарушает отток желчи, она скапливается и растягивает холедох, что чревато разрывом стенки и развитием желчного перитонита.
Обследование при холедохолитиазе
Диагностика холедохолитиаза сопряжена с некоторыми сложностями. Если камни находятся в неподвижном состоянии, холедохолитиаз протекает бессимптомно, а в показателях биохимии крови значительных изменений не наблюдается. Лабораторные анализы имеют информативную ценность в момент обострения, вызванного миграцией камней.
После анализа результатов всех исследований, устанавливается окончательный диагноз и подбирается тактика ведения больного.
Лечение заболевания
Основной целью терапевтических мероприятий при холедохолитиазе является очищение холедоха от конкрементов. Камни убирают в процессе эндоскопического обследования, в тяжелых случаях проводят лапароскопическую холедохолитотомию. Так называют оперативное вмешательство, в ходе которого вскрывают стенку холедоха, что устранить конкременты.Но хирургические методики применяют не всегда. Небольшие камни выходят самостоятельно, а образования более 1,8 мм, сначала подвергают дроблению при помощи ударно-волновой терапии. Если курс проведен успешно, конкременты перемещаются в кишечник и выходят естественным путем.
Медикаментозная терапия
Для остановки прогресса холедохолитиаза, улучшения самочувствия, устранения симптомов, негативно влияющих на качество жизни больного, врач назначает прием лекарственных средств:
Большое значение имеет диета. В случае лечения холедохолитиаза она является частью лечения. Дробное питание и употребление легкой пищи обеспечивает оптимальную нагрузку с целью профилактики обострения.
Народные методы
Рецепты с лекарственными растениями не принесут выздоровления. Народную медицину можно использовать только в качестве дополнения к основному лечению. Травы для приготовления целебного средства нужно подбирать осторожно. Несмотря на природное происхождение, натуральные компоненты могут вызвать аллергию, спровоцировать усиленное желчеотделение или обострить течение хронических заболеваний. Поэтому перед их применением следует посоветоваться с лечащим врачом.
Применение ромашки
Цветки лекарственного растения широко применяются в медицинской практике, благодаря противовоспалительному, обезболивающему и дезинфицирующему действию. При холедохолитиазе сухую ромашку пьют в виде отвара или заваривают, как чай. Для этого чайную ложку растения россыпью или пакетик с лечебным сырьем заливают стаканом кипятка и дают настояться 10 минут. Сахар в напиток не кладут, для вкуса можно добавить немного меда.Лечебный напиток очень полезен для желчевыводящей системы и всего желудочно-кишечного тракта, но в больших количествах пить его не рекомендуется. Употребляя по 100 мл 2 раза в день, ромашковый чай поможет бороться с воспалением и станет хорошей профилактикой для предотвращения появления патологической реакции.
Применение расторопши
Это растение, в составе которого есть флавоноиды, признано отличным гепатопротекторным средством. Расторопша восстанавливает клетки печени, улучшает и стимулирует выведение желчи, поэтому применять его следует только после консультации врача. В качестве лекарственного сырья используют зрелые плоды растения. Из расторопши делают масло, сироп, экстракт, на ее основе производят фиточаи. Шрот, полученный при изготовлении масла, перемалывают в порошок и принимают его по 4 чайных ложки в день.
Применение овса
Злак используют для улучшения пищеварения и работы кишечника, а нормализация моторики улучшает функционирование билиарного тракта. В результате желчь выводится регулярно, а противовоспалительные компоненты лечебных средств на основе овса снижают риск развития воспаления. Для приготовления отвара понадобится 1,5 л воды и 200 г неочищенного овса. В кипящую воду опускают злак и томят на медленном огне 30 минут. После остывания целебный отвар процеживают и пьют по 100 мл ежедневно в течение 2 недель.
Прогноз и профилактика
Появление камней в желчевыводящих протоках или желчном пузыре всегда связано с обменными нарушениями. Полностью вылечить холедохолитиаз нельзя, остается только не допускать ухудшения состояния и бороться с рецидивами. При своевременном лечении можно избежать осложнений, в случае запущенности холедохолитиаза, возможно значительное ухудшение состояния из-за опасных последствий.Рекомендаций, которые бы обеспечили стопроцентную профилактику заболевания, не существует. Если присутствуют изменения в составе желчи, камни будут появляться снова. Но минимизировать риски возможно, если придерживаться принципов правильного питания и вести активный образ жизни. По статистике, холедохолитиаз диагностируют у 25 % больных, перенесших холецистэктомию, поэтому врачебные назначения важно соблюдать безукоризненно.
Камни желчного протока с холециститом (K80.4)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Процесс образования камней в желчном пузыре может протекать постепенно и бессимптомно в течение десятилетий. Миграция желчного камня в отверстие пузырного протока может блокировать отток желчи во время сокращения желчного пузыря. В результате увеличение давления в желчном пузыре приводит к возникновению характерного типа боли (желчная колика). Непроходимость протоков (пузырного и общего), если она длится более нескольких часов, может привести к острому воспалению желчного пузыря (острый холецистит).
Камни в печеночных протоках могут приводить к развитию холангита (воспаления желчных протоков), который описан в других подрубриках.
Термин холедохолитиаз определяется, как наличие одного или более камней в общем желчном протоке.
Примечания
1. В данную подрубрику вошли следующие коды:
Период протекания
Возможно как острое, так и хроническое течение.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, «Атакент»
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
I. Классификация холецистита по морфологическим признакам:
1. Острый катаральный холецистит. Желчный пузырь несколько увеличен, его стенка утолщена вследствие отека и набухания слизистой. Слизистая мутная из-за десквамации эпителия и инфильтрации лейкоцитами. Воспаление распространяется и на подслизистый слой.
3. Гангренозный холецистит. При возникновении на фоне тромбоза пузырной артерии, происходит частичный или тотальный некроз стенки желчного пузыря. Гангрена обычно наступает на 3-4-й день заболевания. Нередко наблюдается перфорация стенки пузыря (гангренозно-перфоративный холецистит) с истечением желчи в брюшную полость и развитием желчного перитонита. Перфорация происходит чаще в области шейки желчного пузыря или кармана Гартмана, то есть в местах наиболее частой локализации конкрементов.
Все описанные патоморфологические формы острого калькулезного холецистита сопровождаются перихолециститом, который характеризуется местным или распространенным спаечным процессом, отграничивающим распространение инфекции областью правого подреберья.
II. Холецистит считается острым, если он развивается впервые, в сроки от нескольких часов до нескольких дней (при неполной обструкции) и продолжается до 3 месяцев.
Хроническим считается холецистит, протекающий не менее 6 месяцев, с периодами обострения и ремиссии. Хронический холецистит характеризуется прогрессирующим фиброзом и потерей функции желчного пузыря.
III. Характер камней. Ориентировочная классификация по составу:
4. При ЖКБ у детей выделяют еще камни, состоящие преимущественно из карбоната кальция (до 24%).
Оставшаяся часть желчных камней у детей состоит преимущественно из белковых камней (около 5%).
Этиология и патогенез
В патогенезе камнеобразования имеют значение 3 основных фактора:
— перенасыщение желчи холестерином;
— усиленная нуклеация (образование в желчи микроскопических кристаллов моногидрата холестерина и их постепенное увеличение);
— снижение сократительной способности желчного пузыря.
Примечание. Поскольку неосложненная желчнокаменная болезнь (бессимптомное или малосимптомное носительство) не является предметом описания в данной подрубрике, более подробно патофизиолгия каменобразования не рассматривается. См. подрубрику «Камни желчного пузыря без холецистита»(K80.2).
Эпидемиология
Признак распространенности: Очень распространено
Соотношение полов(м/ж): 0.3
Женский пол более предрасполагает к развитию холестериновых желчных камней, чем мужской, особенно в репродуктивном возрасте, когда заболеваемость ЖКБ у женщин в 2-3 раза выше, чем у мужчин. Это объясняется, главным образом, высоким уровнем эстрогена.
Факторы и группы риска
Менее значимые факторы риска включают:
— острую почечную недостаточность;
— длительное голодание;
— низкокалорийную диету;
— быструю потерю веса.
К факторам риска камней желчного протока относится ЖКБ в сочетании с разнообразными препятствиями по ходу протока, сдавлением протока извне и нарушением его моторики (лекарственная или иная дисфункция).
Клиническая картина
Cимптомы, течение
Характерные симптомы, определяющиеся у пациентов:
Присоединение лихорадки после нескольких часов болевого синдрома свидетельствует о воспалении ЖП.
У больных пожилого возраста острый калькулезный холецистит протекает атипично, что обусловлено отсутствием четкой зависимости между структурными изменениями в ЖП и имеющимися клиническими проявлениями. Это связано со снижением общей реактивности организма, наличием сопутствующих заболеваний. Острый калькулезный холецистит у такой категории лиц протекает со стертой местной симптоматикой, сопровождается быстрой генерализацией основного процесса, явлениями интоксикации, высокой частотой развития осложнений. Температура тела у больных обычно субфебрильная. Выражена тахикардия. Между показателями пульса и температурой определяется несоответствие.
Педиатрия
Диагностика
1. УЗИ
УЗИ с использованием современных ультразвуковых аппаратов с цветным картированием и возможностью получения трехмерного изображения занимает лидирующее положение в диагностике желчнокаменной болезни (ЖКБ).
Чувствительность является переменной величиной и зависит от навыков специалиста и класса аппарата, но в целом, достаточно велика (до 95%) для желчных камней размером более 2 мм. Показатели снижаются при микролитиазе или наличии так называемых «хлопьев».
УЗИ является очень полезным и недорогим методом для диагностики неосложненного острого холецистита.
УЗ-особенности острого холецистита:
— утолщение стенки желчного пузыря (ЖП) > 5 мм;
— наличие перихолецистической жидкости;
— размер тела желчного пузыря > 5 см;
— симптом Мерфи.
Наличие нескольких критериев увеличивает точность диагностики.
УЗИ позволяет оценить другие патологические процессы в брюшной полости. Камни общего желчного протока (ОЖП) часто пропускаются при исследовании (чувствительность метода 15-40%). Обнаружение этих камней затруднено присутствием газа в двенадцатиперстной кишке и другими факторами. С другой стороны, расширение общего желчного протока (ОЖП) на УЗИ является косвенным показателем его обструкции и идентифицируется с точностью до 90%. Тем не менее, это расширение может отсутствовать, если обструкция недавняя.
Прогностическая ценность УЗИ при наличии камней в ОЖП в лучшем случае 15-20%.
Основным показанием к обзорной рентгенографии у пациентов с подозрением на ЖКБ является исключение другой причины острой боли в животе в сомнительных случаях (например, кишечная непроходимость, перфорации полых органов, камни почек, хронический кальцинирующий панкреатит).
РФП разработаны на основе иминодиуксусных кислот (HIDA меченной Тс-99m). Особенности кинетики РФП позволяют решить следующие диагностические задачи:
— оценка анатомо-функционального состояния печени и портального кровотока;
— оценка анатомо-функционального состояния желчевыводящей системы;
— оценка состояния ретикулоэндотелиальной системы печени.
Сцинтиграфия дает мало информации о необструктивной форме ЖКБ и не может обнаружить другие патологические состояния, но является весьма точным методом для диагностики обструкции пузырного протока. Информативность при ЖКБ ниже, чем у других, более доступных методов исследования.
Педиатрия. Методы инструментальной диагностики имеют сходную частоту осложнений, чувствительность и специфичность как у детей, так и у взрослых.
Лабораторная диагностика
3. Протромбиновое время может быть повышено у пациентов с длительной обструкцией, вследствие истощения витамина К (усвоение которого зависит от экскреции желчи). Одновременно обструкция панкреатического протока камнем может сопровождаться увеличением в сыворотке липазы и амилазы.
Повторные анализы с интервалом от нескольких часов до нескольких дней могут быть полезны при оценке пациентов в динамике. Улучшение уровней билирубина и печеночных ферментов может указывать на спонтанное отхождение камня. С другой стороны, повышение уровня билирубина и трансаминаз с прогрессированием лейкоцитоза на фоне антибиотикотерапии может указывать на холангит и необходимость срочного вмешательства. Результаты посева крови положительны при холангите всего в 30-60%.
При боли, локализованной в основном в эпигастральной области, с иррадиацией в спину или без нее, рекомендовано определение уровня липазы и амилазы в сыворотке. Если они повышены (> 300% от верхнего предела нормальных значений), должен быть рассмотрен диагноз острого панкреатита. Определение липазы в сыворотке является более предпочтительным тестом.
Примечание. В таблице ниже приведены показатели, характерные для «ЖКБ с острым холециститом и обструкцией» (K80.43).
Дифференциальный диагноз
— острый панкреатит;
— гепатит, протекающий атипично;
— дискинезия желчного пузыря;
— дисфункция сфинктера Одди.
У детей (дополнительно к перечисленным):
Осложнения
Лечение
Общие положения. Вопрос о тактике ведения больных с острым калькулезным холециститом должен решаться индивидуально, исходя из имеющейся клинической картины, общего состояния пациентов. В любом случае консервативная терапия служит только дополнением или подготовкой к хирургическому вмешательству.
При остром калькулезном холецистите, осложненном перитонитом, операция производится сразу же после поступления больного или кратковременной предоперационной подготовки (экстренная операция).
Во всех остальных случаях назначается интенсивное комплексное медикаментозное лечение с целью выполнения операции в холодном периоде, то есть после стихания острого воспаления а в желчном пузыре (ЖП) и желчных протоках, устранения интоксикации и метаболических нарушений, функциональных изменений жизненно важных органов и систем (плановая операция).
При неэффективности проводимого лечения, нарастании желтухи или признаков деструктивного холецистита, операция выполняется через 48-72 часа (срочная операция). Вместе с тем, проведение холецистэктомии, особенно при сроке заболевания, превышающем 2-5 суток, связано с определенными техническими сложностями из-за воспалительного отека тканей в зоне ЖП и гепатодуоденальной связки, а также формирования плотного инфильтрата в подпеченочном пространстве. Они нарушают топографо-анатомические взаимоотношения и повышают кровоточивость тканей в области операции, увеличивая риск развития интраоперационных и послеоперационных осложнений холецистэктомии.
Противопоказания:
— воспалительный инфильтрат или абсцесс в зоне ЖП;
— расширение холедоха (более 8 мм);
— толщина стенки ЖП больше 1 см;
— «сморщенный» ЖП;
— повышение уровня билирубина и амилазы в крови больного;
— легочно-сердечные заболевания в стадии суб- и декомпенсации;
— некорригируемые нарушения системы гемокоагуляции;
— распространенный перитонит;
— третий триместр беременности;
— билиодигестивные и билиобилиарные свищи;
— синдром портальной гипертензии ;
— неясная анатомическая ситуация в области шейки ЖП и гепатодуоденальной связки.
Лапароскопическая холецистостомия может сочетаться с удалением конкрементов из ЖП, то есть с холецистолитотомией, которая не только снимает внутрипротоковую гипертензию и купирует острое воспаление в стенке ЖП, но и радикально устраняет одну из ведущих причин острого калькулезного холецистита.
Холецистолитотомия выполняется с помощью специальной корзинки, баллонных катетеров, которые проводятся в просвет ЖП под ультразвуковым, рентгенологическим или визуальным контролем.
Другие показания для этой процедуры:
— удаление камней ОЖП, случайно оставленных во время предыдущей холецистэктомии;
— предоперационная «очистка от камней» ОЖП при необходимости интраоперационного исследования ОЖП (особенно актуально в сомнительных ситуациях, когда опыт хирурга по лапароскопической идентификации камней ограничен или пациент имеет высокий риск анестезии);
— предотвращение рецидивов острого желчнокаменного панкреатита или других осложнений холедохолитиаза у больных, которым не может быть выполнена холецистэтктомия или имеющих плохой долгосрочный прогноз.
Консервативная терапия
Проводится посиндромно и в сжатые сроки. Единственным спорным моментом является выбор эмпирической антибактериальной терапии.
В СНГ предпочитают схемы: амоксициллин/клавуланат, ампициллин/сульбактам, цефалоспорины II-III поколения (цефуроксим, цефотаксим, цефтриаксон или цефоперазон) + метронидазол; цефоперазон/сульбактам.
Альтернативные препараты: ампициллин + аминогликозиды (гентамицин, тобрамицин или нетилмицин) + метронидазол; цефепим + метронидазол; фторхинолоны в/в (ципрофлоксацин, офлоксацин или пефлоксацин) + метронидазол.
Стандартно, если планируется экстренное оперативное вмешательство, антибактериальную терапию можно начинать за 0,5-2 часа до него.
Прогноз
Приблизительно у 5-10% пациентов, перенесших холецистэктомию, развивается хроническая диарея. После вмешательства частота энтерогепатической циркуляции желчных солей увеличивается, в результате чего большее количество солей желчных кислот достигает толстой кишки. В толстой кишке соли желчных кислот стимулируют секрецию слизистой соли и воды, что и вызывает диарею.
Постхолецистэктомическая диарея, как правило, имеет мягкое течение и может уменьшаться с помощью эпизодического использования антидиарейных агентов (лоперамид). Более частую и упорную диарею можно лечить с помощью ежедневного приема смол, связывающих желчные кислоты (например, колестипол, холестирамин, колесевелама).
Современный взгляд на диагностику и лечение желчнокаменной болезни
По определению Ю.В.Белоусова желчнокаменная болезнь (ЖКБ) — хроническое рецидивирующее заболевание гепатобилиарной системы в основе которого лежит нарушение метаболизма холестерина, билирубина, жёлчных кислот сопровождающееся образованием жёлчных камней в печёночных желчных протоках (внутрипечёночный холелитиаз, общем желчном протоке (холедохолитиаз) или желчном пузыре (холецистолитиаз)
Определение
По определению Ю. В. Белоусова желчнокаменная болезнь (ЖКБ) — хроническое рецидивирующее заболевание гепатобилиарной системы в основе которого лежит нарушение метаболизма холестерина, билирубина, жёлчных кислот сопровождающееся образованием жёлчных камней в печёночных желчных протоках (внутрипечёночный холелитиаз, общем желчном протоке (холедохолитиаз) или желчном пузыре (холецистолитиаз) [1].
Эпидемиология
Желчнокаменная болезнь (ЖКБ) по праву признана одним из самых распространенных заболеваний и уступает лидерство в этой печальной статистике лишь атеросклерозу, оставив позади язвенную болезнь желудка и двенадцатиперстной кишки. В связи с этим проблема лечения «болезни благополучия», как образно назвали ЖКБ, является одной из наиболее важных в современной медицине.
Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. [4]
Возникновению камней в желчном пузыре подвержены 10-15% американской популяции, около 20 миллионов американцев испытывают жалобы по поводу ЖКБ, ежегодно диагностируется около миллиона новых случаев. В России встречаемость ЖКБ среди обследованного населения составлет 3-12%, в Москве она достигает 22%. [3, 5]
В настоящее время желчнокаменной болезнью страдают почти каждая пятая женщина и каждый десятый мужчина. Проанализировав динамику заболеваемости ЖКБ, отечественные авторы сделали заключение, что число больных за каждые десять лет увеличивается в два раза. Такая тенденция связана не только с изменением в образе жизни людей: снижением двигательной активности, физических нагрузок, характера питания, но и повышением возможностей современных методов диагностики этого заболевания.
Операция холецистэктомии в мире находится по частоте на втором месте после аппендэктомии. В Москве за последние пять лет частота этих операций увеличилась на 20%, и наметившаяся тенденция говорит о дальнейшем росте их числа. [6]
ЖКБ представляет собой мультифакторное заболевание. Широкомасштабными эпидемиологическими исследованиями установлено, что основными факторами риска ЖКБ являются наследственность, избыточная масса тела, гиперлипидемия, принадлежность к женскому полу.
Именно женский пол является основным фактором риска развтия холелитиаза. Этот факт усиливается тем, что увеличение заболеваемости женщин холестериновым холелитиазом начинается уже с периода полового созревания, тогда как у мужчин она совершенно не связана с гормональными перестройками. В возрасте до 25 лет у женщин камни в желчном пузыре обнаруживают в 3, 1%-4, 8% случаев. Если дать оценку в целом, то женщины страдают холестериновым холелитиазом в 2-6 раз чаще мужчин. [2]
К другим факторам риска относятся возраст, расовая пренадлежность, быстрая потеря веса, толератность к глюкозе, инсулинорезистентность, выскокая гликемическая нагрузка, злоупотребление алкоголем, сахарный диабет, гипертриглицеридемия, беременность и приём некоторых лекарственных препаратов.
С возрастом отмечается увеличение содержания холестерина в желчи и снижение синтеза желчных кислот, что опосредованно через воздействие развивающейся во взрослом организме дислипопротеинемии на активность фермента холестерол 7а-гидроксилазы. К тому же со временем за счёт склеротических изменений в сосудах происходит нарушение гемоперфузии желчного пузыря, что способствует развитию его дисфункции.
Растёт всё большее число публикаций, доказывающих генетическую обусловленность ЖКБ. Известно, что у людей, чьи родственники имеют ЖКБ, риск её развития в 2-4 раза выше чем в популяции. В случае семейного холелитиаза генетические факторы имеют решающую роль и подчиняются аутосомно-доминантному типу наследования.
Предрасположенность к образованию жечных камней связывают с определёнными аллеями гена (ABCG5/G8), кодирующего белок-переносчик холестерина, от функции которого зависит содержание холестерина в пузырной желчи. Люди-носители аллелей ABCG5 604Q или ABCG8 D19H имеют высокий риск развития ЖКБ, вне зависимости от пола, возраста и ИМТ. Повышенная литогеность желчи может быть связана с геном His19, также участвующего в транспорте холестерина или с другим геном, ответственным за секрецию в желчь фосфотидилхолина. С одним из генов, контролирующих образование муцина MUC5AC ассоцируют гиперсекрецию слизи в желчном пузыре.
Помимо генов, непосредственно регулирующие свойства желчи, предрасположеность к холелитиазу связывают с генами, модулирующими липидный спектор крови. К ним относятся ген, кодирующий апоА, (APOA1-75 G/A), ген, отвечающий за синтез белка-рецептора для ЛПНП.
Выделяют четыре группы факторов, способствующие к образованию желчных каней:
1. перенасыщение желчи холестерином;
2. преципитация и образование ядер крисстализации в желчи;
3. нарушение сократительной, абсорбционной, сектерирующй функций желчного пузыря;
4. нарушение энетрогепатической рециркуляции желчных кислот.
Этиология
У пациентов отсутствуют клинические симптомы болезни, диагноз основывается на результатах исследования пузырной желчи (порция В). Выявляется нарушение мицеллярных свойств желчи, в ней обнаруживаются холестериновые «хлопья», кристаллы и их преципитаты. Камней в желчном пузыре нет.
Первая стадия ЖКБ может бессимптомно протекать в течение многих лет. Лечебно-профилактические мероприятия в этой доклинической стадии ЖКБ включают общегигиенический режим, систематическую физическую нагрузку, рациональное дробное питание с исключением алиментарных излишеств (высококалорийной и богатой холестерином пищи, особенно при ожирении и наследственной предрасположенности).
К профилактическим мерам относят также адекватное лечение больных с нарушением функции ЖКТ (дисбактериоз кишечника, колиты и др. ).
Вторая стадия желчнокаменной болезни (латентное бессимптомное камненосительство) характеризуется теми же физико-химическими изменениями в составе желчи, что и первая стадия, но с наличием камней в желчном пузыре. Процесс камнеобразования на этом этапе связан не только с физико-химическими изменениями желчи, но и с присоединением желчно-пузырных факторов патогенеза (застоя желчи, повреждения слизистой оболочки, повышающего проницаемость стенки пузыря для желчных кислот, воспаления) и нарушениями в кишечно-печёночной циркуляции желчных кислот.
Большинство камней, находящихся на дне желчного пузыря, никак себя не проявляют. Продвижение камней в пузырный проток и закупорка его приводят к развитию холецистита, который прекращается, если устраняется обструкция протока, или прогрессирует с развитием осложнений.
Тиазидные диуретики, используемые для лечения артериальной гипертензии и заболеваний сердечно-сосудистой системы, могут увеличивать риск развития желчнокаменной болезни. [8]
Холецистолитиаз является одним из распространенных осложнений в отдаленном после резекции желудка и гастрэктомии периоде. [10]
Цирроз печени служит фактором риска развития ЖКБ, что возможно связано с развитием дисфункции желчного пузыря на фоне высого уровня эстрогенов. [3]
Пик желчекамнеобразования у женщин совпадает с репродуктивным периодом, и физиологическая беременность служит «пусковым механизмом» патологических процессов в желчевыводящей системе. Это обстоятельство дало повод причислить заболевания желчного пузыря ко «вторым женским заболеваниям после гинекологических». В определенной степени это объясняется тем, что изменения гормонального фона во время беременности инициируют разные адаптационные механизмы, в том числе «переключают» энергетический обмен с углеводного на липидный. Значительно трансформируется холестериновый гомеостаз.
Высокий уровень эстрогенов, наблюдаемый во время беременности повышает эксрецию холестерина в желчь и снижает эвакуационную функцию желчного пузыря. Всё это способствует развитию сланджа и желчных камней.
Возникающая во время гестации физиологическая гиперлипидемия представляет собой метаболическую основу для развития «предстадии» ЖКБ – холестероза желчного пузыря. Между тем желчный пузырь во время беременности является типичным органом-мишенью липидного дистресс-синдрома – ЛДС.
Факторы риска, влияющие на развитие ЖКБ у женщин:
• генетическая предрасположенность к желчекамнеобразованию по материнской и отцовской линиям и их сочетание;
• нарушения менструального цикла до заболевания;
• большое число беременностей и родов;
• осложненное течение беременностей;
• мужской пол плода, его антропометрические данные и внутриутробная патология;
• продолжительность грудного вскармливания;
• прием гормональных контрацептивов;
• избыточная масса тела.
При нормально протекающей беременности у 65% женщин возникает физиологический холестероз желчного пузыря. Более чем у половины из них (40%) в послеродовом периоде при нормализации липидного метаболизма и гормонального гомеостаза происходит регресс изменений в желчном пузыре.
У 1/3 женщин, имеющих в анамнезе гормональную дисфункцию, в послеродовом периоде сохраняются дислипопротеидемия и различные формы холестероза желчного пузыря. Метаболические нарушения вследствие беременности и морфофункциональные изменения желчного пузыря можно определить соответственно как постгестационные метаболические изменения и постгестационный метаболический дистресс-синдром.
Консервативная терапия по методу акад. В. С. Савельева (консервативная блокада энтерогепатической циркуляции желчных кислот с помощью нового класса энтеросорбентов в виде сложной капсулированной микроэмульсии + растительные гепатопротекторные средства + пробиотики) в течение 6 мес приводит к нормализации липидного метаболизма и регрессу постгестационной патологии желчного пузыря. [11]
Патогенез
Желчный пузырь обладает множеством важных функций: поддержание давления в системе желчевыводящих путей, достижение необходимой концентрации желчи, реабсорбция желчи, продуцирование гормона антихолецистокинина.
В результате обследования больных холестерозом желчного пузыря, подвергшихся холецистэктомии – уровень ХС, ТГ, ЛПНП значительно превышал нормальные показатели, отмечалась низкая концентрация антиатерогенных ЛПВП. А у 32 % больных впоследствии развивался холестероз холедоха.
В литературе встречается много различных определений холестроза желчного пузыря (ХЖП ): заболевание невоспалительной природы, характеризующееся отложением липидов в слизистой оболочке, поражением стенки желчного пузыря, проявляющимся в отложении липидов в виде свободного ХС, его эфиров и циклических предшественников, преимущественно в слизистой оболочке, а при прогрессировании процесса – в подслизистом и мышечном слоях; гиперпластическим холецистозом, представляющим собой доброкачественные дегенеративные и пролиферативные изменения нормальных тканевых элементов стенки желчного пузыря, не связанные с воспалительным процессом. Объединяя всё вышесказанное можно утверждать, что ХЖП – это патология, которая в первую очередь связана с нарушением липидного метаболизма в печени, приводящего к абсорбции и накоплению в стенке желчного пузыря липидов из желчи и сопровождающаяся изменением его функции.
В патогенезе ХЖП можно выделить следующие механизмы:
1. нарушение липидного обмена (гиперхолестеринемия) ;
2. изменение концентрации и соотношения апо-липопротеинов сыворотки крови;
3. увеличение концентрации ХС в желчи;
4. увеличение абсорбции ХС слизистой желчного пузыря;
5. нарушение моторно-эвакуационной функции желчного пузыря.
Гистологические проявления ХЖП: отложение эфиров ХС происходит преимущественно в слизистой оболочке в так называемых «пенистых» клетках.
Подобные изменения позволяют рассматривать ХЖП как аналогичное атеросклерозу заболевание, отличающееся только локализацией. Частое сочетание ХЖП с различными проявлениями атеросклероза позволяет утверждать о их этиопатогенетической общности. Характерной особенностью является также сходство в нарушении липидного обмена. [13]
В 1998 году, по предложению академика В. С. Савельева, все заболевания, входящие в рамки хирургической специальности и патогенетически связанные снарушениями липидного гомеостаза (облитерирующий атеросклероз, хроническая ишемическая болезнь органов пищеварения, холестероз желчного пузыря, желчекаменная болезнь, липогенный панкреатит, жировой гепатоз и др. ) были объединены в липидный дистресс–синдром (ЛДС), названный позже его именем. Концепция ЛДС Савельева заключается в том, что нозологические формы, входящие в его состав, являются, по сути, разными в клиническом плане проявлениями единого патологического процесса, фундаментом которого служат различные нарушения липидного обмена.
При липидном дистресс–синдроме Савельева происходят значительные нарушения в желчепродуцирующей и желчеэкскреторной функциях печени и снижение фагоцитарной активности ее купферовских клеток на фоне выраженных дисбиотических изменений толстой кишки. [14]
Так у больных с ЖКБ наблюдается повышение концентрации ОХС, ТГ и уровня базального инсулина крови, что свидельствует о существовании тесных липидо-гормональных взаимосвязей в патогенезе ЖКБ 17.
Три основные причины холелитиаза: патология печени (холестериновый холелитиаз), патология панкреато-билиарного комплекса (рефлюкс панкреатических ферментов), сосудистая патология (ишемическое повреждение пузыря с попаданием в желчь ферментов крови). Во всех случаях холелитиаза концентрация холестерина с выпадением его в осадок могли нарастать при разрушении мицеллярных структур различными липазами при значительных вариациях растворимых компонентов желчи, оказывающих дополнительное повреждающее воздействие. [18]
Данные одного из исследований позволили предположить, что у детей раннего возраста одним из механизмов формирования желчных камней является внутриутробное нарушение липидного обмена, включая холестериногенез. Длительный прием гормональных контрацептивов и дексаметазона во время беременности являются факторами риска образования холестериновых желчных камней в раннем детстве. [19]
Уровень холестерина крови отражает степень недостаточности клетки в полиненасыщенных жирных кислотах (ПНЖК). Исследование полиморфизма генов апоЕ предполагает, что за развитием ЖКБ и пузырного холетиаза стоят определённые метаболические нарушения, связанные с уровнем НЖК и ПНЖК. Так в частности высокая частота аллелей эпсилон 2 (АРОЕ2) характерна для пузырного холетиаза, сопровождающегося повышением уровня ЛПНП, а для аллеля эпсилон 4 (АПОЕ4) — высокий уровень ЛПОНП. [20]
Fukushima K. полагает, что с усиленным размножением бактерий в тощей кишке, а особенно анаэробов, и повышенной их способностью деконъюгировать связанные желчные кислоты и формировать токсические эндогенные соли желчных кислот связано развитие патологических изменений в печени. При микробном обсеменении тонкой кишки происходит выраженное ее повреждение и повышение концентраций в крови холестерина, триглицеридов и других жиров. Развивается стеатоз печени.
При дисбалансе микроэкологии пищеварительного тракта увеличение пропорции потенциально-патогенных грамнегативных бактерий ведет к значительному накоплению в просвете кишечника эндотоксинов (ЭТ). Последние, проникая через слизистую кишечника в местную систему кровообращения, а затем через воротную вену в печень, вызывают повреждения гепатоцитов или потенцируют неблагоприятные действия других токсикантов. 90% всех эндотоксинов высвобождается факультативно анаэробными грамнегативными бактериями. ЭТ повреждают клеточные мембраны, нарушают ионный трансмембранный транспорт, вызывают фрагментацию нуклеиновых кислот, индуцируют образование продуктов свободнорадикального окисления.
Синдром избыточного бактериального роста в тонкой кишке способствуют ранней бактериальной деконъюгации желчных кислот, нарушению механизма их энтерогепатической циркуляции, увеличению пула свободных желчных кислот в кале, повышенной потери желчных кислот с калом, приводя к изменению коллоидного состояния желчи. Таким образом, изменение коллоидного равновесия желчи и гипокинез желчного пузыря вызывают формирование билиарного сладжа, микролитов и холецистолитиаз. [10]
В одном из проведённых эпидемиологических исследований, в котором оценивалась зависимость наличия гастроэнтерологических заболеваний и различных социальных показателей, включая обсеменённость инфекции НР показало, что для ЖКБ отсутствует чёткая связь с присутствием НР инфекции в ЖКТ. [22]
Большинство камней желчного пузыря образует холестерин, осаждаясь в перенасыщенной желчи, особенно по ночам, в период максимальной концентрации желчи в пузыре. Недостаток желчных кислот, участвующих в энтерогепатической циркуляции (например, при поражении терминальных отделов тонкой кишки), или дисбаланс между концентрацией фосфолипидов и холестерина (литогенная желчь) в желчи могут привести к преципитации кристаллов холестерина из перенасыщенной желчи, которые за тем формируют ядро с образованием холестериновых желчных камней.
Предрасположением к образованию черных пигментных камней, состоящих преимущественно из билирубината кальция, служат следующие факторы: хронический гемолиз (серповидные и сферические эритроциты, например при серповидно-клеточной анемии, имплантированные искусственные клапаны сердца) ; цирроз печени; инфекция билиарного тракта (Е. Coli, Clostridium Sp. ). Инфицирование желчи микроорганизмами, продуцирующими (3-глюкуронидазу, приводит к увеличению содержания в желчи плохорастворимого прямого несвязанного билирубина.
Коричневые пигментные камни обычно образуются у больных склерозирующим холангитом и при билиарных инвазиях (описторхоз, клонорхоз, лямблиоз и др. ) Наряду с холестериновыми (одиночными) и пигментными (чисто пигментными черными и коричневыми) чаще встречаются смешанные, обычно множественные, желчные камни. Крайне редко встречаются камни, состоящие из карбоната кальция и фосфора.
К факторам, предрасполагающим к образованию холестериновых желчных камней, относят пол (женщины), ожирение, диету (в рационе мало пищевых волокон), цирроз печени (30%), болезни терминального отдела подвздошной кишки (болезнь Крона и др. ) либо резекцию подвздошной кишки, потребление лекарств (оральные контрацептивы, содержащие преимущественно эстрогены, клофибрат).
Пигментные камни состоят из билирубина с образованием нерастворимых с кальцием преципитатов (билирубинат кальция). Черные мелкие плотные пигментные камни составляют 70% всех рентгеноконтрастных камней желчного пузыря.
Коричневые пигментные камни, также состоящие в основном из билирубината кальция, являются мягкими, преимущественно внутрипеченочными и обнаруживаются крайне редко. [23]
Краеугольный камень этиопатогенеза ЖКБ — холецистогенная дисхолия (повышение концентрации холестерина и билирубина в желчи при одновременном снижении содержания желчных кислот). Выработка печенью литогенной желчи ведущий пусковой механизм камнеобразования в желчном пузыре и желчных протоках. Литогенность желчи повышает холестаз, связанный с застоем желчи и способствует развитию воспалительного процесса в желчном пузыре. Воспаленная слизистая желчного пузыря выделяет экссудат богатый белком и кальцием, которые служат основой для отложения солей.
К числу факторов способствующих литогенезу относятся:
• Нерегулярное и нерациональное питание со сниженным содержанием пищевых волокон в рационе
• Дискинезии желчевыводящих путей
• Гиподинамия
• Ожирение
• Гемолитические анемии
В желчный пузырь инфекция проникает тремя путями: гематогенным, энтерогенным и лимфогенным. При гематогенном пути, инфекция попадает в желчный пузырь из общего круга кровообращения по системе общей печеночной артерии или из кишечного тракта по воротной вене далее в печень.
Лимфогенный путь попадания инфекции в желчный пузырь через обширные связи лимфатической системы печени и желчного пузыря с органами брюшной полости. Энтерогенный (восходящий) – путь распространения инфекции в желчный пузырь возможен при заболеваниях терминального отдела общего отдела общего желчного протока, функциональных нарушениях его сфинктерного аппарата, когда инфицированное дуоденальное содержимое может забрасываться в желчные пути. Воспаление в желчном пузыре возникает только при нарушениях оттока желчи. Такими факторы являются камни, перегибы удлиненного или извитого пузырного протока, его сужение и другие аномалии развития желчевыводящих путей. Вследствие анатомо-физиологической связи желчевыводящих путей с выводными протоками поджелудочной железы возможно развитие ферментативных холециститов, связанных с затеканием панкреатического сока в желчный пузырь и повреждающим действием панкреатических ферментов на стенки пузыря. Как правило, данные формы холецистита сочетаются с явлениями острого панкреатита. [1]
Также обострение хронического алкогольного панкреатита (ХАП) способно привести к развитию ЖКБ у больных с множественными факторами риска (ФР). Необходимо активное выявление ФР ЖКБ у больных с обострением ХАП. Наличие множественных ФР является основанием для ранней медикаментозной профилактики ЖКБ у больных с обострением ХАП. [24]
Клинические проявления ЖКБ.
Проявления желчнокаменной болезни на её биохимическом этапе, т. е. до возникновения калькулёзного холецистита или желчной колики связанной с обтурацией желчных ходов практически отсутствуют. Этот факт отчасти объясняется тем, что слизистая оболочка дна и тела желчного пузыря не чувствительны. Чувствительны к конкрементам только шейка желчного пузыря, пузырный проток и холедох. Это объясняет то, что большие камни, в силу своей тяжести и размеров, могут долгое время лежать на дне пузыря спокойно, не вызывая боли. Тогда как мелкие камни способные перемещаться, попадая в шейку, пузырный и общий желчный протоки, приводят к возникновению приступа острых болей. Клиническая картина и характер правоподреберного болевого синдрома при ЖКБ в основном соответствуют таковым при хроническом холецистите. В случае если ЖКБ не сопровождается типичными приступами желчной колики, обтурационной желтухи, камни желчного пузыря могут быть случайной находкой при ультразвуковом или рентгенологическом исследовании. [1]
Сладж.
Наряду с калькулезным холециститом (острым, хроническим) в желчном пузыре определяют не камни, а осадок (сладж), связанный с повышенным содержанием в нем муцина, на матрице которого кристаллизуются компоненты желчи.
Образование осадка в желчном пузыре происходит при медленном или неполном его опорожнении. Это состояние часто связано с длительным голоданием или недостаточной стимуляцией моторики желчного пузыря холецистокинином, вырабатываемым в кишечнике.
Хотя сладж желчи является обратимой стадией патогенеза желчнокаменной болезни, если назначить соответствующую терапию, то при прогрессировании неизбежно образуются камни, что приводит к появлению соответствующей симптоматики.
Лечение включает: дробное гипокалорийное питание, направленное на уменьшение массы тела, если имеется ожирение; медикаментозную деконтаминацию, если выявлен синдром избыточной микробной контаминации начальных отделов тонкой кишки; прием внутрь препаратов желчных кислот (хенодеоксихолевой и урсодеоксихолевой) в течение 1, 5-2 месяцев, эндоскопическую папилосфинктеротомию, если диагностирован стенозирующий процесс на этом уровне холедоха.
С практической точки зрения целесообразно выделять БС в виде взвеси микролитов, замазкообразной желчи и сочетания замазкообразной желчи с микролитами. Анализ ультразвуковой картины показал, что наиболее часто встречающимся вариантом является взвесь микролитов, которая выявлена в 76% случаев, а сгустки неоднородной и замазкообразной желчи с примесью микролитов встречаются значительно реже – примерно в 12% каждый. БС в виде взвеси микролитов является более легкой формой по сравнению с вариантом БС в виде замазкообразной желчи.
Обязательным, но не единственным фактором, способствующим формированию БС, является перенасыщение желчи холестерином. Важную роль играет состояние пронуклеирующей и антинуклеирующей системы, а также функциональное состояние желчного пузыря. Следует отметить, что лишь сочетание этих факторов и их длительное воздействие способствуют формированию БС, а в последующем и желчных камней. Именно этими причинами определяется и дальнейшая «судьба» БС.
Отношение к БС как к начальной стадии ЖКБ неоднозначное. Ряд исследователей не считают БС стадией ЖКБ, мотивируя свое мнение тем, что у значительной части пациентов он может исчезать спонтанно. Другие утверждают, что БС является субстратом для формирования желчных камней, обосновывая свое мнение характером биохимических изменений желчи, мало отличающихся от больных с холецистолитиазом.
БС приводит к развитию различных осложнений. К наиболее частым из них относится билиарный панкреатит. Из других осложнений БС следует отметить отключенный желчный пузырь, острый холецистит, гнойный холангит. [26]
Хроническая рецидивирующая форма проявляется внезапным сильным болевым приступом. Провоцирующими факторами являются употребление жирной или острой пищи, нередко отрицательные эмоции, резкое физическое напряжение, работа в наклонном положении. Иногда болевой приступ наступает во время менструации, после родов. Боли часто возникают в ночное время, локализуются в правом подреберье и подложечной области, распространяются на всю верхнюю половину живота и иррадиируют в правую лопатку, правое плечо, шею. Интенсивность болей бывает столь велика, что больные стонут, мечутся в постели, не могут найти положение, облегчающее их состояние. Нередко приступ сопровождается тошнотой, неукротимой рвотой. Возможны иктеричность склер и легкое потемнение мочи. Живот вздут, при пальпации резко болезнен в правом подреберье. Передняя брюшная стенка напряжена, особенно в проекции желчного пузыря (у лиц старческого возраста напряжение мышц может отсутствовать), появляются симптомы Ортнера, Мюсси, Кера и др. Иногда отмечается кратковременное повышение температуры тела до 38° и выше. При наличии так называемого вентильного камня общего желчного протока возникают перемежающаяся желтуха, кожный зуд. Продолжительность острого приступа от нескольких минут или часов до двух суток.
Если болевой синдром не сопровождается явлениями острого холецистита и быстро купируется после применения спазмолитиков и анальгетиков, говорят о печеночной (или желчной) колике, обусловленной обтурацией пузырного или общего желчного протока камнем и спазмом их гладкой мускулатуры. После купирования такой колики больные считают себя здоровыми до развития следующего болевого приступа, который может возникнуть через несколько дней, недель, месяцев или лет.
При диспептической форме отмечаются чувство тяжести в подложечной области, изжога, метеоризм, тошнота, поносы. Эти симптомы возникают после еды и носят постоянный или периодический характер, часто связаны с обильной едой, особенно приемом жирной пищи или жареных блюд. При пальпации может отмечаться болезненность в определенных болевых точках.
Диагностика
Критерии диагностики хронического холецистита
— Наличие ведущих клинических синдромов заболевания: абдоминального правоподреберного синдрома, проявлений интоксикации, диспепсических расстройств. При диагностике холецистита имеет значение так же отягощенный гепатобилиарной патологией генеалогический анамнез.
— Характерные изменения выявляемые при визуализирующих инструментальных исследованиях: Международные ультразвуковые критерии хронического холецистита (приводится по М. Ю. Денисову, 2001 г)
• Утолщение и уплотнение стенок желчного пузыря > 2 мм
• Сонографический симптом Мерфи
• Увеличение размеров желчного пузыря более 5 мм от верхней границы возрастной нормы
• Наличие тени от стенок желчного пузыря
• Наличие паравезикальной эхонегативности
• Сладж-синдром.
Ультразвуковое исследование:
УЗИ в настоящее время наиболее информативный и в то же время наименее инвазивный метод диагностики ЖКБ. Современные аппараты ультразвуковой диагностики позволяют обнаружить камень размером до 2 мм, а наиболее высокочувствительные приборы могут диагностировать и более ранние стадии формирования желчных камней.
Рентгенодиагностика.
Пероральная и внутривенная холецистография. Рентгенологическое исследование желчных путей в последние годы стало применяться реже. Конкременты желчных путей, содержащие кальций, могут быть обнаружены на обзорном снимке брюшной полости. Следует особо подчеркнуть, что многие другие виды камней даже при относительно больших размерах могут быть рентгенонегативны. Отрицательный результат холецистографического исследования не исключает холелитиаза. Противопоказаниями к рентгенодиагностике являются непереносимость йодистых препаратов применяемых для рентгенодиагностики, тяжелых нарушения функции печени.
Ретроградная холецистопанкреатография.
Преимущество этого метода перед другими методами диагностики с использованием рентгеноконтрастных веществ заключается в том, что непосредственное введение рентгеноконтрастного вещества в желчные протоки позволяет визуализировать их и сам желчный пузырь как в случаях нарушения выделительной функции печени, так и при отключенном желчном пузыре и при недостаточности сфинктера Одди. Появляется реальная возможность выявить конкременты на всём протяжении жёлчных путей, что важно в педиатрической практике, поскольку у 1/3 детей с холелитиазом конкременты в желчном пузыре сочетаются с камнями в пузырном, печеночном и общем желчном протоках. Именно с помощью этой методики удается установить высокую частоту внутрипеченочного литиаза. Все это в свою очередь позволяет обосновно определить терапевтическую тактику: хирургическое либо консервативное лечение.
Компьютерная томография имеет преимущество перед УЗИ, только когда речь идет о выявлении камней в общем желчном протоке.
Лабораторная диагностика холелитиаза
Лабораторные клинико-биохимические методы исследования желчи главным образом порции С играют важную роль в диагностике ЖКБ на начальной физико-химической стадии.. Для литогенной желчи характерны перенасыщение желчи холестерином, снижение концентрации в ней желчных кислот и фосфолипидов, а также гипокинезия желчного пузыря и поражение паренхимы печени.
Микроскопия желчи в прямом свете. Возможно распознавание нарушений секреторной и всасывательной функции желчного пузыря. Обнаружение при микроскопии желчи в прямом свете кристаллов билирубината кальция и холестерина — свидетельство желчнокаменной болезни в физико-химической стадии.
Оценка литогенных свойств желчи. Снижается содержание фосфолипидов и жёлчных кислот при увеличении содержания холестерина. [1]
– результаты исследования, проведённого на базе НИИ СП им. Н. В. Склифосовского, показывают что метод динамической гепатобилисцинтиграфии может применяться как скрининг-метод для ранней диагностики холедохолитиаза. По данным учённых, проводивших исследование метод оказался высокочувствительным (95. 8%), диагностически эффективным (83. 3%) и физиологичным для больного, однако обладал низкой специфичностью (33. 6%). [27]
Профилактика
Во второй стадии (латентного камненосительства) целью профилактики является предотвращение формирования осложнений желчнокаменной болезни и последствий холецистэктомии. Адекватная тактика ведения пациента на этой стадии определяется совместно терапевтом и хирургом.
Для первичной профилактики желчнокаменной болезни рекомендуется:
Лечение
Госпитализация обязательна только в период желчной колики. В периоде ремиссии должны создаваться условия для выполнения оптимального режима дня. Тяжелые физические нагрузки ограничиваются. В то же время следует учитывать, что гипокинезия способствует камнеобразованию.
Диетотерапия (Таблица №1)
В отделении патологии желчевыводящих путей ЦНИИ гастроэнтерологии была продемонстрирована эффективность такой терапии в отношении «молодых» кальциево-холестериновых конкрементов размерами не более 1 см.
По данным профессора А. А. Ильченко операция холецистэктомии необходима лишь половине больных из всех, кому она была назначена. Оставшиеся 50% могли обойтись консервативным лечением или его сочетанием с ударно-волновой литотрипсией. Литотрипсия является достаточно эффективным методом лечения у пациентов с конкрементами до 2-3 см в диаметре, неудачи, как правило, связаны с анатомическими особенностями и степенью упитанности пациента. Высокая цена аппарата-литотриптора ограничивает широкое применение метода, а появления лапароскопической холецистэктомии отодвинуло метод на второй план. [6]
Алгоритм лечебных мероприятий при желчно-каменной болезни
Больные ЖКБ без клинических симптомов заболевания (соответствует 1-й и 2-й стадии ЖКБ).
Общие мероприятия. Лечение сопутствующих заболеваний, вызывающих камнеобразование, по возможности исключение медикаментов (контрацептивы, средства для снижения уровня холестерина, цефалоспорины 3-поколения и другие) и воздействие на факторы риска, инициирующие холелитиаз.
Диета в пределах стола №5, со сбалансированным содержанием белка (мясо, рыба, творог) и растительного жира, способствующая повышению холатохолестеринового коэффициента и уменьшению литогенности желчи. Профилактика избыточного сдвига рН в кислую сторону за счет ограничения мучных и крупяных изделий и назначения молочных продуктов (при их переносимости). Исключается высококалорийная и богатая холестерином пища.
Медикаментозная терапия. 1 ступень – коррекция кишечного дисбиоза: пребиотик (дюфалак по 2, 5-5 мл в день 200-500 мл на курс) в сочетании с синбиотиком (бифиформ по 1 капсуле 2 раза в день 2-4 недели).
2 ступень – нормализация реологии желчи и профилактика дальнейшего камнеобразования. Урсодезоксихолиевая кислота (Урсосан) 8-15 мг/кг массы тела (в среднем 750 мг/сут) однократно вечером в течение 1 – 6 месяцев. Полная лечебная доза достигается в течение 3 недель за счет еженедельного повышения дозировки препарата, начиная с 250 мг/сут. Дюспаталин 400 мг/сут внутрь в 2 приема за 20 минут до еды.
Поддерживающая терапия: Урсосан 1-2 раза в год по 1-6 месяцев в дозе 4-10 мг/кг массы тела в сутки. В течение первых 2-4 недель для профилактики атаки ЖКБ рекомендуется комбинация с эукинетиком (Дюспаталин 400 мг/сут внутрь в 2 приема за 20 минут до еды).
Больные ЖКБ 3 стадии с симптомами хронического панкреатита.
Общие мероприятия. Диета в пределах стола №5.
Медикаментозная терапия. 1 ступень– коррекция функции поджелудочной железы: блокатор желудочной секреции (фамотидин 20-80 мг/сут, и/или рабепразол 20-40 мг/сут – внутрь в 2 приема) – 4 недели.
Эукинетик, действующий на желчевыводящую систему и поджелудочную железу (дюспаталин 400 мг/сут внутрь в 2 приема за 20 мин до еды) – 4 недели.
Полиферментный препарат (креон 10000 по 1-2 капсулы 3 раза в день во время еды) – 4 недели, затем по 1-2 капсулы в максимальный прием пищи – 4 недели.
2 ступень – коррекция кишечного дисбиоза: эубиотик (ципрофлоксацин по 500 мг 2 раза в день в течение 7 дней) и пребиотик (дюфалак по 2, 5-5 мл/день 200-500 мл на курс). По окончании приема эубиотика назначается синбиотик (бифиформ по 1 капсуле 2 раза в день 2-4 недели).
Поддерживающая терапия: Урсосан 1-2 раза в год по 1-6 месяцев, в дозе 4-10 мг/кг массы тела.
Больные ЖКБ с симптомами первого и более приступа желчной колики (соответствует 3 стадии ЖКБ).
Общие мероприятия. Диета – полный голод.
Госпитализация в хирургический стационар, где проводится совместное с гастроэнтерологом адекватное консервативное и оперативное лечение. При успешном консервативном лечении билиарной колики пациенты ведутся как больные 2 группы.
Больным 3-й (при эффективной консервативной терапии) и 2-й группы после проведения трех ступеней медикаментозного лечения, а также 1-й группы при неэффективности холелитической терапии с учетом международных рекомендаций проводится плановая лапароскопическая холецистэктомия.
В послеоперационном периоде на этапе Диеты-0, с момента разрешения пациенту приема внутрь жидкости назначаются:
Через 4-8 недель больному назначается Урсосан по 5-10 мг/кг массы тела. Препарат принимается однократ- но вечером в течение 1-6 месяцев.
Поддерживающая терапия. Урсосан 1-2 раза в год по 1-6 месяцев в дозе 4-10 мг/кг массы тела в сутки. [28]
Развивающиеся в последние годы неоперативные методы лечения холецистолитиаза, в частности экстракорпоральная литотрипсия (ЭКЛТ) и литолитическая терапия, не смотря на атравматичность и практическую безопасность, не всегда эффективны и не являются радикальными и, следовательно, не могут заменить операцию холецистэктомии. Оперативное лечение, таким образом, является «золотым стандартом» в лечении ЖКБ.
Холецистэктомия не приводит к ликвидации патофизиологических процессов, развившихся в результате камненосительства. Среди них наиболее значимыми для клинической картины являются билиарная недостаточность, внешнесекреторная недостаточность поджелудочной железы и как следствие развитие синдрома нарушенного пищеварения.
Неполноценные в метаболическом плане желчные мицеллы, образующиеся при наличии комплекса гепатогенных факторов малассимиляции, способствуют нарушению всасывания жирорастворимых витаминов. Важно отметить, что наличие панкреатической липазы совсем даже не обязательно для всасывания этой группы витаминов, в связи с чем при истинной (первичной) панкреатической недостаточности дефицита витаминов не наблюдается. [2]
Адекватная ферментозаместительная терапия микросферическими формами панкреатина (креон) значительно улучшает все показатели качества жизни при любом методе лечения ЖКБ и снижает «зависимость» пациентов от строгой диеты. [29]
Под влиянием проводимого лечения печеночная колика обычно быстро (спустя несколько часов) купируется без каких-либо последствий. При хронической рецидивирующей форме ЖБ с периодически повторяющимися тяжелыми приступами или обострениями следует рекомендовать хирургическое лечение в состоянии полной ремиссии (спустя 4-5 мес. ), что наиболее безопасно для больного. Если в течение 2 сут. состояние больного не улучшается, несмотря на интенсивное лечение, или оно ухудшается, следует произвести операцию в связи с опасностью возникновения деструктивного (гангренозного, перфоративного) холецистита и развития желчного перитонита. При этом необходимо учитывать возраст больного и наличие сопутствующих заболеваний.
При хронической болевой форме ЖКБ основой лечения является диетотерапия: диета №5, исключение из рациона пряностей, копченостей, жиров животного происхождения, дробное питание (5-6 раз в день) без переедания, минеральные воды. При болях показано тепло (грелка, согревающий компресс) на область желчного пузыря, спазмолитические средства (Дюспаталин). Физиотерапевтические методы (УВЧ, диатермия, индуктотермия), грязелечение и минеральные ванны, санаторно-курортное лечение (Ессентуки, Боржоми, Трускавец, Джермук и др. ) применяют только при отсутствии признаков обострения заболевания. Назначение желчегонных препаратов нежелательно, поскольку вызванная ими миграция конкрементов может привести к закупорке желчных протоков и спровоцировать приступ печеночной колики, развитие других осложнений. [12]
Предложен препарат в виде 70%-ного водно-спиртового экстракта четырех лекарственных растений: репейничка аптечного, хвоща полевого, тысячелистника обыкновенного, пустырника пятилопастного в количественных соотношениях 3: 1: 1: 1. Экспериментально установлено, что после воспроизведения экспериментального калькулезного холецистита ежедневное введение препарата в течение 30 дней в дозе 3, 0 мл дробно в виде 20%-ного раствора 6 раз в сутки за 15-20 мин до и сразу после еды по 0, 5 мл на прием при ультразвуковом обследовании, биохимическим и морфологическим результатам отмечены: нормализация липидного обмена, восстановление структуры желчного пузыря и элиминация из него конкрементов холестериновой природы. [30]
– Исследователи из Центрально-Южного университета КНР и Второй народной больницы района Пинью решили разработать технологию, позволяющую удалять камни, сохраняя человеку желчный пузырь. Для этого они модифицировали существующее лапароскопическое оборудование.
Эндоскоп нового прибора включает миниатюрный ультразвуковой датчик, позволяющий точно установить местоположение камней (даже мелких пристеночных) в желчном пузыре. После обнаружения камней орган наполняют водой, чтобы расправить его, и удаляют камни, в том числе самые мелкие («песок»), раструбом вакуумного отсоса. Все интерфейсы устройства сделаны по мировым стандартам, поэтому его можно подключать к любым видеосистемам и использовать в телемедицине.
Клинические испытания, проведенные в двух больницах, показали, что по безопасности новое устройство не уступает существующим лапароскопам, а по гибкости, надежности и качеству изображения превосходит их. [31]
Таблица 1
Рекомендации по диетическому питанию у детей при хронических заболеваниях печени и желчного пузыря