Как лечить болезнь крона
Как лечить болезнь крона
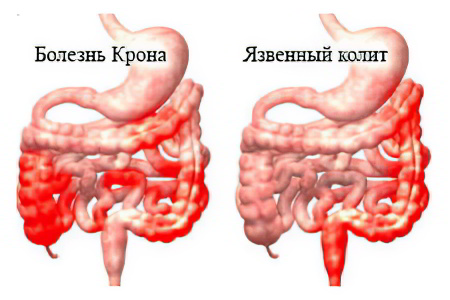
Болезнь Крона
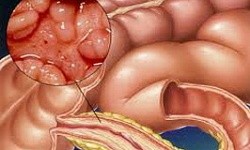
Хроническое воспаление стенок желудочно-кишечного тракта, наиболее часто поражающее начало толстого кишечника и нижний отдел тонкой кишки, называется болезнью Крона. Может протекать как в легкой, так и в тяжелой форме. При диагностике недуг часто путают в язвенным колитом, целиакией, острым аппендицитом, ишемическим колитом. Заболевание может появиться в любом возрасте, но, в основном, ему подвержены подростки и пожилые люди.
Симптомы
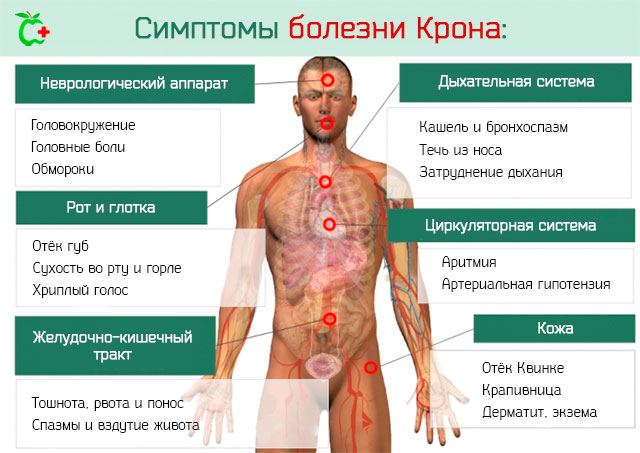
От появления первых симптомов до диагностики болезни может пройти не один год. За это время недуг осложняется следующими проявлениями:
Предполагается, что заболевание в большей части вызывают аутоиммунные патологии, что обуславливает поражение суставов: артрит, утолщения фаланги и концов пальцев на руках и ногах. Также появляются кожные отеки, язвы на кожном покрове, псориаз. В некоторых случаях может поражаться сетчатка глаз, что вызывает воспалительный процесс, который проявляется на ранней стадии.
Причины
Медицина не установила точных предпосылок развития заболевания. Предполагается, что они вызваны генетическими, экологическими и иммунными факторами. Вследствие последних, организм воспринимает собственную кишечную ткань как чужеродное вещество и пытается от него защититься, вырабатывая антитела. По сути, иммунная система борется с собственными клетками, убивая их, что и вызывает воспаление в ЖКТ. Многие специалисты считают, что определенную роль играют факторы окружающей среды, которые запускают аутоиммунный процесс:
Одной из теорий причин болезни является снижение полезного воздействия некоторых видов микроорганизмов в желудке и кишечнике, что нарушает процесс пищеварения. В качестве примера могут быть приведены аллергические реакции на некоторые продукты или непереносимость молока, что встречается довольно часто. Дополнительными возможными причинами являются:
В список можно добавить изменение гормонального фона вследствие заболеваний или приема лекарств, а также — резкую перемену образа жизни, вызывающую сильную эмоциональную нагрузку. Повышается риск заболевания у белокожих людей, а также у тех, кто перенес удаление аппендикса.
К какому врачу обратиться?
Если симптомы, которые вы почувствовали, свидетельствуют о болезни Крона, нужно срочно обратиться за помощью, поскольку самостоятельное лечение может привести к осложнениям. Специалистом, который сможет помочь, является:
Также, в зависимости от места поражения ЖКТ, можно обратиться к колопроктологу или проктологу. Не будет ошибкой, если вы придете к терапевту, который сможет безошибочно направить к нужному специалисту. На приеме врач обязательно выслушает жалобы пациента, чтобы поставить первичный диагноз. Для его уточнения он опросит больного, задав несколько вопросов:
Доктор узнает, какой образ жизни ведет пациент, каков характер его питания, перенес ли он удаление аппендикса. После этого врач осуществит ряд действий:
Также понадобятся лабораторные анализы: кровь на наличие воспаления и анемии, моча на общий анализ, кал на скрытую кровь.
Эффективное лечение
Терапия ставит целью избавление от симптомов, снятие воспаления, переход болезни в ремиссию. Лечение болезни Крона чаще всего бывает комплексным и включает в себя такие методы, как:
В зависимости от вида, места, стадии поражения, назначают такие типы медикаментов, как:
Для лечения легких и средних форм используют аминосалицилаты и модификаторы иммунитета. А вот гормональные средства и иммунодепрессанты нужны для умеренных и тяжелых случаев, а также — в периоды обострений. Последние необходимы при слишком активных действиях иммунной системы против собственного организма. Антибиотики применяют, когда в ЖКТ присутствует бактериальная инфекция. Если при такой терапии воспаление прошло, а ткани зажили, значит состояние пациента находится в стадии ремиссии. В противном случае показана операция. Ее цели:
Однако даже такой радикальный метод не может полностью вылечить болезнь. Такие осложнения, как свищи и абсцессы, могут появляться и после лечения, причем, каждый раз в новом месте.
Диагностика
Определенного теста на выявление недуга пока не придумали. Диагностика болезни Крона проходит на основании симптоматики и результатов анализов: лабораторных, биопсии, тестовых изображений. При этом, важно не перепутать данную патологию с похожими: туберкулезом, раком, саркоидозом, лимфомой, аденокарциномой, язвенным колитом, венерическими болезнями. Для этого назначают одно или несколько инструментальных методов обследования, таких как:
Для оценки состояния пациента могут проводится такие классические методы диагностики, как УЗИ, МРТ, КТ, а также —анализ крови и кала, которые, соответственно, покажут воспалительный процесс и наличие инфекции.
Насколько опасна болезнь?
Если при первых симптомах, больной не обратился к врачу и не прошел лечение, болезнь Крона может осложниться. Самыми частыми осложнениями являются образование свищей: наружных с отверстием в передней стенке брюшины, внутренних, расположенных между петлями кишечника, прямокишечных. Дополнительными видами осложнений бывают:
Первый вид проявляется в начале заболевания. Характеризуется язвами в анальном канале, сопровождается появлением свищевых ходов. Прорыв стенки кишки производит излитие в область брюшины ее содержимого, что может вызвать перитонит. Достаточно часто встречаются и различные кишечные кровотечения.
Гораздо реже происходит расширение определенного участка кишки, которое может спровоцировать антидиарейное лечение, а также — некоторые инструментальные исследования. Может образоваться отграничение участка воспалительного процесса с образованием в нем гнойного содержимого. Практические все осложнения опасны, требуют остановки приема пищи и незамедлительного хирургического вмешательства параллельно с медикаментозной терапией.
Новейшие методы лечения
Американские ученые придумали новые консервативные методы лечения заболевания, которые уже начали применяться. Они предусматривают терапию линоленовой кислотой, которая снижает воспалительный процесс, а также — применение стволовых клеток для восстановления нормальной работы иммунитета и регенерации поврежденных тканей ЖКТ. Предпочтение отдается базисной терапии, подавляющей применение антител организмом к собственным клеткам. Из хирургических методов эффективными являются следующие:
Резекцию кишок можно выполнять лапароскопическими методами, которые предусматривают проникновение в брюшную полость с помощью проколов в стенке брюшины. Такой способ малотравматичен, почти бескровен. Пациент быстрее восстанавливается, поскольку повреждение тканей сведено к минимуму.
Болезнь Крона: прогноз для жизни
Прогноз для пациентов, страдающих болезнью Крона, варьирует от доброкачественной перспективы до летального исхода. По причине того, что недуг обладает разнообразной симптоматикой, одни пациенты испытывают небольшой дискомфорт в области ануса, другие испытывают постоянные страдания. Статистика содержит следующие данные:
Для улучшения качества жизни огромное значение имеет питание, которое стоит рассмотреть отдельно. Поскольку больные теряют аппетит, очень худеют, у них вследствие диареи плохо усваиваются питательные вещества, важно сбалансировать рацион, куда должны входить:
Некоторые виды продуктов, их неправильное употребление способны навредить организму. Поэтому при такой диете рекомендуется:
При невозможности перорального питания (через рот), для таких пациентов предусмотрено энтеральное питание (с помощью трубки, которую вводят через нос в горло или через брюшную стенку). Однако, последний способ не может помочь пациентам с нарушением всасывания при осложненных формах заболевания.
Можно ли вылечить болезнь Крона?
Недуг вылечить до конца нельзя. Причиной этого являются неясные этиология и патогенез. Однако пациент может жить с ним годами и десятилетиями, чувствуя себя хорошо. Условиями для этого являются:
Это заболевание, как и многие аутоиммунные, считается неизлечимым, но правильная терапия поможет купировать воспаление. Если течение легкое, то около 90 % пациентов с рецидивами поддаются лечению. Во время ремиссии врач рекомендует придерживаться следующих правил, куда входят:
Обязательно нужно выработать в себе стрессоустойчивость, избегать негативных эмоций, положительно относиться к людям, наслаждаться природой, развиваться духовно.
Что такое болезнь Крона? Причины возникновения, диагностику и методы лечения разберем в статье доктора Магомедова Саида Магомедовича, проктолога со стажем в 13 лет.
Определение болезни. Причины заболевания
Синонимы заболевания: гранулематозный энтерит, регионарный энтерит, трансмуральный илеит, регионарно-терминальный илеит.
Частые проявления болезни Крона: боли в животе, хроническая диарея с выделением слизи и прожилок крови или без них.
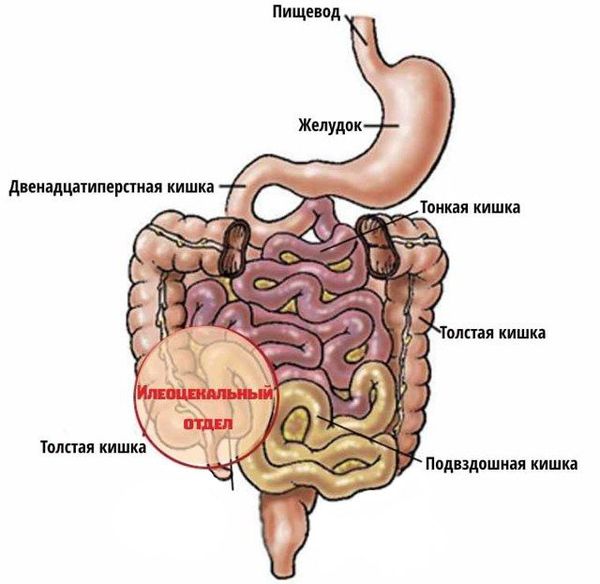
Заболевание относится к группе воспалительных заболеваний кишечника и наряду с неспецифическим язвенным колитом способно поражать все отделы желудочно-кишечного тракта: от полости рта до ануса. Илеоцекальный отдел (место перехода тонкой кишки в толстую) — наиболее излюбленная локализация болезни Крона. При поражении этой области симптомы заболевания схожи с проявлениями острого аппендицита, что затрудняет постановку диагноза в экстренных случаях.
Распространённость болезни Крона
Причины болезни Крона
Точные причины развития болезни Крона до сих пор неизвестны. Существуют гипотезы, которые частично объясняет пусковые механизмы болезни:
Все эти гипотезы свидетельствует о том, что этиология болезни Крона многофакторна, но некоторые аспекты до сих пор остаются неясными.
Факторы риска
Симптомы болезни Крона
Распределение поражения органов ЖКТ у пациентов с болезнью Крона, согласно Монреальской классификации:
Клиническая картина заболевания
Проявления заболевания различаются в зависимости от сегмента поражения.
В большинстве случаев пациенты отмечают следующие симптомы:
Внекишечные проявления терминального илеита встречаются примерно у 20-40 % больных, их появление зависит от активности заболевания.
В некишечные проявления болезни Крона
Анемия — самое распространённое заболевание, сопутствующее болезни Крона. Главным образом она вызвана дефицитом железа из-за хронического воспаления, реже — в результате кишечного кровотечения или недостатка витамина В12.
Вторыми наиболее часто поражаемыми тканями при болезни Крона являются суставы. Поражение глаз отмечается в 2-13 %, кожи — в 2-15 %. Склерозирующий холангит обычно возникает только у пациентов с колитом Крона. Панкреатитом страдает до 4 % больных, но зачастую заболевание является побочным эффектом медикаментозного лечения и холецистолитиаза (камней в желчном пузыре).
Патогенез болезни Крона
Причины болезни Крона неизвестны, его проявления разнообразны (возможно поражение всех отделов желудочно-кишечного тракта и других органов), поэтому патогенез заболевания остаётся малоизученным.
Поражения при болезни Крона носят системный характер. Причинные факторы приводят к ненормальной защитной реакции организма — важную роль в этом играет генетическая предрасположенность к «поломкам» иммунной системы. Патогенез болезни Крона объясняется развитием аутоагрессии, т. е. повреждения собственных клеток организма иммунной системой, что позволяет отнести болезнь Крона к аутоиммунным заболеваниям.
Описанные патофизиологические процессы приводят к повреждению тканей и органов разной степени тяжести: от незначительных, не нарушающих общее состояние, до выраженных — «молниеносных проявлений», угрожающих жизни, даже несмотря на проводимую комплексную терапию.
Классификация и стадии развития болезни Крона
Существует множество классификаций заболевания, но ни одна из них не отвечает потребностям врачей в «сортировке» клинико-патологических процессов и подборе лечения Ниже приведены несколько классификаций болезни Крона.
Классификация М. Х. Левитана и др., 1974
По локализации патологического процесса:
По тяжести клинических проявлений:
По течению болезни:
Венская классификация болезни Крона
По возрасту к моменту установления диагноза:
По локализации процесса:
По х арактеру течения:
Монреальская классификация болезни Крона
По возрасту к моменту установления диагноза:
По локализации процесса:
По характеру течения:
Осложнения болезни Крона
Болезнь Крона осложняется разнообразными патологическими состояниями, каждое из которых без своевременного лечения может привести к летальному исходу.
Осложнения, требующие срочного оперативного лечения:
Не требующие срочного оперативного лечения:
Диагностика болезни Крона
Диагноз ставится на основе клинической картины, течения заболевания и диагностических методов: лабораторного обследования, эндоскопии, гистологии и рентгенологии.
Лабораторные исследования
Первичное лабораторное обследование, помимо стандартных анализов (общих анализов крови и мочи), включает определение маркеров воспаления. В первую очередь оценивают уровень С-реактивного белка — показателя повреждения тканей при воспалении.
Фекальный кальпротектин и лактоферрин исследуют для различения воспаления от функциональных жалоб, так как эти белки являются маркерами воспаления кишечника. Кальпротектин в большинстве случаев помогает отличить воспалительное заболевание кишечника от синдрома раздражённого кишечника. Однако эти тесты не специфичны для болезни Крона, поэтому применяются в основном при наблюдении за пациентами во время и после лечения.
Альбумин — параметр, характеризующий соотношение мышечной и жировой массы, его определение особенно важно в предоперационном периоде, поскольку низкая концентрация связана с более высоким риском осложнений.
Эндоскопия
Для установления диагноза проводят илеоколоноскопию и мультифокальную биопсию из терминальной подвздошной кишки и каждого сегмента толстой кишки. При илеоколоноскопии врач осматривает прямую, сигмовидную и ободочную кишки, образующие толстую кишку, а также подвздошную кишку.
Лучевые методы исследования
Ультразвуковое исследование показано при острых состояниях, а также для выявления свищей, стенозов, абсцессов и для контроля воспаления кишечника во время лечения.
Обычную рентгенограмму применяют в экстренных ситуациях, например при непроходимости и перфорации кишечника.
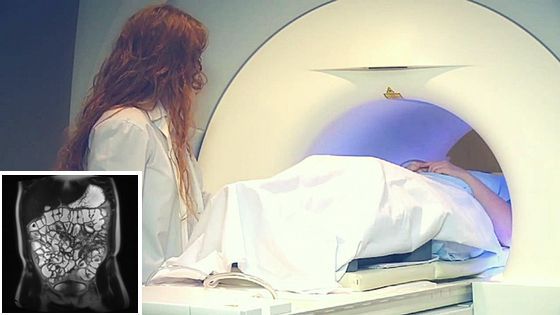
Магнитно-резонансная томография (МРТ) и КТ-энтерография (компьютерная томография) при болезни Крона с высокой точностью выявляют поражения кишечника и осложнения, такие как свищи и абсцессы. МРТ и КТ проводятся во время первичного обследования при высоком подозрении на болезнь Крона.
При проведении МРТ отсутствует воздействие радиоактивного излучения, поэтому она предпочтительнее КТ.
В редких ситуациях, когда стандартные методы визуализации неинформативны, для уточнения используется капсульная эндоскопия.
Двухбаллонная энтероскопия показана только в тех случаях, когда требуется биопсия (например, для исключения злокачественных новообразований), или при проведении терапевтических процедур, например при расширении стеноза.
МРТ — основной метод при перианальных поражениях. Альтернативой МРТ является эндосонография, но её применяют реже из-за анального стеноза, ограничивающего доступ, и болевых ощущений, особенно при тяжёлых перианальных поражениях.
Дифференциальная диагностика
Основные диагнозы, с которыми необходимо различать болезнь Крона: синдром раздражённого кишечника, язвенный и инфекционный колиты.
При острой боли в нижней части живота наиболее важные дифференциальные диагнозы — острый аппендицит и инфекционное заболевание иерсиниоз (псевдотуберкулёз).
Гранулематозные хронические воспаления кишечника могут быть вызваны системным воспалительным заболеванием саркоидозом или туберкулёзом. Злокачественные лимфомы и рак тонкой кишки иногда приводят к развитию стеноза тонкой кишки и формированию конгломератов кишечных петель — эти диагнозы также следует дифференцировать с болезнью Крона.
Лечение болезни Крона
Лечение при болезни Крона преимущественно консервативное. Однако иногда потребуется хирургическое вмешательство, например при изолированном коротко-сегментарном илеоцекальном воспалении или в экстренных ситуациях.
Терапия первой линии:
Из-за побочных эффектов и неэффективности в поддержании ремиссии стероиды не применяют длительно.
Прогноз. Профилактика
Болезнь Крона: что это и как лечить?
Болезнь Крона – это воспаление кишечной стенки, которое имеет аутоиммунную природу. Периоды обострения сменяются периодами ремиссии, но назвать их полноценными нельзя. При этой хронической патологии воспаляется весь пищеварительный тракт в целом. В процесс вовлекается не только слизистая оболочка органа, но и его подслизистый и мышечный слой. От этого аутоиммунного заболевания страдает 50-60 человек из 100 000.
Что такое болезнь Крона?
При болезни Крона здоровые участки кишечника чередуются с воспалёнными областями. Иногда патологический процесс охватывает большие площади, а иногда совсем маленькие. Воспалению подвергается не только кишечник, но и желудок с пищеводом, но происходит это не всегда.
У большинства пациентов диагностируется поражение тонкого кишечника в области илеоцекального канала. Иногда заболевание манифестирует в подвздошной кишке и распространяется далее. При этом страдает и тонкий, и толстый кишечник. Его осмотр позволяет визуализировать язвы. Они отличаются по форме и размеру. Здоровые участки кишечника сменяются областями стеноза и уплотнений. Однако структура бокаловидных клеток и крипт не нарушается.
Классификация
В зависимости от того, где сосредоточено воспаление, различают следующие формы болезни Крона:
Илеит (поражение подвздошной кишки).
Илеоколит (поражение подвздошной и толстой кишки). Эта форма патологии встречается чаще остальных.
Гастродуоденит (поражение желудка и 12-перстной кишки).
Колит (поражение толстого кишечника).
Еюноилеит (поражение тонкой и подвздошной кишки).
В зависимости от особенностей течения патологии, различают острую и хроническую форму болезни Крона.
Причины болезни Крона
До настоящего момента времени учёные так и не выяснили точные причины возникновения болезни Крона. Имеются только несколько теорий, но ни одна из них не подтверждена научными фактами, среди них:
Теория образования антигенов.
Какая именно из них является верной, неизвестно. Поэтому каждую из них нужно рассмотреть подробнее.
Теория образования антигенов. Приверженцы этой теории считают, что антигены из продуктов питания прикрепляются к кишечным стенкам. На них реагируют собственные антитела человека. Это запускает воспалительную реакцию в виде болезни Крона.
Инфекционная теория. Есть учёные, которые предполагают, что болезнь Крона – это следствие перенесённых инфекций. Они считают, что вызывают патологию различные вирусы и бактерии, которые обитают в ЖКТ человека.
Аутоиммунная теория. Большинство учёных придерживаются мнения, что болезнь Крона имеет аутоиммунное происхождение, то есть развивается из-за сбоев в работе иммунитета человека. Эти сбои приводят к тому, что иммунные клетки начинают атаковать собственные ткани кишечника, вызывая её воспаление и разрушение.
Генетические факторы. Генетика имеет решающее значение в плане развития болезни Крона. Вероятность возникновения патологии у людей с отягощенным семейным анамнезом в 10 раз выше. Часто болезнь Крона поражает родных братьев и однояйцевых близнецов.
Есть данные, что вероятность развития заболевания у ребёнка составляет 70%, если от него страдал один из родителей. Причём симптомы будут совпадать на 80%.
Увеличивается вероятность развития патологии у курящих и пьющих людей, у граждан, проживающих в неблагоприятной экологической обстановке. Повышают риски возникновения болезни Крона частые стрессы и хроническое эмоциональное перенапряжение.
Тем не менее, большинство учёных придерживаются мнения, что болезнь Крона всё-таки имеет аутоиммунную природу.
Симптомы болезни Крона
Общие симптомы патологии обусловлены интоксикацией организма и ухудшением его сопротивляемости.
Заподозрить болезнь Крона можно по следующим признакам:
Анемия, нарушение свёртываемости крови.
Боль в животе, нарушение стула.
Эти симптомы характерны для некоторых других болезней, например, для аппендицита, язвенного колита, СРК. Поэтому самостоятельно пытаться выставить диагноз нельзя. Если человека преследуют схваткообразные боли в животе, которые не прекращаются в течение 6 часов, нужно обращаться к доктору.
Местные симптомы
Симптомы болезни Крона могут быть как слабыми, так и достаточно интенсивными. Чаще всего с каждым периодом обострения они набирают силу. Во время ремиссии человек живет обычной жизнью, не страдая от каких-либо патологических признаков.
Местные проявления болезни Крона:
Диарея. Именно разжижение стула входит на первый план у пациентов с болезнью Крона. Процесс переваривания пищи происходит с нарушениями, кишечник всё время сокращается, поэтому каловые массы разжижаются, позывы к опорожнению кишечника учащаются.
Повышение температуры тела, ухудшение самочувствия. Чаще всего гипертермическая реакция не слишком интенсивная, отметка на термометре не превышает 38 °C.
Боль в животе, спазмы в кишечнике. Так как кишечные стенки покрываются язвами, а сам орган воспаляется, у человека возникают болезненные ощущения. Иногда они слабые, а иногда очень сильные. В некоторых случаях боль сопровождается тошнотой и рвотой.
Кровь в каловых массах. Кровотечение может быть скрытым, при этом кровь в испражнениях присутствует, но увидеть её невооружённым взглядом не удаётся. При сильном повреждении кишечника кровь будет заметна.
Отсутствие желания принимать пищу, похудение. Человек постепенно теряет аппетит, что происходит из-за стойкого воспаления органов ЖКТ.
Боль в области анального отверстия. Она возникает в том случае, когда у человека формируется свищ.
Внекишечные симптомы болезни
Внекишечные симптомы болезни Крона можно выделить следующие:
Нарушения со стороны органов зрения с развитием кератита, увеита, конъюнктивита.
Поражение кожных покровов в виде пиодермии и узловой эритемы.
Поражение суставных тканей с развитием моноартрита или спондилита.
Нарушения со стороны гепатобилиарной системы в виде цирроза, жировой дистрофии печени, холангиокарциномы.
Поражение почек с развитием цистита, гидронефроза или пиелонефрита.
Повышение риска развития раковых опухолей, а именно, карциномы толстого кишечника.
Диагностика болезни Крона
Чтобы выставить диагноз потребуется комплексное обследование пациента. Важно не только обнаружить саму болезнь, но и уточнить степень её развития, активность патологического процесса. Только так удастся подобрать оптимальную терапию и повысить качество жизни пациента.
Диагностика проводится в динамике, при каждом эпизоде обострения патологии, что позволит продлить ремиссию. В зависимости от полученных результатов на каждом конкретном этапе болезни, корректируют лечебную схему.
Сбор анамнеза. Во время первого посещения врача потребуется ответить на следующие вопросы доктора:
Как давно появились первые признаки болезни?
Как часто патология обостряется?
Есть ли какая-либо взаимосвязь между периодами обострения и определёнными событиями (с приёмом пищи, курением, приёмом лекарственных средств и пр.)?
Каково самочувствие человека на момент приёма?
Проводилось ли ранее лечение болезни?
Когда врач получит необходимую информацию, он направить пациента на сдачу анализов.
Анализы. С помощью анализов удастся понять, насколько сильно болезнь повлияла на здоровье человека. В обязательном порядке пациенту потребуется сдать мочу, кал и кровь. По анализу крови можно будет уточнить, имеется ли снижение уровня гемоглобина крови, увеличено ли значение лейкоцитов в крови, а также определить СОЭ.
Кроме общего анализа крови, проводится её биохимическое исследование, в ходе которого определяют следующие значения:
Уровень фибриногена (значения будут повышены).
Уровень фракции гамма-глобулинов (значения будут повышены).
Уровень альбуминов (значения будут снижены).
Наличие в крови С-реактивного белка (указывает на воспалительную реакцию).
Уровень витамина В12 и фолиевой кислоты (значения будут снижены).
Иммунологическое исследование крови позволяет обнаружить множество иммунных комплексов, а также снижение количества Т-лимфоцитов.
По анализу мочи также можно будет судить о стадии развития болезни. Если она имеет острое течение, то в урине будет обнаружен белок и кровь. Также её анализ позволяет уточнить, вовлечены ли в патологический процесс почки, имеется ли инфекция мочевыделительной системы.
В кале пациента с болезнью Крона обнаруживают кровь, лейкоциты и клетки эпителия. Иногда в испражнениях находят паразитов и бактерии. Хорошо, если кал будет сдан на анализ в острый период болезни. Так исследование будет максимально информативным. Для уточнения диагноза врач может осуществить забор тканей слизистой оболочки кишечника и отправить их на исследование.
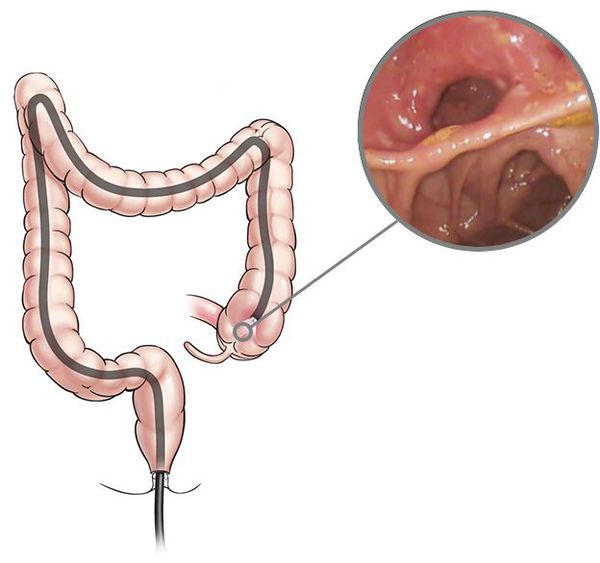
Колоноскопия. Это исследование проводится с помощью специального оборудования. В толстую кишку вводят трубку с камерой, которая выводит изображение на монитор. Это позволяет врачу визуализировать состояние кишечника изнутри. Если доктор обнаруживает язвенные дефекты или другие изменения тканей, то он осуществляет их забор и отправляет на дальнейшее исследование.
Эндоскопия. Это исследование назначают всем пациентам с болезнью Крона. В анальное отверстие, либо в рот вводят трубку с видеокамерой. С её помощью врач оценивает состояние органов ЖКТ.
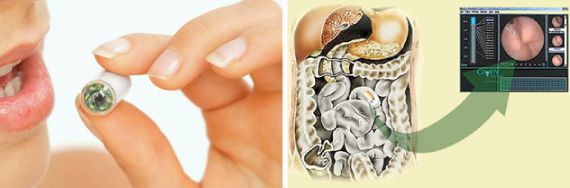
Эндокапсульная колоноскопия. Это современное исследование, которое позволяет оценить состояние всего пищеварительного тракта с максимальным комфортом для человека. Ему нужно будет просто проглотить капсулу, которая пройдет через кишечник, выполняя серию снимков. Врачу останется только изучить их. Это исследование даёт возможность осмотреть каждый отдел тонкого кишечника, что при классической эндоскопии невозможно.
Признаки, которые будут указывать на болезнь Крона:
Эрозии. Они выглядят как небольшие язвенные дефекты, вокруг которых сформировалась рубцовая ткань. Окружены эрозии здоровыми участками кишечной стенки.
Язвенные дефекты. Они поражают кишечник глубже, чем эрозии, иногда достигают мышечных структур органа.
Отечность слизистых оболочек. Между язвами будут заметны отечные участки тканей. Поэтому кишечник изнутри напоминает булыжную мостовую.
Рубцы. Эти неэластичные ткани стягивают стенки дефектов друг с другом, тем самым сужая просвет кишечника.
Свищи. Они представлены каналами, которые формируются из-за разрушения тканей органа. Свищи могут соединять кишечник с другими органами, например, с мочевым пузырём, либо с внешней средой, например, с брюшной стенкой и кожными покровами.
Рентген. В ходе проведения обследования делают снимки живота. Это позволяет исключить расширение толстой кишки и прободение кишечника.
Ирригография. Эта процедура предполагает исследование кишечника с помощью рентгенографии, но с применением контрастного вещества. В качестве контраста может выступать как воздух, так и барий.
УЗИ. Исследование даёт информации о размере петель кишечника, о наличии выпота в брюшной полости.
КТ и МРТ. Эти исследования показаны пациентам с осложнённым течением патологии, когда есть подозрение на поражение других органов. Кроме того, МРТ даёт информацию о состоянии лимфатических узлов, о сужении определённых участков кишечника, о степени его поражения, о наличии свищей.
Биопсия и гистология. Биопсия предполагает забор изменённых тканей органа. Полученный биоптат отправляют на гистологию. Исследование проводится в условиях лаборатории, где материалы тщательно изучают. Это позволит врачу выставить верный диагноз.
Исключение заболеваний, похожих на болезнь Крона. Существует ряд патологий, которые могут своими симптомами напоминать болезнь Крона.
Поэтому важно проводить дифференциальную диагностику с такими нарушениями, как:
Сальмонеллез, дизентерия и прочие кишечные инфекции.
Хронические инфекции органов малого таза.
Целиакия, при которой организм человека не воспринимает глютен.
Энтерит и хронический неязвенный колит.
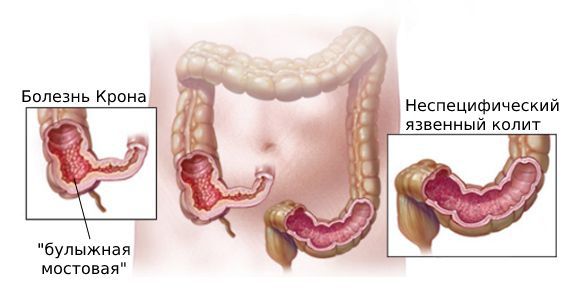
Неспецифический язвенный колит. В отличие от болезни Крона, эта патология не поражает весь кишечник.
Какой врач лечит болезнь Крона?
Чтобы выявить и вылечить болезнь Крона, нужно обратиться к гастроэнтерологу. Доктор осмотрит пациента и даст ему направление на сдачу анализов и прохождение инструментального обследования. Затем врач сможет сделать заключение о состоянии здоровья человека.
Иногда для уточнения диагноза требуется консультация таких специалистов, как:
Иммунолог. Он обнаружит отклонения в функционировании иммунной системы.
Нефролог. К этому специалисту направляют пациентов с подозрением на болезни почек.
Гематолог. Доктор назначит больному переливание крови, если оно необходимо.
Инфекционист. Специалист занимается обнаружением инфекционных причин развития патологии.
Дерматолог. Его консультация нужна при поражении кожных покровов.
Висцеральный хирург осматривает больного в том случае, когда ему показана операция. Консилиум специалистов позволяет максимально улучшить прогноз пациента с болезнью Крона.
Методы лечения
Лечение болезни Крона базируется на приёме лекарственных средств. Они позволяют снять воспалительную реакцию, уменьшить частоту сокращений кишечника, избавиться от нарушения стула, уменьшить случаи обострения патологии добиться устойчивой ремиссии.
Если патология имеет тяжёлое течение, то требуется приём серьёзных лекарственных средств. Иногда в острой фазе болезни необходима помощь хирурга. Определиться с терапией можно только совместно со специалистом, который знает историю болезни пациента.
Какого- то определённого лекарственного средства, которое могло бы помочь справиться с болезнью Крона раз и навсегда не существует. Терапия должна быть комплексной. Чем раньше она будет начата, тем выше шансы на успех.
Основные задачи, которые необходимо решить:
Улучшить самочувствие пациента.
Уменьшить интенсивность болей.
Избавиться от диареи.
Насытить организм питательными веществами.
Противовоспалительное лечение. Препараты, которые назначают для купирования воспалительной реакции, различаются в зависимости от особенностей течения патологии.
Сульфасалазин и Месалазин принимают внутрь, но работают они в прямой кишке. При локализации воспалительного процесса в тонком кишечнике, эти лекарственные средства окажутся бесполезными.
Преднизолон и другие кортикостероидные гормоны быстро устраняют воспаление, независимо от места его сосредоточения. Однако они обладают множеством побочных эффектов, среди которых: отёчность тканей, рост волос на лице, нарушение сна, гипертония, диабет, остеопороз, катаракта, глаукома, снижение иммунитета. Организм каждого пациента по-разному реагирует на приём кортикостероидов.
Будесонид (Буденофальк) – это кортикостероид последнего поколения. Он обладает выраженным терапевтическим эффектом, но в то же время не даёт такого количества осложнений. Однако действует препарат не по всей длине кишечника, а только на определённых его участках. Терапия гормонами не должна превышать 4 месяцев. В противном случае лечение нанесёт больше вреда, чем пользы. После завершения курса пациентов переводят на приём небольших доз иммуносупрессоров.
Иммуносупрессоры. Эти препараты уменьшают воспалительную реакцию, но происходит это за счёт подавления иммунитета. Иногда пациентам с болезнью Крона требуется приём сразу 2 лекарственных средств.
Препараты, которые могут быть использованы:
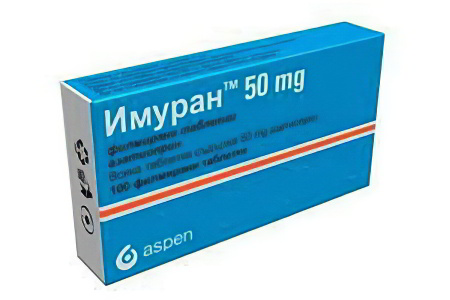
Азатиоприн (Имуран) и Меркаптопурин (Пуринетол). Именно эти медикаменты чаще остальных используют в лечении болезней кишечника. Однако даже непродолжительный их приём способствует развитию таких побочных эффектов как: снижение функции костного мозга, гепатит, панкреатит. Если лечение длительное, то повышается риск лимфомы и рака кожи.
Инфликсимаб (Ремикейд), Цертолизумаб Пегол (Симзия), Адалимумаб (Хумира). Эти препараты оказывают влияние на белок, который называется «фактор некроза опухоли», снижая его активность. Назначение их пациентам с болезнью Крона позволяет добиться её стойкой ремиссии.
Иммуносупрессоры нужно использовать в лечении пациентов сразу после постановки диагноза. Их обязательно назначают больным с тяжёлым течением патологии. Однако ингибиторы фактора некроза опухоли не используют для лечения пациентов с туберкулёзом, вирусными гепатитами и другими опасными заболеваниями.
Метотрексат (Ревматрекс). Лекарственное средство применяют в терапии онкологических больных, людей с псориазом и ревматоидным артритом. Однако оно позволяет добиться ремиссии у пациентов с болезнью Крона.
Циклоспорин (Сандиммун Неорал, Экорал, Панимун Биорал), Такролимус (Адваграф, Програф, Астрограф XL, Такросел). Эти лекарственные средства показаны к приёму пациентам с болезнью Крона, осложнённой свищами, а также тем больным, которым классические противовоспалительные средства не помогают добиться ремиссии. Нужно помнить о том, что Циклоспорин способен вызывать разнообразные побочные реакции, вплоть до повреждения тканей почек и печени. Поэтому препараты на его основе назначают непродолжительными курсами.
Натализумаб (Тизабри) и Ведолизумаб (Энтивио). Эти препараты не дают связываться молекулам, которые располагаются на поверхности кишечника и интегринам (молекулы лейкоцитов). Это позволяет предотвратить аутоиммунную реакцию, поэтому симптомы болезни Крона не возникают. При тяжёлом и среднетяжелом течении патологии назначают Натализумаб. Его приём может стать причиной развития многоочаговой лейкоэнцефалопатии, при которой страдает головной мозг, из-за чего человек даже может стать инвалидом. Поэтому перед началом курса требуется его пробное использование. Ведолизумаб не приводит к таким тяжёлым последствиям для здоровья, а действует также как Натализумаб.
Устекинумаб (Стелара). Этот препарат был разработан для лечения псориаза, но как показывают исследования, он позволяет справиться с болезнью Крона.
Антибиотики. Антибактериальные препараты показаны к назначению в том случае, когда у больного развиваются осложнения болезни Крона, которые сопровождаются присоединением инфекции, в том числе, при абсцессах и свищах. На основную патологию эти препараты не действуют.
Чаще остальных назначают такие средства, как:
Метронидазол (Флагил, Трихопол, Клион). В прошлые годы препаратом выбора в лечении болезни Крона являлся именно Метронидазол. При его назначении нужно помнить о том, что он способен вызывать боль в мышцах, онемение, слабость, покалывание в конечностях.
Ципрофлоксацин. Этот препарат позволяет уменьшить интенсивность симптоматики болезни Крона. Если встаёт необходимость приёма антибиотиков, то современная врачебная наука рекомендует отдать предпочтение именно Ципрофлоксацину, а не Метронидазолу.
Другие лекарственные средства. Есть препараты, которые позволяют повысить качество жизни пациентов с болезнью Крона и уменьшить её проявления.
К таким средствам относят:
Препараты для остановки диареи. Если она имеет неосложнённое течение, то может быть использован Цитруцел. При тяжёлом течении диареи к приёму показан Лоперамид или Имодиум.
Препараты для купирования болей. При болезни Крона не назначают знакомые большинству людей анальгетики, например, Ибупрофен или Напроксен, так как они способны ухудшать течение патологии. Для обезболивания используют Ацетаминофен (Тайленол).
Препараты железа для лечения железодефицитной анемии.
Витамин В12 в уколах для лечения В12-дефицитной анемии.
Витамин Д и препараты кальция. При болезни Крона повышается вероятность развития остеопороза. Чтобы этого не произошло, пациенту назначают витамины и минералы.
Хирургическое вмешательство
К операции при болезни Крона прибегают только в том случае, когда другие методы лечения не позволили добиться ремиссии. Больше половины пациентов переносят как минимум одно вмешательство на кишечнике. Несмотря на это, вероятность рецидива патологии исключать нельзя. Поэтому врачи прибегают к радикальным методам только в крайних случаях.
Предпочтение отдают лапароскопии. Эта малоинвазивная процедура легче переносится больными и не даёт тяжёлых осложнений.
Показаниями к хирургическому вмешательству являются:
Формирование стриктур кишечника, из-за которых кал не может нормально покидать его.
Развитие внутрибрюшного кровотечения.
Формирование прободной язвы кишечника.
После проведения операции больному показано медикаментозное лечение.
Осложнения болезни Крона, прогноз
Осложнения болезни Крона можно выделить следующие:
Перфорация кишечной стенки.
Формирование абсцесса в кишечнике.
Что касается прогноза, то его можно составить только после полноценного обследования больного.
Инвалидность
Инвалидность пациентам с болезнью Крона дают при тяжёлом течении патологии. Для получения инвалидности человеку потребуется пройти комиссию.
Ее вердикт может быть следующим:
Присвоение третьей группы. Её дают пациентам, у которых эпизоды обострения патологии случаются несколько раз в год, имеются слабые боли, снижается масса тела, а поражению подвергается только тонкая, либо только толстая кишка.
Присвоение второй группы. Её дают пациентам, у которых поражен весь кишечник. Больного всё время преследуют боли и диарея, сформировались свищи, развилась анемия, кишечник работает с серьёзными нарушениями, происходит потеря веса.
Присвоение первой группы. Её дают пациентам, у которых вес снижается более, чем на 30%, развиваются нарушения со стороны сердечно-сосудистой и эндокринной системы. При этом кишечник должен быть поражен полностью, а человек уже не в состоянии за собой ухаживать самостоятельно.
Может ли болезнь Крона трансформироваться в рак?
Если заболевание имеет тяжёлое течение, то имеется вероятность формирования рака кишечника. Высоким он остаётся у больных, организм которых не реагирует на медикаментозную коррекцию. Кроме того, канцерогенным эффектом обладают некоторые препараты, которые применяют для лечения болезни Крона, в частности, Азатиоприн и Метотрексат.
Диеты при болезни Крона
Есть теория, что болезнь Крона развивается из-за погрешностей в питании. Однако она является недоказанной, хотя соблюдение диеты может улучшить состояние больного. Универсальной системы питания не существует, её составляют в индивидуальном порядке. Обязательно нужно придерживаться диеты во время обострения патологии.
Варианты диеты при болезни Крона:
Высококалорийное питание. Его назначают пациентам, которые начинают терять массу тела.
Диета с низким содержанием соли. Её назначают пациентам, которые получают гормональную терапию.
Безлактозная диета. Она показана больным, которые не переносят лактозу. Им категорически запрещены молочные продукты.
С низким содержанием волокон. Она позволяет справиться с кишечной непроходимостью.
Диета с низким содержанием жиров. Она показана пациентам с воспалением в области тонкого кишечника, когда всасывание жиров затруднено.
Особенности болезни Крона в детском возрасте
У детей болезнь Крона протекает с некоторыми особенностями:
Главным симптомом является диарея.
Кровь в кале чаще всего отсутствует.
Боль может быть слабой или очень сильной.
Ребенок будет отставать в физическом развитии.
У детей развиваются артриты, появляются боли в суставах, формируется узловая эритема, ухудшается зрение, во рту образуются язвы.
Диагностика и лечение у детей проходит по аналогии со взрослыми пациентами, но дозы препаратов уменьшают.
Особенности течения болезни Крона у беременных
Нет точных данных относительно того, может ли женщина с болезнью Крона стать матерью. Одни врачи рекомендуют прерывать беременность, а другие считают, что успешные роды возможны. Как показало масштабное исследование, проведённое несколько лет назад, бесплодие развивается только у каждой 10 женщины с данным диагнозом.
Врачи рекомендуют предпринимать попытки зачать ребёнка во время достижения стойкой ремиссии.
Это позволит избежать таких осложнений, как:
Беременность не приводит к обострению болезни Крона, но вероятность её обострения выше именно в первом триместре, а также после перенесённого аборта. Как правило, пациенткам с болезнью Крона показана операция кесарева сечения.
Болезнь Крона: причины, симптомы, диагностика, лечение
Разница между болезнью Крона и язвенным колитом
Эти и другие воспалительные заболевания кишечника связаны с повышенным риском развития колоректального рака.
При болезни Крона патологический процесс развивается преимущественно в кишечнике, хотя могут поражаться все отделы желудочно-кишечного тракта (ЖКТ). Неспецифическое иммунное воспаление распространяется на всю кишечную стенку и проявляется инфильтрацией лейкоцитами. В слизистой оболочке в зоне инфильтрации образуются глубокие язвы, развиваются свищи и абсцесс, с последующим рубцеванием и сужением просвета кишки. Реже болезнь Крона развивается в других частях ЖКТ, в том числе анусе, желудке, пищеводе и даже во рту. Она может повлиять и на всю толстую кишку, в том числе образовать язвы в одной части толстой кишки. Она также может развиваться как множественные рассеянные скопления язвы по всему ЖКТ, пропуская между этими скоплениями здоровую ткань.
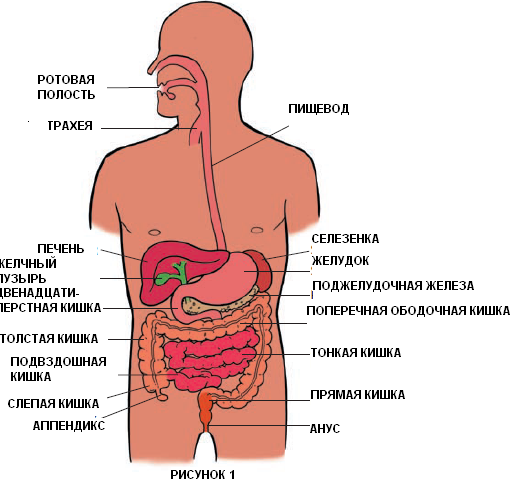
Анатомия желудочно-кишечного тракта
— Желудок. В желудке кислоты двигают пищу настолько малыми частицами, что питательные вещества могут быть поглощены в тонком кишечнике.
— Тонкий кишечник (тонкая кишка). Тонкая кишка является самой длинной частью ЖКТ. Питание, двигаясь из желудка в тонкий кишечник, постепенно проходит через три части:
— двенадцатиперстную кишку;
— тонкую кишку;
— подвздошную кишку.
Большая часть пищеварительного процесса происходит в тонкой кишке.
— Слепая кишка и ее отростки. Слепая кишка является первой частью толстой кишки и приводит к другим ее частям, расположенным в нижнем правом квадранте живота. Толстая кишка продолжается в нескольких отделах:
Причины болезни Крона
Врачи не знают точно, что вызывает воспалительные заболевания кишечника. Они, по-видимому, связаны с взаимодействием многих сложных факторов, включая генетику, нарушения иммунной системы и экологические факторы. В результате ненормальная реакция иммунной системы, в свою очередь, вызывает воспалительный процесс в области тонкого кишечника. Болезнь Крона и язвенный колит, как и другие ИББ, считаются аутоиммунными расстройствами.
— Воспалительный ответ. Воспалительная реакция возникает, когда организм пытается защитить себя от того, что он воспринимает как вторжение посторонних веществ (антигенов). Антигены могут быть такие: вирусы, бактерии, другие вредные вещества.
При болезни Крона и неспецифическом язвенном колите тело ошибочно расценивает безвредные вещества (продукты питания, полезные бактерии или свою кишечную ткань) как вредные. Для борьбы с инфекцией организм вырабатывает различные химические вещества и белые кровяные клетки, которые, в свою очередь, производят побочные продукты, вызывающие хроническое воспаление слизистой оболочки кишечника. Со временем воспаление вызывает повреждения и постоянные изменения слизистой оболочки кишечника.
— Генетические факторы. Хотя точные причины воспалительных заболеваний кишечника не известны, генетические факторы здесь, несомненно, играют определенную роль. Несколько идентифицированных генов и хромосом играют важную роль в развитии язвенного колита, болезни Крона или обоих этих заболеваний. Однако генетические факторы более важны при болезни Крона, хотя есть свидетельства, что обе формы воспалительных заболеваний кишечника имеют общие генетические дефекты.
Факторы риска болезни Крона
— Пол. Мужчины и женщины одинаково подвержены риску развития болезни Крона;
— Семейный анамнез. 20-25% больных болезнью Крона имеют в семьях близкого родственника с этим заболеванием;
— Расовая и этническая принадлежности. Болезнь Крона более распространена среди белых, хотя показатели заболеваемости растут также и среди других рас;
— Аппендэктомия. Удаление аппендикса (аппендэктомия) может быть связано с повышенным риском развития болезни Крона, но снижением риска язвенного колита.
Симптомы болезни Крона
— симптомы обоих заболеваний обычно появляются у молодых людей;
— симптомы могут развиваться постепенно или иметь внезапное начало;
— обе болезни являются хроническими. В любой болезни симптомы могут вспыхнуть (рецидив) после бессимптомных периодов (ремиссия) или, без лечения, симптомы могут быть непрерывными;
— симптомы могут быть легкими или очень тяжелыми, вплоть до смерти.
Конкретные симптомы болезни Крона варьируются в зависимости от того, где именно в ЖКТ заболевание находится (в подвздошной кишке, толстой кишке, желудке, двенадцатиперстной кишке или тонкой кишке).
— Глаза. Воспаление в глазах иногда является ранним признаком болезни Крона. Заболевания сетчатки могут иметь место, но редко. Люди с артритом и его осложнениями могут иметь повышенный риск проблем со зрением.
— Суставы. Воспаление кишечника вызывает артрит и скованность в суставах. Спина часто поражена. Пациенты с болезнью Крона также имеют опасность аномального утолщения и расширения на концах пальцев рук и ног.
— Язвы во рту. Раны и язвы являются общими, и, когда они происходят, остаются. Ротовые инфекции также распространены у людей с болезнью Крона.
— Кожные заболевания. У пациентов с болезнью Крона могут развиться кожные отеки, опухоли или другие поражения кожи – язвы (в том числе рук и ног), далекие от толстой кишки.
Люди с болезнью Крона имеют повышенный риск развития псориаза.
Разница между симптомами болезни Крона легкой и средней тяжести
Диагностика болезни Крона
Нет определенного диагностического теста для болезни Крона. Врач ставит диагноз «болезнь Крона» на основе истории болезни, диагностического обследования и результатов лабораторных, эндоскопических (результаты биопсии) и изображений тестов.
— Гибкая ректороманоскопия и колоноскопия. Это процедуры, связанные с извилистой волоконно-оптической трубкой – эндоскопом, который через прямую кишку смотрит слизистую оболочку толстой кишки. Врач может также вставить через него инструменты, чтобы удалить образцы ткани.
Ректороманоскопия используется, чтобы исследовать только прямую кишку и левую (сигмовидную) толстую кишку, длится около 10 минут и проводится без седативных (успокоительных) средств. Это может быть слегка неудобно, но не болезненно.

Эти процедуры могут помочь врачу различить язвенный колит и болезнь Крона, а также другие заболевания.
— Беспроводная капсульная эндоскопия. Беспроводная капсульная эндоскопия – это новый подход визуальной диагностики, который иногда используется для диагностики болезни Крона. Пациент проглатывает капсулу, содержащую крошечную камеру, которая записывает и передает изображение при его прохождении через ЖКТ.
— Методы визуализации. Трансабдоминальный ультразвук, магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) также могут быть использованы для оценки состояния пациента.
Исключение заболеваний, похожих на Болезнь Крона
— Язвенный колит. Диарея, связанная с язвенным колитом, как правило, более тяжелая, чем диарея, вызванная болезнью Крона. Боль в животе более постоянная при болезни Крона, чем при язвенном колите. Свищи и стриктуры бывают при болезни Крона, но очень редки при язвенном колите. Эндоскопия и тесты изображений часто показывают более широкое участие болезни Крона, чем язвенного колита на протяжении всего ЖКТ.
— Целиакия. Целиакия – это непереносимость глютена (содержится в пшенице), который вызывает воспаление в тонком кишечнике, понос, витаминную недостаточность и нарушения стула. Она встречается у людей с воспалительными заболеваниями кишечника и обычно часто бывает у детей.
— Острый аппендицит. Болезнь Крона может вызвать болезненность в правой нижней части живота, где находится аппендикс.
— Рак. Рак толстой кишки или рак прямой кишки всегда должны быть исключены.
— Кишечная ишемия (ишемический колит). Симптомы, похожие на ИББ (или другое воспаление кишечника), могут быть вызваны блокированием кровотока в кишечнике, что чаще встречается у пожилых людей.
Лечение болезни Крона
Болезнь Крона не может быть вылечена полностью, но правильное лечение может помочь подавить воспалительную реакцию и управлять симптомами этой болезни. План лечения болезни Крона включает:
— диету, правильное питание;
— лекарственные препараты;
— хирургию.
Диета и здоровое питание при болезни Крона
Недоедание при болезни Крона является очень распространенным явлением. У пациентов с болезнью Крона резко уменьшается аппетит, от чего они сильно теряют в весе. Кроме того, диарея и плохое усвоение питательных веществ могут привести к истощению в организме жидкости и необходимых витаминов и минералов.
Важно есть хорошо сбалансированную здоровую пищу и сосредоточиться на получении достаточного количества калорий, белков и необходимых питательных веществ из различных групп продуктов питания. К ним относятся такие источники белка, как мясо, курица, рыба или соевые, молочные продукты (молоко, йогурт, сыр, если человек нормально переносит лактозу), а также фрукты и овощи.
Определенные виды продуктов питания могут усугубить такие симптомы, как диарея и газы, особенно в активные периоды заболевания. Безусловно, все люди различаются по своей индивидуальной чувствительности к пищевым продуктам, однако при активной болезни есть и следующие, общие для всех больных болезнью Крона, рекомендации по диетотерапии:
— ешьте небольшое количество пищи в течение дня;
— избегайте обезвоживания, пейте много воды – часто, в небольших количествах в течение дня;
— ешьте мягкие продукты, избегайте острой пищи;
— избегайте высокое содержание клетчатки (отруби, бобы, орехи, семена и попкорн);
— избегайте жирной или жареной пищи, соусы, масло, маргарин и тяжелые кремы;
— избегайте потребления молочных продуктов, если у вас непереносимость лактозы. В противном случае, молочные продукты являются хорошим источником белка и кальция;
— избегайте потребления алкоголя и кофеина.
В случаях тяжелой недостаточности питания, особенно у детей, пациенты могут нуждаться в энтеральном питании. Энтеральное питание – это когда используют питательную трубку, которая вставляется либо через нос и вниз через горло, либо непосредственно через брюшную стенку в желудочно-кишечном тракте. Это предпочтительный метод для кормления пациентов с недостаточностью питания, которые не переносят еду ртом. К сожалению, это не поможет пациентам с нарушением всасывания при интенсивных кишечных заболеваниях. Энтеральное питание может быть эффективным для поддержания ремиссии.
Лекарства при болезни Крона
Цель лекарственной терапии при болезни Крона заключается в следующем:
— избавить от симптомов (чтобы болезнь перешла в стадию ремиссии);
— предотвратить вспышки болезни (поддержать ремиссию). Основные препараты, применяемые для этого: Азатиоприн, Метотрексат, Инфликсимаб и Адалимумаб.
В зависимости от тяжести состояния, назначают различные типы препаратов. Основные лекарства для болезни Крона:
— Антибиотики. Антибиотики могут быть использованы в качестве первой линии для лечения свищей, избыточного бактериального роста, абсцессов и любой инфекции вокруг ануса и половых областей. Стандартные антибиотики включают: Ципрофлоксацин (Ципро) и Метронидазол (Флагил).
Лекарственная терапия при болезни Крона считается успешной, если она может подтолкнуть заболевание в стадию ремиссии и держать его в ней, не вызывая значительных побочных эффектов. Состояние больного, как правило, считается в стадии ремиссии, когда слизистая оболочка кишечника зажила и такие симптомы, как диарея, боль в животе и тенезмы (болезненные дефекации) исчезают, а состояние является нормальным или близким к нормальному.
Хирургическое лечение болезни Крона
Большинству пациентов с болезнью Крона в конечном итоге необходим некоторый тип хирургии. Тем не менее, операция не может вылечить болезнь Крона. Проблемы со свищами и абсцессами могут возникать и после операций. Новые болезни обычно повторяются в других областях кишечника. Хирургия может быть полезной для снятия симптомов и исправления кишечной блокировки, перфорации кишечника, свищей или кровотечения.
Основные виды хирургии, которые используются при болезни Крона, включают:
— Резекция и анастомоз. Резекция используется для удаления поврежденных участков кишечника. Резекция включает удаление больной части кишечника, а затем прикрепление снова концов здорового кишечника. Резекция может осуществляться путем открытой операции с участием широкого разреза через брюшную полость, либо через менее инвазивную лапароскопию. Процедура соединения обрезанных концов кишечника в процедуре резекции называеся «анастомозом».
Анастомоз бывает 3 видов:
— Анастомоз конец в конец;
— Анастомоз бок в бок;
— Анастомоз конец в бок.
Повторение резекции может понадобиться, если заболевание рецидивирует на другом участке около анастомоза. При болезни Крона пациентам может потребоваться хирургическая резекция кишки, особенно для пациентов, которые имеют признаки малых или больших перфораций кишечника (когда отверстия в кишечнике позволяют течь отходам из содержимого в брюшную полость).
— Колэктомия, проктоколэктомия и илеостома. Колэктомию (хирургическое удаление всей толстой кишки) или проктоколэктомию (удаление толстой и прямой кишки) можно проводить в случаях самой тяжелой формы болезни Крона. После завершения проктоколэктомии хирург выполняет илеостомию, в которой соединяет конец тонкой (подвздошной) кишки с небольшим отверстием в брюшной полости, так называемые «стомы». Пациентам, у которых были и проктоколэктомия, и илеостомия, нужно носить сумку за стомой для сбора отходов. Пациенты, у которых была колэктомия, могут продолжать испражняться естественно.
Проктоколэктомия с илеостомией включают в себя следующее:
— для выполнения проктоколэктомии хирург удаляет всю толстую кишку, в том числе в нижней части прямой кишки и сфинктера, которые контролируют дефекации;
— для выполнения илеостомии хирург делает небольшое отверстие в правом нижнем углу живота (стома). Затем хирург соединяет обрезанные концы тонкой кишки с этим отверстием. Стомы находятся на открытом месте и накапливают отходы. Это требует опорожнения несколько раз в день.
Другие хирургические процедуры включают: лечение свищей, когда не помогают лекарства, и дренаж абсцессов. Операция может быть выполнена для лечения свищей или абсцессов, чтобы контролировать чрезмерное кровотечение и удалить препятствия в работе кишечника.
Статьи по теме:
Осложнения болезни Крона
— Свищи и абсцессы. Воспаление в области ануса может вызвать свищи и абсцессы. Свищ часто развиваются из глубоких язв, которые могут образовываться от болезни Крона. Если свищи развиваются между петлями тонкой и толстой кишки, они могут мешать усвоению питательных веществ. Они часто приводят к очагам инфекции или абсцессам, которые могут представлять угрозу для жизни, если их не лечить.
— Токсический мегаколон. Это серьезное осложнение, которое может произойти, если воспаление распространяется в более глубокие слои толстой кишки. В таких случаях толстая кишка увеличивается и становится парализованной. В тяжелых случаях это может привести к разрыву, который является опасным для жизни осложнением, требующим экстренной операции.
— Колоректальный рак. Воспалительные заболевания кишечника повышают риск развития колоректального рака. Риск наиболее высок для пациентов, у которых были заболевания в течение не менее 8 лет или которые имеют обширные участки воспаления толстой кишки. Чем больше болезнь Крона распространилась по всей толстой кишке, тем выше риск рака. Семейная история рака прямой кишки также увеличивает риск. Пациенты с болезнью Крона также имеют повышенный риск малого рака кишечника (тем не менее, малый рак кишечника является очень редким типом рака).
— Кишечные инфекции. Воспалительное заболевание кишечника может увеличить восприимчивость пациента к Clostridium – это вид кишечных бактерий, который вызывает сильный понос. Это, как правило, приобретается в больнице. Однако недавние исследования показали, что Clostridium растет среди пациентов с воспалительными заболеваниями кишечника и что многие пациенты приобретают эту инфекцию за пределами больницы. Пациенты с язвенным колитом имеют особо высокий риск.
Прогноз болезни Крона
Перспективы для болезни Крона колеблются в широких пределах. Болезнь Крона может варьироваться от доброкачественной (например, при болезни Крона происходит ограничение функций вокруг ануса у пожилых людей) или это может быть чем-то очень серьезным. Некоторые пациенты могут испытывать только один эпизод, а другие страдают непрерывно. Около 13-20% больных имеют хроническую болезнь Крона.
Хотя рецидивы, как правило, бывают, все же у некоторых пациентов периоды без признаков заболевания могут длиться в течение многих лет или десятилетий. Болезнь Крона не может быть излечена до конца даже при помощи хирургии. Болезнь Крона редко является непосредственной причиной смерти, и большинство людей может жить c ней нормально и долго.
Жизнь с болезнью Крона
Вам только что поставили диагноз – болезнь Крона. Что будет дальше?
Вполне вероятно, что раньше вы даже не слышали об этом заболевании. Действительно, многие люди ничего не знают о болезни Крона. У пациентов возникает множество вопросов. Самыми распространенными являются:
Цель этой статьи – дать ответы на эти вопросы, а также основные разъяснения по поводу болезни Крона и будущих перспектив для пациентов. Конечно, прочитав эту статью, вы не станете экспертом, но со временем вы узнаете больше. Хорошая информированность поможет вам лучше справиться с заболеванием и активно принимать участие в своем лечении.
Что такое болезнь Крона?
Болезнь названа по имени доктора Баррилла Б. Крона, опубликовавшего вместе с двумя коллегами – Оппенгеймером и Гинзбургом в 1932 году первое описание этого заболевания.
Болезнь Крона принадлежит к такой группе заболеваний, как воспалительные заболевания кишечника (ВЗК). Болезнь Крона – это хроническое воспаление желудочно-кишечного тракта. Симптомы заболевания весьма разнообразны и включают понос (син. диарея) (иногда с кровью), спазмы в животе, тошноту, появление гнойников под кожей в области вокруг задне-проходного отверстия, повышение температуры, потерю аппетита, снижение веса, слабость и повышенную утомляемость. Течение болезни не обязательно сопровождается одними и теми же симптомами: в некоторых случаях их выраженность минимальная, а иногда симптомов может не быть вообще. Полное исчезновение симптомов заболевания называется ремиссией. Однако это не означает излечение от заболевания. Симптомы возвращаются во время фазы обострения (син. рецидив).
Возможно ли полностью излечиться от болезни Крона?
Точная причина возникновения болезни Крона неизвестна. Также на сегодняшний день у врачей нет возможности предсказывать в момент постановки диагноза, как заболевание поведет себя в дальнейшем у каждого конкретного пациента. Какая-то часть пациентов годами не испытывают никаких симптомов, в то время как у других происходят частые обострения заболевания. Однако с уверенностью можно сказать одно: болезнь Крона – это хроническое заболевание, и средств, которые позволили бы полностью от него избавиться, то есть излечить, не существует.
Таким образом, хронические болезни – это неизлечимые заболевания, однако их течение можно контролировать с помощью лекарственных препаратов. Такие заболевания, как сахарный диабет, гипертоническая болезнь, сердечнососудистые заболевания поддаются контролю, благодаря лечению, но не являются излечимыми. Одним из осложнений воспалительных заболеваний кишечника является развитие рака толстой кишки. Это случается в небольшом проценте случаев, однако, опять-таки, достоверно предсказать, у кого может развиться рак достаточно не просто. Важно помнить, что большинство пациентов ВЗК при правильном лечении ведут полную, счастливую и продуктивную жизнь.
Как устроен желудочно-кишечный тракт
Многие не знакомы с устройством желудочно-кишечного тракта, тем не менее, значимость системы пищеварения трудно переоценить.
Пищеварительный тракт начинается с ротовой полости, и, достигая в длину несколько метров, после множества изгибов заканчивается анальным (задне-проходным) отверстием (син. анус). Желудочно-кишечный тракт состоит из ряда органов, играющих важнейшую роль в процессе переваривания пищи и всасывания питательных веществ.
Пищевод представляет собой своеобразную узкую трубку, соединяющую ротовую полость с желудком. Пища спускается в желудок, где обрабатывается пищевыми ферментами желудка, и далее поступает в тонкую кишку. Именно здесь происходит всасывание большинства питательных веществ. Из тонкой кишки содержимое кишечника (то, что осталось после переваривания пищи и всасывания необходимых питательных веществ и витаминов) поступает в толстую, а затем и в прямую кишку.
Кто может заболеть болезнью Крона?
Должных исследований, которые позволяли бы с более или менее высокой точностью говорить о заболеваемости и распространенности воспалительных заболеваний кишечника в Российской Федерации не проводилось. Достаточно давно был описан так называемый северо-южный градиент распространенности ВЗК: большая распространенность ВЗК в странах, географически расположенных в Северных широтах по сравнению со странами, расположенными в Южных.
В этой связи, представляется уместным рассчитывать на распространенность ВЗК в РФ, приближенную к такой похожей на РФ с точки зрения географических широт стране, как Канада, где распространенность ВЗК хорошо изучена. Так, согласно исследованиям, 0,6% населения Канады имеет то или иное ВЗК.
Учитывая общее население России, общая численность пациентов с ВЗК в Российской Федерации, таким образом, может достигать 800 тыс. При этом согласно эпидемиологическим исследованиям, проведенным в разных странах мира, а также статистической отчетности по госпитализациям МЗ России, число пациентов увеличивается год от года.
Ниже приведены основные факты:
Генетическая предрасположенность
Согласно исследованиям, предрасположенность к болезни Крона может передаваться по наследству. Риск возникновения болезни Крона у близких родственников пациента повышается и составляет 5,2-22,5%. Генетический фактор определенно играет определенную роль, однако никакой конкретной схемы, по которой заболевание наследуется, выявлено не было. Поэтому на сегодняшний день невозможно точно предсказать, у кого из членов семьи может возникнуть болезнь Крона, и возникнет ли она вообще.
Почему возникает болезнь Крона?
Точные причины заболевания не выявлены.
Наверняка известно только то, что болезнью Крона нельзя заразиться. Употребление некоего продукта в пищу не могут вызвать болезнь Крона. Ведение активного образа жизни также не является причиной заболевания. Очень важно, чтобы пациенты не винили себя в появлении у них болезни Крона или язвенного колита.
Каковы наиболее вероятные причины заболевания? Большинство экспертов сходятся в том, что болезнь возникает под влиянием множества факторов. Основными тремя факторами являются:
Вероятно, что пациент унаследовал один или несколько генов, повышающих восприимчивость к болезни Крона. Затем некие провоцирующие факторы в окружающей среде вызывают неадекватно повышенный иммунный ответ в стенке желудочно-кишечного тракта. В норме иммунный ответ может саморегулироваться – то есть усиливаться, когда это нужно, и ослабевать, когда действие фактора, против которого активируется иммунная система, ликвидируется. У пациентов с болезнью Крона такая само-регуляция по неизвестной причине нарушается, и иммунная система в стенке желудочно-кишечного тракта продолжает активно работать, приводит к хроническому воспалению и повреждению тканей, стенок желудочно-кишечного тракта, появлению глубоких язв. Воспаление, начавшись в каком-то месте, может распространяться вширь (на непораженные воспалением участки) и вглубь (в глубокие слои стенки кишечника). Поначалу, если воспаление ограниченно, симптомов может не быть, однако по мере распространения воспаления появляются симптомы разной степени выраженности в зависимости от точного расположения очагов в отделах желудочно-кишечного тракта, глубины и протяженности поражения.
Каковы симптомы болезни Крона?
По мере распространения и усиления воспаления способность кишечника всасывать жидкость и питательные вещества ухудшается. Кроме того, воспаленная стенка кишечника выделяет большое количество слизи. Это ведет к разжижению и учащению стула – т.е. к диарее. Язвы являются причиной потери крови, отчего может появляться примесь крови в стуле. Потеря крови может привести к снижению числа эритроцитов (красных кровяных телец) в крови, т.е. анемии.
Многие пациенты испытывают необходимость срочно испражниться наряду со спазмами в животе. Тяжесть и спектр симптомов – разные у разных пациентов, и могут меняться со временем. В итоге они могут привести к потере аппетита и снижению веса. У детей с болезнью Крона могут наблюдаться отставание в росте и развитии.
Степень проявления симптомов может меняться от умеренной до тяжелой. Из-за того, что болезнь Крона – хроническое заболевание, пациенты будут испытывать периоды обострения заболевания (активная фаза), сопровождаемые утяжелением симптомов. В период между обострениями пациенты могут не испытывать никакого беспокойства. Такие «здоровые» периоды (ремиссия) могут длиться месяцами или даже годами, хотя симптомы болезни обычно рано или поздно возвращаются. Очень часто воспалительный процесс в стенке кишечника продолжается, не причиняя особого беспокойства пациенту. В этом заключается коварство заболевания, пациент не обращается за медицинской помощью, а в это время могут сформироваться необратимые осложнения заболевания.
Воспаление может повлечь за собой возникновение свища. Свищ – это патологический канал, соединяющий между собой просветы рядом расположенных петель кишечника или кишку с другими органами, например мочевым пузырем или влагалищем. Иногда такой канал открывается прямо на поверхность кожи. Очень часто свищи возникают в области ануса. При возникновении такого осложнения из свища выделяется слизь, гной или фекалии.
У некоторых пациентов также возникают стриктуры – сужения кишечника, трещины – разрывы в стенках ануса и абсцессы. Абсцесс – это ограниченное скопление гноя, возникает вследствие инфицирования очагов иммунного воспаления.
Кроме симптомов, поражающих непосредственно желудочно-кишечный тракт, ряд пациентов испытывает разнообразные симптомы в других частях тела, которые также могут быть поражены болезнью Крона. Симптомы болезни Крона могут проявляться в следующих органах:
Симптомы и потенциальные осложнения болезни Крона различаются в зависимости от того, какая часть пищеварительного тракта поражена. Существует 5 видов болезни Крона.
Чтобы поставить диагноз, проводится комплексная оценка всех симптомов, истории болезни пациента и его семьи, а также результатов обследования.
Поскольку ряд заболеваний сопровождается симптомами, аналогичными симптомам болезни Крона, врач должен провести определенные анализы для того, чтобы исключить другие потенциальные причины, вызывающие эти симптомы, например, инфекцию.
Такими анализами могут быть:
Более подробную информацию можно найти в статье «Диагностика ВЗК».
Пациенту с болезнью Крона необходимо наладить постоянные и доверительные отношения с врачами, особенно с гастроэнтерологом, для достижения наилучших результатов в долгосрочной перспективе.
Достаточно часто пациенты забывают задать некоторые важные вопросы по время посещения врача. Вот некоторые вопросы, которые нужно задать:
Сегодня болезнь Крона поддается эффективному лечению, с помощью которого можно контролировать заболевание и поддерживать длительную ремиссию
Лечение направлено на уменьшение воспаления желудочно-кишечного тракта. Это приводит к заживлению дефектов стенки кишечника. При этом облегчаются такие симптомы, как диарея, ректальное кровотечение, боли в животе.
Основной целью лечения является достижение ремиссии, а затем, ее длительное поддержание. Если достичь ремиссии не представляется возможным, то целью становится снижение степени тяжести заболевания для того, чтобы улучшить качество жизни пациента. Для этого используются те же препараты, но в других дозах и с другой длительностью курса лечения.
Универсального лечения для пациентов с болезнью Крона не существует. Требуется индивидуальный подход, т.к. течение болезни тоже индивидуально.
С помощью медикаментозного лечения возможно достичь ремиссии длительностью от нескольких месяцев до нескольких лет. Но болезнь может периодически обостряться из-за возврата воспалительного процесса или в результате развития осложнений: трещин, свищей, структур (сужений) или абсцессов. Обострение болезни Крона на фоне постоянного поддерживающего лечения означают необходимость изменения дозы, частоты приема или вида принимаемых препаратов.
Одни препараты используются врачами при лечении болезни Крона уже много лет, а другие являются новинками. Выписываемые лекарственные препараты можно разделить на 5 основных категорий.
Аминосалицилаты – это препараты, в состав которых входит 5-аминосалициловая кислота (5-АСК). Примерами таких препаратов являются сульфасалазин, месалазин. Данные препараты не рекомендуются международными экспертными группами к использованию при болезни Крона в виду их низкой эффективности. Однако на уровне стенки кишечника они могут использоваться для уменьшения воспаления. Считается, что эти препараты могут быть эффективны при легком течении болезни Крона. Они лучше всего воздействуют на толстую кишку и менее эффективны по отношению к тонкой кишке.
Кортикостероиды – эти препараты способны подавлять воспалительный процесс. Кроме того, они контролируют действие иммунной системы. К ним относятся преднизолон, дексаметазон, будесонид, митилпреднизолон др. Кортикостероиды назначают пациентам, у которых наблюдается средне-тяжелое или тяжелое течение болезни. Они эффективны для быстрого подавления воспаления во время обострения, однако, не пригодны для долгосрочного приема в качестве поддерживающего лечения из-за побочных эффектов. Состояние, когда пациент не может перестать принимать стероиды или снизить дозу без ухудшения течения болезни, называется зависимостью от стероидов. В этом случае врач назначает другие препараты, которые помогают контролировать болезнь без применения кортикостероидов. Отменяются кортикостероиды постепенно.
Иммуномодуляторы (иммуносупрессоры) – этот класс медикаментов, которые регулируют или подавляют иммунный ответ человека для того, чтобы предотвратить распространение иммунного воспаления. Обычно иммуномодуляторы прописывают пациентам, которым не помогают или не показаны аминосалицилаты, а также при формировании так называемой стероидной зависимости. Иммуномодуляторы назначаются вместе с кортикостероидами, что позволяет в дальнейшем постепенно отменить кортикостероиды без возврата воспалительной активности. Для достижения полного потенциала эффективности этих препаратов может потребоваться от 3 до 6 месяцев их непрерывного приема.
Биологические препараты – также известные как ингибиторы ФНО (фактора некроза опухоли) – представляют собой новейший вид терапии, используемой для лечения пациентов со среднетяжелой и тяжелой степенью болезни Крона. ФНО – это белок, вырабатываемый организмом и вызывающий воспаление. Ингибиторы ФНО – это тоже белки, созданные с помощью современных технологий, которые способны блокировать ФНО, таким образом, уменьшая воспаление.
Антибиотики – используются, когда при болезни Крона возникают инфекционные осложнения, например, абсцессы. Они также применяются при лечении свищей, формирующихся вокруг анального канала и влагалища.
Контроль над симптомами
Лучший способ контролировать болезнь Крона – принимать назначенные врачом препараты.
Проводимое лечение не всегда позволяет немедленно избавиться от всех симптомов. Пациенты какое-то время могут продолжать испытывать учащенный и/или жидкий стул (диарея), спазмы в животе, и др. Постоянный прием препаратов может причинять пациентам неудобства даже при отсутствии побочных эффектов. Лучше обсудить эти неудобства с врачом. Нужно помнить, что прием препаратов для поддержания ремиссии может значительно снизить риск обострения болезни Крона. Во время ремиссии большая часть пациентов чувствует себя хорошо, не испытывает никаких симптомов, и может вести обычный образ жизни.
Препараты для лечения болезни Крона
У некоторых пациентов с ВЗК наблюдается дефицит некоторых витаминов и минералов (включая витамин В12, фолиевую кислоту, витамин С, железо, кальций, цинк и магний) или нарушение всасывания достаточного количества питательных веществ для удовлетворения потребностей организма в энтергии. Эти проблемы выявляются при обследовании, и корректируются обычно путем назначения питательных смесей и витаминных добавок.
Существенно помочь может ведение дневника питания. Он позволяет увидеть связь между потребляемыми продуктами и возникающими симптомами. Если определенные продукты вызывают проблемы с пищеварением, нужно их избегать. Несмотря на то, что никакие продукты не способны ухудшить воспаление при болезни Крона, некоторые могут привести к усилению симптоматики заболевания. Рекомендуется следовать ряду советов:
Правильное питание – важный элемент комплексного лечения любого хронического заболевания, в том числе болезни Крона. Повышение температуры тела и боль в животе способствуют потере аппетита и снижению веса. Диарея и ректальное кровотечение ведут к обезвоживанию организма (происходит потеря жидкостей, минеральных веществ и электролитов). Большинство из этих питательных веществ необходимо для сохранения сбалансированного состояния организма и поддержания жизнедеятельности.
Однако это не означает, что нужно избегать одних продуктов и питаться только другими. Большинство врачей рекомендуют сбалансированную диету, чтобы не спровоцировать дефицит питательных веществ. Здоровая диета должна содержать разнообразные продукты из разных пищевых групп. Мясо, рыба, птица, молочные продукты (при отсутствии непереносимости) являются источниками протеинов; хлеб, злаки, фрукты и овощи являются источниками углеводов; маргарин и масла являются источниками жиров. Пищевые добавки, например, мультивитаминные, помогают восполнить недостаток питательных веществ.
Дополнительная и альтернативная терапия
Некоторые пациенты прибегают к помощи дополнительной или альтернативной терапии наряду с использованием традиционных методов, чтобы снять симптомы заболевания. Такое лечение может по-разному работать. Они могут способствовать снижению симптомов и уменьшению боли, улучшить самочувствие и качество жизни пациента и, возможно, повысить иммунитет. Важно проконсультироваться с врачом по поводу возможности применения такого лечения в конкретной ситуации.
Болезнь Крона влияет на все аспекты жизни пациента. У больных обязательно возникают вопросы по поводу связи стресса и негативного эмоционального фактора с возникновением и обострением данного заболевания.
Несмотря на то, что обострения иногда приходятся на период стрессовых событий в жизни пациентов, нет никаких подтверждений того, что стресс является причиной возникновения болезни Крона. Намного вероятнее то, что зачастую эмоциональные переживания, испытываемые пациентами, являются реакцией на симптомы заболевания. Важно, чтобы пациенты получали понимание и эмоциональную поддержку, исходящую от семьи и медицинских работников. В связи с тем, что хроническое заболевание может спровоцировать депрессию, врач может выписать лекарство и/или направление к психотерапевту. Хотя формальная психотерапия обычно не требуется, некоторым пациентам становится существенно легче после разговора со специалистом по ВЗК или по хроническим заболеваниям вообще. Кроме того, ассоциации пациентов могут организовывать группы поддержки для пациентов с болезнью Крона или язвенным колитом и их семей.
Важно продолжать поддерживать состояние своего здоровья. Необходимо обсудить с врачами вопросы, касающиеся вакцинации, здоровья полости рта, зрения, а также профилактики заболеваний молочной железы и простаты, нужно делать общие анализы крови.
Узнать о диагнозе «болезнь Крона» нелегко, и эта новость провоцирует стресс. Со временем это отходит на второй план. В то же время, не нужно прятать факт болезни от близких людей. Нужно обсудить с ними эту проблему, дать им понять, какая от них потребуется поддержка.
Существует ряд стратегий, призванных облегчить жизнь пациентов с болезнью Крона.
Способов справиться с болезнью много, они могут быть совершенно разными. Так, диарея или спазмы в животе могут способствовать возникновению у пациента страха появляться на публике. Но не нужно этого бояться, нужно всего лишь научиться планировать заранее.
Следующие советы могут быть полезны в повседневной жизни пациентов с болезнью Крона:
Относитесь к вашей повседневной жизни как обычно, занимайтесь теми же делами, которыми вы занимались до того, как вам поставили этот диагноз. Нет причин отказываться от того, что вам нравится или чем бы вы хотели заниматься в будущем.
Хотя болезнь Крона является серьезным хроническим заболеванием, она не смертельна. Без сомнения, жизнь с болезнью Крона непроста – нужно постоянно принимать медикаменты и вносить коррективы в течение своей жизни. Важно помнить, что большинство пациентов с болезнью Крона ведут богатую, насыщенную и продуктивную жизнь.
Также важно не забывать, что поддерживающая терапия способна значительно снизить риск обострения болезни Крона или уменьшить его тяжесть. В период между обострениями пациенты чувствуют себя хорошо и не испытывают никаких симптомов.
Ученые всего мира изучают болезнь Крона
Хорошая новость заключается в том, что разработка новейших лекарственных средств не прекращается. Множество новых препаратов для лечения ВЗК проходит клинические испытания, эксперты предсказывают появление новейших медикаментов против болезни Крона. Возможно, кому-то из вас врачи могут предложить участвовать в клиническом исследовании нового лекарственного средства.
Ожидается, что генетические исследования также привнесут важные идеи, стимулирующие разработку новых медикаментов, способных обратить повреждения, вызванные воспалениями кишечника, а также имеющих профилактическое действие.
Известно, что иммунный ответ человека, направленный на бактерии, живущие в норме в кишечнике человека, играет существенную роль в развитии болезни Крона и язвенного колита. В настоящий момент интенсивно изучается состав и биология кишечных бактерий и их роль в возникновении ВЗК. Результатом этих исследований может стать появление новой терапии, направленной на предотвращение и контроль болезни.
Успешно проводятся исследования в области иммунологии – изучении иммунной системы человека, микробиологии – изучении микроорганизмов, и генетики. Возможно, через какое-то время будет найдено средство излечения болезни Крона.
Знание и поддержка – сила!
Найдите ответы на интересующие вас вопросы и получите необходимую поддержку.
Существует ряд способов, помогающих справиться с симптомами заболевания.
Глоссарий
Абсцесс – ограниченный очаг гнойного воспаления, возникший по причине инфекционного заражения
Аминосалицилаты – медикаменты, содержащие соединения с 5-аминосалициловой кислотой (5-АСК). Аминосалицилатами являются сульфасалазин и месалазин.
Анастомоз – хирургическое соединение двух обычно разъединенных частей или полых органов.
Антибиотики – лекарственные препараты, такие, как метронидазол и ципрофлоксацин, используемые при инфекционных осложнениях болезни Крона, например при абсцессах.
Антиген – любое белок, который воспринимается организмом как чужеродный, и против которого формируется иммунный ответ организма.
Антитела – иммуноглобулины (иммунологические белки), вырабатывающиеся при наличии в организме антигена, антитела могут специфически связывать и блокировать конкретный антиген.
Анус – отверстие на конце прямой кишки, через которое из организма выводится непереваренные остатки в виде кала
Биологические препараты – препараты, созданные с помощью современной генно-инженерной технологии. Представляют собой иммунологические антитела, способные специфически связываться и блокировать белки, ответственные за развитие воспаления. Их применение, таким образом, блокирует воспалительный процесс.
Болезнь Крона – хроническое воспалительное заболевание, преимущественно поражающее толстую и тонкую кишки, но способное затронуть и другие органы пищеварительной системы. Названа в честь доктора Баррила Крона, американского гастроэнтеролога, впервые описавшего заболевание в 1932 году.
Внекишечные проявления – проявления болезни в органах, не относящихся к кишечнику.
Воспаление – типовая реакция организма в ответ на воздействие какого-либо повреждающего фактора, сопровождается усилением притока крови к воспаленному органу (краснота), вовлечением специфических клеток и молекул воспаления (формирование отека и болевой реакции).
Обострение (син. рецидив, вспышка) – период в течении хронического воспалительного заболевания, когда воспаление усиливается и проявляется симптомами
Гастроэнтеролог – врач-специалист по проблемам желудочно-кишечного тракта
Гены – микроскопический участок ДНК, передающий наследственные признаки последующим поколениям.
Диарея – учащенная дефекация, при которой стул становится жидким.
Дополнительная и альтернативная терапия – комплекс разнообразных медицинских методик, подходов и препаратов, не являющийся частью традиционной медицины
Желудочно-кишечный тракт – пищеварительный тракт – система органов пищеварительной системы
Изъявление – процесс формирования язвы
Иммунная система – естественная система, защищающая организм от чужеродных агентов (как правило, микробов)
Иммуномодуляторы (син. иммуносупрессоры) – включают азатиоприн, 6-меркаптопурин. Эти препараты подавляют чрезмерный иммунный ответ человека для того, чтобы уменьшить воспаление.
Кишка – длинный трубкообразный орган пищеварения, расположенный («уложен» в виде петель) в брюшной полости. Включает в себя тонкую и толстую кишку.
Колит – воспаление толстой кишки
Кортикостероиды – препараты, подавляющие воспалительный процесс
Нестероидные противовоспалительные средства – противовоспалительные средства не относящиеся у группе кортикостероидов (аспирин, ибупрофен, диклофенак, кетопрофен, напроксен и др).
Ободочная кишка – основной отдел толстой кишки
Остеопороз – заболевание, при котором кости становятся пористыми и хрупкими
Пищеварительная система – система органов, включающая в себя пищевод, желудок и кишечник
Прямая кишка – нижний (конечный) отдел толстой кишки
Резекция – удаление пораженного участка кишечника хирургическим путем. Соединение двух здоровых концов кишки называется анастомозом.
Ректальный прием препаратов – введение препаратов в прямую кишку
Ремиссия – период хронического воспалительного заболевания, когда воспаление уменьшается, а симптомы заболевания отступают или уменьшаются. Самочувствие пациента при этом хорошее.
Свищ – патологический канал, образующийся между прилегающими друг к другу петлями кишечника или между кишкой и соседним органом (мочевым пузырем, влагалищем, кожей)
Стома – искусственно сформированное наружное отверстие в теле
Стриктура – сужение участка кишечника, вызванное, как правило, рубцеванием
Тенезмы – болезненные, но ложные позывы к дефекации
Толстая кишка – кишка, основной функцией которой является всасывание жидкости и вывод из организма остатков непереваренной пищи
Тонкая кишка – кишка, соединяющая желудок и толстую кишку. Здесь происходит всасывание питательных веществ
Трещина – разрыв ткани, наблюдаемый при болезни Крона в районе ануса
Хронический – долговременный, долгосрочный
Язва – болячка на коже или на внутренней стенке пищеварительного тракта
Язвенный колит – заболевание, сопровождающееся воспалением толстой кишки