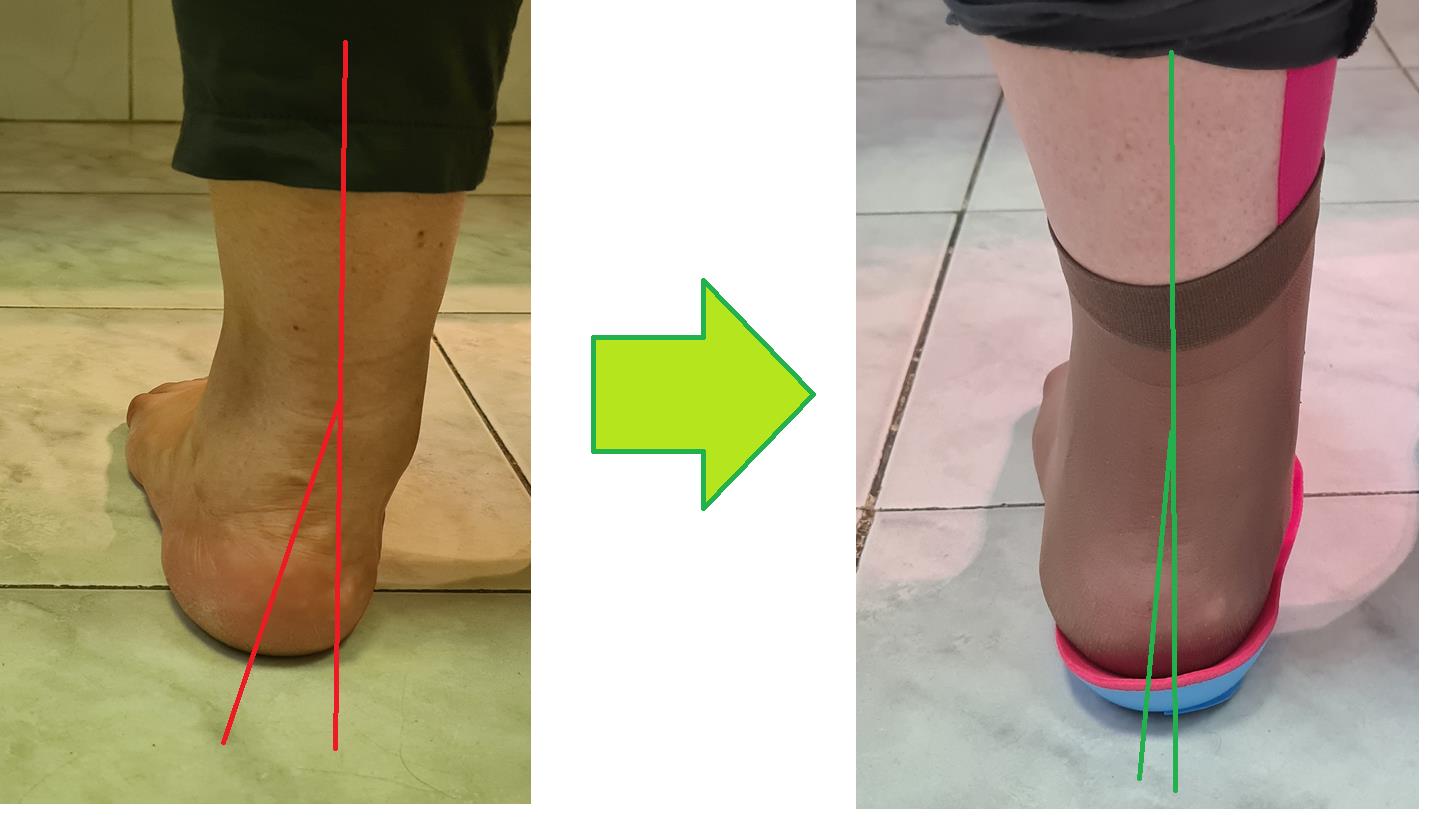
Плантарный фасциит стопы как лечить
Плантарный фасциит стопы как лечить
Плантарный фасциит причины, симптомы, методы лечения и профилактики
Плантарный фасциит — болезнь, характеризующаяся воспалительным процессом в области плантарной фасции. Подразумевает болезненные ощущения в пяточной области при физической нагрузке. Чаще заживает самостоятельно, однако на фоне постоянных повреждений возможно хроническое воспаление соединительных оболочек.
Клиники ЦМРТ более 10 лет специализируются на консервативном лечении плантарного фасциита. Центры оснащены современным экспертным оборудованием для точной диагностики, эффективного лечения и реабилитации. Опытные специалисты применяют индивидуальный подход, составляя комплекс лечебных мероприятий, направленных на борьбу с патологией на всех стадиях.
Запишитесь на прием к ортопеду-травматологу
Поставить точный диагноз, определив причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач на очном приеме.
Запишитесь к врачу через онлайн-форму на сайте или по телефону
Ортопед • Хирург • Флеболог
стаж 9 лет
Ортопед • Травматолог
стаж 8 лет
Ортопед • Травматолог
стаж 41 год
Адреса лечебных клиник в Москве
Причины возникновения
Заболевание чаще диагностируется у женщин в возрасте после 45 лет. Риск возникновения плантарного фасциита увеличивается под воздействием следующих факторов:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Августа 2022 года
Содержание статьи
Симптоматика плантарного фасциита
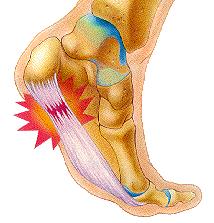
Основной признак недуга — болезненные ощущения в области пятки. По мере развития заболевания дискомфорт усиливается. Чаще развивается в области подошвы. Болевой синдром сильнее в утренние часы, интенсивнее во время ходьбы. Сопровождается чувством жжения. Внешне заметно утолщение подошвы. В 8 из 10 случаев плантарного фасциита развивается пяточная шпора. При возникновении болезненных ощущения в области пятки требуется консультация врача.
Диагностика
Изначально врач осматривает поражённую область, собирает анамнез, определяет характер болей. Для подтверждения диагноза пациента направляют на рентгенографию, ультразвуковое исследование, магнитно-резонансную томографию. При возникновении симптомов плантарного фасциита требуется консультация хирурга. Инструментальные методы обследования определяют наличие костного нароста и отложений кальция.
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Лечение плантарного фасциита
Врач составляет курс лечения в зависимости от тяжести заболевания, симптоматики. На первоначальных стадиях используют медикаментозную терапию, физиолечение, лечебную физкультуру. При низкой эффективности данных методов назначают оперативное вмешательство.
Медикаментозное лечение
Для лечения плантарного фасциита используют нестероидные противовоспалительные средства, которые препятствуют развитию заболевания. При выраженных болях больному прописывают обезболивающие препараты. Быстрый способ избавиться от дискомфорта и другой симптоматики — инъекция Мукосата.
Физиотерапия
Для борьбы с плантарным фасциитом используют следующие физиотерапевтические процедуры:
Врачи рекомендуют носить ортопедическую обувь для правильного распределения нагрузки на стопу. Для уменьшения давления на пятку пациенту прописывают ортез, фиксирующий стопу. Ускорить процесс выздоровление поможет лечебная физическая культура. Врач составляет комплекс упражнений, учитывая особенности развития заболевания.
Хирургическое лечение
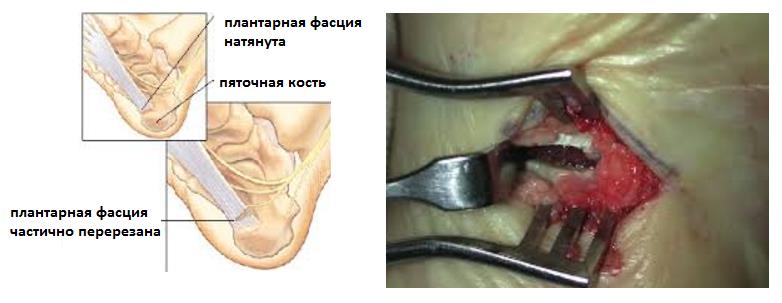
Оперативное вмешательство проводится под анестезией. Врач осуществляет надрез в области подошвы, извлекает нарост костной ткани. После операции возможно сохранение болезненных ощущений, долгое заживление раны, повреждение нервных окончаний. Длительность реабилитационного периода зависит от организма пациента и восстановительного лечения.
Пяточная шпора (плантарный фасциит)
Юрий Геннадьевич Постнов
Врач травматолог-ортопед высшей квалификационной категории, кандидат медицинских наук
Время приема
пн-пт: с 9:00 до 21:00
Плантарный фасциит является наиболее частой причиной боли в пятке. Боль от плантарного фасциита чаще всего ощущается утром в момент первых шагов после подъема с постели.
Подошвенная фасция — это широкая полоска соединительной ткани на подошве. На начальной стадии из-за повторяющихся нагрузок возникает микрорастяжение подошвенной фасции в месте ее прикрепления к пяточной кости.
Это приводит к воспалительной реакции, которая вызывает болевые ощущения. Факторы риска для развития плантарного фасциита: необходимость длительного стояния на ногах, повышенная масса тела, преклонный возраст, изменения уровня активности и перенапряженные икроножные мышцы.
У подавляющего большинства пациентов плантарный фасциит можно вылечить без операции. Основными компонентами эффективного безоперационного лечения являются: растяжка икроножных мышц с прямым коленом, растяжение подошвенной фасции, изменение активности и ношение комфортной обуви.

Клиническая картина
Пациенты с пяточной шпорой жалуются на боль при первых шагах утром, после длительного сидения за столом или за рулем — так называемые «стартовые боли». Боль ощущается в пятке и может быть довольно сильной (рис. 1).
Часто улучшение наступает после первых шагов или растягивания мышц голени и фасции стопы. Однако, как правило, боль возвращаться в течение дня, особенно если пациент много ходит или стоит. Жгучая боль не является типичной для плантарного фасциита и может возникать при раздражении нерва (например, неврит Бакстера).
Основные причины развития плантарного фасциита:
При клиническом осмотре наиболее часто боль локализуется по внутренней поверхности пятки с подошвенной поверхности стопы. Также боль возникает при непосредственном надавливании (пальпации) на указанную область.
Скованность мышц голени также является частым симптомом. Симптомы могут обостриться, если потянуть пальцы стопы на себя, тем самым растянув подошвенную фасцию (см. рис. 3). Существует связь между плоскостопием и развитием плантарного фасциита, однако данное заболевание может развиться при любом типе стопы.
Плантарный фасциит является наиболее частой причиной боли в пятках, но есть и другие, менее распространенные причины:
Дополнительные методы исследования
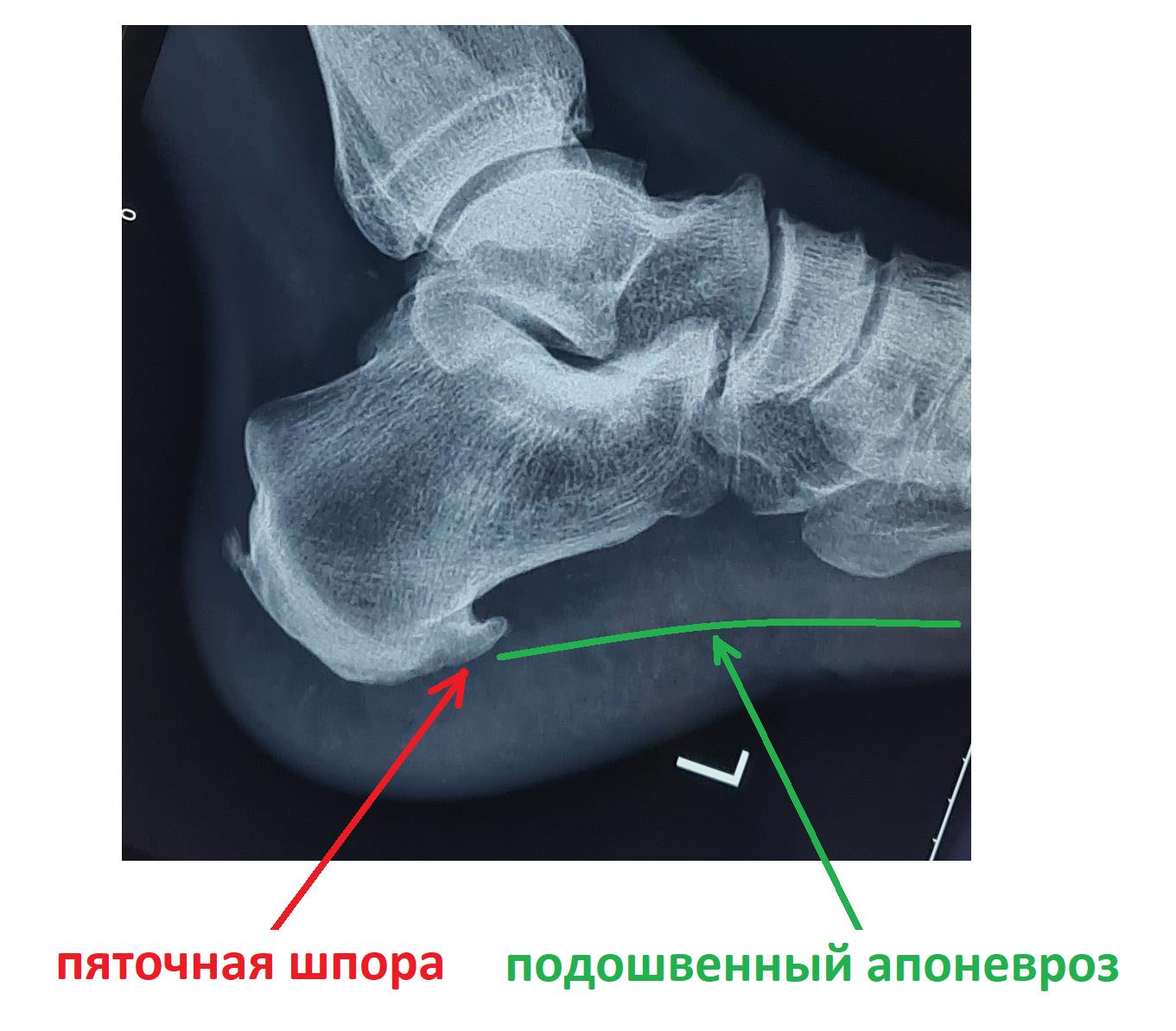
Диагноз плантарный фасциит, как правило, ставится на основании жалоб пациента и клинического осмотра. Выполнение рентгенограмм стоп необязательно для постановки диагноза. Однако, если рентген все же назначен, на боковых проекциях визуализируется пяточная шпора.
Важно понимать, что перегрузка подошвенной фасции может быть причиной избыточного образования костной ткани, в виде пяточной шпоры. Однако наличие пяточной шпоры не коррелирует напрямую с симптомами.
У многих пациентов на рентгенограммах стопы видна шпора, но симптомов нет, и наоборот — у пациентов страдающих плантарным фасциитом на рентгенограммах пяточная шпора отсутсвует.
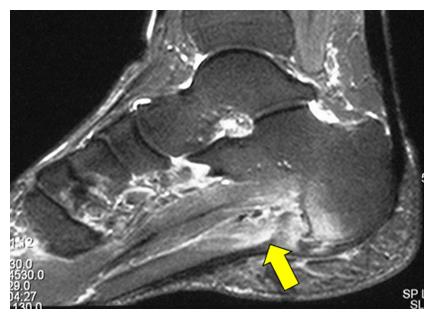
Изначально пациентам МРТ стопы не назначают. Однако, если симптомы не исчезают после проведенного лечения, может быть назначена МРТ, чтобы исключить другие причины болей в пятке — например, стрессовый перелом пяточной кости.
Лечение
Безоперационное лечение
Основные элементы безоперационного лечения включают в себя:
С исчезновением болевых ощущений в пятке важно продолжать выше описанные упражнения на регулярной основе (3-4 раза в неделю), чтобы свести к минимуму риск рецидива. Данные упражнения лечат симптомы, но полностью не устраняют основные предрасполагающие биомеханические факторы. Таким образом, важно непрерывное лечение данного заболевания!
Оперативное лечение
Около 90% пациентов вылечиваются консервативно в течение 3-6 месяцев. Оперативное лечения показано пациентам с хроническими симптомами, сохраняющимися после проведения полноценного курса консервативного лечения, через 6-9 месяцев после окончания терапии.
Хирургическое вмешательство может включать в себя эндоскопическую или открытую частичную подошвенную фасциэктомию, операции на мышцах голени и ахилловом сухожилии.
Частичная подошвенная фасциэктомия: включает в себя удаление поврежденного участка подошвенной фасции, эндоскопически или через небольшой разрез. После операции следует 6-недельный период относительного покоя. Несмотря на то, что данная процедура показала хорошие результаты, это может увеличить риск разрыва подошвенной фасции, что приводит к глубокому деформирующему плоскостопию и развитию негативных симптомов.
Операции на икроножных мышцах и ахилловом сухожилии (так называемая операция Страйера или операция Вульпиуса): в последнее время появилось несколько исследований, которые предполагают, что удлинение икроножной мышцы поможет устранить симптомы, связанные с плантарным фасциитом.
Данная операция предусматривает создание разреза в нижней части икры, для того, чтобы освободить сухожилие икроножной мышцы в том месте, где оно переходит в ахиллово сухожилие.
После операции пациентам необходим относительный покой в течение шести недель. Может возникнуть остаточная слабость в мышцах голени, которая обычно проходит в течение 6-12 месяцев.
Плантарный фасциит стопы как лечить




Подошвенный фасциит
Характеристика заболевания
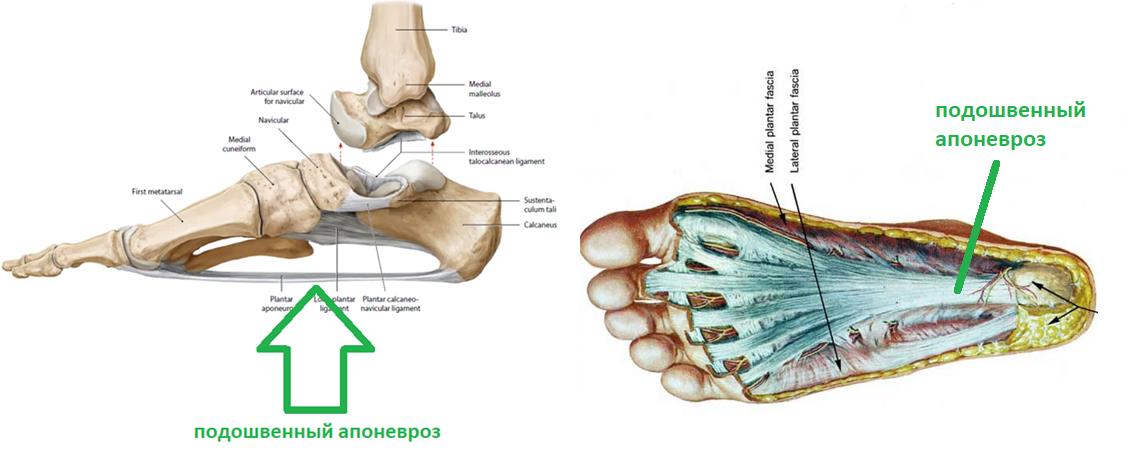
Подошвенный фасциит это воспалительный процесс в области прикрепления подошвенного апоневроза и всех окружающих перифасциальных структур к надкостнице бугра пяточной кости. Воспаление развивается в результате повышенной растяжимости фасции, что приводит к хронической микротравме с разрывами апоневроза и последующим развитием дегенеративного процесса. Синонимами названия фасциит являются пяточная шпора, подпяточная боль, синдром болезненной пятки, кальканеодиния.
Анатомия и функция апоневроза
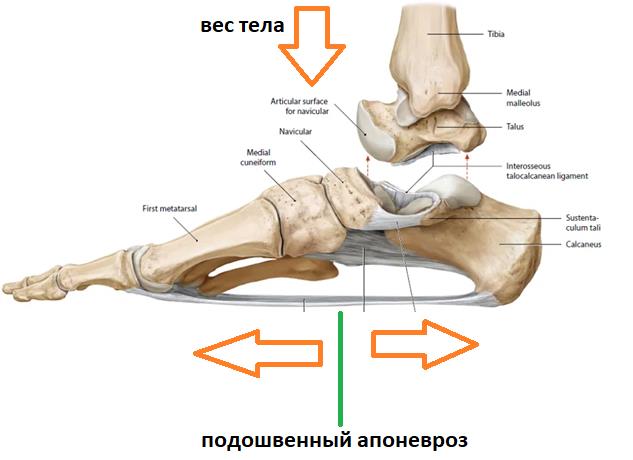
Подошвенный апоневроз идет от медиального бугра пяточной кости к проксимальным фалангам пальцев стопы. В норме толщина подошвенного апоневроза по данным УЗИ колеблется от 3 до 8 мм. Подошвенная фасция стабилизирует стопу благодаря «эффекту лебедки», который заключается в том, что при отталкивании от опоры пятка оказывается растянутой в двух направлениях. Кверху ее тянет ахиллово сухожилие, а вперед ее тянет подошвенный апоневроз, который при опоре на пальцы, заворачивается вокруг головок плюсневых костей наподобие ворота лебедки. Апоневроз является пассивным стабилизатором свода стопы. Он поддерживает свод стопы, участвует в сгибании пальцев и уменьшает нагрузку на латеральный край стопы.
Причины фасциита
1. Избыточная пронация стопы при перекате. При вальгусе заднего отдела стопы, а также при плоском своде происходит уменьшение супинации в начале переката и увеличение пронации в середине и конце переката. Пронация вызывает перераспределение нагрузки по стопе, уменьшение нагрузки на латеральный край стопы и возрастание нагрузки на медиальный край и апоневроз. Во время избыточной пронации увеличивается натяжение апоневроза, что приводит к его растяжению в месте прикрепления к бугру пяточной кости. Постоянная пронация является причиной хронической микротравме апоневроза. По мере прогрессирования недостаточности подошвенной фасции возрастает нагрузка на головки плюсневых костей с увеличением давления под ними, что приводит к образованию омозолелости кожи в переднем отделе стопы.
2. Полая стопа. При полой стопе ее деформация носит относительно жесткий характер. У человека с полой стопой имеется увеличение угла наклона плюсневых костей за счет увеличения натяжения подошвенного апоневроза и утолщение подошвенного апоневроза. При полой стопе имеется отсутствие опоры на латеральный край стопы, уменьшение площади опоры стопы, что приводит к снижению возможности распределять нагрузку во время отталкивания от опоры. Нагрузка на средний отдел оказывается уменьшенной, а нагрузка на передний отдел и задний отдел оказывается увеличенной. В результате снижения возможности распределять давления по поверхности стопы развивается вторичное утолщение подошвенной фасции. Малая площадь опоры стопы является причиной высокого среднего давления под стопой, что способствует неприятным ощущениям в стопе.
Факторы, способствующие прогрессированию фасциита:
1. Большой вес тела, ожирение.
2. Ночной сон со сгибанием в голеностопном суставе под действием веса переднего отдела стопы и гипертонуса икроножной мышцы, что приводит к сокращению подошвенного апоневроза и постепенному развитию его контрактуры. Утром после пробуждения растяжение апоневроза на протяжении первых шагов оказывается болезненным. Ситуация усугубляется у пациентов с гипермобильностью суставов.
3. При фасциите клиническая симптоматика может быть обусловлена комплексом изменений, к которым относятся: воспаление, неврит первой ветви латерального подошвенного нерва, периневральный фиброз нерва, который иннервирует мышцу, отводящую 5 палец, шпора пяточной кости, травма пяточной области, периостит, травматический разрыв апоневроза, серонегативный артрит.
Симптоматика фасциита
Проявлениями фасциита являются боль в своде стопы, боль в латеральном отделе стопы, отек проксимального отдела стопы, слабость мышц стопы, хромота. При фасциите болевой синдром имеет свои особенности. Неприятные ощущения возникают утром после пробуждения при первых шагах пациента. Боль локализована по внутренней поверхности пятки и усиливается при разгибании пальцев. Если неприятные ощущения появились утром, то за день они полностью проходят. Кроме утренней боли, ощущение дискомфорта в стопе может возникнуть при переходе к движению после длительного сидения. Выраженность боли уменьшается при согревании ног.
Диагностика
При фасциите в результате длительного раздражения в области фиксации связки к пяточному бугру возникает воспалительная реакция, которая сопровождается болью на подошвенной поверхности стопы. На УЗИ отмечается утолщение толщины подошвенной фасции. Разница в толщине фасции на больной и здоровой стопах достигает 4 мм. Фасциит дифференцируют с невропатией пяточного нерва. Пациенты с невропатией предъявляют жалобы на боль в задней поверхности пятки на 4-5 см впереди от ее заднего края в области перехода боковой поверхности на подошвенную от медиальной лодыжки до края пятки. ЭМГ пяточного нерва оказывается без изменений.
Лечение
Основной метод лечения фасциита — консервативный. Консервативное лечение эффективно у 89% больных. Наиболее успешным является комплексное лечение, включающее в себя несколько методов. Каждый по отдельности метод дает меньший эффект от лечения, чем их комплексное применение.
Табл. 1
Частота применения и эффективность методов лечения фасциита
| Метод лечения | Частота применения (%) |
| Покой | 70 |
| НПВП | 69 |
| Ортезы | 63 |
| Модифицированная обувь | 48 |
| Подпяточный косок | 45 |
| Кортикостероиды | 41 |
| Тепловые процедуры | 29 |
| Холодовые процедуры | 27 |
| Ударно-волновая терапия | 24 |
1. Покой
Под покоем понимают пребывание в помещении и ходьба в пределах жилища по гигиеническим надобностям. К покою прибегают при остром приступе заболевания, в основном, у неработающих лиц, на протяжении суток, в сочетании с физическими упражнениями и физиотерапевтическими процедурами для подготовки к другим видам лечения.
2. Холодовые процедуры
Осуществляют в домашних условиях. К подошвенной поверхности стопы прикладывают пакет со льдом.
3. Физкультура с упражнениями на растяжение стопы
Делают растяжение трехглавой мышцы путем пассивного разгибания в голеностопном суставе при разогнутом колене. Выполняют растяжение камбаловидной мышцы путем пассивного разгибания голеностопного сустава при согнутом колене.
4. Подпяточный косок
Уменьшает степень натяжения ахиллова сухожилия и подошвенного апоневроза, облегчает ходьбу. Косок вставляют в обувь, или подбивают под каблук.
5. Конструкция ортеза
Требованиями к ортезу является ограничение пронации стопы для нормализации распределения нагрузки по стопе.
6. Амортизация нагрузок в ортезе
По степени амортизации в порядке убывания материал для ортезов распределяется следующим образом: силикон, резина, фетр, пластик. Ортез показан у людей, труд которых связан с ходьбой или длительным стоянием на протяжении более 8 часов. Наилучшими свойствами обладает сложный ортез из нескольких материалов, который уменьшает ударную нагрузку и ограничивает избыточную пронацию стопы.
7. Специальная обувь
Для постоянного растяжения апоневроза применяют рокерную обувь или обувь на подошве-качалке. В обуви толщина подошвы в переднем отделе меньше, чем в заднем. Благодаря разнице в высоте стопа во время переката перекатывается с пятки на носок относительно легче, что избавляет плюсне-фаланговые суставы от избыточного разгибания. Обычную обувь модифицируют для того, чтобы придать ей функцию ортопедической. Для этого в подошву помещают стальную шину с загнутым носочным концом. Она корригирует стопу и осуществляет необходимую разгрузку пальцев.
8. Шина голеностопного сустава
Шину на голеностопный сустав и стопу надевают на ночь. В шине достигается 5º сгибания стопы в голеностопном суставе по отношению к голени и 30º разгибания пальцев в плюснефаланговых суставах по отношению к плюсне. Шина устраняет контрактуру подошвенного апоневроза и ахиллова сухожилия, обеспечивает безболезненные первые шаги после сна. Эффект от лечения достигают в течение 1 месяца.
9. НПВП
Табл. 2.
Применение НПВП при болях в стопе
| Препарат | Доза | Действие | Противопоказания |
| Ибупрофен | 600-800 мг | Подавляют синтез простагландинов, снижают активность циклооксигеназы, снимают воспалительную реакцию и боль | Язвенная болезнь желудка и кишечника, почечная и печеночная недостаточность, пониженная свертываемость крови, повышенная чувствительность к препарату, гипертония, беременность |
| Кетопрофен | 25-50 мг | ||
| Напроксен | 500 мг |
10. Стероидные препараты
В поликлинической практике инъекции стероидов в область пяточного бугра делают приблизительно у половины пациентов с подошвенным фасциитом. В качестве стероидного препарата применяют инъекцию дипроспана (бетаметазона) в дозе 6 мг на 1 мл лидокаина. Инъекцию делают в пяточный бугор с внутренней стороны стопы. Однократная инъекция дает лечебный эффект у 41% пациентов на срок от 6 до 8 недель. При лечении курсом инъекций гидрокортизона обезболивающий эффект отмечают у 68% пациентов на срок более одного года. При применении стероидов возможны осложнения, приблизительно, в 1 случаев. Встречаются такие осложнения, как атрофия жировой ткани на подошвенной поверхности стопы или разрыв подошвенного апоневроза. При разрыве апоневроза происходит уменьшение боли в пятке и усиление боли по наружному краю стопы, которое носит непродолжительный период. После разрыва фасции наступает ослабление пассивной стабилизации стопы, ее дестабилизация, перераспределение нагрузки по стопе, растяжение структур по внутреннему краю стопы, сжатие структур по ее наружному краю, увеличение нагрузки на связки среднего отдела стопы и сухожилие задней большеберцовой мышцы. Развивается замыкание пяточно-кубовидного сустава с возникновением боли по наружному краю стопы. Недостаточность подошвенного апоневроза компенсируется другими структурами. При жестких связках компенсация наступает относительно быстрее, а при эластичных связках относительно медленнее. При повышенной растяжимости связок и гипермобильности дефект стабилизатора компенсируется хуже и разрыв фасции сопровождается длительной болью в стопе.
Комбинированное консервативное лечение
Оптимальным методом лечения подошвенного фасциита является сочетание нескольких методов воздействия на патологический процесс. Днем это ношение стелечного ортеза, или рокерной обуви, выполнение растягивающих упражнений, а ночью — это сон в шине.
Хирургическое лечение
Операции делают менее, чем у 10% больных подошвенным фасциитом. Показанием является сильная боль в пятке, инвалидизирующая больного.
Для лечения фасциита применяют следующие операции: удаление пяточной шпоры, фасциоэктомия, фасциотомия, невролиз, нейрэктомия, остеотомия пяточной кости, тунелизация пяточной кости, артроскопическая подошвенная фасциотомия.
Фасциотомия
Релиз подошвенной фасции осуществляют с помощью эндоскопической техники. Доступ к фасции делают на подошвенной поверхности стопы на 1 см дистальней медиального края пяточного бугра. Оптику направляют изнутри наружу. Вводят лезвие, которым рассекают фасцию в направлении от медиального к латеральному краю. Для достижения обезболивающего эффекта достаточно пересечь медиальную и центральную части фасции на протяжении 4/5, оставив приблизительно 1/5 поперечника фасции.
Невролиз
Разрез по внутренней поверхности пятки длиной 3 см, либо косой разрез в 2 см от края медиальной лодыжки. Выделяют ветви медиального пяточного нерва и мышцу, отводящую 1 палец. Отделяют поверхностную и глубокую фасцию, делают ее релиз. Под глубокой фасцией выделяют нерв, идущий к мышце, отводящий 5 палец. Нерв может быть прижат между фасцией и верхним краем мышцы. Фасцию вырезают по медиальному краю в месте ее прикрепления к пяточному бугорку на 1 см в ширину и глубину. Если нерв, идущий к мышце, отводящей 5 палец, травмируется пяточной шпорой, то производят декомпрессию нерва путем резекции шпоры. Декомпрессия нерва, идущего к мышце, которая отводит 5 палец и частичная резекция подошвенного апоневроза дает обезболивающий эффект в 75% случаев.
Мицкевич Виктор Александрович
Врач ортопед-травматолог, доктор медицинских наук
Фасцит стопы
Что это такое
Фасциит – это воспаление подкожной прослойки (гибкой соединительнотканной фасции, которая поддерживает свод стопы и амортизирует нагрузку на кости), покрывающей сухожилия, суставы, мышцы и связки стопы.
Фасциит стопы бывает нескольких видов. Каждый вид имеет отличительные особенности:
| Разновидность | Причины возникновения | Специфические симптомы | Особенности течения |
| Подошвенный | Соединительная оболочка, проходящая вдоль нижней поверхности ступни, находится под постоянным напряжением, из-за чего она опухает, отекает и воспаляется | Боль в пятке и/или подошве, обостряющаяся при ходьбе и длительном нахождении в положении «стоя», в утреннее время. Боль уменьшается или исчезает полностью в течение дня | Данная форма встречается наиболее часто. Встречается среди солдат, спортсменов и распространяется как на одной, так и на двух конечностях. Воспаление охватывает участок соединения пяточной кости и пальцев |
| Некротический | Развивается из-за заражения аноэробами, гемолитическим стрептококком, клостридиями. Инфекция проникает в фасцию через раны и глубокие царапины | Помимо острой боли, пятка краснеет, отекает, изменяет внешний вид. Через время отек перерастает в большой пузырь, наполненный жидкостью, а цвет кожи становится синюшным. Больного знобит, повышается температура до 40°С, сознание нарушается. Появляются признаки тахикардии, снижается артериальное давление | Диагностируется крайне редко |
| Плантарный | Данная форма заболевания развивается из-за слишком плоского или высокого свода, пронацией стопы во время движения по твердой поверхности, напряжения ахиллова сухожилия, ношения тесной, неудобной и сношенной обуви. Воспалительно-дегенеративный процесс в плантарной фасции обоснован постоянным травмированием тканей костными наростами | Болит подошвенная часть. Человек не может долгое время ходить или стоять из-за костных разрастаний | Воспаляются мягкие ткани на участке соединения подошвенного апоневроза и пяточной кости. Зачастую при отсутствии лечения откладываются остеофиты и образуется пяточная шпора |
Причины возникновения
Фасциит развивается стремительно. При ряде провоцирующих факторов происходит микротравмирование фасции. Обычно небольшие микроразрывы заживают самостоятельно, но если физические нагрузки усилены, больной много времени проводит на ногах, то развивается воспалительный процесс подкожно-жировой клетчатки.
Усугубить патологический процесс может:
Доказано, что фасциит стопы может быть передан по наследству.
Исходя из практики, чаще фасциит развивается у парикмахеров, спортсменов, танцоров, учителей, курьеров, строителей и других лиц, подверженных ежедневным нагрузкам на ноги.
Достаточно часто при первых признаках косолапости, плоскостопия, вальгусной деформации пациенты не обращаются к врачу. В результате изменяется форма стопы и фасциит развивается в качестве осложнения этих болезней.
Симптомы и признаки
Общая клиническая картина такова:
Острая фаза фасциита проявляется, как ноющая тупая боль, обостряющаяся при подъеме конечности. Стопа резко опухает, отекает при длительной физической нагрузке. При прикосновении к стопе ощущается жар. При остром фасциите подвижность затруднена, стопы сковывает.
Хроническому фасцииту характерна хромота при движении, скованность после утреннего пробуждения, приступообразная стреляющая боль, обостряющаяся с каждым шагом.
Какой врач лечит
За медицинской помощью нужно обратиться к ортопеду. Он уточнит диагноз, форму заболевания, а затем разработает схему лечения.
Диагностика
На консультации врач оценивает мышечный тонус и силу мышц, рефлексы стопы, координацию движений, чувствительность в области стоп.
Для подтверждения диагноза специалист направляет на обследование:
Методы лечения
Плантарная и подошвенная формы фасциита лечатся медикаментозно.
Сначала назначаются обезболивающие препараты. Если они не оказывают эффекта, назначают лечебные блокады на основе новокаина, стероидных гормонов. Они быстро улучшают состояние больного. Дальше к терапии подключается прием хондропротекторов, противовоспалительных препаратов в виде таблеток и мазей.
После уменьшения боли и купирования острого периода болезни ежедневно необходимо проводить солевые ванны, ванны со льдом для ног с последующей фиксацией стоп эластичным бинтом под углом 90 градусов. Стоит отметить, что при остром воспалении ванночки запрещены – они усилят воспалительный процесс.
Лечение некротического типа фасциита только оперативное с последующей антибиотикотерапией.
Результаты лечения
Через несколько месяцев воспалительный процесс полностью проходит, неприятные ощущения исчезают.
Реабилитация и восстановление образа жизни

При фасциите благотворно влияет физиотерапия. ФТЛ ускоряет кровоснабжение, уменьшает боль, снимает отек и воспаление в короткий срок. Наиболее популярная ударно-волновая терапия, магнитотерапия, лазеротерапия, фонофорез.
Образ жизни при фасциите стопы
Если не изменить образ жизни, то фасциит обостриться вновь. Чтобы этого не допустить, нельзя ходить босиком, необходимо носить ортопедические стельки. Обычно они изготавливаются на заказ по слепку ноги пациента. Ортопедические ортезы должны быть полноконтактными и плотно прилегать по всей площади стопы. Через некоторое время натяжение подошвенной фасции исчезнет за счет выравнивания высоты продольного свода стопы.
Обувь должна соответствовать требованию – высота каблука не должна превышать 3 сантиметров, обязательно нужен супинатор и твердый задник.
Кроме того, рекомендуется соблюдать диету, чтобы вывести соли из организма. Нужно пить больше чистой воды, добавить в рацион арбуз и огурцы – эти продукты способствуют уменьшению отека и выводу жидкости из организма.
Плантарный фасциит стопы как лечить
Подошвенный (плантарный) фасциит, ПФ, это заболевание, связанное с воспалением подошвенной фасции в месте её прикрепления к пяточной кости. Данная патология влечёт существенное ограничение привычной физической активности человека, вызывает физические и нравственные страдания. Проблема подошвенного фасциита широко изучается в зарубежных странах, в том числе особое внимание уделяется немедикаментозным средствам лечения. В статье проведено исследование наиболее применяемых терапевтических методик лечения плантарного фасциита. Этиология заболевания на сегодняшний день до конца не изучена, в связи с анатомической особенностью строения стопы и функцией плантарной фасции существуют предположения о совокупности предрасполагающих и повреждающих факторов для возникновения патологии. Так, систематический обзор с метаанализом 2016 г. [1], проведённый по вопросу клинических факторов риска ПФ, показал клиническую связь между высоким индексом массы тела (ИМТ) и подошвенной фасциопатией. Обзор включал 51 исследование (1 проспективное, 46 исследований случай-контроль и 4 поперечных исследования) оценивало в общей сложности 104 переменные. Более высокий ИМТ (ИМТ > 27) у пациентов с ПФ был единственно значимым клиническим показателем, и его эффект был наиболее сильным в подгруппе не занимающихся спортом. У людей с ПФ по сравнению с контролем объединенные данные визуализации продемонстрировали значительно более толстую гипоэхогенную подошвенную фасцию с повышенным сосудистым сигналом и накоплением перифасциальной жидкости. Кроме того, у людей с ПФ чаще наблюдалась более толстая жировая прослойка на пятке с нагрузкой и без нагрузки. Существуют мнения о взаимосвязи долгого пребывания в положении стоя с подошвенным воспалением, однако необходимы дополнительные когортные исследования для выявления значимых результатов при сравнении плантарных болей у лиц с преимущественно стоячим рабочим положением и офисных работников [2]. Также необходимо отметить роль генетических факторов, связанных с подошвенными фасциальными расстройствами, предположено наличие локусов ДНК, которые могут быть информативными для объяснения того, почему некоторые люди подвергаются более высокому риску заболеваний подошвенной фасции, чем другие [3]. Несомненно, физическая нагрузка с преимущественным вовлечением стоп (бег, прыжки, игровые виды спорта) является провокационным фактором воспаления плантарной фасции. В 2021 г. был проведён систематический обзор и метаанализ факторов риска развития подошвенного фасциита у физически активных людей. В исследовании сравнивались физически активные люди с ПФ и без него, в результате исследования было обнаружено взаимосвязанное влияние большей степени гибкости подошвенных мышц, индекса массы тела и массы тела и их нагрузки на подошвенные поверхностные структуры при возникновении ПФ [4].
Клинические проявления ПФ связаны с патогномоничным симптомом «стартовой боли» или «симптомом первого шага». Пациенты жалуются на боль при первых шагах утром, после длительного сидения за столом или за рулем. Боль ощущается в пятке и может быть довольно сильной. Улучшение наступает после первых шагов или растягивания мышц голени и фасции стопы. В течение дня боль возвращается, особенно если пациент много ходит или стоит. При клиническом осмотре наиболее часто боль локализуется по внутренней поверхности пятки с подошвенной поверхности стопы. Также боль возникает при непосредственном надавливании (пальпации) на указанную область. Скованность мышц голени также является частым симптомом. Симптомы могут обостриться, если потянуть пальцы стопы на себя, тем самым растянув подошвенную фасцию.
Целью лечения заболевания является уменьшение болевого синдрома и возвращение активности в использовании поврежденной конечности. Для достижения этой цели используют как медикаментозные, так и немедикаментозные средства лечения. Первоначально необходимо устранение или снижение выраженности этиологических факторов. Больному предлагается отказаться или значительно уменьшить физическую активность поврежденной стопы, необходимо нормализовать ИМТ до нормальных значений, использовать анатомически обусловленную обувь и ортопедические стельки. В целом немедикаментозное лечение имеет положительную оценку научного сообщества, в том числе и для облегчения симптомов ПФ. Систематический научный обзор 2019 г. показал хорошие результаты использования обувных стелек, ортезов голеностопного сустава, правильно подобранной обуви и кинезиотейпирования. В исследование было включено в общей сложности 43 статьи, в которых оценивались 2837 пациентов. Были проведены сравнения между отсутствием лечения и лечением с использованием ортопедических стелек, ортезов на голеностопных суставах, включая ночные шины, и использование правильно подобранной обуви. Период наблюдения составлял до 12 месяцев. Результат обзора показал, что «полные» контурные стельки более эффективны для облегчения симптомов, связанных с подошвенным фасциитом, чем пяточные чашки. Сочетание ночных ортезов с ортопедическими стельками улучшает облегчение боли и улучшает функциональное состояние стопы, по сравнению с правильно подобранной обувью, ночными ортезами или стельками по отдельности. В то же время необходимо отметить, что будущие исследования должны быть направлены на повышение методологического качества, а именно рекомендуется использовать методы ослепления, предотвращения совместного вмешательства и верифицировать биомеханические показатели лечебных эффектов [5].
В современной практике ортопедов-травматологов распространенным является применение физических упражнений на растяжение плантарной фасции и ахиллова сухожилия. Преимущество метода заключается в доступности упражнений каждому пациенту и отсутствии необходимости контроля врача. Врач показывает пациенту упражнения для самостоятельного исполнения в удобное пациенту время. Наиболее популярные упражнения – это упражнения с воздействием изолированно на фасцию (подтягивание кончиков пальцев к пятке, поднимание пальцами полотенца, вращение свесившейся с кончика стула стопы по и против часовой стрелки) или же на расслабление задней части мышц голени (приседание на одну ногу с упором на стену, поднятие на носки на краю ступени, в положении сидя обхват полотенцем пальцев вытянутой ноги и натяжение их на себя). Из-за специфичности методологии и оценки эффективности метода лечения, доказательная база, подтверждающая положительную динамику лечения у пациентов, использующих данный метод, не сформирована. В то же время в 2020 г. был проведён систематический обзор и метаанализ восьми статей, которые представляли собой рандомизированное контролируемое исследование и соответствовали критериям включения в обзор, выводом которого имелись умеренные или очень некачественные доказательства эффективности растяжения для ПФ. Лечебный эффект растяжки был большим и сопоставимым с другими методами лечения. Будущие исследования более высокого качества необходимы для уточнения или подтверждения выводов [6]. В то же время некоторые наблюдения медиков европейских стран свидетельствуют о предпочтении физических упражнений над другими методами лечения. Так ретроспективное когортное исследование Медицинского центра Эразмус Роттердам, Нидерланды, охватывающее около 2 млн чел., обратило особое внимание лечащих врачей на преимущество назначений физических упражнений перед использованием ортопедических стелек [7].
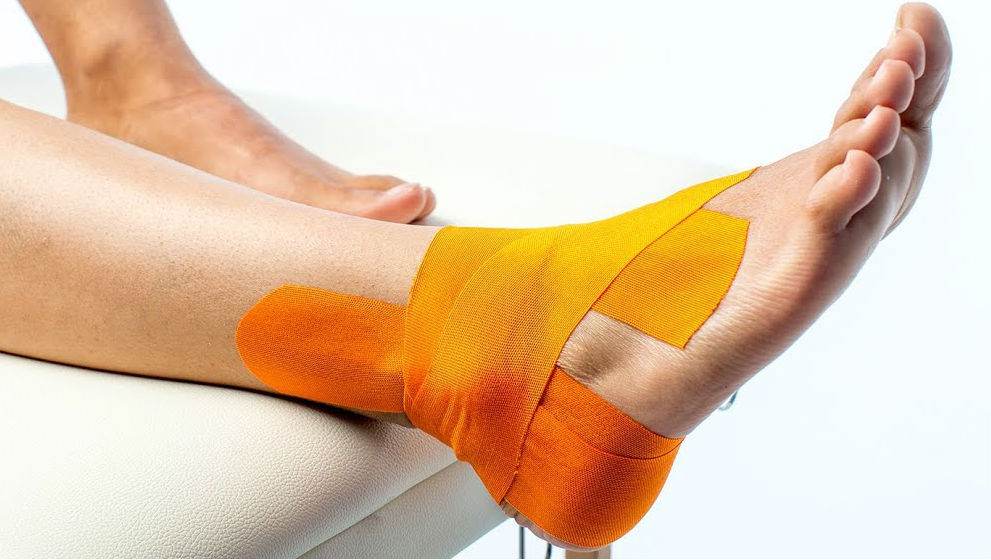
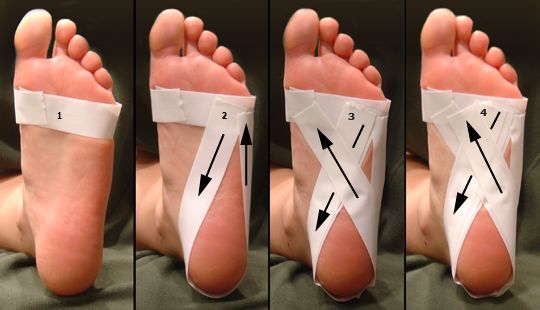
Сравнительно новым методом лечения является кинезиотейпирование. Суть кинезиотейпирования заключается в фиксации пластырями стопы специальным образом, чтобы поддержать её свод. Данный метод имеет противоречивые оценки со стороны практикующих специалистов в связи с малым объемом и низким качеством проведенных исследований, в то же время это прогрессивная методика, которая с успехом применяется в западных странах, в том числе в спорте высших достижений. Из последних исследований следует отметить исследование проведенное Университетом Чулалонгкорн, Бангкок, Таиланд. В этом исследовании сравнивался эффект кинезиотейпирования и упражнений на растяжку у людей с ПФ. Тридцать пациентов с ПФ были случайным образом разделены на три группы и получили кинезиотейпирование, упражнения на растяжку и комбинацию двух вышеупомянутых вмешательств. Интенсивность боли и состояние стопы были оценены в исходном состоянии, сразу после первого лечения и через одну неделю. Уменьшение боли в пятке наблюдалось во всех группах после первого лечения. Однако улучшение функции стопы в течение одной недели наблюдалось только у тех, кто получал комбинированное лечение [8].
В последние годы набирает популярность технология 3D протезирования, индивидуальные ортопедические стельки и ортезы изготавливаются в специализированных спортивных центрах и ортопедических клиниках. Медицинским колледжем Нормана Бетьюна в Чанчуне (КНР) изучалось влияние индивидуальных 3D-печатных ортезов на биомеханику и комфорт стопы при подошвенном фасциите. Исследование подтвердило эффективность индивидуальной 3D-печати ортезов для уменьшения повреждений, связанных с поражением суставов, и повышения комфорта у пациентов с ПФ по сравнению с ортезами голеностопного сустава серийного производства [9].
Наиболее популярным методом немедикаментозного лечения является экстракорпоральная ударно-волновая терапия (ЭУВТ), это физиотерапевтический метод лечения, основанный на кратковременном воздействии на пораженный участок ударной волны определенной частоты. Метод начал активно использоваться с конца 1980-х гг., сегодня он используется для лечения воспалений суставов, хрящей и связок как самостоятельный и как комплементарный метод лекарственного воздействия. Н.Б. Тенгку с соавт. в 2021 г. был опубликован систематический обзор и метаанализ исследовавший применения ЭУВТ для лечения заболеваний опорно-двигательной системы в области стопы и голеностопного сустава. Были проанализированы 24 клинических исследования, включая 12 рандомизированных контрольных исследования и 12 серий случаев. Анализ представленных данных показывает, что ЭУВТ может быть полезен при симптоматическом лечении ПФ, пяточной шпоры, патологии ахиллова сухожилия и невромы Мортона. Однако различия в используемых протоколах ЭУВТ ограничивают обобщаемость этих результатов и не позволяют определить оптимальный протокол лечения. Исследователями был сделан вывод о благотворном лечебном эффекте ЭУВТ при лечении заболеваний опорно-двигательного аппарата, поражающих стопу и лодыжку, с минимальными побочными эффектами. ЭУВТ можно безопасно использовать в сочетании с другими методами лечения для достижения наилучших результатов у пациентов. Для подтверждения эффектов лечения будущие исследования должны учитывать оптимальные протоколы использования ЭУВТ [10]. Основная сложность исследования эффективности ЭУВТ заключается в протоколах использования разных аппаратов ЭУВТ и возможности выбора различных типов воздействия ЭУВТ (фокусная или радиальная) или интенсивности (низкоэнергетическая, средней интенсивности, высокоэнергетическая). В 2012 г. отделением физической медицины и реабилитации Национальной больницы Тайваньского университета был проведен систематический обзор и сетевой метаанализ сравнительной эффективности сфокусированной ударно-волновой терапии различных уровней интенсивности и радиальной ударно-волновой терапии для лечения ПФ. Целью исследования было сравнение эффективности терапии сфокусированной ударной волной с различными уровнями интенсивности и радиальной ударной волной для лечения подошвенного фасциита. Ударно-волновая терапия с различными диапазонами интенсивности рассматривалась в трех подгруппах, в то время как использование радиальной ударно-волновой терапии изучалось в отдельной группе. В качестве результатов использовались показатели успешности лечения и величины уменьшения боли. Традиционный метаанализ показал, что терапия фокусная УВТ средней и высокой интенсивности имела достоверно более высокие показатели успеха и уменьшения боли, чем плацебо, в то время как эффективность фокусной УВТ низкой интенсивности и радиальная УВТ казалась менее убедительной из-за очень больших доверительных интервалов. Метарегрессия показала, что вероятность успеха фокусной УВТ не была связана с ее интенсивностью, в то время как повышенная плотность выброса энергии, как правило, в большей степени облегчала боль. По результатам исследования были сделаны выводы о том, что установка максимальной и наиболее приемлемой выходной энергии в диапазоне средней интенсивности является идеальным вариантом при применении терапии фокусной УВТ при подошвенном фасциите. Радиальная УВТ считается подходящей альтернативой из-за ее более низкой цены и, вероятно, лучшей эффективности.
В то же время, помимо непосредственного влияния типов воздействия и интенсивности воздействия ЭУВТ, необходимо отметить и выбор зоны воздействия пораженной конечности аппаратом ЭУВТ. На сегодняшний день исследователями не описан точный механизм действия акустических волн на поврежденную ткань, поэтому зона применения аппарата выбирается лечащим врачом самостоятельно, учитывая специфические гайдлайны фирм производителей аппаратов ЭУВТ. Сейчас ведутся исследования эффективности выбора места применения аппаратов ЭУВТ. Так, исследование 2021 г. отделения физической медицины и реабилитации кафедры неврологии Университета Падуи поставило себе задачу оценить эффективность фокусной УВТ на миофасциальных точках в выборке испытуемых с плантарным фасциитом. В исследование было включено тридцать пациентов. Улучшение показателей функционального индекса стопы и голеностопного сустава наблюдалось в обеих группах, начиная с третьего курса лечения, и подтвердилось через 1 месяц и 4 месяца наблюдения, причем более раннее улучшение показателей наблюдалось в экспериментальной группе.
В результате исследования мы увидели, что применение фокусной УВТ на миофасциальных точках может предоставить интересную альтернативу с лучшими результатами с точки зрения времени, необходимого для восстановления, по сравнению с зоной традиционного применения ударно-волновой терапии [11].
Отдельно следует выделить работы специалистов, применяющих перспективные биомеханические методы для исследования патологии стопы и обоснования методов лечения [12, 13].
Обобщив изложенные данные, можно сделать следующие выводы относительно немедикаментозного лечения плантарного фасциита:
1) на сегодняшний день среди всех этиологических факторов можно выделить ведущий конкретный этиологический фактор, приводящий к воспалению подошвенной фасции – повышенный вес тела и повышенная физическая активность. Необходимо комплексно подходить к вопросам терапии пациента с плантарным фасциитом, учитывая анамнез его жизни, предрасполагающие и провоцирующие к заболеванию факторы;
2) существующие исследования, в том числе систематические обзоры и метаанализы, показывают положительный эффект применения немедикаментозной терапии ПФ;
3) немедикаментозные средства терапии ПФ используются специалистами по всему миру самостоятельно или в составе комплексного лечения;
4) необходимы дальнейшие исследования немедикаментозных методов терапии ПФ, с вовлечением больших групп, с установлением четких критериев переменных факторов, для выявления наиболее эффективных методик терапии ПФ, в том числе на фоне приёма пациентами глюкокортикостероидов, а также после малоинвазивных хирургических вмешательств.
Подошвенный фасцит
Эта информация разъясняет причины возникновения, а также методы диагностики и лечения подошвенного фасцита.
О подошвенном фасците
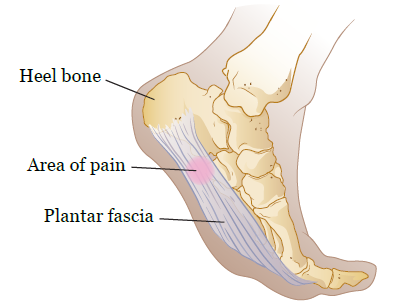
Подошвенная фасция представляет собой связку (полоску плотной ткани), которая соединяет пяточную кость с подушечкой стопы (см. рисунок 1). Подошвенная фасция действует подобно эластичной ленте, которая растягивается с каждым шагом. Она также поддерживает свод стопы.
Рисунок 1. Подошвенная фасция
В случае перенапряжения или повреждения подошвенной фасции она может порваться, ослабнуть, опухнуть, или болеть. Такое состояние называется подошвенным фасцитом. Подошвенный фасцит является одной из наиболее распространенных причин боли в пятке.
Признаки подошвенного фасцита
Подошвенный фасцит обычно проявляет себя как жгучая, резкая или ноющая боль в области пятки. Иногда боль может распространяться и на подушечку стопы.
Большинство людей с подошвенным фасцитом испытывает боль при подъеме с кровати по утрам. Вы также можете испытывать боль после длительного стояния, физической активности или в конце дня.
Причины подошвенного фасцита
К некоторым причинам подошвенного фасцита относятся:
Диагностика подошвенного фасцита
Ваш врач может диагностировать подошвенный фасцит во время врачебного осмотра. Он осмотрит вашу стопу и понаблюдает за тем, как вы стоите и ходите. В ряде случаев, чтобы исключить другие возможные проблемы, назначается рентген или лабораторное исследование.
Лечение подошвенного фасцита
Несмотря на то что подошвенный фасцит обычно проходит, не создавая долгосрочных проблем, он может продлиться от 6 до 18 месяцев.
Возможно, вам потребуется принимать лекарство, чтобы уменьшить боль и снять отек. Ваш врач расскажет, какие из этих препаратов подходят вам больше всего. Вы должны всегда принимать лекарства в соответствии с указаниями вашего врача.
Наиболее распространенными лекарствами, которые принимают в этом случае, являются нестероидные противовоспалительные препараты (НПВП) (nonsteroidal anti-inflammatory drugs (NSAIDs)). Примеры НПВП:
НПВП следует принимать во время еды. Проконсультируйтесь со своим врачом перед приемом НПВП, если вы:
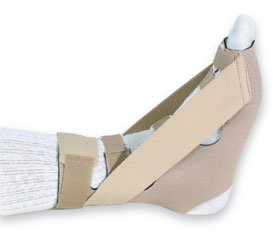
Ваш врач также может предложить накладывать клейкую ленту на свод стопы или разместить в вашей обуви специальные средства для дополнительной поддержки, такие как пяточная стелька, ортопедические приспособления (например, брейсы или лангеты), стельки-супинаторы. Вам также может потребоваться физиотерапия.
Если эти методы лечения не помогают, обратитесь к вашему врачу. Вам могут предложить и другие методы, такие как инъекции (уколы) кортикостероидов или операцию.
Как облегчить боль при подошвенном фасците
Вот несколько способов, позволяющих самостоятельно облегчить боль при подошвенном фасците:
Упражнения для облегчения боли при подошвенном фасците
Помимо перечисленных методов, существуют и упражнения, которые вы можете выполнять, чтобы справиться с болью при подошвенном фасците.
Сгибание пальцев ног
Вы можете выполнять сгибание пальцев ног с помощью книги или полотенца.
При использовании книги:
Рисунок 2. Сгибание пальцев с помощью книги
При использовании полотенца:
Рисунок 3. Сгибание пальцев с помощью полотенца
Растяжка стопы
Для этого упражнения вам понадобится полотенце. Полотенце должно быть достаточно длинным для того, чтобы вы могли обвести его вокруг своей стопы, когда сидите с вытянутыми ногами (см. рисунок 4).
Реабилитация при плантарном (подошвенном) фасциите
Причины плантарного фасциита
Так как чаще всего именно некорректное распределение нагрузки на свод стопы приводит к плантарному фасцииту, следующие факторы могут привести к его появлению:
Другими распространенными факторами риска являются артрит и диабет.
Статью проверил
Дата публикации: 09 Апреля 2021 года
Дата проверки: 09 Апреля 2021 года
Дата обновления: 22 Августа 2022 года
Содержание статьи
Как проходит реабилитация при подошвенном фасциите?
Реабилитация при ПФ – комплекс физических упражненией и лечебных процедур, который длится от 1 до 3 месяцев и нацелен на:
Успешность реабилитации достигает 90 % уже за первый месяц терапии.
После физического обследования и диагностики врач-реабилитолог составит программу лечения основываясь на потребностях конкретного пациента. В лечении плантарного фасциита ни один из методов лечения не будет эффективен сам по себе, однако комбинация нескольких методов может быть крайне эффективной. Обычно, комплекс реабилитации включает:
Профилактика
Важно понимать, что для предотвращения рецидива плантарного фасциита необходимо устранить биомеханическую причину, которая привела к его появлению в первый раз. Возможно, пациенту потребуется следить за своим весом и / или придерживаться следующих рекомендаций:
Подошвенный фасциит
Подошвенный фасциит — заболевание, которое может настигнуть в любом возрасте. Лечение подошвенного фасциита методом УВТ предлагает медцентр «Здоровье Плюс».
Боль в области пятки — нередкое явление. Такой симптом вызывает большой дискомфорт и серьезно ограничивает двигательную активность. Болевые ощущения могут быть вызваны подошвенным фасциитом. Что это за болезнь и как избавиться от болей в области пятки?
Подошвенный, или плантарный, фасциит — это воспаление жесткой фиброзной ткани — фасции, расположенной вдоль нижней поверхности ступни. Роль этой соединительной ткани в организме сложно переоценить — именно фасция связывает пяточную кость с плюсневыми костями и как бы поддерживает продольную часть стопы.
Плантарный фасциит опасен тем, что если его не лечить, то в области пятки появляется костный нарост, именуемый в народе пяточной шпорой. А это уже серьезная патология, требующая в ряде случаев хирургического вмешательства.
Отчего возникает этот недуг? Причины могут быть разные. Одна из них — развитие плоскостопия. Когда стопа становится плоской, фасция натягивается, появляются надрывы. Также на фасцию пагубно влияют лишний вес, чрезмерные физические нагрузки, неудобная обувь, особенно на высоком каблуке. Подошвенным фасциитом обычно страдают люди старше 40 лет, чаще женщины.
Симптомы подошвенного фасциита
Признаки данной болезни достаточно типичны, что дает возможность без труда ее распознать. Обычно у пациентов наблюдаются следующие симптомы:
Осмотра стопы и анализа жалоб пациента хирургу или остеопату вполне достаточно, чтобы диагностировать подошвенный фасциит. Если же есть подозрения на образование пяточной шпоры, назначают рентгенографию.
Методы лечения подошвенного фасциита
Не лечить эту болезнь нельзя — даже если боль на время отступает, потом она возвращается с удвоенной силой. Поэтому сначала следует устранить причину болезни: снизить нагрузки (в том числе связанные с лишним весом), отказаться от высоких каблуков и тесных туфель, приобрести удобную обувь с амортизирующей подошвой. Затем следует перейти к устранению воспалительного процесса. Существует несколько методов лечения подошвенного фасциита. В каждом конкретном случае терапию подбирает врач. Как правило, лечение имеет комплексный характер.
Прежде всего, следует разгрузить стопу при ходьбе. Для этого используют специальные подпятники и стельки. Действенным методом, особенно если болезнь не запущена, могут стать ночные шины — ортопедические устройства в виде пластикового сапожка. Их надевают на время сна. Подобные устройства (ортезы) позволяют избежать острой боли при вставании с кровати. Некоторое облегчение принесет и специальная гимнастика, при выполнении которой растягиваются мышцы стопы и прорабатываются икроножные мышцы.
Эффективным методом является физиотерапия. Обычно врачи назначают массаж, согревающие растирания, ванночки с минеральной водой, грязевые аппликации. При сложной клинической картине показаны лечение ультразвуком, низкоинтенсивная лазерная терапия, рентгенотерапия. Иногда местно вводят кортикостероиды — дипроспан, флостерон.
Если подошвенный фасциит осложнен пяточной шпорой больших размеров, назначается ударно-волновая терапия (УВТ). Метод основан на воздействии на пораженную область звуковых волн нужной частоты, генерируемых специальным аппаратом. В результате такого воздействия наросты разрушаются (как бы осушаются), начинается процесс восстановления прилегающих тканей. Процедура практически безболезненна и в последнее время обретает все большую популярность в ортопедии.
Лечение подошвенной фасции с помощью УВТ возможно в любой клинике медицинского центра «Здоровье Плюс». Курс лечения поможет окончательно победить болезнь, а снижение болевого синдрома наблюдается уже после первых сеансов УВТ. Пациенты быстро возвращаются к привычному образу жизни.
Профилактика подошвенного фасциита
Уникального рецепта, позволяющего избежать подошвенной фасции, нет. Но если соблюдать элементарные правила, риск стать жертвой этой болезни значительно снижается.
Современная медицина способна решить множество проблем, и подошвенный фасциит – одна из них. Избавиться от него вам помогут в медицинском центре «Здоровье Плюс». Здесь применяются новейшее швейцарское оборудование и современные методики, в том числе и УВТ. При этом стоимость на УВТ-терапию в центре «Здоровье Плюс» одна из самых низких в Москве, что делает данный способ лечения доступным для всех слоев населения.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
Пяточная шпора
Заболевания
Операции и манипуляции
Истории пациентов
Пяточная шпора
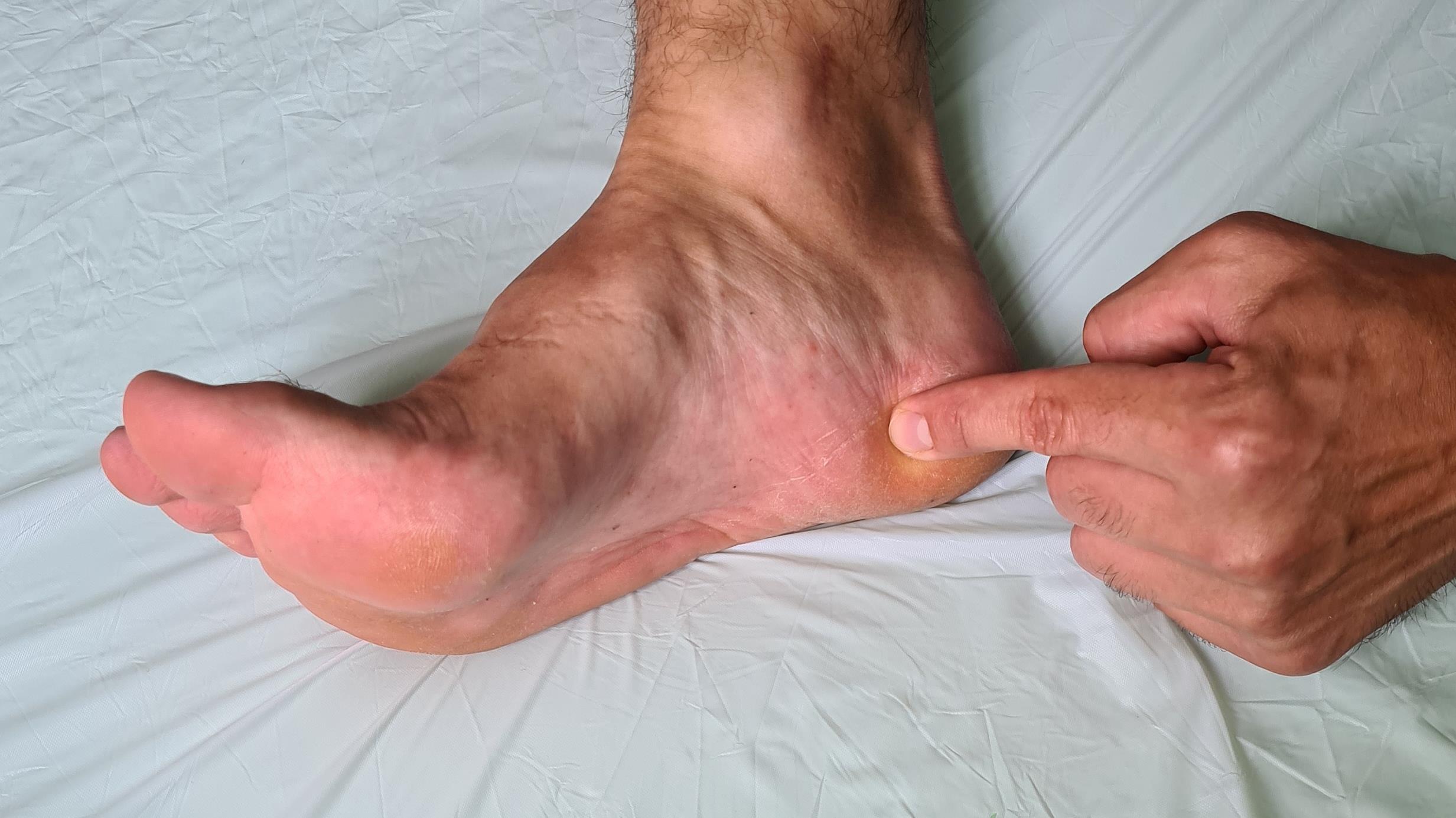
Итак, пяточная шпора, что же это такое, где она располагается, отчего возникает и как избавиться от боли в пятке. Обо всём этом я расскажу вам в данной статье. Для начала определимся с тем, где именно должно болеть. При пяточной шпоре болит подошвенная часть пяточного бугра, в том месте где к нему прикрепляется подошвенный апоневроз, чаще с медиальной, или внутренней стороны стопы.
Причины пяточной шпоры
Плантарная фасция или подошвенный апоневроз – широкая связка, которая соединяет между собой пяточную кость с одной стороны а с другой вплетается в капсулу плюснефаланговых суставов, прикрепляясь к головкам плюсневых костей и основанию фаланг пальцев. На картинке ниже изображен подошвенный апоневроз вид с внутренней стороны стопы и со стороны подошвы.
Таким образом подошвенный апоневроз является одной из основных структур удерживающих продольный свод стопы. Он работает как пружина, или как рессора, не давая продольному своду стопы проваливаться вниз в положении стоя, при ходьбе и беге.
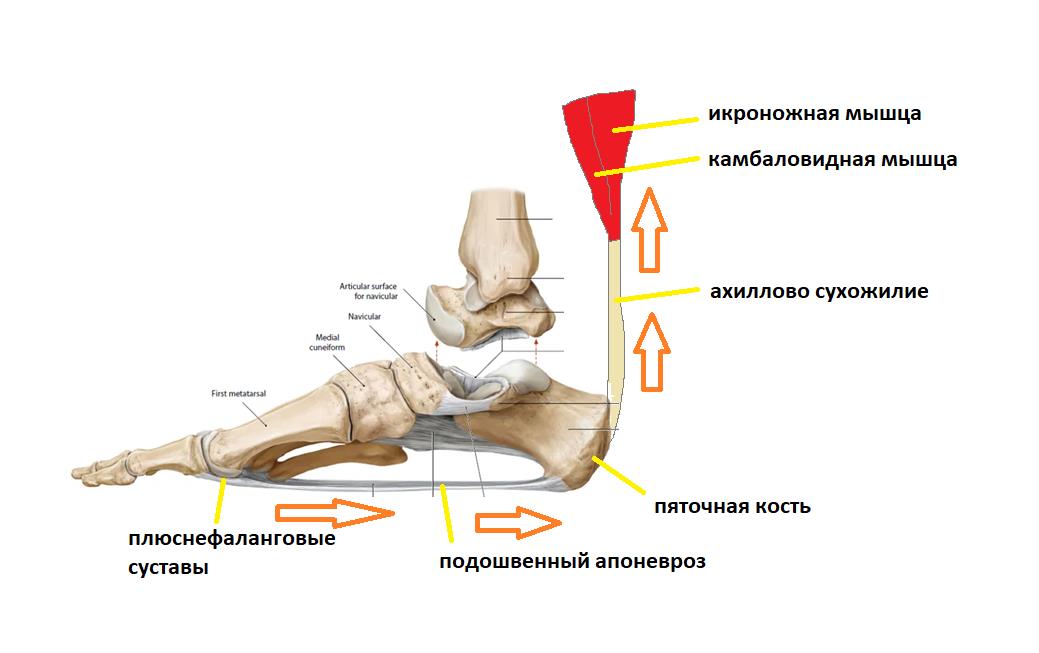
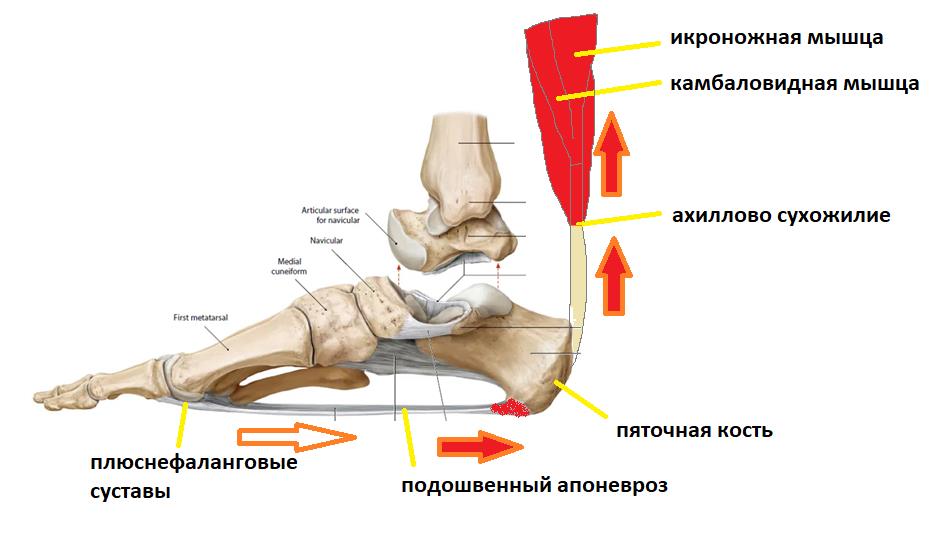
Вторая функция подошвенного апоневроза, это передача тяги с икроножной и камбаловидной мышц голени на передний отдел стопы во время ходьбы, бега и прыжков.
При этом пяточная кость выступает в качестве блока лебёдки, увеличивая усилие, развиваемое икроножной мышцей.
Таким образом получается что во время ходьбы подошвенный апоневроз последовательно испытывает 2 типа нагрузок.
Сначала он нагружается всем весом тела, и выполняет функцию амортизатора, а потом передаёт усилие от мощного трицепса голени (2 головки икроножной + камбаловидная мышцы) для выполнения шага.
Теперь представьте себе, вес тела, допустим 80 кг, и количество шагов, допустим 10000 в день, суммарная циклическая нагрузка 800 тонн, и так каждый день. Согласитесь – колоссальная циклическая нагрузка. Это и предрасполагает к повреждению подошвенного апоневроза. Но почему он повреждается именно в месте прикрепления к пяточной кости, и что к этому приводит?
Сухожилие обладает определённым уровнем упругости и деформируемости, так как оно состоит практически полностью из коллагена. Кость обладает значительно меньшими показателями упругости, так как на 50% состоит из минерального матрикса, гидкрокси-аппатита, она намного твёрже и устойчивее к деформации. Поэтому зона перехода упругой системы в неупругую – прикрепления к кости, является наиболее часто повреждаемой.
Что же приводит к ещё большему увеличению нагрузки на подошвенный апоневроз?
Чуть более подробно остановимся на пункте 3, и потом перейдём к лечению.
Представьте что трицепс голени (икроножная мышца и камбаловидная мышца) постоянно напряжён, спазмирован, и тянет за пяточную кость даже если никакой подошвенный толчок в данный момент времени не требуется.
В такой ситуации подошвенный апоневроз будет постоянно натянут, так как будто вы всё время ходите на мысках.
Такая ситуация часто возникает если не уделять должного внимания растяжке, а также при ходьбе на каблуках. Так с болью в пятке на приём часто обращаются женщины после перехода из обуви на каблуках, в обувь на плоской подошве. Также часто от пяточной шпоры или плантарного фасциита, страдают люди с нейро-дегенеративными заболеваниями, последствиями инсульта, приводящими к повышенному тонусу икроножной мышцы.
Патофизиология пяточной шпоры.
Подошвенная фасция (или плантарная фасция, плантарный апоневроз, подошвенный апоневроз) – тонкая плоская связка, обеспечивающая статическую поддержку свода стопы. Хроническая перегрузка данной структуры приводит к формированию микроразрывов в области прикрепления подошвенного апоневроза к пяточной кости. Повторяющиеся эпизоды травмы приводят к формированию очага асептического воспаления и периостита. Так как к пяточному бугру также прикрепляются сухожилия мышцы приводящей большой палец, короткий сгибатель большого пальца, квадратная мышца стопы, их сухожилия также могут быть вовлечены в воспалительный процесс. Длительное воспаление и периостит в конечном итоге могут привести к образованию оссификата в области прикрепления к пяточной кости, который и получил в народе название «пяточной шпоры».
Симптомы пяточной шпоры.
-Для плантарного фасциита характерна сильная утренняя или стартовая боль (первые шаги после сна или после длительного сидения\лежания)
-Острая боль в пяточной области, чаще всего появляется впервые внезапно, при вставании с кровати. При ощупывании пятки, боль чаще концентрируется ближе к её внутреннему краю.
— Изначально боль беспокоит только по утрам, часто уменьшается при ходьбе на мысках, но проходит по мере ходьбы в течение дня, пациент говорит о том что ему нужно «расхаживаться».
— Затем боль может начать беспокоить и по вечерам, особенно после значительной физической нагрузки.
— Боль часто бывает двухсторонней.
— болезненность при пальпации по внутренней поверхности пяточного бугра.
— ограничение тыльного сгибания стопы из-за контрактуры ахиллова сухожилия.
— боль может провоцироваться отведением большого пальца так как его сухожилие находится в непосредственной близости от плантарной фасции.
Диагностика пяточной шпоры.
В том случае если провоцирующие факторы длительно травмируют подошвенный апоневроз, в месте его прикрепления к пяточной кости образуются микроразрывы коллагена, за которыми следует хроническое воспаление, рубцевание, фиброз и в конечном счёте оссификация – то есть превращение в кость. Именно это оссифицированное сухожилие и выглядит на рентгене как шпора.
Рентгенография чаще всего не выявляет никаких изменений на начальных этапах заболевания. С течением времени может сформироваться костный шип, который и получил название «пяточной шпоры».
УЗИ – позволяет выявить воспалительные изменения, визуализирует отёк и скопление жидкости вокруг ткани фасции.
МРТ – дополнительный метод исследования, может быть использовано с целью предоперационного обследования и дифференциальной диагностики в затруднительных случаях.
Лечение пяточной шпоры.
Берём обувь с хорошей амортизацией, поддержкой продольного свода, поддержкой пяточной кости. Таким образом мы устраняем причину №4.
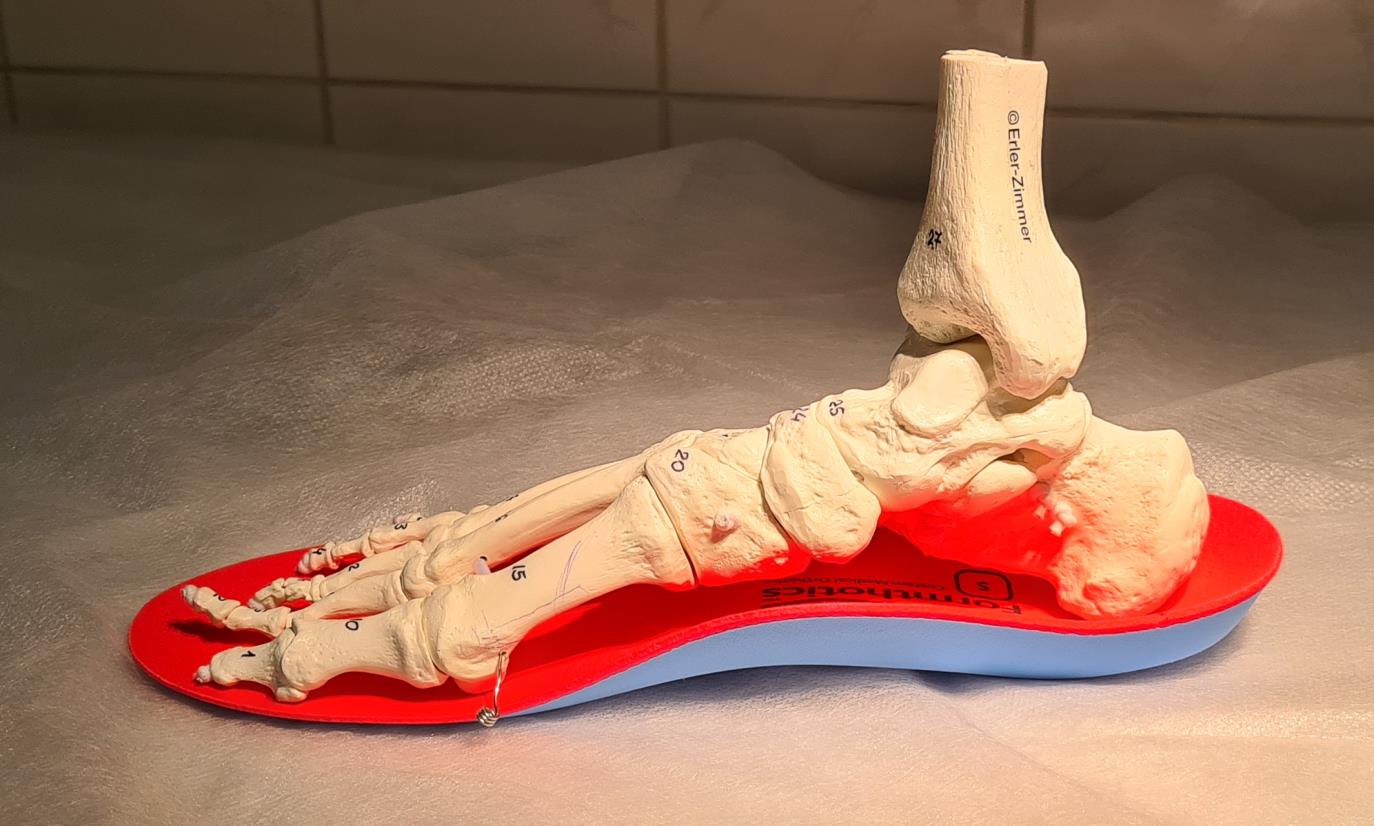
В кроссовки ставим ортопедические мягкие спортивные стельки. Таким образом мы устраняем причину №2 – плоскостопие. Стелька берёт на себя часть рессорной функции подошвенного апоневроза, и заодно ставит кости стопы в более физиологичное положение. К тому же она обеспечивает дополнительную амортизацию (причина №4).
Пример изменения позиции пяточной кости на ортопедической стельке.
И приступаем к растяжке икроножной и камбаловидной мышцы (причина №3)
1)упражнение у стены
Оранжевой стрелкой показана область где вы должны чувствовать растяжение. Делаете упражнение плавно, медленно, без боли. Доходите до максимального натяжения и задерживаетесь в таком положении на 20 секунд. Не отрываем пятку от пола, не сгибаем ногу в коленном суставе, стопа смотрит чётко вперёд или немного вовнутрь.
2) упражнение у стены
3) Упражнение на ступеньке.
Также как и предыдущие два, это упражнение мы делаем плавно, контролируемо, без рывков, полностью свесив пятки постепенно расслабляемся, даём мышце хорошенько растянуться, можно немного согнуть колени чтобы больше тянуть камбаловидную мышцу. Также как и предыдущие упражнения, делаем 20 секунд.
Итак, вы потратили 1 минуту, и сделали 3 упражнения. Оцените свои ощущения. Вероятнее всего вам уже стало немного лучше. Если делать это 5 раз в день, результат не заставить себя долго ждать.
Если через 6 недель такого лечения боль не уменьшилась на 75% или полностью не прошла – вы приходите на приём, и мы решаем вопрос о проведении ударно-волновой терапии и инъекций богатой тромбоцитами плазмы. Но повторюсь, это требуется очень, очень-очень редко.
В качестве дополнительных лечебных мероприятий могут использоваться:
— Противовоспалительные препараты (недельный курс любых НПВС, коксибов или напроксенов)
— Ночное ортезирование. Во время сна полностью расслабленная стопа переходит в положение подошвеного сгибания или эквинуса. Как следствие, натяжение плантарной фасции ослабевает, а воспалительный процесс приводит к её рубцеванию в укороченном положении. После пробуждения это обуславливает те самые «утрение боли». Фиксация стопы в ночное время (во время сна) при помощи специальных ортезов, или просто длинного чулка в нейтральном положении, позволяет предотвратить рубцовый процесс с укорочением плантарной фасции.
— Гипсование на срок 2-6 недель. За счёт полной разгрузки в нейтральном положении позволяет воспалению полностью стихнуть.
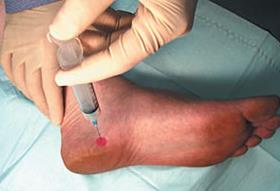
— Локальные инъекции ГКС длительного действия (бетаметазон, дипроспан). Необходимо вводить препарат только в зоне воспаления, и в небольшом количестве, так как существует достаточно высокий риск атрофии жирового тела пяточной кости и дегенеративного разрыва плантарной фасции при нарушении техники введения. В качестве более безопасного метода применяются инъекции богатой тромбоцитами плазмы. Тромбоциты также обладают выраженным противовоспалительным действием, однако в отличие от стероидов не вызывают огромного количества побочных эффектов. К сожалению эффект от тромбоцитов также возникает не сразу, как при уколе стероидов, а нарастает постепенно, в течение месяца.
— Ударно-волновая терапия. Ещё одна технология используемая в борьбе с пяточной шпорой. Часто требуется выполнение нескольких последовательных процедур (1 раз в месяц на протяжении 3 месяцев) для достижения полного клинического эффекта.
При неэффективности всех вышеперечисленных методов на протяжении 6-9 месяцев показано оперативное лечение. Оно требуется не более чем в 1% случаев.
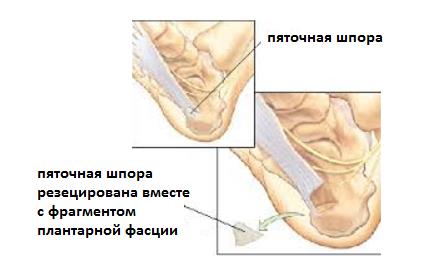
— В редких случаях производится удаление собственно «пяточной шпоры». Показанием для данного вмешательства служит большой размер, который может приводить к дополнительной травматизации подошвенной фасции собственно костным разрастанием.
— Дополняется декомпрессией дистального отдела тарсального туннеля при параллельной компрессионной нейропатии большеберцового нерва.
Хирургическое лечение эффективно в 70-90% случаев но при этом характеризуется затяжной реабилитацией, и увеличением нагрузки на наружно-тыльные отделы стопы. Необходимость в хирургическом лечении при грамотно проведённом консервативном лечении не возникает практически никогда.
И на этом всё, с вами был доктор Никифоров, оставайтесь активными и здоровыми, и до новых встреч.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Фасциит
Заболевание фасциит – представляет собой воспаление фасции. Оно способно появиться в результате ревматического поражения или бактериальной инфекции. Фасция – это тонкая прослойка ткани под кожным покровом, покрывающим поверхность основных тканей. Подошвенный фасциит, симптомы которого обычно ярко-выражены (проявляются болезненными ощущениями) является дегенеративным заболеванием. Нарушение нормальных регенеративных процессов в организме сопровождается появлением болевых ощущений.
В результате из тонкого фиброзного пучка подошвенная фасция превращается в утолщенное и не особо прочное образование. Кроме того, многочисленные исследования доказали, что воспалительный процесс зачастую выражен минимально, поэтому применение нестероидных противовоспалительных средств во время лечения не всегда приносит желаемый эффект. Ниже подробнее рассмотрена специфика заболевания (в частности, причины его развития и методика лечения).
Анатомическое строение подошвенной фасции
Подошвенная фасция играет весомую роль в поддержании нормальной формы стопы. На тыльной поверхности стопы фасция фиксируется на отдельных костных точках. В зоне расположения мышц она разделяется на два листка, которые образуют ложа для поверхностных мышц тыла стопы. Глубокий листок изолирует межкостные мышцы от разгибателей пальцев.
На подошвенной стороне стопы фасция значительно толще по сравнению с тыльной стороной. В средней части фасция имеет еще большее уплотнение, состоит из фиброзных пучков. Она называется подошвенным апоневрозом. В дистальном отделе те пучки, которые формируют апоневроз, называются поперечными пучками. Значительная часть волокон подошвенного апоневроза распадается на пять пучков. В зоне пяточного бугра часть из них являются продолжением сухожилия трехглавой мышцы голени. При усиленных физических нагрузках в апоневрозе возникают микроразрывы. В том случае, когда нагрузки не продолжительны, соединительная ткань регенерирует. Однако при регулярных физических нагрузках апоневроз не успевает восстановиться. В результате возникает плантарный фасциит.
Специфика и клинические признаки основных видов патологии
Различают три основных вида патологии: плантарный, некротический и подошвенный фасциит. Они отличаются между собой не только клинической картиной и характером течения, но и причиной возникновения. Ниже подробнее рассмотрены особенности каждого вида.
Плантарная форма
Каждая из них имеет свои характерные признаки. Плантарный вид встречается чаще всего. Он представляет собой асептическое воспаление мягких тканей в той области, где пяточная кость прикрепляется к подошвенному апоневрозу. Первоначально у человека возникает боль во время ходьбы, но с прогрессированием заболевания она мучает пациента и в состоянии покоя.
Болезненные ощущения при этом являются основным симптомом патологии. Как правило, они вызваны воспалительно-дегенеративными изменениями плантарной фасции. Значительно реже боль в области пятки связана с травматизацией окружающих тканей костными наростами. Существует связь между симптомами и лечением плантарного фасциита. Если боль – единственный признак болезни, терапия заключается в приеме лекарственных препаратов и прохождении курса физиотерапии.
Некоторые пациенты испытывают избыточное натяжение в ахилловом сухожилии и судороги в икроножных мышцах. При пяточном фасциите симптомы зачастую заметны визуально. В пораженной области может возникнуть небольшая припухлость. Стоит отметить, что такая патология зачастую сопровождается осложнением – образованием костного нароста. Ему предшествуют отложения солей кальция.
Для постановки диагноза зачастую врачу достаточно провести визуальный и тактильный осмотр стопы, собрать полный анамнез и выслушать все жалобы больного. С целью уточнения диагноза фасциита пятки он может назначить дополнительное обследование (к примеру, провести рентгенологическое исследование).
Подошвенная форма
Фасциит стопы (подошвенная форма) распространена среди людей среднего возраста (преимущественно, среди женщин и профессиональных спортсменов). Поскольку подошвенная соединительная оболочка при усиленном напряжении значительно слабеет и опухает, начинается воспалительный процесс. Это приводит к образованию болезненных ощущений в области подошвы или пятки. Они способны появляться не только во время хождения, но и в состоянии покоя. Патология может одновременно поразить либо одну, либо две ступни.
Боль в области пятке – главный признак фасциита подошвы. Зачастую она усиливается утром, после пробуждения: человек, вставая с кровати, с трудом может наступить на ногу. Стоит отметить, что если боль преодолеть и начать ходить, то она со временем исчезнет. Однако у многих людей она периодически возникает в течение дня. Кроме того, к вторичным симптомам фасциита подошвы относятся:
деформация стопы с образованием контрактур (вплоть до уменьшения ее длины);
припухлость и гиперемия кожных покровов в области поражения;
периодическое появление судорог в икроножных мышцах (как ночью, так и по утрам).
Некротическая форма
Некротическую форму заболевания диагностируют в редких случаях. Как правило, ее возбудителем являются анаэробные бактерии клостридии и гемолитический стрептококк. Они попадают в человеческий организм через порезы или раны. В большей степени заражению подвержены кожные покровы в области нижних конечностей.
Клиническая картина некротической формы значительно отличается от планатрной и подошвенной. На первоначальной стадии болезни у пациента появляется ишемия, в ране начинаются размножения болезнетворных микроорганизмов, что приводит к развитию воспалительного процесса по подкожной жировой клетчатке. Помимо болезненных ощущений (как во время движения, так и в состоянии покоя) в области поражения у пациента может отмечаться интенсивное покраснение кожных покровов (эритема), лихорадочное состояние (высокая температура тела), хруст в ногах, скачки артериального давления.
Данная форма болезни характеризуется стремительным прогрессированием, клинической картине свойственно нарастание симптоматики. Чаще всего патологию диагностируют у людей среднего и пожилого возраста. Ее развитие могут вызывать следующие факторы:
гормональные нарушения в организме (избыточный вес, сахарный диабет);
продолжительное употребление кортикостероидов;
инфекционные осложнения в послеоперационном периоде;
злоупотребление спиртосодержащими напитками и психотропными (наркотическими) веществами.
Фасциит: диагностика
По симптомам плантарного фасциита уже можно поставить предварительный диагноз. На первичном приеме врач тщательно собирает анамнез, выслушивает жалобы больного, проводит визуальный осмотр, прощупывая стопу с целью установления локализации болевого синдрома. При отсутствии пяточной шпоры наряду с пяточной болью необходим дифференциальный диагноз с системными воспалительными патологиями. К ним относятся: ревматоидный артрит, синдром Рейтера и тарзальный туннельный синдром.
Помимо визуального и тактильного осмотра пациенту зачастую назначают рентгенографическое обследование. Это простой метод диагностики, практически не имеющий противопоказаний и не требующий длительной подготовки. На полученном рентгенографическом снимке хорошо видна оссификация связки. Кроме того инструментальное обследование позволяет отличить патологию от перелома кости и других возможных недугов, провоцирующих появление болезненных ощущений.
Профилактические мероприятия
Как и в случае с любым заболеванием, проще предотвратить появление, чем осуществлять лечение плантарного фасциита. Чтобы избежать его развития следует соблюдать ряд мероприятий, среди которых:
ношение удобной обуви (преимущественно ортопедической);
слежение за весом (нельзя допускать появление лишнего веса);
проведение массажа и специальных упражнений для растяжки икроножной мышцы и ахиллова сухожилия;
осуществление занятий спортом (физическая нагрузка должна быть умеренной);
своевременное лечение патологий опорно-двигательного аппарата;
ношение компрессионных носков.
Стоит отметить, что твердые поверхности (асфальт или бетон) не лучший вариант для бега. Если человек занимается бегом, во время которого начинает замечать дискомфортные ощущения в стопах, рекомендуется перейти на более мягкие беговые дорожки. Кроме того, важно подбирать правильную спортивную обувь с поддержкой свода стопы. Ходить босиком не рекомендуется.
С целью снижения давления во время ходьбы на подошвенную поверхность пяточной области врачи советуют пациентам носить специализированную ортопедическую обувь с супинаторами и специальными мягкими вкладышами. Применение данных ортопедических изделий дает возможность значительно уменьшить нагрузку на плантарную фасцию. Это позволит замедлить прогрессирование в ней дегенеративных изменений.
Группа риска и факторы, провоцирующие развитие болезни
Основной причиной развития болезни являются продолжительные и усиленные перегрузки фасции. Как показывает статистика, патологии в большей степени подвержены люди, профессионально занимающиеся бегом. Также, группу риска появления данного заболевания составляют женщины среднего возраста (40-50 лет). Это связано с ношением обуви на высоком каблуке. Повышают вероятность развития заболевания малоподвижный образ жизни и работа, которая требует длительного нахождения, в положении сидя (к примеру, в офисе). К сопутствующим факторам относятся:
отклонения со стороны эндокринной системы;
занятие активным видом спорта;
возрастные изменения обменных процессов;
слишком высокий или плоский свод стопы;
заболевания опорно-двигательного аппарата;
занятие бегом по жестким поверхностям (к примеру, бетону);
сложная форма артрита (подагра);
нейродистрофические и сосудистые расстройства;
многократные инъекции глюкокортикоидов;
ношение неудобной обуви.
В том случае, если болевые ощущения являются основным симптомом пяточного фасциита, то лечение заключается в приеме лекарственных препаратов. Чаще всего пациенту назначают анальгетики и нестероидные противовоспалительные средства (к примеру, «Ибупрофен»). Кроме них рекомендуется использовать мази. Они помогают устранить отечность тканей, воспалительный процесс и болезненные ощущения. В список мазей с наиболее эффективными компонентами входят: «Хондроксид», «Вольтарен» и «Диклофенак». Стоит отметить, что с помощью лекарственных препаратов удается устранить симптоматику, но не получится избавиться от самого заболевания.
Лечение фасциита пятки зачастую проводят физиотерапевтическими методами. Их можно совмещать с медикаментозной терапией. Среди наиболее эффективных способов отмечают:
1. Лазерную терапию. Эта методика значительно улучшает кровообращение в области воспаления, устраняет болезненные ощущения. С ее помощью не удастся полностью избавиться от заболевания, но пациенту становится намного легче.
2. Электрофорез. Это эффективный и полностью безопасный метод, позволяющий доставить лекарственные средства непосредственно в пораженные ткани. Пациенту фиксируют две металлические пластинки, одна из которых с тканью, пропитанной лекарственным средством. К пластинкам подводят слабый ток, после чего заряженные частицы проводят в ткани лекарственные средства.
3. Ультравысокочастотная терапия (УВЧ). Ее сущность заключается в использовании высокочастотного переменного тока с низким напряжением. Задача УВЧ-терапии – устранить воспалительный процесс, расширить капилляры в мягких тканях, усилить кровообращение. Методика полностью безболезненна для пациента.
При осложнении патологии – образовании пяточной шпоры, пациенту назначают курсы ударно-волновая терапия (УВТ). Методика заключается в воздействии на пораженную область звуковых волн определенной частоты, генерируемых специальным прибором. Это приводит к разрушению наростов, восстановлению близлежащих тканей. Процедура отличается высокой эффективностью и отсутствием болезненных ощущений. Ее запрещено применять во время беременности и периода лактации, при наличии новообразований злокачественного характера и нарушениях свертываемости крови.
Дополнительно врачи назначают ночные шины – ортопедические устройства из пластика, которые надевают во время сна. Они позволяют избежать болезненных ощущений по утрам (при вставании с кровати). Специальная гимнастика – неотъемлемая составляющая терапии. При ее осуществлении растягиваются мышцы стопы, улучшается кровообращение, хорошо прорабатываются икроножные мышцы. Упражнения направлены на укрепление и растяжение фасции. Их следует проводить ежедневно. Это позволит снизить болевые ощущения, является хорошей профилактикой травм стопы и голеностопа.
При начальной стадии и ярко-выраженных симптомах фасциита подошвы лечение осуществляют с помощью народных средств. Как правило, такой способ совмещают с приемом лекарственных препаратов и проведением физиотерапевтических методик. Продукты, показавшие наиболее высокую результативность в лечении патологии – кайенский перец, куркума, имбирь, мед и яблочный уксус. Ниже подробнее рассмотрены рецепты с данными продуктами:
Яблочный уксус устраняет воспалительный процесс и болезненные ощущения. Мед оказывает антибактериальное и общеукрепляющее действие на организм. В 250 мл теплой воды добавляют 1 чайную ложку меда и 1 столовую ложку яблочного уксуса. Полученный напиток следуют пить ежедневно каждое утро. Курс терапии – 7-10 дней.
За счет входящего в состав компонента куркумина куркума отличается сильными обезболивающими свойствами, что особенно помогает при лечении фасциита. В 250 мл теплого молока добавляют 1 чайную ложку меда и 1 чайную ложку куркумы.
С помощью имбиря удается значительно облегчить болезненные ощущения в области подошвы, устранить воспалительный процесс и отечность. Имбирь натирают и добавляют 1 столовую ложку в чашку с водой (500 мл). В течение 2-3 минут смесь кипятят на плите. Полученное средство оставляют настаиваться в темном месте на 20 минут. Употребляют два раза в сутки.
В состав кайенского перца входит капсаицин – компонент, обладающий обезболивающими свойствами. Ванночку для ног заполняют теплой водой и добавляют 1 чайную ложку кайенского перца. Ноги оставляют в ведре на 10-15 минут, после чего промывают чистой прохладной водой.
Стоит отметить, что многие натуральные компоненты способны провоцировать появление аллергической реакции. Во избежание негативных последствий перед лечением следует проконсультироваться со специалистом.
К оперативному лечению подошвенного фасциита прибегают крайне редко (на запущенной стадии болезни, когда консервативные способы оказались неэффективными). Пациенту проводят удаление костного нароста одной из двух методик – эндоскопическим или открытым способом и осуществляют последующее иссечение измененных тканей. Процедуру проводят в стационаре с последующим реабилитационным периодом. В большинстве случаев лечение удается провести, не прибегая к хирургическому вмешательству.
Лечение в Москве фасциита стопы осуществляет международный медицинский центр «Синай». Здесь работает штат квалифицированных специалистов с богатым опытом работы. Для каждого пациента они разрабатывают методику терапии в индивидуальном порядке, учитывая стадию заболевания и специфику состояния организма в целом. В медицинском центре предусмотрено два вида лечения – амбулаторное и стационарное. Тщательно следуя рекомендациям от специалистов, мы гарантируем положительный результат терапии «Синай» – надежная клиника по лечению фасциита.
Я так долго искала специалиста, который не лечит по шаблонам. Всё мои визиты к врачам заканчивались назначением гормональных препаратов и предложением пойти на чистку. Без анализов и должного обследования. Елена Владимировна очень внимательно изучила историю болезней и последние обследования УЗИ. Предложила выбор и варианты лечения. Впервые мне предлагают выбрать. Это фантастика. Моя проблема была решена грамотным подходом. Сейчас продолжаем лечение, есть результаты, я очень довольна и благодарна, что нашла такого квалифицированного специалиста. По моей рекомендации несколько моих знакомых посещали Елену Владимировну. Остались под очень приятным впечатлением. Теперь только к Елене Владимировне!
Благодарю за прекрасный сервис, за возможность помочь папе, будучи за много километров от него в другой стране! За прекрасную консультацию кардиолога, важные советы и назначения!
Папа тоже выражает свою благодарность! У него прямо энергии прибавилось.
Очень чуткий, приятный и человечный доктор. И очень тонкий психолог, который умеет успокоить и дать понять, что все будет хорошо. К Ольге Анатольевне попал случайно, по рекомендации своего невролога, с постковидными осложнениями и сразу понял, что нашел своего доктора. Кропотливо разобравшись в проблеме, назначив ряд обследований и анализов, Ольга Анатольевна подобрала терапию, которая облегчила и стабилизировала мое состояние. Надеюсь, дальше будет только лучше. Самые искренние рекомендации.
Доктора посоветовали родственники. К нему людей приносят, а от него они выходят на своих ногах. Мы очень рады, что можем обратиться и рекомендовать родственникам. Лично я у него на приеме на 7-й день после кесарево расправила плечи и стала себя чувствовать человеком. Другие ощущения от жизни! У ребёнка нашёл проблему с суставом, которую пропустили все. Мы избежали бесконечного хождения по врачам по кругу. Огромная человеческая благодарность!
Понравилось: Человеческое внимательное отношение.
Не понравилось: Что приём не бесконечный.
Мне очень нравится доктор. Посещаю не первый раз Дасаеву Людмилу Александровну. Профессиональный подход к лечению с учетом всех особенностей, с учетом всех сопутствующих заболеваний. Такой скрупулезный анализ назначений. Полное доверие к доктору. Внимательна, доброжелательна, очень все четко. Спасибо, доктор!
Недостатков нет. Очень все банально. Искала по интернету. Читала отзывы. Потянулась именно к этому доктору, не пожалела ни разу.
Обратился по рекомендации после операции на спину и в связи с плохим состоянием спинномышечного корсета. На консультации Максим Борисович провел осмотр, подтвердил мои подозрения по поводу перекоса на одну сторону. Составили план по его методике. Провели 5 сеансов миорелиза, непривычно, иногда больновато. Но эффект налицо. По ощущениям как заново родился. Мышцы начал чувствовать. Появилась подвижность. Желание двигаться. В первые недели засыпал моментально, хотя обычно проблемы со сном. Сейчас закрепили гиалуроном и поставили программу по ЛФК. Теперь заниматься и вернусь уже на коррекцию. Очень круто. Всем рекомендую.
Понравилось: Индивидуальный подход. Очень крутая программа миофасциального релиза. Позитивный и внимательный человек. Профессионал своего дела. Современное оборудование и методики.
Понравилось: Профессионализм, опыт, человеческое отношение.
Не понравилось: В самой клинике «Синай» немного с общей административной организацией тяжеловато, но профессионализм врачей перекрывает этот недостаток.
Самый лучший врач, с 16 лет я мучалась с фиброаденомой в груди (5 шт.), было две операции. Должна была быть ещё одна, но морально уже не могла. У меня было около 10 врачей. Но Халили помог мне. За один сеанс у меня уже ничего не было. Также помог с нервной системой и позвоночником. Самый лучший врач. Я очень ему благодарна.
Доктор провел полный осмотр и подробно рассказал про лечение. Очень профессионально. В клинике отличный сервис.
После обследования ЛОРом, был направлен на операцию по исправлению носовой перегородки. Через две недели после операции сняли сдерживающие пластинки, и я задышал полной грудью. Уважаю. Ценю. Рекомендую.
Работа специалистов и в целом клиники на высшем уровне.
Знаю Адамовича на протяжении 10 лет. Грамотный специалист и профессионал своего дела, имеет огромный опыт, что очень важно в его работе. Если у вас есть вопросы, обращайтесь к нему. Обращался к нему по поводу проблем с коленом. Выслушал, сделал выводы, назначил лечение в виде уколов, а так же двигательной активности. Уже чувствую улучшения.
Профессиональный певец. Воспаление верхних дыхательных путей. Выздоровление затянулось. Обычные народные средства не помогали. Было волнительно, так как петь было невозможно. Аза Дзандиевна развеяла все мои сомнения, прекрасное отношение и глубокий анализ проблемы. Очень доволен. Рекомендую!
Я узнала о Кадыровой А.Ш. через интернет, нашла ее личную страницу в Инстаграме, она ведет блог о проблемах, на которых специализируется. Визит к доктору прошел просто замечательно! Сразу видно, что специалист достаточно квалифицированный, она спрашивает о многом, не только о моей проблеме, но и по возможным сопутствующим моментам, которые могли к этому привести. В дальнейшем я буду с ней работать и наблюдаться! Пока что был только первичный прием, особых результатов еще нет, потому что я на этапе обследования, но думаю, что уже нашла того специалиста, который мне должен помочь! Лечение гинеколог мне не назначала, сначала нужно пройти исследования, а дальше, мы уже и будем решать. Доктор провела осмотр на приеме, все было замечательно, Асет Шапрудиновна деликатный врач, никаких нареканий у меня нет, болевых или неприятных ощущений не испытывала, все прекрасно! Прием продлился час, очень много всего было выяснено, я думаю, что это редкость. Готовые исследования у меня имелись при себе, разумеется, специалист их изучила и ознакомилась. Я могу отметить, что она крайне доброжелательная, сочувствующая и понимающая, только положительно все, мне было вполне комфортно на приеме. В принципе, я нашла то, что мне было нужно, поэтому информирование хорошее, нормальное. Этого врача я посоветую! Приняли меня вовремя. Пока что все вроде бы нормально. Вообще, у меня еще остались вопросы, потому что некоторые моменты достаточно сложные, но с учетом того, что будет вестись дальнейшая работа, то я думаю, что все можно будет выяснить. Просто иногда, даже 1 часа не хватает, об этом врач сам предупреждает. Она выяснила, сколько нужно мне времени. Мне было его чуть-чуть недостаточно, но я думаю, что это не критично, и я поддерживаю связь с Асет Шапрудиновной, и если что, то могу у нее спросить что-то.
Высший пилотаж специалиста УЗД! Посещаю Эллу Владимировну уже несколько лет периодически для наблюдения за выздоровлением и реабилитацией. Всегда заботливый подход с её стороны и теплое отношение. Профессионал действительно высочайшего уровня! Очень детально всё сканирует, диагностирует и наглядно показывает с подробными пояснениями, что к чему. В ее заключениях содержатся обычно четкие данные для дальнейшего лечения с профильным специалистом. А также может добавить некоторые рекомендации, которые действительно оказываются полезными! Огромное человеческое спасибо!
Медикаментозное лечение пяточной шпоры
Медикаментозное лечение пяточной шпоры необходимо на разных этапах заболевания, когда возникает необходимость купировать боль и воспаление, восстановить двигательные функции стопы, голеностопного сустава. С этой целью назначают нестероидные противовоспалительные средства, гормональные препараты в разных лекарственных формах в соответствии с интенсивностью боли, индивидуальными противопоказаниями.
В статье ниже обсудим: цели медикаментозного лечения, какие препараты назначают при пяточных шпорах, противопоказания для каждой группы лекарств, что делать при побочных эффектах и, если медикаментозное лечение оказалось неэффективным.
Цель медикаментозного лечения
Основа фармакотерапии — раннее обезболивание, адекватная противовоспалительная терапия. Отсутствие боли позволяет повысить эффективность физиопроцедур, массажа, лечебной гимнастики, восстановить двигательную активность. В противном случае при отказе от лечения боль усиливается, приобретает стойкий характер, вызывает длительную нетрудоспособность, иногда вынуждает передвигаться человека с помощью костылей. Длительный болевой синдром может стать причиной двигательных, вегетативных и психических расстройств.
В качестве препаратов первой линии используют нестероидные противовоспалительные средства, стероидные гормоны, ненаркотические анальгетики, согревающие мази. В распоряжении специалиста имеется большое разнообразие лекарственных форм. При выборе способа введения препарата в организм исходят из интенсивности боли: при слабовыраженных болезненных ощущениях рекомендовано местное применение мазей и гелей, при умеренном болевом синдроме принимают таблетированные препараты, при сильно выраженной боли выполняют инъекции, лекарственные блокады.
Статью проверил
Дата публикации: 19 Марта 2021 года
Дата проверки: 19 Марта 2021 года
Дата обновления: 22 Августа 2022 года
Содержание статьи
Какие препараты назначают при пяточных шпорах
Направленное действие против сильной боли и воспаления обеспечивают нестероидные противовоспалительные препараты и глюкокортикостероиды. Общим обезболивающим эффектом обладают ненаркотические анальгетики, согревающие и местнораздражающие мази. С целью укрепить иммунитет принимают биологически активные добавки, витаминные комплексы. Препараты калия, натрий хлорид помогают восстановить водно-электролитный баланс, кислотно-щелочное равновесие, что важно для благоприятного исхода пяточной шпоры, предупреждения увеличения в размерах костного нароста.
Нестероидные противовоспалительные препараты
Пяточная шпора сопровождается острой болью, требует применения обезболивающих препаратов. С этой целью наиболее часто назначают нестероидные противовоспалительные препараты (далее НПВП). Они обладают противовоспалительным, анальгезирующим, жаропонижающим действием. Входящие в состав вещества, относятся к разным химическим классам, поэтому НПВП отличаются по выраженности анальгетической и противовоспалительной активности, скорости наступления терапевтического эффекта, путям введения в организм, наличию и характеру факторов риска нежелательных явлений.
Нестероидные противовоспалительные препараты небезопасны, и их приём в ряде случаев может привести к осложнениям со стороны пищеварительной и сердечно-сосудистой систем. Наиболее частые патологии вследствие бесконтрольного приема завышенных доз НПВП — эрозивно-язвенное поражение желудка, желудочно-кишечные кровотечения, нестабильная стенокардия, инфаркт миокарда.
НПВП в таблетках рекомендовано принимать минимально коротким курсом 2-4 дня, в минимальных, но эффективных дозировках. При остаточном болевом синдроме переходят на нестероидные противовоспалительные препараты в виде мазей, кремов и гелей. В сравнении с таблетированными формами они более безопасны, хорошо переносятся пациентами, реже вызывают нежелательные аллергические и токсические реакции. Используют в качестве дополнения к системно назначаемым НПВП.
Противопоказания
Основные противопоказания на НПВП в виде мазей, гелей, кремов связаны с индивидуальной непереносимостью компонентов состава, повреждением целостности кожного покрова и высыпаниями в области пяточной кости.
НПВП в таблетках и уколах не назначают при таких заболеваниях и патологических состояниях, как:
С осторожностью следует принимать нестероидные противовоспалительные лекарства в пожилом возрасте, детям до 12 лет, в период беременности, грудного вскармливания.
Глюкокортикостероиды
Другая группа лекарственных средств, предназначенных для купирования боли и воспаления при пяточной шпоре — стероидные гормоны. Они оказывают разностороннее влияние на патологический процесс:
Применение стероидных гормонов возможно внутрь, в виде мазей, кремов, гелей, инъекций. Высокую эффективность демонстрируют таблетированные формы. Внутримышечное введение может быть применено в случаях интенсивной боли при отсутствии эффекта от таблеток, мазей. Хорошо обезболивают и снимают воспаление лекарственные блокады с местными анестетиками и глюкокортикостероидами.
Назначаемые врачом стероидные препараты должны быть не только эффективными, но и безопасными для пациента. Перечень противопоказаний, как и побочных эффектов у глюкокортикостероидов обширный, из-за чего используются крайне редко, только по назначению и под контролем специалиста. Применение стероидных гормонов оправдывает неэффективность НПВП, тяжёлое состояние больного, необходимость достичь быстрого клинического результата.
Глюкокортикостероиды в таблетках могут стать причиной серьезных осложнений, как:
Также возможен синдром отмены с жалобами на слабость, общее недомогание, заторможенность, тошноту. Нежелательные реакции на применение мазей, гелей, кремов: шелушение, покраснение и зуд кожи, раздражение, симптомы дерматита.
При проведении блокады важно правильно выбрать место и определить глубину введения лекарственного вещества, в противном случае возможны осложнения (воспаление ахиллова сухожилия, снижение плотности костной ткани пяточной кости, некроз тканей). Во избежание осложнений выбор препарата должен осуществлять врач в индивидуальном порядке. Назначение глюкокортикостероидов у людей с повышенным риском осложнений должно быть исключено.
Противопоказания
Не рекомендовано длительное использование глюкокортикостероидов в любой форме. Противопоказания к применению наружных форм связаны с вирусными и грибковыми поражениями кожи, бактериальными кожными заболеваниями, сифилисом, туберкулёзом кожи, опухолями кожи, язвами и ранами в области пятки.
Глюкокортикостероиды противопоказано принимать внутрь, вводить в/м и в виде лекарственных блокад при:
Применение стероидных гормонов у беременной и кормящей женщины возможно по рекомендациям специалиста, когда ожидаемый эффект превышает риск возможных осложнений для плода, ребенка.
Согревающие и местнораздражающие мази
Мази с отвлекающим и согревающим эффектом часто назначают в дополнение к другим методам консервативного лечения. Они уменьшают выраженность болевого синдрома, восстанавливают процессы лимфо- и кровообращения, нормализуют обмен веществ, расслабляют гладкомышечную мускулатуру. Кроме того усиливают эффект от массажа, уменьшают дозировку и необходимость в таблетированных формах.
При использовании мазей, гелей необходимо обратить внимание на состояние кожных покровов. Препараты не применяют при экземах, ранах, инфицированных ссадинах, дерматозах в пяточной области. К временным противопоказаниям относят беременность, период кормления грудью, детский возраст до 12 лет.
Что делать при побочных эффектах
Нежелательные побочные реакции возможны при длительном применении препаратов, особенно, если были назначены в высоких дозах, при наличии факторов риска. Чтобы минимизировать вероятность осложнений, важно использовать лекарственные средства по рекомендациям врача, и под его контролем.
В случае передозировки необходимо промыть желудок, принять рвотное. При симптомах дозировки хронического характера рекомендовано снизить дозировку, обратиться к специалисту. Местные реакции в виде высыпаний и шелушения на коже, зуда требуют симптоматического лечения: внутрь назначают антигистаминные препараты, наружно — противоаллергические или стероидные мази.
Побочные эффекты со стороны пищеварительной, нервной, сердечно-сосудистой, локомоторной системы, эндокринные расстройства обязывают обратиться за медицинской помощью. По результатам обследования и жалоб со стороны пациента, врач скорректирует дозировку и схему приёма, назначит другой препарат.
Что делать, если медикаментозное лечение не помогает
Консервативные методики не всегда помогают достичь нужного эффекта, однако в 80-90 % от общего числа случаев показывают хороший результат. Медикаментозная терапия эффективнее, если дополнять её физиопроцедурами, массажем, лечебной физической культурой, ношением ортопедической обуви/стелек. В остальных 10-20 % случаев необходимо хирургическое удаление костного разрастания в области бугра пяточной кости. Оперативное вмешательство имеет много отрицательных сторон, такие как, осложнения во время операции, длительный реабилитационный период, ухудшение качества жизни, поэтому спешить с операцией не стоит.
Остановить прогрессирование пяточной шпоры, снять боль, вернуть возможность к передвижению способны физиотерапевтические методики. В последнее время для лечения пяточной шпоры в травматологии и ортопедии всё чаще используют метод ударно-волновой терапии. Воздействие на ткани акустическими волнами определенной частоты способствует усилению местного микрокровотока, обменных процессов в тканях, разрыхлению болезненных костных разрастаний, участков обезыствления.
Поводом для хирургического лечения может послужить неэффективность медикаментозного лечения и физиопроцедур, наличие интенсивной боли после 6 месяцев терапии.
Источники
“Новое в лечении пяточной шпоры”, СС Касинец, журнал “боль. Суставы. Позвоночник”, 2012.
“Лечение пяточной шпоры”, ПГ Колос, ОИ Мищенко, ВН Руденко, журнал “Главный врач Юга России”, 2014.
“Как избавиться от пяточной шпоры”, УН добролюбова, Сер. Народный лечебник, Санкт-Петербург, 2011.
“Плантарный фасциит: диагностика и лечение”, АП Середа, Сибирский медицинский журнал (Иркутск), 2016.