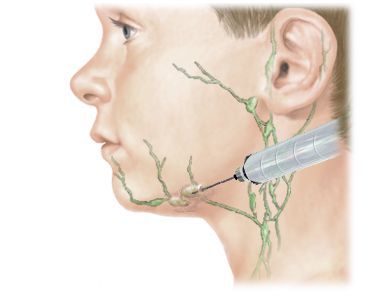
Воспалился лимфоузел как лечить
Воспалился лимфоузел как лечить
Увеличение лимфоузлов причины, способы диагностики и лечения
Увеличение лимфоузлов или лимфаденопатия – симптом, часто встречающийся при инфекционном заболевании. Реже он возникает на фоне опухолевого поражения. Лимфатические узлы очищают лимфу, препятствуют размножению раковых клеток и защищают от попадания и распространения инфекции по организму, вырабатывая фагоциты, лимфоциты и антитела.
Причины увеличения лимфоузлов
Если лимфоузлы увеличиваются в размерах, то это может сигнализировать о следующих нарушениях:
При проникновении инфекции в организм развивается воспалительный процесс. Ближайшие лимфоузлы начинают активно образовывать защитные клетки, которые накапливаясь, провоцируют их увеличение. Затем инфекция продолжает распространяться по организму. Если не лечить патологическое состояние, то развивается лимфаденит, сопровождающийся гноем. Системные инфекционные болезни способны одновременно вызывать лимфаденопатию и лимфаденит.
Кроме того, воспаление лимфоузлов возникает при использовании некоторых антибактериальных препаратов.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 05 Августа 2022 года
Содержание статьи
Симптомы увеличения лимфоузлов
Увеличение лимфатических узлов сопровождается такими симптомами:
Если лимфоузлы увеличились, но болевой синдром при нажатии на них отсутствует, то это может сигнализировать о аллергии, ослаблении иммунной системы и туберкулезе. При наличии болезненности причина увеличения лимфатических узлов кроется в попадании инфекции. Увеличенные и при надавливании безболезненные лимфоузлы с неровными контурами могут быть признаком онкологии. На ощупь такие узлы бывают средней мягкости или твердыми.
Краснуха у детей может вызывать увеличение затылочных лимфоузлов и узлов на шее. При туберкулезе поражение охватывает грудные лимфоузлы, находящиеся глубоко и не поддающиеся пальпации.
При сифилисе изменяются в размерах лимфоузлы в паху. Процесс развивается на поздней стадии заболевания, когда сформировался твердый шанкр. Также для патологии характерно появление лимфангита.
Если у пациента ВИЧ-инфекция, то увеличение лимфатических узлов может отмечаться в любом месте. При СПИДе они постоянно увеличены и воспалены.
Инфекционный мононуклеоз характеризуется увеличением шейных лимфоузлов до 5 см.
У ребенка лимфаденит может возникать при скарлатине или ОРВИ. Также симптом может быть иммунным ответом на какую-либо прививку.
Методы диагностики
Для выявления причины, которая спровоцировала увеличение лимфоузлов, врач в первую очередь проводит общий осмотр с пальпацией и собирает анамнез. Затем он назначает общий и биохимический анализ крови, УЗИ, рентгенографию и флюорографию. В тяжелых случаях может потребоваться биопсия узла и сдача материала на онкомаркеры.
Для диагностики увеличенных узлов в сети клиник ЦМРТ используют следующие методы:
Что делать при воспалении лимфоузлов на шее: причины и лечение
Лимфаденит – это воспаление лимфоузлов на шее, о симптомах, лечении и причинах заболевания мы расскажем в статье.
Задача лимфатических узлов – фильтровать лимфу по пути следования кровотока, чтобы патогены не попадали в жизненно важные органы. Именно благодаря им в крови возникает большое количество лимфоциты, то есть клетки иммунной системы. Когда пациент заболевает, что их число значительно увеличивается, а вместе с ними становятся больше в размерах шарообразные узелки, которые находятся в паху, в местах локтевых и коленных сгибов, в грудине и брюшной полости. Но самые важные лимфоузлы локализуются на шее. Именно они защищают основные вены и артерии, чтобы зараза не проникла в головной мозг.
Виды лимфаденита
Недуг можно назвать вспомогательным состоянием и даже симптомом чего-то более опасного, потому что сам по себе он не возникает, а только в комплексе с другим диагнозом воспалительного характера.
Когда в организме человека иммунная система дает сбой и образуется очаг заболевания, то по кровяному руслу патогены попадают в один из лимфатических узлов. На этой территории с помощью лейкоцитов и лимфоцитов одерживает победу заболевший человек. Но если причина достаточно сильная и инородные патогенные агенты возникают в большом количестве, то появляются первые признаки воспаления лимфоузлов на шее, а именно – их увеличение в размерах. Это происходит за счет активной выработки клеток иммунитета.
Но в зависимости от места локализации, степени тяжести и способа инфицирования есть несколько классификаций.
По способу заражения:
По источнику инфекции лимфаденит бывает:
По степени тяжести течения:
По клинической картине:
По количеству пораженных лимфооттоков:
Еще одна классификация разделяет недуги по локализации. Но мы будем ориентироваться только на шейно-воротниковую зону.
Симптомы увеличения лимфоидной ткани
При лимфадените считается нормальным, если воспалительный процесс происходит симметрично. Если, напротив, поражение будет только в одной стороны, то есть риск, что патология имеет онкологическую природу. Но прежде чем обращаться к онкологу, следует обратить внимание на симптоматику. Классические проявления:
Вся эта симптоматика свойственна такому состоянию как лимфаденопатия. Этот диагноз не стоит путать с лимфомой, то есть с раком. Но следует обследоваться на предмет возможной онкологии.
Побочными симптомами могут стать:
Если вы увидели такие проявления у себя, у своих близких или у ребенка, то следует незамедлительно посетить врача. Мы настоятельно не рекомендуем применять в качестве самолечения способы, которые повышают температуру тела. Также не стоит проводить процедуры с нагреванием лимфатических узлов. То есть нельзя делать компрессы, примочки и паровые ванночки для ног. Это может только усугубить ситуацию.
До обследования специалиста вы можете начать прием иммуномодулятора «Цитовир-3». Это лекарственный препарат отечественного производства, который фактически не имеет противопоказаний и возможных негативных последствий. Его следует принимать 4 дня, чтобы повысить уровень эндогенного интерферона. Активные вещества (бендазол, тимоген и аскорбиновая кислота) стимулируют естественную выработку белков-защитников. Это облегчит течение болезни и поможет в выздоровлении.
Что делать и к кому идти при воспалении лимфоузлов на шее
В том случае, если симптомы тесно связаны с катаральной или гнойной ангиной, тонзиллитом, фарингитом, гайморитом или классическим синуситом, то можно говорить о вероятной связи этих болезней с лимфаденитом. Скорее всего после полного курса лечения простудных заболеваний верхних дыхательных путей бактериального характера, пройдет и воспалительный процесс. Поэтому следует обратиться к терапевту, ЛОРу.
Также в тандеме с ними могут работать:
Диагностика
Специалист попросит вас назвать симптоматику, спросит, когда появились первые признаки, а также с какой интенсивностью они сейчас беспокоят. Затем он пальпирует пораженный участок, чтобы определить диаметр лимфатических узлов. При подозрении на неинфекционную причину может быть назначено ультразвуковое исследование. Также вам будет нужно сдать кровь и мочу на предмет увеличенного числа лейкоцитов и наличия токсичных веществ.
Иммунолог также сделает иммунограмму. Этот анализ поможет дать объективную картину состояния вашей иммунной системы. При плохих или недостаточно удовлетворительных результатах могут быть назначены иммуномодуляторы.
Причины воспаления лимфоузлов на шее у взрослой женщины или мужчины
При заболеваниях верхних дыхательных путей происходит воспалительный процесс, который приводит к распространению инфекции по кровотоку. И так как шейный лимфоотток находится ближе всего к участку заражения, то и воспалительный процесс там возникает в первую очередь. Поэтому первая и основная причина – это сопровождение таких диагнозов как ангина или тонзиллит. И чем сильнее недуг, тем больше становится опухоль, боль усиливается, а при пальпации можно почувствовать плотные лимфоидные ткани размером с грецкий орех или даже куриное яйцо.
Но не только бактерии могут стать возбудителем лимфаденита. К нему могут привести:
А также привести к такой реакции организма могут механические повреждения кожи, например, царапина грызуна или домашнего питомца. Рассмотрим подробнее возможные причины в зависимости от локализации.
Справа
Слева
Кроме вышеупомянутых факторов, которые могут быть с обеих половин, левосторонняя припухлость может свидетельствовать о нарушениях в работе ЖКТ и брюшной полости. Могут быть диагностированы:
Сзади
Если боль отдает в затылочную область, то велика вероятность, что у пациента инфекционный мононуклеоз,который развивается под действием вируса Эпштейн-Барра.
Это очень опасный диагноз, при котором может появиться светобоязнь, припухлость лица, кашель, озноб, жар, покраснение горла и кашель. Из-за увеличения селезенки начинает болеть живот.
За ухом
Причинами могут быть:
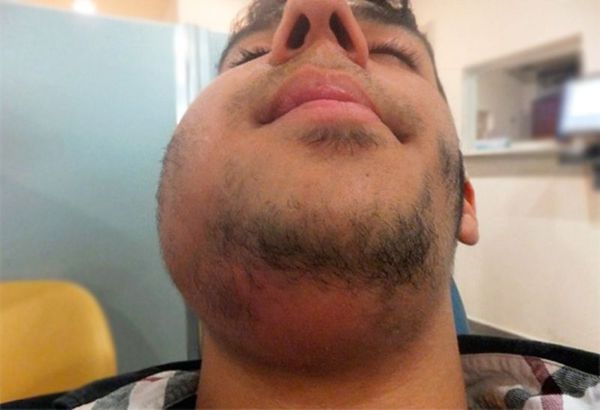
Под челюстью
Подчелюстные узлы воспаляются, как правило, при серьезных нарушениях иммунной системы либо при частых или хронических заболеваниях. Спровоцировать это могут:
Лечение воспаления лимфоузлов на шее у взрослого
При повышенной температуре следует принять жаропонижающие. При этом до 38,5 градусов терапевты не советуют пить лекарства, так как такая отметка свидетельствует об активной самостоятельной борьбе тела с патогенами. При сильном жаре можно принять антипиретики: «Парацетамол», «Вольтарен», «Ибуклин».
Если причина в отите, кариесе, фурункуле или иных сопутствующих заболеваниях, то нужно в первую очередь вылечить их, тогда отечность спадает со временем сама собой.
При хроническом лимфадените следует сделать иммунограмму, так как основная причина – это сниженный иммунитет. Следует начать прием иммуномодуляторов. Хорошее действие из этой категории лекарственных средств оказывает препарат «Цитовир-3». Он быстро и качественно повышает уровень интерферона в крови, что облегчает работу лимфоузлов.
При гнойном течении болезни следует точно следовать рекомендациям специалиста. Он может назначить:
Если воспаление вызвано вирусом, то могут быть назначены противовирусные препараты.
В редких случаях назначают «Преднизолон». Он помогает восполнить секрецию, которая выделяется надпочечниками и регулирует уровень лейкоцитов и лимфоцитов.
Среди наружных методов терапии можно выделить следующие мази:
Они снимают воспаление, обезболивают. При этом следует учесть, что применять их нужно только в комплексе с таблетками.
Осложнения
Так как лимфоотток очищает кровяное русло от инфекции, то при нарушенной работе лимфатических узлов велика вероятность того, что патогены будут распространяться по всему организму и затронут жизненно важные органы. Если они достигнут головного мозга, то может начать менингит.
Вторая опасность – это сепсис, то есть заражение крови. Такое последствие может быть после гнойного течения болезни.
При переходе в хроническую стадию рецидивы могут повторяться часто, а иммунная система сильно ослабнет.
Профилактика
В качестве превентивной меры следует укреплять свой иммунитет и стараться избегать заболеваний верхних дыхательных путей. Нужно:
В статье мы рассказали, какие виды лимфаденита бывают, какие причины к нему приводят, а также как лечить воспаление лимфоузлов на шее. Будьте внимательны к своему здоровью и при первых признаках обращайтесь к врачу.
Воспаление лимфоузлов
Содержание статьи:
Что такое воспаление лимфоузлов?
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
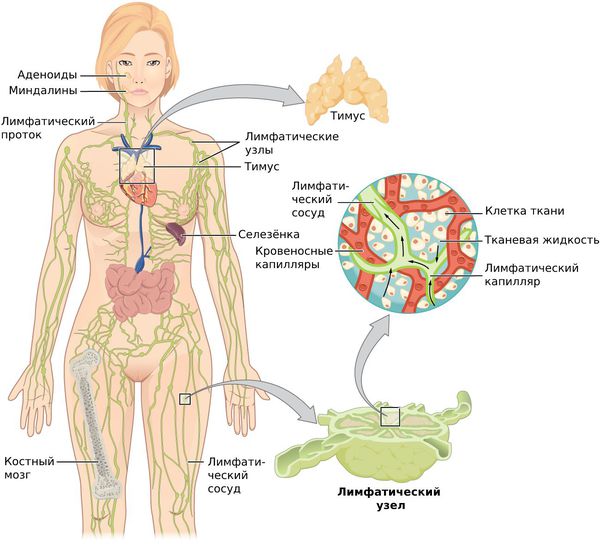
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
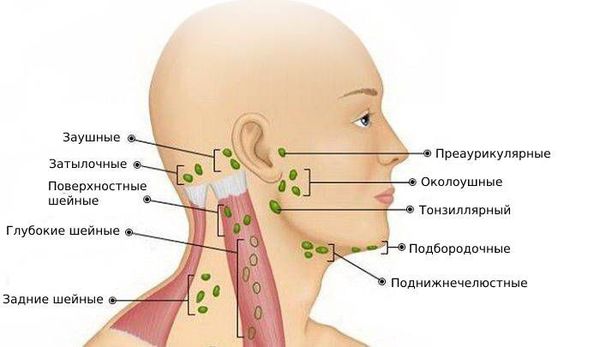
В организме имеются следующие группы лимфатических узлов:
Причины патологии
Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
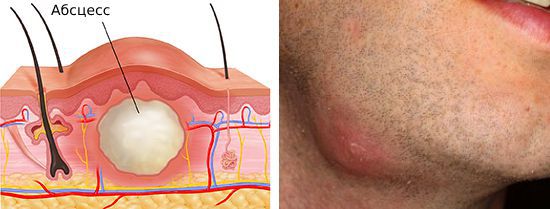
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова Петра Юрьевича, стоматолога-хирурга со стажем в 7 лет.
Определение болезни. Причины заболевания
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
По локализации входных ворот инфекции
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
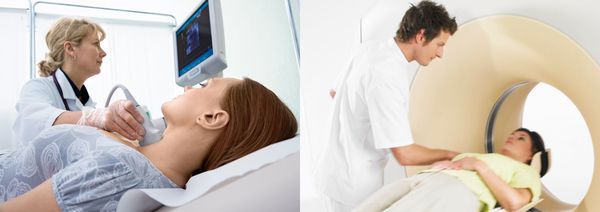
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.
Для этого следует:
Лимфаденит у взрослых: симптомы, причины, лечение
Лимфаденитом называют заболевание лимфоузлов со специфическим или неспецифическим заражением. Пациент обычно ощущает недомогание, слабость, болезненность и заметное увеличение лимфатических узлов. Реакция в виде воспаления и гипертермии обусловлена защитной функцией лимфосистемы. Она обеспечивает защиту организма от распространения инфекции.
Сама болезнь в большинстве историй протекает не самостоятельно, а как осложнение первопричины. Мельчайшие бактерии попадают в лимфу через слизистые оболочки или нарушенный кожный покров.
При лимфадените поражаются следующие типы лимфоузлов:
Симптомы и признаки лимфаденита
Основными признаками или симптомами лимфаденита у взрослых являются:
Заболевание «лимфаденит» в уже стойкой хронической форме не сопровождается острыми неприятными ощущениями. Сохраняется небольшая припухлость, боль слабо выражена.
Причины возникновения
Чтобы разобраться с болезнью, нужно понять главные причины лимфаденита, который может возникнуть у мужчин, женщин и детей. Лимфаденит у взрослых образуется за счет воздействия и активного размножения стафилококков, стрептококков. Причиной заболевания также становятся продукты их распада и выделяемые токсины. Они проникают в лимфу контактным, лимфогенным и гематогенным путем.
В результате заражения инфекция быстро адаптируется к новым условиям, начинает свое активное размножение и распространение по организму.
Пути заражения
Первопричиной вторичного заболевания могут быть:
Поэтому, если у вас появились перечисленные выше болезни, то постарайтесь поскорее их устранить. Это поможет избежать вторичной инфекции, бороться с которой довольно сложно.
Виды заболевания
Сам лимфаденит подразделяют на разные виды в зависимости от выбранной классификации:
Возможные осложнения
Диагноз «лимфаденит» – это веский повод, чтобы обратиться к врачу и незамедлительно приступить к лечению. В противном случае не исключены серьезные последствия, которые могут проявить себя через:
Если произойдет прорыв свища в пищевод или в бронхи, то есть высокая вероятность развития медиастинита, формирования бронхопульмональных или пищеводных свищей.
На фоне хронического лимфаденита часто происходят гнойные процессы в виде сепсиса или аденофлегмоны. Лимфоток нарушается, образуются рубцы, а здоровые ткани замещаются соединительными.
Когда следует обратиться к врачу
Лечит лимфаденит врач – сосудистый хирург. Записаться на первичный прием необходимо сразу же, после выявления первых симптомов лимфаденита. Болезнь активно развивается, принося боль, дискомфорт и угрозу для всего организма. Поэтому не стоит затягивать с посещением специалиста.
Получить помощь сосудистого хирурга или помощь других специалистов вы можете в АО «Медицина» (клиника академика Ройтберга). У нас работают профессионалы своего дела, которые смогут быстро устранить лимфаденит лимфоузлов. Они подберут комплексное индивидуальное лечение с учетом имеющихся заболеваний, возраста и состояния пациентов.
Как происходит диагностика лимфаденита
Диагностика лимфаденита лица, шеи, подмышечных впадин проводится путем сбора анамнеза и совокупности клинических проявлений. Труднее разобраться с тяжелыми формами заболевания, на фоне которого уже возникли осложнения.
Врачу необходимо определить первопричину, источник появления лимфаденита, подобрать соответствующее лечение.
Также для диагностики используют:
Обычно к исследованию заболевания подключаются также инфекционисты, венерологи, фтизиатры. Специалисты могут назначить:
Лечение
Лечение лимфаденита у взрослого при его катаральной или гиперпластической форме проводится консервативными методами. Для этого подключают:
Дополнительно применяют препараты и мази с хорошим противовоспалительным эффектом, работающие на местном уровне.
Особое внимание уделяется лечению лимфаденита антибиотиками. Перед этим необходимо провести тест на чувствительность микроорганизмов к разным видам антибиотиков. Выбирают те препараты, к которым особо чувствительны возбудители.
При выявлении туберкулезной палочки пациента отправляют на лечение в условиях стационара. Это поможет постоянно наблюдать больного, контролировать его лечение и защитить других людей от потенциального заражения.
Для лечения хронической формы болезни нужно найти и вылечить основную причину, по которой страдают лимфоузлы. Только это поможет полностью избавиться от недуга, и больше никогда не вспоминать о нем.
Профилактика
Чтобы предупредить острый лимфаденит у взрослых, необходимо соблюдать некоторые рекомендации. В качестве профилактических мер рекомендуется не допускать:
В случае появления очагов инфекции (ангина, кариес, фурункулы), нужно оперативно с ними бороться. Это поможет избежать образования подмышечного, подчелюстного, шейного, пахового лимфаденита.
Как записаться к специалисту
Чтобы получить помощь сосудистого хирурга при лечении хронического или острого лимфаденита вы можете записаться на прием в АО «Медицина» (клиника академика Ройтберга). Звонки по номеру +7 (495) 775-73-60 принимаются круглосуточно.
Клиника находится в ЦАО Москвы недалеко от станций метро «Маяковская», «Белорусская», «Новослободская», «Тверская», «Чеховская». Адрес: 2-й Тверской-Ямской пер., 10.
Увеличение лимфоузлов
Увеличение лимфоузлов (лимфаденопатия) — это изменение размеров, консистенции и подвижности периферических органов лимфатической системы. Возможно сочетание симптома с повышением температуры, изменением состояния кожи, увеличением печени и селезенки. Лимфаденопатия выявляется при инфекционных болезнях, иммунопролиферативных, дисметаболических и опухолевых процессах, приеме некоторых препаратов. Для уточнения причин увеличения лимфатических узлов используют ультразвуковые, рентгенологические, радионуклидные, томографические, цитологические, лабораторные методы. До постановки диагноза лечение обычно не назначается.
Общая характеристика
Увеличенные лимфоузлы представляют собой мягкие, тугоэластичные или плотные округлые образования, прощупываемые под нижней челюстью, в области шеи, подмышечной зоне, паху и других местах. Поверхность лимфатических узлов бывает гладкой или бугристой. Зачастую увеличению предшествуют острые инфекционно-воспалительные процессы (ОРВИ, ангина, пульпиты), травмы с повреждениями кожи, вакцинация. Иногда изменения лимфоузлов выявляются случайно пациентом либо врачом на профилактическом или консультативном осмотре.
Об увеличении лимфоузлов говорят, когда изменяется их плотность, поверхность и подвижность, а размеры превышают 1 см (для локтевых образований — 0,5 см, для паховых — 1,5 см). При ощупывании узлы бывают как болезненными, так и безболезненными. Кроме лимфаденопатии возможны кожные проявления (элементы сыпи, покраснения кожи), повышение температуры до 38° С и выше, длительный субфебрилитет, жалобы на быструю утомляемость, потливость, тяжесть в левом или правом подреберье, вызванную увеличением селезенки, печени.
Поводом для обращения к врачу является самостоятельное обнаружение крупных безболезненных лимфоузлов, резкая болезненность лимфоидной ткани при попытке прощупывания, сочетание лимфаденопатии с другими патологическими признаками — сыпью, гипертермией, потерей веса, быстрой утомляемостью. Особую настороженность должны вызывать лимфоузлы размерами от 2-3 см, которые увеличились без видимых причин, расположены в нескольких зонах и сохраняются более 2 месяцев.
Механизм развития
Увеличение лимфоузлов происходит несколькими путями, каждый из которых предполагает накопление в лимфоидной ткани определенного типа клеток. Реакция периферических лимфатических органов часто бывает связана с усилением кровотока, пролиферацией лимфоцитов и макрофагов в ответ на появление чужеродных генов. При антигенной стимуляции узел за 5-10 суток способен увеличиться в 5-15 раз. Для системных неопроцессов характерна активная пролиферация перерожденных лимфоидных клеток с увеличением размеров пораженного лимфоузла.
Строма лимфатических образований может инфильтрироваться воспалительными элементами (при инфекционных заболеваниях), клетками опухолей, расположенных в зоне лимфодренажа данного узла. Метастатическое поражение зачастую сопровождается разрастанием соединительной ткани. При некоторых нарушениях липидного обмена (болезни Ниманна-Пика, синдроме Гоше) в лимфоузле задерживаются макрофаги, переполненные нерасщепленными гликосфинголипидами.
Классификация
При определении форм лимфаденопатии в первую очередь учитывают местоположение увеличенных лимфоузлов. Лимфоидная ткань — основной защитный барьер на пути распространения инфекционных патогенов и опухолевых клеток. Поэтому расположение измененных лимфатических образований облегчает диагностику заболевания, вызвавшего лимфаденопатическую реакцию. В зависимости от локализации процесса выделяют:
Несколько реже в процесс вовлекаются лимфатические узлы других групп — подподбородочные, кубитальные (в области локтевого сгиба), околоушные, затылочные, яремные. При плановом инструментальном обследовании может определяться увеличение внутренних лимфоузлов — внутригрудных (медиастинальных), бронхопульмональных, парааортальных, селезеночных, мезентериальных, забрюшинных.
В диагностическом плане важно учитывать и другие критерии классификации лимфаденопатии — характеристики измененных лимфоидных образований, распространенность поражения. Такой подход позволяет предположить тип патологического процесса, происходящего в вовлеченных узлах и организме в целом. Важными критериями классификации увеличенных лимфоузлов являются:
С учетом патогенеза увеличение лимфоузлов бывает первичным (системным), вторичным (реактивным) и воспалительным. Первичные полиаденопатии развиваются при системном озлокачествлении лимфоидной ткани (лейкозы, лимфогранулематоз, неходжкинские лимфомы) и доброкачественных процессах (синусовом гистиоцитозе). Реактивные поражения являются ответом на другую патологию (инфекцию, иммунное заболевание, распространение опухолевых клеток, обменные нарушения). Воспаление (лимфаденит) возникает при размножении инфекционных агентов в ткани узла.
Лимфаденит
Лимфатическая система — это важная часть иммунной системы человека. Она производит клетки, которые помогают бороться с проникнувшими в организм вредоносными бактериями, инфекциями. Воспаление лимфатических узлов называют лимфаденитом. Это заболевание может протекать как в острой, так и в хронической форме. Наиболее часто при этом недуге поражаются шейные, подчелюстные, паховые и подмышечные лимфатические узлы. Симптомы и лечение лимфаденита могут различаться в зависимости от причин его появления. Для того чтобы быстро избавиться от такой проблемы, необходимо не затягивать начало лечения. При этом доверять свое здоровье нужно профессионалам.
Симптомы
Признаки болезни также могут различаться, в зависимости от причин ее появления. Однако общим для всех форм лимфаденита является воспаление и отек лимфатического узла. Узел увеличивается в объеме, вызывая также покраснение кожи. При этом у больного также появляются следующие симптомы лимфаденита:
Существует несколько форм такого заболевания, которые различаются по симптоматике. К примеру, при катаральном типе недуга воспаленные лимфоузлы можно прощупать. Боли при этой форме болезни незначительные. Если при заболевании также поражены лимфатические сосуды, то врачи говорят о появлении лимфангита. При этом у больного поднимается температура тела до 39-40 °С, а также наблюдаются общие симптомы интоксикации организма.
Неспецифический лимфаденит
Воспаление лимфатических узлов может быть вызвано различными типами инфекций. В зависимости от этого специалисты выделяют неспецифическую и специфическую формы лимфаденита. Первый тип болезни может быть спровоцирован следующими возбудителями:
Вызывать появление такого недуга могут кишечные палочки, проникшие в организм стафилококки или стрептококки. Спровоцировать заболевание могут не только эти микроорганизмы, но и даже токсические вещества, выделяющиеся в процессе из жизнедеятельности. Этот тип болезни также может быть вызван дрожжевыми, плесневыми и другими видами грибов.
Неспецифический лимфаденит развивается под воздействием вредоносных микроорганизмов, которые распространяются по кровеносным и лимфатическим сосудам, а также проникают через открытые раны. Помимо этого, воспаление лимфатических узлов могут спровоцировать:
Как правило, это заболевание носит вторичный характер, то есть развивается на фоне других недугов. Крайне редко оно может появляться в качестве самостоятельного недуга.
Причины заболевания
Специфическая форма лимфаденита возникает в результате попадания в лимфатические узлы определенных микроорганизмов. Специалисты при обследовании пациентов наиболее часто диагностируют следующие причины лимфаденита:
Существуют факторы, которые способствуют развитию заболевания. Они не могут вызвать недуг, но помогают микроорганизмам проникать в организм человека, выживать в нем и беспрепятственно развиваться. Больше всего вероятность заболеть лимфаденитом у людей с:
Часто заболевание развивается из-за воспалительного процесса, локализованного в носоглотке. Вызвать его могут следующие недуги: скарлатина, аденовирусная инфекция, грипп, тонзиллит. Воспаление в паховой области может появиться у людей, которые страдают от:
Ухудшает состояние человека также несбалансированное питание, несоблюдение правил личной гигиены. Местные или общие переохлаждения, а также нахождение больного на сквозняках только усугубляет воспалительный процесс, вызывая появление серьезных осложнений.
Какой врач лечит?
Справиться с такой проблемой можно, если своевременно начать терапию. Лечение лимфаденита необходимо доверять следующим специалистам:
Лимфолейкоз и лимфаденит: диагностика и лечение
3.22 (Проголосовало: 9)
Вы знаете, что наша лимфатическая система по своей значимости и функциональности не уступает кровеносной, являясь, образно говоря, ее «сестрой-близнецом»? И ее главная задача – обеспечение нашего организма полноценной иммунной защитой, благодаря которой мы меньше болеем и быстрее справляемся с уже полученными недугами.
Любые изменения в лимфатических узлах напрямую связаны со способностью лимфатической системы выдержать первый «удар» заболевания и выработать достойный ответ на него. Поэтому своевременно проведенное обследование, обязательно включающее в себя УЗИ лимфатических узлов, не только покажет, в каком состоянии находятся блокпосты нашей защиты, но поможет вовремя начать необходимое и правильное лечение в случае необходимости (например, при лимфадените или лимфолейкозе).
Что такое лимфаденит?
Под лимфаденитом подразумевают воспаление (в подавляющем большинстве – гнойного характера) лимфатических узлов, в которых лимфатической системой концентрируются патологические элементы для последующего уничтожения, либо вывода из организма. Возбудителями данного воспалительного процесса являются гноеродные микроорганизмы (например, стафилококки и стрептококки), либо более специфические инфекционные агенты, обычно попадающие в лимфоузлы из первичного очага инфекции (например, при нагноившихся ранах, трофических язвах, ангинах, фарингитах и т.д.) с током лимфы, либо крови. Чаще всего лимфаденит локализуется в шее, подмышечных впадинах и в паху.
Симптомы лимфаденита
К симптомам лимфаденита относятся:
У детей также может наблюдаться:
Классификация лимфаденита
Классификацию лимфаденита проводят, ориентируясь на сочетание самых различных факторов, определяющих характер, форму и течение заболевания. Так, лимфаденит может быть:
(в зависимости от вида возбудителя)
(в зависимости от длительности течения)
(в зависимости от характера течения)
(в зависимости от количества воспаленных лимфоузлов)
Чем опасен лимфаденит
Прежде всего, главная опасность запущенного гнойного лимфаденита заключается в развитии аденофлегмоны – неограниченного воспалительного процесса, распространяющегося на ткани и органы, окружающие пораженный лимфоузел. Также возможно осложнение в виде тромбофлебита, воспаления средостения, брюшины, перитонита, с дальнейшим гнойно-инфекционным распространением по организму и образованием лимфатических свищей.
Диагностика лимфаденита
Ранняя диагностика лимфаденита подразумевает срочное обращение к хирургу не только при появлении указанных выше симптомов, но и при любом подозрительном состоянии лимфоузлов. При этом необходимо правильно установить причину (и источник) болезни, а также дифференцировать острый или хронический лимфаденит от заболеваний со схожей симптоматикой.
Поскольку визуальный осмотр позволяет произвести пальпацию лишь поверхностных лимфатических узлов, то для точного диагностирования, определения размеров, характера кровотока, а также вовлечение окружающих тканей, доктор предложит больному сдать лабораторные анализы, сделать УЗИ лимфатических узлов, МРТ (либо КТ) брюшной полости, либо грудной клетки. При необходимости назначают дополнительные исследования (например, биопсию лимфоузла).
Лечение лимфаденита
Лечение лимфаденита зависит от формы и стадии воспалительного процесса. Поэтому при раннем диагностировании негнойного лимфаденита эффективно консервативное лечение с использованием антибиотиков и УВЧ-аппарата. При гнойных формах заболевания назначают иссечение (с промывкой антисептиками и дренированием) и последующее наложение противовоспалительных и антимикробных мазей, а также курс антибиотиков.
Что такое лимфолейкоз?
Лимфолейкоз – это онкологическое поражение лимфатической ткани, заключающееся в значительном увеличении количества опухолевых лимфоцитов не только в лимфоузлах, но и в таких тканях и органах, как периферическая кровь и костный мозг, печень и селезенка. По общепринятой сегодня вирусно-генетической теории, возникновение лимфолейкоза происходит вследствие проникновения в человеческий организм определенных видов вирусов, вызывающих (на фоне дестабилизирующих факторов) сбой иммунной системы и неконтролируемое деление незрелых лимфоцитов.
В числе дестабилизирующих организм факторов при диагностировании лимфолейкоза принято различать:
Данная патология более характерна для мужчин от 60 до 70 лет, лишь каждый 10-й из числа больных младше 40 лет (количество заболевших женщин, по статистике, вообще диагностируется вдвое реже).
Симптомы лимфолейкоза
Симптоматика лимфолейкоза обычно соответствует всем признакам общей интоксикации организма, причем симптомы острой формы заболевания выражены более ярко, чем хронической. Так, лимфолейкозу свойственны:
Отдельно хронический лимфолейкоз симптоматически различают по синдромам:
Классификация лимфолейкозов
По течению и интенсивности проявления заболевания лимфолейкозы разделяют на:
Хронический лимфолейкоз различают по следующим клиническим формам:
Также хронический лимфолейкоз разделяют по фазам:
Чем опасен лимфолейкоз
Главная опасность хронического лимфолейкоза – в инфекционных осложнениях, которые могут закончиться для больного летально. Также заболевание может привести к развитию:
Диагностика лимфолейкоза
Лимфолейкоз диагностируется на основании:
Лечение лимфолейкоза
Лечение обычно показано лишь при нарастающей симптоматике хронического лимфолейкоза и при подозрении на опухолевую интоксикацию. В лечебной практике используют следующие методы:
В качестве профилактических мер стоит укреплять иммунитет, выполнять технику безопасности (при контактах с вредными лакокрасочными веществами и радиоактивными источниками), а также обязательно регулярно проводить УЗИ-диагностику (УЗИ лимфатических узлов и внутренних органов).
Лимфаденит
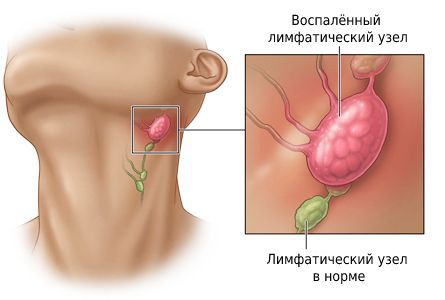
Лимфатические узлы — важная часть лимфатической системы в нашем организме. Они работают как фильтры: очищают лимфу, задерживая бактерии, продукты обмена веществ, погибшие клетки и другие частицы. В норме лимфоузлы почти не прощупываются, но при определенных условиях они могут увеличиваться в размерах и болеть. Это происходит, в том числе, при лимфадените — воспалении лимфатических узлов.
Что такое лимфаденит?
Лимфаденит — состояние, при котором воспаляются, увеличиваются в размерах лимфоузлы, входящие в состав лимфатической системы (рис. 1)¹. Почти всегда это происходит из-за того, что в них попадает инфекция. Воспаление лимфатических узлов может сопровождать многие инфекционные бактериальные, вирусные, грибковые заболевания. Чаще всего поражаются шейные, подмышечные, паховые лимфоузлы. Реже воспаляются брыжеечные лимфатические узлы, расположенные в брюшной полости.
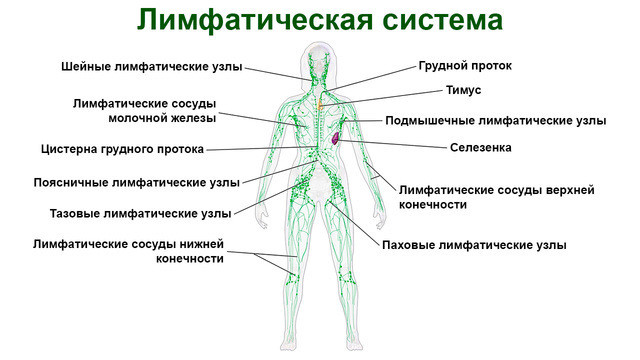
Симптомы лимфаденита
Основные признаки лимфаденита связаны с воспалением лимфатических узлов:
При гнойном воспалительном процессе кожа над лимфоузлом краснеет, становится горячей, а внутри прощупывается гнойный инфильтрат. Он может прорываться через кожу (выглядит как зеленоватая или белая жидкость). Воспаленные лимфатические узлы при этом остаются подвижными: они не спаиваются с кожей, окружающими их тканями или между собой.
В числе связанных с лимфаденитом симптомов — признаки общей интоксикации. Возможно повышение температуры тела, слабость, вялость. Лихорадка может сопровождаться потливостью, головной болью, ломотой в суставах, мышцах, но в некоторых случаях недомогания нет вообще. Лимфаденит у детей вызывает не только увеличение и болезненность лимфоузлов, но и снижение аппетита, нарушение сна.
Сигнал о болезни
Воспаление лимфоузлов нередко предупреждает о болезни и даже указывает, что это может быть за заболевание, например:
Лечение лимфаденита
Врач назначает лечение лимфаденита, учитывая причины воспаления лимфоузлов: лечить нужно не только его, но и спровоцировавшее его заболевание. Лечение может быть медикаментозным, физиотерапевтическим, хирургическим².
Можно ли греть воспаленные лимфоузлы?
При лимфадените нельзя греть, охлаждать, массировать лимфатические узлы или воздействовать на них любым другим способом — это может вызвать осложнения, ухудшить состояние, спровоцировать распространение инфекции. Если лимфатические узлы воспаляются, болят, увеличились в размере, важно не пытаться лечить их самостоятельно — нужно сразу же обращаться к врачу.
Медикаментозное лечение
При медикаментозной терапии врач назначает антибиотики. При лимфадените могут использоваться:
Все это — препараты широкого спектра действия. Если они оказываются неэффективными, выполняют пункцию лимфатического узла. Полученное содержимое исследуют на чувствительность микроорганизмов к конкретным антибактериальным препаратам.
Важно помнить, что выбирать и принимать антибиотики самостоятельно, без назначения врача нельзя. Это может спровоцировать аллергию, нарушение работы органов пищеварения и другие осложнения, но главный риск в том, что возбудитель инфекции может стать устойчивым к антибактериальным препаратам, и тогда вылечить болезнь не удастся.
Когда при лимфадените назначают антибиотики?
Антибиотики при лимфадените назначаются при условии, что есть явные признаки инфекционного воспаления увеличенных лимфатических узлов. Если таких признаков нет, антибактериальная терапия назначается только в случае, если анамнез и результаты диагностики указывают на вероятные инфекции — например, больной недавно перенес острое инфекционное заболевание, а результат анализа крови говорит о наличии бактериальной инфекции (увеличенная СОЭ, высокий уровень лейкоцитов, нейтрофилов, низкий или нормальный уровень лимфоцитов). Если признаков бактериальной инфекции нет, антибиотики не назначают — их применение не даст эффекта и даже может быть опасным.
При связанном с вирусной инфекцией лимфадените для лечения назначают противовирусные препараты. Чтобы уменьшить воспаление и боль, снизить температуру, используют противовоспалительные лекарства (в том числе местные средства в виде мазей или гелей). Терапевт также может рекомендовать прием антигистаминных средств, чтобы уменьшить воспаление.
Физиотерапия
При лечении лимфаденита применяется несколько методов физиотерапии:
Физиотерапевтические процедуры проводятся курсами, применяются при гнойных, абсцедирующих лимфаденитах вместе с основным лечением.
Хирургическое лечение
При гнойном лимфадените лимфатические узлы воспалены, увеличены, внутри них образуется гной. Чтобы убрать его, нужно хирургическое лечение. Гнойники вскрывают, их содержимое удаляют, выполняют обработку антисептическими препаратами. В зависимости от того, как расположен, насколько велик гнойный очаг, лечение проводится под местной или общей анестезией. В ране для оттока гноя оставляют дренаж. Рану обрабатывают, пока не прекратится воспаление, а затем убирают дренаж, ушивают ее края.
Осложнения лимфаденита
Лимфаденит — опасное состояние, которое может приводить к нескольким серьезным осложнениям:
Все эти заболевания долго и сложно лечатся, а иногда полностью избавиться от них так и не удается.
Чтобы исключить осложнения, после лечения лимфаденита важно наблюдаться у терапевта, периодически сдавать анализы крови, контролировать общее состояние здоровья. Необходимо убедиться в том, что причины лимфаденита устранены, а инфекция вылечена.
Диагностика лимфаденита
Если лимфатические узлы воспаляются, увеличиваются в размерах, становятся болезненными, нужно обращаться за диагностикой к терапевту. Обследование при лимфадените проводят в несколько этапов:
На первом этапе терапевт осмотрит больного. Нужно будет рассказать о том, как давно начали болеть и увеличиваться лимфоузлы, какие еще симптомы появлялись, какие заболевания есть сейчас или были перенесены недавно. Врачу также нужно сообщить следующую информацию:
Вся эта информация важна, чтобы определить болезнь, из-за которой воспалились лимфоузлы, а также отличить лимфаденит от других состояний, связанных с их увеличением.
Во время осмотра терапевт измерит температуру тела, оценит состояние слизистых, кожи, обратит внимание на признаки болезней сердца, легких, эндокринных нарушений, а также наличие следов от укусов насекомых, кошачьих царапин, татуировок, имплантов. Врач прощупает лимфатические узлы, чтобы оценить их размер, плотность, подвижность.
Лимфаденит — это рак?
При лимфоме и лимфолейкозе лимфатические узлы увеличиваются так же, как и при их воспалении, но это — разные состояния. Лимфаденит не является раком. Он связан с инфекцией, с ее распространением по лимфатической системе. Рак лимфатических узлов развивается намного реже, чем воспаление. На этапе диагностики терапевт обязательно проведет исследования, чтобы отличить лимфаденит от рака. Для этого сдают анализы крови, выполняют пункции, а также УЗИ лимфатических узлов³.
Терапевт назначит лабораторные анализы:
Дополнительно может проводиться УЗИ лимфатических узлов, КТ или МРТ брюшной полости, грудной клетки и т.п. (в зависимости от локализации воспаленных лимфоузлов). Если обследование выявляет, с каким именно заболеванием связан лимфаденит, дальше занимаются его диагностикой.
Если поставить диагноз не удается, терапевт может направить больного к онкологу или гематологу. Обследоваться у них нужно, если:
Также в случае, если поставить диагноз не удается, но есть подозрение на опухолевое поражение, может проводиться биопсия лимфатического узла⁴.
Прогноз и профилактика
Если обратиться к врачу вовремя, прогноз при лимфадените чаще всего благоприятный — воспаленный лимфатический узел удается вылечить, и все его функции сохраняются. Прогноз также может зависеть от того, какие именно причины вызвали воспаление лимфоузлов.
Для профилактики лимфаденита нужно контролировать состояние здоровья, вовремя и правильно лечить инфекционные заболевания, укреплять иммунитет. Существует несколько общих рекомендаций по предупреждению болезни:
Нужно как можно быстрее проконсультироваться с терапевтом, если есть признаки воспаления лимфатических узлов, они увеличиваются в размерах или становятся болезненными.
Причины лимфаденита
Чаще всего лимфаденит развивается на фоне других заболеваний, активирующих иммунитет⁵. Важно понимать, какая именно болезнь вызвала воспаление лимфоузлов — от этого зависит тактика лечения. Причиной могут быть инфекционные воспалительные заболевания, местные заболевания кожи, гнойные раны. В числе возможных причин воспаления лимфатических узлов следующие заболевания:
Причины лимфаденита влияют на то, как протекает воспаление, каким является риск осложнений.
Классификация
Существует много видов лимфаденита. Они различаются по тому, какие именно лимфатические узлы воспалены, по причинам воспаления, по его течению. На этапе диагностики врач определяет, к какому типу относится лимфаденит, и назначает лечение с учетом этого⁵.
Лимфаденит может быть специфическим или неспецифическим:
Острый и неострый лимфаденит протекает по-разному:
Лимфаденит проходит несколько стадий:
Воспаление затрагивает те лимфатические узлы, которые находятся ближе всего к источнику инфекции. По локализации лимфаденит может быть шейным, подчелюстным, подмышечным и паховым. Расположение воспаленных лимфоузлов позволяет судить о возможных причинах лимфаденита:
Заключение
Лимфаденит может быть опасным состоянием. Если лимфатические узлы воспалились, увеличились в размере, болят, нужно как можно быстрее обратиться к терапевту, чтобы определить причину воспаления и спланировать правильное лечение. При лимфадените нельзя лечиться самостоятельно или ждать, пока воспаление пройдет — это может привести к тяжелым осложнениям.
Увеличение подчелюстных лимфоузлов
Увеличение подчелюстных лимфоузлов (подчелюстная лимфаденопатия) — это наличие у края нижней челюсти лимфоидных образований диаметром более 0,5 см. Пораженные узлы имеют тугоэластичную или каменистую консистенцию. Симптом наблюдается при ОРВИ, заболеваниях миндалин, инфекционной, стоматологической и онкопатологии. Чтобы уточнить причину подчелюстной лимфаденопатии, назначают УЗИ, лимфографию, КТ, МРТ, биопсию лимфоузлов, лабораторные анализы, инструментальные осмотры профильных специалистов. Для облегчения состояния применяют анальгетики, при явных признаках ОРВИ, ангин, тонзиллита и стоматита рекомендованы полоскания рта антисептиками.
Причины увеличения подчелюстных лимфоузлов
Две группы из 6-10 лимфатических узлов, расположенных симметрично справа и слева в клетчатке за дугой нижней челюсти, собирают лимфу от слюнных желез, небных миндалин, неба, языка, щек, носа, челюстей и губ. Поэтому их увеличение наблюдается при поражении указанных органов и тканей. Лимфоидная гиперплазия провоцируется инфекциями носо- и ротоглотки, стоматологической патологией, локальными опухолевыми процессами, может свидетельствовать о развитии лимфомы, лимфогранулематоза. Реже поражением лимфоузлов осложняются глазные болезни — дакриоаденит, ячмень на веке.
Инфицирование пневмотропными вирусами — частая и очевидная причина доброкачественной лимфаденопатии, при которой одновременно увеличиваются подчелюстные и шейные лимфоузлы. Изменения лимфоидной ткани, через которую фильтруется лимфа из рото- и носоглотки, более заметны при развитии ОРВИ при беременности и у детей. В первом случае это связано с физиологическим снижением иммунитета для уменьшения угрозы прерывания беременности, во втором — с возрастным становлением защитных механизмов.
Подчелюстная лимфаденопатия чаще наблюдается при аденовирусной инфекции, парагриппе, заражении риновирусами или ассоциацией вирусных патогенов. Обычно лимфатической реакции предшествуют так называемые катаральные явления — насморк, ощущение першения в горле, боль при глотании, сухой кашель, слезотечение. Зачастую повышается температура, причем до высоких (фебрильных) цифр — от 38° С и выше. Характерна умеренно выраженная астения — слабость, разбитость, утомляемость. Возможны мышечные и суставные боли.
При ОРВИ кожа над подчелюстными лимфатическими узлами имеет естественную окраску. Увеличение лимфоидных образований незначительно (чуть больше 1 см). Лимфоузлы уплотненные, но не каменистые, имеют гладкую поверхность, подвижны. Во время прощупывания может определяться болезненность. Как правило, отмечается симметричное увеличение узлов в обеих подчелюстных группах, что связано с распространением вирусных частиц по лимфатической системе. По мере стихания инфекционного процесса восстанавливаются нормальные размеры и плотность подчелюстных лимфоузлов.
Ангина и хронический тонзиллит
Второй по распространенности причиной увеличения подчелюстных лимфоузлов является инфекционно-воспалительное поражение небных миндалин. Лимфаденопатия развивается как при остром, так и при хроническом процессе. При ангине лимфатические узлы увеличиваются в течение 1-2 суток от начала воспаления, в некоторых случаях достигая в диаметре до 2 см. Симптом возникает на фоне тяжелой интоксикации, повышения температуры до 38-40° С, интенсивных болевых ощущений в горле с болезненным глотанием и иррадиацией в уши, сильных головных, мышечных и суставных болей.
При одностороннем остром тонзиллите чаще реагируют челюстные лимфоузлы на соответствующей стороне, при двухстороннем выявляется лимфоидная реакция слева и справа. Зачастую в процесс вовлекаются шейные лимфатические группы. На ощупь узлы плотные, болезненные, подвижные. Увеличение размеров может сохраняться на протяжении 1-2 недель после стихания основного заболевания, затем диаметр подчелюстных лимфоузлов постепенно уменьшается до нормы, если процесс не принял хронический характер.
Для хронического тонзиллита характерно симметричное умеренное увеличение узлов обеих нижнечелюстных групп без вовлечения лимфатических образований шеи. Болезненность выражена меньше. При простой форме хронического воспаления небных миндалин длительная лимфаденопатия I степени часто становится наиболее заметным проявлением болезни. У больных с токсико-аллергическим вариантом тонзиллита выражены симптомы поражения гланд с болью и першением в горле, дискомфортом при глотании, неприятным запахом изо рта. Часто сохраняется стойкий субфебрилитет.
Другие инфекционные заболевания
Поражение подчелюстных лимфоузлов определяется при ряде системных инфекций, бактериальных, вирусных и грибковых процессах, поражающих дыхательную систему и слюнные железы. Реакция подчелюстных узлов обусловлена выполнением барьерной функции при попадании в лимфатическую систему патогенов со слизистых носа, ротовой полости, органов головы. Нижнечелюстная лимфаденопатия проявляется при таких общих и местных инфекционных болезнях, как:
Стоматологическая патология
Подчелюстные узлы служат основными коллекторами лимфы от органов, расположенных в ротовой полости. Поэтому они в числе первых реагируют на любые воспаления слизистой рта, тканей зубов, верхней и нижней челюстей. Причиной увеличения лимфоузлов становится защитная гиперплазия лимфоидной ткани в ответ на присутствие и размножение патогена, а в более тяжелых случаях при лимфогенном распространении процесса — инфильтрация стромы воспалительными элементами.
Умеренно выраженное увеличение узлов поднижнечелюстной группы на стороне патологии отмечается при периодонтите, альвеолите, периостите челюсти. Обычно лимфоузлы гиперплазируются на фоне боли в проекции поражения, гнилостного запаха изо рта, субфебрильного или фебрильного повышения температуры, разбитости, слабости, других проявлений интоксикации. Подчелюстной лимфаденит, развившийся на фоне яркого покраснения, множественных изъязвлений, грязновато-серого налета и очагов некроза ротовой слизистой — признак язвенно-некротического стоматита.
Злокачественные новообразования
Лимфогенные метастазы в подчелюстные узлы обнаруживаются у пациентов с поздними стадиями онкологических заболеваний органов головы. Характерно сочетание нижнечелюстной лимфаденопатии с увеличением узлов других групп: при раке губы — с подбородочными и яремными, раке языка — подбородочными и затылочными, раке нижней челюсти — шейными, меланоме глаза — шейными и околоушными. Уплотнение и увеличение подчелюстных узлов — важный признак злокачественных опухолей слюнных желез.
Выявление измененных лимфатических образований обычно свидетельствует о давности онкологического процесса (раннее метастазирование типично только для опухолей нижней челюсти и меланом). Диаметр узлов может достигать 2 см. На ощупь они определяются как твердые, каменистые, иногда имеют бугристую поверхность, бывают спаяны между собой и окружающей кожей в единый конгломерат. Лимфаденопатии предшествуют патогномоничные признаки опухолевого процесса — выросты и изъязвления кожи, слизистых, плотные инфильтраты, локальная болезненность, ограничение движений и др.
Обследование
Наиболее часто пациенты, выявившие у себя увеличенные лимфоузлы в подчелюстной зоне без других заметных клинических проявлений, обращаются к специалистам-гематологам. При явной патологии со стороны органов головы или вероятных признаках инфекционного процесса (температура, кожная сыпь, увеличение селезенки, печени) организацией их обследования занимаются врачи соответствующего профиля. Диагностический поиск направлен как на определение первопричин лимфаденопатии, так и на оценку состояния пораженных узлов. Наибольшей информативностью обладают:
Симптоматическая терапия
До назначения специального лечения для более быстрого восстановления размеров и плотности подчелюстных лимфоузлов при ОРВИ, ангине, других воспалительных процессах в полости рта эффективны полоскания растворами антисептиков. При наличии боевого синдрома возможен прием анальгетиков. В остальных случаях терапия подбирается только после установления причин состояния. Сочетание лимфаденопатии с лихорадкой, быстрым ухудшением самочувствия, головной болью, обнаружением опухолевых образований в области головы является показанием для экстренного обращения к врачу.
Воспаление лимфоузлов на шее
Шейный лимфаденит – воспаление лимфатических узлов на шее. Такое поражение может быть специфическим и неспецифическим. Обычно заболевание возникает на фоне сопутствующей патологии, а не является самостоятельным. Нередко лимфаденит сопровождается инфекционным процессом. Очень важно своевременно обратиться к врачу и пройти комплексное лечение, которое позволит оперативно избавиться от дискомфорта. Игнорирование проблемы приводит к серьезным осложнениям.
Классификация
Лимфоциты и лейкоциты – клетки крови, которые обнаруживают очаг заражения и борются с ним. Если же возбудитель оказывается сильнее, происходит поражение лимфатических узлов. Существует несколько классификаций лимфаденита. По способу заражения он бывает:
По степени тяжести течения процесс бывает:
Причины воспаления шейных узлов
Лимфоузлы – это часть иммунной системы. Любая болезнь активирует клеточный иммунитет, что приводит к поражению этих органов. Болезнь может быть как специфической, так и неспецифической.
Специфический лимфаденит возникает из-за инфекции. Часто его причиной становится туляремия, туберкулез, гонорея, сифилис, чума, ВИЧ. Неспецифический развивается из-за активности гноеродных бактерий и продуктов их жизнедеятельности. Обычно такая форма возникает вследствие:
Лимфоузлы необходимы для обезвреживания всех патогенов и инородных веществ, попадающих в организм. Каждый узел отвечает за фильтрацию определенной области. Именно поэтому определить, какое именно заболевание спровоцировало лимфаденит, можно по локализации патологического процесса. Существует следующая зависимости зоны и возможных патологий:
| Локализация лимфоузла | Зона дренирования | Предполагаемая причина |
|---|---|---|
| Бугры затылочной кости | Кожа шеи, волосистой части головы | Себорейный дерматит, лишай, ВИЧ, краснуха, педикулез. |
| За ухом | Ушная раковина, среднее ухо, височная часть | Краснуха, воспаление сосцевидного отростка, отит. |
| Верхняя часть шеи | Слизистая носовой полости, язык, миндалины, зев, слюнные железы, уши | Краснуха, фарингит. |
| Нижняя часть шеи | Лимфоузлы в подмышечных впадинах, органы шеи, кожа грудной клетки | Туберкулез, местные инфекции, различные опухоли головы и шеи, лимфогранулематоз. |
| Левый надключичный | Грудина, органы брюшной полости | Грибок, бактериальное заражение, опухоли грудины. |
| Правый надключичный | Кожа грудины (верхней ее части) | Различные опухоли груди, лимфома, меланома, бартонеллез. |
Воспаление шейных лимфоузлов является распространенной реакцией детского организма на прорезывание зубов. Такая же проблема встречается у беременных женщин в ответ на постоянный дефицит питательных веществ и витаминов.
Симптомы увеличения лимфоузлов
Лимфатическая система состоит из узлов, сосудов, капилляров и межклеточной жидкости, расположенных по всему телу. Большая часть узлов сосредоточена в области головы и шеи. Их воспаление является сигналом, указывающим на неполадки в работе организме. Распознать первые проявления нарушения можно по болезненности, повышению чувствительности, ограниченности подвижности шеи. Если у вас появились подобные симптомы, следует обязательно проконсультироваться с врачом.
Чем раньше будет выявлено воспаление, тем больше шансов, что оно не перерастет в патологию. Для этого пациенту необходимо с особой тщательностью следить за своим самочувствием, отмечая малейшие изменения в состоянии. Основными симптомами увеличения лимфоузлов на шее принято считать:
В большинстве случаев проявление внешних признаков заболевания связано с попаданием инфекции непосредственно в лимфоузлы на шее. Воспаление, симптомы которого вызваны воздействием микроорганизмов, проходит после того, как будет устранен очаг заражения. Как правило, лечение осуществляется с помощью антибиотиков. Гораздо большую опасность представляют случаи, когда лимфатический узел воспаляется лишь с одной стороны. Это может быть признаком начала развития раковой опухоли. В таком случае поражается не только сам узел, но также и другие области, расположенные рядом с ним.
Диагностика увеличенных лимфоузлов
Диагностикой воспаления лимфатических узлов занимается отоларинголог или терапевт. При необходимости может потребоваться консультация инфекциониста, онколога или дерматовенеролога. Определение лимфаденита для опытного специалиста не представляет трудности.
Диагноз можно поставить по специфическим симптомам, общему осмотру и данным анамнеза. Для его подтверждения дополнительно придется сдать общий и биохимический анализ крови, анализ мочи. Кроме того, обследование может включать:
Дополнительно проводится обследование верхних отделов дыхательных путей: для этого назначаются риноскопия, фарингоскопия, ларингоскопия. Также для выявления инфекционного процесса выполняют ПЦР, РИФ, ИФА. При подозрении на сопутствующие патологии щитовидки назначается сцинтиграфия с радиоактивным йодом. Врачу необходимо дифференцировать воспаление от кисты, опухоли, последствия миозита.
Благодаря большому количеству явных признаков установить причины чаще всего легко. Чтобы остановить патологический процесс, необходимо устранить очаг распространения инфекции. О том, как лечить воспаление лимфоузлов на шее и его симптомы, пациент может узнать на приеме у медицинского специалиста. Для этого необходимо обратиться за консультацией к терапевту или отоларингологу.
Воспаление, симптомы которого не так ярко выражены, требует проведения лабораторных и аппаратных исследований. Среди них:
| Методика диагностики | Время |
|---|---|
| Анализ крови | 10 минут |
| Рентген грудной клетки | 10 минут |
| УЗИ сосудов головы и шеи | 30 минут |
| Биопсия лимфоузла | 30 минут |
Предварительно можно пройти самостоятельную самодиагностику на нашем сайте. Она позволит узнать, насколько серьезно первичное заболевание, а также то, к какому врачу следует записаться, чтобы вылечить лимфоузлы на шее.
Лечение воспаления лимфоузлов на шее
При инфекционной природе воспаления лимфоузлов на шее в первую очередь необходимо устранить возбудителя. В таком случае назначаются следующие группы препаратов:
Ускорить выздоровление помогут физиопроцедуры: облучение ультрафиолетом, УВЧ-терапия, электрофорез, магнитотерапия, воздействие лазером. Во время лечения пациенту важно полноценно питаться, употреблять достаточное количество жидкости. Дополнительно можно принимать комплексы витаминов и микроэлементов.
Если консервативная терапия не принесла результата или развился гнойный лимфаденит, аденофлегмона, проводится оперативное вмешательство. Содержимое вместе с тканями лимфоузла иссекают под наркозом (местной или общей анестезией). В ране устанавливается дренаж, который отводит содержимое. Через несколько дней его удаляют, а рану зашивают. Ткани удаленного лимфоузла отправляют на гистологию.
При хронической форме лимфаденита рекомендуется сделать иммунограмму – обследование, позволяющее оценить состояние иммунной системы. При наличии показаний врач выпишет иммуномодуляторы. Они помогают поднять уровень интерферона в крови, что значительно облегчает работу лимфатических узлов.
Осложнения
Наиболее распространенным осложнением считается переход острого процесса в хронический. В таком случае пациент хоть и не испытывает постоянного дискомфорта, но обострение болезни происходит при любом ослаблении организма: после переохлаждения, во время болезни.
Если долгое время игнорировать острый лимфаденит, не лечить хроническую его форму, присутствует риск аденофлегмоны. Болезнь отличается тяжелым течением: интоксикацией, повышением температуры тела до 39-40 градусов, сильной болью и отечностью. В таком случае требуется немедленная медицинская помощь.
Отсутствие лечения приводит к образованию абсцесса. Также присутствует риск сепсиса. Возбудитель лимфаденита распространяется по крови, из-за чего происходит поражение внутренних органов. В наиболее тяжелых случаях развивается полиорганная недостаточность и, вследствие чего, летальный исход.
Прогноз и профилактика
При своевременном и полном лечении прогноз на течение воспаления лимфоузлов на шее благоприятный. Терапия позволяет предотвратить развитие осложнений. Чтобы минимизировать риск шейного лимфаденита, нужно помнить о следующих рекомендациях:
Чтобы вылечить воспаленный лимфоузел на шее, необходима медицинская помощь. Если проигнорировать болезнь, велик риск серьезных осложнений. Вы всегда можете обратиться в медицинский центр «Открытая клиника», где вам проведут комплексную диагностику и подберут необходимое лечение.
Какой врач лечит?
Если у вас воспалились лимфоузы на шее, вам следует обратиться к врачам следующих специальностей:
Лимфаденит является довольно распространенной патологией. Воспаление регионарных лимфатических узлов сопровождает практически все инфекционные заболевания, однако отсутствие лимфаденита не исключает наличие инфекции в организме.
Строение лимфатических сосудов и лимфоузлов
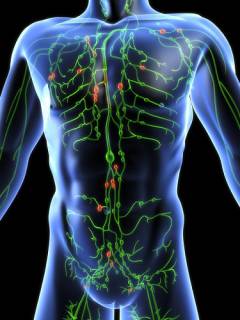
Селезенка
В периоде эмбрионального развития в селезенке образуются клетки крови. После рождения процессы кроветворения в ней угнетаются, и она превращается в центральный орган лимфатической системы, в котором происходит дифференцировка (приобретение специфических функций) основных клеток иммунной системы – лимфоцитов.
Лимфоциты являются разновидностью лейкоцитов – так называемых белых клеток крови, обеспечивающих иммунитет (защиту организма от различных внешних и внутренних воздействий). Лимфоциты образуются в красном костном мозге, располагающемся внутри костей организма (в костях таза, позвонков, ребер, грудины и других). Из костного мозга в кровоток выделяются незрелые формы лимфоцитов, которые попадают в селезенку, где заканчиваются процессы их дифференцировки.
Лимфа
Образование лимфы происходит практически во всех тканях организма за счет перехода небольшого количества белков и части жидкости из кровеносных капилляров (мельчайших кровеносных сосудов) в лимфатические капилляры. Кровеносные сосуды, несущие кровь к органам и тканям (артерии), постепенно разветвляются и уменьшаются в диаметре. Мельчайшим сосудом в организме человека является капилляр. На уровне капилляров часть жидкости и небольшое количество белков выходит из сосудистого русла (профильтровывается) и попадет в ткань органа (межклеточное пространство). Большая часть профильтровавшейся жидкости возвращается в кровеносные капилляры. Они формируют более крупные сосуды (венулы, вены), через которые осуществляется отток венозной крови от органов к сердцу.
Определенная доля белков и около 10% жидкости из межклеточного пространства не возвращается в кровеносную систему, а попадает в лимфатические капилляры. Таким образом формируется лимфа, которая, помимо белков и плазмы, содержит различные микроэлементы, жиры и углеводы, а также клеточные элементы (преимущественно лимфоциты).
Лимфатические сосуды
При слиянии нескольких лимфатических капилляров происходит образование более крупных лимфатических сосудов. По ним осуществляется отток лимфатической жидкости от всех тканей организма к лимфатическим узлам, которые соответствуют определенному органу или части тела.
Из лимфоузлов выходят выносящие лимфатические сосуды, которые также сливаются, образуя крупные лимфатические стволы и протоки. По ним лимфатическая жидкость переносится в крупные вены организма, возвращаясь, таким образом, в системный кровоток.
Лимфатические узлы
Лимфатические узлы представляют собой образования округлой или овальной формы, небольших размеров (от нескольких миллиметров до 1 – 2 сантиметров), которые располагаются по ходу лимфатических сосудов, выносящих лимфу из различных органов и тканей. Поверхность лимфоузла покрыта соединительнотканной капсулой, под которой находится скопление лимфоидной ткани, содержащей множество клеток – лимфоцитов.
Лимфоциты образуются в лимфатических узлах, начиная с периода эмбрионального развития. Основной их функцией является распознавание чужеродных агентов (вирусов, фрагментов бактерий и их токсинов, опухолевых клеток и так далее) и активация других защитных систем организма, направленных на их нейтрализацию.
Лимфа, поступающая в лимфатические узлы, медленно просачивается по узким щелевидным пространствам, называемым синусами. Таким образом, происходит ее очищение от различных инородных тел, а также обеспечивается контакт между чужеродными агентами и лимфоцитами.
Основной функцией лимфатических узлов является предотвращение распространения патологических процессов в организме. Это реализуется благодаря наличию нескольких групп лимфоузлов, в которых фильтруется лимфа из различных участков тела. Они расположены таким образом, чтобы стать преградой на пути инфекционных процессов и предотвратить попадание чужеродных антигенов в различные органы и ткани.
Развитие воспалительного процесса в лимфатическом узле
Если в каком-либо органе появляются чужеродные агенты (вирусы, бактерии, токсины), то часть из них вместе с межтканевой жидкостью переходит в лимфатические капилляры и с током лимфы доставляется в региональные лимфатические узлы. Кроме того, инфекция может попасть в лимфатические узлы гематогенным (через кровь) или контактным путем (при непосредственном распространении из близлежащих тканей и органов). В редких случаях возможно занесение патогенной микрофлоры непосредственно из окружающей среды (при ранении лимфоузла).
В лимфоузлах чужеродные антигены взаимодействуют с лимфоцитами, в результате чего последние активируются и начинают вырабатывать специфические антитела – развивается воспалительный процесс. В лимфатический узел из кровотока поступает большое количество других видов лейкоцитов, которые способствуют развитию воспаления и уничтожению чужеродных веществ.
Когда воспаляются лимфоузлы?
Как уже упоминалось ранее, основной функцией лимфатических узлов является предотвращение распространения патологических процессов в организме. Любой попавший в них инфекционный агент задерживается и разрушается лимфоцитами. Однако, при массивном поступлении чужеродных микроорганизмов имеющиеся лимфоциты могут не справляться со своей функцией – в таком случае они начинают усиленно размножаться, а также стимулируют поступление других видов лейкоцитов в очаг воспаления, что и приводит к увеличению лимфоузлов.
Подпишитесь на Здоровьесберегающий видеоканал

Причины лимфаденита
Лимфаденит вызывается различными патогенными микроорганизмами, которые попадают в лимфатические узлы.
Неспецифический лимфаденит
Неспецифический лимфаденит вызывается рядом различных по структуре и вирулентности (заразности) микроорганизмов, однако имеет схожие механизмы развития и клинические проявления.
Специфический лимфаденит
Специфический лимфаденит развивается в результате попадания в лимфоузлы определенных видов микроорганизмов.
Виды лимфаденита
В зависимости от вида микроорганизма и его вирулентности воспалительный процесс в лимфатических узлах может развиваться по-разному.
Причины лимфаденита различных областей
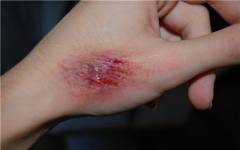
Если регионарные лимфоузлы не справляются со своей барьерной функцией (при тяжелом инфекционном заболевании либо в результате ослабления защитных сил организма), инфекционные агенты могут попасть в системный кровоток и распространится в другие органы и такни, что может привести к развитию генерализованного лимфаденита (воспалению различных групп лимфоузлов по всему организму).
Причины подчелюстного лимфаденита
Подчелюстные лимфоузлы располагаются кнутри от угла нижней челюсти. Общее их количество составляет 8 – 10 штук.
Причины шейного лимфаденита
В шейных лимфоузлах происходит фильтрация лимфы, оттекающей от головы и шеи. Следовательно, любые инфекционные процессы в данной области могут привести к воспалению шейных лимфоузлов.
Причины подмышечного лимфаденита
Подмышечные лимфоузлы также делятся на поверхностные и глубокие. В них собирается лимфа от кожи, мягких тканей и костей верхней конечности, а также от верхней части стенки живота, грудной клетки и молочной железы.
Причины пахового лимфаденита
Паховые лимфатические узлы собирают лимфу от всех тканей нижней конечности, а также от наружных половых органов, промежности, нижней части стенки живота и спины.
Все инфекционные заболевания кожи, мягких тканей и костей, описанные ранее, могут вызывать воспаление паховых лимфоузлов, если в них оттекает лимфа из области тела, в которой расположен очаг инфекции.
Симптомы лимфаденита различных областей
Симптомы подчелюстного лимфаденита
Проявления данной формы заболевания зависят от размеров лимфоузлов, а также от характера воспалительного процесса.
Симптомы шейного лимфаденита
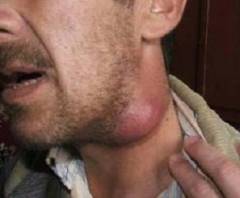
Симптомы подмышечного лимфаденита
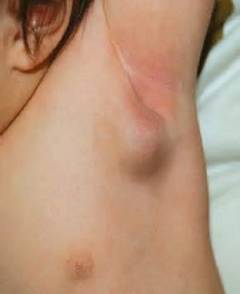
Симптомы пахового лимфаденита
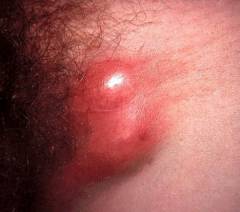
Диагностика лимфаденита
Общий анализ крови (ОАК)
Это один из первых методов, назначаемых при подозрении на инфекционный процесс в организме. Он позволяет выявить признаки и оценить выраженность воспалительных процессов, а при генерализованных инфекциях – выявить возбудитель и определить его чувствительность к различным противомикробным препаратам.
Ультразвуковое исследование (УЗИ)
Простой и быстрый метод исследования, который не требует специальной подготовки пациента, абсолютно безопасен, практически не имеет противопоказаний и может быть проведен прямо в кабинете у врача.
Рентгенологические методы исследования
Используются при подозрении на поражение глубокорасположенных групп лимфатических узлов, что характерно для ряда системных инфекционных заболеваний.
Биопсия лимфатического узла
Инвазивный метод исследования (связанный с нарушением целостности кожных покровов), суть которого заключается в удалении и дальнейшем исследовании части воспаленного лимфоузла. Данный метод сопряжен с рядом осложнений, поэтому применение его при лимфадените строго ограничено.
Также производится посев полученного материала на специальные питательные среды, предназначенные для выращивания определенных видов микроорганизмов. Питательная среда с исследуемым материалом помещается в специальные термостат, в котором создаются оптимальные условия для роста и размножения бактерий. Если в пунктате лимфоузла присутствует инфекционный агент, то он начнет активно размножаться, и через некоторое время на питательной среде появятся целые колонии данных микроорганизмов. Это позволяет точно установить вид возбудителя, а также определить его чувствительность к различным антибактериальным препаратам, что позволит назначить максимально эффективное лечение.
Лечение лимфаденита
К какому доктору обращаться?
При болезненном увеличении лимфатических узлов в любом участке тела следует как можно скорее обратиться за консультацией к семейному врачу. Доктор внимательно изучит пораженную область, осмотрит все остальные группы лимфатических узлов, назначит лабораторные анализы, а при необходимости направит на консультацию к другим специалистам.
Медикаментозное лечение
| Симптоматическая терапия | ||||
| Группа препаратов | Представители | Механизм лечебного действия | Способы применения и дозировка | |
| Нестероидные противовоспалительные средства | Кеторолак | Во всех тканях организма угнетает активность фермента циклооксигеназы, участвующей в образовании простагландинов – биологически активных веществ, играющих важную роль в развитии и поддержании воспалительного процесса. Обладает противовоспалительным, обезболивающим и жаропонижающим действием. | Принимать внутрь, после еды, запивая стаканом теплой воды или молока. Рекомендуемая доза – 5 – 10 миллиграмм (мг) 3 – 4 раза в день. Максимальная суточная доза – 40 мг. Курс лечения не более 5 дней. | |
| Нимесулид (Нимесил) | Препарат последнего поколения, избирательно угнетающий активность циклооксигеназы в очаге воспаления. Практически не влияет на здоровые ткани организма, благодаря чему лишен множества побочных эффектов, характерных для обычных противовоспалительных препаратов. Обладает выраженным противовоспалительным, обезболивающим и жаропонижающим действием. | Принимается внутрь, в виде порошка. Растворенного в 100 мл горячей кипяченой воды. Рекомендуемая доза – 100 мг (1 пакетик) 2 раза в сутки. Курс лечения не более 10 дней. | ||
| Антигистаминные препараты | Цетиризин | Блокирует H1-гистаминовые рецепторы, располагающиеся на внутренней поверхности стенок сосудов и клеточных мембран лейкоцитов (лимфоцитов, базофилов и нейтрофилов). | ||
Физиотерапия
Заключается в воздействии на организм различными физическими факторами с целью получения лечебного эффекта. Применение физиотерапии при лимфадените облегчает общее состояние пациента, уменьшает воспалительные явления в лимфоузлах и способствует скорейшему восстановлению поврежденных тканей.
УВЧ-терапия показана при наличии острого воспалительного процесса в лимфатических узлах. Абсолютными противопоказаниями являются подозрение на опухолевый процесс, а также специфический туберкулезный лимфаденит. Не рекомендуется применять данный метод, если имеются симптомы общего инфекционного процесса в организме (повышение температуры тела, озноб, учащенное сердцебиение, боли в мышцах и так далее).
Лазеротерапия
Суть данного метода заключается в воздействии световыми волнами определенной длины на ткани организма. Это приводит к улучшению микроциркуляции в воспаленном лимфоузле, оказывает противовоспалительный и обезболивающий эффект, а также стимулирует репаративные (восстановительные) процессы.
Данный метод назначается при острых и хронических лимфаденитах. Противопоказания такие же, как для УВЧ-терапии. Кроме того, следует избегать воздействия лазером на области кожи, в которых имеются доброкачественные новообразования (родинки, пигментные пятна и другие).
Гальванизация
Суть метода заключается в воздействии на организм постоянным электрическим током малой силы (до 50 миллиампер) и низкого напряжения (30 – 80 вольт), который проходит через ткани организма, вызывая целый ряд сложных физиологических процессов. Оказывает местное обезболивающее действие, улучшает микроциркуляцию в области воздействия тока, способствует восстановлению поврежденных тканей и нервных волокон.
Данный метод используется на восстановительном этапе лечения после ликвидации причины лимфаденита и уменьшения активности воспалительного процесса в лимфоузлах, а также при хронических формах лимфаденита.
Народные методы лечения
Народные средства применяются, в основном, для уменьшения симптомов воспаления в лимфоузлах, улучшения общего состояния и ускорения процесса выздоровления. Стоит отметить, что применение методов народной медицины допустимо только в комплексе с антибактериальной терапией и только после установления истинной причины увеличения лимфоузлов. Наибольшего эффекта можно достичь на ранних стадиях неспецифического лимфаденита, когда воспалительные и деструктивные (разрушительные) процессы выражены незначительно.
При прогрессивном увеличении лимфоузлов после начала лечения, повышении температуры тела или ухудшении общего самочувствия прогревание следует немедленно прекратить и обратиться за консультацией к специалисту.
Травяные сборы
Противовоспалительные и противомикробные свойства различных растений используются в лечении лимфаденита на протяжении многих десятилетий. Применять их следует в комплексе с другими методами лечения.